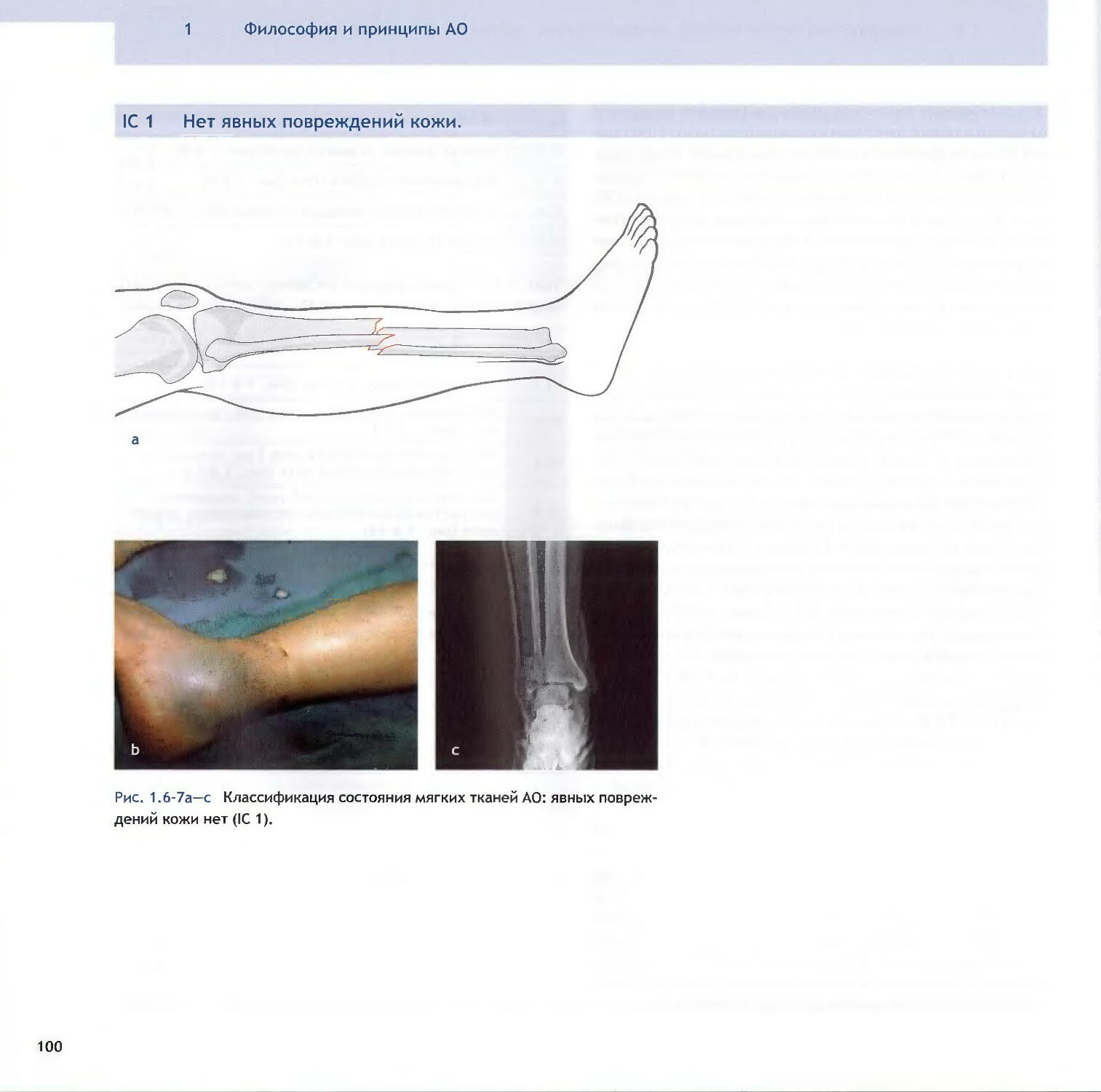
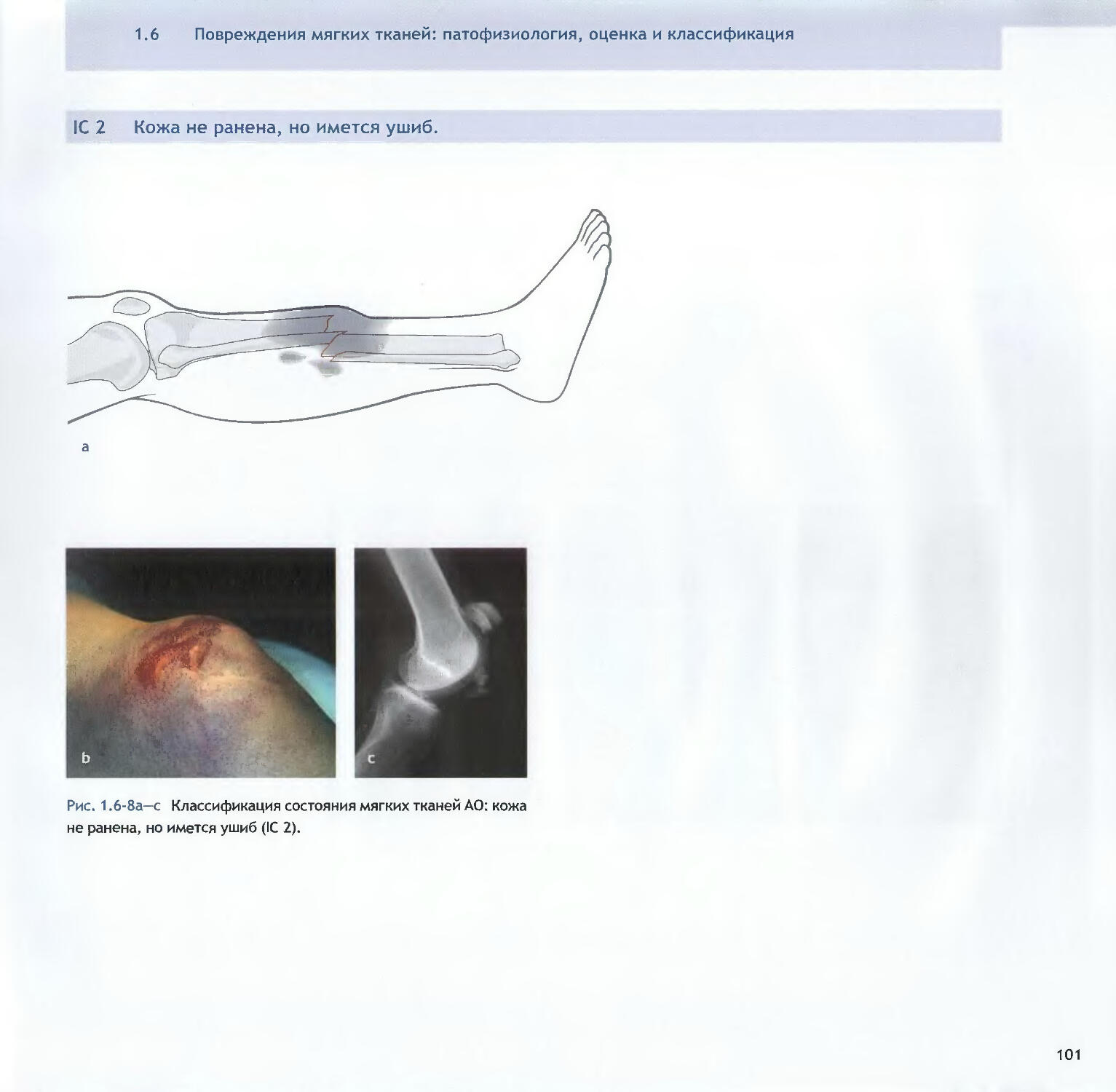
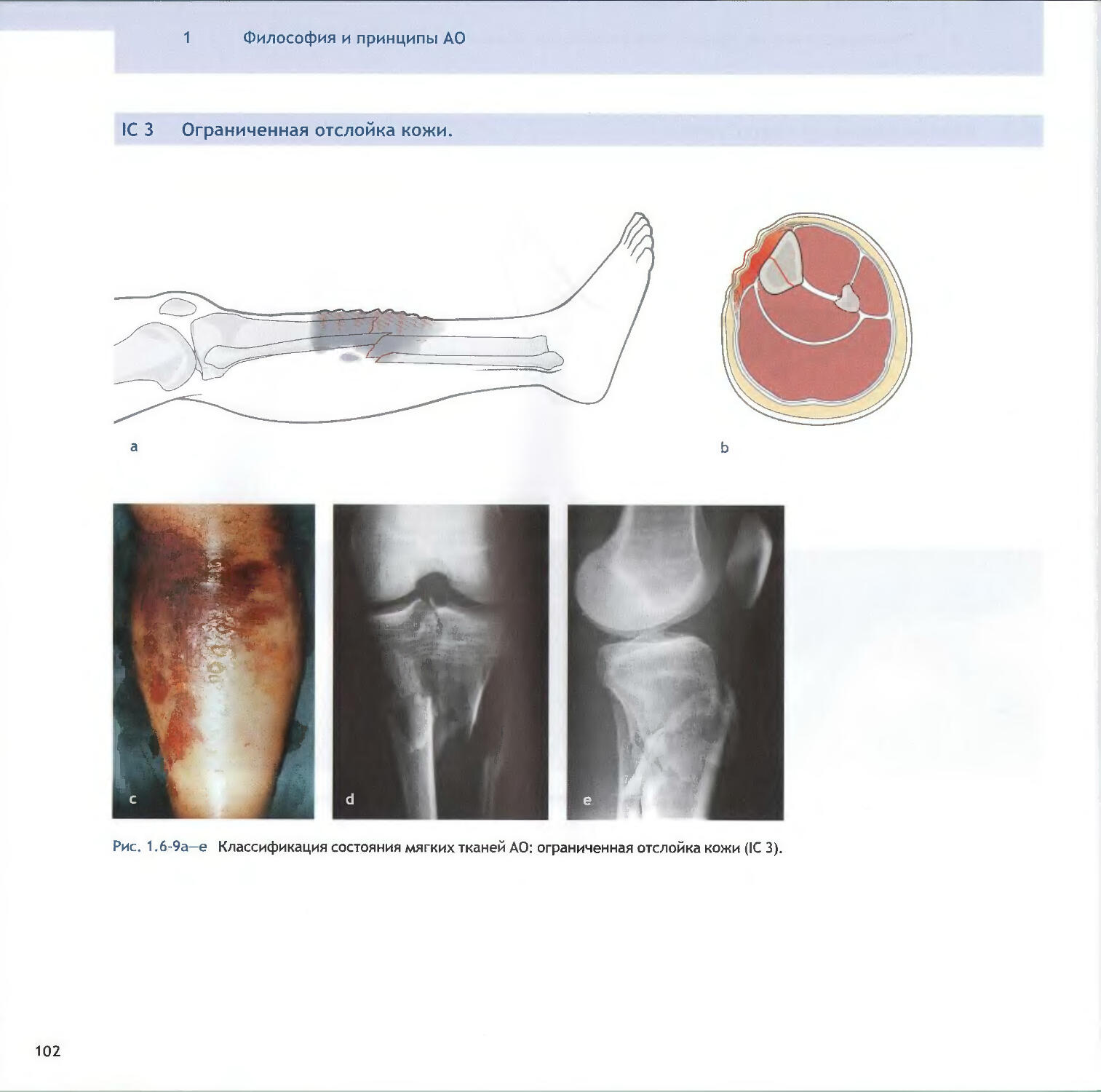
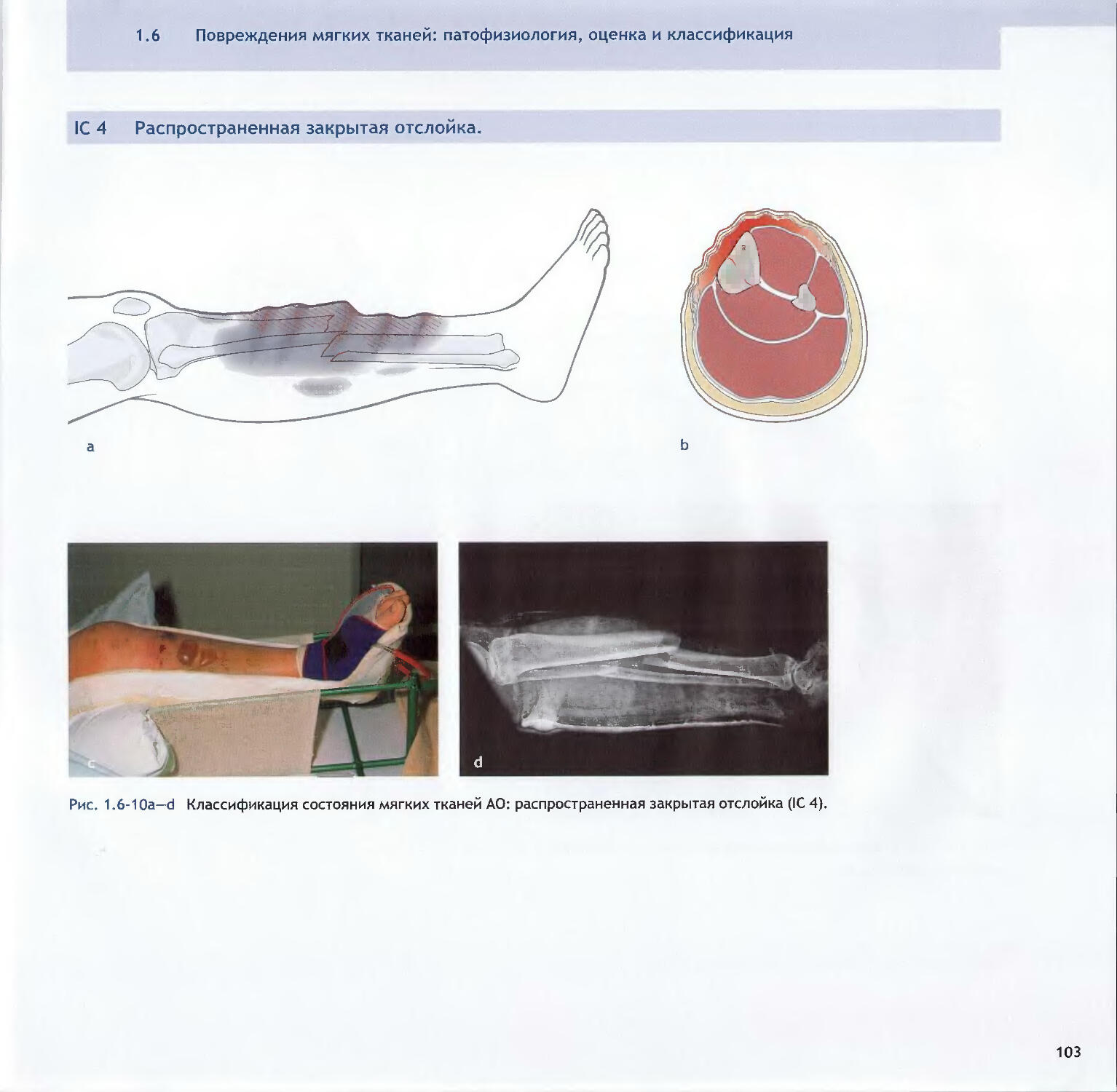
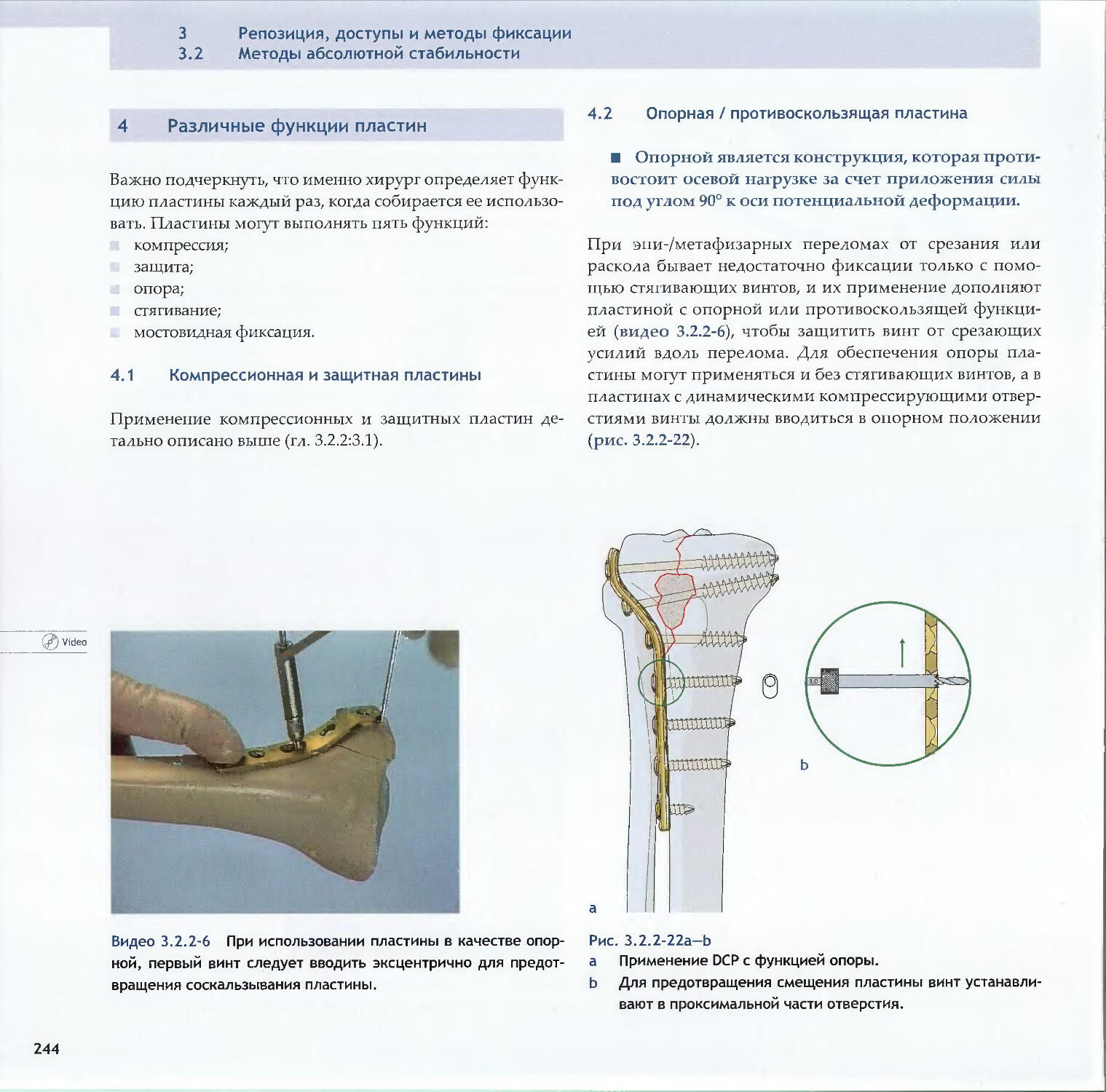
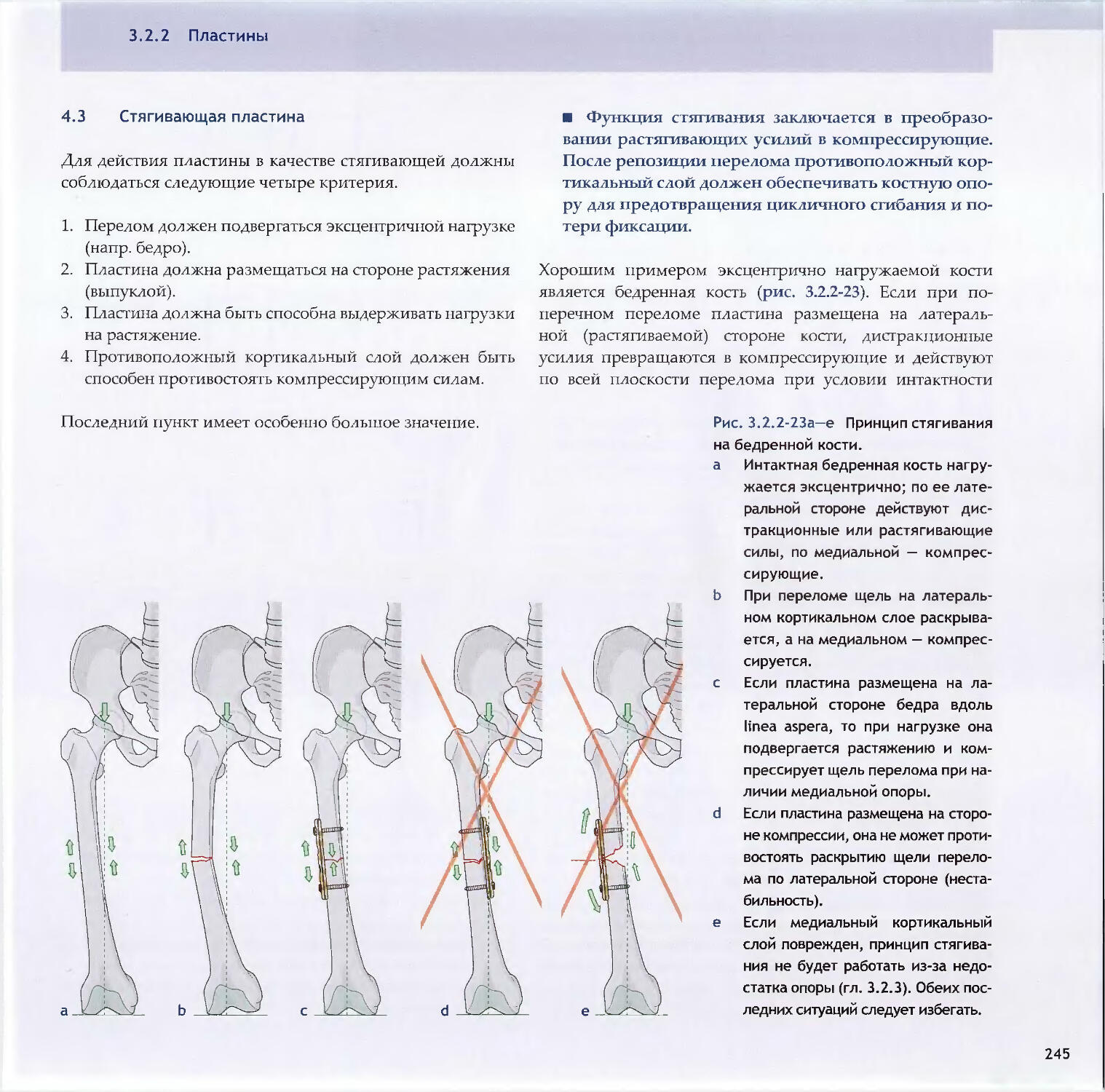
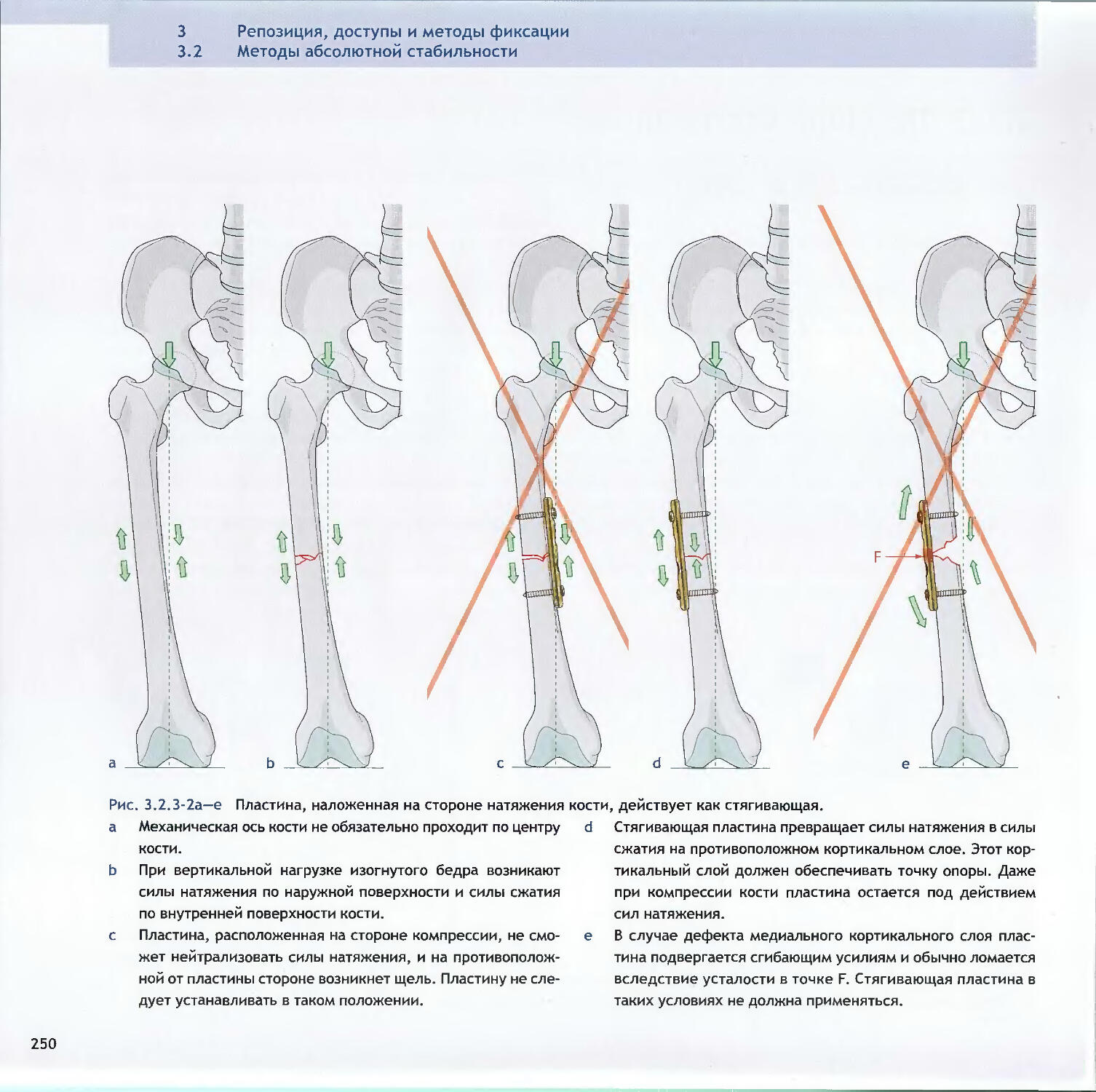
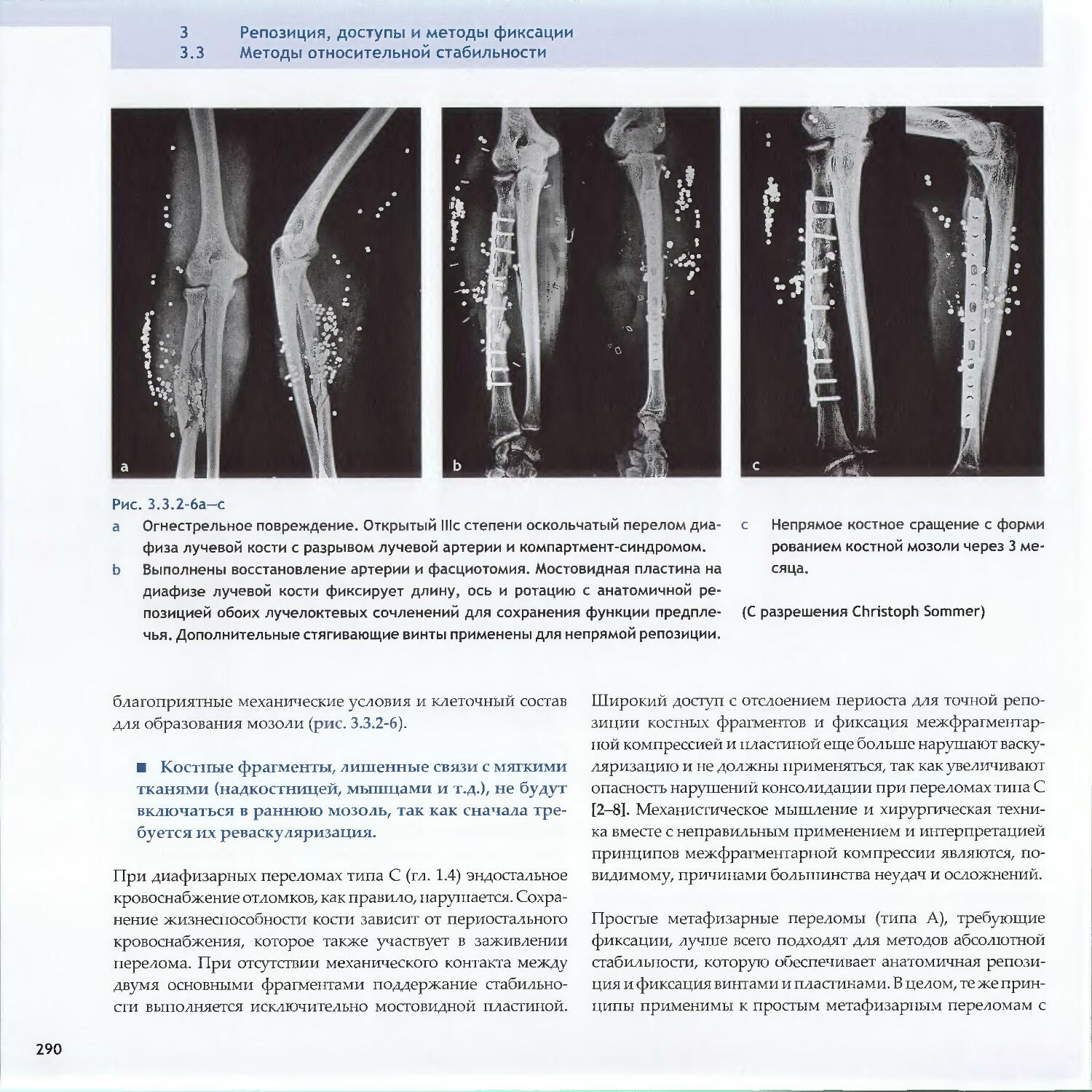
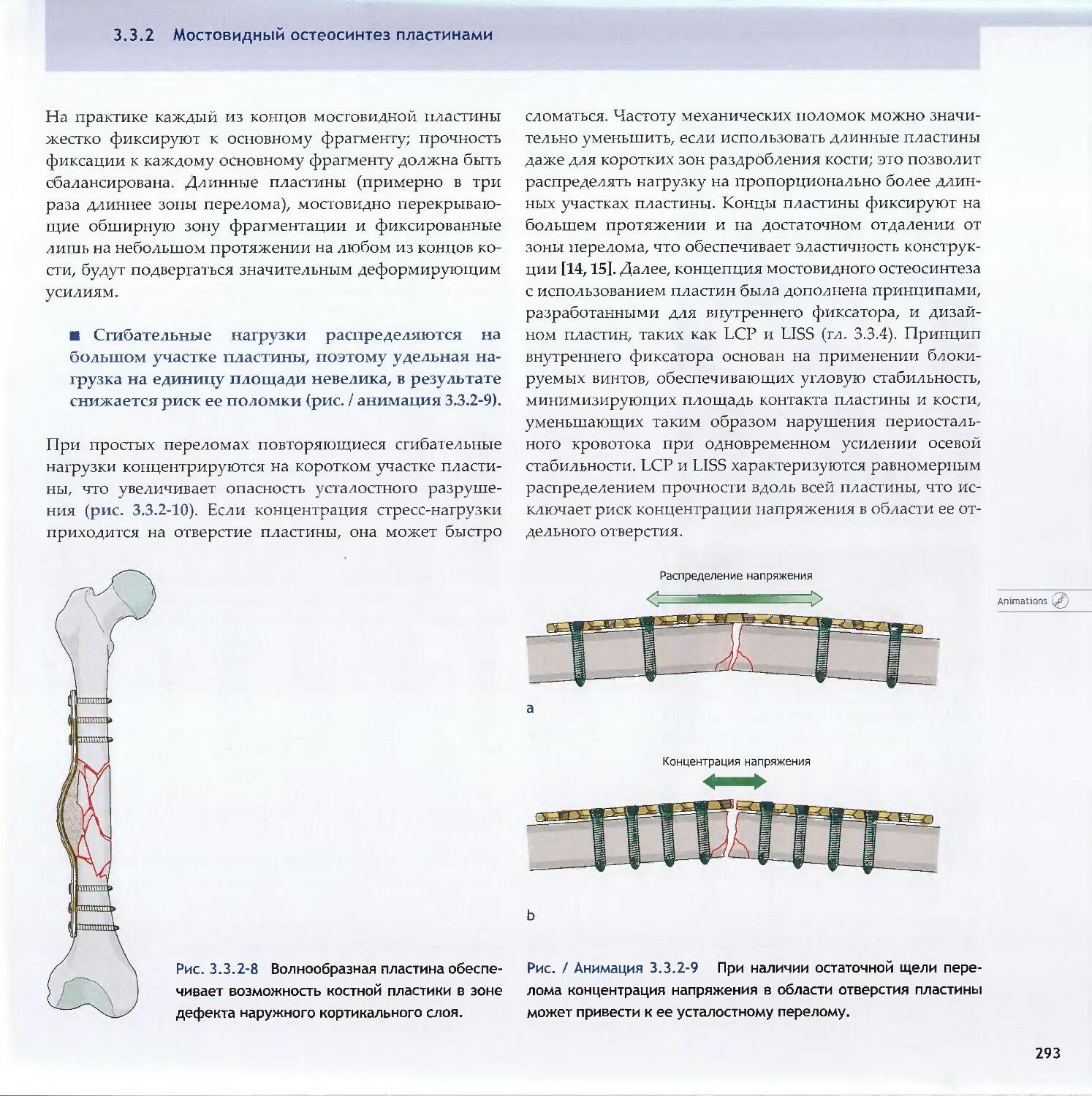
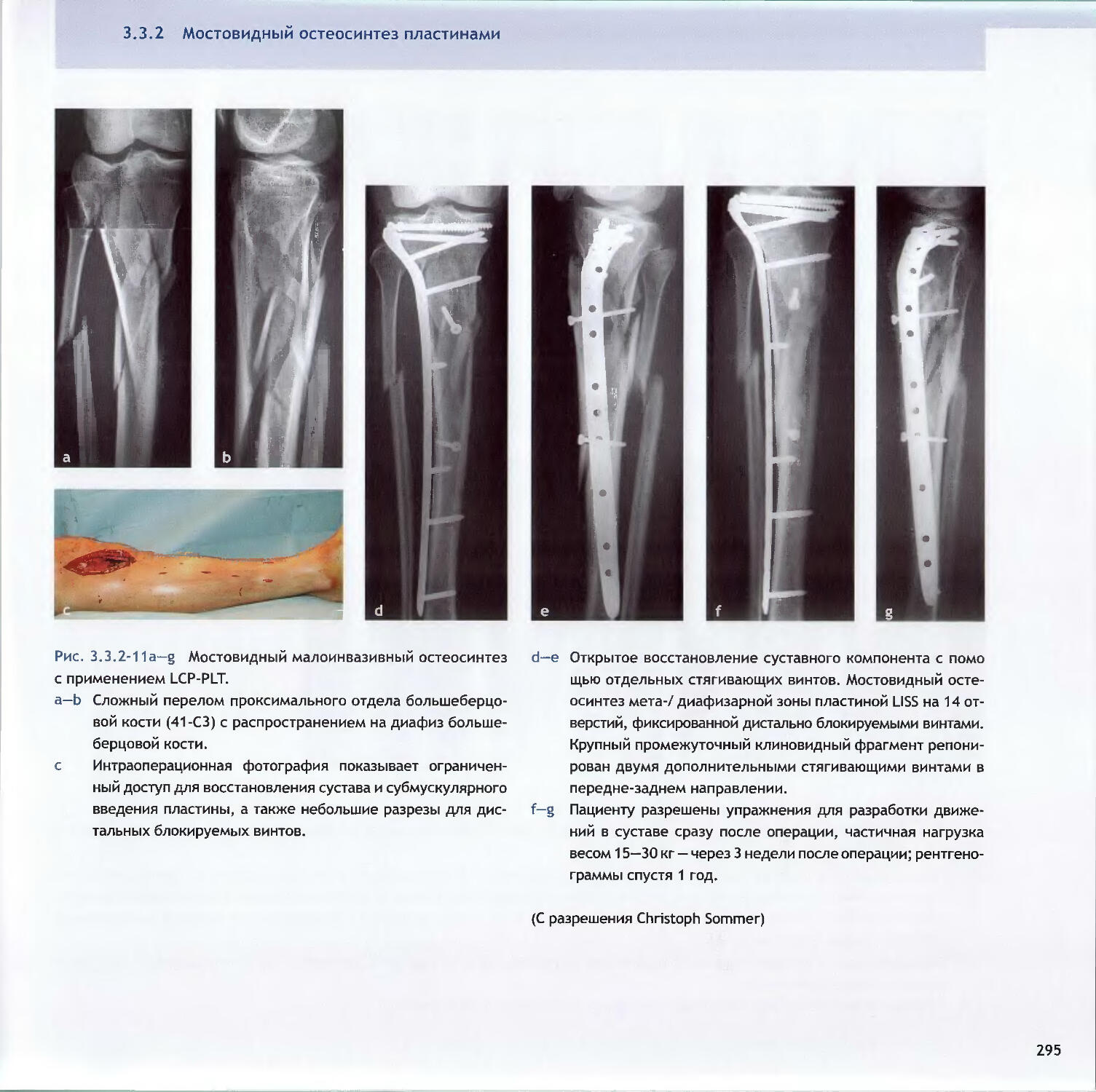
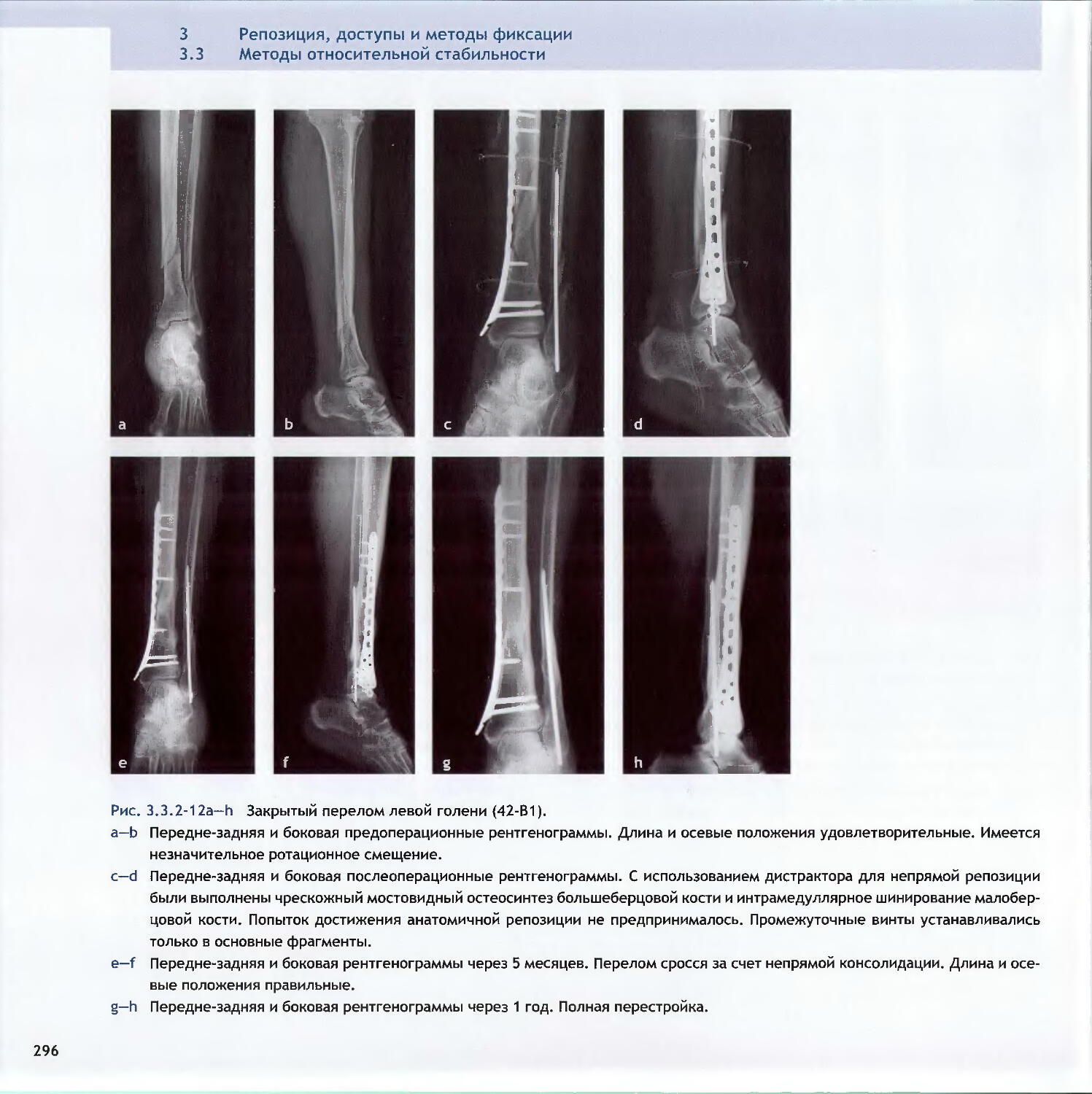
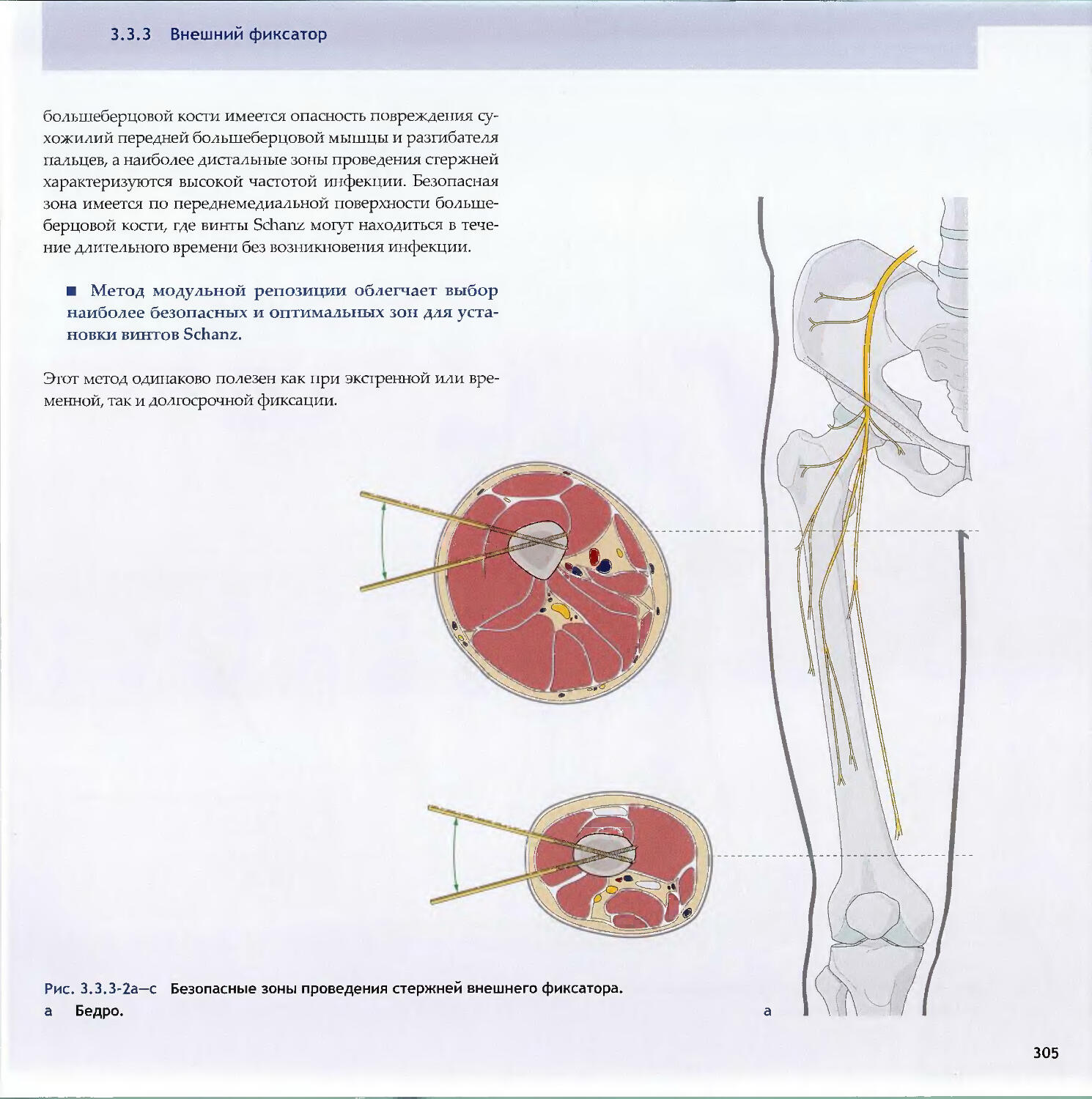
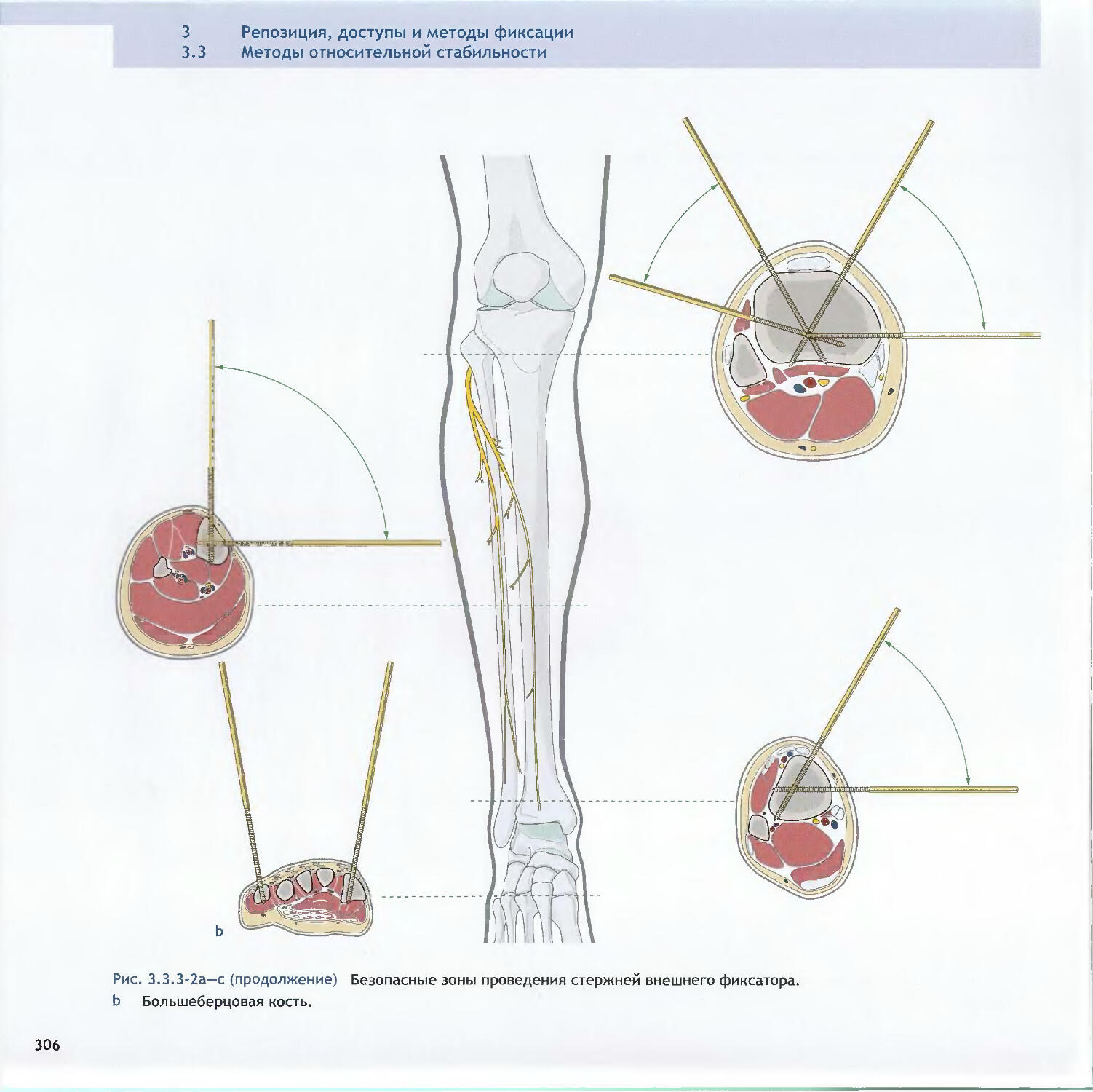
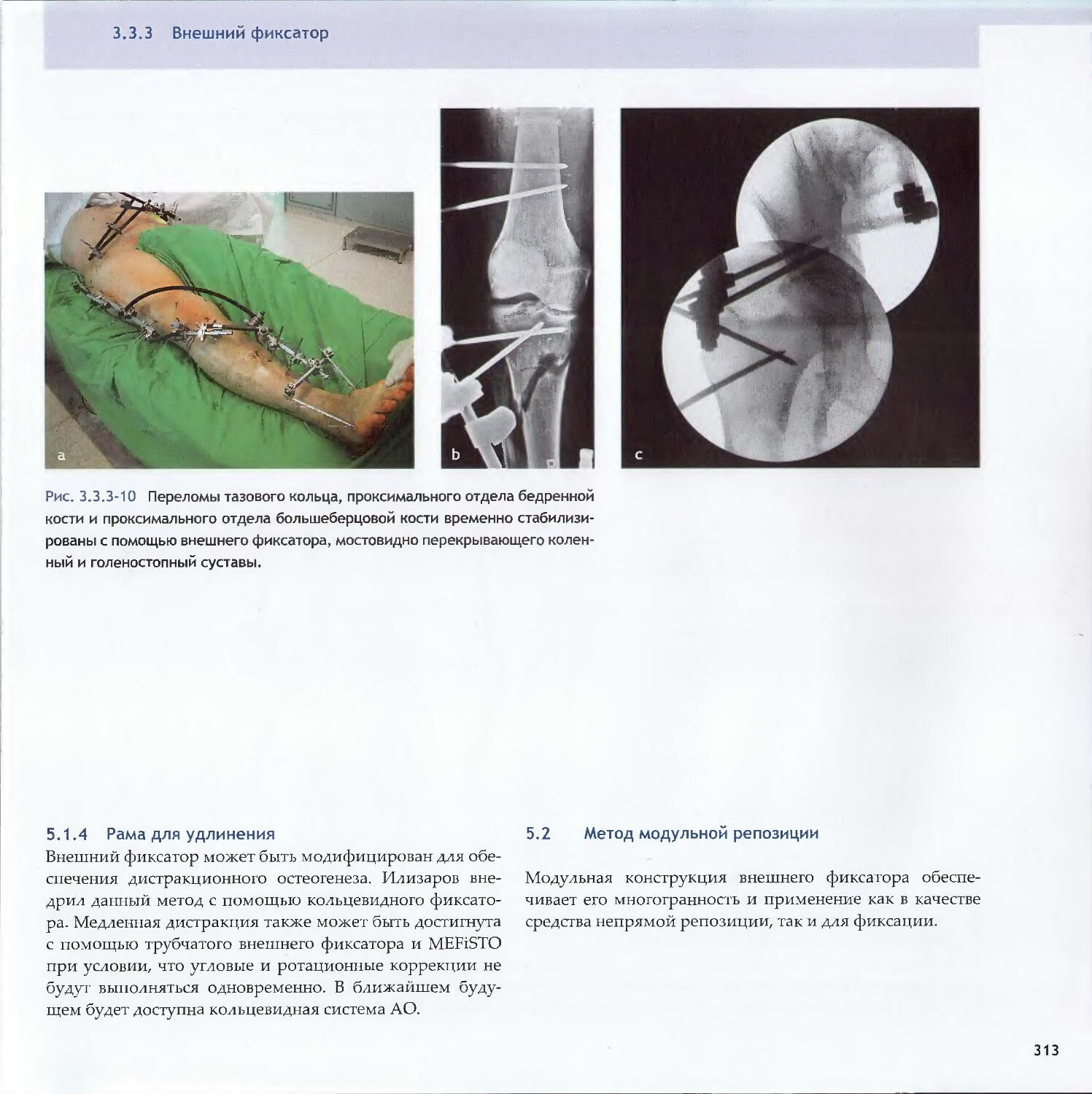
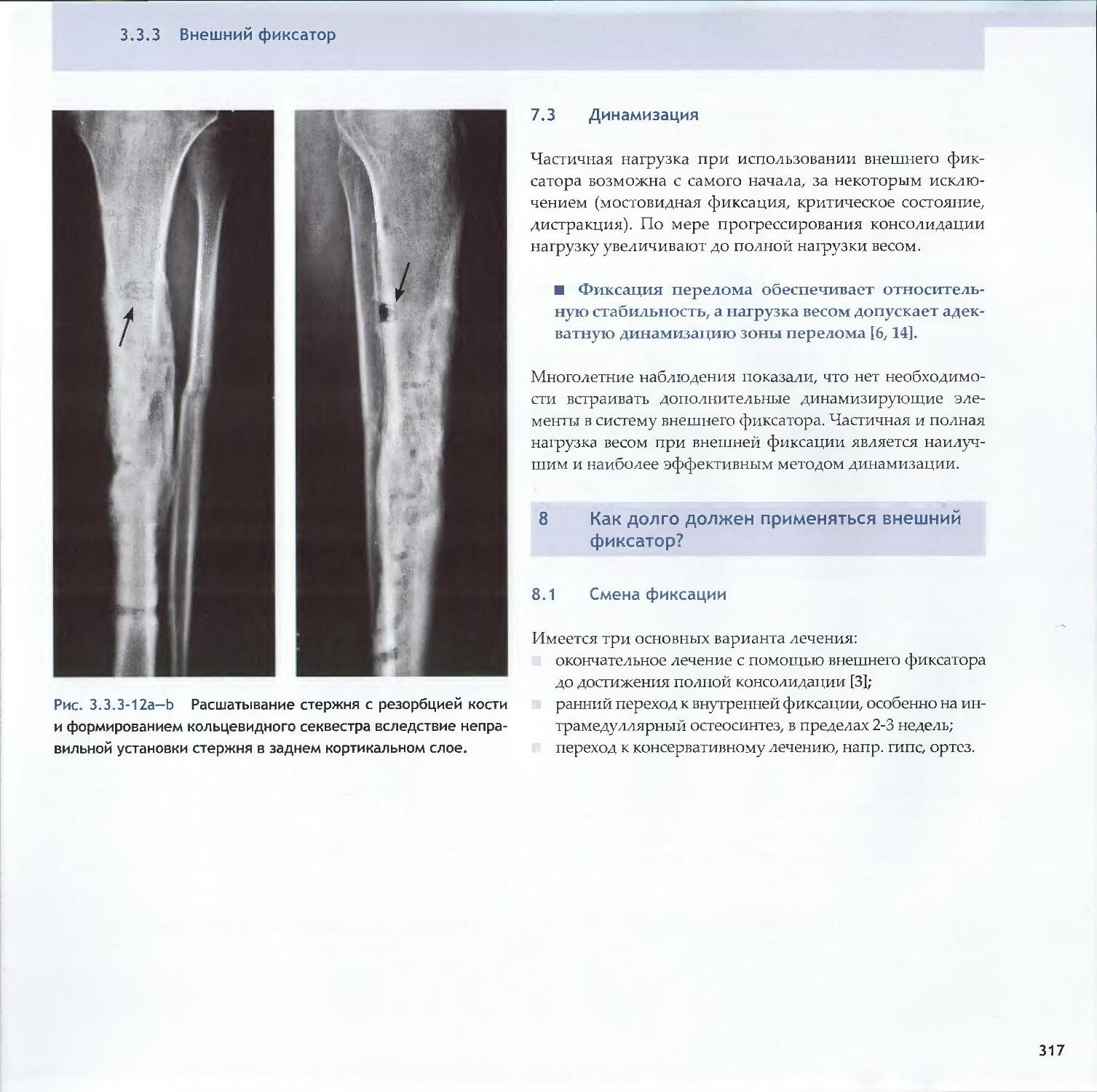
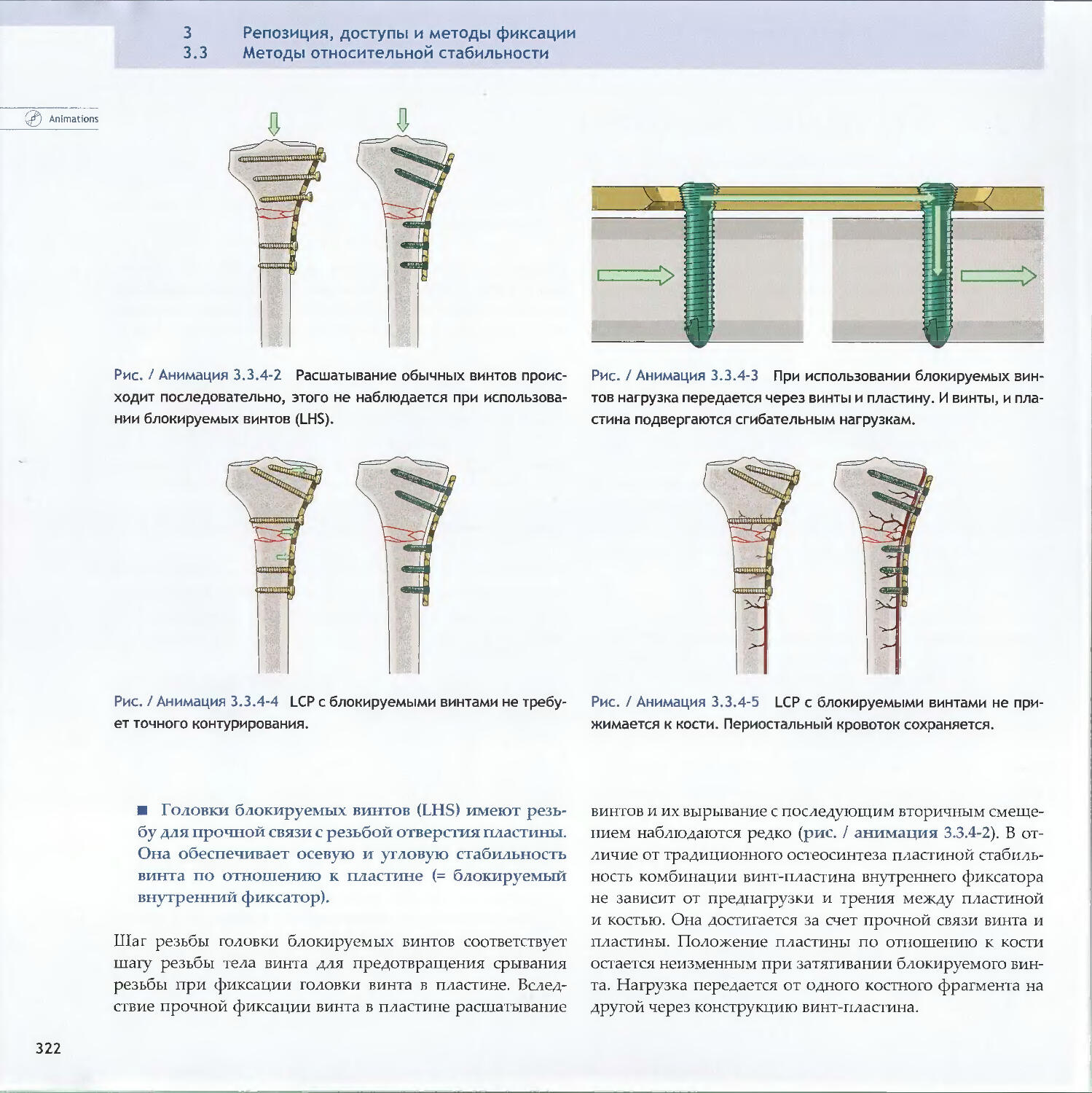
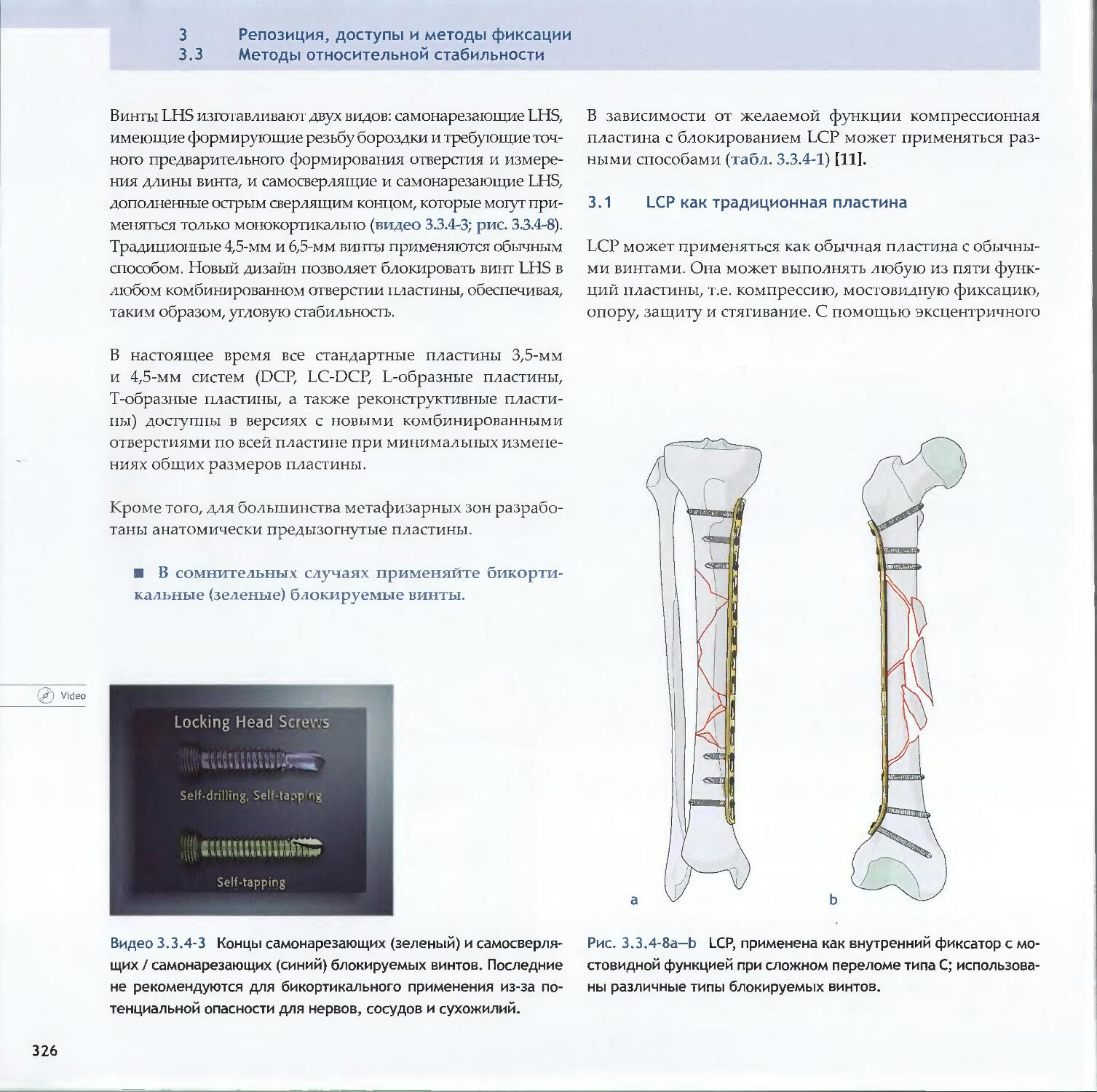
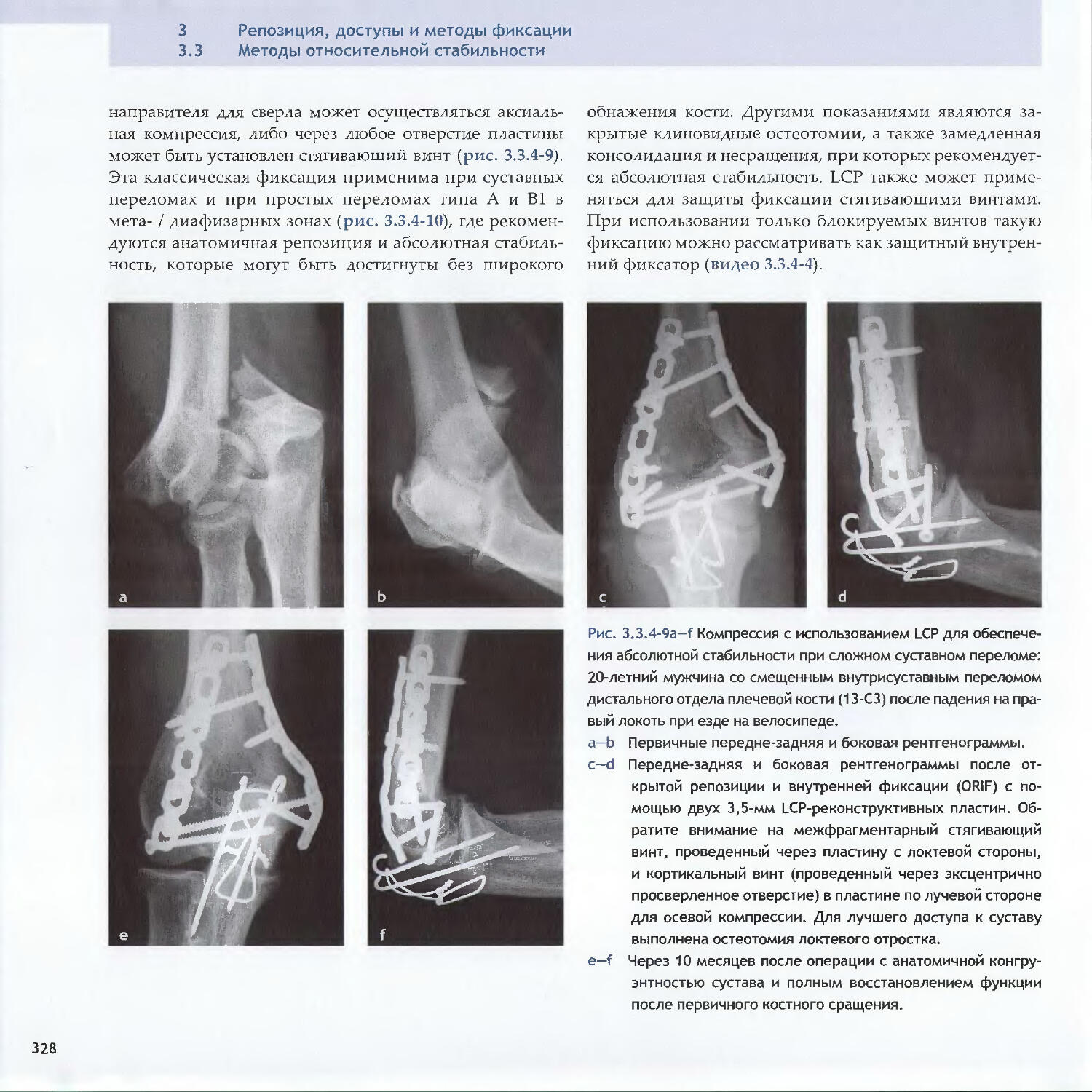
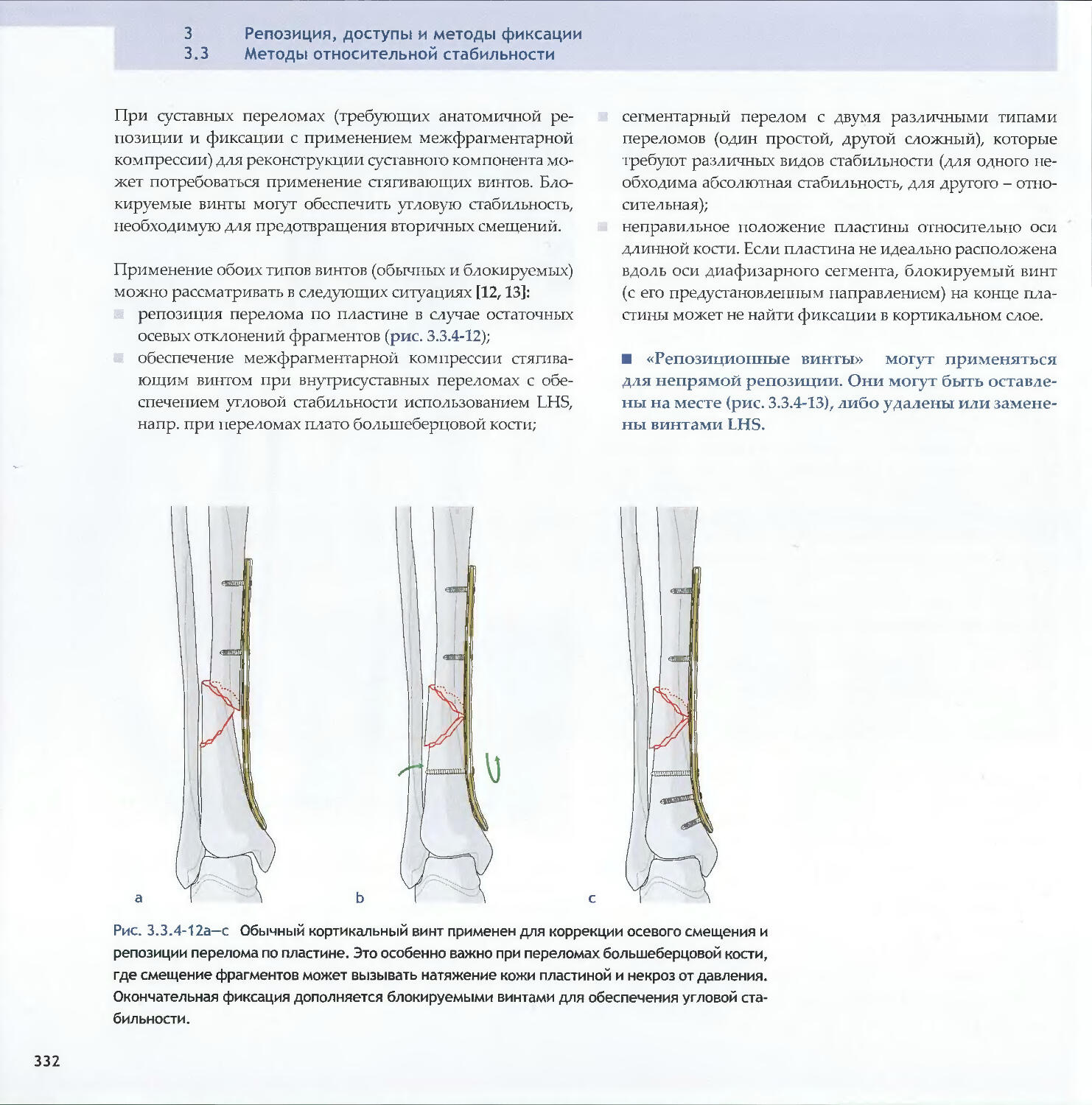
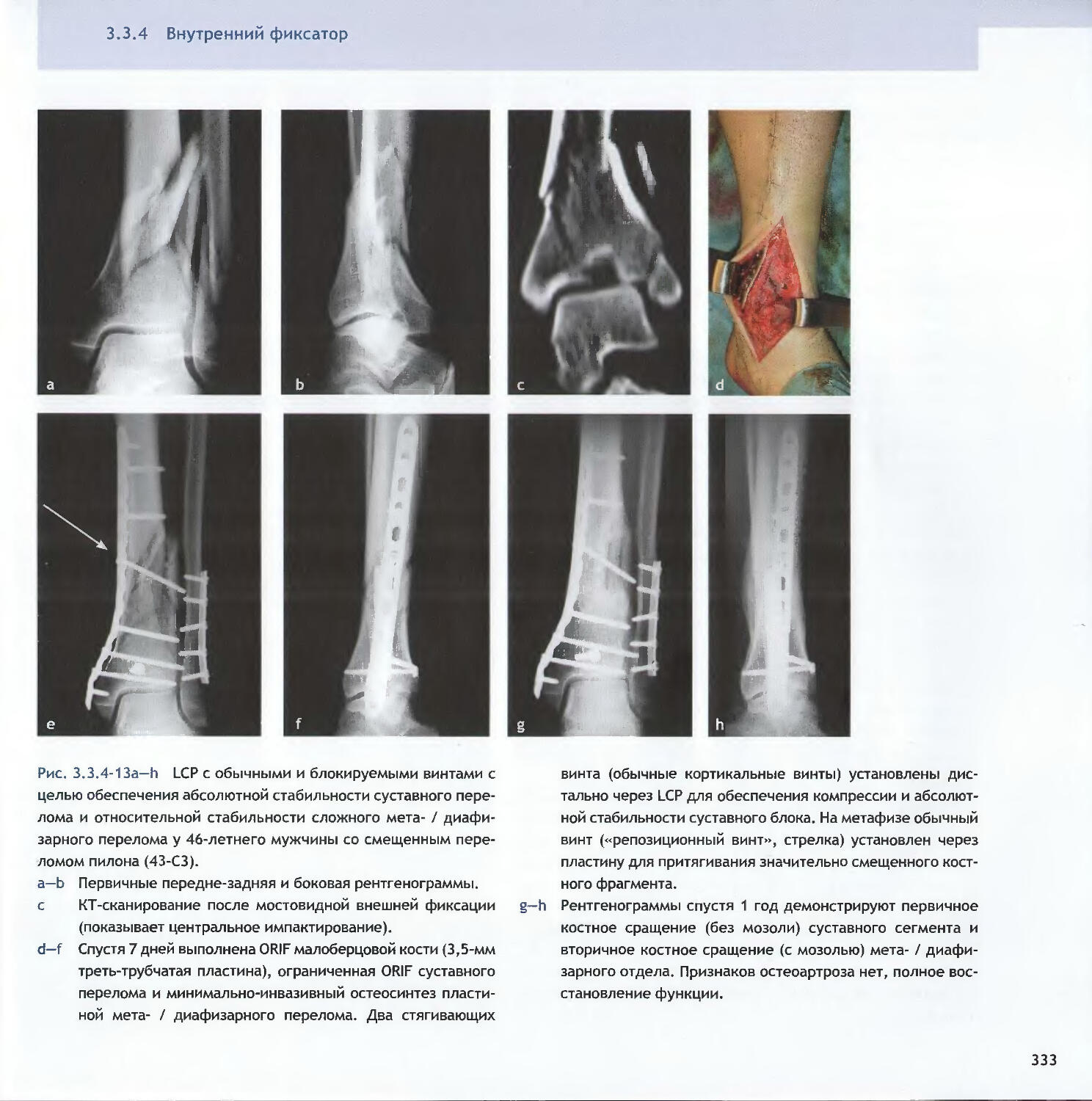
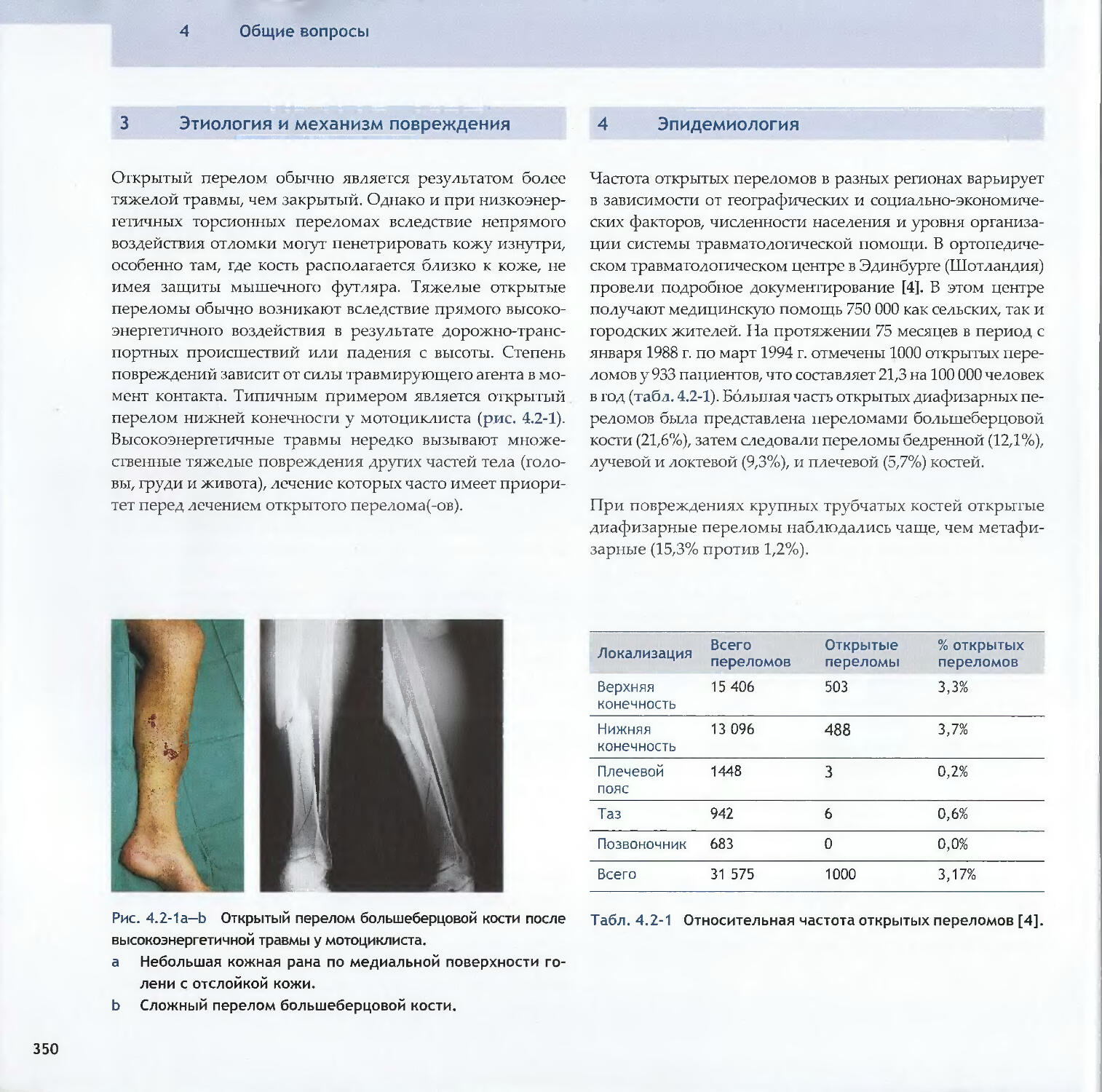
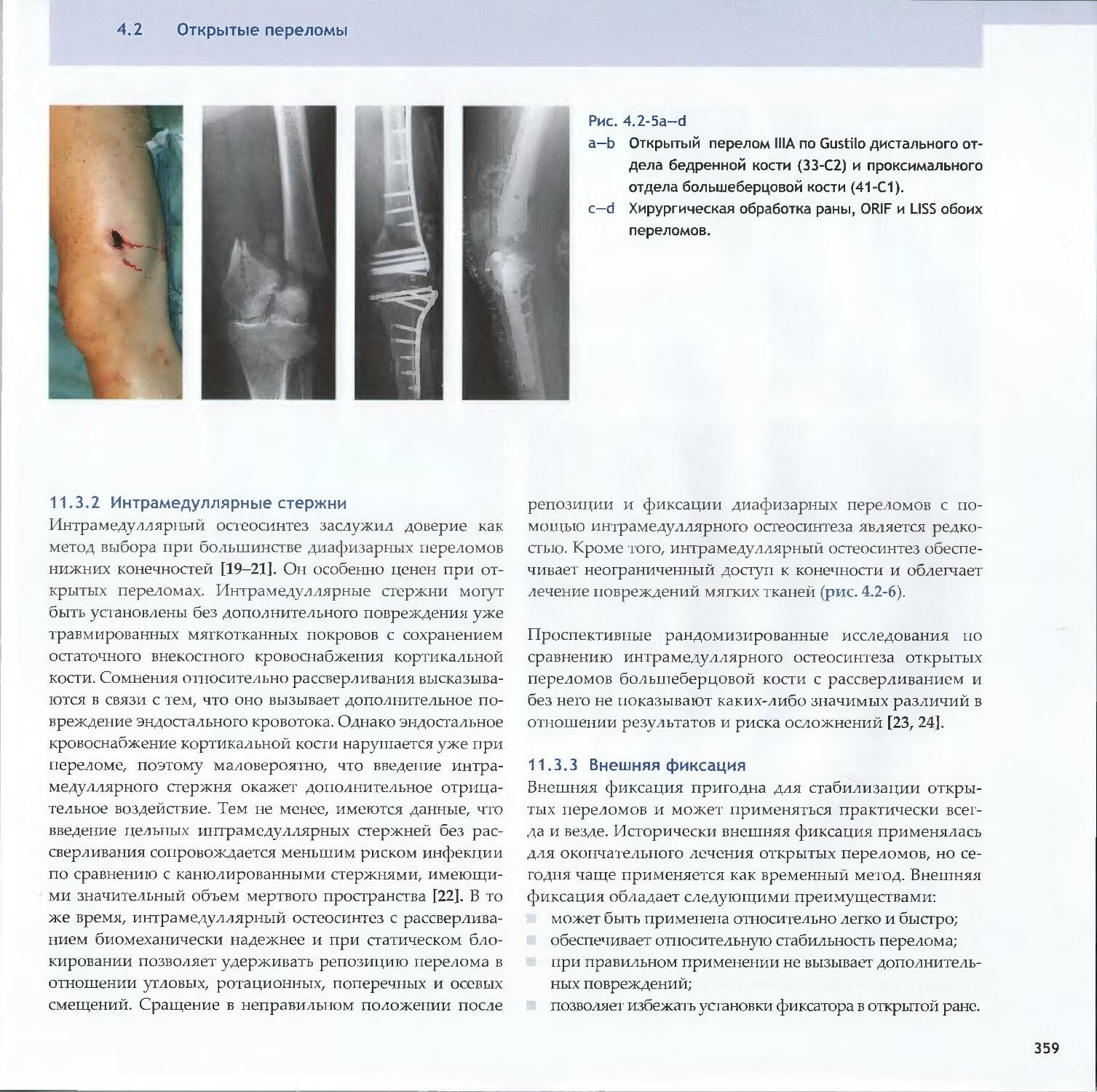
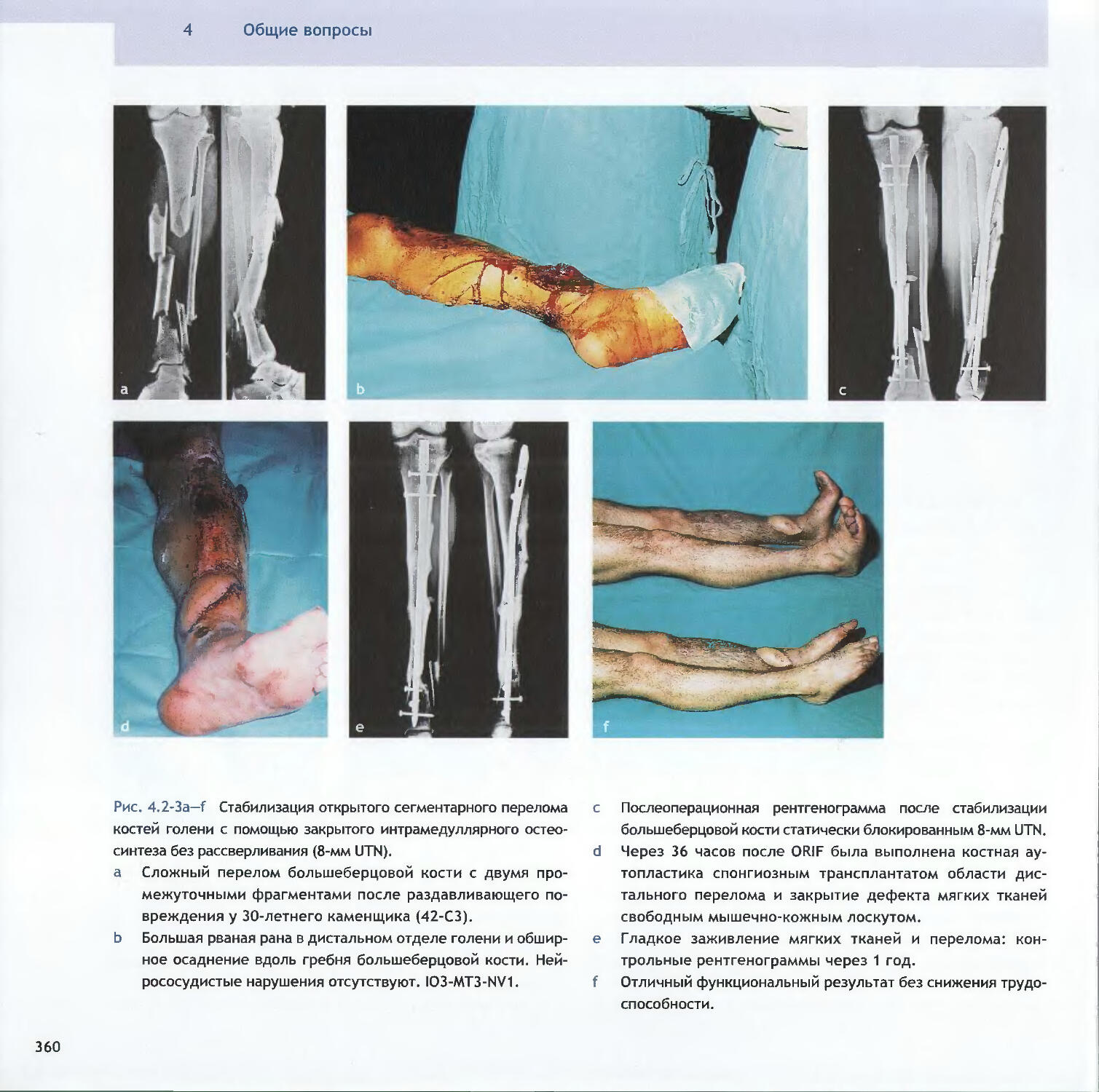
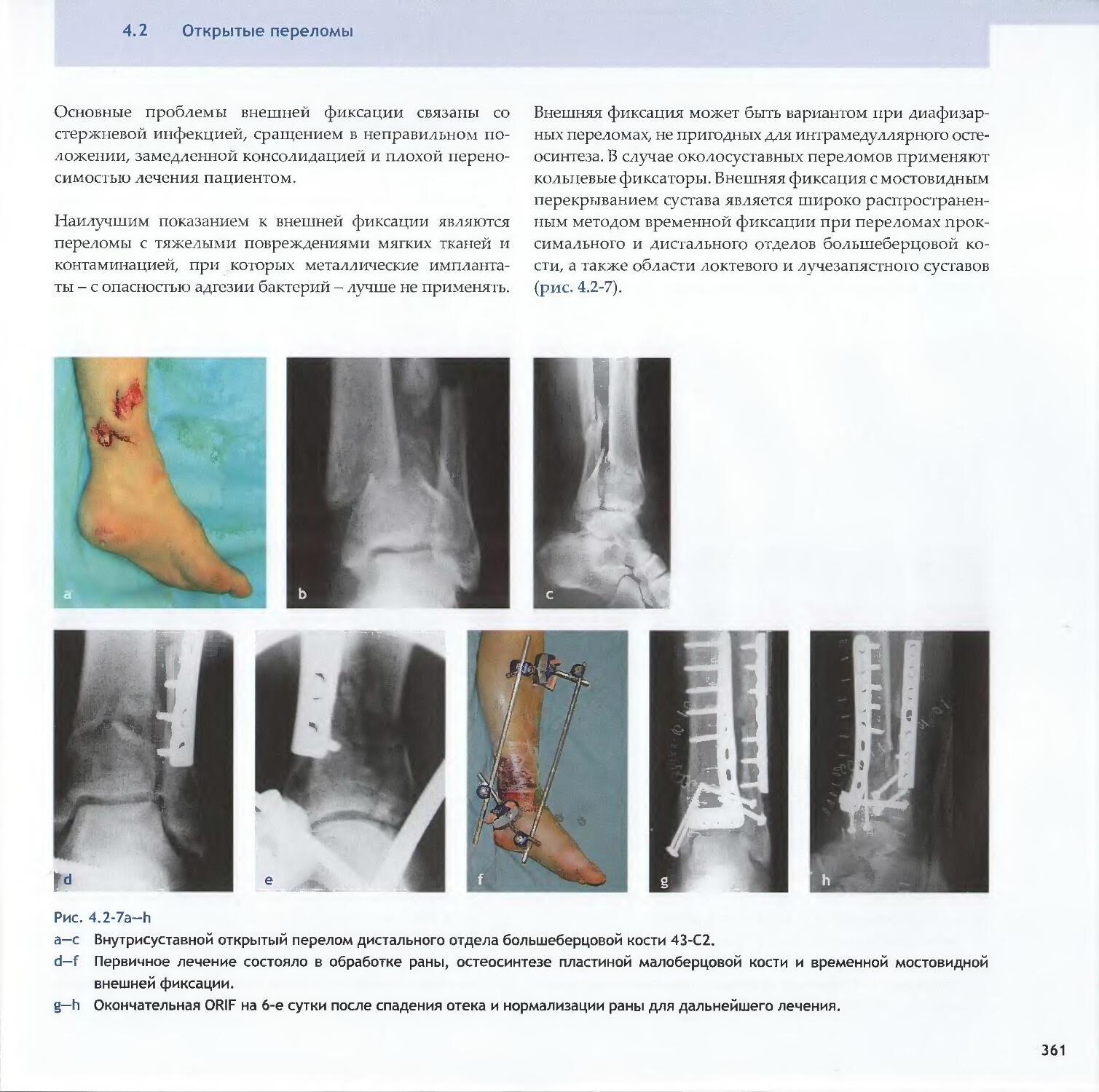
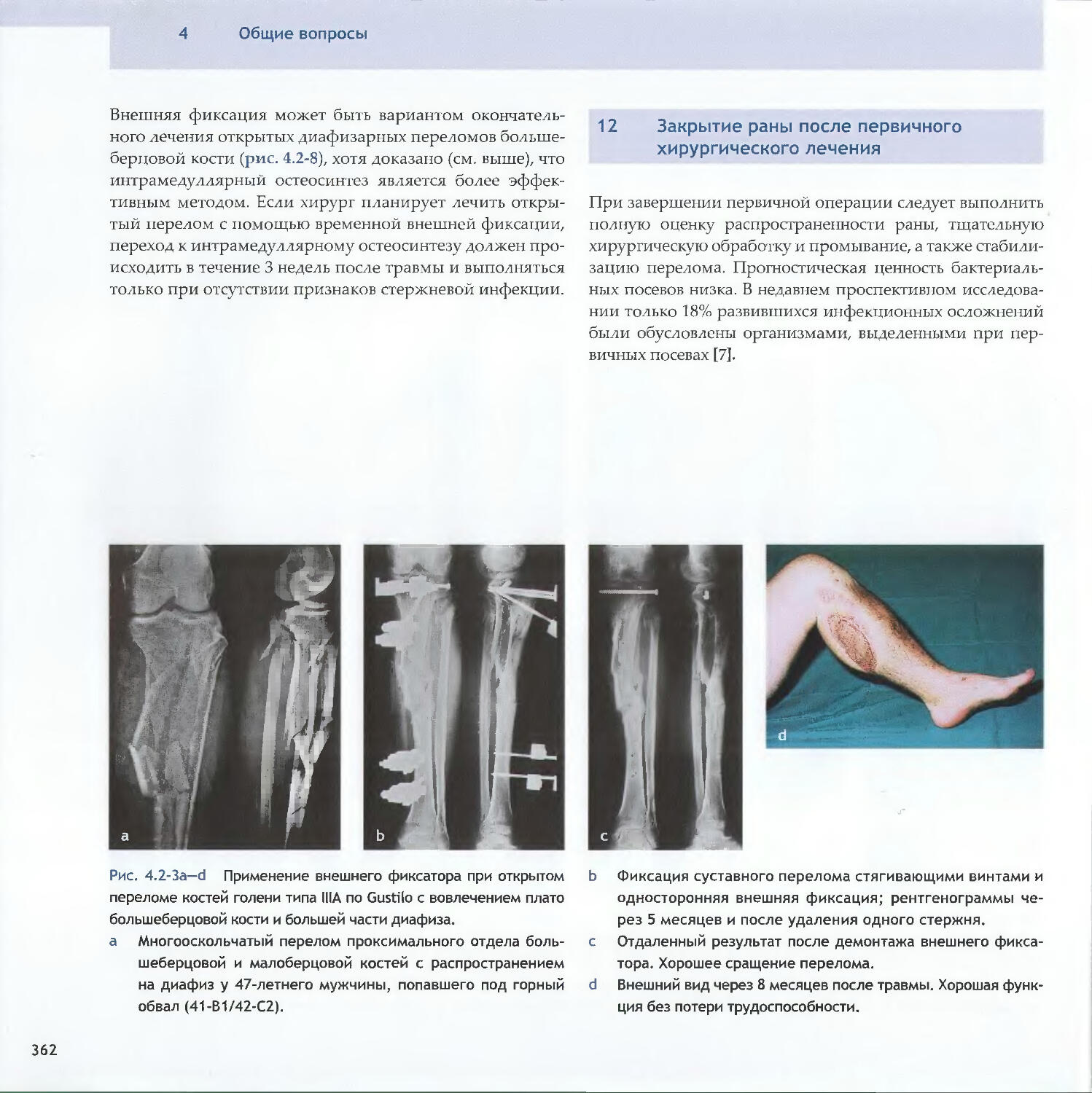
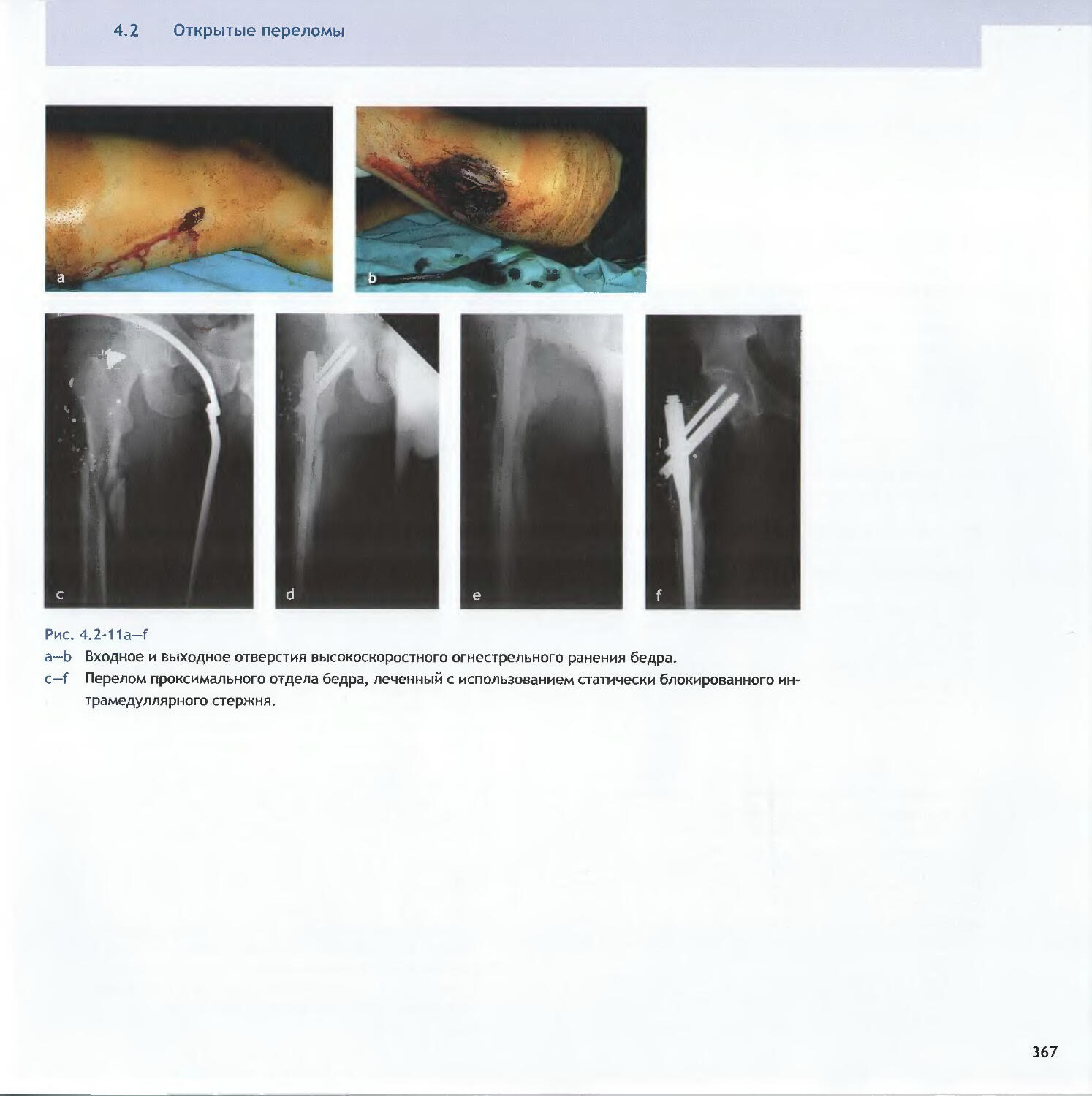
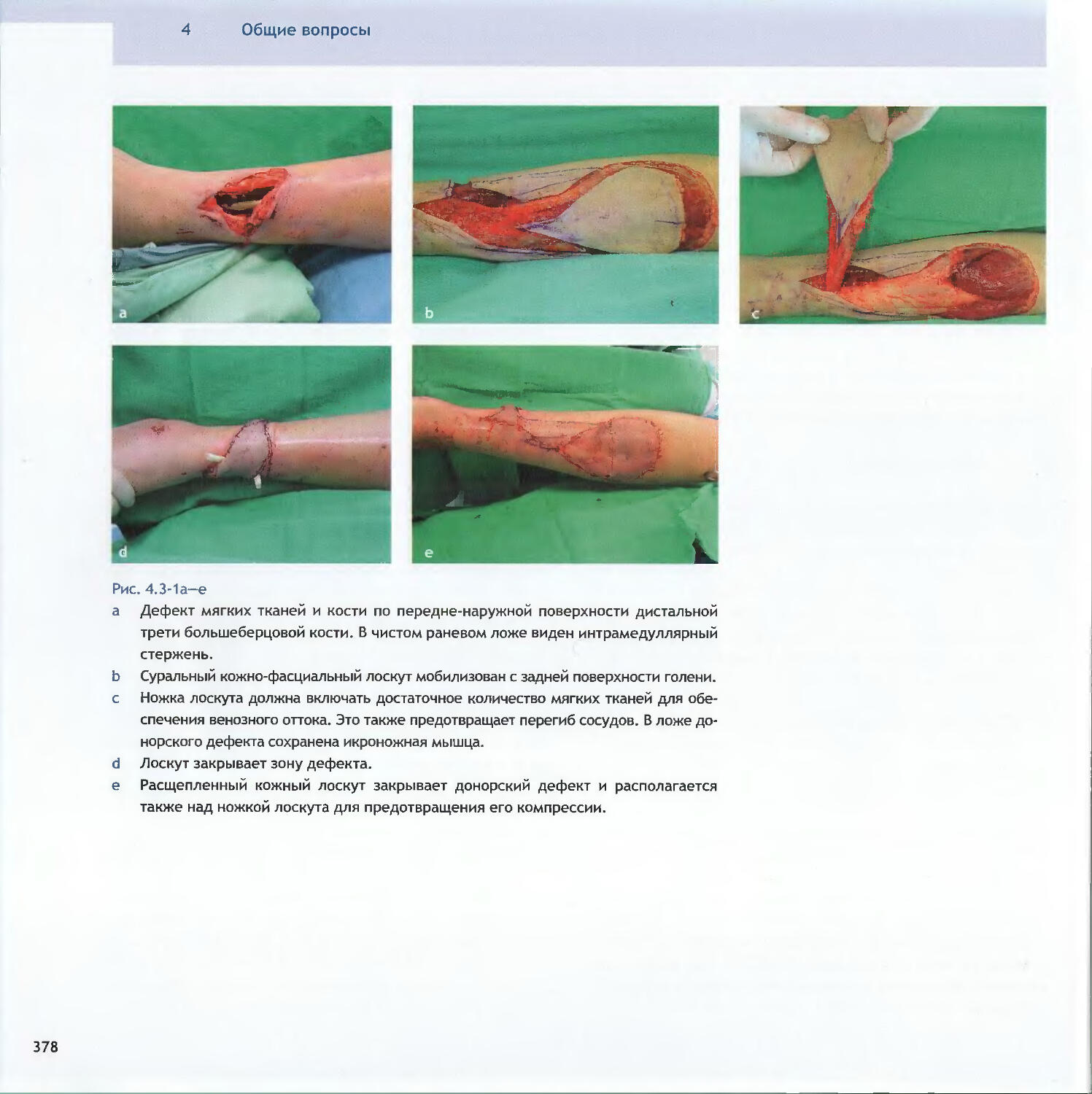
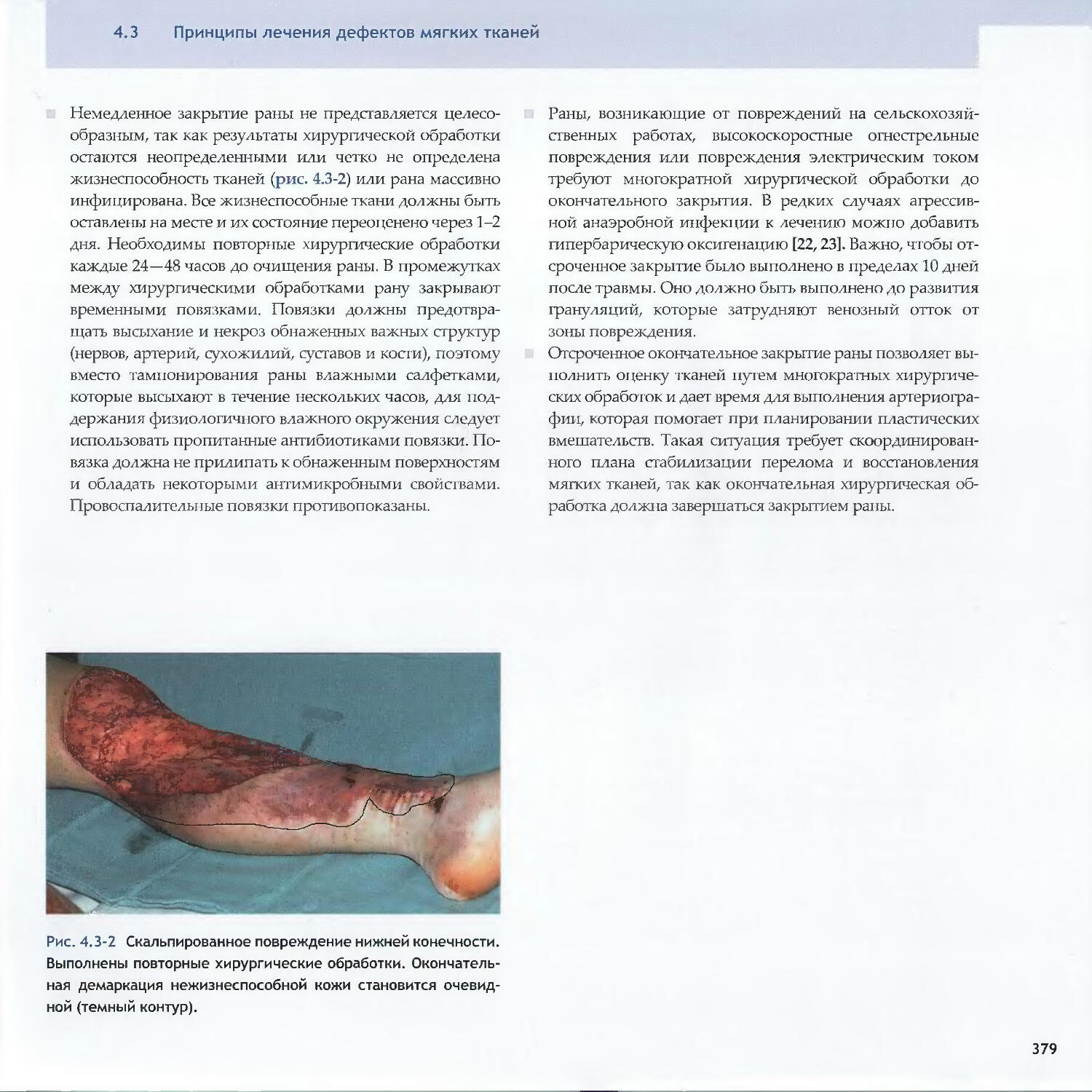
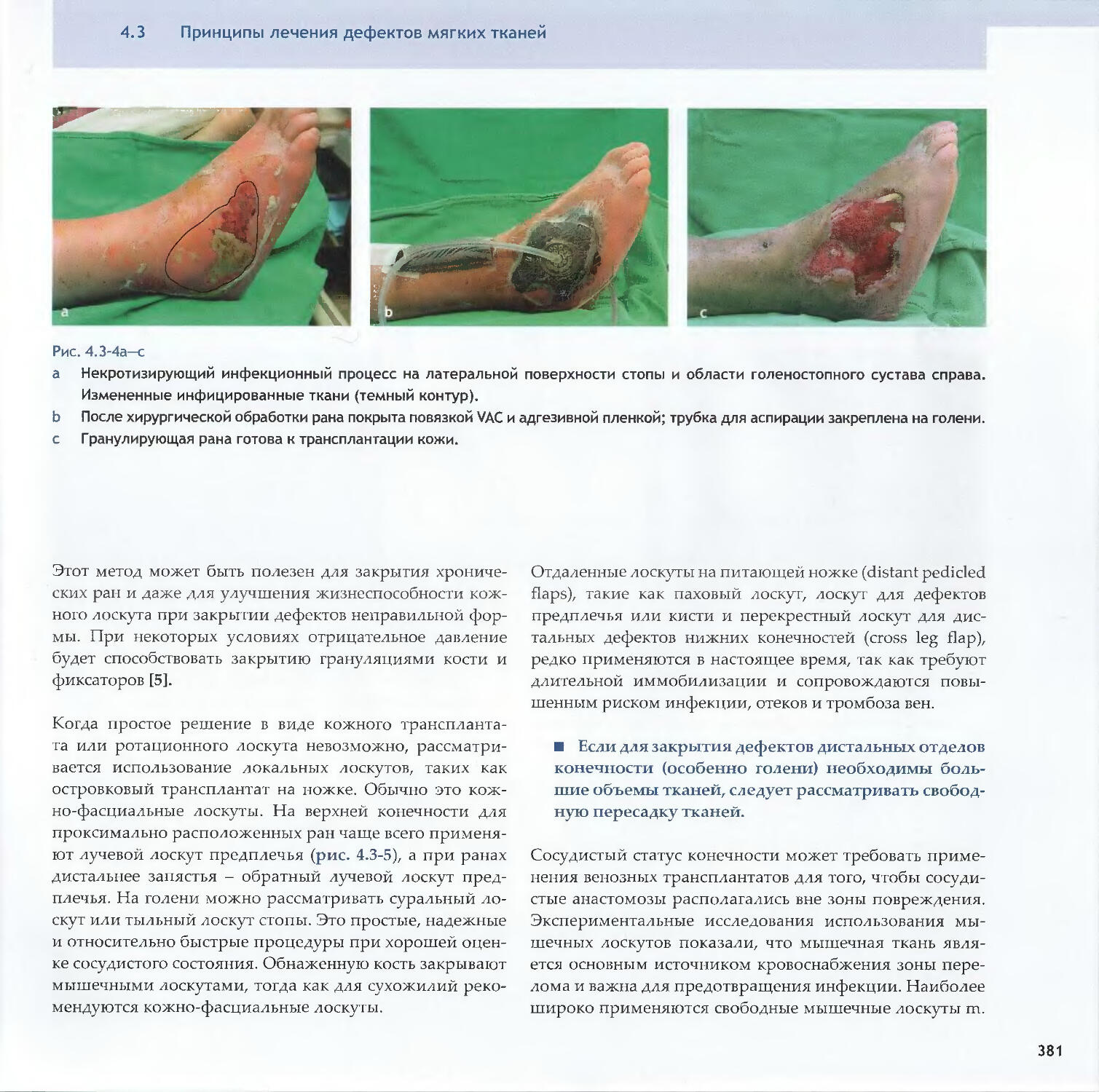
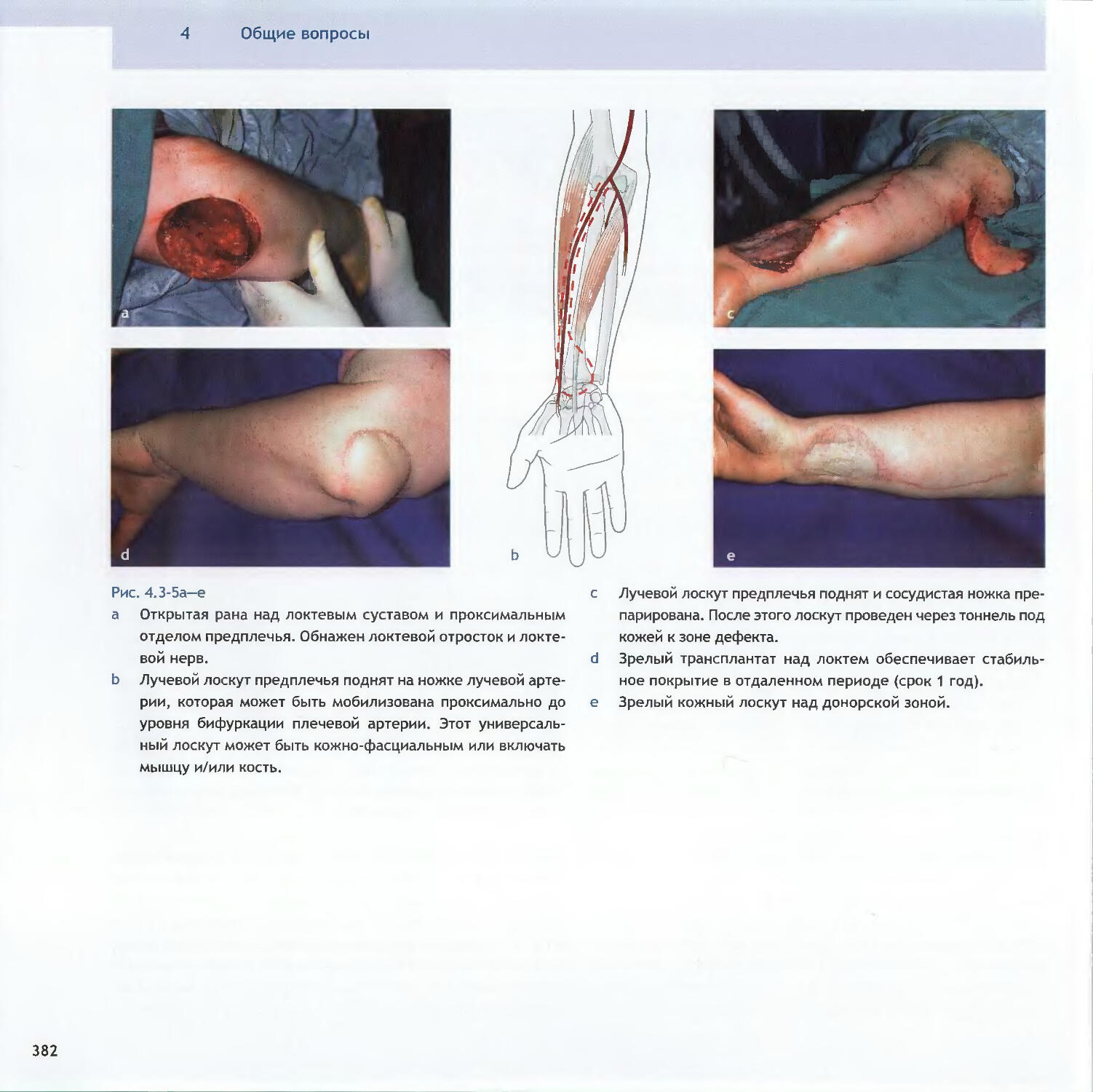
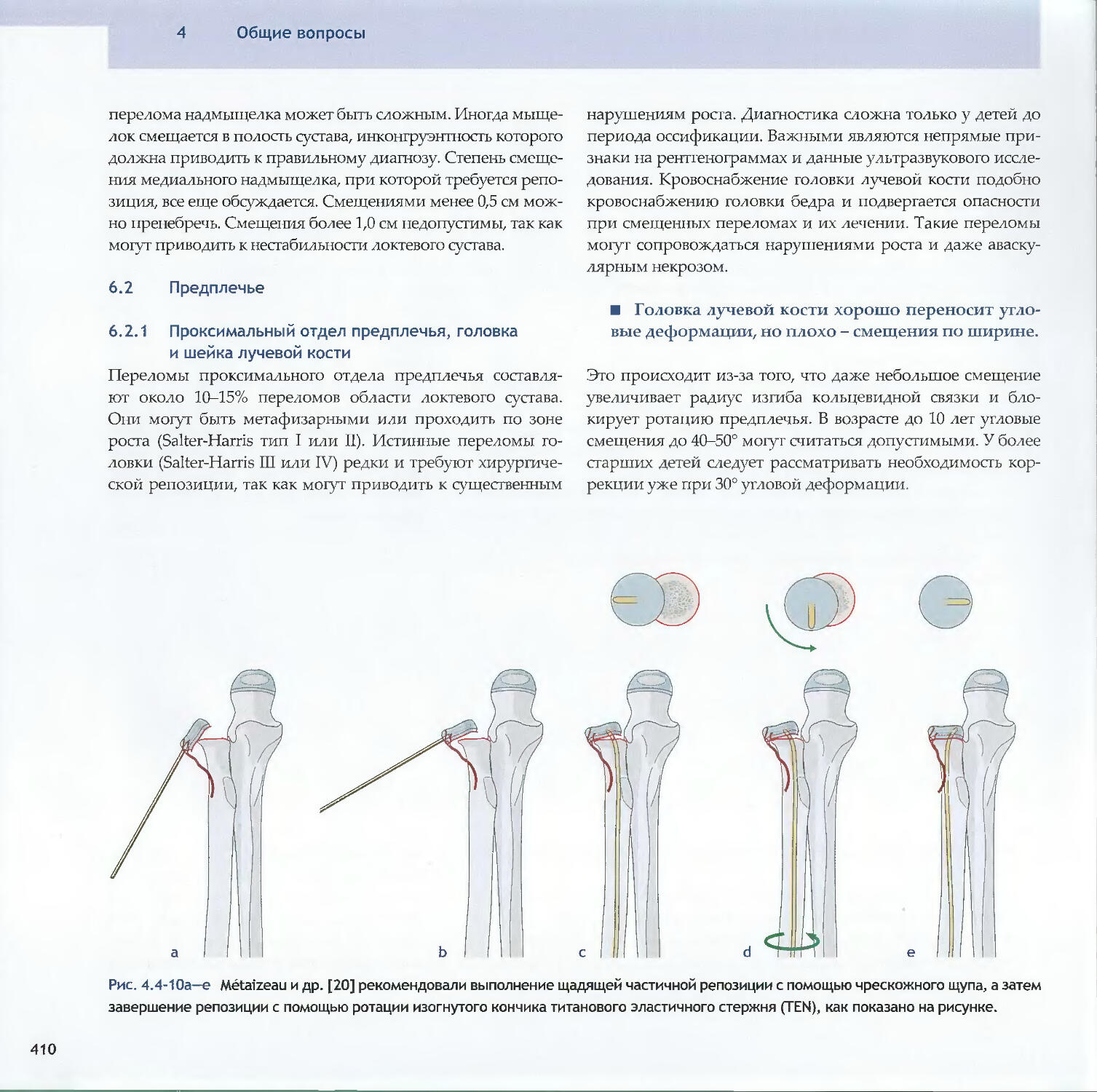
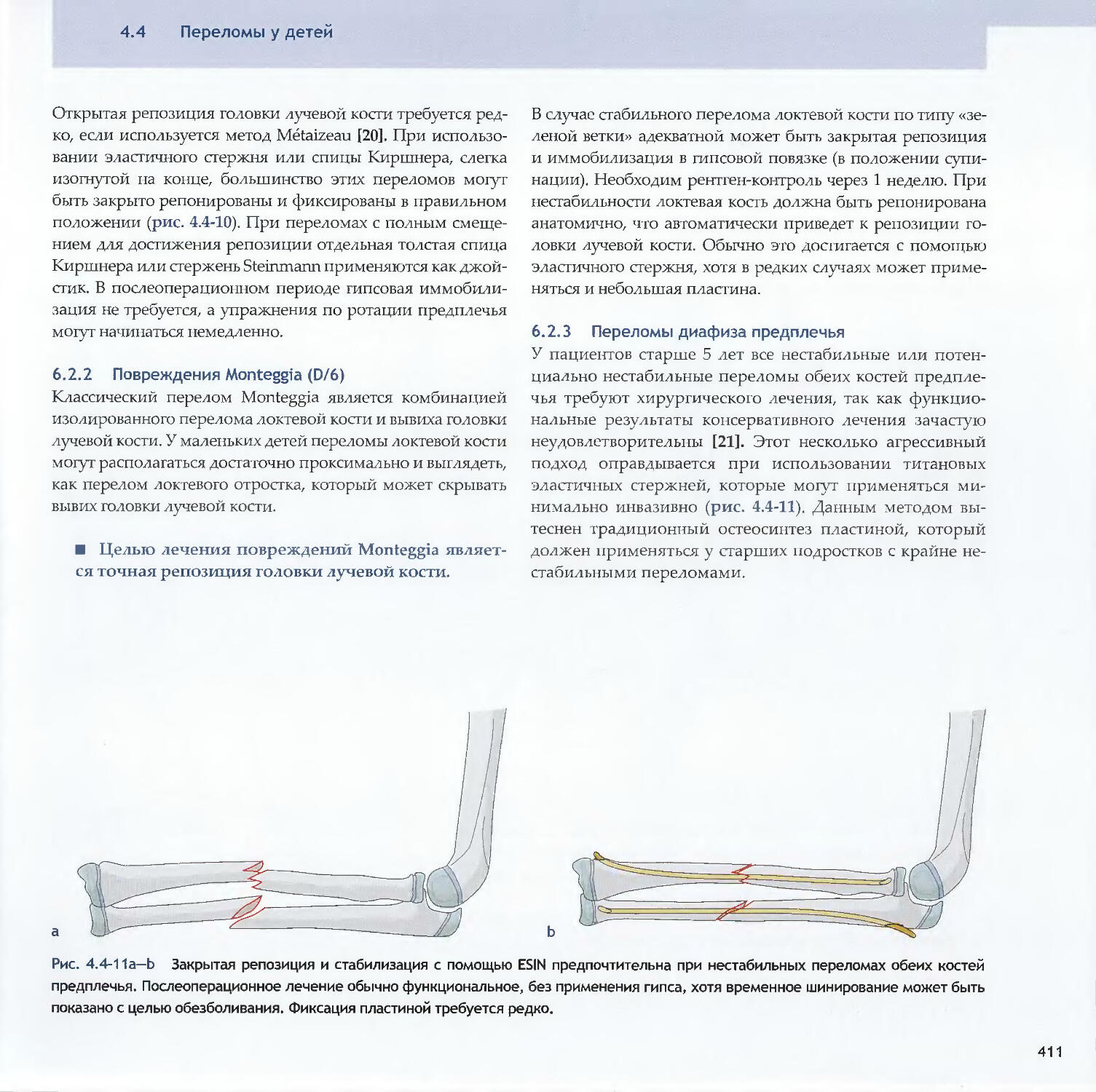
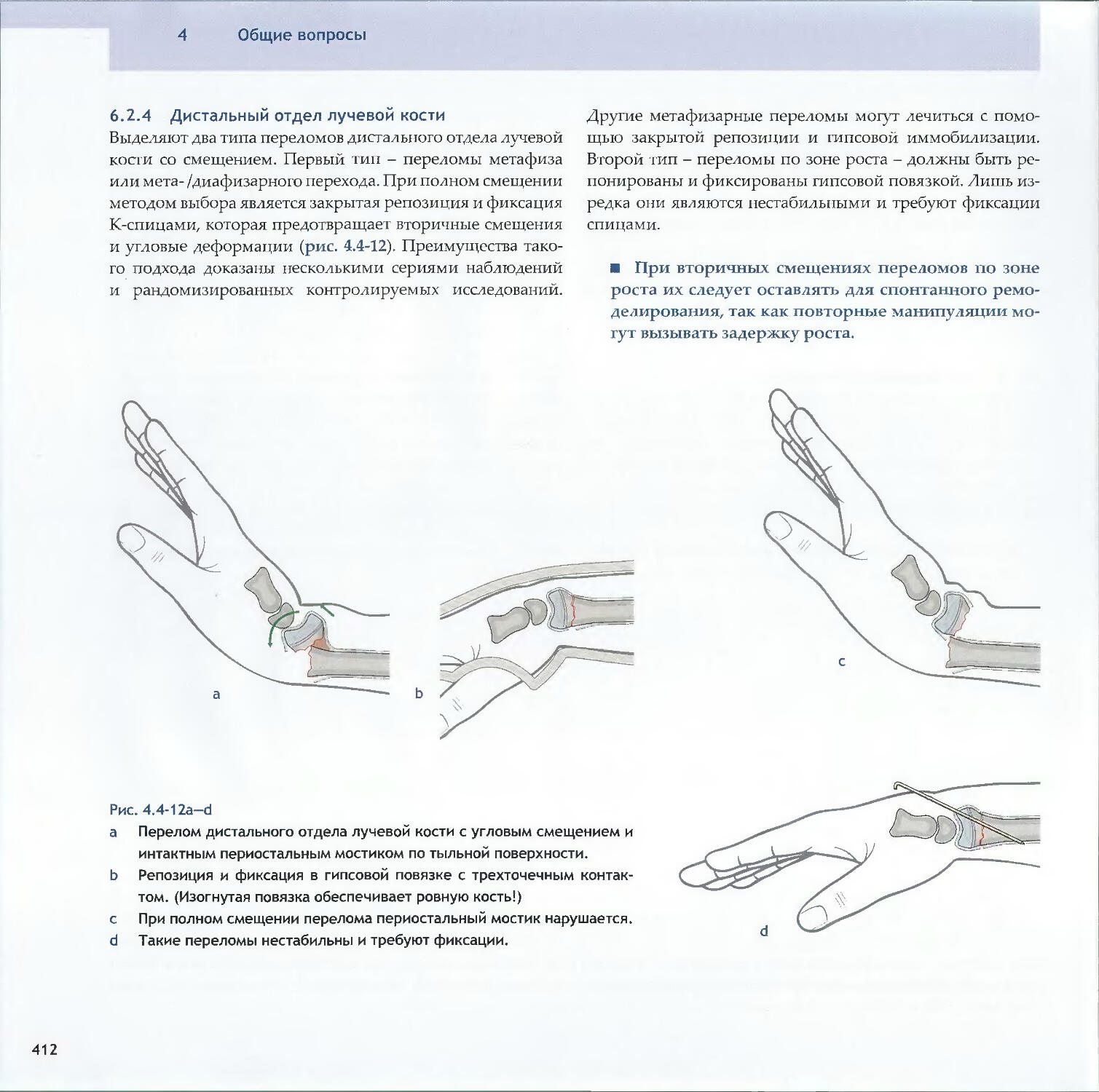
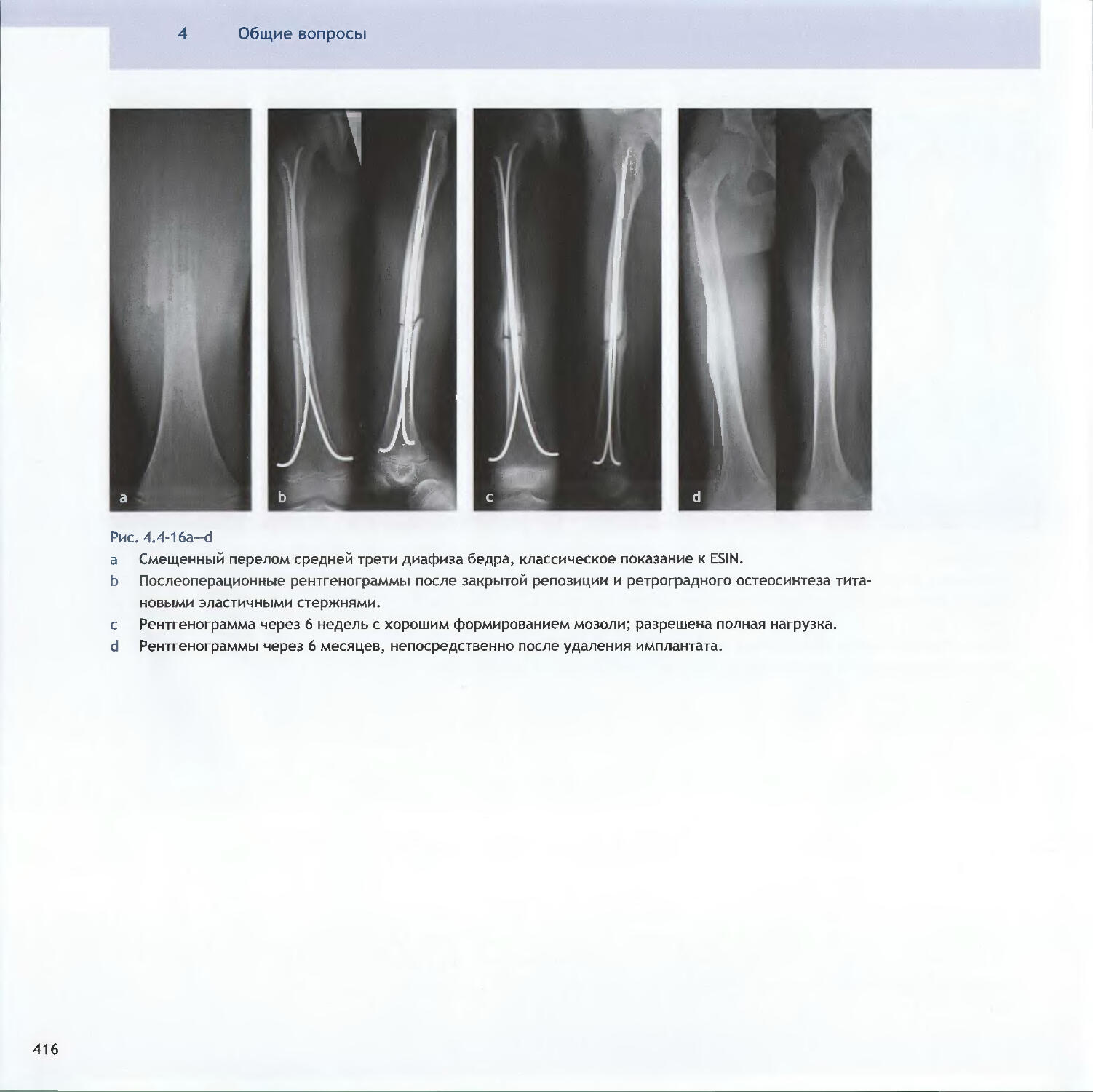
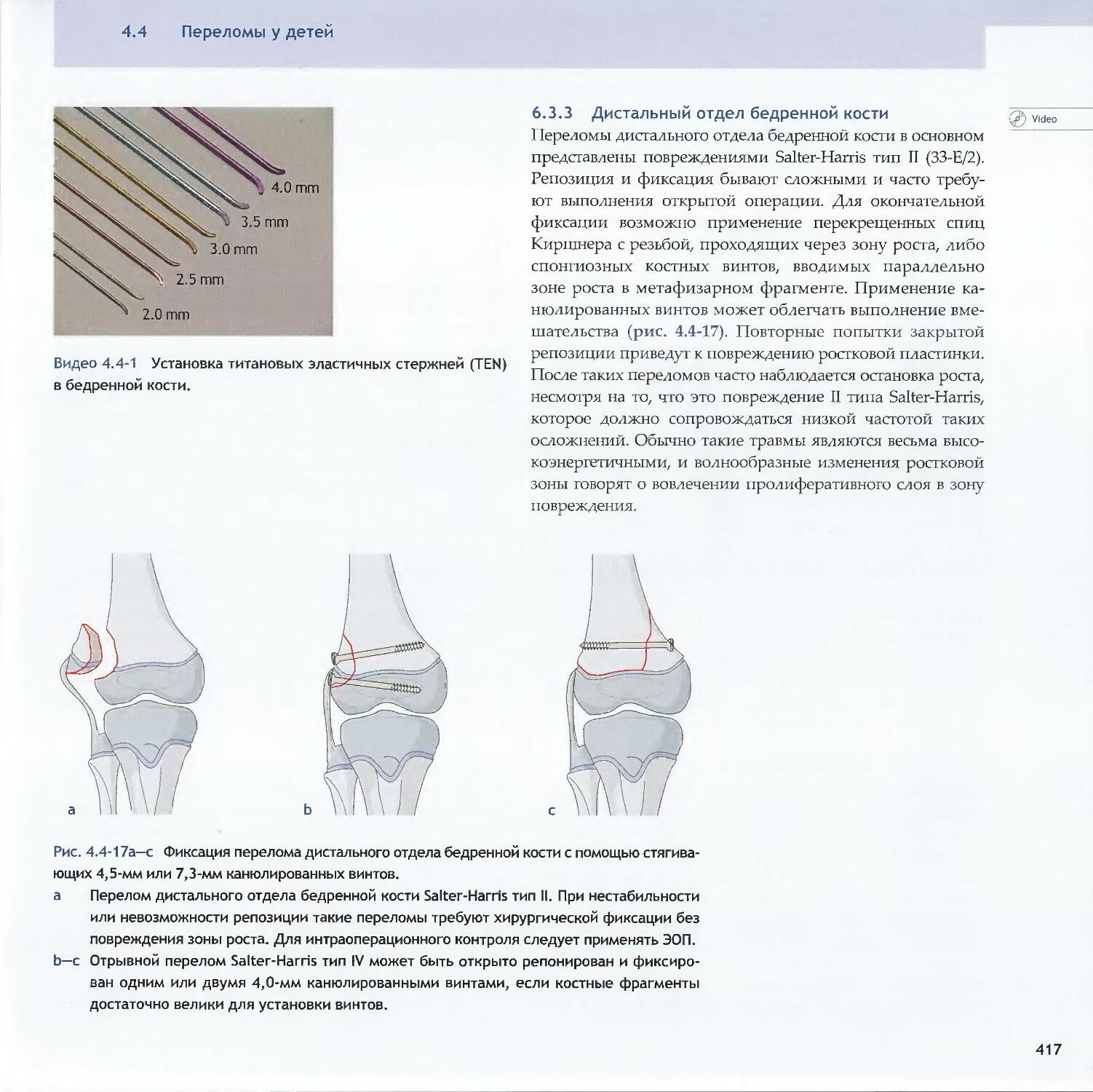
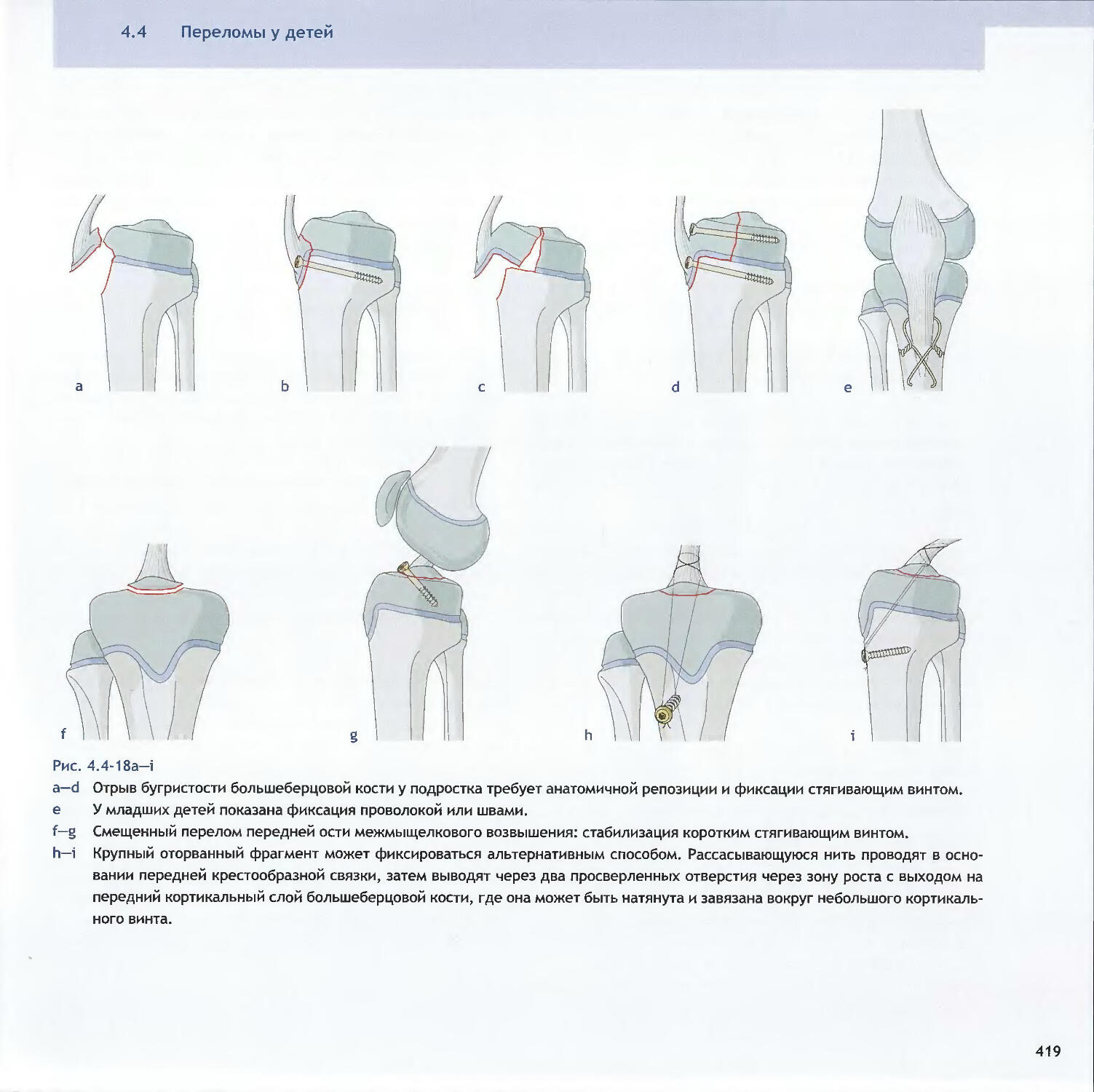
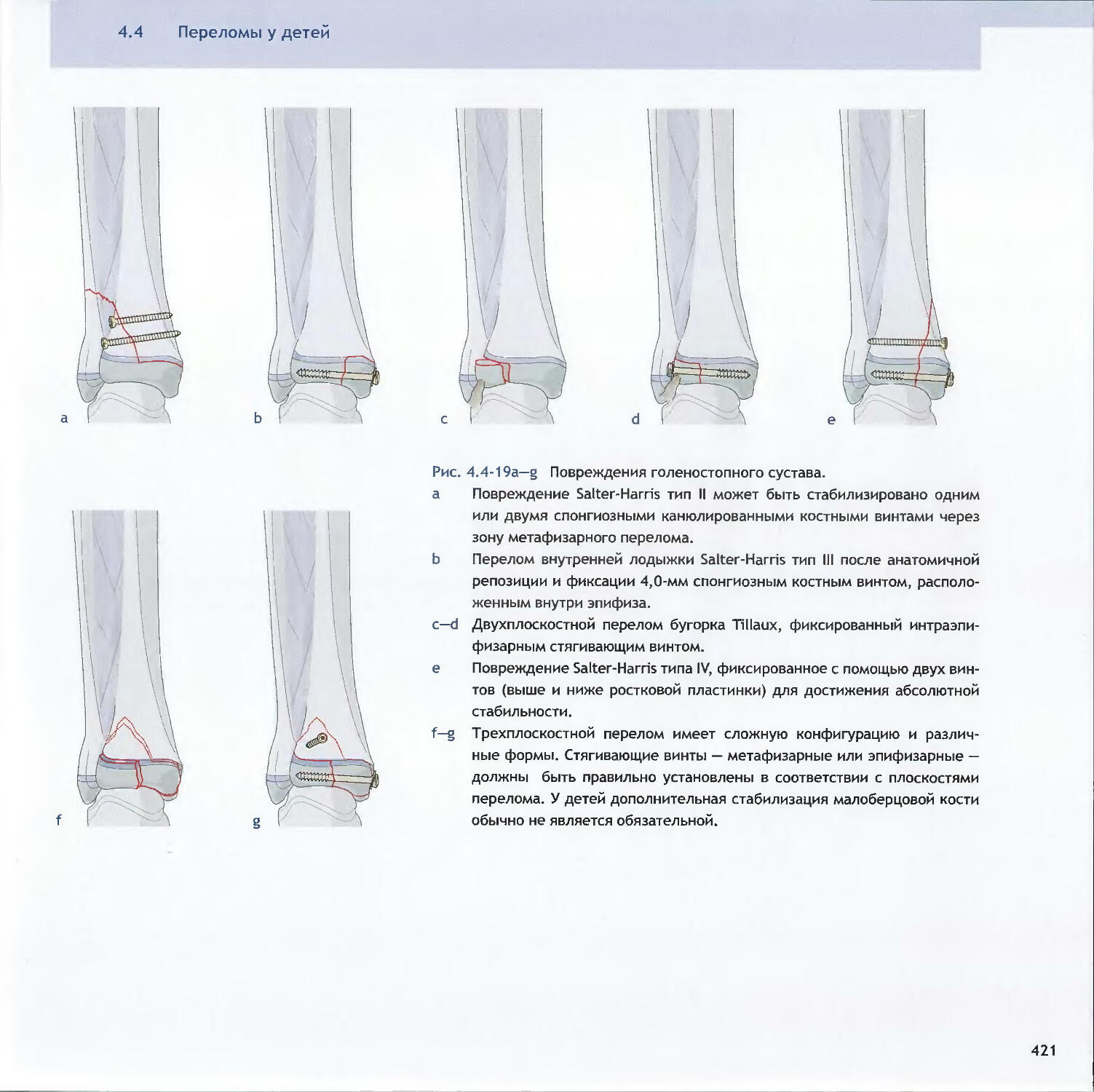
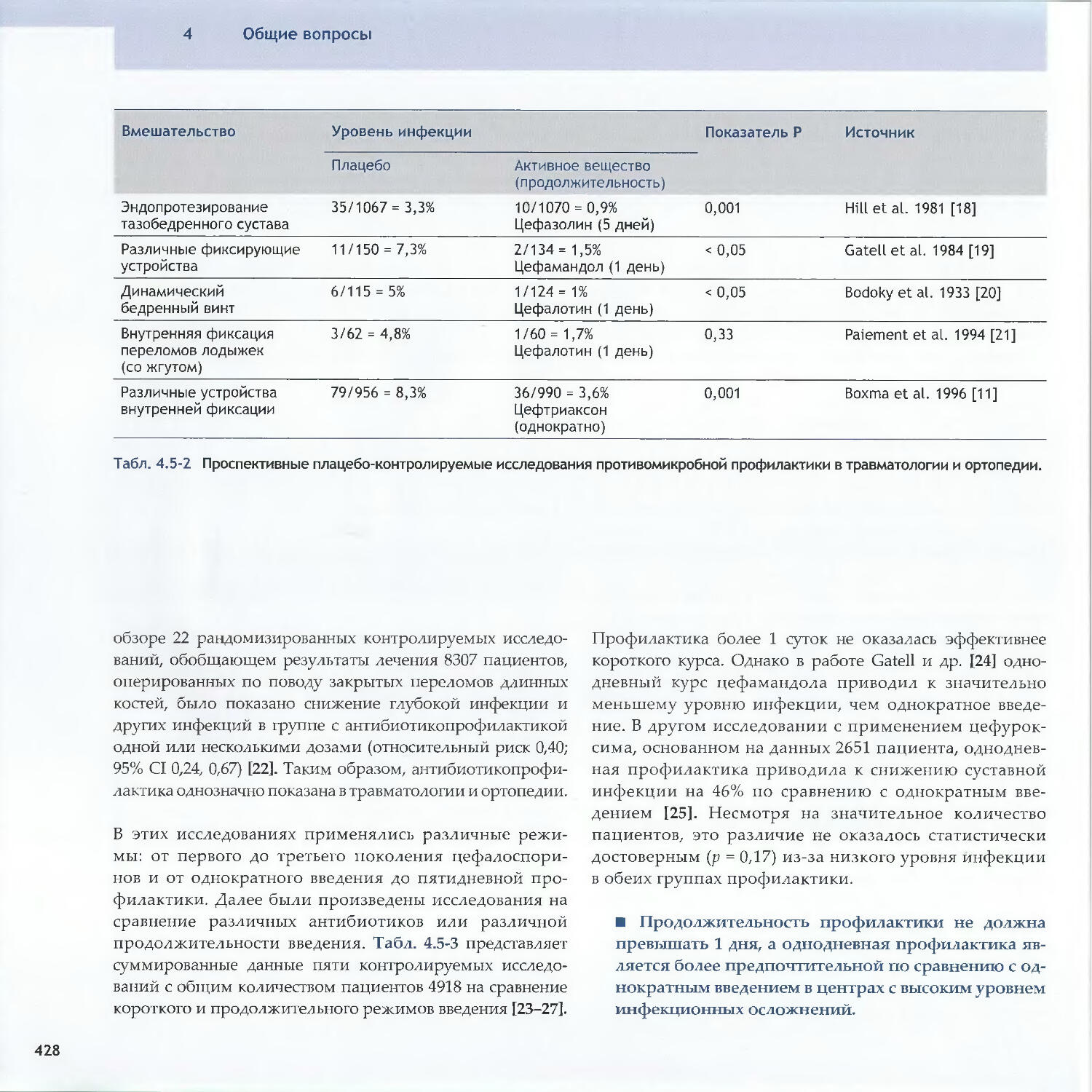
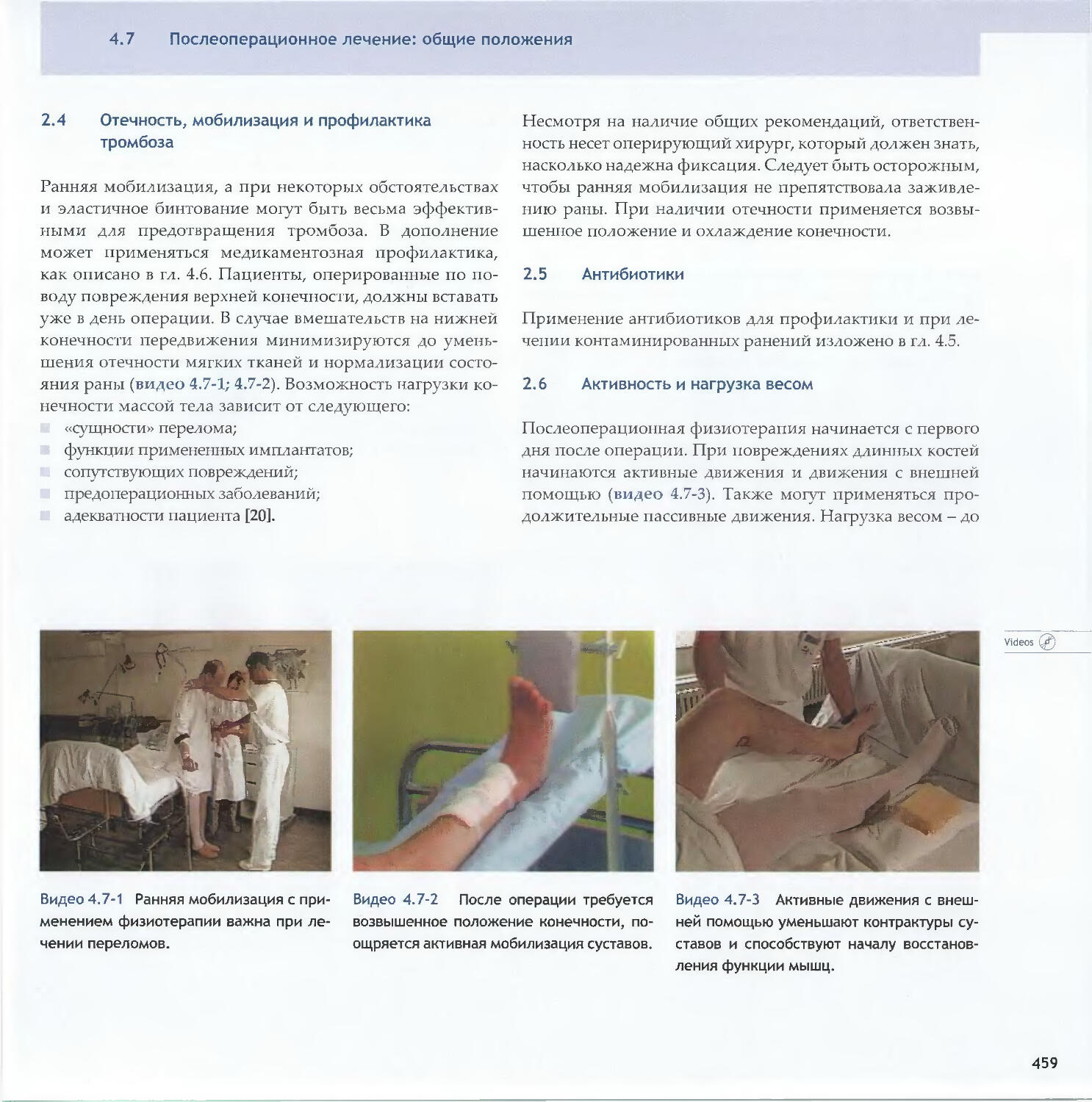
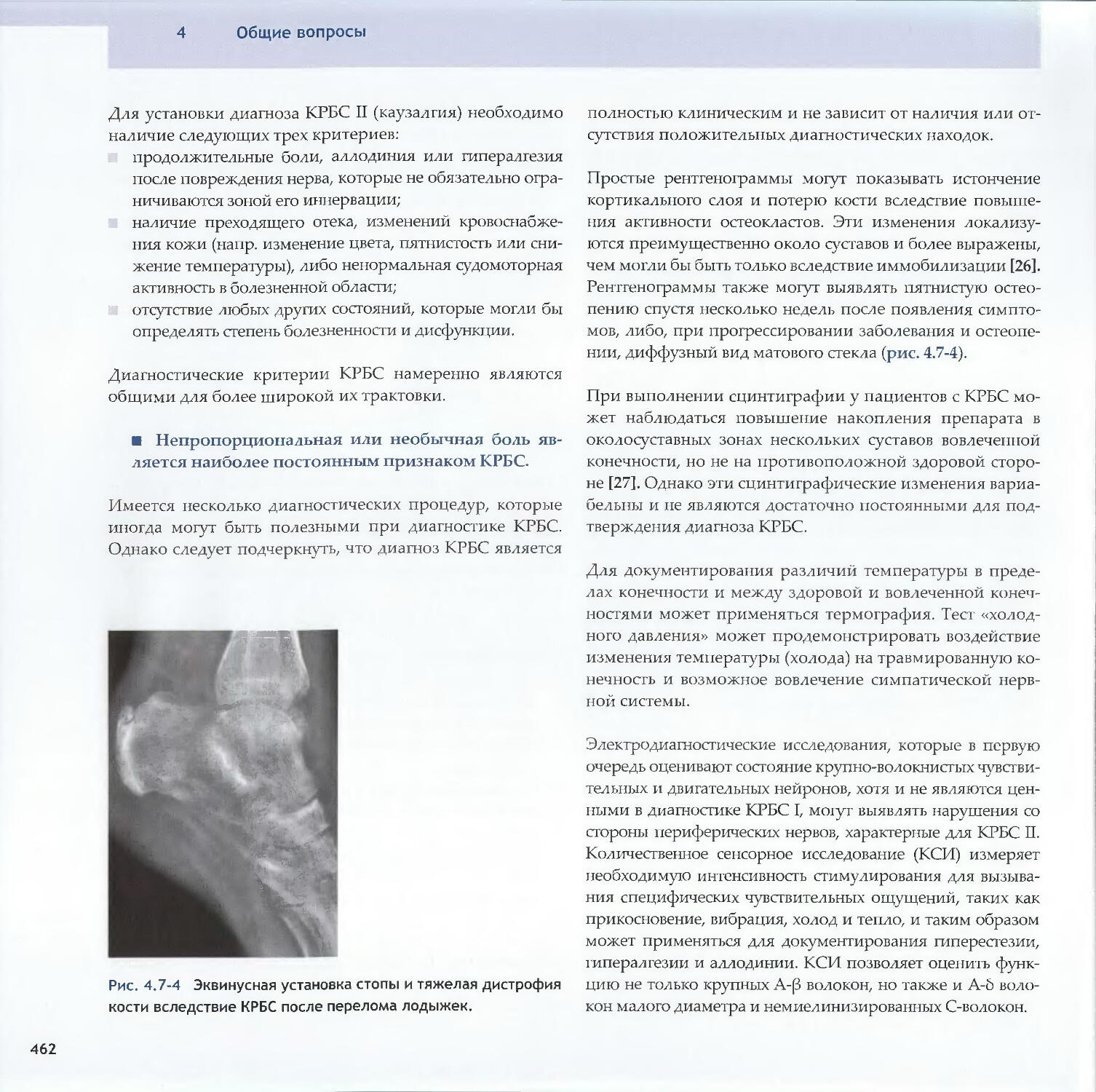
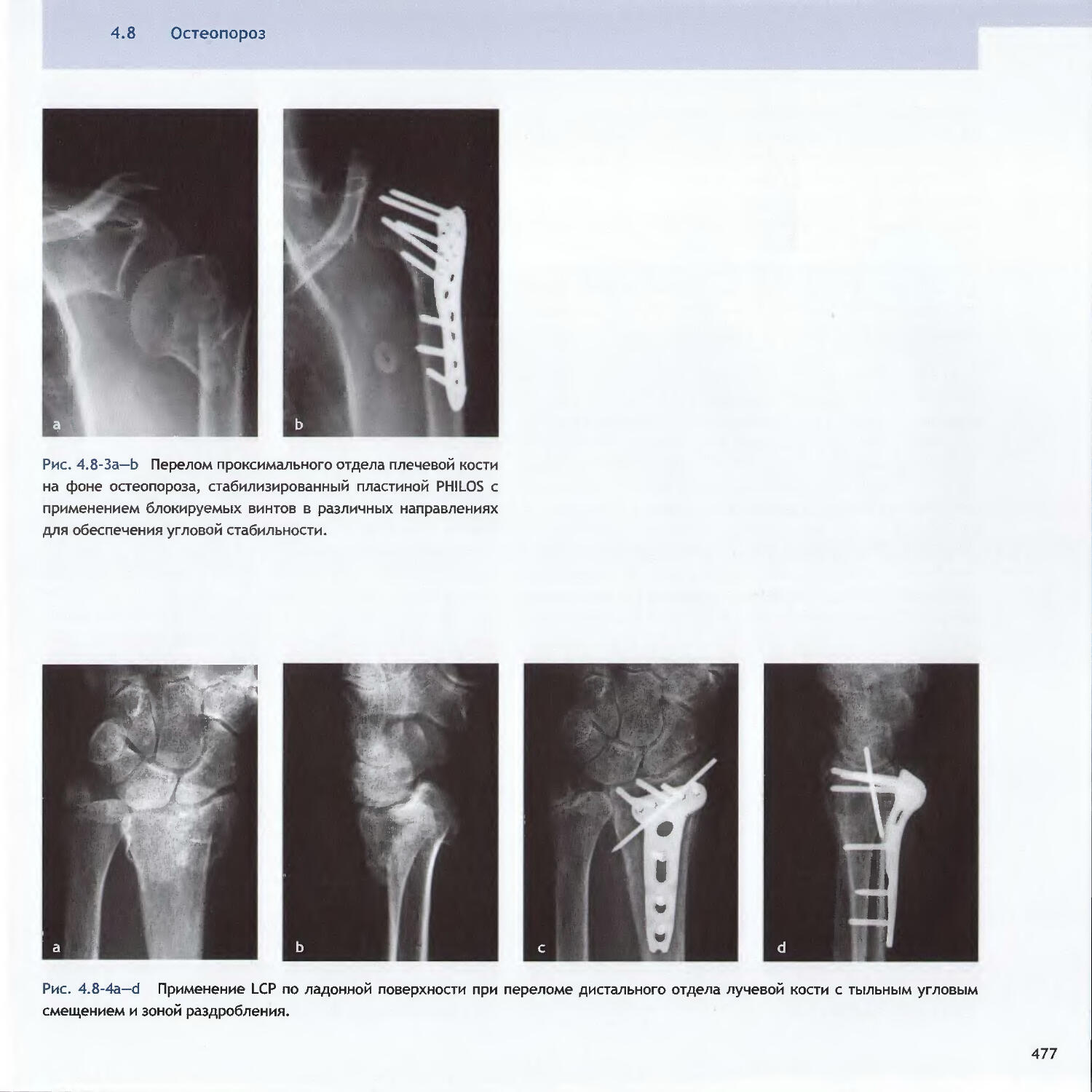
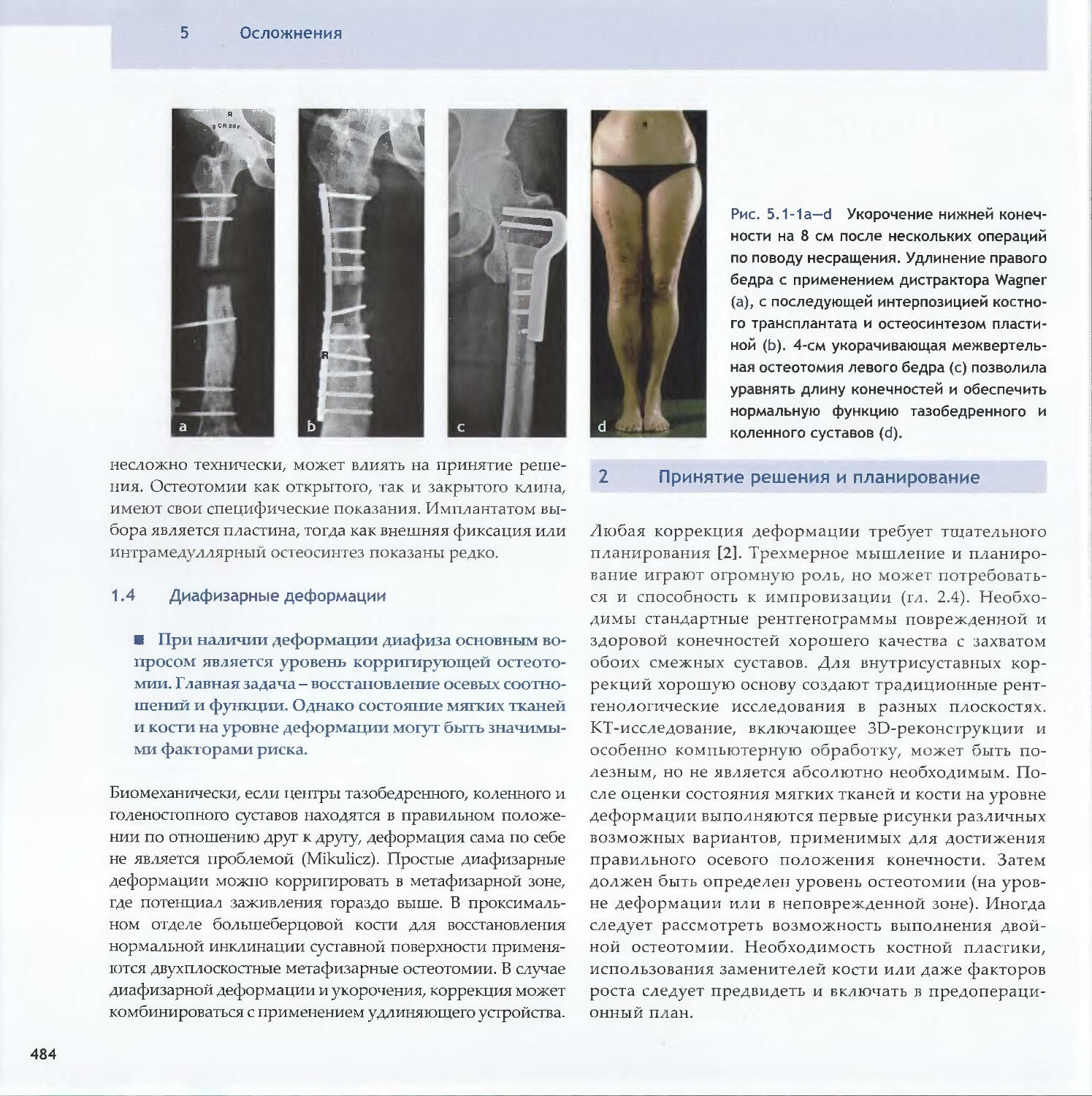
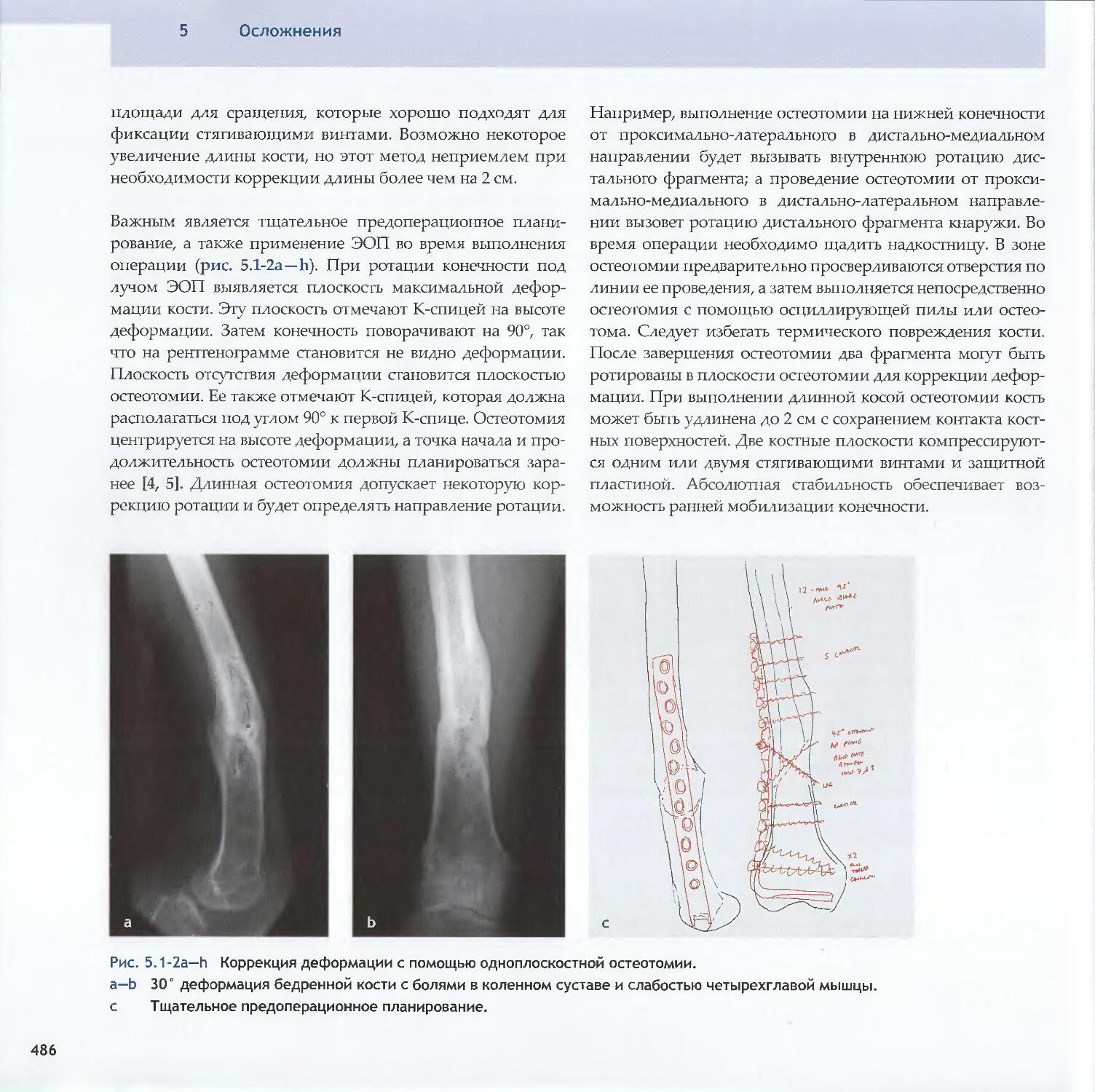
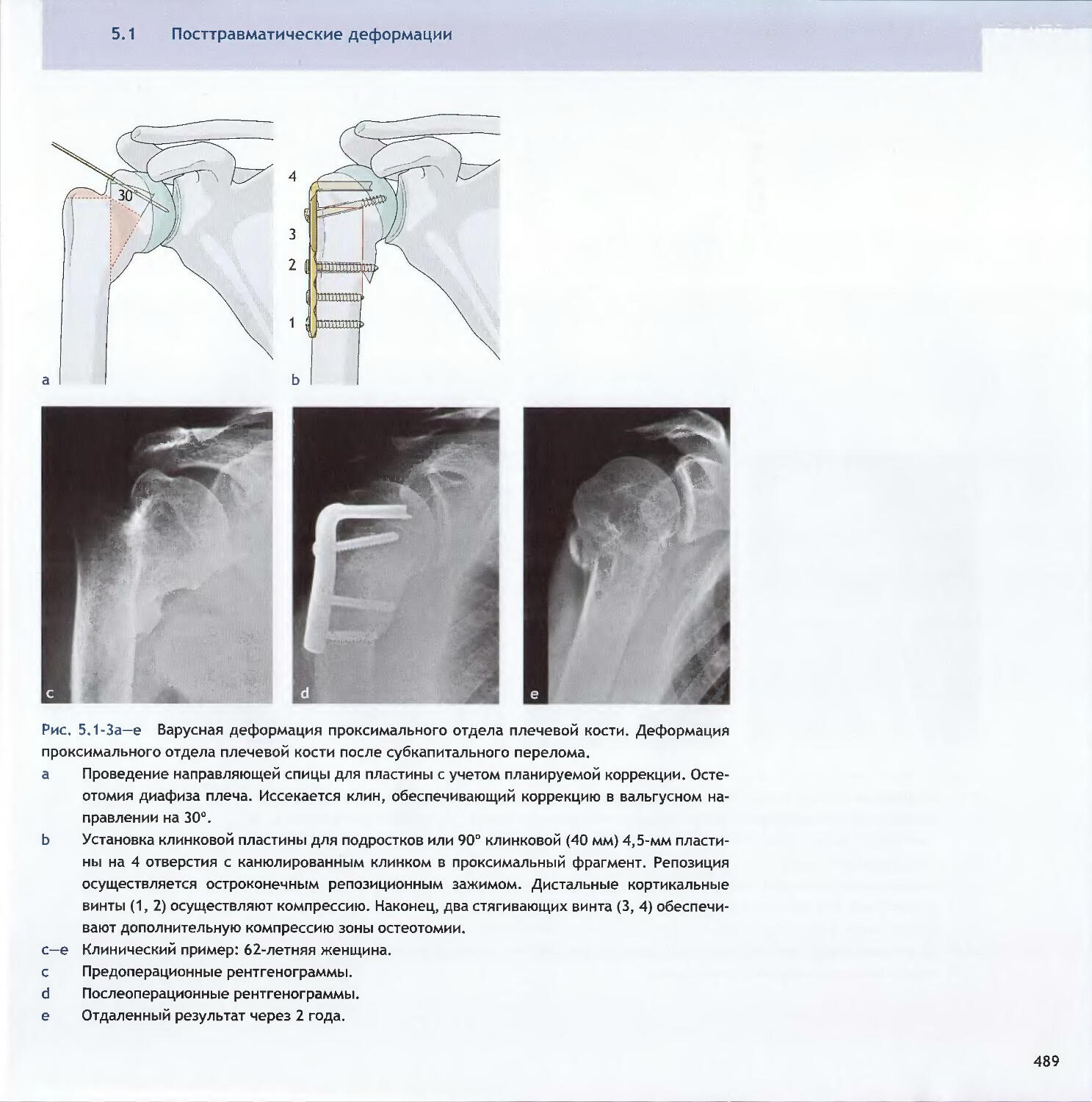
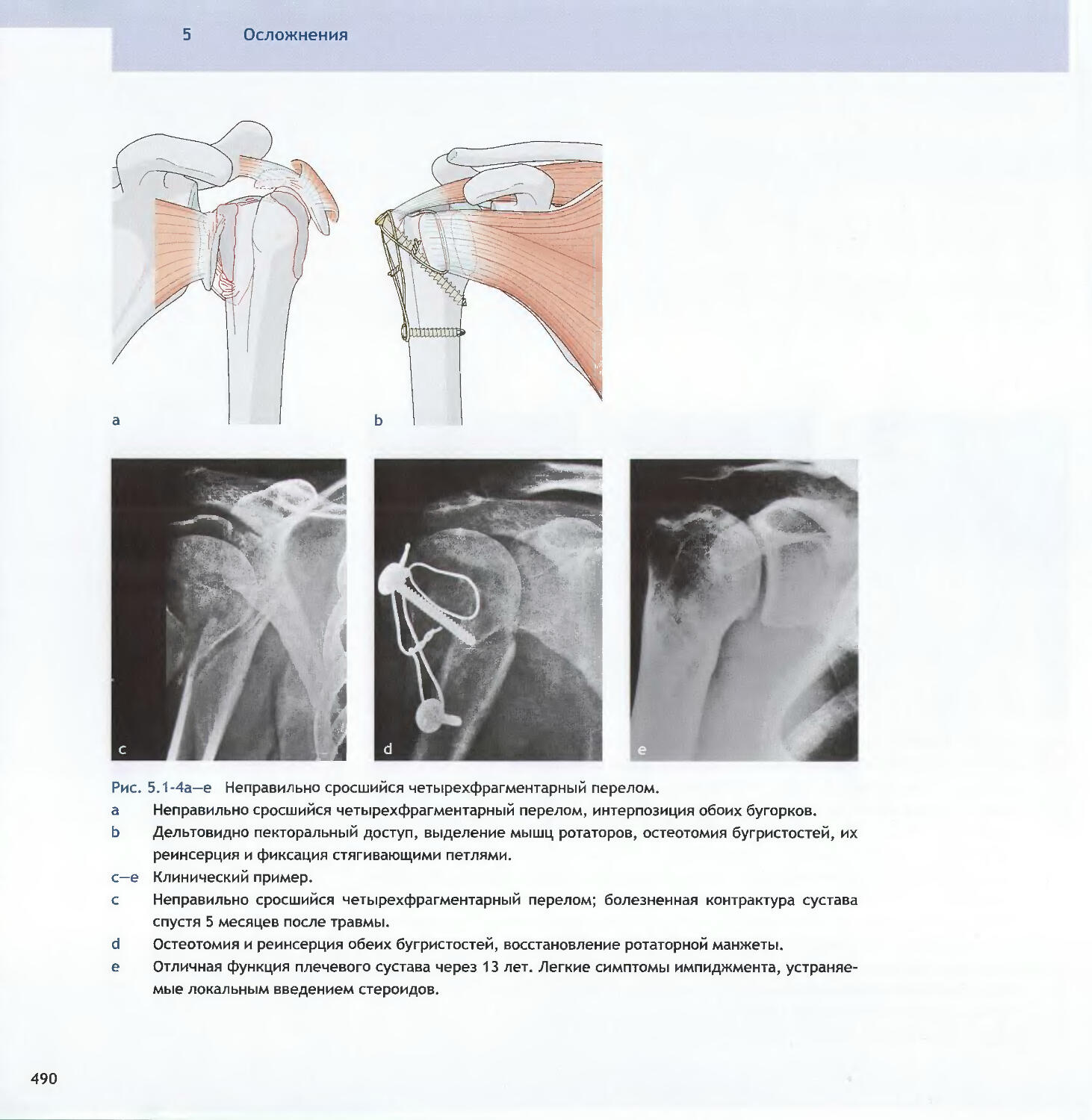
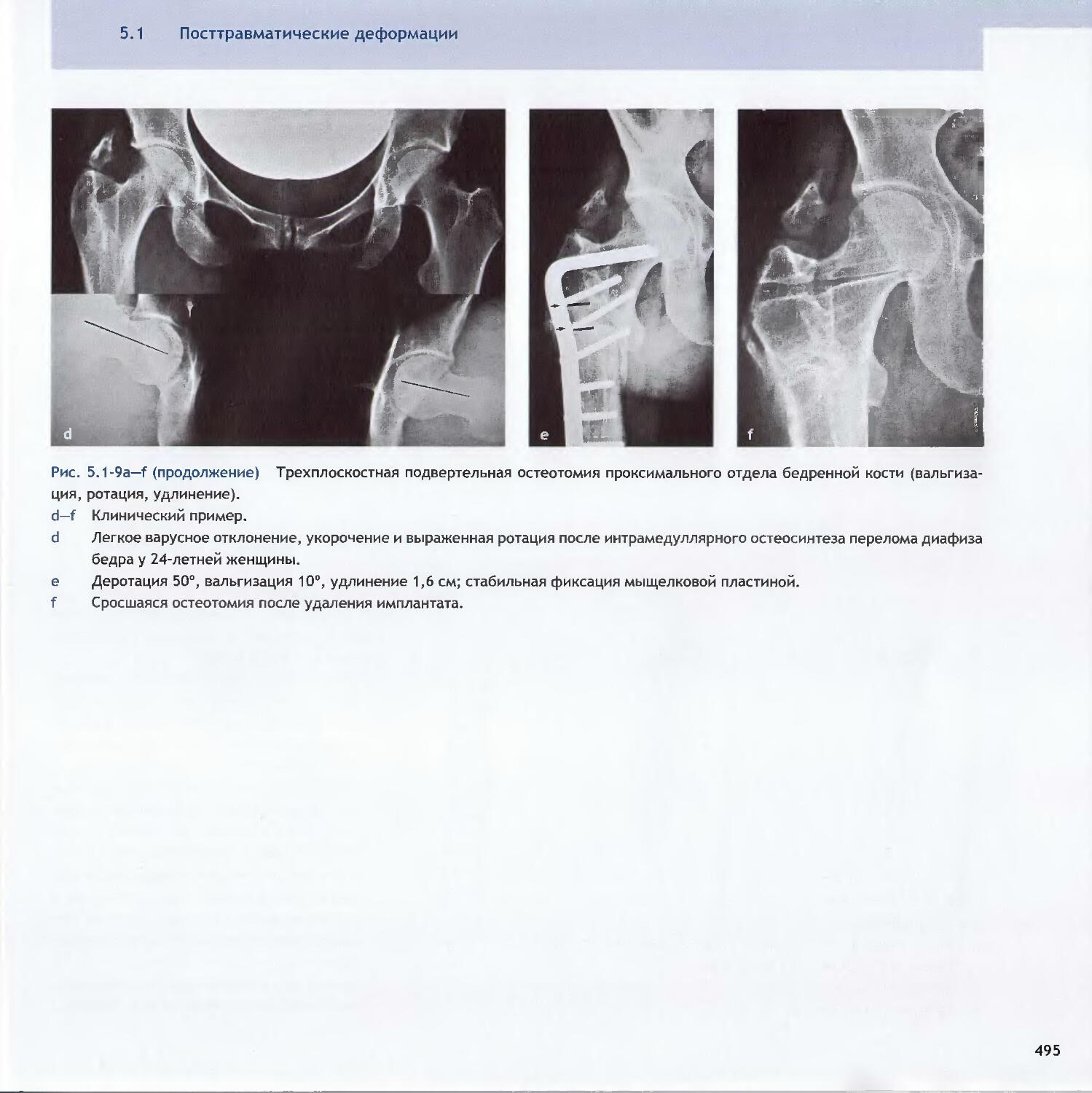
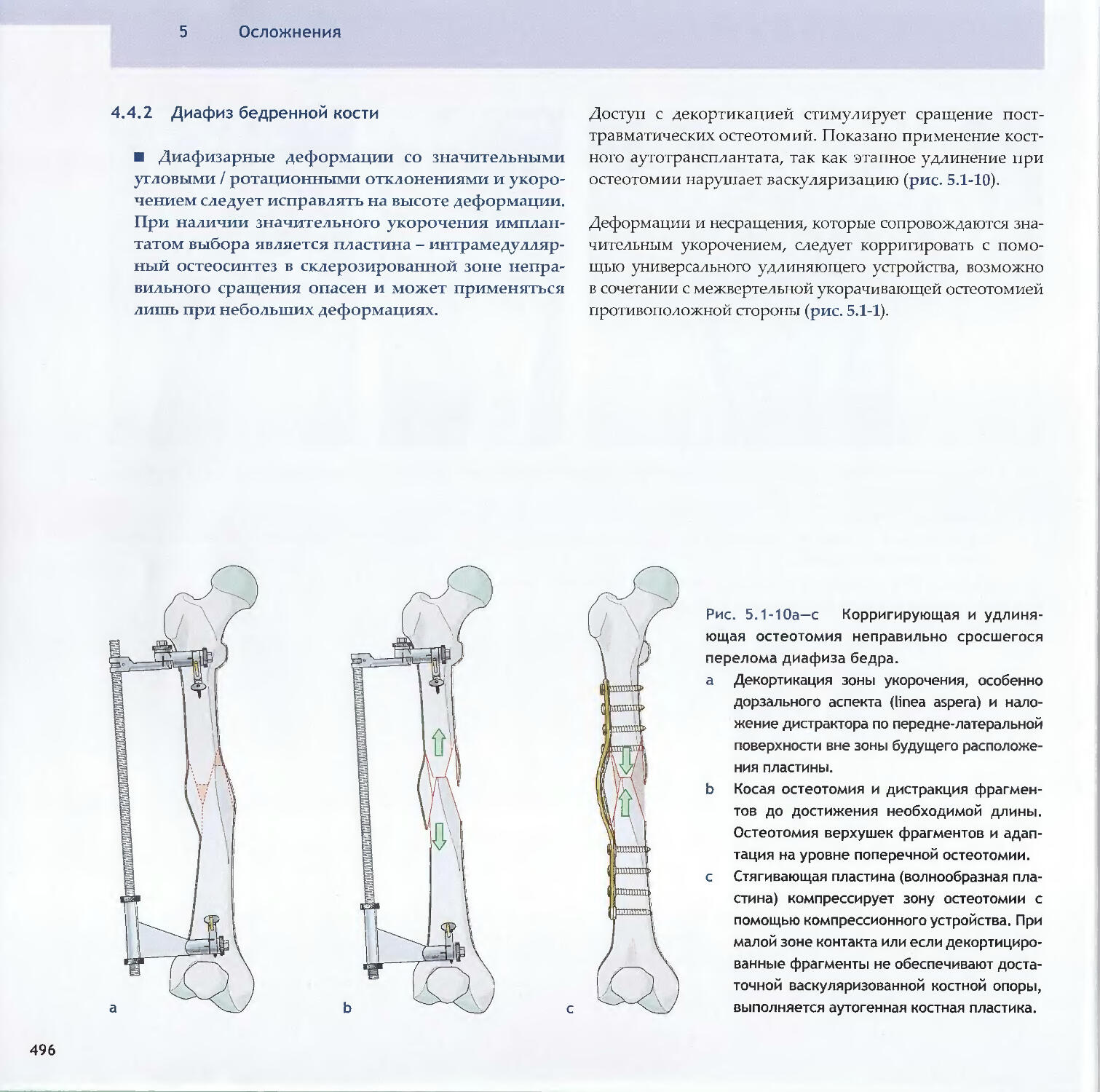
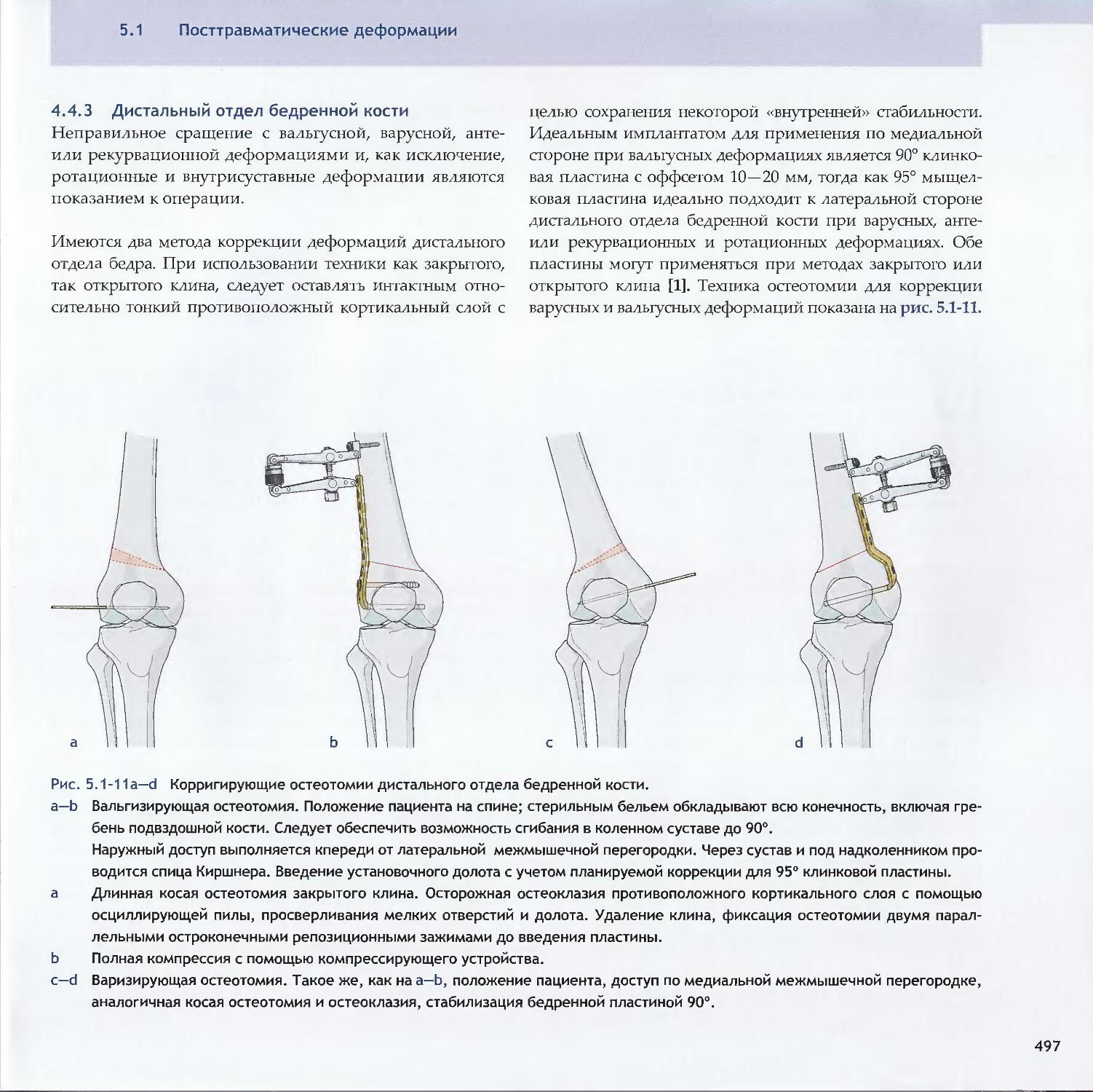
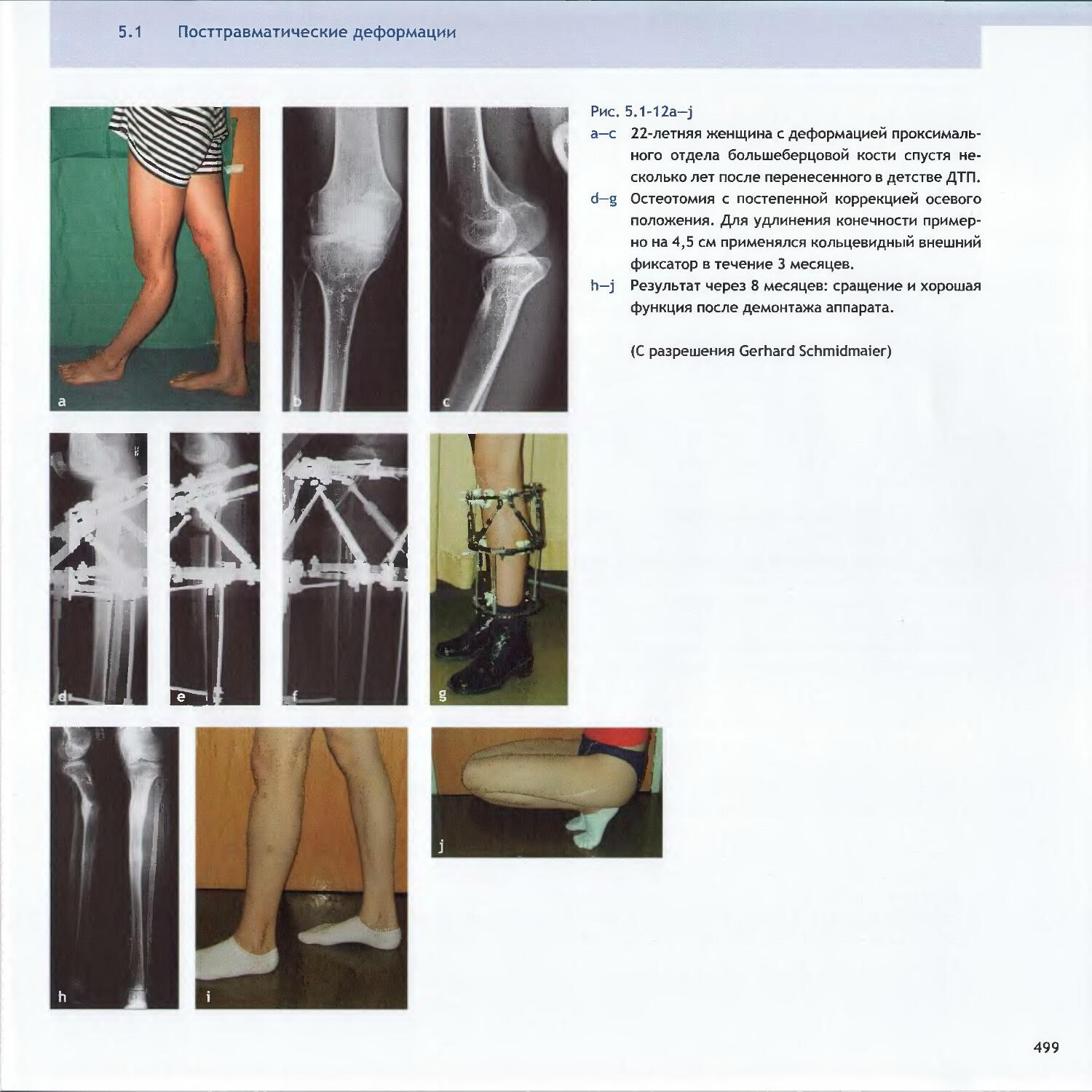
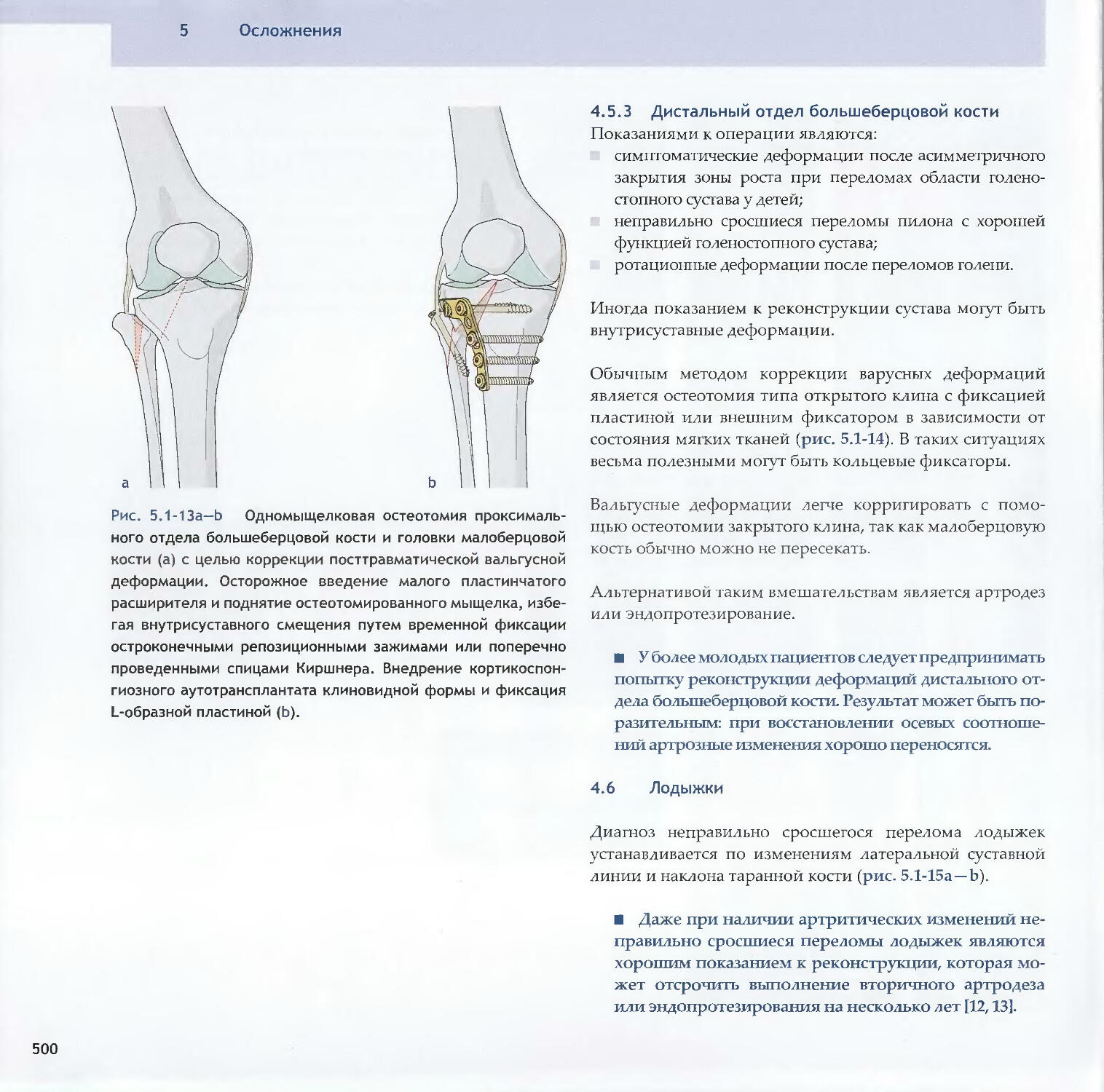
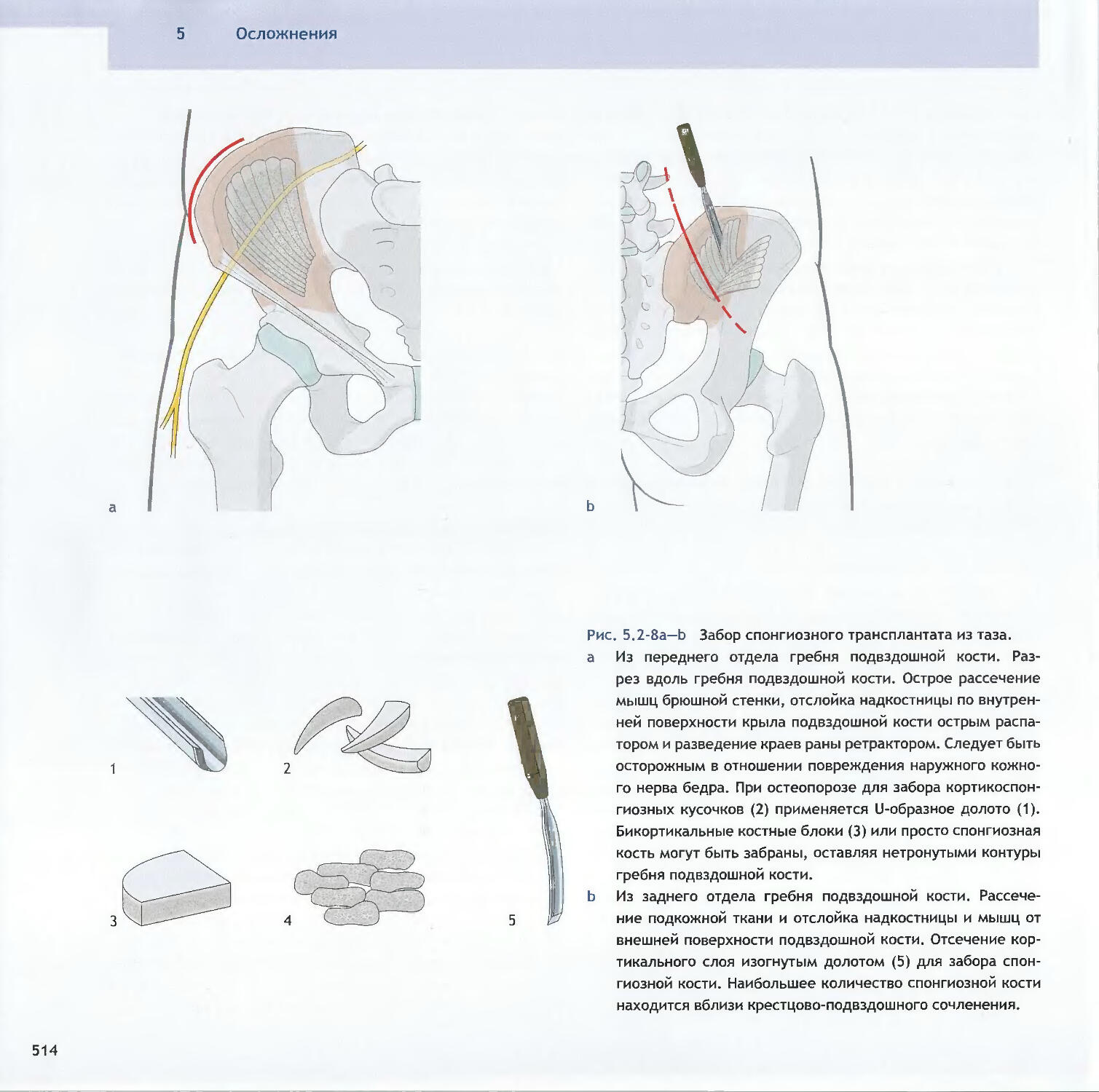
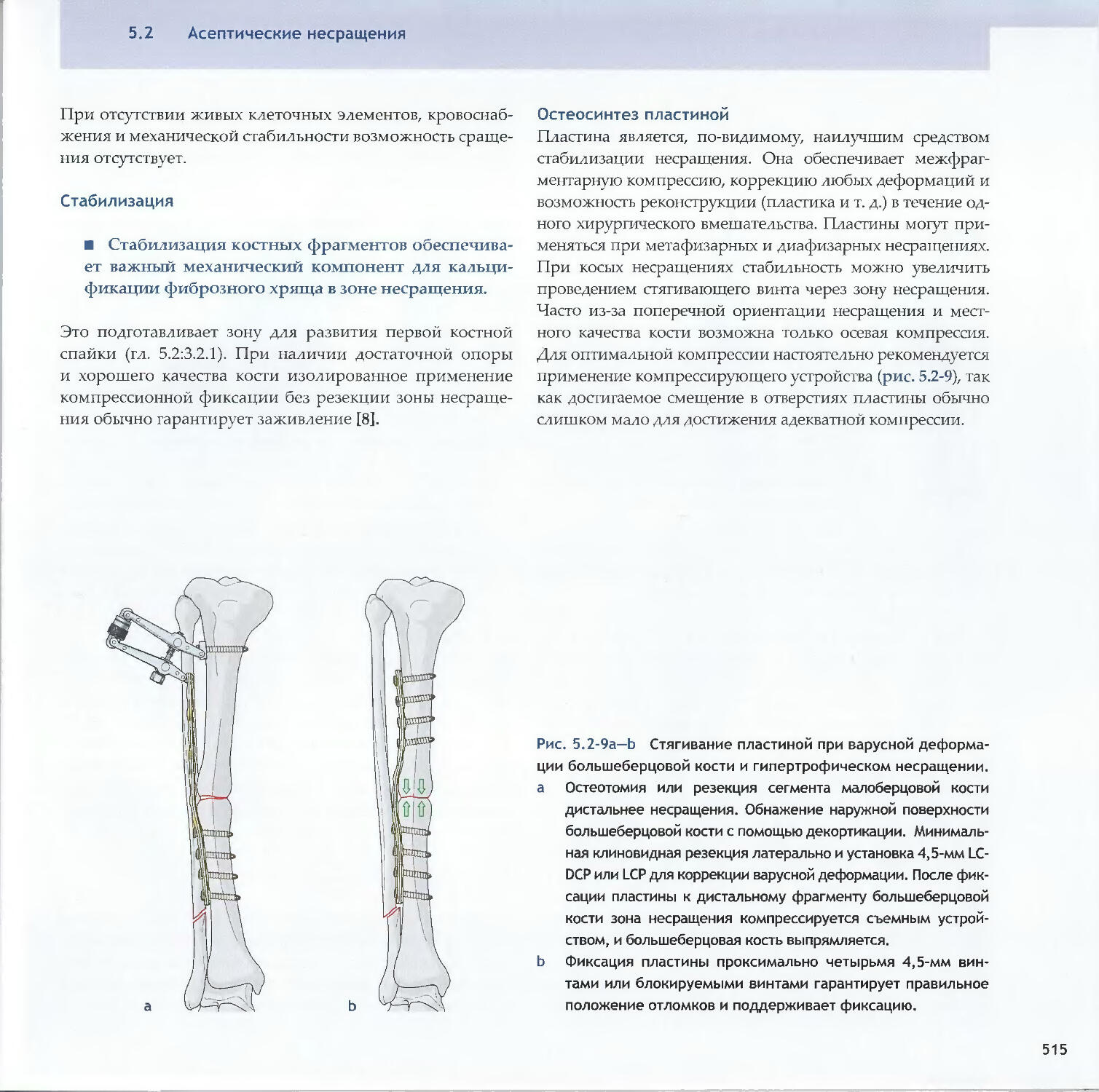
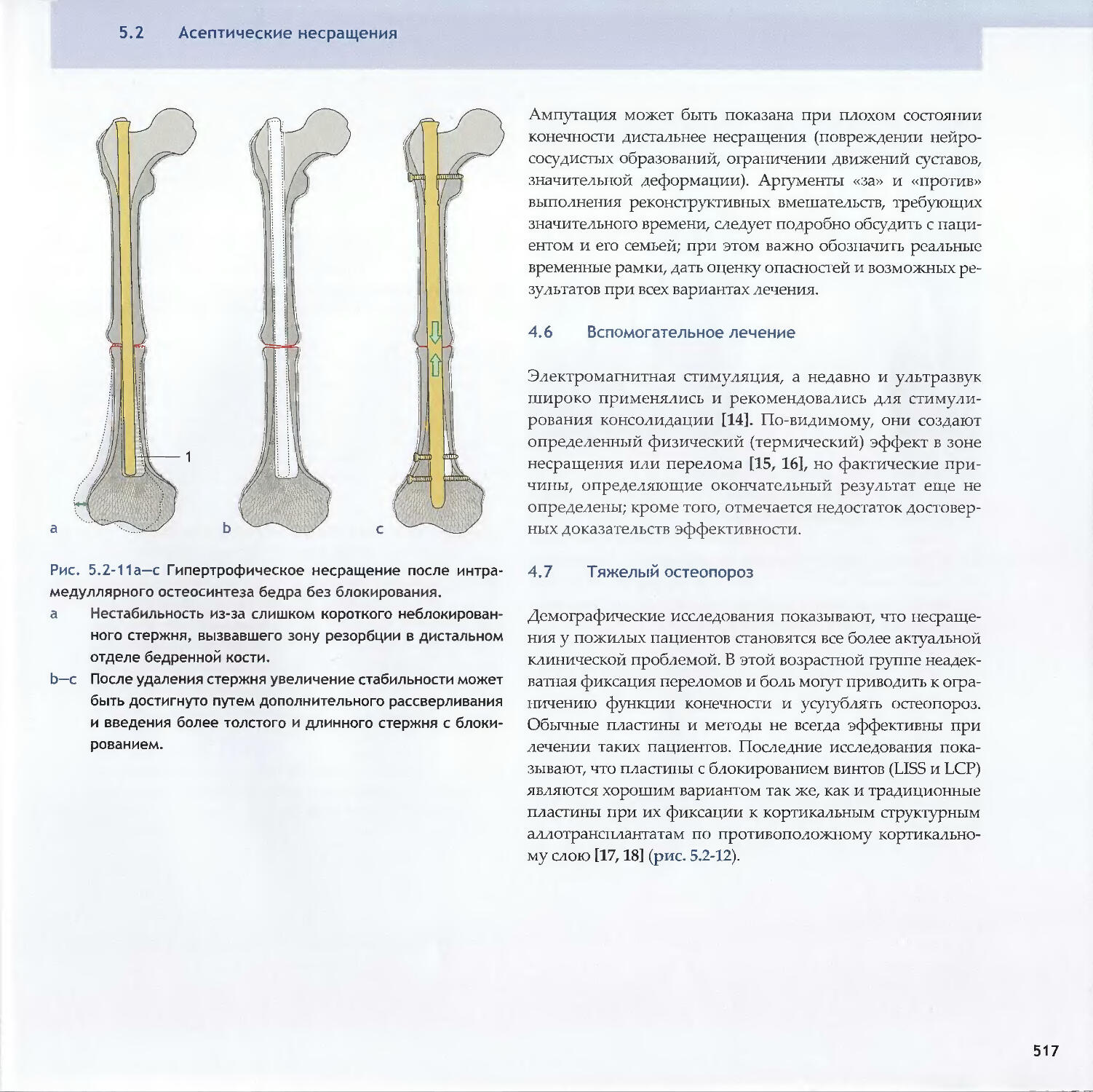
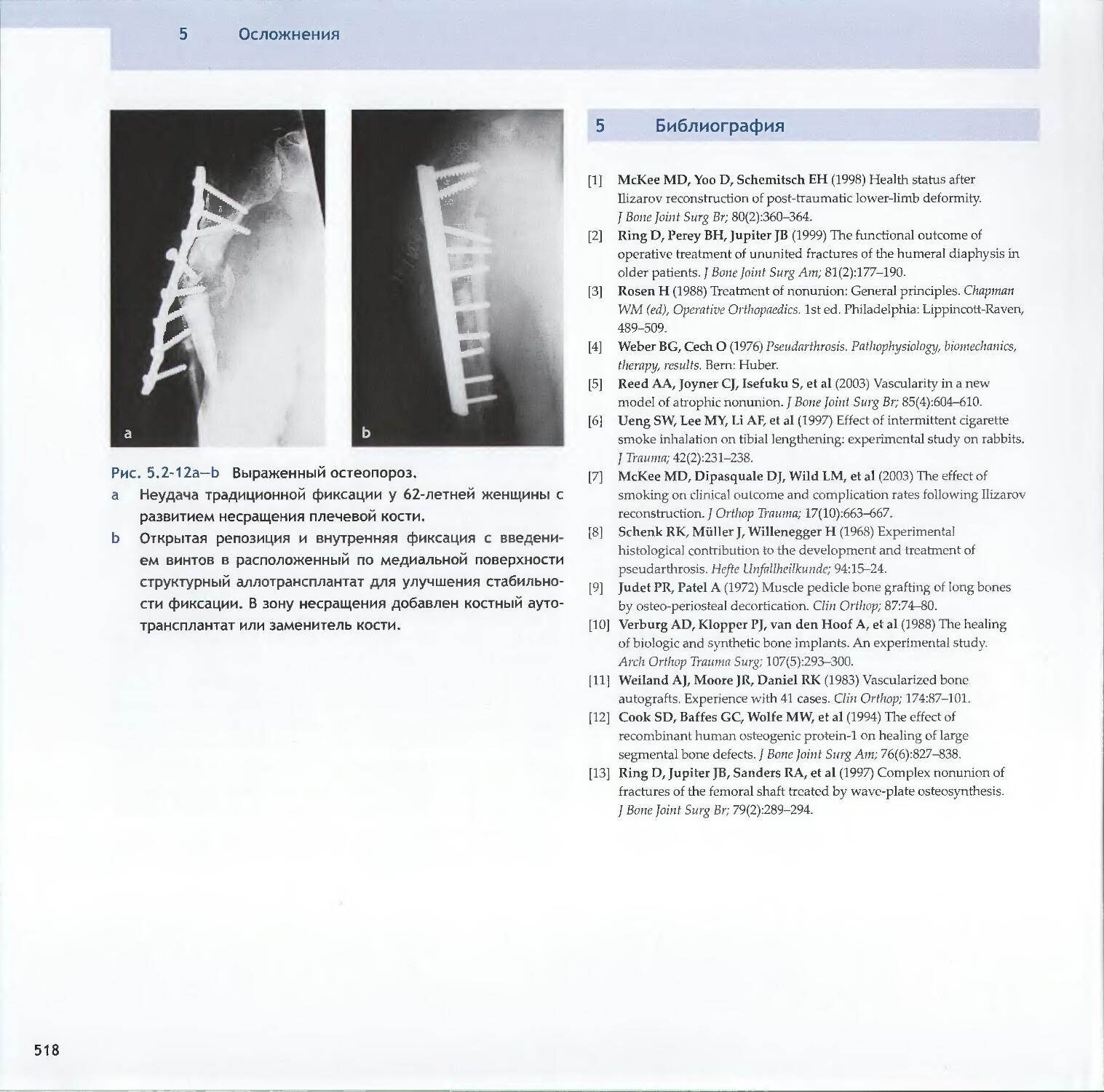
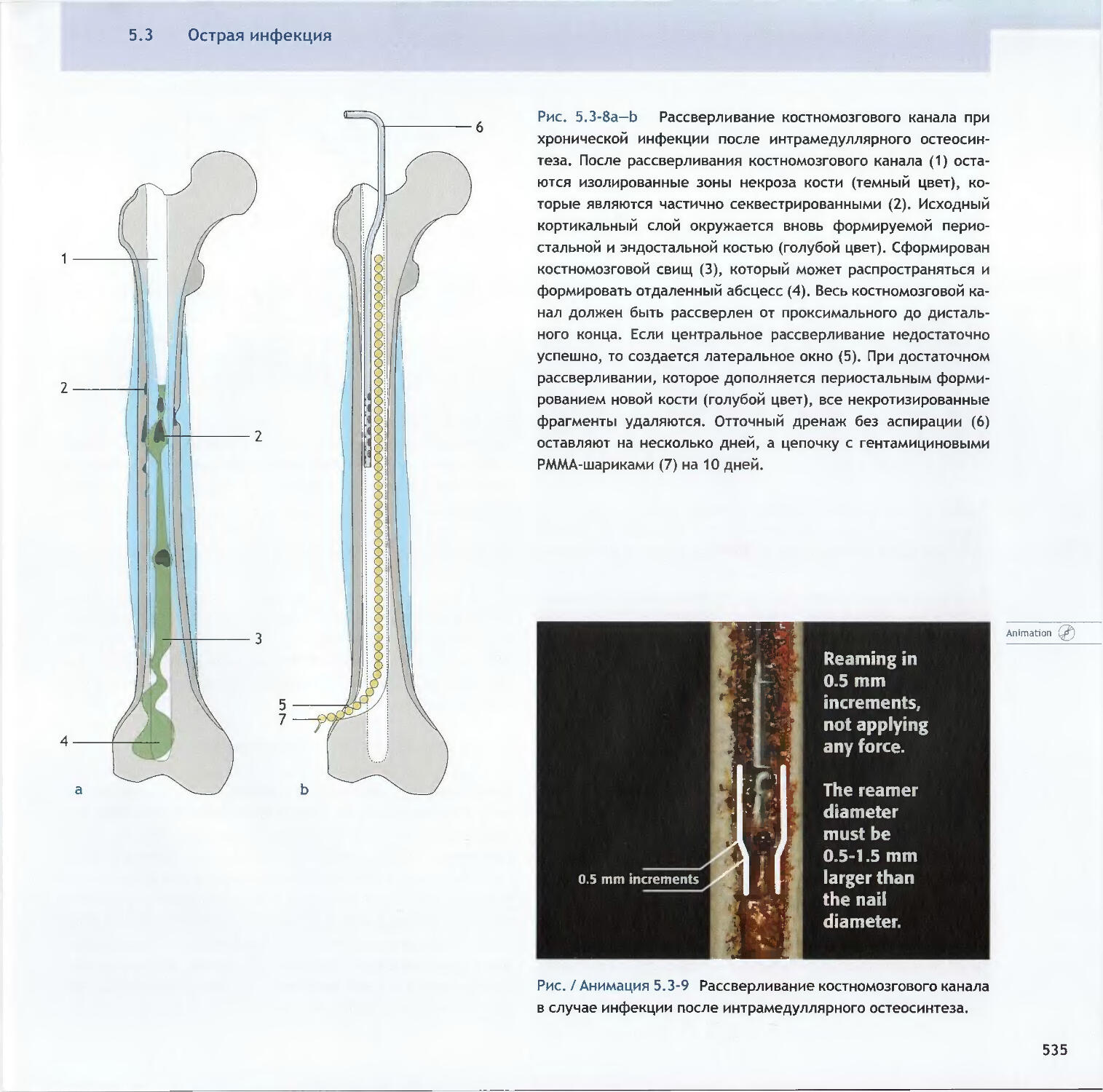
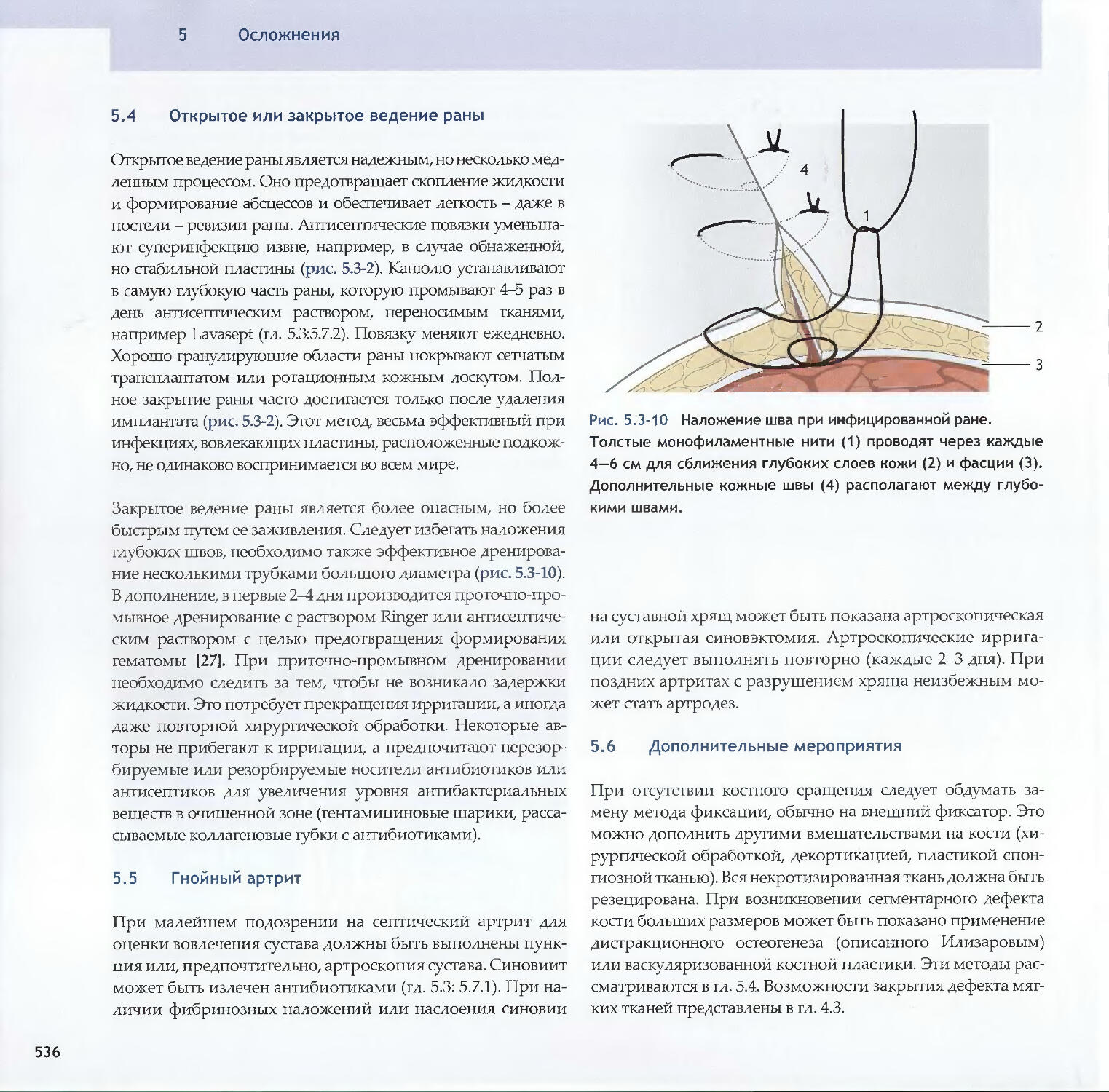
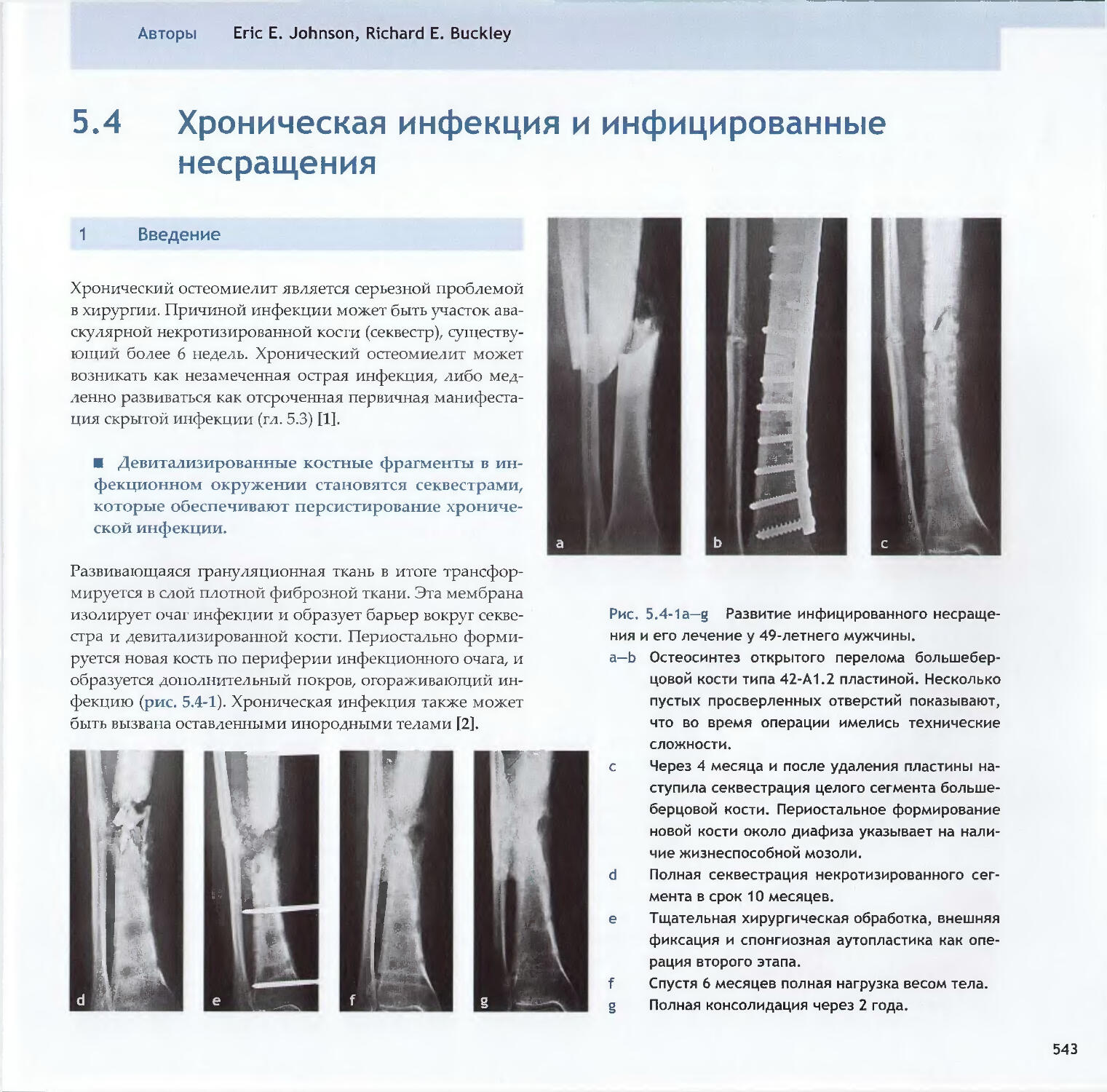
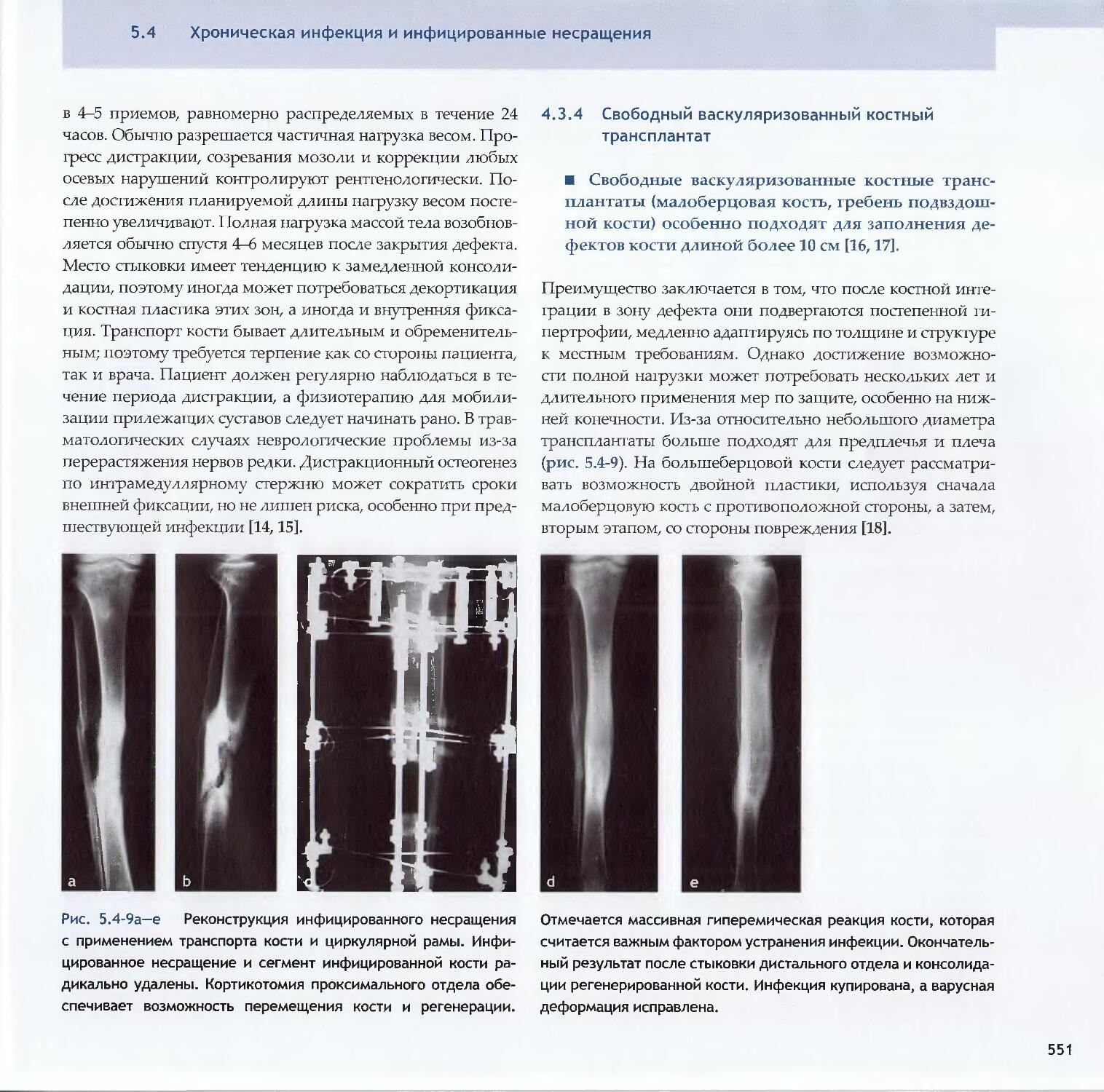
Text
Томас П. Рюди, Ричард Э. Бакли, Кристофер Г. Моран
Второе переработанное и дополненное изданиеАО — Принципы
лечения переломовТом 1 — ПринципыВассаME Л И А Иллюстрации, анимация и видео(на англ. яз.) на DVD-ROM
Томас П. Рюди, Ричард Е. Бакли, Кристофер Г. МоранАО — Принципы лечения переломовВторое переработанное и дополненное изданиеПеревод на русский язык Александра А. СитникаТом 1 — Принципы
Томас П. Рюди, Ричард Е. Бакли, Кристофер Г. МоранАО — Принципы лечения переломовВторое переработанное и дополненное изданиеПеревод на русский язык Александра А. СитникаТом 1 — Принципы2100 рисунков, рентгенограмм, моделей и хирургических схем
Обучающее видео и анимация АО (на англ. яз.) на DVD-ROMВассаМЕДИА
Thomas P. Riiedi, Richard E. Buckley, Christopher G. MorganAO - Принципы лечения переломов. Второе дополненное и переработанное издание
Перевод на русский язык: Александр А. Ситник© Перевод на русский язык, 2013, Copyright International Agency - CorlnA GmbH,Germany, Beerenstr. 22a, D 14163 BerlinРаспространение: Vassamedia, Minsk/Belarus, in cooperation with Vassa Med, St. Petersburg/Russia,
website: www.aoprinciplesru.comISBN 978-3-9814118-5-0 (два тома в комплекте)Отпечатано в Германии: Offizin Andersen Nexo Leipzig GmbHНемецкая Национальная библиотека (Deutsche Nationalbibliothek) указывает данную публикацию в немецкой национальной библиографии.
Подробные библиографические данные доступны в интернете на www.dnb.deОригинальное издание на английском языке:АО - Principles of Fracture Management- Second expanded edition by AO Publishing, Switzerland.©2007 by AO Publishing, CH 7270 Davos
Distributed by Thieme Verlag, Germany.ISBN 978-3-13-117442-0Иллюстрации: nougat GmbH, CH-4056 Basel,
tadpole GmbH, CH-8048 ZurichDVD-ROM программирование: interaktion GmbH, CH-8330 PfaffikonОпасностиДля сохранения точности информации, содержащейся в данном издании, были предприняты значительные усилия. Однако издатель и/или дистрибьютор, и/или редакторы,
и/или авторы, и/или переводчик не могут нести ответственность за ошибки или любые последствия, возникающие при использовании информации, содержащейся в данном
издании. Сведения, представленные под именем отдельных авторов, являются заключениями и мнением исключительно данных авторов, а не издателя и/или дистрибьютора,
и/или группы АО. Изделия, вмешательства и методы лечения, описанные в данном издании, являются потенциально опасными и поэтому должны применяться только
сертифицированными и специально подготовленными профессионалами в условиях, специально предназначенных для выполнения таких вмешательств. Никакие тесты
или вмешательства не должны выполняться, если их риск не оправдан с точки зрения профессионального пользователя. Любой, применяющий изделия, вмешательства
и лечение, описанные в данном издании, делает это на свой страх и риск. С учетом быстрого развития медицинской науки, АО рекомендует проведение независимой
верификации диагноза, лечения, применения лекарств и их дозировки, а также хирургических методов до выполнения каких-либо действий. Предполагается, что все
рекламные материалы, которые могут попасть в данное издание, должны соответствовать этическим (медицинским) стандартам, однако включение в данное издание не
является гарантией или подтверждением со стороны издателя качества или ценности таких продуктов или притязаний, заявляемых производителями.Правовые ограниченияОригинальное издание подготовлено АО Publishing, Davos, Switzerland, перевод на русский язык выполнен Copyright International Agency - CorlnA, Berlin, Germany. Все права
принадлежат AO Publishing и CorlnA. Настоящая публикация, включая все ее составные части, законно защищается авторским правом.Любое употребление, использование или коммерческое применение вне узких границ, изложенных в законе об авторских правах, или ограничений по применению,
изложенных ниже, без согласия издателя является незаконным и подлежит судебному преследованию. Это особенно касается фотокопирования, копирования, сканирования
или размножения любым способом, перевода, подготовки микрофильмов, электронной обработки данных, а также их хранения с возможностью доступа к данным через
интернет или интранет.Некоторые продукты, имена, инструменты, методы лечения, логотипы, дизайн и т.д., упоминающиеся в данном издании, защищены патентами и торговыми знаками либо
другими законами защиты интеллектуальной собственности (напр. «АО», «ASIF», --AO/ASIF», «TRIANGLE/GLOBE Logo» являются зарегистрированными торговыми знаками),
хотя специальные ссылки не всегда присутствуют в тексте. Поэтому появление имени, инструмента и т.д. без указания собственности не следует рассматривать как
утверждение издателя о том, что это всеобщее достояние.Ограничения использования / правомерное использование: собственник легальной копии данного издания может применять ее только в целях обучения или научных
исследований. Отдельные изображения или иллюстрации могут копироваться только в научных целях или с целью обучения. Изображения и иллюстрация не должны
изменяться никоим образом и должны содержать следующие сведения об оригинале: Copyright by АО Publishing, Switzerland, Russian edition - CorlnA, Berlin, Germany.Правовые ограничения представлены на сайте www.aoprinciplesru.com
ОглавлениеТом 1 — ПринципыПредисловие ко второму изданию viiiПриветственное слово к русскому переводувторого издания ixБлагодарность издателя ixПредисловие к первому изданию хВведение xiСоавторы xiiБлагодарности xviiiЛитературные ссылки xixСокращения хх1.1 Философия и эволюция АО xxiv
-Thomas P. Ruedi, Richard E. Buckley, Christopher G. Moran1.2 Биология и биомеханика в заживлении кости 8
—Keita Ito, Stephan М. Perren1.3 Имплантаты и материалы для фиксации
переломов 32-R. Geoff Richards, Stephan М. Perren1.4 Введение в биотехнологию 46
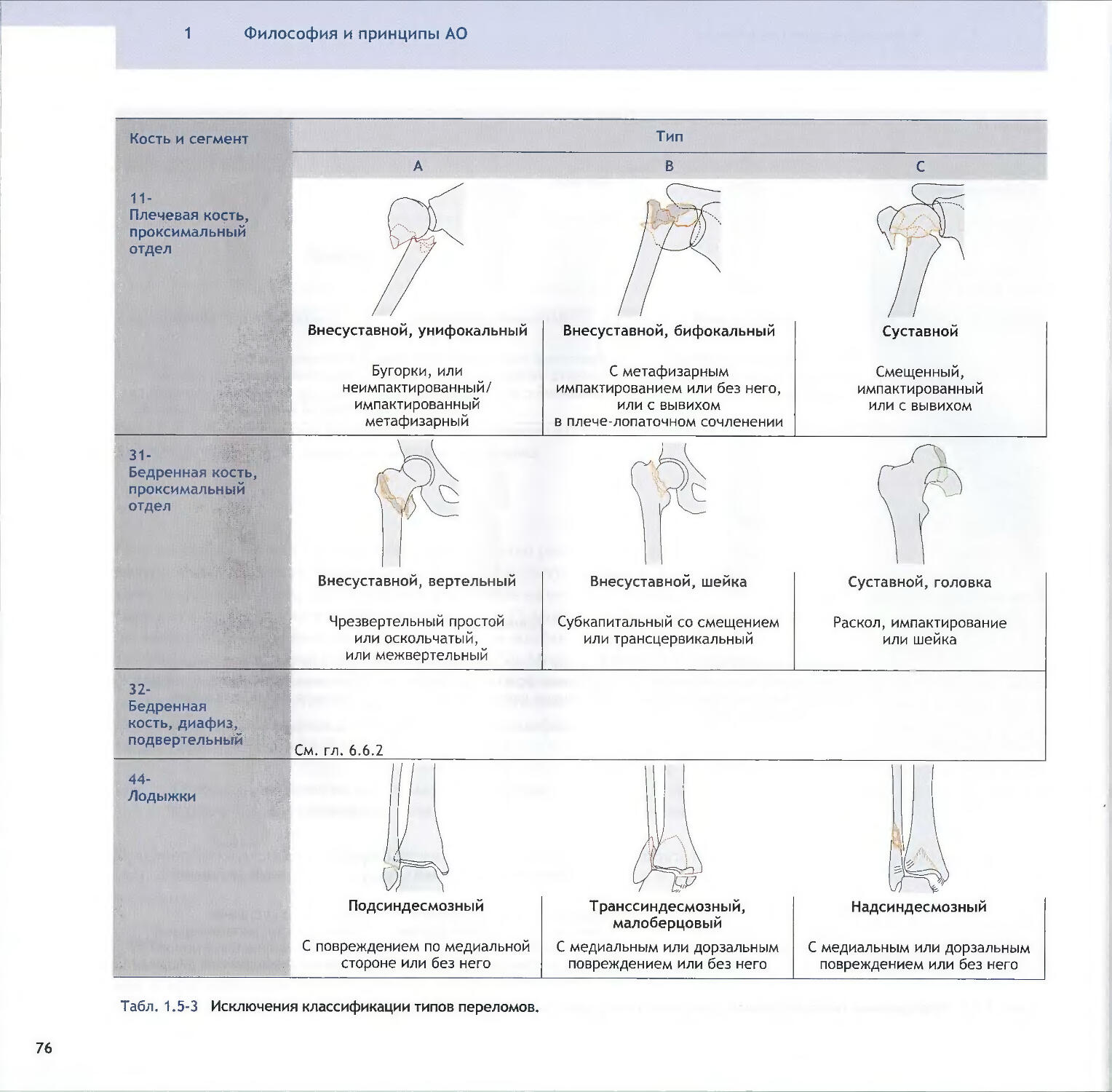
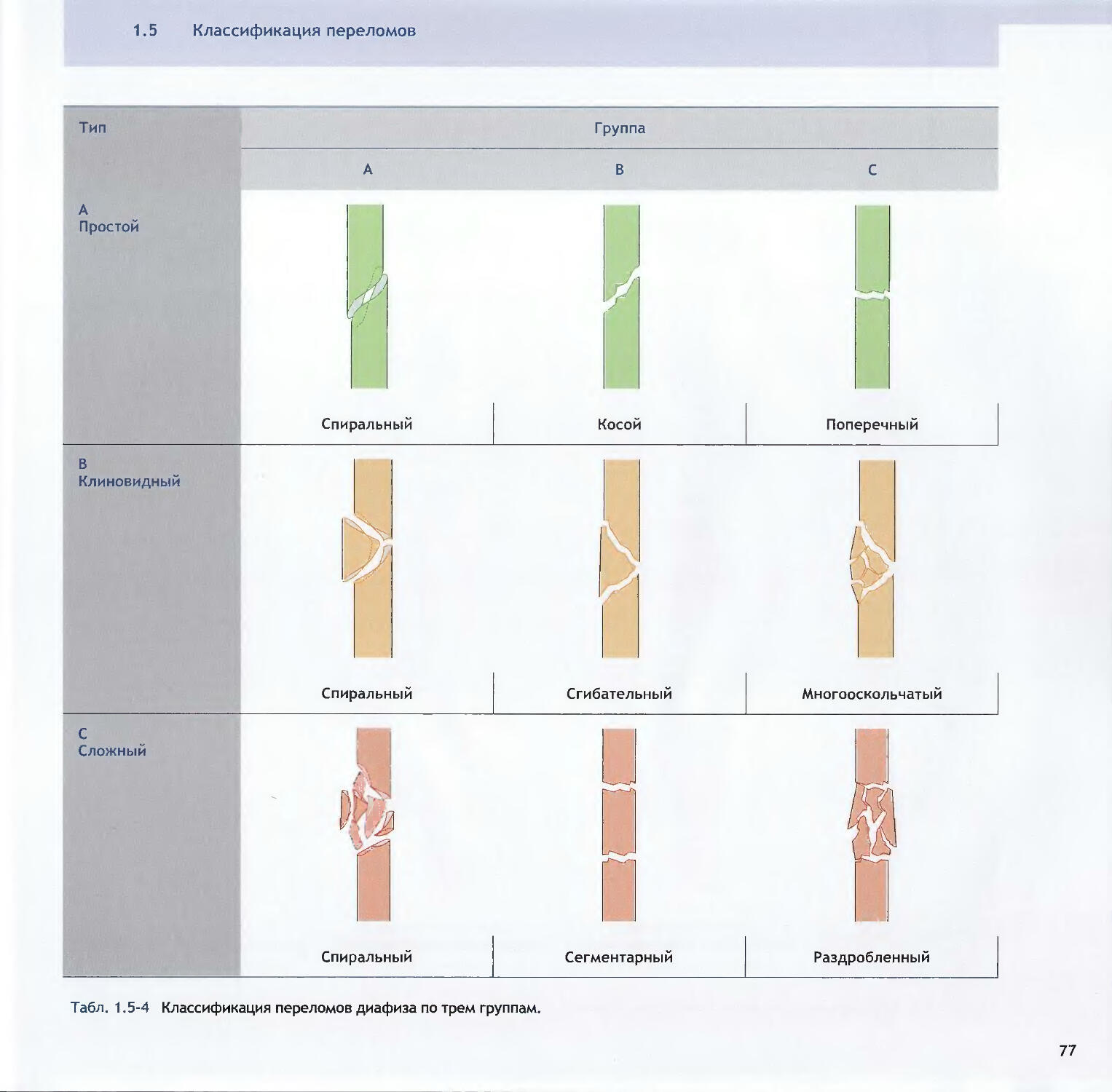
—Brigitte von Rechenberg,Margarethe Hofmann-Amtenbrink, Lorenz Meinel,David W. Grainger1.5 Классификация переломов 68
-James F. Kellam, Laurent Audige1.6 Повреждения мягких тканей: патофизиология,оценка и классификация 86—Norbert P. Sudkamp2 Принятие решений и планирование2.1 Пациент и травма: принятие решений 114
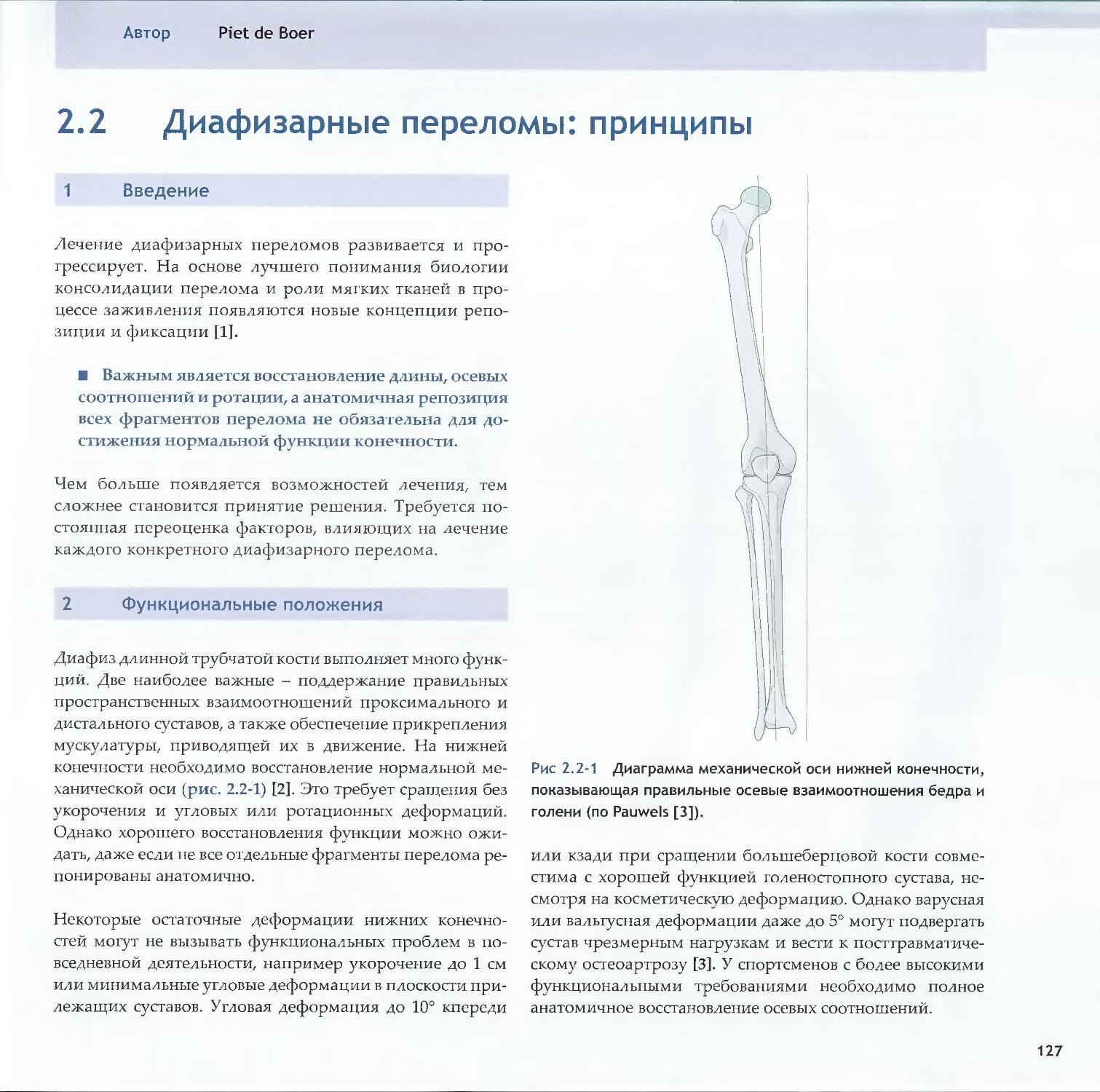
в травматологии—Christopher G. Moran2.2 Диафизарные переломы: принципы 126
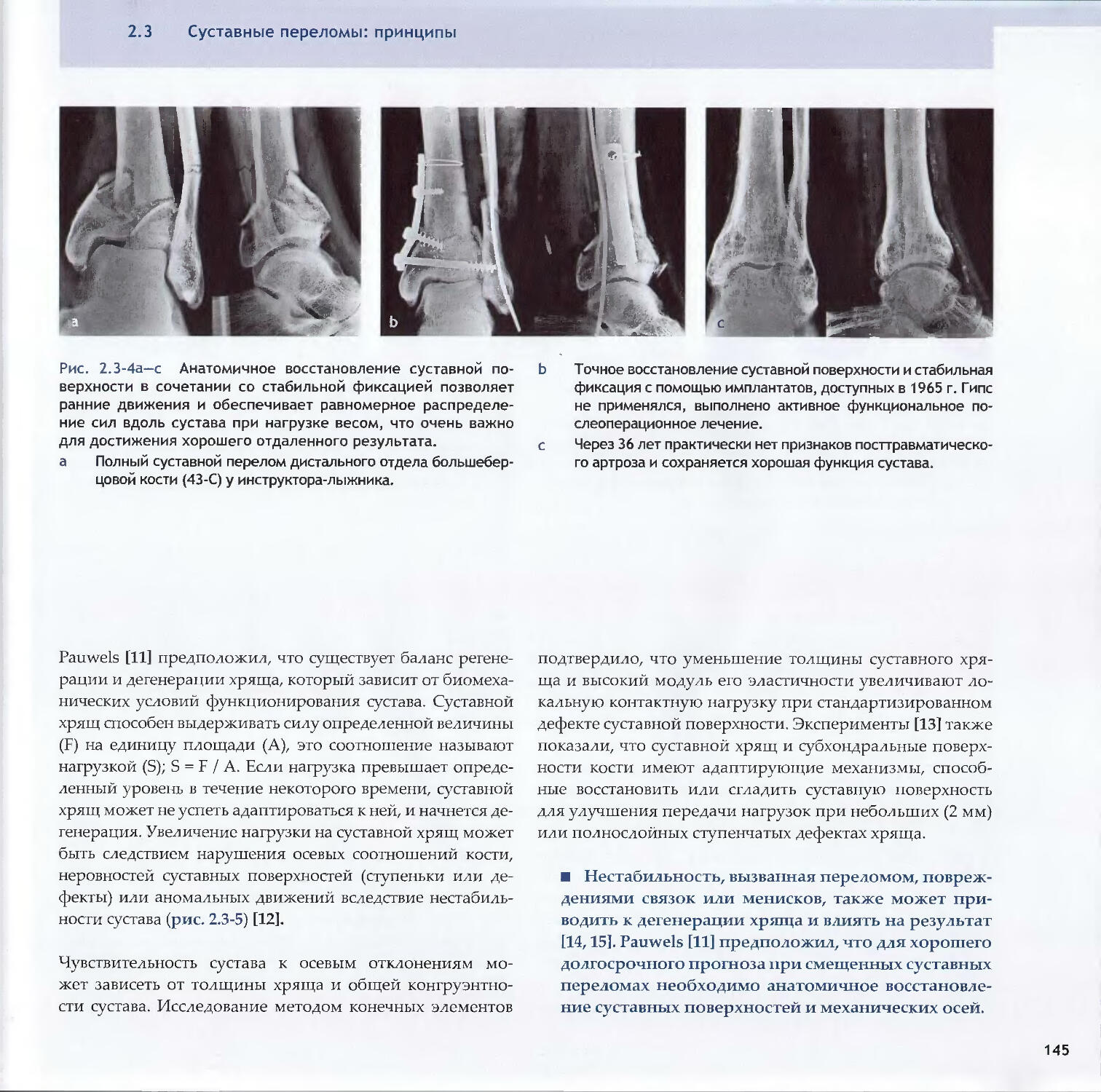
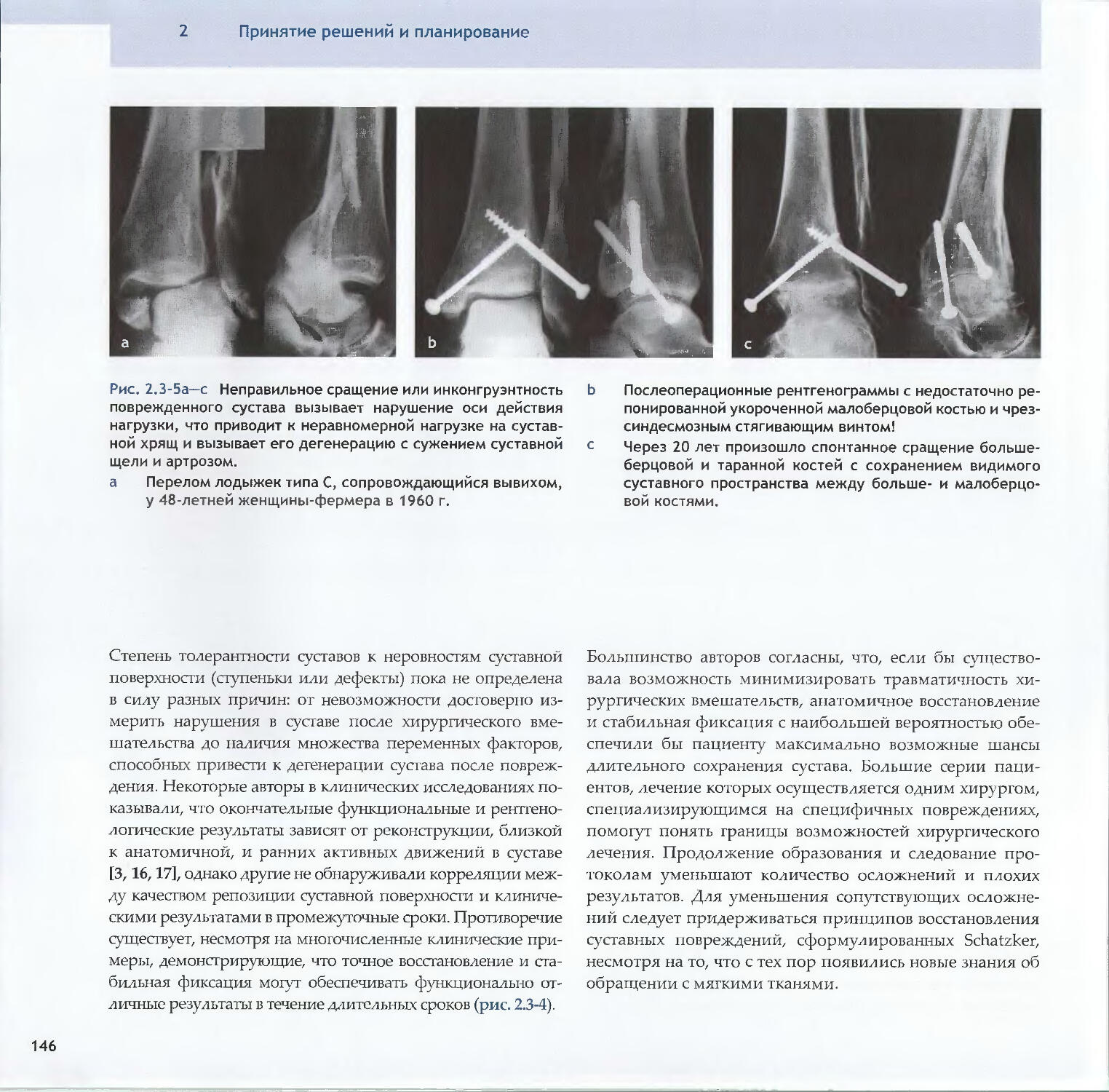
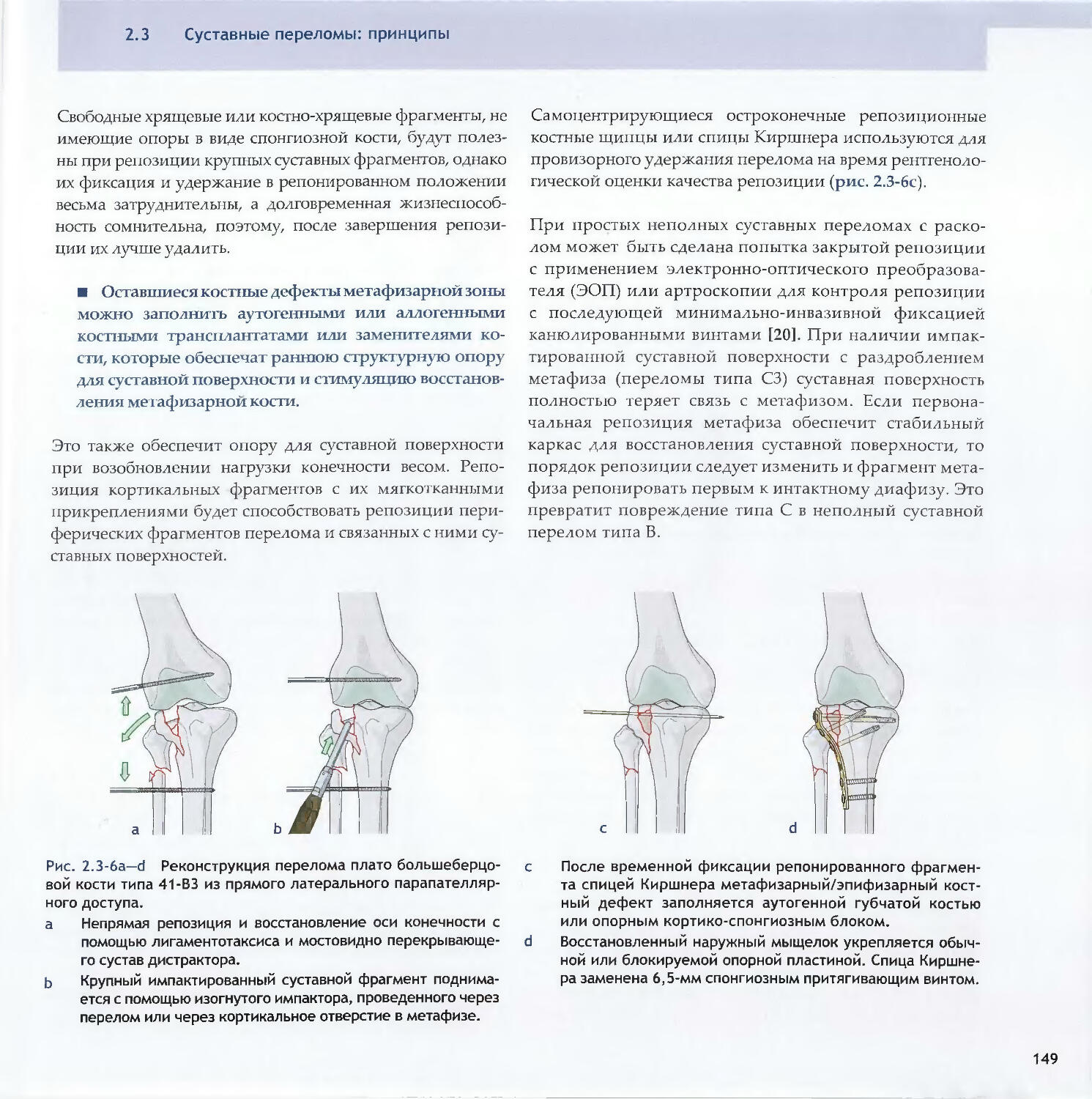
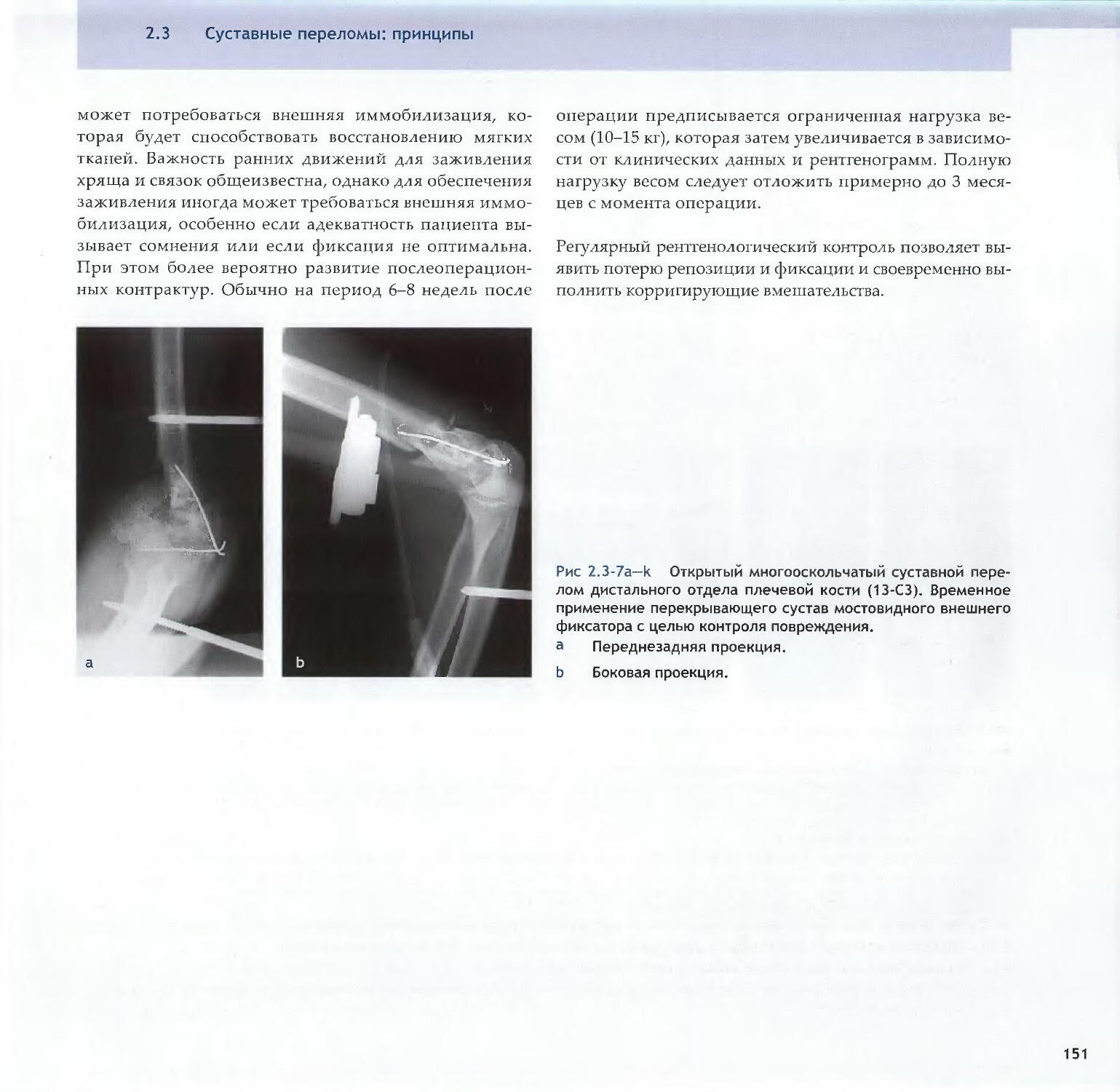
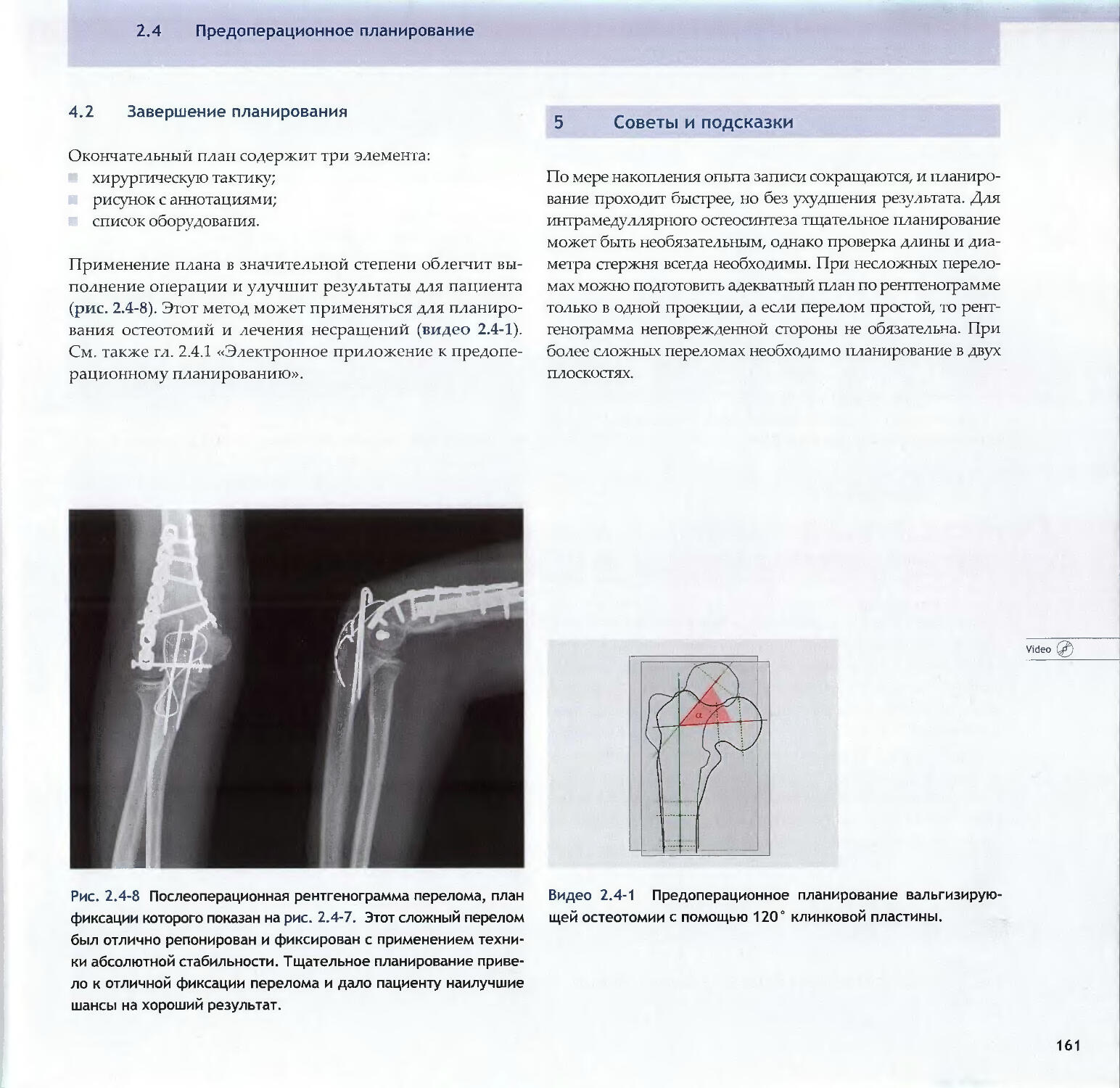
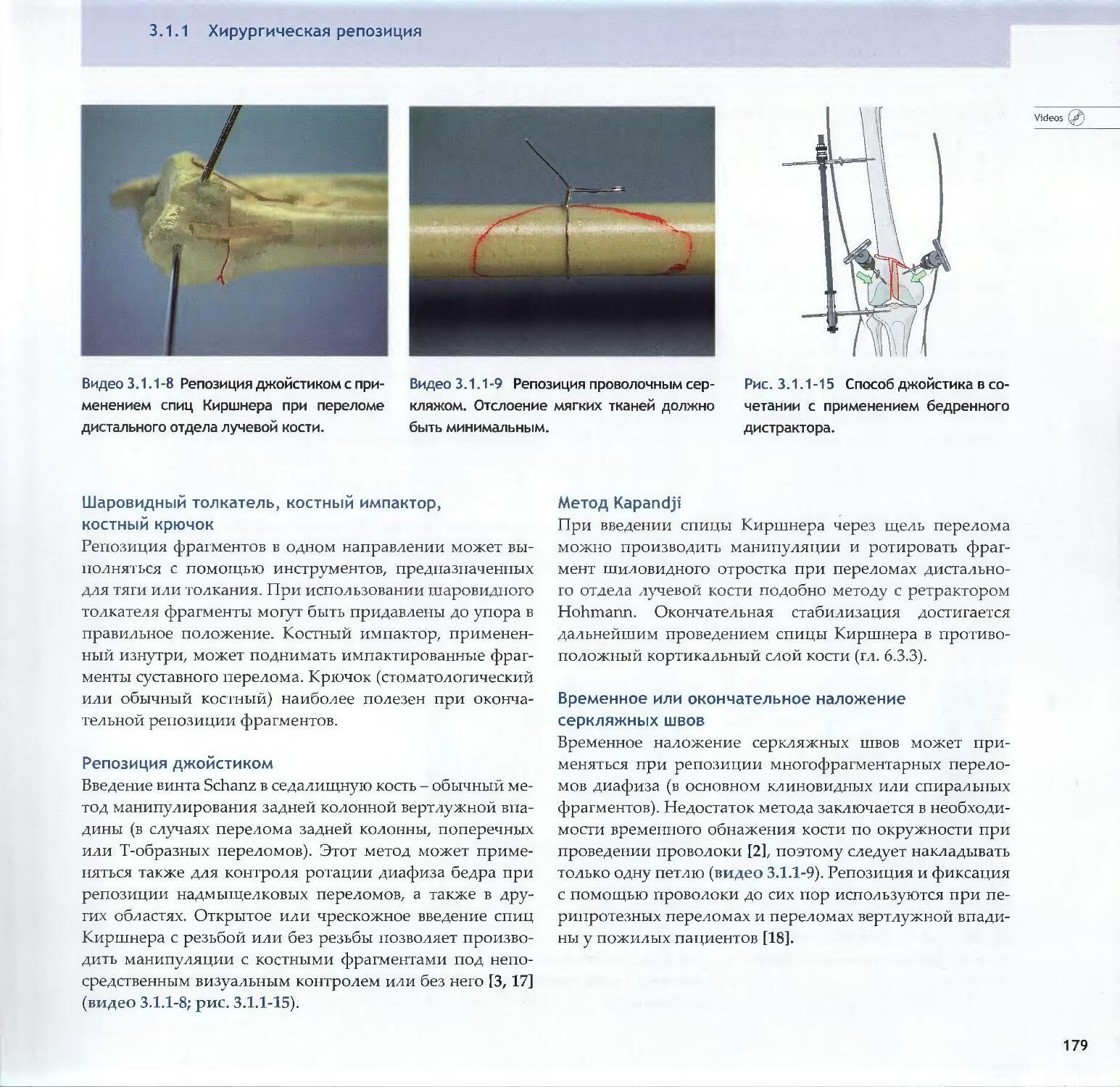
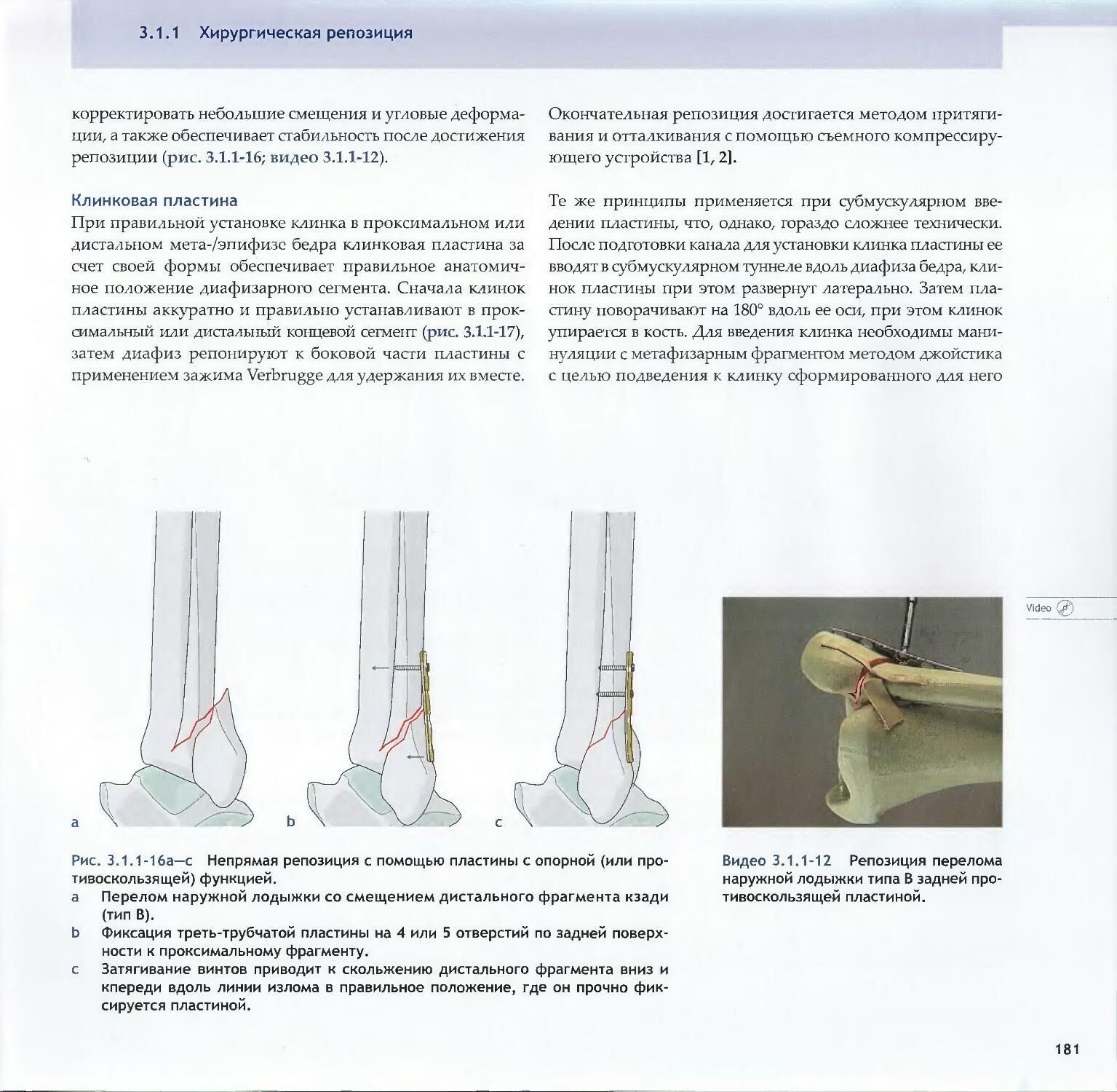
—Piet de Boer2.3 Суставные переломы: принципы 138-Michael D. Stover, James F. Kellam2.4 Предоперационное планирование 154-Matthew Porteus, Norbert P. Sudkamp, Josef Schatzker3Репозиция, доступы и методы фиксации3.1Репозиция и доступы3.1.1 Хирургическая репозиция
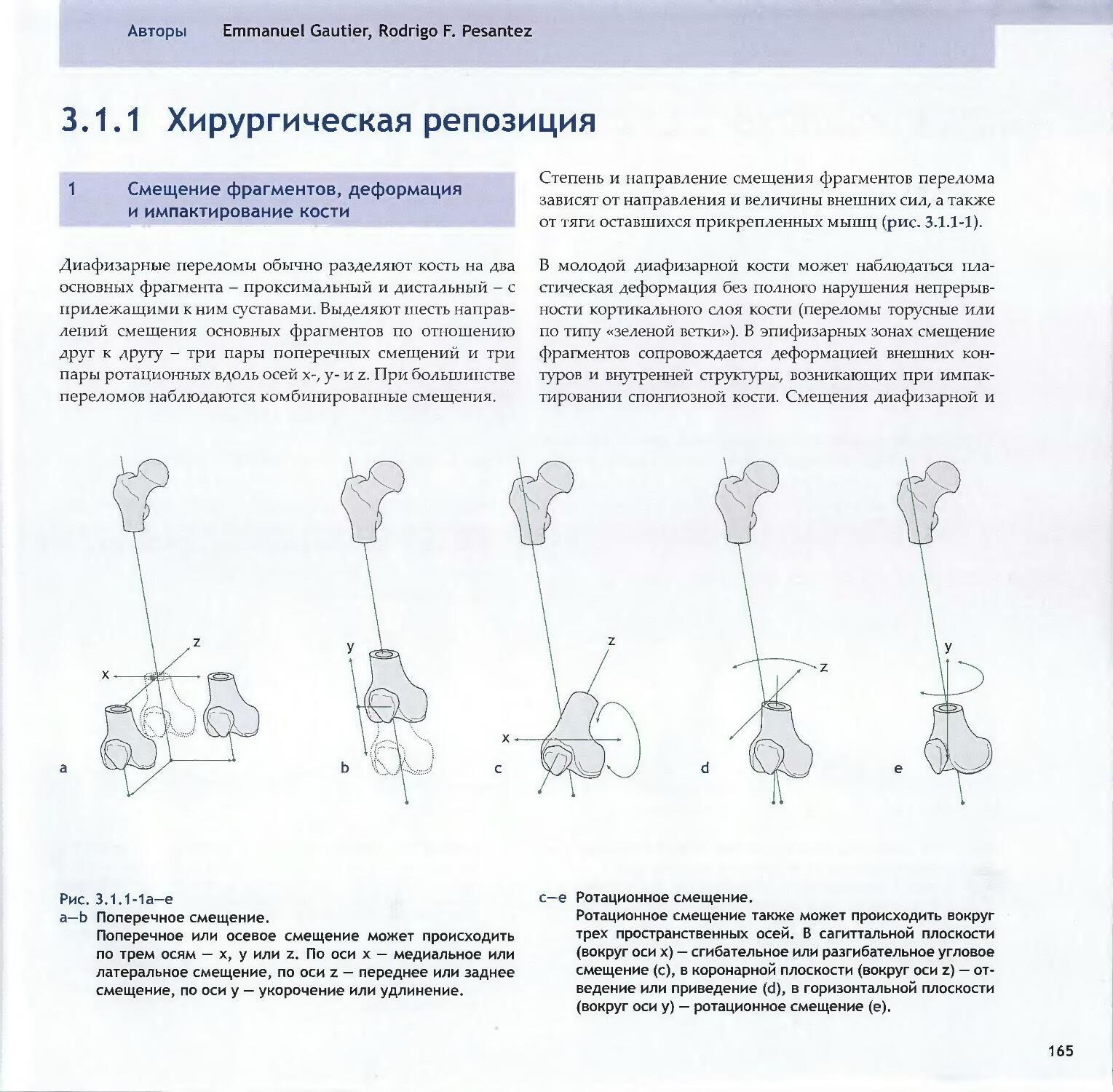
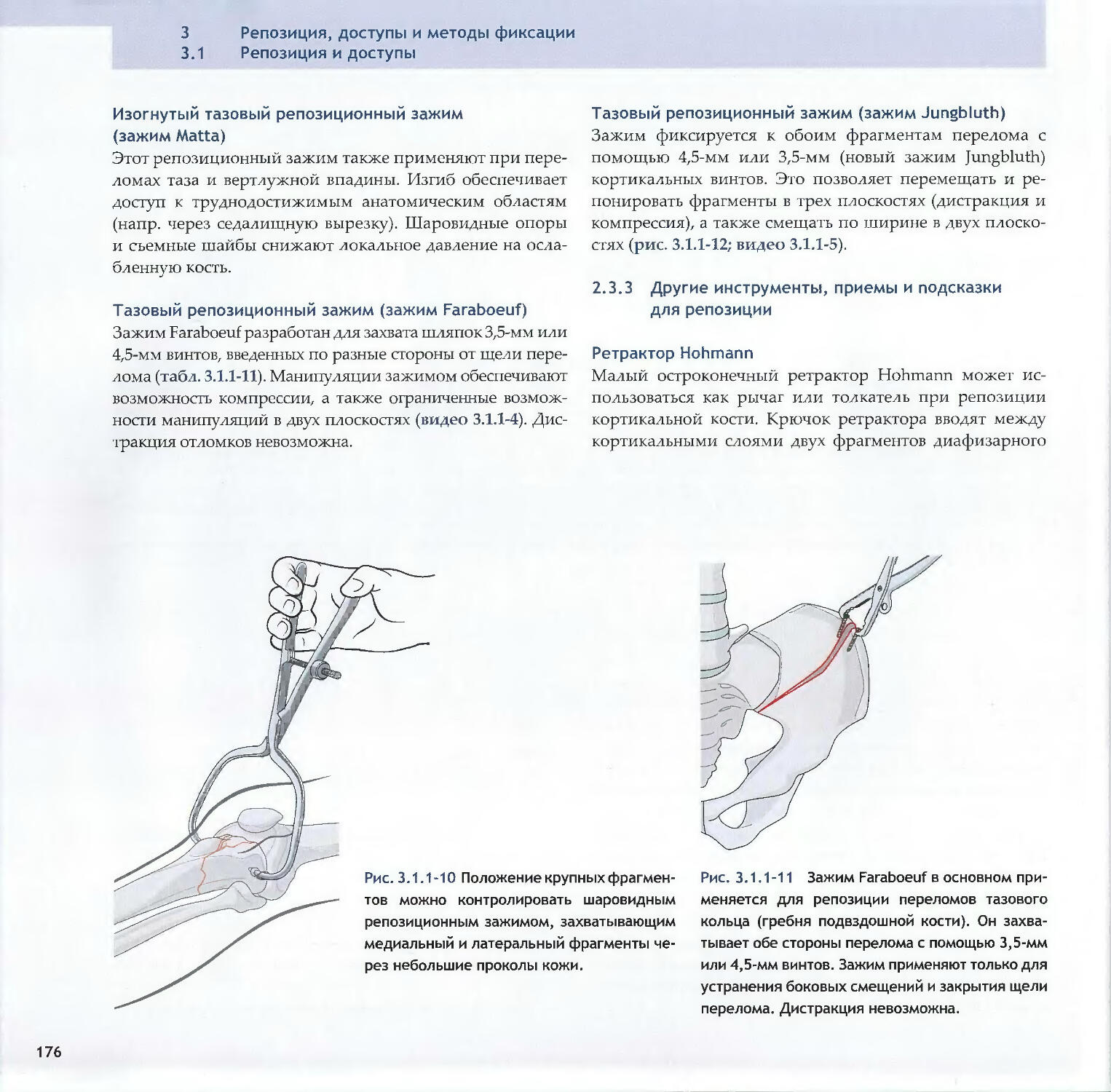
-Emanuel Gautier, Rodrigo F. Pesantez3.1.2 Хирургические доступы: принципы164обращения с мягкими тканями
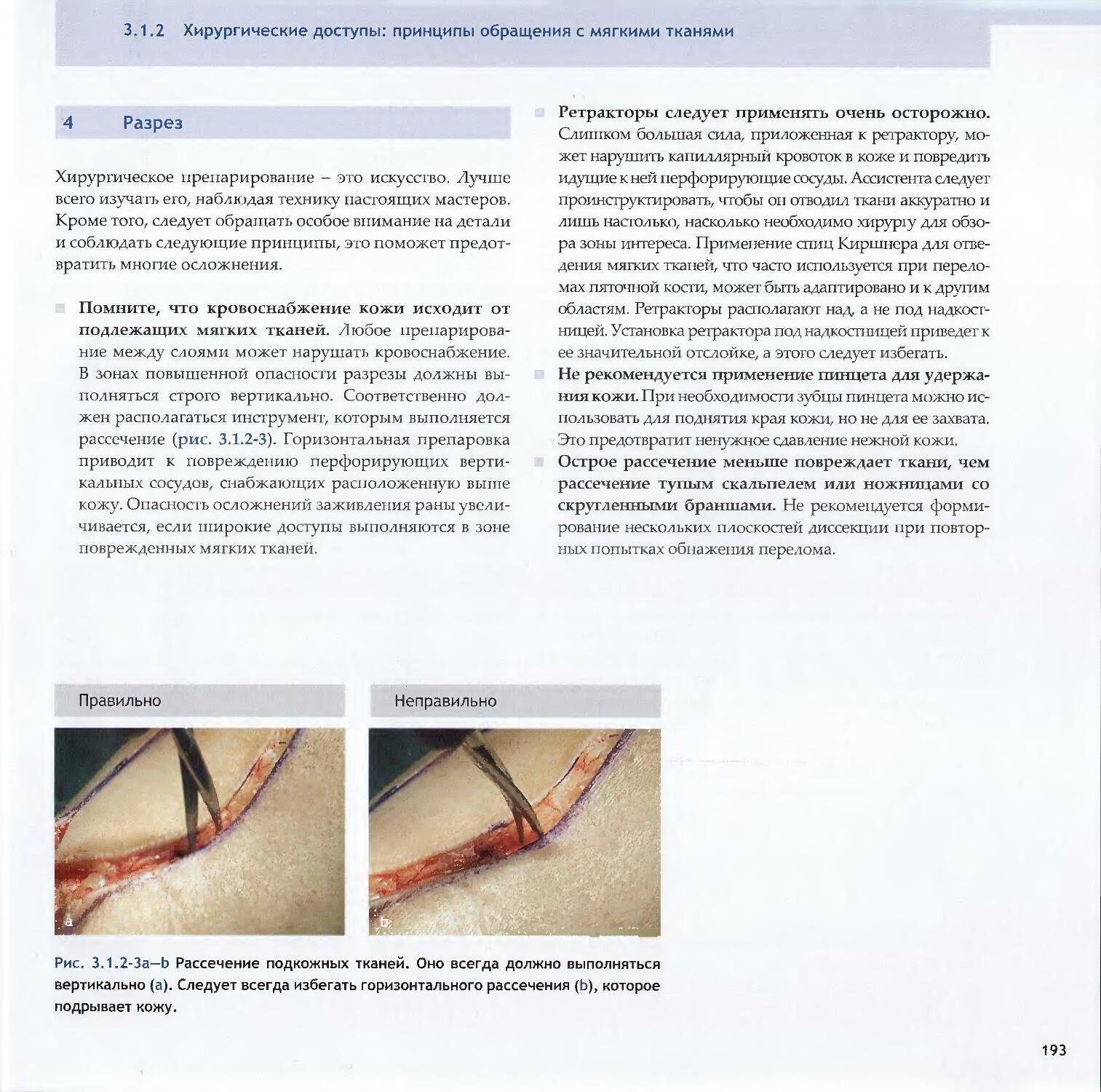
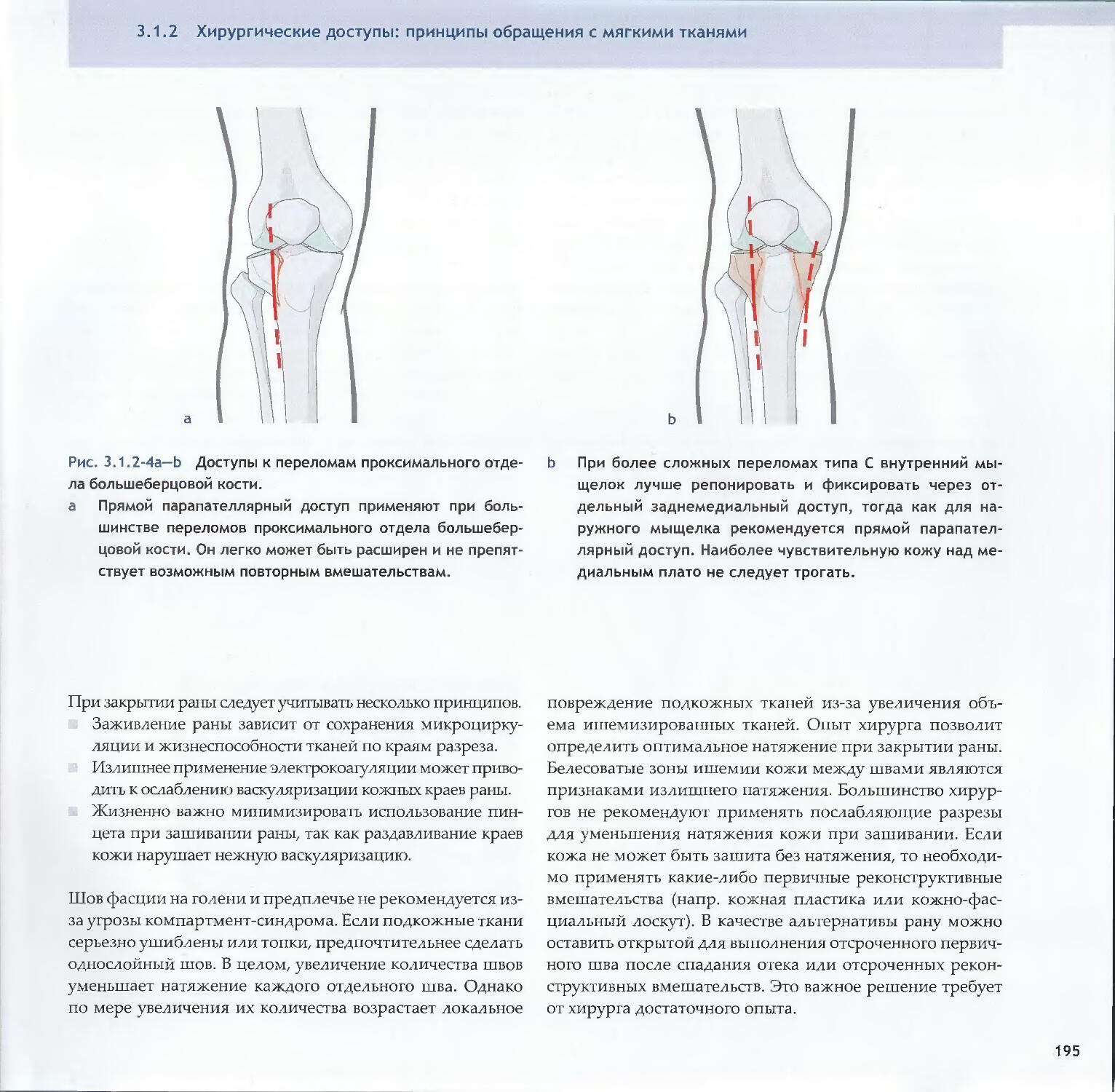
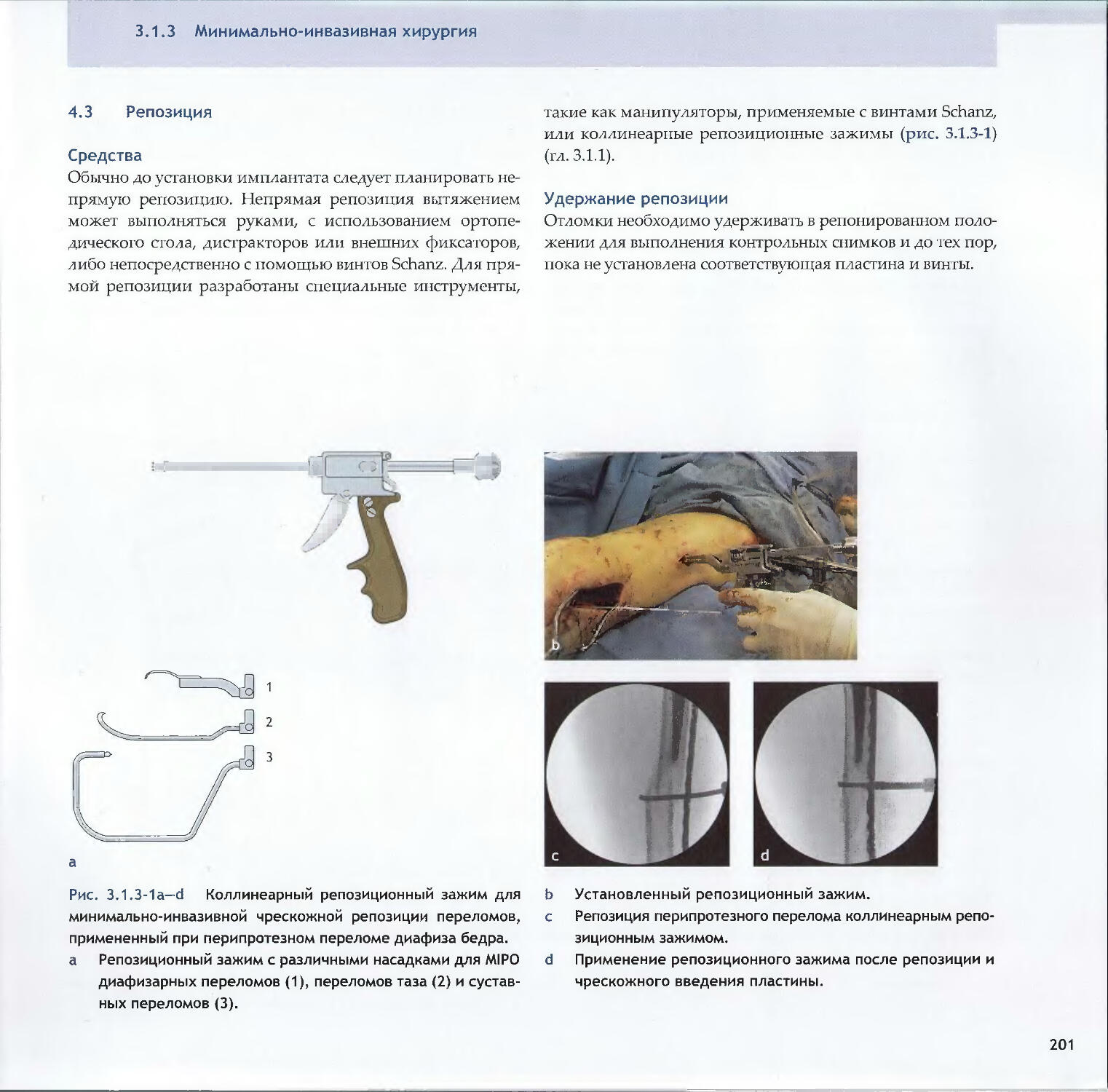
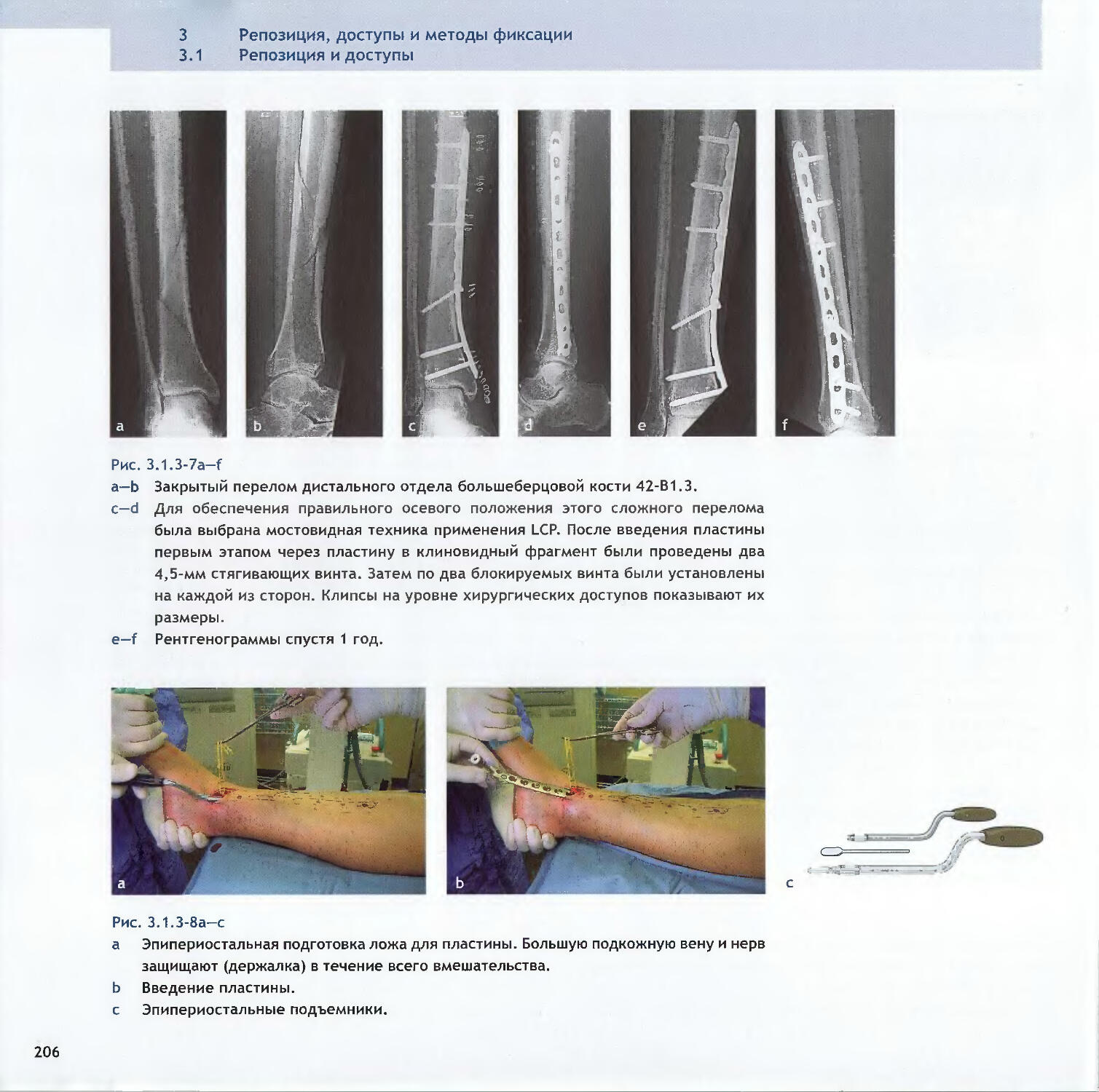
—David A. Volgas, Yves Harder1883.1.3 Минимально-инвазивная хирургия
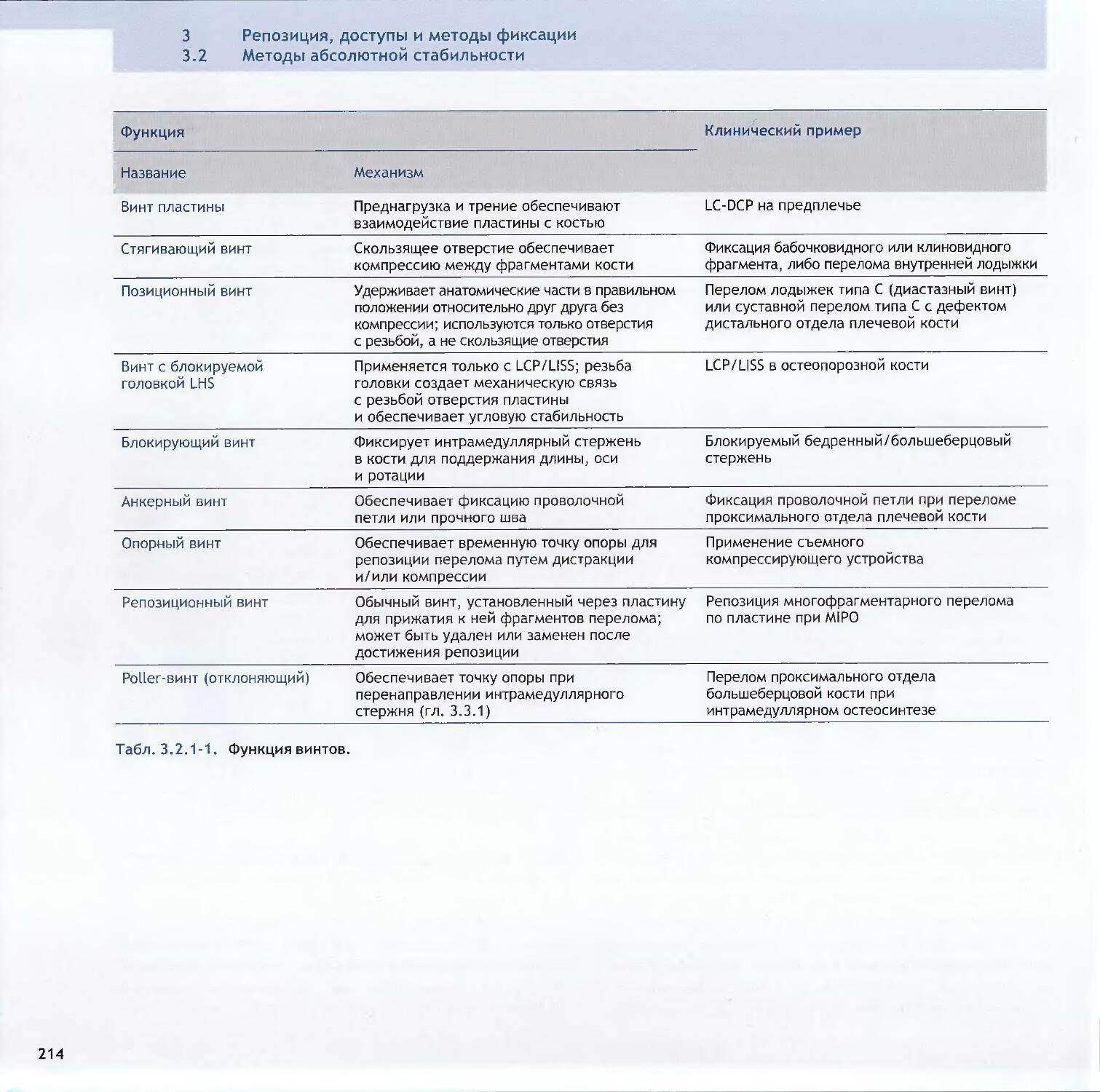
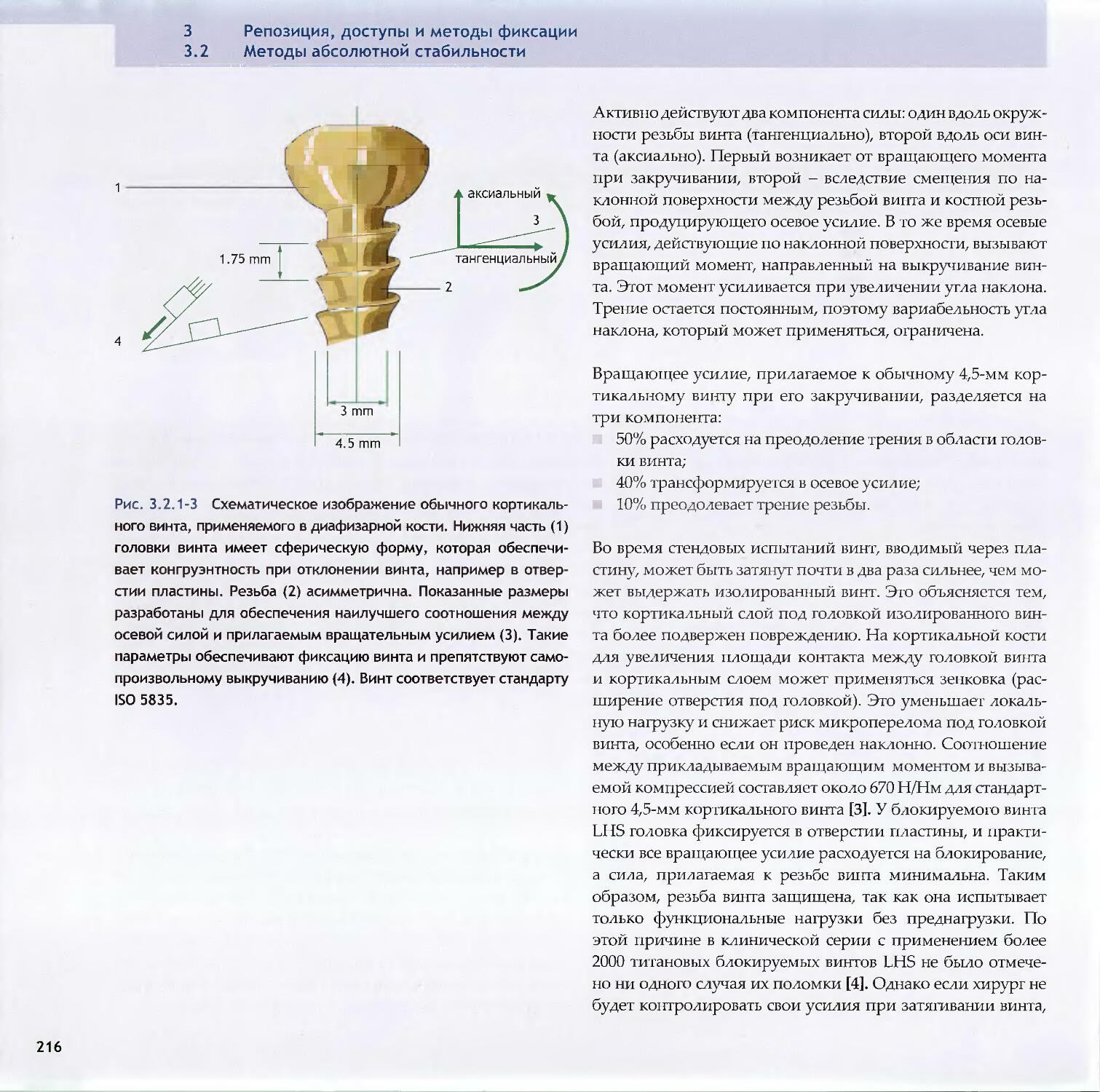
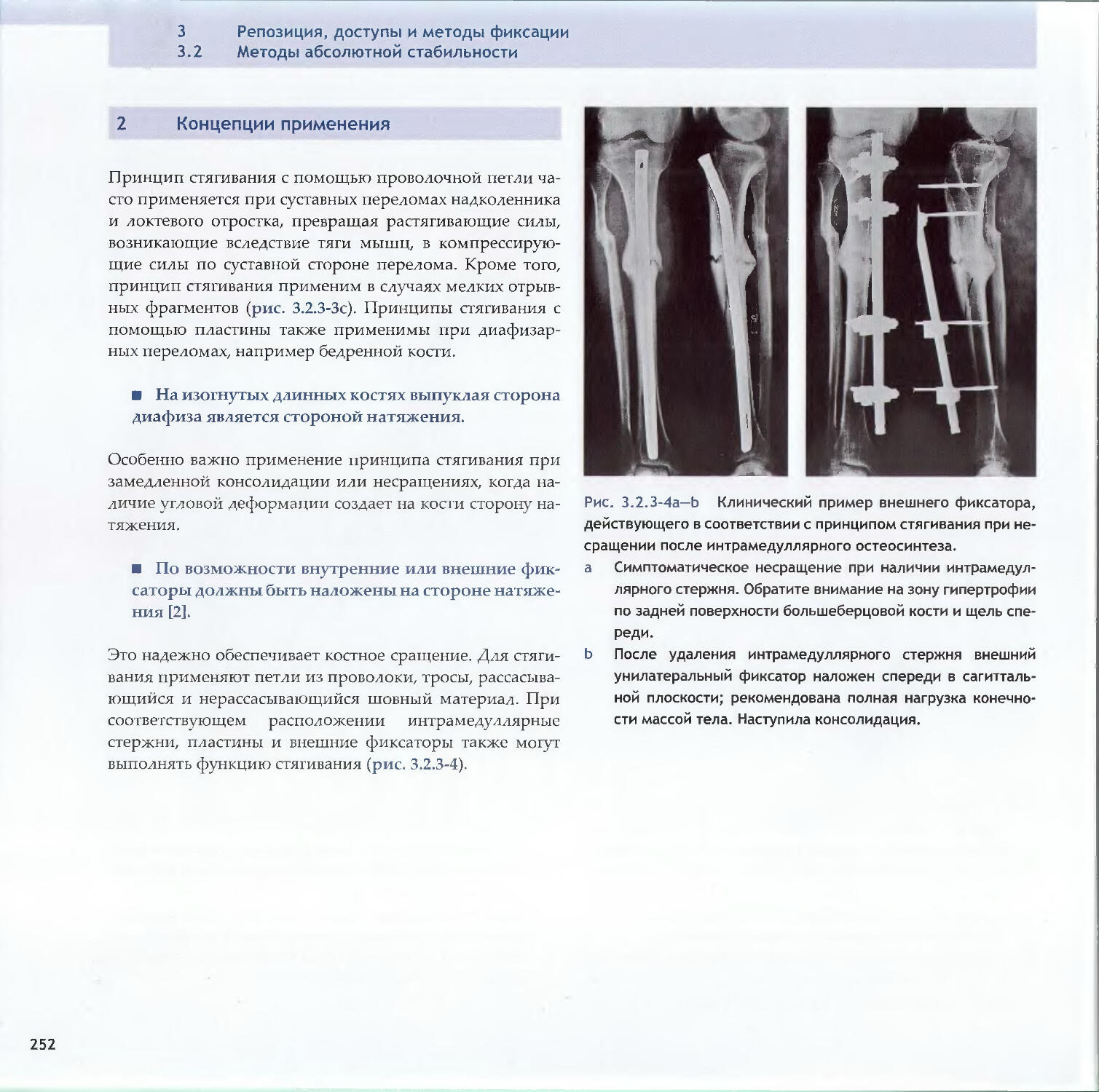
-Reto Babst, Kok-Sun Khong1983.2Методы абсолютной стабильности3.2.1 Винты212-Peter Messmer, Stephan M. Perren, Norbert Suhm3.2.2 Пластины-Dean G. Lorich, Michael J. Gardner2263.2.3 Принцип стягивания-David J. Hak, Rena L. Stewart248v
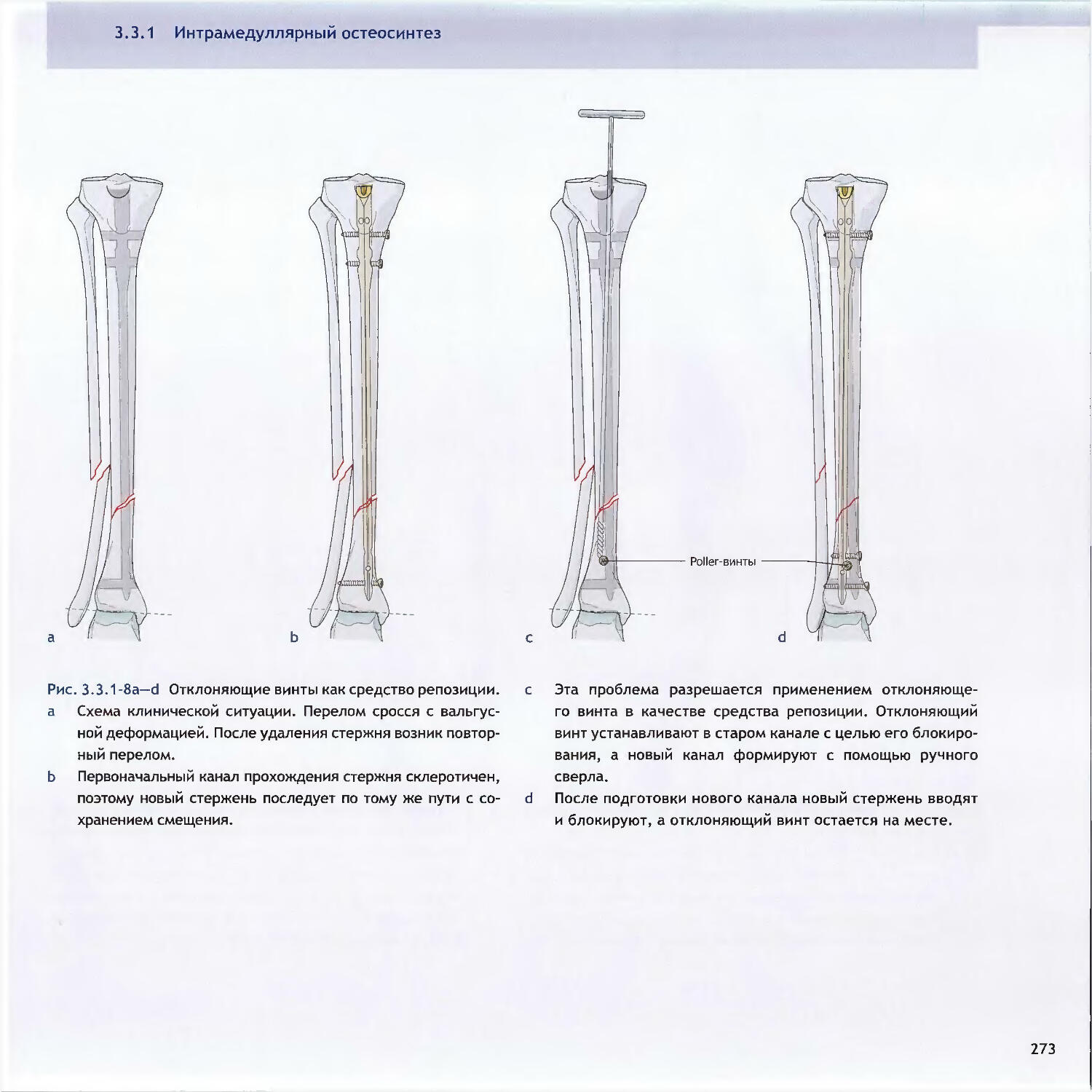
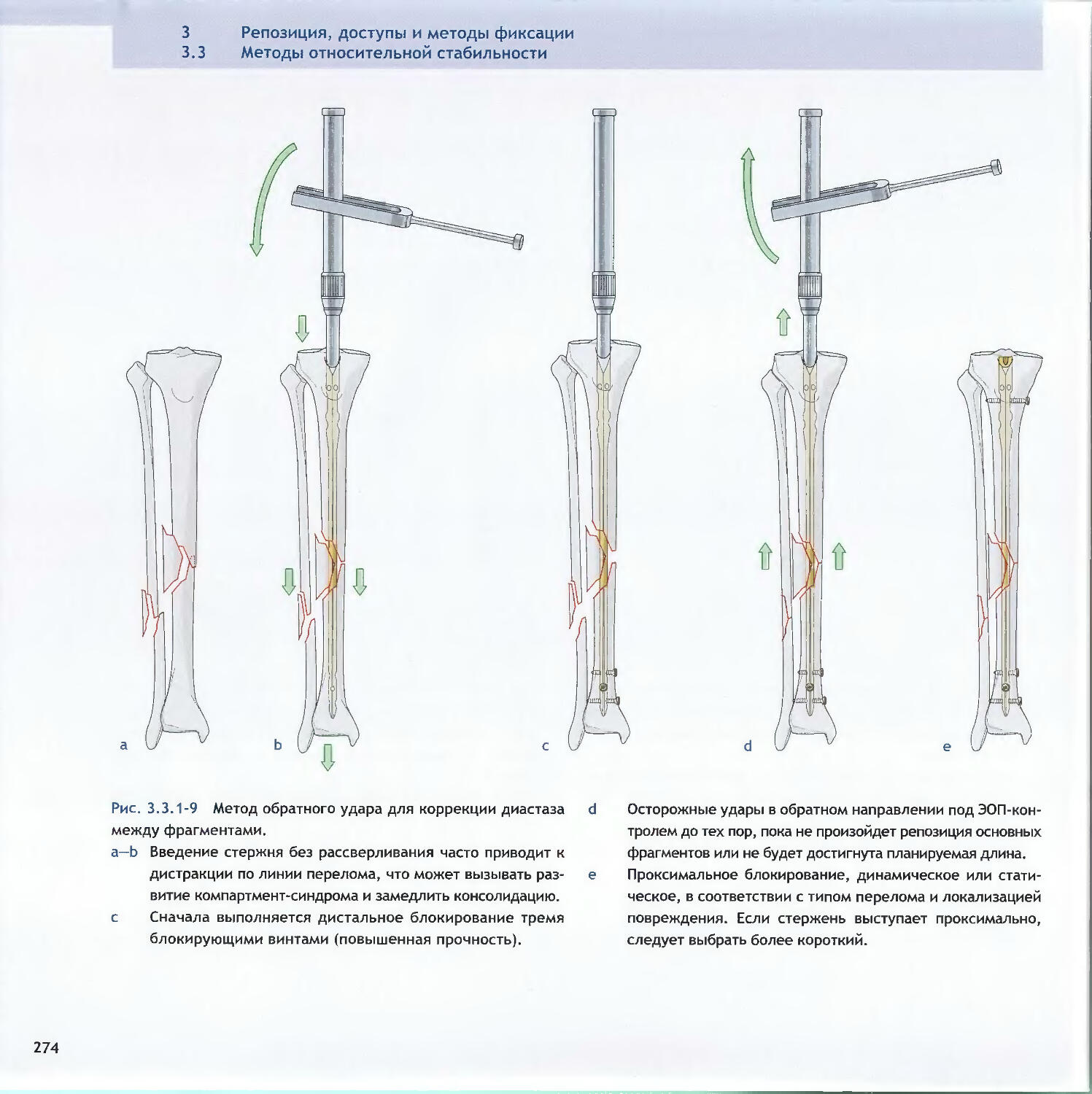
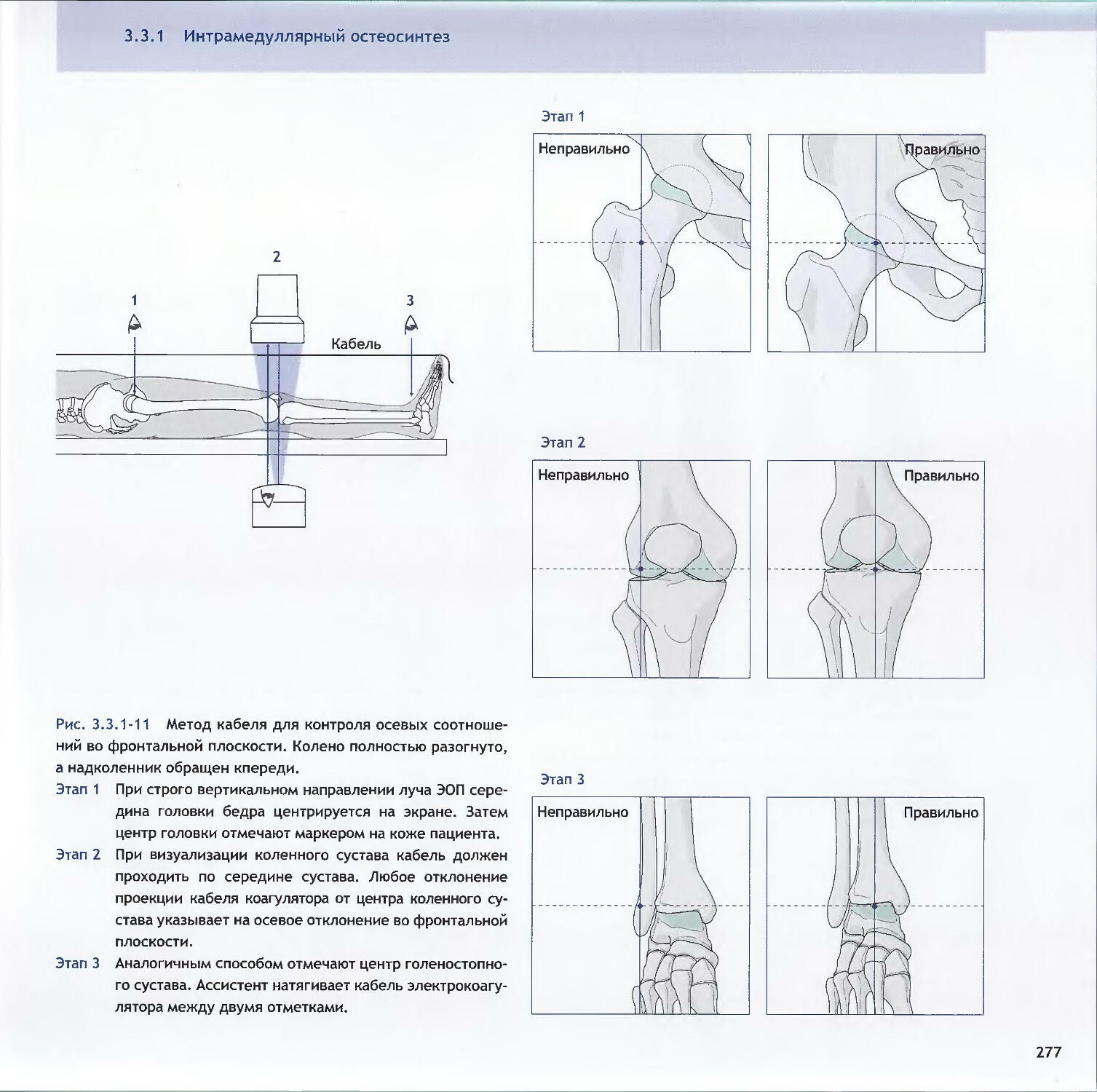
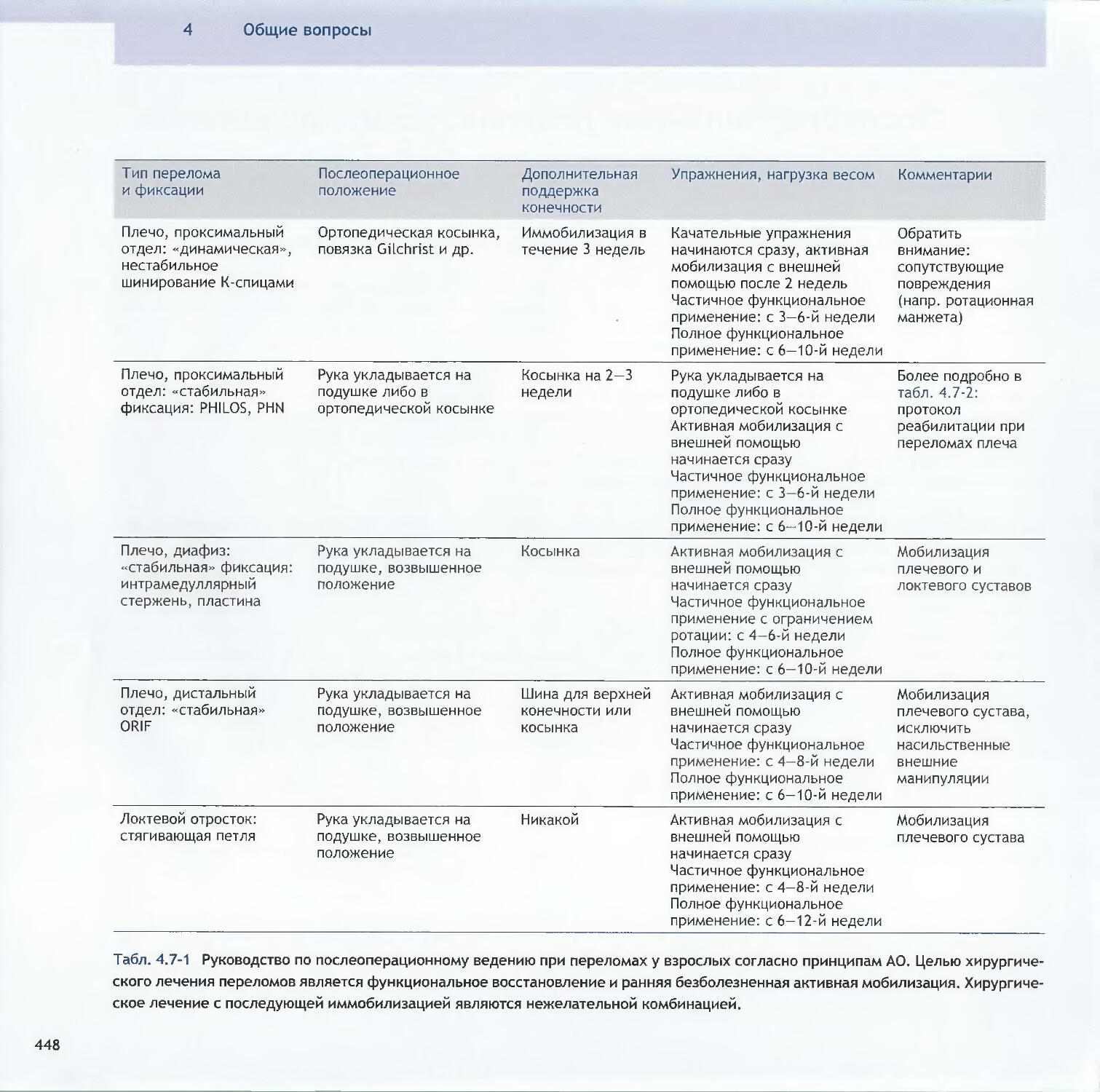
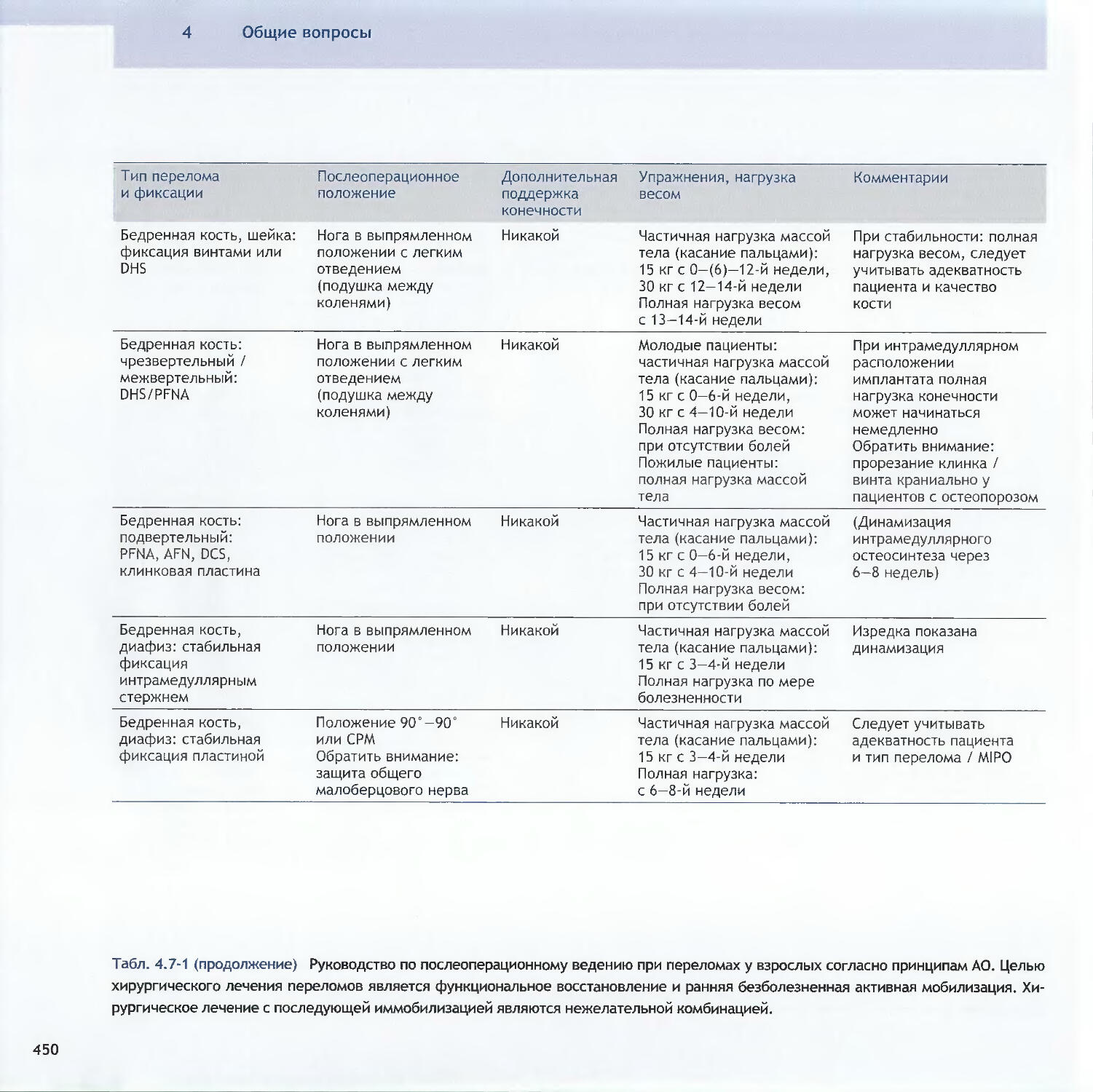
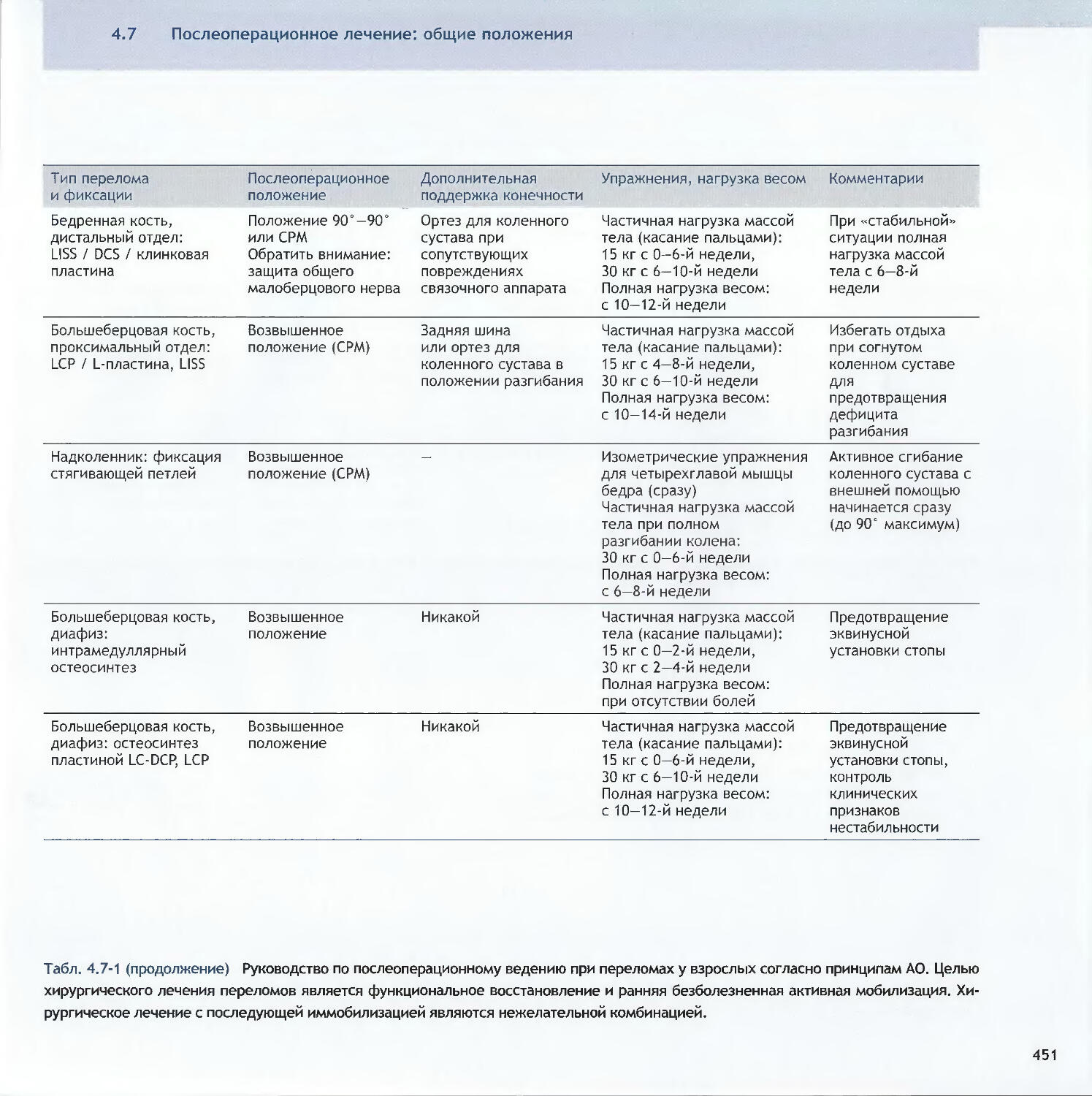
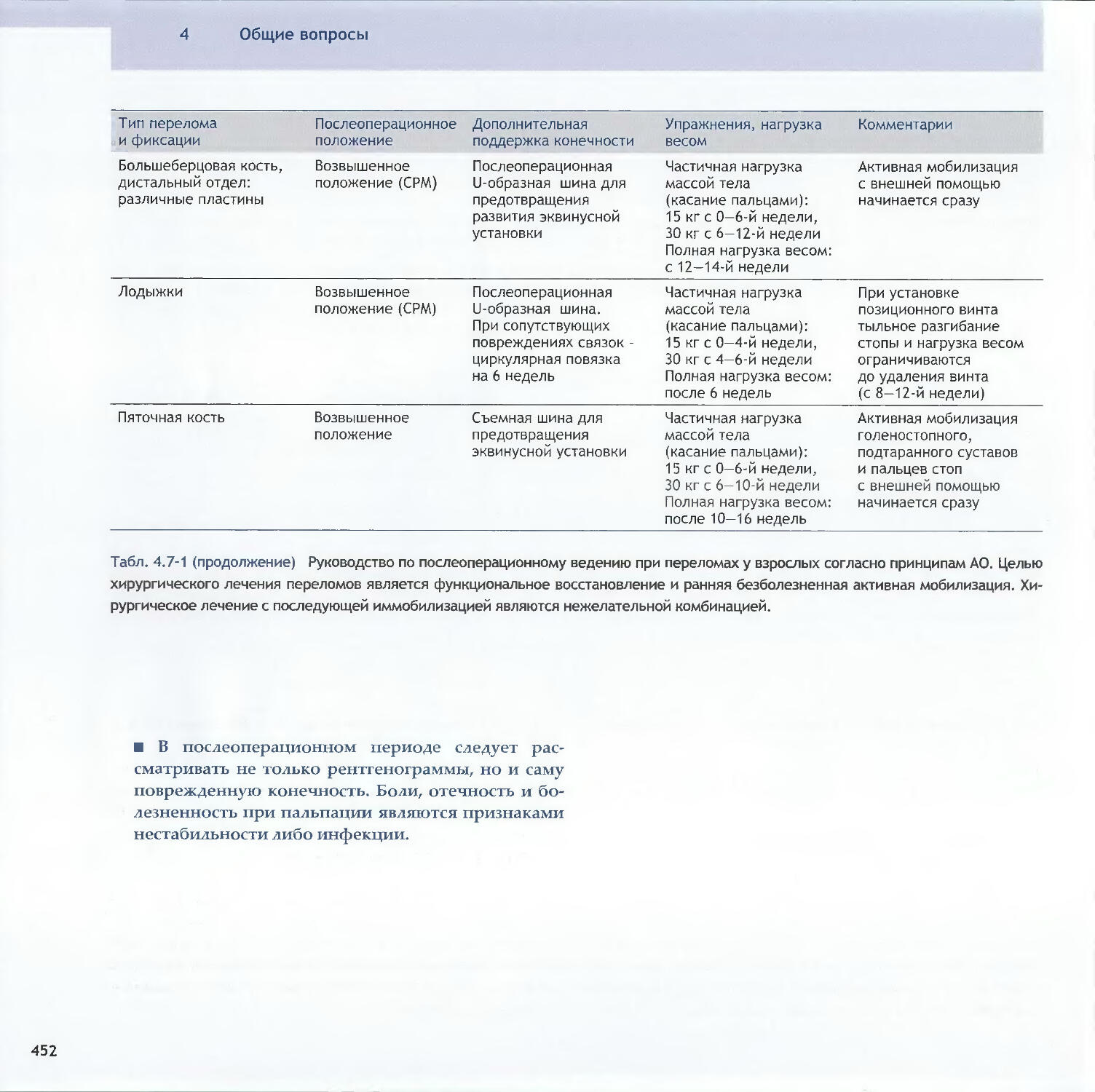
Оглавление3.3Методы относительной стабильности3.3.1 Интрамедуллярный остеосинтез256-Christian Krettek3.3.2 Мостовидный остеосинтез пластинами286—John Н. Wilber, Friedrich Baumgaertel3.3.3 Внешний фиксатор300—Dankward Hontzsch, Suthorn Bavonratanavech3.3.4 Внутренний фиксатор320- Christoph Sommer, Michael Schiitz, Michael Wagner4 Общие вопросы4.1Политравма: патофизиология, приоритетыи лечение336-Otmar L. Trentz4.2Открытые переломы348-Peter J. O’Brien, Rami Mosheiff4.3Принципы лечения дефектов мягких тканей370-Alain C. Masquelet, William de Haas4.4Переломы у детей390-Theddy F. Slongo, James B. Hunter4.5Антибиотикопрофилактика424-Werner Zimmerli4.6Профилактика тромбоэмболии434-David L. Helfet, Beate Hanson4.7Послеоперационное лечение: общие положения 446-Christian R. Ryf, John Arraf4.8Остеопороз468—Peter V. Giannoudis, Erich Schneidervi5 Осложнения5.1 Посттравматические деформации
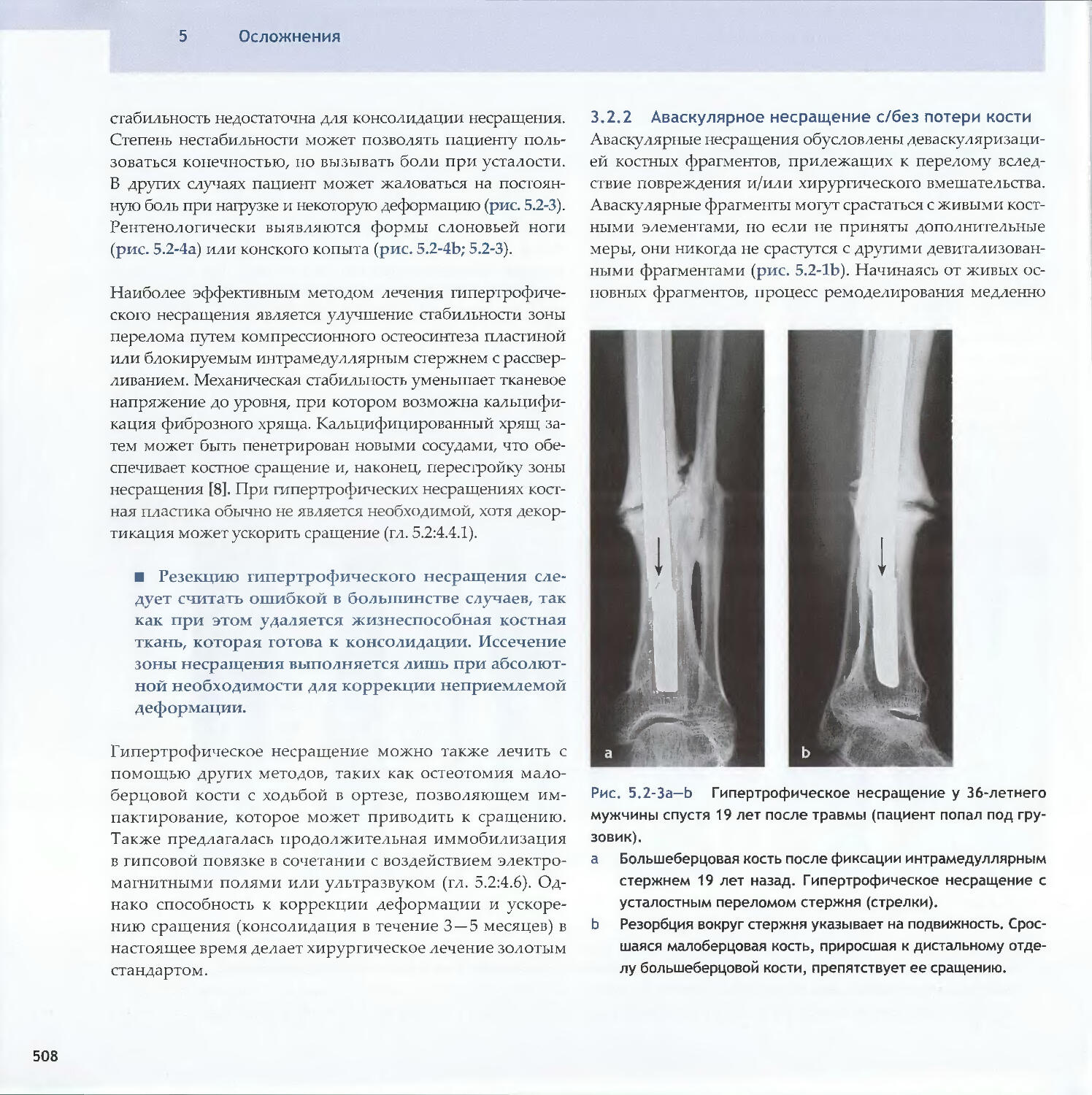
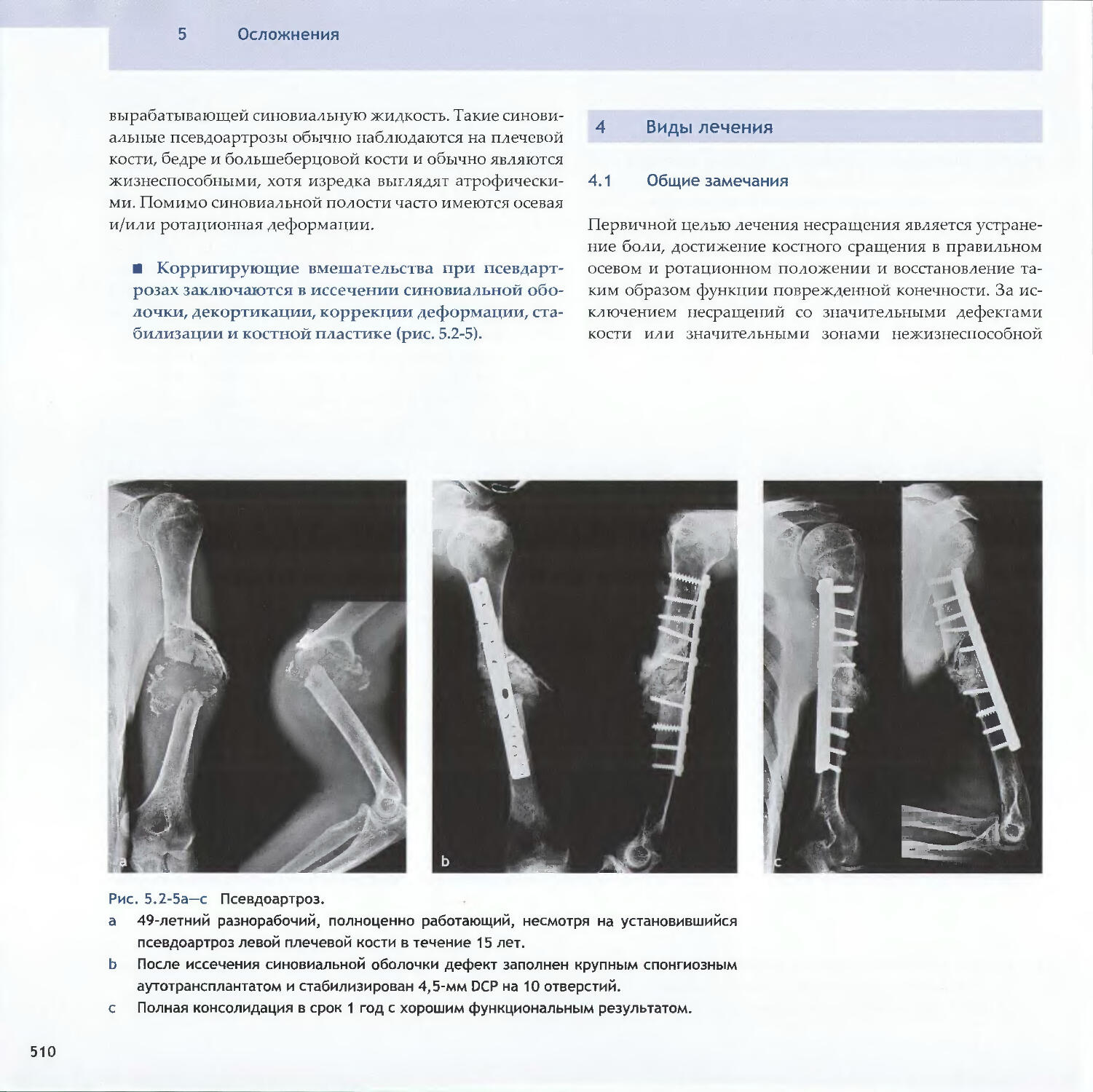
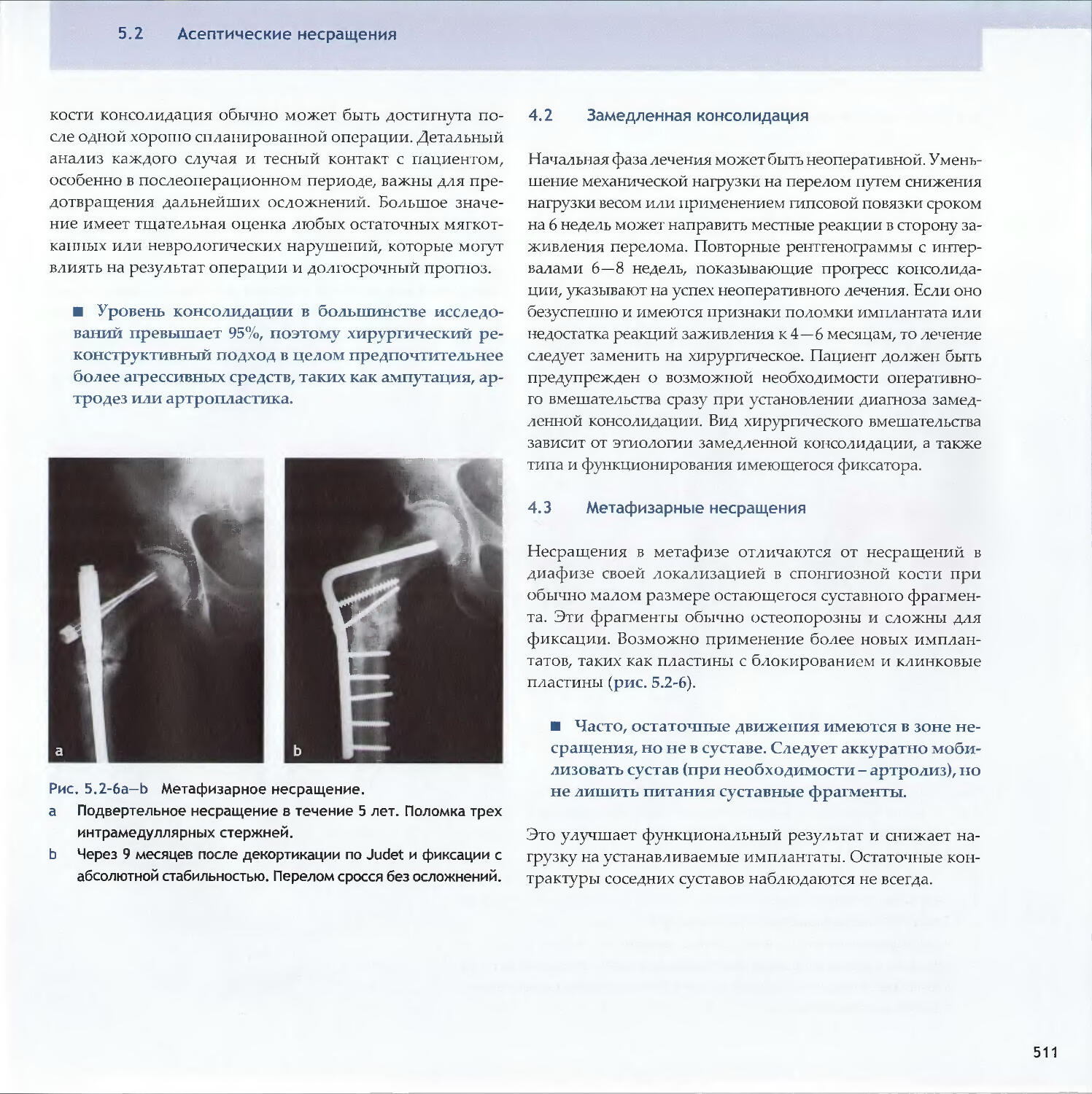
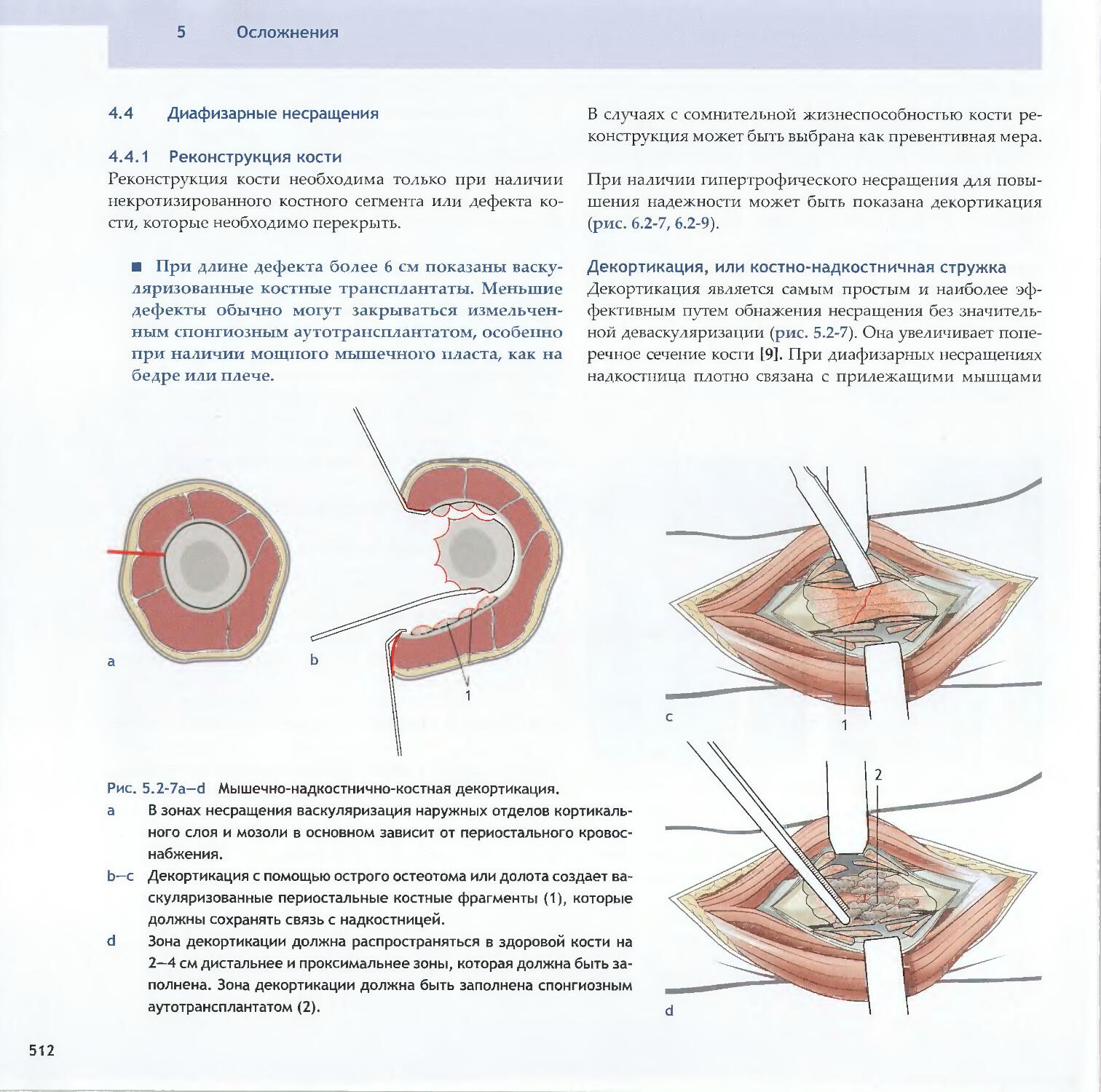
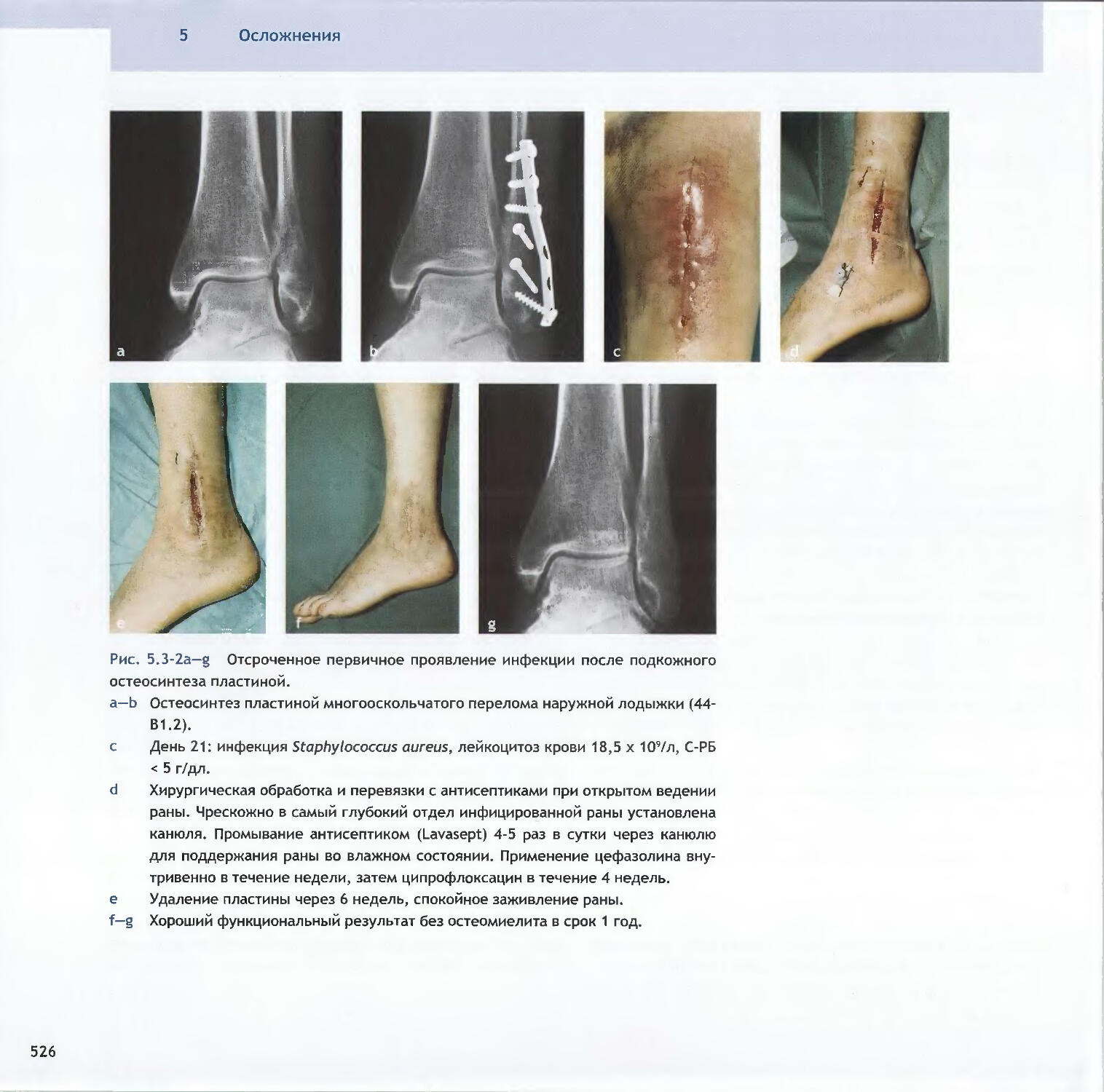
-Rene К. Marti5.2 Асептические несращения
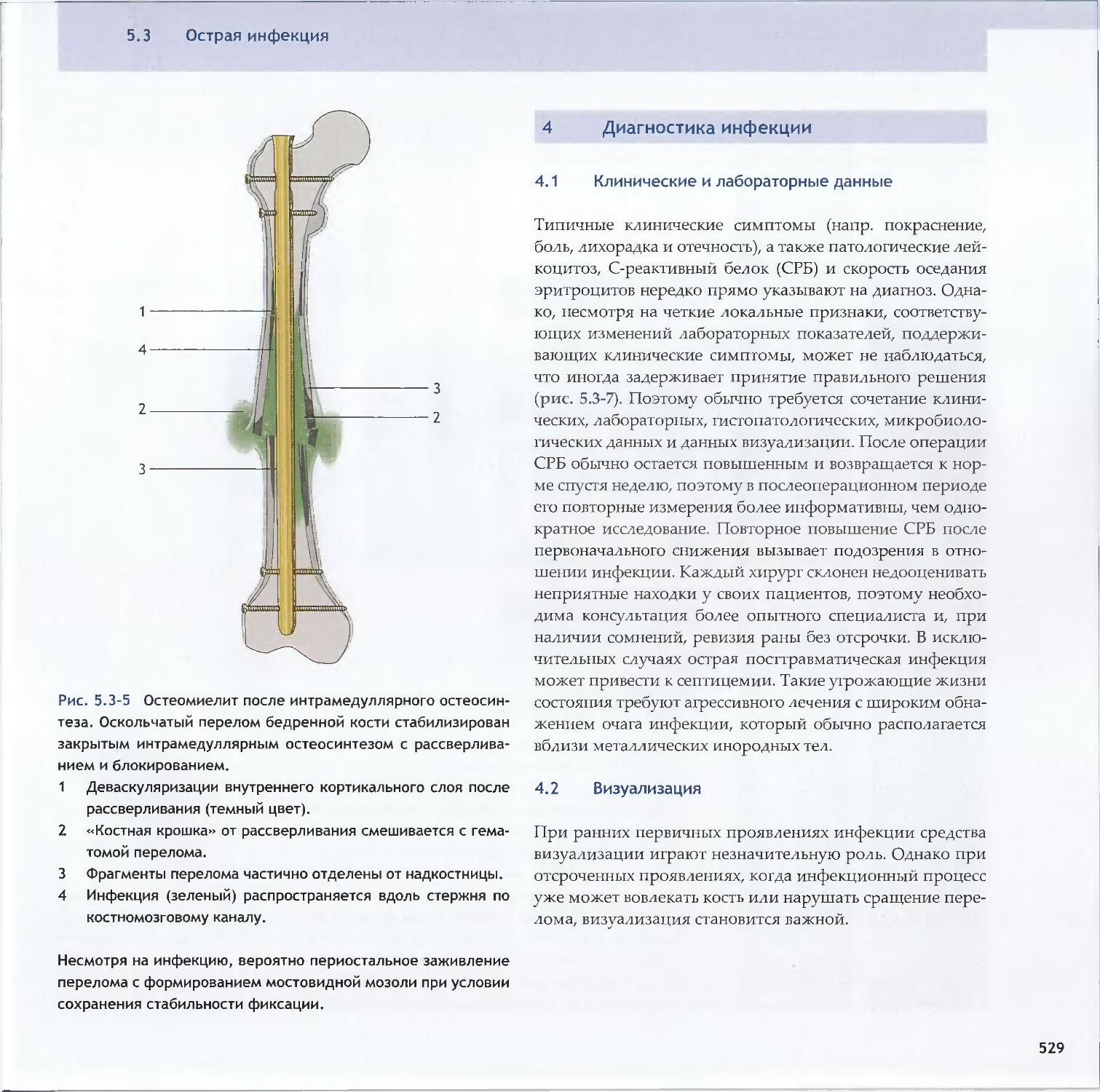
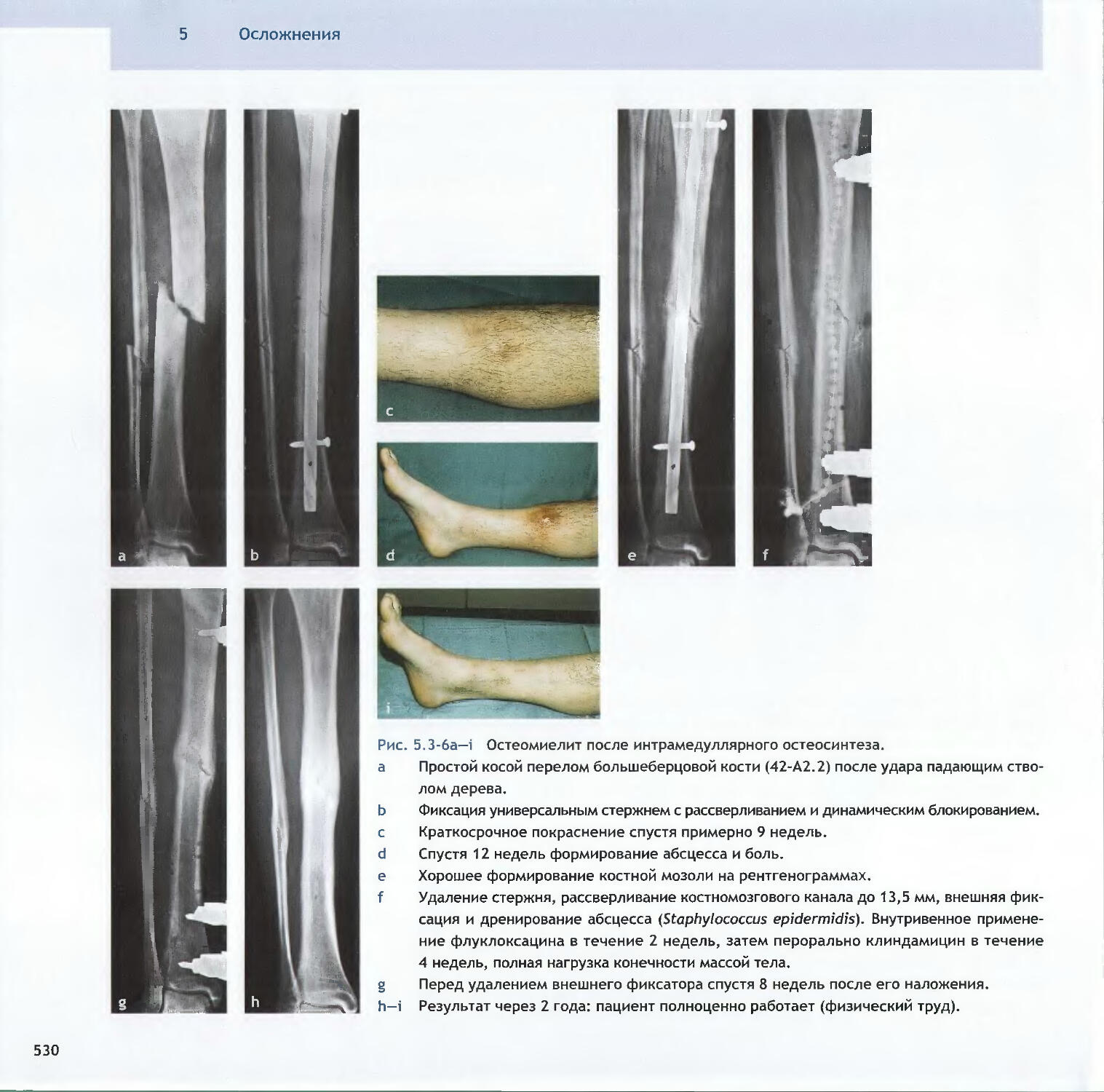
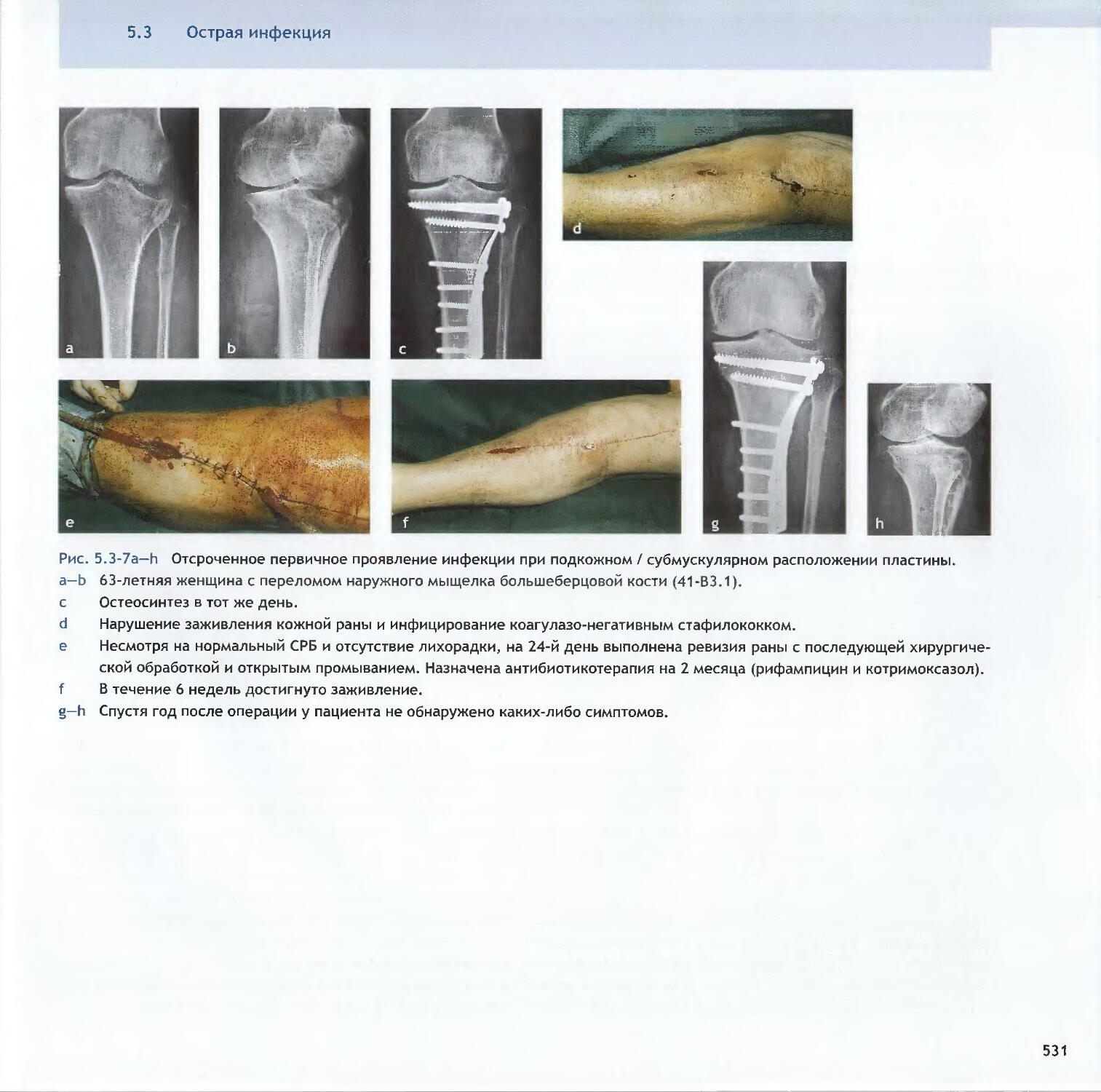
-Michael D. McKee, Peter E. Ochsner5.3 Острая инфекция-Peter E. Ochsner, Michael S. Sirkin, Andrej Trampuz5.4 Хроническая инфекция и инфицированные
несращения-Eric Е. Johnson, Richard Е. BuckleyПриложениеГлоссарий-Christopher L. Colton, Christopher G. Moran
Указатель482504520542■A2A17
ОглавлениеТом 2 — Частная травматологияСоавторыСокращения6 Частная травматология6.1 Лопатка и ключица-Nikolaus L. Renner, Roger K.J. Simmermacher6.2 Плечевая кость6.2.1 Плечевая кость: проксимальный отдел
—Pierre Guy6.2.2 Плечевая кость: диафиз-Pol М. Rommens, Robert McCormack6.2.3 Плечевая кость: дистальный отдел
-Martin Н. Hessmann, David С. Ring6.3 Предплечье и кисть6.3.1Локтевой отросток, головка лучевой костии комплексные повреждения локтевого сустава-Jaime Quintero, Thomas Varecka6.3.2Предплечье: диафиз—Dominik Heim, John T. Capo6.3.3Дистальный отдел лучевой кости и запястье—Daniel A. Rikli, Doug A. Campbell6.3.4Кисть—Jesse В. Jupiter6.4Тазовое кольцо—Tim Pohlemann, Ulf Culemann6.5Вертлужная впадина—Craig S. Bartlett, David L. Helfet6.6Бедренная кость6.6.1 Бедренная кость: проксимальный отдел—Reinhard Hoffmann, Norbert P. HaasixXV■5565725946086266426566786967187506.6.2 Бедренная кость: диафиз (включая
подвертельные переломы) 766
—Philip Wolinsky, David J.G. Stephen6.6.3 Бедренная кость: дистальный отдел 786
—Florian Gebhard, Lothar Kinzl6.7 Надколенник 800-Christopher G. Finkemeier, Michael Nerlich6.8 Большеберцовая кость6.8.1 Большеберцовая кость: проксимальный отдел 814
-Hans Christoph Pape, Pol M. Rommens6.8.2 Большеберцовая кость: диафиз 834
— Raymond R. White, George M. Babikian, Antonio Pace6.8.3 Большеберцовая кость: дистальный отдел (пилон) 854
—Christoph Sommer, Michael R. Baumgaertner6.9 Лодыжки 870-David M. Hahn, Christopher L. Colton6.10 Стопа6.10.1 Задний отдел стопы: пяточная и таранная кости 898
-Sean Е. Nork, Richard Е. Buckley6.10.2 Средний и передний отделы стопы 918
-Hans Zwipp, Andrew К. Sands, Kaj Klaue6.11 Позвоночник 932-John К. O’DowdПриложениеГлоссарий А2-Christopher L. Colton, Christopher G. MoranУказательA17
Предисловие ко второму изданиюJames F. Kellam, MD, FRCS, FACS
Президент AO Foundation
2004-2006Миссия Фонда АО заключается в улучшении результа¬
тов лечения пациентов с травмами и нарушениями ске¬
летно-мышечной системы путем изучения, развития,
оценки, образования и обеспечения качества. Публика¬
ции являются составной частью образовательной про¬
граммы Фонда. Краеугольным камнем наших публика¬
ций было «Руководство АО по внутренней фиксации» и
его последующие три издания. На основе оригинальной
публикации, изданной в 2000 г. было выпущено в свет
концептуально иное издание «АО - Принципы лечения
переломов». Оно включало философию лечения перело¬
мов АО, концепции принятия решений, а также расши¬
ренную техническую часть. В течение последних пяти лет
такая концепция доказала свою успешность.Вследствие значительного увеличения информации было
подготовлено второе издание «AO-Принципы лечения
переломов». В его основе первое издание, в значитель¬
ной степени пересмотренное и расширенное под руко¬
водством новой редакционной коллегии, возглавляемой
Thomas P. Riiedi, Richard Е. Buckley и Christopher G. Moran.Широкое применение внутренних фиксаторов стало при¬
чиной появления новой главы о принципах и технике ихиспользования. Раздел, посвященный репозиции и хирур¬
гическим доступам, здесь расширен и содержит больше
сведений о хирургических доступах и принципах обраще¬
ния с мягкими тканями и, в частности, главу по минималь-
но-инвазивной хирургии. Важные аспекты остеопороза и
биотехнологий включены в книгу отдельными главами.
Обе рассматривают предстоящие трудности и потенци¬
альные средства лечения переломов.Второе издание обеспечит и стажеров, и опытных хирур¬
гов современными знаниями, необходимыми для пра¬
вильного понимания принципов и применения методов
лечения переломов. Все участвовавшие в подготовке из¬
дания авторы являются признанными хирургами-ортопе-
дами из разных стран мира. Несомненно, эта книга, как
и все другие руководства, основывается на знаниях и му¬
дрости основателей АО. Они показали, что необходимо
для внедрения новых технологий и концепций в лечение
переломов. Их труды по разработке основ заживления
кости, повреждений мягких тканей и, прежде всего, по
документированию результатов позволяют нам и нашим
пациентам получать пользу от инноваций.Ни одна книга не может обойтись без выражения благо¬
дарности редакторам и издателям. Фонд АО выражает
искреннюю признательность Thomas P. Riiedi, Richard
Е. Buckley и Christopher G. Moran, а также Urs Riitschi и
его команде AO Publishing, а также команде издательства
Thieme за их нелегкий труд, результатом которого стало
появление отличного практического руководства для всех
вовлеченных в лечение переломов. Эта книга приветству¬
ется всеми, кто лечит переломы во всем мире. Я хочу по¬
благодарить всех авторов от имени читателей и пациен¬
тов, которые являются прямыми реципиентами знаний,
изложенных в данной книге.
Приветственное слово
к русскому переводу
второго изданияМайнфилд, Швейцария, декабрь 2012Для меня является честью и радостью видеть последнее из¬
дание «АО - Принципы» теперь и на русском языке. Знания
и опыт сообщества АО, которые накапливались по всему
миру в течение многих лет, будут доступны для нового боль¬
шого и важного региона. Все созданное 50 лет назад неболь¬
шой группой швейцарских хирургов для улучшения судь¬
бы пациентов с переломами тогда было революционным,
а сегодня стало стандартом. С самого начала главной целью
пионеров АО было изучение лечения переломов, и они по¬
стоянно стремились к улучшению фиксации переломов
путем развития имплантатов и хирургической техники. На¬
ряду с этим решалась громадная задача тщательного доку¬
ментирования результатов более 150 ООО операций с целью
первичного контроля качества. Этот практический опыт
позволил изучить и апробировать новые методы, которые
сегодня распространяются по всему миру благодаря курсам
АО и многочисленным публикациям АО.В обоих представленных томах обобщается и подробно
излагается система лечения переломов с учетом самых по¬
следних достижений. Помимо лечения переломов обсуж¬
даются осложнения и их лечение, целые главы посвящены
лечению политравмы и переломам у детей. Методоло¬
гически книга ориентирована на читателя: для травмато¬
логов это и учебное пособие, и академическое издание, и
справочник - три в одном.Компьютеризация предоставляет новые возможности пере¬
дачи знаний и технологий и все чаще применяется ассоциа¬
цией АО там, где это имеет смысл. Но даже через много лет
данное издание не станет менее актуальным, поскольку нет ни¬
чего лучше основополагающего и пространного изложения,
рассчитанного на долгие годы, которое предложено в данном
двухтомном издании «АО - Принципы лечения переломов».Я надеюсь, что это издание, объединившее усилия более 90
известных авторов, поможет читателю добиться успеха и
получить удовлетворение в работе на благо пациентов,
а также позволит стать активным членом сообщества АО.Thomas P. Riiedi, Professor MD, FACS
Основатель и почетный член
АО FoundationБлагодарность издателяВыражаю благодарность всем, чье участие и поддержка
сделали возможным выход в свет данного издания.Werner В. ThieleИздатель
Предисловие к первому изданиюDavid L. Helfet, MD
Нью-Йорк, Март 2000Революции и их лидеры нечасто бывают успешными, а их
лидерам далеко не всегда доводится увидеть результаты
своего труда, особенно в медицине.Пятеро основателей АО были таковыми, и, как настоящие
революционеры, они должны были убедить «пролетариат»
в том, что их революция, хотя и обращенная к хирургам, ос¬
новывалась на научных принципах. Это потребовало тща¬
тельной документации всех случаев, а их изучение и оценка
позволили им развить метод, итогом которого стало первое
издание «Руководства АО» - рабочий трактат этой замеча¬
тельной революции.К счастью, революция продолжается и сегодня - принципы
остаются прежними, а методы развиваются. Эта, уже пятая,крупная публикация - не руководство, как предыдущие, а
интерпретация философии и принципов АО применитель¬
но к лечению переломов в новом тысячелетии. К тому же,
эстафета передана, и данное послание написано многими
последователями основателей АО, каждый из которых ока¬
зался в выигрыше от своего участия в революции АО, как и
множество их пациентов по всему миру.Как и подобает Фонду АО на пороге нового тысячеле¬
тия, формат данного издания, включающего книгу и
CD-ROM с описанием хирургической техники, видео и
аннотированными ссылками, революционен и высоко¬
технологичен. Насколько я знаю, это первое подобное
издание в хирургии, посвященное исключительно пе¬
реломам. Его написание возглавили Thomas P. Riiedi и
William М. Murphy, которые вместе с соавторами и вну¬
тренним отделом публикаций АО под руководством
Reiner Egle, а также в сотрудничестве с издательством
Thieme International представляют эту «Библию» АО, яв¬
ляющуюся действительно значительным достижением
для следующего тысячелетия.От имени всех травматологов, особенно принадлежащих
к семье АО, приносим нашу благодарность и поздравле¬
ния всем вовлеченным и желаем, чтобы революция, на¬
чавшаяся 40 лет назад, продолжала цвести и развиваться.х
ВведениеПервое издание «АО - Принципы лечения переломов»,
опубликованное в декабре 2000 г., имело ошеломляющий
успех. Оно получило награду Британской медицинской
ассоциации и было переведено на семь языков мира.Методы лечения переломов быстро развивались в те¬
чение последних нескольких лет, что определило не¬
обходимость появления нового издания. То, что лишь
кратко упоминалось в первом издании, - внутренний
фиксатор - сегодня коренным образом изменило воз¬
можности лечения переломов, особенно в области эпи-
метафизарных повреждений и переломов остеопоро-
тичной кости. Теперь это отражено в новом издании.
Минимально-инвазивный остеосинтез (МЮ) получил
широкое признание, благодаря своим биологическим
преимуществам. Сочетание небольшого разреза с ак¬
куратной непрямой репозицией и особенностями вну¬
тренних фиксаторов (LISS и LCP) являются важными
положительными моментами МЮ, который стал опти¬
мальным методом фиксации при многих переломах.Richard Е. Buckley, Christopher G. Moran,MD, FRCSC VD, FRCSСодержание также было пополнено и включает теперь
новые главы по минимально-инвазивной хирургии, об¬
ращению с мягкими тканями, остеопорозу и основам
биотехнологий. Все остальные главы были основательно
переработаны, в них включены новые иллюстрации, ани¬
мации и видео.Полный текст, все иллюстрации, анимация, видеоклипы
с голосовым комментарием включены в DVD-ROM.Мы верим, что эта книга поможет вам понять и успешно
применять принципы хирургии переломов. Она долж¬
на сыграть свою роль в улучшении лечения пациентов
и достижении вашей цели - становлении полноценного
хирурга-травматолога.xi
СоавторыСоавторыРедакторыThomas P. Riiedi, Professor Dr med, FACS
Founding member of AO Foundation
Im BrisigCH-7304 MaienfeldRichard E. Buckley, MD, FRCSC
University of Calgary
1403 - 29 Street NW
CA-Calgary, AB T2N 2T9Christopher G. Moran, MD, FRCS
Professor of Orthopaedic Trauma
University Hospital
Queen’s Medical Centre
GB-Nottingham, NG7 2UHСоавторыJohn Arraf, MD, FRCPC
Foothills Medical Centre
520 Sienna Park Drive SW
CA-Calgary, AB T3H 3L2Laurent Audige, DVM, PhD, PD
AO Clinical Investigation
and Documentation
Stettbachstrasse 10
CH-8600 DiibendorfGeorge M Babikian, MD
Orthopaedic Association of
Portland Maine Medical Center
University of Vermont
33 Sewall Street
PO Box 1260
US-Portland, ME 04104Reto Babst, Professor Dr med
Chefarzt Unfallchirurgie
Kantonsspital Luzern
CH-6000 Luzern 16Craig S Bartlett III, MD
Department of Orthopaedics and
RehabilitationThe University of Vermont, Suite 101
792 College Parkway
US-Colchester, VT 05446Friedrich Baumgaertel, Professor Dr med
Klinik fur Unfall- Wiederherstellungs- und
Orthopadische Chirurgie
Gesundheitszentrum
Evangelisches Stift St. Martin
Johannes-Muller-Strasse 7
DE-56068 KoblenzMichael R Baumgaertner, MD, FACS
ProfessorDepartment of Orthopaedics and
RehabilitationYale University School of Medicine
PO Box 208071US-New Haven, CT 06520-8071Suthorn Bavonratanavech, BSC, MD (Hons)
Bumrungrad Hospital
33 Sumkuvit Soi 3, Klong Toey
TH-Bangkok 10110Doug A Campbell, ChM, FRCSE, FRCS (Orth)
St. James’ University Hospital
Beckett Street
GB-Leeds, LS9 7TFJohn T Capo, MDAssociate ProfessorChief Hand and Microvascular SurgeryDepartment of OrthopaedicsNew Jersey Medical SchoolUS-Newark, NJ 07103
СоавторыСоавторы (продолжение)Christopher L Colton, FRCS, FRCSE
PO Box Cottage Farmington
CheltenhamGB-Gloucestershire, GL54 3NDUlf Culemann, Dr med
Klinik fur Unfall-, Hand- und
Wiederherstellungschirurgie
Universitatsklinikum des Saarlandes
Kirrberger Strasse 1
DE-66421 Homburg/SaarPiet de Boer, FRCS
Director of Education
AO Foundation
Stettbachstrasse 10
CH-8600 DubendorfWilliam de Haas, MD, FRCSC7 Glenbrook Place SW, Room 102
CA-Calgary, AB T3E 6W4Christopher G Finkemeier, MD, MBA
Orthopaedic Trauma Surgeons
of Northern California
5897 Granite Hills Drive
US-Granite Bay, CA 95746Michael J Gardner, MD
Hospital for Special Surgery
535 East 70th Street
US-New York, NY 10021Emanuel Gautier, PD Dr med
Orthopadische Klinik
Kantonsspital Fribourg
CH-1708 FribourgFlorian Gebhard, Professor Dr med
Universitatsklinikum Ulm
Steinh5velstrasse 9
DE-89075 UlmPeter V Giannoudis, Professor MD
Academic Department of
Trauma & Orthopaedic Surgery
School of Medicine, University of Leeds
GB-Leeds, LS2 9JTDavid W Grainger, PhDProfessor and Chair, Pharmaceutics andPharmaceutical ChemistryProfessor of BioengineeringDepartments of Pharmaceutics andBioengineeringUniversity of UtahUS-Salt Lake City, UT84112Pierre Guy, MD, MBA, FRCSC
University of British Columbia
VGH Research Pavillion
686-828 W 10th Ave
CA-Vancouver, BC V5Z 1L8Norbert P Haas, Professor Dr med
Universtitatsklinikum Charite
Augustenburgerplatz 1
DE-13353 BerlinDavid M Hahn, FRCS (Orth)
University Hospital
Queens Medical Centre
GB-Nottingham, NG72UHDavid J Hak, MD, MBA
Denver Health
University of Colorado
777 Bannock Street, MC 0188
US-Denver, CO 80204Beate Hanson, MD, MPH
Assistant Professor
at University of Washington
AO Clinical Investigation
and Documentation
Clavadelerstrasse 8
CH-7270 Davos PlatzYves Harder, Dr medService de Chirurgie Plastiqueet ReconstructiveHopitaux Universitaires de Geneve(HUG)24, Rue Micheli-Du-Crest
CH-1211 Geneve 14Dominik Heim, PD Dr med
Spital Frutigen
CH-3714 Frutigen
СоавторыСоавторы (продолжение)David L Helfet, MDProfessor of Orthopaedic SurgeryWeill Medical College of Cornell UniversityDirector, Orthopaedic Trauma ServiceHospital for Special SurgeryNew York-Presbyterian Hospital535 East 70th StreetUS-New York, NY 10021Martin H Hessmann, PD, Dr med
Johannes Gutenberg Universitat
Langenbeckstrasse 1
DE-55131 MainzMargarethe Hofmann-Amtenbrink, Dr Ing,
PhDMAT SEARCH Consulting
Ch. Jean Pavillard 14
CH-1009 Pully-LausanneReinhard Hoffmann, Professor Dr med
Arztlicher DirektorBerufsgenossenschaftliche Unfallklinik
Frankfurt am Main
Friedberger Landstrasse 430
DE-60389 Frankfurt am MainDankward Hontzsch, Professor Dr med
Berufsgenossenschaftliche
Unfallklinik Tubingen
Schnarrenbergstrasse 95
DE-72076 TubingenJames В Hunter, FRCSE (Orth)
Nottingham University Hospital
Queen’s Medical Centre
GB-Nottingham, NG7 2UHKeita Ito, Professor MD, ScD
AO Research Institute
Clavadelerstrasse 8
CH-7270 Davos PlatzEric E Johnson, MD
Mullikin Professor
of Orthopaedic Traumatology
University of California-Los Angeles
10833 Le Conte Avenue
US-Los Angeles, CA 90095Jesse В Jupiter, MD
Hansjorg Wyss, AO Professor
of Orthopaedic Surgery
Harvard Medical School
Yawkey Building, Suite 2100
Massachusetts General Hospital
55 Parkman Street
US-Boston, AAA 02114James F Kellam, MD, FRCS, FACS
Carolinas Medical Center
Medical Education Building, Suite 503
PO Box 32861
US-Charlotte, NC 28203Lothar Kinzl, Professor Dr med
Klinik fur Unfall-, Hand-,Plastische und
Wiederherstellungschirurgie
Universitasklinikum Ulm
Steinhovelstrasse 9
DE-89075 UlmKaj Klaue, PD, Dr med
Reparto di chirurgia ortopedica
Clinica Luganese, sede Moncucco
via Moncucco 10
CH-6900 LuganoChristian Krettek, Professor Dr med,
FRACSUnfallchirurgieMedizinische Hochschule Hannover
Carl-Neuberg-Strasse 1
DE-30625 / 30623 HannoverКок-Sun Khong, MD, FRCSG
KS Khong Orthopaedic Practice3 Mount Elizabeth
SG-Singapore 228510Dean G Lorich, MD
Hospital for Special Surgery
535 East 70th Street
US-New York, NY 10021Rene К Marti, Professor Dr med
Academisch Medisch Centrum
Meibergdreef 9NL-1105 AZ Amsterdam Zuidoost
СоавторыСоавторы (продолжение)Alain С Masquelet, MD
Hopital Avicenne, Universite Paris XIII
125 Route De Stalingrad
FR-93009 Bobigny CedexRobert McCormack, MD, FRCSC
Department of Orthopedic Surgery
University of British Columbia
102 - 65 Richmond Street
CA-New Westminster, BC V3I 5P5Michael D McKee, MD, FRCSC
St. Michael’s Hospital and
the University of Toronto
55 Queen Street East, Suite 800
CA-Toronto, ON M5C 1R6Lorenz Meinel, Dr sc nat, Dr rer med
ETH ZurichDepartement Chemie und
Angewandte Biowissenschaften
Wolfgang-Pauli-Strasse 10
CH-8093 ZurichPeter Messmer, PD, Dr med
Universitatsspital Zurich
Ramistrasse 100
CH-8091 ZurichRami Mosheiff, Professor Dr med
Hadassah University Medical Center
PO Box 12000
IL-Jerusalem 91120Michael Nerlich, Professor Dr med
Klinikum der Universitat Regensburg
Abteilung fur Unfallchirurgie
Franz-Josef-Strauss-Allee 11
DE-93042 RegensburgSean E Nork, MDDepartment of Orthopaedic Surgery
Harborview Medical Center
325 Ninth Avenue, Box 359798
US-Seattle, WA 98104Peter J O’Brien, MD, FRCSC
University of British Columbia
2775 Laurel Street
CA-Vancouver, BC V5Z 1M9Peter E Ochsner, Professor Dr med
Orthopadische Klinik Luzern
St. Anna-Strasse 32
CH-6006 LuzernJohn К О’Dowd, FRCS (Orth)Real Health Institute
GB-London, W6 9ARAntonio Pace, Professor Dr med
Fondazione Instituto San Raffaele
G. Giglio di Cefalu
IT-90015 Cefalu (PA)Hans Christoph Pape, Professor MD
Kaufmann Medical Building
3471 Fifth Avenue, Suite 911
US-Pittsburgh, PA 15213Stephan M Perren, Professor Dr med
DSc (he)AO Center
Clavadelerstrasse 8
CH-7270 Davos PlatzRodrigo F Pesantez, Professor MD
Avenida 9, 117-20
Consultorio 820
CO-BogotaTim Pohlemann, Professor Dr med
Direktor der Klinik fur Unfall-, Hand- und
Wiederherstellungschirurgie
Universitatsklinikum des Saarlandes
Kirrberger Strasse 1
DE-66424 Homburg/SaarMatthew Porteous, FRCS, FRCS (Orth)
West Suffolk Hospital
Hardwick Lane
Bury St. Edmunds
GB-Suffolk, IP31 2LWJaime Quintero, Professor MD
Departamento de Ortopedia
у TraumatologiaHospital Universitario Clinica San RafaelCarrera 8 No 17-45 SurCO-Bogotaxv
СоавторыСоавторы (продолжение)Nikolaus L Renner, Dr med
Chefarzt Abteilung Traumatologie
Kantonsspital Aarau AG
Tellstrasse
CH-5001 AarauR Geoff Richards, Dr Sci MSc (Biol)AO Research Institute
Clavadelerstrasse 8
CH-7270 Davos PlatzDaniel A Rikli, Dr med
Unfallchirurgie
Kantonsspital Luzern
Spitalstrasse
CH-6000 Luzern 16David С Ring, MD, PhDAssistant Professor of Orthopaedic SurgeryHarvard Medical SchoolDirector of ResearchOrthopaedic Hand andUpper Extremity ServiceMassachusetts General HospitalYawkey Center, Suite 2100
55 Fruit Street
US-Boston, MA 02114Pol M Rommens, Professor Dr med Dr he
Johannes Gutenberg Universitat
Abteilung Traumatologie
Langenbeckstrasse 1
DE-55131 MainzChristian R Ryf, Dr medChefarzt Klinik fur Chirurgie/OrthopadieSpital DavosPromenade 4CH-7270 Davos PlatzAndrew К Sands, MD
Saint Vincents Medical Center
170 West 12th Street-Spellman 7
US-New York, NY 10011Joseph Schatzker, MD, BSc, FRCSC
Sunnybrook Health Science Center
2075 Bayview Avenue, Suite MG 351
CA-Toronto, ON M4N 3M5Erich Schneider, Professor Dr
AO Research Institute
Clavadelerstrasse 8
CH-7270 Davos PlatzMichael Schiitz, Professor Dr med, FRACS
Princess Alexandra Hospital
Queensland University of Technology
AU-Brisbane-Wooloongabba, 4102Roger KJ Simmermacher, MD, Dr med
University Medical Center Utrecht
PO Box 85500
NL-3508 GA UtrechtMichael S Sirkin, MDUMDNJ—New Jersey Medical SchoolAmbulatory Care Center140 Bergen Street, Suite D1610US-Newark, NJ 07103Theddy F Slongo, Dr med
FMH Kinderchirurgie,Leitender Arzt fur Kindertraumatologieund KinderorthopadieChirurgische Universitats-KinderklinikKinderspitalCH-3010 BernChristoph Sommer, Dr med
Kantonsspital Graubunden
Loestrasse
CH-7000 ChurDavid JG Stephen, BSc, MD, FRCSC
Sunnybrook Health Science Center
2075 Bayview Ave, Room MG365
CA-Toronto, ON M4N 3M5Rena L Stewart, MD, FRCSC
Indiana University School of Medicine
541 Clinical Drive, Suite 600
US-lndianapolis, IN 46202-5111Michael D Stover, MDDepartment of Orthopaedic Surgery andRehabilitationLoyola University Medical Center
2160 South 1st Avenue
US-Maywood, IL 60153Norbert P Sudkamp, Professor Dr med
Universitatsklinikum der
Albert-Ludwigs-Universitat
Hugstetterstrafbe 55
DE-79106 Freiburg
СоавторыСоавторы (продолжение) Перевод на русский языкNorbert Suhm, PD Dr med, Dipl Phys
AO Development Institute
Clavadelerstrasse 8
CH-7270 Davos PlatzAndrej Trampuz, MD
Abteilung Infektiologie und Spitalhygiene
Universitatsspital Basel
Petersgraben 4
CH-4031 BaselOtmar L Trentz, Professor Dr med
Klinikdirektor
Departement Chirurgie
Universitatsspital Zurich
Ramistrasse 100
CH-8091 ZurichThomas Varecka, MD
Hennepin County Medical Center
701 Park Avenue S
US-Minneapolis, MN 55415-1623David A Volgas, MD
Associate Professor
Orthopaedic Surgery
Faculty Office Tower 960
510 20th Street South
US-Birmingham, AL 35115Brigitte von Rechenberg, PD
Dr med vet, Dipl ECVS
Vetsuisse Faculty
Universitat Zurich
Winterthurerstrasse 260
CH-8057 ZurichMichael Wagner, Universitatsprofessor
Dr medWilhelminenspital
Montleartstrasse 37
AT-1160 WienRaymond R White, MD
Orthopaedic Associates of Portland
Maine Medical Center
33 Sewall Street
US-Portland, ME 04102John H Wilber, MDCase Western Reserve Medical School
11100 Euclid Avenue
US-Cleveland, OH 44106Philip Wolinsky, Professor, MD
Chief of Orthopaedic Trauma Service
Orthopaedic Surgery—Trauma
University of California-Davis
Lawrence J Ellison Ambulatory Care Center
4860 Y Street
US-Sacramento, CA 95817Werner Zimmerli, Professor Dr med
Medizinische Universitatsklinik
Kantonsspital
Rheinstrasse 26
CH-4410 LiestalHans Zwipp, Professor Dr med
Universitatsklinikum Carl Gustav Carus
Fetscherstrasse 74
DE-01307 DresdenАлександр Александрович Ситник
Кандидат медицинских наук
Заведующий лабораторией
травматологии взрослого возраста
ГУ «Республиканский научно-
практический центр травматологии
и ортопедии», Минск, БеларусьНаучные рецензенты переводаАнатолий Федорович Лазарев
Доктор медицинских наук, профессор
Заведующий первым травматолого¬
ортопедическим отделением ФГУ
«Центральный институт травматологии
и ортопедии им. Н. Н. Приорова»
(ЦИТО), Москва, Россия
Руководитель клиники травматологии
взрослых ЦИТОЧлен правления АО Травма, РоссияАлексей Юрьевич Семенистый
Кандидат медицинских наук
Член правления АО Травма, Россия
Заместитель председателя
по образованию АО Травма, Россия
Врач травматологического отделения
городской клинической больницы № 13,
Москва, Россия
БлагодарностиМы выражаем благодарность всем авторам первого из¬
дания, особенно второму главному редактору William М.
Murphy, который ушел в заслуженную отставку, и авто¬
рам глав Christopher L. Colton, Alberto Fernandez Dell'Oka,
Ulrich Holz, James F. Kellam и Peter E. Ochsner, а также Yves
Harder, подготовившему иллюстрации.Была создана новая редакционная коллегия из трех человек,
что доказало свою эффективность в подготовке рукописи,
иллюстраций и видео.Многие авторы, принимавшие участие в подготовке первого
издания, остались частью коллектива второго издания, при
этом были включены и новые эксперты. Мы искренне при¬
знательны всем этим выдающимся и опытным хирургам и
ученым за их неоценимое участие. Без их нелегкой работы
и большого вклада мы не смогли бы подготовить второе из¬
дание этой успешной книги.Наша глубокая признательность коллективу АО Publishing
с особой благодарностью Martina Spati и Sigrid Unterberg, а
также иллюстраторам, наборщикам, специалистам по видео
и анимации и др., всем, кто под руководством Urs Ruetschi
решился на великое дело по изданию книги, цель которой -
улучшение лечения переломов и забота о пациентах.Мы также благодарны Thieme Verlag за участие в подго¬
товке и распространении книги.Thomas P. Riiedi, MD, FACS
Richard E. Buckley, MD, FRCSC
Christopher G. Moran, VD, FRCS
Литературные ссылкиРедакторы в значительной степени основывались на данных книгах при подготовке всего издания.Ruedi TP, Murphy WM (2001) АО Principles of Fracture
Management. 1st ed. Stuttgart New York: Thieme Verlag.Muller ME, Allgower M, Schneider R, et al (1991)
Manual of Internal Fixation. 3rd ed. Berlin Heidelberg New
York: Springer-Verlag.Muller ME, Nazarian S, Koch P (1987) Classifi cation AO
des fractures: les os longs. Berlin Heidelberg New York:
Springer-Verlag.Muller ME, Nazarian S, Koch P, et al (1990) The Com¬
prehensive Classification of Fractures of Long Bones. Berlin
Heidelberg New York: Springer-Verlag.Ruedi T, von Hochstetter AHC, Schlumpf R (1984)
Surgical Approaches for Internal Fixation. Berlin: Springer-
Verlag.Heim U, Pfeiffer KM (1988) Internal Fixation of Small
Fractures. 3rd ed. Berlin Heidelberg New York: Springer-
Verlag.Tile M (1995) Fractures of the Pelvis arid Acetabulum. Balti-more:
Williams & Wilkins.Schatzker J, Tile M (1996) The Rationale of Operative Frac¬
ture Care. 2nd ed. Berlin Heidelberg New York: Springer-
Verlag.Texhammer R, Colton С (1994) AO/ASIF Instruments and
Implants. 2nd ed. Berlin Heidelberg New York: Springer-
Verlag.Mast J, Jakob R, Ganz R (1989) Planning and Reduction
Technique in Fracture Surgery. Berlin Heidelberg: Springer-
Verlag.Letoumel E, Judet R (1993) Fractures of the Acetabulum.2nd ed. Berlin Heidelberg New York: Springer-Verlag.Weber BG, Brunner C, Freuler F (1980) Treatment of
Fractures in Children and Adolescents. Berlin Heidelberg
New York: Springer-Verlag.Weber BG (2004) Minimax Fracture Fixation. Stuttgart
New York: Georg Thieme Verlag.
СокращенияАНаваскулярный некрозАТХаутогенная трансплантация хондроцитовАЧТВактивированное частичное
тромбопластиновое времяВАШвизуальная аналоговая шкалаВТЭвенозный тромбоэмболизмГАгидроксиапатитГТОгетеротопическая оссификацияДМВдинамический мыщелковый винтДТПдорожно-транспортное происшествиеКРБС Iкомплексный региональный болевой
синдром тип IК-спицаспица Киршнера (Kirschner)КРБС IIкомплексный региональный болевой
синдром тип IIЛЭлегочная эмболияМНОмеждународное нормализованное
отношениеМПКминеральная плотность костиМРТмагнитно-резонансная томографияМСКмезенхимальные стволовые клеткиНМГнизкомолекулярный гепаринНПВСнестероидные противовоспалительные
средстваптгпаратиреоидный гормонптипротромбиновый индексРДСВреспираторный дистресс синдром
взрослыхРКИрандомизированное контролируемое
исследованиеРЭСретикулоэндотелиальная системасоэскорость оседания эритроцитовспонсиндром полиорганной недостаточностиССРБС-реактивный белокссвосиндром системного воспалительного ответатгвтромбоз глубоких венцнецентральная нервная системаЧМТчерепно-мозговая травмаэмгэопAFNАОAPLASIAATLSВСРВМСBMDBMPCAOSСаРCASСЕCFNСРМcpTiCSLPэлектромиографияэлектронно-оптический преобразователь
(antegrade femoral nail) антеградный
бедренный стержень(Arbeitsgemeinschaft fur Osteosynthesefragen)
Ассоциация по изучению внутренней
фиксации(abductor pollicis longus) мышца,
отводящая большой палец
(American Spinal Injury Association)
Ассоциация спинальных хирургов Америки
(advanced trauma life support) система
поддержания жизни при травме
(biphasic calcium phosphate) бифазный
кальций-фосфат(bone mineral content) минеральное
содержимое кости
(bone mineral density) минеральная
плотность кости(bone morphogenic protein) костный
морфогенетический протеин
(computer-assisted orthopedic surgery)
компьютер-ассистированная
ортопедическая хирургия
(calcium phosphate) кальций-фосфат
(computer-assisted surgery) компьютер-
ассистированная хирургия
(Conformite Europeenne, фр.) Европейское
соответствие(cannulated femoral nail) канюлированный
бедренный стержень
(continuous passive motion)
продолжительные пассивные движения
(commercially pure titanium) коммерчески
чистый титан(cervical spine locking plate) пластина для
шейного отдела позвоночника
с блокированием
СокращенияCTNDADDCSDFNDHSDRUJDXAEHNEPBEPLESINETCETNSFCRFDAFPLGCSGOSHFSIASP(cannulated tibial nail) канюлированный
стержень для большеберцовой кости
(distal aiming device (for tibial nail))
дистальное направительное устройство
(для большеберцового стержня)
(damage-control surgery) хирургия
контроля повреждений
(distal femoral nail) дистальный бедренный
стержень(dynamic hip screw) динамический
бедренный винт(distal radioulnar joint) дистальное
радиоульнарное сочленение
(dual x-ray absorptiometry) двойная
рентгеновская абсорциометрия
(expert humeral nail) стержень
для плечевой кости Expert
(extensor pollicis brevis) короткий
разгибатель большого пальца кисти
(extensor pollicis longus) длинный
разгибатель большого пальца кисти
(elastic stable intramedullary nailing)
эластический стабильный
инграмедуллярный остеосинтез
(early total саге) раннее тотальное лечение
(expert tibial nail system) система
большеберцовых стержней Expert
(flexor carpi radialis) лучевой сгибатель
кисти(Food and Drug Administration)
Администрация по питанию
и лекарствам (США)(flexor pollicis longus) длинный сгибатель
большого пальца(Glasgow coma scale) шкала ком Глазго
(Glasgow outcome scale) шкала уровня
сознания Глазго(Hanover fracture scale) ганноверская
шкала переломов(International Association for the Study of Pain)
Международная ассоциация по изучению
болиISSLC-DCPLCPLHSLISSMEFiSTOMESSMFAMIOMIPOMISMOdDADMRCMRSAORIFOTAPCAPDS(injury severity score) шкала тяжести
повреждений(limited-contact dynamic compression plate)динамическая компрессионная пластинас ограниченным контактом(locking compression plate) компрессионнаяпластина с блокированием(locking head screw) винт с блокируемойголовкой(less invasive stabilization system) менее
инвазивная система стабилизации
(monolateral external fixation system for
traumatology and orthopedics)
монолатеральная система внешней
фиксации для травматологии
и ортопедии(mangled extremity severity score) шкала
тяжести размозжения конечности
(musculoskeletal function assessment)
оценка мышечно-скелетной функции
(minimally invasive osteosynthesis)
минимально-инвазивный остеосинтез
(minimally invasive plate osteosynthesis)
минимально-инвазивный остеосинтез
пластиной(minimally invasive surgery) минимально¬
инвазивная хирургия
(modular aiming device) модульное
направительное устройство
(Medical Research Council) Медицинский
исследовательский совет
(methicillin-resistant Staphylococcus aureus)
метициллин-резистентный Staphylococcus
aureus(open reduction and internal fixation)
открытая репозиция и внутренняя
фиксация(Orthopaedic Trauma Association)
Ассоциация травматологов США
(patient-controlled analgesia) пациент-
контролируемая аналгезия
(polydioxanone) полидиоксанон
СокращенияPETPFNPFNAPGAPHILOSPHNPMMAPQR/AFNROMssscSUNSXATANTENТБССTFNTi-15MoUHMWPEUHN(positron emission tomography) позиционно¬
эмиссионная томография
(proximal femoral nail) проксимальный
бедренный стержень
(proximal femoral nail antirotation)
проксимальный бедренный стержень
антиротационный(polyglycolic acid) полигликолевая кислота
(proximal humerus internal locked system)
внутренняя система для проксимального
отдела плечевой кости с блокированием
(proximal humeral nail) стержень для
проксимального отдела плечевой кости
(polymethylmethacrylate)
полиметилметакрилат
(pronator quadratus) квадратный
пронатор(expert retrograde/antegrade femoral nail)ретроградный / антеградный бедренныйстержень системы Expert(range of motion) объем движений(superior shoulder suspension complex)верхний подвешивающий комплекс плеча(simplified universal nail) упрощенныйуниверсальный стержень(single x-ray absorptiometry) одинарная(простая) рентгеновская абсорбциометрия(titanium aluminium niobium) титан-алюминий-ниобий(titanium elastic nail) титановыйэластичный стержень(triangular fibrocartilaginous complex)треугольный фиброзно-хрящевойкомплекс(trochanteric femoral nail) вертельный
бедренный стержень
(titanium molybdenum) титан-молибден
(ultra-high molecular weight polyethylene)
ультравысокомолекулярный полиэтилен
(unreamed (solid) humeral nail) цельный
стержень для плечевой кости безрассверливанияUSP(United States Pharmacopoeia) ФармакопеяСШАUSS(universal spine system) универсальнаясистема для позвоночникаUTN(unreamed tibial nail) стержень длябольшеберцовой кости без рассверливанияVAC(vacuum-assisted wound closure) вакуум-ассистированное закрытие раныр-ТСР((3-tricalcium phosphate) |3-трикальцийфосфат
ПринципыФилософия и принципы АОПринятие решений и планированиеРепозиция, доступы и методы фиксацииОбщие вопросыОсложнения
1 Философия и принципы АО1.1 Философия и эволюция АО1 Философия АО 12 Исторические предпосылки 13 Роль АО 24 Первоначальные принципы АО 35 Прогресс и развитие 46 Философия и принципы АО: сегодня и в перспективе 67 Рекомендуемая литература 68 Благодарности6
Авторы Thomas P. Ruedi, Richard E. Buckley, Christopher G. Moran1.1 Философия и эволюция АО1 Философия АО2 Исторические предпосылкиФилософия ассоциации АО (Arbeitsgemeinschaft fiir Osteo-
synthesefragen — Ассоциация по изучению внутренней
фиксации) постоянна и понятна — с момента основа¬
ния в 1958 г., когда АО была небольшой группой швей¬
царских коллег и друзей, до сегодняшнего дня, когда она
стала международной научной хирургической организа¬
цией и сообществом. Прогресс в базовых знаниях и тех¬
нологиях и накопление клинического опыта привели
к значительным изменениям имплантатов, инструментов
и методов, применяемых при лечении переломов, одна¬
ко основы философии помощи остаются такими же, как
в 1958 г., когда АО было основана.■ В центре внимания — пациенты с мышечно-кост¬
ными повреждениями и сопутствующими наруше¬
ниями. Цель — оказание помощи, которая обеспечит
раннее восстановление функции и подвижности. Это
ведущие принципы группы основателей и основная
цель и задача современного Фонда АО (АО Foundation).В первой половине XX в. лечение переломов было со¬
средоточено главным образом на достижении костно¬
го сращения и предотвращении развития инфекции.
Применяемые для лечения переломов методы — в ос¬
новном иммобилизация в гипсовых повязках и вытяже¬
ние — скорее подавляли, чем стимулировали функцию
конечности в течение периода сращения. Ключевой кон¬
цепцией АО было обеспечение безопасной открытой ре¬
позиции и стабильной внутренней фиксации переломов
с сохранением мягких тканей и ранней функциональной
реабилитацией.Значимость хирургической фиксации переломов была
оценена задолго до основания АО. Ранними ее сторонни¬
ками были братья ЕИе и Albin Lambotte (рис. 1.1-1), Robert
Danis (рис. 1.1-2), Fritz Konig, William O'Neil Sherman,
William Arbuthnot Lane, Gerhard Kiintscher (рис. 1.1-3),
Raoul Hoffmann и Roger Anderson, однако идеи и инно¬
вации этих ученых не были широко восприняты, так какРис 1.1-1 Albin Lambotte (слева) впер- Рис 1.1-2
вые применяет свою оригинальную мо- Robert Danis
дель внешнего фиксатора (1902). (1880—1962).1.1-3 Gerhard KUntscher (1900—1972)
инструктирует финских хирургов во вре¬
мя ответного визита в 1954 г.
1 Философия и принципы АОих применение требовало преодоления значительных
препятствий. Перечень технических, металлургических
и биологических проблем был внушительным. Особен¬
но серьезную опасность представляла инфекция, которая
в то время обычно приводила к ампутации. Помимо это¬
го имел место всеобщий скептицизм, порой доходящий
до настоящей враждебности. Инновации, такие как ста¬
бильная внутренняя фиксация Albin Lambotte, достиже¬
ния в интрамедуллярной фиксации Gerhard Kuntscher
и внедрение ранних движений (хотя и на вытяжении)
Lorenz Bohler (рис. 1.1-4) или Lucas Championniere и его
последователя George Perkins, были ограничены невоз¬
можностью согласования двух ключевых концепций в од¬
ном типе лечения: эффективного шинирования перелома
и контролируемых движений в суставах.Рис 1.1-4 Lorenz Bohler получает в подарок от HansWillenegger
первое издание «Руководства АО» во время празднования свое¬
го 85-летия в Вене.3 Роль АОНеобходимо было — и АО обеспечила это — выработать
скоординированный подход к выявлению препятствий,
изучению вызванных ими проблем и их преодолению.
Выбранный путь предполагал исследование и понимание
прикладной биологии, развитие соответствующих тех¬
нологий и методов, документирование результатов и их
оценку, распространение всех открытий посредством об¬
учения и публикаций.Эта огромная задача выросла из относительно небольшой
проблемы. В 1940-е и 1950-е гг. были подняты вопросы,
озвученные в частности швейцарской страховой компа¬
нией: почему при некоторых переломах для сращения
кости требуется 6-12 недель, а для возвращения пациента
к работе — 6-12 месяцев?Robert Danis сначала своими статьями, а затем и лично, вдох¬
новил Maurice Muller и первую группу АО, в которую вхо¬
дили Martin Allgower, Robert Schneider и Hans Willenegger.
Суть наблюдений Danis заключалась в том, что при исполь¬
зовании компрессирующего устройства для достижения
абсолютной стабильности диафизарного перелома проис¬
ходило сращение без образования костной мозоли. В тече¬
ние периода сращения были возможными безопасные и без¬
болезненные упражнения прилежащих суставов и мышц.Воодушевленные этой концепцией и ведомые решимостью
применить ее в клинике и понять, как и почему она работает,
Muller и группа АО включились в процесс хирургического
новаторства, технического развития, базовых исследований
и клинического документирования. Эта деятельность пере¬
росла в кампанию по улучшению функциональных резуль¬
татов и минимизации проблем и осложнений лечения пе¬
реломов. Группа пропагандировала свои идеи с помощью
публикаций и обучения, а также инновационных курсов
по изучению принципов АО и хирургической техники
(рис. 1.1-5,1.1-6). Данная работа продолжается и сегодня с
привлечением специалистов, работающих на достижение
общей цели - улучшить лечение пациентов во всем мире.
1.1 Философия и эволюция АО4 Первоначальные принципы АОСегодня ключевые концепции — принципы АО пораз¬
ительно схожи с изложенными в ранних публикациях
1962 г. и более поздних. Главным в настоящее время, как
и тогда, является должное лечение пациента и перело¬
ма. Это требует полного понимания факторов со сторо¬
ны пациента и перелома, которые влияют на лечение
и результат.Исходными целями лечения были (1) восстановление ана¬
томии, (2) стабильная фиксация перелома, (3) сохранение
кровоснабжения и (4) ранняя мобилизация конечности
и пациента. Первоначально достижение этих целей счи¬
талось основой хорошей внутренней фиксации. Однако
по мере улучшения понимания роли мягких тканей, био¬
механики фиксации и процессов сращения перелома они
подверглись некоторым концептуальным изменениям
и стали общими принципами лечения переломов, а не
только внутренней фиксации.Главным в концепции АО было понимание того, что вну¬
трисуставные переломы и переломы диафиза предъявляют
разные биологические требования, а также признание того,
что тип и сроки выполнения хирургического вмешательства
должны определяться степенью повреждения мягких тка¬
ней и физиологическими потребностями пациента.Рис. 1.1-5 Ранние курсы АО (1960): инструктирует Maurice Muller. Рис. 1.1-6 Первые курсы АО для операционных сестер (1960).
1 Философия и принципы АО5 Прогресс и развитиеПринципы АО в отношении анатомии, стабильности,
биологии и мобилизации остаются незыблемыми. Одна¬
ко в настоящее время признано, что абсолютная стабиль¬
ность, первоначально предлагавшаяся практически для
всех переломов, обязательна только для внутрисуставных
и некоторых других переломов при условии, что она до¬
стигается без нарушения кровоснабжения и повреждения
мягких тканей. При диафизарных переломах требуется
восстановление длины, осевых и ротационных соотноше¬
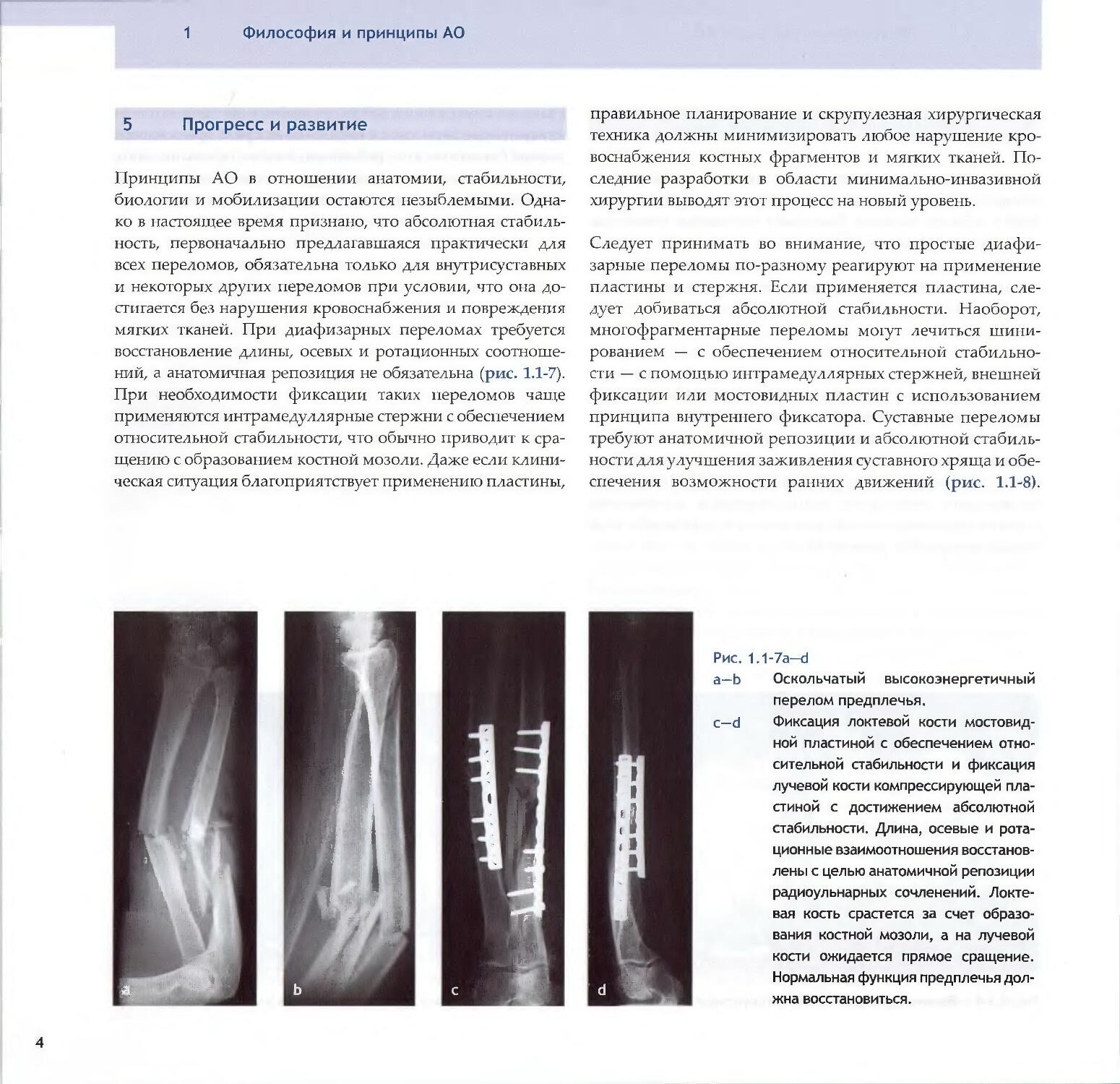
ний, а анатомичная репозиция не обязательна (рис. 1.1-7).
При необходимости фиксации таких переломов чаще
применяются интрамедуллярные стержни с обеспечением
относительной стабильности, что обычно приводит к сра¬
щению с образованием костной мозоли. Даже если клини¬
ческая ситуация благоприятствует применению пластины,4правильное планирование и скрупулезная хирургическая
техника должны минимизировать любое нарушение кро¬
воснабжения костных фрагментов и мягких тканей. По¬
следние разработки в области минимально-инвазивной
хирургии выводят этот процесс на новый уровень.Следует принимать во внимание, что простые диафи¬
зарные переломы по-разному реагируют на применение
пластины и стержня. Если применяется пластина, сле¬
дует добиваться абсолютной стабильности. Наоборот,
многофрагментарные переломы могут лечиться шини¬
рованием — с обеспечением относительной стабильно¬
сти — с помощью интрамедуллярных стержней, внешней
фиксации или мостовидных пластин с использованием
принципа внутреннего фиксатора. Суставные переломы
требуют анатомичной репозиции и абсолютной стабиль¬
ности для улучшения заживления суставного хряща и обе¬
спечения возможности ранних движений (рис. 1.1-8).Рис. 1.1-7а—dа—b Оскольчатый высокоэнергетичный
перелом предплечья.c-d Фиксация локтевой кости мостовид¬
ной пластиной с обеспечением отно¬
сительной стабильности и фиксация
лучевой кости компрессирующей пла¬
стиной с достижением абсолютной
стабильности. Длина, осевые и рота¬
ционные взаимоотношения восстанов¬
лены с целью анатомичной репозиции
радиоульнарных сочленений. Локте¬
вая кость срастется за счет образо¬
вания костной мозоли, а на лучевой
кости ожидается прямое сращение.
Нормальная функция предплечья дол¬
жна восстановиться.
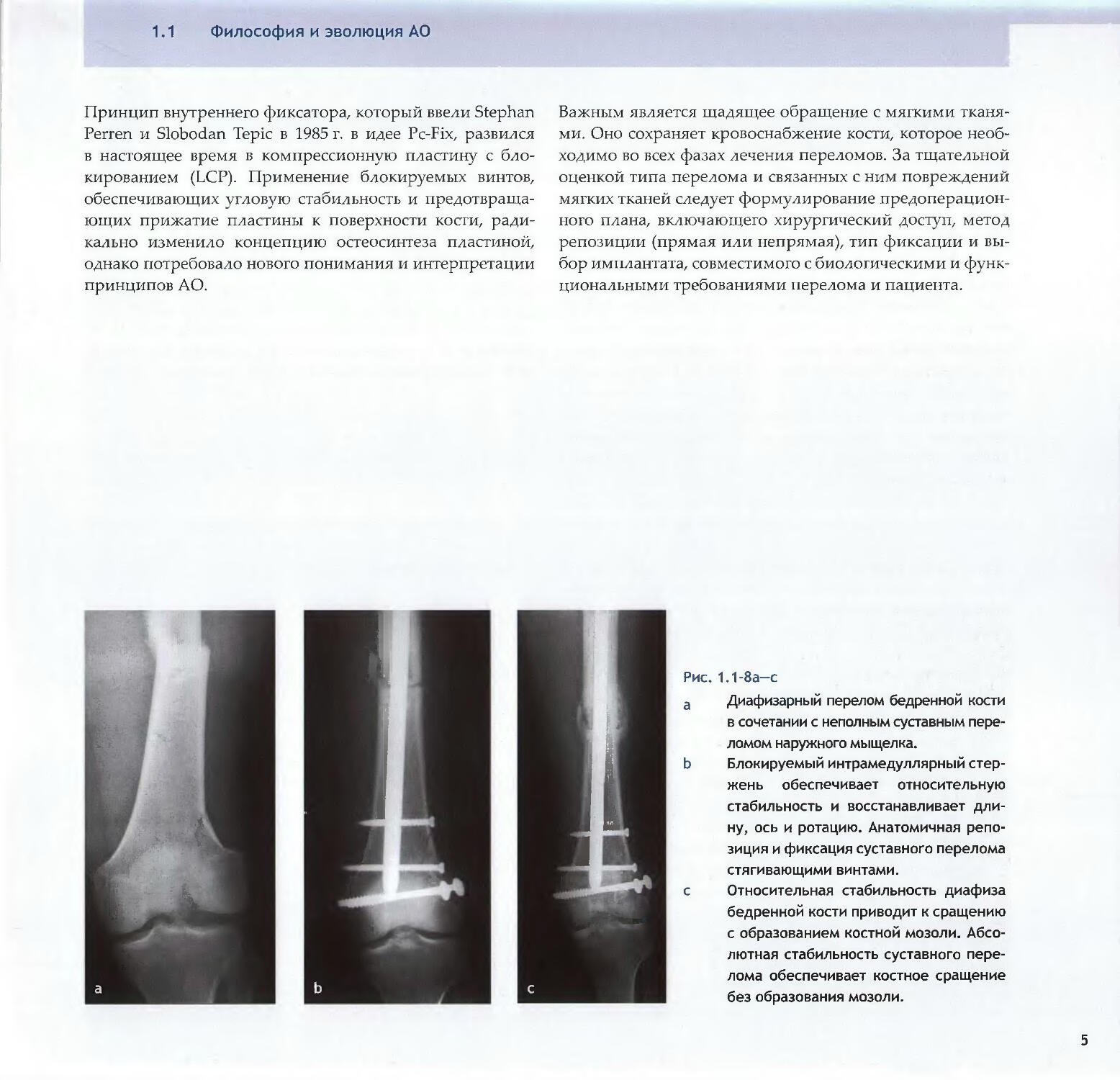
1.1 Философия и эволюция АОПринцип внутреннего фиксатора, который ввели Stephan
Perren и Slobodan Tepic в 1985 г. в идее Pc-Fix, развился
в настоящее время в компрессионную пластину с бло¬
кированием (LCP). Применение блокируемых винтов,
обеспечивающих угловую стабильность и предотвраща¬
ющих прижатие пластины к поверхности кости, ради¬
кально изменило концепцию остеосинтеза пластиной,
однако потребовало нового понимания и интерпретации
принципов АО.Важным является щадящее обращение с мягкими тканя¬
ми. Оно сохраняет кровоснабжение кости, которое необ¬
ходимо во всех фазах лечения переломов. За тщательной
оценкой типа перелома и связанных с ним повреждений
мягких тканей следует формулирование предоперацион¬
ного плана, включающего хирургический доступ, метод
репозиции (прямая или непрямая), тип фиксации и вы¬
бор имплантата, совместимого с биологическими и функ¬
циональными требованиями перелома и пациента.Рис. 1.1-8а—са Диафизарный перелом бедренной кости
в сочетании с неполным суставным пере¬
ломом наружного мыщелка.Ь Блокируемый интрамедуллярный стер¬
жень обеспечивает относительную
стабильность и восстанавливает дли¬
ну, ось и ротацию. Анатомичная репо¬
зиция и фиксация суставного перелома
стягивающими винтами.с Относительная стабильность диафиза
бедренной кости приводит к сращению
с образованием костной мозоли. Абсо¬
лютная стабильность суставного пере¬
лома обеспечивает костное сращение
без образования мозоли.5
1 Философия и принципы АО6 Философия и принципы АО:
сегодня и в перспективеРанее принципы АО были представлены в сжатом, даже
несколько догматичном формате, необходимом для улуч¬
шения функционального результата. Сегодня лечение пере¬
ломов стало структурированным процессом, основанном
на надежных научных данных и продуманной технологии,
подкрепленным исследованиями и клиническими данны¬
ми. Поэтому перспективы травматологической помощи
представляются обещающими. В ближайшие несколько
лет будут быстро развиваться пластины с блокированием
и принцип внутреннего фиксатора. Компьютер-ассисти¬
рованная навигация может произвести революцию в трав¬
матологии, повысив точность и безопасность, и приведет
к дальнейшему распространению минимально-инвазивной
хирургии. Биотехнологии позволят хирургу воздействовать
на сращение перелома, возможно, сократив сроки консоли¬
дации, а также предотвратив развитие несращений вслед¬
ствие «биологических проблем». Однако даже с учетом этих
прорывов принципы АО останутся такими же ценными, как
более 50 лет назад, когда была создана группа АО. Эти прин¬
ципы лежат в основе данной книги и останутся ключевыми
принципами лечения переломов в обозримом будущем.■ Принципы АО:репозиция и фиксация перелома с восстановлени¬
ем анатомичных взаимоотношений;
фиксация перелома с обеспечением абсолютной
или относительной стабильности в зависимости от
особенностей перелома, пациента и повреждения;
сохранение кровоснабжения мягких тканей и ко¬
сти путем бережного обращения с ними и приме¬
нения щадящих методов репозиции;
ранняя и безопасная мобилизация и реабилитация
травмированной конечности и пациента в целом.67 Рекомендуемая литератураBohler L (1957) Technik der Knochenbruch Behandlung 12.-13. Aufl age. Wien:
W. Maudrich.Danis R (1947) Theorie et pratique de Vosteosynthese, Paris: Masson Ed.
Lambotte A (1913) Chirurgie operatoire des fractures. Paris: Masson Ed.
Lucas-Championniere J (1907) Les dangers de 1'immobilisation des
membres—fragilite des os—alternation de la nutrition de la membre —
conclusions pratiques. Rev Med Chur Pratique; 78:81-87.Muller ME, Allgower M, Willenegger H (1965) Technique of Internal
Fixation of Fractures. Berlin Heidelberg New York: Springer-Verlag.Schlich T (2002) Surgery, Science and Industry; A Revolution in Fracture Care,
1950s-1990s. Hampshire and New York: Palgrave Macmillan.8 БлагодарностиМы выражаем благодарность Joseph Schatzker за участие
в подготовке данной главы в первом издании «АО — Прин¬
ципы лечения переломов».
1 Философия и принципы АО1.2 Биология и биомеханика в заживлении кости1Введение92Характеристика кости103Перелом кости103.1Механические и биохимические явления103.2Перелом и кровоснабжение кости113.3Биология сращения перелома134Биомеханика и заживление кости174.1Методы стабилизации переломов174.2Неоперативное лечение переломов174.2.1 Сращение перелома без лечения4.2.2 Консервативное лечение переломов4.3Хирургическая фиксация с относительной стабильностью194.3.1 Механика методов относительной стабильности4.3.2 Имплантаты4.3.3 Механобиология непрямого, или вторичного, сращенияперелома4.4Хирургическая фиксация с абсолютной стабильностью224.4.1 Механика методов абсолютной стабильности4.4.2 Имплантаты4.4.3 Механобиология прямого, или первичного, сращения перелома5Перспективы306 Библиография 307 Благодарности31
Авторы Keita Ito, Stephan M. Perren1.2 Биология и биомеханика в заживлении кости1 ВведениеВ данной главе представлены биологические и биомеха¬
нические основы лечения переломов. Мы рассмотрим,
как сломанная кость ведет себя в разных биологических и
механических условиях и как это влияет на выбор хирур¬
гом метода лечения. Любое хирургическое вмешатель¬
ство может изменить биологические условия, а любой
метод фиксации - изменить механические условия. Эти
изменения способны оказывать значительное влияние на
сращение перелома и определяются хирургом, а не па¬
циентом. Поэтому каждый хирург-травматолог должен
обладать базовыми знаниями по биологии и биомехани¬
ке сращения переломов, чтобы принимать, правильные
решения при их лечении (табл. 1.2-1). В главе предлагает¬
ся обзор скорее активных клинических наблюдений, чем
чисто научных исследований. Несмотря на исследования,
проводимые во всем мире, многое остается неясным или
противоречивым в этой быстро изменяющейся сфере на¬
учной деятельности.Главная цель внутренней фиксации - срочное и, если воз¬
можно, полное восстановление функции поврежденной ко¬
нечности. Хотя надежное сращение перелома является лишь
одним из элементов функционального восстановления, его
механика, биомеханика и биология важны для достижения
хорошего результата. Фиксация перелома - это всегда ком¬
промисс: в силу биологических и биомеханических причин
часто необходимо в некоторой степени жертвовать прочно¬
стью и жесткостью фиксации, а оптимальный имплантат не
обязательно должен быть самым прочным и жестким.■ Целью внутренней фиксации является не посто¬
янное замещение сломанной кости, а ее временная
поддержка для обеспечения ранней функциональ¬
ной реабилитации и сращения в правильном ана-
томичном положении.В критических условиях механические требования могут
быть важнее биологических, и наоборот. Аналогично,
при выборе материала имплантата приходится идти на
компромисс: например, выбирать между механической
прочностью и пластичностью стали и электрохимической
и биологической инертностью титана. Хирург определя¬
ет, какая комбинация технологий и оперативных методов
наиболее полно соответствует его опыту, имеющимся ус¬
ловиям и, главное, потребностям пациента.ПереломПростойМногооскольчатыйМежотломковая щель малая (< 2 мм)Межотломковая щель большая (> 2 мм)Относительная стабильностьРезорбция кости, замедленная
консолидация или несращениеВторичное сращение перелома
(костная мозоль)Абсолютная стабильностьПервичное костное сращение, остео-
нальное ремоделированиеРезорбция кости, замедленная
консолидация или несращениеТаблица 1.2-1 Взаимоотношения между типом перелома, стабильностью фиксации и видом сращения.
1 Философия и принципы АО2 Характеристики костиКость служит опорой и защитой для мягких тканей и обе¬
спечивает движения и механическую функцию конечности.■ Важными механическими характеристиками кости
являются ее жесткость (кость очень незначительно
деформируется под влиянием нагрузки) и прочность
(кость переносит высокие нагрузки без перелома).При обсуждении переломов и их заживления особый ин¬
терес представляет хрупкость кости: кость прочна, но ло¬
мается при незначительных деформациях. Это означает,
что кость ведет себя скорее как стекло, а не как резина. По¬
этому в начале естественного процесса сращения костная
ткань не может сразу перекрыть щель перелома, который
постоянно подвергается смещениям. При нестабильной
или эластичной фиксации переломов (относительной
стабильности) последовательность биологических собы¬
тий - в основном сначала формирование мягкой, затем
жесткой мозоли - помогает уменьшить нагрузку и дефор¬
мацию регенерирующих тканей (гл. 1.2:4.3.3). Резорбция
концов костных отломков увеличивает межотломковую
щель. Пролиферирующая ткань менее ригидна (чем
костная), что уменьшает механическое напряжение в зоне
перелома. Условия микроподвижности способствуют об¬
разованию костно-хрящевой муфты, которая повышает
механическую стабильность перелома. После достиже-
Ср1) video ния надежной фиксации перелома мозолью происходит
полное восстановление функции. Затем за счет внутрен¬
ней перестройки восстанавливается исходная структура
кости - процесс, который может занять годы.3 Перелом костиПерелом - это результат однократной или повторяющей¬
ся перегрузки. Собственно перелом возникает в течение
доли миллисекунды. Он приводит к предсказуемому по¬
вреждению мягких тканей вследствие их разрыва и про¬
цесса типа имплозии - «внутреннего взрыва». Мгновенное10разъединение поверхностей перелома приводит к ваку¬
ум-эффекту (кавитации) и тяжелым повреждениям мяг¬
ких тканей (видео 1.2-1).3.1 Механические и биохимические явленияПерелом вызывает нарушение непрерывности кости, что
приводит к патологической подвижности, потере опорной
функции кости и к боли. Хирургическая стабилизация мо¬
жет немедленно восстановить функцию кости и уменьшить
боль, при этом пациент получит возможность безболезнен¬
ных движений и избежит таких последствий повреждений,
как комплексные региональные болевые синдромы (гл. 4.7).При переломе происходит разрыв кровеносных сосудов
кости и надкостницы. Спонтанно высвобождаемые биохи¬
мические агенты (факторы) участвуют в индукции процес¬
сов заживления. При свежих переломах эти агенты весьма
эффективны, и какой-либо дополнительной стимуляции
практически не требуется. Роль хирургического вмеша¬
тельства - направить и поддержать процесс заживления.Видео 1.2-1 Имплозия кости при переломе.
1.2Биология и биомеханика в заживлении кости3.2 Перелом и кровоснабжение костиХотя перелом - исключительно механический процесс, он вы¬
зывает важные биологические реакции, такие как резорбция
кости и образование костной мозоли. Эти реакции зависят от
сохранности кровоснабжения. Следующие факторы оказы¬
вают влияние на кровоснабжение в зоне перелома и имеют
непосредственное значение для хирургического леченияМеханизм повреждения. Величина, направление и кон¬
центрация сил в зоне повреждения определяют тип
перелома и сопутствующие повреждения мягких тка¬
ней. В результате смещения фрагментов разрываются
периостальные и эндостальные сосуды, отделяется над¬
костница. Кавитация и имплозия (внутренний взрыв)
в зоне перелома вызывают дополнительные поврежде¬
ния мягких тканей.Первичное лечение пациента. Если спасательные ме¬
роприятия и транспортировка происходят без шини¬
рования переломов, смещения отломков в зоне пере¬
лома будут усугублять исходные повреждения
Реанимация пациента. Гиповолемия и гипоксия увели¬
чивают тяжесть повреждения мягких тканей и кости, по¬
этому должны бьггь устранены на ранних этапах лечения.
Хирургический доступ. Хирургическое обнажение пе¬
релома неизбежно ведет к дополнительному повреж¬
дению [1], которое может быть минимизировано за
счет точного знания анатомии, тщательного предопе¬
рационного планирования и скрупулезной хирургиче¬
ской техники.Имплантат. Значительное нарушение костного крово¬
тока может возникать не только из-за хирургической
травмы, но и вследствие контакта имплантата с костью [2].
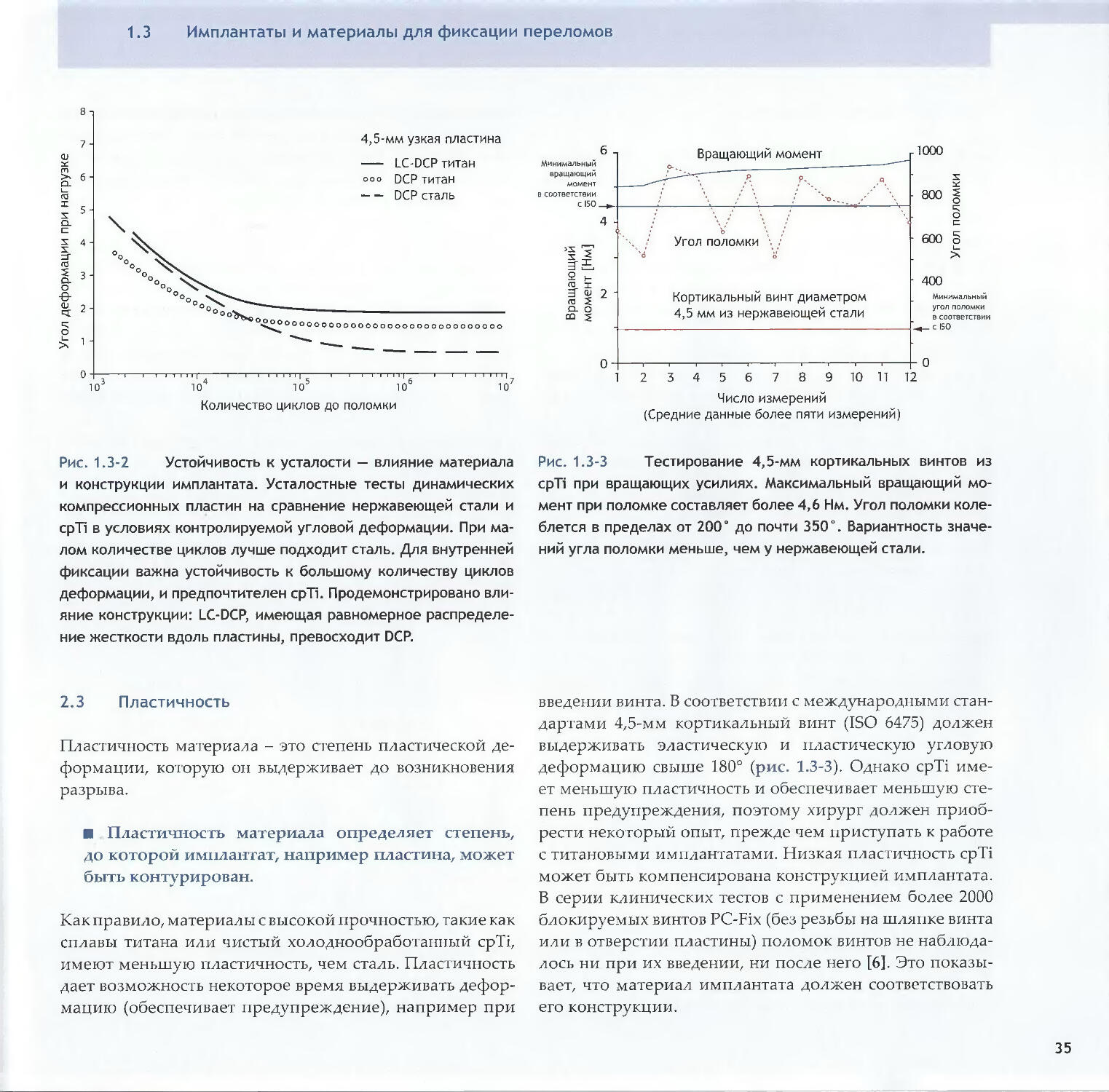
Пластины с плоской поверхностью (напр. DCP) имеют
большую площадь контакта. Динамическая компрес¬
сионная пластина с ограниченным контактом (LC-DCP)
имеет вырезки на поверхности, обращенной к кости; она
была разработана именно для уменьшения площади
контакта [3]. Однако площадь контакта зависит также
от соотношения радиусов кривизны пластины и кости.
Если радиус кривизны нижней поверхности пластины
больше, чем радиус кривизны кости, то их контакт можетбыть представлен единичной линией, и это уменьшает
преимущества LC-DCP по сравнению с плоской поверх¬
ностью DCP (рис. 1.2-1а). Наоборот, когда радиус кривиз¬
ны пластины меньше радиуса кривизны кости, имеется
контакт по обоим краям пластины (две линии контакта),
и латеральные вырезки на LC-DCP в значительной степе¬
ни уменьшат площадь контакта (рис. 1.2-1Ь-с).
Последствия травмы. Повышенное внутрисуставное
давление уменьшает циркуляцию крови в эпифизе,
особенно у молодых пациентов. Доказано, что повыше¬
ние гидравлического давления (за счет интракапсуляр-
ной гематомы) снижает кровоснабжение эпифиза при
открытой зоне роста.Рис. 1.2-1а-с Площадь контакта под пластиной,
а Если радиус кривизны нижней поверхности пластины
больше радиуса кривизны кости, то наблюдается одна ли¬
ния контакта. В такой ситуации DCP и LC-DCP будут иметь
сходные площади контакта.Ь Если радиус кривизны нижней поверхности пластины мень¬
ше радиуса кривизны кости, то пластина будет контактиро¬
вать с костью по обоим краям (две линии контакта),
с При контакте только по краям пластины вырезки на нижней
поверхности LC-DCP уменьшают площадь контакта.
1 Философия и принципы АОМертвая кость может быть восстановлена только путем
удаления и замещения (т.н. «ползущее замещение» за
счет остеональной или пластинчатой перестройки), про¬
цесса, который требует для завершения продолжитель¬
ного времени. Общепризнано, что омертвевшая ткань
(особенно кость) предрасположена к инфицированию и
поддерживает его (гл. 5.3). Еще один эффект некроза - ин¬
дукция внутренней (гаверсовой) перестройки кости. Она
делает возможной замену мертвых остеоцитов, но приво¬
дит к временному ослаблению кости из-за транзиторно-
го остеопороза, который является неотъемлемой частью
процесса ремоделирования. Остеопороз часто наблюда¬
ется непосредственно под поверхностью пластин и может
быть уменьшен за счет сокращения площади контакта
пластины с костью (напр. LC-DCP), что максимально со¬
храняет периостальное кровоснабжение и уменьшает
объем аваскулярной кости.Немедленное снижение костного кровотока наблюдалось
после перелома и остеотомии, при этом кровоснабжение
кортикального слоя поврежденной части кости снижа¬
лось почти на 50% [4]. Это снижение связывалось с физио¬
логической вазоконстрикцией как периостальных, так и
медуллярных сосудов, возникающей как ответная реак¬
ция на травму [5]. В процессе сращения перелома, одна¬
ко, наблюдается увеличивающаяся гиперемия в приле¬
жащих внутри- и внекостных сосудах, достигающая пика
спустя 2 недели. После этого кровоток в области костной
мозоли постепенно вновь снижается. Отмечается также
временное изменение нормального центростремительно¬
го направления кровотока на противоположное после по¬
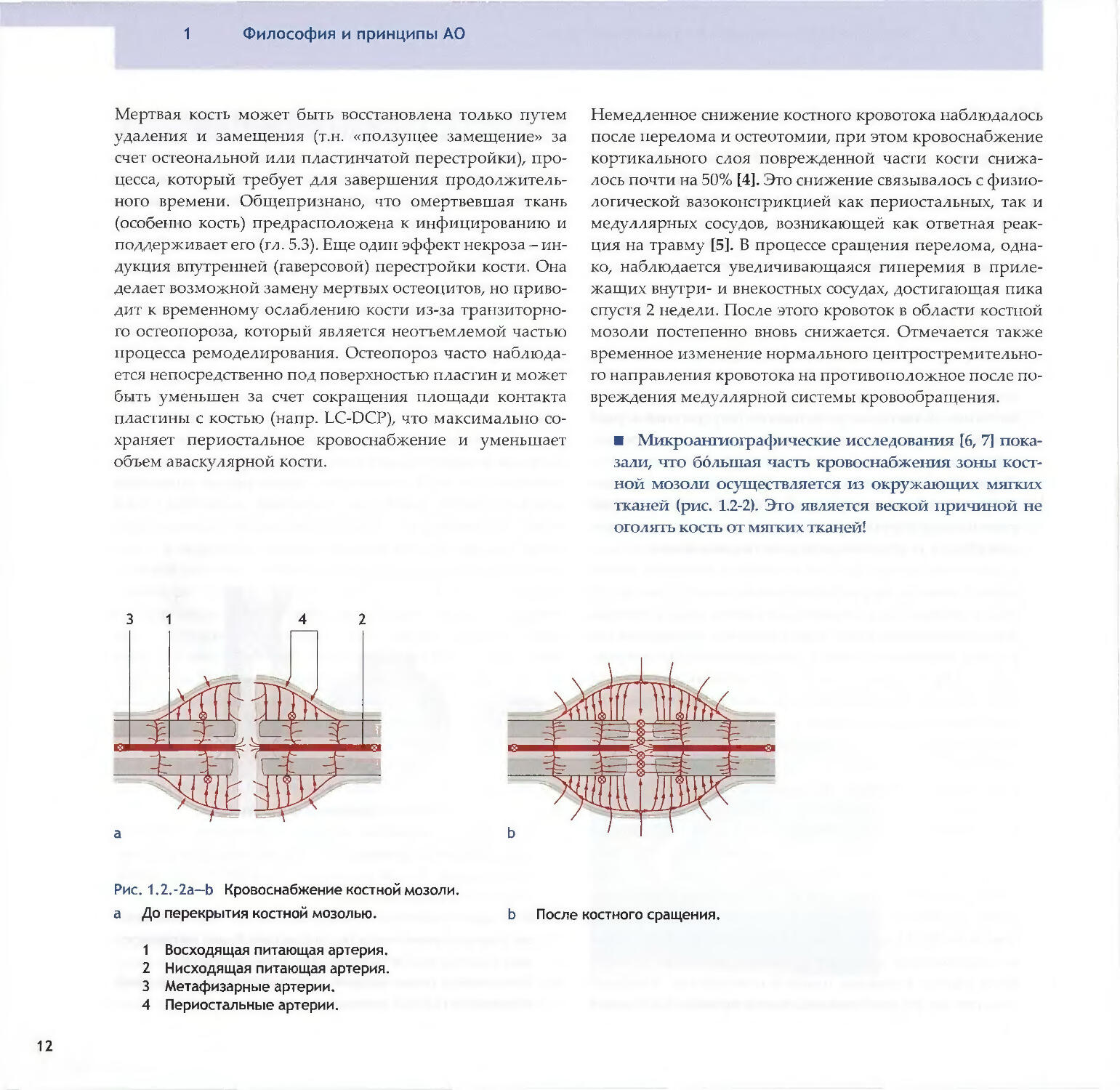
вреждения медуллярной системы кровообращения.■ Микроангиографические исследования [6, 7] пока¬
зали, что большая часть кровоснабжения зоны кост¬
ной мозоли осуществляется из окружающих мягких
тканей (рис. 1.2-2). Это является веской причиной не
оголять кость от мягких тканей!Рис. 1.2.-2а—Ь Кровоснабжение костной мозоли.а До перекрытия костной мозолью. Ь После костного сращения.1 Восходящая питающая артерия.2 Нисходящая питающая артерия.3 Метафизарные артерии.4 Периостальные артерии.
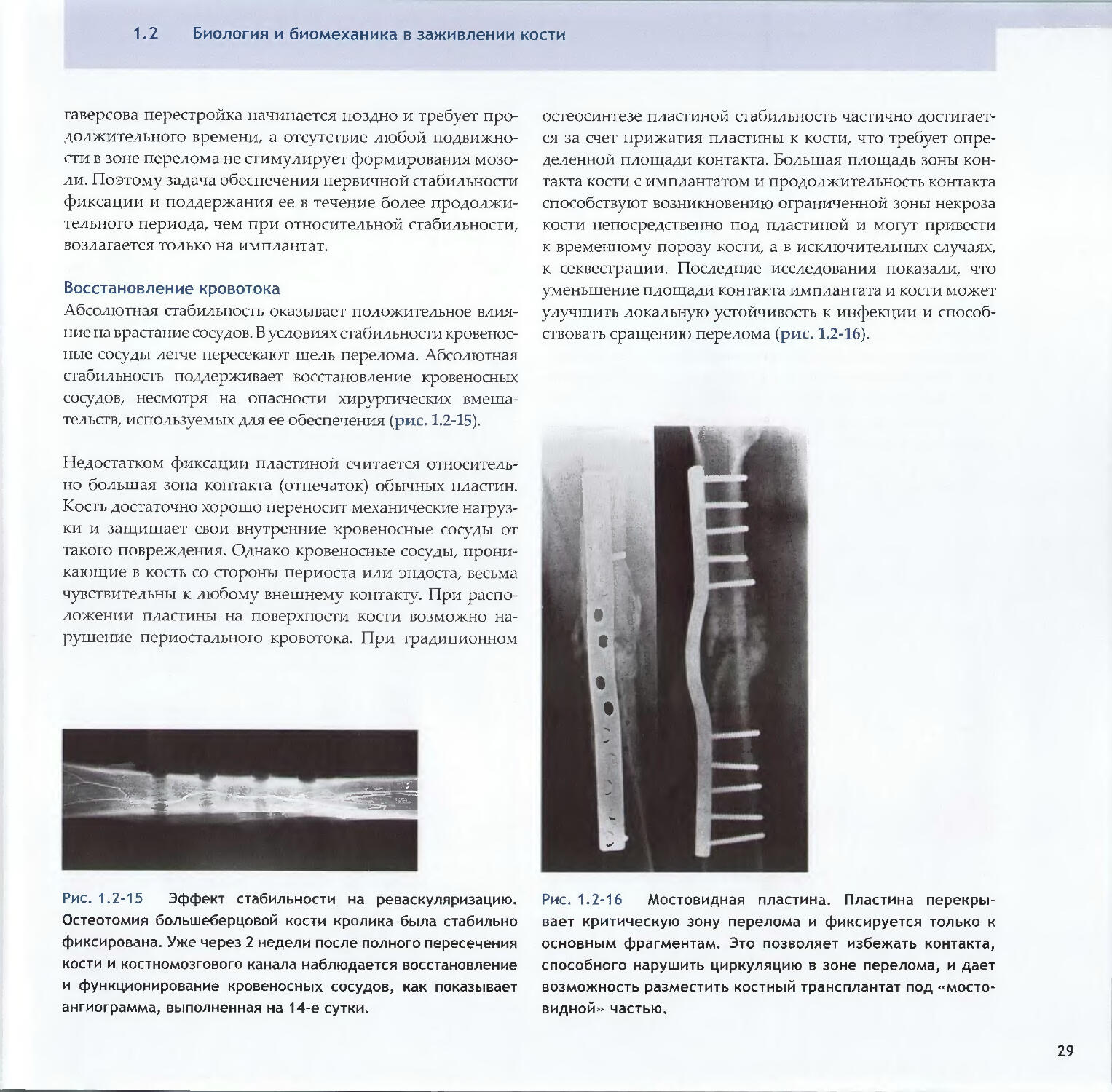
1.2Биология и биомеханика в заживлении костиПерфузия костной мозоли крайне важна и может опреде¬
лить результат процесса консолидации. Кость может фор¬
мироваться только при поддержке сосудистой сети, и хрящ
не будет жизнеспособен при отсутствии достаточной перфу¬
зии. Однако эта ангиогенная реакция зависит как от метода
лечения перелома, так и от созданных механических условий.Сосудистая реакция более выражена при использо¬
вании более эластичной фиксации, возможно, вслед¬
ствие большего объема костной мозоли.Значительное механическое напряжение ткани, вызы¬
ваемое нестабильностью, уменьшает кровоснабжение,
особенно в щели перелома [8].Хирургическое вмешательство при внутренней фик¬
сации переломов сопровождается изменениями ге¬
матомы и кровоснабжения мягких тканей. После
чрезмерного рассверливания костномозгового канала
эндостальный кровоток уменьшается, однако если рас¬
сверливание было умеренным, отмечается быстрая ги-
перемическая реакция.Рассверливание при интрамедуллярном остеосинтезе
приводит к замедлению восстановления кортикальной
перфузии в зависимости от степени рассверливания [9-11].
Рассверливание не оказывает влияния на кровоток в кост¬
ной мозоли, так как кровоснабжение мозоли зависит в ос¬
новном от окружающих мягких тканей [12].В дополнение к широкому обнажению кости значитель¬
ная площадь контакта кости и имплантата приведет
к снижению костного кровотока, так как кость получает
снабжение из периостальных и эндостальных сосудов.
Нарушение кровоснабжения минимизируется путем отка¬
за от непосредственной манипуляции фрагментами, при¬
менением минимально-инвазивных вмешательств, исполь¬
зованием внешних или внутренних фиксаторов [13-16].3.3 Биология сращения переломаРазличают два типа сращения перелома:первичное, или прямое, сращение путем внутренней пе¬
рестройки;вторичное, или непрямое, сращение путем формирова¬
ния костной мозоли.Первый происходит только в условиях абсолютной стабиль¬
ности и является биологическим процессом осгеональной
перестройки кости (гл. 1.2:4.4). Второй наблюдается при отно¬
сительной стабильности (эластичной фиксации). Происходя¬
щие при этом типе сращения процессы сходны с процессами
эмбрионального развития кости и включают как интра-
мембранозное, так и эндохондральное формирование кости.
При диафизарных переломах формируется костная мозоль.Сращение кости можно разделить на четыре стадии:
воспаление;формирование мягкой мозоли;
формирование жесткой мозоли;
ремоделирование (перестройка).Хотя эти стадии имеют различные характеристики, переход
от одной к другой происходит плавно. Стадии определены
произвольно и описываются с некоторыми вариациями.ВоспалениеПосле возникновения перелома начинается воспалительная
реакция, которая продолжается до начала формирования
фиброзной, хрящевой или костной ткани (1-7-е сутки после
перелома). Первоначально образуются гематома и воспа¬
лительный экссудат из поврежденных кровеносных сосудов
(рис. 1.2-За). У концов сломанной кости наблюдается остео¬
некроз. Повреждение мягких тканей и дегрануляция тром¬
боцитов приводят к выбросу мощных цитокинов, которые
вызывают типичную воспалительную реакцию, т.е. вазо-
дилятацию и гиперемию, миграцию и пролиферацию по¬
лиморфноядерных нейтрофилов, макрофагов и т.д. Внутри
гематомы образуется сеть фибриновых и ретикулярных во¬
локон, также представлены коллагеновые волокна. Проис¬
ходит постепенное замещение гематомы грануляционной
тканью. Остеокласты в этой среде удаляют некротизирован-
ную кость на концах отломков фрагментов.Формирование мягкой мозолиСо временем боль и отек уменьшаются, и образуется мягкая
мозоль (рис. 1.2-ЗЬ). Это примерно соответствует времени,
когда фрагменты уже не смещаются свободно, то есть при¬
близительно через 2-3 недели после перелома.
1 Философия и принципы АОИ К концу стадии формирования мягкой мозоли до¬
стигается стабильность, достаточная для предотвра¬
щения укорочения, хотя угловые смещения в зоне
перелома все еще могут происходить.Стадия мягкой мозоли характеризуется созреванием
мозоли. Клетки-предшественники в камбиальных сло¬
ях надкостницы и эндоста стимулируются для развития
в остеобласты. Вдали от щели перелома на поверхности
периоста и эндоста начинается интрамембранозный ап¬
позиционный рост кости, за счет которого формируется
периостальная муфта грубоволокнистой костной ткани
и заполняется костномозговой канал. Далее происходят
врастание в мозоль капилляров и повышение васкуляри-
зации. Ближе к щели перелома мезенхимальные клетки-
предшественники размножаются и мигрируют через мо¬
золь, дифференцируясь в фибробласты или хондроциты,
каждые из которых продуцируют характерный внекле¬
точный матрикс и медленно замещают гематому [17].Формирование жесткой мозолиКогда концы перелома связаны между собой мягкой мо¬
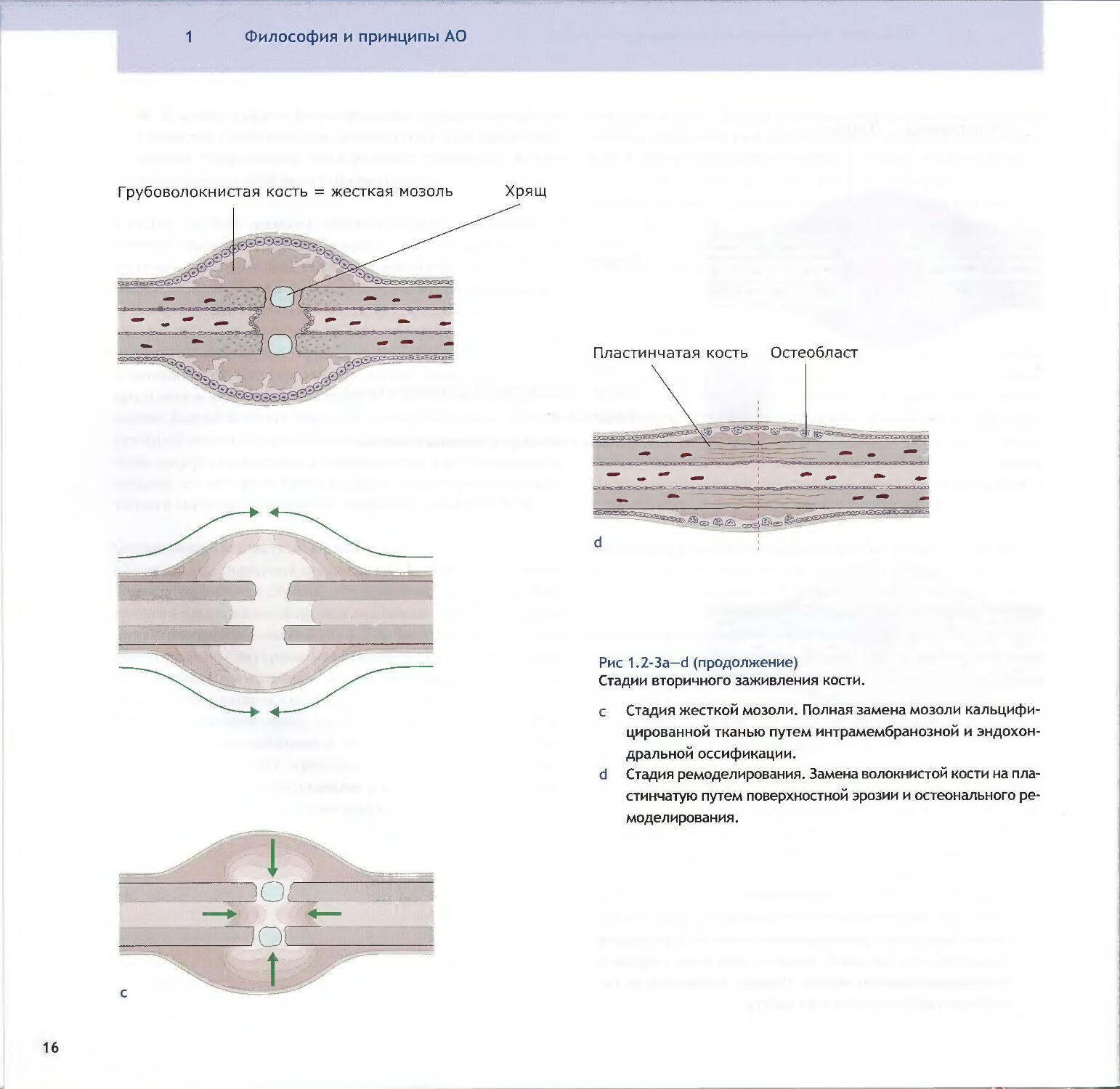
золью, начинается стадия жесткой мозоли (рис. 1.2-Зс),
которая продолжается до тех пор, пока отломки не зафик¬
сируются прочно новой костью (3-4 месяца). По мере про¬
грессирования внутримембранозного образования кости
мягкая ткань в щели перелома подвергается энхондраль-
ной оссификации и трансформируется в жесткую каль¬
цифицированную ткань (грубоволокнистую кость). Рост
костной мозоли начинается на периферии зоны перело¬
ма, где деформации минимальны. Формирование этой
кости уменьшает деформации в расположенных ближе
к центру отделах, где в свою очередь также формируетсякостная мозоль. Таким образом, формирование жесткой
мозоли начинается по периферии и прогрессивно смеща¬
ется к центру перелома и межотломковой щели. Первич¬
ный костный мостик формируется снаружи или внутри
костномозгового канала, вдали от подлинного кортикаль¬
ного слоя. Затем, путем энхондральной оссификации,
мягкая ткань в щели перелома замещается грубоволокни¬
стой костью, которая в итоге соединяет первоначальные
кортикальные слои.РемоделированиеСтадия ремоделирования (рис. 1.2-3d) начинается после
прочной фиксации перелома грубоволокнистой костной
тканью. Она постепенно замещается пластинчатой ко¬
стью путем поверхностной эрозии и остеональной пере¬
стройки. Этот процесс может занять от нескольких меся¬
цев до нескольких лет. Он продолжается до тех пор, пока
кость полностью не восстановит свою первоначальную
морфологию, в том числе костномозговой канал.Различия в сращении кортикальной и спонгиозной костиВ отличие от вторичного сращения кортикальной кости
сращение спонгиозной кости происходит без формиро¬
вания значимой внешней мозоли. После стадии воспа¬
ления формирование кости осуществляется за счет ин-
трамембранозной оссификации, что можно объяснить
огромным ангиогенным потенциалом трабекулярной ко¬
сти, а также используемой при метафизарных переломах
фиксацией, которая обычно более стабильна. В редких
случаях значительной межфрагментарной подвижности
щель перелома может заполняться промежуточными
мягкими тканями, однако обычно это фиброзная ткань,
которая вскоре замещается костной.
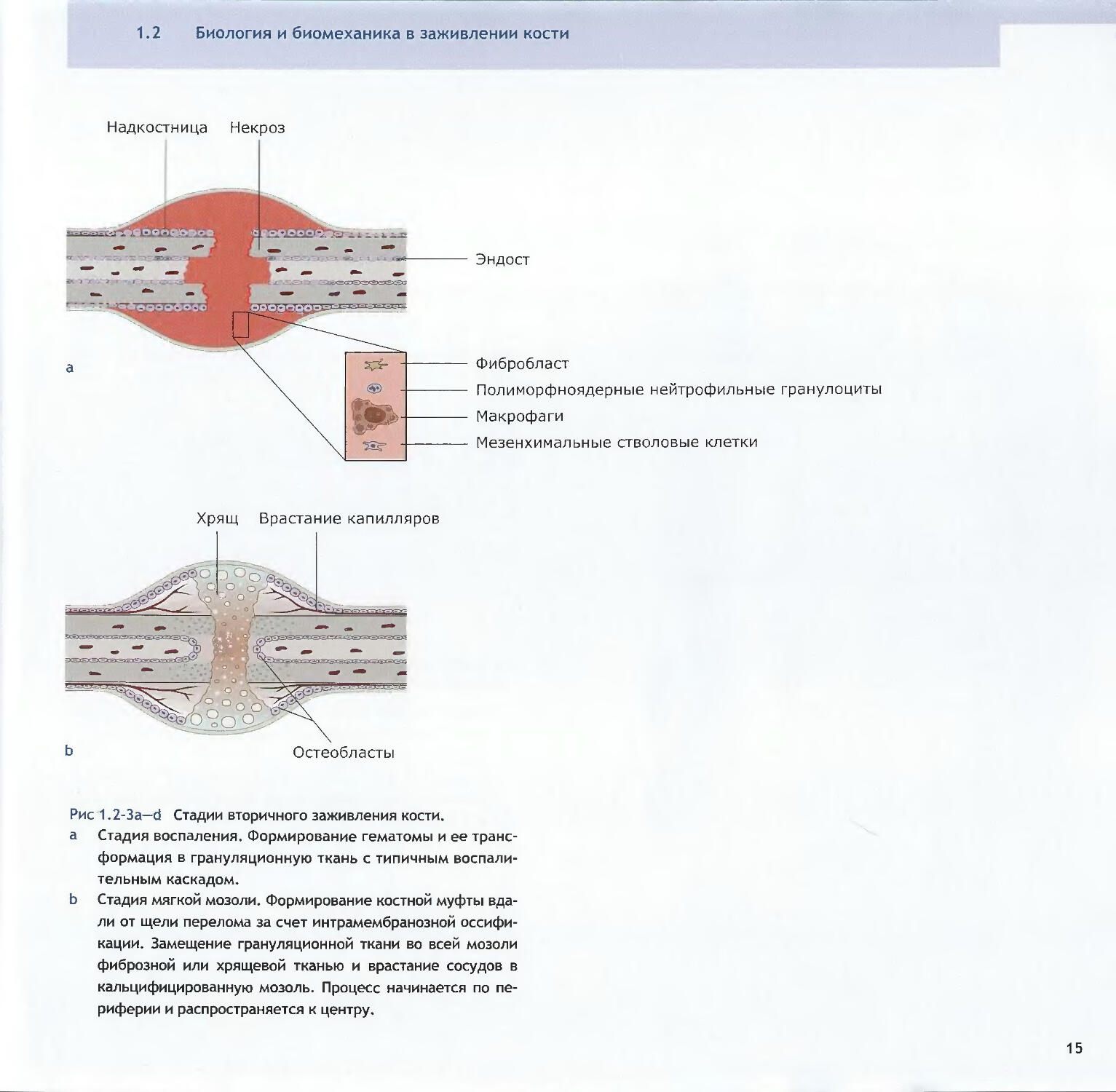
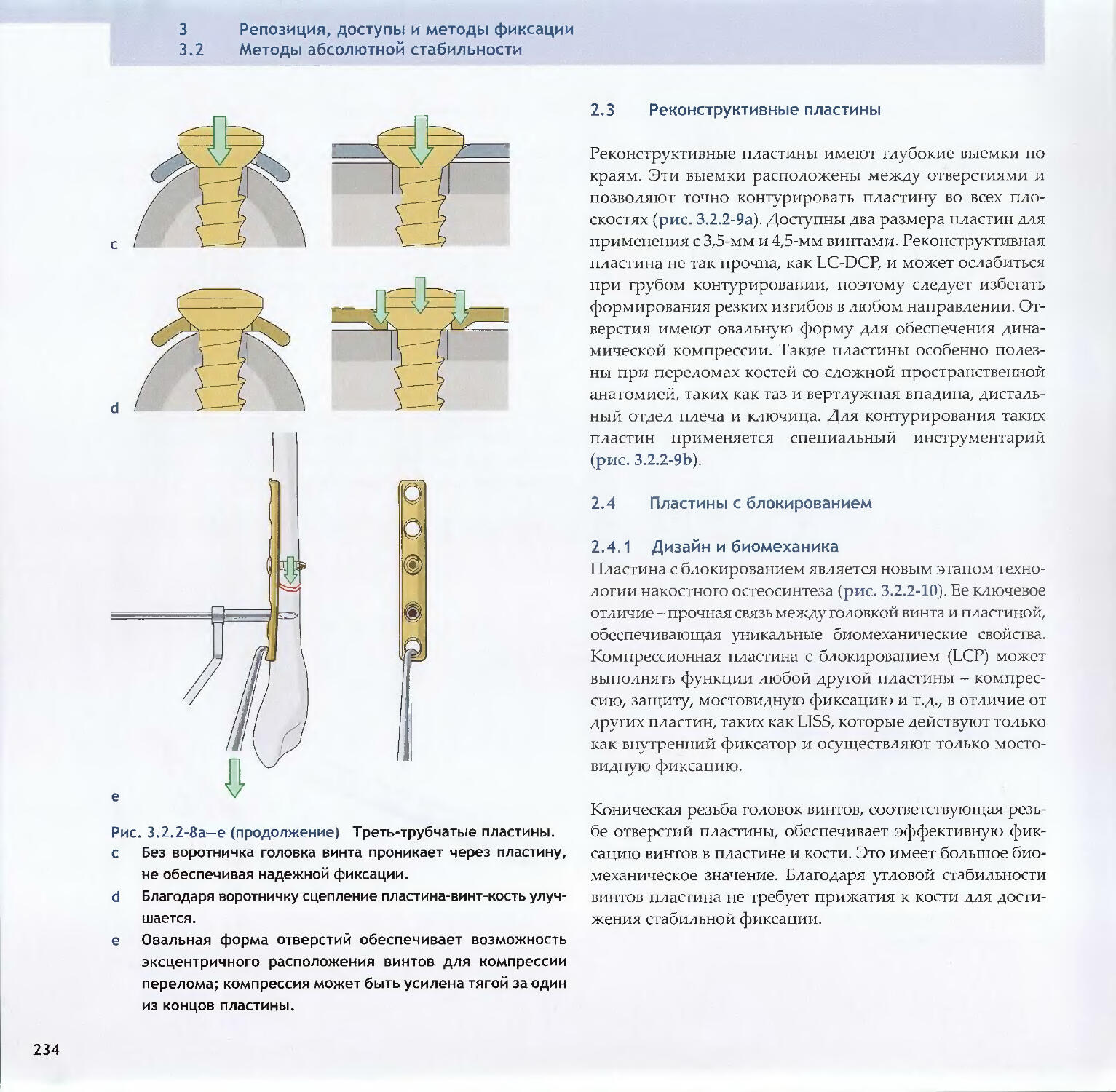
1.2 Биология и биомеханика в заживлении костиНадкостница НекрозЭндостФибробластПолиморфноядерные нейтрофильные гранулоциты
МакрофагиМезенхимальные стволовые клеткиХрящ Врастание капилляровРис 1.2-За—d Стадии вторичного заживления кости,
а Стадия воспаления. Формирование гематомы и ее транс¬
формация в грануляционную ткань с типичным воспали¬
тельным каскадом,
b Стадия мягкой мозоли. Формирование костной муфты вда¬
ли от щели перелома за счет интрамембранозной оссифи¬
кации. Замещение грануляционной ткани во всей мозоли
фиброзной или хрящевой тканью и врастание сосудов в
кальцифицированную мозоль. Процесс начинается по пе¬
риферии и распространяется к центру.
1 Философия и принципы АОГрубоволокнистая кость = жесткая мозоль Хрящ16Пластинчатая кость ОстеобластРис 1.2-За—d (продолжение)Стадии вторичного заживления кости.с Стадия жесткой мозоли. Полная замена мозоли кальцифи¬
цированной тканью путем интрамембранозной и эндохон-
дральной оссификации.
d Стадия ремоделирования. Замена волокнистой кости на пла¬
стинчатую путем поверхностной эрозии и остеонального ре¬
моделирования.
1.2Биология и биомеханика в заживлении кости4 Биомеханика и заживление кости4.1 Методы стабилизации переломовТермин «стабильность» широко применяется хирургами,
однако его значение отличается от того, что понимают в
инженерии. Хирург применяет этот термин для отображе¬
ния степени подвижности в зоне перелома при нагрузках.■ Стабильный перелом - перелом без видимых сме¬
щений при физиологической нагрузке.■ Фиксация перелома с абсолютной стабильностью
означает, что в зоне перелома нет микроподвижности
при физиологической нагрузке.■ Степень стабильности предопределяет тип сраще¬
ния перелома.Перелом кости часто приводит к нестабильности. Очевид¬
ными исключениями являются импактированные вколо¬
ченные переломы метафизарных отделов, переломы без
смещения с неповрежденной надкостницей, абдукци-
онные переломы проксимального конца шейки бедра и
переломы по типу «зеленой веточки». Эти переломы не
требуют репозиции, и стабилизация необходима, только
если физиологические нагрузки могут вызывать дефор¬
мацию в зоне перелома.Различают следующие цели стабилизации перелома (в по¬
рядке важности):сохранение достигнутой репозиции;восстановление жесткости в зоне перелома (что позволяетсохранить функцию);минимизация боли, связанной с нестабильностью в зоне
перелома.■ Фиксация с абсолютной стабильностью нацелена
на обеспечение механически нейтральных условий
для сращения перелома, т.е. на отсутствие подвижно¬
сти в зоне перелома. Однако неподвижность снижаетмеханическую стимуляцию, необходимую для сраще¬
ния с помощью формирования мозоли.■ Фиксация с относительной стабильностью направ¬
лена на сохранение результатов репозиции и поддер¬
живает механические факторы стимуляции сращения
перелома за счет образования костной мозоли.Необходимым условием успешного применения относи¬
тельной стабильности является то, что смещения, возникаю¬
щие при физиологических нагрузках, являются эластичны¬
ми, т.е. обратимыми, а не постоянными. К счастью, сращение
переломов за счет образования костной мозоли может про¬
исходить при широком спектре механических условий. Если
сравнивать применение титанового эластичного стержня с
мосговидным остеосинтезом с помощью пластины с блоки¬
рованием винтов, то обнарркатся значительные различия в
степени микроподвижносги в зоне перелома. Тем не менее,
оба метода при правильном применении приводят к форми¬
рованию костной мозоли и сращению перелома.При крайних условиях спектра относительной стабильно¬
сти сращение перелома будет замедляться. Мозоль не будет
формироваться без микроподвижносги, но при чрезмер¬
ной подвижности и нестабильности перелома консолида¬
ция также будет замедленной.4.2 Неоперативное лечение переломов4.2.1 Сращение перелома без леченияВ отсутствие лечения природа стабилизирует подвижные
фрагменты с помощью вызванной болью контрактуры окру¬
жающей мускулатуры, которая может приводить к укороче¬
нию и сращению в неправильном положении. В то же время
гематома и отек повышают, хотя и временно, тургор тканей и
тем самым обеспечивают легкий стабилизирующий эффект.
Наблюдения за сращением кости без лечения помогают ос¬
мыслить положительное и отрицательное влияние медицин¬
ского вмешательства. Поражает то, насколько совместима
первоначальная подвижность с надежным сращением кости
(рис. 1.2-4). В таких случаях остаточной проблемой являются
осевые отклонения и нарушение функции.
1 Философия и принципы АОРис 1.2-4а—b Спонтанное сращение перелома бедренной кости
у жертвы вьетнамской войны,
а Переднезадняя рентгенограмма.Ь Боковая рентгенограмма.4.2.2 Консервативное лечение переломовКонсервативное лечение требует закры той репозиции для вос¬
становления осевых соотношений. Последующая стабилизация
поддерживает отломки во вправленном положении и умень¬
шает подвижность фрагментов на время непрямого заживле¬
ния за счет формирования мозоли. При консервативном лече¬
нии стабилизация достигается следующими средствамиВытяжение. Оно может осуществляться за кожу или за
металлический стержень, проведенный через кость дис-
тальнее перелома (скелетное вытяжение). Вытяжение
(рис. 1.2-5) вдоль оси кости выравнивает костные фрагмен¬
ты с помощью лигаментотаксиса и уменьшает их подвиж¬
ность, обеспечивая некоторую стабильность.Внешнее шинирование. Применение внешних повязок из
дерева, пластика или гипса приводит к определенной ста¬
билизации перелома. Наиболее важным механическим
фактором являются размеры повязки. Циркулярные
внешние повязки являются очень жесткими и прочными
благодаря их геометрии. Однако для фиксации внешни¬
ми шинами характерна внутренняя нестабильность из-
за недостаточного взаимодействия с костыо вследствие- JJ ■=>Рис 1.2-5а—с Репозиция и стабилизация перелома с помощью
вытяжения.а—b Рисунки показывают, что сила, репонирующая перелом пер¬
пендикулярно оси кости, уменьшается с улучшением осево¬
го положения фрагментов. Таким образом, грубая подвиж¬
ность снижается, а микроподвижность сохраняется,
с Стабилизация перелома с помощью гипсовой повязки.
Гипсовая повязка действует как шина, а давление мягких
тканей поддерживает положение отломков. Это умень¬
шает подвижность, но не устраняет ее полностью. Цир¬
кулярная повязка обладает высокой прочностью. Под¬
вижность фрагментов возможна вследствие того, что
гипсовая повязка не плотно прилегает к кости из-за нали¬
чия слоя мягких тканей. Если повязка наложена слишком
туго, то произойдет развитие компартмент-синдрома.
1.2Биология и биомеханика в заживлении костиналичия промежуточного слоя мягких тканей. Внешние
шины поддерживают результаты репозиции путем до¬
стижения трехточечного контакта.■ Искривленная повязка делает кость прямой,
а прямая повязка приводит к искривлению кости!Давление на окружающие ткани уменьшает подвижность фраг¬
ментов. При диафизарных переломах правильная длина, осе¬
вые и ротационные взаимоотношения - это все, что необходимо
для нормальной функции конечности. При внутрисустав¬
ных переломах необходима точная анатомичная репозиция
для предотвращения дисконгруэнтносги или нестабильности,
которые могут привести к вторичному артрозу (гл. 2.3).4.3 Хирургическая фиксация с относительной
стабильностью4.3.1 Механика методов относительной стабильностиПри относительной стабильности костные фрагменты пере¬
лома смещаются относительно друг друга при воздействии
физиологической нагрузки через зону перелома. Смещение
увеличивается при увеличении прилагаемых нагрузок и умень¬
шается при повышении жесткости фиксатора. Точного опре¬
деления необходимой или допустимой эластичности не суще¬
ствует. В целом, метод фиксации счит ается эластичным, если он
допускает контролируемые межфрагментарные смещения при
физиологических нагрузках. Поэтому все методы фиксации, за
исключением компрессии, могут рассматриваться как эластич¬
ная фиксация, обеспечивающая относительную стабильность.4.3.2 ИмплантатыТакие устройства, как внешние фиксаторы, интрамедулляр-
ные стержни или внутренние фиксаторы, обеспечивают отно¬
сительную стабильность. Степень эластичности может варьи¬
ровать и определяется тем, как хирург применяет устройство
и как оно нагружается. Все перечисленные фиксаторы до¬
пускают межфрагменгарную подвижность, которая может
стимулировать образование мозоли. Однако неправильное
применение устройств может сопровождаться чрезмерной
подвижностью и подавлять сращение.Внешние фиксаторыВнешние фиксаторы обычно обеспечивают относитель¬
ную стабильность, хотя некоторые циркулярные фиксато¬
ры могут применяться с приложением компрессии и обе¬
спечением абсолютной стабильности. Унилатеральные
внешние фиксаторы нагружаются эксцентрично и демон¬
стрируют асимметричные механические свойства. При на¬
грузке в плоскости проведения винтов Schanz их жесткость
выше, чем в плоскости, перпендикулярной им. Циркуляр¬
ные фиксаторы проявляют практически одинаковые свой¬
ства во всех плоскостях, поэтому смещение костных фраг¬
ментов относительно друг друга в основном аксиальное.Жесткость стабилизации перелома с помощью внешних
фиксаторов зависит от следующих факторов:тип примененного имплантата, например винты
Schanz и штанги;геометрическое расположение этих элементов относи¬
тельно друг друга и относительно кости, т.е. однопло¬
скостная, двухплоскостная или циркулярная фиксация;
соединение фиксатора с костью, например винты Schanz,
натянутые спицы.Стабильность фиксации зависит от следующих наиболее
важных факторов:жесткость связующих штанг;расстояние между штангами и осью кости; чем жестче
штанги и чем ближе они расположены к оси кости, тем бо¬
лее стабильна фиксация;количество, расположение и диаметр винтов Schanz или
спиц и их натяжение.Межфрагментарная подвижность фрагментов перелома
при монолатеральной внешней фиксации под воздействием
нагрузки является комбинацией осевых, сгибательных и по¬
перечных смещений. Применение двухтрубчатого фиксато¬
ра при частичной нагрузке в 200—400 Н приводит к меж-
фрагментарньгм движениям с амплитудой до нескольких
миллиметров и стимулирует образование мозоли. Внешний
фиксатор — единственная система, позволяющая хирургу
управлять эластичностью фиксации путем регулирования
1 Философия и принципы АОфиксатора без дополнительного хирургического вмешательства.
Такая техника, называемая динамизацией, может приме¬
няться для изменения нагрузок в зоне перелома по мере про¬
грессирования сращения. Суть ее заключается в увеличении
расстояния между штангами и костью или уменьшении ко¬
личества штанг. Кроме того, некоторые типы внешних фик¬
саторов обеспечивают возможность аксиального телескопи-
рования для стимуляции процесса заживления.Интрамедуллярные стержниКлассический стержень Kiintscher обеспечивает хорошую ста¬
бильность в отношении сгибательных нагрузок и срезающих
усилий перпендикулярно его оси, но он практически не проти¬
водействует скручиванию и не может предотвратить аксиаль¬
ное укорочение (телескопически). Устойчивость к скручива¬
нию самого стержня с прорезью невелика, и взаимодействие
стержня и кости при торсионных и аксиальных нагрузках
также нестабильно. Поэтому в прошлом эффективное при¬
менение этого интрамедуллярного стержня в основном огра¬
ничивалось простыми поперечными или короткими косыми
переломами, которые не склонны к укорочению и противо¬
действуют ротационным усилиям за счет взаимозацепления
фрагментов. Достоинством стержня Kiintscher является то,
что его эластичность стимулирует образование мозоли.Внедрение блокируемых интрамедуллярных стержней, а
также цельных и канюлированных стержней, позволило
преодолеть многие из этих ограничений. Стержни с бло¬
кированием лучше противостоят ротационным и осевым
нагрузкам [18]. Стабильность при таких нагрузках зависит
от диаметра стержня, геометрии и количества блокирую¬
щих винтов и их пространственного расположения. Устой¬
чивость к сгибательным нагрузкам зависит от плотности
фиксации стержня в костномозговом канале и протяжен¬
ности зоны перелома.Единственным недостатком стержней с блокированием
является непостоянная жесткость конструкции в системе
кость-имплантат. Отверстия для блокирования больше, чем
диаметр блокирующих винтов, что облегчает блокирование
«методом свободной руки». Конструкция допускает некото¬
рую подвижность в зоне контакта стержня с блокирующимивинтами даже при низких нагрузках. Такая подвижность
может снижаться за счет введения большего количества бло¬
кирующих винтов или применения систем с угловой ста¬
бильностью фиксации, как например стержень для больше¬
берцовой кости системы Expert.Внутренние фиксаторы и мостовидные пластиныПластины, перекрывающие многооскольчатый перелом на
манер внешних фиксаторов, обеспечивают эластичное ши¬
нирование. Жесткость этого метода внутренней фиксации
зависит от размеров имплантата, количества и положения
винтов, качества соединения винтов и пластины, фиксации
винтов в кости. Эти параметры определяются дизайном
пластины (напр, блокирование винтов), типом кости (кор¬
тикальная или спонгиозная) и степенью остеопороза. Меха¬
ника такого типа фиксации детально обсуждается в главах,
посвященных мостовидному остеосинтезу (гл. 3.3.2) и вну¬
тренним фиксаторам (гл. 3.3.4).■ Остеосинтез пластинами с обеспечением относи¬
тельной стабильности следует применять только при
многофрагментарных переломах, но не при перело¬
мах с простой конфигурацией, так как для них харак¬
терна высокая частота замедленной консолидации
или несращений. При остеосинтезе простых (напр, ме-
тафизарных) переломов следует использовать методы,
обеспечивающие абсолютную стабильность.4.3.3 Механобиология непрямого, или вторичного,
сращения переломаПодвижность отломков стимулирует формирование мозо¬
ли и ускоряет сращение [19-21]. По мере созревания мозоль
становится жестче, межфрагментарная подвижность зна¬
чительно уменьшается, что делает возможным перекрытие
щели перелома жесткой костной мозолью (рис. 1.2-6). На
ранних стадиях сращения при наличии в основном мяг¬
ких тканей перелом выдерживает большие деформации
или большие растяжения тканей, чем на более поздних
стадиях, когда мозоль содержит в основном кальцифици¬
рованную ткань. Механизм воздействия механических фак¬
торов на сращение перелома разъясняется теорией растя¬
жения Perren (рис. / анимация 1.2-7). Растяжение является
1.2 Биология и биомеханика в заживлении кости|0 120 уи01 юоXСОсео 80осгоS. 60гоI-! 40L.(О# 20Sо* ооРис. 1.2-6 Типичная динамика межфрагментарных сме¬
щений, наблюдаемая при переломах большеберцовой кости
человека. Изначальные послеоперационные смещения от¬
ломков при аксиальной нагрузке 300 Н (приравнены к 100%)
уменьшаются с течением времени. Примерно через 13 не¬
дель перелом стабилизируется в результате заживления
с помощью мозоли.Малая щель«=>БольшаящельРис. / Анимация 1.2-7 Теория напряжения Perren.деформацией материала (напр, грануляционной ткани в
гцели перелома) при приложении заданной нагрузки. Рас¬
тяжение выражают как изменение длины (Д1) относительно
ее первоначального значения (1) при приложении заданной
силы. Таким образом, оно не имеет единиц измерения и
часто выражается в процентах. Величина деформации, ко¬
торую ткань может выдержать без нарушения функции, ва¬
рьирует в значительной степени. Интактная кость устойчива
к растяжению до 2% (до наступления перелома), тогда как
грануляционная ткань выдерживает до 100% растяжения.Костное перекрытие дистальной и проксимальной частей
мозоли может наступать только если локальные напряже¬
ния (т.е. деформации) меньше напряжений, которые спо¬
собна выдержать волокнистая кость. Таким образом, жест¬
кая мозоль не перекроет щель перелома, если подвижность
его фрагментов слишком велика [22]. Природа решает эту
проблему увеличением объема мягкой мозоли, что приво¬
дит к уменьшению деформаций тканей в зоне перелома до
уровня, позволяющего костное сращение. Этот адаптаци¬
онный механизм неэффективен, если щель перелома в зна¬
чительной степени сужена, так как при этом возникающая
подвижность отломков приводит к чрезмерному растяже¬
нию формирующихся тканей. Таким образом, чрезмерная
нагрузка в зоне перелома, сопровождающаяся избыточной
подвижностью отломков, плохо влияет на процесс сраще¬
ния на поздних стадиях консолидации [23].На клеточном уровне, где происходят фундаментальные про¬
цессы регенерации кости и тканевой дифференциации, си¬
туация является более сложной. Биомеханические условия,
такие как растяжение и гидростатическое давление, неравно- Animation @
мерно распределяются в пределах костной мозоли. Механо¬
регуляция клеток мозоли представлена системой обратной
связи, в которой сигналы создаются прилагаемыми нагруз¬
ками и корректируются тканями мозоли. Механическая на¬
грузка ткани мозоли вызывает локальные биофизические
стимулы, которые улавливаются клетками. Эта связь может
регулировать фенотип, пролиферацию, апоптоз и метабо¬
лическую активность клеток. При изменениях внеклеточного
матрикса и сопутствующих изменениях свойств ткани биоме¬
ханические стимулы, вызываемые механическими нагрузка¬
ми, корректируются и вызывают различные биофизические21
1 Философия и принципы АОсигналы даже при одинаковых нагрузках. При нормальном
сращении перелома этот процесс обратной связи стабили¬
зируется после оссификации мозоли и восстановления ис¬
ходного кортикального слоя. Сами биофизические сигналы
и способы их действия по достижению биологических реак¬
ций являются предметом продолжающихся исследований.
Было установлено несколько алгоритмов механорегуляции,
которые связаны с некоторыми аспектами сращения перело¬
ма, но они требуют дальнейших подтверждений. Трансфор¬
мация этих стимулов во внутри- и внеклеточные изменения
активно исследуется; таким образом, для лечения замедлен¬
ной консолидации и несращений могут появиться как физи¬
ческие, так и молекулярные методы лечения.При шинировании перелома смещения фрагментов отно¬
сительно друг друга зависят от следующих факторов:величины внешней нагрузки;жесткости шины;жесткости тканей, перекрывающих щель перелома.Многооскольчатые переломы выдерживают большие сме¬
щения между двумя основным фрагментами, так как общее
смещение распределяется между несколькими плоскостя¬
ми, что уменьшает локальное напряжение или деформации
в линиях перелома (видео 1.2-2). В настоящее время имеют¬
ся клинический опыт и экспериментальные доказательства
того, что гибкая фиксация может стимулировать образова¬
ние мозоли, ускоряя тем самым сращение перелома [20,24].Video22Видео 1.2-2 Одна и та же деформирующая сила вызывает
большие деформации в зоне простого перелома, чем в зоне мно-
гооскольчатого перелома.Это наблюдается при диафизарных переломах, фиксиро¬
ванных интрамедуллярными стержнями, внешними фикса¬
торами или мостовидными пластинами.■ Если межфрагментарные деформации избыточ¬
ны (нестабильность) или щель перелома слишком
велика, то перекрытие перелома за счет твердой
костной мозоли может не наступить, несмотря на
хорошее потенциальное образование мозоли, при
этом развивается гипертрофический ложный сустав
(табл. 1.2-1) [25].Возможности стимуляции образования мозоли небез¬
граничны и могут быть недостаточными, если требуется
заполнение большого диастаза. В таких случаях дина¬
мизация (разблокирование интрамедуллярного стерж¬
ня или внешнего фиксатора) может обеспечить костное
сращение за счет консолидации щели перелома и увели¬
чения его жесткости.■ Формирование мозоли требует некоторой ме¬
ханической стимуляции и не происходит, если
микроподвижность недостаточна. При излишней
жесткости фиксации или слишком широкой щели
перелома деформации в зоне перелома слишком
малы [22], что приводит к замедлению консолида¬
ции или несращению.И снова динамизация может быть решением проблемы.
Если пациент малоподвижен, чтобы нагружать опериро¬
ванную конечность, то примененная извне нагрузка может
быть способом стимуляции формирования мозоли [26].4.4 Хирургическая фиксация с абсолютной
стабильностьюЕсли перелом фиксирован жесткой шиной, подвижность
отломков уменьшается, и при функциональных нагруз¬
ках смещений практически не происходит. Жесткость
имплантатов уменьшает подвижность отломков, однако
эффективно устраняет смещения в зоне перелома только
межфрагментарная компрессия.
1.2Биология и биомеханика в заживлении костиАбсолютная стабильность устраняет деформацию (растя¬
жение) регенерирующих тканей в зоне перелома при фи¬
зиологических нагрузках и приводит к прямому костному
сращению. Снижение микроподвижности отломков ниже
критического уровня будет ослаблять стимуляцию образо¬
вания костной мозоли, вызывая сращение перелома без ви¬
димой мозоли.■ В условиях незначительной микроподвижности
сращение кости происходит непосредственно пу¬
тем восстановления остеонов - того же механизма
гомеостаза, который действует и в условиях физио¬
логической регенерации кости.Этот процесс также называется прямым костным сраще¬
нием. Оно гораздо медленнее сращения за счет форми¬
рования костной мозоли, и имплантат должен не только
обеспечивать и поддерживать абсолютную стабильность
в течение продолжительного периода времени, он дол¬
жен быть достаточно прочным, чтобы противостоять
усталостным повреждениям на протяжении длительного
периода сращения.Прямое костное сращение не является основной целью та¬
кой фиксации перелома, это скорее неизбежное послед¬
ствие применения методов достижения и сохранения точ¬
ной анатомичной репозиции. Анатомичное восстановление
является истинной целью хирургического лечения внутри¬
суставных переломов и некоторых диафизарных перело¬
мов, таких как переломы предплечья.■ Нарушение биологии иди кровоснабжения ко¬
сти намного опаснее, чем замедленная консолида¬
ция или несращение, вызываемые условиями из¬
быточной деформации из-за излишне эластичной
фиксации.4.4.1 Механика методов абсолютной стабильности■ Абсолютная стабильность достигается примене¬
нием преднагрузки компрессией и сил трения.Преднагрузка компрессиейКомпрессия поддерживает плотный контакт между дву¬
мя отломками при условии, что силы компрессии в зоне
перелома превосходят действующие на отломки силы рас¬
тяжения (рис. 1.2-8). Исследования на овцах показали, что
преднагрузка компрессией (статическая компрессия) не
вызывает некроза кости от давления ни при использова¬
нии компрессирующих винтов, ни пластин с аксиальной
компрессией [27]. Даже кость под избыточной нагрузкой не
подвергается контактному некрозу от сдавления при усло¬
вии поддержания общей стабильности (рис. 1.2-8).<=с>VТребуется гораздо больший опьгг и мастерство для излече¬
ния осложнения, связанного с нарушением жизнеспособно¬
сти кости, чем для фиксации простого реактивного (гипер¬
трофического) несращения, для которого достаточно лишь
увеличения механической стабильности (гл. 5.2; 5.3).Рис. 1.2-8а-Ь Стабилизация компрессией. Компрессиру¬
ющая преднагрузка предотвращает смещение фрагментов
перелома и приводит к абсолютной стабильности до тех
пор, пока силы сжатия превышают любые силы растяжения,
возникающие при функциональных нагрузках.
1 Философия и принципы АОТрениеПри компрессии поверхностей перелома между ними воз¬
никает трение. Оно нейтрализует срезающие усилия, кото¬
рые действуют тангенциально, и таким образом предотвра¬
щает скользящее смещение (рис. 1.2-9). Срезающие усилия
возникают в большинстве случаев под воздействием скру¬
чивания, которое имеет большее значение, чем нагрузки,
действующие перпендикулярно оси кости. Степень устой¬
чивости к срезающим усилиям зависит от величины тре¬
ния, вызываемой компрессией, а также геометрии контак¬
тирующих поверхностей (взаимозацепление). При гладких
поверхностях перелома обычные силы за счет трения обе¬
спечивают менее 40% необходимой прочности фиксации.
Грубые поверхности обеспечивают жесткую фиксацию и
взаимозацепление фрагментов, что дополнительно проти¬
водействует смещениям от срезающих усилий.Рис. 1.2-9 Стабилизация компрессией создает трение. Пока
сила трения больше сил, смещающих фрагменты по плоско¬
сти перелома, поддерживается абсолютная стабильность.
Фиксация пластины с помощью винтов основана на этом же
механизме.244.3.2 ИмплантатыСтягивающие винтыСтягивающий винт является имплантатом, который ста¬
билизирует перелом только за счет компрессии (гл. 3.2.1).
Стягивающий винт фиксируется только в дальнем корти¬
кальном слое, и сближение фрагментов кости между голов¬
кой и резьбовой частью винта приводит к созданию меж-
фрагментарной компрессии. Таким образом, перелом,
находящийся между ближним и дальним кортикальными
слоями, компрессируется, а абсолютная стабильность обе¬
спечивается за счет предварительной нагрузки и трения.Эксперименты in vivo показали, что при использовании
стягивающих винтов достигается высокая степень компрес¬
сии (> 2500 Н) (рис. 1.2-10) и эта компрессия сохраняется наРис. 1.2-10 Фотоэластическая модель, показывающая ком¬
прессию после косой остеотомии. Стягивающий винт оказы¬
вает усилие 2500—3000 Н.
1.2Биология и биомеханика в заживлении костипериод, превышающий необходимое для сращения пере¬
лома время. Компрессия, создаваемая стягивающим вин¬
том, действует оптимально в пределах перелома в отличие
от компрессии пластинами (гл. 3.2.2).Существуют два недостатка компрессионной фиксации
только стягивающими винтами. Они обеспечивают высо¬
кую степень компрессии, но плечо рычага действия такой
компрессии в большинстве случаев слишком мало, чтобы
противостоять функциональным нагрузкам. Это в одина¬
ковой степени верно в отношении сгибательных и среза¬
ющих усилий, так как компрессия ограничена небольшой
зоной вокруг винта. Таким образом, при диафизарных пе¬
реломах фиксация стягивающими винтами всегда долж¬
на дополняться применением пластины, которая защи¬
щает винты от действия этих сил (= защитная пластина,
которая ранее называлась нейтрализующей пластиной).
Другим недостатком фиксации стягивающим винтом
является малая устойчивость к однократной перегрузке.
Если резьба винта срывается, он теряет компрессирую¬
щее действие и не может восстановить свою функцию в
отличие от фиксации пластиной, где потеря функции од¬
ного винта может быть компенсирована остальными.■ Стягивающие винты и винты в пластине не следу¬
ет затягивать до такой степени, когда они начинают
прокручиваться. При таком применении частично
повреждается костная резьба и/или необратимо де¬
формируются винты.Чем сильнее затягивается винт, тем больше риск того, что он
перестанет действовать: либо сорвется резьба в кости, либо
повредится металл, и произойдет полная потеря функ¬
ции. Особенно важно помнить об этом при использованиивинтов из титана, так как этот металл не выдерживает боль¬
ших нагрузок. Титановые винты не намного слабее стальных
(гл. 1.3), но их растяжимость (пластическая деформация до
разрыва) низка.ПластиныПерелом, фиксированный одним или более стягива¬
ющими винтами, обеспечен фиксацией без движений
(абсолютная стабильность), однако такая фиксация вы¬
держивает лишь минимальные нагрузки. Шина, пере¬
крывающая зону перелома, может уменьшить нагрузку
на винты. Поэтому стягивающие винты обычно комби¬
нируют с пластинами, выполняющими роль шины, для
защиты винтов от срезающих или сгибательных усилий.
Термин «защитная пластина» (ранее «нейтрализирую-
щая пластина») относится к пластине, функционирую¬
щей таким образом.Пластина может выполнять пять разных функций (гл. 3.2.2):
защита;
компрессия;
стягивание;мосговидная фиксация;
опора.Пластина может быть фиксирована по одну сторону
перелома, а затем натянута (путем эксцентричного рас¬
положения винта в отверстии пластины или с помощью
шарнирного компрессирующего устройства) для до¬
стижения компрессии в зоне перелома вдоль оси кости.
Такой способ эффективен только при простых попереч¬
ных или коротких косых переломах. Однако при исполь¬
зовании прямой пластины на прямой кости это вызовет
компрессию непосредственно под пластиной и легкую
1 Философия и принципы АОдистракцию (растяжение) в противоположном корти¬
кальном слое (рис. 1.2-11). Данная ситуация не стабиль¬
на. Предварительное сгибание пластины с оставлением
небольшого пространства между пластиной и костью на
уровне перелома позволит достичь компрессии как ближ¬
него, так и отдаленного кортикального слоев и обеспечит
абсолютную стабильность (рис. 1.2-12). Для действия в ка¬
честве стягивающей, пластину следует устанавливать на сто¬
роне растяжения кости. При приложении нагрузки пласти¬
на превратит силы растяжения в компрессию отдаленного
кортикального слоя и обеспечит абсолютную стабильность.
Этот принцип подробно рассматривается в гл. 3.2.3.Опорная пластина применяется в метафизарных областях.
Она представляет собой конструкцию, которая противодей¬
ствует осевой нагрузке путем приложения силы под углом 90°
к оси потенциальной деформации. В таких условиях пласти¬
на первоначально несет всю функциональную нагрузку. Она
может применяться для обеспечения абсолютной стабильно¬
сти и часто комбинируется со стяпивающими винтами.Мосговидные пластины применяют при многофрагментар¬
ных переломах. При этом фиксируют только два основных
фрагмента с восстановлением длины, осевого положения и
ротации. Зона перелома повреждается лишь в минимальнойРис. 1.2-11 Компрессия прямой пластиной. Фотоэласти-
ческая картина показывает, что приложение натяжения к
пластине может вызвать компрессию фиксированного кост¬
ного сегмента. Компрессия действует вдоль оси кости. Такая
компрессия эффективна только при поперечных переломах.
При использовании прямой пластины компрессия осуществля¬
ется только в ближайшем кортикальном слое под пластиной.Рис. 1.2-12 Компрессия предварительно изогнутой пла¬
стиной. Симметричная компрессия может быть достигнута
с помощью предварительно изогнутой пластины. Слегка
изогнутую пластину прикладывают к костной поверхности
таким образом, чтобы ее средняя часть слегка отстояла от
кости. При затягивании винтов дальний кортикальный слой
напротив пластины также компрессируется.
1.2Биология и биомеханика в заживлении костистепени, фиксация промежуточных фрагментов не выполня¬
ется. Этот метод обеспечивает относительную стабильность
со сращением путем формирования костной мозоли. Пол¬
ное описание функции и применения пластин представлено
в гл. 3.3.2.Компрессионная пластина с блокированием (LCP) может
выполнять пять описанных выше функций. LCP может
обеспечивать абсолютную или относительную стабиль¬
ность. Она схожа с динамической компрессионной пласти¬
ной с ограниченным контактом (LC-DCP), но имеет ком¬
бинированные отверстия. Гладкая часть динамического
компрессионного отверстия позволяет вводить обычные
винты, поэтому LCP может применяться так же, как DCP
или LC-DCP. Часть комбинированного отверстия, имею¬
щая резьбу, предназначена для введения винтов с блоки¬
руемыми головками с целью обеспечения механического
соединения пластины и винта. При многофрагментарных
переломах LCP может применяться как стандартная мо¬
стовидная пластина. Однако если вся фиксация обеспечена
блокируемыми винтами, пластина не прижимается к кор¬
тикальному слою и действует подобно внешнему фиксато¬
ру. В этом заключается принцип внутреннего фиксатора.
Он обеспечивает относительную стабильность, минималь¬
но нарушая кровоснабжение перелома.■ При использовании LCP необходимо понимать
ее функции и знать, как это устройство применяется
для достижения целей операции. Важным является
тщательное предоперационное планирование, обя¬
зательно включающее порядок введения винтов, от
которого может коренным образом зависеть биоме¬
ханическая функция устройства.Применение LCP детально описывается в гл. 3.3.4.Внешние фиксаторыЦиркулярные внешние фиксаторы, разработанные Илизаро-
вым, обеспечивают полный контроль длины, осевого поло¬
жения и ротации фрагментов перелома. Эти устройства мо¬
гут применяться для обеспечения абсолютной стабильности.
Такой же принцип используется при лечении с помощьювнешних фиксаторов гипертрофических несращений, когда
абсолютная стабильность обеспечивает быстрое сращение
перелома. Циркулярные рамы также применимы для соз¬
дания компрессии при косых переломах, но их использо¬
вание требует тщательного планирования и создания более
сложной конструкции. Компоновки аппарата, позволяющие
применять компрессию в различных плоскостях, сложны для
расчетов, но в настоящее время имеются компьютерные про¬
граммы, позволяющие решать эти задачи.4.4.3 Механобиология прямого, или первичного,
сращения переломаПроцесс сращения различается в кортикальной и спон¬
гиозной кости. Их основные элементы качественно соот¬
ветствуют друг другу, но васкуляризация и соотношение
объема и поверхности значительно различаются; в спон¬
гиозной кости сращение происходит в целом быстрее и
его надежность больше.Диафизарные переломыНа диафизе стабильная фиксация достигается меж-
фрагментарной компрессией, поддерживающей фраг¬
менты перелома в постоянном контакте (гл. 3.2.2). Боль
постепенно исчезает, и раннее функциональное лече¬
ние становится возможным уже через несколько дней
после операции.Рентгенологически можно наблюдать лишь незначитель¬
ные изменения. При абсолютно стабильной фиксации
образование мозоли наблюдается минимально или не
наблюдается совсем [28]. Плотная адаптация фрагмен¬
тов означает, что на рентгенограммах может быть видна
лишь тонкая линия перелома, что затрудняет оценку сра¬
щения. Постепенное исчезновение линии перелома с ро¬
стом трабекул, пересекающих ее, является хорошим при¬
знаком, тогда как расширение щели является признаком
нестабильности. Хирург оценивает процесс заживления
перелома, основываясь на отсутствии рентгенологических
признаков раздражения, таких как резорбция кости или
формирование облаковидной мозоли «раздражения»,
а также по клиническим симптомам, таким как наличие
или отсутствие боли и отечности.
1 Философия и принципы АОГистологическая последовательность сращения в услови¬
ях абсолютной стабильности:В первые несколько дней после операции активность
кости вблизи перелома минимальна. Гематома расса¬
сывается и трансформируется в репаративную ткань.
Отечность уменьшается по мере заживления операци¬
онной раны.Спустя несколько недель начинается внутренняя
перестройка кости по гаверсовым каналам, как по¬
казали Schenk и Willenegger (рис. 1.2-13; 1.2-14) [29].
В то же время стабильная щель между неидеально
адаптированными фрагментами начинает заполнять¬
ся пластинчатой костью, которая ориентирована по¬
перечно оси кости.В последующие недели верхушки остеонов достига¬
ют перелома и пересекают его, если имеется плотный
контакт или лишь незначительный диастаз [30]. Ново¬
образованные остеоны, пересекая щель перелома, обе¬
спечивают своеобразную микросистему перекрестных
связей или взаимозацепление.Рис. 1.2-13 Гистологическая картина прямого сращения
кортикальной кости. Зоны мертвой и поврежденной кости
замещаются путем внутренней гаверсовой перестройки.
Линия перелома усилена графически.Переломы спонгиозной костиПереломы в области метафиза характеризуются сравни¬
тельно большой поверхностью отломков и хорошей васку-
ляризацией. Данные факторы обеспечивают хорошую фик¬
сацию в отношении сгибания и скручивания, поэтому такие
переломы в целом более стабильны, а сращение происхо¬
дит быстрее. Рентгенологическая оценка несколько затруд¬
нена из-за более сложной пространственной структуры тра¬
бекулярной спонгиозной кости. Основные гистологические
изменения, наблюдаемые при сращении губчатой кости, от¬
мечаются на уровне трабекул. Сращение - благодаря боль¬
шей поверхности на единицу объема - наступает скорее,
чем в кортикальной кости. Спонгиозная кость имеет лучшее
кровоснабжение по сравнению с кортикальной, поэтому ве¬
роятность возникновения в ней некроза гораздо ниже.Преимущества абсолютной стабильности заключаются
в том, что она поддерживает точную репозицию сустав¬
ных поверхностей и позволяет раннюю функциональную
реабилитацию. Недостатком является то, что внутренняяРис.1.2-14 Схематическое представление гаверсовой пе¬
рестройки. Верхушка остеона содержит группу остеокластов,
которые готовят туннель в мертвой кости. За верхушкой осте¬
областы формируют новую кость с живыми клетками и связя¬
ми капилляров в канале.
1.2Биология и биомеханика в заживлении костигаверсова перестройка начинается поздно и требует про¬
должительного времени, а отсутствие любой подвижно¬
сти в зоне перелома не стимулирует формирования мозо¬
ли. Поэтому задача обеспечения первичной стабильности
фиксации и поддержания ее в течение более продолжи¬
тельного периода, чем при относительной стабильности,
возлагается только на имплантат.Восстановление кровотокаАбсолютная стабильность оказывает положительное влия¬
ние на врастание сосудов. В условиях стабильности кровенос¬
ные сосуды легче пересекают щель перелома. Абсолютная
стабильность поддерживает восстановление кровеносных
сосудов, несмотря на опасности хирургических вмеша¬
тельств, используемых для ее обеспечения (рис. 1.2-15).Недостатком фиксации пластиной считается относитель¬
но большая зона контакта (отпечаток) обычных пластин.
Кость достаточно хорошо переносит механические нагруз¬
ки и защищает свои внутренние кровеносные сосуды от
такого повреждения. Однако кровеносные сосуды, прони¬
кающие в кость со стороны периоста или эндоста, весьма
чувствительны к любому внешнему контакту. При распо¬
ложении пластины на поверхности кости возможно на¬
рушение периостального кровотока. При традиционномостеосинтезе пластиной стабильность частично достигает¬
ся за счет прижатия пластины к кости, что требует опре¬
деленной площади контакта. Большая площадь зоны кон¬
такта кости с имплантатом и продолжительность контакта
способствуют возникновению ограниченной зоны некроза
кости непосредственно под пластиной и могут привести
к временному порозу кости, а в исключительных случаях,
к секвестрации. Последние исследования показали, что
уменьшение площади контакта имплантата и кости может
улучшить локальную устойчивость к инфекции и способ¬
ствовать сращению перелома (рис. 1.2-16).Рис.1.2-15 Эффект стабильности на реваскуляризацию.
Остеотомия большеберцовой кости кролика была стабильно
фиксирована. Уже через 2 недели после полного пересечения
кости и костномозгового канала наблюдается восстановление
и функционирование кровеносных сосудов, как показывает
ангиограмма, выполненная на 14-е сутки.Рис. 1.2-16 Мостовидная пластина. Пластина перекры¬
вает критическую зону перелома и фиксируется только к
основным фрагментам. Это позволяет избежать контакта,
способного нарушить циркуляцию в зоне перелома, и дает
возможность разместить костный трансплантат под «мосто¬
видной» частью.
1 Философия и принципы АО5 ПерспективыСовременное состояние технологий хирургического лече¬
ния переломов предлагает интересные возможности и от¬
крыто для предложений по улучшению как хирургической
техники, так и инструментария и имплантатов. Цель - про¬
стая и экономически выгодная технология, которая обе¬
спечивала бы надежное сращение и раннее восстановление
полной функции конечности и пациента. Технология долж¬
на быть соответствующего качества, а ее применение - без¬
опасным и простым для изучения и понимания хирургами
всех уровней подготовки. При этом, все достижения долж¬
ны основываться на блоках базовых знаний и принципах,
описанных в данной книге. Важно, чтобы практикующий
хирург имел о них четкое представление.6 Библиография[1] Farouk О, Krettek С, Miclau Т, et al (1999) The topography of the
perforating vessels of the deep femoral artery. Clin Orthop Relat Res;
(368):255-259.[2] Gautier E, Cordey J, Mathys R, et al (1984) Porosity and remodeling of
plated bone after internal fixation: Result of stress shielding or vascular
damage? Amsterdam: Elsevier Science Publishers, 195-200.[3] Perren SM (1991) The concept of biological plating using the limited
contact-dynamic compression plate (LC-DCP). Scientic background,
design and application. Injury; 22(Suppl 1):1—41.[4] Grundnes O, Reikeras О (1992) Blood flow and mechanical
properties of healing bone. Femoral osteotomies studied in rats.Acta Orthop Scand; 63(5):487-^491.[5] Kelly PJ, Montgomery RJ, Bronk JT (1990) Reaction of the
circulatory system to injury and regeneration. Clin Orthop Relat Res;
(254):275-288.[6] Brookes M, Revell WJ (1998). Blood Supply of Bone. Scientic aspects.
London: Springer-Verlag.[7] Rhinelander FW (1974) Tibial blood supply in relation to fracture
healing. Clin Orthop Relat Res; (105):34-81.[8] Eckert-Hubner K, Claes L (1998) Callus tissue differentiation and
vascularization under different conditions. 11 (Abstract). 6th Meeting
of the International Society for Fracture Repair.[9] Danckwardt-Lilliestrom G, Lorenzi GL, Olerud S (1970)
Intramedullary nailing after reaming. An investigation on the healing
process in osteotomized rabbit tibias. Acta Orthop Scand Suppl; 134:1-78.[10] Smith SR, Bronk JT, Kelly PJ (1990) Effect of fracture fixation on
cortical bone blood fl ow. J Orthop Res; 8(4) :471—478.[11] Klein MP, Rahn BA, Frigg R, et al (1990) Reaming versus nonreaming
in medullary nailing: interference with cortical circulation ofthe canine tibia. Arch Orthop Trauma Surg; 109(6):314—316.[12] Pfi ster U (1983) [Biomechanical and histological studies following
intramedullary nailing of the tibia]. Fortschr Med; 101(37):1652-1659.[13] Claes L, Heitemeyer U, Krischak G, et al (1999) Fixation technique
influences osteogenesis of comminuted fractures. Clin Orthop Relat Res;
(365):221-229.[14] Perren SM, Buchanan JS (1995) Basic concepts relevant to the
design and development of the point contact fixator (PC-Fix). Injury;
26(Suppl 2):l-4.[15] Tepic S, Perren SM (1995) The biomechanics of the PC-Fix internal
fixator. Injury; 26 (Suppl 2):5-10.
1.2Биология и биомеханика в заживлении кости[16] Farouk О, Krettek С, Miclau Т, et al (1999) Minimally invasive
plate osteosynthesis: does percutaneous plating disrupt femoral
blood supply less than the traditional technique? J Orthop Trauma;
13(6):401-406.[17] Sarmiento A, Latta LL (1995) Functional Fracture Bracing. Berlin
Heidelberg New York: Springer-Verlag.[18] Schandelmaier P, Krettek C, Tscheme H (1996) Biomechanical
study of nine different tibia locking nails. J Orthop Trauma;10(l):37-44.[19] Claes LE, Augat P, Suger G, et al (1997) Influence of size and
stability of the osteotomy gap on the success of fracture healing.J Orthop Res; 15(4):577-584.[20] Claes LE, Wilke HJ, Augat P, et al (1995) Effect of dynamization on
gap healing of diaphyseal fractures under external fixation.Clin Biomech; 10(5):227-234.[21] Claes LE, Heigele CA, Neidlinger-Wilke C, et al (1998) Effects of
mechanical factors on the fracture healing process. Clin Orthop Relat
Res; (355 Suppl):132-147.[22] Perren SM, Cordey J (1980) The concept of interfragmentary strain.Berlin Heidelberg New York: Springer-Verlag.[23] Claes LE, Heigele CA (1999) Magnitudes of local stress and strain
along bony surfaces predict the course and type of fracture healing.J Biomech; 32(3):255-266.[24] Goodship AE, Kenwright J (1985) The influence of induced
micromovement upon the healing of experimental tibial fractures.J Bone Joint Surg Br; 67(4):650-655.[25] Schenk RK, Muller J, Willenegger H (1968) [Experimental
histological contribution to the development and treatment of
pseudarthrosis]. Hefte Unfallheilkd; 94:15-24.[26] Kenwright J, Goodship AE (1989) Controlled mechanical
stimulation in the treatment of tibial fractures. Clin Orthop Relat Res;
(241):36-47.[27] Perren SM, Huggler A, Russenberger M, et al (1969) The reaction
of cortical bone to compression. Acta Orthop Scand Suppl; 125:19-29.[28] van Frank Haasnoot E, Munch TW, Matter P, et al (1995)Radiological sequences of healing in internal plates and splints of
different contact surface to bone. (DCP, LC-DCP and PC-Fix). Injury; 26
(Suppl 2):28-36.[29] Schenk R, Willenegger H (1963) [On the histological picture of socalled
primary healing of pressure osteosynthesis in experimental
osteotomies in the dog.] Experientia; 19:593-595.[30] Rahn BA, Gallinaro P, Baltensperger A, et al (1971) Primary bone
healing. An experimental study in the rabbit. J Bone Joint Surg Am;
53(4):783-786.7 БлагодарностиМы выражаем благодарность Lutz Claes за участие в под¬
готовке данной главы в первом издании «АО - Принципы
лечения переломов».31
1 Философия и принципы АО1.3 Имплантаты и материалы для фиксации переломов1 Общие требования 332 Свойства материала 332.1 Жесткость 332.2 Прочность 342.3 Пластичность 352.4 Устойчивость к коррозии 362.5 Структура поверхности 372.6 Совместимость с магнитно-резонансной томографией (МРТ) 383 Биосовместимость 393.1 Местные токсические реакции 393.2 Аллергические реакции 393.3 Индукция опухолей 394 Новые материалы для металлических имплантатов 404.1 Высокопрочные сплавы 404.2 Сплавы с памятью формы 405 Покрытия 406 Полимерные имплантаты 416.1 Биодеградируемые полимерные имплантаты 416.2 Небиодеградируемые полимерные имплантаты 417 Материалы и методы заполнения костных дефектов 427.1 Замещение кости синтетическими материалами 428 Библиография 439 Благодарности44
Авторы R. Geoff Richards, Stephan M. Perren1.3 Имплантаты и материалы для фиксации переломов1 Общие требования■ Материалом выбора для внутренней фиксации
на сегодняшний день остается металл, который
обеспечивает высокую жесткость и прочность, до¬
статочную пластичность и обычно хорошо перено¬
сится биологически.Металлические имплантаты производят из нержавеющей
стали (ISO 5832-1), технически чистого титана (cpTi) (ISO
5832-2) или сплавов титана, таких как титан-алюминий-ни-
обий (TAN) (ISO 5832-11). В последнее время в особых слу¬
чаях стали применять титан-молибден (Ti-15Mo) (ASTM).
Также используют керамику, полимеры, углеродные ком¬
позиты и биодеградируемые материалы, хотя их приме¬
нение ограничено в основном специальными показа¬
ниями [1]. В ситуациях, когда следует ожидать высоких
нагрузок, они обычно не используются, либо применяются
в сочетании с фиксацией металлоконструкциями.Материалы имплантатов для внутренней фиксации должны
отвечать базовым требованиям, наиболее важными из кото¬
рых являются надежное функционирование и минимальные
побочные эффекты; к следующим по значимости относится
легкость в обращении. Свойства материала и конструкция
имплантата должны соответствовать нескольким иногда
противоречивым требованиям. Целыо этой главы является
ознакомление хирурга с принципами выбора материала и
разработки имплантатов для внутренней фиксации.2 Свойства материала2.1 ЖесткостьЖесткость - это способность материала противодейство¬
вать деформации, она измеряется как соотношение прило¬
женной силы и возникающей эластической деформации.Присущая материалу жесткость определяется как модуль
его эластичности. Жесткость имплантата зависит от моду¬
ля эластичности материала, а также от формы и размеров
самого имплантата. Например, модуль эластичности cpTi
равен примерно половине модуля эластичности нержа¬
веющей стали; следовательно, при сходных нагрузках
cpTi будет деформироваться в два раза сильнее, чем сталь
(рис. 1.3-1). Размеры имплантата влияют на жесткость,
поэтому увеличение толщины стандартной пластины из
cpTi на несколько десятых миллиметра увеличит ее жест¬
кость на сгибание. Перелом кости можно рассматривать
как нарушение ее жесткости.■ Остеосинтез восстанавливает жесткость костивременно, сращение восстанавливает ее навсегда.Рис. 1.3-1 При одинаковых сгибательных нагрузках и одина¬
ковом поперечном сечении титановая пластина деформируется
примерно в два раза сильнее, чем стальная. Это объясняется бо¬
лее низким модулем эластичности титана (титан — около 110 ГПа,
сталь — около 200 ГПа).
1 Философия и принципы АОЖесткость конструкции имплантата (стержень, пласти¬
на, внешний фиксатор) необходима для предотвращения
деформаций в зоне перелома. Для надежного сращения
требуется уменьшение подвижности в зоне перелома до
уровня ниже критического, при котором сформируется
восстановительная ткань. При больших динамических де¬
формациях будут формироваться грануляционная ткань
и хрящевая мозоль, а окончательная минерализация не
произойдет, так как кость переносит растяжение хуже,
чем грануляционная ткань (сравните: примерно 2% - кор¬
тикальная кость, 15% - хрящ и 100% - грануляционная
ткань) (гл. 1.2; 3.3.2).В прошлом предпринимались попытки использования
пластика или углеродно-усиленных композитов для соз¬
дания имплантатов с жесткостью, близкой к жесткости
кости [2,3] . Такие имплантаты уменьшают «защиту от на¬
грузки», характерную для более жестких металлических
имплантатов, разгружающих кость. Однако имплантаты
с низкой механической жесткостью материала, как пра¬
вило, не обеспечивают необходимого баланса биологиче¬
ских и механических требований.И Имплантаты с более низкой жесткостью умень¬
шают «защиту от нагрузки», но не устраняют ее
полностью.Последние исследования показали, что ранний времен¬
ный остеопороз кости в месте контакта с имплантатом
зависит не от степени разгрузки («защита от нагрузки»),
а скорее от степени непосредственного повреждения со¬
судов, вызванного имплантатом [4].2.2 ПрочностьПрочность - это способность материала противостоять
нагрузкам, не подвергаясь деформации. Прочность опре¬
деляет величину нагрузки, которую может выдержать
имплантат. Прежде чем произойдет разрыв, металл мо¬
жет необратимо деформироваться (т.н. пластическая де¬
формация), поэтому размеры имплантата часто более
важны, чем прочность материала. Прочность cpTi при¬
мерно на 10% меньше, чем прочность стали (табл. 1.3-1),
но увеличение толщины имплантата будет компенсиро¬
вать различия в прочности материала. Прочность опреде¬
ляет предел нагрузки (силы на единицу площади), кото¬
рая приводит к деформации.■ Для внутренней фиксации критическое значе¬
ние имеет устойчивость имплантата к повторяю¬
щимся нагрузкам, которые могут приводить к уста¬
лостным повреждениям.По сравнению со сталью cpTi несколько менее устойчив
к однократным нагрузкам, но лучше переносит действие
циклических повторяемых нагрузок (рис. 1.3-2) [5].МеждународныйстандартМаксимальная сила
натяжения (МСН), МПаОтносительное
удлинение, %Нержавеющая сталь
(холоднообработанная)ISO 5832-196015Нелегированный
(технически чистый)
титан cpTi степени 4В
(холоднообработанный)ISO 5832-286018Ti-6Al-7Nb ISO 5832-11 106 15Таблица 1.3-1 Типичные механические характеристики материалов, используемых для изготовления костных винтов.
1.3 Имплантаты и материалы для фиксации переломовРис. 1.3-2 Устойчивость к усталости — влияние материала
и конструкции имплантата. Усталостные тесты динамических
компрессионных пластин на сравнение нержавеющей стали и
cpTi в условиях контролируемой угловой деформации. При ма¬
лом количестве циклов лучше подходит сталь. Для внутренней
фиксации важна устойчивость к большому количеству циклов
деформации, и предпочтителен cpTi. Продемонстрировано вли¬
яние конструкции: LC-DCP, имеющая равномерное распределе¬
ние жесткости вдоль пластины, превосходит DCP.2.3 ПластичностьПластичность материала - это степень пластической де¬
формации, которую он выдерживает до возникновения
разрыва.■ Пластичность материала определяет степень,
до которой имплантат, например пластина, может
быть контурирован.Как правило, материалы с высокой прочностью, такие как
сплавы титана или чистый холоднообработанный cpTi,
имеют меньшую пластичность, чем сталь. Пластичность
дает возможность некоторое время выдерживать дефор¬
мацию (обеспечивает предупреждение), например при6 1МинимальныйВращающий момент г 1000вращающии
момент
в соответствии “Г д р.. ,вX800 |4 -. / V \ /\ / Угол поломки \'6 ОКортикальный винт диаметром
4,5 мм из нержавеющей сталиосВращающий
момент [Нм]
м1 1 1600 §1—>■ 400Минимальный
угол поломки
в соответствии0- ; т т ; -1 т i г - 01 2 3 4 5 6 7 8 9 10 П 12
Число измерений
(Средние данные более пяти измерений)Рис. 1.3-3 Тестирование 4,5-мм кортикальных винтов из
cpTi при вращающих усилиях. Максимальный вращающий мо¬
мент при поломке составляет более 4,6 Нм. Угол поломки коле¬
блется в пределах от 200° до почти 350°. Вариантность значе¬
ний угла поломки меньше, чем у нержавеющей стали.введении винта. В соответствии с международными стан¬
дартами 4,5-мм кортикальный винт (ISO 6475) должен
выдерживать эластическую и пластическую угловую
деформацию свыше 180° (рис. 1.3-3). Однако cpTi име¬
ет меньшую пластичность и обеспечивает меньшую сте¬
пень предупреждения, поэтому хирург должен приоб¬
рести некоторый опыт, прежде чем приступать к работе
с титановыми имплантатами. Низкая пластичность cpTi
может быть компенсирована конструкцией имплантата.
В серии клинических тестов с применением более 2000
блокируемых винтов PC-Fix (без резьбы на шляпке винта
или в отверстии пластины) поломок винтов не наблюда¬
лось ни при их введении, ни после него [6]. Это показы¬
вает, что материал имплантата должен соответствовать
его конструкции.
1 Философия и принципы АО2.4 Устойчивость к коррозии■ Коррозия - это электрохимический процесс, ко¬
торый приводит к деструкции металла вследствие
высвобождения его ионов.Коррозия различна у имплантатов, состоящих из одно¬
го компонента, и у имплантатов, представляющих со¬
бой систему из нескольких компонентов. Нержавеющая
сталь, cpTi, TAN и Ti-15Mo в виде одного элемента (напр,
только пластина или только винт, а не их сочетание) при
тестировании демонстрируют высокую устойчивость к
коррозии даже в агрессивной среде жидкостей организ¬
ма человека. Это объясняется формированием защит¬
ного пассивирующего слоя на их поверхности. Титан и
титановые сплавы обладают очень высокой химической
инертностью. На них образуется оксидный пассивирую¬
щий слой, который значительно устойчивее к коррозии
и термодинамически стабильнее, чем слой оксида хро¬
ма на нержавеющей стали. Титановый пассивирующий
слой формируется очень быстро и является электриче¬
ски изолирующим, поэтому имплантат практически не
подвергается коррозии (рис. 1.3-4). Схемы поляризации
cpTi, TAN и Ti-15Mo сходны, поэтому данные материа¬
лы могут применяться совместно в многокомпонентных
системах; при этом гальванической коррозии можно не
ожидать. Сплавы кобальта, успешно применяемые при
однополюсном эндопротезировании, в настоящее вре¬
мя не используются для изготовления имплантатов для
внутренней фиксации из-за высокой чувствительности к
гальванической коррозии при контакте со сталью.■ Эрозия - это физический процесс, который при¬
водит к структурной деградации поверхности им¬
плантата с высвобождением продуктов распада
размером до нескольких нанометров.В ортопедии основной формой эрозии является фреттинг
(коррозионное истирание) [7], наблюдаемый в модульных
системах имплантатов (как при смещении головки винта
относительно отверстия пластины). Фреттинг возникает
при микроподвижности двух прилежащих поверхностейимплантатов. В результате происходит выброс частиц суб-
микронного размера в окружающие ткани. Частицы фрет-
тинга вызывают ряд клинических осложнений. При иссле¬
довании in vitro наблюдался фагоцитоз экспериментально
полученных частиц стали, cpTi и сплава Ti~15Mo макрофа¬
гами с дозо-зависимым эффектом. Частицы стали также
подавляли клеточную пролиферацию даже при отсутствии
непосредственного контакта с клетками и вызывали повреж¬
дение клеточной мембраны. При смещении под действием
нагрузки двух имплантатов из cpTi в окружающих тканях
локально могут наблюдаться металлические частицы (раз¬
мером нередко более 10 мкм [8]), вызывающие безвредное
прокрашивание тканей. Продукты износа стали выявля¬
лись в отдаленных от имплантата органах, что показыва¬
ет возможность их распространения в организме [9]. При
фреттинге стали частицы имеют размер менее 0,5 мкм [8] и
могут легко перемещаться от места установки имплантата.
Субмикронньге микрочастицы cpTi, транспортируемые от
места расположения имплантата, не должны вызывать тка¬
невых реакций благодаря своей высокой биосовместимости.
До настоящего времени нет публикаций, описывающихВремя (мин)Рис. 1.3-4 Восстановление пассивности титана в 0,9% растворе
NaCl после царапания поверхности иглой.
1.3 Имплантаты и материалы для фиксации переломовтканевые реакции в органах, отдаленных от локализации
имплантата из cpTi. При эластичной внутренней фиксации,
где следует ожидать подвижности и, следовательно, фрет-
тинга, титан и его сплавы являются материалом выбора.2.5 Структура поверхности■ При установке имплантата в организм, адсорб¬
ция протеинов и адгезия клеток происходят в те¬
чение нескольких минут, после чего наблюдается
либо адгезия мягких тканей, либо адгезия матрикса
вплоть до минерализации [10]. В случае отсутствия
адсорбции протеинов и адгезии клеток при нали¬
чии микроподвижности происходит формирова¬
ние фиброзной капсулы.Установление стабильной зоны раздела косгь-имплантат
критично для функционирования таких имплантатов для
остеосинтеза, как винты. Структура поверхности имплантата
в зоне его контакта с костью имеет большое значение, так как
здесь происходит распределение сил. При традиционномРис. 1.3-5а-Ь Гистологическая картина нижней поверхности
пластин спустя 12 недель после имплантации у кроликов на мо¬
дели без перелома.а Гладкая пластина из нержавеющей стали над костью с мяг-
котканной капсулой между пластиной и костью.применении передача нагрузки на пластину или стержень
происходит за счет силы трения между имплантатом и
костью. Исследования на кроликах in vivo показали, что
простая модификация поверхности стальной фиксиру¬
ющей пластины, создание шероховатости, индуцирует
большее образование кости в направлении поверхности
имплантата без формирования фиброзной ткани между
ними (рис. 1.3-5). Эти результаты подтверждают гипоте¬
зу о том, что на поверхности имплантатов, имеющих вы¬
ступающие неровности, костная интеграция увеличива¬
ется. Сильная костная интеграция между резьбой винта и
костыо является недостатком в связи с необходимостью его
последующего удаления, поэтому микроструктура поверх¬
ности является решающим фактором. При использовании
имплантатов с минимальной микроструктурой костная ин¬
теграция минимизируется, и для удаления винтов требуют¬
ся меньшие усилия.Подвижность между мягкими тканями и поверхностью
имплантированной пластины может вызывать форми¬
рование фиброзной капсулы, окружающей заполненное,500 um,Ь Г рубая пластина из нержавеющей стали над костью с про¬
растанием кости в направлении пластины и костным прикре¬
плением к нижней поверхности пластины.
1 Философия и принципы АОжидкостью пространство на поверхности раздела. Жид¬
кая фаза допускает накопление продуктов клеточного
распада и частиц фреттинга, которые могут продуциро¬
ваться в зонах контакта пластины и винтов. Данное про¬
странство не васкуляризовано, что предрасполагает к
развитию инфекции из-за отсутствия мобильных меха¬
низмов клеточной защиты.■ Согласно клиническим наблюдениям форми¬
рование фиброзной капсулы более выражено при
использовании стандартных пластин из нержавею¬
щей стали, чем из cpTi (рис. 1.3-6).Грубость и шероховатости на поверхности уменьшают фор¬
мирование фиброзной капсулы и заполненных жидкостью
полостей. В то же время, бывают ситуации, например в хи¬
рургии кисти, стопы, плечевого сустава и челюстно-лицевойРис. 1.3-ба-b Гистологическая картина верхней поверхности
пластин спустя 12 недель после имплантации у кроликов на
модели без перелома.а Гладкая пластина из нержавеющей стали над костью с фор¬
мированием мягкотканной капсулы и мертвым простран¬
ством, заполненным жидкостью.хирургии, когда сращение поверхности имплантата с мяг¬
кими тканями, такими как сухожилия или мышцы, неже¬
лательно. Последние работы показали, что применение им¬
плантатов из титана и титановых сплавов с полированной
поверхностью благоприятно для указанных локализаций.
Микроструктура поверхности имплантата более важна, чем
химия его поверхности.2.6 Совместимость с магнитно-резонансной
томографией (МРТ)Одобренные АО имплантаты (выполненные из cpTi или TAN
и Ti-15Mo) являются полностью амагнитными, и выполнение
магнитно-резонансной томографии (МРТ) у пациентов с та¬
кими имплантатами не представляет никаких сложностей
[11]. Эти имплантаты вызывают меньше артефактов по срав¬
нению с имплантатами из нержавеющей стали, в том числеЬ Пластина из cpTi с контактирующей соединительной тканью
и без заполненных жидкостью мертвых пространств. После
первоначальной неспецифической реакции при тестирова¬
нии пластины из cpTi наблюдаются незначительное воспале¬
ние и отсутствие инкапсуляции.
1.3 Имплантаты и материалы для фиксации переломовстали с низким содержанием никеля. Одобренные АО им¬
плантаты из нержавеющей стали марки 316L классифициру¬
ются как парамагнитные или неферромагнитные. У пациен¬
тов с такими имплантатами выполнение МРТ безопасно [11].Ш Термином «MPT-безопасный» обозначают обору¬
дование, которое может быть использовано внутри
или около МР-сканнера без риска для пациентов, но
с возможным влиянием на качество изображения.
Термином «MPT-совместимый» обозначают обору¬
дование, которое и безопасно, и не влияет на диа¬
гностическую информацию. Внешние фиксирую¬
щие устройства могут содержать магнитные детали
и противопоказаны для МРТ.Все материалы для имплантатов, которые соответствуют меж¬
дународным стандартам, обычно имеют адекватный уровень
биосовместимосги. Однако исследования применения метал¬
лов у человека выявили различия между ними [12]. В целом
cpTi и сплавы титана имеют лучшую биосовмесгимосгь по
сравнению с нержавеющей сталью. Помимо выбора материа¬
ла устойчивость к бактериальному росту может бьгть повыше¬
на за счет оптимизации конструкции имплантата (наличие /
отсутствие мертвых пространств или заполненных жидкостью
пустот) и свойств его поверхности (адгезия мягких тканей и ва¬
скуляризация на поверхности имплантата). Эксперименталь¬
но изучалось влияние материала пластины на инфекцию в ус¬
ловиях фреттинга. Различие между сталью и титаном сильнее
проявляется на примере многокомпонентных систем (пласти¬
на и винты), чем однокомпоненгных имплантатов (стержней).
Частота инфекции выше для стальных имплантатов, чем для
титановых. При исследовании динамических компрессион¬
ных пластин из стали и cpTi на животных in vivo наблюдалась
значительно более высокая устойчивость к локальной инфек¬
ции имплантатов из титана по сравнению со сгалыо.■ CpTi может обеспечивать лучшую локальную
устойчивость к инфекции, чем нержавеющая
сталь [13,14].3.1 Местные токсические реакцииДля оценки токсичности растворимых продуктов корро¬
зии применялись культуры тканей с образцами кости [10].
Такие контрольные испытания проводятся перед имплан¬
тацией материала животным. Исследования in vivo на жи¬
вотных и удаленных образцах тканей человека [9] показали
биологические преимущества cpTi над сталью (рис. 1.3-6).3.2 Аллергические реакцииСовременная качественная нержавеющая сталь для произ¬
водства имплантатов содержит от 13 до 16% массовой доли
никеля (Ni), несмотря на то, что ионы никеля относятся к наи¬
более частым контактным кожным аллергенам [15]. Кожные
аллергические пробы показывают, что 10-20% людей могут
быть чувствительны к никелю. У сенсибилизированных паци¬
ентов могут развиваться аллергические реакции при выделе¬
нии никеля медицинскими имплантатами из нержавеющей
стали. Поэтому у пациентов с аллергией на никель следует
применять имплантаты из cpTi или сплавов титана. Также
известны кожные аллергические реакции на кобальт и хром.■ Клинически значимые аллергические реакции на
никельсодержащую нержавеющую сталь после внут¬
ренней фиксации составляют около 1-2%. Точные
данные, однако, отсутствуют. В то же время пока нет
сведений о доказанных аллергических реакциях на
cpTi при его изолированном применении.Разработанные недавно низконикелевые сплавы нержаве¬
ющей стали (содержание никеля примерно 0,03%) не яв¬
ляются полностью свободными от никеля. Они снижают
опасность аллергических реакций, но в настоящее время
не известно, устраняют ли они его полностью.3.3 Индукция опухолейВ исключительных случаях продолжительное раздражение
тканей может приводить к неопластическим реакциям. Та¬
кие реакции наблюдались в рубцовой ткани, а также в зонах
длительного контакта с высоко-коррозионными металлами3 Биосовместимость
1 Философия и принципы АО(напр, частью амуниции). Частота карциногенеза из-за ма¬
териалов для внутренней фиксации, т.е. первичных опу¬
холей, вызванных имплантатом, крайне низка у человека,
учитывая миллионы конструкций, которые остаются неуда¬
ленными после заживления перелома. Отмечены случаи
саркомы вблизи имплантатов из стали у собак, однако при
наличии инфекции и механического раздражения как спо¬
собствующих факторов [17].4 Новые материалы для металлических
имплантатов4.1 Высокопрочные сплавыПредложено множество материалов для решения таких
специфических проблем, как повреждения имплантатов
при экстремальных физических нагрузках. Усиление проч¬
ности может быть достигнуто применением компонентов
сплавов для титана (напр, ванадия), которые, однако еще
менее биосовместимы, чем никель. Крайне высокая устой¬
чивость титановых сплавов к коррозии позволяет частично
нейтрализовать этот потенциальный недостаток. Выбор ма¬
териала имплантата зависит от того, чему отдается предпо¬
чтение: механическим преимуществам или биологической
переносимости. Ti-15Mo является относительно новым спла¬
вом титана; благодаря высокой чувствительности к надрезу
и свойствам знакопеременного изгиба он улучшает возмож¬
ности дизайна имплантата, например для использования в
качестве мандибулярных пластин и пластин для кисти.4.2 Сплавы с памятью формыСплавы металлов, обладающие т. н. эффектом памяти
формы [18] являются привлекательным предложением,
однако современные материалы с памятью формы не по¬
лучили широкого распространения из-за их несоответ¬
ствия следующим требованиям:
надежность эффекта памяти;
подконтрольность развиваемых сил;
возможность соответствующей обработки материала;
соответствие стоимости предлагаемым преимуществам;хорошая биосовмесгимосгь;обратимость эффекта памяти в случаях, требующих уда¬
ления имплантата.Современные материалы для имплантатов с памятью
формы являются очень жесткими и поэтому трудны для
обработки. Они действуют по принципу «все или ниче¬
го» и имеют стоимость выше средней. Нитинол, титано¬
вый сплав с памятью формы, потенциально применим
для лечения переломов при остеопорозе за счет возмож¬
ности формирования поропласта сложной формы с низ¬
ким модулем эластичности и низкой жесткостью, позво¬
ляющей врастание костной ткани. Нитиноловая масса,
получаемая из порошка никель-cpTi, может иметь по¬
ристость от 40 до 80% и модуль эластичности, как у суб-
хондральной кости. Она предполагает интересные воз¬
можности в будущем, так как может быть формирована
предварительно; однако из-за 50% содержания никеля
необходимо изучение вероятности высвобождения про¬
дуктов распада. Одной из возможностей является при¬
менение в виде цельных пористых губок для удержания
винтов в остеопорозной кости. Сплавы с памятью фор¬
мы, такие как нитинол, обладают суперэластичностью.
Они способны демонстрировать эффект восстановления
формы после значительных деформаций. Этот эффект
может найти применение, например при коррекции де¬
формаций позвоночника.5 ПокрытияРасшатывание имплантатов и стержневая инфекция оста¬
ются нерешенными проблемами внешней фиксации. Об¬
щепризнано, что расшатывание можно преодолеть за счет
модификации зоны взаимодействия кость - имплантат для
улучшения остеоинтеграции. Считается также, что стержне¬
вую инфекцию можно уменьшить за счет аналогичных моди¬
фикаций зоны раздела имплантат - мягкие ткани - внешняя
среда для улучшения интеграции с мягкими тканями.Улучшение тканевой интеграции может быть достиг¬
нуто при использовании гидроксиапатитовых (ГА) или
1.3 Имплантаты и материалы для фиксации переломовтрикальций-фосфатных покрытий (|3-ТСР) покрытий
при условии первичной стабильности в зоне взаимодей¬
ствия, обеспечивающей врастание. Экспериментальные
и клинические исследования показали, что стержни с
ГА покрытием могут образовывать прочную связь с жи¬
вой костной тканью и снижать уровень стержневой ин¬
фекции [19], возможно, за счет улучшения интеграции
мягких тканей на поверхности раздела имплантат - мяг¬
кие ткани - внешняя среда. Этот биокерамический ма¬
териал характеризуется хорошей биосовместимостью,
отсутствием системной токсичности, низкой скоростью
деградации и даже может химически связываться с ко¬
стью. К сожалению, применение ГА ограничивается его
низкой адгезивностью к поверхности имплантата, высо¬
кой жесткостью и слабым сцеплением слоев (толщиной
10-60 мкм). Эти факторы вызывают отслойку покрытия с
поверхности имплантата.Последние работы по анодной плазмохимической
(АПХ) обработке для включения электролитов в ме¬
таллические поверхности показали, что продукты АПХ
фиксируются на поверхности cpTi в четыре раза силь¬
нее, чем ГА, и что покрытие может иметь минимальную
толщину 3-5 мкм [20]. Исследования применения АПХ
in vitro и in vivo показали, что продукты АПХ имеют
биосовместимость, сходную с ГА [21]. Это свойство в бу¬
дущем может использоваться для покрытия стержней
или позвоночных кейджей, так как применимо к любой
трехмерной форме.6 Полимерные имплантаты6.1 Биодеградируемые полимерные имплантатыВо многих клинических ситуациях рекомендуется уда¬
лять имплантаты после сращения перелома. Биодегра-
дируемые материалы по истечении определенного срока
растворяются in vivo с формированием безвредных про¬
дуктов распада, таких как Н20 или СО,, которые оконча¬
тельно удаляются из организма путем естественных мета¬
болических процессов.■ Полилактиды и полиуретаны имеют синтетиче¬
ское происхождение и характеризуются удовлет¬
ворительной переносимостью окружающими тка¬
нями. Из-за ограниченных механических свойств
они интересны для производства имплантатов, ко¬
торые должны противодействовать лишь неболь¬
шим нагрузкам и которые используются там, где
хирургическое удаление материала представляет
определенные затруднения.Примерами таких имплантатов служат штифты для фик¬
сации мелких хрящевых или костно-хрящевых дефектов су¬
ставных поверхностей, шовные анкеры [22], тонкие пласти¬
ны и винты для фиксации переломов в челюстно-лицевой
зоне, включая орбиту [23, 24] и череп [25]. Для заполнения
костных дефектов тестировались рассасываемые мембра¬
ны [26]. Они также исследуются на возможность постепен¬
ного высвобождения остеогенных веществ для стимуляции
сращения кости. В ситуациях повышенной опасности ин¬
фекции рекомендуется соблюдать осторожность при при¬
менении деградируемых материалов, так как они иногда
демонстрируют меньшую устойчивость к инфекции по
сравнению с лучшими имплантатами из металла.6.2 Небиодеградируемые полимерные имплантатыПоли-арил-эфир-кетоновые полимеры, включая термо¬
пластичные поли-эфир-эфир-кетон (РЕЕК) и поли-эфир-
кетон-кетон (РЕКК) считаются биосовместимыми с костью
и могут стерилизоваться большинством методов, включая
паровую обработку, хотя и теряют около 5% прочности
после обработки у-облучением. Они проницаемы для
рентгена и не магнитны, т.е. не нагреваются при МРТ и не
вызывают магнитных артефактов, которые мешают визуа¬
лизации мягких тканей (MPT-совместимы). Они не подвер¬
гаются коррозии в отличие от металлов; однако имеются
опасения относительно выделения их первичных компо¬
нентов (размягчителей, катализаторов, неполимеризован-
ных основных компонентов и растворителей). Прочность
на растяжение РЕЕК составляет примерно 90-100 МРа и
может бьгть улучшена карбоновым усилением. Однако
существует вероятность выделения микроволокон при41
1 Философия и принципы АОполомке имплантата или фреттинге, так как сила связи во¬
локон и полимера падает со временем. Иногда для дости¬
жения рентгенконтрастности добавляется сульфат бария.
Эти материалы имеют высокую химическую устойчивость
и не подвергаются действию окружающей тканевой среды,
но являются гидрофобными и без нанесения покрытий
или модификации поверхности не допускают остеоинте¬
грации. Высокая стоимость таких материалов ограничива¬
ет их использование. Основное применение они нашли в
качестве позвоночных кейджей для межтелового спонди-
лодеза поясничного отдела позвоночника.7 Материалы и методы заполнения костных
дефектовХирург часто сталкивается с необходимостью заполнения
костных дефектов, возникших вследствие первичной трав¬
мы, в результате инфекции и/или деваскуляризации. Кость
может быть замещена незамедлительно или спустя неко¬
торое время, в течение которого подготавливается кост¬
ное ложе. Золотым стандартом остается аутогенная спон-
гиозная, кортикоспонгиозная или кортикальная костная
пластика в виде свободных или васкуляризованных транс¬
плантатов. Аутогенная кость превосходит любые другие за¬
местители, однако запасы для забора трансплантата ограни¬
чены, а донорская зона часто болезненна. Для оптимального
использования аутогенной спонгиозной кости трансплантат
может быть защищен с использованием различного рода
биодеградируемых мембран [26]. По результатам Klaue
и др. [27], мембранами может быть индуцировано форми¬
рование биологических оболочек, после чего внедряется
аутогенный костный трансплантат. Оригинальная и успеш¬
ная методика дистракционного остеогенеза, разработанная
Илизаровым [28], может рассматриваться как оптимально
васкуляризованный костный трансплантат идеальных раз¬
меров и формы. Методика весьма надежна, хотя обремени¬
тельна для пациента в связи с ограничением мобильности,
длительностью лечения и опасностью спицевой инфекции.
Для борьбы с некоторыми из этих проблем были предло¬
жены другие методы (гл. 5.2; 5.3). Использование аллоген-
ной кости требует большой осторожности в отношенииинфекции, устойчивости к инфекции и иммунологических
реакций. Депротеинизированная кость (кость Kiel) является
скорее инертным заполнителем, обеспечивающим весьма
ограниченное образование кости [29].7.1 Замещение кости синтетическими материаламиЭти заменители представляются весьма привлекательны¬
ми. Однако они должны сочетать надежную механическую
прочность, минимальное взаимодействие со сращением ко¬
сти, прорастание и/или индукцию роста кости. Биорезорб¬
ция должна происходить без нарушения процессов зажив¬
ления, включая локальную устойчивость к инфекции.Наиболее часто применяемыми для замещения кост¬
ных дефектов синтетическими материалами являются
гидроксиапатит (ГА), |3-трикальций-фосфат ((3-ТСР), и
гидроксиапатит/|3-ТСР-композиты (двухфазные фосфа¬
ты кальция, ВСР). Эти материалы обеспечивают отлич¬
ную остеокондукцию. Однако они хрупки, что сужает
область их применения до малонагружаемых или не не¬
сущих нагрузки зон.Скорость резорбции ГА измеряется десятилетиями, поэ¬
тому его можно считать нерезорбируемым. Растворимость
[3-ТСР близка к растворимости минеральной части кости,
поэтому гранулы или блоки из |3-ТСР обычно рассасывают¬
ся in vivo за 1-2 года. (3-ТСР разрушается при деятельности
остеокластов подобно тому, как перестраивается мертвая
кость. Биологические особенности двухфазных фосфатов
кальция являются промежуточными между |3-ТСР и ГА,
и скорость рассасывания зависит от их соотношения: она
выше при увеличении содержания |3-ТСР.Материалы из фосфата кальция (СаР) обычно имеют
пористую структуру. Следует различать два типа пор:
микропоры и макропоры. Микропоры имеют размеры
менее 10-30 мкм, обычно около 1 мкм. Микропоры слиш¬
ком малы для обеспечения врастания кости. Макропоры
имеют размеры более 30-50 мкм. Кость может проникать
в макропоры и обеспечивать хорошую механическую
фиксацию. Пористые материалы имеют гораздо более
1.3 Имплантаты и материалы для фиксации переломовнизкие механические свойства в отношении прочности
к компрессии, чем плотные материалы. Однако скорость
их резорбции гораздо выше, особенно для связанных
между собой макропористых материалов.Инъекционные формы заменителей косги, таких как т.н.
кальций-фосфат-цементы (СаР-цементы), легки в обраще¬
нии, механически стабильны (до 50 МПа компрессионной
устойчивости) и являются очень пористыми (до 50% объ¬
ема). Однако малый средний размер пор (типично 1 мкм)
предотвращает миграцию костных клеток внутрь материала.
К тому же эти цементы резорбируются слой за слоем, а не
одновременно.Комбинация заполнителей с субстанциями, стимули¬
рующими рост кости (остеоиндуктивными), такими как
костные морфогенетические протеины, и медленным вы¬
свобождением лекарства представляется весьма перспек¬
тивной для будущего. Выбор материала определяется в
основном хирургическим приоритетом и зависит от ба¬
ланса биологических и механических свойств, требуемых
в конкретном случае. Разработка некоторых таких мате¬
риалов обсуждается далее в гл. 1.4.Библиография[1] Perren SM, Gasser В (2000) Materials in Bone Surgery. Injury;
31(Suppl 4).[2] Tonino AJ, Davidson CL, Klopper PJ, et al (1976) Protection from
stress in bone and its effects. Experiments with stainless steel and
plastic plates in dogs. J Bone Joint Surg Br; 58(1):107-113.[3] McKibbin В (1980) Carbon Plates. UhthoffHK (ed), Current Concepts of
Internal Fixation of Fractures. 1st ed. Berlin Heidelberg New York:
Springer-Verlag, 146-148.[4] Gautier E, Cordey J, Mathys R, et al (1984) Porosity and
Remodelling of Plated Bone after Internal Fixation: Result of Stress
Shielding or Vascular Damage. Ducheyne P, Van der Perre G, Aubert AE
(eds), Biomaterials and Biomechanics. 1st ed. Amsterdam New York:
Elsevier Science Publisher, 195-200.[5] Perren SM, Pohler O, Schneider E (2001) Titanium as Implant
Material for Osteosynthesis Applications. Brunette DM, Tengvall P,
Textor M, et al (eds), Titanium in Medicine. 1st ed. Berlin Heidelberg New
York: Springer-Verlag.[6] Haas N, Hauke C, Schiitz M, et al (2001) Treatment of diaphyseal
fractures of the forearm using the Point Contact Fixator (PC-Fix):
results of 387 fractures of a prospective multicentric study (PC-Fix II).
Injury; 32(Suppl 2):51-62.[7] Black J (1992) Biological Performance of Materials: Fundamentals of
Biocompatibility. 2nd ed. New York: Marcel Decker Inc, 213-223.[8] ap Gwynn I, Wilson С (2001) Characterizing fretting particles by
analysis of SEM images. Eur Cell Mater; 1:1-11.[9] Case CP, Langkamer VG, James C, et al (1994) Widespread
dissemination of metal debris from implants. J Bone and Joint Surg Br;
76(5):701-712.[10] Davies JE (1998) Mechanisms of endosseous integration.Int J Prosthodont; 11(5):391^01.[11] Eschbach L (2003) 10frequently asked questions about Magnetic
Resonance Imaging in patients with metal implants. AO ASIF Materials
Expert Group. Diibendorf: AO International/АО Publishing.[12] Ungersboeck A, Geret V, Pohler О (1995) Tissue reaction to bone
plates made of pure titanium: a prospective, quantitative clinical
study. Journal of Materials Science; Materials in Medicine; 6:223-229.[13] Hauke C, Schlegel U, Melcher GA, et al (1996) [Influence of
implant material on local infection resistance to tibia intramedullary
nailing. An experimental comparative study with intramedullary
nails made of stainless steel and pure titanium in rabbits.] Swiss
Surgery; l(Suppl 2):45.43
1 Философия и принципы АО[14] Arens S, Schlegel U, Printzen G, et al (1996) Influence of materials
for fixation implants on local infection. An experimental study of
steel versus titanium DCP in rabbits. J Bone Joint Surg Br; 78(4):647-651.[15] Brasch J, Geier J, Schnuch A (1998) [Differentiated contact allergy
lists serve in quality improvement.] Hautarzt; 49(3):184-191.[16] Massone L, Anonide A, Borghi S, et al (1991) Positive patch test
reactions to nickel, cobalt, and potassium dichromate in a series of
576 patients. Cutis; 47(2):119-122.[17] Stevenson S, Hohn RB, Pohler OE, et al (1982) Fractureassociated
sarcoma in the dog. J Am Vet Med Assoc; 180(10):1189-1196.[18] Baumgart F, Bensmann G, Haasters J (1980) Memory Alloys—New
Material for Implantation in Orthopaedic Surgery. 1st ed. Berlin Heidelberg
New York: Springer-Verlag, Part 1,122.[19] Moroni A, Orienti L, Stea S, et al (1996) Improvement of the bonepin
interface with hydroxyapatite coating: an in vivo long-term
experimental study. J Orthop Trauma; 10(4):236-242.[20] Frauchiger VM, Schlottig F, Gasser B, et al (2004) Anodic plasmachemical
treatment of CP titanium surfaces for biomedicalapplications. Biomaterials; 25(4):593-606.[21] Baxter LC, Frauchiger VM, Textor M, et al (2002) Fibroblast and
osteoblast adhesion and morphology on calcium phosphate surfaces.
Eur Cell Mater; 4:1-17.[22] Muller M, Kaab MJ, Villiger C, et al (2002) Osteolysis after open
shoulder stablilization using a new bioresorbable bone anchor: a
prospective, non-randomized clinical trial. Injury; 33(Suppl 2):30-36.[23] Claes L, Burri C, Kiefer H, et al (1986) [Resorbable implants for
refixation of osteochondral fragments in joint surfaces.] Aktuelle
Traumatol; 16(2):74-77.[24] de Roche VR, Kuhn A, de Roche-Weber P, et al (1996)[Development of a resorbable implant: experimental reconstruction of
the orbits with polylactate membranes. Animal model and
preliminary results]. Handchir Mikrochir Plast Chir; 28(l):28-33.[25] Gutwald R, Schon, R, Gellrich N-C, et al (2002) Bioresorbable
implants in maxillo-facial osteosynthesis: experimental and clinical
experience. Injury; 33(Suppl 2):4-16.[26] Gerber A, Gogolewski S (2002) Reconstruction of large segmental
defects in the sheep tibia using polylactide membranes. A clinical and
radiographic report. Injury; 33(Suppl 2):43-57.[27] Klaue K, Knothe U, Anton C, et al (1996) Biological
implementation of autologous foreign body membranes in
consolidation of massive cancellous bone graft. Orthopedic Trauma
Association; Boston, 71.[28] Ilizarov GA (1988) The principles of the Ilizarov method. Bull Hosp Jt
Dis Orthop Inst; 48 (1):1—11.[29] Hutzschenreuter P (1972) [Accelerated healing of alloplastic bone
grafts through presensitization of the recipient and stable
osteosynthesis.] Langenbecks Arch Chir; 331(4):321-343.9 БлагодарностиМы выражаем благодарность Robert Mathys и Ortrun
Pohler за участие в подготовке данной главы в первом из¬
дании «АО - Принципы лечения переломов».
1 Философия и принципы АО1.4 Введение в биотехнологию1 Введение 471.1 Определения 492 Материалы, применяемые в биотехнологии 492.1 Матрицы 492.2 Деградируемые и недеградируемые биоматериалы 492.3 Естественные биоматериалы, применяемые как матрицы 502.4 Синтетические материалы 502.5 Композитные материалы 533 Факторы, влияющие на переносимость биоматериалов 543.1 Биосовместимость 543.2 Деградация имплантата 553.3 Архитектура и механические свойства 564 Биоактивные фармаконы 585 Высвобождение лекарств и тканевая инженерия 606 Инкорпорация клеток в матрицу 637 Технология быстрого прототипирования 638 Ограничения биотехнологии 648.1 Деградация материала 648.2 Окружающая среда реципиента 648.3 Антигенность 648.4 Побочные эффекты и неблагоприятное воздействие 658.5 Моделирование на животных 659 Будущее биотехнологии в травматологии и ортопедии 6510 Библиография66
Авторы Brigitte von Rechenberg, Margarethe Hofman-Amtenbrink, Lorenz Meinel, David W. Grainger1.4 Введение в биотехнологию1 Введение■ Биотехнологию можно в широком смысле опре¬
делить как применение биологических систем, жи¬
вых организмов или их производных для достиже¬
ния желаемого эффекта.Применительно к медицине целью биотехнологии яв¬
ляется улучшение методов и качества лечения пациента.
Ранние исследования в травматологии фокусировались на
манипуляциях с механизмами биологического контроля,
заключавшихся в непосредственном введении различных
факторов роста для стимуляции образования новой кости
и сращения перелома. В дальнейшем усилия будут направ¬
лены на тканевую инженерию, манипуляции с генами,
клеточную терапию и использование новых комплексных
средств со сложными видами доставки в точку приложе¬
ния и высвобождения. Биотехнология может применяться
и сама по себе, однако большинство ее продуктов исполь¬
зуются как дополнение к современным методам лечения
для улучшения результатов в комбинированном использо¬
вании с хирургическими имплантатами.Сами по себе биоматериалы успешно применялись в трав¬
матологии и ортопедии в течение многих лет. Примера¬
ми могут быть различные сплавы металлов, коллагеновые
гели, синтетические полимеры, неорганические кристаллы
гидроксиапатита (ГА) и гранулы |3-трикальций-фосфата
((3-ТСР). То же относится и к клеточной трансплантации
живых остеобластов при аутогенной костной пластике.
Биотехнология имеет множество новых потенциальных
приложений в области костно-мышечной травмы, одна¬
ко имеется и много технических проблем (табл. 1.4-1).
В настоящее время многие применения биотехнологии все
еще ограничены экспериментальными работами и ожи¬
дают внедрения в клинику. Целью данной главы не явля¬
ется сравнительный обзор состояния биотехнологических
исследований. Наоборот, акцент делается на последних
разработках в современной клинической практике или на
технологиях, которые должны быть внедрены в ближай¬
шем будущем. Не в последнюю очередь рассматриваются
также проблемы, связанные с использованием продуктов
биотехнологий в свете клинического применения.Общие проблемыВысокая стоимость разработки и клинических
испытанийВопросы токсичности,
безопасности и побочных
эффектовНехватка моделей высших млекопитающих
Биодоступность, контроль дозировки и реакция на
дозированиеСложность взаимодействия факторов ростаГенная терапияКлетки-мишениТрансфекцияДлительность и интенсивность экспрессии генов
Неизвестные отдаленные последствияТабл. 1.4-1 Развитие биотехнологии: проблемы, требующие решения.
1 Философия и принципы АО1.1 Определения
БиотехнологияБиотехнология является сложной и разносторонней от¬
раслью, которая не имеет универсального общепринято¬
го единого определения. Она включает работу как мини¬
мум в одной из следующих областей:ДНК: геномика, фармакокинетика, генные зонды,
ДНК секвенирование / синтез / амплификация, генная
инженерия, рекомбинантные технологии;
протеины и молекулы (функциональные блоки): про¬
теин / секвенирование пептидов / синтез, липид / протеин
гликоинженерия, протеомика, гормоны, факторы роста,
клеточные рецепторы / сигнализация / феромоны;
клеточные и тканевые культуры и инженерия: кле¬
точные / тканевые культуры, тканевая инженерия, гибри¬
дизация, интеграция клеток, вакцины / иммунные стиму¬
ляторы, манипуляции на эмбрионах;
биотехнологии процессов: биореакторы, фермен¬
тация, биопроцессинг, биовыщелачивание, размягче¬
ние, отбеливание, биодесульфуризация, биолечение и
биофильтрация;субклеточные организмы: генная терапия, вираль-
ные векторы;непосредственный контакт живых (биологиче¬
ских) и синтетических систем: например сенсоры,
медицинские устройства.Тканевая инженерияТканевая инженерия - междисциплинарная отрасль, кото¬
рая применяет принципы инженерии и наук о жизни для
развития биологических заместителей, восстанавливающих,
поддерживающих или улучшающих функцию тканей [1].
Она включает применение факторов роста или других сиг¬
нальных молекул совместно с матрицами, популяциями
клеток и биореакторами для создания конструкций. Поэто¬
му большое значение имеют интегрированное понимание
внутренних биологических факторов, которые управляют
развитием тканей in vivo, и их соответствующее использо¬
вание in vitro. Тканевая инженерия и современные фарма¬
цевтические исследования в настоящее время имеют общие
основы и все больше опираются на последние достижения48в области клеточной и молекулярной биологии для опреде¬
ления биологических мишеней, продуцирования биоактив¬
ных субстанций и высвобождения их в ткани. Интеграция
тканевой инженерии с биоактивными факторами обеспе¬
чивает разносторонние стратегии стимуляции клеток реци¬
пиента для развития к клинически значимым конечным це¬
лям. Системы контроля локальной дозировки биоактивных
протеинов (для стимуляции клеточных реакций) важны для
обеспечения реконструкции или регенерации тканей [2].
Костно-мышечная тканевая инженерия обычно интегриру¬
ет следующую комбинацию:матрикс из резорбируемых биоматериалов;
биоактивные вещества, которые стимулируют форми¬
рование тканей;механизмы высвобождения этих биоактивных субстанций;
возможности инкорпорирования (мезенхимальных ство¬
ловых) клеток.БиоматериалыБиоматериалы имеют синтетическое или естественное
происхождение и обычно определяются как нежизне¬
способные материалы, применяемые в медицинских
устройствах с целью взаимодействия с биологическими
системами. В травматологии применяются следующиебиоматериалы.НерезорбируемыеМеталлы (напр, сталь или титановые
сплавы, применяемые для изготовления
винтов, пластин и стержней)Керамика(напр, вкладыши головки бедра)
Ультравысокомолекулярный полиэтилен
(UHMWPE)ЧастичнорезорбируемыеВ-ТСРГА (синтетические заместители кости
или напыление имплантатов)ПолностьюрезорбируемыеПолисахаридные гидрогели
(напр, агароза)Синтетические полимеры: полилактиды
(PLLA), полигликолиды (PLGA)
и полиангидриды
Гиалуроновая кислота
Коллагены, фибрины и другие
протеиновые матрицы
Полиэфируретановые пены
1.4 Введение в биотехнологиюЧастично или полностью резорбируемые материалы при¬
меняются в тканевой инженерии в качестве матрицы для
клеток и других живых организмов, а также как перенос¬
чики лекарств [1].Регенерация и восстановление костиКость взрослого человека уникальна своей способностью
к регенерации без образования фиброзной рубцовой тка¬
ни. В этом механизме участвуют несколько процессов:
остеогенез: формирование новой кости из клеток
прогениторов;остеокондукция: физическая особенность материала
за счет своей микроструктуры способствовать враста¬
нию клеток, продуцирующих кость;
остеоиндукция: способность стимулировать образо¬
вание новой кости.Материалы и факторы, которые влияют на восстановле¬
ние и регенерацию кости, разделяются на следующие че-тыре категории.ОстеогенныематериалыАутогенная кость, костный мозг или
концентраты крови
Костный аллотрансплантатОстеокондуктивныематериалыСаР /ГА, кальция сульфат,СаР / коллагеновые композиты,
деминерализованный костный матриксФакторывосстановлениятканейФибробластный фактор роста,
тромбоцитарный фактор роста,
сосудистый эндотелиальный фактор
роста, тромбиновые пептиды, агонисты
простагландина, инсулиноподобный
фактор роста, гормон ростаОстеоиндуктивныефакторыКостный морфогенетический протеин
(BMP)Некоторые материалы, такие как костные аллотранспланта¬
ты, обладают остеогенными, остеокондуктивными и осгео-
индуктивными свойствами.2 Материалы, применяемые в биотехнологии2.1 МатрицыМатрицы, используемые в биотехнологии, состоят из трех¬
мерных структур, на которые или в которые могут инкорпо¬
рироваться живые клетки или биомолекулы с целью контро¬
лируемого высвобождения либо перманентной интеграции.
Матрица (временная или постоянная) должна обеспечивать
генерацию нового основного вещества ткани и способствовать
пролиферации соответствующих типов клеток определенной
геометрии или пространственной конфигурации в организме
реципиента. Должен обеспечиваться достаточный баланс пи¬
тательных веществ. Внутренние и внешние матричные струк¬
туры изменяются в зависимости от типа тканей, который не¬
обходимо генерировать. Важными переменными являются
такие параметры, как размер пор, пористость и ориентация
волокон. Успешная инкорпорация матрицы и ее функцио¬
нальная интеграция в организме зависят от соответствующего
взаимодействия и взаимосвязи между клетками, тканями и
системами организма хозяина в целом. Большинство совре¬
менных матриц адаптировано из биоматериалов, уже приме¬
няемых для других медицинских целей; они сконструированы
для подражания форме и архитектуре ткани хозяина - биоми-
метические мембраны [3]. Биодеградируемые материалы при¬
меняются в основном с архитектурой, направленной на взаи¬
модействие с клетками и на контроль адгезии, пролиферации
и интеграции клеток по мере деградации материала. Скорость
деградации или абсорбции матрицы зависит как от материа¬
ла, так и от окружающей среды. Временные матрицы обычно
включают биодеградируемые полимеры, коллаген, коллагено-
вые гели или комбинации этих материалов.2.2 Деградируемые и недеградируемые биоматериапыМеталлические имплантаты считаются небиодеградируе-
мыми. В настоящее время в области биотехнологии их при¬
менение ограничено, и в большинстве биотехнологических
применений используются абсорбируемые материалы. Фар¬
макопея США (USP - United States Pharmacopia) определяет
абсорбируемые материалы, как теряющие большую часть49
1 Философия и принципы АОпрочности на растяжение в течение 60 дней in vivo [4]. Таким
образом, биоматериалы, сохраняющие прочность на растя¬
жение более 60 дней in vivo, считаются неабсорбируемыми,
хотя в долгосрочной перспективе они (напр, шелк или ГА)
могут полностью замещаться живыми тканями. Функции,
которые должны выполнять матрицы, варьируют от про¬
стых, таких как механическая опора на время роста ткани
(напр, остеокондукция), до более сложных, таких как способ¬
ность инкорпорирова ть клетки и факторы роста (напр, осте¬
окондукция и остеоиндукция) и, по возможности, контроли¬
руемая деградация в биосовмесгимые продукты.В настоящее время разрабатываются преформулированные
системы высвобождения клеток, которые могут вводиться
инъекционным путем как жидкости или пасты, а затем под¬
вергаться спонтанной трансформации в гель или полиме¬
ризации in situ, и становиться плотными матрицами. Они
могли бы иметь много клинических применений. Многие со¬
временные деградируемые полимеры не полностью соответ¬
ствуют всем требованиям, и для их применения в таком ка¬
честве необходимы значительные химические изменения [5].2.3 Естественные биоматериалы, применяемые
как матрицыЕстественные материалы включают обработанные кораллы,
морские губки, коровью кость или хрящ (табл. 1.4-2; 1.4-3).
Из-за наличия антигенных протеинов эти материалы требу¬
ют предварительной обработки, такой как глубокая очист¬
ка, декальцификация и/или лиофилизация. Некоторые
биоматериальг, например синтетический фосфат кальция,
являются только осгеокондуктивными, в то время как иде¬
альный биоматериал для кости должен также обладать
остеоиндуктивными свойствами. Одним из первых биома¬
териалов, соответствующих данным требованиям, был де¬
минерализованный, лиофилизированный коровий костный
трансплантат, впервые описанный в 1967 г. Urist и др. [6]. Де¬
минерализация сохраняет коллагеновый костный матрикс,
содержащий костный морфогенетический протеин (BMP) и
некоторые другие факторы роста, способные индуцировать
рост кости. Лиофилизация снижает иммунные свойства
этих трансплантатов за счет денатурации протеинов.Предварительная обработка может изменять первичную
структуру материала для трансплантации с положитель¬
ным эффектом. Например, при использовании фотоокси-
дированных остеохондральньгх трансплантатов для замеще¬
ния дефектов хряща, процесс фотооксидации увеличивает
поперечные связи коллагена в основном веществе суставно¬
го хряща. Это приводит к повышению плотности основного
вещества хряща, повышению устойчивости матрикса к дей¬
ствию разрушающих его энзимов и лучшей выживаемости
трансплантата по сравнению с необработанными аутоген¬
ными трансплантатами. Гели с фибриновой, коллагеновой
или желатиновой основой, а также продукты, полученные
из гиалуроновой кислоты, успешно применялись для заме¬
щения кости и хряща у экспериментальных животных и у
людей (табл. 1.4-2; 1.4-3). Гели редко применяются изолиро¬
ванно, чаще в комбинациях с биоактивными адгезивными
пептидами, фармаконами и/или гелями.2.4 Синтетические материалыНесколько синтетических полимеров были одобрены СЕ
(Евростандарт) и FDA (Food and Drug Administration -
Управление по контролю за продуктами и лекарствами
США) как биосовмесгимые и биодеградируемые для ис¬
пользования в имплантатах. Наиболее распространенные
синтетические полимеры, основанные на полилактино-
вой кислоте (PLLA), полигликолевой кислоте (PGA) или
кополимерных (PLGA) основаниях, успешно применя¬
ются в виде материалов для рассасывающихся швов и в
настоящее время адаптируются для применения в виде
абсорбирующихся костных или хрящевых матриц для
тканевой инженерии. Кроме того, ленты, пены или губ¬
ки, состоящие из полидиоксанона, полиглактина, капро-
лактона, поли-Ы-изопропил-а крила мида, полиуретанов,
полигидроксибутиратов и других деградируемых поли¬
меров применяются как носители клеток в кости, сухо¬
жилиях и хряще. Нередко два или три таких материала
применяются в комбинации, при этом второй матери¬
ал покрывает базовую структуру (напр. PLLA коллаген).
Обычно такие матрицы имеют связующую пористую или
плетеную структуру для облегчения врастания клеток, ад¬
гезии и пролиферации.
1.4 Введение в биотехнологиюТип материалаКлеточное происхождениеВидСсылкаПолигидроксибутират +/- усиленный
гидроксиапатитом (ГА)Без клетокКроликиDoyle, 1991Полиэфируретановая пена (Degrapol)Первичные остеобластыКрысыSaad, 2000Коралловая матрицаМезенхимальные
стволовые клеткиОвцыPetite, 2000Полимеры, производные гиалуроновой
кислоты (Hyaffl 1 -р100, Hyaff 11 -р80,
Hyaff 11 -р75, Hyaff 302)Без клетокНе применялисьElvassore, 2001Hyaffl 1 -р80 + TGFМезенхимальные
стволовые клеткиКрысыGao, 2001Чувствительный к температуре поли-
N-изопропил-акриламидный полимер в
качестве переносчика молекул протеиновБез клетокКрысыUludag, 2001Биоактивные молекулы,
фиксированные на титанеБез клетокМышиPuleo, 2002Микрошарики фибринаКлетки костного мозгаМышиGurevich, 2002Поли-Р,1--лактид-ко-гликолевая кислота
биодеградируемые матрицыМезенхимальные
стволовые клеткиКрысыSikavitas, 2002Тромбоцитарные гелиБез клетокЛюдиBhanot, 2002Матрица фибринового геляЧеловеческие
мезенхимальные
стволовые клеткиБестимусные мыши с
мутацией nudeBensaid, 2003Апатитовые органические полимерные
композиты (карбокси-метилированный
хитин, огеливающая паста)Без клетокНе применялисьKawashita, 2003In situ желатирующий коллагенКлетки свода черепаКрысыSu, 2003Синтетические ММР-чувствительные
гидрогели + BMPБез клетокКрысыLutolf, 2003Мягкие биоактивные материалы
(биоактивная окись кремния или диоксид
титана полимеризованные с эластичным
полимером, таким как полиметилсилоксан
или политетраметилоксид)Без клетокНе применялисьKokubo, 2003Природный скелет морской губки + ВМР-2Без клетокIn vitroGreen, 2003ГА-желатин-нанокомпозитыБез клетокНе применялисьChang, 2003Поли-0,1_-лактид (PDLLA)межтеловые кейджи, покрытые IGF и TGFБез клетокОвцыKandziora, 2003Коровий ГА + фибриновый клейБез клетокЛюдиHallman, 2004Шелк (фиброиновый матрикс)Человеческие
мезенхимальные
стволовые клеткиБестимусные мыши с
мутацией nudeMeinel, 2004Табл. 1.4-2 Заместители кости.
1 Философия и принципы АОТип материалаКлеточное происхождениеВидСсылкаПредшественники PGAХондроцитыIn vitroFreed, 1993Фибриновый матриксХондроцитыЛошадиHendrickson, 1994ГА + фибриновый клейХондроцитыКозыVan Susante, 1998Фибриновый матрикс +
инсулино-подобный фактор ростаБез клетокЛошадиNixon, 1999ГА + лиофилизированная
коллагеновая губкаХондроцитыIn vitroYaylaogly, 1999Полимерные ткани
(полидиоксанон + полиглактин)ХондроцитыIn vitroБестимусные мыши с
мутацией nudeRudert, 2000
Kaps, 2004Поли -L-лактид-эпсилон-
капролактононовая губкаХондроцитыБестимусные мыши с
мутацией nudeHonda, 2000Сетка PGA, покрытаяполилакттиновой-ко-гликолевойкислотойХондроцитыБестимусные мыши с
мутацией nudeAmiel, 2001Алгинат-фибриновый матриксХондроциты
Периостальные клетки
Хондроцитымежпозвонковых дисковIn vitroPerka, 2001
Almqvist, 2001Хондроциты + биореакторХондроцитыКарликовые свиньиMainil-Varlet, 2001Предшественники PGA +
производные фибробластного
фактора роста и BMPХондроцитыIn vitroMartin, 2001Невирусные переносчики инфекции
+ трансформирующий фактор
роста / PTHRrP + предшественники
полилактиновой кислоты (PLLA)Перихондральные клеткиIn vitro
КрысыGoomer, 2001Коллагеновые типа I / III тканиХондроцитыIn vitro + овцыRusslies, 2002Алгинатовые капсулы +BMP + трансфектированные
мезенхимальные стволовые клеткиМезенхимальные
стволовые клеткиIn vitroWeber, 2002Фотооксидированные
трансплантаты хрящаБез клетокОвцыRechenberg, 2003, 2004Табл. 1.4-3 Заместители хряща.
1.4 Введение в биотехнологиюПри исследованиях хряща алгинаты (полисахариды) при¬
менялись для трехмерного in vitro выращивания хондроци-
тов. Чистый или капсулированный алгинат поддерживает
оригинальную округлую фенотипическую форму хондро-
цитов и подавляет дифференциацию клеток в удлиненные
подобные фибробластам клетки в культуре. Алгинат хоро¬
шо зарекомендовал себя в экспериментах in vitro, однако
его применение in vivo не оправдало ожиданий при экспе¬
риментальных дефектах хряща [7]. Более перспективными
в таких ситуациях представляются фибриновые гели, и в
настоящее время они применяются при аутогенной транс¬
плантации хондроцитов (АТХ) при лечении дефектов ко¬
ленного суставного хряща у людей [8].Синтетические гидрогели, которые уже применяются в
контактных линзах, при лечении ран и в устройствах вы¬
свобождения лекарств, изучаются как переносчики био¬
активных веществ для заживления кости и хряща [9]. Ги¬
дрогели редко применяются изолированно - по крайней
мере, in vivo, - но чаще служат переносчиком или основой
там, где желательно длительное выделение биоактивных
молекул. В кости для этих целей успешно применялись ги¬
дрогели, основанные на фибрине или полиэтилен-гликоле
(ПЭГ). Также разрабатываются протеиновые гидрогели, ге¬
нетически спроектированные для трансформации в гель и
стимулирования роста отдельных типов клеток. Новейшие
технологии включают специально разработанные реком¬
бинантные протеины с двумя «липкими» концами и цен¬
тральной спиралью, содержащей биоактивные молекулы,
которые синтезируются для спонтанного построения сети
в буферных водяных растворах. После формирования сети
каждый центральный спиральный протеин способен по¬
сылать специфические импульсы к клеткам-мишеням.2.5 Композитные материалыКлючевым этапом развития тканевой инженерии стала воз¬
можность выращивания клеток in vitro с последующим вы¬
свобождением или переносом их в системы in vivo, где они
должны функционировать подобно тканям. В культурах
клетки обычно адгезируются на субстрате за счет спец¬
ифического взаимодействия между абсорбирующимисывороточными протеинами матрикса из среды культуры
(напр, фибронектин, коллагены) и адгезивными рецепто¬
рами клеточной мембраны (интегринами). Большинство
гидрогелей не применяются для выращивания тканей, так
как они не абсорбируют достаточного количества протеи¬
нов матрикса и обычно не обладают достаточными меха¬
ническими особенностями для поддержания сил натяже¬
ния клеток. Таким образом, клетки с трудом фиксируются
на таких гидрогелях. Были разработаны температурно¬
чувствительные гидрогели, которые являются достаточно
гидрофобными при физиологических температурах, что¬
бы абсорбировать протеины матрикса и способствовать
распространению и тракции клеток. Снижение темпера¬
туры увеличивает гидратацию геля, что приводит к его
размягчению и набуханию, которые способствуют высво¬
бождению адгезированных клеток. Если это происходит
после того, как клетки вырастут до слияния, то весь слой
клеток поднимается с субстрата как единая конструкция
без применения энзимов (напр, трипсин), разрушающих
адгезивные протеины клеток, ответственные за межклеточ¬
ную фиксацию, с достаточной прочностью для манипуля¬
ций и размещения всего интактного слоя клеток [10]. Это
обеспечивает возможность удобного забора целых пластов
клеток для тканевой инженерии и потенциального клини¬
ческого применения в различных тканях. При интактных
рецепторах и матриксе, пласты клеток, укладываемые не¬
посредственно на ткани при температуре тела, адгезиру¬
ются спонтанно, часто без необходимости подшивания к
поверхности, обеспечивая возможность быстрой интегра¬
ции и функции.Пласты различных типов клеток могут укладываться слоями
для формирования пластинчатых структур и создания кон¬
струкций, подобных ткани. Уже имеется опыт применения
дермальных, кардиомиоцитарных, периодонтальных, уре¬
тральных и буккальных эпителиальных пластов. В офталь¬
мологии выращенные трансплантаты роговицы - включаю¬
щие лимбальные стволовые и трансформированные пласты
клеток слизистой щеки - немедленно адгезируются на
склеральной ткани реципиента, устраняя необходимость
подшивания трансплантата, и продуцируют интактный
функциональный эпителий роговицы.53
1 Философия и принципы АОИнтерес к шелку, одному из наиболее старших биома¬
териалов в хирургии, возобновился с появлением новых
технологий. Новейшие методы очистки позволяют изо¬
лировать серициновый слой шелкового волокна, ответ¬
ственный за побочные тканевые реакции и антигенность,
и улучшить поведение шелка in vivo [4]. В настоящее вре¬
мя невозможно сплести эти протеины в волокна с полез¬
ными механическими свойствами, но такие очищенные
деградируемые производные шелка уже клонированы, а
их фрагменты рекомбинантно усилены в различных на¬
правлениях, и шелк снова входит в коммерческие систе¬
мы экспрессии рекомбинантных протеинов.Чистым материалам, таким как металлы или полимеры,
недостает многогранности свойств, поэтому они демонстри¬
руют некоторую слабость в клинической практике. Ком¬
бинация нескольких биоматериалов для создания новых
композитов должна обеспечить новые свойства. Например,
для обеспечения новых структурных свойств, которые спо¬
собствуют формированию ткани, гидрогели могут комби¬
нироваться с биодеградируемыми структурами полимеров
с добавлением биоактивных молекул или без них. Добавление
в гель частиц неорганического фосфата кальция обеспечи¬
вает необходимую структуру для клеточной дифференци¬
ации прогениторных остеобластных клеток. Новые инъе¬
цируемые гидрогели с наночастицами ГА (напр. Ostim™)
используют эти возможности. Желатин-ГА композиты
обеспечивают более компактную пористую структуру, ко¬
торая прочнее и более ригидна как в сухом виде, так и при
условиях влажности. Комбинация мелкозернистых гранул
и гидрогелей обеспечивает выделение композита в виде
инъецируемой пасты в зону восстановления кости. Затем
ему может быть придана форма заполняемого дефекта, и в
течение нескольких минут после нанесения произойдет за¬
стывание. Для достижения продолжительного выделения
биоактивных веществ из гидрогелей, полученных из гиалу-
роновой кислоты, заполненных клетками и микросферами
способных к деградации полимеров, выделяющих факторы
роста, применялось фото-кросс-линкирование.3 Факторы, влияющие на переносимость
биоматериалов3.1 БиосовместимостьБиосовместимость - это способность обеспечивать при¬
емлемую биологическую реакцию в среде реципиента
при одновременном обеспечении требуемой клиниче¬
ской функции [11]. Окончательное изделие из биоматери¬
ала, промежуточные продукты и любые продукты дегра¬
дации - все они должны обеспечивать следующее:
пролиферацию клеток;
врастание и прикрепление;
замещение биоматериала натуральной тканью;
восстановление органа-мишени, например
кости или хряща;приемлемые иммунные реакции организма;
восстановление функции путем регенерации.Для улучшения взаимодействия с биологией реципиента
в зоне раздела и улучшения биосовместимости в различ¬
ных отдельных локализациях применялась модификация
поверхности биоматериалов. Наносились покрытия на по¬
верхности в виде гидрогелей, коллагена, желатина, гепари-
нов, альбумина и пиролитического карбона. Большинство
биомедицинских покрытий являются гидрофильными, но
для покрытия и изоляции натурального шелка применя¬
лись гидрофобные воска и силиконовые покрытия (черные
шелковые лигатуры) с целью предотвращения воспали¬
тельной реакции и формирования гранулем.При использовании инъецируемых биоматериалов, та¬
ких как гидрогели или цемент, для предотвращения
побочных эффектов необходим тщательный контроль
длительности вулканизации и застывания материала.
Смешение с кровью при введении может изменять свой¬
ства этих материалов и нарушать их фиксацию к кости.
Температура гидрогелей может влиять на их поведение;
замораживание перед клиническим применением может
нарушать их гидратацию и механические свойства. При
вулканизации инъецируемых цементов промежуточные
1.4 Введение в биотехнологиюпродукты могут вызывать изменение pH, которое инду¬
цирует активность остеокластов в кости реципиента при
введении с последующей резорбцией кости и формиро¬
ванием избыточного количества фиброзной ткани.Биосовместимость становится все более сложной в новых
комбинированных материалах, которые высвобождают
биоактивные соединения во внутреннюю среду хозяина.
Высвобождение лекарства и его дозирование, локальная
биодоступность и эффективность в зоне установки им¬
плантата - все это требует дальнейших исследований.
Молекулярные и клеточные изменения in vivo управля¬
ются каскадом регуляторных молекул, продуцируемых
определенными типами клеток. Специфическая актив¬
ность регуляторных молекул в значительной степени за¬
висит и строго контролируется клеточным окружением и
межклеточными взаимодействиями. Дальнейшее введе¬
ние экзогенных факторов роста приводит к сложным вза¬
имодействиям, которые недостаточно хорошо изучены в
контексте заживления раны и регенерации тканей. Эф¬
фективность зависит от дозовых концентраций и временных
параметров: например, паратиреоидный гормон (ПТГ) мо¬
жет как стимулировать, так и подавлять формирование
кости в зависимости от концентрации и режима дозиров¬
ки. Комбинированные устройства представляют новую
клинически доступную возможность их имплантации в
виде обычных фиксаторов с одновременным высвобож¬
дением локальных биоактивных веществ для достижения
различных тканевых реакций.Остеопороз является еще одним комплексным заболева¬
нием, где биотехнологии с целенаправленным примене¬
нием лекарств и инъецируемых материалов могут изме¬
нить лечение в будущем. Гидрогели или инъецируемые
костные цементы в сочетании с новыми терапевтически
активными молекулами, направленными на минерализа¬
цию кости, будут применяться у пациентов с переломами
шейки бедра или тел позвонков. Эти гидрогели могут вво¬
диться в соседние позвонки или противоположную шей¬
ку бедра с профилактической целью для снижения опас¬
ности последующих патологических переломов. Однако
при этом возможны потенциальные побочные эффекты,такие как жировая эмболия. При инъекциях в тела по¬
звонков цемент должен включать контрастное вещество
для контроля (и предотвращения) экстравазации инъе¬
цируемого материала в дуральное пространство.Выбор контрастного вещества также имеет большое зна¬
чение. Йодные препараты могут вызывать аллергические
реакции, а сульфат бария - реакцию макрофагов в кост¬
ном мозге. До клинического применения таких материа¬
лов необходимо получить ответы на многие вопросы.При изучении биосовместимости необходимо также ис¬
следовать клеточные реакции:воспалительные реакции на инородное тело;
резорбцию фрагментов кости реципиента;
антигенные реакции низкого уровня активности.Исследования инъецируемых цементов показали, что эти ре¬
акции происходят в течение первых 4 недель после введения, а
затем постепенно угасают [12]. Такие же исследования долж¬
ны выполняться для композитных гидрогелей и других ком¬
позитных биоматериалов. Применение новых материалов
требует новых определений и критериев биосовместимости,
особенно на клеточном уровне (иапр. на уровне макрофагов и
гигантских клеток инородных тел). Исследования биосовме¬
стимости должны также включать возможные системные эф¬
фекты высвобождающихся агентов, такие как формирование
кости или хряща в отдаленных участках, что особенно важно
для биоактивных фармаконов, например BMP.3.2 Деградация имплантатаРезорбция биоматериалов происходит путем протео-
литической деградации и/или гидролиза - клеточно ре¬
гулируемых механизмов. Последний в крайней степени
зависит от локального наличия воды, ионов металлов и
локального pH. Материалы, обычно считающиеся хими¬
чески инертными, включая нейлон, полиуретаны, поли¬
эфиры и полиэстеры (напр. Dacron™), деградируют in
vivo с течением времени при наличии воды, ионов ме¬
талла, и, в некоторых случаях, неспецифических энзимов,
1 Философия и принципы АОпродуцируемых воспалительными клетками, реагиру¬
ющими на имплантат. Протеолитическая деградация
регулируется каталитическими энзимами, такими как
тканевые протеазы (напр, химотрипсин). В течение дли¬
тельного времени эти энзимы разлагают протеины до
пептидов, которые постепенно абсорбируются. Матрицы
СаР разлагаются действием остеокластов. Они раство¬
ряют кальций из матрикса, который затем подвергается
энзиматической деградации коллагеназами. Фрагменты
некоторых биоматериалов подвергаются фагоцитозу ма¬
крофагами с дальнейшей внутриклеточной деградацией.
Макрофаги повсеместно наблюдаются в больших коли¬
чествах при воспалительных процессах около импланта¬
та, однако они играют различные роли в ауторегуляции
кости и важны для нормального круговорота веществ и
регуляции биоматериалов [13]. Макрофаги могут сли¬
ваться и формировать многоядерньге, сходные с остеокла¬
стами, клетки. Тот же механизм приводит к образованию
многоядерных клеток инородных тел (также называемых
гигантскими клетками инородных тел) в зоне установки
имплантатов. Оба типа клеток участвуют в деградации
биоматериалов путем фагоцитоза и в локальной продук¬
ции энзимов, кислот и супероксидных радикалов.Остеокласты обычно выявляются непосредственно на
минерализованных поверхностях, тогда как макрофаги и
клетки инородных тел обычно располагаются в мягкот-
канном компоненте кости, например в костном мозге или
в фиброзных тканях, окружающих имплантат (рис. 1.4-1).■ Остеокласты разлагают минерализованные по¬
верхности путем экскреции соляной кислоты, ги¬
дроксида, и супероксидных радикалов с последую¬
щим энзиматическим расщеплением остающегося
матрикса.М Макрофаги разлагают биоматериалы путем фа¬
гоцитоза и переваривания материала в лизосомах
цитоплазмы. Они мигрируют по ткани и транс¬
портируют продукты деградации в лимфатиче¬
скую систему.В отличие от макрофагов, действующих на границе разде¬
ла между металлическим протезом и костным цементом
из метилметакрилата, макрофаги, участвующие в дегра¬
дации абсорбируемых биоматериалов, не обязательно за¬
пускают формирование фиброзной мембраны на грани¬
це раздела, так как биоматериал постепенно удаляется из
очага и наступает заживление [12].3.3 Архитектура и механические свойстваВрастание клеток в матрицу in vitro и in vivo зависит от
химического состава матрицы, размера пор и их взаимос¬
вязи. При отсутствии многочисленных контактов между
порами распространение клеток, пролиферация и реге¬
нерация ткани происходят медленнее. Для регенерации
кости в матрице СаР эффективным является крупный
размер пор (150 — 1220 мкм), и считается, что это верно вРис. 1.4-1а—Ьа Остеокласты (ОС) всегда располагаются на
минерализованных поверхностях (MS), как ги-
дроксиапатитная матрица в данном случае,
b Макрофаги (МР), наоборот, обычно находятся в
костном мозге или мягких тканях около кости.
Макрофаги содержат переваривающийся ма¬
териал в цитоплазме, чего никогда не наблю¬
дается у остеокластов (толщина среза 5 мкм,
фиксация акриловой смолой, окраска (von Kossa /
McNeal).56
1.4 Введение в биотехнологиюотношении других материалов матриц. Даже для гидро¬
гелей микропористость может влиять на скорость враста¬
ния клеток и пролиферации.Матрицы, применяемые для замещения кости, должны
напоминать пористую, ригидную структуру натураль¬
ной кортикальной или спонгиозной кости. Гидрогелевые
структуры, однако, могут быть предпочтительнее пори¬
стых матриц для хряща. В естественной среде хондроци-
ты не закрепляются на стенках пор, и пористые матрицы
могут стимулировать дифференциацию хондроцитов в
направлении более фибробласто-подобных клеток. По¬
этому пористые пены и губки перестали применяться
для тканевой инженерии хряща in vitro. Хрящевая тканьРис. 1.4-2 Фото хондроцитов, погруженных в 3-D альгинатную
матрицу в виде культуры: клетки сохраняют свою морфологию
в 3-D матрице и выглядят так же, как хондроциты в основном
веществе суставного хряща.скорее формируется на шариках альгината или просто в
камерах высокого давления без какой-либо матрицы во¬
обще (рис. 1.4-2).Механические свойства матриц и продуктов тканевой
инженерии являются еще одним фактором успешного
их применения in vivo. Точные взаимоотношения между
локальными механическими условиями и регенерацией
на клеточном и тканевом уровне недостаточно ясны. При
замещении кости и хряща для генерации новой ткани
важны компрессирующие, срезающие и скручивающие
усилия; следует также учитывать усталостные свойства.
Матрицы, обеспечивающие сходную с оригинальной
жесткость кости, обычно изготавливаются из ригидных
материалов, которые недостаточно эластичны и создают
предпосылки для микропереломов матрицы; эти микро¬
переломы являются потенциальными очагами врастания
фиброзной ткани в результате подавления замещения
новой костью. Гидрогели не обеспечивают требуемой из¬
начально жесткости кости, но приемлемая механическая
стабильность, которая зависит от скорости формирова¬
ния мозоли и новой кости, может быть достигнута до по¬
ломки имплантата. В хряще механические свойства вос¬
создаваемых тканей важны для выживания хондроцитов
и предотвращения образования волокон, формирования
трещин и, наконец, деградации матрикса. Рассасывание
кости и расшатывание имплантата являются частыми
проблемами при использовании остеохондральных им¬
плантатов (рис. 1.4-3).Важность механических условий подтверждается кли¬
ническими результатами аутогенной трансплантации
хондроцитов, покрываемых лоскутом надкостницы в ко¬
ленном суставе. При малых дефектах мыщелков бедра до¬
стигаются хорошие результаты, так как они подвержены
в основном компрессирующим нагрузкам и защищены
окружающим (нормальным) хрящом. Наоборот, боль¬
шие дефекты и дефекты пателлофеморального сочлене¬
ния, которые подвергаются значительным срезающим
усилиям, демонстрируют высокую частоту неудач, так как
композитный имплантат не может выдерживать такие
нагрузки до инкорпорации имплантированного хряща.57
1 Философия и принципы АОРис. 1.4-3 Гистология тканно-инженерного остеохондрально-
го трансплантата, имплантированного во внутренний мыщелок
бедра карликовой свиньи: воссозданный хрящ был фиксирован
на цементной матрице и установлен в подготовленное сверле¬
нием ложе в нагружаемой весом зоне мыщелка бедра. Спустя
4 недели выявлена резорбция кости в основании, а также по
бокам цементной матрицы, а трансплантат погружен глубже
в дефект. В то же время хрящевая ткань покрыта фиброзной
тканью и новой костью со сторон (грубый срез, фиксированный
акриловой смолой, окраска толуидином синим).584 Биоактивные фармаконы■ Биоактивные фармаконы являются терапевти¬
ческими агентами, вызывающими необходимую
биологическую реакцию у реципиента. Эта (физи¬
ологическая) реакция оказывает лечебное воздей¬
ствие на ход заболевания.В контексте тканевой инженерии биоактивные вещества
применяются для следующего:имитации физиологических механизмов;
стимуляции неогенеза тканей;
содействия интеграции имплантатов;
обеспечения биосовместимости;
подавления инфекции.Выделение лекарств и их целенаправленное высвобожде¬
ние необходимы для доставки их молекул в зону действия
с соблюдением необходимой дозировки и фармакологии.
Копирование естественных механизмов стимуляции про¬
лиферации клеток и их дифференциации (биомимикрии)
в сочетании с высвобождением клеток из биоматриц стало
в настоящее время более реальной задачей благодаря до¬
стижениям молекулярной биологии, клеточной биологии
и технологии рекомбинантых протеинов.Активный поиск сильнодействующих, специфичных фар-
маконов, которые стимулируют и ускоряют заживление
кости и хряща, осуществляется с тех пор, как Urist и его
группа впервые выявили неочищенные костные морфоге¬
нетические протеины [6]. Urist показал, что BMP естествен¬
ным образом выделяются из костного матрикса и способ¬
ствуют гетеротопическому формированию кости. Многие
другие факторы роста также играют важную роль в зажив¬
лении хряща и кости. Современные методы молекулярной
биологии позволяют продуцировать эти рекомбинантные
протеины в генетически модифицированных культурах
грибов, бактерий и клеток млекопитающих.
1.4 Введение в биотехнологию■ Рекомбинантная технология - это фермента¬
тивный процесс, в котором комбинируются ДНК
двух различных организмов; например плазмид-
ный код ДНК, представляющий лекарство-проте-
ин человеческого ВМР-2, инкорпорируется в геном
бактерии или клетки-реципиента для репликации
с использованием процессов клетки-реципиента.
Термин «рекомбинантный» относится к такой ин¬
теграции и продукции ДНК.Наиболее часто применяемым для рекомбинантного про¬
дуцирования ферментативным организмом (также назы¬
ваемым вектором экспрессии) является Escherichia coli, хотя
также применяются дрожжевые и плесневые грибы и куль¬
туры клеток млекопитающих. Тип связи протеинов с саха¬
рами (формирование гликопротеинов) критически важен
для функционирования таких протеинов у человека, поэто¬
му для определенных протеиновых агентов предпочтитель¬
ны культуры клеток млекопитающих с соответствующими
энзимами, продуцирующими гликопротеины человеческо¬
го типа. После ферментации векторами рекомбинантные
протеины требуют значительной очистки перед терапевти¬
ческим применением.Факторы роста имеют значительный потенциал для при¬
менения в виде биоактивных фармаконов. Наибольшей
из представляющих интерес является группа протеи¬
новых хемокинов и цитокинов, включающая протеины
трансформирующего фактора роста (TGF). BMP относят¬
ся к этой группе и представляют собой подгруппу из
18 выявленных на сегодняшний день изоформ. В настоя¬
щее время ВМР-2, ВМР-4 и ВМР-7 играют наиболее важ¬
ную роль в скелетно-мышечных исследованиях. ВМР-7
также называют остеогенином-1 (ОР-1) [14]. Семейство
TGF-J3 индуцирует пролиферацию клеток и синтез основ¬
ного вещества, а также, в зависимости от дозирования,
подавляет деградацию основного вещества в основном в
хряще, но также и в кости. TGF-(3 фактически подавляет
оссификацию в костной мозоли [15]. Инсулиноподобные
факторы роста имеют значение в раннем фетальном раз¬
витии (IGF-2) и позднее в жизни (IGF-1). Обе формы IGF
регулируются IGF-связующими протеинами (IGF-BP).IGF-1 успешно применялся для лечения миокардитов у
людей, также был доказан его стимулирующий эффект
на формирование хряща у лошадей и заживление кости
в экспериментальных дефектах у овец [16]. Факторы ро¬
ста фибробластов (FGFadd, FGFbasic) привлекают внимание
в качестве остеогенных агентов в кости и являются одни¬
ми из ранних факторов, выявленных в гематоме перело¬
ма. То же относится и к тромбоцитарному фактору роста
(PDGF), первично высвобождаемому тромбоцитами в со¬
четании с TGF-|3 после травмы.PDGF, FGF, TGF, IGF и BMP способны стимулировать за¬
живление ран, регенерацию тканей и/или синтез основно¬
го вещества. Все они представляют коммерческий биоме¬
дицинский интерес в контексте регенерации тканей. При
физиологичном сращении перелома эти факторы регули¬
руются последовательно и синергично, привлекая к зоне
перелома мононуклеарные клетки для первичного очище¬
ния, недифференцированные мезенхимальные клетки для
пролиферации, фибробласты для продукции коллагена, а
затем, наконец, управляя дифференциацией клеток и эн-
дохондральным формированием кости [17]. Один изолиро¬
ванный агент не может вызывать всех требуемых реакций:
вероятно, агенты привлекают определенные типы клеток,
которые затем реагируют на локальные условия для регуля¬
ции своих цитокиновых и хемокиновых сигналов, привлекая
другие клетки и стимулируя другие сигнальные системы. В
хряще TGF, IGF и ВМР-7 считаются ключевыми факторами
синтеза основного вещества и гомеостаза.Недавно были выявлены и применены для заживления ран и
регенерации другие факторы роста. Фактор роста и диффе-
ренцировки (GDF), также называемый хрящевым морфоге¬
нетическим протеином-1 (CDMP-1), стимулирует формиро¬
вание хряща и кости у грызунов и приматов [18]. Сосудистый
эндотелиальный фактор роста (VEGF) играет важную роль в
эндохондральной оссификации зоны роста и, вероятно, спо¬
собствует сращению перелома путем стимуляции ангиогене¬
за. Гормон роста (hGH) успешно применялся локально при
сращении переломов у собак. Пептидный фрагмент парати-
реоидного гормона (PTHj м) в комбинации с гидрогелевым
основным веществом индуцировал и стимулировал лучшее
1 Философия и принципы АОформирование кости при заполнении дефектов по сравне¬
нию с аутогенной костной пластикой и в настоящее время
проходит первую фазу клинических испытаний. Учиты¬
вая естественную избыточность сигналов вполне вероят¬
но, что в процессе поиска новых факторов будут обнару¬
жены и другие каскадные механизмы заживления ран,
существенные для тканевой инженерии.В настоящее время выполнено множество исследований,
однако лишь некоторые рекомбинантные факторы роста
одобрены FDA для клинического применения. Среди них
BMP (rhBMP-2) для некоторых видов спондилодеза и лече¬
ния открытых переломов большеберцовой кости, а также
изоформы PDGF для локального лечения венозных язв.
BMP-7 (rhOPl) разрешен для некоммерческого применения
при лечении несращений переломов. Два многоцентровых
клинических исследования показывают некоторые преиму¬
щества факторов роста при травме. Исследование с при¬
менением rhOPl на коллагеновом носителе или со свежим
костным аутотрансплантатом проводилось на 124 пациентах
с несращениями большеберцовой кости. В сопоставимых
группах пациентов сращение достигнуто соответственно у
75% и 84% пациентов [19]. В другом исследовании у 450 па¬
циентов с открытыми переломами большеберцовой кости
местно применялся ВМР-2 на абсорбируемых коллагеновых
губках. Частота повторных хирургических вмешательств и
инфекционных осложнений была снижена [20]. Непротеи¬
новые биоактивные фармаконы, такие как бисфосфанаты,
обычно применяемые системно при остеопорозе, также
будут играть важную роль в травматологии и ортопедии.
Разработанные изначально для борьбы с остеопорозом пу¬
тем подавления функции остеокластов, они успешно при¬
менялись для предотвращения остеолиза и расшатывания
протезов тазобедренного сустава и титановых имплантатов
в челюстно-лицевой хирургии.Другой технологией, применяющей естественные биоло¬
гические механизмы контроля для модифицирования бо¬
лезни, является индукция локального синтеза протеинов
методами тканевой инженерии. Плазмиды ДНК могут
быть внедрены в клетки в области расположения имплан¬
тата для индукции синтеза специфических протеинов,таких как протеины синтеза основного вещества и фак¬
торы роста. Эта стратегия предполагает доставку необхо¬
димого трансгена, представляющего протеиновый фар-
макон, с применением непатологического вирусного или
невирусного (полимерного) вектора доставки к клетке
или участку ткани. Успешная доставка гена к клетке-ми-
шени приводит к интеграции трансгена в геном ткани, а
экспрессия этого трансгена в клетке - к продуцированию
терапевтического протеина локально в зоне очага. Этот
процесс соответствует догмам генетического кодирова¬
ния (транскрипция и трансляция), общим для всех гене¬
тических процессов.■ Экспрессия гена должна быть специфичной от¬
носительно интересующей ткани: системная или
периферическая экспрессия гена вдали от необхо¬
димого очага является потенциально опасной.В настоящее время эффективность, специфичность и про¬
должительность терапевтического воздействия трансфекции
вызывают много проблем, требующих дальнейшей работы
по улучшению технологии, прежде чем методика станет кли¬
нически значимой. В будущем возможна продукция проте¬
инов в течение продолжительного периода, вероятно с при¬
менением естественных механизмов тканевого контроля [21].5 Высвобождение лекарств и тканевая
инженерияБиоактивные молекулы могут доставляться локально во
время операции или просто инъецироваться в зону дефекта
кости [15] или сустав. Недостатком такого метода доставки
является низкая дозовая эффективность протеина-лекар¬
ства. Обычно требуется использование высоких доз, а до¬
ставленные молекулы быстро удаляются из точки введения.
Для преодоления этого недостатка необходимо разработать
новые формы дозирования, более мощные биомиметики с
большей продолжительностью жизни, небелковые аналоги
(малые молекулы) или локально контролировать высвобож¬
дение из матриц, гидрогелей и других имплантатов. Биоак¬
тивные молекулы могут доставляться локально различными
1.4 Введение в биотехнологиюпутями и в различных формах в меньших дозах. Целью яв¬
ляется увеличение локальной эффективности, снижение
дозировки (и, следовательно, стоимости) и предотвраще¬
ние системных эффектов. Терапевтическая доставка может
включать один класс молекул (напр. rhBMP-2). С научной
точки зрения, доставка одного очищенного фактора проста
для контроля, моделирования и понимания. Однако один
изолированный фактор роста может оказаться недостаточ¬
но надежным для терапевтического применения.Такие физиологические события, как сращение кости, явля¬
ются сложными и обычно зависят от комплексных последо¬
вательностей сигналов и клеточных событий. В некоторых
случаях один определенный фактор роста может вызывать
каскад событий, который приведет к необходимому эффек¬
ту. Однако чаще всего требуется не один фактор, при этом
критичными являются дозировка и временные параметры.
Эта проблема может быть решена применением цитокино-
вого коктейля или тромбинового пептида [22], фибринового
клея, тромбоцитарных гелей или обогащенной тромбоци¬
тами плазмы вместе с деминерализованной костью. Таким
комплексным смесям сложно пройти процедуру сертифи¬
кации СЕ или FDA, и они трудны для научной обработки в
связи с большим числом переменных. Эти смеси содержат
много типов биоактивных компонентов, высвобождаемых в
различное время по мере деградации носителя. Сложность
заключается в том, что важная для лечения временная по¬
следовательность может быть неодинаковой у разных видов
или при разной локализации повреждения, поэтому хоро¬
шие результаты исследований на животных не всегда соот¬
ветствуют успеху у человека.Доставка лекарств может также осуществляться путем их
фиксации на имплантате или покрытиях матриц. В случае
бисфосфанатов улучшение фиксации титановых импланта¬
тов достигается при их системном применении. Новые мето¬
ды доставки лекарств включают растворимые полимерные
генные носители, модифицированные вирусы, наночасти¬
цы, состоящие либо из полимерных носителей, наночасгиц,
покрытых супермагнитным оксидом железа (SPION), либо
их комбинаций. Целенаправленная доставка обеспечивает
эффективную дозировку терапевтически активных молекулв нужной зоне. В случае наночастиц локальные концентра¬
ции пептидов, протеинов, плазмид или лекарств мотут кон¬
тролироваться с помощью внешних магнитных полей [23]
(рис. 1.4-4). Смеси различных частиц, содержащие различ¬
ные лекарства, высвобождаемые с различными скоростями
в различные периоды времени обеспечивают этому новому
подходу чрезвычайную вариабельность.Удержание лекарства (и носителя) и высвобождение лекарств
на предсказуемом и эффективном уровне имеют большое
значение, так как связаны с различными физическими и био¬
химическими процессами. Также важны срок и вид достав¬
ки лекарства к его фармакологическим рецепторам. Давно
известно, что динамические изменения при восстановлении
ткани существенны для оптимальной дозировки лекарств.
Лекарства должны доставляться к их фармакологическим
рецепторам, когда их клетки-мишени наиболее чувствитель¬
ны к воздействию. В контексте заживления ткани оптими¬
зированная частота дозирования и вид доставки являютсяРис. 1.4-4 Картина конфокальной микроскопии демонстри¬
рует накопление наночастиц с супермагнитным оксидом же¬
леза (SPION, разработка EPFL, проф. Н. Hofmann), выделенных
Су3.5-флуоресцирующим красителем в синовиоцитах, кото¬
рые были выращены многослойно in vitro. Синяя окраска ядер
отличается от красного флуоресцентного окрашивания Су3.5.
Частицы накопились в цитоплазме спустя 48 часов нахожде¬
ния в культуре клеток.
1 Философия и принципы АОцентральными вопросами в разработке органо-специфич-
ных систем переносчиков для лечения нарушений естествен¬
ного восстановления (напр, несращений). Помимо этого, до¬
ставка лекарств, позволяющая избежать определенных фаз
восстановления (напр, острого воспаления) с высвобождени¬
ем лекарств в другие более приемлемые фазы, сможет опти¬
мизировать терапевтическую эффективность и уменьшить
общую дозировку. Очевидно, что данный подход требует
четкого понимания локальной физиологии, биохимии, ди¬
намики фаз заживления и типов экспрессии генов. С целью
исследования некоторых из этих аспектов были разработаны
опытные модели для мышечно-костных исследований. Такие
модели включают следующие элементы:человеческие мезенхимальные стволовые клетки;
матрицы из биоматериала;
биореакторы для создания матриц.Биореакторы обеспечивают некоторую возможность кон¬
троля распространения клеток и состояния тканевой куль¬
туры. Исследования in vitro инженерно созданного хряща,
кости и костно-хрящевых композитов помогли выделить
специфичные сигналы трансдукции из комплекса мно¬
жества факторов, представленных in vivo. Эти упрощен¬
ные модели формируют точку отсчета для определения
требований к стабильности лекарств, пространственному
распределению и временному режиму высвобождения
для доставки к специфичному типу клеток. Эффективные
в тканевой инженерии биореакторы равномерно распре¬
деляют клетки в пределах матрицы, контролируют со¬
стояние ткани (напр, температуру, оксигенацию, концен¬
трацию факторов роста, pH), обеспечивают эффективный
метаболический и питательный обмен между клетками,
фиксированными в матрице, и средой культуры, а также
поверхностями. Они также должны обеспечивать необхо¬
димую механическую стимуляцию при культурировании
(включая механические срезающие, компрессирующие
нагрузки, интерстициальные потоки, турбулентные или
ламинарные условия потоков). Для соответствия как мини¬
мум некоторым из данных требований были разработаны
новые типы биореакторов, например центрифужные про¬
бирки в которых конструкция фиксирована на месте, пер-
фузионные камеры, в которых среда омывает конструкцию62или нагнетается сквозь нее, или ротационные сосуды, в ко¬
торых тканевая конструкция поддерживается динамиче¬
ским ламинарным током жидкости.Важным фактором также является физико-химическая
стабильность лекарства при его приготовлении и достав¬
ке. Приемлемыми (согласно СЕ или FDA) являются требо¬
вания USP, согласно которым вследствие деградации при
хранении в течение 2 лет должно оставаться сохранным не
менее 90% вещества. Низкая биодоступность, быстрое уда¬
ление, нестабильность in vivo или нежелательное распро¬
странение лекарства в организме должны быть устранены.
Современные механизмы доставки могут разрешить неко¬
торые из перечисленных ограничений, обеспечивая более
точную дозировку, более высокую эффективность, лучшую
переносимость и улучшение целенаправленности лечения.
Целенаправленная по локализации доставка становится
важной в случае применения специфичных медиаторов,
особенно обладающих множественными эффектами или
токсичностью. Некоторые мощные биоактивные протеи¬
ны, такие как интерфероны, могут действовать на расстоя¬
нии 1-10 нм от точки введения. Ограниченная зона действия,
совместно с разрушением эндогенными энзимами, приво¬
дит к быстрому удалению из ткани, делая необходимым
использование носителя, который способен целенаправ¬
ленно доставить лекарство с одновременным обеспечени¬
ем его защиты на время высвобождения в необходимую
зону действия. Концепция локально-специфичной до¬
ставки лекарств, вероятно, является наиболее современной
для покрытий и носителей, основанных на липосомах и
микрочастицах. Однако после системного введения инъе¬
цированные носители быстро удаляются из циркуляции с
помощью ретикулоэндотелиальной системы (РЭС). Этот
недостаток может быть в некоторой степени преодолен
«стелс»-липосомами. Нанесение полиэтиленгликолевых
покрытий обеспечивает маскировочный эффект, продле¬
вающий сроки циркуляции частиц. Другие передовые но¬
сители включают измеряемые нанометрами малые части¬
цы, которые эффективно покидают РЭС благодаря своим
размерам, а также растворимые полимерные носители,
которые связаны со средством наведения, включающим
антитела к специфичным мишеням поверхности клеток.
1.4 Введение в биотехнологию6 Инкорпорация клеток в матрицуЖивые клетки представляют собой колоссальные лечебные
возможности, так как обладают потенциалом для регенера¬
ции ткани и функции. Клеточные технологии в настоящее
время являются важным аспектом биотехнологии. В идеа¬
ле, для предотвращения иммунного отторжения или пере¬
носа заболеваний и опасностей, связанных с применением
аллоклеток, пациент должен лечиться с применением ау¬
тогенных клеток. Клетки-кандидаты могут быть забраны из
костного мозга взрослого человека, который содержит пул
мезенхимальных стволовых клеток (МСК). Эти МСК способ¬
ны в некоторой степени к самовоспроизведению и диффе¬
ренциации в клетки различных мезенхимальных направ¬
лений, включая неврологические фенотипы (стандартное
направление), хондроциты и остеобласты [24]. Они могут
применяться для воссоздания хряще-подобной, костно-по-
добной или костно-хрящевой тканей при контролируемых
условиях. Эти клетки костного мозга обычно забирают у
взрослых, что не провоцирует этических вопросов, неиз¬
бежных при заборе эмбриональных или плодных тканей.
Однако использование МСК имеет следующие недостатки:
низкое содержание МСК в костном мозге (менее 1 на
105 клеток);уменьшение количества клеток с возрастом [25];
сложность выделения из пула специфических клеток;
сложность культурирования и поддержания фенотипа;
различие потенциала для развития мезенхимальной
ткани.Выделенные недавно маркеры мезенхимальных [26] и кост¬
ных прогениторов могут решить последнюю проблему, и,
хотя содержание МСК является низким и уменьшается с
возрастом, потенциал их пролиферации и дифференциа¬
ции поддерживается от периода новорожденное™ до по¬
жилого возраста [27].Селективное формирование хряще-подобной или костно-
подобной тканей требуют детального понимания многооб¬
разия клеточных и молекулярных событий, которые модули¬
руют дифференциацию в хрящ или кость. В настоящее времяизвестно, что многие факторы роста, цитокины и гормоны,
которые регулируют дифференциацию скелетных клеток,
осуществляют это, как минимум частично, путем регуляции
экспрессии факторов транскрипции «хозяина» на ядерном
уровне. Запуск или контроль факторов транскрипции мо¬
гут быть ключевым этапом в развитии этого типа тканевой
инженерии. Однако контроль факторов транскрипции или
регуляция ими экспрессии генов являются малоизученной
областью без достаточных возможностей для использования
биотехнологии в клинических целях в настоящее время.7 Технология быстрого прототипированияТехнология быстрого прототипирования применяется
в течение многих лет для производства индивидуальных
ортопедических имплантатов, например протезов тазо¬
бедренного сустава. Методы визуализации, такие как ком¬
пьютерная томография (КТ), позволяют продуцировать
модели имплантатов, спроектированные с помощью ком¬
пьютера. Преимуществом технологии быстрого прототи¬
пирования является разработка и создание имплантатов
с предопределенной макро- и микро-структурой, которая
соответствует определенным геометрическим требовани¬
ям. Комбинация методов быстрого прототипирования и
тканевой инженерии имеет большой потенциал.Технологии быстрого прототипирования обычно основы¬
ваются на сгерео-литографических методах, таких как 3-D
печать, 3-D биочерчение или селективный лазерный обжиг
керамики. Последний метод рекомендован для создания
биологически активных имплантатов. Потребность в раз¬
работке индивидуальных биологически активных имплан¬
татов для замещения кости и хряща привела к появлению
исследований, фокусирующихся на технологиях процесса
[28]. Полученные в экспериментах in vitro и in vivo прото¬
типы матриц, засеянных мезенхимальными стволовыми
клетками коз, были успешно имплантированы подкожно
мышам nude. Матрица прототипа мыщелка нижней че¬
люсти была разработана и произведена с помощью селек¬
тивного лазерного обжига пористого поликарболактона
(ПКЛ). Этот биоабсорбируемый полимер потенциально
1 Философия и принципы АОимеет возможность применения для восстановления кости
и хряща. При производстве использовались данные КТ- или
MPT-сканов для создания матриц с соответствием специфи¬
ческой анатомической морфологии и, опционно, внутрен¬
ней пористой архитектуре [29].С помощью методов быстрого прототипирования в бу¬
дущем будет возможно создавать индивидуальные васку-
ляризованные трансплантаты. Сочетание васкуляризо-
ванного трансплантата с синтетической матрицей кости
представляется перспективным для будущих продуктов
тканевой инженерии в ортопедии. Способ одновременно¬
го добавления клеток при производстве матрицы с помо¬
щью роботизированных сборочных систем с применением
3-D инкапсуляции клеток находится в стадии разработки.
При этом процессе могут подготавливаться тканно-инже-
нерные конструкции с контролируемым пространствен¬
ным распределением клеток и факторов роста, а также с
микроструктурой, имеющей предсказуемые механические
свойства. Сочетание быстрого прототипирования и ткане¬
вой инженерии является многообещающим для примене¬
ния в области травмы, ортопедии и хирургии опухолей.8 Ограничения биотехнологии8.1 Деградация материалаДеградируемые биоматериалы, включая некоторые имплан¬
таты полимеров или костные цементы, успешно применяют¬
ся для внутренней фиксации переломов или синтетического
замещения кости. В длинных трубчатых костях и некоторых
костях лицевого скелета деградация материала и регенера¬
ция ткани с формированием новой кости происходят одно¬
временно и не вызывают проблем. Однако в эксперименталь¬
ных дефектах костей свода черепа вся вновь образованная
кость подвергалась рассасыванию, и в дефекте оставалась
фиброзная ткань [30]. Разные кости могут иметь различные
механизмы восстановления в результате клеточных сигналов
окружающих тканей, механических воздействий или регене¬
ративных возможностей надкостницы. Поэтому каждый про¬
дукт биотехнологии должен бьгть тестирован в соответствиис его окончательными медицинскими показаниями и зоной
применения: общие выводы не всегда правомерны и приме¬
нимы. Может возникнуть необходимость в индивидуальном,
органо-специфичном изготовлении материалов.8.2 Окружающая среда реципиентаПри использовании биотехнологических продуктов сле¬
дует учитывать локальные мягкотканные и механические
условия. Если зона, в которую должен быть установлен
продукт, не способствует тканевой перестройке (напр,
рубцовое перерождение тканей, слабое кровоснабжение,
инфекция), успешного заживления ожидать не следует.
В длинных костях условия успешного сращения хорошо
известны. Для суставного хряща эти условия в основном
неизвестны, физиология хряща остается малоизученной.
Успешность биотехнологического подхода к восстановле¬
нию хряща без изучения физиологических механизмов
его восстановления и ремоделирования вызывает сомне¬
ния. Целью должно остаться определение возможности
замещения хрящевых конструкций путем ползучего за¬
мещения новой тканью, т.е. возможности применения
принципов тканевой направленности регенерации, при¬
меняемой в кости.8.3 АнтигенностьАутогенные костные трансплантаты издавна приме¬
няются для замещения костных дефектов. Главным их
преимуществом является отсутствие антигенности. Та¬
кое же требование предъявляется к продуктам тканевой
инженерии, содержащим аутологичные мезенхималь¬
ные клетки. Однако требуется доказать, что эти клетки
сохраняют свой привилегированный неиммуногенный
статус во время культурирования и после реимпланта¬
ции в организм. Фрагменты коллагена и протеогликаны
являются иммуногенными и играют роль в обострении
остеоартрита, по крайней мере, у лошадей и экспери¬
ментальных мышей [31]. Аналогичные макромолекулы
матрикса могут вызывать сходные реакции. То же при¬
менимо к трансфекции генов, при которых сообщалось
об аллергических реакциях на аденовирусные векторы
1.4 Введение в биотехнологиюдоставки. Новые вирусные векторы со сниженной им-
муногенностью, а также невирусные векторы доставки
должны улучшить потенциал этих методов.8.4 Побочные эффекты и неблагоприятное
воздействиеВопросы безопасности являются первостепенными при
развитии биотехнологий для травматологии. Стимуля¬
ция роста определенного типа клеток или определенной
ткани путем введения митогенов или морфогенов требу¬
ет осторожности, так как граница, разделяющая неогенез
ткани и неконтролируемый карциногенез, очень тонка.
Потенциальные побочные эффекты включают:чрезмерное или гетеротопическое формирование кости;
индукцию опухолевых клеток;токсичность продуктов деградации, например повреж¬
дение печени или почек.Например, васкулогенез, вызываемый применением VEGF,
приводит к росту анормальных, неэффективных сосудов с
повышенной проницаемостью, аналогичных сосудам опу¬
холи, и использует тот же механизм, что и опухоль для
роста в организме хозяина. Индукция опухолей не наблю¬
далась в лабораториях или клинической практике [32], од¬
нако требует тщательного мониторирования. Наконец, си¬
стемные реакции и удаление коллоидных биоматериалов
через РЭС (почки, селезенка и печень) в случае инфузии
вирусных векторов, средств целенаправленной доставки
или наночастиц также требуют изучения [23].8.5 Моделирование на животныхПреклинические исследования на животных, использу¬
емых для тестирования биотехнологических продуктов,
требуют тщательной оценки и обоснования и должны
проводиться только в контексте с доказанным эквивален¬
том применения у человека. Это особенно верно в отно¬
шении кости, когда хорошие лабораторные результаты,
полученные на грызунах, таких как мыши, крысы и кроли¬
ки, не всегда могут быть воспроизведены у высших видов.
Кроме того, скелетная система крыс и мышей отличаетсяот высших млекопитающих. У собак сроки сращения про¬
стых поперечных переломов бедра при использовании
внутренней фиксации с компрессией гораздо меньшие
по сравнению с людьми. Наиболее близкими к человеку
по скорости перестройки кости являются овцы.9 Будущее биотехнологии в травматологии
и ортопедииОграничения и проблемы, связанные с биотехнологией,
очевидны, однако будущее продуктов биотехнологии в ме¬
дицине гарантировано вследствие их многогранности и
потенциальной выгоды. Для решения вопросов механики
и физиологии требуются систематизированный научный
подход, время, творческий талант и средства, поэтому ожи¬
дания должны быть реалистичными и не чрезмерными.
Даже если сложные продукты тканевой инженерии в насто¬
ящее время не пригодны для прямого клинического приме¬
нения, они будут применяться как основа для регенерации
тканей в лабораториях. Комбинация матриц и целенаправ¬
ленных систем доставки лекарств является, пожалуй, наибо¬
лее близкой к внедрению в клиническую практику.Аутогенная костная пластика остается золотым стандар¬
том, по которому оценивается эффективность всех других
попыток регенерации. При спондилодезе ВМР-2 доказал
возможность применения в клинической практике на ос¬
новании результатов исследований в сравнении с ауто¬
трансплантатами [33]. В то же время, при повреждениях
хряща золотого стандарта лечения нет; все небиотехноло¬
гические подходы терпят неудачу, за исключением тоталь¬
ного эндопротезирования сустава в качестве последнего
средства. АТХ обеспечивает лучшие результаты, чем кюре-
таж с микрофрактурированием и без него. В случае хряща
все будущие виды лечения будут сравниваться с этим био¬
технологическим подходом [19].65
1 Философия и принципы АО10 Библиография[1] Langer R, Vacanti JP (1993) Tissue engineering. Science;
260(5110):920-926.[2] Henry CM (2002) Drug delivery. Chemical and Engineering News;
80(34):39-47.[3] Wintermantel E, Mayer J, Blum J, et al (1996) Tissue engineering
scaffolds using superstructures. Biomaterials; 17(2):83-91.[4] Altman GH, Diaz F, Jakuba C, et al (2003) Silk-based biomaterials.
Biomaterials; 24(3):401^416.[6] Gunatillake PA, Adhikari R (2003) Biodegradable synthetic
polymers for tissue engineering. Eur Cell Mater; 5:1-16.[6] Urist MR, Silverman BF, Buring K, et al (1967) The bone
induction principle. Clin Orthop Rel Res; 53:243-283.[7] Sittinger M, Perka C, Schultz O, et al (1999) Joint cartilage
regeneration by tissue engineering. Z Rheumatol; 58(3):130-135.[8] Brittberg M, Lindahl A, Nilsson A, et al (1994) Treatment of deep
cartilage defects in the knee with autologous chondrocyte
transplantation. N Engl J Med; 331(14):889-895.[9] Peppas NA, Huang Y, Torres-Lugo M, et al (2000)Physicochemical foundations and structural design of hydrogels in
medicine and biology. Annu Rev Biomed Eng; 2:9-29.[10] Kobayashi H, Ikada Y (1991) Corneal cell adhesion and proliferation
on hydrogel sheets bound with cell-adhesive proteins. Cun Eye Res;
10(10):899-908.[11] Sumanasinghe RD, King MW (2003) New trends in biotextiles—
the challenge of tissue engineering. JTATM; 3(2):1-13.[12] Theiss F, Apelt D, Brand B, et al (2005) Biocompatibility and
resorption of a brushite calcium phosphate cement. Biomaterials;
26(21):4383^394.[13] Lassus J, Salo J, Jiranek WA, et al (1998) Macrophage activation
results in bone resorption. Clin Orthop Rel Res; (352):7-15.[14] McGee MA, Findlay DM, Howie DW, et al (2004) The use of OP-1
in femoral impaction grafting in a sheep model. ] Orthop Res;
22(5):1008-1015.[15] Critchlow MA, Bland YS, Ashhurst DE (1995) The effect of
exogenous transforming growth factor-beta 2 on healing fractures in
the rabbit. Bone; 16(5):521-527.[16] Meinel L, Zoidis E, Zapf J, et al (2003) Localized insulin-like
growth factor I delivery to enhance new bone formation. Bone;
33(4):660-672.[17] Bourque WT, Gross M, Hall BK (1993) Expression of Four Growth
Factors During Fracture Repair. Int J Dev Biol; 37(4):573-579.[18] Spiro RC, Liu L, Heidaran MA, et al (2000) Inductive activity of
recombinant human growth and differentiation factor-5. Biochem Soc
Trans; 28(4):362-368.[19] Friedlaender GE, Perry CR, Cole JD, et al (2001) Osteogenic
protein-1 (bone morphogenetic protein-7) in the treatment of tibia]
nonunions. J Bone Joint Surg Am; 83(Suppl 1, Pt 2):151—158.[20] Govender S, Csimma C, Genant HK, et al (2002) Recombinant
human bone morphogenetic protein-2 for treatment of open tibial
fractures: a prospective, controlled, randomized study of four
hundred and fifty patients. J Bone Joint Surg Am; 84(12):2123-2134.[21] Bonadio J (2000) Tissue engineering via local gene delivery: update
and future prospects for enhancing the technology. Adv Drug Deliv Rev;
44(2-3):185-194.[22] Sheller MR, Crowther RS, Kinney JH, et al (2004) Repair of
rabbit segmental defects with the thrombin peptide, TP508. J Orthop
Res; 22(5):1094-1099.[23] Schulze K, Koch A, Schopf B, et al (2005) Intraarticular
application of superparamagnetic nanoparticles and their uptake by
synovial membrane—an experimental study in sheep. J Magnet Mat
Magnetism; 293:419-432.[24] Pittenger MF, Mackay AM, Beck SC, et al (1999) Multilineage
potential of adult human mesenchymal stem cells. Science;
284(5411):143-147.[25] Bruder SP, Jaiswal N, Haynesworth SE (1997) Growth kinetics,
self-renewal, and the osteogenic potential of purified human
mesenchymal stem cells during extensive subcultivation and
following cryopreservation. J Cell Biochem; 64(2):278-294.[26] Gronthos S, Zannettino AC, Hay SJ, et al (2003) Molecular and
cellular characterisation of highly purified stromal stem cells derived
from human bone marrow. J Cell Sci; 116(Pt 9):1827-1835.[27] Klein-Nulend J, van der Plas A, Semeins CM, et al (1995)Sensitivity of osteocytes to biomechanical stress in vitro. FASEB J;
9(5):441^45.[28] Chua CK, Leong KF, Tan KH, et al (2004) Development of tissue
scaffolds using selective laser sintering of polyvinyl alcohol/
hydroxyapatite biocomposite for craniofacial and joint defects. J Mater
Sci Mater Med; 15(10):1113-1121.[29] Williams JM, Adewunmi A, Schek RM, et al (2005) Bone tissue
engineering using polycaprolactone scaffolds fabricated via selective
laser sintering. Biomaterials; 26(23):4817-4827.[30] Kuemmerle JM, Oberle A, Oechslin C, et al (2005) Assessment of
the suitability of a new brushite calcium phosphate cement for
cranioplasty—an experimental study in sheep. J Craniomaxillofac Surg;
33(l):37-44.[31] Banerjee S, Poole AR (1992) Immunity to cartilage proteoglycans.J Rheumatol Suppl; 33:36-39.[32] Shim M, Cohen P (1999) IGFs and human cancer: implications
regarding the risk of growth hormone therapy. Horm Res; 51 (Suppl
3):42-51.[33] Burkus JK, Heim SE, Gomet MF, et al (2004) The effectiveness of
rhBMP-2 in replacing autograft: an integrated analysis of three
human spine studies. Orthopedics; 27(7):723-728.
1 Философия и принципы АО1.5 Классификация переломов1 Введение 692 Принципы классификации переломов длинных 71
трубчатых костей Muller-AO2.1 Общая структура и отличительные свойства 712.2 Описание локализации перелома: кости и сегменты 722.3 Описание морфологии перелома: типы, группы, подгруппы, 74
определители и детализация3 Вопросы достоверности классификации 823.1 Определение процесса классификации 823.2 Исследовательский подход к классификации 834 Заключение 835 Терминология классификации 846 Библиография 857 Благодарности85
Авторы James F. Kellam, Laurent Audige1.5 Классификация переломов«Любая классификация полезна только, когда она учитывает
тяжесть повреждения кости и служит основой для лечения и
оценки результатов».Maurice Е. Muller1 ВведениеЛокализация и тяжесть повреждения являются важными фак¬
торами, влияющими на выбор метода лечения и на его ана¬
томический и физиологический результат. Эти факторы часто
систематизируют в соответствии с описанием и последующим
классифицированием перелома и повреждений мягких ттса-
ней. В данной главе мы рассмотрим значение и практическое
применение систем классификации переломов. Классифика¬
ции повреждений мягких тканей представлены в гл. 1.6.Системы классификации переломов имеют несколько
назначений. Они должны облегчать общение между вра¬
чами и быть полезными в документировании и исследо¬
вательской работе. Для клинических целей они должны
иметь прогностическую ценность, а также помогать врачу
в планировании лечения перелома. Основой любой кли¬
нической деятельности - будь то диагностика и лечение,
исследование и анализ или изучение и обучение - долж¬
ны быть точные данные: надлежащим образом собран¬
ные, ясно выраженные и легко применимые. В ортопедии
предложено множество классификаций переломов [1, 2, 3],
но лишь некоторые получили широкое применение в
практике; среди них классификация переломов длинных
костей Muller-АО [4]. Еще меньше классификаций выдер¬
жало безжалостный тест на проверку достоверности [5].Группа АО с самого своего основания документировала все
случаи переломов, которые лечились ее членами.■ Контроль качества составлял основу всей рабо¬
ты в начале деятельности АО.На начальном этапе было необходимо дать оценку эффек¬
тивности и опасности методов лечения переломов, которые
казались в то время весьма агрессивными. Накопление дан¬
ных потребовало их систематизации для упрощения сбора
и использования, т.е. создания приемлемой классифика¬
ции переломов [6]. Конечно, идея классификации перело¬
мов была не нова. Напротив, почти каждый вид перелома
имел как минимум собственную классификацию, часто
очень важную для его лечения. Однако эти классификации
обычно были изолироваными, нескоординироваными и не
слишком полезными для сравнения результатов различных
методов лечения [3,7]. Необходима была классификация не
только универсально применимая, но и повсеместно при¬
знанная. Maurice Е. Muller и его коллеги взялись за решение
этой монументальной задачи и разработали классифика¬
цию переломов длинных костей Muller-AO.Классификация Miiller-AO публиковалась под разными
названиями. Некоторые ее элементы появлялись в первом
и втором изданиях «Руководства АО». Первая полная вер¬
сия вышла в свет на французском языке под названием
«Классификация АО» (Classification АО des fractures) [8] и
вскоре после этого на английском языке [4] как «Универ¬
сальная классификация переломов» (УКП), обе под автор¬
ством Muller и др. Также издавались различные брошюры
с кратким изложением классификации, а также классифи¬
кация в CD-формате. Классификация переломов длинных
костей была дополнена классификацией повреждений
таза [9] и переломов позвоночника [10]. Классификации
других повреждений, таких как переломы стопы [11], еще
разрабатываются. Последняя всеобъемлющая классифи¬
кация, опубликованная в 1996 г. как приложение к 10-му
тому журнала «The Journal of the Orthopaedic Trauma» [12],
представляет более полную нумерацию мелких костей.
Фонд АО основал комиссию по сохранению классифика¬
ции Muller-AO/OTA. Работа над классификацией пере¬
ломов других областей скелета продолжается на основе
принципов, рассматриваемых в данной главе, и достовер¬
ных научных данных. Недавно после первичного научного
1 Философия и принципы АОобоснования была предложена адаптация классификации
переломов длинных костей Miiller-AO для применения к
переломам у детей [13]. Данная глава представляет прин¬
ципы применения классификации Miiller-AO переломов
длинных костей, а также недавно принятых адаптаций для
переломов у детей. Для классификации повреждений дру¬
гих областей скелета читателю следует обратиться к ссыл¬
кам, представленным в табл. 1.5-1, а также соответству¬
ющим частям данной книги. На рис. 1.5-1 представлено
кодирование костей, применяемое Ассоциацией ортопе¬
дической травмы (Orthopaedic Trauma Association - OTA).Код1Области /
костиГлава данной
книгиДругиезначимыессылки14Лопатка26.1-15Ключица6.1-5Позвоночник26.11[10]61Тазовое кольцо6.4[9]62Вертлужнаявпадина6.5[9, 14]7Кисть6.3.4[15]34Надколенник6.7-8Стопа26.10[11]91Средний
отдел лицевого
скелета-[16]92Нижняячелюсть-[17]1 Некоторые различия в нумерации костей в версиях УКП и ОТА [12]
классификации Miiller-AO [4,14] устранены соглашением 2005 г.2 Проекты по развитию или пересмотру и валидации классификаций
переломов данных областей скелета продолжаются как часть деятельности
Комитета по контролю классификации АО.Табл. 1.5-1 Общая структура классификации переломов
Miiller-AO (за исключением классификации длинных костей).9- Череп и челюстно-
лицевые кости15- Ключица
14- Лопатка3- Бедренная кость /
надколенник8- Стопа12- Плечевая
кость2-7- Кисть4- Большеберцовая /
малоберцовая костиЛучевая /локтеваякостивпадинаРис. 1.5-1 АО/ОТА система нумерации анатомической локали¬
зации перелома в трех сегментах кости (проксимальный = 1,
диафизарный = 2, дистальный = 3).
1.5 Классификация переломов2 Принципы классификации переломов
длинных трубчатых костей Muller-AO2.1 Общая структура и отличительные свойстваСистема классификации должна обеспечивать возмож¬
ность добавления, хранения и поиска информации; от¬
личительной чертой системы Muller является то, что она
предлагает структуру, пользуясь которой хирург может
распознать, идентифицировать и описать повреждение
кости. Она предоставляет возможность не только доку¬
ментировать перелом, но и понять его в биомеханиче¬
ском и биологическом смыслах.■ Система основана на четкой терминологии,
позволяющей хирургу единообразно описывать
перелом с таким количеством деталей, которое
требуется в конкретной клинической ситуации.
Это описание является ключом классификации и
формирует основу буквенно-цифрового кодиро¬
вания, обеспечивающего документирование и ис¬
следование.Если хирург хочет использовать систему в полном объеме,
в первую очередь следует определить то, что Muller назвал
сущностью перелома. Это отличительное свойство, при¬
дающее перелому индивидуальность и позволяющее от¬
нести его к определенному типу. Задачей хирурга является
описание словами и последующая кодировка того, что по¬
нимается как основная характеристика перелома, которая
будет определять его лечение и/или ожидаемый результат.Классификация, или диагностика, является продолжаю¬
щимся процессом, так как зависит от доступности инфор¬
мации в каждый конкретный момент. Только после того,
как вся информация о переломе собрана, процесс класси¬
фикации можно считать законченным. Но это не значит,
что она становится бесполезной, так как клиническая ин¬
формация, лежащая в ее основе, помогает хирургу опреде¬
лить способ лечения. Диагноз складывается из комбинации
анатомической локализации и морфологических параме¬
тров перелома. Ответы на нижеприведенные вопросы, а
также 5-значный буквенно-цифровой код обеспечивают
детальное описание перелома (рис. 1.5-2). Код состоит из
описания локализации (сегмент кости), типа перелома и,
наконец, морфологических особенностей перелома.ВзрослыеДиагноз = «сущность» переломаЛокализация МорфологияКостьСегментТипГруппаПодгруппа12 3 41 2 3 (4)ABC1 2 3.1 .2 .34 длинные кости 3 или 4 сегмента 3 типа 3 группы 3 подгруппыРис. 1.5-2 Буквенно-цифровая структура классификации переломов длинных костей Muller-AO.
1 Философия и принципы АО■ Каждая крупная длинная кость (напр, плечевая)
и каждая специфическая анатомическая область
(напр, кисть), а также каждая область кости (сег¬
мент) обозначаются и нумеруются. Каждая длин¬
ная кость разделена на три сегмента (рис. 1.5-1).
Переломы каждого из сегментов кости разделяются
на три типа с последующим подразделением на три
группы и их подгруппы, создавая иерархическую
организацию по триадам.Эти группы и подгруппы затем располагаются по воз¬
растанию в соответствии с морфологической сложностью
перелома, предполагаемым трудностям при его лечении и
ожидаемым прогнозом. В данной главе рассмотрение клас¬
сификации ограничивается в основном костями, сегмента¬
ми, типами и группами: это то, что обычно необходимо
для повседневного клинического применения и общения.2.2 Описание локализации перелома:
кости и сегментыОписание перелома, или диагноз, должно позволять хирур¬
гу принять рациональное решение относительно лечения, а
применяемые в нем стандартные формулировки - обеспе¬
чивать возможность обсуждения повреждения с другими
врачами. Описание и кодирование костей, определенное
конвенцией, представлено на рис. 1.5-11. В описании указы¬
вают название кости и локализацию перелома в пределах
кости. Это описание преобразуют в первые две цифры бук-
венно-цифрового кода. Следует отметить, что две пары ко¬
стей (лучевая и локтевая, большеберцовая и малоберцовая)
рассматриваются как одна кость.1 Некоторые различия в нумерации мелких костей в версиях УКП и ОТА
классификации Miiller-AO устранены Комитетом по контролю классифи¬
кации АО и Комитетом по кодированию и классификации ОТА в 2005 г.721Плечевая кость2Лучевая / локтевая кости3Бедренная кость4Большеберцовая / малоберцовая костиОпределение соответствующего сегмента требует более
подробного рассмотрения (рис. 1.5-3). Каждая длинная
кость имеет три сегмента.1Проксимальный сегмент2Диафизарный сегмент3Дистальный сегментИсключениями у взрослых являются надколенник и ло¬
дыжечный сегмент (4). Для лодыжек сделано исключение
из-за особенностей анатомии данной области. Вследствие
всеобщего применения классификации переломов лоды¬
жек Weber они рассматриваются как четвертый сегмент
комплекса большеберцовой и малоберцовой костей.В отличие от детей, длинные кости которых разделяются
на диафизарную, две метафизарных и две эпифизарных
части (рис. 1.5-4) (гл. 4.4:4.2.1), у взрослых эпифиз и ме-
тафиз рассматриваются как один сегмент. Поэтому каж¬
дая длинная кость имеет три сегмента, как описано выше.
Границы между средним и концевыми сегментами опре¬
деляют с помощью квадрата, стороны которого равны
наиболее широкой части эпифиза (исключением являют¬
ся проксимальный отдел бедра (31-) и лодыжки (44-), см.
подпись под рис. 1.5-3).
1.5 Классификация переломовЧтобы определить, к какому сегменту относится пере¬
лом, необходимо определить его центр. Центр простого
поперечного перелома очевиден, у простых косого или
спирального переломов он определяется по средней точ¬
ке линии перелома. При клиновидном переломе центр
располагается на уровне широчайшей части клиновидно¬
го фрагмента или в средней части раздробленного клино¬
видного фрагмента после репозиции. При сложных пере¬
ломах центр может быть определен после репозиции,когда будет выявлена полная протяженность зоны раздро¬
бления. В этом случае хирург произведет классификацию
после операции, но решение по лечению определяет на
основании сложности перелома. Смещенный суставной
перелом всегда классифицируют как перелом концевого
сегмента вне зависимости от типа его диафизарного про¬
должения, так как суставное повреждение является наи¬
более важным для лечения и прогноза.Рис. 1.5-3 Анатомическая локализация перелома. Анатомическая локализация описывается двумя цифрами: первая определяет
кость, а вторая - ее сегмент (лучевая и локтевая, больше- и малоберцовая рассматриваются как одна кость). Лодыжечный сегмент
(44-) является исключением. Проксимальный и дистальный сегменты длинных костей определяются с помощью квадрата, сторо¬
на которого равна наиболее широкой части эпифиза (исключения 31- и 44-).
1 Философия и принципы АОДетиДиагноз
Локализация Морфология 1 | КостьСегментТипI РебенокТяжестьИсключения12 341 2 3Е М D/ 1-9.1 .2I—IV4 длинные кости 3 сегмента 3 типа 4-9 видов 2 подгруппыРис. 1.5-4 Общая структура универсальной классификации АО переломов длинных костей у детей. Более детальное описание
дают Slongo и др. [13]. Е - эпифиз, М - метафиз, D - диафиз.При адаптации данной системы к переломам у детей рас¬
сматриваются признаки, свойственные переломам расту¬
щего скелета (рис. 1.5-4). Анатомическое разделение на че¬
тыре длинные кости и их три сегмента сохраняется. Однако
по локализации переломы далее разделяются на эпифи¬
зарные (Е), метафизарные (М) или диафизарные (D). Мор¬
фологию перелома документируют типо-специфичным
детским кодом, кодом степени тяжести, а также дополни¬
тельными особыми кодами для смещений при специфи¬
ческих переломах (гл. 4.4:4.2) [13].2.3 Описание морфологии перелома: типы, группы,
подгруппы, определители и детализацияМорфологию перелома описывают четкими определени¬
ями, позволяющими хирургу определить тип, группу и
подгруппу.ТипыОписания типов различаются при диафизарных перело¬
мах и при переломах проксимального или дистального
суставных концов (табл. 1.5-2).Различают три типа переломов, которые кодируют бук¬
вами А, В и С. Для проксимальных отделов плечевой ко¬
сти, бедренной кости и сегмента лодыжек применяются
специальные описания (табл. 1.5-3).Группы и подгруппыПосле установления типа перелома (А, В, С), вне зави¬
симости от сегмента, его относят к одной из трех групп
(табл. 1.5-4,1.5-5).■ Для более подробного описания эти группы
подразделяют на три подгруппы в зависимости от
локализации перелома или его морфологии.В результате получается 27 подгрупп для каждого сегмента
кости и 81 подгруппа для каждой кости. Для особо слож¬
ных зон применяют подкатегории, т.н. детализацию. Она
может быть полезна при планировании лечения или иметь
значение для прогнозирования результата. Детализация
будет рассмотрена в соответствующих разделах книги.74
1.5 Классификация переломовСегментТипАВС1 ПроксимальныйВнесуставнойНет вовлечения суставной
поверхности смещенным
переломомНеполный суставнойВовлечена часть суставного ком¬
понента, оставляя другую часть
связанной с мета-/диафизомВовлечена суставная
поверхность, метафизарный
перелом полностью отделяет су¬
ставной компонент от диафиза2 ДиафизарныйПростойКлиновидныйСложныйОдна линия перелома,
кортикальный контакт между
фрагментами после репозиции
составляет более 90%Три или более фрагментов,
основные фрагменты после
репозиции контактируютТри или более фрагментов,
основные фрагменты не имеют
контакта после репозиции3 ДистальныйВнесуставнойНет вовлечения суставной
поверхности смещенным
переломомНеполный суставнойВовлечена часть суставного
компонента, оставляя другую
часть связанной с
мета-/диафизомВовлечена суставная
поверхность, метафизарный
перелом полностью отделяет су¬
ставной компонент от диафизаТабл. 1.5-2 Определения типов переломов длинных костей у взрослых. Исключения представлены в табл. 1.5-3.
1 Философия и принципы АОКость и сегментТипАВС11-Плечевая кость,
проксимальный
отделВнесуставной, унифокальныйВнесуставной, бифокальныйСуставнойБугорки, илиС метафизарнымСмещенный,неимпактированный/импактированием или без него,импактированныйимпактированныйили с вывихомили с вывихомметафизарныйв плече-лопаточном сочленении31-Бедренная кость,
проксимальныйотделВнесуставной, вертельныйЧрезвертельный простой
или оскольчатый,
или межвертельныйСубкапитальный со смещением
или трансцервикальныйРаскол, импактирование
или шейка32-
Бедренная
кость, диафиз,
подвертельныйСм. гл. 6.6.244-ЛодыжкиС повреждением по медиальной
стороне или без негомалоберцовыйС медиальным или дорзальным
повреждением или без негоС медиальным или дорзальным
повреждением или без негоТабл. 1.5-3 Исключения классификации типов переломов.
1.5 Классификация переломовТипГруппаАВСАПростойСпиральныйКосойrV\/У -У'гПоперечныйВКлиновидныйСпиральный\SСгибательный(\МногооскольчатыйССложный3СпиральныйСегментарныйТабл. 1.5-4 Классификация переломов диафиза по трем группам.
1 Философия и принципы АОТипГруппаАВСВнесуставнойПростойКлиновидныйСложныйВНеполныйсуставнойРасколВдавлениеРаскол-вдавлениеПолный суставнойПростой суставной,
простой метафизарныйПростой суставной,
оскольчатый метафизарныйОскольчатый суставной,
оскольчатый метафизарныйТабл. 1.5-5 Классификация переломов концевых сегментов по трем группам.
1.5 Классификация переломовПошаговая идентификация перелома■ При иллюстрировании классификации зеленым,
оранжевым и красным цветом обозначена степень
тяжести повреждения и/или сложности лечения.
А1 соответствует перелому с наилучшим прогно¬
зом и наиболее простым хирургическим лечением.
СЗ представляет перелом с наихудшим прогнозом и
сложным хирургическим лечениемТаким образом, в ходе идентификации необходимых для
классификации перелома данных достигается понимание
его механизма, тяжести, прогноза, а также возможных
сложностей лечения. Завершенное описания перелома
обозначают буквенно-цифровым кодом, который очень
удобен для компьютерного хранения информации. Этот
код также может применяться в повседневном общении с
коллегами, поскольку хирург использует его для описания
перелома и установления диагаоза.Muller и его коллеги [18] усовершенствовали этап клас¬
сифицирования, который следует за определением ло¬
кализации перелома. Хирург тщательно исследует пе¬
релом для установления не только его наименования,
но и сущности.■ Сущность перелома заключается в его характе¬
ристиках, которые отличают его от других пере¬
ломов и могут быть полезными в определении про¬
гноза или лечения.Это исследование построено на бинарном принципе:
большинство вопросов допускает лишь один ответ из двух
возможных (да - нет). Такая концепция применима также
к классификации, основанной на иерархическом разделе¬
нии на триады (табл. 1.5-6; 1.5-7).Для перелома диафиза длинной кости (рис. 1.5-6) первый
бинарный вопрос определяет тип перелома и его тяжесть:
«Простой или оскольчатый?» Второй бинарный вопрос
определяет группу перелома и механизм: «Спиральный
или сгибательный?» Третий бинарный вопрос определяет
подгруппу и специфические параметры перелома.Если повреждение определено как перелом концевого сег¬
мента длинной кости (табл. 1.5-7), хирург должен установить
участие в нем суставной поверхности. При положительном
ответе перелом является суставным. Ответ на второй бинар¬
ный вопрос должен определить, вся ли суставная поверхность
отделена от диафиза. Ответ «да» характеризует перелом как
полный суставной. Следующий вопрос касается числа линий
перелома, пересекающих суставную поверхность: одна ли¬
ния = простой, более одной = многооскольчатый. Последний
вопрос устанавливает вид повреждения метафиза.Это стандартная схема применения классификации перело¬
мов длинных костей Muller-AO. Однако ни одна классифи¬
кация не является всеобъемлющей. Исключения имеются и
в этой системе (табл. 1.5-3). Они основаны на анатомических
особенностях (таких как плечо, тазобедренный сустав) или
укоренившейся практике (напр, голеностопный сустав).79
1 Философия и принципы АОДиафизарный переломЭтапВопросОтвет1Какая кость?Конкретная кость (X)2Перелом расположен в концевом
или диафизарном сегменте кости?Диафизарный сегмент (Х2)3Тип: перелом простой или оскольчатый
(имеет более 2 частей)?Простой (Х2-А)Если оскольчатый, переходим к этапу ЗаЗаИмеется ли контакт между двумя
основными фрагментами?Если да, то перелом клиновидный (Х2-В)
Если нет, то перелом сложный (Х2-С)4Группы: перелом вызван скручивающими
(спиральными) или сгибательными усилиями?
(табл. 1.5-4)Спиральные или скручивающие усилия приводят к
простым спиральным (Х2-А1), спиральным
клиновидным (Х2-В1) или спиральным сложным
(Х2-С1) переломамСгибательные усилия продуцируют простые
косые (Х2-А2), простые поперечные (Х2-АЗ),
сгибательные клиновидные (Х2-В2),
с фрагментированным клином (Х2-ВЗ)
или сложные (Х2-СЗ) переломы5Следующий вопрос касается специфики
конкретного перелома, его прогноза или лечения.
Например, при переломе большеберцовой кости
целью вопроса является локализация уровня
перелома малоберцовой костиТабл. 1.5-6 Этапы идентификации диафизарного перелома.
1.5 Классификация переломовПерелом концевого сегментаЭтап ВопросОтвет1Какая кость?Конкретная кость (X)2Перелом расположен в концевом
или диафизарном сегменте кости?Концевой сегмент3Перелом проходит через проксимальныйПроксимальный (Х1)или дистальный отдел?Дистальный (ХЗ)4аВовлекает ли перелом суставную поверхность?Если нет, то перелом внесуставной (ХХ-А),
переходим к этапу 6Если да, то перелом суставной,
переходим к этапу 4Ь4ЬТип: перелом неполный или полный суставной?Если часть суставной поверхности сохраняет
связь с мета-/диафизом, то перелом неполный
суставной (ХХ-В)Если часть суставной поверхности теряет связь с
диафизом, то перелом полный суставной (ХХ-С)5Группа: сколько линий перелома пересекает су¬Если одна линия, то перелом простойставную поверхность?Если > 2 линий, он сложный6Группа: каков характер перелома метафиза?Простой: перелом внесуставной (ХХ-А1)
или простой суставной (ХХ-С1)Клиновидный: перелом внесуставной (ХХ-А2)Сложный: перелом внесуставной (ХХ-АЗ),
или простой суставной (ХХ-С2),
или сложный суставной (ХХ-СЗ)7Вопрос определяет подгруппу и специфичен
для конкретного переломаТабл. 1.5-7 Этапы идентификации перелома концевого сегмента.
1 Философия и принципы АО3 Вопросы достоверности классификации3.1 Определение процесса классификацииКлассификация переломов предоставляет диагноз, необ¬
ходимый для принятия решения о лечении, однако ни¬
чего не сообщает о действиях хирурга, обеспечивающих
надежность и точность диагноза. Это аналогично ситуа¬
ции, когда врач должен поставить диагноз инфекционно¬
го заболевания без информации о тестах, выполняемых
при таких заболеваниях, и их надежности. В контексте
системы классификации переломов в настоящее время
необходимо определить и оценить процесс классифици¬
рования, прежде чем использовать классификацию. Хи¬
рург должен выполнить определенные диагностические
процедуры для отнесения перелома к той или иной клас¬
сификационной категории.Процесс классифицирования сложен и может быть опи¬
сан следующими терминами:анамнез и клиническое обследование;
способы визуализации: применение таких видов по¬
лучения изображения, как специальные рентгеновские
проекции или КТ-сканы; непосредственная визуализа¬
ция перелома при операции;время выполнения классифицирования: до лечения;
после манипуляций с переломом или репозиции; по¬
сле фиксации перелома;специальность и опыт врача: хирург-эксперт; ста¬
жер; научный сотрудник; рентгенолог;
средства записи: измерение на рентгенограмме с по¬
мощью линейки, набора трафаретов; применение спе¬
циальных диагностических компьютерных программ;
методы получения и отбора клинической инфор¬
мации: систематизированный и стандартизирован¬
ный подход с целью множественного кодирования,
такой как бинарный алгоритм классификации пере¬
ломов длинных костей Miiller-AO;диагностическое правило: общий диагноз одного ис¬
следователя или коллегиальный - двух или более спе¬
циалистов.82Недавно прошел оценку процесс классифицирования пе¬
реломов длинных костей у детей [13]. Он включает иссле¬
дование стандартных передне-задней и боковой рентгено¬
грамм, выполняемых до лечения. Первичные результаты
показали, что выявление специфических определений
переломов и их локализации требует стандартизации.
Для точного определения концевого сегмента и угла ли¬
нии перелома были разработаны трафареты. Эти два не¬
больших дополнения значительно повысили надежность
процесса классифицирования. При сложных переломах
или сложных анатомических локализациях могут потре¬
боваться более детальные диагностические алгоритмы
или специальные диагностические компьютерные про¬
граммы. Системы классификаций с многоэтапными диа¬
гностическими решениями предлагают систематизиро¬
ванный подход к чтению диагностических изображений,
который обеспечивает более точную классификацию и
особенно ценен для хирурга.■ Например, бинарный опрос, используемый в
классификации Miiller-AO, полезен еще и тем, что,
применяя его, хирург последовательно отвечает на
все важные вопросы диагностики. Если ему не уда¬
ется сделать выбор между двумя возможными вари¬
антами ответа, вероятно, визуализация перелома
была недостаточной, и требуется дополнительная
информация.Для получения окончательного и точного диагноза могут
потребоваться инвазивные, дорогие или сложные мето¬
ды диагностики. Такую классификацию следует считать
эталонной и применять по мере возможности. Однако
сроки, стоимость, этические соображения и другие огра¬
ничивающие факторы иногда вынуждают применять
другие, возможно, не столь точные и надежные методы.
Хирург должен определить, насколько такой компромисс
приемлем для лечения пациента.
1.5 Классификация переломов3.2 Исследовательский подход к классификацииСистемы классификации переломов должны иметь про¬
гностическую ценность для пациентов и помогать хирургу
при планировании лечения. Ключом к пониманию клас¬
сификации является достоверное и точное описание.
Достоверность показывает, насколько часто повторные
классифицирования дают одинаковые результаты. Точ¬
ность определяет, насколько диагноз по классификации
соответствует реальному состоянию кости. Иногда реаль¬
ное состояние неизвестно или неопределимо, но его мож¬
но сопоставить с приемлемым эталоном классификации
(лучший эталон часто называют золотым стандартом). Пе¬
ред применением классификации в клинической практи¬
ке важно установить достоверность и точность [5,6,19—21].
Имеется множество факторов, влияющих на достоверность
и точность классификации. Применяемые средства визуа¬
лизации могут быть неточными сами по себе [22]. Кроме
того, системы классификации часто сводят непрерывные
переменные к категорийным; например, классификация
переломов длинных костей Miiller-AO предлагает только
два варианта наклона линии перелома (< 30° или > 30°) [4].Используя опыт Muller, его коллег и долгой истории клас¬
сификации переломов Фонда АО, Комитет по контролю
классификации АО и подразделение АО по клиническим
исследованиям и документированию выполняют проекты,
направленные на развитие и валидацию систем классифи¬
кации переломов. Для достижения широкого консенсуса в
этом предприятии было инициировано сотрудничество с
ОТА. Каждый проект проходит три фазы, которые обеспе¬
чивают надежность систем классификации [23].Первая фаза - фаза развития, ее выполняют хирурги с
опытом лечения данного типа переломов. Целью являет¬
ся формулирование четкого определения предлагаемой
классификации, а также процесса, обеспечивающего на¬
дежную и точную диагностику. Эта длительная и слож¬
ная фаза часто требует проведения пилотных исследова¬
ний для оценки понимания и адекватности определений
и классификации экспертами больших серий показа¬
тельных случаев. Например, классификация переломовдлинных костей у детей, упоминавшаяся в данной главе,
потребовала проведения четырех пилотных исследова¬
ний в течение двух лет с участием пяти хирургов и оцен¬
кой до 270 случаев для завершения данной фазы [13, 24].По окончании пилотных исследований и получении ре¬
зультатов, признанных клиническими экспертами, про¬
цесс классификации проходит вторую фазу, тестирование
с участием больших групп хирургов с различным уров¬
нем подготовки из разных клинических центров. На этом
критическом этапе достоверность и точность результатов
должна быть проверена в клинических условиях. Проходят
консультации с хирургами по всему миру, а также первич¬
ное применение в клинических условиях.Последний этап, фаза валидации, включает проспектив¬
ные клинические исследования, в которых пациентов на¬
блюдают длительное время для оценки хода лечения и его
результатов с целью документирования прогностической
ценности испытываемой системы классификации. После
завершения третьей фазы классификация может быть
официально признана надежной. Рекомендуется, однако,
проводить проверку ее эффективности через определен¬
ные промежутки времени, а также дорабатывать ее по
мере изменения клинических условий (напр, появление
новых возможностей диагностики или лечения).4 ЗаключениеНаше понимание переломов развивается, появляются
новые методы лечения, влияющие на результат, поэтому
классификация переломов, должна оставаться постоян¬
ной, но способной к адаптации. Это важно ввиду разви¬
тия методов лечения, которые могут влиять на прогноз
и оценку результатов [20]. Основатели АО оставили нам
универсальную классификацию переломов АО, очень
мощное средство обеспечения качества лечения перело¬
мов [25]. Современному поколению предстоит сохранить
это уникальное и ценное наследие, при этом оставив
классификацию достаточно гибкой для включения новых
методов и средств.
1 Философия и принципы АО5 Терминология классификацииОсновной словарь можно найти в конце данного тома. Сле¬
дующий список терминов, используемых в классификации,
может быть полезным для понимания данной главы.Вколоченный перелом. Отломки внедрены один в дру¬
гой и ведут себя как единое целое. Это комбинированный
клинический и рентгенологический диагноз.Внесуставной перелом. Не распространяется на су¬
ставную поверхность, хотя может быть внутрикапсу-
лярным. К нему относятся апофизарные и метафизар-
ные переломы.Клиновидный перелом. Комплекс перелома с третьим
фрагментом, при котором после репозиции имеется неко¬
торый непосредственный контакт между основными фраг¬
ментами.Надежность. Параметр валидации, определяющий,
насколько совпадает кодирование одного и того же
перелома при многократном применении процесса
классификации.Оскольчатое вдавление. Перелом, при котором часть
сустава вдавлена и осколки полностью изолированы.Процесс классификации. Метод, с помощью которого
хирург относит перелом к соответствующей классифика¬
ционной категории. Такой процесс может считаться диа¬
гностическим тестом.Оскольчатый перелом. Имеет более одной линии изло¬
ма с образованием трех или более фрагментов. К осколь-
чатым относятся клиновидные и сложные переломы.Простой перелом. Имеет одну линию излома и два кост¬
ных фрагмента. Простые переломы диафиза или метафи-
за бывают спиральными, косыми или поперечными.Система классификации. Набор категорий перелома и
его структура, которая определяет необходимые этапы
диагностики. Классификация переломов длинных костей
Miiller-AO является системой классификации.Сложный перелом. Имеет один или более промежуточ¬
ных отломков, после репозиции отсутствует непосредствен¬
ный контакт между основными проксимальным и дисталь¬
ным фрагментами.Суставной перелом. Распространяется на суставную по¬
верхность. Подразделяется на неполный (внутрисустав¬
ной и полный (внутри)суставной переломы.Суставной неполный перелом. Распространяется толь¬
ко на часть суставной поверхности, оставшаяся часть су¬
ставной поверхности сохраняет связь с диафизом.Суставной полный перелом. Суставная поверхность рас¬
колота и весь суставной блок отделен от диафиза. Тяжесть
зависит от того, являются ли суставные и метафизарные
компоненты перелома простыми или оскольчатыми.Точность. Параметр валидации, определяющий, насколь¬
ко диагноз по классификации соответствует реальному со¬
стоянию.Чистое вдавление. Суставной перелом, при котором
имеется изолированная импрессия суставной поверхно¬
сти без раскола. Импрессия может быть центральной или
периферической.Чистый раскол. Суставной перелом с продольным рас¬
колом метафиза и суставной поверхности, без дополни¬
тельных суставных повреждений.Эталонный метод процесса классификации. Принятый
практический процесс классификации, который с макси¬
мальной вероятностью выявляет реальное состояние, «сущ¬
ность» перелома. Идеальный (или практически идеальный)
процесс классификации называется золотым стандартом.
1.5 Классификация переломов6 Библиография[1] Rockwood СА, Green DP, Bucholz RW, et al (1996) Rockwood and
Green's Fractures in Adults. 4th ed. Philadelphia, New York:
Lippincott-Raven.[2] Browner BD, Jupiter JB, Levine AM, et al (1998) Skeletal
Trauma—Fractures, Dislocations, Ligamentous Injuries. 2nd ed.
Philadelphia, London, Toronto, Montreal, Sydney, Tokyo:W.B. Saunders.[3] Bernstein J, Monaghan BA, Silber JS, et al (1997) Taxonomy and
treatment—a classification of fracture classifications.J Bone Joint Surg Br; 79(5):706-707.[4] Muller ME, Nazarian S, Koch P, et al (1990) The Comprehensive
Classification of Fractures of Long Bones. 1st ed. Berlin, Heidelberg, New
York: Springer-Verlag.[5] Audige L, Bhandari M, Kellam J (2004) How reliable are
reliability studies of fracture classifications? A systematic review of
their methodologies. Acta Orthop Scand; 75(2):184-194.[6] Colton CL (1991) Telling the bones. ] Bone Joint Surg Br;73(3):362-364.[7] Colton CL (1997) Fracture classification—A response to Bernstein et
al. J Bone Joint Surg Br; 79 (5):708-709.[8] Muller ME, Nazarian S, Koch P (1987) Classification AO des fractures.
Tome I. Les os longs. 1st ed. Berlin: Springer-Verlag.[9] Tile M (2003) Fractures of the Pelvis and Acetabulum. 3rd ed.Philadelphia: Williams & Wilkins.[10] Magerl F, Aebi M, Gertzbein SD, et al (1994) A comprehensive
classification of thoracic and lumbar injuries.Eur Spine J; 3(4):184-201.[11] Zwipp H, Baumgart F, Cronier P, et al (2004) Integral
classification of injuries (ICI) to the bones, joints, and ligaments—
application to injuries of the foot. Injury; 35 (Suppl 2):SB3-9.[12] Orthopaedic Trauma Association Committee for Coding and
Classification (1996) Fracture and dislocation compendium. J Orthop
Trauma; 10 (Suppl 1): V-IX, 1-154.[13] Slongo T, Audige L, Schlickewei W, et al (2006) Development and
validation of the AO pediatric comprehensive classification of longbone
fractures by the Pediatric Expert Group of the AO Foundation in
collaboration with AO Clinical Investigation and Documentation and
the International Association for Pediatric Traumatology. J Paediatr
Orthop; 26(l):43-49.[14] Judet R, Judet J, Letoumel E (1964) Fractures of the acetabulum:
classification and surgical approaches for open reduction. Preliminary
report. J Bone Joint Surg Am; 46:1615-1646.[15] Petracic B, Siebert H (1998) AO Classification of fractures of the
hand bones. Handchir Mikrochir Plast Chir; 30(l):40-44.[16] Buitrago-Tellez CH, Schilli W, Bohnert M, et al (2002) A
comprehensive classification of craniofacial fractures: postmortem
and clinical studies with two- and three-dimensional computed
tomography. Injury; 33(8):651-668.[17] Spiessl В (1989) AO Classification of Mandibular Fractures. Spiessl В
(ed), Internal Fixation of the Mandible: A Manual ofAO/ASIF Principles witha Contribution by B. Rahn. 1st ed. Berlin, Heidelberg, New York:
Springer-Verlag.[18] Muller ME (1996) CCF—Comprehensive Classification of Fractures I & U.
M.E.Miiller Foundation. Bern: MAO/ASIF Documentation Center.[19] Garbuz DS, Masri BA, Esdaile J, et al (2002) Classification systems
in orthopaedics. J Am Acad Ortlwp Surg; 10(4):290-297.[20] Burstein AH (1993) Fracture classification systems: do they work
and are they useful? J Bone Joint Surg Am; 75(12):1743-1744.[21] Martin JS, Marsh JL (1997) Current classification of fractures.
Rationale and utility. Radiol Clin North Am; 35(3):491-506.[22] Martin JS, Marsh JL, Nepola JV, et al (2000) Radiographic
fracture assessments: which ones can we reliably make? J Orthop
Trauma; 14(6):379-385.[23] Audige L, Bhandari M, Hanson B, et al (2005) A concept for the
validation of fracture classifications. J Orthop Trauma; 19(6):404-409.[24] Audige L, Hunter J, Weinberg A, Magidson J, et al (2004)
Development and evaluation process of a paediatric long-bone
fracture classification proposal. Europ J Trauma; 30(4):248-254.[25] Orozco R, Sales JM, Videla M (2000) Atlas of Internal Fixation.
Fractures of Long Bones. 1st ed. Berlin, Heidelberg, New York:
Springer-Verlag.7 БлагодарностиАвторы выражают благодарность William М Murphy и
Dieter Leu за участие в подготовке данной главы в первом
издании «АО - Принципы лечения переломов».85
1 Философия и принципы АО1.6 Повреждения мягких тканей:
патофизиология, оценка и классификация1 Введение 872 Патофизиология и биомеханика 873 Патофизиологические процессы заживления 883.1 Воспалительная фаза 883.2 Пролиферативная и репаративная фазы 884 Диагностика и лечение закрытых повреждений мягких тканей 894.1 Проблемы диагностики и оценки 894.2 Механизмы вторичного повреждения 894.3 Компартмент-синдром 894.3.1 Механизм и местная патология4.3.2 Клинические проявления4.3.3 Диагноз4.3.4 Лечение4.4 Системная реакция на повреждения мягких тканей 934.5 Неотложная оценка повреждений мягких тканей 934.5.1 Анамнез4.5.2 Сосудистый статус4.5.3 Неврологический статус4.5.4 Состояние мягких тканей4.5.5 Оценка перелома4.5.6 Алгоритм лечения4.6 Классификация повреждений мягких тканей при переломах 964.6.1 Классификация открытых переломов Gustilio4.6.2 Классификация открытых повреждений мягких тканей Tscherne4.6.3 Классификация закрытых переломов Tscherne4.6.4 Ганноверская шкала переломов4.6.5 Система оценки состояния мягких тканей АО4.6.6 Использование систем классификации4.6.7 Заключение5 Библиография113
Автор Norbert P. Sudkamp1.6 Повреждения мягких тканей:
патофизиология, оценка и классификация1 ВведениеЭффективное лечение переломов зависит от правильного
обращения с мягкими тканями. Переломы с повреждени¬
ями мягких тканей следует расценивать как хирургиче¬
ские неотложные состояния. Они требуют продуманного
протокола лечения, а также отработанной системы оцен¬
ки тяжести с целью достижения неосложненного зажив¬
ления и полного восстановления функции.Открытые переломы и переломы с тяжелыми закрытыми
повреждениями мягких тканей являются частыми спутни¬
ками политравмы. Мероприятия по спасению жизни име¬
ют приоритет, и хирург должен учитывать не только ло¬
кальное повреждение, но и общее состояние пациента. При
оценке перелома необходимо определить распространен¬
ность повреждений мягких тканей, которая будет ключе¬
вым фактором лечения. Хирург должен хорошо знать пато¬
физиологию повреждений мягких тканей, сроки, опасности
и преимущества различных методов лечения.Состояние раны после травмы определяется следующи¬
ми факторами:тип воздействия и зона контакта(тупое, проникающее, размятое и пр.);приложенная сила;направление силы;поврежденная область тела;инфицированность раны;общее физическое состояние пациента.Тип воздействияТип поврежденияОстрое, точечноеКолотая рана, разрезТупоеКонтузионное повреждение,
рассечениеВытяжение, кручениеРваная ранаСрезаниеСкальпированная рана,
дефект кожи, отрыв, ссадинаКомбинация силРаны от ударов, проколов,
укусов, огнестрельныеРаздавливаниеТравматические ампутации,
разрывы, размозженияТермическоеОжогиТабл. 1.6-1: Типы ран.Комбинации этих факторов приводят к различным типам
ран (табл. 1.6-1). Раны отличаются не только по форме, но и
по типу лечения и прогнозу для выздоровления [1]. Любое
повреждение вызывает кровотечение и деструкцию тканей,
что активирует гуморальные и клеточные механизмы оста¬
новки кровотечения и противодействия инфекции. После¬
довательный процесс заживления, начинается немедленно
после травмы и может быть разделен на три фазы:
экссудативная, или воспалительная, фаза;
пролиферативная фаза;
репаративная фаза (фаза восстановления).2 Патофизиология и биомеханика87
1 Философия и принципы АО3 Патофизиологические процессы
заживления3.1 Воспалительная фазаВ начальной фазе (экссудативной, или воспалительной)
наблюдается значительно усиленное взаимодействие
между лейкоцитами и поврежденным эндотелием ми¬
крососудов. Вызванное травмой освобождение субэндо-
телиальньгх коллагеновых структур вызывает агрегацию
тромбоцитов. Они высвобождают серотонин, адреналин
и тромбоксан-А, вызывая сужение сосудов и продукцию
цитокинов, таких как тромбоцитарный фактор роста
(PDGF) и трансформирующий фактор роста (TGF-|3), ко¬
торые оказывают выраженный хемотаксический и мито-
генный эффект на макрофаги, полиморфно-ядерные ней-
трофилы, лимфоциты и фибробласты. Вазоконстрикция
и агрегация тромбоцитов содействуют тромбированию
и являются важными факторами процесса коагуляции
с целью остановки кровотечения. Побочным эффектом
является снижение перфузии поврежденной ткани, при¬
водящее к гипоксии и ацидозу. Первыми клетками, про¬
никающими из мелких сосудов в поврежденную ткань,
являются полиморфно-ядерные нейтрофилы (PMN)
и макрофаги. PMN быстро мобилизуются и вызывают
крайне интенсивную первичную реакцию. Основная за¬
дача макрофагов заключается в удалении некротических
тканей и микроорганизмов (фагоцитоз и секреция про-
теаз), в продукции и секреции цитокинов (PDGF: мито-
генный и хемотаксический; TNF-a: провоспалительный и
ангиогенный; [3-FGF, EGF, PDGF и TGF-|3: митогенные [2]).Макрофаги отвечают за раннюю, индуцированную ци-
токинами активацию иммунокомпетентных клеток, по¬
давление и разрушение бактерий и удаление остатков
клеток из поврежденных тканей. Однако фагоцитарные
возможности макрофагов ограничены. Если они пере¬
гружены чрезмерным количеством некротизированных
тканей, это приведет к снижению антимикробной ак¬
тивности мононуклеарных фагоцитов. Фагоцитарная ак¬
тивность связана с продукцией супероксидов и высоким88потреблением кислорода, поэтому зоны гипоксии и бес-
сосудистые зоны особо подвержены инфекции. Таким об¬
разом, патофизиологическое обоснование радикального
иссечения мертвых тканей заключается в поддержке фа¬
гоцитарной активности макрофагов [3,4].Отдельные хемотаксические вещества, такие как кал-
ликреин, улучшают сосудистую проницаемость и экс¬
судацию путем высвобождения нанопептидных бради-
кининов из фракции а2-глобулинов. Простагландиньг,
высвобождаемые поврежденными тканями, стимули¬
руют выброс гистамина тучными клетками и вызывают
локальную гиперемию, которая необходима для мета¬
болического обеспечения процесса заживления раны.
Помимо этого, высоко реактивный кислород и гидрок¬
сильные радикалы освобождаются при перекисном окис¬
лении мембранных жиров [5], что вызывает дальнейшую
дестабилизацию клеточных мембран. Эти механизмы на¬
рушают проницаемость капилляров, что снова вызывает
гипоксию и ацидоз в поврежденных зонах. Инфильтри¬
рующие гранулоциты и макрофаги благодаря способно¬
сти противостоять инфекции и поглощать продукты тка¬
невого распада и бактерии (физиологическое очищение
раны) играют ключевую роль в воспалительном ответе
травмированной ткани и оказывают решающее влияние
на последующий восстановительный процесс [5].3.2 Пролиферативная и репаративная фазыПролиферативная фаза начинается, когда фибробласты,
а затем и эндотелиальные клети, мигрируют в раневую
зону и пролиферируют там. Данные процессы стимули¬
руются митогенными факторами роста. Перечисленные
клетки на своей поверхности содержат ряд рецепторов
факторов роста и с помощью паракринной и аутокрин-
ной систем освобождают некоторые цитокины и син¬
тезируют структурный белок внеклеточного матрикса
(коллаген). Фибронектины - протеины, отделяемые от
поверхности фибробластов с помощью гидролаз, - спо¬
собствуют связыванию коллагена I типа в сц-цепи. Это яв¬
ляется важным условием прогрессирующей восстанови¬
тельной пролиферации клеток.
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияПроисходит плавный переход к репаративной фазе, проли¬
ферирующие эндотелиальные клетки формируют врастаю¬
щие капилляры - типичную особенность грануляционной
ткани. В конце репаративной фазы содержание воды умень¬
шается, а первоначально образованный коллаген замещает¬
ся цепями коллагена Ш типа с поперечными связями. Далее
следуют фиброз и рубцевание. Роль факторов роста в фор¬
мировании рубца до сих пор не ясна, но предполагается, что
TGF-|3 играет определяющую роль [6,7].4 Диагностика и лечение закрытых
повреждений мягких тканей4.1 Проблемы диагностики и оценкиПри открытых повреждениях мягких тканей контаминация
и инфицирование ран оказывают отрицательное влияние на
па тофизиологические процессы. При закрытых поврежде¬
ниях тяжесть травмы и распространенность ишемии могут
быть скрытыми, что может затруднять диагностику и при¬
нятие решения о лечении [8]. Многие современные методы
визуализации обеспечивают качественную оценку закрытых
повреждений мягких тканей, но клинически применимая
количественная оценка в настоящее время недоступна. К со¬
жалению, нет диагностических критериев, обеспечивающих
четкую предоперационную дифференциацию между обра¬
тимо (живыми) и необратимо (мертвыми) поврежденными
тканями. Таким образом, клинический опыт и правильная
оценка остаются важнейшими факторами при выборе вари¬
антов лечения и прогнозе. В будущем возможно появление
лекарственных веществ, которые могли бы уменьшать пост-
травматическую дисфункцию сосудов и восстанавливать
нарушенную микроциркуляцию. Имеются сведения, что
селективные ингибиторы СОХ-2 [9] или N-ацетилцистеин
могут применяться с данной целью [10].4.2 Механизмы вторичного поврежденияИммунные реакции на повреждение приводят к резкому
увеличению взаимодействия лейкоцитов и эндотелия и по¬
следующей потере целостности эндотелия с увеличениемРис. 1.6-1 Патофизиология повреждения мягких тканей.капиллярной проницаемости (рис. 1.6-1). В результате
происходят массивное трансэндотелиальное просачивание
плазмы и интерстициальный отек [11]. Отек может умень¬
шать капиллярное кровоснабжение в прилежащих зонах и
как следствие привести к прогрессирующему некрозу ске¬
летной мускулатуры пограничных зон, не поврежденных
первично в момент травмы, т.е. вторичному повреждению.4.3 Компартмент-синдромКомпартмент-синдром возникает вследствие повышения
давления в закрытом фасциальном или костно-фасциаль¬
ном пространстве, которое приводит к локальной ише¬
мии тканей. Результатом является нарушение нейромы-
шечной деятельности [12-14].
1 Философия и принципы АО4.3.1 Механизм и местная патологияПри закрытых переломах с повреждением мягких тка¬
ней угрозу компартмент-синдрома нельзя недооценивать.
Он возникает в результате повышения внутримышечного
давления в закрытом костно-фасциальном пространстве
до уровня, превышающего критическое давление капил¬
лярного кровотока [15]. Причиной может быть экзогенное
давление (напр, тугая гипсовая повязка), либо эндогенное
давление вследствие увеличения объема в пределах ком-
партмента. Последнее может возникать как результат кро¬
вотечения, периваскулярных инфузий или отека, вызывае¬
мого анормальной проницаемостью капилляров, которая
в свою очередь является следствием длительной ишемии
или реперфузии (рис. 1.6-2; 4.1-3). При сохранении наруше¬
ний микроциркуляции, вызванных повышением тканевогоРис. 1.6-2 Компартмент-синдром возникает вследствие пороч¬
ного круга.90давления, наступает тяжелая и необратимая дисфункция
нервно-мышечных образований вследствие гипоксии с воз¬
никновением некроза мышц и аксонотмезиса.Ранее считалось, что критическим для возникновения ком-
партмент-синдрома является постоянное внутримышеч¬
ное давление более 30 мм ртутного столба. Однако в насто¬
ящее время выявлено, что ключевым фактором является
разница между диастолическим артериальным давлением
(dBP) и внутримышечным давлением (IMP). Она определя¬
ет среднее давление мышечной перфузии (МРР):■ Давление Диастолическое _Внутримышечное
мышечной = артериальное — J г
, г давлениеперфузии давлениеПри давлении мышечной перфузии менее 30 мм р тутно¬
го столба наблюдается ишемия, и происходит анаэроб¬
ный клеточный метаболизм. Важно отметить, что артери¬
альное давление оказывает непосредственное влияние на
давление перфузии. Поэтому пациенты с политравмой,
сопровождающейся гипотензией и гипоксией, предрас¬
положены к развитию компартмент-синдрома. Другими
повреждениями с высокой опасностью развития ком¬
партмент-синдрома являются: повреждения сосудов с
периферической ишемией, высокоэнергетичная травма,
тяжелое размозжение мягких тканей и многооскольча-
тые переломы большеберцовой кости [16]. Целью любого
лечебного воздействия должна быть немедленная деком¬
прессия мышечного отсека путем дерматофасциотомии
для достижения реперфузии капиллярного ложа.4.3.2 Клинические проявленияКомпартмент (фасциальный футляр) - это анатомиче¬
ское пространство, ограниченное со всех сторон костью
или глубокой фасцией, в котором находится одно или
более мышечное брюшко. Окружающие эпимизий, кожа
или сдавливающие повязки также могут создавать такой
футляр с ограниченными границами. Относительная не¬
эластичность стенок футляра означает, что при возникно¬
вении отека мышечной ткани давление в костно-фасци-
альном футляре будет повышаться.
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияДиагноз компартмент-синдрома у пациента в сознании
обычно основывается на клинических проявлениях в виде
неослабевающей ишемической мышечной боли, которая
не купируется адекватными дозами аналгетиков. Нервы,
проходящие через вовлеченный футляр, также испыты¬
вают ишемию, что проявляется онемением и пощипыва¬
нием в зоне иннервации вовлеченного нерва. Выявление
этих симптомов возможно у адекватного и взаимодей¬
ствующего, находящегося в сознании пациента, чьи ощу¬
щения и восприятие не были нарушены тяжелым по¬
вреждением, приемом алкоголя или медикаментов.При клиническом обследовании будет выявляться напря¬
женный и отечный мышечный футляр, пальпация будет
вызывать боль, пассивное натяжение мышц вовлеченного
футляра также будет усиливать боль. Этот признак может
быть полезен, хотя не всегда специфичен. Дефицит чув¬
ствительной иннервации проходящего через компартмент
нерва наблюдается не всегда. Двигательная слабость яв¬
ляется поздним признаком. При компартмент-синдроме
пульс всегда сохранен, так как у пациента с нормальным
артериальным давлением давление мышечного ложа ред¬
ко превышает систолический уровень. Персистирующая
тахикардия неясного генеза также должна рассматривать¬
ся как возможный признак компартмент-синдрома, если
другие причины (напр, гиповолемия) исключены.Если интерстициальное давление превышает индивидуаль¬
ную пороговую величину в течение достаточно длительного
времени, наступает некроз тканей. У пациентов с нелечен-
ным или невыявленным компартмент-синдромом развива¬
ется ишемическая контрактура, описанная Volkmann. Она
приводит к контрактурам и нефункциональное™ конечно¬
сти. Хирург должен знать, что все повреждения конечностей
опасны возможностью развития компартмент-синдрома.
Синдром чаще встречается при высокоэнергетичных пе¬
реломах и размозжениях, но также может наблюдаться
при простых повреждениях и даже без перелома. Опас¬
ность его развития высока у пациентов, получающих ан-
тикоагулянгную терапию, и еще более высока у молодых
мужчин, возможно, из-за того, что их фасции сравнитель¬
но толще и менее эластичны. Компартмент-синдром такжеможет развиваться после реперфузии ишемизированной
конечности (рис. 4.1-3), что наблюдается у пациентов, ко¬
торые находились в бессознательном состоянии в течение
нескольких часов (напр, наркоманы), а также после восста¬
новления повреждений артерий. Поэтому у большинства
травматологических пациентов после восстановления
артерий необходима профилактическая фасциотомия
(рис. / анимация 1.6-3).4.3.3 ДиагнозДифференциальный диагноз проводится с повреждени¬
ем артерии и периферического нерва. Отсутствие пульса
указывает на артериальное повреждение; диагноз пери¬
ферического повреждения нерва ставится путем исклю¬
чения. От хирурга требуется повышенное внимание и
бдительность, чтобы не пропустить компартмент-син¬
дром, так как его симптомы и признаки бывают слабо
выраженными. Медицинский и ухаживающий персонал
должны знать, что аналгетики могут оказывать маскиру¬
ющее действие на симптомы, что представляет пробле¬
му при пациент-контролируемой аналгезии (ПКА). При
широком применении ПКА следует контролировать воз¬
можность возникновения компартмент-синдрома.Рис. / Анимация 1.6-3 Эффект повышения футлярного дав¬
ления. Ткани восстанавливаются после широкой фасциотомии.Animation (^)91
1 Философия и принципы АОКомпартмент-синдром можно диагностировать с помощью
измерения тканевого давления. Это особенно важно в ситу¬
ациях, когда данные клинического осмотра ненадежны, как
при черепно-мозговой травме или интоксикации пациента.
Давление тканей обычно повышается до появления клини¬
ческих признаков и симптомов, поэтому измерение давле¬
ния может применяться для диагностики угрозы компар-
тмент-синдрома, а также для мониторинга у пациентов с
высоким риском данного осложнения после операций. Из¬
мерение давления осуществялется различными методами.
Инфузионный метод прост и стабилен, но может ухудшить
течение синдрома и обычно имеет более высокую порого¬
вую величину чувствительности, чем другие методы. Фи¬
тильная техника предполагает использование некоторого
количества тонкого материала внутри катетера, чтобы он
оставался открытым для обеспечения динамического мо¬
ниторинга. Пункционный метод надежен и достоверен, но
требует соответствующего оборудования. В течение послед¬
них нескольких лет появились тонкопроволочные внутри-
футлярные датчики. Они просты в обращении, надежны
и позволяют производить продолжительный мониторинг
давления в периоперационном периоде [17].4.3.4 ЛечениеНачальное лечение должно включать разрезание всех
циркулярных повязок и поднятие конечности до уровня
сердца (для достижения максимального давления ткане¬
вой перфузии).■ Компартмент-синдром — это неотложное состо¬
яние, и методом выбора при его лечении является
немедленная фасциотомия.■ При травме подкожная фасциотомия не пока¬
зана, так как кожа, пока она остается интактной,
функционирует как ограничивающая мембрана и
может поддерживать компартмент-синдром.Компартмент-синдром чаще всего возникает на голени
(рис. 1.6-4). Необходимо выполнить декомпрессию всех че¬
тырех футляров с применением либо метода двух разрезов,
предложенного Mubarak [18], либо парафибулярной дерма-
тофасциотомии по Matsen [12]. Фасциотомия с удалением
малоберцовой кости, популяризуемая в сосудистой хирур¬
гии, у пациентов с травмой противопоказана. Даже еслиРис. 1.6-4а—b Клиническая картина после вскрытия мышечного футляра.
а Живые мышечные ткани.Ь Все мышечные ткани в компартменте мертвы.92
1.6 Повреждения мягких тканей: патофизиология, оценка и классификациядавление повышено только в одном или двух футлярах, обя¬
зательным является полная декомпрессия всех. Это одина¬
ково относится ко всем возможным локализациям компар¬
тмент-синдрома на верхней или на нижней конечности.4.4 Системная реакция на повреждения мягких
тканейТяжелые травмы мягких тканей приводят к местным
микрососудистым и клеточным повреждениям и к зна¬
чительным системным воспалительным реакциям вслед¬
ствие выделения провоспалительных цитокинов (TNF-a,
IL-1, IL-6, IL-10). При этом поражается сосудистый эндо¬
телий в различных органах, что приводит к миграции,
скоплению и активации полиморфноядерных нейтрофи-
лов по краям участков воспаления, повышению проница¬
емости капилляров, интерстициальному отеку и воспали¬
тельному ответу. Синдром системного воспалительного
ответа (ССВО) приводит к повреждению различных орга¬
нов - синдрому полиорганной недостаточности (СПОН).
Эти повреждения возникают не только в легких (РДСВ),
печени, желудочно-кишечном тракте, почках, миокарде
и центральной нервной системе, но и вовлекают всю им¬
мунную систему: наиболее частая причина смерти у та¬
ких пациентов - сепсис [19—21] (гл. 4.1). Таким образом,
патофизиологические изменения в поврежденных тканях
после травм мягких тканей являются результатом пороч¬
ного круга (рис. 1.6-5).4.5 Неотложная оценка повреждений мягких
тканей4.5.1 АнамнезДля выбора метода лечения и определения сроков его
проведения хирург должен знать, когда, где и как произо¬
шла травма. Например, продолжительное сдавление в
автомобиле указывает на возможность компартмент-син¬
дрома, а травмы на скотном дворе - высокий риск инфек¬
ции. Наиболее важными являются данные о величине и
направлении вызвавшей повреждение силы, которые по¬
влияли на распространенность повреждения. Чем боль¬
ше сила, тем тяжелее повреждение и его последствия.Рис. 1.6-5 Системные эффекты повреждения мягких тканей.
PMN-полиморфноядерные нейтрофилы.4.5.2 Сосудистый статусДля оценки состояния поврежденной конечности необхо¬
димо определить ее сосудистый статус. Следует проверить
и сравнить с неповрежденной стороной периферический
пульс, температуру и капиллярное наполнение. Отсутствие
пальпируемого пульса является важными симптомом воз¬
можного сосудистого повреждения, однако его наличие или
хорошее капиллярное наполнение не обязательно гаранти¬
руют интактность кровоснабжения. Для скрининга может
применяться допплеровское исследование травмированной
и интактной конечностей; также применим плече-лоды-
жечный индекс [22]. Во всех сомнительных случаях и когда
1 Философия и принципы АОанамнез травмы, данные осмотра или рентгенологический
тип перелома предполагают возможность сосудистого по¬
вреждения, необходима экстренная консультация сосуди¬
стого хирурга. Стратегии лечения включают неотложную
ангиографию в кабинете сосудистой радиологии, немедлен¬
ную ангиографию на столе или непосредственно ревизию
поврежденного сосуда. Выбор метода зависит от локальных
возможностей и принятых протоколов.4.5.3 Неврологический статусНеврологическая оценка может быть весьма затрудни¬
тельной у пациента с политравмой без сознания. Однако
исследование рефлексов и реакций на сильные болевые
раздражители дает некоторые указания на грубые не¬
врологические расстройства. Эти исследования должны
производиться повторно, так как подтверждение повреж¬
дения крупного нерва может быть решающим фактором
при выборе между органосохраняющей операцией или
ампутацией при тяжелых повреждениях конечностей.4.5.4 Состояние мягких тканейПовреждения мягких тканей при закрытых переломах
менее очевидны, чем при отрытых, однако также имеют
огромное значение. Их точная оценка может быть гораздо
более трудной, чем при открытых переломах, а их тяжесть
легко недооценить. Простые ссадины представляют собой
повреждение физиологического барьера кожи и могут при¬
вести к развитию глубокой инфекции. Такие случаи намно¬
го тяжелее для лечения по сравнению с простой перфора¬
цией кожи.При открытых переломах на месте происшествия на рану
накладывают стерильную повязку, которую снимают
только в операционной и только в стерильных условиях.
Там оценивают полную картину повреждений мягких
тканей. (Некоторые авторы допускают однократное сня¬
тие повязки для фотографирования с целью облегчения
предоперационного планирования).Степень инфицированности раны имеет большое значе¬
ние и определяет характер и результат повреждения. Ино¬
родные тела и частицы грязи дают полезную информациюи позволяют правильно оценить степень контаминации.
Высокоэнергетичные огнестрельные ранения и сельскохо¬
зяйственные травмы следует рассматривать как сильно
загрязненные.После тщательной хирургической обработки кожи и
отмывания грязи и инородных тел, производят иссече¬
ние, а при необходимости и расширение раны, полу¬
ченной в результате травмы. Осторожные манипуляции
и осмотр позволяют определить состояние кости и рас¬
пространенность повреждения мягких тканей. Во время
хирургической обработки также оценивается жизне¬
способность и кровоточивость краев кожи, подкожной
жировой клетчатки, мышц и фасциальных элементов.
Окончательная оценка повреждения мягких тканей тре¬
бует большого хирургического опыта, так как влияет на
выбор протокола лечения, а также имплантата для фик¬
сации перелома.Компартмент-синдром наблюдается чаще всего при по¬
вреждениях голени, но может также возникать при трав¬
ме предплечья, ягодиц, бедра, кисти и стопы. Синдром
может возникнуть в любое время в течение первой недели
после травмы или операции.4.5.5 Оценка переломаВо время хирургической обработки осуществляют тща¬
тельное обследование костных фрагментов, их взаи¬
моотношений с мягкотканными покровами и их кро¬
воснабжения. Для оптимизации оценки повреждения
используются данные, полученные как в ходе обследо¬
вания, так и с помощью рентгенограмм. Рентгенологи¬
ческая характеристика (тип) перелома дает косвенную
информацию о повреждении мягких тканей; а рентге¬
нограмма может показать инородные тела, грязь, плот¬
ность мягких тканей или наличие воздуха вокруг и/или
дистальнее места перелома.4.5.6 Алгоритм леченияНа рис. 1.6-6 показана схема диагностирования и действий
при лечении переломов, сопровождающихся поврежде¬
ниями мягких тканей.
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияПеречень:■ клинические данные■ рентгенограммы■ тип повреждения в
целом-► Травма конечностей с повреждением мягких тканейIНедостаточностьперфузии?(Доплер)ДаКонечностьжизнеспособнаMESS/NISSAДаИшемия
менее 4 часов?Да Стационарная
ангиографияНетРадикальнаяхирургическая обработка к IУгроза компартмент-синдрома
Нет, |НетНемедленная операция,интраоперационнаяангиографияРеконструкциясосудов-► Перелом?■ СтабилизацияДа-► ДерматофасциотомияПереломДа „ „ Да ► Сегментарный дефект кости/ мягких тканей ► Первичное укорочениеI НетНетСтабилизацияОбработка мягких тканей необходима? -
I НетДаf-► Обработка мягких тканейI ПовторнаяДаВторичнаяПовторная хирур¬Повторная хирур¬хирургическая обра- ■хирургическаягическая обработкагическая обработкаботка необходима?обработка, VACнеобходима?(третичная и т.д.)I НетfРаневое ложе заполняется грануляциями?
Постпервичное / вторичное закрытие раны-► Реконструктивное закрытие мягкими тканямиВторичные вмешательствапо восстановлению мягкихНет Требуется изменениеДа_ Вторичнаятканей (VAC)вида лечения (перелома)?реконструкция костиРис. 1.6-6 Алгоритм диагностики и лечения переломов, сопровождающихся повреждениями мягких тканей (модифици¬
ровано по Waydhas и Nast-Kolb). VAC — вакуум-ассистированное закрытие раны.95
1 Философия и принципы АО4.6 Классификация повреждений мягких тканей
при переломахКлассификация повреждений мягких тканей учитывает
все существенные факторы и служит руководством по
выбору лечения перелома. Ее использование способ¬
ствует снижению уровня осложнений, так как позволяет
предотвратить возможные ошибки при лечении. Кроме
того, классификация имеет прогностическую ценность
и дает возможность оценки и сравнения стандартизиро¬
ванных протоколов лечения. Наиболее распространен¬
ными классификациями открытых переломов являют¬
ся классификации Gustilio и Andersen [23, 24], а также
Tscherne [25].4.6.1 Классификация открытых переломов GustilioGustilio и Andersen разработали классификацию на осно¬
ве ретроспективного и проспективного анализа 1025 откры¬
тых переломов. Первоначально они описали три типа,
но последующие клинические наблюдения заставили
Gustilio, Mendoza и Williams расширить и подразделить
классификацию III типа повреждений (тяжелых повреж¬
дений) на подтипы А, В и С.Тип I. Переломы с чистой раной размерами менее 1 см
без или с незначительным инфицированием. Рана возни¬
кает из-за перфорации кожи одним из костных отлом¬
ков изнутри кнаружи. Тип перелома - простой (напр,
спиральные или короткие косые переломы).Тип II. Рваная рана кожи более 1 см, но окружающие
ткани практически не ушиблены. Некроз мускулатуры
не наблюдается, а нестабильность перелома варьирует
от умеренной до тяжелой.Тип III. Имеются тяжелые повреждения мягких тка¬
ней, часто с нарушениями кровоснабжения, возможно
тяжелое загрязнение раны. Тип перелома - сложный,
с выраженной нестабильностью перелома.В последней группе наблюдается большое разнообразие
факторов, поэтому Gustilio разделил ее на три подтипа.
Тип IIIA. Обычно возникает вследствие высокоэнер-
гетичной травмы. Адекватное покрытие кости мягки¬
ми тканями еще сохраняется, несмотря на обширныеранения или лоскуты (аналогично Ю 2 по классифика¬
ции АО, рис. 1.6-13C—d).Тип IIIB. Имеется значительный дефект мягких тканей
с отслойкой надкостницы и обнажением кости. Такие
повреждения обычно сопровождаются массивной кон¬
таминацией (аналогично Ю 3 по классификации АО,
рис. 1.6-14с).Тип IIIC. Включает все открытые переломы (незави¬
симо от типа), сопровождаемые повреждениями арте¬
рий, требующими восстановления (аналогично Ю 4 по
классификации АО, рис. 1.6-15).4.6.2 Классификация открытых повреждений
мягких тканей TscherneВ классификации Tscherne повреждения мягких тканейподразделяются в соответствии с тяжестью на четыре ка¬
тегории. Перелом обозначается с помощью «О» (open)как открытый или «С» (closed) как закрытый.Открытые переломы I степени (Fr. 01). Имеется рва¬
ная рана кожи костным отломком изнутри. Ушиб кожи
незначительный или его нет совсем; такие переломы яв¬
ляются следствием непрямой травмы (тип А1 или А2
по классификации АО).Открытые переломы II степени (Fr. О 2). Имеется рва¬
ная рана кожи с ушибом мягких тканей по окружности
и умеренной контаминацией. Все открытые переломы,
возникающие вследствие прямого воздействия (тип АЗ,
тип В и тип С), причисляются к этой группе.
Открытые переломы III степени (Fr. О 3). Имеется
распространенное повреждение мягких тканей, часто с
дополнительным повреждением крупного сосуда и/или
нерва. Любой перелом, сопровождающийся ишемией и
тяжелым раздроблением кости, относится к этой группе.
Несчастные случаи в сельском хозяйстве, высокоэнерге-
тичные огнестрельные переломы, и компартмент-син-
дром также относят к третьему типу из-за высокого ри¬
ска инфекции.Открытые переломы IV степени (Fr. О 4). Имеется
неполная или полная ампутация. Реплантационный
комитет Международного общества восстановитель¬
ной хирургии определяет неполную ампутацию как
«отчленение всех важных анатомических образований,
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияв особенности крупных сосудов с тотальной ишеми¬
ей». Остающийся мягкотканный лоскут не превышает
Vi окружности конечности.Случаи, требующие реваскуляризации, можно классифи¬
цировать как открытые повреждения III или IV степени.4.6.3 Классификация закрытых переломов Tscherne
Закрытые переломы 0 степени (Fr. С 0). Отсутствие
или минимальное повреждение мягких тканей при
простом переломе вследствие непрямого воздействия.
Типичный пример — спиральный перелом большебер¬
цовой кости, полученный при катании на лыжах.
Закрытые переломы I степени (Fr. С1). Поверхностные
ссадины или ушиб кожи, простые или средней тяжести
типы переломов. Типичным повреждением является пе-
реломо-вывих голеностопного сустава при пронации/на¬
ружной ротации: повреждение мягких тканей возникает
от давления фрагмента внутренней лодыжки.Закрытые переломы II степени (Fr. С 2). Глубокие ин¬
фицированные ссадины и локализованные зоны ушиба
кожи или мышц вследствие прямой травмы. Угрожа¬
ющий компартмент-синдром также относится к этой
группе. Повреждение приводит к поперечному или
сложному перелому. Типичный пример — сегментар¬
ный перелом большеберцовой кости от прямого удара
бампером автомобиля.Закрытые переломы III степени (Fr. С 3). Распростра¬
ненный ушиб кожи, деструкция мускулатуры, отслойка
подкожной клетчатки (закрытое скальпирование). Мани¬
фестный компартмент-синдром или повреждения сосу¬
дов включаются в эту группу. Типы переломов сложные.4.6.4 Ганноверская шкала переломовЗакрытые повреждения часто недооценивались, и Tscherne
разработал классификацию повреждений мягких тканей.
Из его первоначальной классификации развилась детально
проработанная ганноверская шкала переломов (Hannover
fracture scale - HFS).Многие проблемы в лечении сложных переломов, про¬
изошедших в результате высокоскоростных типов травм,обусловлены тяжелыми повреждениями мягких тканей. Вы¬
шеописанные классификации применяются наиболее часто,
однако не позволяют дать оценку этих видов повреждений.
Brumback [26] показал, что разные наблюдатели проводили
классификацию открытых переломов с помощью системы
Gustilio и Andersen и получили довольно посредственную
репродуктивность. По этой причине Tscherne и Oestem [25]
с 1980 по 1989 г. изучили около 1000 открытых переломов и
разработали HFS, которая далее обновлялась и валидиро-
валась (табл. 1.6-2) [27,28].Шкала учитывает каждую деталь повреждения травмиро¬
ванной конечности в виде перечня. Тип перелома (в соот¬
ветствии с классификацией Muller-AO), состояние кожи,
подлежащих мягких тканей и сосудистого снабжения, не¬
врологический статус, уровень контаминации, наличие или
отсутствие компартмент-синдрома, временной интервал
между получением травмы и началом лечения, общая тя¬
жесть повреждений суммируются для получения общего
балла. Термин «дефект кости» применяется в отношении
костных фрагментов, которые были утрачены на месте про¬
исшествия. Измеряется максимальная длина отсутствующе¬
го участка кости и оценивается как больше или меньше 2 см.Для оценки повреждений мягких тканей шкала предлага¬
ет три критерия:размер кожной раны;
площадь дефекта кожи;повреждение глубоких мягких тканей, таких как мыш¬
цы и сухожилия.Из-за различия диаметра и толщины мягких тканей на раз¬
ных уровнях поврежденной конечности распространенность
мягкотканных повреждений соотносится с их объемом на
уровне повреждения. Три категории повреждений мягких
тканей позволяют проводить оценку как поверхностных,
так и глубоких травм. Категория «ампутация» показывает
механизм повреждения и отражает возможность репланта¬
ции сегмента. Точная оценка неврологического статуса при
приеме больного часто затруднительна, но продолжитель¬
ное наблюдение за рефлексами позволяет предваритель¬
но определить возможные неврологические повреждения.97
1 Философия и принципы АОА. Тип переломаБаллыС. Ишемия / компартмент-синдромБаллыТип А1Нет0Тип В2Неполная10Тип С4ПолнаяДефект кости:< 4 часов15< 2 см14-8 часов20> 2 см2> 8 часов25В. Мягкие ткани:БаллыD. НервыБаллыКожа (рана, контузия)Чувствительность ладони / стопыНет0Сохранена0< 1 /4 окружности1Отсутствует81/4 -1/22Движения пальцев1/2 - 3/43Сохранены0> 3/44Отсутствуют8Дефект кожи:Е. КонтаминацияБаллыНетИнородные тела< 1 /4 окружности1Нет01/4 -1/22Единичные11/2 - 3/43Множественные2> 3/44Массивная10Глубокие мягкие ткани
(мышцы, сухожилия, связки,суставная капсула):F. Бактериологический анализБаллыНет0Аэробы, 1 вид2< 1 /4 окружности1Аэробы,> 1 вида31/4 -1/22Анаэробы21/2 - 3/43Аэробы-анаэробы4> 3/44Ампутация:G. Начало леченияБаллыНет0(Только при показателе мягких тканей > 2)Субтотальное / тотальное отсечение 206—12 часов1Субтотальное / тотальное размозжение 30> 12 часов3КлассификацияСумма А—ВКлассификацияСумма С—GFr. 0 12—3 баллаFr. С 01-3 баллаFr. 0 24—19 балловFr. С 14—6 балловFr. 0 320—69 балловFr. С 27—12 балловFr. 0 4> 70 балловFr. С 3> 12 балловТабл. 1.6-2 Ганноверская шкала переломов (HFS) и ее корелляция с классификацией открытых и закрытых переломов Tscherne.98
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияЭго определение важно для принятия решения между ам¬
путацией и реконструктивными вмешетельсгвами. При при¬
еме больного бактериологическое исследование может быть
недоступным. Однако отметка о бактериальном загрязнении
остается в шкале для напоминания лечащему хирургу. Об¬
щий балл являтся руководством по общему ведению паци¬
ента и местным мероприятиям. Шкала обеспечивает лечение
повреждения и его контроль. Баллы по некоторым категори¬
ям, например «костные баллы» или «мягкотканные баллы»,
полезны при принятии решения о лечении и оценке уровня
возможных осложнений [29].4.6.5 Система оценки состояния мягких тканей АОИз-за ограничений систем классификации, дающих недо¬
статочную достоверность и оценку различных повреждений
в одной и той же подгруппе, АО разработала более детали¬
зированную и точную систему градации переломов с по¬
вреждениями мягких тканей. Система оценки определяет
повреждения различных анатомических структур и относит
их к различным группам тяжести. Кожа (integument), мыш¬
цы и сухожилия (muscles and tendons), нейрососудисгая си¬
стема (neurovascular) являются целевыми анатомическими
структурами; перелом классифицируется в сответствии с
классификацией переломов АО. Оценка тяжести кожных
повреждений производится отдельно для закрытых и от¬
крытых повреждений: эти две категории обозначаются
буквами «О» или «С» (open / closed). Каждая категория
подразделяется по тяжести на пять групп (табл. 1.6-3; 1.6-4,
рис. 1.6-7 - 1.6-17). Таким образом, закрытый перелом без
явного повреждения кожи будет обозначен 1C 1, где цифра
1 указывает на наименее тяжелое повреждение мягких тка¬
ней, а цифра 5 в обозначении 1C 5 - на наиболее тяжелое.Значительные повреждения мышечных тканей наблюдаются
часто, а повреждения сухожилий - относительно редко за ис¬
ключением тяжелых повреждений (табл. 1.6-5). Вовлечение
нейрососудисгой системы (табл. 1.6-6) всегда указывает на
наиболее тяжелые повреждения, соответствующие типам
ТТТВ и ШС по Gustilio, и обычно сопровождается высоким
уровнем осложнений. Повреждения мышц и сухожилий
так же, как и нервно-сосудистые поражения, имеют высокую
прогностическую значимость для судьбы конечности.IC 1Нет явных повреждений кожи (рис. 1.6-7)IC 2Кожа не ранена, но имется ушиб (рис. 1.6-8)IC 3Ограниченная отслойка кожи (рис. 1.6-9)IC 4Распространенная закрытая отслойка (рис. 1.6-10)IC 5Некроз от ушиба (рис. 1.6-11)Табл. 1.6-3 Классификация состояния мягких тканей АО:
закрытые кожные повреждения (IC — integumentum closed).Ю 1Повреждение кожи изнутри (рис. 1.6-12)Ю 2Повреждение кожи извне менее 5 см, ушибленные
края (рис. 1.6-13)Ю 3Повреждение кожи извне более 5 см, сильный
ушиб, нежизнеспособные края (рис. 1.6-13)Ю 4Значительный полнослойный ушиб, осаднение,
распространенная открытая отслойка кожи, дефект
кожи (рис. 1.6-14)Ю 5Обширный дефект покровов (рис. 1.6-15)Табл. 1.6-4 Классификация состояния мягких тканей АО:
открытые кожные повреждения (Ю - integumentum open).
1 Философия и принципы АОIC 1 Нет явных повреждений кожи.Рис. 1.6-7а—с Классификация состояния мягких тканей АО: явных повреж¬
дений кожи нет (IC 1).100
1.6 Повреждения мягких тканей: патофизиология, оценка и классификация
IC 2 Кожа не ранена, но имется ушиб.Рис. 1.6-8а—с Классификация состояния мягких тканей АО: кожа
не ранена, но имется ушиб (IC 2).101
1 Философия и принципы АОIC 3 Ограниченная отслойка кожи.102
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияРис. 1.6-10а—d Классификация состояния мягких тканей АО: распространенная закрытая отслойка (IC 4).
1 Философия и принципы АОIC 5 Некроз от ушиба.Рис. 1.6-11а—d Классификация состояния мягких тканей АО:
некроз от ушиба (IC 5).
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияЮ 1 Повреждение кожи изнутри.Рис. 1.6-12a-d Классификация состояния мягких тканей АО: повреждение кожи изнутри (Ю 1).105
1 Философия и принципы АО
Ю 2 Повреждение кожи извне менее 5 см, ушибленные края.Рис. 1.6-1 За—d Классификация состояния мягких тканей АО: повреж¬
дение кожи извне менее 5 см, ушибленные края (Ю 2).
1.6 Повреждения мягких тканей: патофизиология, оценка и классификация
Ю 3 Повреждение кожи извне более 5 см, сильный ушиб, нежизнеспособные края.Рис. 1.6-1 За-d Классификация состояния мягких тканей АО: повреждение кожи извне более 5 см, сильный
ушиб, нежизнеспособные края (Ю 3).
1 Философия и принципы АОЮ 4 Значительный полнослойный ушиб, осаднение, распространенная открытая отслойка кожи,
дефект кожи.dРис. 1.6-15a-d Классификация состояния мягких тканей АО: значительный полнослойный ушиб, осаднение, распространенная
крытая отслойка кожи, дефект кожи (I04).
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияЮ 5 Обширный дефект покровов.Рис. 1.6-15а—d Классификация состояния мягких тканей АО: обширная потеря покровов (Ю 5).109
1 Философия и принципы АОМТ 1МТ 2мт зПовреждения
мышц отсутствуютМТ 4Ограниченное
повреждение мышц
в пределах одного
футляраМТ 5Значительное
повреждение
мышц, два футляраДефект мышц,
разрыв сухожилий,
распространенный
ушиб мышцКомпартмент-
синдром / синдром
раздавливания с
большой зоной
поврежденияТабл. 1.6-5 Классификация состояния мягких тканей АО: мышечно-сухожильные повреждения (МТ).
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияNV 1Нервно-сосудистыеповрежденияотсутствуютNV4ОбширноесегментарноесосудистоеповреждениеNV 2NV 3Изолированное
повреждение нерваNV 5ЛокализованноеповреждениесосудаСочетанноенервно-сосудистоеповреждение,включающеесубтотальную илитотальнуюампутациюТабл. 1.6-6 Классификация состояния мягких тканей АО: повреждения нервов и сосудов (NV).111
1 Философия и принципы АОДанная система обеспечивает полное описание всего ком¬
плекса повреждений. Буквенно-цифровое кодирование
облегчает компьютерную обработку. В повседневной кли¬
нической практике она обеспечивает применение точно
сформулированных описательных терминов, которые
способствуют принятию правильного решения и комму¬
никации. Например, простой закрытый спиральный пе¬
релом средней трети диафиза большеберцовой кости без
сопутствующих повреждений кожи, мышц/сухожилий,
нервов и сосудов кодируется 42-A1.2/IC1-MT1-NV1.Для контраста рис. 1.6-16 показывает переломо-вывих лок¬
тевого сустава типа Monteggia с распространенным повреж¬
дением сосудов и нервов, но без повреждения сосудисто¬
нервного пучка. Он будет кодироваться 22-В1 Д05-МГ4-N VI.
Рис. 1.6-5 иллюстрирует открытый комплексный сегмен¬
тарный перелом диафиза большеберцовой кости с откры¬
той раной более 5 см, дефектом мышцы и разрывом сухо¬
жилий. Повреждений нервов нет, но имеется повреждение
малоберцовой артерии. Этот случай кодируется 42-С2.3/
I04-MT4-NV3.4.6.6 Использование систем классификацииНаибольшие сложности для лечения представляют пере¬
ломы высокой тяжести по классификации открытых пере¬
ломов Gustilio и по классификации закрытых переломов
Tscheme. Эти повреждения имеют наивысший уровень ос¬
ложнений и могут привести к тяжелой инвалидности па¬
циента. Эти классификации преследуют следующие цели:
облегчение коммуникации;
помощь при принятии решения;
определение возможностей лечения;
предвидение проблем;
предложение метода лечения;
прогнозирование результата;
возможность сравнения аналогичных случаев;
помощь в документировании и контроле.1124.6.7 ЗаключениеЭффективное лечение переломов зависит от правильного
обращения с мягкими тканями. Хирург должен оценить
повреждение с помощью тщательного систематизиро¬
ванного обследования каждого элемента, который может
быть поврежден: кожи, подкожной клетчатки, мышц и
сухожилий, нервов, сосудов и костей. Возможность ком¬
партмент-синдрома должна предполагаться всегда. Так¬
же следует помнить, что закрытые повреждения могут
сопровождаться такими же тяжелыми повреждениями
мягких тканей, как и открытые. Тщательная оценка по¬
зволяет классифицировать повреждение с помощью од¬
ной из универсальных систем классификации, таких как
система АО или Ганноверская шкала переломов, и будет
способствовать принятию правильного решения, обеспе¬
чивать четкость коммуникаций и указывать на возмож¬
ные осложнения и результаты.
1.6 Повреждения мягких тканей: патофизиология, оценка и классификацияБиблиография[1] Levin SL (1995) Personality of soft tissue injury. Techniques Orthop;
10:65-73.[2] Steenfos HH (1994) Growth factors and wound healing. Scand J Plast
Reconstr Surg Hand Surg; 28(4):95-105.[3] Dorow C, Markgraf E (1997) [Therapy of soft tissue injuries—
biological strategies]. Zentralbl Chir; 122(ll):962-969.[4] LeVan TAL, Levin SL (1995) Principles of soft tissue handling.
Techniques Orthop; 10: 94—104.[5] van der Vusse GJ, van Bilsen M, Reneman RS (1994) Ischemia
and reperfusion induced alterations in membrane phospholipids: an
overview. Ann N Y Acad Sci; 723:1-14.[6] Schmid P, Itin P, Cherry G, et al (1998) Enhanced expression of
transforming growth factor-beta type I and type II receptors in
wound granulation tissue and hypertrophic scar. Am J Pathol;
152(2):485^93.[7] Wu L, Siddiqui A, Morris DE, et al (1997) Transforming growth
factor beta 3 (TGF beta 3) accelerates wound healing without
alteration of scar prominence. Histologic and competitive
reverse transcription-polymerase chain reaction studies. Arch Surg;
132(7):753-760.[8] Levin SL, Condit DP (1996) Combined injuries—soft tissue
management. Clin Orthop Relat Res; (327):172-181.[9] Gierer P, Mittlmeier T, Bordel R, et al (2005) Selective
cyclooxygenase-2 inhibition reverses microcirculatory and
inflammatory sequelae of closed soft-tissue trauma in an animal
model. J Bone Joint Surg Am; 87(1):153-160.[10] Schaser KD, Bail HJ, Schewior L, et al (2005) Acute effects of
N-acetylcysteine on skeletal muscle microcirculation following closed
soft tissue trauma in rats. J Orthop Res; 23(1):231-241.[11] Mittlmeier T, Schaser K, Kroppenstedt S, et al (1997)Microvascular response to closed soft tissue injury.Trans Orthop Res Soc; 44:317.[12] Matsen FA, Winquist RA, Krugmire RB Jr (1980) Diagnosis and
management of compartmental syndromes. J Bone Joint Surg Am;
62(2):286-291.[13] Tscheme H (1983) [Wound management of fractures with soft-tissue
damage.] Kinderchir; 38:34-39.[14] Shrier I, Magder S (1995) Pressure-flow relationships in in vitro
model of compartment syndrome. J Appl Physiol; 79(1):214-221.[15] Heppenstall RB (1997) Compartment syndrome: Pathophysiology,
diagnosis, and treatment. Techniques Orthop; 12:92-108.[16] Blick SS, Brumback RJ, Poka A, et al (1986) Compartment
syndrome in open tibial fractures. J Bone Joint Surg Am;
68(9):1348-1353.[17] Willy C, Gemgross H, Sterk J (1999) Measurement of
intracompartmental pressure with use of a new electronic
transducertipped catheter system. J Bone Joint Surg Am; 81 (2):158—168.[18] Mubarak SJ, Owen CA (1977) Double-incision fasciotomy of the leg
for decompression in compartment syndromes. J Bone Joint Surg Am;
59(2):184-187.[19] Gullo A, Berlot G (1996) Ingredients of organ dysfunction or failure.
World J Surg; 20(4):430-436.[20] Kirkpatrick CJ, Bittinger F, Klein CL, et al (1996) The role of the
microcirculation in multiple organ dysfunction syndrome (MODS):
a review and perspective. Virchows Arch; 427(5):461-476.[21] Smail N, Messiah A, Edouard A, et al (1995) Role of systemic
inflammatory response syndrome and infection in the occurrence of
early multiple organ dysfunction syndrome following severe trauma.
Intensive Care Med; 21(10):813-816.[22] Mills WJ, Barei DP, McNair P (2004) The value of the anklebrachial
index for diagnosing arterial injury after knee dislocation: a
prospective study. J Trauma; 56(6):1261-1265.[23] Gustilo RB, Anderson JT (1976) Prevention of infection in the
treatment of one thousand and twenty-five open fractures of long
bones: retrospective and prospective analyses. J Bone Joint Surg Am;
58(4):453-458.[24] Gustilo RB, Mendoza RM, Williams DN (1984) Problems in the
management of type in (severe) open fractures: a new classification
of type III open fractures. J Trauma; 24(8):742-746.[25] Tscheme H, Oestem HJ (1982) A new classification of soft-tissue
damage in open and closed fractures. Unfallheilkunde; 85(3):111-115.[26] Brumback RJ, Jones AL (1994) Interobserver agreement in the
classification of open fractures of the tibia. The results of a survey of
two hundred and forty-five orthopaedic surgeons. J Bone and Joint Am;
76(8):1162-1166.[27] Siidkamp N, Haas NP, Flory PJ, et al (1989) [Criteria for
amputation, reconstruction and replantation of extremities in
multiple trauma patients.] Chirurg; 60(11):774-781.[28] Siidkamp N, Haas N, Tscheme H, et al (2001) Criteria for
amputation, reconstruction and replantation of extremities in
multiple trauma patients. Chirurg; 72:312-318[29] Siidkamp NP, Barbey N, Veuskens A, et al (1993) The incidence
of osteitis in open fractures: an analysis of 948 open fractures (a
review of the Hannover experience). J Orthop Trauma; 7(5):473-482.
2 Принятие решений и планирование2.1 Пациент и травма: принятие решений
в травматологии1Введение1152Политравма1162.1Первичный осмотр и реанимация1162.2Вторичный осмотр1162.3Окончательное лечение2.3.1 Хирургия контроля повреждений2.3.2 Раннее тотальное лечение1172.4Изолированные повреждения1173«Сущность» повреждения1183.1Пациент1183.2Общее состояние здоровья1193.3Психическое состояние1203.4Род занятий1203.5Социальные факторы1204Мягкие ткани1215 Перелом 1216 Срок выполнения вмешательства 1217 Взаимодействие 1238 Возможности системы оказания помощи 1249 Заключение 12510 Библиография 12511 Благодарности125
Автор Christopher G. Moran2.1 Пациент и травма: принятие решений
в травматологии1 ВведениеПринятие решения и коммуникация являются важны¬
ми факторами успешной операции. Хороший хирург
принимает мудрые решения. Прежде чем рекомендо¬
вать хирургическое лечение, необходимо произвести
тщательное обследование пациента, чтобы понять ис¬
тинную тяжесть повреждения, предусмотреть и пре¬
дотвратить возможные осложнения, определить потен¬
циал восстановления.Приоритетом является спасение жизни, поэтому лече¬
ние тяжелых повреждений грудной клетки, брюшной
полости и головы всегда выполняется в первую очередь.
Следующую опасность представляют тяжелые кровотече¬
ния; переломы редко угрожают жизни, однако повреж¬
дения таза могут требовать шинирования, стабилизации,
тампонирования или эмболизации для остановки такихкровотечений. Следующим приоритетом является со¬
хранение конечности, поэтому осуществляют ранние
вмешательства при повреждениях сосудов и открытых
переломах. Вывихи и грубые смещения при переломах
должны быть устранены, но при большинстве переломов
достаточно шинирования. Такая последовательность по¬
зволяет выиграть время для оптимизации состояния па¬
циента, выполнения исследований и формулирования
окончательного плана лечения.■ Хирург должен оценить «сущность» поврежде¬
ния по следующим параметрам:
факторам пациента;
повреждению мягких тканей;
собственно перелому.Решения должны приниматься в контексте локальных воз¬
можностей клиники. В данной главе рассматриваются клю¬
чевые факторы принятия решения (рис. 2.1-1).Рис. 2.1-1 Факторы, определяющие «сущность» повреждения.
2 Принятие решений и планирование2 Политравма (гл. 4.1)Первичная диагностика и лечение пациентов с политрав¬
мой должны осуществляться в соответствии с принципами
ATLS, согласно которым лечение разделяют на четыре фазы:
первичный осмотр;
реанимация;
вторичный осмотр;
окончательное лечение.2.1 Первичный осмотр и реанимация■ Первичный осмотр и реанимация выполняют¬
ся одновременно, желательно многопрофильной
травматологической бригадой. Цель первичного
осмотра заключается в выявлении всех непосред¬
ственно угрожающих жизни состояний и начале
лечения в следующей последовательности:A (airways)Дыхательные пути с контролем положения
шейного отдела позвоночникаВ (breathing)ДыханиеС (circulation)Кровообращение и контроль кровотеченияD (disability)Оценка неврологических расстройствЕ (exposure)Раздевание пациентаПри наличии травмабригады эти этапы могут выполнять¬
ся одновременно разными членами команды (рис. 2.1-2).
Шея и позвоночник требуют защиты до тех пор, пока не
исключены их повреждения согласно местным стандартам.
Чаще всего угрожающие жизни состояния возникают при
повреждении грудной клетки, брюшной полости и голо¬
вы. Они требуют немедленного лечения. Важно провести
раннюю рентгенологическую оценку состояния грудной
клетки и таза. Излишних перемещений таза следует избе¬
гать, чтобы не потревожить тромбы в зонах переломов таза
и не усилить кровотечение. Для шинирования таза обычно
применяют тазовые бандажи, но так же эффективны могут
бьгть простой пояс или завязанная простыня.Рис. 2.1-2 При политравме наиболее эффективна работа хо¬
рошо организованной многопрофильной командой.При повреждении костей редко возникает угроза жизни
за исключением тяжелых кровотечений при переломах
таза, открытых переломах или множественных перело¬
мах длинных костей. Тампонирование раны и непосред¬
ственное прижатие позволяют контролировать внешнее
кровотечение. Кровопотеря при переломах может бьгть
уменьшена ранним шинированием, которое снижает под¬
вижность отломков и позволяет сформироваться тромбам.
Важно предотвратить гипотермию, которая подавляет
коагуляционный каскад. У всех пациентов с персистиру-
ющим гиповолемическим шоком следует рассматривать
необходимость ранней инфузии продуктов крови, таких
как свежезамороженная плазма, тромбоцитарная масса и
криопреципитат. В ближайшем будущем при данных по¬
казаниях доступным может стать фактор Vila.2.2 Вторичный осмотрПосле завершения первичного осмотра выполняется вто¬
ричный осмотр. У пациента (при возможности), параме¬
диков и близких выясняют все обстоятельства получения
травмы. Необходимо собрать анамнез жизни и лекар¬
ственный анамнез.
2.1 Пациент и травма: принятие решений в травматологии■ Тщательное обследование от головы до кончи¬
ков пальцев, спереди и сзади позволяет выявить все
остальные повреждения.На конечностях необходим осмотр каждой кости и суста¬
ва на предмет болезненности и стабильности; обязатель¬
ной является оценка нейроваскулярного состояния каж¬
дой конечности. Все раны следует тщательно осмотреть,
грубые загрязнения - удалить. Перед закрытием раны
влажной повязкой желательно выполнить фотографиро¬
вание раны. Повязка не должна сниматься до окончатель¬
ной обработки раны в операционной. Необходимо назна¬
чить профилактику столбняка и антибиотики. Должны
быть выполнены рентгенограммы всех подозрительных в
отношении переломов сегментов. При оценке состояния
позвоночника, таза и при сложных суставных переломах
может применяться компьютерная томография (КТ).2.3 Окончательное лечениеПринятие решения у пациентов с политравмой является
сложным, поэтому уже на ранних фазах лечения необхо¬
димо привлечь опытных старших хирургов. Ключевым
стратегическим решением при политравме является при¬
менение хирургии контроля повреждений или раннего
тотального лечения.2.3.1 Хирургия контроля повреждений■ Применение хирургии контроля повреждений
должно обсуждаться у пациентов с нестабильно¬
стью гемодинамики, гипотермией, ацидозом или
аномалиями свертывания.Не существует какого-либо одного вида обследования,
который мог бы однозначно указать на выбор тактики
лечения; однако выявлено, что важным фактором выбора
является иммунологический статус пациента [1]. В бли¬
жайшем будущем, вероятно, будут разработаны тесты
для определения пациентов с повышенной опасностью
развития значительного системного воспалительного от¬
вета после травмы. У этой группы пациентов в раннейфазе лечения следует выполнять только хирургические
вмешательства, направленные на спасение жизни или
сохранение конечности. Переломы длинных костей мож¬
но быстро стабилизировать с помощью простой времен¬
ной внешней фиксации. Фиксирующие стержни следует
устанавливать вне зоны повреждения и по возможно¬
сти вне зоны будущих хирургических вмешательств при
окончательном лечении (рис. 2.1-3). Пациента следует как
можно скорее перевести в отделение интенсивной тера¬
пии, а окончательное лечение отложить до восстановления
его оптимального состояния, часто на 5 —10-е сутки после
травмы [2].2.3.2 Раннее тотальное лечениеУ некоторых пациентов с политравмой оптимальным яв¬
ляется раннее тотальное лечение, которое включает окон¬
чательную хирургическую стабилизацию всех переломов
длинных костей в ранней фазе лечения. Это может умень¬
шить легочные осложнения и обеспечить более раннюю
реабилитацию пациентов [3].■ Раннее тотальное лечение применимо у пациен¬
тов с множественными переломами, но без серьез¬
ных повреждений грудной клетки или внутренних
органов. Пациенты должны быть гемодинамически
стабильны, иметь нормальные газы крови, коагуло-
грамму и температуру.Важным является тщательное планирование последова¬
тельности и длительности вмешательств, так как ухудшение
состояния пациента может потребовать перехода к хирур¬
гии контроля повреждений.2.4 Изолированные поврежденияПри предположительно изолированных повреждениях
необходимо ответить на следующие вопросы:Что еще повреждено?Предполагает ли механизм повреждения наличие у па¬
циента политравмы?Нет ли повреждения суставов выше или ниже?
2 Принятие решений и планированиеПри политравме каждое отдельное повреждение требует _ _г г г _ r J 3 «Сущность» повреждениятакого же пристального внимания, как при обследованииизолированных повреждений. Факторы пациента, такие как
множественные сопутствующие заболевания, существенно 3.1 Пациент
влияют на принятие решения в каждом конкретном случае.Локальная оценка повреждения должна учитывать два клю- Необходим целостный подход к пациенту. Следует со-
чевых фактора: мягкие ткани и тип перелома. Эти факторы брать полный анамнез травмы, выполнить осмотр и соот-
совместно с факторами пациента определяют «сущность» ветствующие обследования,
повреждения, принятие решения и лечение.ГОО *ГО 0Q.СОР
£ 1<в иГС СОQ.>4Q.Рис. 2.1-За—с Внешний фиксатор при хирургии контроля повреждений следует накладывать вне зоны повреждения. Также сле¬
дует избегать расположения фиксаторов в зоне будущих окончательных хирургических вмешательств.118
2.1 Пациент и травма: принятие решений в травматологии■ На принятие решения влияют возраст, общее
состояние здоровья, психическое состояние, род за¬
нятий и социальные факторы.ВозрастЗначение возраста очевидно. У детей растущий скелет
имеет большие возможности перестройки, и повреж¬
дения могут привести к нарушениям роста. У пожилых
пациентов развитие остеопороза влияет на выбор метода
стабилизации, но одного фактора возраста недостаточно
для оценки состояния пожилого пациента. Сопутствую¬
щие заболевания, социальный статус, когнитивные функ¬
ции, длительный прием медикаментов - все является
важным и влияет на принятие решения [4, 5].3.2 Общее состояние здоровьяСердечно-сосудистые проблемы должны учитываться
при выборе анестезии и определении готовности пациен¬
та к операции.У больных диабетом метаболические реакции на травму
изменены, поэтому они нуждаются в тщательном лече¬
нии в периоперационном периоде. У них нейтрофильные
гранулоциты не функционируют нормально и имеется
предрасположенность к инфекции. Они также страдают
заболеваниями мелких сосудов, что может вызвать за¬
медление консолидации и далее увеличивать опасность
инфекции. У таких пациентов могут развиваться нейро¬
патические несращения и деструкция суставов (сустав
Charkot). Важно тщательно оценить нейроваскулярное
состояние конечности и предупредить пациентов о повы¬
шенных рисках [6].Заболевания периферических артерий оказывают вли¬
яние на заживление мягких тканей и перелома. В таких
случаях необходимо измерять плече-лодыжечный индекс.Заболевания вен нижних конечностей могут вызывать хро¬
ническую отечность, венозный застой и изъязвления, которые
влияют на лечение и прогноз. У пациентов с острым васкули-
том следует избегать хирургических вмешательств, если это
возможно. Наличие таких проблем всегда вероятно у паци¬
ентов с системными воспалительными заболеваниями, таки¬
ми как ревматоидный артрит и системная красная волчанка.Болезни почек и хроническая почечная недостаточность
могут приводить к нарушениям метаболизма кости. Ле¬
чение переломов у пациентов на диализе не является
редкостью. У них возможны электролитные нарушения
и расстройства коагуляции, они подвержены большему
риску инфекции и несращений. При лечении таких па¬
циентов важно участие нефролога.Заболевания печени также предрасполагают к осте-
опорозу и переломам. У пациентов с циррозом могут
отмечаться нарушения коагуляции. Функцию печени и
коагуляцию всегда следует проверить перед операцией.
Вирусный гепатит представляет опасность инфицирова¬
ния для сестринской и хирургической бригад.У пациентов с такими неврологическими расстройствами,как инсульт или болезнь Паркинсона, может быть нарушена
способность нагружать конечность массой тела и соблюдать
реабилитационный режим. У них высока опасность повтор¬
ных падений, и может потребоваться дополнительное внеш¬
нее шинирование для страховки. Пациенты с повреждени¬
ями головного мозга более подвержены гетеротопической
оссификации и могут иметь спастичносгь мышц, приводя¬
щую к контрактурам суставов. Зги последствия предупреж¬
дают с помощью лечебной физкультуры и шинирования.Злокачественные новообразования увеличивают риск
патологических переломов, а у молодых пациентов с па¬
тологическими переломами всегда следует подозревать
наличие первичной костной опухоли. У пациента с пато¬
логическим переломом и распространенным опухолевым
процессом принятие решения всегда затруднительно:
следует учитывать состояние пациента, мнение близких и
возможности паллиативного лечения.
2 Принятие решений и планированиеЗаболевания суставов, такие как остеоартроз или ревма¬
тоидный артрит, следует учитывать при оценке любого
перелома.■ При наличии выраженного артроза некоторые
суставные и околосуставные переломы могут тре¬
бовать первичного эндопротезирования.При наличии эндопротеза и перипротезного перелома
требуется тщательное обследование для выявления пред¬
шествующей нестабильности или инфекционного про¬
цесса, этиологии перелома и взаимоотношений линий
перелома и эндопротеза.Ожирение является серьезной проблемой в странах За¬
пада. Оно препятствует нормальному функционирова¬
нию организма и создает особые проблемы для хирурга
и анестезиолога. Пациенты могут быть слишком велики
для стандартных операционных столов, а обычное поло¬
жение на спине - невозможным из-за слабости дыхания.
Выполнение реабилитационных программ и применение
шин и гипсовых повязок также бывает затруднено [7].Медикаменты, такие как кортикостероиды, могут вы¬
зывать остеопороз, плохое заживление и повышенный
риск инфекции. У пациентов, принимающих высокие
дозы стероидов, может развиваться Аддисонова болезнь.
Пациенты, принимающие иммунодепрессанты, требуют
осторожного лечения, у них повышен риск развития ин¬
фекции, а также вероятны нарушения коагуляции. Паци¬
енты на бета-блокаторах и других сердечных лекарствах
могут неадекватно реагировать на гиповолемию. Анти-
коагулянты, такие как кумадин (Варфарин), в настоящее
время выписывают часто, и принимавшие их пациенты
требуют тщательного гематологического контроля. При¬
менение нестероидньгх противовоспалительных средств
связывают с патогенезом некоторых несращений, поэто¬
му следует избегать их использования при операциях по
данному поводу [8].3.3 Психическое состояниеПсихическое состояние оказывает серьезное влияние на по¬
следствия травмы. В связи с этим следует учитывать любые
предшествующие психологические расстройства, а также
посттравматические психологические реакции, которые
нередко имеют место. Лечение боли может оказаться про¬
блемным, и для его осуществления привлекают специали¬
ста в данной области. Выполнение лечебных мероприятий,
лечебной физкультуры и реабилитации также бывает за¬
труднено, поэтому прибегают к помощи психиатров. Заме¬
чено, что требование возместить расходы на лечение может
радикально изменить реакцию пациента на повреждение и
лечение [9].3.4 Род занятийРод занятий имеет большое значение для функциональ¬
ных требований пациента. После тяжелой травмы кисти
функциональные требования у пациентов, занимающихся
тонкой работой (напр, ювелира) и тяжелым физическим
трудом, различаются и требуют совершенно разных хирур¬
гических и реабилитационных: программ. У профессиональ¬
ных спортсменов функциональные требования также могут
влиять на принятие решения о лечении и реабилитации.3.5 Социальные факторыНа лечение перелома влияют такие социальные факторы,
как курение (замедляет заживление мягких тканей и пере¬
ломов) и злоупотребление алкоголем (страдающие алко¬
голизмом предрасположены к падениям и подвержены
остеопорозу). Проблемными в данной группе являются
адекватность пациента и реабилитация. Сходные пробле¬
мы представляют наркоманы; которые кроме того подвер¬
жены опасности парентерального заражения вирусными
заболеваниями, такими как гепатит В, гепатит С и ВИЧ.
Для предотвращения перекрестного инфицирования со¬
трудников необходимо принимать общепринятые меры
предосторожности.
2.1 Пациент и травма: принятие решений в травматологии4 Мягкие ткани■ Роль мягких тканей при лечении переломов не¬
возможно переоценить.Принципы обращения с мягкими тканями рассмотрены в
гл. 1.6. Для определения полной распространенности зоны
повреждения необходимо оценить состояние каждого
типа тканей.КожаРаны и ссадины, ушибы,
припухлость и отекПодкожная жироваяГематома, закрытая отслойка,клетчатканекроз кожиМышцы и сухожилияФункция, компартмент-синдромНервыДвигательная и чувствительная
функция каждого крупного нерва
конечностиСосудыЦвет кожи, температура,
капиллярное наполнение и пульсПосле обследования возможно классифицирование по¬
вреждения мягких тканей с определением этой части
«сущности» перелома (гл. 1.5; 1.6).5 ПереломСтандартные рентгенограммы позволяют определить пе¬
релом; их выполняют в двух взаимно перпендикулярных
проекциях. На снимках должны быть захвачены суставы
выше и ниже зоны перелома. Большую часть необходимой
для лечения информации получают с помощью простых
рентгенограмм. Снимки, выполненные с вытяжением по¬
сле анестезии, могут обеспечить важные дополнительные
данные для планирования фиксации перелома. Часто тре¬
буются дополнительные исследования. При внутрисустав¬
ных переломах ценным является КТ-сканирование, кото¬
рое предоставляет информацию о размерах, локализациии смещении фрагментов перелома. Применяются ком¬
пьютерная реконструкция КТ-сканов в сагиттальной и ко¬
ронарной плоскостях, а также построение 3-D проекций.
В настоящее время МРТ обеспечивает хорошую визуали¬
зацию костных повреждений и весьма информативна при
сочетании костных и мягкотканных повреждений (напр,
переломе плато большеберцовой кости с повреждением
менисков и связок).Полноценное обследование перелома позволит класси¬
фицировать и спланировать хирургическое вмешатель¬
ство, но срок выполнения операции определяется не
переломом, а физиологическим состоянием пациента и
повреждением мягких тканей.6 Срок выполнения вмешательстваПравильный выбор срока выполнения вмешательства при
переломе является ключевым решением и определяется
«сущностью» перелома. Выполнение вмешательства в не¬
подходящее время может иметь катастрофические по¬
следствия для пациента. У пациента с нестабильностью
гемодинамики после травмы можно выполнять лишь ми¬
нимальные вмешательства для спасения жизни и конеч¬
ности, а не сложные реконструктивные вмешательства для
восстановления функции сустава. Выполнение операции
на отечных мягких тканях сопровождается высокой опас¬
ностью расхождения краев раны и вторичной инфекции.Подавляющее большинство пациентов поступают с изо¬
лированными закрытыми переломами. В таких случаях
хирургическое вмешательство не является неотложным и
должно проводиться после соответствующего дообследо¬
вания и планирования. Срок выполнения вмешательства
зависит от состояния здоровья пациента и состояния мяг¬
ких тканей; оно должно выполняться в течение 1-3 дней по¬
сле травмы для сокращения времени нахождения в стаци¬
онаре и обеспечения ранней реабилитации для пациента
(табл. 2.1-1). Изолированные закрытые переломы диафиза
бедренной кости должны оперироваться в течение 24 ча¬
сов, чтобы снизить опасность дыхательных осложнений [3].
2 Принятие решений и планированиеВид поврежденияДеталиповрежденияСрок первичного
вмешательстваПервичныевмешательстваСрок раннихреконструктивныхвмешательствОкончательныевосстановительныевмешательстваПолитравмаНестабильностьгемодинамикиНемедленноХирургия контроля
повреждений
Внешняя фиксация5-10-е сутки «окно
возможностей»Спустя 3 неделиГемодинамика
стабильна ISS < 25НемедленноРанее тотальное
лечение--Тип I-IIIA< 6 часовОкончательнаястабилизацияперелома24-72 часа
Хирургическая
обработка и
закрытие дефекта
мягких тканейСпустя 6—20 недель
Костная пластика и
вмешательства на
мягких тканяхОткрытыепереломыТип IIIB и NIC< 6 часовОкончательная
стабилизация
перелома или
локальный24—72 часа
Хирургическая
обработка и
закрытие дефекта
мягких тканей и
окончательная
фиксация перелома«контрольповреждения»Хорошее состояние
мягких тканей1-3-е суткиОкончательнаястабилизация__переломаЗакрытыепереломыПлохое состояние
мягких тканей< 24 часовЛокальный
«контроль
повреждения»,
мостовидная
внешняя фиксация-Спустя 10-14 дней
Окончательная
стабилизация
переломаХорошее состояние
мягких тканейРанееОкончательнаястабилизация__переломаНестабильныепереломо-вывихиПлохое состояние
мягких тканейНемедленноЛокальный
«контроль
повреждения»,
мостовидная
внешняя фиксация-Спустя 10—14 дней
Окончательная
стабилизация
переломаТабл. 2.1-1 Сроки выполнения хирургических вмешательств при переломах.
2.1 Пациент и травма: принятие решений в травматологииУ пациентов с политравмой, имеющих стабильные показа¬
тели гемодинамики и подходящих для раннего тотального
лечения (ЕТС), должна выполняться неотложная фиксация
переломов. Локальное лечение определяется состоянием мяг¬
ких тканей, и если оно приемлемо, окончательная фиксация
перелома является, по-видимому, идеальным вариантом. Ге¬
модинамически нестабильные пациенты с политравмой или
неготовые к длительному хирургическому вмешательству по
другим причинам (напр, гипотермия), требуют применения
хирургии контроля повреждений для спасения жизни и ко¬
нечности. При этом обычно используют временную внеш¬
нюю фиксацию с целью быстрой стабилизации переломов
длинных костей и нестабильных переломо-вывихов. Опреде¬
ление сроков дальнейшего хирургического лечения может
быть сложным и зависит от функционального состояния
пациента. Согласно современным данным окончательную
стабилизацию лучше отложить до 5-10-х суток (гл. 4.1). Этот
срок позволит пациенту восстановиться после системной вос¬
палительной реакции на травму при минимизации опасно¬
сти вторичной инфекции вследствие инфицирования мягких
тканей в зоне проведения стержней.При открытых переломах необходимо выполнить неот¬
ложную хирургическую обработку раны, желательно в
течение 6 часов после травмы. Несколько больший времен¬
ной интервал, возможно, приемлем при чистых ранах у де¬
тей [10], он позволит избежать выполнения вмешательства
в ночное время. Необходимо назначить антибиотики и го¬
товить пациента к операции на утро первым по порядку.
Решение о выполнении локальной хирургии контроля по¬
вреждений (т.е. хирургическая обработка раны и времен¬
ная внешняя фиксация) или локального окончательного
лечения (т.е. хирургическая обработка раны и окончатель¬
ная фиксация перелома) зависит от многих факторов, в том
числе от временного промежутка между травмой и хирур¬
гическим вмешательством, состояния мягких тканей, име¬
ющихся возможностей и опыта хирурга. При большинстве
ран может требоваться отсроченный первичный шов, либо
закрытие с помощью лоскутов, что следует осуществлять
в течение 5 суток. Если использовалась временная внеш¬
няя фиксация, этот срок иногда подходит для выполнения
окончательной стабилизации.Серьезного отношения требуют закрытые переломо-
вывихи и сложные суставные переломы. При них часто
возникают тяжелые отеки мягких тканей с кожными
пузырями. В случае раннего поступления пациента,
до возникновения отека мягких тканей, ранняя окон¬
чательная фиксация перелома является наилучшим
решением при условии проведения исследований, не¬
обходимых для планирования операции (напр. КТ-
сканирования). Однако следует рассматривать воз¬
можность применения локальной хирургии контроля
повреждений при:нарушениях состояния мягких тканей;
наличии сопутствующих заболеваний, требующих пре¬
доперационной коррекции;отсутствии бригады специалистов-хирургов или сестрин¬
ского звена;отсутствии специальных инструментов или имплан¬
татов.Во многих случаях (напр, кисть, пяточная кость) до¬
статочно шинирования переломов и укладки конеч¬
ности в возвышенном положении до спадения отека.
Однако в некоторых случаях (напр, пилон, коленный
сустав) временная мостовидно перекрывающая сустав
внешняя фиксация может защитить мягкие ткани от
дальнейшего повреждения и предотвратить возник¬
новение укорочения, подвывиха и дополнительных
повреждений суставной поверхности. Такое лечение
способствует заживлению мягких тканей и часто по¬
зволяет пациенту находиться дома до спадения отека,
что обычно происходит на 7-21-й день. На это время
планируют проведение окончательного хирургическо¬
го лечения.7 ВзаимодействиеРуководителем команды при лечении пациента с трав¬
мой является хирург.■ Четкое взаимодействие с врачами, сестрами, па¬
циентами и их близкими является важным навыком.
2 Принятие решений и планированиеПосле оценки «сущности» повреждения хирург должен
сформулировать план лечения и эффективно довести его
до сведения окружающих. План лечения включает три
ключевых элемента:хирургическая стратегия;
хирургическая тактика;
хирургический план.Хирургическая стратегия - это общий план лечения па¬
циента, включающий необходимые предоперационные
обследования, хирургическое и медикаментозное лечение,
а также реабилитацию. У пациента с политравмой важно
хорошее взаимодействие с другими специалистами для
определения приоритетов, последовательности и сроков
выполнения многочисленных вмешательств. Общая ответ¬
ственность за лечение пациента возлагается на опытного
хирурга, обычно травматолога.Хирургическая тактика - это обзор и план каждого отдель¬
ного эпизода в операционной. Она позволяет хирургу,
анестезиологу и персоналу операционной подготовиться
к операции. Ключевая информация, которую необходимо
довести до всех членов команды, включает: планируемое
вмешательство, положение пациента, тип операционного
стола, необходимые инструменты и имплантаты, необхо¬
димость интраоперационного рентген-контроля или гемо¬
трансфузии, шинирования, а также специальные требова¬
ния послеоперационного периода, такие как нахождение
пациента в отделении интенсивной терапии.Хирургический план представляет собой детальный рису¬
нок, который хирург должен подготовить перед фиксацией
перелома. Он позволит хирургу продумать ход операции,
определить анатомический доступ к перелому (и положе¬
ние пациента) и выбрать необходимые имплантаты, а также
поможет предусмотреть и предотвратить потенциальные
интраоперационные осложнения и проблемы. Этот важный
для травматолога инструмент подробно описывается в гл. 2.4.Большое значение имеет хорошее взаимодействие с па¬
циентом и его близкими. Они должны иметь четкое
представление о природе повреждения, предполагаемомхирургическом лечении и программе реабилитации. Реа¬
листичные ожидания результата и правильное общение с
пациентом обычно позволяют избежать потери доверия
и возможных судебных споров.8 Возможности системы оказания помощиВозможности оказания травматологической помощи не
одинаковы не только в разных странах, но и в пределах ре¬
гионов и даже городов. Доступные возможности опреде¬
ляют, какая помощь может быть оказана. Перед началом
лечения, особенно в сложных случаях, хирург должен за¬
дать себе два вопроса.Имеются ли в моей клинике необходимые для выполне¬
ния запланированного вмешательства специалисты, ос¬
нащение, имплантаты?Имеет ли хирург (имею ли я) достаточно опыта, умений
и компетенции для лечения данного состояния?Формулирование хирургической тактики и плана позво¬
ляет хирургу предвидеть потребность в инструментарии и
имплантатах, специализированных вмешательствах (таких
как микрососудистые свободные лоскуты) и специальных
средствах (таких как интенсивная терапия). План следует
повторно соотнести с доступными возможностями и нали¬
чием специалистов в клинике.■ Хирург должен реально оценить свои собствен¬
ные возможности и ограничения. При отсутствии
специального оснащения и квалифицированного
персонала выполнение сложных восстановитель¬
ных вмешательств может быть небезопасным, и
пациента следует перевести (по возможности без¬
опасно и быстро) в клинику, где данные возможно¬
сти имеются.Если потребности пациента превышают имеющиеся в кли¬
нике возможности, такой перевод обязателен.Необходимо наличие хороших возможностей реаби¬
литации, так как даже идеальный остеосинтез будет
2.1 Пациент и травма: принятие решений в травматологиинапрасной тратой времени и ресурсов, если пациент не
получит необходимого совета, физиотерапии и лечебной
физкультуры, которые позволят ему достичь максималь¬
но возможного восстановления функции после травмы.Травматолог должен выработать целостный подход к ле¬
чению перелома. Переломы редко угрожают жизни, и
приоритетными в лечении могут быть другие поврежде¬
ния. Формулировка окончательного плана лечения зави¬
сит от факторов пациента, тяжести повреждения мягких
тканей и самого перелома. Эти три фактора определяют
«сущность» повреждения и требуют полной оценки пе¬
ред началом лечения.10 Библиография[1] Harwood PJ, Giannoudis PV, van Griensven M, et al (2005)
Alterations in the systemic inflammatory response after early total
care and damage control procedures for femoral shaft fracture in
severely injured patients. J Trauma; 58(3):446-454.[2] Pape HC, Grimme K, van Griensven M, et al (2003) Impact of
intramedullary instrumentation versus damage control for femoral
fractures on immunoinflammatory parameters: prospective
randomized analysis by the EPOFF Study Group. J Trauma; 55(1):7-13.[3] Bone LB, Johnson KD, Weigelt J, et al (2004) Early versus delayed
stabilization of femoral fractures: a prospective randomized study.1989. Clin Orthop Relat Res; (422):11-16.[4] Alegre-Lopez J, Cordero-Guevara J, Alonso-Valdivielso JL, et al
(2005) Factors associated with mortality and functional disability after
hip fracture: an inception cohort study. Osteoporos Int;16(7):729-736.[5] Todd CJ, Freeman CJ, Camilleri-Ferrante C, et al (1995)Differences in mortality after fracture of hip: the east Anglian audit.
BMJ; 310(6984):904-908.[6] McCormack RG, Leith JM (1998) Ankle fractures in diabetics.
Complications of surgical management. ] Bone Joint Surg Br; 80(4):689-692.[7] McKee MD, Waddell JP (1994) Intramedullary nailing of femoral
fractures in morbidly obese patients. J Trauma; 36(2):208-210.[8] Giannoudis PV, MacDonald DA, Matthews SJ, et al (2000)Nonunion of the femoral diaphysis. The influence of reaming and
nonsteroidal anti-inflammatory drugs. J Bone Joint Surg Br; 82(5):655-658.[9] Harris I, Mulford J, Solomon M, et al (2005) Association between
compensation status and outcome after surgery: a meta-analysis.JAMA; 293(13):1644-1652.[10] Skaggs DL, Friend L, Alman B, et al (2005) The effect of surgical
delay on acute infection following 554 open fractures in children.J Bone Joint Surg Am; 87(1):8-12.11 БлагодарностиМы выражаем благодарность Peter Worlock за участие в
подготовке данной главы в первом издании «АО - Прин¬
ципы лечения переломов».9 Заключение
2 Принятие решений и планирование2.2 Диафизарные переломы: принципы1 Введение 1272 Функциональные положения 1273 Распространенность 1284 Механизм 1285 Первоначальная оценка 1285.1 Состояние пациента 1285.2 Рентгенологическая оценка 1305.3 Сопутствующие повреждения 1306 Показания к хирургической фиксации переломов 1316.1 Абсолютные показания 1316.2 Относительные показания 1316.3 Ранняя мобилизация пациентов 1327 Неоперативное лечение 1338 Общие принципы хирургического лечения 1338.1 Срок выполнения вмешательства 1338.2 Предоперационное планирование и доступы 1338.3 Методы репозиции и фиксации 1349 Послеоперационное лечение 13510 Результаты 13511 Библиография136
Автор Piet de Boer2.2 Диафизарные переломы: принципы1 ВведениеЛечение диафизарных переломов развивается и про¬
грессирует. На основе лучшего понимания биологии
консолидации перелома и роли мягких тканей в про¬
цессе заживления появляются новые концепции репо¬
зиции и фиксации [1].■ Важным является восстановление длины, осевых
соотношений и ротации, а анатомичная репозиция
всех фрагментов перелома не обязательна для до¬
стижения нормальной функции конечности.Чем больше появляется возможностей лечения, тем
сложнее становится принятие решения. Требуется по¬
стоянная переоценка факторов, влияющих на лечение
каждого конкретного диафизарного перелома.2 Функциональные положенияДиафиз длинной трубчатой кости выполняет много функ¬
ций. Две наиболее важные - поддержание правильных
пространственных взаимоотношений проксимального и
дистального суставов, а также обеспечение прикрепления
мускулатуры, приводящей их в движение. На нижней
конечности необходимо восстановление нормальной ме¬
ханической оси (рис. 2.2-1) [2]. Это требует сращения без
укорочения и угловых или ротационных деформаций.
Однако хорошего восстановления функции можно ожи¬
дать, даже если не все отдельные фрагменты перелома ре-
понированы анатомично.Некоторые остаточные деформации нижних конечно¬
стей могут не вызывать функциональных проблем в по¬
вседневной деятельности, например укорочение до 1 см
или минимальные угловые деформации в плоскости при¬
лежащих суставов. Угловая деформация до 10° кпередиРис 2.2-1 Диаграмма механической оси нижней конечности,
показывающая правильные осевые взаимоотношения бедра и
голени (по Pauwels [3]).или кзади при сращении большеберцовой кости совме¬
стима с хорошей функцией голеностопного сустава, не¬
смотря на косметическую деформацию. Однако варусная
или вальгусная деформации даже до 5° могут подвергать
сустав чрезмерным нагрузкам и вести к посттравматиче-
скому остеоартрозу [3]. У спортсменов с более высокими
функциональным и требованиями необходимо полное
анатомичное восстановление осевых соотношений.
2 Принятие решений и планированиеУкорочение диафиза плеча сопровождается минимальны¬
ми функциональными нарушениями. Плечевой сустав - са¬
мый подвижный сустав человека, поэтому ротационные
деформации до 20° и угловые до 30° также переносятся
хорошо. Наоборот, диафизы лучевой и локтевой костей
являются частью сложного сочленения, включающего
проксимальный и дистальный радиоульнарный суставы,
поэтому требуют анатомичной репозиции для восстанов¬
ления нормальной функции.Улучшение дизайна автомобилей и применение ремней
безопасности снизили частоту диафизарных переломов
во многих странах мира [4]. Однако в развивающихся
странах резкое увеличение количества механизированно¬
го транспорта, особенно мотоциклов, привело к увеличе¬
нию числа диафизарных переломов. Эти переломы часто
являются открытыми, но пострадавшие получают лече¬
ние с опозданием из-за несвоевременной транспортиров¬
ки в больницу. Количество травм среди пешеходов явля¬
ется постоянным, но доля открытых переломов растет.
Старение населения [5] приводит к увеличению встречае¬
мости диафизарных переломов на фоне остеопороза.4 Механизм
Типы поврежденийПереломы могут быть вызваны прямым или непрямым
воздействием. Непрямое воздействие обычно передает
меньше энергии, чем прямой удар, и вызывает пропор¬
ционально меньшее смещение фрагментов или поврежде¬
ние мягких тканей. Открытые переломы чаще возникают
вследствие прямого, чем непрямого воздействия [6]. Раз¬
личные типы повреждений рассматриваются в классифи¬
кациях АО [7] (гл. 1.5; 1.6; 4.2).Спиральные (тип А1) и спиральные клиновидные (тип В1)
переломы возникают вследствие непрямых ротационных
воздействий. Они характеризуются большой площадьюконтактирующих костных поверхностей и минимальным
повреждением мягких тканей, поэтому их заживление
обычно проходит быстро и гладко, хотя удержание отлом¬
ков в репонированном положении без фиксации может
быть затруднительным.Косые клиновидные переломы (тип В2) являются результатом
сгибательного воздействия. Сила воздействия на конечность
значительна, и возникает существенное повреждение мягких
тканей и надкостницы. Сращение может потребовать продол¬
жительного времени, а прямой хирургический доступ к пере¬
лому приведет к дальнейшей девитализации кости.Поперечные (тип АЗ), фрагментированные клиновидные
(тип ВЗ) и сложные (тип С) переломы обычно возникают
под очень сильным прямым воздействием, особенно на
бедре. Если кость нормального качества, а отломки значи¬
тельно смещены, степень повреждения мягких тканей мо¬
жет быть значительной. Даже при неповрежденной коже
непосредственный доступ к перелому приведет к дополни¬
тельному повреждению мягких тканей.Таким образом, тип перелома и степень смещения отлом¬
ков являются достоверными показателями тяжести повреж¬
дения мягких тканей (рис. 2.2-2). Эти признаки подсказыва¬
ют хирургу подходящие методы репозиции и фиксации.
Чем большее повреждение мягких тканей предполагается,
тем более важны время выполнения вмешательства, выбор
доступа, метода репозиции и имплантата (гл. 3.1.2; 3.1.3).5 Первоначальная оценка5.1 Состояние пациентаДля оценки диафизарного перелома необходим хорошо
собранный анамнез, особенно важно выяснить механизм
травмы и характер оказанного воздействия. При дорожно-
транспортных происшествиях действуют силы в сотни раз
большие, чем при обычном падении. Рентгенограммы по¬
вреждений могут бьгть сходными, однако сопутствующие
повреждения мягких тканей будет значительно отличаться.3 Распространенность
2.2 Диафизарные переломы: принципыРис. 2.2-2а—d Высокоскоростное повреждение
(ДТП) проксимального отдела большеберцовой
кости у 30-летнего мужчины,
а Закрытое повреждение представлено мно-
гооскольчатым переломом диафиза боль¬
шеберцовой кости с распространением на
проксимальный метафиз и сустав. Слож¬
ный тип перелома предполагает значи¬
тельное повреждение мягких тканей, не¬
смотря на то, что перелом закрытый.b Внутрисуставной компонент перелома под¬
вергся закрытой репозиции и чрескожной
фиксации канюлированными шурупами,
а фрагменты диафиза фиксированы мо¬
стовидно унилатеральным внешним фик¬
сатором. Оба вмешательства позволили
избежать дополнительного повреждения
мягких тканей в зоне повреждения. За¬
тем коленный сустав был мобилизован
на аппарате продолжительных пассивных
движений.с Через 10 дней после травмы, когда со¬
стояние мягких тканей улучшилось, был
запланирован и выполнен остеосинтез
мостовидной пластиной по латеральной
поверхности большеберцовой кости через
небольшие разрезы, произведенные соот¬
ветственно верхнему и нижнему концам
пластины. Пластина сама по себе могла не
обеспечить достаточной стабильности для
предотвращения варусной деформации,
поэтому внешний фиксатор оставлен in
situ для обеспечения мобилизации паци¬
ента. Внешний фиксатор был удален через
8 недель, когда в зоне перелома образова¬
лась видимая мозоль.d Перелом сросся без осложнений в тече¬
ние 16 недель. Отмечается сохранение
правильной оси, длины и ротации.-0^- '**"•3129
2 Принятие решений и планированиеБольшинство диафизарных переломов можно выявить при
простом осмотре. Пальпация применяется только для вы¬
явления болезненности при отсутствии явных признаков
перелома. В ходе физикального обследования наиболее важ¬
но выявить любые артериальные или неврологические по¬
вреждения. Особенно тщательно в отношении артериальных
повреждений следует обследовать такие повреждения, как
переломы дистального отдела бедра или проксимального от¬
дела голени со смещением.■ Повреждение артерии оказывает влияние на про¬
цесс принятия решения, так как необходима немед¬
ленная реконструкция с соответствующей стабили¬
зацией перелома.■ Компартмент-синдром требует неотложного ле¬
чения. Он наблюдается в основном на голени, но мо¬
жет возникать также на бедре, предплечье, ягодицах
и стопе [8].Клиническая картина и лечение подробно описаны в гл. 1.6.
Компартмент-сидром может возникнуть в любое время в те¬
чение первых нескольких дней после травмы. Чаще всего он
возникает при значительном смещении отломков, но может
наблюдаться и при простых переломах, открытых перело¬
мах и после интрамедуллярного остеосинтеза.5.2 Рентгенологическая оценкаРентгенография является основой диагностики. Переднезад¬
няя и боковая проекции (включающие прилежащие суставы)
необходимы во всех случаях. При метафизарных переломах
мо1ут быть важны и косые проекции. Стандартные снимки
противоположной стороны очень полезны для предопера¬
ционного планирования (гл. 2.4). КТ и МРТ не играют роли
при оценке острых: диафизарных переломов, хотя могут бьгть
полезны для планирования реконструктивных вмешательств
при сложных несращениях.Рентгенография обеспечивает точную классификацию
диафизарных переломов. Переломы со значительным
смещением, многооскольчатые или поперечные обычноявляются результатом более сильного воздействия, чем
минимально смещенные, простые или спиральные.На нижней конечности предпочтительнее использование
разделяющих нагрузку имплантатов (интрамедуллярные
стержни), которые шинируют кость и позволяют раннюю
нагрузку весом, чем пластин и винтов, которые предраспо¬
ложены к усталостным переломам при затянувшемся про¬
цессе консолидации [6].Однако интрамедуллярный синтез не всегда подходит для
диафизарных переломов с вовлечением метафиза или сустав¬
ных поверхностей, которые требуют открытой репозиции и
абсолютной стабильности для поддержания анатомических
взаимоотношений суставных компонентов перелома.■ Большое значение имеет качество кости. Тяже¬
лый остеопороз снижает удерживающие возмож¬
ности винтов и стержней. Внешняя фиксация [9] и
остеосинтез обычными пластинами переломов при
остеопорозе могут оказаться несостоятельными.■ При остеопорозе кость лучше фиксируется с по¬
мощью блокируемых внутренних фиксаторов.Особого похода требует также лечение патологических пере¬
ломов. У пациентов с ограниченной предполагаемой про¬
должительностью жизни иногда целесообразнее добиваться
мобильности и уменьшения болей, чем точной репозиции.
Следует рассмотреть возможность применения вспомогатель¬
ных методов, например костного цемента СТ, даже если это
может замедлить костное сращение.5.3 Сопутствующие поврежденияПовреждения мягких тканей всегда влияют на выбор метода
лечения диафизарного перелома, а иногда и определяют его.
Закрытые, простые, поперечные переломы диафиза голени
со смещением можно лечить с помощью интрамедуллярного
стержня, пластины или внешнего фиксатора. Тяжелый ушиб
кожи исключает возможность стандартного применения
пластины, так как хирургический доступ может усугубить130
2.2 Диафизарные переломы: принципысостояние мягких тканей. Сильно конгаминированные раны
могут препятствовать первичному инграмедуллярному осте¬
осинтезу из-за риска возникновения сепсиса. В такой ситуа¬
ции предварительное лечение с помощью внешнего фикса¬
тора считается методом выбора.Аналогичным образом острое нарушение артериального кро¬
вотока, а также компартмент-синдром требуют экстренного
лечения. В случаях, когда необходимо восстановление сосу¬
дов или расширенная декомпрессия мышечных футляров,
одновременно стабилизируют сопутствующий перелом.
Сопутствующее повреждение не только диктует необходи¬
мость стабилизации, но и определяет время вмешательства
и хирургический доступ. Фиксация перелома пластиной
может быть осуществлена из доступа, выполненного для ре¬
конструкции сосудов, так как для какого-либо другого мето¬
да может не быть времени.Лечение угрожающих жизни состояний всегда приоритетнее
лечения конкретного диафизарного перелома. Необходимо
следовать общим принципам, описанным в гл. 2.1.■ При наличии более одного перелома в одной
конечности желательна фиксация всех переломов,
особенно если сочетание этих переломов вызвало
образование т.н. «флоттирующего» сустава.Дополнительные переломы других конечностей, например
двусторонние переломы плечевых костей, делают пациента
практически беспомощным. В такой ситуации необходимо
фиксировать перелом, который, будучи изолированным, мо¬
жет быть излечен консервативно.6 Показания к хирургической фиксации
переломовПоказания к внутренней или внешней фиксации диафи-
зарных переломов в разных странах различны и зависят
от доступных возможностей. Существуют несколько абсо¬
лютных показаний, направленных на решение двух задач:
спасение жизни и спасение конечности.6.1 Абсолютные показанияСпасение жизниДоказано, что у пациентов с политравмой немедленная
фиксация переломов диафиза бедра значительно снижа¬
ет смертность и длительность заболевания (гл. 4.1) [10]. Од¬
нако сведения о применении интрамедуллярных стерж¬
ней или пластин противоречивы, в то время как внешний
фиксатор всегда может быть применен для временной
стабилизации [11,12]. Понимание воспалительных реак¬
ций, связанных с травмой, и их лечения улучшилось. Это
привело к более широкому применению внешней фик¬
сации для стабилизации переломов диафиза бедренной
кости в качестве средства первой помощи при политрав¬
ме. Такая философия ортопедии контроля повреждений
нашла множество сторонников, особенно в Европе.■ Ранняя стабилизация переломов диафиза бе¬
дренной кости улучшает выживаемость, однако
вопросы выбора типа и метода фиксации остают¬
ся открытыми.Спасение конечностиСтабилизация диафизарного перелома - неотъемлемая
часть экстренного вмешательства по спасению конечно¬
сти в случаях острых сосудистых повреждений, компарт-
мент-синдрома и открытых переломов (гл. 1.6; 4.1; 4.2).
Нестабильность перелома не только компрометирует со¬
судистый шов, но и затрудняет заживление тяжелых по¬
вреждений мягких тканей.6.2 Относительные показанияК относительным показаниям относится невозможность
репозиции или удержания перелома консервативными
методами. Переломы диафиза бедра очень тяжело репо-
нировать и удерживать с помощью вытяжения. Неопера¬
тивное лечение показано только в исключительных слу¬
чаях, при отсутствии соответствующего операционного
оборудования.
2 Принятие решений и планированиеПереломы диафиза большеберцовой кости часто можно
вправить закрыто, но стабильность репозиции зависит от
типа перелома. Хорошо репонированные поперечные пе¬
реломы могут быть стабильными при осевых нагрузках,
но срастаются медленно. Неоперативное лечение неста¬
бильных многооскольчатых переломов сопровождается
большим риском укорочения или сращения в неправиль¬
ном положении, хотя консолидация может происходить
относительно быстро.Переломы плечевой кости часто трудно репонировать и
удерживать консервативными средствами; однако даже
значительные остаточные угловые и ротационные сме¬
щения обычно совместимы с хорошей функцией конеч¬
ности, поэтому хирургическая фиксация показана только
в особых случаях.Переломы костей предплечья тяжело репонировать и
анатомично фиксировать с помощью неоперативных ме¬
тодов. Даже минимальное смещение нарушает нормаль¬
ную функцию конечности, поэтому обычно показано опе¬
ративное лечение.6.3 Ранняя мобилизация пациентовРанняя мобилизация имеет огромные преимущества для
пациентов, особенно пожилых. Стабилизация диафи¬
зарных переломов позволяет ранние движения в приле¬
жащих суставах и дает возможность избежать «болезни
перелома» или альгодистрофии, наблюдаемой при дли¬
тельной иммобилизации (гл. 4.7:3.2). Успешная фиксация
перелома также обеспечивает скорейшее восстановление
работоспособности, сокращает сроки пребывания в ста¬
ционаре и, по-видимому, снижает расходы на компенса¬
ции и инвалидность [13].Ранняя мобилизация выгодна и с экономической точки
зрения. Например, при консервативном лечении перело¬
ма диафиза бедра требуется несколько недель нахождения
в стационаре, а после интрамедуллярного остеосинтеза -
несколько дней. Это делает стоимость консервативного
лечения непомерно высокой во многих развитых странах.Однако возникновение тяжелых осложнений может ради¬
кально изменить ситуацию [14]. В большинстве развитых
стран важными факторами при принятии решения о ле¬
чении являются требования и ожидания пациента. Благо¬
даря интернету возросло количество информированных
пациентов, которые часто не хотят длительной иммоби¬
лизации в повязках. Однако лечащему врачу следует пом¬
нить, что выбор пациента не должен преобладать при
принятии решения; пациента следует предупредить о
потенциальных опасностях хирургических вмешательств,
особенно в тех случаях, когда консервативное лечение
обеспечивает отличные результаты (напр, диафиз плече¬
вой кости).7 Неоперативное лечениеНеоперативное лечение, обычно с помощью вытяжения
и/или повязок, может использоваться для временной или
окончательной стабилизации перелома. При его исполь¬
зовании обычно отсутствует риск инфекции и требуется
минимальное количество оборудования, однако сроки
сращения значительно возрастают, и высока вероятность
сращения в неправильном положении и контрактур при¬
лежащих суставов.У взрослых некоторые переломы предпочтительно лечить
консервативно. Переломы большеберцовой или плече¬
вой кости без смещения или с минимальным смещением
можно успешно лечить неоперативно с помощью гипсо¬
вых повязок. Такое лечение требует регулярного наблю¬
дения, так как довольно часто имеют место вторичные
смещения до наступления консолидации.Хирургическое лечение диафизарных переломов обыч¬
но обеспечивает лучшие функциональные результаты на
всех костях, кроме плечевой [15].Переломы диафиза бедра не следует лечить консерватив¬
но, если имеется соответствующее оборудование и тех¬
нология для безопасного хирургического лечения. Кон¬
сервативное лечение требует очень продолжительного
2.2 Диафизарные переломы: принципывремени, а частота укорочений и угловых деформаций
высока. Если операционное оборудование и инструмен¬
тарий отсутствуют, то показано консервативное лече¬
ние, даже для переломов бедра. Пожалуй, лучше сми¬
риться с неправильным сращением, чем с хроническим
остеомиелитом. Консервативное лечение (вытяжение и
гипсование) диафизарных переломов бедренной и боль¬
шеберцовой костей остается методом выбора во многих
регионах даже в XXI веке.Применение основных методов консервативного лече¬
ния - вытяжения и гипсовых повязок - требует навы¬
ков, опыта и наблюдения. Вытяжение занимает много
времени и может приводить к замедленной консолида¬
ции большеберцовой кости, однако является хорошим
средством временной фиксации в ожидании оконча¬
тельного оперативного лечения. Гипсовые повязки при
правильном применении безопасны, хотя из-за необхо¬
димости фиксации прилежащих суставов могут возни¬
кать их контрактуры. Для минимизации тугоподвиж-
ности используют шарнирные повязки [16]. Угловые
смещения можно корригировать тщательным модели¬
рованием повязки; ротацию и укорочение контролиро¬
вать гораздо сложнее.Sarmiento сообщал об отличных результатах консерва¬
тивного лечения диафизарных переломов большеберцо¬
вой кости; согласно его данным, при лечении перелом не
может сместиться более, чем на максимальную величину
первичного смещения. Однако хирург обычно не знает о
величине первичного смещения. Оно возникает в течение
миллисекунд после травмы. Рентгенограммы, выполня¬
емые при поступлении пациента, не показывают макси¬
мального смещения фрагментов. Поэтому применение
гипсовых повязок у взрослых в основном ограничено пе¬
реломами с незначительным первоначальным смещени¬
ем и, следовательно, достаточной стабильностью.8 Общие принципы хирургического леченияПодробно изложено в гл. 6.8.1 Срок выполнения вмешательстваОпределение срока выполнения оперативного вмеша¬
тельства при диафизарных повреждениях является кри¬
тически важным. Сначала оценивают общее состояние
пациента, и только после этого обсуждают детали вмеша¬
тельства. Исключением являются повреждения сосудов и
открытые переломы, требующие экстренного лечения.Если показаны прямое открытое вправление и внутрен¬
няя фиксация, то необходимо осуществить их как можно
скорее. Отек будет нарастать, при выполнении вмеша¬
тельства через отечные ткани возникнут сложности с за¬
шиванием раны и риск расхождения ее краев. Для пря¬
мой открытой репозиции рекомендуется выполнение
вмешательств в пределах 6-8 часов [17]. Иногда выражен¬
ный отек возникает раньше этого срока, в таких случаях
безопаснее обеспечить временную стабилизацию и вы¬
ждать 7-10 дней до спадания отечности.■ При наличии любых сомнений относительно
жизнеспособности мягких тканей более безопас¬
ным является применение внешнего фиксатора в
качестве временного средства, затем следует вы¬
ждать, пока состояние мягких тканей не опреде¬
лится самостоятельно.Переломы диафиза большеберцовой кости и бедра чаще
всего лечат с помощью закрытой репозиции и интраме-
дуллярного остеосинтеза. В таких случаях отек в зоне пере¬
лома не является препятствием, так как дополнительной
травматизации мягких тканей не происходит. Поэтому
срок выполнения вмешательства не имеет большого значе¬
ния. Любое вмешательство требует комплексной хирурги¬
ческой организации, и иногда следует подождать готовно¬
сти опытной хирургической бригады и оснащения.8.2 Предоперационное планирование и доступыЛюбую оперативную фиксацию диафизарного пере¬
лома необходимо тщательно планировать. Подробное
описание методов планирования приведено в гл. 2.4.
2 Принятие решений и планированиеЭффективное планирование должно гарантировать, что
хирург не начнет вмешательство без необходимого пер¬
сонала и оборудования.При открытых переломах жизненно важно предвидеть
развитие ситуации после первой операции и планиро¬
вать, как будет обеспечено окончательное закрытие раны
мягкими тканями. Внешний фиксатор, установленный
для временной стабилизации перелома, не должен пре¬
пятствовать размещению мягкотканного лоскута. Хи¬
рургический доступ к перелому зависит от его локализа¬
ции, состояния мягких тканей и выбора фиксирующей
конструкции. Для того чтобы доступ был щадящим, не¬
обходимо знание анатомии. Если планируемый доступ
необычен, следует обратиться к известным работам о
хирургических доступах [17,18] и, по возможности, от¬
работать детали на трупном материале.Применение минимально-инвазивных методов связано
с чрескожными доступами и обычно выполняется под
рентгенологическим контролем. Эти методы сложны
технически, но могут минимизировать дополнитель¬
ную травматизацию мягких тканей. Знание приклад¬
ной анатомии здесь еще более важно, так как хирург не
видит ткани и структуры, под которыми производится
вмешательство.8.3 Методы репозиции и фиксацииРепозиция диафизарных переломов может осущест¬
вляться прямыми и непрямыми методами; принципы
описаны в гл. 3.1.■ Любой репозиционный маневр должен быть
максимально щадящим по отношению к мягким
тканям и надкостнице, чтобы сохранить имеюще¬
еся кровоснабжение.Для лечения диафизарных переломов бедра наиболее
часто применяют следующие методы: интрамедулляр¬
ный остеосинтез, остеосинтез пластиной и внешнюю
фиксацию.Интрамедуллярные стержни являются внутренними ши¬
нами, которые обеспечивают распределение внешней на¬
грузки и позволяют раннюю нагрузку конечности весом.
Они допускают некоторую подвижность отломков в зоне
перелома, поэтому их применение сопровождается фор¬
мированием мозоли и ранним костным сращением [7].
Блокируемые интрамедуллярные стержни позволяют
контролировать ротацию и длину кости при многофраг¬
ментарных переломах.Пластины и винты - хороший метод для диафизарных
переломов с распространением на метафизарную зону
или в сустав. Они могут применяться как при прямых,
так и непрямых методах репозиции. При простых пере¬
ломах, которые легко репонируются анатомично, клас¬
сическое использование межфрагментарного стягиваю¬
щего винта в сочетании с нейтрализующей пластиной
остается отличным методом фиксации.■ Мостовидный остеосинтез с относительной ста¬
бильностью не является хорошим вариантом при
простых диафизарных переломах вследствие высо¬
кой опасности несращения.Остеосинтез пластинами сложных многооскольчатых
диафизарных переломов следует выполнять минималь¬
но-инвазивными методами с непрямой репозицией;
пластина при этом выполняет функцию «моста», обе¬
спечивая относительную стабильность и оставляя зону
перелома нетронутой (гл. 3.1.3, 3.2.2, 3.3.2).Внутренние фиксаторы с блокированием (гл. 3.4) значи¬
тельно расширили показания для остеосинтеза пластиной
при диафизарных переломах, особенно диафизарных пере¬
ломах с распространением на метафиз. Блокируемые вну¬
тренние фиксаторы обеспечивают большую стабильность
по сравнению с обычными пластинами и винтами при осте¬
опорозе и переломах с коротким метафизарным фрагмен¬
том, не подходящих для интрамедуллярного остеосинтеза.
Разработка предызогаутых пластин для проксимального и
дистального отделов большеберцовой кости, дистального
отдела бедренной кости и проксимального отдела плечевой
2.2 Диафизарные переломы: принципыкости позволила фиксировать диафизарные переломы, со¬
провождающиеся переломами метафиза или эпифиза, с
помощью одного имплантата.Внешние фиксаторы до сих пор считаются золотым стан¬
дартом при тяжелых повреждениях мягких тканей и в тех
случаях, когда применение стержней и пластин более за¬
труднительно и рискованно по техническим и логистиче¬
ским причинам; например стерильность операционной,
отсутствие ЭОП. Однако сращение перелома может затя¬
нуться, и нередко возникают проблемы со стороны стерж¬
ней (инфекция, расшатывание). Поэтому внешняя фикса¬
ция не популярна как метод окончательной фиксации, и
после купирования ранних проблем можно рассмотреть
возможность смены метода фиксации (гл. 3.3.3). Все чаще
внешние фиксаторы применяют в качестве временного
средства для обеспечения заживления мягких тканей, а
также для немедленной временной стабилизации диафи¬
зарных переломов бедренной кости при политравме.9 Послеоперационное лечениеМобилизация пациента зависит от наличия у него других
повреждений и его общего состояния.■ При принятии решения о мобилизации и функ¬
циональной нагрузке хирург должен в первую оче¬
редь оценить, насколько стабильна фиксация.Необходимо учитывать и анатомию перелома и метод
фиксации. При наличии сомнений возобновление актив¬
ности следует отложить и тщательно наблюдать за ходом
консолидации перелома.■ Физиотерапию с целью мышечной реабилита¬
ции следует начинать как можно скорее после опе¬
рации и продолжать до достижения нормальной
функции конечности.Ранние активные движения мышцами и суставами дают
наилучший результат, хотя могут быть болезненными.Применение аппаратов для продолжительных пассивных
движений [20] необходимо сочетать с активными мышеч¬
ными упражнениями.Для ранней нагрузки весом наиболее стабильной комби¬
нацией является идеально вправленный перелом средней
трети бедренной или большеберцовой кости, анатомич-
но фиксированный динамически блокированным интра-
медуллярным стержнем.Наиболее нестабильной комбинацией является много-
оскольчатый перелом с распространением практически
от метафиза до метафиза, фиксированный с помощью
мостовидной пластины или интрамедуллярного стержня.Действие нагрузки - хороший стимул для роста кости,
а продолжительная разгрузка конечности сопровожда¬
ется глубокой диффузной остеопенией, атрофией су¬
ставного хряща и потерей мускулатуры. Поэтому необ¬
ходимо стремиться к достаточной прочности фиксации,
которая позволит раннюю частичную нагрузку весом у
адекватного пациента. Именно хорошее предопераци¬
онное планирование исключает использование фикса¬
ции, недостаточно надежной для разрешения частичной
нагрузки весом.10 РезультатыРезультаты так же, как осложнения (см. гл. 5), зависят от
тяжести повреждения. При низкоскоростных поврежде¬
ниях без сопутствующих мягкотканных повреждений па¬
циенты при соответствующем лечении обычно достигают
полного восстановления функции. Высокоскоростные
травмы с дефектами мягких тканей приводят к непол¬
ному восстановлению, однако тщательная диагностика,
предоперационное планирование, щадящая хирургиче¬
ская техника, защита мягких тканей в сочетании с настой¬
чивой послеоперационной реабилитацией обеспечивают
оптимально возможный результат для каждого пациента.
2 Принятие решений и планирование11 Библиография[17][1] McKibbin В (1978) The biology of fracture healing in long bones.J Bone Joint Surg Br; 60(2):150-162.[2] Kenwright J, Richardson K, Spriggins AJ (1986) Mechanical
healing patterns of tibial fractures treated using different mechanical
environments. EUR SOC Biomech; 5:173.[3] PauwelsF (1980) Biomechanics of the locomotor apparatus.Contributions of the functional anatomy of the locomotor apparatus.Berlin Heidelberg New York: Springer-Verlag.[4] Wallace WA (1983) The increasing incidence of fractures of the
proximal femur: an orthopaedic epidemic. Lancet; 1(8339):1413-1414.[5] Melton LJI, Riggs BL (1983) Epidemiology of Age Related Fractures.Alveoli LV (ed), The Osteoporotic Syndrome: Detection, Prevention and
Treatment. New York: Grene and Straton, 45-721.[6] Perren SM (1989) The biomechanics and biology of internal fixation
using plates and nails. Orthopedics; 12(l):21-34.[7] Muller ME, Nazarian S, Koch P, et al (1990) The Comprehensive
Classification of Long Bone Fractures. Berlin Heidelberg New York:Springer-Verlag.[8] Bone LB (1992) Emergency Treatment of the Injured Patients. Browner
B, Jupiter JB, Levine AM, (eds), Skeletal Trauma. Philadelphia: WB
Saunders Co, 127-1451.[9] McBroom RJ, Cheal EJ, Hayes WC (1988) Strength reductions from
metastatic cortical defects in long bones. J Orthop Res; 6(3):369-378.[10] Bone LB, Johnson KD, Weigelt J, et al (1989) Early versus delayed
stabilization of femoral fractures. A prospective randomized study.J Bone Joint Surg Am; 71(3):336-340.[11] Pape HC, Remmers D, Regel G, et al (1995) [Pulmonary
complications following intramedullary stabilization of long bones.Effect of surgical procedure, time and injury pattern]. Orthopade;24(2):164-172.[12] Boulanger BR, Stephen D, Brenneman FD (1997) Thoracic trauma
and early intramedullary nailing of femur fractures: are we doing
harm? J Trauma; 43(l):24-28.[13] Bone LB, Sucato D, Stegemann PM, et al (1997) Displaced isolated
fractures of the tibial shaft treated with either a cast or intramedullary
nailing, An outcome analysis of matched pairs of patients. J Bone Joint
Surg Am; 79(7):1336-1341.[14] Bonatus T, Olson SA, Lee S, et al (1997) Nonreamed locking
intramedullary nailing for open fractures of the tibia. Clin Orthop Relat
Res; (339):58-64.[15] Wallny T, Sagebiel C, Westerman K, et al (1997) Comparative
results of bracing and interlocking nailing in the treatment of humeral
shaft fractures. Int Orthop; 21(6):374-379.Sarmiento A, Latta LL (1995) Closed Functional Treatment of Fracture
Bracing. Berlin Heidelberg New York: Springer-Verlag.Rogers FB, Shackford SR, Vane DW, et al (1994) Prompt fixation of
isolated femur fractures in a rural trauma center: a study examining
the timing of fixation and resource allocation. J Trauma;36(6):774-777.Hoppenfeld S, de Boer P (1994) Surgical approaches in
Orthopaedics. The Anatomy Method. 2nd ed. Philadelphia: Lippincott.
Ruedi T, von Hochstetter AHC, Schlumpf R (1984) Surgical
Approaches for Internal Fixation. Berlin Heidelberg New York: Springer-
Verlag.Salter RB (1994) The physiologic basis of continuous passive motion
for articular cartilage healing and regeneration. Hand Clin;10(2):211—219.
2 Принятие решений и планирование2.3 Суставные переломы: принципы1 Анатомия и основные принципы 1392 Механизм повреждения 1403 Оценка состояния пациента и повреждения 1424 Оценка повреждения кости 1425 Научные основы лечения внутрисуставных переломов 1446 Понимание повреждения 1477 Принципы лечения 1477.1 Предоперационное планирование 1477.2 Срок выполнения вмешательства 1477.3 Хирургический доступ 1487.4 Репозиция и фиксация суставных переломов 1487.5 Суставные переломы с мета-/диафизарным распространением 1507.6 Восстановление мягких тканей 1507.7 Послеоперационное лечение 1508 Заключение 1539 Библиография153
Авторы Michael D. Stover, James F. Kellam2.3 Суставные переломы: принципы1 Анатомия и основные принципыДиартротические сочленения обеспечивают возможность
гладких, стабильных движений между костями скелета ко¬
нечностей, что позволяет выполнять специализированные
задачи. Суставы значительно различаются по своей струк¬
туре, но имеют общие функциональные свойства. Синови¬
альный сустав состоит из двух концевых сегментов кости,
соединенных фиброзной капсулой. В определенных зонах
эта капсула дифференцирована в обособленные связки. Ар¬
тикулирующие концевые сегменты костей покрыты упру¬
гим эластичным и бессосудистым гиалиновым хрящом,
который помогает распределять нагрузку на подлежащую
субхондральную кость [1]. Суставные поверхности каждой
из костей гладкие, а соприкасающиеся костные поверхно¬
сти могут иметь различную площадь контакта в различ¬
ных положениях при движениях в суставе. Стабильность
суставов обеспечивается пассивными стабилизаторами, а
именно морфологией кости и суставов, а также окружаю¬
щими связками. Активная стабилизация обеспечивается
мышцами, которые пересекают сустав. Капсула выстлана
мембраной, продуцирующей диализат крови: синовиаль¬
ную жидкость, богатую тиалуроновыми кислотами, кото¬
рая обеспечивает смазку и питание хрящевых суставных
поверхностей. Сохранение сустава в здоровом состоянии
зависит от движений и повторяющихся циклических на¬
грузок. Повреждение любого компонента сустава может
нарушить его функцию и вызвать патологический процесс
остеофиброза или остеоартроза. Например, смещенные
внутрисуставные переломы сопровождаются вдавлениями
или ступеньками суставных поверхностей, а также иногда
смещением или осевым отклонением части или всего су¬
ставного компонента от мета- / диафизарного отдела ко¬
сти. Изменение суставной морфологии сразу же нарушает
его стабильность, вызывает боль и прекращение эффек¬
тивных движений сустава, повреждает его механику. Вос¬
палительный ответ, сопровождающий повреждение, мо¬
жет привести к тяжелому фиброзу пораженного сустава.Нерациональные иммобилизация или хирургические вме¬
шательства усугубляют эту реакцию. По этим причинам
закрытая репозиция и внешняя иммобилизация обычно
не приносили успеха при лечении внутрисуставных по¬
вреждений на ранних этапах. Ранние результаты после
консолидации перелома обычно были представлены кост¬
ными деформациями, сопровождаемыми контрактурой,
болью и функциональными расстройствами. Движения в
целом затем улучшились за счет применения вытяжения и
мобилизации суставов, но нестабильность и инконгруэнт-
ность суставов оставались проблемой.■ Чтобы избежать осложнений консервативного
лечения Charnley [2] предложил применять одновре¬
менную открытую репозицию и внутреннюю фик¬
сацию, которые обеспечат идеальное анатомичное
восстановление и свободу суставных движений.Однако имплантаты, доступные в то время, не могли обе¬
спечить стабильность, необходимую для обеспечения
ранних движений и предотвращения смещений, и паци¬
енты получали наихудшую комбинацию: опасности от¬
крытой репозиции и осложнения длительной внешней
иммобилизации. С появлением антибиотиков, совершен¬
ствованием обращения с мягкими тканями, разработкой
новых имплантатов и улучшением понимания повреж¬
дений хирургами, специализирующимися в лечении
переломов, открытая репозиция и внутренняя фиксация
внутрисуставных переломов стали безопаснее и получи¬
ли более широкое распространение. Первые результаты
применения принципов хирургического лечения перело¬
мов АО подтвердили, что абсолютно стабильная внутрен¬
няя фиксация и ранние движения в суставе улучшают
рентгенологические и клинические результаты [3].На основе экспериментальных и клинических исследова¬
ний была разработана современная философия хирурги¬
ческого лечения таких повреждений. Schatzker в 1987 г.
сформулировал ее принципы.
2 Принятие решений и планированиеИммобилизация при внутрисуставных переломах
приводит к контрактурам суставов.Иммобилизация при внутрисуставных переломах в
сочетании с открытой репозицией и внутренней фик¬
сацией приводит к еще более тяжелым контрактурам.
Вдавленные суставные фрагменты являются импакти-
рованными и не могут бьгть репонированьг закрытыми
манипуляциями и скелетным вытяжением.Крупные вдавления суставной поверхности не запол¬
няются фиброзным хрящом; нестабильность, вызван¬
ная ими, является постоянной.Анатомичная репозиция и стабильная фиксация су¬
ставных фрагменты необходимы для восстановления
конгруэнтности сустава.Метафизарные дефекты под репонированными фраг¬
ментами суставной поверхности должны бьгть запол¬
нены структурными костными трансплантатами или
заменителями кости для предотвращения повторного
смещения суставных фрагментов.Метафизарные и диафизарные смещения должны
бьгть устранены для обеспечения правильных осевых
соотношений и предотвращения перегрузки сустава.
Для предотвращения контрактур и обеспечения за¬
живления и восстановления суставного хряща необхо¬
димы немедленные движения. Это требует стабильной
внутренней фиксации.1402 Механизм поврежденияПри внутрисуставных переломах имеется два основных
механизма повреждения.1. Непрямое воздействие, вызывающее сгибательное уси¬
лие в зоне сустава, которое приводит к внедрению ча¬
сти сустава в противолежащую суставную поверхность.
Этот механизм наиболее распространен. Обьгчно связки
достаточно прочны и выдерживают такую эксцентри¬
ческую нагрузку, превращая сгибательное усилие в не¬
посредственную аксиальную перегрузку, в результате
происходит перелом суставной поверхности. Обычно
это частичные суставные переломы (рис. 2.3-1а).2. Прямое воздействие или воздействие, непосредствен¬
но приложенное к диафизарно-метафизарному компо¬
ненту сустава, или аксиальная передача энергии от кон¬
цевого сегмента кости на противоположную суставную
поверхность (рис. 2.3-1Ь). Прямое воздействие или акси¬
альное приложение силы обычно вызывают «взрыв» ко¬
сти и распространяются на мягкие ткани. Результатом
являются полные внутрисуставные многофрагментар-
ные переломы, сопровождаемые тяжелым поврежде¬
нием мягких тканей (рис. 2.3-2). Тип перелома зависит
от качества кости, положения конечности и точного на¬
правления действия силы.
2.3 Суставные переломы: принципы11агРис. 2.3-1 а—b Существуют два механизма, обычно вызывающих
внутрисуставные переломы.а Эксцентрическая нагрузка или непрямое воздействие, вы¬
зывающие избыточную пронационную или супинационную,
варизирующую или вальгизирующую нагрузку на сустав. На¬
грузка на одной стороне сустава обычно приводит к расколу
или перелому от сдвига, тогда как натяжение зоны прикре¬
пления связки на другой стороне сустава - к возникновению
отрывного перелома или ее разрыву.b Аксиальное направление силы заставляет один компонент
сустава действовать подобно молоту на противоположный
компонент, что приводит к вдавлению суставной поверх¬
ности или, при большей действующей силе, к вдавлению с
фрагментацией метафиза или даже диафиза.Рис 2.3-2а-с Прямое воздействие (падение с высоты) приводит
к тяжелому переломо-вывиху с импактированием (а—Ь) и сопут¬
ствующими повреждениями мягких тканей (с).
2 Принятие решений и планирование3 Оценка состояния пациента и поврежденияМногие повреждения возникают вследствие высокоэнер-
тетичных воздействий, поэтому следует полностью об¬
следовать пациента с целью выявления сопутствующих
костно-мышечных и не-ортопедических повреждений.
У пациентов с политравмой, возникшей в результате од¬
ного происшествия, могут наблюдаться одновременно
переломы пяточных костей, плато большеберцовой кости,
вертлужной впадины, позвоночника или длинных костей.При оценке частного повреждения сустава следует уделять
особое внимание состоянию мягких тканей. Внутрисустав¬
ные переломы могут приводить к значительным грубым
деформациям конечности, инконгруэнтности суставных по¬
верхностей или сопутствующим подвывихам или вывихам.■ Все переломы потенциально могут нарушать
кровоснабжение окружающей кожи или даже всей
конечности, поэтому следует проверять состояние
сосудов дистальнее зоны повреждения. Лучшим ме¬
тодом является пальпация пульса дистально зоне
повреждения.Если пульс не пальпируется или имеется различие со здо¬
ровой стороной, необходимо провести доплеровское ис¬
следование, оценку капиллярного наполнения, цвета и
температуры кожи. Лодыжечно-плечевой индекс (ЛПИ)
дает надежную объективную информацию о поврежде¬
нии артерий вследствие тупой или проникающей трав¬
мы. ЛПИ менее 0,9 указывает на вероятное повреждение
сосуда [4]. Также необходимо выполнить тщательное не¬
врологическое исследование и документировать его ре¬
зультаты. После быстрого устранения грубых деформаций
и шинирования конечности еще до выполнения рентгено¬
грамм следует повторить неврологическое и сосудистое
исследования. Обширные ранения и отслойки кожи в
зоне повреждения определяются легко. Даже небольшое
повреждение кожньгх покровов в зоне травмы следует рас¬
сматривать как открытый перелом или открытое повреж¬
дение сустава, пока не доказано обратное. Истекание израны насыщенной кровью суставной жидкости, наличие в
крови шариков жира или истекание из раны введенной в
сустав жидкости указывает на то, что перелом или сустав¬
ное повреждение имеют связь с внешней средой.Даже при отсутствии открытых ран могут иметься тяже¬
лые повреждения окружающих мягких тканей.■ Точное определение механизма, вызвавшего по¬
вреждение, помогает прогнозировать изменение
состояния мягких тканей.Следует обратить внимание на наличие и расположение лю¬
бых ссадин, выпота в суставе, кожньгх пузырей и отека мягких
тканей. Локальная болезненность в зонах прикрепления свя¬
зок может бьгть единственным признаком их повреждения.
Необходимо оценить мышечные группы на предмет возмож¬
ного возникновения компартмент-синдрома. Системы клас¬
сификации закрытых повреждений АО и Tscheme помогают
количественно определить степень повреждения мягких тка¬
ней (гл. 1.6), что очень важно для разработки плана лечения.
После полного осмотра следует промыть и перевязать раны,
при необходимости назначить антибиотики, а конечность
иммобилизировать в хорошо смягченной гипсовой повязке,
на скелетном вытяжении или с помощью временного мосго-
видного внешнего фиксатора для уменьшения дальнейшего
нарастания отека и потенциального дополнительного по¬
вреждения мягких тканей.4 Оценка повреждения костиПростые рентгенограммы дают много информации о костньгх
повреждениях и позволяют обнаружить признаки сопутству¬
ющих повреждений мягких тканей. Они традиционно явля¬
ются наиболее важным средством травматолога при оценке
и лечении переломов. Первичные рентгенограммы должны
включать два взаимно перпендикулярных снимка, центриро¬
ванных на зоне повреждения (рис. 2.3-3а). Другие части конеч¬
ности подвергаются рентгенографии при наличии клиниче¬
ских показаний. Для адекватной детализации зону интереса
оставляют свободной от плотных повязок или шин.
2.3 Суставные переломы: принципыаРис. 2.3-3а-е Рентгенологическая / КТ оценка костного повреждения.а Стандартные переднезадняя и боковая рентгенограммы обычно позволяют определить типа перелома, но не пока¬
зывают его деталей. Импактирование суставной поверхности можно заподозрить по нерегулярности субхондраль-
ных линий и наличию участков повышения плотности кости в метафизе.Ь Косые проекции в двух плоскостях дают лучшее представление о повреждении сустава и позволяют более точно
определить распространение и локализацию повреждений.с-е Аксиальные КТ-сканы и 3-D реконструкция дают полную картину повреждения сустава и облегчают предопераци¬
онное планирование.143
2 Принятие решений и планирование■ При наличии значительного раздробления и де¬
формации выполнение рентгенограмм с вытяже¬
нием позволит лучше понять повреждения.Первичная рентгенография может требовать участия вра¬
ча для стабилизации конечности и обеспечения выполне¬
ния адекватных снимков.При простых переломах достаточно прямой и боковой
проекций снимков. При более сложных повреждениях
косые рентгенограммы, выполненные под углом 45° к
фронтальной плоскости, полезны для выявления фраг¬
ментов перелома (рис. 2.3-3b). Смещение и фрагмен¬
тация суставной и метафизарной кости, определяемые
на стандартных снимках, обеспечивают информацию
о качестве кости и силе воздействия, приложенного к
конечности. Свободные суставные фрагменты, импак-
тированные в спонгиозную метафизарную кость, мож¬
но обнаружить по более плотным (рентгенологически)
участкам в субхондральной зоне (рис. 2.3-2а—Ь). Как ука¬
зано выше, такие импактированные фрагменты, лишен¬
ные мягкотканных прикреплений, не могут бьгть репо-
нированьг закрытыми манипуляциями.■ Обнаружение импактированных фрагментов
влияет на выбор лечения перелома, так как они
требуют хирургической репозиции.Классификация Miiller-AO переломов длинных костей
(гл. 1.5) распределяет переломы концевых сегментов ко¬
сти по категориям с помощью стандартных терминов
для облегчения взаимопонимания, разработки протоко¬
лов лечения и определения результатов при различных
типах повреждений. Применение компьютерной томо¬
графии - вместе с 2-D и 3-D реконструкцией - обеспечи¬
вает дополнительную информацию о количестве и рас¬
положении суставных фрагментов, наличии вдавления
суставной поверхности, расположении метафизарных
линий перелома и о морфологии повреждения в целом.
Это может бьгть полезно при предоперационном плани¬
ровании для определения хирургического доступа, раз¬
мещения винтов и положения имплантата (рис. 2.3-3с).5 Научные основы лечения
внутрисуставных переломовПо рентгенограммам можно ориентировочно оценить силу
воздействия на кость, но не степень и распространение по¬
вреждения суставного хряща. Исследования эффекта удар¬
ной нагрузки выявили, что перелом хряща может произойти
до перелома кости, а даже единичное воздействие - нарушить
биохимический состав хрящевого матрикса [5, 6]. Повреж¬
дения хряща могут возникать вблизи или на отдалении от
перелома косги, при этом возможности его восстановления
ограничены. Однако имеется множество доказательств того,
что суставной хрящ может остаться жизнеспособным после
тупой травмы [7,8]. Влияние прямого повреждения суставно¬
го хряща на итоговую функцию сустава и его конгруэнтность
в настоящее время научно не определено. Восстановление
суставной поверхности после переломов у взрослых зависит
от ранней анатомичной реконструкции, стабильной фикса¬
ции с межфрагментарной компрессией и ранних движений
(рис. 2.3-4). При дефектах хряща, сопровождающихся пере¬
ломом субхондральной кости, восстановление за счет недиф¬
ференцированных мезенхимальных: клеток начинается от
подлежащей косги. Небольшие дефекты или ступеньки су¬
ставной поверхности могут «заживать», но чаще с формиро¬
ванием фиброзного хряща, который обладает более низкой
механической устойчивостью и менее долговечен [9].■ Mitchell и Shepard [10] показали в экспериментах на
животных, что анатомичная репозиция и стабиль¬
ная фиксация внутрисуставных переломов с меж¬
фрагментарной компрессией с последующими про¬
должительными пассивными движениями приводят
к восстановлению настоящего гиалинового хряща.Salter и др. [9] доказали, что иммобилизация сустава после
повреждения приводит к контрактурам и дегенерации су¬
ставного хряща. Предполагается, что это происходит из-за
недостатка питания и формирования краевых разрастаний.
Дальнейшие эксперименты на молодых кроликах показали,
что применение продолжительных пассивных движений
способствует заживлению полнослойных дефектов хряща.
2.3 Суставные переломы: принципыРис. 2.3-4а—с Анатомичное восстановление суставной по¬
верхности в сочетании со стабильной фиксацией позволяет
ранние движения и обеспечивает равномерное распределе¬
ние сил вдоль сустава при нагрузке весом, что очень важно
для достижения хорошего отдаленного результата,
а Полный суставной перелом дистального отдела большебер¬
цовой кости (43-С) у инструктора-лыжника.Pauwels [11] предположил, что существует баланс регене¬
рации и дегенерации хряща, который зависит от биомеха¬
нических условий функционирования сустава. Суставной
хрящ способен выдерживать силу определенной величины
(F) на единицу площади (А), это соотношение называют
нагрузкой (S); S = F / А. Если нагрузка превышает опреде¬
ленный уровень в течение некоторого времени, суставной
хрящ может не успеть адаптироваться к ней, и начнется де¬
генерация. Увеличение нагрузки на суставной хрящ может
быть следствием нарушения осевых соотношений кости,
неровностей суставных поверхностей (ступеньки или де¬
фекты) или аномальных движений вследствие нестабиль¬
ности сустава (рис. 2.3-5) [12].Чувствительность сустава к осевым отклонениям мо¬
жет зависеть от толщины хряща и общей конгруэнтно¬
сти сустава. Исследование методом конечных элементовb Точное восстановление суставной поверхности и стабильная
фиксация с помощью имплантатов, доступных в 1965 г. Гипс
не применялся, выполнено активное функциональное по¬
слеоперационное лечение,
с Через 36 лет практически нет признаков посттравматическо-
го артроза и сохраняется хорошая функция сустава.подтвердило, что уменьшение толщины суставного хря¬
ща и высокий модуль его эластичности увеличивают ло¬
кальную контактную нагрузку при стандартизированном
дефекте суставной поверхности. Эксперименты [13] также
показали, что суставной хрящ и субхондральные поверх¬
ности кости имеют адаптирующие механизмы, способ¬
ные восстановить или сгладить суставную поверхность
для улучшения передачи нагрузок при небольших (2 мм)
или полнослойных ступенчатых дефектах хряща.■ Нестабильность, вызванная переломом, повреж¬
дениями связок или менисков, также может при¬
водить к дегенерации хряща и влиять на результат
[14,15]. Pauwels [11] предположил, что для хорошего
долгосрочного прогноза при смещенных суставных
переломах необходимо анатомичное восстановле¬
ние суставных поверхностей и механических осей.
2 Принятие решений и планированиеРис. 2.3-5а—с Неправильное сращение или инконгруэнтность
поврежденного сустава вызывает нарушение оси действия
нагрузки, что приводит к неравномерной нагрузке на сустав¬
ной хрящ и вызывает его дегенерацию с сужением суставной
щели и артрозом.а Перелом лодыжек типа С, сопровождающийся вывихом,
у 48-летней женщины-фермера в 1960 г.b Послеоперационные рентгенограммы с недостаточно ре-
понированной укороченной малоберцовой костью и чрез-
синдесмозным стягивающим винтом!
с Через 20 лет произошло спонтанное сращение больше¬
берцовой и таранной костей с сохранением видимого
суставного пространства между больше- и малоберцо¬
вой костями.Степень толерантности суставов к неровностям суставной
поверхности (ступеньки или дефекты) пока не определена
в силу разных причин: от невозможности достоверно из¬
мерить нарушения в суставе после хирургического вме¬
шательства до наличия множества переменных факторов,
способных привести к дегенерации сустава после повреж¬
дения. Некоторые авторы в клинических исследованиях по¬
казывали, что окончательные функциональные и рентгено¬
логические результаты зависят от реконструкции, близкой
к анатомичной, и ранних активных движений в суставе
[3,16,17], однако другие не обнаруживали корреляции меж¬
ду качеством репозиции суставной поверхности и клиниче¬
скими результатами в промежуточные сроки. Противоречие
существует, несмотря на многочисленные клинические при¬
меры, демонстрирующие, что точное восстановление и ста¬
бильная фиксация могут обеспечивать функционально от¬
личные результаты в течение длительных сроков (рис. 2.3-4).Большинство авторов согласны, что, если бы существо¬
вала возможность минимизировать травматичность хи¬
рургических вмешательств, анатомичное восстановление
и стабильная фиксация с наибольшей вероятностью обе¬
спечили бы пациенту максимально возможные шансы
длительного сохранения сустава. Большие серии паци¬
ентов, лечение которых осуществляется одним хирургом,
специализирующимся на специфичных повреждениях,
помогут понять границы возможностей хирургического
лечения. Продолжение образования и следование про¬
токолам уменьшают количество осложнений и плохих
результатов. Для уменьшения сопутствующих осложне¬
ний следует придерживаться принципов восстановления
суставных повреждений, сформулированных Schatzker,
несмотря на то, что с тех пор появились новые знания об
обращении с мягкими тканями.
2.3 Суставные переломы: принципы6 Понимание поврежденияНеобходимо тщательно изучить механизм повреждения,
функциональное состояние и трудоспособность пациента
до возникновения травмы, а также его ожидания. Обяза¬
тельным является физикальное обследование пациента
и поврежденной конечности. Мягкотканные поврежде¬
ния, особенно отечность, пузыри, ссадины и/или ранения
должны быть тщательно оценены и задокументированы.
Для понимания типа перелома необходимо рентгеноло¬
гическое обследование. Количество и виды рентгенологи¬
ческих исследований определяются хирургом в зависимо¬
сти от того, что необходимо для понимания «сущности»
перелома, разработки подробного предоперационного
плана и определения хирургической тактики.7 Принципы лечения7.1 Предоперационное планированиеПредоперационное планирование является важным услови¬
ем выполнения открытой репозиции и внутренней фикса¬
ции внутрисуставных переломов. Адекватный анализ рент¬
генограмм (рис. 2.3-3) и оценка состояния мягких тканей
позволят хирургу понять «сущность» повреждения и опре¬
делить, что потребуется для достижения целей операции.
Обсуждение деталей операции (операционный стол, поло¬
жение пациента, доступ, специфический инструментарий,
имплантаты, необходимость интраоперационного рентген-
контроля) до ее начала обеспечит эффективность вмешатель¬
ства и поможет избежать непредвиденных проблем (гл. 2.4).■ Детальное планирование отдельных этапов вме¬
шательства и хирургической тактики до начала вы¬
полнения любого остеосинтеза внутрисуставного
перелома является обязательным.Планирование также играет роль средства обучения хи¬
рурга и может применяться для контроля качества самим
хирургом или его коллегами.7.2 Срок выполнения вмешательстваПолная оценка состояния пациента и специфики повреж¬
дения может выявить факторы, влияющие на готовность
хирурга приступить к немедленному выполнению вме¬
шательства. У пациента с изолированным повреждением
сустава быстрое возникновение избыточной отечности по¬
сле травмы обычно является результатом кровоизлияния в
сустав и окружающие ткани. Немедленное вмешательство
обеспечит эвакуацию гематомы, а репозиция отломков и их
фиксация уменьшат и дальнейшее кровотечение и, вероят¬
но, дальнейшее нарастание отека. Следовательно, раннюю
фиксацию перелома лучше всего производить непосред¬
ственно после возникновения травмы.■ Если мягкотканные покровы около сустава отеч¬
ны или травмированы, имеются ссадины или отсло¬
ение кожи, раннее хирургическое лечение в первые
дни после травмы может быть противопоказано.Ранее хирургическое вмешательство при сложных внутри- и
околосуставных переломах нижних конечностей требует до¬
статочного времени и характеризуется высокой частотой ос¬
ложнений заживления ран [18]. Отсрочка вмешательства на
несколько дней иногда является лучшим решением; однако
временная стабилизация перелома с помощью внешнего
фиксатора, перекрывающего сустав, или скелетного вытя¬
жения может предотвратить дальнейшее повреждение мяг¬
ких тканей и сохранить общую длину и осевые соотноше¬
ния. Внешний фиксатор должен устанавливаться вне зоны
повреждения и вне зоны потенциального хирургического
вмешательства. Любая отсрочка выполнения окончатель¬
ной фиксации определяется состоянием пациента и мяг¬
котканных покровов. Безопаснее оперировать, когда кожа в
области вмешательства восстановила свою морщинистость
и складчатость.Ссадины и кожные пузыри должны высохнуть и эпители-
зироваться до выполнения вмешательства вблизи них. При
закрытой отслойке кожи или размозжении подкожной жи¬
ровой клетчатки рекомендуется ранняя хирургическая обра¬
ботка и отсроченное восстановление суставной поверхности.
2 Принятие решений и планированиеДоказано (гл. 4.1), что у пациентов с политравмой на 2-3-е
сутки после повреждения не следует выполнять плановые
вмешательства, наилучшим сроком для операции являются
5-10-е сутки («окно возможностей»). Затем следует период
иммуносупрессии, который также откладывает выполнение
плановых вмешательств до третьей недели, когда можно бу¬
дет выполнять вторичные реконструктивные вмешательства.
Отсутствие у хирурга возможности осуществить анатомич-
ное восстановление суставной поверхности и осевого положе¬
ния кости может повлиять на окончательный результат [19].Исключением для отсрочки хирургического лечения яв¬
ляются открытые внутрисуставные переломы, которые
требуют как минимум тщательной хирургической обра¬
ботки, иссечения краев раны, промывания, восстановления
и фиксации крупных суставных фрагментов и, наконец,
ушивания сустава. Все костно-хрящевые фрагменты, если
они не тяжело контаминированы (гл. 4.2), следует сохра¬
нить, чтобы использовать при окончательной реконструк¬
ции. В промежуточный период рекомендуется мостовид¬
ная фиксация сустава с помощью внешней фиксации.7.3 Хирургический доступПри большинстве повреждений конечностей кожные раз¬
резы следует выполнять продольно, перпендикулярно оси
сустава и не непосредственно над костными выступами. При
планировании доступа необходимо предусмотреть возмож¬
ность повторных вмешательств, при этом не ограничивая
величину доступа, если это необходимо для репозиции и
фиксации. Кожные разрезы должны обеспечивать возмож¬
ность расширения доступа, а также снижать натяжение
кожи при ретракции краев раны. Кожа получает обильное
кровоснабжение от подлежащей фасции, поэтому следует
избегать образования больших кожных лоскутов.■ Для мобилизации мягких тканей и улучшения
доступа к кости можно формировать полнослой¬
ные кожно-фасциальные лоскуты.По мере приближения к кости следует избегать ненужного
оголения кортикальных фрагментов от любых капсулярныхили мягкотканных прикреплений. Доступ к суставу может
осуществляться через плоскость перелома и сопровождаю¬
щие разрывы суставной капсулы, либо через планируемые
артротомии. Обширное оголение суставных фрагментов от
прикрепляющейся к ним капсулы не рекомендуется, так
как оно нарушит их кровоснабжение. Эвакуация гемартро¬
за и любых внутрисуставных тел облегчается обильным про¬
мыванием сустава. Тракция, приложенная к конечности,
может облегчить осмотр суставных поверхностей.7.4 Репозиция и фиксация суставных переломовВсе поверхности перелома следует тщательно очистить от
гематомы и ранней мозоли. Вне зависимости от размера
все суставные фрагменты следует первоначально сохранять
как ориентиры для окончательной репозиции. Свободные
костно-хрящевые фрагменты можно удалить из раны, но
импактированные фрагменты еще не стоит поднимать
от подлежащего спонгиозного ложа. После завершения
очистки поверхностей тракцию конечности уменьшают,
чтобы интактные части сустава заняли свое анатомичное
положение. При отсутствии адекватной стабильности для
поддержания дистракции и осевых соотношений, а также
обеспечения определенной степени непрямой репозиции
фрагментов перелома можно использовать большой дис-
трактор или внешний фиксатор (рис. 2.3-6а). Интактные
суставные поверхности или противолежащая часть сустава
используются как лекала для оценки репозиции смещен¬
ных или импактированных суставных фрагментов.■ Центральные импактированные фрагменты мо¬
гут быть подняты и репонированы через линию
перелома или окно, созданное в метафизарном кор¬
тикальном слое.Импактированные костно-хрящевые фрагменты долж¬
ны быть подняты от подлежащей метафизарной кости
вместе с достаточным количеством губчатой кости с по¬
мощью остеотома или элеватора. Эта техника сохраняет
импактированную зону между субхондральной корти¬
кальной костью и подлежащей губчатой костью, облегчая
последующую фиксацию (рис. 2.3-6Ь).
2.3 Суставные переломы: принципыСвободные хрящевые или костно-хрящевые фрагменты, не
имеющие опоры в виде спонгиозной кости, будут полез¬
ны при репозиции крупных суставных фрагментов, однако
их фиксация и удержание в репонированном положении
весьма затруднительны, а долговременная жизнеспособ¬
ность сомнительна, поэтому, после завершения репози¬
ции их лучше удалить.■ Оставшиеся костные дефекты метафизарной зоны
можно заполнить аутогенными или аллогенными
костными трансплантатами или заменителями ко¬
сти, которые обеспечат раннюю структурную опору
для суставной поверхности и стимуляцию восстанов¬
ления метафизарной кости.Это также обеспечит опору для суставной поверхности
при возобновлении нагрузки конечности весом. Репо¬
зиция кортикальных фрагментов с их мягкотканными
прикреплениями будет способствовать репозиции пери¬
ферических фрагментов перелома и связанных с ними су¬
ставных поверхностей.Рис. 2.3-6а—d Реконструкция перелома плато большеберцо¬
вой кости типа 41-ВЗ из прямого латерального парапателляр-
ного доступа.а Непрямая репозиция и восстановление оси конечности с
помощью лигаментотаксиса и мостовидно перекрывающе¬
го сустав дистрактора.
b Крупный импактированный суставной фрагмент поднима¬
ется с помощью изогнутого импактора, проведенного через
перелом или через кортикальное отверстие в метафизе.Самоцентрирующиеся остроконечные репозиционные
костные щипцы или спицы Киршнера используются для
провизорного удержания перелома на время рентгеноло¬
гической оценки качества репозиции (рис. 2.3-6с).При простых неполных суставных переломах с раско¬
лом может быть сделана попытка закрытой репозиции
с применением электронно-оптического преобразова¬
теля (ЭОП) или артроскопии для контроля репозиции
с последующей минимально-инвазивной фиксацией
канюлированными винтами [20]. При наличии импак-
тированной суставной поверхности с раздроблением
метафиза (переломы типа СЗ) суставная поверхность
полностью теряет связь с метафизом. Если первона¬
чальная репозиция метафиза обеспечит стабильный
каркас для восстановления суставной поверхности, то
порядок репозиции следует изменить и фрагмент мета¬
физа репонировать первым к интактному диафизу. Это
превратит повреждение типа С в неполный суставной
перелом типа В.с После временной фиксации репонированного фрагмен¬
та спицей Киршнера метафизарный/эпифизарный кост¬
ный дефект заполняется аутогенной губчатой костью
или опорным кортико-спонгиозным блоком,
d Восстановленный наружный мыщелок укрепляется обыч¬
ной или блокируемой опорной пластиной. Спица Киршне¬
ра заменена 6,5-мм спонгиозным притягивающим винтом.149
2 Принятие решений и планированиеНепосредственный осмотр суставной поверхности через
артротомию или артроскопически поможет оценить ка¬
чество репозиции хрящевых поверхностей [21,22]. Интра-
операционная флюороскопия или рентгенография также
обеспечивают информацию о репозиции. При достиже¬
нии удовлетворительного положения отломков можно за¬
вершать фиксацию внутрисуставной части повреждения
(рис. 2.3-7). Фиксация стягивающими винтами создает
компрессию между фрагментами перелома и приводит
к стабильной фиксации. При наличии нескольких мел¬
ких фрагментов репозиция перелома и опора для мелких
фрагментов могут быть обеспечены позиционным вин¬
том с резьбой по всей длине. В таком случае абсолютная
стабильность может быть не достигнута из-за малой зоны
контакта фрагментов. Следует проявлять осторожность,
чтобы не вызвать чрезмерной компрессии фрагментов.
Недавно были описаны методы, при которых несколько3,5-мм винтов размещают в субхондральной кости для
поддержки фрагментов перелома. Такая техника «на¬
плавного моста» оптимальна при использовании вместе
с блокируемыми винтами и опорной пластиной. Однако
влияние стабильной опоры метода на местную биологию
кости и хряща еще не ясно.7.5 Суставные переломы с мета-/диафизарным
распространениемПосле анатомичной репозиции и ригидной фиксации су¬
ставного блока следующей задачей является соединение
его с диафизом в правильном осевом и ротационном по¬
ложении. Точная репозиция кортикальных фрагментов
обычно не является необходимой при отказе от обнаже¬
ния данной зоны. Для ранних движений в суставе необ¬
ходима стабильная фиксация, которая наилучшим обра¬
зом обеспечивается длинной мостовидной блокируемой
пластиной в опорном положении; в последнее время
применяются специально разработанные блокируемые
стержни (напр, система «Expert» для проксимального
отдела большеберцовой кости; гл. 3.3.1:3.2; 3.3.1:3.5). Зна¬
чительные дефекты спонгиозной кости могут требовать
применения какого-либо варианта костной пластики или
замещения кости (рис. 2.3-6d).Возможно применение гибридных внешних фиксаторов и
кольцевых фиксаторов при ограниченном хирургическом
обнажении мета-/диафизарной зоны [23, 24]. Значительная
часть нагрузки воспринимается фиксатором, поэтому отно¬
сительная стабильность всей конструкции будет достаточной
для контролируемых ранних движений (гл. 3.3.3; 6.8.1; 6.8.3).■ При фрагментации метафиза или диафиза хи¬
рургу может показаться необходимой точная репо¬
зиция и фиксация всех внесуставных кортикальных
фрагментов. Точное восстановление может приве¬
сти к улучшению стабильности, однако она дости¬
гается ценой нарушения биологии (напр, деваску-
ляризации фрагментов).7.6 Восстановление мягких тканейПовреждения связок, сопровождающие внутрисуставные
переломы, случаются часто, но выявляются не всегда своев¬
ременно. Разрывы связок могут препятствовать репозиции
(напр, дельтовидная связка при переломах лодыжек). Ле¬
чение зависит от вовлеченного сустава: первичное или вто¬
ричное восстановление или полный отказ от восстановле¬
ния. Более детальная информация представлена в других
частях данной книги или в литературе.Возможны также повреждения менисков сустава, например
коленного, при этом рекомендуется восстановление или
рефиксация наружного мениска, что способствует улучше¬
нию стабильности сустава (гл. 6.8.1) [25].7.7 Послеоперационное лечениеПосле операции сустав фиксируется большой хорошо
смягченной повязкой. Если достигнута стабильная фик¬
сация, то следует начинать ранние послеоперационные
продолжительные пассивные движения под наблюдени¬
ем физиотерапевта. Изометрические упражнения мышц
начинают на следующий день после операции.Для поддержания оптимального положения конечно¬
сти до восстановления мышечного контроля движений
2.3Суставные переломы: принципыможет потребоваться внешняя иммобилизация, ко¬
торая будет способствовать восстановлению мягких
тканей. Важность ранних движений для заживления
хряща и связок общеизвестна, однако для обеспечения
заживления иногда может требоваться внешняя иммо¬
билизация, особенно если адекватность пациента вы¬
зывает сомнения или если фиксация не оптимальна.
При этом более вероятно развитие послеоперацион¬
ных контрактур. Обычно на период 6-8 недель послеоперации предписывается ограниченная нагрузка ве¬
сом (10-15 кг), которая затем увеличивается в зависимо¬
сти от клинических данных и рентгенограмм. Полную
нагрузку весом следует отложить примерно до 3 меся¬
цев с момента операции.Регулярный рентгенологический контроль позволяет вы¬
явить потерю репозиции и фиксации и своевременно вы¬
полнить корригирующие вмешательства.Рис 2.3-7а—к Открытый многооскольчатый суставной пере¬
лом дистального отдела плечевой кости (13-C3). Временное
применение перекрывающего сустав мостовидного внешнего
фиксатора с целью контроля повреждения,
а Переднезадняя проекция,
b Боковая проекция.
2 Принятие решений и планированиеРис 2.3-7а—к (продолжение) Открытый многооскольчатый суставной перелом дистального отдела плечевой
кости (13-C3).с Внешний фиксатор удален до обработки операционного поля. Выполняется дальнейшая хирургиче¬
ская обработка раны. Фрагменты сустава очищаются. Суставные фрагменты репонируются и фикси¬
руются двумя 1,6-мм спицами Киршнера. 3,5-мм кортикальный винт вводится как стягивающий для
фиксации блока. Восстановление латеральной колонны выполняется в первую очередь из-за потери
кости по лучевой стороне.d Реконструктивные 3,5-мм LCP контурируются. Первая пластина фиксируется к задней части латераль¬
ной колонны одним блокируемым винтом проксимально и одним дистально. Это обеспечивает возмож¬
ность легкой ротации суставного блока относительно дистального винта и способствует точной установ¬
ке медиального надмыщелкового компонента,
е Локтевая реконструктивная пластина изгибается окончательно и фиксируется к диафизу.
f-g Окончательный рентгенологический контроль положения пластины перед ушиванием раны,
a-i В конце лечения у пациента имеется полное сгибание в локтевом суставе с дефицитом разгибания 10°.
j—к При удалении имплантатов была иссечена гетеротопическая оссификация, в основном по задней по¬
верхности сустава.152
2.3 Суставные переломы: принципы8 ЗаключениеОсновными принципами лечения суставных переломов
являются достижение анатомичной репозиции и стабиль¬
ной фиксации суставной поверхности, а также правиль¬
ные осевые соотношения в конечности. Результат зависит
от состояния пациента и мягких тканей. Лечение сустав¬
ных переломов требует значительного опыта, тщательного
предоперационного планирования, хорошего техническо¬
го выполнения операции в сочетании с соответствующим
послеоперационным лечением, проводимым для дости¬
жения наилучшего возможного результата.9 Библиография[1] Askew М, Mow VC (1978) The biomechanical function of the
collagen fibril ultrastructure of articular cartilage. J Biomech Eng;
100:105-115.[2] Chamley J (1961) The Closed Treatment of Common Fractures.Edinburgh: Churchill Livingstone.[3] Schatzker J, Lambert DC (1979) Supracondylar fractures of the
femur. Clin Orthop Relat Res; (138):77-83.[4] Mills WJ, Barei DP, McNair P (2004) The value of the ankle-brachial
index for diagnosing arterial injury after knee dislocation: a
prospective study. J Trauma; 56(6):1261-1265.[5] Borrelli J Jr, Torzilli PA, Grigiene R, et al (1997) Effect of impact
load on articular cartilage: development of an intra-articular fracture
model. J Orthop Trauma; ll(5):319-326.[6] Mankin HJ (1982) The response of articular cartilage in mechanical
injury. J Bone Joint Surg Am; 64(3):460-466.[7] Thompson RC Jr, Oegema TR Jr, Lewis JL, et al (1991)Osteoarthrotic changes after acute transarticular load. An animal
model. J Bone Joint Surg Am; 73(7):990-1001.[8] Milgram JW (1986) Injury to articular cartilage joint surfaces: II.Displaced fractures of underlying bone. A histopathologic study of
human tissue specimens. Clin Orthop Relat Res; (206):236-247.[9] Salter RB, Simmonds DF, Malcolm BW, et al (1980) The biological
effect of continuous passive motion on the healing of full-thickness
defects in articular cartilage. An experimental investigation in the
rabbit. J Bone Joint Surg Am; 62(8):1232-1251.[10] Mitchell N, Shepard N (1980) Healing of articular cartilage in
intraarticular fractures in rabbits. / Bone Joint Surg Am; 62(4):628-634.[11] Pauwels F (1961) [New guidelines for surgical treatment of
coxarthrosis.] Verh Dtsch Orthop Ges; 48:322-366.[12] Brown TD, Anderson DD, Nepola JV, et al (1988) Contact stress
aberrations following imprecise reduction of simple tibial plateau
fractures. J Orthop Res; 6(6):851-862.[13] Limas A, McKellop HA, Marshall GJ, et al (1993) Healing and
remodeling of articular incongruities in a rabbit fracture model. J Bone
joint Surg Am; 75 (10):1508-1523.[14] Davis W, Moskowitz RW (1973) Degenerative joint changes following
posterior cruciate section in a rabbit. Clin Orthop Relat Res; (93):307-312.[15] McDevitt C, Gilbertson E, Muir H (1977) An experimental model of
osteoarthritis; early morphological and biochemical changes. J Bone
Joint Surg Br; 59 (l):24-35.[16] Matta JM (1996) Fractures of the acetabulum: accuracy of reduction
and clinical results in patients managed operatively within three weeks
after the injury. J Bone Joint Surg Am; 78(11):1632-1645.[17] Knirk JL, Jupiter JB (1986) Intraarticular fractures of the distal end
of the radius in young adults. J Bone Joint Surg Am; 68(5):647-659.[18] Sirkin M, Sanders R, DiPasquale T, et al (1999) A staged protocolfor soft tissue management in the treatment of complex pilon fractures.
J Orthop Trauma; 13(2):78-84.[19] Johnson EE, Matta JM, Mast JW, et al (1994) Delayed
reconstruction of acetabular fractures 21-120 days following injury.Clin Orthop Relat Res; (305):20-30.[20] Koval KJ, Sanders R, Borrelli J, et al (1992) Indirect reduction and
percutaneous screw fixation of displaced tibial plateau fractures. J
Orthop Trauma; 6(3):340-346.[21] Cooney WP, Berger RA (1993) Treatment of complex fractures of the
distal radius. Combined use of internal and external fixation and
arthroscopic reduction. Hand Clin; 9(4):603-612.[22] Fowble CD, Zimmer JW, Schepsis AA (1993) The role of
arthroscopy in the assessment and treatment of tibial plateau fractures.
Arthroscopy; 9(5):584-590.[23] Marsh JL, Smith ST, Do TT (1995) External fixation and limited
internal fixation for complex fractures of the tibial plateau. J Bone Joint
Surg Am; 77(5):661-673.[24] Marsh JL, Buckwalter J, Gelberman R, et al (2002) Articular
fractures: does an anatomic reduction really change the result? J Bone
Joint Surg Am; 84(7):1259-1271.[25] Dedmond B, Almekinders L (2001) Operative versus nonoperative
treatment of knee dislocations: A meta-analysis. Am J Knee Surg;
(14):33-28.
2 Принятие решений и планирование2.4 Предоперационное планированиеВведение 155Зачем планировать? 155Оценка 155Как планировать 1564.1 Метод4.1.1 Реконструкция4.1.2 Принятие решения4.1.3 Фиксация4.1.4 Хирургическая тактика4.2 Завершение планирования 161Советы и подсказки 161Заключение 162Рекомендуемая литература 1628 Электронное приложение (DVD-ROM)162
Авторы Matthew Porteous, Norbert P. SUdkamp, Joseph Schatzker2.4 Предоперационное планирование1 Введение 3 ОценкаПланирование является первым этапом хирургического
лечения любого перелома и не должно рассматриваться
как возможное дополнение. Многие травматологи хоро¬
шо понимают это, однако некоторые считают планиро¬
вание напрасным времяпрепровождением, приносящим
мало пользы. Те, кто надлежащим образом планируют
лечение переломов, могут подтвердить правоту поговор¬
ки «Неудача при планировании - это планирование не¬
удачи». В настоящей главе представлены ключевые этапы
успешного хирургического плана.2 Зачем планировать?Планирование - важный этап лечения, побуждающий
хирурга оценить тип перелома, обдумать способ фикса¬
ции и хирургического доступа. Хирург мысленно про¬
водит операцию: это позволяет предвидеть возможные
проблемы и разработать альтернативный план на случай
возникновения затруднений (рис. 2.4-1).Для лечения перелома необходимо получить о нем как
можно больше информации.Основой диагаостики является рентгенологическое иссле¬
дование: необходимы четкие рентгенограммы перелома с
захватом суставов выше и ниже повреждения. Применение
непосредственно перед операцией ЭОП (с относительно
низкой разрешающей способностью) не может в полной
мере заменить высококачественные рентгенограммы. Важ¬
ную роль при планировании играют снимки с тракцией
конечности, выполняемые под анестезией.Переломы в области суставов обычно требуют точной
репозиции. Простые снимки, даже выполненные с при¬
менением косых проекций, могут быть недостаточными,
и для построения хирургом трехмерной картины пере¬
лома, необходимой для хорошего планирования, часто
требуются КТ или МРТ.Рентгенограммы высокого качества будут полезны только
при условии их тщательного изучения. Ложное ощущение
безопасности может возникнуть вследствие типирования
перелома, тенденция к которому наблюдается в послед¬
нее время. Без скрупулезного изучения рентгенограмм
могут бьгть пропущены малозаметные отклонения, име¬
ющие большое значение для хода операции. Если есть
возможность применения нескольких методов фиксации
перелома, можно сначала проверить их на бумаге, а затемРис. 2.4-1 Планирование является важным этапом хирургиче¬
ского лечения. «Неудача при планировании - это планирова¬
ние неудачи».155
2 Принятие решений и планированиепринять решение о методе фиксации, доступе и необходи¬
мом оборудовании. Хирург планирует этапы операции и
мысленно проводит вмешательство.Если детали вмешательства определены, персонал операци¬
онной сможет проверить наличие инструментов и имплан¬
татов, а другие отделения, например радиология, будут
готовы принять участие. Во время вмешательства операци¬
онный персонал и анестезиологическая бригада смогут сле¬
довать этапам операции по плану; операция будет сопрово¬
ждаться меньшими трудностями и проходить быстрее.Планирование обеспечивает детальный анализ возмож¬
ностей и позволяет лучше оценить риски и преимущества
вмешательства, которые также можно обсудить с пациен¬
том при получении информированного согласия. Предо¬
перационный план и тактика, включенные в медицинские
записи, показывают, что ход вмешательства был хорошо
продуман. План является индикатором профессионально¬
го подхода и может облегчить защиту в случае возникнове¬
ния (судебных) разбирательств.4 Как планироватьПроцесс планирования разделяется на четыре последова¬
тельные стадии. Первые три - реконструкция, принятие
решения и фиксация - приводят к выработке плана опе¬
рации, который представляет собой детальный рисунок
с подробным изложением предполагаемой фиксации.
Заключительная стадия - хирургическая тактика - это
последовательный перечень действий, которые должны
быть выполнены в операционной и обеспечат выполне¬
ние хирургического плана.156На практике эти стадии продумываются хирургом па¬
раллельно. Чем сложнее случай, тем тщательнее должен
быть процесс планирования.Этапы, описанные здесь, лежат в основе любого метода
хирургического планирования. Возможны вариации и со¬
кращения, а распространение цифровой рентгенографии
способствует разработке специализированных программ
планирования, которые позволяют избавиться от каран¬
дашей и кальки. Однако принципы остаются прежними.■ Необходимые материалыРентгенограммы перелома. Важна визуализа¬
ция суставов выше и ниже перелома. При значи¬
тельном смещении или ротации фрагментов (что
может вызывать проблемы при сложных пере¬
ломах области локтевого сустава) выполнение
рентгенограмм с вытяжением (выполняемой под
анестезией) позволяет улучшить визуализацию.
Рентгенограммы здоровой стороны. Снимки
здоровой стороны переворачивают для полу¬
чения зеркального отображения и применяют
как шаблон для репозиции перелома. Для этого
снимки должны иметь одинаковое увеличение.
Наборы трафаретов имплантатов. Они долж¬
ны иметь такое же увеличение, как рентгеновские
снимки. Большинство доступных трафаретов
имеют увеличение 115%. При необходимости
они могут быть увеличены или уменьшены с по¬
мощью копировального аппарата.
Копировальная бумага.Цветные ручки. Рисунки легче создавать и ана¬
лизировать, если для прорисовывания костей, ли¬
ний перелома и имплантатов применены разные
цвета, хотя это и не существенно.
2.4 Предоперационное планирование4.1 Метод4.1.1 РеконструкцияРеконструкция включает определение и составление фраг¬
ментов перелома, как мозаики.■ Шаг 1 - прорисовывание интактной кости. Рас¬
положите лист копировальной бумаги поверх нор¬
мальной рентгенограммы и обрисуйте контуры нор¬
мальной кости (лучше всего выполнять на негатоскопе).
При наличии значительного наложения костей (как на
боковой проекции предплечья) наслаивающиеся кости
можно перерисовывать раздельно рядом друг с другом
(рис. 2.4-2).■ Шаг 2 - прорисовывание перелома. Расположи¬
те лист копировальной бумаги поверх рентгенограм¬
мы перелома и обрисуйте фрагменты перелома. При
наслоении фрагментов их можно прорисовывать от¬
дельно и на некотором расстоянии друг от друга, так
как их относительное расположение не имеет значе¬
ния (рис. 2.4-3).■ Шаг 3 - восстановление. Расположите рисунок ин¬
тактной кости поверх рисунка перелома. При смеще¬
нии контуров интактной кости над фрагментами пере¬
лома, на рисунке интактной кости можно отметить,
куда должны подходить фрагменты перелома при точ¬
ной репозиции (рис. 2.4-4).Рис. 2.4-2 Прорисовывание интактной ко- Рис. 2.4-3 Прорисовывание контуров фраг-сти. Отметим, что лучевая и локтевая ко- ментов перелома. Все наслаивающиеся фраг-сти нарисованы раздельно на боковой про- менты разделены,
екции.Рис. 2.4-4 Восстановление. Контур ин¬
тактной кости (рис. 2.4-2) расположен
поверх контуров фрагментов перелома
(рис. 2.4-3), которые врисовываются в
интактную кость.157
2 Принятие решений и планированиеРис. / Анимация 2.4-5 Три шага, ведущие к окончательно¬
му предоперационному плану. Очертания пластин и винтов
нарисованы на репонированном переломе с использованием
трафаретов. Последовательность введения винтов отмечена
цифрами; дальнейшие детали будут описаны в тактике.158Результатом реконструкции является рисунок интактной
кости с прорисованными репонированными фрагментами
перелома. При сложных переломах рекомендуется сделать
несколько копий реконструкции, так как часто требуется бо¬
лее одной попытки планирования фиксации (рис. / анима¬
ция 2.4-5).4.1.2 Принятие решенияПрежде чем приступить к проработке фиксации репониро-
ванного перелома следует ответить на следующие вопросы.
Требуется ли удержание перелома методами абсолют¬
ной или относительной стабильности?Какой хирургический доступ может быть применен для
фиксации перелома?Какие методы применимы для фиксации перелома?
Какая комбинация доступа и метода фиксации будет
сопровождаться наименьшей травматизацией мяг¬
ких тканей?4.1.3 ФиксацияВыбирают трафарет соответствующего имплантата и рас¬
полагают под рисунком реконструкции перелома. Наи¬
лучшее расположение имплантата рисуют на реконструк¬
ции вместе с винтами (для которых существуют отдельные
трафареты). Если необходимо изгибание пластины, тра¬
фарет и бумагу смещают относительно друг друга для си¬
муляции этого изгиба. На бумаге следует отметить места
изгиба пластины, так как это поможет контурировать ее
во время операции. При наличии нескольких способов
выполнения фиксации, либо при сложных переломах мо¬
жет потребоваться несколько попыток для достижения
удовлетворительного решения. При применении винтов
с различными функциями (напр, стягивающие винты или
блокируемые винты) очень важна последовательность вве¬
дения винтов, ее следует указать в плане. Это поможет по¬
нять функцию каждого винта (рис. / анимация 2.4-5).
2.4 Предоперационное планирование4.1.4 Хирургическая тактикаРазработка хирургической тактики не менее важна, чем
подготовка рисунка. Она представляет логическую после¬
довательность этапов, необходимых для достижения ре¬
позиции, фиксации перелома и реабилитации пациента.
Тактику можно разделить на четыре раздела.■ Необходимое оборудование. Следует до операции
обсудить с персоналом операционной, какие инстру¬
менты и имплантаты понадобятся. При необходимо¬
сти заказывают специальные имплантаты. Проверяют
доступность резервного оборудования на случай воз¬
можных интраоперационных осложнений (напр, геми-
артропластика плечевого сустава при сложном внутри¬
суставном переломе проксимального отдела плечевой
кости). Также может потребоваться предварительный
заказ дополнительного оборудования, такого как ЭОП
или компьютерная навигация (рис. 2.4-6).Чем более детализирован список оборудования, тем
менее вероятны задержки во время операции. В слож¬
ных случаях полезно иметь список оборудования, кото¬
рое обязательно понадобится (и должно бьгть готово в
начале операции для непосредственного применения),05о-рц Ъо&склим/.1. Нсь8о-р' дллу дшадс/А О.Я. НаЛор- LCF дмяу juuu/umo3. dptMr.4. ЭОП.5. D6asРис. 2.4-6 Список оборудования для фиксации перелома пред¬
плечья.а также список оборудования, которое должно быть на¬
готове, но не вскрыто.■ Подготовка. Она включает детали, такие как ане¬
стезия, тип операционного стола, необходимость кро¬
воостанавливающей манжеты, положение пациента во
время операции, необходимость забора костного транс¬
плантата и хирургический доступ.■ Репозиция и фиксацияМетод репозиции. Хирург делает выбор между
прямой и непрямой репозицией и обсуждает де¬
тали специфических методов и инструментарий.
Временная фиксация. Определяют метод удер¬
жания перелома, который не будет препятство¬
вать последующей окончательной фиксации пла¬
стинами и винтами (напр, использование спиц
Киршнера). Особое внимание уделяют миними¬
зации повреждения мягких тканей.
Окончательная фиксация. Она показана на хи¬
рургическом плане (фиксация); необходим четкий
порядок установки винтов и пластин, что особен¬
но важно при использовании комбинации винтов
с различными функциями (напр, стягивающие и
блокируемые винты).■ Закрытие раны и послеоперационный режим.
Указывают метод закрытия раны, применение
дренажей и послеоперационного шинирования,
режим реабилитации и детали последующих кон¬
трольных осмотров.Тактику записывают в логической последовательности от нача¬
ла до конца, чтобы хирургическая бригада легко могла следить
за ходом операции. Однако важно понимать, что эта последо¬
вательность не совпадает с той, в которой тактика разрабаты¬
вается. Планирование начинают с окончательной фиксации и
следуют к началу операции через стадии временной фикса¬
ции, репозиции и хирургического доступа. Затем переходят к
ушиванию раны и реабилитации. Только после определения
метода окончательной фиксации можно прорабатывать дру¬
гие детали и готовить список оборудования (рис. 2.4-7).
2 Принятие решений и планирование~Тожа/шллса;.I. ОЬ^сил, алшмч/Ъ<АЛ{у.2- blfy МММ/Ж4/ММ/.3. Псулаужснм^ нАу 5okaJj лоюсулмг \и^ всыише/.4. Злднлилу doowvy w.5. ШеМрС-НАЬСиЯу CKAW&Hn^JUMMs ло-к^ово^о0-№1><>0№4UU6. Выдьсщьи*/ уунял/ I"JvpwuyMMs + вмдышиле/
ло-ют&воъо- K&pfou7 РеШУ%ии,ША' CAJOVVUX^HAM^ фр&4ил/шипи>в U/фиМХМААуШЯ/ ^-OVUAAAjCUMAAs.8. Пр&ведельие/ о-тдмАгИА>г<у к/>^^лллашАу\иуыу
ш^ия^лл^аА^ьи^/гху выАьтлу (1).<?. РеА^СУ^ША^иЛ/ ЪиЛАШиЛМН/УЬО- дррОЛАЛЛЛМАМЛ; К/дим^ри^ц, удьржлмуие/ умкААмиум^, уимьму\i.-CASUAAA,CUMAAs.1<9. 1Лушу5амлл4/ 1/3 t-wpy#^vu/uuwmmuso н^со<Ь O-W&^ZCAWUAAA/.II. В(кхклш& 6uMywuo 2- в \ахнммЛ&
САГ^иЯ/гАА&ОМ>Ш^ЬСУ (ka>$HM4AA<AMAtHA}UV).12. Введелш*/ euAvwuo 3 {(^и»\лАААУ^\ШАА>).13. \Lo-\bw^\MAs\>o$aMAAJt' ръкауНуСм^рцкалма^нануо LCP
НЛО 7 OW$Z/(>CA№MAA;.14. B&tdlMAAA/ виЛЫЛМу 4 (KA>^>VV^A<AMAAU}UA/
w>§w^w>tw«to' вилилл)).15. Введешь вилипмо S о каумал^шхаамау.16. Введелш*/ вилшч>в 6-<? (5^ж^н^е^ше^).17. Введельие/ вилшм>$ 1(9-12..18. Pe^>g44x<,(xxii^ л^мотебо-г-<>-
фижуосш^шяу owumax&oavu^ua/ ущм^щХо.1<?. Ш<>й \>алш/ — бшо/си-av + Kvu4^ve<ft/ НуОу южсу.
;2<9. Г7о-соге/во-^вьЫМ^ЛШАХ/ VUyJUy^CtAUMy
* к^см^длемлиийу ишудшллл^хл^иия?
(ожалмаАнамь)uuMvbut/ ыа£<у6 чtptfy 1(9 днио.Юд а
CevKcal(ЫЕиЫл*'
platv.—* 7" lockingбсж^зашшшо^OjUWft.6 Uciu^)SCmjaS(GtMfVWiUr*)SC*«Atf Osvtol.
CpDiiW)so««). Cla.5)Я lockvWjUjcJunm R£c»AfWb
CbWAoir fiej)ОЬ(У(М-]Ъ(>$алим/1. Набо-уу Ъл&у мышамо дрраушлмияи>% А.О.2. НаЯо-р' LCP Ъаа/ мышами Фр<мамлмама>$.3. КсУМА^иокАЛМиия, дрМАг.4. М lAAOfMyvUAMAls5. HtbS&fy салаааа,.to. OCA/vwyvvuyjMMs.7. РбЛ' 5(УЛА7илААА)С/ 0-0WV(>CH<jyAJtHA\AMo\Ю^^УААА,1АА>НАША)0 fyOSHCAAxMsOb'.* яыу5>содшму ЭОП *Рис. 2.4-7 Завершенный план и хирургическая тактика, в том числе список оборудования и предположительное послеоперационное
лечение.
2.4 Предоперационное планирование4.2 Завершение планированияОкончательный план содержит три элемента:
хирургическую тактику;
рисунок с аннотациями;
список оборудования.Применение плана в значительной степени облегчит вы¬
полнение операции и улучшит результаты для пациента
(рис. 2.4-8). Этот метод может применяться для планиро¬
вания остеотомий и лечения несращений (видео 2.4-1).
См. также гл. 2.4.1 «Электронное приложение к предопе¬
рационному планированию».Рис. 2.4-8 Послеоперационная рентгенограмма перелома, план
фиксации которого показан на рис. 2.4-7. Этот сложный перелом
был отлично репонирован и фиксирован с применением техни¬
ки абсолютной стабильности. Тщательное планирование приве¬
ло к отличной фиксации перелома и дало пациенту наилучшие
шансы на хороший результат.5 Советы и подсказкиПо мере накопления опыта записи сокращаются, и планиро¬
вание проходит быстрее, но без ухудшения результата. Для
интрамедуллярного остеосинтеза тщательное планирование
может бьгть необязательным, однако проверка длины и диа¬
метра стержня всегда необходимы. При несложных перело¬
мах можно подготовить адекватный план по рентгенограмме
только в одной проекции, а если перелом простой, то рент¬
генограмма неповрежденной стороны не обязательна. При
более сложных переломах необходимо планирование в двух
плоскостях.VideoВидео 2.4-1 Предоперационное планирование вальгизирую-
щей остеотомии с помощью 120° клинковой пластины.161
2 Принятие решений и планированиеДля определения точного положения всех фрагментов при
суставных переломах может потребоваться КТ, так как рент¬
генограмм бывает недостаточно. Такие переломы следует
планировать с применением вышеописанных методов, а ос¬
новные реконструкции можно дополнять прорисовывани¬
ем КТ-срезов, показывая точное проведение винтов.В результате развития цифровой рентгенографии появи¬
лись некоторые сложности, связанные с разным масшта¬
бированием рентгенограмм при распечатке. Это вызывает
затруднения с получением соответствующих шаблонов.
Применение маркеров известного размера, располо¬
женных в плоскости сломанной кости, дает возможность
калькулировать масштаб. Размер рентгенограмм или ша¬
блонов после этого можно изменять с помощью компью¬
тера или копировального аппарата.6 ЗаключениеПланирование фиксации перелома может показаться
длительным и трудоемким процессом. Однако это важ¬
ный этап лечения, и если он хорошо освоен, планирова¬
ние фиксации простых переломов проходит очень быстро,
хотя более сложные переломы требуют больше времени.
Детальное продумывание хирургического вмешательства
так же важно, как рисование плана и определение такти¬
ки. Благодаря этому методу снижается вероятность непра¬
вильной оценки рентгенограмм, упущения вероятных про¬
блем вмешательства или отсутствия имплантатов нужного
размера в процессе выполнения операции. Польза плани¬
рования для хирурга и операционной бригады превышает
затраченное на планирование время. Хороший план не¬
редко приводит к сокращению длительности вмешатель¬
ства и лучшему результату для пациента.7 Рекомендуемая литератураHoldsworth BJ (1989) Planning in fracture surgery. Bunker TD (ed),
Frontiers in Fracture Surgery. London: Martin Dunitz.Mast J, Jakob R, Ganz R (1989) Planning and Reduction Technique in
Fracture Surgery. Berlin Heidelberg: Springer-Verlag.Muller ME, Allgower M, Schneider R, et al (1991) Manual of Internal
Fixation. 3rd ed. Berlin Heidelberg New York: Springer-Verlag.Wade RH, Kevu J, Doyle J (1998) Pre-operative planning in orthopaedics:
a study of surgeons' opinions. Injury; 29(10):785-786.8 Электронное приложение (DVD-ROM)К данной главе имеется электронное приложение по пре¬
доперационному планированию (гл. 2.4.1) на DVD-ROM.
Представлена подготовка предоперационного плана,
проиллюстрированная примером.
3 Репозиция, доступы и методы фиксации
3.1 Репозиция и доступы3.1.1 Хирургическая репозиция1Смещение фрагментов, деформация и импактирование кости1652Репозиция перелома1662.1Цель репозиции1662.2Общие методы репозиции1672.3Методы репозиции в деталях1692.3.1 Тракция или дистракция2.3.2 Репозиционные зажимы2.3.3 Другие инструменты, приемы и подсказки для репозиции2.3.4 Репозиция с помощью имплантатов2.4Оценка репозиции1853Библиография1864 Благодарности187
Авторы Emmanuel Gautier, Rodrigo F. Pesantez3.1.1 Хирургическая репозиция1 Смещение фрагментов, деформация
и импактирование костиДиафизарные переломы обычно разделяют кость на два
основных фрагмента - проксимальный и дистальный - с
прилежащими к ним суставами. Выделяют шесть направ¬
лений смещения основных фрагментов по отношению
друг к другу - три пары поперечных смещений и три
пары ротационных вдоль осей х-, у- и z. При большинстве
переломов наблюдаются комбинированные смещения.Степень и направление смещения фрагментов перелома
зависят от направления и величины внешних сил, а также
от тяги оставшихся прикрепленных мышц (рис. 3.1.1-1).В молодой диафизарной кости может наблюдаться пла¬
стическая деформация без полного нарушения непрерыв¬
ности кортикального слоя косги (переломы торусньге или
по типу «зеленой ветки»). В эпифизарных зонах смещение
фрагментов сопровождается деформацией внешних кон¬
туров и внутренней структуры, возникающих при импак-
тировании спонгиозной кости. Смещения диафизарной иРис. 3.1.1-1а-еа—b Поперечное смещение.Поперечное или осевое смещение может происходить
по трем осям - х, у или z. По оси х - медиальное или
латеральное смещение, по оси z — переднее или заднее
смещение, по оси у - укорочение или удлинение.с—е Ротационное смещение.Ротационное смещение также может происходить вокруг
трех пространственных осей. В сагиттальной плоскости
(вокруг оси х) — сгибательное или разгибательное угловое
смещение (с), в коронарной плоскости (вокруг оси z) — от¬
ведение или приведение (d), в горизонтальной плоскости
(вокруг оси у) — ротационное смещение (е).
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыметафизарной кости легко выявляются на обычных рентге¬
нограммах, выполняемых как минимум в двух перпендику¬
лярных по отношению друг к другу проекциях. На метафи-
зе и эпифизе для полной оценки фрагментации, смещения
фрагментов, деформации и импактирования могут требо¬
ваться косые проекции, а нередко и компьютерная томо¬
графия с многоплоскосгной реконструкцией. Тщательный
анализ локализации и распространенности костного по¬
вреждения, а также направления и степени смещения, по¬
могают выбрать наиболее приемлемый доступ, метод репо¬
зиции, а также имплантат или средство иммобилизации.2 Репозиция перелома■ Репозиция - это процесс восстановления пра¬
вильных взаимоотношений и положения фрагмен¬
тов, включающий реконструкцию импактирован-
ной спонгиозной кости и суставных фрагментов.Рис. 3.1.1-2a-d Закрытая репозиция путем приложения сил,
противоположных силам, вызвавшим повреждение,
а Перелом дистального отдела лучевой кости с укороче¬
нием, тыльным смещением и разгибанием. Неповреж¬
денная по тыльной стороне надкостница может пре¬
пятствовать репозиции путем тракции из-за сцепления
фрагментов.Репозиция - процесс, обратный тому, который вызвал сме¬
щение отломков при повреждении, поэтому она требует
применения сил, противоположных тем, которые приве¬
ли к перелому (рис. 3.1.1-2). Предварительный анализ сме¬
щения и деформации, а также знание зон прикрепления
мышц (мышечной тяги) помогают планировать тактиче¬
ские мероприятия, необходимые для достижения цели,
независимо от применяемых методов (хирургических или
консервативных, закрытых или открытых) [1].2.1 Цель репозицииПри диафизарных и метафизарных переломах важно вос¬
становить правильное осевое положение основных фраг¬
ментов, несущих суставные поверхности.■ Независимо от того, является перелом простым
или многооскольчатым, сегментарным, или сопро¬
вождается дефектом костной ткани, цель репози¬
ции - восстановление длины, осевого положения
и ротации, таким образом, чтобы суставы прокси-
мальнее и дистальнее зоны перелома находились в
правильном положении.с Первый этап репозиции такого перелома заключается в
освобождении костных концов путем разгибания кисти и
приложения направленной к тылу тяги для расслабления
мягких тканей по тыльной поверхности,
с При постоянной тыльной тракции дистальный фрагмент
толкают (стрелка) в правильное положение, при этом
происходит репозиция тыльных отделов перелома,
d Добавление сгибания при продолжающемся давлении на
дистальный фрагмент в ладонную сторону обеспечивает
его репозицию.
3.1.1 Хирургическая репозицияЭто означает восстановление первоначальной длины,
осевого и ротационного положения (рис. 3.1.1-3). Пере¬
ломы суставной поверхности часто сопровождаются не¬
восстановимыми повреждениями хряща из-за импакти-
рования при травме. Анатомичная репозиция суставной
поверхности - единственное, что может сделать хирург
для предотвращения посттравматического артроза [1-3].
В идеале никаких остаточных смещений не должно быть.Рис. 3.1.1-3 Репозиция диафизарного перелома.Зона перелома подобна черному ящику, содержимое которого
не имеет значения или имеет незначительное значение для
основной цели репозиции. После репозиции проксимальный
и дистальный фрагменты должны находиться в правильном
пространственном положении относительно друг друга.Однако разные суставы с разными условиями нагрузок
по-разному переносят неточность репозиции [4]. Концен¬
трические суставы, такие как тазобедренный, больше за¬
висят от идеальной центрации и конгруэнтности сустав¬
ных поверхностей [5, 6], чем неконцентрические суставы,
такие как коленный. Для коленного сустава восстановле¬
ние осевых соотношений конечности в целом и восстанов¬
ление стабильности связок и менисков столь же важно,
как и восстановление суставной поверхности.Ранее приемлемым по рентгенологическим данным счи¬
талось остаточное смещение не более чем на половину
толщины суставного хряща (1-2 мм). В настоящее время
такая оценка не всегда адекватна. Хирургия - это баланс
опасностей: иногда во время операции достижение луч¬
шей репозиции суставной поверхности означает допол¬
нительный риск, и оптимальным вариантом может быть
менее идеальная репозиция ради сохранения биологии.2.2 Общие методы репозиции■ Методы репозиции должны быть щадящими и
вызывать как можно меньше дополнительных по¬
вреждений.Следует сохранять кровоснабжение мягкотканных покро¬
вов и всех тканей, оставшихся прикрепленными к кост¬
ным фрагментам, так как только жизнеспособные ткани
могут восстанавливаться. При критических нарушениях
механических или биологических условий сращение пе¬
релома может замедлиться или остановиться [7-13].■ Достигнутая при фиксации стабильность (аб¬
солютная или относительная) является механиче¬
ским вкладом в биологическую реакцию, она опре¬
деляет тип сращения (прямое костное сращение
или формирование мозоли).На процесс сращения оказывают влияние все дополни¬
тельные повреждения кости и окружающих мягких тка¬
ней, вызываемые хирургическим доступом, репозицион-
ными маневрами и фиксацией.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыСуществуют два принципиально разных метода репози¬
ции: прямая и непрямая (табл. 3.1.1-1).■ При прямой репозиции выполняют непосред¬
ственные манипуляции с фрагментами перелома
руками или инструментами.При простых диафизарных переломах (напр, простые
переломы диафизов предплечья) прямая репозиция тех¬
нически проста, а результат легко контролируем. При
точном сопоставлении двух фрагментов длина, осевые и
ротационные соотношения восстанавливаются. С биоло¬
гической точки зрения в таких простых ситуациях аккурат¬
ный хирургический доступ не вызовет существенного по¬
вреждения кровоснабжения кости или мягких тканей, но
только при деликатном выполнении операции, щадящем
обращении с мягкими тканями и ограниченном эпипери-
остальном обнажении кости [14,15].■ При более сложных диафизарных переломах при¬
менение методов прямой репозиции может при¬
вести к неконтролируемым попыткам обнажения,
репозиции и фиксации каждого отдельного фраг¬
мента. Поступая так, хирург последовательно лиша¬
ет эти фрагменты кровоснабжения, отделяя их от
надкостницы и мягких тканей.Многократное применение костных зажимов и других
средств репозиции или имплантатов может полностью
девитализировать фрагменты в зоне оскольчатого пере¬
лома. Это может иметь катастрофические последствия
для процесса сращения, такие как замедленная консоли¬
дация, несращение, инфекция или поломка имплантата.
Только учитывая биологию кости, надкостницы и мягких
тканей, хирург может избежать неудач при открытой ре¬
позиции и внутренней фиксации [16].168ПрямаярепозицияНепрямаярепозицияОсновноеСуставныеНекоторыеприменениепереломы исуставные перело¬простыемы (лигаментотак-диафизарныесис), многоосколь-переломычатые диафизарные
переломы (мягкот-
канный таксис)Сложности приОтносительноЗначительныедостижениирепозицииневеликисложностиКонтрольПрямойТехнические:репозициивизуальныи,клиническии,рентгенография,рентгенологическийЭОПили ЭОП, артроско-
пический, компью-
тер-ассистированныйРассечениеОтносительноОграниченноемягких тканейширокоеДеваскуляризациякостиШирокаяМинимальнаяСращениеПрямоеНепрямоепереломаПервичноеФормированиесращениемозолиМожет быть
замедленнымНе осложненноеПрименяемыйАбсолютнаяОтносительнаяобычно метод
фиксациистабильностьстабильностьТабл. 3.1.1-1 Сравнение двух методов репозиции: прямой
и непрямой.
3.1.1 Хирургическая репозиция■ При непрямой репозиции манипуляции с фраг¬
ментами осуществляют без обнажения зоны пере¬
лома путем приложения корректирующих усилий
на отдалении от перелома, путем дистракции или
другими способами.Некоторые имплантаты, такие как интрамедуллярные
стержни, действуют и как средства репозиции, и как
стабилизирующие системы. На практике достичь точ¬
ной репозиции при использовании непрямых методов
гораздо сложнее. Необходимы внимательная оценка
мягкотканных повреждений, понимание типа пере¬
лома и анатомии (мышечная тяга), тщательное предо¬
перационное планирование. Сам процесс репозиции
более сложен и требует применения ЭОП. Методы не¬
прямой репозиции имеют огромные преимущества в
биологическом отношении. При правильном примене¬
нии они наносят минимальную дополнительную трав¬
му тканям, уже пострадавшим при переломе. Все сред¬
ства репозиции действуют вдали от зоны перелома:
они взаимодействуют с биологией и кровоснабжением
в зонах, которые не были повреждены при первичной
травме, и не нарушают сращение перелома.Большинство современных инструментов или импланта¬
тов можно применять как при прямых, так и непрямых
методах репозиции. Успех в сохранении биологии тка¬
ней зависит не столько от инструмента или имплантата,
сколько от навыков хирурга.■ Неудачу запланированной непрямой репозиции
и последующее вынужденное прямое обнажение
перелома не всегда можно выявить по рентгено¬
граммам; об этом вряд ли будет упомянуто в про¬
токоле вмешательства. Однако осложнения могут
быть весьма серьезными.2.3 Методы репозиции в деталях2.3.1 Тракция или дистракция■ Наиболее важным механизмом репозиции пере¬
лома является тракция. Она обычно осуществляет¬
ся вдоль оси конечности.В случае оскольчатого суставного перелома тракция, прило¬
женная через сустав, может приводить к репозиции фраг¬
ментов за счет лигаментотаксиса. Тракцию осуществляют
вручную, с помощью экстензионного стола или дистракто¬
ра (видео 3.1.1-1). Недостаток экстензионного стола заклю¬
чается в том, что тракция осуществляется минимум через
один сустав. Хирург не может перемещать конечность, а
хирургический доступ часто затруднен. Дистрактор на¬
кладывают непосредственно на основные фрагменты, и он
позволяет манипулировать конечностью при проведении
вмешательства. Его применение требует опыта и внимания;
коррекция угловых и ротационных смещений может быть
затруднительна, а сама конструкция дистрактора громозд¬
ка. Во время дистракции наблюдается характерная тенден¬
ция к выпрямлению изначально кривой кости, поэтому
эксцентрическое воздействие, вызываемое дистрактором,
установленным по одной стороне, может вызывать допол¬
нительные деформации (рис. 3.1.1-4).Для непрямой репозиции может применяться внешний
фиксатор, однако с его помощью сложнее выполнить до¬
зированное удлинение, чем с помощью дистрактора. При
осуществлении тракции через сустав связки и мягкие тка¬
ни в зоне перелома могут способствовать достижению ре¬
позиции как путем лигаментотаксиса, так и мягкотканного
таксиса. Основной областью применения являются осколь-
чатые метафизарные/суставные переломы, при которых
состояние мягких тканей или фрагментация перелома не
позволяют применить открытую или прямую репозицию
и методы стабилизации [2].
(^j Videoa3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.1-4а-с Репозиция с применением дистрактора: кор¬
рекция осевых отклонений.а Простая дистракция перелома диафиза бедра приводит к
выпрямлению кости с потерей ее естественной кривизны,
b Для коррекции этой деформации пластину сначала фик¬
сируют к одному из основных фрагментов двумя винта¬
ми, затем применяют репозиционный зажим для фикса¬
ции пластины к другому фрагменту. Окончательно осевое
положение достигается путем компрессии с помощью
стандартного репозиционного зажима, захватывающего
диафиз бедра спереди, а пластину сзади,
с После временной фиксации правильность ротационного
положения проверяют клинически.170Видео 3.1.1-1 Для непрямой репозиции пере¬
лома бедра может применяться большой дис-
трактор.
3.1.1 Хирургическая репозиция2.3.2 Репозиционные щипцыРепозиционные щипцы показаны в табл. 3.1.1-2.Остроконечные репозиционные щипцы (зажим Weber)И Остроконечные репозиционные щипцы - ос¬
новной инструмент репозиции, так как они щадят
периостальный покров и могут применяться при
прямой и непрямой репозиции.Метод двух зажимов заключается в сопоставлении двух
основных фрагментов поперечного перелома с помощью
репозиционных щипцов (видео 3.1.1-2). Репозиция мо¬
жет достигаться ручной тракцией, и при простой кон¬
фигурации перелома возникнет первичная внутренняя
стабильность, позволяющая снять зажимы без потери ре¬
позиции (рис. 3.1.1-5).При косых плоскостях перелома, которые требуют неко¬
торого удлинения, остроконечным репозиционным зажи¬
мом захватывают основные фрагменты с каждой стороны
перелома с легким наклоном зажима (метод одного за¬
жима). Сочетанием компрессии с ротационным движени¬
ем зажима можно устранить укорочение (видео 3.1.1-3).Видео 3.1.1 -2 Метод репозиции пере
лома с помощью двух щипцов.Для удержания результата репозиции первый зажим ча¬
сто необходимо заменить на второй, устанавливаемый
перпендикулярно линии перелома (рис. 3.1.1-6).Репозиционные зубчатые щипцыРепозиционные щипцы - типичный инструмент для пря¬
мой репозиции переломов.■ Из-за своего размера и дизайна браншей зубча¬
тые щипцы могут соскальзывать по поверхности
кости, дополнительно повреждая надкостниццу.Эти щипцы применяются нами только в случае необхо¬
димости окончательной репозиции перелома и коррек¬
тировки положения пластины при открытой репозиции
и внутренней фиксации диафизарных переломов бедрен¬
ной или большеберцовой кости.VideoРис. 3.1.1-5а—b Прямая ручная репозиция с использованием
двух остроконечных репозиционных зажимов,
а Каждый из основных фрагментов захватывается остроко¬
нечным репозиционным зажимом,
b Удлинение достигается ручной тракцией, при этом пра¬
вильную ротацию и осевое положение можно контроли¬
ровать зажимами.171
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыИнструментВид инструментаОписаниеМетод использования,
степень свободыОстроконечный
репозиционный зажим
(зажим Weber)Доступны различные
размеры и изгибы
браншей, различные
механизмы фиксацииМетод одного зажима,
метод двух зажимов,
три линейных и две
ротационных степени свободыРепозиционный
зубчатый зажимРазличные размерыВ основном применяется
для коррекции положения
пластины на диафизе кости
и для репозицииКостныйсамоцентрирующийся
удерживающий зажим
(зажим Verbrugge)Четыре размераКостный расширительРазличные размеры и изгибыТолько для дистракции,
одна линейная степень
свободыТабл. 3.1.1-2 Дизайн и функция репозиционных зажимов.172
3.1.1 Хирургическая репозицияИнструментВид инструментаОписаниеМетод использования,
степень свободыКоллинеарный
репозиционный зажимк U ^ I о[1=0Различные сменныеТолько для компрессии, 7Нбранши (крючки)одна линейная
степень свободыТазовый репозиционный
зажим с шаровиднойОСимметричный
и асимметричный,опоройдва и три шипа,
съемная шайба на шипе(зажим King Tong,
Queen Tong)оТазовый репозиционный
зажим (зажим Jungbluth)Два размера, 3,5- и
4,3-мм винтыМожет прилагать усилие в
различных направлениях,
так как винты фиксируются
непосредственно к костным
фрагментамВидео 3.1.1-5Табл. 3.1.1-2 (продолжение) Дизайн и функция репозиционных зажимов.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.1-6а—с Прямая репозиция косого диафизарного пе¬
релома.а Оба фрагмента захватывают слегка наклоненным остро¬
конечным репозиционным зажимом.Ь При аккуратной ротации и компрессии зажима кость удли¬
няется и перелом репонируется.
с Для удержания репозиции применяется второй зажим пер¬
пендикулярно плоскости перелома.174нВидео 3.1.1 -3 Метод одного зажима для ре¬
позиции косого перелома.Костный расширительЭто устройство можно применять для дистракции, уста¬
новив между двумя фрагментами кости или между кон¬
цом пластины и отдельно установленным винтом (метод
отталкивания) (рис. 3.1.1-7а).Костный самоцентрирующийся удерживающий зажим
(зажим Verbrugge)Основная функция этого зажима - фиксация пластины на
диафизарной кости. Его конструкция требует значитель¬
ного обнажения кости по окружности, так как заостренная
бранша должна полностью охватывать кость (рис. 3.1.1-8).
Вторая функция - компрессия. Остроконечная бранша
может устанавливаться в отверстие пластины, при этом
широкая бранша опирается на отдельно установленный
винт для тяги за пластину, тем самым вызывая компрессию
фрагментов (метод тяги) (рис. 3.1.1-7Ь).Коллинеарный репозиционный зажимЭто новая концепция зажима, основанная не на точке
вращения, а на скользящем механизме, обеспечивающем
линейное движение (гл. 3.1.3). Крючок разработан для
захвата кости без отделения мягких тканей (напр, бедро,
таз) (рис. 3.1.1-9).
3.1.1 Хирургическая репозицияРис. 3.1.1-7а—b Метод притягивания и отталкивания.а Костный расширитель, расположенный между концом пластины и отдельно установ¬
ленным винтом, может применяться для дистракции или разведения отломков с це¬
лью репозиции.b С использованием того же отдельно расположенного винта можно обеспечить меж-
фрагментарную компрессию путем притягивания пластины к винту с помощью малого
зажима Verbrugge.Рис. 3.1.1 -8 Зажим Verbrugge.
Этот самоцентрирующийся за¬
жим может применяться для
фиксации пластины. Его сле¬
дует применять вне зоны пе¬
релома для минимизации на¬
рушений кровоснабжения.Тазовые репозиционные щипцы с шаровидными
опорами (зажимы King Tong, Queen Tong)Эти репозиционные щипцы в основном применяются
для репозиции переломов таза или вертлужной впадины.
Для предупреждения глубокой пенетрации остроконеч¬
ных шаровидных опор в кость могут применяться съем¬
ные шайбы. Зажим King Tong также может применяться
для непрямой репозиции суставных переломов, напри¬
мер переломов плато большеберцовой кости. Одна или
обе шаровидные опоры могут устанавливаться чрескож-
но через небольшие проколы (рис. 3.1.1-10), при этом ши¬
рокие бранши позволяют избежать повреждения мягких
тканей при их сжатии. 1 ( ^I <нРис. 3.1.1-9 Коллинеарный репозиционный зажим.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыИзогнутый тазовый репозиционный зажим
(зажим Matta)Этот репозиционный зажим также применяют при пере¬
ломах таза и вертлужной впадины. Изгиб обеспечивает
доступ к труднодостижимым анатомическим областям
(напр, через седалищную вырезку). Шаровидные опоры
и съемные шайбы снижают локальное давление на осла¬
бленную кость.Тазовый репозиционный зажим (зажим Faraboeuf)Зажим Faraboeuf разработан для захвата шляпок 3,5-мм или4,5-мм винтов, введенных по разные стороны от щели пере¬
лома (табл. 3.1.1-11). Манипуляции зажимом обеспечивают
возможность компрессии, а также ограниченные возмож¬
ности манипуляций в двух плоскостях (видео 3.1.1-4). Дис¬
тракция отломков невозможна.Тазовый репозиционный зажим (зажим Jungbluth)Зажим фиксируется к обоим фрагментам перелома с
помощью 4,5-мм или 3,5-мм (новый зажим Jungbluth)
кортикальных винтов. Это позволяет перемещать и ре-
понировать фрагменты в трех плоскостях (дистракция и
компрессия), а также смещать по ширине в двух плоско¬
стях (рис. 3.1.1-12; видео 3.1.1-5).2.3.3 Другие инструменты, приемы и подсказки
для репозиции
Ретрактор HohmannМалый остроконечный ретрактор Hohmann может ис¬
пользоваться как рычаг или толкатель при репозиции
кортикальной кости. Крючок ретрактора вводят между
кортикальными слоями двух фрагментов диафизарногоРис. 3.1.1-10 Положение крупных фрагмен¬
тов можно контролировать шаровидным
репозиционным зажимом, захватывающим
медиальный и латеральный фрагменты че¬
рез небольшие проколы кожи.Рис. 3.1.1-11 Зажим Faraboeuf в основном при¬
меняется для репозиции переломов тазового
кольца (гребня подвздошной кости). Он захва¬
тывает обе стороны перелома с помощью 3,5-мм
или 4,5-мм винтов. Зажим применяют только для
устранения боковых смещений и закрытия щели
перелома. Дистракция невозможна.
3.1.1 Хирургическая репозицияВидео 3.1.1-4 Применение зажима Fa- Видео 3.1.1-5 Зажим Jungbluth обеспе-
raboeuf с использованием шляпок уста- чивает репозицию в трех плоскостях,
новленных винтов.перелома, затем поворачивают на 180° для захватывания
кортикального слоя противоположного фрагмента. При
наклоне ретрактора можно установить два кортикальных
слоя в правильное положение, обеспечив плавную репо¬
зицию перелома. Для удаления ретрактора обычно тре¬
буется еще один его поворот [1] (рис. 3.1.1-13). Крючок
ретрактора полностью располагается в щели перелома,
поэтому при таком маневре не происходит дополнитель¬
ной отслойки мягких тканей (видео 3.1.1-6).Другим применением ретрактора Hohmann является ре¬
позиция поперечных смещений спонгиозной кости при
переломах крыла подвздошной кости. Сначала крючок
ретрактора слегка вколачивают в кость, затем поворачи¬
вают; репозиция достигается ударом молотка при накло¬
не ретрактора (рис. 3.1.1-14; видео 3.1.1-7). При этом ма¬
невре обычно возникает небольшая зона импактирования
тонкого кортикального слоя придавливаемого фрагмента.Рис. 3.1.1-12 Зажим Jungbluth фиксиру¬
ется к фрагментам 4,5-мм кортикальны¬
ми винтами. Жесткая связь позволяет
перемещение фрагментов и их репози¬
цию во всех трех плоскостях.Videos {^)177
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы) VideosВидео 3.1.1-6 Репозиция перелома с
помощью малого ретрактора Hohmann.Рис. 3.1.1 -1 За—с Репозиция диафизарного перелома с помощью малого ретрактора
Hohmann.В кортикальной кости крючок ретрактора Hohmann устанавливают между двумя
фрагментами. При повороте и наклоне ретрактора фрагменты могут быть разведены
и репонированы. Для извлечения ретрактора обычно необходим еще один поворот.Видео 3.1.1-7 Репозиция крыла под¬
вздошной кости малым ретрактором
Hohmann.Рис. 3.1.1-14а-с Применение ретрактора Hohmann для репозиции спонгиозной ко¬
сти. При установке слегка изогнутого крючка ретрактора между двумя накладываю¬
щимися фрагментами, а затем его повороте и наклоне перелом может быть репони-
рован. Важным условием является наличие прочного слоя кости.178
3.1.1 Хирургическая репозицияВидео 3.1.1 -8 Репозиция джойстиком с при¬
менением спиц Киршнера при переломе
дистального отдела лучевой кости.Видео 3.1.1-9 Репозиция проволочным сер-
кляжом. Отслоение мягких тканей должно
быть минимальным.Videos (Рис. 3.1.1-15 Способ джойстика в со¬
четании с применением бедренного
дистрактора.Шаровидный толкатель, костный импактор,
костный крючокРепозиция фрагментов в одном направлении может вы¬
полняться с помощью инструментов, предназначенных
для тяги или толкания. При использовании шаровидного
толкателя фрагменты могут бьгть придавлены до упора в
правильное положение. Костный импактор, применен¬
ный изнутри, может поднимать импактированньге фраг¬
менты суставного перелома. Крючок (стоматологический
или обычный костный) наиболее полезен при оконча¬
тельной репозиции фрагментов.Репозиция джойстикомВведение винта Schanz в седалищную кость - обычный ме¬
тод манипулирования задней колонной вертлужной впа¬
дины (в случаях перелома задней колонны, поперечных
или Т-образных переломов). Этот метод может приме¬
няться также для контроля ротации диафиза бедра при
репозиции надмыщелковых переломов, а также в дру¬
гих областях. Открытое или чрескожное введение спиц
Киршнера с резьбой или без резьбы позволяет произво¬
дить манипуляции с костными фрагментами под непо¬
средственным визуальным контролем или без него [3,17]
(видео 3.1.1-8; рис. 3.1.1-15).Метод KapandjiПри введении спицы Киршнера через щель перелома
можно производить манипуляции и ротировать фраг¬
мент шиловидного отростка при переломах дистально¬
го отдела лучевой кости подобно методу с ретрактором
Hohmann. Окончательная стабилизация достигается
дальнейшим проведением спицы Киршнера в противо¬
положный кортикальный слой кости (гл. 6.3.3).Временное или окончательное наложение
серкляжных швовВременное наложение серкляжных швов может при¬
меняться при репозиции многофрагментарных перело¬
мов диафиза (в основном клиновидных или спиральных
фрагментов). Недостаток метода заключается в необходи¬
мости временного обнажения кости по окружности при
проведении проволоки [2], поэтому следует накладывать
только одну петлю (видео 3.1.1-9). Репозиция и фиксация
с помощью проволоки до сих пор используются при пе-
рипротезных переломах и переломах вертлужной впади¬
ны у пожилых пациентов [18].179
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы2.3.4 Репозиция с помощью имплантатов■ В идеале имплантат должен не только фиксиро¬
вать перелом, но и способствовать репозиции.Репозиция может быть достигнута в результате взаимо¬
действия имплантата и кости, например при использова¬
нии анатомично изогнутого интрамедуллярного стержня.
При пересечении стержнем щели перелома из одного
фрагмента в другой должна наступить репозиция в коро¬
нарной и сагиттальной проекциях. При многооскольчатых
диафизарных переломах после дистального блокирования
стержня можно достичь некоторого удлинения, пробивая
стержень в дистальном направлении. Однако требуется
точное планирование и измерение правильной длины
стержня по рентгенограмме противоположной кости [1].Репозиция по пластине■ Переломы прямого сегмента диафизарной ко¬
сти могут быть репонированы с помощью пласти¬
ны для восстановления правильного положения до
окончательной фиксации (видео 3.1.1-10).При дистракции перелома увеличивается натяжение мяг¬
ких тканей, и они могут вернуть фрагменты в исходное
положение. Притягивание и отталкивание с помощью
костного расширителя и зажима Verbrugge - прекрасный
способ дистракции и репозиции, например, переломов
костей предплечья или переломов лодыжек типа В или
С при отсроченном лечении (рис. 3.1.1-7; видео 3.1.1-11).Опорная / противоскользящая пластинаЕще один простой и щадящий метод репозиции - исполь¬
зование пластины с противоскользящей функцией [19].
Наложение хорошо отмоделированной пластины к диа-
физарному фрагменту косого метафизарного перелома
автоматически репонирует перелом. Этот метод позволяетVideoВидео 3.1.1-10 Репозиция косого пе¬
релома с использованием пластины.Видео 3.1.1-11 Для обеспечения дис¬
тракции в зоне перелома и достижения
репозиции может применяться костный
расширитель.180
3.1.1 Хирургическая репозициякорректировать небольшие смещения и угловые деформа¬
ции, а также обеспечивает стабильность после достижения
репозиции (рис. 3.1.1-16; видео 3.1.1-12).Клинковая пластинаПри правильной установке клинка в проксимальном или
дистальном мета-/эпифизе бедра клинковая пластина за
счет своей формы обеспечивает правильное анатомич-
ное положение диафизарного сегмента. Сначала клинок
пластины аккуратно и правильно устанавливают в прок¬
симальный или дистальный концевой сегмент (рис. 3.1.1-17),
затем диафиз репонируют к боковой части пластины с
применением зажима Verbrugge для удержания их вместе.Окончательная репозиция достигается методом притяги¬
вания и отталкивания с помощью съемного компрессиру¬
ющего устройства [1,2].Те же принципы применяется при субмускулярном вве¬
дении пластины, что, однако, гораздо сложнее технически.
После подготовки канала для установки клинка пластины ее
вводят в субмускулярном туннеле вдоль диафиза бедра, кли¬
нок пластины при этом развернут латерально. Затем пла¬
стину поворачивают на 180° вдоль ее оси, при этом клинок
упирается в кость. Для введения клинка необходимы мани¬
пуляции с метафизарным фрагментом методом джойстика
с целью подведения к клинку сформированного для негоРис. 3.1.1-16а—с Непрямая репозиция с помощью пластины с опорной (или про¬
тивоскользящей) функцией.а Перелом наружной лодыжки со смещением дистального фрагмента кзади
(тип В).b Фиксация треть-трубчатой пластины на 4 или 5 отверстий по задней поверх¬
ности к проксимальному фрагменту,
с Затягивание винтов приводит к скольжению дистального фрагмента вниз и
кпереди вдоль линии излома в правильное положение, где он прочно фик¬
сируется пластиной.Видео 3.1.1-12 Репозиция перелома
наружной лодыжки типа В задней про¬
тивоскользящей пластиной.181
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.1-17а—е Репозиция с помощью мыщелковой клинковой пластины.а Смещенный перелом проксимального отдела бедренной кости с приведением и сгибанием проксимального фрагмента,
b Введение 95° клинковой пластины (= мыщелковой клинковой пластины) и растяжение перелома с помощью большого
дистрактора.с Временная фиксация репозиционным зажимом дистально.d Использование компрессирующего устройства для дистракции перелома и обеспечения полной репозиции проксимально,
е Использование компрессирующего устройства для межфрагментарной компрессии.
3.1.1 Хирургическая репозицияканала (рис. 3.1.1-18). Длина и осевые соотношения восста¬
навливаются при продольной тракции с использованием
бедренного дистрактора. Может понадобиться введение
одного винта Schanz через отверстие пластины вблизи
клинка [20].Внутренние фиксаторы LISS, LCP, PHILOSЦели репозиции при использовании нового поколения
имплантатов остаются теми же, что и при использовании
обычных пластин. Однако их применение более сложно,
особенно в качестве внутренних фиксаторов с подкожным
или субмускулярным введением в сочетании с непрямой ре¬
позицией. Важным является предоперационное планирова¬
ние репозиции, установки имплантата и порядка введениявинтов. Диафизарный перелом следует сначала временно
репонировать с применением дисгракционного устройства
и валика из свернутых полотенец для удержания правиль¬
ного положения фрагментов [22], затем ввести имплантат
(без предварительного изгибания) и зафиксировать его к ко¬
сти с помощью блокируемых винтов. Этот метод в основном
применяется при многофрагментарных переломах и не ре¬
комендуется при простых диафизарных переломах. Име¬
ется всего несколько инструментов, помогающих хирургу
осуществить эту сложную задачу. Один из них - устройство
натяжения, или «вертолет», обеспечивающий коррекцию
варусных или валыусных деформаций при установленной
пластине LISS [21]. Новая компрессионная пластина с бло¬
кированием (LCP) имеет такую же анатомичную форму, какРис. 3.1.1-18а—с Использование 95° клинковой пластины (= мыщелковой клинковой пластины) из минимального доступа,
а Мыщелковую клинковую пластину (с развернутым кнаружи клинком) проводят субмускулярно через небольшой прокси¬
мальный разрез. Канал для клинка подготовлен заранее с помощью установочного долота.Ь После разворота пластины направление клинка не совпадает с направлением подготовленного канала,
с С помощью винта Schanz, используемого как джойстик, проксимальный фрагмент устанавливают в правильное положение
по отношению к клинку пластины; кроме того выполняется отведение ноги (дистального фрагмента).
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыLISS для дистального отдела бедра, но в ней имеются комби¬
нированные отверстия (LCP-DF). Это позволяет применять
обычные винты, поэтому она может использоваться как
средство репозиции и в то же время предоставляет возмож¬
ность применения блокируемых винтов с целью компонов¬
ки устройства с фиксированной угловой стабильностью.При планировании использования LCP необходимо опре¬
делить, как она будет использоваться — в качестве внутрен¬
него фиксатора, традиционной пластины или их комби¬
нации (гл. 3.3.4) [23]. Если LCP применяется как обычнаяпластина, имплантат должен быть точно изогнут для соот¬
ветствия форме кости, что поможет репонировать перелом
по пластине. Если LCP будет применяться как внутренний
фиксатор, точного контурирования не требуется, но пе¬
релом должен быть репонирован до установки пластины
(рис. 3.1.1-19).■ Если в пределах одного костного сегмента пла¬
нируется применение обычных и блокируемых
костных винтов, необходимо продумать порядок
их введения.bРис. 3.1.1-19а-са При использовании обычных винтов LCP должна быть точно изогнута для соответствия
форме кости.b LCP, применяемая в качестве внутреннего фиксатора, будет фиксировать перелом
мостовидно. Точное контурирование не требуется.с При дополнительном использовании обычных винтов возникнет изгиб пластины, или
(что более вероятно) костные фрагменты будут притянуты к пластине, что может при¬
вести к ротационным смещениям.
3.1.1 Хирургическая репозиция2.4 Оценка репозиции■ После выполнения репозиции прямыми или не¬
прямыми методами необходимо проверить пра¬
вильность положения отломков и ротации.Имеются различные способы проверки (табл. 3.1.1-3), та¬
кие как прямой визуальный контроль, ощупывание (паль¬
цем или инструментом), интраоперационная рентгено¬
графия или ЭОП-контроль, артроскопия или эндоскопия,
применение компьютер-ассистированных систем.Способ контроляОбласть примененияДостоинстваНедостаткиВизуальный контрольСуставные переломы,
некоторые случаи
диафизарных переломов
(предплечье)Точность, доступностьНеобходимо обнажение
зоны перелома
и некоторое оголение
костных фрагментовПальпацияПереломы тазового кольца и
вертлужной впадиныВозможностьСложная техника,
требует наличия опытаКлинический
контроль функцииОсевое положение конечностиВозможностьНеточностьРотационное положение при
переломах длинных костейЕдинственный доступный
метод контроля ротации во
время вмешательстваНеточность, необходимость
сравнения с противоположной
стороной (обработка обеих
конечностей или предопера¬
ционная оценка)Интраоперационныйрентген-контрольСуставныеи мета-/диафизарные
переломыТочность, доступностьТребует продолжительного
времени, сомнительная
стерильность в операционнойЭлектронно-оптический
преобразователь (ЭОП)Суставныеи мета-/диафизарные
переломыДоступностьЧасто неточен,
высокие дозы облучения,
ограниченный обзорИзо-С-3-D ЭОПСуставныеи мета-/диафизарные
переломыТочность,низкие дозы облученияДоступность,стоимостьКТ-сканированиеЗависит от способа
репозиции и фиксацииТочностьДоступность,стоимостьАртроскопический контрольТолько для суставных
переломовДоступностьНеточность из-за оптического
эффекта увеличения,
требует опытаКомпъютер-ассистированнаянавигацияПереломы таза, суставные,
позвоночникОтсутствие облучения
во время операцииДоступность,стоимостьТабл. 3.1.1-3 Контроль репозиции.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыНебольшие зубцы или ориентиры, имеющиеся при лю¬
бом переломе, должны быть тщательно сопоставлены,
если зона перелома открыта (метод «мозаики»). Если
непосредственная визуализация поверхности перелома
невозможна, можно осторожно пальпировать кончиком
пальца, например, внутреннюю поверхность таза при
контроле репозиции перелома вертлужной впадины.
Аналогично можно применить какой-либо подходящий
инструмент, например элеватор, для оценки точности ре¬
позиции суставной поверхности, например плато боль¬
шеберцовой кости. Клиническая оценка осевого и рота¬
ционного положения бывает затруднена и ненадежна.
Однако она часто необходима, особенно при закрытом
интрамедуллярном остеосинтезе.■ Иытраоперационный контроль репозиции и фик¬
сации перелома следует выполнять с помощью флю¬
ороскопии или рентгенографии в двух проекциях.При суставных переломах описано применение артро-
скопического контроля репозиции (напр, плато больше¬
берцовой кости). Однако этот метод требует значительно¬
го опыта [24].Новейшие разработки включают использование компью¬
терных систем для контроля расположения инструмен¬
тов и имплантатов или пространственной локализации
костных фрагментов. Анатомические ориентиры прокси¬
мального и дистального отломков могут служить точками
отсчета для калькуляции остаточного смещения (по ши¬
рине или ротационного) с использованием специальных
математических алгоритмов [25].3 Библиография[1] Mast J, Jakob R, Ganz R (1989) Planning and Reduction Technique in
Fracture Surgery. 1st ed. Berlin Heidelberg New York: Springer-Verlag.[2] Muller ME, Allgower M, Schneider R, et al (1990) Manual of
Internal Fixation. 3rd ed. Berlin Heidelberg New York: Springer-Verlag.[3] Schatzker J, Tile M (1987) The Rationale of Operative Fracture Care. 3rd
ed. Berlin Heidelberg New York: Springer-Verlag.[4] Marsh JL, Buckwalter J, Gelberman R, et al (2002) Articular
fractures: does anatomical reduction really change the result? J Bone
Joint Surg Am; 84(7):1259-1271.[5] Olson SA, Matta JM (1993) The computerized tomography
subchondral arc: a new method of assessing acetabular articular
continuity after fracture (a preliminary report). J Orthop Trauma;
7(5):402-413.[6] Matta JM (1996) Fractures of the acetabulum: accuracy of reduction
and clinical results in patients managed operatively within three weeks
after the injury. J Bone Joint Surg Am; 78(11):1632-1645.[7] Brookes M (1971) The Blood Supply of Bone. An Approach to Bone
Biology. London: Butterworth.[8] Kelly PJ (1968) Anatomy, physiology, and pathology of the blood
supply of bones. J Bone Joint Surg Am; 50(4):766-783.[9] Rhinelander FW (1974) Tibial blood supply in relation to fracture
healing. Clin Orthop Relat Res; (105):34-81.[10] Trias A, Fery A (1979) Cortical circulation of long bones. J Bone Joint
Surg Am; 61(7):1052-1059.[11] Trueta J (1974) Blood supply and the rate of healing of tibial fractures.
Clin Orthop Relat Res; (105):ll-26.[12] Whiteside LA, Ogata K, Lesker P, et al (1978) The acute effects of
periosteal stripping and medullary reaming on regional bone blood
flow. Clin Orthop Relat Res; (131):266-272.[13] Wilson JW (2002) Blood supply to developing, mature, and healing
bone. Sumner-Smith G (ed), Bone in Clinical Orthopedics. 2nd ed.Stuttgart New York: Georg Thieme Verlag, 23-116.[14] Leunig M, Hertel R, Siebenrock KA, et al (2000) The evolution of
indirect reduction techniques for the treatment of fractures. Clin Orthop
Relat Res; (375):7-14.
3.1.1 Хирургическая репозиция[15] Ruedi Т, Sommer С, Leutenegger А (1998) New techniques in
indirect reduction of long bone fractures. Clin Orthop Relat Res;
(347):27-34.[16] Gautier E, Perren SM, Ganz R (1992) Principles of internal fixation.
Curr Orthop; 6:220-232.[17] Heim U, Pfeiffer KM (1988) Internal Fixation of Small Fractures. 3rd ed.
Berlin Heidelberg New York: Springer-Verlag.[18] Mouhsine E, Garofalo R, Borens O, et al (2004) Cable fixation and
early total hip arthroplasty in the treatment of acetabular fractures in
elderly patients. J Arthroplasty; 19(3):344-348.[19] Weber BG (1981) Special Techniques in Internal Fixation. Berlin
Heidelberg New York: Springer-Verlag.[20] Babst R, Hehli M, Regazzoni P (2001) [LISS tractor. Combination of
the "less invasive stabilization system" (LISS) with the AO distractor
for distal femur and proximal tibial fractures.] Unfallchirurg;
104(6):530-535.[21] Cole PA, Zlowodzki M, Kregor PJ (2003) Less Invasive Stabilization
System (LISS) for fractures of the proximal tibia: indications, surgical
technique and preliminary results of the UMC Clinical Trial. Injury;
34(Suppl 1):16—29.[22] Kregor PJ, Stannard J, Zlowodzki M, et al (2001) Distal femoral
fracture fixation utilizing the Less Invasive Stabilization System
(L.I.S.S.): the technique and early results. Injury; 32(Suppl 3):32-47.[23] Gautier E, Sommer С (2003) Guidelines for the clinical application of
the LCP. Injury; 34(Suppl 2):63-76.[24] Krettek C, Miclau T, Griin O, et al (1998) Intraoperative control of
axes, rotation and length in femoral and tibial fractures. Technical
note. Injury; 29(Suppl 3):29-39.[25] Hiifner T, Pohlemann T, Tarte S, et al (2002) Computer-assisted
fracture reduction of pelvic ring fractures: an in vitro study. Clin Orthop
Relat Res; (399):231-239.4 БлагодарностиМы выражаем благодарность Roland Р Jakob за участие в
подготовке данной главы в первом издании «АО - Прин¬
ципы лечения переломов».187
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы3.1.2 Хирургические доступы:
принципы обращения с мягкими тканями1 Анатомия и кровоснабжение мягкотканных покровов 1892 Планирование хирургического доступа 1903 Срок выполнения вмешательства 1924 Разрез 1935 Тип доступа в зависимости от метода хирургической репозиции 1946 Закрытие раны 1947 Библиография 197
Авторы David A. Voglas, Yves Harder3.1.2 Хирургические доступы:
принципы обращения с мягкими тканями«Хирургический доступ - это ключ к операции». Этот древ¬
ний афоризм пересматривается в современной травматоло¬
гии. Большие кожные разрезы и широкое обнажение уже не
считаются приемлемой практикой в хирургии переломов.
Состояние окружающих тканей, особенно в зоне перелома,
все шире признается решающим фактором успешного сра¬
щения. Распространенность и степень повреждения мягких
тканей играют важную роль в заживлении и определяют
«сущность» повреждения. Факторы пациента, такие как воз¬
раст, курение, системные заболевания (диабет, артериаль¬
ная гипертензия, васкулиты и т.д.), также могут влиять на
заживление мягких тканей, поэтому тщательное определе¬
ние сопутствующих заболеваний важно при лечении пере¬
ломов. Правильная интерпретация повреждений мягких
тканей, глубокое знание их анатомии и кровоснабжения, а
также аккуратное обращение с ними способствуют предот¬
вращению дальнейших повреждений. Данная глава посвя¬
щена описанию такого обращения с мягкими тканями.Кость, эндост, надкостница, мышцы с окружающими их
фасциями, подкожные ткани, включая поверхностную
фасцию (tela subcutanea) [1], и, наконец, кожу можно рас¬
сматривать как одну функциональную единицу.■ Кровоснабжение всех этих элементов взаимосвяза¬
но, поэтому важно понимать строение сети кровенос¬
ных сосудов и кровотока для успешного планирова¬
ния безопасного и правильного доступа к перелому.Кровоснабжение кожи осуществляется из двух основных
источников: непосредственно кожной сосудистой систе¬
мы и мышечно-кожной сосудистой сети [2]. Кожная со¬
судистая система проходит через такие образования, какфасции, или мышечные перегородки. Мышечно-кожная
сосудистая сеть состоит из трех видов сосудов:сегментарные артерии, которые являются продолжени¬
ем аорты в отношении перфузионного давления; они
обычно проходят под мышцами и сопровождаются од¬
ной крупной веной и часто периферическим нервом [3];
перфорирующие сосуды, или истинные мышечные пер¬
форанты, которые проходят через мышцу или мышеч¬
ную перегородку и служат переходным звеном между
сегментарными сосудами и кожной системой; они име¬
ют разветвления для кровоснабжения мышц;
кожные сосуды, состоящие из:мышечно-кожных артерий, проходящих перпенди¬
кулярно поверхности кожи;непосредственно кожных сосудов, проходящих па¬
раллельно коже.Последние подразделяют на фасциальное, подкожное и
кожное сплетения (рис. 3.1.2-1)[4].Мышечная фасция имеет хорошее кровоснабжение, вклю¬
чая основное префасциальное и субфасциальное сплете¬
ния. Наоборот, подкожная ткань представлена плохо ва-
скуляризованной жировой тканью, разделенной хорошо
васкуляризованным и механически прочным слоем по¬
верхностной фасции [1]; этот слой включает подкожное
сплетение. Фасция хорошо развита на туловище и бедре.
Кожа получает богатое кровоснабжение из комплексной
системы горизонтальных сплетений на различных уров¬
нях — субэпидермальном, дермальном и субдермальном
(рис. 3.1.2-2).Я Горизонтальные сосудистые сплетения связаны
вертикально расположенными сосудами, которые
перфорируют мышцу, фасцию и мягкие ткани. Эти
вертикально расположенные сосуды происходят из
кожной и мышечно-кожной сосудистых систем.1 Анатомия и кровоснабжение
мягкотканных покровов
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.2-1 Кровоснабжение кожи.Сегментарная артерия (1) отдает кожно-фасциальные (2), мы¬
шечные (3) и мышечно-кожные (4) ветви. Кожно-фасциальные
и мышечно-кожные ветви перфорируют глубокую фасцию (пер¬
форанты). Кожные сосуды включают перфоранты (2, 4), которые
проходят далее перпендикулярно коже. Они дают начало трем
горизонтальным артериальным сплетениям: фасциальному, ко¬
торое может быть субфасциальным (5) и префасциальным (6),
подкожному (7) и кожному, которое состоит из трех элементов,
субдермального (8), дермального (9) и субэпидермального (10).При распространении по горизонтали эти сплетения
формируют сосудистые территории, известные как ан¬
гиосомы, которые являются композитами кожи и под¬
лежащих глубоких тканей, снабжаемых их питательной
артерией [5]. Они определяются степенью разветвления
исходного сосуда до анастомозирования с ветвями сосед¬
него исходного сосуда.■ Перед выполнением доступа к зоне перелома хи¬
рург должен быть осведомлен о двух факторах, важ¬
ных для сохранения перфузии прилежащих кост¬
ных тканей:механизме повреждения и величине травми¬
рующей силы;анатомических соотношениях с перфорант-
ными сосудами, а также сосудами кожи и под¬
кожной ткани.Если эти факторы не учитываются, возникает опасность
недооценки степени повреждения мягких тканей, кото¬
рые могут включать повреждения перпендикулярных со¬
судов, т.е. отслойку кожи.■ Рану нельзя ушивать с натяжением, так как это
подвергает окружающие ткани дополнительной
опасности.2 Планирование хирургического доступаХирургический доступ зависит от анатомической лока¬
лизации повреждения. В таких областях, как предплечье,
где кожа рыхло связана с подлежащими тканями и легко
3.1.2 Хирургические доступы: принципы обращения с мягкими тканямимобилизуется для укрытия пластины, можно применять под¬
кожный доступ. В других зонах, таких как дистальный отдел
голени, кожа очень плотно связана с подлежащими тканями
и не может быть лепсо мобилизована, поэтому чрескожный
доступ может бьггь опасен. Если края кожной раны разой¬
дутся, имплантат окажется обнаженным и попытки укрыть
его путем мобилизации мягких тканей будут безуспешны.
По возможности кожные разрезы рекомендуется распо¬
лагать над мышцами. Если кожная рана развалится и об¬
нажится подлежащая мышца, ее можно укрыть кожным
трансплантатом. Следует также учитывать следующее:
линии Langer (результат расположения эластических во¬
локон в дерме, которые поддерживают кожу в постоян¬
ном натяжении; они важны при планировании хирурги¬
ческого доступа);предотвращение мягкотканных контрактур (над кожны¬
ми складками в области суставов следует применять ду¬
гообразные или Z-образные разрезы);
потенциальную возможность повторных вмешательств.Например, при переломах в области коленного сустава
может потребоваться вторичное восстановление связок
или эндопротезирование, поэтому прямые разрезы бо¬
лее выгодны по сравнению с изогнутыми. Аналогично,
доступ для остеосинтеза пластиной малоберцовой кости
должен располагаться дорзальнее, чтобы оставался доста¬
точно широкий кожный мостик на случай выполнения в
последующем второго переднего доступа для восстанов¬
ления перелома дистального отдела большеберцовой ко¬
сти (рис. 3.1.2-2).Рис. 3.1.2-2а—b Стандартный разрез для доступа к наружной лодыжке (а) должен смещаться более кзади, если планируется вто¬
рой передний доступ к дистальному отделу большеберцовой кости (Ь) с оставлением кожного мостика шириной минимум 5-6 см.
Края кожи нельзя отсепаровывать.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы3 Срок выполнения вмешательстваОптимальный срок выполнения фиксации перелома за¬
висит от различных факторов, наиболее важными из ко¬
торых являются:общее состояние пациента (напр, политравма);
повреждение мягких тканей;
репозиция перелома;
планируемая реабилитация.Каждый из этих факторов может устанавливать свой оп¬
тимальный срок, который нередко противоречит другим.
Ранняя фиксация перелома обеспечивает более легкую мо¬
билизацию конечности и пациента и предотвращает многие
осложнения, например тромбоз глубоких вен и контрактуры
суставов, связанные с длительной иммобилизацией. Раннее
выполнение вмешательства облегчает репозицию до возник¬
новения тугоподвижности отломков из-за формирования
мозоли и фиброза мягких тканей. В то же время ранняя фик¬
сация может привести к раневым осложнениям, если вмеша¬
тельство выполнено на фоне повреждения и/или отечности
мягких тканей. Распространенность зоны повреждения опре¬
деляется величиной воздействия, вызвавшего травму. Эта
зона характеризуется нарушением микроциркуляции, что
потенциально опасно для жизнеспособности мягких тка¬
ней [б]. Во время происшествия часто невозможно пред¬
сказать распространенность повреждения. Соответственно,
реальная площадь травматизации мягких тканей может
быть большей, чем предполагалось первоначально, особенно
при высокоэнергетичной травме нижних конечностей.Появление морщинок кожи считается благоприятным
признаком уменьшения отечности мягких тканей и оз¬
начает, что хирургическое вмешательство может выпол¬
няться безопасно. Движения в близлежащих суставах по¬
кажут наличие или отсутствие кожных морщинок.Кожные пузыри свидетельствуют о повреждении дермы и
представляют проблему для хирурга. Пузыри с кровью и с
прозрачной жидкостью гистологически мало различают¬
ся. Некрозом эпидермиса характеризуются оба вида, хотя192большинство хирургов беспокоятся только из-за пузырей с
кровью [7]. Имеется много способов лечения кожных пузы¬
рей в период ожидания операции. Некоторые рекомендуют
вскрытие и применение мазей с антибиотиками или настойки
бензоина. Другие оставляют пузыри ингактными до опера¬
ции. Преимущество ни одного из методов не доказано [8]. Об¬
щепринято при таких типах повреждения отложить хирурги¬
ческое вмешательство на 7-10 дней. По возможности разрез не
должен проходить в области пузыря, также следует избегать
чрезмерной ретракции кожи вблизи пораженной области.Как правило, открытую репозицию и внутреннюю фик¬
сацию (ORIF) пяточной кости, проксимального и дис¬
тального отделов большеберцовой кости можно вполне
безопасно отложить на 10-14 дней после повреждения.
Переломы дистального отдела плечевой кости следует
репонировать в пределах 10 дней. Большинство других
переломов можно лечить в пределах 3 недель после трав¬
мы, если состояние мягких тканей не улучшится раньше.
Пациенту следует дать соответствующие рекомендации
относительно курения [9] и питания на то время, пока не
нормализуется состояние мягких тканей.В период ожидания операции перелом должен бьгть фикси¬
рован шиной, вытяжением или предпочтительно временно
внешним фиксатором. Эго не только уменьшит боль, но и бу¬
дет способствовать восстановлению мягких тканей. Умеренное
возвышенное положение конечности, а также применение
устройств, компрессирующих стопу (при возможности), спо¬
собствуют разрешению отека. Особое внимание следует уде¬
лять возможности развития компартмент-синдрома, особен¬
но при использовании циркулярных гипсовых повязок.Иногда мягкие ткани не могут восстановиться до состояния,
позволяющего безопасное выполнение операции. Тогда хи¬
рург должен сопоставить опасности вмешательства с ослож¬
нениями консервативного лечения. Иногда целесообразнее
применить консервативное лечение, если например после
восстановления мягких тканей планируется артродез или
эндопротезирование сустава. Такая тактика лечения более
приемлема у пожилых пациентов, при политравме или
при плохом питании пациента.
3.1.2 Хирургические доступы: принципы обращения с мягкими тканями4 РазрезХирургическое препарирование - это искусство. Лучше
всего изучать его, наблюдая технику настоящих мастеров.
Кроме того, следует обращать особое внимание на детали
и соблюдать следующие принципы, это поможет предот¬
вратить многие осложнения.Помните, что кровоснабжение кожи исходит от
подлежащих мягких тканей. Любое препарирова¬
ние между слоями может нарушать кровоснабжение.
В зонах повышенной опасности разрезы должны вы¬
полняться строго вертикально. Соответственно дол¬
жен располагаться инструмент, которым выполняется
рассечение (рис. 3.1.2-3). Горизонтальная препаровка
приводит к повреждению перфорирующих верти¬
кальных сосудов, снабжающих расположенную выше
кожу. Опасность осложнений заживления раны увели¬
чивается, если широкие доступы выполняются в зоне
поврежденных мягких тканей.Ретракторы следует применять очень осторожно.Слишком большая сила, приложенная к ретрактору, мо¬
жет нарушить капиллярный кровоток в коже и повредить
идущие к ней перфорирующие сосуды. Ассистента следует
проинструктировать, чтобы он отводил ткани аккуратно и
лишь настолько, насколько необходимо хирургу для обзо¬
ра зоны интереса. Применение спиц Киршнера для отве¬
дения мягких тканей, что часто используется при перело¬
мах пяточной кости, может быть адаптировано и к другим
областям. Ретракторы располагают над, а не под надкост¬
ницей. Установка ретракгора под надкостницей приведет к
ее значительной отслойке, а этого следует избегать.Не рекомендуется применение пинцета для удержа¬
ния кожи. При необходимости зубцы пинцета можно ис¬
пользовать для поднятия края кожи, но не для ее захвата.
Это предотвратит ненужное сдавление нежной кожи.
Острое рассечение меньше повреждает ткани, чем
рассечение тупым скальпелем или ножницами со
скругленными браншами. Не рекомендуется форми¬
рование нескольких плоскостей диссекции при повтор¬
ных попытках обнажения перелома.ПравильноНеправильноРис. 3.1.2-3а—b Рассечение подкожных тканей. Оно всегда должно выполняться
вертикально (а). Следует всегда избегать горизонтального рассечения (Ь), которое
подрывает кожу.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыНеобходим тщательный гемостаз. Плохой гемостаз
приводит к возникновению гематом или сером и повыша¬
ет частоту раневых осложнений и инфекции. Придавли-
вание пальцем края кожи около источника кровотечения
позволит остановить кровотечение и обеспечить точный
гемостаз, фокусированный на конкретном сосуде. Не сле¬
дует устанавливать высокую мощность электрокоагулято-
ра, так как это приводит к ожогу краев кожи. Недопусти¬
ма электрокоагуляция дермы, а также ее беспорядочное
применение: она вызывает некроз тканей и повышает ча¬
стоту раневых осложнений и инфекции.Следует определить признаки повреждения мягких
тканей во время доступа. Ушиб подкожной жировой
клетчатки или дермы является признаком значительной
травмы мягких тканей. Мертвые ткани или ткани с сомни¬
тельной жизнеспособностью требуют иссечения, в против¬
ном случае высока вероятность расхождения краев раны.5 Тип доступа в зависимости от метода
хирургической репозицииТип репозиции (прямая или непрямая) (гл. 3.1.1) опреде¬
ляет параметры доступа. В настоящее время наблюдается
тенденция к применению минимально-инвазивной хи¬
рургии как при острой травме, так и при поздней рекон¬
струкции. Запланированный доступ должен обеспечи¬
вать адекватный обзор и одновременно минимизировать
дополнительные хирургические повреждения.■ Целью является безопасная операция, а не ми¬
нимально возможный доступ.Минимально-инвазивная хирургия не показана, если пе¬
релом остается смещенным, не срастается или срастается
в неправильном положении.Доступ к диафизарным переломам часто осуществляют
через крупные мышечные пласты, которые могут быть
значительно повреждены костными отломками изнутри;
доступ должен быть щадящим и учитывать кровоснабже¬
ние данной зоны. На плече диафизарные переломы часто
повреждают значительную часть мышечного покрова, что
может облегчить доступ. Во время операции хирург дол¬
жен быть готов изменить доступ с учетом «диссекции»,
произведенной костными отломками. Большинство мышц
получают кровоснабжение и иннервацию от проксималь¬
но расположенных источников, поэтому следует соблю¬
дать осторожность, чтобы не повредить эти образования.Доступ к метафизарным и суставным переломам должен
быть тщательно спланирован (рис. 3.1.2-4). Суставный
перелом требует прямой репозиции через открытый до¬
ступ для обеспечения непосредственной визуализации
сустава. При раздроблении метафиза может быть выпол¬
нена закрытая репозиция и мостовидная фиксация про¬
веденной подкожно пластиной.6 Закрытие раныВажность закрытия раны нельзя недооценивать. Этот
этап остеосинтеза не следует доверять младшим членам
хирургической бригады. Плохая техника шва, неправиль¬
ная оценка способа закрытия раны и неправильное опре¬
деление натяжения мягких тканей при ушивании явля¬
ются возможными причинами расхождения краев раны,
которая была безупречной в остальных отношениях. Кро¬
ме того, плохо наложенная шина или гипсовая повязка
могут нарушать заживление раны.
3.1.2 Хирургические доступы: принципы обращения с мягкими тканямиРис. 3.1.2-4а—b Доступы к переломам проксимального отде¬
ла большеберцовой кости.а Прямой парапателлярный доступ применяют при боль¬
шинстве переломов проксимального отдела большебер¬
цовой кости. Он легко может быть расширен и не препят¬
ствует возможным повторным вмешательствам.b При более сложных переломах типа С внутренний мы¬
щелок лучше репонировать и фиксировать через от¬
дельный заднемедиальный доступ, тогда как для на¬
ружного мыщелка рекомендуется прямой парапател¬
лярный доступ. Наиболее чувствительную кожу над ме¬
диальным плато не следует трогать.При закрытии раны следует учитывать несколько принципов.
Заживление раны зависит от сохранения микроцирку¬
ляции и жизнеспособности тканей по краям разреза.
Излишнее применение электрокоагуляции может приво¬
дить к ослаблению васкуляризации кожных краев раны.
Жизненно важно минимизировать использование пин¬
цета при зашивании раны, так как раздавливание краев
кожи нарушает нежную васкуляризацию.Шов фасции на голени и предплечье не рекомендуется из-
за угрозы компартмент-синдрома. Если подкожные ткани
серьезно ушиблены или тонки, предпочтительнее сделать
однослойный шов. В целом, увеличение количества швов
уменьшает натяжение каждого отдельного шва. Однако
по мере увеличения их количества возрастает локальноеповреждение подкожных тканей из-за увеличения объ¬
ема ишемизированных тканей. Опыт хирурга позволит
определить оптимальное натяжение при закрытии раны.
Белесоватые зоны ишемии кожи между швами являются
признаками излишнего натяжения. Большинство хирур¬
гов не рекомендуют применять послабляющие разрезы
для уменьшения натяжения кожи при зашивании. Если
кожа не может быть зашита без натяжения, то необходи¬
мо применять какие-либо первичные реконструктивные
вмешательства (напр, кожная пластика или кожно-фас¬
циальный лоскут). В качестве альтернативы рану можно
оставить открытой для выполнения отсроченного первич¬
ного шва после спадания отека или отсроченных рекон¬
структивных вмешательств. Это важное решение требует
от хирурга достаточного опыта.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыМодифицированный шов Allgower-Donati (рис. 3.1.2-5)
похож на угловой шов тем, что начинается на коже на
одной стороне раны, описывает вертикальную петлю в
глубине раны, затем переходит из глубины к поверхно¬
сти при завершении. Преимуществом шва является за¬
хват относительно большого объема ткани (таким обра¬
зом давление распределяется на большей площади), при
этом вертикальный кровоток не нарушается в такой сте¬
пени, как у настоящего горизонтального матрацного шва.
Он применяется везде, где имеются лоскуты, либо части
раны, менее васкуляризованные по сравнению с осталь¬
ными. Кроме того, шов Allgower при правильном испол¬
нении обеспечивает лучшие косметические результаты.Другим методом, применяемым при невозможности пер¬
вичного шва раны без натяжения, является использование
силиконовой сосудистой петли для этапного сближениякраев раны (рис. 3.1.2-6) [10]. Это предотвращает ретрак¬
цию краев кожи, а при спадении отека петля позволяет
сблизить края кожи. Вакуум-ассистированное закрытие
раны (гл. 4.2) весьма эффективно в зонах с дефектами кожи
и при открытых переломах и способствует быстрому фор¬
мированию грануляционной ткани. Его можно комбини¬
ровать с применением силиконовой сосудистой петли.Применение дренажа - вопрос личного предпочтения.
Но если решено применить дренаж, то необходимо про¬
водить активное дренирование (вакуум) для аспирации
любых скоплений жидкостей в ране, уменьшения любых
подкожных или субмускулярных мертвых пространств и
уменьшения бактериальной контаминации через отвер¬
стие для дренирования. Из-за опасности инфекции дре¬
наж должен быть удален в пределах 24-48 часов. Дрени¬
рование не заменяет адекватный гемостаз.Рис. 3.1.2-5 Шов Allgower-Donati.Рис. 3.1.2-6 Для предупреждения ретракции краев
раны и облегчения первичного отсроченного шва раны
могут применяться силиконовые сосудистые петли.
3.1.2 Хирургические доступы: принципы обращения с мягкими тканями7 Библиография[1] Nakajima Н, Minabe Т, Imanishi N (1998) Three-dimensional
analysis and classification of arteries in the skin and subcutaneous
adipofascial tissue by computer graphics imaging. Plast Reconstr Surg;
102(3):748-760.[2] Daniel RK, Williams HB (1973) The free transfer of skin flaps by
microvascular anastomoses. An experimental study and a reappraisal.
Plast Reconstr Surg; 52(1):16-31.[3] Daniel RK (1975) The anatomy and hemodynamics of the cutaneous
circulation and their influence on skin flap design. Grabh WC, Myers
MB (eds), Skin Flaps. Boston: Little Brown.[4] Daniel RK, Kerrigan CL (1990) Principles and Physiology of Skin
Flap Surgery. McCarthy JG (ed), Plastic Surgery. Philadelphia: Saunders.[5] Taylor GI, Palmer JH (1987) The vascular territories (angiosomes) of
the body: experimental study and clinical applications. Br ] Plast Surg;
40(2):113—141.[6] Yaremchuk MJ, Brumback RJ, Manson PN, et al (1987) Acute and
definitive management of traumatic osteocutaneous defects of the
lower extremity. Plast Reconstr Surg; 80(1):1—14.[7] Giordano CP, Koval KJ, Zuckerman JD, et al (1994) Fracture
blisters. Clin Orthop Relat Res; (307):214-221.[8] Giordano CP, Koval KF (1995) Treatment of fracture blisters: a
prospective study of 53 cases. ] Orthop Trauma; 9(2):171-176.[9] Sorensen LT, Karlsmark T, Gottrup F (2003) Abstinence from
smoking reduces incisional wound infection: a randomized controlled
trial. Ann Surg; 238(l):l-5.[10] Asgari MM, Spinelli HM (2000) The vessel loop shoelace technique
for closure of fasciotomy wounds. Ann Plast Surg; 44(2):225-229.197
3 Репозиция, доступы и методы фиксации
3.1 Репозиция и доступы3.1.3 Минимально-инвазивная хирургия1Введение1992Определение минимально-инвазивного остеосинтеза (МЮ) 1993Показания к минимально-инвазивному200остеосинтезу пластиной (MIPO)4Предоперационное планирование MIPO2004.1Что включает планирование?2004.2Опасные зоны2004.3Репозиция2014.4Абсолютная или относительная стабильность?2024.5Имплантаты2024.6Альтернативный план2024.7Интраоперационная визуализация2035MIPO отдельных костных сегментов2035.1Плечевая кость2035.2Бедренная кость2035.2.1 Бедренная кость, проксимальный отдел5.2.2 Бедренная кость, диафиз5.2.3 Бедренная кость, дистальный отдел5.3Большеберцовая кость2045.3.1 Большеберцовая кость, проксимальный отдел5.3.2 Большеберцовая кость, диафиз5.3.3 Большеберцовая кость, дистальный отдел6Осложнения2097Удаление имплантата2108Заключение2109 Библиография210
Авторы Reto Babst, Кок-Sun Khong3.1.3 Минимально-инвазивная хирургия1 ВведениеМинимально-инвазивные вмешательства с ограниченной хи¬
рургической травмой мягких тканей и кости применяются
для лечения переломов давно. Малые доступы и техника не¬
прямой репозиции без обнажения зоны перелома имеют
биологические преимущества не только для сращения пере¬
лома, но и для организма в целом; это доказано хирургией
контроля повреждений у пациентов с политравмой. Закры¬
тый инграмедуллярный остеосинтез диафизарных переломов
с использованием небольших разрезов и непрямых методов
репозиции обычно приводит к гладкому сращению перелома
за счет формирования костной мозоли. Первые сторонники
биологического остеосинтеза (мостовидного остеосинтеза
пластиной [1, 2]) показали, что в результате сочетания не¬
прямой репозиции с внутренним шинированием длинными
пластинами при переломах диафиза бедренной кости с рас¬
пространением на эпи-/метафиз отмечается гладкое сращение
перелома с формированием костной мозоли подобно интраме-
дуллярному остеосинтезу вне зависимости от длины разреза.При анатомичной реконструкции суставных переломов
доступ должен быть достаточно широким для обеспече¬
ния адекватной визуализации суставных поверхностей;
только при простых переломах с расколом может приме¬
няться артроскопический контроль.Учитывая данные положения, Krettek и др. [3] начали ком¬
бинировать принципы ORIF для суставного сегмента при
сложных переломах дистального отдела бедренной кости
с минимально-инвазивным субмускулярным проведением
длинной мостовидной пластины вдоль диафиза. Внедрение
менее инвазивной системы стабилизации (LISS) для перело¬
мов дистального отдела бедренной кости (гл. 6.6.3) и прокси¬
мального отдела большеберцовой кости (гл. 6.8.1) открыло
новые возможности минимально-инвазивного остеосинтеза
пластиной (MIPO). Первые клинические результаты раз¬
личных серий [4, 5] показали определенные биологическиепреимущества минимально-инвазивных доступов, которые
способствуют сращению переломов и уменьшают опасность
инфекции. Доказано, что MIPO с субмускулярным проведе¬
нием пластины позволяет сохранить периостальный крово¬
ток при правильном применении принципа внутреннего
фиксатора с блокируемыми винтами (LHS) (системы LISS и
LCP) (гл. 3.3.4) [6]. Короткие самосверлящие и самонареза-
ющие блокируемые винты можно устанавливать через про¬
колы кожи с применением специальных защитных втулок
(кондукторов).2 Определение минимально-инвазивного
остеосинтеза (МЮ)Минимально-инвазивный остеосинтез (МЮ) включает
все формы фиксации переломов, при которых:применяют небольшие доступы через мягкие ткани, по¬
зволяющие введение имплантатов или инструментов;
происходит минимальная дополнительная травматиза-
ция мягких тканей и фрагментов перелома;
применяются непрямые (ортопедический стол, внеш¬
ний фиксатор, дистракторы, ручная тракция) или ща¬
дящие методы прямой репозиции (спицы Киршнера,
репозиционные винты, репозиционные зажимы чрес-
кожно, джойстики);могут быть применены биомеханические концепции от¬
носительной стабильности или, в исключительных слу¬
чаях, абсолютной стабильности [7].Согласно данному определению МЮ включает все типы
чрескожной фиксации переломов, такие как внешняя фик¬
сация, закрытый инграмедуллярный остеосинтез, чрескож¬
ная фиксация спицами Киршнера или винтами, а также
MIPO. В данной главе рассматривается MIPO, другие ми¬
нимально-инвазивные методы описываются в следующих
главах (инграмедуллярный остеосинтез - гл. 3.3.1, внешний
фиксатор - гл. 3.3.3, внутренний фиксатор - гл. 3.3.4, чре¬
скожная фиксация спицами или винтами - гл. 3.2.1).
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы3 Показания к минимально-инвазивному
остеосинтезу пластиной (MIPO)Возможность применения MIPO всегда следует сравни¬
вать с другими вариантами, особенно интрамедуллярным
остеосинтезом. Оба имеют сходные биологические преи¬
мущества перед традиционной ORIF и требуют тщатель¬
ного предоперационного планирования.MIPO применяется:при эпи-/метафизарных переломах;когда состояние мягких тканей исключает возможностьоткрытого вмешательства;когда характер перелома не позволяет применить интра¬
медуллярный остеосинтез (распространение перелома
на сустав, узкий, деформированный или закрытый кост¬
номозговой канал);при наличии ранее установленных имплантатов;
при вовлечении в перелом еще открытых зон роста;
в случае отсутствия ЭОП;когда общее состояние пациента (напр, политравма, ушиб
легких) исключает дополнительную системную нагруз¬
ку, напр, рассверливание костномозгового канала.■ Остеосинтез пластиной должен обеспечивать
правильные биомеханические условия для конкрет¬
ного типа перелома. Например, остеосинтез пласти¬
ной простого метафизарного перелома должен всег¬
да дополняться межфрагментарной компрессией,
обеспечивающей абсолютную стабильность, и часто
может сочетаться с минимально-инвазивными ме¬
тодами. Этим принципом не следует пренебрегать в
пользу меньших разрезов кожи.4 Предоперационное планирование MIPO■ Предоперационное планирование имеет важней¬
шее значение при методах MIPO.4.1 Что включает планирование?Планирование должно учитывать все этапы вмешатель¬
ства и определять соответствующие доступы, методы ре¬
позиции, инструменты и имплантаты.До выполнения MIPO необходимо ответить на следую¬
щие вопросы.Где находятся анатомически опасные зоны?Как можно будет репонировать и удержать отломки?
Должна ли фиксация обеспечивать относительную ста¬
бильность (мостовидный остеосинтез) или абсолютную
стабильность (межфрагмен тарная компрессия)?
Доступны ли все инструменты и имплантаты?Доступен ли ЭОП?Есть ли необходимость применения дополнительных
инструментов для облегчения чрескожной репозиции?
Необходимо ли изгибание пластины?Когда показана открытая репозиция, если первичные
цели MIPO не могут быть достигнуты?4.2 Опасные зоны■ Для предотвращения повреждения таких важ¬
ных образований, как нервы и кровеносные сосу¬
ды, необходимо тщательное знание хирургической
анатомии.Важно знать анатомию поперечных срезов для проведения
стержней или спиц (напр, циркулярной внешней фикса¬
ции), а также ход сосудов и нервов для субмускулярного
проведения пластин и чрескожной установки винтов.
3.1.3 Минимально-инвазивная хирургия4.3 Репозиция
СредстваОбычно до установки имплантата следует планировать не¬
прямую репозицию. Непрямая репозиция вытяжением
может выполняться руками, с использованием ортопе¬
дического стола, дистракторов или внешних фиксаторов,
либо непосредственно с помощью винтов Schanz. Для пря¬
мой репозиции разработаны специальные инструменты,Рис. 3.1.3-1a-d Коллинеарный репозиционный зажим для
минимально-инвазивной чрескожной репозиции переломов,
примененный при перипротезном переломе диафиза бедра,
а Репозиционный зажим с различными насадками для MIPO
диафизарных переломов (1), переломов таза (2) и сустав¬
ных переломов (3).такие как манипуляторы, применяемые с винтами Schanz,
или коллинеарные репозиционные зажимы (рис. 3.1.3-1)
(гл. 3.1.1).Удержание репозицииОтломки необходимо удерживать в репонированном поло¬
жении для выполнения контрольных снимков и до тех пор,
пока не установлена соответствующая пластина и винты.Ь Установленный репозиционный зажим,
с Репозиция перипротезного перелома коллинеарным репо-
зиционным зажимом,
d Применение репозиционного зажима после репозиции и
чрескожного введения пластины.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступы4.4 Абсолютная или относительная стабильность?При большинстве методов MIPO обычно рекомендуется
относительная стабильность. Однако при простых мета-
физарных переломах типа А для уменьшения напряже¬
ний в щели перелома и обеспечения прямого костного
сращения рекомендуется анатомичная репозиция и абсо¬
лютная стабильность. Она также необходима при перело¬
мах, вовлекающих суставную поверхность. При сложных
мета-/диафизарных переломах для адаптации и сближе¬
ния промежуточных фрагментов обычно адекватна отно¬
сительная стабильность с применением длинной мосто¬
видной пластины.4.5 Имплантаты(^) Animation Обычные пластины (LC-DCP)Обычные пластины должны быть очень длинными (10-14
отверстий для плеча и большеберцовой кости, 18-24 от¬
верстия для бедра). Пластина всегда должна быть как
минимум в три раза длиннее зоны перелома, часто от
одного метафиза до другого. Точное контурирование
пластины по форме кости, особенно на одном из концов,
необходимо для предотвращения вторичного смещения
(углового или ротационного). Для предоперационного
изгибания пластины можно использовать пластиковую
модель кости.Пластины с блокированием (LISS/LCP)Благодаря применению блокируемых винтов (LHS) эти
имплантаты при использовании в качестве внутренних
фиксаторов не требуют такого точного соответствия ко¬
сти, как обычные пластины (рис. / анимация 3.1.3-2): им¬
плантат не прижимается к кости и не вызывает тем самым
потери репозиции. Однако рекомендуется некоторое из¬
гибание одного из концов пластины для предотвращения
выстояния пластины под кожей (гл. 3.3.4).■ Изгибание LCP не следует производить по резь¬
бовым отверстиям, так как их деформация может
уменьшить прочность фиксации блокируемого
винта.2024.6 Альтернативный планНа случай, если MIPO не может быть выполнен, как за¬
планировано, следует иметь альтернативный план, пред¬
усматривающий следующее:минимальное открытие зоны перелома для прямой ре¬
позиции;обнажение перелома, как при обычном остеосинтезе плас¬
тиной;переход к интрамедуллярному остеосинтезу или внеш¬
ней фиксации;помощь более опытного хирурга.Рис. / Анимация 3.1.3-2а-Ьа При использовании обычных винтов кость прижимается
к пластине.b Угловая стабильность блокируемых винтов обеспечивает
удержание результата первичной репозиции, даже если
пластина не точно соответствует контуру кости. Это поз¬
воляет применять LCP методом MIPO.
3.1.3 Минимально-инвазивная хирургияЗнание достоинств и недостатков MIPO поможет снизить
вероятность связанных с данным видом вмешательства
осложнений, таких как плохая репозиция, поломка им¬
плантата, сращение в неправильном положении, замед¬
ленная консолидация и несращение [8].4.7 Интраоперационная визуализацияЭОП - важное оборудование для всех видов MIPO. Экран
(9- или 12-дюймовый) должен обеспечивать получение мак¬
симально возможного размера снимка для оценки осевых
соотношений.■ Положение ЭОП имеет решающее значение
для получения ортогональных снимков во время
операции, и его следует проверять до обработки
кожи.MIPO сопровождается риском длительного применения
ЭОП. По данным многоцентрового исследования с учетом
кривой обучения длительность флюороскопии во время
операции при переломах дистального отдела бедренной
кости в среднем составляет 5,4 минуты [5]. Рекомендует¬
ся применение таких средств репозиции, как джойстики
с Т-образными рукоятками или большой бедренный дис-
трактор, для достижения репозиции и ее удержания при
рентгенологическом контроле и введении имплантата [7,9].
Компьютерная навигация также помогает сократить время
облучения.5 М1Р0 отдельных костных сегментов5.1 Плечевая кость (гл. 6.2.1, 6.2.2)MIPO применяют при переломах проксимального отде¬
ла и диафиза плечевой кости. При таких вмешательствах
подвергаются опасности подмышечный и лучевой нервы,
расположенные вблизи кости. В настоящее время безо¬
пасность применения MIPO на плечевой кости изучается,
поэтому допускается его применение только хирургами с
соответствующим опытом.5.2 Бедренная костьMIPO применяют на всем протяжении бедренной кости
по латеральной поверхности. Эта хирургическая зона
имеет отличное мягкотканное покрытие, и в ней нет важ¬
ных нейроваскулярных образований. Винты можно вво¬
дить через проколы кожи, но у полных или мышечных
пациентов рекомендуется выполнить 2-4-см доступ у кон¬
ца пластины для обеспечения точного расположения им¬
плантата относительно кости.5.2.1 Бедренная кость, проксимальный отдел (гл. 6.6.1)Чрескожное введение 7,3-мм стягивающих винтов - рас¬
пространенный метод фиксации минимально смещенных
субкапитальных переломов (31-В1). Накладную пласти¬
ну динамического бедренного винта можно ввести чрес-
кожно для фиксации межвертельных переломов (31-А).
Описано применение MIPO с введением 95° клинковой
пластины (рис. 3.1.3-3) или динамического мыщелкового
винта (DCS) при лечении подвертельных переломов. Та¬
кое вмешательство требует некоторого опыта и, возможно,
тренировки на трупном материале.Рис. 3.1.3-3 MIPO проксимального отдела и диафиза бедрен¬
ной кости с использованием 95° клинковой пластины.
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыаРис. 3.1.3-4а—ba MIPO перелома диафиза бедренной кости с применени¬
ем эпипериостально подъемника для подготовки ложа
для пластины.Ь Держатель пластины облегчает введение LCP.Рис. 3.1.3-5 MIPO дистального отдела бедренной кости с по¬
мощью LISS-DF.5.2.2 Бедренная кость, диафиз (гл. 6.6.2)При большинстве диафизарных переломов бедра применя¬
ется инграмедуллярный остеосинтез. Однако возможность
фиксации пластиной следует рассматривать при пере¬
ломах, распространяющихся на проксимальный или дис¬
тальный метафиз, у подростков с открытой зоной роста, у
пациентов с политравмой, либо если сопутствующий пере¬
лом исключает применение интрамедуллярного остеосин¬
теза (напр, перелом вертлужной впадины или смещенный
перелом шейки бедра). Для формирования субмускулярно-
го туннеля без отслойки надкостницы удобно применение
длинного подъемника эпипериостально. Пластина может
вводиться из проксимального или дистального доступа в за¬
висимости от вида перелома и плана операции (рис. 3.1.3-4).5.2.3 Бедренная кость, дистальный отдел (гл. 6.6.3)Внесуставные переломы дистального отдела бедренной ко¬
сти являются хорошим показанием к MIPO с применением
LISS-DF или LISS- LCP как альтернативы инграмедуллярному
остеосинтезу. Суставные переломы со смещением требуют
анатомичкой репозиции, что в свою очередь определяет необ¬
ходимость открытой репозиции и фиксации суставного бло¬
ка. Однако боковая пластина может вводиться с применением
методов MIPO через субмускулярный туннель (рис. 3.1.3-5).5.3 Большеберцовая костьМГРО может применяться по всей длине большеберцовой
кости как по латеральной, так и по медиальной стороне. Ме¬
диальная поверхность кости располагается подкожно, что
технически облегчает введение пластины. Однако отсутствие
мышечного слоя означает возможность нарушения заживле¬
ния мягких тканей из-за пластины и возможность высгояния
имплантата подкожно. Пластина, примененная по латераль¬
ной поверхности, будет укры та мышцами, что повышает без¬
опасность заживления мягких тканей, однако при таком вве¬
дении пластину сложнее изгибать и устанавливать. Основные
нейрососудисгые образования располагаются вне зоны выпол¬
нения вмешательства, однако хирург должен помнить о боль¬
шой подкожной вене и нерве медиально, а также о переднем
большеберцовом нейрососудисгом пучке в дистальной трети
голени и поверхностном малоберцовом нерве латерально.
3.1.3 Минимально-инвазивная хирургияРис. 3.1.3-6 MIPO с применением LCP при сложном переломе
дистального отдела большеберцовой кости. Открытая репози¬
ция суставной поверхности была выполнена через небольшой
переднелатеральный доступ.5.3.1 Большеберцовая кость, проксимальный отдел
(гл. 6.8.1)Переломы наружного мыщелка большеберцовой кости
могут фиксироваться с помощью пластины, вводимой под
мышцами. Обычно требуется открытая репозиция сустав¬
ной поверхности. Аналогично поступают при переломах
медиального мыщелка. Переломы обоих мыщелков со
сложными повреждениями метафиза часто требуют при¬
менения двух пластин, и MIPO в таких случаях хорошо
подходит для установки опорной пластины по заднеме¬
диальной поверхности. MIPO уменьшает проблемы, ха¬
рактерные для фиксации двумя пластинами из одного до¬
ступа. Для подтверждения качества репозиции суставной
поверхности и исключения пенетрации суставной поверх¬
ности имплантатами может применяться артроскопия.5.3.2 Большеберцовая кость, диафиз (гл. 6.8.2)Переломы диафиза большеберцовой кости с распро¬
странением к коленному или голеностопному суставу
могут требовать применения пластины. Для уменьше¬
ния хирургической травмы может применяться MIPO.Сложные переломы будут требовать мостовидной фик¬
сации, тогда как при простых типах переломов при ис¬
пользовании пластины будет необходима анатомичная
репозиция и абсолютная стабильность. При тщательном
планировании и умелом исполнении это может быть
достигнуто с помощью методов MIPO (рис. 3.1.3-6).5.3.3 Большеберцовая кость, дистальный отдел(гл. 6.8.3)Ниже описан пример MIPO (рис. 3.1.3-7) дистального от¬
дела большеберцовой кости.СлучайТип перелома и его локализация в дистальном метафизе
являются показанием к MIO. Интрамедуллярный стер¬
жень не рассматривался из-за того, что дистальные бло¬
кирующие винты располагались бы в зоне перелома, что
не обеспечивало бы адекватной фиксации дистального
фрагмента. Из-за сложного характера перелома был вы¬
бран мостовидный остеосинтез.ДоступХирургический доступ всегда должен учитывать возмож¬
ность перехода к открытому вмешательству, если непрямая
репозиция окажется неосуществима или неудержима. По¬
этому рекомендуется слегка изогнутый доступ над внутрен¬
ней лодыжкой, который легко продлить в стандартный ши¬
рокий доступ к дистальному отделу большеберцовой кости.ОпасностиНеобходимо выделение подкожной вены и нерва и акку¬
ратное формирование туннеля эпипериостально подъем¬
ником (рис. 3.1.3-8).Варианты репозицииРучная тракция.За. Легко применима, позволяет выполнять маневры в
любом направлении.Против. Рентгенологический контроль сопровождается
облучением рук хирурга.205
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.3-7а—fa-b Закрытый перелом дистального отдела большеберцовой кости 42-В1.3.
c-d Для обеспечения правильного осевого положения этого сложного перелома
была выбрана мостовидная техника применения LCP. После введения пластины
первым этапом через пластину в клиновидный фрагмент были проведены два
4,5-мм стягивающих винта. Затем по два блокируемых винта были установлены
на каждой из сторон. Клипсы на уровне хирургических доступов показывают их
размеры,
е—f Рентгенограммы спустя 1 год.Рис. 3.1.3-8а—са Эпипериостальная подготовка ложа для пластины. Большую подкожную вену и нерв
защищают (держалка) в течение всего вмешательства,
b Введение пластины,
с Эпипериостальные подъемники.
3.1.3 Минимально-инвазивная хирургияВнешний фиксатор (различные компоновки, напр, трубка-
к-трубке).За. Легко применим и удерживает результат репози¬
ции на время рентгенологического контроля и установ¬
ки пластины.Против. Чем больше расстояние между стержнями, тем
сложнее обеспечить эффективную дистракцию и репо-
нировать фрагменты.Большой дистрактор, напр, мостовидно перекрывающий
сустав между большеберцовой и пяточной костями.За. Обеспечивает дистракцию, если проблема заключа¬
ется в укорочении (отсроченное лечение), и поддержива¬
ет репозицию во время рентген-контроля.Против. Сложнее корригировать ротацию, а перекрыва¬
ние сустава может привести к растяжению его капсулы.Репозиция с помощью пластины.За. Предызогнутая пластина вводится подкожно по ме¬
диальной стороне. Благодаря интактносги мяпсотканных
покровов пластина будет репонировать перелом и ра¬
ботать как шина. При использовании обычной LC-DCP
необходимо точное контурирование пластины по форме
кости для предотвращения любой потери репозиции
при фиксации (прижатии) пластины к кости (рис. / ани¬
мация 3.1.3-2). Далее важен порядок введения винтов,
который необходимо тщательно планировать. Потеря
репозиции обычно не характерна для LCP при исполь¬
зовании блокируемых винтов, так как пластина не изме¬
няет положения отломков при их затягивании.Против. Репозиция зависит от точности изгибания
LC-DCP.Если методы закрытой непрямой репозиции, описанные
выше, неэффективны, могут потребоваться следующие
дополнительные действия.Применение средств репозиции вблизи перелома, напр,
спиц Киршнера, винтов Schanz, толкателей или даже на¬
давливания пальцем.За. Прямое воздействие применяется в нужном месте.
Против. Необходимы дополнительные доступы вблизи
перелома.Применение остроконечного репозиционного зажима чрес-
кожно (рис. 3.1.3-9).За. Прямая репозиция перелома выполняется аналогич¬
но ORIF, обеспечивая почти идеальное вправление при
простых переломах.Против. Необходимы дополнительные разрезы кожи вбли¬
зи зоны перелома, что может нарушить кровоснабжение.Применение чрескожного репозиционного винта (опре¬
деление: табл. 3.2.1-1).За. В случае мостовидной пластины с относительной ста¬
бильностью репозиционный винт помогает уменьшить
широкую щель перелома или притянуть бабочковид¬
ный фрагмент ближе к основным фрагментам бедрен¬
ной кости для осуществления межфрагментарной ком¬
прессии. Затем могут быть установлены позиционные
винты через пластину или вне ее.Против. Периостальные связи бабочковидного фрагмен¬
та могут быть слабыми и повреждаться при введении в
фрагмент сверла или винта.Эти манипуляции будут более эффективными при ис¬
пользовании специальных средств MIPO, разработанных
для минимизации повреждения мягких тканей и кости.207
3 Репозиция, доступы и методы фиксации3.1 Репозиция и доступыРис. 3.1.3-9а—с MIPO перелома дистального отдела большеберцовой кости с помо¬
щью LCP. Анатомичная репозиция с помощью чрескожно установленного остроконеч¬
ного репозиционного зажима (а) и применения стягивающего винта (b); LCP служит
как защитная пластина. Послеоперационные рентгенограммы: переднезадняя и бо¬
ковая (с).Переход к ограниченной ORIFЕсли закрытая репозиция безуспешна, следует перейти
к щадящей открытой репозиции из небольшого доступа.
Такая возможность должна предусматриваться в предо¬
перационном плане, особенно при отсроченном лечении,
чтобы избежать излишнего облучения и ненужного по¬
вреждения мягких тканей вокруг перелома при много¬
кратных безуспешных попытках репозиции.ОшибкиПри простых типах переломов применение чисто мо¬
стовидной техники не рекомендуется, так как слишком
большая щель перелома (> 2 мм) или излишняя жест¬
кость внутреннего фиксатора из-за заполнения винтами
всех отверстий могут привести к замедленной консоли¬
дации. Б обоих случаях возможна поломка имплантата
из-за концентрации напряжений на уровне перелома
(рис. / анимация 3.1.3-10).Качество репозиции, особенно ротации, иногда бывает
сложно оценить при MIPO, так как ЭОП обеспечивает
ограниченный обзор. В таких случаях помогает интраопе-
рационное сравнение с отдельно обработанной здоровой
конечностью. Методы оценки ротационных отклонений
подробно описаны в гл. 3.3.1.Послеоперационное лечениеПослеоперационное лечение переломов, стабилизиро¬
ванных с помощью MIPO, осуществляют в соответствии с
теми же принципами, что и после обычного остеосинтеза
пластиной. Частичная нагрузка весом (15-30 кг) рекомен¬
дуется на первые 6-10 недель в зависимости от типа пере¬
лома, стабильности фиксации, адекватности пациента и
появления видимой костной мозоли в области перелома.
Полная нагрузка может быть рекомендована после того,
как рентгенологические и клинические признаки под¬
твердят наступление сращения.
3.1.3 Минимально-инвазивная хирургияРаспределение нагрузки Концентрация нагрузкиРис. / Анимация 3.1.3-10 Распределение нагрузки. Влияние расположения винтов на силы в пределах пластины.6 Осложнения
Расхождение раныРасхождение краев раны и поверхностная инфекция мо¬
гут возникать в результате слишком большого растяже¬
ния краев раны ретракторами во время операции, либо
при грубом ушивании раны с натяжением.Глубокая инфекцияПо сравнению с обычными открытыми вмешательствами
частота инфекционных осложнений MIPO ниже [4], даже
при тяжелых открытых переломах.Сращение в неправильном положенииСложности оценки правильного осевого и ротационного
положения при флюороскопии могут приводить к сра¬
щению в неправильном положении чаще, чем при ORIF
(6-34%) [4,5,10-12].Методы непрямой репозиции требуют практики. Чрескож¬
ное применение специальных инструментов должно быть
очень аккуратным.■ При использовании внутреннего фиксатора с бло¬
кируемыми винтами перелом должен быть репони-
рован до наложения пластины, так как она не способ¬
ствует репозиции.Это концептуальное отличие пластин с блокированием
от обычных пластин является, вероятно, наиболее частой
причиной ошибок при MIPO.Замедленная консолидация / несращениеНесращения после MIPO случаются редко при условии
соблюдения принципов внутренней фиксации. При вы-
сокоэнергетичных переломах необходимость повторных
вмешательств (костной пластики) составляет 2,5-7% [4, 5].
При минимальном формировании костной мозоли в сро¬
ки 6-8 недель необходим тщательный контроль и выпол¬
нение костной пластики на ранних стадиях для предот¬
вращения поломки имплантата.Поломка имплантатаПереломы пластин после MIPO были описаны при за¬
медленной консолидации (отсутствии костной мозоли)
[5, 7, 8,13]. Причинами могут быть перерастяжение, со¬
хранение щели перелома более 2 мм, высокоэнергетич-
ное воздействие на мягкие ткани и деваскуляризация
костных отломков, недостижение абсолютной стабиль¬
ности при простых типах переломов.209
33.1Репозиция, доступы и методы фиксацииРепозиция и доступыbРис. 3.1.3-11а—Ь Пластина должна быть центрирована над диа-
физом для предотвращения тангенциальной установки винтов,
которая может привести к потере фиксации.Потеря фиксации после чрескожного введения наблюда¬
лась при использовании LISS, когда применялись очень
длинные пластины и не выполнялась проверка правиль¬
ности установки проксимального конца пластины отно¬
сительно кости. В результате возможна тангенциальная
установка винтов (рис. 3.1.3-11), которая может остаться
незамеченной, так как блокируемые винты всегда надеж¬
но закрепляются в отверстии пластины.7 Удаление имплантатаУдаление имплантата после минимально-инвазивного
остеосинтеза может быть более сложным, чем его установ¬
ка. После спадения отека разрезы часто уже не находятся
в исходном положении относительно винтов. Для облег¬
чения удаления пластины после MIPO могут применяться
специальные инструменты и сверла, но для удаления от¬
дельных винтов требуется прямой доступ. Это особенно
важно, так как титановые винты с блокируемой головкой
заклиниваются в пластине, если они не были правильно
установлены отверткой с дозированием усилия [14].2108 ЗаключениеЗнания о фиксации переломов быстро развиваются в
последние годы. Целью операции является, по возмож¬
ности, достижение биологической фиксации через досту¬
пы, щадящие мягкие ткани. Эта идея получила широкое
признание в мире, однако четкие принципиальные кон¬
цепции и должное применение методов минимально¬
инвазивного остеосинтеза остаются проблемой. В данной
главе были очерчены этапы, необходимые для выполне¬
ния минимально-инвазивной хирургии / минимально¬
инвазивного остеосинтеза пластинами с акцентом на без¬
опасное и логическое применение.9 Библиография[1] Kinast С, Bolhofner BR, Mast JW, et al (1989) Subtrochanteric
fractures of the femur. Results of treatment with the 95 degrees
condylar blade-plate. Clin Orthop Relat Res; (238):122-130.[2] Mast J, Jakob R, Ganz R (1989) Planning and Reduction Technique in
Fracture Surgery. 1st ed. Berlin Heidelberg New York: Springer-Verlag.[3] Krettek C, Schandelmaier P, Tscheme H (1996) [Distal femoral
fractures. Transarticular reconstruction, percutaneous plate
osteosynthesis and retrograde nailing.] Unfallchirurg; 99(1):2-10.[4] Kregor PJ, Stannard JA, Zlowodzki M, et al (2004) Treatment of
distal femur fractures using the less invasive stabilization system:
surgical experience and early clinical results in 103 fractures. J Orthop
Trauma; 18(8):509-520.[5] Schiitz M, Muller M, Regazzoni P, et al (2005) Use of the Less
Invasive Stabilization System (LISS) in patients with distal femoral
(АОЗЗ) fractures: a prospective multicenter study. Arch Orthop Trauma
Surg; 125(2):102-108.[6] Farouk O, Krettek C, Miclau T, et al (1997) Minimally invasive
plate osteosynthesis and vascularity: preliminary results of a cadaver
injection study. Injury; 28(Suppl 1):7-12.
3.1.3 Минимально-инвазивная хирургия[7] Babst R, Hehli M, Regazzoni P (2001) [LISS tractor. Combination of
the "less invasive stabilization system" (LISS) with the AO distractor
for distal femur and proximal tibial fractures.] Unfallchirurg;
104(6):530-535.[8] Sommer C, Babst R, Muller M, et al (2004) Locking compression
plate loosening and plate breakage: a report of four cases. J Orthop
Trauma; 18(8):571-577.[9] Hak DJ, Stewart RL, Lee M (2004) Preliminary stabilization of the
less invasive stabilization system. J Orthop Trauma; 18(8):559-561.[10] Ricci WM, Rudzki JR, Borrelli J Jr (2004) Treatment of complex
proximal tibia fractures with the less invasive skeletal stabilization
system. ] Orthop Trauma; 18(8):521-527.[11] Cole PA, Zlowodzki M, Kregor PJ (2004) Treatment of proximal
tibia fractures using the less invasive stabilization system: surgical
experience and early clinical results in 77 fractures.} Orthop Trauma;
18(8):528-535.[12] Stannard JP, Wilson TC, Volgas DA (2004) The less invasive
stabilization system in the treatment of complex fractures of the tibial
plateau: short-term results. J Orthop Trauma; 18(8):552-558.[13] Button G, Wolinsky P, Hak D (2004) Failure of less invasive
stabilization system plates in the distal femur: a report of four cases./ Orthop Trauma; 18(8):565-570.[14] Georgiadis GM, Gove NK, Smith AD, et al (2004) Removal of the
less invasive stabilization system. J Orthop Trauma; 18(8):562-564.211
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности3.2.1 Винты1 Общие аспекты 2131.1 Введение 2131.2 Резьба винта 2181.3 Конец винта 2181.4 Применение винтов с полной резьбой в качестве стягивающих 2191.5 Затягивание винта и дозирующие усилие отвертки 2191.6 Компрессия 2211.7 Виды несостоятельности 2211.8 Установка винтов 2222 Клиническое применение стягивающих винтов 2232.1 Расположение стягивающего винта 2232.2 Стягивающие винты в метафизарных и эпиметафизарных зонах 2243 Библиография 2254 Благодарности225
Авторы Peter Messmer, Stephan M. Perren, Norbert Suhm3.2.1 Винты1 Общие аспекты1.1 ВведениеВинт - мощное механическое устройство, превращающее
вращательное движение в линейное. Большинство вин¬
тов, применяемых для фиксации переломов, имеют сле¬
дующие общие признаки:центральный стержень, обеспечивающий прочность;
резьба, которая фиксируется в кости и превращает вра¬
щательное движение в линейное;
верхушка винта, скругленная или острая;
головка, фиксируемая на косги или пластине;
углубление для отвертки.Выпускаются винты различной формы, размеров и наи¬
менований. Обычно их называют по одному из следующих
параметров:дизайн (напр, канюлированные, блокируемые);
размер (напр. 4,5 мм);характеристика (напр, самонарезающий, самосверлящий);
область применения (напр, кортикальный, спонгиозный,
монокортикальный, бикортикальный);
функции или механизм действия (табл. 3.2.1-1).После появления винтов с блокируемой головкой (LHS)
все другие типы винтов стали называть обычными.Винт может применяться для компрессии поверхностей
перелома (стягивающий винт), фиксации пластины к кости
посредством компрессии между пластиной и костью (винт
пластины), для установки внешнего фиксатора (винт Schanz)
или внутреннего фиксатора (винт с блокируемой головкой
LHS). Позиционный винт удерживает два костных фраг¬
мента вместе без компрессии. Стягивающий винт может
вводиться через пластину или независимо от нее. Термин
«стягивающий» характеризует не строение самого винта, а
компрессию двух фрагментов, которая вызывается винтом.Вращательное движение винта превращается в линейное с
помощью резьбы. По мере продвижения винта его головка
прижимается к кортикальному слою, дальнейшее вращение
винта вызывает компрессию головки относительно корти¬
кального слоя, что создает преднагрузку. Эта преднагрузка
компрессирует перелом и препятствует разделению фраг¬
ментов, а трение между поверхностями перелома и между
винтом и костью препятствует смещению от сдвига. Стяги¬
вающие винты применяются для достижения абсолютной
стабильности. В отличие от них, винты с блокируемой го¬
ловкой LHS имеют резьбу на шляпке, которая соответству¬
ет резьбе в отверстии пластины (рис. / анимация 3.2.1-1).
По мере затягивания винта LHS создается механическая связь
с пластиной, которая не зависит от компрессии между дву¬
мя элементами. Это обеспечивает угловую стабильность, при
этом пластина не прижимается к кости. Передача нагрузки
в такой конструкции осуществляется через пластину, а не за
счет преднагрузки и трения. В результате достигается относи¬
тельная стабильность. Такой же принцип используется при
внешней фиксации, при этом стабилизирующий эффект
основывается на устойчивости к сгибанию винтов с блокируе¬
мой головкой LHS и винтов Schanz, а также на механической
связи с пластиной или рамой внешнего фиксатора.Наиболее часто применяются кортикальные и спонгиозные
винты следующих размеров (для обычного использования).Тип винтаВнешний диаметрКрупные фрагменты
переломаМалые фрагменты
переломаКортикальный винт4,5 мм3,5 ммСпонгиозный6,5/7,0 мм4,0 ммкостный винтВинт - эффективное средство, позволяющее осуществить
фиксацию перелома посредством межфрагментар-
ной компрессии или фиксацию к кости шинирующего
устройства, например пластины, интрамедуллярного
стержня или фиксатора. Для эффективного использова¬
ния всех возможностей винтов рекомендуется тщательно
изучить их характеристики и сопоставить биологические
и механические преимущества.
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиФункцияКлинический примерНазваниеМеханизмВинт пластиныПреднагрузка и трение обеспечивают
взаимодействие пластины с костьюLC-DCP на предплечьеСтягивающий винтСкользящее отверстие обеспечивает
компрессию между фрагментами костиФиксация бабочковидного или клиновидного
фрагмента, либо перелома внутренней лодыжкиПозиционный винтУдерживает анатомические части в правильном
положении относительно друг друга без
компрессии; используются только отверстия
с резьбой, а не скользящие отверстияПерелом лодыжек типа С (диастазный винт)
или суставной перелом типа С с дефектом
дистального отдела плечевой костиВинт с блокируемой
головкой LHSПрименяется только с LCP/LISS; резьба
головки создает механическую связь
с резьбой отверстия пластины
и обеспечивает угловую стабильностьLCP/LISS в остеопорозной костиБлокирующий винтФиксирует интрамедуллярный стержень
в кости для поддержания длины, оси
и ротацииБлокируемый бедренный/большеберцовый
стерженьАнкерный винтОбеспечивает фиксацию проволочной
петли или прочного шваФиксация проволочной петли при переломе
проксимального отдела плечевой костиОпорный винтОбеспечивает временную точку опоры для
репозиции перелома путем дистракции
и/или компрессииПрименение съемного
компрессирующего устройстваРепозиционный винтОбычный винт, установленный через пластину
для прижатия к ней фрагментов перелома;
может быть удален или заменен после
достижения репозицииРепозиция многофрагментарного перелома
по пластине при MIPOPoller-винт (отклоняющий)Обеспечивает точку опоры при
перенаправлении интрамедуллярного
стержня (гл. 3.3.1)Перелом проксимального отдела
большеберцовой кости при
интрамедуллярном остеосинтезеТабл. 3.2.1-1. Функция винтов.214
3.2.1 ВинтыЦ К®^-^№-=аа; ■■-...даыаи.г-гAnimationРис. / Анимация 3.2.1-1 Головка винта, имею¬
щая резьбу, блокируется в резьбе компрессион¬
ной пластины с блокированием (LCP). Комбини¬
рованное отверстие также позволяет применять
обычные винты.Рис. 3.2.1-2а-Ь Обычные винты и винты с блокируемой головкой LHS.
а Показаны конструкция обычного винта и компоненты сил при его
использовании на примере DCP или LC-DCP. Действие винта осно¬
вано на возникновении трения между нижней поверхностью плас¬
тины и поверхностью кости при их сжатии.Ь Винты с блокируемой головкой LHS применяются в LCP и LISS.
Они функционируют, скорее как болты, чем винты, и могут
быть монокортикальными; осевое усилие, вызываемое винтом
минимально. Винт обеспечивает фиксацию за счет блокирова¬
ния его головки перпендикулярно пластине, которая не прижи¬
мается к кости. Такие системы действуют как фиксаторы, а не
как пластины.В данной главе описаны механические свойства [1], а био¬
логические аспекты будут рассмотрены далее в контексте
конкретных применений.количестве оборотов [2]. Для улучшения продвижения
винта за один оборот может применяться двойная спи¬
ральная резьба.Осевое усилие, вызываемое винтом (рис. 3.2.1-2а), явля¬
ется следствием его вращения по часовой стрелке, при
котором наклонная поверхность резьбы скользит по соот¬
ветствующей поверхности кости. Наклон резьбы - шаг- дол¬
жен быть достаточно мал, чтобы обеспечивать фиксацию
винта, т.е. предотвращать его выкручивание и расшатыва¬
ние (рис. 3.2.1-3), и в то же время достаточно велик, чтобы
обеспечивать его полное введение при приемлемо маломВращение винта в кости создает трение, которое приводит
к нагреванию. На степень нагревания влияют конструкция
винта и метод его введения. Нагревание может вызвать тер¬
мический некроз кости, поэтому его следует избегать. Нагре¬
вание также может бьггъ следствием использования тупых
сверл или спиц крупного диаметра (> 2 мм), а также введения
стержней в кортикальную кость без предварительного рас¬
сверливания. Задача хирурга - предотвратить некроз.215
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиРис. 3.2.1-3 Схематическое изображение обычного кортикаль¬
ного винта, применяемого в диафизарной кости. Нижняя часть (1)
головки винта имеет сферическую форму, которая обеспечи¬
вает конгруэнтность при отклонении винта, например в отвер¬
стии пластины. Резьба (2) асимметрична. Показанные размеры
разработаны для обеспечения наилучшего соотношения между
осевой силой и прилагаемым вращательным усилием (3). Такие
параметры обеспечивают фиксацию винта и препятствуют само¬
произвольному выкручиванию (4). Винт соответствует стандарту
ISO 5835.216Активно действуют два компонента силы: один вдоль окруж¬
ности резьбы винта (тангенциально), второй вдоль оси вин¬
та (аксиально). Первый возникает от вращающего момента
при закручивании, второй - вследствие смещения по на¬
клонной поверхности между резьбой винта и костной резь¬
бой, продуцирующего осевое усилие. В то же время осевые
усилия, действующие по наклонной поверхности, вызывают
вращающий момент, направленный на выкручивание вин¬
та. Этот момент усиливается при увеличении угла наклона.
Трение остается постоянным, поэтому вариабельность угла
наклона, который может применяться, ограничена.Вращающее усилие, прилагаемое к обычному 4,5-мм кор¬
тикальному винту при его закручивании, разделяется на
три компонента:50% расходуется на преодоление трения в области голов¬
ки винта;40% трансформируется в осевое усилие;10% преодолевает трение резьбы.Во время стендовых испытаний винт, вводимый через пла¬
стину, может быть затянут почти в два раза сильнее, чем мо¬
жет выдержать изолированный винт. Это объясняется тем,
что кортикальный слой под головкой изолированного вин¬
та более подвержен повреждению. На кортикальной кости
для увеличения площади контакта между головкой винта
и кортикальным слоем может применяться зенковка (рас¬
ширение отверстия под головкой). Это уменьшает локаль¬
ную нагрузку и снижает риск микроперелома под головкой
винта, особенно если он проведен наклонно. Соотношение
между прикладываемым вращающим моментом и вызыва¬
емой компрессией составляет около 670 Н/Нм для стандарт¬
ного 4,5-мм кортикального винта [3]. У блокируемого винта
LHS головка фиксируется в отверстии пластины, и практи¬
чески все вращающее усилие расходуется на блокирование,
а сила, прилагаемая к резьбе винта минимальна. Таким
образом, резьба винта защищена, так как она испытывает
только функциональные нагрузки без преднагрузки. По
этой причине в клинической серии с применением более
2000 титановых блокируемых винтов LHS не было отмече¬
но ни одного случая их поломки [4]. Однако если хирург не
будет контролировать свои усилия при затягивании винта,
3.2.1 Винтыполомка произойдет - возможно, в зоне контакта винта с
отверткой; при закручивании с большим усилием могут со¬
рваться грани отверстия для отвертки, особенно в случае ис¬
пользования изношенной отвертки.■ Необходимо регулярно проверять состояние
граней шестигранной отвертки перед ее исполь¬
зованием.Применение новой звездообразной отвертки помогает
уменьшить остроту данной проблемы, однако хирург мо¬
жет оказаться сильнее инженерных расчетов .Рис. 3.2.1-4 Сравнение эффективности применения одного и
двух стягивающих винтов для противодействия вращающему
моменту при фиксации только стягивающими винтами,
а Модель спирального перелома диафиза.Ь Фиксация перелома с применением двух стягивающих вин¬
тов. Распространение межфрагментарной компрессии вок¬
руг стягивающего винта показано на основании данных
фотоэластического эксперимента. Фотоэластические дан¬
ные наложены на рентгенограмму для создания общего
представления о распространенности компрессии.Компрессия, создаваемая винтом, вовлекает относительно
небольшую зону окружающей его косги, поэтому изолиро¬
ванный винт, компрессирующий косой перелом, не может
эффективно противостоять ротации костных фрагментов
вокруг его оси. Зона действия компрессии винта невелика.
Это следует учитывать в отношении скручивающих сил в
области гладких костных поверхностей после остеотомии.
Изолированный винт не обеспечивает достаточного проти¬
водействия вращающему моменту между двумя фрагмен¬
тами. В таких случаях требуется применение второго винта,
установленного на достаточном расстоянии от первого и, по
возможности, в другом направлении. В таком случае зона
действия компрессии будет соответствовать расстоянию
между двумя винтами плюс двойной зоне действия изоли¬
рованного винта (рис. 3.2.1-4).D с На рисунке зона действия компрессии вокруг стягивающе¬
го винта, полученная по данным фотоэластического экс¬
перимента, наложена на схему длинной косой остеотомии
для объяснения различия эффективности применения од¬
ного и двух стягивающих винтов, расположенных на доста¬
точном расстоянии друг от друга.S Зона действия одного стягивающего винта.D Зона действия двух стягивающих винтов.О Остеотомия.Схема показывает, что при фиксации только стягивающи¬
ми винтами следует применять как минимум два винта на
достаточном расстоянии друг от друга.217
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности1.2 Резьба винтаИмеется три типа резьбы винтов, применяемых АО.Резьба кортикального винта: разработана для при¬
менения в кортикальной кости; имеются разные раз¬
меры.Спонгиозные костные винты: имеют более глубокую
резьбу, больший шаг, и больший внешний диаметр по
сравнению с кортикальными винтами; применяются в
спонгиозной кости метафиза или эпифиза.Винты с блокируемой головкой LHS для систем вну¬
тренней фиксации (LCP или LISS): разработаны недав¬
но (рис. 3.2.1-2Ь); имеют больший диаметр сердечника
и относительно мелкую резьбу с тупыми краями, что
обеспечивает повышенную прочность и лучшее вза¬
имодействие между винтом и костью по сравнению
с обычными винтами [5, 6]; головка винта также имеет
резьбу. Низкий профиль резьбы требует точной установ¬
ки с применением дрели (уменьшение осевых колебаний
при нарезании резьбы или закручивании) [7,8]. Преиму¬
щества и опасности винтов LHS описаны детально в гл.3.3.2 и 3.3.4.■ При введении винта с блокируемой головкой
LHS последние обороты следует всегда выполнять
вручную с применением дозирующей усилие от¬
вертки.1.3 Конец винтаКонец винта бывает:гладкий конический, для введения в отверстие со сфор¬
мированной резьбой;самонарезающий, который нарезает канал для резьбы;
самонарезающий / самосверлящий, который и нарезает
отверстие, и формирует канал для резьбы.Инструмент, формирующий канал для резьбы винта, на¬
зывается метчиком. Первоначально винты с гладкими ко¬
ническими концами были разработаны для введения по¬
сле формирования резьбы в отверстии.■ Самонарезающие винты имеют ряд преиму¬
ществ, в том числе легкость и быстроту примене¬
ния [9]. Тем не менее, применение метчика необ¬
ходимо в жесткой кортикальной кости у молодых
людей.Нарезание резьбы с помощью метчика может уменьшать
устойчивость винта к вырыванию, так как его неизбеж¬
ные осевые колебания приводят к увеличению отверстия
до размера большего, чем фактически требуется для вве¬
дения винта. Формирование резьбы с помощью дрели
уменьшает осевые колебания, однако при этом сложнее
контролировать глубину прохождения метчика, что по¬
тенциально опасно.■ Сегодня в основном рекомендуется применение
самонарезающих винтов.Однако, в плотной кортикальной кости режущие кромки
могут забиваться, поэтому может потребоваться приме¬
нение метчика.■ Самонарезающие винты следует вводить акку¬
ратно, без осевых отклонений; при методах MIPO
этого нелегко добиться, так как натяжение мягких
тканей может нарушать направление винта.Удаление самонарезающего винта может быть затрудне¬
но вследствие зарастания режущих кромок новообразо¬
ванной костью либо значительного трения между винтом
и поверхностью кости.Ш Для облегчения удаления винта хирург дол¬
жен ^попытаться освободить режущие кромки,
сначала слегка затягивая винт, тем самым срезая
новообразованную кость с режущих кромок. Для
удаления следует сначала провернуть винт по ча¬
совой стрелке, затем вращать его против часовой
стрелки.Дизайн кромок самонарезающих винтов должен отвечать
этим требованиям.
3.2.1 ВинтыОчевидное преимущество самосверлящих винтов - лег¬
кость применения, однако оно нивелируется необходи¬
мостью синхронизации продвижения сверла и резьбы.
Многие самосверлящие винты не обеспечивают хорошей
фиксации в кости, так как шаг их резьбы требует быстрого
продвижения сверлящей части винта, что не всегда осуще¬
ствимо. Недостатком самосверлящих винтов также являет¬
ся невозможность измерения их необходимой длины.■ Применение бикортикальных самосверлящих
винтов с длинным острым выстоящим концом, ко¬
торый может повредить нервы, сосуды или сухожи¬
лия, не рекомендуется.С другой стороны, применение самосверлящих / самона¬
резающих монокортикальных блокируемых винтов обе¬
спечивает адекватную фиксацию, особенно на диафизе
бедра у молодых пациентов.1.4 Применение винтов с полной резьбой
в качестве стягивающих■ Винты с полной резьбой могут применяться в
качестве стягивающих при условии, что резьба не
фиксируется в кортикальном слое, ближнем к го¬
ловке винта (ближнем кортикальном слое).Это достигается просверливанием в ближнем кортикальном
слое скользящего отверстия диаметром, слегка превышаю¬
щим внешний диаметр резьбы винта. Через направитель,
установленный в скользящем отверстии, в противополож¬
ном или отдаленном слое просверливается меньшее по
диаметру отверстие. Оно называется направляющим. На¬
правляющее отверстие имеет такой же диаметр, как и тело
вводимого винта. В него может вводиться самонарезающий
винт или метчик для формирования костной резьбы. По¬
сле этого отверстие становится резьбовым. Винт с полной
резьбой фиксируется только в резьбовом отверстии, а не
в скользящем. По мере прижатия головки винта к корти¬
кальному слою создается преднагрузка: костные фрагмен¬
ты компрессируются по мере затягивания винта, создается
межфрагментарная компрессия (рис. 3.2.1-5; видео 3.2.1-1).1.5 Затягивание винта и дозирующие усилие
отверткиОпытный хирург затягивает винт с оптимальным враща¬
ющим усилием, не допуская срывания резьбы [2]. Винты
генерируют значительную осевую силу, поэтому их затя¬
гивание до максимальных величин не имеет смысла. Более
того, если удерживающая сила винта достигнет полнойВидео 3.2.1-1 Техника стягивания винтом. Диаметр скольз¬
ящего отверстия в ближнем кортикальном слое больше, чем
диаметр резьбы. Резьбовое отверстие в дальнем кортикальном
слое имеет диаметр, соответствующий телу винта, и сформи¬
рованную резьбу.219
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиРис. 3.2.1-5a-d Кортикальный винт с полной резьбой диаметром 4,5 мм применен
для стягивания фрагментов перелома (функция = межфрагментарная компрессия),
а Анатомичная репозиция перелома. Диаметр скользящего отверстия немного
больше диаметра резьбы винта. Отверстие просверлено под углом 90° к пло¬
скости перелома.Ь Соответствующий направитель установлен в скользящее отверстие. Просверлено
направляющее отверстие диаметром, соответствующим телу винта,
с Для формирования резьбы в направляющем отверстии применен метчик. Отвер¬
стие превращено в резьбовое. Этот этап пропускают при использовании самона¬
резающих винтов.d По мере продвижения винта его головка опирается на ближний кортикальный
слой и обеспечивает преднагрузку. Дальнейшее продвижение винта создает
компрессию в зоне перелома (межфрагментарную компрессию).величины при преднагрузке, то его способность противо¬
действовать дополнительным функциональным нагруз¬
кам будет весьма ограничена. Ранее хирурги стремились к
достижению максимально возможного осевого усилия, в
том числе применяя повторное подтягивание винтов. В на¬
стоящее время рекомендуется устанавливать стягивающие
виты (и винты пластин) примерно с 2/3 возможного вра¬
щающего усилия. Это принцип безопасного применения,
которым должен руководствоваться хирург, стремящийсяк адекватной аксиальной компрессии; компрессия должна
быть достигнута без приложения максимально возможного
осевого усилия.Винты с блокируемой головкой LHS для систем LISS [6] и LCP
замыкаются при затягивании резьбы в отверстии пластины
и таким образом защищают винт и кость. Для предотвраще¬
ния заклинивания таких винтов следует применять дозиру¬
ющие усилие отвертки. Однако такие отвертки практически
3.2.1 Винтыне применяют с обычными винтами, так как качество и
толщина кости отличаются высокой вариабельностью.1.6 КомпрессияТесты с участием опытных хирургов [2] показали, что 4,5-
мм кортикальный винт обычно затягивают до величин,
обеспечивающих осевую компрессию в 2000-3000H. Иссле¬
дование компрессии, приложенной к живой кости in vivo,
показало, что ее первоначально достигнутый уровень по¬
нижается медленно в течение нескольких месяцев [10]; это
означает, что длительность ее действия превышает срок,
необходимый для перекрытия остеонами щели перелома.In vivo расшатывание хорошо установленных винтов про¬
исходит вследствие микроподвижности между резьбой и
костыо, а не из-за давления (рис. 3.2.1-6) [11].■ Если напряжение, вызываемое микроподвижно¬
стью, превышает толерантность кости, то происхо¬
дит расшатывание винта и увеличивается нагрузка
на соседние винты. Наблюдается прогрессирующее
расшатывание имплантата. Это является особой
проблемой при остеопорозной кости, характеризу¬
ющейся низкой толерантностью к нагрузкам.По мере расшатывания винтов микроподвижность стано¬
вится более выраженной. В большинстве случаев расша¬
тывание связано с недостатками хирургической техники.
Если чрезмерные нагрузки приведут к разрушению зоны
взаимодействия кость-имплантат, общая стабильность
будет необратимо потеряна и перелом может не срастись.1.7 Виды несостоятельностиВинт может утратить свою функцию в результате аксиаль¬
ного вырывания, действия изгибающих или вращающих
сил или сочетания всех этих факторов. Он может повре¬
диться при введении из-за чрезмерного закручивания, если
хирург старается приложить максимально возможное уси¬
лие. Хирурги с опытом применения стальных винтов иногда
срывают резьбу в титановых винтах. Они затягивают винт доРис. 3.2.1-6а-Ь Биологическое расшатывание винта,
а Биологическая реакция на винт, который не смещается
перпендикулярно своей оси. Имеется плотный контакт
между костыо и резьбой винта. Ремоделирование кости
доказывает, что отсутствие расшатывания винта не явля¬
ется результатом недостаточной биологической реакции.
Ь Вид «резьбы», когда винт испытывает смещения в преде¬
лах микрометров. Кость резорбирована и замещена фи¬
брозной тканью, которая уже не обеспечивает фиксации.221
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильноститех пор, пока не почувствуют, что сила сопротивления не
перестает увеличиваться вследствие пластической дефор¬
мации винта. Сталь выдерживает большие пластические
деформации, поэтому применение такого же усилия к ти¬
тану может привести к необратимому повреждению винта.
Выше отмечено, что винты не следует закручивать до мак¬
симальных величин: они эффективно обеспечивают осевое
усилие при меньших вращающих усилиях.Винты обычно достаточно устойчивы к аксиальным выры¬
вающим нагрузкам, однако большинство обычных винтов
плохо переносят сгибающие и вращающие усилия из-за
небольшого диаметра тела. Благодаря тому, что внутрен¬
ний диаметр винта может быть увеличен без особого
ущерба устойчивости к вырыванию, увеличение этого ди¬
аметра всего на 30% позволит троекратно усилить устой¬
чивости к сгибанию.В настоящее время мы стремимся к разработке имплан¬
татов, которые были бы надежны в разных условиях при
правильной установке. Необходимо, чтобы имплантат пе¬
реносил пиковые нагрузки (перегрузки) без необратимой
потери фиксации в кости. Винты не очень толерантны к
пиковым нагрузкам, в то время как современные пласти¬
ны, интрамедуллярные стержни, внешние и внутренние
фиксаторы возвращаются в исходное состояние после
деформаций. При перегрузке может сорваться костная
резьба, и винт навсегда потеряет прочность фиксации.
Это следует учитывать при фиксации только стягиваю¬
щими винтами, а также при комбинированном примене-
@ video нии винтов и эластичных фиксаторов, таких как интраме¬
дуллярные стержни и внешние фиксаторы.1.8 Установка винтовПри обычном остеосинтезе наклон винта относительно
оси пластины может выбираться, чтобы обеспечить оп¬
тимальный стягивающий эффект (видео 3.2.1-2), обойти
зону раздробления или линию перелома отдаленного
кортикального слоя. Фиксация винта в отдаленном кор¬
тикальном слое при этом закрепляет его инклинацию.222При использовании монокортикальных винтов угловая ста¬
бильность должна обеспечиваться блокированием головки
винта в пластине. Коническая спиральная резьба обеспечи¬
вает процесс блокирования. Общий термин «винт с блоки¬
руемой головкой LHS» используется для данного типа кон¬
струкций.■ Винты LHS не могут применяться в качестве стя¬
гивающих.Винты LHS все чаще применяют в сочетании с широким
спектром компрессионных пластин с блокированием (LCP)
и имплантатов LISS. Они могут вводиться с применением
минимально-инвазивных методов, однако их применение
требует тщательного планирования и понимания биоло¬
гии фиксации переломов. Применение винтов LHS деталь¬
но описано в главе о внутренних фиксаторах (гл. 3.3.4).Видео 3.2.1-2 Отверстия для винтов LC-DCP допускают откло¬
нение винта и оптимальное расположение стягивающего винта.
3.2.1 Винты2 Клиническое применение стягивающих
винтов2.1 Расположение стягивающего винтаСтягивающие винты наиболее эффективны при их уста¬
новке либо перпендикулярно плоскости перелома, либо
по середине угла, образованного перпендикуляром к
плоскости перелома и перпендикуляром к оси кости
(рис. 3.2.1-7). Выбор варианта установки зависит от на¬
личия нагрузки вдоль оси кости. Перпендикулярное по¬
ложение относительно плоскости перелома обычно легко
достижимо и обеспечивает практически оптимальнуюфункцию стягивающего винта. Для улучшения стабиль¬
ности длинного спирального перелома может приме¬
няться несколько стягивающих винтов. Их направление
должно соответствовать спиральной плоскости перело¬
ма. Такое применение может потребовать значительной
отслойки мягких тканей и надкостницы, поэтому следует
обращать особое внимание на сохранение периостально¬
го кровотока и биологии. Перед введением наклонного
стягивающего винта в кортикальную кость следует раз-
зенковать отверстие для головки.■ Изолированные стягивающие винты обычно
требуют защиты пластиной, за исключением око¬
лосуставных переломов.ЬРис. 3.2.1-7а—b Оптимальный наклон винта по отношению к простой плоскости перелома,
а Стягивающий винт ориентирован перпендикулярно плоскости перелома. Это идеальный
наклон при отсутствии осевых нагрузок.Ь Показано положение винта посередине угла, образованного перпендикулярами к плоско¬
сти перелома и к оси кости. Этот наклон лучше противодействует компрессирующей
функциональной нагрузке вдоль оси кости.223
(^) Video3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности2.2 Стягивающие винты в метафизарных
и эпиметафизарных зонахСуставные и околосуставные переломы требуют анато¬
мичной репозиции и абсолютной стабильности для до¬
стижения и поддержания конгруэнтности сустава. В этой
зоне фиксация стягивающими винтами является домини¬
рующей. Используются большие (6,5 мм) и малые (4,0 мм)
спонгиозные костные винты, а также канюлированныеmmРис. 3.2.1-8 Компрессия неполного суставного перелома с ис¬
пользованием 6,5-мм спонгиозного костного винта с неполной
резьбой. Резьба притягивает противоположный фрагмент в на¬
правлении головки винта. Тело винта практически не участву¬
ет в передаче осевой нагрузки. Длину винта выбирают таким
образом, чтобы его резьбовая часть полностью погружалась в
противоположный костный фрагмент. Для предотвращения по¬
гружения головки винта в кость применяется шайба.224винты. Для предотвращения погружения головки винта
в кость используют шайбу (рис. 3.2.1-8; видео 3.2.1-3). Для
функционального послеоперационного лечения в боль¬
шинстве случаев такую фиксацию дополняют защитной
или опорной пластиной (гл. 3.2.2). Винты с блокируемой
головкой LHS, применяемые в пластинах с блокирова¬
нием, могут обеспечить угловую стабильность при раз¬
дроблении метафиза. Эти винты не функционируют как
стягивающие.Видео 3.2.1-3 Спонгиозный костный винт с неполной резьбой
применяется для стягивания перелома плато большеберцо¬
вой кости.
3.2.1 Винты3 Библиография[1] Perren S, Cordey J, Baumgart F, et al (1992) Technical and
Biomechanical Aspects of Screws used for Bone Surgery. Int J Orthop
Trauma; 2:31^48.[2] Cordey J, Rahn B, Perren S (1980) Human torque control in the use
of bone screws. UhthoffH (ed), Current concepts of internal fixation of
fractures. 1st ed. Berlin Heidelberg New York: Springer-Verlag, 235-243.[3] von Arx С (1975) Schubiibertragung durch Reibung bei
Plattenosteosynthesen. Diss. Basel: In AO Bulletin; 1-34.[4] Haas N, Hauke C, Schutz M (2001) Treatment of diaphyseal fractures
of the forearm using the point contact fi xator (PC-Fix): results of 387
fractures of a prospective multicentric study (PC-Fix П). Injury;
32(Suppl 2):51-62.[5] Schavan R (1994) Mechanische Testung von Schanzschen Schrauben.
Fachhochschule Aachen. (Thesis).[6] Tepic S, Perren SM (1995) The Biomechanics of the PC-Fix Internal
Fixator. Injury; 26(2):5-10.[7] Krettek C, Schandelmaier P, Miclau T, et al (1997) Minimally
invasive percutaneous plate osteosynthesis (MIPPO) using the DCS in
proximal and distal femoral fractures. Injury; 28(Suppl l):20-30.[8] Krettek C, Krettek GE (1998) Minimally Invasive Plate
Osteosynthesis (MIPO) Part П. Injury; 29(3).[9] Baumgart F, Cordey J, Morikawa K, et al (1993) AO/ASIF selftapping
screws (STS). Injury; 24(Suppl 1):1—17.[10] Bliimlein H, Cordey J, Schneider U, et al (1977) Langzeitmessung
der Axialkraft von Knochenschrauben in vivo. Med Orthop Tech;
97(1):17-19.[11] Ganz R, Perren S, Rueter A (1975) [Mecanical induction of bone
resorption], Fortschr Kiefer Gesichtschir; 19:45-48.4 БлагодарностиМы выражаем благодарность Robert Frigg, Markus Hehli
и SlobodanTepic за участие в подготовке данной главы в
первом издании «АО - Принципы лечения переломов».
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности3.2.2 Пластины1Введение2272Дизайн пластин2282.1Динамическая компрессионная пластина с ограниченным
контактом (LC-DCP)2.1.1 Дизайн2.1.2 Техника применения2282.2Трубчатые пластины2332.3Реконструктивные пластины2342.4Пластины с блокированием2.4.1 Дизайн и биомеханика2.4.2 Техника применения2342.5Специальные пластины2373Классические принципы абсолютной стабильности
при использовании пластин2393.1Абсолютная стабильность стягивающим винтом
и защитной пластиной2393.2Компрессия стягивающим устройством2403.3Компрессия предызгибанием2423.4Компрессия с помощью LC-DCP
(принцип динамической компрессии)2423.5Контурирование пластин2434Различные функции пластин2444.1Компрессионная и защитная пластины2444.2Опорная / противоскользящая пластина2444.3Стягивающая пластина2454.4Мостовидная пластина2465Библиография2476 Благодарности247
Авторы Dean G. Lorich, Michael J. Gardner3.2.2 Пластины1 ВведениеТрадиционная компрессионная фиксация пластинами
с применением методов абсолютной стабильности ре¬
комендовалась для хирургического лечения переломов
еще со времен пионерских работ Danis и группы АО
середины XX в. [1]. Сегодня с ней конкурируют менее
инвазивные, т.н. биологические методы фиксации [2].
Тем не менее, остеосинтез пластинами с обеспечением
абсолютной стабильности все еще играет важную роль в
лечении переломов.Внутрисуставные переломы требуют анатомичной репо¬
зиции и абсолютной стабильности, и пластины часто при¬
меняются для фиксации метафиза. При этих переломах
необходима анатомичная репозиция для минимизации
артроза, а формирование мозоли нежелательно. Диафи¬
зарные переломы длинных костей часто лечат с помощью
интрамедуллярного остеосинтеза; показаниями для осте¬
осинтеза пластинами являются необходимость анатомич¬
ной репозиции (напр, предплечье) и наличие короткого
дистального или проксимального фрагмента, когда ин¬
трамедуллярный остеосинтез технически сложен. В не¬
которых случаях несращений и у некоторых пациентов с
политравмой остеосинтез пластиной более предпочтите¬
лен, чем внешняя фиксация.Фиксация с относительной стабильностью приводит к
сращению перелома за счет костной мозоли. Формиро¬
вание мозоли после попытки фиксации с абсолютной
стабильностью указывает на наличие некоторой неста¬
бильности, которая может привести к усталостным по¬
вреждениям имплантата и его поломке (гл. 1.3). Абсо¬
лютная стабильность приводит к прямому сращению
перелома и обычно требует большего времени, чем
заживление мозолью [3]. Пластина - при прямом кон¬
такте и прижатии к костной поверхности - может на¬
рушить кровоснабжение подлежащего кортикальногослоя, что может вызвать локальный некроз кортикаль¬
ного слоя [4]. Процесс костной перестройки и рева-
скуляризации протекает медленно, и в кортикальной
кости в зонах контакта с пластиной наблюдается ло¬
кальный остеопороз (гл. 1.2).■ Нарушение кортикального кровотока можно
уменьшить за счет минимизации отслойки надкост¬
ницы. Пластина может располагаться поверх нее.Для репозиции рекомендуется аккуратное применение
малых остроконечных крючков и остроконечных репо-
зиционных щипцов и, по возможности, для уменьше¬
ния сосудистого поражения кости и мягких тканей - при¬
менение непрямых методов репозиции, как описано в
гл. 3.1.1. Благодаря уменьшенной площади контакта с
костью динамическая компрессионная пластина с ограни¬
ченным контактом (LC-DCP) лучше сохраняет кровоток
по сравнению с исходной динамической компрессион¬
ной пластиной (DCP) (см. ниже). Этот эффект еще более
выражен при использовании пластин с блокированием
(гл. 3.3.4), стабильность которых не зависит от компрес¬
сии и трения между пластиной и костью [5]. Ранее пред¬
полагалось, что пластины локально ослабляют кость
вследствие защиты от нагрузок, однако данная теория
сегодня не признается. Скорее всего, более медленная
перестройка кости под пластиной зависит от нарушения
васкуляризации.■ Классический остеосинтез пластиной с обеспе¬
чением абсолютной стабильности требует стро¬
гого следования принципам межфрагментарной
компрессии.Технические ошибки и отход от принципов могут при¬
вести к осложнениям, таким как замедленная консолида¬
ция, поломка имплантата и несращение.
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности2 Дизайн пластинАО разработала много различных пластин, которые мо¬
гут выполнять разные биомеханические функции в зави¬
симости от их применения.■ Хирург, а не разработчик пластины, определяет,
как пластина будет функционировать и как будет
применена.Выбор пластины - ключевой элемент предоперационного
планирования. Любая пластина может обеспечить одну
из пяти ключевых функций (табл. 3.2.2-1), однако при
выборе ее конструкции и способа применения следует
учитывать биомеханические условия. Например, тонкая
треть-трубчатая пластина отлично защищает фиксациюстягивающим винтом при переломе наружной лодыж¬
ки, однако часто недостаточно прочна для применения в
качестве мостовидной пластины при многооскольчатом
переломе той же локализации.Описание в данном разделе дизайна и применения раз¬
личных пластин поможет хирургу сделать правильный
выбор пластины при предоперационном планировании.2.1 Динамическая компрессионная пластина
с ограниченным контактом (LC-DCP)Динамическая компрессионная пластина с ограниченным
контактом (LC-DCP), предложенная Perren в 1990 г. [1],
стала золотым стандартом для остеосинтеза пластиной
(рис. 3.2.2-1). Доступны два размера пластин, 3,5 и 4,5 мм,
что обозначает диаметр резьбы кортикальных винтов,Функция пластиныБиомеханикаПример использованияКомпрессияПластина вызывает компрессию области
перелома для обеспечения абсолютной
стабильности (рис. 3.2.2-4с)Простой поперечный перелом
плечевой костиЗащитаПластина нейтрализует сгибающие
и вращающие силы для защиты фиксации
стягивающим винтом (рис. 3.3.2-14)Простой косой перелом лучевой костиОпораПластина противостоит осевой нагрузке за счет
приложения силы перпендикулярно оси
потенциальной деформации (рис. 3.2.2-22)Перелом наружного мыщелка
большеберцовой костиСтягиваниеПластина устанавливается на стороне
растяжения перелома и трансформирует силы
растяжения в силы компрессии в области
кортикального слоя, противоположного
пластине (рис. 3.2.2-23с)Перелом локтевого отросткаМостовидная фиксацияПластина обеспечивает относительную
стабильность за счет фиксации к двум
основным фрагментам, восстанавливая
правильную длину, осевые соотношения и
ротацию. Зона перелома остается
нетронутой (рис. 3.2.2-24)Многооскольчатый перелом
локтевой костиТабл. 3.2.2-1 Пять ключевых функций пластины.
3.2.2 Пластиныприменяемых вместе с пластиной. Дизайн отверстия для
винта позволяет осуществлять осевую компрессию при
эксцентричном введении винта.■ Пластина может выполнять пять различных
функций:компрессия;защита;опора;стягивание;мостовидная фиксация.аbРис. 3.2.2-1а—d Доступны пластины LC-DCP из нержавеющей
стали (а) и титана (Ь). Структурированная нижняя поверхность
пластины (c-d) ограничивает контакт между пластиной и ко¬
стью; распределение отверстий вдоль пластины равномерное.2.1.1 ДизайнПластина LC-DCP претерпела изменения и была улучше¬
на по сравнению с ранними фиксаторами (напр. DCP).■ Зона контакта пластины с костью (след от пла¬
стины) в LC-DCP значительно уменьшена. Капил¬
лярная сеть надкостницы повреждается в меньшей
степени, что обеспечивает относительное улучше¬
ние кортикальной перфузии.Это снижает резорбцию кости под пластиной (гл. 1.2).
Кроме того, структурированная нижняя поверхность
пластины приводит к равномерному распределению
жесткости, облегчая сгибание пластины и снижая вероят¬
ность возникновения при этом локальных напряжений
(рис. 3.2.2-2). При использовании мостовидной функ¬
ции пластины (гл. 3.3.2) такое распределение жесткости
обеспечивает равномерную эластическую деформацию
всей пластины без концентрации напряжения в зоне ка¬
кого-либо одного отверстия. Поперечный срез пластины
имеет трапециевидную форму, поэтому костные разрас¬
тания, которые формируются вдоль ее краев, будут болееаbРис. 3.2.2-2а—bа В пластине DCP зоны с отверстиями характеризуются мень¬
шей жесткостью, чем участки между ними. При моделиро¬
вании это приводит к изгибанию пластины только по ее от¬
верстиям.Ь Пластина LC-DCP имеет одинаковую жесткость по всей дли¬
не, и риск сгибания по зоне отверстия отсутствует.
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиQ) video толстыми и плоскими, что в большей степени защитит их
от повреждения при удалении пластины.Выпускают LC-DCP из нержавеющей стали и чистого ти¬
тана (титан демонстрирует отличную тканевую переноси¬
мость, гл. 1.3) трех размеров для крупных и мелких костей.Широкая LC-DCP
4,5 ммБедренная и плечевая костиУзкая LC-DCP 4,5 ммБольшеберцовая и плечевая костиLC-DCP 3,5 ммПредплечье, малоберцовая кость,
таз, ключицаОтверстия для винтов в LC-DCP имеют форму изогнутого
цилиндра. Головка винта, как шар, скользит вниз по на¬
клонной части цилиндра (рис. 3.2.2-3).230Видео 3.2.2-1 Эксцентричная установка обычного винта в ком¬
бинированном отверстии пластины LCP позволяет использовать
ее в качестве компрессирующей.Рис. 3.2.2-3a-f Принцип динамической компрессии,
а Отверстия пластины имеют форму изогнутого цилиндра.
Ь—с Головка винта, как шар, скользит вниз по наклонной части
цилиндра.d—е Благодаря форме отверстия пластина сдвигается горизон¬
тально при затягивании винта,
f При затягивании второго винта дальнейшее горизонталь¬
ное смещение пластины сдвигает кость в направлении
противоположного фрагмента, обеспечивая компрессию.
3.2.2 Пластины© © (О)(о) CD (О)Рис. 3.2.2-4а—са Введение по одному компрессирующему винту по каждую
сторону перелома,
b Если после введения двух компрессирующих винтов щель
перелома остается незакрытой, можно ввести третий экс¬
центрично расположенный винт. Перед его затягиванием
следует несколько ослабить первый винт для того, чтобы
пластина могла скользить по кости,
с После этого снова затягивают первый винт.На практике при введении и затягивании винта в таком
отверстии происходит смещение костного фрагмента от¬
носительно пластины, и, следовательно, наступает ком¬
прессия в зоне перелома. Дизайн отверстий обеспечивает
компрессию до 1 мм (видео 3.2.2-1). После введения одного
компрессирующего винта возможна дополнительная ком¬
прессия еще одним эксцентрично установленным винтом
до полного затягивания первого винта (рис. 3.2.2-4). Для
аксиальной компрессии, превышающей 2,0 мм, рекомен¬
дуется применять съемное компрессирующее устройство
(рис. 3.2.2-17; 3.2.2-19). Овальная форма отверстий позволяет
отклонение винтов до 25° в продольной плоскости и до 7°
в поперечной плоскости (рис. 3.2.2-5).Рис. 3.2.2-5а—b Форма отверстий в DCP позволяет отклонение
винтов в поперечном направлении до ±7° (а), в продольном нап¬
равлении до ±25° (Ь).231
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности2.1.2 Техника применения■ 4,5-мм LC-DCP применяют с 4,5-мм кортикаль¬
ными винтами и 6,5-мм спонгиозными костными
винтами; 3,5-мм LC-DCP применяют с 3,5-мм кор¬
тикальными винтами и 4,0-мм спонгиозными кост¬
ными винтами.Для каждого размера пластин DCP имеется два направите-
ля сверел: один с эксцентричным (нагрузочным) отверстием
и золотым ободком, второй с концентрическим (нейтраль¬
ным) отверстием и зеленым ободком (рис. 3.2.2-6а-Ь). В за¬
висимости от необходимой функции пластины выбирают
эксцентричный (нагрузочный) или концентрический (ней¬
тральный) направитель. Если винт вводится в нейтральном
(зеленом) положении, то отверстие располагается в 0,1 мм от
центра и все же обеспечивает некоторую компрессию. Отвер¬
стие нагрузочного (золотого) направителя расположено в 1,0
мм от центра, его следует устанавливать на противополож¬
ной от перелома стороне отверстия пластины, чтобы при за¬
тягивании винта кость смещалась относительно пластины и
возникала компрессия в зоне перелома (видео 3.2.2-2).Рис. 3.2.2-6а—с Применение направителей сверел в зависи¬
мости от необходимой функции винта.а Концентрическое (нейтральное) положение (зеленый обо¬
док направителя).
b Компрессия (золотой ободок направителя).
с Опора (универсальный направитель).232Если планируется использование пластины в качестве
опорной (см. ниже), то может применяться универсаль¬
ный направитель для сверления, позволяющий располо¬
жить винт у другой стороны отверстия, что предотвра¬
щает любое скольжение пластины относительно кости
(рис. 3.2.2-6с).Универсальный подпружиненный направитель для свер¬
ления LC-DCP позволяет устанавливать сверло в отвер¬
стии пластины в концентрическом (нейтральном) или
эксцентричном (нагрузочном) положении. Если внутрен¬
няя трубка направителя выступает (обычное состояние на¬
правителя) и установлена у края отверстия пластины, будет
просверлено эксцентричное отверстие (рис. 3.2.2-7а). Если
направитель прижать к кости, внутренняя трубка сдвинет¬
ся внутрь, а скругленный конец внешней трубки соскольз¬
нет по наклонной части отверстия в концентрическое по¬
ложение (рис. 3.2.2-7Ь; видео 3.2.2-3).Видео 3.2.2-2 Для сверления эксцентричного (нагрузочного)
отверстия и приложения компрессии стрелка на направителе
должна быть обращена в сторону перелома.
3.2.2 ПластиныБездавленияС давлениемРис. 3.2.2-7а—Ь Применение универсального подпружинен¬
ного направителя сверла LC-DCP.
а Эксцентричное положение,
b Нейтральное положение.Видео 3.2.2-3 Использование универсального направителя
сверла LC-DCP без прижатия к кости приводит к формированию
эксцентричного отверстия.2.2 Трубчатые пластиныТреть-трубчатая пластина существует только в 3,5-мм ис¬
полнении. Ее аналогом в 4,5-мм системе является полу-
трубчатая пластина. Треть-трубчатая пластина изготавли¬
вается из титана и из нержавеющей стали (рис. 3.2.2-8а).
Толщина этой пластины составляет всего 1,0 мм, поэто¬
му ее способность обеспечивать стабильность несколько
ограничена. Однако она может применяться в областях
с минимальной толщиной мягких тканей, таких как на¬
ружная лодыжка, локтевой отросток и дистальный отдел
локтевой кости. Каждое отверстие окружено небольшим
воротничком (рис. 3.2.2-8Ь) для предотвращения прова-
ливания сферической головки винта через пластину и за¬
щиты ближайшего кортикального слоя от повреждения
(рис. 3.2.2-8c-d). Овальная форма отверстий обеспечивает
возможность эксцентричного расположения винтов для
компрессии перелома (рис. 3.2.2-8е).VideoРис. 3.2.2-8а—е Треть-трубчатые пластины,
а Треть-трубчатая пластина из нержавеющей стали.Ь Воротничок вокруг отверстия треть-трубчатой пластины
предотвращает проваливание головки винта и защищает
зону контакта пластины с костью.233
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиРис. 3.2.2-8а-е (продолжение) Треть-трубчатые пластины,
с Без воротничка головка винта проникает через пластину,
не обеспечивая надежной фиксации,
d Благодаря воротничку сцепление пластина-винт-кость улуч¬
шается.е Овальная форма отверстий обеспечивает возможность
эксцентричного расположения винтов для компрессии
перелома; компрессия может быть усилена тягой за один
из концов пластины.2.3 Реконструктивные пластиныРеконструктивные пластины имеют глубокие выемки по
краям. Эти выемки расположены между отверстиями и
позволяют точно контурировать пластину во всех пло¬
скостях (рис. 3.2.2-9а). Доступны два размера пластин для
применения с 3,5-мм и 4,5-мм винтами. Реконструктивная
пластина не так прочна, как LC-DCP, и может ослабиться
при грубом контурировании, поэтому следует избегать
формирования резких изгибов в любом направлении. От¬
верстия имеют овальную форму для обеспечения дина¬
мической компрессии. Такие пластины особенно полез¬
ны при переломах костей со сложной пространственной
анатомией, таких как таз и вертлужная впадина, дисталь¬
ный отдел плеча и ключица. Для контурирования таких
пластин применяется специальный инструментарий
(рис. 3.2.2-9Ь).2.4 Пластины с блокированием2.4.1 Дизайн и биомеханикаПластина с блокированием является новым этапом техно¬
логии накостного остеосинтеза (рис. 3.2.2-10). Ее ключевое
отличие - прочная связь между головкой винта и пластиной,
обеспечивающая уникальные биомеханические свойства.
Компрессионная пластина с блокированием (LCP) может
выполнять функции любой другой пластины - компрес¬
сию, защиту, мостовидную фиксацию и т.д., в отличие от
других пластин, таких как LISS, которые действуют только
как внутренний фиксатор и осуществляют только мосто¬
видную фиксацию.Коническая резьба головок винтов, соответствующая резь¬
бе отверстий пластины, обеспечивает эффективную фик¬
сацию винтов в пластине и кости. Это имеет большое био¬
механическое значение. Благодаря угловой стабильности
винтов пластина не требует прижатия к кости для дости¬
жения стабильной фиксации.
3.2.2 ПластиныаРис. 3.2.2-9а—bа Реконструктивная пластина,
b Специальные изгибающие щипцы для рекон¬
структивной пластины. Имеются специаль¬
ные инструменты для скручивания пластины.Рис. 3.2.2-10 Схематическое изображение комбинированного
отверстия LCP, обеспечивающего возможность применения в од¬
ном имплантате как традиционных, так и блокируемых винтов.235
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности■ Пластины с блокированием могут применяться
как внутренние фиксаторы: в идеале - без контакта
с надкостницей. Они обеспечивают относительную
стабильность и максимально возможное кровос¬
набжение, что позволяет быстрое непрямое сраще¬
ние за счет формирования костной мозоли [2].Угловая стабильность винтов также обеспечивает более
равномерное распределение нагрузки вдоль всей кон¬
струкции, а не ее концентрацию в зоне взаимодействия
какого-либо одного винта и кости, что отличает LCP от
обычных пластин (рис. 3.2.2-11) [7, 8]. Потеря фиксации
в традиционных пластинах начинается с одного винта и
может распространяться на остальные [5]. Этого не на¬
блюдается в пластинах с блокированием, поэтому их при¬
менение особо показано при остеопорозе [9]. Кроме того,
механизм блокирования винта в пластине служит заме¬
ной кортикального слоя, в некоторой степени устраняя
необходимость применения бикортикальных винтов. Это
делает возможным использование монокортикальных
блокируемых винтов с помощью чрескожно вводимых на-
правителей без точного измерения длины винтов [10,11].LISS и другие специальные пластины имеют круглые от¬
верстия с резьбой для введения одного блокируемого вин¬
та, a LCP и специфические зоны некоторых специальных
пластин содержат комбинированные отверстия, дающие
возможность применения обычного винта или винта с
блокируемой головкой (рис. 3.2.2-10). Комбинированное
отверстие имеет динамическую компрессионную часть
для обычных винтов и резьбовую часть для винтов с бло¬
кируемой головкой.■ LCP многофункциональна: она может приме¬
няться как внутренний фиксатор, обеспечивать
любую из пяти биомеханических функций пласти¬
ны и служить средством репозиции.аРис. 3.2.2-11а-Ьа Головка обычного винта может незначительно смещаться в
пределах отверстия пластины, в результате напряжение
усиливается по зоне контакта кости и винта, наиболее уда¬
ленного от перелома, что поначалу защищает другие вин¬
ты от нагрузки.У—W V—МВТb В пластинах с блокированием винты с угловой стабиль¬
ностью (LHS) не допускают концентрации напряжения в
зоне взаимодействия кости и одного из винтов за счет бо¬
лее равномерного распределения нагрузки [5].
3.2.2 Пластины2.4.2 Техника примененияВажно понимать, что блокируемые винты не могут при¬
меняться в качестве инструмента репозиции. Их введе¬
ние не приводит к репозиции фрагмента перелома и не
смещает пластину для улучшения ее положения. После
установки единственного блокируемого винта в пластину
по одну сторону перелома положение пластины и данно¬
го фрагмента кости становится фиксированным и уже не
может быть изменено.■ При использовании LCP важно тщательное пре¬
доперационное планирование, которое должно
включать порядок установки винтов. До введения
блокируемого винта критически важно обеспечить
окончательное положение отломков.Корректное применение механизма блокирования требу¬
ет точного и предопределенного угла введения, поэтому
сверление выполняется только после установки резьбово¬
го направителя для сверления в нужное отверстие пласти¬
ны. Хорошая посадка резьбового направителя предотвра¬
щает свинчивание резьбы головки блокируемого винта.
Возможны три метода измерения длины винта:удаление направителя для сверления и использование
стандартного непрямого измерительного устройства;
применение специального непрямого измерительного
устройства через направитель для сверления;
измерение непосредственно по сверлу, что возможно в
таких системах, как LISS.Затем вводят винты. Хирург должен помнить, что фикса¬
ция достигается благодаря контакту винта и пластины,
а не винта и кости.■ Для предотвращения чрезмерного затягивания
винта применяют дозирующее усилие отвертку.В одном и том же фрагменте перелома могут применять¬
ся и обычные и блокируемые винты, но эта техника требу¬
ет осторожности и тщательного планирования.■ После введения блокируемого винта во фраг¬
мент перелома никакие (дополнительные) обыч¬
ные винты не должны вводиться в него: можно
применять только блокируемые винты. «Сначала
притягивание, затем блокирование».Плохое качество кости пациента - клиническая ситу¬
ация, при которой комбинированная фиксация мо¬
жет бьгть весьма эффективной [12]. Сначала в каждый
фрагмент устанавливают стягивающие винты для ком¬
прессии. Затем остальная часть фиксации выполняет¬
ся с применением блокируемых, а не обычных винтов.
Блокируемые винты поддерживают сцепление между
отломками, созданное стягивающими винтами, без
добавления компрессии и опасности вырывания им¬
плантата за счет чрезмерного затягивания. Кроме того,
угловая стабильность усиливает общую прочность кон¬
струкции, минимизируя силы на границе взаимодей¬
ствия винт - кость. Биомеханика такой конструкции не
достаточно изучена; сочетание различных принципов в
пределах одного фрагмента перелома может не позво¬
лить полностью использовать преимущества каждого
из них [13].2.5 Специальные пластиныРазработано несколько специальных пластин для
специфических локализаций (рис. 3.2.2-12). Их фор¬
ма анатомически соответствует зоне, для которой они
предназначены. Некоторые из таких анатомически
изогнутых пластин позволяют динамическую ком¬
прессию. Во многих из них (например предназначен¬
ных для проксимального отдела плечевой кости, дис¬
тального отдела лучевой кости, дистального отдела
бедренной кости и проксимального отдела больше¬
берцовой кости) возможны блокирование или ком¬
бинация блокирования и динамической компрессии
(комбинированные отверстия), что делает их универ¬
сальными. Применение данных пластин описано в со¬
ответствующих главах.
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиго о cz> о ооI©/Рис. 3.2.2-12а—j Некоторые анатомиче¬
ски предызогнутые пластины,
а Накладная пластина для DHS.
b LCP-DF (дистальный отдел бедрен¬
ной кости),
с LCP для проксимального отдела боль¬
шеберцовой кости,
d LCP метафизарная пластина,
е PHILOS.f LCP для локтевого отростка,
g LCP для дистального отдела плече¬
вой кости.h—j LCP для дистального отдела луче¬
вой кости.238
3.2.2 Пластины3 Классические принципы абсолютной
стабильности при использовании пластинДля абсолютной стабильности перелома, фиксирован¬
ного пластиной, требуются анатомичная репозиция и
межфрагментарная компрессия, достигаемая введением
стягивающих винтов, осевой компрессией пластиной или
комбинацией этих действий. Статическая компрессия
между двумя фрагментами поддерживается в течение
нескольких недель [14] и не стимулирует резорбции или
некроза кости (рис. 3.2.2-13). Взаимозацепление костных
фрагментов и компрессия уменьшают межфрагментар-
ную подвижность практически до нуля и делают возмож¬
ной прямую костную перестройку перелома (первичное
костное сращение без мозоли).Для обеспечения абсолютной стабильности компрессия
должна нейтрализовать все силы, действующие по всей пло¬
скости перелома (сгибание, растяжение, срезание и ротация).НеделиРис. 3.2.2-13 Компрессия, приложенная к кортикальной кости
in vivo. Сила компрессии снижается очень медленно. Характер
изменения компрессии доказывает, что в зоне компрессии не¬
кроз от давления и резорбция поверхностей не происходят.Имеются четыре способа достижения межфрагментар-
ной компрессии с помощью пластины:компрессия с помощью динамического компрессирую¬
щего устройства пластины (LC-DCP);
компрессия путем контурирования (предварительного
изгибания) пластины;компрессия с помощью дополнительных стягивающих
винтов, введенных через отверстия пластины;
компрессия с помощью шарнирного компрессирующе¬
го устройства.3.1 Абсолютная стабильность стягивающим
винтом и защитной пластинойПростые типы переломов лучше всего анатомично ре-
понировать и фиксировать методом абсолютной ста¬
бильности с помощью сочетания стягивающих винтов
и защитной пластины (рис. 3.2.2-14). Защитной являет¬
ся пластина, уменьшающая нагрузку на зону фиксации
межфрагментарыми винтами и защищающая их от по¬
ломки. При мета-/эпифизарных переломах с расколом
фиксацию стягивающими винтами часто необходимо до¬
полнять опорной пластиной для защиты этих винтов от
срезающих усилий. Правильно установленный стягиваю¬
щий винт в хорошей кости генерирует усилие до 3000 Н.
Ни один из нижеперечисленных методов не дает такого
результата, поэтому стягивающие винты должны приме¬
няться всегда, если это позволяет тип перелома.Рис. 3.2.2-14 Остеосинтез стягивающим винтом и защитной
пластиной. Межфрагментарная компрессия достигается с по¬
мощью компрессирующих винтов. Функция пластины - защита
стягивающих винтов от сгибающих, срезающих и ротационных
усилий. Стягивающие винты могут устанавливаться через пла¬
стину или вводиться отдельно.239
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности■ Стягивающий винт может быть установлен че¬
рез пластину или вне нее. Для предотвращения до¬
полнительной отслойки мягких тканей предпочти¬
тельно введение винта через пластину.Рис. 3.2.2-15а—с Фиксация диафизарного перелома с клино¬
видным фрагментом с помощью стягивающих винтов, введен¬
ных через компрессионную пластину,
а Клиновидный перелом (42-В2).Ь После контурирования пластину фиксируют к основному
дистальному фрагменту двумя винтами, а проксималь¬
но накладывают компрессирующее устройство. Клиновид¬
ный фрагмент аккуратно репонируют малым крючком,
с Окончательный вид остеосинтеза. Два средних винта про¬
ведены через пластину и притягивают клиновидный фраг¬
мент. Оголения кости от мягких тканей не требуется.Рекомендации по установке стягивающего винта описаны
в гл. 3.2.1. При наличии клиновидного фрагмента, распо¬
ложенного напротив пластины, его репонируют с помо¬
щью крючка или остроконечного репозиционного зажи¬
ма (рис. 3.2.2-15).3.2 Компрессия стягивающим устройствомПри поперечных или коротких косых переломах уста¬
новка стягивающих винтов не всегда возможна. Для до¬
стижения адекватной (более 100 кПа) компрессии в таких
случаях разработано шарнирное стягивающее устройство
(рис. 3.2.2-16). Его применение также показано для ком¬
прессии переломов диафизов бедра, плечевой кости при
наличии щели между отломками, превышающей 1-2 мм,
а также остеотомий или несращений. Большинство пла¬
стин имеют на концах выемки, соответствующие крючку
стягивающего устройства. Перед применением бранши
стягивающего устройства следует максимально развести.
После фиксации пластины к одному из основных фраг¬
ментов, перелом репонируют и удерживают с помощью
репозиционных зажимов. Затем стягивающее устройство
присоединяют к пластине и фиксируют к противополож¬
ному основному фрагменту с помощью короткого кор¬
тикального винта. Для приложения сил 100-120 кПа или
при остеопорозе кости рекомендуется бикортикальная
фиксация. Для затягивания устройства используют гаеч¬
ный ключ с шарниром.Рис. 3.2.2-16 Шарнирное стягивающее устройство. В зависи¬
мости от положения крючка устройство можно использовать
для компрессии или дистракции.
3.2.2 ПластиныПри косых переломах для предотвращения смещения натя¬
жение следует прикладывать таким образом, чтобы острая
часть подвижного фрагмента внедрялась во впадину, фор¬
мируемую пластиной и другим основным фрагментом, к
которому она фиксирована (рис. 3.2.2-17). Биомеханические
исследования показали, что сгибательная и ротационная
стабильность таких переломов значительно повышается
при добавлении стягивающего винта через пластину после
установки осевой компрессии (видео 3.2.2-4). При попереч¬
ных переломах важно, чтобы пластина была предызогну-
та на уровне перелома для предотвращения растяжения
и формирования щели в отдаленном кортикальном слое
(рис. 3.2.2-18,3.2.2-19).VideoВидео 3.2.2-4 Применение LCP при простом переломе лучевой
кости с использованием традиционной техники и установкой
стягивающего винта через пластину.Рис. 3.2.2-17а—с Применение шарнирного стягивающего устрой¬
ства.а—b При косых переломах стягивающее устройство должно
приводить к блокированию свободного фрагмента при
действии компрессии,
с Рисунок показывает неправильное применение устрой¬
ства.241
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности3.3 Компрессия предызгибаниемПри расположении прямой пластины на прямой кости
компрессирующие силы наиболее велики непосредствен¬
но под пластиной. В отдаленном кортикальном слое вслед¬
ствие натяжения возникает небольшая щель (рис. 3.2.2-18),
и концентрическая компрессия по всей поверхности пере¬
лома может быть не обеспечена. Если применение допол¬
нительного стягивающего винта невозможно, необходимо
предварительно изогнуть пластину (рис. 3.2.2-19). Под воз¬
действием тяги предызогнутая пластина выпрямляется,
что приводит к компрессии противоположного корти¬
кального слоя и увеличению стабильности. Для предызги-
бания или контурирования пластин имеются специальные
инструменты (рис. 3.2.2-20).3.4 Компрессия с помощью LC-DCP
(принцип динамической компрессии)Осевую компрессию также можно осуществить с помо¬
щью LC-DCP (см. выше), однако с меньшим эффектом, чем
при использовании стягивающего устройства. Для равно¬
мерного распределения компрессирующих сил необходи¬
мо предварительное изгибание пластины.Рис. 3.2.2-18 Если прямая пластина расположена на прямой
кости, то под действием эксцентричных сил щель поперечного
перелома раскрывается с противоположной стороны.242Рис. 3.2.2-19 Если пластина несколько предызогнута перед
наложением (а), щель в противоположном кортикальном слое
будет исчезать по мере увеличения компрессии (Ь), и вся ли¬
ния перелома плотно закроется и будет компрессирована (с).
3.2.2 ПластиныРис. 3.2.2-20 Ручные щипцы для сги¬
бания. Правильное применение этого
инструмента показано на видео 3.2.2-5Рис. 3.2.2-21а-Ь Для контурирования пластины применяются
гибкие шаблоны.3.5 Контурирование пластинДля соответствия анатомии кости прямую пластину необ¬
ходимо контурировать перед наложением. В противном
случае может произойти потеря репозиции, особенно
если линия перелома не была предварительно фиксиро¬
вана стягивающими винтами. Даже анатомически преды-
зогнутые пластины (гл. 3.2.2:2.5) могут требовать оконча¬
тельного контурирования перед наложением. Лучше всего
выполнять его с помощью ручных сгибательных щипцов
(рис. 3.2.2-20), сгибающего пресса или сгибательных клю¬
чей (видео 3.2.2-5). Для сложного трехмерного конту¬
рирования применяют гибкие шаблоны, которые легко
моделируются по костной поверхности (рис. 3.2.2-21). По¬
вторное сгибание и разгибание нежелательно, так как оно
ослабляет пластину.Video (2)Видео 3.2.2-5 Изгибание пластин требует правильного приме¬
нения инструментов, таких как сгибающий пресс.243
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности4 Различные функции пластинВажно подчеркнуть, что именно хирург определяет функ¬
цию пластины каждый раз, когда собирается ее использо¬
вать. Пластины могут выполнять пять функций:
компрессия;
защита;
опора;
стягивание;мостовидная фиксация.4.1 Компрессионная и защитная пластиныПрименение компрессионных и защитных пластин де¬
тально описано выше (гл. 3.2.2:3.1).Видео 3.2.2-6 При использовании пластины в качестве опор¬
ной, первый винт следует вводить эксцентрично для предот¬
вращения соскальзывания пластины.2444.2 Опорная / противоскользящая пластина■ Опорной является конструкция, которая проти¬
востоит осевой нагрузке за счет приложения силы
под утлом 90° к оси потенциальной деформации.При эпи-/метафизарных переломах от срезания или
раскола бывает недостаточно фиксации только с помо¬
щью стягивающих винтов, и их применение дополняют
пластиной с опорной или противоскользящей функци¬
ей (видео 3.2.2-6), чтобы защитить винт от срезающих
усилий вдоль перелома. Для обеспечения опоры пла¬
стины могут применяться и без стягивающих винтов, а в
пластинах с динамическими компрессирующими отвер¬
стиями винты должны вводиться в опорном положении
(рис. 3.2.2-22).Рис. 3.2.2-22а—Ьа Применение DCP с функцией опоры,
b Для предотвращения смещения пластины винт устанавли
вают в проксимальной части отверстия.
3.2.2 Пластины4.3 Стягивающая пластинаДля действия пластины в качестве стягивающей должнысоблюдаться следующие четыре критерия.1. Перелом должен подвергаться эксцентричной нагрузке
(напр, бедро).2. Пластина должна размещаться на стороне растяжения
(выпуклой).3. Пластина должна быть способна выдерживать нагрузки
на растяжение.4. Противоположный кортикальный слой должен быть
способен противостоять компрессирующим силам.Последний пункт имеет особенно большое значение.■ Функция стягивания заключается в преобразо¬
вании растягивающих усилий в компрессирующие.
После репозиции перелома противоположный кор¬
тикальный слой должен обеспечивать костную опо¬
ру для предотвращения цикличного сгибания и по¬
тери фиксации.Хорошим примером эксцентрично нагружаемой кости
является бедренная кость (рис. 3.2.2-23). Если при по¬
перечном переломе пластина размещена на латераль¬
ной (растягиваемой) стороне кости, дистракционные
усилия превращаются в компрессирующие и действуют
по всей плоскости перелома при условии интактностиРис. 3.2.2-23а-е Принцип стягивания
на бедренной кости,
а Интактная бедренная кость нагру¬
жается эксцентрично; по ее лате¬
ральной стороне действуют дис¬
тракционные или растягивающие
силы, по медиальной - компрес¬
сирующие.Ь При переломе щель на латераль¬
ном кортикальном слое раскрыва¬
ется, а на медиальном — компрес¬
сируется.с Если пластина размещена на ла¬
теральной стороне бедра вдоль
linea aspera, то при нагрузке она
подвергается растяжению и ком¬
прессирует щель перелома при на¬
личии медиальной опоры,
d Если пластина размещена на сторо¬
не компрессии, она не может проти¬
востоять раскрытию щели перело¬
ма по латеральной стороне (неста¬
бильность),
е Если медиальный кортикальный
слой поврежден, принцип стягива¬
ния не будет работать из-за недо¬
статка опоры (гл. 3.2.3). Обеих пос¬
ледних ситуаций следует избегать.
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностимедиального кортикального слоя. Если пластина разме¬
щена медиально, она не может противостоять растягива¬
ющим усилиям, и при нагрузке фиксация будет нарушена.4.4 Мостовидная пластинаС целью сохранения биологии сложных многооскольча-
тых переломов и минимизации дополнительных повреж¬
дений мягких тканей может применяться мостовидная
фиксация. Мостовидные пластины обеспечивают относи¬
тельную стабильность, а сращение перелома происходит
за счет формирования мозоли.■ Суть мостовидного остеосинтеза - фиксация
пластины только к двум основным фрагментам,
благодаря чему зона перелома остается нетрону¬
той, а кровоснабжение максимально сохраняется.По возможности перелом следует репонировать непря¬
мыми методами, а мостовидные пластины применять из
минимального доступа с целью поддержания длины, осе¬
вых соотношений и ротации [15]. Мостовидные пластины
детально описаны в гл. 3.3.2.При использовании данного метода следует учитывать не¬
сколько важных биомеханических принципов. Для повыше¬
ния стабильности имплантата при такой гибкой фиксации
следует применять длинные пластины с небольшим коли¬
чеством винтов, чтобы увеличить плечо рычага и распреде¬
лить сгибающие усилия [16, 17]. Рекомендуется, чтобы дли¬
на пластины была больше длины перелома в три раза при
оскольчатых переломах и в восемь-десять раз - при простых
переломах. Соотношение винтов и отверстий менее 0,5 создает
длинное плечо действия силы и снижает сгибающие нагруз¬
ки на дистальные винты [19]. Кроме того, в зоне перелома сле¬
дует оставлять свободными не менее двух-трех отверстий для
уменьшения концентрации напряжения (рис. 3.2.2-24) [18,20].
Если кровоснабжение косги и окружающих мягких тканей на¬
рушено не очень сильно, биологическим ответом на такую от¬
носительно гибкую фиксацию будет быстрое формирование
костной мозоли, связывающей фрагменты, как при неопера¬
тивном лечении или после интрамедуллярного остеосинтеза.и тканейРис. 3.2.2-24а—dа—Ь При простом поперечном переломе из-за концентрации
нагрузки короткий сегмент пластины подвергается дефор¬
мации (выделен красным),
с—d При оскольчатых переломах мостовидную фиксацию луч¬
ше выполнять длинными пластинами. При этом промежу¬
точный сегмент длиннее, и нагрузка, показанная на а—Ь,
распределяется на большем участке. Поэтому локальное
напряжение пластины уменьшается, а ее устойчивость к
поломке возрастает [16].
3.2.2 Пластины5 Библиография[1] Miclau Т, Martin RE (1997) The evolution of modern plate
osteosynthesis. Injury; 28(Suppl l):3-6.[2] Perren SM (2002) Evolution of the internal fixation of long bone
fractures. The scientifi с basis of biological internal fixation: choosing
a new balance between stability and biology. J Bone Joint Surg Br;
84(8):1093-1110.[3] Tepic S, Remiger AR, Morikawa K, et al (1997). Strength recovery
in fractured sheep tibia treated with a plate or an internal fixator: an
experimental study with a two-year follow-up. J Orthop Trauma;
ll(l):14-23.[4] Perren SM, Cordey J, Rahn BA, et al (1988) Early temporary
porosis of bone induced by internal fixation implants. A reaction to
necrosis, not to stress protection? Clin Orthop Relat Res; (232):139-151.[5] Gardner MJ, Helfet DL, Lorich DG (2004) Has locked plating
completely replaced conventional plating? Am J Orthop;33(9):439^46.[6] Perren SM, Klaue K, Pohler O, et al (1990) The limited contact
dynamic compression plate (LC-DCP). Arch Orthop Trauma Surg;
109(6):304-310.[7] Miclau T, Remiger A, Tepic S, et al (1995) A mechanical
comparison of the dynamic compression plate, limited contact dynamic
compression plate, and point contact fi xator. ] OrthopTrauma; 9(l):17-22.[8] Cordey J, Borgeaud M, Perren SM (2000) Force transfer between
the plate and the bone: relative importance of the bending stiffness of
the screws friction between plate and bone. Injury; 31(Suppl 3):21-28.[9] Gardner MJ, Brophy RH, Campbell D, et al (2005) The
mechanical behaviour of locking compression plates compared with
dynamic compression plates in a cadaver radius model. J Orth Trauma;
19(9):597-603..[10] Goesling T, Frenk A, Appenzeller A, et al (2003) LISS PLT:
design, mechanical and biomechanical characteristics. Injury;34(Suppl 1):11—15.[11] Cole PA, Zlowodzki M, Kregor PJ (2003) Less Invasive
Stabilization System (LISS) for fractures of the proximal tibia:
indications, surgical technique and preliminary results of the UMC
Clinical Trial. Injury; 34(Suppl l):16-29.[12] Wagner M (2003) General principles for the clinical use of the LCP.
Injury; 34(Suppl 2):31^2.[13] Perren SM (2003) Backgrounds of the technology of internal
fi xators. Injury; 34(Suppl 2):l-3.[14] Perren SM, Huggler A, Russenberger M, et al (1969) The reaction
of cortical bone to compression. Acta Orthop Scand Suppl; 125:19-29.[15] Mast JW, Jakob R, Ganz R (1989) Planning and reduction technique in
fracture surgery. 1st ed. Berlin Heidelberg New York: Springer-Verlag.[16] Gautier E, Sommer С (2003) Guidelines for the clinical application
of the LCP. Injury; 34(Suppl 2):63-76.[17] Rozbruch SR, Muller U, Gautier E, et al (1998) The evolution of
femoral shaft plating technique. Clin Orthop Relat Res; (354):195-208.[18] Sommer C, Gautier E, Muller M, et al (2003) First clinical results
of the Locking Compression Plate (LCP). Injury; 34(Suppl 2):43-54.[19] Field JR, Tomkvist H, Hearn TC, et al (1999) The influence of
screw omission on construction stiffness and bone surface strain in
the application of bone plates to cadaveric bone. Injury;
30(9):591-598.[20] Ellis T, Bourgeault CA, Kyle RF (2001) Screw position affects
dynamic compression plate strain in an in vitro fracture model.J Orthop Trauma; 15(5):333-337.6 БлагодарностиМы выражаем благодарность Bemd Wittner и Ulrich Holz
за участие в подготовке данной главы в первом издании
«АО - Принципы лечения переломов».
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности3.2.3 Принцип стягивания1 Биомеханические принципы2 Концепции применения3 Хирургическая техника4 Ошибки и осложнения5 Библиография6 Благодарности249252253254
254254
Авторы David J. Hak, Rena L. Stewart3.2.3 Принцип стягивания1 Биомеханические принципыРанние концепции распределения нагрузки в кости были
разработаны и описаны Frederic Pauwels [1], который об¬
наружил, что в изогнутой трубчатой конструкции при
осевой нагрузке всегда имеется сторона компрессии (сжа¬
тия) и сторона натяжения (рис. / анимация 3.2.3-1).На основе этих наблюдений был разработан принцип
стягивания.■ Стягивающая петля трансформирует силы
натяжения в силы сжатия на противоположном
кортикальном слое. Для этого фиксатор наклады¬
вают эксцентрично по выпуклой стороне изогну¬
той кости.Наиболее наглядно действие принципа стягивания мож¬
но рассмотреть на бедренной кости под механической на¬
грузкой (рис. 3.2.3-2).Для сращения перелома требуется механическая стабиль¬
ность, которая достигается компрессией фрагментов пере¬
лома. Однако дистракция или растяжение препятствуют
сращению. Поэтому растягивающие силы необходимо
нейтрализовать или, в идеале, трансформировать в силы
сжатия для стимуляции сращения перелома. Это особен¬
но важно для суставных переломов, где стабильность важна
для ранних движений и достижения хорошего функцио¬
нального результата. При некоторых переломах тяга мышц
вызывает растяжение фрагментов (например надколенник
или локтевой отросток), и применение стягивающей пет¬
ли позволяет нейтрализовать растягивающие силы и даже
превратить их в компрессирующие при сгибании сустава
(рис. 3.2.3-3a-b). Костный фрагмент может быть оторван
в месте прикрепления связки или сухожилия, например
большой бугорок плечевой кости (рис. 3.2.3-3с), большой
вертел бедра или внутренняя лодыжка (рис. 3.2.3-3d); в та¬
ких случаях принцип стягивания позволяет жестко фик¬
сировать оторванный фрагмент, трансформировать растя¬
гивающие силы в силы сжатия и обеспечить возможность
незамедлительных движений в суставе.Натяжение
90 kg/cm2НатяжениеКомпрессияРис./ Анимация 3.2.3-1а-Ьа Эксцентрично нагружаемая кость имеет сторону натяжения и сторону компрессии,
b Стягивающая петля превращает натяжение в компрессию по противоположному кортикальному слою.249
33.2Репозиция, доступы и методы фиксацииМетоды абсолютной стабильностиРис. 3.2.3-2а-е Пластина, наложенная на стороне натяжения
а Механическая ось кости не обязательно проходит по центру
кости.Ь При вертикальной нагрузке изогнутого бедра возникают
силы натяжения по наружной поверхности и силы сжатия
по внутренней поверхности кости,
с Пластина, расположенная на стороне компрессии, не смо¬
жет нейтрализовать силы натяжения, и на противополож¬
ной от пластины стороне возникнет щель. Пластину не сле¬
дует устанавливать в таком положении.кости, действует как стягивающая,
d Стягивающая пластина превращает силы натяжения в силы
сжатия на противоположном кортикальном слое. Этот кор¬
тикальный слой должен обеспечивать точку опоры. Даже
при компрессии кости пластина остается под действием
сил натяжения.е В случае дефекта медиального кортикального слоя плас¬
тина подвергается сгибающим усилиям и обычно ломается
вследствие усталости в точке F. Стягивающая пластина в
таких условиях не должна применяться.
3.2.3 Принцип стягиванияРис. 3.2.3-3а—dа Принцип стягивания на примере перелома надколенника.
Проволочная петля в форме восьмерки, находится кпереди
от кости и от перелома. При сгибании коленного сустава
растягивающие силы (между четырехглавой мышцей и бу¬
гристостью большеберцовой кости) превращаются в ком¬
прессирующие на уровне суставной поверхности,
b При переломе локтевого отростка проволочная петля дей¬
ствует как стягивающая при сгибании в локтевом суставе.
Это пример динамической стягивающей петли.с Применение принципа стягивания на проксимальном отде¬
ле плечевой кости при отрыве большого бугорка. Прово¬
лочная петля фиксируется к плечевой кости с помощью
3,5-мм кортикального винта,
d Применение принципа стягивания на внутренней лодыжке.
Проволочная петля может быть фиксирована к большебер¬
цовой кости с помощью 3,5-мм кортикального винта. Это
пример статической стягивающей петли.251
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильности2 Концепции примененияПринцип стягивания с помощью проволочной петли ча¬
сто применяется при суставных переломах надколенника
и локтевого отростка, превращая растягивающие силы,
возникающие вследствие тяги мышц, в компрессирую¬
щие силы по суставной стороне перелома. Кроме того,
принцип стягивания применим в случаях мелких отрыв¬
ных фрагментов (рис. 3.2.3-3с). Принципы стягивания с
помощью пластины также применимы при диафизар¬
ных переломах, например бедренной кости.■ На изогнутых длинных костях выпуклая сторона
диафиза является стороной натяжения.Особенно важно применение принципа стягивания при
замедленной консолидации или несращениях, когда на¬
личие угловой деформации создает на кости сторону на¬
тяжения.■ По возможности внутренние или внешние фик¬
саторы должны быть наложены на стороне натяже¬
ния [2].Это надежно обеспечивает костное сращение. Для стяги¬
вания применяют петли из проволоки, тросы, рассасыва¬
ющийся и нерассасывающийся шовный материал. При
соответствующем расположении интрамедуллярные
стержни, пластины и внешние фиксаторы также могут
выполнять функцию стягивания (рис. 3.2.3-4).Рис. 3.2.3-4а—Ь Клинический пример внешнего фиксатора,
действующего в соответствии с принципом стягивания при не¬
сращении после интрамедуллярного остеосинтеза,
а Симптоматическое несращение при наличии интрамедул¬
лярного стержня. Обратите внимание на зону гипертрофии
по задней поверхности большеберцовой кости и щель спе¬
реди.b После удаления интрамедуллярного стержня внешний
унилатеральный фиксатор наложен спереди в сагитталь¬
ной плоскости; рекомендована полная нагрузка конечно¬
сти массой тела. Наступила консолидация.
3.2.3 Принцип стягивания■ Стягивание, которое вызывает компрессию в мо¬
мент наложения, называется статическим, так как
силы, действующие в зоне перелома, практически
не изменяются при движениях.Применение стягивающей петли на внутренней лодыжке
является примером статического стягивания (рис. 3.2.3-3d).■ Стягивание называется динамическим, если ком¬
прессирующие силы увеличиваются при движениях.Перелом надколенника хорошо иллюстрирует приме¬
нение принципа стягивания. При сгибании в коленном
суставе сила натяжения увеличивается и превращается в
силу компрессии (рис. 3.2.3-3а).3 Хирургическая техникаПереломы, находящиеся под воздействием сил растяже¬
ния, подвержены риску смещения при движениях конеч¬
ности, например надколенник при сгибании коленного
сустава или большой бугорок плечевой кости при сокра¬
щении надостной мышцы. Применение восьмиобразной
или простой проволочной петли по передней поверх¬
ности надколенника обеспечивает хорошую фиксацию в
зонах прикрепления сухожилий по обеим сторонам над¬
коленника и создает отлично действующий механизм стя¬
гивания, который компрессирует перелом при динами¬
ческой нагрузке (рис. / анимация 3.2.3-5). Проволочную
петлю (диаметром 1,0 или 1,2 мм) располагают как мож¬
но ближе к кости. Ее можно провести через зону прикре¬
пления сухожилий с помощью толстой иглы, либо фик¬
сировать за продольно расположенные спицы Киршнера
(рис. 3.2.3-3а). При переломах локтевого отростка прово¬
лочную петлю также можно провести сквозь сформиро¬
ванное сверлением 2,0-мм отверстие в проксимальном от¬
деле локтевой кости (рис. 3.2.3-3b), а на проксимальномотделе плечевой кости или медиальной поверхности
большеберцовой кости точкой фиксации может служить
головка винта. Пластина или внешний фиксатор, приме¬
няемые в соответствии с принципом стягивания, должны
располагаться на стороне натяжения кости или на выпу¬
клой стороне деформации или несращения (рис. 3.2.3-4).Animation (^)Рис. / Анимация 3.2.3-5 Техника применения стягивающей
проволочной петли на надколеннике. Стягивающая петля рас¬
полагается под сухожилиями четырехглавой мышцы и соб¬
ственной связкой надколенника.253
3 Репозиция, доступы и методы фиксации3.2 Методы абсолютной стабильностиОбязательные условия:тип перелома и кость способны выдержать компрессию;
наличие кортикальной опоры на стороне, противопо¬
ложной стягивающему устройству;
фиксация способна выдержать силы натяжения.Традиционно для фиксации стягивающей петлей при¬
меняется нержавеющая сталь; также приобрел попу¬
лярность плетеный кабель благодаря своей прочности и
легкости натяжения. Изучено применение нерассасыва-
ющегося плетеного полиэфирного шовного материала,
прочность которого эквивалентна проволоке из нержаве¬
ющей стали диаметром 1,25 мм [3]. Отмечен успех биоде-
градируемых имплантатов, которые могут минимизиро¬
вать осложнения типа болезненности в области установки
конструкции и тем самым избавить от необходимости
удаления имплантата [4]; в то же время, биодеградируе-
мые материалы часто вызывают острую воспалительную
реакцию мягких тканей, сходную с инфекцией.4 Ошибки и осложненияНаиболее частое осложнение - несостоятельность им¬
плантата.■ Проволока высоко устойчива к растяжению, од¬
нако она быстро ломается при наличии изгибающих
усилий вследствие усталости металла. Пластины так¬
же подвержены усталостным повреждениям.При простых диафизарных переломах, фиксированных пла¬
стиной, ее располагают по стороне натяжения кости при ус¬
ловии, что противоположный кортикальный слой способен
выдерживать компрессирующие нагрузки (рис. 3.2.3-2c-d).
Если кортикальный слой на противоположной от пластины
стороне раздроблен, пластина подвергается повторяющим¬
ся сгибательным нагрузкам, которые неизбежно приведут254к ее поломке, если перелом не срастется быстро. Для обе¬
спечения прочности, достаточной, чтобы противостоять
компрессии вдоль противоположного кортикального слоя,
может требоваться ранняя костная пластика.5 Библиография[1] Pauwels F (1980) Biomechanics of the Locomotor Apparatus. 1st ed.Berlin Heidelberg New York: Springer-Verlag.[2] Stoffel K, Klaue K, Perren SM (2000) Functional load of plates in
fracture fixation in vivo and its correlate in bone healing. Injury;31(Suppl 2):S-B37-50.[3] Patel VR, Parks BG, Wang Y, et al (2000) Fixation of patella
fractures with braided polyester suture: A biomechanical study. Injury;
31(l):l-6.[4] Chen A, Hou C, Bao J, et al (1998) Comparison of biodegradable and
metallic tension-band fixation for patella fractures: 38 patients
followed for 2 years. Acta Orthop Scand; 69(l):39-42.6 БлагодарностиМы выражаем благодарность Christoph Josten и Gert Mu hr
за их участие в подготовке данной главы в первом изда¬
нии «АО - Принципы лечения переломов».
щ
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности3.3.1 Интрамедуллярный остеосинтез1Виды интрамедуллярного остеосинтеза2571.1Классический стержень Kuntscher
(плотная посадка, рассверливание,
без блокирования)2571.2Универсальный стержень
(плотная посадка, рассверливание,
блокирование)2571.3Интрамедуллярный остеосинтез без
рассверливания и без блокирования2571.4Интрамедуллярный остеосинтез без
рассверливания, но с обязательным
блокированием (цельный стержень
без рассверливания)2572Патофизиология интрамедуллярного
остеосинтеза2582.1Интрамедуллярный остеосинтез
с рассверливанием2.1.1 Местные изменения2.1.2 Общие изменения2582.2Интрамедуллярный остеосинтез
без рассверливания2592.3Современные аспекты
интрамедуллярного остеосинтеза
бедренной кости2.3.1 Изолированные переломы
диафиза бедренной кости2.3.2 Переломы бедра у пациентов
с политравмой2592.4Современные аспекты
интрамедуллярного остеосинтеза
большеберцовой кости2602.5Заключение2613Имплантаты2613.1Бедренная кость2613.2Большеберцовая кость2623.3Плечевая кость2623.4Предплечье2623.5Система стержней Expert2634 Общая техника4.1 Предоперационное планированиеи ведение4.1.1 Положение пациента4.1.2 Последовательность стабилизации
при множественных переломах
конечностей4.1.3 Выбор имплантата4.2 Методы введения4.2.1 Хирургический доступи подготовка точки введения4.2.2 Подготовка точки введения
при антеградном остеосинтезе
бедренной кости4.2.3 Подготовка точки введения
при ретроградном остеосинтезе
бедренной кости4.2.4 Антеградный остеосинтез
большеберцовой кости4.2.5 «Флоттирующий» коленный сустав4.2.6 Техника рассверливания4.3 Методы репозиции4.3.1 Репозиция переломов бедра4.3.2 Репозиция переломов
большеберцовой кости4.3.3 Средства репозиции4.3.4 Последовательность
блокирования4.3.5 Интраоперационные методы
контроля репозиции4.3.6 Методы репозиции при
отсроченном лечении и несращениях4.3.7 Предотвращение осевых
отклонений4.4 Методы фиксации / блокирования4.4.1 Блокирующие винты4.4.2 Дистальное направительное
устройство (DAD): дистальное
блокирование без ЭОП4.4.3 Динамизация5 Противопоказания2632632652682802836 Библиография283
Автор Christian Krettek3.3.1 Интрамедуллярный остеосинтез1 Виды интрамедуллярного остеосинтеза1.1 Классический стержень Klintscher (плотная
посадка, рассверливание, без блокирования)Интрамедуллярный остеосинтез переломов диафизов длин¬
ных трубчатых костей считается стандартным методом ле¬
чения. Использование традиционного стержня Kiintscher с
продольной прорезью ограничивалось относительно про¬
стыми переломами средней части диафиза, так как стабили¬
зация зависела от контакта между эластичным имплантатом
и жесткой костью (принцип интрамедуллярного остеосин¬
теза). Рассверливание костномозгового канала увеличивает
зону контакта между стержнем и костью. Оно расширяет
показания до более сложных или расположенных более
проксимально или дистально вдоль диафиза переломов.
Рассверливание также улучшает механические свойства вза¬
имодействия кости и имплантата, так как позволяет приме¬
нять имплантаты большего диаметра. Однако процесс рас¬
сверливания сам по себе имеет некоторые биологические
недостатки, особенно при агрессивном выполнении. Они
включают значительное повышение интрамедуллярного
давления и температуры, вызывающие некроз кости. В про¬
шлом эти недостатки ограничивали применение остеосин¬
теза с рассверливанием до переломов, сопровождающихся
лишь незначительными повреждениями мягких тканей.1.2 Универсальный стержень (плотная посадка,
рассверливание, блокирование)Дополнение стержней блокирующими винтами, впервые
примененное Grosse и Kempf, улучшило механические свой¬
ства интрамедуллярных имплантатов. Оно также расширило
границы показаний к их применению до еще более прокси¬
мальных или дистальных переломов, а также более сложных
и нестабильных типов переломов. Однако если перелом
расположен слишком проксимально или дистально, или
является более сложным, его фиксация в основном зависитот блокирующих винтов и в гораздо меньшей степени от
контакта отломков. Длина конструкции кость-имплантат со¬
храняется, так как блокирующие винты препятствуют уко¬
рочению. Однако продольная прорезь трубчатого стержня
приводит к снижению ротационной жесткости и ротацион¬
ной стабильности, особенно при использовании интраме¬
дуллярных стержней малого диаметра [1].1.3 Интрамедуллярный остеосинтез
без рассверливания и без блокированияНекоторые группы авторов в Европе и Северной Америке
применяли при лечении диафизарных переломов со значи¬
тельными повреждениями мягких тканей интрамедулляр¬
ные стержни, которые вводились в костномозговой канал
без рассверливания и заполняли его неплотно. Такие им¬
плантаты (стержень Ender, стержень Lottes, стержни Rush)
были тонкими и не могли быть блокированы проксимально
или дистально, поэтому наблюдалась продольная и ротаци¬
онная нестабильность, особенно при сложных типах пере¬
ломов. Их применение сопровождалось низким уровнем
инфекционных осложнений, однако требовало дополни¬
тельной внешней иммобилизации, такой как гипсовые по¬
вязки, что нежелательно в силу различных причин.1.4 Интрамедуллярный остеосинтез
без рассверливания, но с обязательным
блокированием (цельный стержень
без рассверливания)Очевидной была необходимость цельного стержня неболь¬
шого диаметра, который можно блокировать. Отсутствие
продольной щели значительно увеличивает торсионную
жесткость имплантата, однако уменьшает возможность его
адаптации к форме кости. Если точка введения выбрана не¬
достаточно точно, либо форма и радиус интрамедуллярного
канала отличаются от данных параметров геометрии стерж¬
ня, его установка может стать проблематичной. При малом
внешнем диаметре (9 мм) для бедренной косги требуется
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностисущественное увеличение прочности материала стержня,
чтобы минимизировать риск его поломки. Низкая жесткость
и высокая прочность были достигнуты в результате замены
материала стержня - нержавеющей стали на сплав титана
Ti-6Al-7Nb. Увеличение прочности стержня обеспечило воз¬
можность применения блокирующих винтов большего диа¬
метра - 4,2/4,9 мм (первоначально 3,2/3,9 мм). Сплошное по¬
перечное сечение стержня лишь незначительно увеличивает
механическую прочность на сгибание, однако имеет биологи¬
ческие преимущества. Результаты экспериментов на живот¬
ных показали, что подверженность инфекции меньше при
использовании цельного стержня, чем трубчатого, имеюще¬
го мертвое внутреннее пространство [2]. В то же время, полые,
или канюлированные, системы позволяют использование на¬
правляющих спиц, которые облегчают процесс установки.2 Патофизиология интрамедуллярного
остеосинтеза2.1 Интрамедуллярный остеосинтез
с рассверливанием2.1.1 Местные измененияРассверливание костномозгового канала вызывает наруше¬
ние кровоснабжения внутреннего кортикального слоя, кото¬
рое по данным экспериментов на животных восстанавлива¬
ется в течение 8-12 недель [3]. Снижение кровоснабжения в
первые недели после травмы и рассверливания может стать
причиной инфекции, особенно при открытых переломах
большеберцовой косги. Из-за высокого уровня инфекцион¬
ных осложнений, достигающего 21% [4], применение интра¬
медуллярного остеосинтеза с рассверливанием при открытых
переломах не рекомендуется даже в отсроченном порядке.
Несмотря на то, что вокруг частиц кости, полученных в ре¬
зультате рассверливания, наблюдалось формирование новой
косги, а в продуктах рассверливания определялись жизне¬
способные костные клетки, часто упоминаемый осгеоиндук-
тивный эффект такого материала остается сомнительным.Бедренная кость окружена хорошим мягкотканным футля¬
ром, и ее переломы чаще бывают закрытыми, а не открытыми,поэтому их лечение с помощью интрамедуллярного осте¬
осинтеза более надежно и менее рискованно, чем больше¬
берцовой кости. Уровень инфекционных осложнений при
открытых переломах бедра I и П степени по Gustilo после ин¬
трамедуллярного остеосинтеза с рассверливанием составляет
1-2%, а при открытых переломах со значительным поврежде¬
нием мягких тканей (Gustilo Ш) - 4-5%.2.1.2 Общие измененияСледует учитывать также общие изменения, возникающие
при рассверливании костномозгового канала. Они вклю¬
чают эмболию легочных сосудов, изменения системы ко¬
агуляции, связанные с повышением температуры, а также
гуморальные, невральные, иммунологические и воспали¬
тельные реакции. Частота посттравматической легочной
недостаточности (включая РДСВ) после раннего интраме¬
дуллярного остеосинтеза у пациентов с множественными
повреждениями может увеличиваться вследствие рассвер¬
ливания (гл. 4.1). Попадание тромбов в легочное кровоо¬
бращение после рассверливания было продемонстрирова¬
но целенаправленными исследованиями [5].■ Интрамедуллярный остеосинтез может подвер¬
гать опасности легочную систему пациента, особен¬
но в случаях политравмы с повреждениями грудной
клетки, так как легкие весьма чувствительны к лю¬
бым дополнительным нагрузкам непосредственно
после травмы.Результаты проходящих в настоящее время многоцентровых
исследований с большим количеством пациентов помогут
определить фактический риск легочных осложнений. Одна¬
ко преимущества интрамедуллярных стержней, вводимых
без рассверливания, уже были доказаны [6]. Любой инстру¬
мент (направляющая спица, сверло, интрамедуллярный
стержень), введенный в костномозговой канал, действует по¬
добно поршню и выталкивает содержимое костномозговой
полости либо через щель перелома в окружающие ткани,
либо в венозную систему. Wenda, измеряя интрамедуллярное
давление во время операций, обнаружил величины 420-1510
мм рт. ст. при вмешательствах с рассверливанием, по сравне¬
нию с 40-70 мм рт. ст. при использовании цельных стержней
3.3.1 Интрамедуллярный остеосинтезбез рассверливания. Кроме того, интраоперационная транс¬
пищеводная эхокардиография показала единичные эмболы
в группе с рассверливанием, чего не наблюдалось в группе
без рассверливания.В отличие от вмешательства с рассверливанием, когда сверло
вводится в костномозговой канал многократно (до двенадца¬
ти раз для 14-мм стержня), более тонкий цельный стержень
аккуратно вводится в диафиз один раз.Тем не менее, противостояние между теми, кто рекомендует
вмешательство с рассверливанием для всех пациентов с тя¬
желой травмой, и теми, кто озабочен ролью рассверливания
в возникновении легочных расстройств у пациентов с поли¬
травмой, продолжается (гл. 4.1).2.2 Интрамедуллярный остеосинтез
без рассверливанияПри интрамедуллярном остеосинтезе без рассверливания
применяются имплантаты меньшего размера. К достоин¬
ствам данного метода относится ослабление нагревания в
процессе сверления. Кроме того, введение более тонкого
имплантата в меньшей степени нарушает кровоток 17],
следовательно, вероятность некроза кости как одного из
факторов риска развития послеоперационных инфекций
значительно снижается.Восприимчивость к экспериментально внесенной инфек¬
ции при применении цельных и полых стержней недавно
была изучена в экспериментах на животных. Статистически
достоверные результаты показали большую восприимчи¬
вость к инфекции в группе, леченной полыми стержнями,
по сравнению с группой, леченной цельными стержнями.
Основной причиной такого различия, по-видимому, явля¬
ется мертвое пространство внутри полого стержня. В экс¬
периментах на собаках также изучалось влияние диаметра
стержня на кровоснабжение и механические параметры [8].
Было показано, что тонкие стержни нарушали кортикаль¬
ную перфузию после сегментарной остеотомии большебер¬
цовой косги гораздо меньше, чем более толстые стержни,
плотно заполняющие костномозговой канал. Применениетонких стержней также сопровождалось более полным
восстановлением васкуляризации к 11-й неделе после вме¬
шательства. Различий в жесткости и величинах нагрузок,
вызывающих потерю фиксации, не было отмечено. Сле¬
довательно, эти выводы могут быть применены к лечению
переломов диафиза большеберцовой кости с тяжелыми по¬
вреждениями мягких тканей, при которых кровоснабжение
кости значительно нарушено [8].2.3 Современные аспекты интрамедуллярного
остеосинтеза бедренной кости2.3.1 Изолированные переломы диафиза
бедренной костиСохранение эндосгального кровотока, снижение интраопера-
ционной кровопотери и сокращение длительности операции
являются преимуществами интрамедуллярного остеосинтеза
бедренной кости без рассверливания (UFN - бедренный стер¬
жень без рассверливания) по сравнению с рассверливанием
(RFN - бедренный стержень с рассверливанием антеградно /
ретроградно). Кроме того, при UFN отмечена меньшая интра-
вазация содержимого костно-мозгового канала в системный
венозный кровоток, чем при RFN [9]. Однако это же исследо¬
вание показало, что и UFN не абсолютно безопасен. При его
использовании отмечено значительное повышение интраме¬
дуллярного давления и высвобождение содержимого костного
мозга. Оба метода интрамедуллярного остеосинтеза связаны
со сходной генерацией эмболов [10,11]. В исследовании сделан
вывод что использование UFN не защищает пациента от ле¬
гочной эмболии содержимым костномозгового канала. Про¬
спективное рандомизированное клиническое исследование
не выявило значимых различий физиологических легочных
реакций или клинических результатов между группами па¬
циентов, леченных с помощью UFN и RFN [12]. Некоторые
авторы не смогли обнаружить никаких изменений легочной
физиологии после применения RFN [13].Другие клинические исследования показали преимущества
RFN по сравнению с UFN. В многоцентровом проспектив¬
ном рандомизированном исследовании интрамедуллярный
остеосинтез переломов диафиза бедренной кости без рас¬
сверливания сопровождался значительным увеличением
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностичастоты несращений по сравнению с интрамедуллярным
остеосинтезом с рассверливанием [14]. Кроме того, при RFN
отмечено сокращение сроков консолидации и снижение ча¬
стоты замедленной консолидации.■ Интрамедуллярный остеосинтез с рассверлива¬
нием (RFN) остается золотым стандартом лечения
изолированных переломов бедренной кости. Пре¬
имущества UFN (меньшие интраоперационная кро-
вопотеря и длительность вмешательства) имеют
значение у пациентов с политравмой, для которых
важны малая длительность операции и минималь¬
ная потеря крови.2.3.2 Переломы бедра у пациентов с политравмойУ пациентов с политравмой, особенно при наличии по¬
вреждений грудной клетки, применение RFN связывалось
со значительными нарушениями функции легких. Экспе¬
риментальные исследования показывают, что применение
RFN приводит к большему повышению давления в легоч¬
ной артерии и увеличению проницаемости альвеоло-ка-
пиллярной мембраны по сравнению с UFN [15]. Однако
UFN только уменьшает, но не устраняет легочные ослож¬
нения. Помимо легочных осложнений в клинических и
экспериментальных исследованиях отмечено влияние ин¬
трамедуллярного остеосинтеза на систему коагуляции и
системный воспалительный ответ. Установлено, что при¬
менение RFN сопровождается значительным истощени¬
ем факторов коагуляции [11]. У пациентов с политравмой
наблюдались аналогичные реакции системы коагуляции
с увеличением уровня d-димеров [16]. После интрамедул¬
лярного остеосинтеза бедра без рассверливания имела ме¬
сто сходная, хотя и менее выраженная тенденция. Эффекты
воздействия на воспалительный ответ с увеличением уров¬
ня интерлейкина-6 и С-реактивного белка были выявлены
как для RFN, так и UFN [16].Было доказано, что влияние интрамедуллярной стабили¬
зации диафизарных переломов бедра на функцию легких,
систему коагуляции и воспалительный ответ возникают
в дополнение к реакциям, индуцированным первичной
травмой.260■ Окончательная первичная стабилизация бедра
путем интрамедуллярной фиксации является значи¬
тельной нагрузкой для пациента с тупой травмой.С целью ограничения дополнительного воздействия, возни¬
кающего вследствие хирургического лечения, у пациентов с
множественными повреждениями произошел переход от
раннего тотального лечения (ЕТС) к хирургии контроля по¬
вреждений (DCS). DCS начинается с первичной внешней фик¬
сации переломов диафиза бедра, с последующим переходом
к интрамедуллярному остеосинтезу [18]. Эту концепцию рас¬
сматривают как разумную альтернативу для обеспечения вре¬
менной стабилизации перелома у пациентов с политравмой,
особенно имеющих сопутствующие повреждения головы,
грудной клетки, либо крайне высокий показатель ISS (шкалы
тяжести повреждений) [16,19]. В проспективном рандомизи¬
рованном многоцентровом исследовании применение DCS
сопровождалось значительным снижением воспалительного
ответа по сравнению с ЕТС. ЕТС сопровождалось дополни¬
тельным значительным повышением уровня итерлейкина-6.
Временная внешняя фиксация с последующим вторичным
переходом на интрамедуллярный имплантат через несколь¬
ко дней после травмы не приводила к такому повышению
интерлейкина-6, как при ЕТС [20].Влияние интрамедуллярной стабилизации на развитие
посгтравматических осложнений (РДСВ, полиорганной не¬
достаточности) требует дальнейшего изучения. Одни иссле¬
дования показали более высокую частоту РДСВ у пациентов
с серьезной травмой грудной клетки и первичным приме¬
нением RFN [20], в других подобной связи обнаружено не
было (гл. 4.1) [21].2.4 Современные аспекты интрамедуллярного
остеосинтеза большеберцовой костиИнтрамедуллярный остеосинтез является методом выбора
для подавляющего большинства нестабильных переломов
большеберцовой косги. Частота ингравазации содержимого
костномозгового канала и легочные осложнения значительно
ниже при переломах большеберцовой, чем бедренной кости
(19% для большеберцовой кости, 78% для бедренной кости),
3.3.1 Интрамедуллярный остеосинтезтак как венозная система оттока большеберцовой кости ме¬
нее развита, чем бедренной. В экспериментальном исследо¬
вании нарушений функции легких при интрамедуллярном
остеосинтезе не обнаруживалось ни в случае применения
рассверливания, ни при отказе от него [11]. Вопрос о приме¬
нении или неприменении рассверливания при переломах
большеберцовой косги зависит в большей степени от мест¬
ных факторов, таких как повреждения мягких тканей, чем от
опасности эмболии.При закрытых переломах большеберцовой косги примене¬
ние интрамедуллярных стержней с рассверливанием сокра¬
щает сроки консолидации без увеличения риска послеопера¬
ционных осложнений [22,23]. Кроме того, имеются данные о
большем количестве остаточных смещений при применении
интрамедуллярного остеосинтеза без рассверливания, чем
после рассверливания костномозгового канала [23].При открытых переломах большеберцовой косги примене¬
ние интрамедуллярных стержней без рассверливания (UTN)
не приводило к большему уровню осложнений по срав¬
нению с внешней фиксацией вне зависимости от тяжести
перелома по Gustilo. Применение UTN для стабилизации
открытых переломов сопровождалось уменьшением необ¬
ходимости вторичных вмешательств и большим комфор¬
том для пациента. Переломы I и П типов по Gustilo могут
безопасно фиксироваться интрамедуллярными стержнями
даже при отсрочке выполнения хирургического вмешатель¬
ства после травмы [24]. Рассверливание при стабилизации
большеберцовой кости не увеличивало опасности осложне¬
ний при открытых переломах 1-ША степеней по Gustilo [22].2.5 ЗаключениеТаким образом, системное воздействие интрамедуллярного
остеосинтеза является более выраженным при переломах
диафиза бедренной, чем большеберцовой кости. По дан¬
ным литературы, интрамедуллярный остеосинтез с рассвер¬
ливанием является методом выбора при изолированных
переломах бедренной кости. У пациентов с политравмой
раннее тотальное лечение (ЕТС) с окончательной стабили¬
зацией бедра не должно применяться в следующих случаях:при тяжелой травме головы и грудной клетки;
при геморрагическом шоке;при высоких показателях ISS (шкалы тяжести повреж¬
дений).Предпочтительным подходом в таких случаях является хи¬
рургия контроля повреждений (DCS).Стабилизация переломов большеберцовой кости в боль¬
шей степени зависит от местных факторов со стороны мяг¬
ких тканей. При закрытых переломах большеберцовой
кости интрамедуллярный остеосинтез с рассверливанием
является методом выбора. При открытых переломах выбор
метода неоднозначен. При переломах I и II типов по Gustilo
интрамедуллярный остеосинтез кажется наилучшим вари¬
антом. При переломах Ш типа по Gustilo интрамедулляр¬
ный остеосинтез сопровождается большей опасностью ин¬
фекции, особенно при выполнении рассверливания.3 Имплантаты3.1 Бедренная костьУниверсальный бедренный стержень - это изогнутый ин-
трамедуллярный стержень с прорезью, выполненный из не¬
ржавеющей стали; он все еще широко применяется во мно¬
гих странах. Стержень имеет динамическое и статическое
отверстия для блокирования проксимально и два статиче¬
ских отверстия дистально. Бедренная версия упрощенного
универсального стержня (SUN - simplified unversal nail) - это
трубчатая версия универсального бедренного стержня без
прорези. Она разработана для клиник, не имеющих ЭОП,
так как простое механическое направительное устройство
обеспечивает возможность блокирования без облучения.Бедренный стержень без рассверливания (UFN) - это цель¬
ный титановый стержень, который предоставляет разно¬
образные возможности проксимального блокирования
(статическое, динамическое, спиральное лезвие, введение
винтов мимо стержня в шейку бедра). Он изогнут и требу¬
ет расположения точки введения по оси костномозгового
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиканала. Канюлированный бедренный стержень можно вво¬
дить по длинной направляющей спице. Эксперименталь¬
ные данные показывают, что применение полых стержней
может сопровождаться повышенной опасностью инфекции
(проблема мертвого пространства). Точка введения в fossa
piriformis подвергалась критике из-за технических сложно¬
стей и значительной опасности нарушения кровообраще¬
ния головки бедра. Это привело к разработке антеградного
бедренного стержня (AFN - antegrade femoral nail) с изгибом
в проксимальном отделе, позволяющим введение стержня
через верхушку большого вертела. Дистальный бедренный
стержень (DFN - distal femoral nail) специально разработан
для ретроградного введения. Проксимальное блокирование
выполняется спереди-назад. Как часть новой системы Expert
ретроградные / антеградные бедренные стержни (R/AFN -
retrograde / antegrade femoral nail) могут устанавливаться, как
из антеградной, так и из ретроградной точек введения. Они
являются канюлированными и предоставляют возможность
применения спирального клинка со стороны введения.При переломах проксимального отдела бедра (подвертель-
ньгх или межвертельных) доступны различные комбинации
интрамедуллярных стержней и винтов для разных показа¬
ний. Оригинальный проксимальный бедренный стержень
(PFN - proximal femoral nail) с двумя параллельными винта¬
ми различных размеров, вводимыми в головку бедра, приме¬
нялся в основном за пределами США; в США популярен вер¬
тельный бедренный стержень (TFN - trochanteric femoral nail).
TFN имеет двойную спиральную конфигурацию клинка для
улучшения ротационной стабильности зоны головки и шей¬
ки бедра. Этот дизайн интегрировали в PFN, что привело к
появлению PFNA (proximal femoral nail antirotation).3.2 Большеберцовая костьУниверсальный стержень для большеберцовой косги - это
трубчатый интрамедуллярный стержень с прорезью, вы¬
полненный из нержавеющей стали; он все еще широко при¬
меняется во многих странах. Стержень имеет динамическое
и статическое отверстия для блокирования проксималь¬
но и два статических отверстия дистально. Упрощенный
универсальный стержень SUN для большеберцовой костиявляется трубчатой версией универсального большеберцо¬
вого стержня без прорези. Он разработан для клиник, не
имеющих ЭОП, так как простое механическое направитель¬
ное устройство обеспечивает возможность блокирования
без облучения. Стержень без рассверливания для больше¬
берцовой кости (UTN - unreamed tibial nail) является цель¬
ным титановым стержнем с разнообразными возможностя¬
ми проксимального блокирования (косое, динамическое,
статическое). Канюлированный стержень для большебер¬
цовой кости CTN (cannulated tibial nail) обеспечивает воз¬
можность введения по направляющей спице. Однако экспе¬
риментальные данные показывают, что применение полых
стержней может сопровождаться повышенной опасностью
инфекции (проблема мертвого пространства). Дальнейшее
улучшение UTN привело к разработке системы больше¬
берцовых стержней Expert (ETNS - expert tibial nail system).
ETNS предоставляет дополнительные и улучшенные воз¬
можности блокирования, обеспечивающие лучшую фикса¬
цию при более проксимально или дистально расположен¬
ных метафизарньгх переломах (гл. 3.3.1: 3.5).3.3 Плечевая костьСтержень для плечевой косги без рассверливания (UHN -
unreamed humeral nail) - это блокируемый интрамедулляр¬
ный стержень с наименьшим доступным диаметром 6,9 мм
и возможностью применения спирального клинка. Прок¬
симальный стержень для плечевой кости (PHN - proximal
humeral nail) является короткой версией UHN, разработан¬
ной для специфических требований при переломах прок¬
симального отдела плечевой кости. Стержень для плечевой
косги Expert (EHN - expert humeral nail) является канюлиро-
ванным и может вводиться как антеградно, так и ретроградно.3.4 ПредплечьеИнтрамедуллярная фиксация переломов диафиза предпле¬
чья ограничивается титановыми эластичными стержнями
(TEN - titanium elastic nail). Она имеет крайне редкие по¬
казания к применению у взрослых, так как ротация по оси
стержня не может бьгть исключена. Блокируемые системы
стержней для предплечья находятся в стадии разработки.
3.3.1 Интрамедуллярный остеосинтез3.5 Система стержней ExpertСистема стержней Expert включает стержень для плечевой
кости (EHN), стержень для проксимального отдела плече¬
вой кости (EPHN - expert proximal humeral nail), латераль¬
ный бедренный стержень (ELFN - expert lateral femoral
nail, в стадии разработки), ретроградный / антеградный
бедренный стержень (R/AFN) и систему большеберцовых
стержней Expert (ETNS). Все имплантаты являются канюли-
рованными, а установочный инструментарий модульным.
Модульное направительное устройство (ModDAD) является
усовершенствованной версией системы дистального напра¬
вительного устройства DAD, обеспечивающей блокирова¬
ние без применения облучения.4.1 Предоперационное планирование и ведение4.1.1 Положение пациентаДля проведения интрамедуллярного остеосинтеза бедра
пациента располагают на ортопедическом или стандарт¬
ном рентген-прозрачном столе, при необходимости при¬
меняют бедренный дистрактор. Использование ортопе¬
дического стола позволяет поддерживать достигнутую
репозицию в течение всей операции, что может быть
удобным при введении стержней с рассверливанием.
Проспективное исследование показало, что без ортопе¬
дического стола продолжительность операции и анесте¬
зии значительно меньше, чем при его использовании [25].
Многое зависит от личного опыта и предпочтений, а также
от оборудования операционной. При применении стерж¬
ней без рассверливания поддержание точной репозиции
необходимо лишь в течение короткого периода времени,
для прохождения стержня из проксимального фрагмен¬
та в основной дистальный фрагмент. При остеосинтезе
с рассверливанием, однако, поддержание результата ре¬
позиции необходимо при каждом прохождении сверла,
а также при установке стержня. При политравме с одно-
или двусторонними переломами костей голени и/или
бедра пациенты могут быть оперированы на обычномоперационном столе без перемены положения или сме¬
ны операционного белья, что более безопасно и быстро.4.1.2 Последовательность стабилизации
при множественных переломах конечностейРекомендуется следующий порядок фиксации закрытых
переломов:
бедро;
голень;таз или позвоночник;
верхняя конечность.Для выполнения этой последовательности были разработа¬
ны различные методы лечения сопутствующих одно- и/или
двусторонних переломов костей нижних конечностей. При
множественных переломах нижних конечностей полезны¬
ми являются стандартизированные протоколы последова¬
тельности и метода стабилизации в соответствии с состояни¬
ем пациента (стабильное, сомнительное или критическое).
Более современные методы интрамедуллярной стабилиза¬
ции основаны уже не на использовании ортопедического
стола, а преимущественно на временном применении дис-
трактора или ручной репозиции [25]. Это предоставляет
возможность однократной укладки пациента и подготовки
операционного поля при множественных переломах для
проведении их полупараллельной стабилизации.4.1.3 Выбор имплантата
Предоперационное определение длины стержняОбычно для предоперационного планирования интраме¬
дуллярного остеосинтеза рекомендуется применение трафа¬
ретов. Однако они не всегда надежны, их точность зависит от
рентгенологического увеличения. Из-за отсутствия общепри¬
нятых стандартов увеличение колеблется в пределах 10-20%.
Была проведена оценка 200 случайно выбранных рентгено¬
грамм бедра и голени, фиксированных с помощью интра-
медуллярньгх стержней. Средний коэффициент увеличения
на бедре составил 1,09, на голени -1,07 [26]. Таким образом, в
настоящее время трафареты не всегда позволяют правильно
выбрать длину стержня. Поэтому выбор имплантата следует4 Общая техника
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиосуществлять на основе рентгенограммы неповрежденной
противоположной кости, интраоперационных клинических
измерений или измерений с помощью рентген-контрасгных
линеек и ЭОП.Клиническое сравнение с неповрежденной конечностью
является надежным методом, однако оно требует обра¬
ботки и обкладывания неповрежденной конечности.Интраоперационный выбор длины стержня с использо¬
ванием специальных линеек под ЭОП-контролем отлича¬
ется точностью. Если проксимальный и дистальный кон¬
цы кости центрированы в рентгеновском луче, а линейка
расположена параллельно диафизу, то проекционно-об-
условленные ошибки в оценке длины имплантата будут
минимальными (рис. 3.3.1-1).Существует простой и точный метод определения дли¬
ны стержня. Стерильным маркером на коже отмечают
ориентиры, с помощью линейки производят измерение.
Проксимальным ориентиром на бедре является верхуш¬
ка большого вертела, которая определяется пальпаторно.
Дистальным ориентиром служит латеральная суставная
щель коленного сустава и/или верхний полюс надколен¬
ника. При простых типах переломов провести измерение
после репозиции и выбрать стержень соответствующей
длины позволяет ЭОП-контроль.Проксимальными ориентирами для большеберцовой ко¬
сти являются медиальная и латеральная щели коленного
сустава; дистальной точкой является передняя часть голе¬
ностопного сустава при тыльном разгибании стопы.Рис. 3.3.1-1а—с Интраоперационный выбор длины стержня с использованием ЭОП-контроля: возможные ошибки. Следует от¬
метить, что ошибки могут быть допущены в различных комбинациях и с разной погрешностью.а Правильное положение пациента и дуги ЭОП, линейка параллельна бедру, проксимальный и дистальный концы кости центриро¬
ваны в рентгеновском луче.Ь Ошибка: непараллельное положение линейки приводит к преувеличению размера,
с Ошибка: эксцентричное расположение дуги ЭОП приводит к преуменьшению размера.
3.3.1 Интрамедуллярный остеосинтезВыбор диаметра интрамедуллярного стержняИзмерение диаметра имплантата производят с помощью
специальной линейки (видео 3.3.1-1). При выборе диаме¬
тра стержня во время операции в качестве измерителя ис¬
пользуют головку костномозгового сверла.4.2 Методы введения4.2.1 Хирургический доступ и подготовка точки
введенияМногие учебники рекомендуют относительно длинные раз¬
резы для введения интрамедуллярного стержня. При интра¬
медуллярном остеосинтезе без рассверливания доступ мо¬
жет быть гораздо меньше по следующим трем причинам:
Положение точки введения не определяется непосред¬
ственным визуальным контролем.Отсутствует риск повреждения мягких тканей сверлом,
поэтому не требуется широкий доступ.Клинические наблюдения показали, что используется
лишь наиболее проксимальная часть доступов. Для бе¬
дренной и большеберцовой костей разработана техникаВидео 3.3.1-1 Предоперационное определение длины стерж¬
ня и диаметра бедра с помощью специальной линейки.проколов кожи. В обоих случаях следует уделять внима¬
ние расположению доступа вдоль оси костномозгового
канала и не слишком близко к точке введения на кости
(рис. 3.3.1-2; 3.3.1-3).Небольшие доступы снижают кровопотерю, а также
опасность гетеротопической оссификации у верхушки
большого вертела.4.2.2 Подготовка точки введения при антеградном
остеосинтезе бедренной кости■ Правильный выбор точки введения при интраме¬
дуллярном остеосинтезе имеет решающее значение.Сгибание и приведение в тазобедренном суставе облегча¬
ют доступ к вертелу для антеградного остеосинтеза бедра.
Это позволяет уменьшить длину разреза, что особенно
важно для полных пациентов. Большой вертел, наруж¬
ный мыщелок бедренной кости и, если возможно, диа¬
физ бедренной кости пальпируют и, при необходимости,
обозначают маркером. В проксимальном направлении
проводится линия в соответствии с кривизной бедренной
кости. Небольшой разрез длиной 3-5 см производят при¬
мерно на 10 см проксимальнее верхушки большого верте¬
ла в его направлении (рис. 3.3.1-2). Это позволяет ввести
палец вдоль имплантата для ощупывания (видео 3.3.1-2).
Разрез не следует производить слишком дорзально, так
как это может вызвать слабость отводящих мышц после
остеосинтеза. В зависимости от дизайна интрамедулляр¬
ного стержня рекомендуются различные точки введения
(fossa piriformis, верхушка большого вертела и т.д.).Установка направляющей спицы в правильном положе¬
нии в обеих плоскостях редко удается с первой попытки,
особенно на бедре. Для корректировки вводится вторая
спица, а первая используется в качестве ориентира. После
того как вторая спица установлена в правильном положе¬
нии, спицу-ориентир удаляют (рис. 3.3.1-4). Для защиты
мягких тканей от 13,0-мм канюлированного сверла, при¬
меняемого для подготовки точки введения, используется
защитная втулка.265
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.1-3а—b Хирургический доступ для антеградного введения стержня Видео 3.3.1-2 Клиническое видео хирургического до¬
на бедре. При планировании прокола кожи, который располагается пример- ступа для антеградного интрамедуллярного остеосин-
но на 10 см проксимальнее верхушки большого вертела, следует учитывать теза,
естественную антекурвацию бедренной кости.4.2.3 Подготовка точки введения при ретроградном
остеосинтезе бедренной костиПри ретроградном остеосинтезе бедренной кости колено
сгибают примерно на 30°. Направляющую спицу уста¬
навливают вдоль средней линии костномозгового канала
дистального отдела диафиза бедра под ЭОП-контролем.
По этой линии производят разрез, и спицу Киршнера
с защитной втулкой проводят через собственную связку
надколенника или медиальнее нее в дистальный отдел
бедра. Положение спицы также проверяют в боковой
проекции. Следует быть осторожным, чтобы не повре¬
дить зону прикрепления задней крестообразной связки.
Важным ориентиром в боковой проекции является ли¬
ния Blumensaat - рентгенплотная линия, соответствую¬
щая крыше межмыщелковой вырезки бедра.4.2.4 Антеградный остеосинтез большеберцовой костиНа большеберцовой кости при полном сгибании в колен¬
ном суставе производят разрез длиной 15-20 мм по линии
костномозгового канала. Разрез начинается у нижнего по¬
люса надколенника и проходит через собственную связку
надколенника (или медиальнее нее) до кости (рис. 3.3.1-3).
Передний край большеберцовой кости легко определяется
при ощупывании острым концом направляющей спицы.Направляющую спицу диаметром 4,0 мм, закрепленную в
универсальном держателе с Т-образной ручкой, проталки¬
вают через тонкий кортикальный слой в направлении цен¬
тра костномозгового канала. Ее положение контролируют
с помощью ЭОП. Защитную втулку для канюлированного
резца вводят через прокол кожи и связку надколенника266
3.3.1 Интрамедуллярный остеосинтез1 Разрез кожи.2 Передний гребень большеберцовой
кости.3 Центр костномозгового канала.Рис. 3.3.1-За—с Хирургический доступ для интрамедуллярного осте¬
осинтеза большеберцовой кости. Продольный разрез кожи (1) должен
проходить вдоль линии выбранного направления стержня. При согну¬
том до 100° коленном суставе разрез находится в проекции нижнего
края надколенника. Вскрытие костномозгового канала также должно
проводиться вдоль линии направления стержня. Из-за треугольного
поперечного сечения большеберцовой кости направляющий инстру¬
мент нацеливается не на ее гребень (2), а несколько медиальнее.
Для начинающих хирургов весьма полезным является временное вве¬
дение короткой 2,0-мм спицы Киршнера в передний кортикальный
слой под ЭОП-контролем для определения положения костномозгово¬
го канала в проксимальном фрагменте.Рис. 3.3.1-4а—с Правильные точки введения
для различных стержней.Красный = UFN.Синий = PFNA.Зеленый = R/AFN.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностипрямо к кости. Канюлированный резец («резчик сыра»)
для костномозгового канала вырезает цилиндр кортико-
спонгиозной кости, который может быть использован как
трансплантат. Для предотвращения неправильного поло¬
жения отломков очень важно размещать точку введения
точно по центральной линии костномозгового канала.4.2.5 «Флоттирующий» коленный суставПри запланированном ретроградном остеосинтезе бедра и
антеградном остеосинтезе большеберцовой косги введение
стержней возможно через один кожный разрез. В такой си¬
туации хирург должен удостовериться, что разрез произ¬
веден достаточно проксимально для обеспечения введения
ретроградного стержня (близко к надколеннику).4.2.6 Техника рассверливанияПри свежих переломах лучше использовать сверла с ме¬
ханическим приводом, так как они удобнее и работают
быстрее, чем ручные. Однако для более сложных случаев
(напр, несращения со склерозом костномозгового канала)
специально разработанные ручные сверла более безопас¬
ны и эффективны. Большое значение имеют дизайн свер¬
ла и его состояние (режущие выемки, геометрия и диа¬
метр тела сверла, заточка и т.д.).■ Тупые сверла, мелкие режущие выемки, высокие
осевые усилия и большие диаметры тела сверла вы¬
зывают повышение давления и нагревание [27].Раре [5] показал, что риск легочной эмболизации в неко¬
торой степени зависит от конструкции сверла. Эффектив¬
ность дистального дренирующего отверстия для снижения
интрамедуллярного давления зависит от его диаметра.
Предлагаемая методика промывания костномозгово¬
го канала риммер-ирригатор-аспиратор (RiA - reamer-
irrigator-aspirator) пока не нашла широкого применения,
но может снизить риск осложнений. Рассверливание при
накачанной кровоостанавливающей манжете противопо¬
казано, так как нормальное кровообращение является эф¬
фективной системой охлаждения. Были отмечены случаи
термического некроза зоны сужения большеберцовой ко¬
сти при рассверливании с накачанной манжетой.2684.3. Методы репозиции4.3.1 Репозиция переломов бедраПереломы бедренной кости сложнее для репозиции, чем
переломы большеберцовой кости; это обусловлено следу¬
ющими факторами:выраженный мягкотканный покров кости и меньший не¬
посредственный доступ к ней;
глубокое расположение точки введения стержня;
наличие tractus iliotibialis, который стремится укоротить
бедро на уровне перелома при приведении конечности.4.3.2 Репозиция переломов большеберцовой костиНаиболее эффективным и щадящим инструментом репо¬
зиции свежих переломов большеберцовой кости являются
руки хирурга. В отличие от бедра значительная часть боль¬
шеберцовой кости, особенно ее передний гребень, легко
пальпируется. Наиболее часто встречаются простые пере¬
ломы типа А и В в средней или дистальной части диафи¬
за; они вполне подходят для простой ручной репозиции
при введении имплантата. Временная гиперкоррекция в
зоне перелома иногда полезна при косых переломах. Дис¬
тальный фрагмент можно «нащупать» концом стержня во
время репозиции. Попадание стержня в костномозговой
канал дистального основного фрагмента ощущается по не¬
медленному восстановлению жесткости кости.4.3.3 Средства репозицииРепозиция при закрытом интрамедуллярном остеосин¬
тезе свежих переломов редко является проблемой, од¬
нако отсроченный интрамедуллярный остеосинтез часто
требует применения дополнительных средств для устра¬
нения укорочения и восстановления оси. Применение ор¬
топедического стола - хотя еще и популярное во многих
клиниках - не является необходимым в большинстве слу¬
чаев и увеличивает длительность анестезии.Неинвазивные методы «петля из полотенца» и «мешок с
зернами» позволяют манипулировать основными фраг¬
ментами. Они просты в применении и недороги, однако
недостаточно точны и не обеспечивают контроля длины
конечности. На большеберцовой кости легко использовать
3.3.1 Интрамедуллярный остеосинтезостроконечный репозиционный зажим, который может
применяться чрескожно или через открытую рану без до¬
полнительного повреждения мягких тканей.Временная установка винтов Schanz является эффектив¬
ным методом достижения непосредственного контакта с
костью. Она особенно полезна при переломах бедра или
отсроченном лечении переломов голени. Следует учиты¬
вать три принципа:Рис. 3.3.1-5 Использование винтов Schanz для репозиции.В проксимальном фрагменте винты Schanz располагают в од¬
ном кортикальном слое, а в дистальном - в обоих. Манипуляции
фрагментами осуществляют двумя универсальными держате¬
лями с Т-образной ручкой под ЭОП-контролем (переднезадние
проекции). Ориентация в сагиттальной плоскости основывает¬
ся на ощущении, достигнут ли контакт между отломками.Винты должны быть расположены настолько близко к
перелому, насколько возможно.В проксимальном фрагменте винт должен занимать
один кортикальный слой.Для облегчения манипуляций винт следует закрепить в
универсальном держателе с Т-образной ручкой.Контроль репозиции следует проводить в двух плоскостях:
фронтальной (переднезадней);
сагиттальной (латеральной).Фиксация винтов Schanz в универсальных держателях с
Т-образной ручкой и анализ их положения по отноше¬
нию друг к другу позволяют сократить время использо¬
вания ЭОП. Тактильный контроль положения основных
фрагментов также может снизить необходимость исполь¬
зования ЭОП (рис. 3.3.1-5).В случаях отсроченного интрамедуллярного остеосинтеза
с укорочением конечности полезным для восстановления
длины и осевых соотношений может быть применение боль¬
шого дистрактора. Следует проявлять осторожность, так как
одиночные винты Schanz при нагрузках могут изгибаться и
ротироваться. Если дисграктор недоступен, с той же целью
может быть применена трубчатая конструкция внешнего
фиксатора с дистракционным устройством (рис. 3.3.1-6).Интрамедуллярный остеосинтез метафизарных перело¬
мов нередко сопровождается неправильным положением
фрагментов. Сильная мышечная тяга и широкий костно¬
мозговой канал могут приводить к вторичной нестабиль¬
ности после фиксации даже при блокировании [10].
Применение винтов, располагаемых непосредственно
около стержня, было предложено в качестве возмож¬
ного решения проблемы латеральных или медиальных
смещений, как на большеберцовой, так и на бедренной
кости. Эти винты, также называемые Poller-винтами (от¬
клоняющими), уменьшают ширину костномозгового ка¬
нала в метафизе, направляя стержень по центру кости
и увеличивая жесткость конструкции кость-имплантат.
Отклоняющие винты могут применяться для репози¬
ции, стабилизации, манипуляций. Винт устанавливают
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.1-6а—b Использование дистрактора для репозиции.а Стандартное применение большого дистрактора. Винт Schanz вводят в переднезаднем направлении немного проксимальнее
малого вертела, медиальнее костномозгового канала и латеральнее внутреннего кортикального слоя. На поперечном срезе
можно оценить безопасность положения винта Schanz по отношению к окружающим нейро-сосудистым образованиям.Ь Альтернативой является введение обоих винтов Schanz с латеральной стороны. Проксимальный винт Schanz обычно взаимо¬
действует с направляющей рукояткой стержня, поэтому дистрактор следует удалять перед полным введением стержня.
3.3.1 Интрамедуллярный остеосинтезперпендикулярно направлению возможного смещения
имплантата (рис. 3.3.1-7; видео 3.3.1-3).При косых метафизарных переломах дистальных отделов
большеберцовой или бедренной кости, отклоняющие винты
улучшают стабилизацию, так как срезающие усилия транс¬
формируются в компрессирующие силы (видео 3.3.1-4).Отклоняющие винты могут предотвращать смещение в
ситуациях, когда после неправильного первоначального
введения стержня имеется тенденция к его повторному
соскальзыванию в старый канал (рис. 3.3.1-8). Они могут
применяться также в ситуациях, когда точка введения ан-
теградного стержня, например на большеберцовой кости,
была первоначально выбрана неправильно, что вызывало
смещение проксимального костного фрагмента. В такой
ситуации стержень следует временно извлечь, а отклоня¬
ющий винт должен быть введен так, чтобы блокировать
неправильный путь стержня при его повторном введении.Видео 3.3.1-3 Правильно установлен¬
ный отклоняющий винт служит точкой
опоры для направления интрамедулляр¬
ного стержня.4.3.4. Последовательность блокированияСама установка стержня может вызвать дистракцию пере¬
лома, так как дистальный фрагмент отталкивается вводи¬
мым стержнем. Это вызывает резкое увеличение давления
в мышечных футлярах, а также может замедлять сраще¬
ние. При статическом блокировании нагрузка конечности
масой тела передается непосредственно на блокирующие
винты, которые в итоге ломаются. Также более вероятно
развитие осевых деформаций, особенно при дистальных
метафизарных переломах. В настоящее время рекомен¬
дуется сначала выполнять блокирование дистального от¬
дела. Это дает возможность применить метод обратного
удара, который адаптирует и компрессирует фрагменты
перелома после дистального блокирования (рис. 3.3.1-9).
Если длина стержня была выбрана правильно, проблем
быть не должно; слишком длинный стержень может вы¬
ступать проксимально на несколько миллиметров.Видео 3.3.1-4 Отклоняющие винты мо¬
гут применяться для контроля репози¬
ции, стабилизации и манипуляций.271
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.1-7а—d С помощью отклоняющих винтов можно пре¬
дотвращать или корригировать нежелательное положение от¬
ломков с одновременным увеличением стабильности,
а Пример дистального перелома бедра. Из-за большого раз¬
личия размеров стержня и костномозгового канала интра¬
медуллярный стержень может смещаться по блокирую¬
щим винтам на несколько миллиметров, что приводит к ва-
русной или вальгусной деформации.Ь Установка одного (дистально) или двух (дистально и прок¬
симально) отклоняющих винтов предотвращает смещения
и увеличивает стабильность.с Пример дистального перелома большеберцовой кости. Не¬
смотря на наличие блокирующего винта в переднезаднем
направлении, может наступить смещение во фронтальной
плоскости в случаях короткого дистального фрагмента или
слабой костной опоры. Переднезадний винт действует в
таких случаях в качестве точки точки вращения,
d Закрытая репозиция и одно- или двусторонняя поддержка
отклоняющими винтами, установленными бикортикально
в сагиттальной плоскости, предотвращает смещения во
фронтальной плоскости.
3.3.1 Интрамедуллярный остеосинтезРис. 3.3.1 -8a-d Отклоняющие винты как средство репозиции,
а Схема клинической ситуации. Перелом сросся с вальгус-
ной деформацией. После удаления стержня возник повтор¬
ный перелом.b Первоначальный канал прохождения стержня склеротичен,
поэтому новый стержень последует по тому же пути с со¬
хранением смещения.Эта проблема разрешается применением отклоняюще¬
го винта в качестве средства репозиции. Отклоняющий
винт устанавливают в старом канале с целью его блокиро¬
вания, а новый канал формируют с помощью ручного
сверла.После подготовки нового канала новый стержень вводят
и блокируют, а отклоняющий винт остается на месте.273
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.1-9 Метод обратного удара для коррекции диастаза
между фрагментами.а—Ь Введение стержня без рассверливания часто приводит к
дистракции по линии перелома, что может вызывать раз¬
витие компартмент-синдрома и замедлить консолидацию,
с Сначала выполняется дистальное блокирование тремя
блокирующими винтами (повышенная прочность).d Осторожные удары в обратном направлении под ЭОП-кон-
тролем до тех пор, пока не произойдет репозиция основных
фрагментов или не будет достигнута планируемая длина,
е Проксимальное блокирование, динамическое или стати¬
ческое, в соответствии с типом перелома и локализацией
повреждения. Если стержень выступает проксимально,
следует выбрать более короткий.
3.3.1 Интрамедуллярный остеосинтез4.3.5 Интраоперационные методы контроля
репозиции
ДлинаВыполнение сначала дистального блокирования обеспе¬
чивает фиксацию дистального фрагмента к интрамедул-
лярному стержню. Любые дальнейшие репозиционные
маневры можно выполнять с помощью рукоятки для вве¬
дения. При всех переломах типа С, а также определенных
переломах типов А1 и В1 после выполнения дистального
блокирования следует рентгенологически оценить репо¬
зицию, особенно длину.При переломах бедра верхний край головки совмещают с
измерительной линейкой под ЭОП-контролем (рис. 3.3.1-1).
На линейке с помощью зажима должна быть отмечена дли¬
на противоположной здоровой конечности (головка бедра -
наружный мыщелок бедра). Затем визуализируется колен¬
ный сустав, при этом могут быть измерены любые отличия
длины между латеральным мыщелком и положением за¬
жима. С помощью молотка и рукоятки длина сегмента мо¬
жет быть восстановлена в обоих направлениях (рис. 3.3.1-10).
Оценить длину большеберцовой кости гораздо легче, чем
бедренной, хотя клинических способов обычно достаточно
в обоих случаях.Рис. 3.3.1-10 Восстановление длины после дистального блокирования с помощью скользящего молотка и рукоятки для введения.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиОсевые соотношенияПри простых переломах средней части диафиза бедра
и большеберцовой кости осевые соотношения во фрон¬
тальной и сагиттальной плоскостях обычно не являются
проблемой. Шеечно-диафизарный угол легко проверить
с помощью ЭОП, а оценить правильность оси нагрузки
обычно труднее, особенно при сложных многооскольчатых
или метафизарных переломах. Метод кабеля значительно
облегчает интраоперационную оценку оси конечности во
фронтальной плоскости при центрации ЭОП над колен¬
ным суставом. Варусное или валыусное отклонения мож¬
но выявить по отклонению кабеля от центра коленного су¬
става (рис. 3.3.1-11). Положение в сагиттальной плоскости
проверяют с помощью боковой рентгенограммы.РотацияСуществует несколько методов интраоперационной
оценки ротации переломов бедренной и большеберцо¬
вой кости после интрамедуллярного остеосинтеза.Клиническая оценка не очень точна и зависит от положения
пациента и конечности во время операции. Ротацию интакт-
ной конечности определяют перед операцией в положении
сгибания коленного и тазобедренного суставов на 90°. Во вре¬
мя операции, после введения стержня и временного блоки¬
рования сломанной косги, ротацию проверяют снова. При
этом следует демонтировать рукоятку для введения стержня.На большеберцовой кости ротацию проверяют при со¬
гнутом колене и тыльном разгибании стопы. Помимо
положения стопы следует учитывать объем и симметрич¬
ность ее ротационных движений.Для рентгенологической оценки ротации бедра описано не¬
сколько признаков. Они включают форму малого вертела
(признак формы малого вертела), толщину кортикальных276слоев проксимального и дистального основных фрагментов
(признак кортикальной ступеньки) и различие диаметров
кости (признак различия диаметров).Рентгенологические контуры малого вертела по отноше¬
нию к проксимальному отделу диафиза бедра зависят от
ротации кости (признак формы малого вертела). Перед
операцией анализируют и записывают в память флюоро¬
скопа форму малого вертела неповрежденной конечно¬
сти (при вертикальном положении надколенника).Перед выполнением проксимального блокирования мож¬
но осуществлять ротацию проксимального отдела вокруг
стержня с помощью винта Schanz (при вертикальном рас¬
положении надколенника) до тех пор, пока форма мало¬
го вертела не будет соответствовать сохраненной в памяти
ЭОП форму вертела неповрежденной стороны.В случае патологической наружной ротации дисталь¬
ного фрагмента малый вертел будет меньше, так как
он будет скрыт диафизом бедра. При патологической
внутренней ротации, наоборот, малый вертел выглядит
крупнее (рис. 3.3.1-12; видео 3.3.1-5).При поперечных или коротких косых переломах пра¬
вильность ротации можно определить по толщине кор¬
тикальных слоев основных проксимального и дистального
фрагментов (признак кортикальной ступеньки). Однако
этот признак менее надежен, чем признак формы малого
вертела (рис. 3.3.1-13).Наконец, признак диаметра кости применим там, где
поперечное сечение кости скорее овальное, а не круглое.
При неправильной ротации, поперечные диаметры прок¬
симального и дистального фрагментов проецируются по-
разному. Этот признак менее надежен (рис. 3.3.1-13).
3.3.1 Интрамедуллярный остеосинтез2Рис. 3.3.1-11 Метод кабеля для контроля осевых соотноше¬
ний во фронтальной плоскости. Колено полностью разогнуто,
а надколенник обращен кпереди.Этап 1 При строго вертикальном направлении луча ЭОП сере¬
дина головки бедра центрируется на экране. Затем
центр головки отмечают маркером на коже пациента.
Этап 2 При визуализации коленного сустава кабель должен
проходить по середине сустава. Любое отклонение
проекции кабеля коагулятора от центра коленного су¬
става указывает на осевое отклонение во фронтальной
плоскости.Этап 3 Аналогичным способом отмечают центр голеностопно¬
го сустава. Ассистент натягивает кабель электрокоагу¬
лятора между двумя отметками.Этап 1Этап 2Этап 3277
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.1-12а—d Интраоперационная рентгенологическая
оценка ротации. Форму малого вертела сравнивают с противо¬
положной стороной (признак формы малого вертела),
а Перед укладкой пациента форму малого вертела интакт-
ной противоположной стороны (надколенник обращен кпе¬
реди) сохраняют в памяти ЭОП.278b После дистального блокирования и правильного располо¬
жения надколенника проксимальный фрагмент ротируют до
тех пор, пока форма малого вертела не будет соответство¬
вать сохраненному снимку интактной стороны,
с В случае патологической наружной ротации дистального
фрагмента малый вертел меньше и частично скрыт диафи-
зом проксимального отдела бедра,
d В случае патологической внутренней ротации дистального
фрагмента малый вертел представляется увеличенным.
3.3.1 Интрамедуллярный остеосинтезВидео 3.3.1-5 Анатомические ориентиры и их применение
при оценке ротационного положения (признак формы малого
вертела).4.3.6 Методы репозиции при отсроченном
лечении и несращенияхПри отсроченном лечении, в зависимости от временного ин¬
тервала, хирург сталкивается со следующими проблемами:
осевые деформации (укорочение, угловое смещение
и/или смещение по ширине);врастание соединительной ткани и раннее формирова¬
ние мозоли, затрудняющие репозицию;
склероз по зоне перелома с перекрытием костномозгово¬
го канала;остеопороз основных фрагментов.Рис. 3.3.1-1 За—b Рентгенологические признаки неправиль¬
ного ротационного положения в зависимости от толщины кор¬
тикального слоя и диаметра кости.а Признак кортикальной ступеньки. Значительную ротацион¬
ную деформацию можно определить по разнице толщины
кортикальных слоев,
b Признак разницы диаметров. Этот признак применим там,
где поперечный срез кости овальный, а не круглый. При
ротационном смещении диаметры проксимального и дис¬
тального основных фрагментов отличаются.Эти состояния затрудняют интрамедуллярный остеосин¬
тез, так как инструменты (сверла) и стержни легко откло¬
няются от необходимого направления и имеют тенденцию
пенетрировать кортикальный слой. Угловые деформации
можно корригировать с применением дистрактора, а сме¬
щения по ширине преодолеть гораздо сложнее.В таких ситуациях применение отклоняющих винтов, опи¬
санное в гл. 3.3.1:4.3.3, помогает правильно направлять ин¬
струменты и имплантаты. В качестве альтернативы могут
применяться пластины.279
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности4.3.7 Предотвращение осевых отклоненийПравильный выбор точки введения стержня в прокси¬
мальном фрагменте и его центральное расположение в
дистальном фрагменте наиболее важны, и их следует кон¬
тролировать для предотвращения варусных, валыусных и
антекурвационных деформаций. При проксимальных или
дистальных метафизарных переломах относительно слабый
контакт между блокирующими винтами и стержнем мо¬
жет приводить к осевым отклонениям, но в то же время
этим можно воспользоваться для их коррекции. Усилить
стабильность конструкции кость-имплантат можно за счет
временного использования внешних фиксаторов (бесстерж-
невых или стандартных), отклоняющих винтов или пластин
(рис. 3.3.1-8).4.4 Методы фиксации / блокирования4.4.1 Блокирующие винтыПри остеосинтезе с рассверливанием блокирование же¬
лательно, а при остеосинтезе без рассверливания оно
необходимо, так как используются стержни меньшего
диаметра. Стабильные типы переломов блокируют дина¬
мическим способом, позволяющим осевую компрессию,
но предотвращающим ротационную нестабильность.
Дистальное блокирование можно осуществлять методом
свободной руки с использованием рентген-прозрачной
дрели и ЭОП (рис. / анимация 3.3.1-14). Проксимальноеблокирование производят по направителю, прикрепляе¬
мому к рукоятке для введения стержня.Дистально рекомендуется применять минимум два (бедро)
или три (голень) блокирующих винта по следующим при¬
чинам:Между блокирующими винтами и стержнем нет плот¬
ного контакта, поэтому возможно смещение стержня по
винтам. Это может привести к нестабильности и осевым
отклонениям, особенно во фронтальной плоскости. Вве¬
дение двух (бедро) или трех (голень) дистальных блоки¬
рующих винтов, которые обычно не совсем параллель¬
ны, уменьшает подвижность.Устойчивость блокирующих винтов к поломке зави¬
сит от материала имплантата, его дизайна и прочности
(диаметра), обработки его поверхностей, прилагаемой
нагрузки и количества циклов. Со стержнями меньше¬
го диаметра (системы без рассверливания) используют
блокирующие винты меньшего диаметра, которые чаще
ломаются из-за усталости материала.В большинстве случаев, однако, это не имеет большого
значения с клинической точки зрения. Дистальные бло¬
кирующие винты обычно являются самой слабой частью
системы, поэтому мы рекомендуем использование пол¬
ного спектра возможностей блокирования, особенно на
дистальном отделе большеберцовой кости [28].Рис. / Анимация 3.3.1-14 Дистальное блокирование методом свободной руки с использованием рентген-прозрачной дрели.280
3.3.1 Интрамедуллярный остеосинтез4.4.2 Дистальное направительное устройство (DAD):
дистальное блокирование без ЭОПРентгеновское облучение при интрамедуллярном остео¬
синтезе остается открытым вопросом. Следует прилагать
все усилия для разработки точных, надежных и простых
в применении направительных устройств без использова¬
ния ЭОП.Устанавливаемое проксимально дистальное направитель¬
ное устройство (DAD), обеспечивающее введение блокирую¬
щих винтов без рентгенологического контроля, было разра¬
ботано для цельных интрамедуллярных стержней, которые
при введении не подвергаются значимому скручиванию.
DAD монтируют на прицеливающей рукоятке, положение
которой регулируют по отношению к деформированному
в дистальном интрамедуллярном канале стержню с помо¬
щью асимметричного спейсера. В проспективном рандо¬
мизированном исследовании с использованием образцовтрупных конечностей сравнивались DAD и рентген-про-
зрачная насадка к дрели. В исследованиях обоих устройств
принимали участие неопытные хирурги; измерялись уро¬
вень облучения и длительность операции. Время радиаци¬
онного облучения было значительно меньше в группе DAD,
а уровень неудач был одинаков в обеих группах. Однако
длительность операции с использованием DAD была боль¬
ше (рис.3.3.1-15).4.4.3 ДинамизацияНа бедре динамизация статически блокированных стерж¬
ней редко бывает необходимой. На большеберцовой ко¬
сти, однако, она может быть рекомендована - в сочетании
с костной пластикой - для определенных типов перело¬
мов с высоким риском замедленной консолидации. Наи¬
лучшим периодом для этого считается 2-3-й месяц после
первичной операции; удаление одного или обоих блоки¬
рующих винтов может проводиться амбулаторно.тт тП I1 £**ГТ\ ЛL JРис. 3.3.1-15а-е Принципы работы дистального направи¬
тельного устройства (DAD).а Цельный UTN, фиксированный к рукоятке для введения и
установленный, например, в большеберцовую кость, со¬
единяют с направительным устройством в положении соот¬
ветствия по длине.При введенном стержне делают прокол кожи над дисталь¬
ным отделом большеберцовой кости и просверливают
6-мм контактное отверстие немного медиальнее середи¬
ны кости. L-образной кюреткой удаляют губчатую кость
между кортикальным слоем и стержнем. Соприкосновение
кюретки со стержнем ощущается по металлическому звуку.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиL-образнаякюреткаКонтактноеотверстиеПередняя дуга
для спейсераеНаправитель дляпереднезаднего винтаРис. 3.3.1-15а-е (продолжение) Принципы работы дисталь¬
ного направительного устройства (DAD),
с L-образную кюретку удаляют, и на ее место через контактное
отверстие вводят аналогичный по форме передний L-спейсер.
После проверки непосредственного контакта между стерж¬
нем и спейсером последний прижимают к стержню и соеди¬
няют с направительным устройством. Две поперечные втул¬
ки для сверления центрируются, таким образом на попереч¬
ные блокирующие отверстия стержня.d Проксимальное поперечное отверстие в медиальном корти¬
кальном слое расширяют до 6 мм. Медиальный спейсер вво¬
дят через это отверстие в отверстие стержня,
е Спицу-расширитель вводят в медиальный спейсер. Верхушка
этой спицы расширяет верхушку медиального спейсера и бло¬
кирует его в отверстии стержня. В таком положении направи¬
тель центрируется для переднезаднего отверстия.
3.3.1 Интрамедуллярный остеосинтез5 ПротивопоказанияРазработка новых интрамедуллярных стержней для раз¬
личных показаний значительно расширила возможности
интрамедуллярного остеосинтеза в отношении локализа¬
ции перелома, типа перелома, повреждений мягких тка¬
ней и других сопутствующих повреждений.Однако все еще остается несколько биологических и меха¬
нических проблем для интрамедуллярного остеосинтеза,
в том числе следующие:инфекция в месте введения, в костномозговом канале
или в местах проведения стержней внешнего фиксатора;
перелом(ы) бедренной косги у пациентов с политравмой
и повреждением легких, где рекомендуется временная
стабилизация внешним фиксатором или остеосинтез
пластиной;метафизарные переломы, при которых фиксация блоки¬
рующих винтов может быть недостаточной для предот¬
вращения осевых смещений (что делает необходимым
применение других методов фиксации).6 Библиография[1] Krettek С, Miclau Т, Blauth М, et al (1997) Recurrent rotational
deformity of the femur after static locking of intramedullary nails: case
reports. J Bone Joint Surg Br; 79(l):4r-8.[2] Melcher GA, Claudi B, Schlegel U, et al (1994) Influence of type of
medullary nail on the development of local infection. An experimental
study of solid and slotted nails in rabbits. J Bone Joint Surg Br;
76(6):955-959.[3] Schemitsch EH, Kowalski MJ, Swiontkowski MF, et al (1994)Cortical bone blood flow in reamed and unreamed locked
intramedullary nailing: a fractured tibia model in sheep. J Orthop
Trauma; 8(5):373-382.[4] Wiss DA, Stetson WB (1995) Unstable fractures of the tibia treated
with a reamed intramedullary interlocking nail. Clin Orthop Relat Res;
(315):56-63.[5] Pape HC, Krettek C, Maschek H, et al (1996) Fatal pulmonary
embolization after reaming of the femoral medullary cavity in
sclerosing osteomyelitis: a case report. J Orthop Trauma; 10(6):429-432.[6] Pape HC, Regel G, Dwenger A, et al (1993) Influences of different
methods of intramedullary femoral nailing on lung function in patients
with multiple trauma. / Trauma; 35(5):709-716.[7] Klein MP, Rahn BA, Frigg R, et al (1990) Reaming versus nonreaming
in medullary nailing: interference with cortical circulation ofthe canine tibia. Arch Orthop Trauma Surg; 109(6):314-316.[8] Hupei TM, Aksenov SA, Schemitsch EH (1998) Cortical bone blood
flow in loose and tight fi tting locked unreamed intramedullary nailing:
a canine segmental tibia fracture model. J Orthop Trauma; 12(2):127-135.[9] Wenda K, Runkel M, Rudig L, et al (1995) The effect of bone
marrow embolization on the choice of procedure in the stabilization of
femoral fractures. Orthopade; 24(2):151-163.[10] Coles RE, Clements FM, Lardenoye JW, et al (2000)Transoesophageal echocardiography in quantifi cation of emboli during
femoral nailing: reamed versus unreamed techniques. J South Orthop
Assoc; 9(2):98-104.[11] Heim D, Regazzoni P, Tsakiris DA, et al (1995) Intramedullary
nailing and pulmonary embolism: does unreamed nailing prevent
embolization? An in vivo study in rabbits. J Trauma; 38(6):899-906.[12] Anwar IA, Battistella FD, Neimann R, et al (2004) Femur
fractures and lung complications: a prospective randomized study of
reaming. Clin Orthop Relat Res; (422):71-76.[13] Weresh MJ, Stover MD, Bosse MJ, et al (1999) Pulmonary gas
exchange during intramedullary fi xation of femoral shaft fractures.J Trauma; 46(5):863-868.[14] Canadian Orthopaedic Trauma Society (2003) Nonunion following
intramedullary nailing of the femur with and without reaming. Results
of a multicenter randomized clinical trial. J Bone Joint Surg Am;
85(ll):2093-2096.[15] Hildebrand F, Giannoudis P, van Griensven M, et al (2005)Secondary effects of femoral instrumentation on pulmonary
physiology in a standardised sheep model: what is the effect of lung
contusion and reaming? Injury; 36(4):544-555.[16] Pape HC, Hildebrand F, Pertschy S, et al (2002) Changes in
management of femoral shaft fractures in polytrauma patients: from
early total care to damage control orthopaedic surgery. J Trauma;
53(3):452-461.[17] Garvanos C, Xirou ST, Nikolatos A, et al (2005) Alteration of body
temperature, erythrocyte sedimentation rate, and C-reactive protein
after reamed intramedullary nailing: a prospective study. J Orthop
Trauma; 19(5):323-328.[18] Nowotarski PJ, Turen CH, Brumback RJ, et al (2000) Conversionof external fixation to intramedullary nailing for fractures of the shaft
of the femur in multiply injured patients. J Bone Joint Surg Am;
82(6):781-788.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности[19] Scalea ТМ, Boswell SA, Scott JD, et al (2000) External fixation as a
bridge to intramedullary nailing for patients with multiple injuries and
with femur fractures: damage control orthopedics. J Orthop Trauma;
48(4):613-621.[20] Pape HC, Grimme K, van Griensven M, et al (2003) Impact of
intramedullary instrumentation versus damage control for femoral
fractures on immunoinflammatory parameters: prospective
randomized analysis by the EPOFF Study Group. J Trauma; 55(1):7-13.[21] Bosse MJ, MacKenzie EJ, Riemer BL, et al (1997) Adult respiratory
distress syndrome, pneumonia, and mortality following thoracic injury
and femoral fracture treated either with intramedullary nailing with
reaming or with a plate. A comparative study. ] Bone Joint Surg Am;
79(6):799-806.[22] Finkemeier CG, Schmidt AH, Kyle RF, et al (2000) A prospective,
randomized study of intramedullary nails inserted with and without
reaming for the treatment of open and closed fractures of the tibial
shaft. J Orthop Trauma; 14(3):187-193.[23] Larsen LB, Madsen JE, Hoiness PR, et al (2004) Should insertionof intramedullary nails for tibial fractures be with or without reaming?
A prospective, randomized study with 3.8 years' follow up. J Orthop
Trauma; 18(3):144-149.[24] Joshi D, Ahmed A, Krishna L, et al (2004) Unreamed interlocking
nailing in open fractures of tibia. J Orthop Surg; 12(2):216-221.[25] Stephens DJ, Rreder HJ, Schemitsch EH, et al (2002) Femoral
intramedullary nailing: comparison of fracture-table and manual
traction: A prospective randomized study. J Bone Joint Surg Am;
84(9):1514-1521.[26] Krettek C, Blauth M, Miclau T, et al (1996) Accuracy of
intramedullary templates in femoral and tibial radiographs. J Bone Joint
Surg Br; 78(6):963-964.[27] Muller C, Frigg R, Pfi ster U (1993) Effect of flexible drive diameter
and reamer design on the increase of pressure in the medullary cavity
during reaming. Injury; 24(Suppl 3):40-47.[28] Kneifel T, Buckley R (1996) Comparison of one versus two distal
locking screws in tibial fractures treated with unreamed tibial nails: A
prospective randomized clinical trial. Injury; 27(4):271-273.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности3.3.2 Мостовидный остеосинтез пластинами1 Введение 2872 Методы непрямой репозиции 2913 Выбор имплантата 2924 Состояние мягких тканей 2945 Экспериментальное подтверждение 2976 Заключение 2977 Библиография 298
Авторы John Н. Wilber, Friedrich Baumgaertel3.3.2 Мостовидный остеосинтез пластинами1 ВведениеФиксация переломов пластинами - это форма стабили¬
зации, способная как к восприятию всей нагрузки, так и к
ее разделению с фрагментами перелома. Функциональное
лечение конечности с целью сохранения мышечной силы,
координации и подвижности суставов зависит от стабиль¬
ности, обеспечиваемой конструкцией пластина-кость. Сра¬
щения перелома следует ожидать, если механика фикса¬
ции и биология перелома совместимы и взаимовыгодны.■ При биологическом мостовидном остеосинтезе
пластины применяют как экстрамедуллярные шины,
фиксированные к двум основным фрагментам. Зона
сложного перелома остается практически незатрону¬
той, однако мостовидно перекрывается пластиной.
Восстанавливаются длина, осевое положение и рота¬
ция, но попытки анатомичной репозиции каждого
фрагмента не предпринимаются.Эта концепция сочетает относительную стабильность, обе¬
спечиваемую пластиной, с сохранением естественной био¬
логии перелома для достижения быстрого формирования
межфрагментарной мозоли и консолидации перелома.■ Мостовидный остеосинтез применим ко всем пе¬
реломам длинных костей, имеющим зоны сложной
фрагментации, при которых интрамедуллярный
остеосинтез или традиционная фиксация пласти¬
ной не подходят (рис. 3.3.2-1).«Классическая» открытая репозиция перелома и фикса¬
ция пластиной с обеспечением абсолютной стабильности
подвергают опасности жизнеспособность мягких тканей
и костных фрагментов. При простых типах переломов
риск повреждения мягких тканей меньше, и такой тип
репозиции и фиксации в меньшей степени ухудшает сра¬
щение перелома. Задачей операции является сохранениеваскуляризации в зоне перелома. Поэтому при перело¬
мах со значительной фрагментацией требуется примене¬
ние методов мостовидной фиксации.Простые диафизарные переломы типа А могут успешно
лечиться с помощью интрамедуллярного остеосинтеза
(метод относительной стабильности) или анатомичной
репозиции и фиксации пластиной с компрессией, обе¬
спечивающей абсолютную стабильность.■ Опыт показывает, что мостовидный остеосинтез,
обеспечивающий относительную стабильность, со¬
провождается высоким риском несращений или по¬
ломок фиксатора при простых диафизарных пере¬
ломах типа А.Это происходит из-за того, что напряжение в зоне пере¬
лома превышает толерантность грануляционной ткани,
поэтому нормального сращения перелома не наблюда¬
ется (рис. / анимация 3.3.2-2 - 3.3.2-5). При комплексных
диафизарных переломах типа С со множеством проме¬
жуточных фрагментов мостовидная пластина допускает
микроподвижность отдельных фрагментов, при которой
тканевое напряжение находится в пределах, переносимых
грануляционной тканью, что обеспечивает нормальное
формирование костной мозоли [1] (рис. / анимация 3.3.2-5).
Если сложный многооскольчатый перелом шинирован
гипсовой повязкой, некоторая подвижность фрагментов
будет сохраняться. Однако система в целом будет способна
переносить значительные деформации, так как они рас¬
пределяются по всей зоне перелома. При этом локальные
нагрузки будут низкими, что обеспечит продолжение тка¬
невой дифференциации. Формирование мозоли между
промежуточными фрагментами может происходить бы¬
стро даже при значительных смещениях фрагментов пере¬
лома. Это является основой теории напряжения Perren
(рис. / анимация 3.3.2-2 - 3.3.2-5). Предварительными ус¬
ловиями успешного сращения в такой ситуации является
оптимальное сохранение васкуляризации фрагментов,
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.2-1а—еа Оскольчатый перелом большеберцовой и малоберцовой
костей (42-С). Имеется тяжелое повреждение мягких тка¬
ней. Распространение перелома проксимально и поли¬
травма (ISS = 48) исключают применение интрамедулляр¬
ного остеосинтеза.Ь Экстренная фиксация унилатеральным внешним фиксато¬
ром.с Спустя 3 недели после травмы после нормализации состо¬
яния мягких тканей выполнен чрескожный мостовидный
остеосинтез. Для репозиции некоторых значительно сме¬
щенных костных фрагментов чрескожно применены стяги¬
вающие винты. Внешний фиксатор оставлен на месте для
обеспечения дополнительной опоры медиально.d Внешний вид через 8 недель после травмы.е Сращение перелома за счет формирования костной мозоли
через 29 недель.288
3.3.2 Мостовидный остеосинтез пластинамиНебольшая шель<=>Большая щельРис. / Анимация 3.3.2-2 Теория напряжения Реггеп. Смещения
в зоне перелома приводят к деформации, вызывающей напря¬
жение (растяжение) грануляционной ткани между отломками.Рис. / Анимация 3.3.2-3 Теория напряжения Реггеп. Идеально
репонированный простой перелом (незначительный диастаз),
стабилизированный с компрессией (абсолютная стабильность
и низкое напряжение), срастается без внешней мозоли (прямое
сращение).<=><=>■=>ГРис. / Анимация 3.3.2-4 Теория напряжения Реггеп. Простой
перелом (незначительный диастаз), фиксированный мостовид¬
ной пластиной (относительная стабильность), подвергается
смещениям (высокое напряжение). Сращение перелома замед¬
ляется или вообще не происходит.Рис. / Анимация 3.3.2-5 Теория напряжения Реггеп. При осколь¬
чатых переломах (значительный диастаз), фиксированных мо¬
стовидной пластиной (относительная стабильность), напряже¬
ние будет низким, несмотря на смещения, и будет наблюдаться
сращение перелома с формированием костной мозоли (непря¬
мое сращение).Animations (^)289
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.2-6а—са Огнестрельное повреждение. Открытый Шс степени оскольчатый перелом диа¬
физа лучевой кости с разрывом лучевой артерии и компартмент-синдромом.
b Выполнены восстановление артерии и фасциотомия. Мостовидная пластина на
диафизе лучевой кости фиксирует длину, ось и ротацию с анатомичной ре¬
позицией обоих лучелоктевых сочленений для сохранения функции предпле¬
чья. Дополнительные стягивающие винты применены для непрямой репозиции.с Непрямое костное сращение с форми
рованием костной мозоли через 3 ме¬
сяца.
(С разрешения Christoph Sommer)благоприятные механические условия и клеточный состав
для образования мозоли (рис. 3.3.2-6).■ Костные фрагменты, лишенные связи с мягкими
тканями (надкостницей, мышцами и т.д.), не будут
включаться в раннюю мозоль, так как сначала тре¬
буется их реваскуляризация.При диафизарных переломах типа С (гл. 1.4) эндостальное
кровоснабжение отломков, как правило, нарушается. Сохра¬
нение жизнеспособности кости зависит от периостального
кровоснабжения, которое также участвует в заживлении
перелома. При отсутствии механического контакта между
двумя основными фрагментами поддержание стабильно¬
сти выполняется исключительно мостовидной пластиной.Широкий доступ с отслоением периоста для точной репо¬
зиции костных фрагментов и фиксация межфрагментар-
ной компрессией и пластиной еще больше нарушают васку-
ляризацию и не должны применяться, так как увеличивают
опасность нарушений консолидации при переломах типа С
[2-8]. Механистическое мышление и хирургическая техни¬
ка вместе с неправильным применением и интерпретацией
принципов межфрагментарной компрессии являются, по-
видимому, причинами большинства неудач и осложнений.Простые метафизарные переломы (типа А), требующие
фиксации, лучше всего подходят для методов абсолютной
стабильности, которую обеспечивает анатомичная репози¬
ция и фиксация винтами и пластинами. В целом, те же прин¬
ципы применимы к простым метафизарным переломам с
3.3.2 Мостовидный остеосинтез пластинамипростыми суставными повреждениями (С1). Однако такие
методы не приемлемы при комплексных метафизарных пе¬
реломах (А1 и АЗ) или комплексных суставных переломах
(С2 и СЗ). Анатомичное восстановление суставной поверх¬
ности и ее абсолютная стабильность являются обязатель¬
ными. Метафизарная кость, учитывая ее хорошие способ¬
ности к сращению, будет выдерживать большие ятрогенные
повреждения вследствие манипуляций, чем диафизарная
кость. Критической зоной является не метафиз, а зона его
перехода в более компактную диафизарную кость. Пере¬
ходные зоны подвергаются продолжительным сгибатель¬
ным нагрузкам и демонстрируют отчетливую тенденцию к
замедленной консолидации или несращению. В прошлом
рекомендовалось широкое применение костной пластики в
попытках восстановления биологической активности, нару¬
шенной вследствие повреждения и последующего лечения.■ Современные концепции применения пластин
ставят биологию выше механики.Такие изменения привели к более гибкому и индивидуал ь-
ному подходу к внутренней фиксации, основывающемуся
на «сущности» каждого перелома. Хирург, выполняющий
хирургическую стабилизацию сложного многооскольча-
того перелома, должен уметь репонировать перелом без
дальнейшего нарушения кровоснабжения и в то же вре¬
мя применить фиксирующее устройство, которое обеспе¬
чит поддержание длины, осевого положения и ротации,
а также создаст биологические и механические условия,
стимулирующие сращение с помощью мозоли.2 Методы непрямой репозиции■ Биологическое или мостовидное применение пла¬
стины обычно требует непрямой репозиции отлом¬
ков (гл. 3.1).Целью непрямой репозиции является установка фрагмен¬
тов в правильное положение без обнажения зоны перело¬
ма, что минимизирует дополнительные нарушения кро¬
воснабжения [9-12]. Механическим принципом, лежащимVideoВидео 3.3.2-1 Бедренный дистрактор является отличным сред¬
ством для непрямой репозиции перелома.в основе непрямой репозиции, является дистракция. Это
принцип применим и к диафизарной, и к метафизарной
кости. Мышечные футляры, окружающие диафизы длин¬
ных костей, обеспечивают механические условия для не¬
прямой репозиции, так как контролируемая тяга мышц и
периостальных связей любых отдельных фрагментов стре¬
мится установить их в желаемое положение. Мышечный
футляр при растяжении вызывает концентрическое (ги¬
дравлическое) давление, устанавливающее фрагменты на
место. Это справедливо также для метафизарной и эпифи¬
зарной кости, хотя здесь растяжение, требуемое для репо¬
зиции фрагментов, передается через ткани капсулы, связ¬
ки, сухожилия и мышечные прикрепления. Этот феномен,
регулярно наблюдаемый при консервативном лечении
переломов, обозначают термином «лигаментотаксис», вве¬
денным Vidal [13]. Тракция, приложенная ко всей конечно¬
сти на ортопедическом столе, вызывает непрямую репози¬
цию в зоне перелома. Однако применение имплантата или
большого дистрактора (видео 3.3.2-1) на конкретной кости
более эффективно контролирует репозицию и позволяет
более точно корригировать положение отломков. Методы
непрямой репозиции с помощью дистрактора или внеш¬
него фиксатора и пластины иногда можно сочетать друт с
другом (рис. 3.3.2-ld). Другие средства непрямой репози¬
ции, включая пластины в сочетании с компрессирующим
устройством или костным дистрактором, описаны в гл. 3.291
33.3Репозиция, доступы и методы фиксацииМетоды относительной стабильности3 Выбор имплантатаПеред проведением биологического или мостовидного
остеосинтеза пластиной хирург должен изучить мор¬
фологию перелома, тщательно спланировать репози¬
цию и, наконец, выбрать имплантат, соответствующий
анатомической локализации и распространенности
перелома.М Большинство пластин могут функционировать в
качестве мостовидных.Клинковую пластину можно сначала провести субму-
скулярно, а затем (до репозиции) установить в метафи-
зарный фрагмент. После этого вправление отломков
осуществляется с использованием пластины в качестве
средства репозиции.Рис. 3.3.2-7а—dа Подвертельный перелом (32-С1.1).b Непрямая репозиция с помощью клинковой пластины, пе¬
рекрывающей зону перелома. Крупный промежуточный
фрагмент сознательно оставлен нетронутым. Костная
пластика не применялась.292Общим принципом мостовидного остеосинтеза является
использование очень длинной пластины в качестве шины
по внешней поверхности кости аналогично шинированию
кости изнутри интрамедуллярным стержнем или пере¬
крытию перелома и удержанию отломков извне внешним
фиксатором. Шинирование оскольчатых переломов было
принципом, который в течение долгого времени приме¬
нялся многими хирургами, но лишь недавно был принят
для фиксации пластиной (рис. 3.3.2-7). Волнообразная пла¬
стина (рис. 3.3.2-8) с изогнутым центральным сегментом
является особым видом мостовидной пластины, которая
имеет следующие преимущества при лечении переломов.
Она снижает взаимодействие с кровоснабжением зоны
перелома за счет устранения контакта с костью.Она обеспечивает отличный доступ к зоне перелома для
применения костного трансплантата.Она трансформирует нагрузку на пластину в простое
растягивающее усилие.с Непрямое сращение за счет формирования костной мозо¬
ли на 21-й неделе после операции,
d Полное восстановление кортикального слоя и массивная
прочная мозоль после удаления имплантата через 2 года.
3.3.2 Мостовидный остеосинтез пластинамиНа практике каждый из концов мостовидной пластины
жестко фиксируют к основному фрагменту; прочность
фиксации к каждому основному фрагменту должна быть
сбалансирована. Длинные пластины (примерно в три
раза длиннее зоны перелома), мостовидно перекрываю¬
щие обширную зону фрагментации и фиксированные
лишь на небольшом протяжении на любом из концов ко¬
сти, будут подвергаться значительным деформирующим
усилиям.■ Сгибательные нагрузки распределяются на
большом участке пластины, поэтому удельная на¬
грузка на единицу площади невелика, в результате
снижается риск ее поломки (рис. / анимация 3.3.2-9).При простых переломах повторяющиеся сгибательные
нагрузки концентрируются на коротком участке пласти¬
ны, что увеличивает опасность усталостного разруше¬
ния (рис. 3.3.2-10). Если концентрация стресс-нагрузки
приходится на отверстие пластины, она может быстросломаться. Частоту механических поломок можно значи¬
тельно уменьшить, если использовать длинные пластины
даже для коротких зон раздробления кости; это позволит
распределять нагрузку на пропорционально более длин¬
ных участках пластины. Концы пластины фиксируют на
большем протяжении и на достаточном отдалении от
зоны перелома, что обеспечивает эластичность конструк¬
ции [14,15]. Далее, концепция мостовидного остеосинтеза
с использованием пластин была дополнена принципами,
разработанными для внутреннего фиксатора, и дизай¬
ном пластин, таких как LCP и LISS (гл. 3.3.4). Принцип
внутреннего фиксатора основан на применении блоки¬
руемых винтов, обеспечивающих угловую стабильность,
минимизирующих площадь контакта пластины и кости,
уменьшающих таким образом нарушения периосталь¬
ного кровотока при одновременном усилении осевой
стабильности. LCP и LISS характеризуются равномерным
распределением прочности вдоль всей пластины, что ис¬
ключает риск концентрации напряжения в области ее от¬
дельного отверстия.Распределение напряженияКонцентрация напряженияРис. 3.3.2-8 Волнообразная пластина обеспе- Рис. / Анимация 3.3.2-9 При наличии остаточной щели пере-
чивает возможность костной пластики в зоне лома концентрация напряжения в области отверстия пластины
дефекта наружного кортикального слоя. может привести к ее усталостному перелому.293
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.2-10а—d Демонстрация концен¬
трации напряжения (а—Ь) и распределе¬
ния напряжения (с—d) на примере поло¬
ски фанеры.2944 Состояние мягких тканейБиологический остеосинтез обеспечивает относительную
стабильность, сохраняет васкуляризацию в зоне пере¬
лома и допускает контролируемую микроподвижность,
что приводит к скорейшему и более выраженному фор¬
мированию костной мозоли, как при интрамедуллярном
остеосинтезе и консервативном лечении. Однако успех
этого хирургического подхода во многом зависит от того,
как хирург обращается с мягкими тканями и насколько
анатомические особенности конкретного перелома были
приняты во внимание при планировании и выполнении
вмешательства.При необходимости мышечные ткани над зоной пере¬
лома мобилизуют от межмышечной перегородки по¬
средством аккуратного тупого препарирования. Периост
остается неповрежденным, а перфорирующие сосуды
лигируются только при необходимости. Пластину про¬
талкивают через туннель между мышцами и костью. До¬
ступ может быть безопасно расширен для контроля по¬
ложения пластины и репозиции отломков на любом из
ее концов, где необходим плотный контакт между нею и
костью. При использовании имплантатов с блокирова¬
нием винтов (напр. LISS или LCP) длинных разрезов не
делают, ограничивая доступ зонами фиксации пластины
к кости [16-18].■ Самым важным является сохранение мягкоткан¬
ных покровов в зоне перелома.На большеберцовой кости пластину можно вводить под¬
кожно по медиальной поверхности. Однако следует быть
осторожным и не допускать чрезмерного натяжения уяз¬
вимых кожных покровов [19]. При установке пластины
латерально от гребня большеберцовой кости требуется
большее рассечение с помощью острого подъемника.
Винты легко вводятся через проколы кожи.
3.3.2 Мостовидный остеосинтез пластинамиРис. 3.3.2-11а—g Мостовидный малоинвазивный остеосинтез
с применением LCP-PLT.а—b Сложный перелом проксимального отдела большеберцо¬
вой кости (41-СЗ) с распространением на диафиз больше¬
берцовой кости,
с Интраоперационная фотография показывает ограничен¬
ный доступ для восстановления сустава и субмускулярного
введения пластины, а также небольшие разрезы для дис¬
тальных блокируемых винтов.d—е Открытое восстановление суставного компонента с помо
щью отдельных стягивающих винтов. Мостовидный осте¬
осинтез мета-/диафизарной зоны пластиной LISS на 14 от¬
верстий, фиксированной дистально блокируемыми винтами.
Крупный промежуточный клиновидный фрагмент репони-
рован двумя дополнительными стягивающими винтами в
передне-заднем направлении,
f—g Пациенту разрешены упражнения для разработки движе¬
ний в суставе сразу после операции, частичная нагрузка
весом 15—30 кг — через 3 недели после операции; рентгено¬
граммы спустя 1 год.(С разрешения Christoph Sommer)295
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.2-12a-h Закрытый перелом левой голени (42-В1).а—b Передне-задняя и боковая предоперационные рентгенограммы. Длина и осевые положения удовлетворительные. Имеется
незначительное ротационное смещение,
с—d Передне-задняя и боковая послеоперационные рентгенограммы. С использованием дистрактора для непрямой репозиции
были выполнены чрескожный мостовидный остеосинтез большеберцовой кости и интрамедуллярное шинирование малобер¬
цовой кости. Попыток достижения анатомичной репозиции не предпринималось. Промежуточные винты устанавливались
только в основные фрагменты.е—f Передне-задняя и боковая рентгенограммы через 5 месяцев. Перелом сросся за счет непрямой консолидации. Длина и осе¬
вые положения правильные,
g—h Передне-задняя и боковая рентгенограммы через 1 год. Полная перестройка.
3.3.2 Мостовидный остеосинтез пластинамиДругими зонами применения остеосинтеза пластиной с
использованием минимальных доступов являются дис¬
тальный отдел бедра, а также проксимальный и дисталь¬
ный отделы большеберцовой кости [16]. Эти локализа¬
ции имеют различные анатомические характеристики,
требующие точности не только при расположении, но
и при контурировании пластины. Новые анатомически
предызогнутые пластины в сочетании с блокируемы¬
ми винтами улучшили возможности применения дан¬
ных методов в сложных зонах. Хирург может посчитать
необходимой комбинацию открытой реконструкции
суставного компонента с непрямой репозицией и суб-
мускулярной установкой пластины при сопутствующих
переломах метафиза или диафиза (рис. 3.3.2-11). При воз¬
никновении трудностей рекомендован обычный доступ,
который также требует щадящего обращения с мягкими
тканями и минимального обнажения самой кости. Даже
при использовании биологических методов хирург дол¬
жен помнить о повреждении мягких тканей, вызванном
первоначальной травмой. Не следует применять ретрак¬
торы Hohmann и репозиционные инструменты, такие как
щипцы Verbrugge, так как они оставляют большие следы
и могут вызывать значительную отслойку мягких тканей и
их размозжение. Мы рекомендуем применять для мани¬
пуляций с костью остроконечные репозиционные зажи¬
мы, шаровидные толкатели, крючки и шила, а для мягких
тканей - ретракторы Langenbeck.При открытых переломах III степени или закрытых пере¬
ломах со значительным ушибом мягких тканей мостовид¬
ный остеосинтез пластиной не является методом первого
выбора для фиксации многооскольчатого перелома в не¬
отложном порядке. Лучшим решением здесь может быть
использование внешнего фиксатора или интрамедулляр¬
ного остеосинтеза (гл. 3.3.3, 3.3.1). Лечение таких сложных
переломов требует большого опыта, а также тщательного
планирования всех возможных вариантов и тактических
шагов. Основными проблемами являются правильные
осевые и ротационные соотношения, так как их оценка
возможна только по косвенным признакам.5 Экспериментальное подтверждениеМногочисленные клинические исследования продемон¬
стрировали отличные результаты применения биологи¬
ческого или мостовидного метода остеосинтеза пластиной
[10, 16, 18, 20-22]. Для изучения эффекта биологического
остеосинтеза пластиной были выполнены эксперименты
с применением модели подвертельного многооскольча¬
того перелома у овец. Целью было сравнение анатомич-
ной репозиции с различными формами непрямой ре¬
позиции и последующим мостовидным остеосинтезом
пластиной [20]. В результате, в группе с применением
непрямой репозиции сращение происходило с большим
образованием кости и большей устойчивостью к нагруз¬
кам и сопровождалось снижением уровня осложнений.6 ЗаключениеМетоды непрямой репозиции в сочетании с мостовидным
остеосинтезом пластиной доказали - экспериментально и
клинически - способность к оптимизации сращения при
сложных многофрагментарных переломах. Прямую ана-
томичную репозицию и межфрагментарную компрессию
с достижением абсолютной стабильности следует при¬
менять при простых переломах типа А с минимальным
повреждением мягких тканей, которые считаются непод¬
ходящими для применения интрамедуллярного остеосин¬
теза. С внедрением пластин с блокированием тенденция к
развитию малоинвазивных методов продолжается, выпол¬
нение субмускулярной туннелизации и введение пластины
стали проще благодаря новым средствам репозиции, ин¬
струментарию для рентгенологической и эндоскопической
визуализации, а также средствам навигационой хирургии.■ Важным условием успешного биологического
остеосинтеза пластиной являются, однако, глубокие
знания, опирающиеся на практику в области тради¬
ционного компрессионного применения пластин.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности7 Библиография[1] Perren SM (1991) The concept of biological plating using the limited
contact-dynamic compression plate (LC-DCP). Scientific background,
design and application. Injury; 22(Suppl 1):1—41. Review[2] Lies A, Scheuer I (1981) Die mediale Abstiitzung—Bedeutung und
Mdglichkeiten der Wiederherstellung bei Osteosynthesen. Hefte
Unfallheilkunde; 153:243-248.[3] Loomer RL, Meek R, De Sommer F (1980) Plating of femoral shaft
fractures: the Vancouver experience. ] Trauma; 20(12):1038-1042.[4] Luscher JN, Riiedi T, Allgower M (1979) Experiences with plate
fixation in 131 femoral shaft fractures. Helv Chir Acta; 45(l-2):39-42.[5] Magerl F, Wyss A, Brunner C, et al (1979) Plate osteosynthesis of
femoral shaft fractures in adults. A follow-up study. Clin Orthop;
(138):62-73.[6] Merchan EC, Maestu PR, Blanco RP (1992) Blade-plating of closed
displaced supracondylar fractures of the distal femur with the AO
system. ] Trauma; 32(2):174^178.[7] Tscheme H, Trentz О (1977) [Technique of internal fixation and
results in comminuted and multifragment fractures of the femoral
shaft (collective study by the German Section of AO International)
(author's transl)]. Unfallheilkunde; 80(5):221-230.[8] Wagner R, Weckbach A (1994) [Complications of plate
osteosynthesis of the femur shaft. An analysis of 199 femoral
fractures]. Unfallchirurg; 97(3):139-143.[9] Bolhofner BR, Carmen B, Clifford P (1996) The results of open
reduction and internal fixation of distal femur fractures using a
biologic (indirect) reduction technique. ] Orthop Trauma; 10(6):372-377.[10] Baumgaertel F, Gotzen L (1994) [The "biological" plate
osteosynthesis in multi-fragment fractures of the para-articular
femur. A prospective study]. Unfallchirurg; 97(2):78-84.[11] Baumgaertel F, Perren SM, Rahn В (1994) [Animal experiment
studies of "biological" plate osteosynthesis of multi-fragment fractures
of the femur], Unfallchirurg; 97(l):19-27.[12] Tepic S, Remiger AR, Morikawa K, et al (1997) Strength recovery
in fractured sheep tibia treated with a plate or an internal fixator: an
experimental study with a two-year follow-up. / Orthop Trauma;
ll(l):14-23.[13] Vidal J (1979) External Fixation: Current State of the Art. Brooker
HS, Edward CC (eds), Treatment of articular fractures by “ligamentotaxis"
with external fixation. Baltimore: Williams & Walkins.[14] Schmidtmann U, Knopp W, Wolff C, et al (1997) [Results of
elastic plate osteosynthesis of simple femoral shaft fractures in
polytraumatized patients. An alternative procedure]. Unfallchirurg;
100(12):949-956.[15] Sturmer KM (1996) [Elastic plate osteosynthesis, biomechanics,
indications and technique in comparison with rigid osteosynthesis].
Unfallchirurg; 99(11):816-817.[16] Krettek C, Schandelmaier P, Miclau T, et al (1997) Transarticular
joint reconstruction and indirect plate osteosynthesis for complex
distal supracondylar femoral fractures. Injury; 28(SuppI 1):A31-A41.[17] Krettek C, Schandelmaier P, Miclau T, et al (1997) Minimally
invasive percutaneous plate osteosynthesis (MIPPO) using the DCS in
proximal and distal femoral fractures. Injury; 28(Suppl 1):A20-A30.[18] Wenda K, Runkel M, Degreif J, et al (1997) Minimally invasive
plate fixation in femoral shaft fractures. Injury; 28(Suppl 1):A13-A19.[19] Helfet DL, Shonnard PY, Levine D, et al (1997) Minimally
invasive plate osteosynthesis of distal fractures of the tibia. Injury;
28(Suppl 1):A42-A48.[20] Heitemeyer U, Kepmer F, Hierholzer G, et al (1987) Severely
comminuted femoral shaft fractures: treatment by bridging-plate
osteosynthesis. Arch Orthop Trauma Surg; 106(5):327-330.[21] Kregor P, Stannard J, Zlowodzki M, Cole P (2004) [Treatment of
distal femur fractures using the Less Invasive Stabilization System:
Surgical experience and early clinical results in 103 fractures]. ] Ortho
Trauma; 18(8):528-520.[22] Cole P, Zlowodzki M, Kregor P (2004) [Treatment of proximal tibia
fractures using the Less Invasive Stabilization System: Surgical
experience and early clinical results in 77 fractures]. J Ortho Trauma;
18(8):528-535.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности3.3.3 Внешний фиксатор1Введение3012Зачем нужен внешний фиксатор?3012.1Общие замечания3012.2Показания к внешней фиксации2.2.1 Открытые переломы2.2.2 Закрытые переломы2.2.3 Политравма2.2.4 Суставные переломы2.2.5 Дефект кости или мягких тканей2.2.6 Внешний фиксатор как средство
непрямой репозиции3013Принципы внешней фиксации3033.1Биомеханические аспекты3033.2Техника установки стержней3.2.1 Диафиз3.2.2 Метафиз3.2.3 Безопасные зоны3034Элементы3084.1Модульная система АО4.1.1 Винты Schanz4.1.2 Стержни Steinmann4.1.3 Стержни / трубки4.1.4 Зажимы3084.2MEFiSTO (монолатеральная система
внешней фиксации для травматологии
и ортопедии)3104.3Гибридный внешний фиксатор3104.4Циркулярный внешний фиксатор
(метод Илизарова)3115Конструкция рамы3125.1Терминология конструкции рамы3125.1.1 Унилатеральная(односторонняя) рама5.1.2 Двусторонняя рама5.1.3 Мостовидная(трансартикулярная) рама5.1.4 Рама для удлинения5.2Метод модулярной репозиции3135.2.1 Принцип5.2.2 Модификации5.2.3 Преимущества6Специальные применения3156.1Артродез3156.2Инфекция3156.3Корригирующие остеотомии3166.4Костный транспорт - дистракционный316остеогенез7Послеоперационное ведение3167.1Уход за мягкими тканями3167.2Стержневая инфекция3167.3Динамизация3178Как долго должен применяться317внешний фиксатор?8.1Смена фиксации3178.2Окончательная фиксация3189Библиография31810Благодарности319
Авторы Dankward Hontzsch, Suthorn Bavonratanavech3.3.3 Внешний фиксаторВнешняя фиксация является одним из столпов хирурги¬
ческого лечения переломов. Она позволяет выполнять
«локальный контроль повреждения» при переломах с
тяжелыми повреждениями мягких тканей и может при¬
меняться для окончательного лечения многих перело¬
мов, так как обеспечивает относительную стабильность,
которая приводит к сращению с образованием костной
мозоли. Внешняя фиксация является важным элементом
хирургии контроля повреждений при политравме, так
как обеспечивает быструю стабилизацию переломов с
минимальной дополнительной (хирургической) травмой.
С применением внешней фиксации также возможно осу¬
ществлять коррекцию деформаций и костный транспорт.
В данной главе рассматриваются преимущества, показа¬
ния и методы применения внешней фиксации.2 Зачем нужен внешний фиксатор?2.1 Общие замечанияДля лечения переломов разработаны различные методы вну¬
тренней фиксации, однако в некоторых случаях ее примене¬
ние в качестве первичного лечения неприемлемо [1-6]. Внеш¬
няя фиксация обладает следующими преимуществами:
меньше повреждает кровоснабжение кости;
минимально взаимодействует с мягкотканным покровом [2];
быстро накладывается в экстренной ситуации;
дает возможность стабилизации открытых и контамини-
рованных переломов (гл. 4.2);позволяет осуществлять репозицию перелома и коррекцию
положения отломков без повторного вмешательства [3];
является наилучшим решением в ситуациях с высокой
опасностью инфекции и уже имеющейся инфекцией;
требует меньшего хирургического опыта по сравнению
со стандартной ORJF;позволяет осуществлять транспорт кости и коррекцию
деформаций.2.2 Показания к внешней фиксации
2.2.1 Открытые переломы■ Внешняя фиксация является одним из вариантов
стабилизации кости при открытых переломах, особен¬
но при тяжелых повреждениях мягких тканей [2,3,7].Она также применима в ситуациях с высокой опасностью
инфекции, например при отсроченном лечении и/или кон¬
таминации раны. В течение длительного времени внешняя
фиксация была полезной при лечении таких состояний и
остается золотым стандартом по многим причинам.■ Применение внешней фиксации сопровождает¬
ся минимальной травматизацией, предотвращая
дополнительное повреждение мягких тканей и
кровоснабжения кости.Фиксатор может применяться с использованием модуль¬
ной техники репозиции (гл. 3.3.3:5.2), обеспечивая непря¬
мую репозицию и исключая применение костных зажи¬
мов, ретракторов и других подобных инструментов. При
правильном планировании внешний фиксатор не ослож¬
няет выполнение последующих вмешательств. Он быстро
накладывается в экстренных условиях, даже у пациентов с
нестабильной гемодинамикой.2.2.2 Закрытые переломы■ При закрытых переломах внешняя фиксация по¬
казана при тяжелой политравме [8, 9] и тяжелых за¬
крытых ушибах мягких тканей или отслойке кожи.При некоторых закрытых переломах с тяжелыми по¬
вреждениями мягких тканей рекомендуются отсроченная
открытая репозиция и внутренняя фиксация. В таких слу¬
чаях внешний фиксатор может быть установлен вне зоны
повреждения и, в идеале, вне зоны будущего хирургиче¬
ского вмешательства для поддержания положения фраг¬
ментов на время лечения мягких тканей.1 Введение
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности2.2.3 Политравма■ Применение внешней фиксации следует рассма¬
тривать при этапной хирургической коррекции по¬
вреждений DCS при политравме (ISS > 25); возмож¬
но, это наиболее безопасный способ достижения
первичной стабилизации переломов при тяжелых
травмах (ISS > 40). Наложение внешнего фиксатора
занимает не много времени; это минимально-инва¬
зивный метод, который позволяет уменьшить лю¬
бое дополнительное хирургическое воздействие на
пациента [8,9].Внешняя фиксация может применяться практически при
любом переломе длинных костей и крупных суставов. Ее ос¬
новным преимуществом является быстрое достижение от¬
носительной стабильности, обеспечивающее контроль боли,
снижение кровопотери и облегчение сестринского ухода.2.2.4 Суставные переломыЦелью лечения при суставных переломах является идеальная
реконструкция сустава с межфрагментарной компрессией и
абсолютной стабильностью, обеспечивающая ранние движе¬
ния. Эта цель достижима с помощью ORIF или, при простых
типах переломов, комбинацией межфрагментарных стягива¬
ющих винтов с внешним или гибридным фиксатором.■ Внешняя фиксация рекомендуется при открытых
или закрытых суставных переломах с тяжелыми по¬
вреждениями мягких тканей, в таких случаях внеш¬
ний фиксатор мостовидно перекрывает сустав [10].Мостовидная внешняя фиксация обычно является вре¬
менным средством, разработанным для защиты нежного
мягкотканного покрова, травмируемого при нестабиль¬
ных или сложных суставных переломах, либо для фикса¬
ции смещений, при которых первичная окончательная
внутренняя фиксация невозможна. Любой крупный су¬
став можно фиксировать мостовидно [11,12].Так как мостовидный внешний фиксатор обычно ис¬
пользуют временно, необходимо тщательно планироватьразмещение стержней, чтобы избежать осложнений при
окончательной внутренней фиксации через 1-2 недели.2.2.5 Дефект кости или мягких тканейВнешний фиксатор предоставляет хирург}' уникальную
возможность лечения значительных дефектов кости и
мягких тканей с применением первичного укорочения
сегмента и последующего дистракционного остеогенеза
для восстановления длины конечности. В некоторых слу¬
чаях такое лечение позволит избежать крупных пластиче¬
ских реконструктивных вмешательств.2.2.6 Внешний фиксатор как средство непрямой
репозицииМинимально-инвазивный чрескожный остеосинтез по¬
лучает все более широкое признание как стандартный
метод внутренней фиксации. При его использовании
рама внешнего фиксатора может применяться интрао-
перационно в качестве средства достижения непрямой
репозиции [13] под ЭОП-контролем. Достигнутое после
репозиции положение удерживается внешним фикса¬
тором, в то время как пластина внутреннего фиксатора
проводится субмускулярно и фиксируется. В некоторых
случаях, когда внутренняя фиксация не обеспечивает до¬
статочной стабильности, внешний фиксатор может быть
оставлен на короткий период времени для обеспечения
дополнительной опоры.■ Одним из инструментов минимально-инвазив-
ной интраоперационной репозиции является мо¬
дульный внешний фиксатор, используемый в каче¬
стве внешнего средства репозиции.В каждый из основных фрагментов устанавливают по два
винта Schanz, и соединяют их в модуле фиксатора. К ос¬
новным фрагментам дополнительно монтируют длинные
рукоятки, которые облегчают выполнение репозицион-
ных маневров (гл. 3.1.1).Билатеральные (двусторонние) мостовидные фиксаторы
доказали свою полезность при интрамедуллярном осте¬
осинтезе большеберцовой кости.
3.3.3 Внешний фиксаторСтержни Steinmann вводят в области проксимального от¬
дела большеберцовой кости дорзальнее точки введения ин-
трамедуллярного стержня, в пяточную кость и соединяются
трубками. Они обеспечивают хорошо сбалансированную
локальную тракцию, при которой могут быть восстановле¬
ны длина, ротация осевые соотношения, а интрамедулляр¬
ный остеосинтез может быть выполнен без препятствий для
сгибания и разгибания в коленном суставе.3.1 Биомеханические аспектыВнешний фиксатор должен обеспечивать достаточную ста¬
бильность для удержания репозиции. От хирурга требуется
понимание биомеханических принципов, чтобы правильно
применять устройство и достигать адекватной стабильности
[4, 6,14]. В каждый из основных фрагментов в безопасных
зонах следует вводить не менее двух стержней (гл. 3.3.3:3.2.3);
в пределах каждого сегмента стержни устанавливают как
можно дальше друг от друга. Если состояние мягких тканей
позволяет, стержни устанавливают как можно ближе к зоне
перелома, но они не должны проникать в гематому пере¬
лома. Если планируется отсроченная внутренняя фиксация,
при установке стержней следует избегать потенциальных
зон расположения хирургических доступов (зона вмеша¬
тельства). Соединительную трубку располагают как можно
ближе к кости для увеличения стабильности.Жесткость конструкции зависит от следующих факторов
(рис. 3.3.3-1):расстояние между стержнями / винтами Schanz и зоной
перелома (х) - чем меньше, тем жестче;
расстояние между стержнями / винтами Schanz в пределах
каждого основного фрагмента (у) - чем больше, тем жестче;
расстояние между продольной соединяющей трубкой /
стержнем и костью (z) - чем меньше, тем жестче;
количество стержней / труб - две жестче, чем одна;
конфигурация (в порядке увеличения жесткости) -
односторонние / V-образные / двусторонние и иногда
треугольные рамы;сочетание ограниченной внутренней фиксации (стяги¬
вающие винты) с внешней фиксацией; показано в ред¬
ких случаях; комбинирование эластичной и стабильной
фиксации не рекомендуется!■ Нестабильная внешняя фиксация замедляет сра¬
щение перелома. Слишком жесткая или ригидная
конструкция внешнего фиксатора также может замед¬
лять сращение, особенно при открытых переломах.Может возникать необходимость в динамизации перво¬
начально совершенно стабильной конфигурации путем
частичной или полной нагрузки весом и/или модифика¬
ции конструкции рамы [15].3.2 Техника установки стержнейПри установке стержней Steinmann или винтов Schanz важно
учитывать анатомию и выполнять следующие требования:избегать повреждений нервов, сосудов и сухожилий;
не устанавливать стержни или винты в сустав;
избегать зоны перелома и гематомы перелома;
предварительно рассверливать кортикальный слой для
предотвращения ожога кости (кольцевидные секвестры);
вводить винты Schanz соответствующей длины.3.2.1 Диафиз■ Важно не допускать термических повреждений
кости при проведении стержней или винтов Schanz
через твердый кортикальный слой.Чем острее сверла или винты, тем меньше они нагревают¬
ся при введении. Чем выше скорость ведения, тем выше
температура.Ожог кости является серьезной проблемой; он может при¬
вести к раннему расшатыванию из-за формирования коль¬
цевидного секвестра. Правильно установленный стержень
или винт должен фиксироваться в отдаленном кортикаль¬
ном слое, но не пенетрировать его слишком глубоко.3 Принципы внешней фиксации
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.3-1а—е Различные конструкции трубчатого внешнего
фиксатора (стабильность фиксации в порядке возрастания),
а Унилатеральный одноплоскостной фиксатор на одной трубке,
b Унилатеральный одноплоскостной модульный фиксатор из
трех трубок: полезная конфигурация с широким спектром
применения, включая методы репозиции,
с Унилатеральный одноплоскостной фиксатор с двумя труб¬
ками.d Унилатеральная двуплоскостная рама (дельта-рама),
е Билатеральная рама с трансфиксирующими стержнями: ред¬
ко применяется в настоящее время.3.2.2 МетафизВ метафизарной кости образование тепла не является про¬
блемой. Здесь бывает сложно попасть винтом в предвари¬
тельно просверленное отверстие, поэтому применение
самосверлящих винтов может быть безопаснее. Следует из¬
бегать попадания в сустав из-за опасности распространения
в него стержневой инфекции.3.2.3 Безопасные зоныХирург должен хорошо знать анатомию поперечных
срезов конечности на различных уровнях [16] и для про¬
ведения стержней избирать безопасные зоны, чтобы пре¬
дотвратить повреждение нервов, сосудов, сухожилий и
мышц (рис. 3.3.3-2).Установка винтов Schanz в гребень большеберцовой кости
не является обязательной при унилатеральном (односто¬
роннем) применении аппарата. Гребень большеберцовой
кости обеспечивает высокую стабильность благодаря тол¬
щине кортикального слоя. Однако фиксация винта имен¬
но здесь не является обязательной вследствие достаточной
толщины переднемедиальной стенки большеберцовой ко¬
сти и бикортикальной фиксации винтов Schanz. Просвер¬
ливание отверстия в толстом гребне большеберцовой кости
может сопровождаться чрезмерным выделением тепла и
привести к некрозу кости. Установка винта Schanz в гребень
большеберцовой кости может быть затруднительной из-за
того, что сверло иногда соскальзывает медиально или ла-
терально и повреждает мягкие ткани. В дистальном отделе
3.3.3 Внешний фиксаторбольшеберцовой кости имеется опасность повреждения су¬
хожилий передней большеберцовой мышцы и разгибателя
пальцев, а наиболее дистальные зоны проведения стержней
характеризуются высокой частотой инфекции. Безопасная
зона имеется по переднемедиальной поверхности больше¬
берцовой кости, где винты Schanz могут находиться в тече¬
ние длительного времени без возникновения инфекции.■ Метод модульной репозиции облегчает выбор
наиболее безопасных и оптимальных зон для уста¬
новки винтов Schanz.Этот метод одинаково полезен как при экстренной или вре¬
менной, так и долгосрочной фиксации.Рис. 3.3.3-2а-с Безопасные зоны проведения стержней внешнего фиксатора,
а Бедро.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРис. 3.3.3-2а—с (продолжение) Безопасные зоны проведения стержней внешнего
b Большеберцовая кость.
3.3.3 Внешний фиксаторРис. 3.3.3-2а—с (продолжение) Безопасные зоны проведения стержней внешнего фиксатора,
с Плечо, вид сзади.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности4 Элементы4.1 Модульная система АО4.1.1 Винты SchanzВинты Schanz - это стержни с неполной резьбой. Имеют¬
ся винты разного диаметра, длины (тела и резьбовой ча¬
сти) и с различными концами. Стандартные винты имеют
концы в виде троакара (рис. З.З.З-За). Они требуют пред¬
варительного просверливания отверстия.Самосверлящие и самонарезающие винты Schanz (Seldrill)
имеют очень острые специально разработанные концы,
которые просверливают отверстие и одновременно на¬
резают резьбу (рис. З.З.З-ЗЬ). Самонарезающие винты
Schanz АО имеют несколько больший диаметр тела, чем
диаметр соответствующего сверла, и при их применении
создается радиальная преднагрузка в кортикальном слое.
Винты Schanz изготавливают из стали или титана, они мо¬
гут иметь гидроксиапатитовое (ГА) покрытие. Винты с ГА
покрытием хорошо фиксируются в кости и обеспечивают
более легкую остеоинтеграцию, препятствуя расшаты¬
ванию. Это очень важно при долгосрочном применении
внешнего фиксатора, напр, при транспорте кости или
коррекции деформаций. Фиксация стержня становится
такой прочной, что при его удалении требуется анесте¬
зия. В будущем могут быть разработаны стержни, покры¬
тые антисептиками и другими субстанциями.а - »■ ьРис. З.З.З-За—b Винты Schanz.
а Стандартный конец в виде троакара.Ь Самосверлящий конец (Seldrill).4.1.2 Стержни SteinmannСтержни Steinmann применяются в качестве трансоссаль-
ных. Их конец имеет форму троакара, а введение требует
предварительного просверливания отверстия.4.1.3 Стержни / трубкиВ зависимости от диаметра трубки фиксаторы АО разде¬
ляются на четыре размера (рис. 3.3.3-4):большой: 11-мм трубка / стержень с винтами Schanz от
4 до 6 мм;средний: 8-мм трубка / стержень с винтами Schanz от
3 до 6 мм;малый: 4-мм трубка / стержень с винтами Schanz от
1,8 до 4 мм;мини: 2-мм системы для пальцев; в настоящее время
доступны в традиционном исполнении и включают за¬
жимы для нескольких спиц Киршнера и 2-мм продоль¬
ные стержни.Рис. 3.3.3-4 Трубки из нержавеющей стали и стержни из карбо¬
нового волокна для большой системы (11 мм).
3.3.3 Внешний фиксаторЭти системы совместимы друг с другом.Большая 11-мм система включает и трубки из стали, и
стержни из карбонового волокна.Другие системы содержат карбоновые стержни (средняя)
или стальные и карбоновые стержни (малая и мини). На¬
боры обычно снабжаются дугообразными карбоновыми
стержнями. Для сложных областей, таких как кисть, до¬
полнительно доступны Т-образные комбинации.4.1.4 Зажимы■ Зажимы являются основным элементом модуль¬
ной системы АО.Они обеспечивают соединение трубок / стержней и вин¬
тов. Стержни или трубки также могут соединяться друг с
другом, и для этого используют соответствующие зажи¬
мы (трубка-трубка). Зажим, обеспечивающий фиксацию
трубки и винта, называется комбинированным. Имеются
зажимы для одного и нескольких винтов. Новейшие и наи¬
более часто применяемые зажимы показаны на рис. 3.3.3-5.
Имеется три размера зажимов с идентичным дизайном и
техникой применения. Отличительной чертой новых за¬
жимов является то, что они открыты с одной стороны и
могут защелкиваться. После защелкивания на трубке их
можно смещать по ее длине, не затягивая. Это значитель¬
но облегчает работу с зажимами, особенно при модульной
репозиции. Для сбора конфигураций рам, описываемых
далее в настоящей главе, можно использовать и другие за¬
жимы, выполняющие сходные функции, или зажимы из
более старых моделей.Рис. 3.3.3-5а—d Зажимы.а Съемный самоблокирующийся зажим, применяемый для
фиксации винта Schanz на стержне или трубке.Ь Съемный комбинированный зажим, применяемый для фик¬
сации двух трубок или трубки и винта Schanz.
с Универсальный многостержневой зажим,
d Закрытый зажим трубка-трубка, применяемый для соеди¬
нения двух трубок или стержней.309
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности4.2 MEFiSTO (монолатеральная система внешней
фиксации для травматологии и ортопедии)MEFiSTO (Monolateral external fixation system for traumatolo¬
gy and orthopedics) - это монолатеральная система внешней
фиксации для травматологии и ортопедии (рис. 3.3.3-6).
Костные фрагменты удерживают двуствольными или спе¬
циальными зажимами. К фиксатору могут присоединяться
кольца гибридной системы. Затем компоненты фиксируют
на модульной 22-мм карбоновой балке. Система MEFiSTO
может также применяться как модульная трехтрубчатая си¬
стема. Кроме того, для использования системы с целью уд¬
линения или транспорта кости к ней может присоединять¬
ся центральное устройство для дистракции или компрессии
или центральный резьбовой компонент.4.3 Гибридный внешний фиксаторГибридный внешний фиксатор применяется при близких
к суставам переломах. Он называется гибридным, так как
сочетает фиксацию с помощью тонких спиц во внешнем
полукольце на уровне сустава со стержневой фиксацией
диафиза (рис. 3.3.3-7). Его использование требует натяже¬
ния спиц Киршнера в полукольце и обычного использо¬
вания винтов Schanz на диафизе. Чаще всего применяют
неполные кольца на % окружности. Спицы с оливами
обеспечивают возможность репозиции фрагментов и не¬
которую степень компрессии.Рис. 3.3.3-6 MEFISTO (монолатеральная система внешней фик¬
сации для травматологии и ортопедии). Карбоновая балка с про¬
стыми зажимами.Гибридные кольцевые фиксаторы в основном применяют¬
ся при переломах проксимального и дистального отдела
большеберцовой кости типов А и В как самостоятельно,
так и для защиты внутренней фиксации стягивающими
винтами. Правильная установка гибридного фиксатора
при суставном переломе сложна и требует времени.■ При политравме или сложных суставных перело¬
мах рекомендуется планировать гибридную фикса¬
цию как отсроченное вмешательство после первич¬
ной мостовидной трансартикулярной фиксации.Важно знать анатомию суставной капсулы, чтобы избежать
проведения спиц через сустав и снизить опасность инфекции.Рис. 3.3.3-7 Применение ги¬
бридного фиксатора при пере¬
ломе плато большеберцовой ко¬
сти. Фиксатор также применяют
при дистальных околосуставных
переломах большеберцовой ко¬
сти. V-образная рама обеспечи¬
вает хорошую стабильность.
3.3.3 Внешний фиксаторПри неполных кольцах на % окружности натяжение вто¬
рой и/или третьей спицы может вызывать частичную ре¬
позицию перелома и некоторую компрессию. Поэтому
рекомендуется последовательное натяжение первых спиц
(спица 1-2-1) или одновременное натяжение с помощью
двух натягивающих устройств (видео 3.3.3-1). Это обе¬
спечит одинаковое хорошо-сбалансированное натяжение
всех спиц. Кроме того, если требуется повышенная ста¬
бильность, для фиксации кольца может быть установлен
дополнительный винт Schanz. Однако двух или трех пере¬
крещивающихся спиц с натяжением бывает достаточно.■ Обычно лучше использовать V- или А-образные
конфигурации рамы, они повышают стабильность
и позволяют избежать консольного эффекта, кото¬
рый может возникать при соединении с кольцом
простой уни/i атеральной рамы.Видео 3.3.3-1 Применение гибридного
фиксатора. Натяжение спицы.4.4 Циркулярный внешний фиксатор
(метод Илизарова)Преимуществом системы с полными кольцами является то,
что ось нагрузки и ось коррекции одновременно находятся
в центре кольцевой системы и на продольной оси кости [17].
С помощью кольцевых систем возможно удлинение, транс¬
порт сегмента, лечение простых и особенно сложных пере¬
ломов (рис. 3.3.3-8). Для лечения простых переломов мы
предпочитаем простые унилатеральные (односторонние)
рамы. С ними также возможны транспорт сегмента кости и
удлинение, но сложные продолжительные коррекции в не¬
скольких плоскостях труднодостижимы. В таких ситуациях
рекомендуется кольцевидная фиксация.Рис. 3.3.3-8 Циркулярная рама применяется для транспорта
большеберцовой кости при 6-см дефекте дистального отдела.
В зоне кортикотомии происходит дистракция и видно образова¬
ние регенерата. Дистально оба конца соединяются.311
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности5 Конструкция рамы5.1 Терминология конструкции рамыКонструкцию рамы можно классифицировать по следу¬
ющим признакам:
функция;
дизайн рамы;плоскость, в которой она накладывается;
показания.5.1.1 Унилатеральная(односторонняя) рама■ Унилатеральная (односторонняя) рама является
наиболее распространенным инструментом стаби¬
лизации свежих диафизарных переломов с помо¬
щью внешней фиксации.Раму накладывают в одной плоскости, переднемедиально
или медиально для большеберцовой кости и латерально
для бедренной кости (рис. 3.3.3-9). Винты устанавливаются
чрескожно с одной стороны и проходят сквозь ближний
и отдаленный кортикальные слои. Обычно винты следует
располагать под одним углом для облегчения дальнейшей
репозиции [18]. Одной трубки достаточно, если перелом
стабилен и имеется хороший контакт отломков. При не¬
стабильных переломах и переломах с дефектом кости мон¬
тируют две трубки (либо в одной плоскости, либо в двух
разных плоскостях) и соединяют их между собой.5.1.2 Двусторонняя рамаЭтот тип рамы чаще всего применяют при компрессион¬
ном артродезе коленного или голеностопного суставов.
Стержень Steinmann вводится чрескожно с одной сторо¬
ны, проходит сквозь оба кортикальных слоя и выходит че¬
рез кожу с противоположной стороны. Для лечения пере¬
ломов такая рама не рекомендуется.5.1.3 Мостовидная (трансартикулярная) рама■ Мостовидная внешняя фиксация показана при
этапной хирургической коррекции повреждений,
когда состояние пациента (политравма), конечно¬
сти или перелома не позволяют немедленно выпол¬
нить окончательную фиксацию.Такая рама применяется для перекрытия зон тяжелых по¬
вреждений мягких тканей или комплексных суставных пе¬
реломов и переломо-вывихов (рис. 3.3.3-10). Достигнутая
с ее помощью стабильность обеспечивает возможность
нормализации состояния мягких тканей, выполнения
КТ-сканирования и предоперационного планирования.
Часто применяются односторонние рамы, позволяющие
располагать винты вне зоны повреждения и вне зоны (бу¬
дущего) окончательного вмешательства.Рис. 3.3.3-9 Унилатеральный одноплоскостной внешний фикса¬
тор на большеберцовой кости.
3.3.3 Внешний фиксаторРис. 3.3.3-10 Переломы тазового кольца, проксимального отдела бедренной
кости и проксимального отдела большеберцовой кости временно стабилизи¬
рованы с помощью внешнего фиксатора, мостовидно перекрывающего колен¬
ный и голеностопный суставы.5.1.4 Рама для удлиненияВнешний фиксатор может быть модифицирован для обе¬
спечения дистракционного остеогенеза. Илизаров вне¬
дрил данный метод с помощью кольцевидного фиксато¬
ра. Медленная дистракция также может быть достигнута
с помощью трубчатого внешнего фиксатора и MEFiSTO
при условии, что угловые и ротационные коррекции не
будут выполняться одновременно. В ближайшем буду¬
щем будет доступна кольцевидная система АО.5.2 Метод модульной репозицииМодульная конструкция внешнего фиксатора обеспе¬
чивает его многогранность и применение как в качестве
средства непрямой репозиции, так и для фиксации.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности5.2.1 ПринципВинты Schanz устанавливают в каждый из основных фраг¬
ментов или, в случае мостовидной трансартикулярной
конфигурации, в каждую из двух костей, на которых бази¬
руется конструкция (в некоторых случаях более чем в двух)
(рис. 3.3.3-11) [7,19].■ Использование фиксаторов для одного винта
обеспечивает неограниченный выбор положения
и ориентации винта Schanz.Рис. 3.3.3-11 Метод модулярной репозиции,
а Перелом диафиза большеберцовой кости типа В.Ь В каждый из основных фрагментов вне зоны повреждения устанавливают по два винта Schanz.
с Их фиксация к трубке с помощью универсальных зажимов образует две рукоятки, которые облегчают репозицию,
d После репозиции положение отломков закрепляют с помощью третьей трубки (фиксаторы трубка-трубка).
3.3.3 Внешний фиксаторПосле этого винты Schanz в пределах одного фрагмента
жестко фиксируют к трубке или стержню. Это создает ча¬
стичную раму для каждого фрагмента / каждой повреж¬
денной кости. Две части рамы соединяют межтрубчаты-
ми зажимами. Пока межтрубчатые зажимы открыты,
можно выполнять репозицию во всех плоскостях. После
достижения репозиции производят клинический и/или
рентгенологический контроль, межтрубчатые зажимы за¬
тягивают, и система стабилизируется (видео 3.3.3-2).5.2.2 МодификацииДва винта Schanz в любом из основных фрагментов мо¬
гут фиксироваться на зажимах для двух или нескольких
винтов. Такие зажимы мо1ут устанавливаться по одну или
по обе стороны перелома. Часть рамы также может фор¬
мироваться из кольца или неполной кольцевой системы
(гибридный фиксатор).5.2.3 Преимущества■ Преимущества модульной внешней фиксации за¬
ключаются в том, что все длинные кости, зоны, при¬
лежащие к суставам и сами суставы (мостовидно)
могут быть репонированы, мостовидно перекрыты
и стабилизированы.Видео 3.3.3-2 Модульная внешняя фик¬
сация большеберцовой кости.Винты Schanz можно устанавливать свободно, что обеспе¬
чивает возможность их более благоприятного анатомич-
ного размещения в нужной зоне с учетом типа перелома
и повреждения мягких тканей. Рычаги и методы непря¬
мой репозиции облегчают манипуляции основными
фрагментами и сохраняют кровоснабжение кости и мяг¬
ких тканей. При использовании данного метода в любое
время возможна первичная и повторная коррекции по¬
ложения отломков6 Специальные применения6.1 АртродезОдной из специальных возможностей внешней фиксации
является компрессионный артродез с помощью билате¬
ральной рамы. Он применяется для артродеза голено¬
стопного, коленного и локтевого суставов, особенно при
наличии инфекции [20]. Системы балок с резьбой или
съемные компрессирующие устройства для трубчатых
систем обеспечивают возможность повторного приложе¬
ния осевой компрессии, которая повышает стабильность
в менее плотной метафизарной кости.6.2 Инфекция■ Внешняя фиксация может быть окончательным
способом стабилизации инфицированного перело¬
ма или несращения, так как стержни вводятся, как
правило, на отдалении от очага инфекции [14].В таких ситуациях внешняя фиксация бывает единствен¬
ным методом обеспечения стабильности, необходимой
для успешного лечения. После хирургической обработки
и удаления всей некротизированной кости и других мерт¬
вых тканей внешний фиксатор применяют в целом так
же, как при свежих переломах.315
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности6.3 Корригирующие остеотомии (гл. 5.2)При остеотомиях внешнюю фиксацию применяют толь¬
ко в случае плохого состояния мягких тканей, т.е. когда
внутренняя фиксация сопровождается повышенной
опасностью. Другим показанием являются остеотомии в
сочетании с транспортом кости.■ Сочетание плохого состояния мягких тканей со
сложной деформацией обычно требует применения
кольцевидной рамы внешнего фиксатора.6.4 Костный транспорт — дистракционный
остеогенезДистракция мозоли основывается на принципе, описан¬
ном Илизаровым [17]. Если при сохранении надкостницы
концы пересеченной кости раздвигают (0,5-2,0 мм / сутки),
то в щели между фрагментами образуется новая кость.
Транспортная или дистракционная мозоль, подобно мозо¬
ли перелома, проходит все стадии созревания до достиже¬
ния полного костного сращения. Это принцип применяют
при следующих трех основных показаниях, иногда в соче¬
тании друг с другом:
удлинение;транспорт сегмента при дефекте кости;
корригирующая остеотомия.Наилучшим образом для данных целей подходят кольце¬
видные фиксаторы в сочетании с неполными (Vi и 1А) коль¬
цами или без них, а также унилатеральные фиксаторы.7 Послеоперационное ведение7.1 Уход за мягкими тканями■ Реакция мягких тканей в зоне установки стержнейзависит от положения и стабильности стержня [21].Модульная техника репозиции с этой точки зрения весьма
благоприятна, так как позволяет выбирать наилучшую ана¬
томическую зону в зависимости от типа перелома [19]. При
наличии стабильного состояния в зоне установки винта - без
признаков инфекции - внешний фиксатор может оставать¬
ся на месте в течение длительного времени. Большинство
пациентов обучаются самостоятельному уходу за зонами
установки винтов, для которого обычно достаточно мыла,
воды и какого-либо дезинфектанта. Прием душа возможен
при отсутствии признаков воспаления мягких тканей в об¬
ласти винтов.7.2 Стержневая инфекцияУход за мягкими тканями в зоне установки стержней на¬
чинается с правильной их установки. Для традиционных
винтов Schanz рекомендуется предварительное просверли¬
вание отверстия, а сам винт должен вводиться вручную. На¬
тяжение мягких тканей около стержней следует устранить
во время операции. Правильный уход за мягкими тканями
в зоне проведения стержней важен для снижения опасно¬
сти инфекционных осложнений. При стойкой стержневой
инфекции стержень обычно теряет прочность фиксации
в кости. Рентгенологически выявляется зона резорбции
кости, а механически стержень становится нестабильным
(рис. 3.3.3-12). Проблема может быть решена удалением
такого стержня и установкой нового в другом месте.
3.3.3 Внешний фиксаторРис. 3.3.3-12а-Ь Расшатывание стержня с резорбцией кости
и формированием кольцевидного секвестра вследствие непра¬
вильной установки стержня в заднем кортикальном слое.7.3 ДинамизацияЧастичная нагрузка при использовании внешнего фик¬
сатора возможна с самого начала, за некоторым исклю¬
чением (мостовидная фиксация, критическое состояние,
дистракция). По мере прогрессирования консолидации
нагрузку увеличивают до полной нагрузки весом.■ Фиксация перелома обеспечивает относитель¬
ную стабильность, а нагрузка весом допускает адек¬
ватную динамизацию зоны перелома [6,14].Многолетние наблюдения показали, что нет необходимо¬
сти встраивать дополнительные динамизирующие эле¬
менты в систему внешнего фиксатора. Частичная и полная
нагрузка весом при внешней фиксации является наилуч¬
шим и наиболее эффективным методом динамизации.8 Как долго должен применяться внешний
фиксатор?8.1 Смена фиксацииИмеется три основных варианта лечения:окончательное лечение с помощью внешнего фиксатора
до достижения полной консолидации [3];
ранний переход к внутренней фиксации, особенно на ин¬
трамедуллярный остеосинтез, в пределах 2-3 недель;
переход к консервативному лечению, напр, гипс, ортез.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности■ Если запланирован переход к внутренней фикса¬
ции, его необходимо осуществить в ранние сроки - в
пределах 2-3 недель, это позволит значительно умень¬
шить риск осложнений по сравнению с более поздни¬
ми сроками.При переходе от внешней к внутренней фиксации реко¬
мендуются следующие средства профилактики:антибиотикопрофилактика (при отсутствии раздраже¬
ния или инфекции мягких тканей в области стержней);
тщательное наблюдение в послеоперационном периоде
в течение первых 6 недель.При наличии проблем в зоне установки стержней реко¬
мендуется назначить антибиотики, заменить стержень
и точку его введения и продолжить лечение, используя
внешний фиксатор. При необходимости поздней замены
внешней фиксации на внутреннюю рекомендуется иммо¬
билизация конечности в гипсовой шине до заживления
мягких тканей в области установки стержней.8.2 Окончательная фиксацияПервичное экстренное наложение внешнего фиксатора
временно стабилизирует конечность, обеспечивая восста¬
новление мягких тканей. Как только их состояние стаби¬
лизируется, внешний фиксатор может быть заменен на
окончательную внутреннюю фиксацию. Конверсионное
вмешательство не обязательно при сохранении стабиль¬
ности рамы и отсутствии признаков осложнений.■ В случаях плохого закрытия раны кожей или кри¬
тичного состояния мягких тканей открытая репо¬
зиция будет сопровождаться высокой опасностью
инфекции. Поэтому внешнюю фиксацию можно
оставить как окончательное лечение.Прогресс костного сращения следует тщательно контро¬
лировать, и при отсутствии сращения необходимо плани¬
ровать альтернативные меры.9 Библиография[1] Perren S (1990) Basic aspects of internal fixation. Muller ME, Allgower
M, Schneider R (eds), Manual of Internal Fixation. Berlin Heidelberg New
York: Springer-Verlag, 1-112.[2] Bumy F (1979) Elastic external fixation of tibia fractures: a study of
1421 cases. Brooker AF, Edwards CC (eds), External Fixation: The Current
State of the Art. London: Williams & Wilkins, 55-73.[3] Edwards С (1982) The timing of external fixation. UhthoJfHK (ed),
Current Concepts of External Fixation of Fractures. Berlin Heidelberg New
York: Springer-Verlag, 27-42.[4] De Bastiani G, Aldegheri R, Renzi Brivio L (1984) The treatment of
fractures with a dynamic axial fixator. / Bone Joint Surg Br;
66(4):538-545.[5] Canadell J, Forriol F (1993) Fijacion Externa Monolateral. Pamplona:
Eurograf.[6] Mooney V, Claudi В (1982) How stable should external fixation be?
UhthoJfHK (ed), Current Concepts of External Fixation of Fractures. Berlin
Heidelberg New York: Springer-Verlag, 21-26.[7] Fernandez A, Masliah R (1991) Modular External Fixation in
Emergency. Montevideo: Ingraf.[8] Pape HC, Krettek С (2003) Damage control orthopedic surgery.
Unfallchirurg; 106(2):85-86.[9] Giannoudis PV (2003) Surgical priorities in damage control in
polytrauma. J Bone Joint Surg Br; 85(4):478-483.[10] Vidal J, Buscayret C, Coones H (1979) Treatment of articular
fractures by "ligamentotaxis" with external fixation. Brooker AF,
Edwards CC (eds), External Fixation: The Current State of the Art. London:
Williams & Wilkins, 75-82.[11] Jakob R, Fernandez (1982) The treatment of wrist fractures with the
small AO external fixation device. UhthoffHK (ed), Currant Concepts of
External Fixation of Fractures. Berlin Heidelberg New York: Springer-
Verlag, 307-314.[12] Fernandez DL (1995) Treatment of articular fractures of the distal
radius with external fixation and pinning. Saffar P, Cooney WP (eds),
Fractures of the Distal Radius. London: Martin Dunitz Ltd, 104-117.[13] Schiitz M, Muller M, Regazzoni P, et al (2005) Use of the less
invasive stabilization system (LISS) in patients with distal femoral (AO
33) fractures: a prospective multicenter study. Arch Orthop Trauma Surg;
125(2):102-108.[14] Mears D (1983) Nonunions, infected nonunions and arthrodeses.
Mears D (ed), External Skeletal Fixation. Baltimore London: Williams &
Wilkins, 93-160.
3.3.3 Внешний фиксатор[15] Lazo-Zbikowski J, Aguilar F, Mozo F, et al (1986) Biocompression
external fixation. Sliding external osteosynthesis. Clin Orthop;(206):169-184.[161 Faure C, Merloz PH (1987) Zueange fur die Fixatuer-exteme- лл r л n , t- i tsv ' 5 5 3 Мы выражаем благодарность Alberto Fernandez Dell OcaOsteosynthese, Atlas anatomischer Querschnitte. Berlin HeidelbergNew York • Springer Verlag 33 У430™6 в ПОДГОТОВКе ДЭННОЙ ГЛЭВЫ В первом ИЗДаНИИ[17] Ilizarov GA (1971) Basic principles of transosseous compression and «АО - Принципы лечения переломов»,
distraction osteosynthesis. Orthop Traumatol Protez; 32(11):7-15.[18] Behrens F, Searls К (1982) Unilateral external fixation: experience
with the ASIF "tubular" frame. UhthoffHK (ed), Current Concepts of
External Fixation of Fractures. Berlin Heidelberg New York: Springer-
Verlag, 177-183.[19] Fernandez Dell'Oca AA (1992) External fixation using simple pin
fixators. Injury; 23(Suppl 4):l-54.[20] Mears D (1983) Clinical techniques in the lower extremity. Mears D
(ed), External Skeletal Fixation. Baltimore London: Williams & Wilkins,210-338.[21] Green S (1982) Complications of external fixation. UhthoffHK (ed),Current Concepts of External Fixation of Fractures. Berlin Heidelberg
New York: Springer-Verlag.10 Благодарности
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности3.3.4 Внутренний фиксатор1 Введение2 LISS (менее инвазивная система стабилизации)3 LCP (компрессионная пластина с блокированием)3.1 LCP как традиционная пластина3.2 LCP как внутренний фиксатор3.3 LCP с комбинацией традиционного применения
и блокирования винтов4 Заключение5 Библиография6 Благодарности321323325326330331334335335
Авторы Christoph Sommer, Michael SchUtz, Michael Wagner3.3.4 Внутренний фиксатор1 ВведениеОколо 10 лет назад введение комбинации биологического
мосговидного остеосинтеза пластиной и методов непрямой
репозиции было расценено некоторыми специалистами как
важная и долгожданная эволюция, однако другие [1-3] вос¬
приняли это как революцию против жестких принципов АО.Было очевидным, что в кортикальном слое непосредственно
под пластиной и в меньшей степени вблизи ишрамедулляр-
ного стержня происходят значительные структурные измене¬
ния. Поначалу их объясняли тем, что металлический имплан¬
тат является более жестким, чем кость, и относили на счет
т. н. шунтирования нагрузки. Дальнейшие исследования [4, 5]
положили начало теории, связывающей интенсивный про¬
цесс ремоделирования, наблюдаемый под каждой пластиной,
которая прижата к кости винтами, с нарушением кровотока в
кортикальном слое (гл. 1.2).Благодаря разработке LC-DCP были уменьшены зона
контакта между пластиной и костью и сосудистые изме¬
нения, вызванные давлением на кортикальный слой. Од¬
нако LC-DCP все же должна была прижиматься к кости
для взаимозацепления (трения), необходимого для вы¬
полнения ее функции (рис. 3.3.4-1а).Полное устранение нежелательных побочных эффектов
контакта пластины и кости было обеспечено совершенно
новым подходом. Винты или болты жестко блокируются в
отверстии пластины, и она больше не прижимается к под¬
лежащей кости (рис. 3.3.4-1Ь) [6,7]. Затем монокортикаль¬
ные, самосверлящие винты в экспериментах in vitro по¬
казали такую же эффективность в достижении жесткости
фиксации, как внешняя фиксация [6].■ Этот новый и совершенно особый метод приме¬
нения пластины по принципу внешнего фиксатора
был назван блокируемым внутренним фиксатором:имплантат действует скорее как фиксатор, а не пла¬
стина, но при этом вся конструкция покрыта мягки¬
ми тканями и кожей.Внутренние фиксаторы были разработаны для устране¬
ния отрицательных аспектов традиционного остеосинтеза
пластиной, поэтому такие устройства теоретически имеют
большую устойчивость к инфекции и другим осложнениям.Первым имплантатом, специально разработанным для выпол¬
нения новых требований, был малый PC-Fix (фиксатор с точеч¬
ным контактом) для костей предплечья. Фиксатор PC-Fix -
это узкий имплантат, подобный пластине, который имеет на
нижней поверхности небольшие точки для контакта с косгыо.
Винты используются самосверлящие и монокортикальные; до¬
ступен только один размер винтов. Головки винтов жестко бло¬
кируются в отверстиях пластины с помощью тонкой резьбы.Фиксатор PC-Fix был предшественником менее инвазивной
системы стабилизации LISS и компрессионной пластины с
блокированием LCP. Последняя сочетает технологии тра¬
диционного дизайна пластин и внутреннего фиксатора.Рис. 3.3.4-1а—b Взаимодействие пластины и кости,
а Традиционные пластины достигают стабильности за счет
трения, так как винт прижимает пластину к кортикальному
слою. Надкостница раздавливается, и появляются аваску-
лярные зоны.Ь Блокируемые винты механически связаны с пластиной,
которая не прижимается к кости. Надкостница и кровос¬
набжение сохраняются.
Рис. / Анимация 3.3.4-2 Расшатывание обычных винтов проис¬
ходит последовательно, этого не наблюдается при использова¬
нии блокируемых винтов (LHS).Рис. / Анимация 3.3.4-3 При использовании блокируемых вин¬
тов нагрузка передается через винты и пластину. И винты, и пла¬
стина подвергаются сгибательным нагрузкам.3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиAnimationsРис. / Анимация 3.3.4-4 LCP с блокируемыми винтами не требу- Рис. / Анимация 3.3.4-5 LCP с блокируемыми винтами не при-
ет точного контурирования. жимается к кости. Периостальный кровоток сохраняется.■ Головки блокируемых винтов (LHS) имеют резь¬
бу для прочной связи с резьбой отверстия пластины.
Она обеспечивает осевую и угловую стабильность
винта по отношению к пластине (= блокируемый
внутренний фиксатор).Шаг резьбы головки блокируемых винтов соответствует
шагу резьбы тела винта для предотвращения срывания
резьбы при фиксации головки винта в пластине. Вслед¬
ствие прочной фиксации винта в пластине расшатываниевинтов и их вырывание с последующим вторичным смеще¬
нием наблюдаются редко (рис. / анимация 3.3.4-2). В от¬
личие от традиционного остеосинтеза пластиной стабиль¬
ность комбинации винт-пластина внутреннего фиксатора
не зависит от преднагрузки и трения между пластиной
и костью. Она достигается за счет прочной связи винта и
пластины. Положение пластины по отношению к кости
остается неизменным при затягивании блокируемого вин¬
та. Нагрузка передается от одного костного фрагмента на
другой через конструкцию винт-пластина.322
3.3.4 Внутренний фиксаторВ отличие от обычных винтов винты с блокируемыми го¬
ловками подвергаются скорее сгибательным, а не растяги¬
вающим усилиям (рис. / анимация 3.3.4-3). Пластина фик¬
сатора не требует точного контурирования в соответствии с
формой кости, так как при затягивании винта имплантат не
прижимается к кости (рис. / анимация 3.3.4-4). Еще одним
преимуществом внутреннего фиксатора является сохране¬
ние периостального кровотока под имплантатом, так как
при использовании блокируемых винтов пластина не при¬
жимается к поверхности кости (рис. / анимация 3.3.4-5).2 LISS (менее инвазивная система
стабилизации)LISS (рис. 3.3.4-6) первоначально была разработана для дис¬
тального отдела бедренной кости и позднее для проксималь¬
ного отдела большеберцовой кости. Ее форма соответствует
анатомическим контурам этих двух областей, поэтому для
применения на правой и левой сторонах требуются раз¬
личные имплантаты. Дополнительное контурированиеРис. 3.3.4-6а—с LISS (менее инвазивная система
стабилизации).a LISS применяется по латеральной поверхности
дистального отдела бедренной кости,
b Самосверлящие, самонарезающие винты (длин¬
ные в метафизе и короткие на диафизе) блоки¬
руются в пластине, обеспечивая угловую ста¬
бильность.с Расположение и направление винтов в метафизе.323
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности(^) VideoВидео 3.3.4-1 Установка LISS-DF с при¬
менением направителя.не требуется, так как «пластина» не обязательно должна
касаться кости. Обычно применяются самосверлящие, са-
монарезающие монокортикальные блокируемые винты;
имплантат разработан и снабжен инструментарием для
применения через минимально-инвазивные субмускуляр-
ные доступы [8,9] (видео 3.3.4-1) (гл. 6.6.3).LISS имеет следующие характеристики:несколько блокируемых винтов, направленных дивер-
гентно или конвергентно в дистальном (бедро) или прок¬
симальном (большеберцовая кость) отделах пластины,
обеспечивающих угловую стабильность;
рукоятка, обеспечивающая субмускулярное введение
пластины фиксатора и чрескожную установку само-
сверлящих, самонарезающих монокортикальных вин¬
тов для фиксации к диафизу.Перед наложением LISS следует адекватно репонировать
перелом.■ Внутренний фиксатор не может применяться для
репозиции перелома, как традиционная пластина.Перед наложением LISS требуется анатомичная рекон¬
струкция и фиксация отдельными стягивающими винта¬
ми суставного компонента дистального отдела бедренной
кости или проксимального отдела большеберцовой кости.Рукоятка для субмускулярного введения LISS одновремен¬
но служит направителем для втулок, обеспечивая точную
установку винтов через отдельные проколы кожи.Менее инвазивные системы стабилизации для дистально¬
го отдела бедренной кости (LISS-DF) и проксимального
отдела латеральной поверхности большеберцовой кости
(LISS-PLT) показаны следующих случаях:суставные переломы дистального отдела бедренной ко¬
сги (33-В и 33-С);суставные переломы проксимального отдела больше¬
берцовой кости (41-В и 41-С);надмыщелковые переломы бедренной кости (33-А) и
дистальные переломы диафиза, не подходящие для ин¬
трамедуллярного остеосинтеза;переломы проксимального отдела большеберцовой ко¬
сти (41-А) и проксимальные диафизарные переломы, не
подходящие для интрамедуллярного остеосинтеза;
переломы при остеопорозе;
патологические переломы;
перипротезные переломы.Применение LISS имеет преимущества при сложных сустав¬
ных переломах, так как она допускает установку отдельно
расположенных стягивающих винтов и не сопровождается
опасностью раскола суставного компонента после его рекон¬
струкции. В результате минимально-инвазивного введения и
закрытой непрямой репозиции сохраняются мягкие ткани в
области метафиза и диафиза. LISS также предоставляет воз¬
можность стабилизации переломов при уже установленных
имплантатах, напр, тотальных эндопротезах коленного суста¬
ва, независимо от того, имеет бедренный компонент ножку
или нет. Блокируемые винты могут вводиться в дивергирую-
щем или конвергирующем направлениях в дистальном отде¬
ле бедренного или проксимальном отделе большеберцового
имплантата, поэтому LISS обеспечивает высокую степень ста¬
бильности и устойчива к вырыванию при остеопорозе.324
3.3.4 Внутренний фиксаторТаким образом, LISS:является альтернативой традиционному остеосинтезу
пластиной (клинковой пластине, DCS для дистального
отела бедра или применению двух пластин на больше¬
берцовой кости);обеспечивает угловую стабильность конструкции плас¬
тина-винт и легко применима при сложных переломах;
не требует контурирования;сохраняет васкуляризацию кости под имплантатом (от¬
сутствие контакта) и таким образом должна обеспечивать
лучшую устойчивость к инфекции по сравнению с тради¬
ционными пластинами;обеспечивает оптимальную фиксацию винтов благодаря
их блокированию.Последними разработками являются LCP-DF и LCP-PLT.
Эти имплантаты имеют форму исходных пластин LISS, но
содержат комбинированные отверстия в диафизарной ча¬
сти, что делает их более универсальными.3 LCP (компрессионная пластина
с блокированием)Компрессионная пластина с блокированием LCP является
результатом совершенствования систем внутренних фикса¬
торов (гл. 3.3.4; 4) [10]; она сочетает использование традици¬
онных винтов с блокируемыми (рис. 3.3.4-7; видео 3.3.4-2).■ Новое комбинированное отверстие состоит издвух частей.1. Одна часть имеет дизайн компрессионного от¬
верстия стандартной DCP/LC-DCP (DCU dynamic
compression unit - динамическую компрессион¬
ную единицу); она принимает обычные винты
и предоставляет возможность аксиальной ком¬
прессии или установки стягивающего винта че¬
рез пластину.2. Другая часть имеет коническую резьбу для бло¬
кируемых винтов.Рис. 3.3.4-7 Комбинированное отверстие LCP состоит из двух
частей:1. Одна часть имеет дизайн компрессионного отверстия стан¬
дартной DCP/LC-DCP (DCU) для обычных винтов (включая стя¬
гивающий винт).2. Другая часть имеет коническую резьбу для установки блоки¬
руемых винтов LHS и обеспечения угловой стабильности.Video С?)Видео 3.3.4-2 В комбинированное отверстие LCP могут вво¬
диться обычные винты.325
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиВинты LHS изготавливают двух видов: самонарезающие LHS,
имеющие формирующие резьбу бороздки и требующие точ¬
ного предварительного формирования отверстия и измере¬
ния длины винта, и самосверлящие и самонарезающие LHS,
дополненные острым сверлящим концом, которые могут при¬
меняться только монокортикально (видео 3.3.4-3; рис. 3.3.4-8).
Традиционные 4,5-мм и 6,5-мм винты применяются обычным
способом. Новый дизайн позволяет блокировать винт LHS в
любом комбинированном отверстии пластины, обеспечивая,
таким образом, угловую стабильность.В настоящее время все стандартные пластины 3,5-мм
и 4,5-мм систем (DCP, LC-DCP, L-образньге пластины,
Т-образные пластины, а также реконструктивные пласти¬
ны) доступны в версиях с новыми комбинированными
отверстиями по всей пластине при минимальных измене¬
ниях общих размеров пластины.Кроме того, для большинства метафизарных зон разрабо¬
таны анатомически предызогнутые пластины.■ В сомнительных случаях применяйте бикорти-
кальные (зеленые) блокируемые винты.Видео 3.3.4-3 Концы самонарезающих (зеленый) и самосверля-
щих / самонарезающих (синий) блокируемых винтов. Последние
не рекомендуются для бикортикального применения из-за по¬
тенциальной опасности для нервов, сосудов и сухожилий.326В зависимости от желаемой функции компрессионная
пластина с блокированием LCP может применяться раз¬
ными способами (табл. 3.3.4-1) [11].3.1 LCP как традиционная пластинаLCP может применяться как обычная пластина с обычны¬
ми винтами. Она может выполнять любую из пяти функ¬
ций пластины, т.е. компрессию, мостовидную фиксацию,
опору, защиту и стягивание. С помощью эксцентричногоРис. 3.3.4-8a-b LCP, применена как внутренний фиксатор с мо¬
стовидной функцией при сложном переломе типа С; использова¬
ны различные типы блокируемых винтов.
3.3.4 Внутренний фиксаторКонцепции фиксации переломаМеханическаястабильностьВысокая = абсолютная стабильностьНизкая = iэтносительная стабильностьКомпрессияШинированиеСтатическая1Динамическая2Блокированное3Неблокированное4Техника
и имплантатыСтягивающий винт
(обычный винт)Стягивающая лентаВнешнее шинирование5
(внешний фиксатор)Внешнее
шинирование,
консервативное
лечение переломов
(гипсовая повязка,
вытяжение)Стягивающий винт и
защитная пластина
(DCP, LC-DCP, LCP)i Стягивающая пластина
(DCP, LC-DCP, LCP)Интрамедуллярноешинирование5(интрамедуллярныйстержень)Интрамедуллярное
шинирование
(эластический
стержень, спица
Киршнера)Компрессионнаяпластина(DCP, LC-DCP, LCP)ВнутреннееэкстрамедуллярноешинированиеОпорная пластина
(DCP, LC-DCP, LCP)Мостовидная фиксация
обычной пластиной
(DCP, LC-DCP, LCP
с обычными винтами)Мостовидная фиксацияблокируемымвнутреннимфиксатором(LISS, LCP, LHS)РепозицияПрямаяСращениепереломаПервичноеВторичное j1 При компрессии перелома имплантат подвергается растяжению.2 Компрессия при нагрузке.3 Блокированное шинирование с контролем длины, осевого положения и ротации.4 Шинирование с ограниченным контролем длины, осевого положения и ротации.5 В случае динамически блокированного стержня или динамического внешнего фиксатора может заменяться на динамиче¬
скую компрессию.Возможно с применением LCP.Табл. 3.3.4-1 Концепции стабильности фиксации переломов и применения внутренних фиксаторов.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностинаправителя для сверла может осуществляться аксиаль¬
ная компрессия, либо через любое отверстие пластины
может быть установлен стягивающий винт (рис. 3.3.4-9).
Эта классическая фиксация применима при суставных
переломах и при простых переломах типа А и В1 в
мета- / диафизарных зонах (рис. 3.3.4-10), где рекомен¬
дуются анатомичная репозиция и абсолютная стабиль¬
ность, которые могут быть достигнуты без широкогообнажения кости. Другими показаниями являются за¬
крытые клиновидные остеотомии, а также замедленная
консолидация и несращения, при которых рекомендует¬
ся абсолютная стабильность. LCP также может приме¬
няться для защиты фиксации стягивающими винтами.
При использовании только блокируемых винтов такую
фиксацию можно рассматривать как защитный внутрен¬
ний фиксатор (видео 3.3.4-4).Рис. 3.3.4-9a-f Компрессия с использованием LCP для обеспече¬
ния абсолютной стабильности при сложном суставном переломе:
20-летний мужчина со смещенным внутрисуставным переломом
дистального отдела плечевой кости (13-C3) после падения на пра¬
вый локоть при езде на велосипеде.а—Ь Первичные передне-задняя и боковая рентгенограммы,
с—d Передне-задняя и боковая рентгенограммы после от¬
крытой репозиции и внутренней фиксации (ORIF) с по¬
мощью двух 3,5-мм LCP-реконструктивных пластин. Об¬
ратите внимание на межфрагментарный стягивающий
винт, проведенный через пластину с локтевой стороны,
и кортикальный винт (проведенный через эксцентрично
просверленное отверстие) в пластине по лучевой стороне
для осевой компрессии. Для лучшего доступа к суставу
выполнена остеотомия локтевого отростка,
е—f Через 10 месяцев после операции с анатомичной конгру¬
энтностью сустава и полным восстановлением функции
после первичного костного сращения.
3.3.4 Внутренний фиксаторIPJSVi сВ lilв гВ L1г на 1Я 1 шVI иь£ jРис. 3.3.4-10 LCP применена как защитный внутренний фик¬
сатор.а Простой косой перелом диафиза лучевой кости (22-А2).
b ORIF с установкой отдельного от пластины стягивающего
винта. Для его защиты и для достижения абсолютной ста¬
бильности 3,5-мм LCP применена, как внутренний фиксатор
с четырьмя монокортикальными блокируемыми винтами,
с Прямое сращение перелома спустя 5 месяцев.Видео 3.3.4-4 Фиксация короткого ко¬
сого перелома стягивающим винтом.
LCP применена как защитный внутрен¬
ний фиксатор.Video (J?)329
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильности3.2 LCP как внутренний фиксаторLCP может применяться как внутренний фиксатор в со¬
ответствии с принципами относительной стабильности
для мостовидной фиксации зоны перелома (рис. 3.3.4-11).
Здесь используются только блокируемые винты. После не¬
прямой репозиции зона сложного перелома типа С не об¬
нажается, а мостовидно фиксируется длинной пластиной сблокированием. Сохранение васкуляризации в сочетании
с внутренним шинированием обеспечивает быстрое сра¬
щение перелома с формированием внешней мозоли. До
применения LCP перелом следует должным образом ре-
понировать. Временно установленные обычные кортикаль¬
ные винты могут применяться как средство репозиции или
для сближения крупных фрагментов. Требуется лишь не¬
значительное (или совсем не требуется) контурированиеРис. 3.3.4-11a-g Мужчина 48 лет с закрытым переломом дистального отдела диафиза большеберцовой кости
(42-ВЗ) в сочетании с переломом наружной лодыжки с фрагментом Volkmann (44-С2). Пример использования LCP
в двух механических вариантах у одного пациента. Малоберцовая кость фиксирована стягивающими винтами
и LCP в качестве защитной пластины для обеспечения абсолютной стабильности. Многооскольчатый перелом
большеберцовой кости фиксирован мостовидно с использованием техники минимально-инвазивного остеосин¬
теза пластиной (MIPO) с обеспечением относительной стабильности.a—d Первичные передне-задняя (а) и боковая (Ь) рентгенограммы. Малоберцовая кость с одним крупным
клиновидным фрагментом позволяет открытую прямую анатомичную репозицию в качестве первого
шага (с). Большеберцовая кость имеет минимум два промежуточных фрагмента. Поэтому MIPO с ис¬
пользованием 4,5-мм мостовидной LCP является безопасной альтернативой при условии достижения
правильного положения фрагментов и ротации при непрямой репозиции (d).
e-f Рентгенограммы через 6 недель.g Спустя 14 месяцев. Сращение большеберцовой кости за счет формирования костной мозоли, процесс
перестройки полностью завершен. Имеется первичное сращение малоберцовой кости без формирова¬
ния мозоли.
3.3.4 Внутренний фиксаторпластины. Пластина не прижимается к кости, и костные
фрагменты не притягиваются к пластине (видео 3.3.4-5).
Это облегчает чрескожную установку пластины и приме¬
нение монокортикальных и бикортикальных винтов. Кро¬
ме того, угловая стабильность, создаваемая каждым винтом
LHS, очень эффективна при остеопорозе, так как обеспечи¬
вает большую устойчивость к вырыванию по сравнению с
обычными кортикальными винтами (видео 3.3.4-5).Друтие показания к применению LCP как внутреннего
фиксатора включают стабилизацию перипротезных пере¬
ломов, вторичных переломов или ротационной нестабиль¬
ности после интрамедуллярного остеосинтеза, а также ис¬
пользование в хирургии опухолей.Видео 3.3.4-5 LCP как мостовидный вну¬
тренний фиксатор при многооскольча-
том переломе.При использовании LCP важным является тщательное
предоперационное планирование. Хирург должен знать
различия двух принципов фиксации переломов: абсолют¬
ной и относительной стабильности. Следует принимать
во внимание, что биомеханические условия, создаваемые
пластиной, будут подвергаться значительным изменениям
в зависимости от типа сращения перелома. Важно пони¬
мать оба метода - компрессию и шинирование - различ¬
ные способы и зоны их применения.3.3 LCP с комбинацией традиционного
применения и блокирования винтовПри использовании LCP возможно введение в один и тот же
фрагмент перелома как обычных, так и блокируемых вин¬
тов, но порядок их введения становится критически важным.■ После установки блокируемого винта в один из
фрагментов перелома в него нельзя вводить обыч¬
ные винты, так как это приведет к возникновению
нежелательной нагрузки. «Сначала стягивание, за¬
тем блокирование».Видео 3.3.4-6 При остеопорозе блокиру¬
емые винты менее подвержены вырыва¬
нию по сравнению с обычными винтами.Videos Qf)331
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиПри суставных переломах (требующих анатомичной ре¬
позиции и фиксации с применением межфрагментарной
компрессии) для реконструкции суставного компонента мо¬
жет потребоваться применение стягивающих винтов. Бло¬
кируемые винты могут обеспечить угловую стабильность,
необходимую для предотвращения вторичных смещений.Применение обоих типов винтов (обычных и блокируемых)
можно рассматривать в следующих ситуациях [12,13]:репозиция перелома по пластине в случае остаточных
осевых отклонений фрагментов (рис. 3.3.4-12);
обеспечение межфрагментарной компрессии стягива¬
ющим винтом при внутрисуставных переломах с обе¬
спечением угловой стабильности использованием LHS,
напр, при переломах плато большеберцовой кости;сегментарный перелом с двумя различными типами
переломов (один простой, другой сложный), которые
требуют различных видов стабильности (для одного не¬
обходима абсолютная стабильность, для другого - отно¬
сительная);неправильное положение пластины относительно оси
длинной кости. Если пластина не идеально расположена
вдоль оси диафизарного сегмента, блокируемый винт
(с его предустановленным направлением) на конце пла¬
стины может не найти фиксации в кортикальном слое.■ «Репозиционные винты» могут применяться
для непрямой репозиции. Они могут быть оставле¬
ны на месте (рис. 3.3.4-13), либо удалены или замене¬
ны винтами LHS.Рис. 3.3.4-12а—с Обычный кортикальный винт применен для коррекции осевого смещения и
репозиции перелома по пластине. Это особенно важно при переломах большеберцовой кости,
где смещение фрагментов может вызывать натяжение кожи пластиной и некроз от давления.
Окончательная фиксация дополняется блокируемыми винтами для обеспечения угловой ста¬
бильности.
3.3.4 Внутренний фиксаторРис. 3.3.4-13a-h LCP с обычными и блокируемыми винтами с
целью обеспечения абсолютной стабильности суставного пере¬
лома и относительной стабильности сложного мета- / диафи-
зарного перелома у 46-летнего мужчины со смещенным пере¬
ломом пилона (43-C3).а—Ь Первичные передне-задняя и боковая рентгенограммы,
с КТ-сканирование после мостовидной внешней фиксации
(показывает центральное импактирование).
d—f Спустя 7 дней выполнена ORIF малоберцовой кости (3,5-мм
треть-трубчатая пластина), ограниченная ORIF суставного
перелома и минимально-инвазивный остеосинтез пласти¬
ной мета- / диафизарного перелома. Два стягивающихвинта (обычные кортикальные винты) установлены дис-
тально через LCP для обеспечения компрессии и абсолют¬
ной стабильности суставного блока. На метафизе обычный
винт («репозиционный винт», стрелка) установлен через
пластину для притягивания значительно смещенного кост¬
ного фрагмента,
g-h Рентгенограммы спустя 1 год демонстрируют первичное
костное сращение (без мозоли) суставного сегмента и
вторичное костное сращение (с мозолью) мета- / диафи¬
зарного отдела. Признаков остеоартроза нет, полное вос¬
становление функции.
3 Репозиция, доступы и методы фиксации3.3 Методы относительной стабильностиРешение о применении LCP зависит от качества кости,
типа перелома, анатомической локализации и предпо¬
чтений хирурга. Хирург (а не пластина сама по себе) опре¬
деляет тип стабильности / фиксации и таким образом тип
сращения (рис. 3.3.4-11). Сделав выбор в пользу исполь¬
зования LCP, хирург может внести значительный вклад в
улучшение клинического результата после перелома [14].Однако в случае ее неправильного применения могут воз¬
никнуть осложнения.Необходимо соблюдать правила и учитывать недостатки
и слабые стороны мостовидной фиксации зоны перелома
внутренними фиксаторами с блокированием.Настоятельно рекомендуется тщательное предопера¬
ционное планирование, в том числе порядка установки
винтов.■ При введении первого блокируемого винта с
помощью дрели важно надежно зафиксировать
LCP. При фиксации винта в пластине значитель¬
ный вращательный момент может вызвать пово¬
рот пластины и привести к повреждению мягких
тканей.Точная установка блокируемого винта с применением
огранивающей усилие отвертки обязательна для дости¬
жения угловой стабильности фиксации. Это предопре¬
деляет направление винта и облегчает его последующее
удаление.При введении первого блокируемого винта в фрагмент
перелома с прочной кортикальной костью резьба винта
может не проходить через дальний кортикальный слой.
При этом головка винта фиксируется в пластине и сме¬
щает пластину от косги, что потенциально может при¬
водить к потере репозиции.При околосуставньгх переломах следует не допускать
проникновения в сустав винтов с угловой стабильностью.
Стабильность фиксации перелома зависит от жесткости
конструкции. Пластина и винты подвергаются большим
нагрузкам.Закрытая репозиция и интраоперационный рентген-
контроль положения фрагментов могут быть затрудни¬
тельными, что потенциально приводит к более высокой
частоте неправильного положения фрагментов и пост-
травматических деформаций.Минимально-инвазивное применение пластины являет¬
ся технически сложным и требует опыта.Следует избегать чрезмерного натяжения кожи ради
уменьшения величины кожного разреза.4 ЗаключениеПоложительные эффекты принципа внутренней фикса¬
ции усиливаются благодаря применению комбинирован¬
ного отверстия:угловая стабильность достигается с помощью блоки¬
руемых винтов (даже монокортикальных);
точного контурирования пластины не требуется;
повреждение надкостницы и ее кровотока минимизи¬
руется;имеется больше возможностей лечения переломов, осо¬
бенно в случае сложных суставных и метафизарных пере¬
ломов;обеспечивается лучшая фиксация при остеопорозе.
3.3.4 Внутренний фиксатор5 Библиография6 Благодарности[1] Schatzker J (1995) Changes in the AO/ASIF principles and methods.
Injury; 26(Suppl 2):51-56.[2] Ganz R, Mast J, Weber BG, et al (1991) Clinical aspects of biological
plating. Injury; 22(Suppl l):4-5.[3] Mast J (1991) Preoperative planning and principles of reduction.
Muller ME, Allgower M, Schneider R, et al (eds), Manualof Internal Fixation. Berlin Heidelberg New York: Springer-Verlag,
159-178.[4] Perren SM (1991) Basic aspects of internal fixation. Muller ME,
Allgower M, Schneider R, et al (eds), Manual of Internal Fixation. Berlin
Heidelberg New York: Springer-Verlag, 1-112.[5] Perren SM, Buchanan JS (1995) Basic concepts relevant to the
design and development of the Point Contact Fixator (PC-Fix). Injury;
26(Suppl 2):l-4.[6] Tepic S, Perren SM (1995) The biomechanics of the PC-Fix internal
fixator. Injury; 26(Suppl 2):5-10.[7] Perren SM (2002) Evolution of the internal fixation of long bone
fractures. The scientific basis of biological internal fixation: choosing
new balance between stability and biology. J Bone Joint Surg Br; 84
(8):105-113.[8] Krettek С (1997) Concepts of minimally invasive plate osteosynthesis.
Injury; 28(Suppl l):l-2.[9] Krettek C, Schandelmaier P, Miclau T, et al (1997) Minimally
invasive percutaneous plate osteosynthesis (MIPPO) using the DCS in
proximal and distal femoral fractures. Injury; 28(Suppl l):A20-30.[10] Wagner M, Frigg R (2006) Internal Fixators—Concepts and Cases Using
LCP and LISS; Stuttgart New York: Georg Thieme Verlag.[11] Wagner M (2003) General principles for the clinical use of the LCP.
Injury; 34(Suppl 2):31^42.[12] Schiitz M, Sudkamp NP (2003), Revolution in plate osteosynthesis:
new internal fixator systems. J Orthop Sci; 8(2):252-258.[13] Gautier E, Sommer С (2003) Guidelines for the clinical application of
the LCP. Injury; 34(Suppl 2):B63-76.[14] Sommer C, Gautier E, Muller M, et al (2003) First clinical results of
the Locking Compression Plate (LCP). Injury; 34(Suppl 2):B43-54.Мы выражаем благодарность Alberto Fernandez Dell'Oca
и Pietro Regazzoni за участие в подготовке данной главы в
первом издании «АО - Принципы лечения переломов».
4 Общие вопросы4.1 Политравма: патофизиология,
приоритеты и лечение1 Определение 3372 Роль переломов 3373 Патофизиологические основы 3374 Сроки и приоритеты хирургического лечения 3385 Общие цели и задачи лечения при политравме 3406 Аргументы «за» и «против» различных методов фиксации 3427Лечение переломов в специфических условиях3427.1Массивное кровотечение при раздроблении342или разрыве тазового кольца7.2Ранняя фиксация переломов у пациентов с тяжелым343повреждением головного мозга7.3Ранняя фиксация переломов диафиза бедра при тяжелой344политравме или политравме с повреждением грудной клетки7.4Сохранение конечности или ампутация3458Заключение3459Библиография346336
Автор Ottmar L. Trentz4.1 Политравма: патофизиология,
приоритеты и лечение1 Определение3 Патофизиологические основы■ Политравма - это синдром множественных по¬
вреждений, превышающих определенную тяжесть
(ISS>17) и вызывающих последовательные системные
реакции, которые могут приводить к дисфункции
или поражению отдаленных органов и жизненно
важных систем, непосредственно не подвергшихся
повреждениям.2 Роль переломовПереломы часто наблюдаются у пациентов с политравмой
и могут рассматриваться как ранения кости и мягких тканей,
вызывающие физиологический стресс, боль и кровотечение.
Переломы могут быть конгаминированными при наличии ран;
также возможно развитие компартмент-синдрома с ишемиче-
ским-реперфузионным повреждением. Нестабильность скеле¬
та обездвиживает пациента и ограничивает возможность выбо¬
ра наиболее подходящего положения для ухода и интенсивного
лечения повреждений головного мозга и грудной клеши.Рана вокруг перелома является очагом воспаления, содер¬
жащим мертвую ткань, окруженную ишемизированной
или недостаточно кровоснабжаемой зоной гипоксии. Этот
очаг ведет себя как эндокринный орган, выделяя медиаторы
и цитокины местно к тканевым макрофагам, а также в об¬
щую циркуляцию, вызывая тем самым системные реакции.При высвобождении этих веществ активируется каскад
местных и системных защитных механизмов с привлече¬
нием иммунокомпетентиых клеток для контроля, очище¬
ния и восстановления тканевых дефектов.Стресс и боль являются потен ц и и рую г ци ми стимулами [1]
для нейроэндокринных, нейроиммунологических и мета¬
болических реакций (рис. 4.1-1). Если переломы к тому же
осложнены кровотечением, контаминацией и ишемиче¬
ским реперфузионным повреждением или эти осложнения
вызваны сопутствующими повреждениями, системные
реакции на травму вызывают синдром системного воспа¬
лительного ответа (ССВО) [2]. ССВО связан с синдромом>- Гипофиз*■ Автономные центрыПовреждение тканейРис. 4.1 -1 Афферентный удар при травме и рефлекторные ответы.
4 Общие вопросыповышенной проницаемости капилляров и повышенным
потреблением энергии, требующим гипердинамическо-
го состояния гемодинамики и повышенной доступности
кислорода. Такое состояние определяет высокие метабо¬
лические нагрузки со значительным разрушением му¬
скулатуры, потерей азота и усиленным распадом белков.
Это гиперметаболическое состояние приводит к увели¬
чению температуры тела и нарушениям термической
регуляции.Если адекватная и своевременная реанимация не обеспече¬
на из-за слишком высокой тяжести травмы или из-за низ¬
кого качества помощи, высокое потребление энергии при¬
ведет к «взрыву изнутри».Этот процесс начинается с истощения иммунокомпетент-
ных клеток и острофазовых протеинов, продолжается в
виде критической иммуносупрессии и сепсиса, затем через
возрастающее повреждение клеток ведет к синдрому поли-
органной дисфункции и в конечном счете к летальной по-
лиорганной недостаточности (СПОН) [3-5].4 Сроки и приоритеты
хирургического леченияОсновной целью при начальном лечении пациента с по¬
литравмой является выживание пациента с нормальны¬
ми когнитивными функциями. Первым приоритетом
является реанимация для обеспечения адекватной пер¬
фузии и оксигенации всех жизненно важных органов
(рис. 4.1-2). Обычно это достижимо консервативными
средствами, такими как интубация, вентиляция и заме¬
щение объемов в соответствии с протоколом ATLS®. При
отсутствии положительной реакции на такие меры не¬
обходимо немедленное выполнение следующих вмеша¬
тельств, направленных на спасение жизни:декомпрессия полостей тела (напряженный пневмото¬
ракс, сердечная тампонада, эпидуральная гематома);
контроль кровотечения (массивный гемоторакс или ге-
моперитонеум, раздробленный перелом таза, ампута¬
ция конечности, размятие конечности).Рис. 4.1-2 Алгоритм первичной оценки, реанимации и хирургии
первого дня.
4.1 Политравма: патофизиология, приоритеты и лечениеПри слабой реакции на реанимационные мероприятия
или персистирующей физиологической нестабильности
пациента следует избегать выполнения окончательных хи¬
рургических вмешательств, применяя концепцию контроля
повреждений. Суть ее заключается в спасении жизни путем
отсрочки восстановления анатомических повреждений с кон¬
центрацией усилий на восстановлении физиологии [6-9].Кратко, имеются два состояния для выбора хирургии кон¬
троля повреждений:1) физиологические критерии: гипотермия, коатуло-
патия и ацидоз;2) комплекс тяжелых повреждений: ожидаемая боль¬
шая кровопотеря и длительность реконструктивных
вмешательств у нестабильного пациента.Хирургия контроля повреждений может применяться в
двух случаях:1) вынужденно: прерывание операции у пациента с не¬
посредственной опасностью смерти;2) упреждающе: просчитанное ранее решение о выпол¬
нении окончательного восстановления в виде этапных
последовательных вмешательств из-за высокой опас¬
ности физиологического ухудшения.После вмешательств по контролю повреждения, таких
как контроль кровотечения и бактериального загрязне¬
ния (промывание), внешняя фиксация переломов длин¬
ных костей и тазового кольца и временное закрытие ран
или брюшной полости, выполняется стабилизация фи¬
зиологических систем в отделении интенсивной терапии
(ОИТР). После восстановления физиологических систем в
ОИТР этапное хирургическое лечение может выполнять¬
ся в лучших и более безопасных условиях. Для восстанов¬
ления переломов имеется «окно возможностей» между
5-ми и 10-ми сутками после травмы. Применение хирур¬
гии контроля повреждений показано примерно у трети
пациентов с политравмой.■ При положительной реакции на реанимацион¬
ные мероприятия и при стабильности пациента
во время вторичного осмотра может применяться
«ранее тотальное лечение» в соответствие с общи¬
ми принципами лечения переломов.В соответствии с данным алгоритмом фиксация переломов
должна иметь высокий приоритет в следующих случаях:
угрожающие жизни и инвалидизирующие повреж¬
дения (включая открытые переломы), требующие как
минимум «контроля повреждения»: хирургической об¬
работки, фасциотомий, репозиции, стабилизации и ре-
васкуляризации [10];переломы длинных костей (особенно диафизарные
переломы бедра), нестабильные повреждения таза, зна¬
чительная нестабильность крупных суставов и повреж¬
дения позвоночника, требующие как минимум времен¬
ной репозиции и фиксации. Окончательная фиксация
может быть отложена. Наилучшим вариантом является
временная фиксация с помощью внешнего фиксатора с
последующим плановым окончательным остеосинтезом
(интрамедуллярным) в течение «окна возможностей»
между 5-ми и 10-ми сутками [10].Из клинического опыта, а также из литературных источ¬
ников получены убедительные доказательства того, что
ранняя фиксация переломов при политравме снижает
смертность и инвалидизацию [11-13].В пользу ранней фиксации переломов бедра и нестабиль¬
ных переломов тазового кольца можно привести следую¬
щие аргументы:снижение частоты РДСВ, жировой эмболии и пневмо¬
нии, синдрома полиорганной недостаточности, сепсиса
и тромбоэмболических осложнений;
облегчение ухода и интенсивной терапии: возвышенное
положение грудной клетки, ранняя мобилизация, мень¬
шая необходимость в аналгетиках.
4 Общие вопросыОкончательный остеосинтез в качестве «хирургии перво¬
го дня» рекомендуется только при достижении всех целей
реанимации [14] (табл. 4.1-1 и 4.1-2).Общие цели и задачи лечения
переломов при политравмеМежду 5-ми и 10-ми сутками после травмы существует
иммунологическое «окно возможностей», когда фаза ги¬
первоспаления сменяется периодом иммуносупрессии и
происходит увеличение числа новых клеток и синтез de
novo протеинов острой фазы.■ В течение «окна возможностей» планируемая
окончательная стабилизация переломов длинных
костей - диафизарных и суставных - может выпол¬
няться относительно безопасно.Период иммуносупрессии длится около 2 недель, поэто¬
му вторичные восстановительные вмешательства могут
планироваться на 3-ю неделю после травмы.Переломы могут оказывать значительное влияние на тя¬
жесть системных травматических реакций по следующим
причинам:кровотечение: продолжительное шоковое состояние
так же, как кровопотеря, часто наблюдаются при от¬
крытых или высоконестабильных переломах таза или
диафиза бедра;контаминация: открытые переломы всегда должны
считаться контаминированными; если рана обработана
через несколько дней или хирургическая обработка не
достаточно радикальна, в ране появляются питательные
для бактерий вещества; поэтому выполнение вторичной
или даже третичной обработки является обязательным;
мертвые ишемизированные ткани с гипоксически-
ми зонами критического кровоснабжения: при не¬
стабильных смещенных переломах, особенно послеЦели реанимации
Стабильная гемодинамика
Устранение гипоксемии и гиперкапнии
Лактат < 2 ммоль/л
Нормальная коагуляция
НормотермияМочеотделение > 1 мл/кг/часНет необходимости вазоактивной
или инотропной стимуляцииФизиологический статусХирургическое вмешательствоСрокОтсутствуетЖизнеспасающиевмешательстваДень 1Реакция нареанимацию ЧастичнаяКонтроль поврежденияДень 1НормальнаяРаннее тотальное лечениеДень 1ГипервоспалениеТолько вторичная
хирургическая обработка!День 2-3«Окно возможностей»Планируемые окончательные
вмешательстваДень 5-10ИммуносупрессиияНикаких операций!День 12--21ВыздоровлениеВторичные восстановительные
вмешательстваПосле 3-й
неделиТабл. 4.1-1 Параметры и критерии, указы- Табл. 4.1-2 Приоритеты и время выполнения хирургических вмешательств в зависимо-
вающие на успех реанимации. сти от физиологического статуса.
4.1 Политравма: патофизиология, приоритеты и лечениевысокоэнергетичного воздействия, необходимо как мож¬
но скорее выполнить радикальную хирургическую обра¬
ботку мягких тканей для контроля над источником вос¬
палительной реакции;ишемические реперфизионные повреждения:продолжительный гиповолемический шок и ком-
партмент-синдромы, вызванные переломами с сосу¬
дистыми повреждениями или без них, подвержены
ишемическим реперфизионным повреждениям с
микрососудистыми повреждениями из-за кисло¬
родных радикалов (рис. 4.1-3); тупая травма тканей
может активировать ксантиновую оксидазу; ишемиябудет вызывать образование субстрата ксантин / гипок¬
сантин, а реперфузия добавит дополнительный суб¬
страт кислород; таким образом устанавливается опас¬
ная триада;стресс и боль: нестабильные переломы вызывают боль и
стресс, которые, путем афферентного воздействия [1] на
ЦНС, стимулируют нейроэндокринные, нейроиммуно-
логические и метаболические дуги рефлексов (рис. 4.1-3).
взаимодействие с интенсивной терапией: нестабиль¬
ные переломы делают невозможными эффективные по¬
ложения пациента (возвышенная грудная клетка) и без¬
болезненный уход в ОИТР.Рис. 4.1-3 Механизм ишемического-реперфизионного повреждения: «несчастливая триада» активизации энзимов, субстра¬
та и ко-субстрата.
4 Общие вопросыОбщими целями и задачами лечения переломов являются:
контроль кровотечения,контроль источников контаминации, удаление мертвыхтканей, предотвращение ишемических реперфузионныхповреждений,облегчение боли,облегчение интенсивной терапии.Они достигаются с помощью гемостаза, хирургической
обработки, фасциотомии, фиксации перелома и закры¬
тия раны без натяжения.Для стабилизации длинных костей в зависимости от об¬
стоятельств возможно применение внешней или внутрен¬
ней фиксации, стержней или пластин.С биомеханической точки зрения интрамедуллярный
остеосинтез является методом выбора при диафизарных
переломах бедра и голени. Однако интрамедуллярный
остеосинтез бедра, с рассверливанием или без, сопрово¬
ждается опасностью легочной эмболизации [15].Основной причиной этого являются манипуляции с содер¬
жимым костномозгового канала при его вскрытии, введении
направляющей спицы, рассверливании канала и установке
стержня. Это приводит к повышению интрамедуллярного
давления, поэтому эмболы из содержимого костного мозга,
фибриновые сгустки и продукты распада попадают в легоч¬
ную циркуляцию. Эмболизация также вызывает активацию
коагуляционной и других каскадных систем.Фильтрующие возможности легочного эпителия могут
быть уже нарушены вследствие ушиба легкого, массив¬
ной трансфузии аллогенной крови, выброса медиаторов
и цитокинов из больших ран с мертвыми тканями, либо
неполной реанимации после шока. В такой ситуации до¬
полнительное воздействие, вызываемое ятрогенной эмбо-
лизацией, может привести к критическому нарушениюлегочной функции. Кроме того, важно понимать, что
простые типы переломов (поперечные и короткие косые)
у молодых пациентов с узким костномозговым каналом и
хорошо развитым мышечным футляром более опасны в
отношении легочной эмболизации, чем оскольчатые пе¬
реломы с фрагментацией диафиза бедренной кости или
переломы у пожилых пациентов с более слабыми мыш¬
цами и широким костномозговым каналом. В настоящее
время нет подтверждений того, что интрамедуллярный
остеосинтез без рассверливания менее опасен, чем интра-
медуллярный остеосинтез с рассверливанием.Остеосинтез пластиной требует большого хирургическо¬
го доступа и обычно технически более сложен. Однако он
обеспечивает возможность одновременного выполнения
хирургической обработки и фасциотомии.Внешняя фиксация минимизирует дополнительную хи¬
рургическую травму. Как технически несложное и быстрое
вмешательство она способствует предотвращению ком-
партмент-синдрома. Недостатками являются недостаточ¬
ная для применения в качестве окончательного лечения
стабильность, инфекция в области проведения стержней и
ограничения при выполнении пластических мягкотканных
вмешательств.Заключение. Каждый метод фиксации имеет свои биоло¬
гические преимущества и недостатки. При определении
сроков лечения и выборе имплантата следует избегать
жестких схем.7 Лечение переломов в специфических
условиях7.1 Массивное кровотечение при раздроблении
или разрыве тазового кольца [16—17]Открытые или закрытые раздробления или разрывы тазово¬
го кольца («открытая книга», вертикально-нестабильные по¬
вреждения) могут вызывать тяжелое кровотечение в забрю-
шинное пространство, брюшную полость или подкожную6 Аргументы «за» и «против»
различных методов фиксации
4.1 Политравма: патофизиология, приоритеты и лечениеклетчатку при открытых или закрытых (полу)циркулярных
отслаивающих повреждениях (синдром Morel-Lavalle). По¬
мимо активного замещения жидкости такие пациенты тре¬
буют немедленной репозиции и фиксации тазового кольца
с помощью внешнего фиксатора или тазовой компрессион¬
ной рамы (С-рама). При хорошей реакции кровообраще¬
ния выполнение диагностических мероприятий может про¬
должаться, а реконструкция таза выполняться как этапное
вмешательство.Однако, если состояние пациента остается нестабильным,
для остановки кровотечения обязательно выполнение
экстренной лапаротомии. При таких обстоятельствах та¬
зовое кольцо может быть стабилизировано с помощью
тазовых бандажей, внешней либо внутренней фиксации, с
последующим хирургическим гемостазом, плотным там¬
понированием тазовой полости и временным закрытием
брюшной полости. Следует помнить о возможности аб¬
доминального компартмент-синдрома [18,19]. После вос¬
становления состояния в ОИТР обязательными являются
одна или две ревизии, завершаемые окончательной ста¬
билизацией таза и закрытием брюшной стенки.База данных травматической комыВлияние системной гипотензии на результаты лечения тяжелой ЧМТ [21]п=Смерть или вегетативное
состояние (GOS1 1-2) [%]Благоприятный результат
(GOS1 4-5) [%]Без гипотензии3071764Ранняя гипотензия(вследствие травмы до реанимации)2485540Поздняя гипотензия (в ОИТР)1176620Ранняя и поздняя гипотензия397715Табл. 4.1-3 Влияние гипотензии на результаты лечения тяжелой ЧМТ. 1GOS = Glasgow Outcome Scale / шкала резуль¬
татов Глазго.7.2 Ранняя фиксация переломов у пациентов
с тяжелым повреждением головного мозгаПри травматическом повреждении головного мозга
очень важным является как предотвращение вторичного
повреждения [20, 21] из-за гипотензии (табл. 4.1-3) и ги-
поксемии, так и поддержание оптимального кровоснаб¬
жения головного мозга. Эпидуральные или острые суб-
дуральные гематомы требуют неотложной эвакуации и
гемостаза. Пациенты с черепно-мозговой травмой (ЧМТ)
и оценкой по шкале комы Глазго (GCS - Glasgow Coma
Scale) менее 9 требуют мониторинга внутричерепного
давления сразу после выполнения краниотомии, направ¬
ленной на спасение жизни [22]. При хорошей реакции на
реанимационные мероприятия (стабильной гемодина¬
мике и адекватнай оксигенации) ранняя фиксация пере¬
ломов дает положительный результат [23] у пациентов с
повреждениями мозга за счет облегчения ухода, уменьше¬
ния болевой импульсации (афферентного воздействия) и
уменьшения необходимости в седации и аналгезии.
4 Общие вопросыУтверждение, что ранняя фиксация крупных переломов
у пациентов с ЧМТ при описанных выше обстоятельствах
может иметь отрицательный эффект на уровень смертно¬
сти, не имеет доказательств [23].■ Длительные по времени реконструктивные вме¬
шательства следует отложить до 5-10-х суток во вре¬
мя «окна возможностей» после первичного контро¬
ля повреждения с помощью внешней фиксации.7.3 Ранняя фиксация переломов диафиза бедра
при тяжелой политравме или политравме
с повреждением грудной клеткиМногие исследования документировали следующие пре¬
имущества ранней фиксации переломов длинных костей -
особенно диафиза бедра - при политравме:
облегчение ухода;ранняя мобилизация с улучшением легочной функции;
сокращение сроков искусственной вентиляции;
снижение уровня смертности и инвалидности [6,11-
13, 24].Интрамедуллярный остеосинтез с блокированием стал
стандартным методом лечения при закрытых и откры¬
тых переломах диафиза бедра. Однако имеются обшир¬
ные экспериментальные и клинические доказательства
значительного увеличения интрамедуллярного давления
во время интрамедуллярного остеосинтеза, особенно при
простых переломах типа А и В. Оно приводит к значи¬
тельному высвобождению медиаторов, а также попада¬
нию структурных эмболов в легкие. Последнее может
быть продемонстрировано трансэзофагеальной эхокар-
диографией [15]. У пациентов с изолированными перело¬
мами эти побочные эффекты можно игнорировать, одна¬
ко у пациентов с множественными повреждениями они
способны вызвать быстрое ухудшение легочной функции
уже в начале выполнения вмешательств [6, 25, 26].Другие методы стабилизации, такие как остеосинтез пласти¬
ной или наложение внешнего фиксатора, также иницииру¬
ют выброс медиаторов, но в значительно меньшей степени.
С целью защиты легочной функции следует отказываться
от использования биомеханически лучших методов (интра¬
медуллярного остеосинтеза). Более биологичные методы
(внешняя фиксация) меньше истощают уже поврежденную
эндогенную защитную систему и легочный эндотелий.■ Первичный интрамедуллярный остеосинтез бе¬
дра (особенно при переломах типа А и В) может
быть рекомендован только у пациентов с политрав¬
мой без существенного повреждения грудной клет¬
ки (ISS < 25 баллов). Если ISS превышает 40 баллов,
первичная стабилизация также необходима, но
должна выполняться только с помощью внешнего
фиксатора [6].Остеосинтез пластиной может быть хорошим вариантом
при показателях ISS между этими величинами, особенно,
если состояние мягких тканей требует хирургической об¬
работки, фасциотомии и активного контроля кровотече¬
ния. Серьезно травмированные мягкие ткани могут отреа¬
гировать на дополнительную дистракцию дальнейшим
снижением перфузии, увеличивая возможность компар¬
тмент-синдрома. В таких ситуациях иногда должно быть
допущено временное укорочение конечности.При сложных переломах типа С со значительным раз¬
дроблением спектр показаний к интрамедуллярному
остеосинтезу может быть расширен, так как значимого
повышения давления не происходит. Клинические и
экспериментальные данные показывают, что примене¬
ние цельных стержней с меньшим диаметром и без рас¬
сверливания также может вызывать существенное ухуд¬
шение легочной функции, поэтому их использование не
имеет существенных преимуществ перед остеосинтезом
с рассверливанием канала.
4.1 Политравма:патофизиология, приоритеты и лечениеЦельные стержни следует применять преимущественно
при открытых переломах (отсутствие мертвого простран¬
ства), и они особенно рекомендуются при планируемой
окончательной замене внешней фиксации на внутрен¬
нюю. Переход на биомеханически лучшую фиксацию
должен выполняться рано, в идеале между 5-ми и 10-ми
сутками после травмы (табл. 4.1-3).Концепция этапного хирургического лечения пациентов в
критическом состоянии в целом признана большинством
авторов из Центральной Европы. Наоборот, многие иссле¬
дователи из Северной Америки по-прежнему настаива¬
ют на том, что все переломы бедра должны подвергаться
первичному интрамедуллярному остеосинтезу вне зави¬
симости от общего состояния пациента [12, 27, 28]. Эти
ретроспективные исследования, однако, противоречивы в
выборе и сопоставимости групп пациентов. Тем не менее,
проведенное недавно проспективное рандомизированное
исследование позволяет предположить, что большинство
пациентов с переломами бедренной кости при политрав¬
ме с повреждениями грудной клетки или без них могут
безопасно подвергаться интрамедуллярной фиксации [29].
Во всех группах была выявлена низкая частота РДСВ.7.4 Сохранение конечности или ампутацияРазвитие микрохирургических методов свободной пере¬
садки васкуляризованной ткани увеличило шансы на
спасение раздробленных и ампутированных или почти
ампутированных конечностей [30]. Однако при политрав¬
ме такие сохранные операции показаны редко, так как
они увеличивают системную воспалительную нагрузку.
В принятии решения может помочь шкала MESS [31].
Имеются лишь редкие показания для героических попы¬
ток сохранения конечности. Они требуют многоэтапного
лечения с первоначальной хирургической обработкой,
реваскуляризацией, фасциотомиями и фиксацией пере¬
лома, за которыми следуют повторные обработки ран иранние вмешательства по восстановлению мягких тканей
в течение «окна возможностей».Если принято решение об ампутации, ее выполняют на
уровне здоровых тканей методом гильотины в сочетании
с первичным открытым ведением раны.8 ЗаключениеПолитравму следует рассматривать как системную хи¬
рургическую проблему. Для ее успешного лечения необ¬
ходимы:1) четкое понимание патофизиологии;2) полная реанимация пациента;3) правильные очередность и сроки выполнения вмеша¬
тельств;4) алгоритмы действий.Алгоритмы обеспечивают оптимизацию физиологиче¬
ского состояния пациента до выполнения спасающих
жизнь операций, а также выполнение безопасных, про¬
стых, быстрых и точных вмешательств.Основной целью является выживание пациента. Ранняя
фиксация крупных переломов - выполняемая при соот¬
ветствующих условиях - является важным средством ее
достижения.
4 Общие вопросыБиблиография[1] Gann DS, Lilly МР (1984) The endocrine response to injury. Prog Crit
Care Med; 1:15-47.[2] Ertel W, Keel M, Marty D, et al (1998) [Significance of systemic
inflammation in 1,278 trauma patients]. Unfallchirurg; 101(7):520-526.[3] Bone RC (1996) Immunologic dissonance: a continuing evolution in
our understanding of the systemic inflammatory response syndrome
(SIRS) and the multiple organ dysfunction syndrome (MODS). Ann
Intern Med; 125(8):680-687. Review.[4] Goris RJ, te Boekhorst TP, Nuytinck JK, et al (1985) Multipleorgan
failure. Generalized autodestructive inflammation? Arch Surg;
120(10):1109-1115.[5] Keel M, Trentz О (2005) Pathophysiology of polytrauma. Injury;
36(6):691-709.[6] Roberts C, Pape H-C, Jones A, et al (2005) Damage Control
Orthopaedics (Evolving Concepts in the Treatment of Patients who
have sustained orthopaedic trauma). J Bone Joint Surg Am; 87:434-449.[7] Eiseman B, Moore EE, Meldrum DR, et al (2000) Feasibility of
damage control surgery in the management of military combat
casualties. Arch Surg; 135(11):1323-1327.[8] Pape HC, Giannoudis P, Krettek С (2002) The timing of fracture
treatment in polytrauma patients—relevance of damage control
orthopaedic surgery. Am J Surg; 183(6):622-629.[9] Pape HC, Krettek С (2003) Management of fractures in the severely
injured—influence of the principle of "damage control orthopaedic
surgery". Unfallchirurg; 106(2):87-96.[10] Colton C, Trentz О (1998) Severe limb injuries. Acta Orthop Scand
Suppl; 281:47-53.[11] Behrman SW, Fabian TC, Kudsk KA, et al (1990) Improved
outcome with femur fractures: early vs. delayed fixation. J Trauma;
30(7):792-797; discussion 797-798.[12] Bone LB, Johnson KD, Weigelt J, et al (1989) Early versus delayed
stabilization of femoral fractures. A prospective randomized study.J Bone Joint Surg Am; 71(3):336-340.[13] Goris RJ, Gimbrere JS, van Niekerk JL, et al (1982) Early
osteosynthesis and prophylactic mechanical ventilation in the
multitrauma patient. J Trauma; 22(ll):895-903.[14] Vincent JL, Manikis P (1995) End-points of resuscitation. Goris RJA,
Trentz О (eds), The integrated approach to trauma care. Berlin Heidelberg
New York: Springer-Verlag, 98-105.[15] Wenda K, Runkel M, Degreif J, et al (1993) Pathogenesis and
clinical relevance of bone marrow embolism in medullary
nailing demonstrated by intraoperative echocardiography. Injury;
24(Suppl 3):73-81.[16] Ertel W, Keel M, Eid K, et al (2001) Control of severe hemorrhage
using C-clamp and pelvic packing in multiply injured patients with
pelvic ring disruption. J Orthop Trauma; 15(7):468-474.[17] Trentz O, FriedI HP (1995) Therapeutic sequences in the acute
period in unstable patients. Goris RJA, Trentz О (eds), The integrated
approach to trauma care. Berlin Heidelberg New York: Springer-Verlag,
172-178.[18] Ertel W, Oberholzer A, Platz A, et al (2000) Incidence and clinical
pattern of the abdominal compartment syndrome after "damage
control" laparotomy in 311 patients with severe abdominal and/or
pelvic trauma. Crit Care Med; 28(6):1747-1753.[19] Saggi BH, Sugerman HJ, Ivatury RR, et al (1998) Abdominal
compartment syndrome. J Trauma; 45(3):597-609. Review.[20] Chesnut RM, Marshall LF, Klauber MR, et al (1993) The role of
secondary brain injury in determining outcome from severe head
injury. J Trauma; 34(2):216-222.[21] Chesnut RM, Marshall SB, Piek J, et al (1993) Early and late
systemic hypotension as a frequent and fundamental source of cerebral
ischemia following severe brain injury in the Traumatic Coma Data
Bank. Acta Neurochir Suppl; 59:121-125.[22] Stocker R, Bemays R, Kossmann T, et al (1995) Monitoring and
treatment of acute head injury. Goris RJA, Trentz О (eds), The integrated
approach to trauma care. Berlin Heidelberg New York: Springer-Verlag,
196-210.[23] Brundage ST, McGhan R, Jurkovich GT, et al (2002) Timing of
femur fracture fixation: effect on outcome in patients with thoracic
and head injuries. J Trauma; 52(2):299-307.[24] Regel G, Lobenhoffer P, Grotz M, et al (1995) Treatment results of
patients with multiple trauma: an analysis of 3,406 cases treated
between 1972 and 1991 at a German Level I Trauma Center. J Trauma;
38(l):70-78.[25] Scalea TM, Boswell SA, Scott JD, et al (2000) External fixation asa bridge to intramedullary nailing for patients with multiple injuries
and with femur fractures: Damage control orthopedics. J Trauma;
48:613-623.[26] Crowl AC, Young JS, Kahler DM, et al (2000) Occult
hypoperfusion is associated with increased morbidity in patients
undergoing early fracture fixation. J Trauma; 48(2):260-267.[27] Bosse MJ, MacKenzie EJ, Riemer BL, et al (1997) Adult
respiratory distress syndrome, pneumonia, and mortality following
thoracic injury and a femoral fracture treated either with
intramedullary nailing with reaming or with a plate. A comparative
study. J Bone Joint Surg Am; 79(6):799-809.[28] Boulanger BR, Stephen D, Brenneman FD (1997) Thoracic trauma
and early intramedullary nailing of femur fractures: are we doing
harm? J Trauma; 43(l):24-28.
4.1 Политравма: патофизиология, приоритеты и лечение[29] Canadian Orthopaedic Trauma Society (2006) Reamed versus
Unreamed nailing of the femur—comparison of the rate of ARDS in
multiply injured patients. J Ortho Trauma; (in press).[30] Levin LS (1993) The reconstructive ladder. An orthoplastic approach.
Orthop Clin North Am; 24(3):393^09. Review.[31] Johansen K, Dames M, Howey T, et al (1990) Objective criteria
accurately predict amputation following lower extremity trauma.] Trauma; 30(5):568-572; discussion 572-573.
4 Общие вопросы4.2 Открытые переломы1 Введение 3492 Исторические аспекты 3493 Этиология и механизм повреждения 3504 Эпидемиология 3505 Микробиология 3516 Классификация 3517 Цели лечения 3538 Стадии лечения 3539 Первичная оценка и лечение 35410 Антибиотики 35510.110.2Системное применение
Местное применение35535511Первичное хирургическое лечение35611.1Сроки первичного хирургического
лечения35611.2Окончательная оценка, первичная
хирургическая обработка и промывание35611.3Стабилизация перелома11.3.1 Пластины11.3.2 Интрамедуллярные стержни11.3.3 Внешняя фиксация35812Закрытие раны после первичного
хирургического лечения36213 Укрытие кожей и восстановление 364мягких тканей34814 Реабилитация36415 Ошибки и осложнения 36416 Особые ситуации 36516.1 Открытые переломы 365
с повреждениями сосудов16.2 Огнестрельные повреждения 36617 Заключение 36618 Библиография 36819 Благодарности 369н>
Авторы Peter J. O’Brien, Rami Misheiff4.2 Открытые переломы1 ВведениеОткрытый перелом предполагает наличие сообщения меж¬
ду внешней средой и переломом и определяется как по¬
вреждение мягких тканей, осложненное переломом кости.Это повреждение включает следующие четыре компонента:
перелом;повреждение мягких тканей;
нейрососудистые нарушения;
контаминация.Для всесторонней оценки характера повреждения и со¬
ставления плана лечения необходима оценка тяжести
каждого компонента.Улучшение понимания патологии открытого перелома,
методов фиксации, важности атравматичного обращения
с мягкими тканями и роли антибактериальной терапии
привело к значительному снижению инвалидизации и
смертности, связанных с открытыми переломами. Однако
до сих пор наиболее тяжелые типы открытых переломов
даже в руках опытных хирургов сопровождаются ослож¬
нениями и нарушениями функции.Сложные повреждения, независимо от локализации и рас¬
пространенности, в настоящее время подвергаются ратей
агрессивной первичной хирургической обработке, а ран¬
няя окончательная реконструкция может быть предпри¬
нята, как только сделан окончательный выбор между вос¬
становлением и ампутацией. Для этого необходимы опыт
и специальные навыки, сотрудничество пластических,
сосудистых хирургов и ортопедов, обученный персонал,
вспомогательные службы и специализированное оборудо¬
вание современных травматологических центров [1-2].2 Исторические аспектыВ основе концепции лечения открытых переломов лежит
опьгг военных хирургов, накопленный с тех времен, когда еще
не было асептики. Еще столетие назад смертность, связанная
с переломами крупных длинных костей, была очень высока, и
для сохранения жизни часто требовалась ранняя ампутация.
В начале Первой мировой войны смертность при открытых
переломах бедренной кости превышала 70%. Изучив харак¬
тер боевых ранений, Trueta рекомендовал «закрытое лечение
военных переломов» в 1939 г. Оно заключалось в открытом ве¬
дении раны и последующей фиксации конечности в гипсовой
повязке. Trueta первым изменил тактику лечения поврежде¬
ний мягких тканей, сопровождающих открытые переломы.
Вопреки общепринятому мнению он считал, что риску ин¬
фекции в большей степени подвержена мышечная ткань, а
не кость. Trueta рекомендовал хирургическую обработку ран
с иссечением некротичных тканей. Его метод открытого веде¬
ния ран широко применялся до Второй мировой войны, ког¬
да был накоплен новый опыт. В 1943 г. использование пени¬
циллина на поле боя резко снизило частоту раневого сепсиса.
Однако чрезмерные надежды на эффективность антибиотика
спровоцировали пренебрежение тщательной хирургической
обработкой ран. Ввиду осложнений неадекватно очищенных
ран была принята концепция отсроченного закрытия раны.
Hampton рекомендовал закрытие раны между 4-м и 7-м дня¬
ми после травмы, в зависимости от ее клинического очище¬
ния. Более крупные дефекты продолжали оставлять откры¬
тыми для заживления вторичным натяжением.Значительные достижения медицины за последние сто лет
сместили основную цель лечения таких повреждений от
сохранения жизни и конечности к сохранению функции
конечности и предотвращению осложнений. Тем не менее,
поводов для самоуспокоения нет. При наиболее тяжелых
открытых переломах большеберцовой кости, сопровожда¬
ющихся сосудистыми повреждениями, уровень ампута¬
ций все еще превышает 50% [3].
4 Общие вопросы3 Этиология и механизм поврежденияОткрытый перелом обычно является результатом более
тяжелой травмы, чем закрытый. Однако и при низкоэнер-
гетичных торсионных переломах вследствие непрямого
воздействия отломки могут пенетрировать кожу изнутри,
особенно там, где кость располагается близко к коже, не
имея защиты мышечного футляра. Тяжелые открытые
переломы обычно возникают вследствие прямого высоко-
энергетичного воздействия в результате дорожно-транс-
портных происшествий или падения с высоты. Степень
повреждений зависит от силы травмирующего агента в мо¬
мент контакта. Типичным примером является открытый
перелом нижней конечности у мотоциклиста (рис. 4.2-1).
Высокоэнергетичные травмы нередко вызывают множе¬
ственные тяжелые повреждения других частей тела (голо¬
вы, груди и живота), лечение которых часто имеет приори¬
тет перед лечением открытого перелома(-ов).Рис. 4.2-1а-Ь Открытый перелом большеберцовой кости после
высокоэнергетичной травмы у мотоциклиста,
а Небольшая кожная рана по медиальной поверхности го¬
лени с отслойкой кожи,
b Сложный перелом большеберцовой кости.3504 ЭпидемиологияЧастота открытых переломов в разных регионах варьирует
в зависимости от географических и социально-экономиче¬
ских факторов, численности населения и уровня организа¬
ции системы травматологической помощи. В ортопедиче¬
ском травматологическом центре в Эдинбурге (Шотландия)
провели подробное документирование [4]. В этом центре
получают медицинскую помощь 750 ООО как сельских, так и
городских жителей. На протяжении 75 месяцев в период с
января 1988 г. по март 1994 г. отмечены 1000 открытых пере¬
ломов у 933 пациентов, что составляет 21,3 на 100 000 человек
в год (табл. 4.2-1). Большая часть открытых диафизарных пе¬
реломов была представлена переломами большеберцовой
кости (21,6%), затем следовали переломы бедренной (12,1%),
лучевой и локтевой (9,3%), и плечевой (5,7%) костей.При повреждениях крупных трубчатых костей открытые
диафизарные переломы наблюдались чаще, чем метафи¬
зарные (15,3% против 1,2%).ЛокализацияВсегопереломовОткрытыепереломы% открытых
переломовВерхняяконечность15 4065033,3%Нижняяконечность13 0964883,7%Плечевойпояс144830,2%Таз94260,6%Позвоночник68300,0%Всего31 57510003,17%Табл. 4.2-1 Относительная частота открытых переломов [4].
4.2 Открытые переломы5 Микробиология6 КлассификацияНемедленным эффектом высокоскоростного повреж¬
дения, вызывающего открытый перелом, является кон¬
таминация мягких и костных тканей. Помимо этого
может возникать системный шок, сопровождающийся
снижением кровоснабжения кости и мышц в течение
некоторого времени. Снижается оксигенация и деви-
тализация окружающих тканей, в том числе кости, что
обеспечивает отличную среду для инфекции и размно¬
жения бактерий.Большинство острых инфекционных процессов при от¬
крытых переломах вызываются патогенами, полученны¬
ми уже в госпитале. Gustilo и Anderson в 1976 г. сообщали,
что большинство инфекционных осложнений в их про¬
спективной серии из 326 открытых переломов развивались
вторично. Если рана долгое время оставалась незакрытой
(> 2 недель), имелась предрасположенность к нозокоми¬
альной контаминации разновидностями Pseudomonas и
другими грам-отрицательными бактериями [5]. В послед¬
ние 25 лет стало сложнее прогнозировать возбудитель,
вызывающий инфекцию, на основании первичных посе¬
вов из раны. В недавнем исследовании Patzakis и др. обна¬
ружили, что только в 18% случаев инфекция была вызва¬
на тем же организмом, который был первично выделен в
предоперационном посеве. В более ранних исследовани¬
ях совпадение составляло 73% [6-7]. Феномен госпиталь¬
ного бактериального обсеменения вследствие его роли в
патогенезе инфекции требует четкого протокола стацио¬
нарного лечения пациента и раннего закрытия раны.Целью любой классификации является точное описание
сходных повреждений для обоснования лечения, уста¬
новления прогноза и сравнения между центрами. Такое
описание требует выделения отдельных компонентов по¬
вреждения. В настоящее время очевидно, что классифика¬
ция открытых переломов должна быть всесторонней и ос¬
новываться на механизме травмы, тяжести повреждения
мягких тканей, типе перелома и степени контаминации.В ранних попытках классификации открытых переломов
(Ellis 1958, Nicoll 1964, Cauchoix 1965) в центре внимания
были взаимоотношения повреждений мягких тканей и ко¬
сти, а также прогноз перелома. Наиболее широко цитиру¬
ют и широко применяют систему классификации Gustilo
и Anderson [5], модифицированную позднее Gustilo,
Mendoza и Williams [8]. Открытые переломы подразделя¬
ют на три типа в порядке возрастания степени тяжести по¬
вреждений кожи и мягких тканей (табл. 4.2-2). В последу¬
ющей модификации повреждения П1 типа подразделены
на основании степени загрязненности, протяженности от¬
слойки надкостницы и наличия сосудистых повреждений
(рис. 4.2-2; табл. 4.2-3).Эта классификация относительно проста и полезна, хотя
и не совсем точна. Она была оценена в отношении сроков
сращения, частоты несращений и необходимости костной
пластики. Ее основной недостаток заключается в субъектив¬
ности описания повреждения, в результате которой оценка
повреждения у разных авторов значительно отличается [9].
4 Общие вопросыТип ОписаниеI Кожная рана менее 1 смЧистаяПростой тип переломаII Кожная рана более 1 смПовреждение мягких тканей
не распространенноеОтсутствие лоскутов или отрывов
Простой тип переломаIII Высокоэнергетичные повреждения
с распространенным повреждением
мягких тканейЛибо оскольчатый перелом, сегментарный
перелом, дефект костной ткани независимо
от размеров кожной раныЛибо тяжелое размозжениеЛибо сосудистые повреждения, требующие
восстановленияЛибо тяжелая контаминация,
включая сельскохозяйственные травмыТабл. 4.2-2 Классификация открытых переломов Gustilo и
Anderson [8].Рис. 4.2-2а—b Открытый перелом дистального отдела пле¬
чевой кости тип NIC по Gustilo после высокоэнергетичной
автодорожной травмы. Имеется разрыв плечевой артерии и
вены, нейропраксия срединного, лучевого и локтевого не¬
рвов (Классификация Muller—АО: 12-СЗ I04-MT4-NV4).ТипОписаниеIIIAАдекватное покрытие кости мягкими тканями,
несмотря на их обширное повреждениеIIIBОбширное повреждение мягких тканей с
отслойкой надкостницы и обнажением костиЗначительная контаминация раныNICОткрытый перелом с повреждением артерии,
требующим восстановленияТабл. 4.2-3Классификация Gustilo открытых переломовIll типа [8].
4.2 Открытые переломыБыли предложены и другие классификационные системы.
Oestem и Tscheme (1984) предложили классификацию, кото¬
рая в большей степени основывалась на повреждениях мяг¬
ких тканей и распространенности ушиба мышечной ткани,
чем на размере кожной раны [10]. Наиболее современной
является классификационная система группы АО (1990).
Эта очень детализированная классификация разработана
для применения совместно с классификацией переломов
длинных трубчатых костей Miiller-AO. Она предлагает си¬
стемы градации повреждений кожи, мышц и сухожилий,
нейрососудистых образований, каждая из которых имеет
пять степеней тяжести (гл. 1.6). Классификация разработа¬
на для уникального однозначного описания повреждения
и обеспечивает точное сравнение. При использовании в
крупных базах данных она позволяет наилучшим образом
сравнивать типы повреждений и полезна в исследователь¬
ской работе. Однако сложность классификации затрудняет
ее повседневное клиническое применение.■ Открытые переломы можно наиболее точно и на¬
дежно классифицировать в операционной по окон¬
чании первичной хирургической обработки раны.7 Цели леченияЛечение высокоэнергетичных повреждений направлено
на сохранение жизни, конечности и функции в данной
последовательности приоритетности. Промежуточными
задачами являются:предотвращение инфекции;
стабилизация перелома;
закрытие мягких тканей.Данные задачи взаимозависимы, поэтому необходим ско¬
ординированный план лечения с ранним хирургическим
вмешательством. Часто бывает сложно добиться сохране¬
ния и восстановления функции при наличии компартмент-
синдрома и ишемии, а также при повреждениях нервов
и мышц. Для максимально возможного восстановления
функции необходимо координирование восстановительных
вмешательств с реабилитацией поврежденных мышц.8 Стадии леченияДостижение этих целей требует упорядоченного, логичного
и последовательного подхода к лечению. Оно начинается с
качественного оказания помощи на догоспитальном этапе
и продолжается в тщательной оценке больного, продуман¬
ном клиническом подходе при поступлении и в операцион¬
ной. Первичное хирургическое вмешательство нацелено на
предотвращение инфекции путем этапной санации раны
и стабилизации перелома. Вторичные хирургические вме¬
шательства нацелены на раннюю реконструкцию кожных
покровов и мягких тканей вслед за восстановлением кости.
Реабилитацию с ранними движениями и мобилизацией
как составную часть этого этапного протокола лечения на¬
чинают как можно раньше (табл. 4.2-4).1Первоначальная оценкаABC (согласно ATLS:
дыхательные пути,
дыхание,
кровообращение)Неотложное лечение
в шоковойПеревязка ран и
шинирование переломов2Первичные вмешательстваЭтапная хирургическая
обработка раныСтабилизация перелома3Вторичные вмешательстваВосстановление кожи
и мягких тканейРеконструкция кости4РеабилитацияТабл. 4.2-4 Стадии лечения открытых переломов.
4 Общие вопросы9 Первичная оценка и лечениеПри обследовании пациента с высокоэнергетичным по¬
вреждением конечности первоочередной задачей являет¬
ся выявление и лечение повреждений, угрожающих жиз¬
ни. Важнее всего выживание пациента, и даже тяжелое
повреждение конечности следует рассматривать с учетом
перспективы лечения пациента в целом. После коррек¬
ции состояний, непосредственно угрожающих жизни,
наступает очередь оценки жизнеспособности поврежден¬
ной конечности.Brumback выделил следующие основные компоненты от¬
крытого перелома голени, которые могут применяться
при оценке любой травмированной конечности:анамнез и механизм повреждения;сосудистый и неврологический статус конечности;размер кожной раны;размозжение или дефект мышц;отслойка надкостницы или некроз кости;тип перелома, фрагментация и/или дефект кости;контаминация;компартмент-синдром.Тщательная оценка данных компонентов позволяет хи-
рургу точно описать повреждение [11].Некоторые компоненты повреждения очевидны сразу,
оценка других может быть выполнена только во время
первичной хирургической обработки, последующей са¬
нации или позднее.■ Оценка тяжести повреждений осуществляется
непрерывно и постоянно пересматривается.Лечение начинается на месте происшествия, медицин¬
ские работники должны шинировать конечность и за¬
крыть рану стерильной повязкой. После этого во избе¬
жание дальнейшего бактериального загрязнения раны
повязку не следует снимать без необходимости.354Сосудистый статус можно оценить по пульсации, капил¬
лярному наполнению, цвету и температуре конечности
и наличию кровоточивости из ран. Целостность сосудов
определяют пальпаторно или с помощью допплеровско¬
го исследования плече-лодыжечного индекса (> 0,9 счита¬
ется нормой). Иногда требуется артериограмма, однако
ее выполнение может задержать лечение, поэтому лучше
выполнить ее на столе в операционной.В приемном отделении часто возможна только поверх¬
ностная оценка повреждений мягких тканей. Анамнез
травмы, размеры и локализация всех открытых ран долж¬
ны быть записаны. Фотография открытых повреждений
помогает документировать их параметры (рис. 4.2-3) и
избежать многократных осмотров, которые увеличивают
риск бактериальной контаминации.Рис. 4.2-За—b Документирование повреждения с помощью
фотографии. Имеется небольшое очаговое повреждение
вследствие сдавления предплечья с переломом лучевой и
локтевой костей (22-СЗ). Отмечается ишемия кисти дисталь-
нее раны, что указывает на сосудистое повреждение.
4.2 Открытые переломы■ При переломе рану можно не заметить без пол¬
ного осмотра конечности по окружности.Обширные или контаминированные раны следует промыть
достаточным количеством стерильного физиологического
раствора. Поверхностно расположенные и легко доступные
инородные тела, такие как листья и трава, удаляют до за¬
крытия раны повязкой. Для минимизации контаминации
раны при первичном осмотре хирург должен соблюдать
стерильность. Рану закрывают чистой стерильной повязкой,
которую не следует снимать до поступления пациента в
операционную. После устранения грубых деформаций ко¬
нечность фиксируют хорошо смягченной повязкой.Следует документировать состояние периферического
пульса до и после репозиции. Пульс часто улучшается по¬
сле восстановления осевых соотношений; стойкое снижение
пульса может указывать на повреждение сосуда и требует
артериографического обследования. Состояние моторной
функции и чувствительность стопы и ноги в целом должны
быть документированы. Наличие или отсутствие чувстви¬
тельности подошвенной поверхности стопы может быть
важным фактором при выборе между сохранением конеч¬
ности и первичной ампутацией. При любом открытом пе¬
реломе необходимо помнить о профилактике столбняка.10 Антибиотики10.1 Системное применениеПри тяжелых открытых травмах конечностей большин¬
ство хирургов-ортопедов применяют антибиотики, кото¬
рые оказывают воздействие как на грам-положительные,
так и грам-отрицательные организмы. В проспективном
исследовании Patzakis показал, что эмпирическое при¬
менение цефалоспоринов первого поколения снижает ча¬
стоту инфекции при лечении открытых переломов [7, 12].
Применение дополнительных агентов, направленных на
грам-отрицательные микроорганизмы (гентамицин или
аналоги), остается спорным, за исключением случаев тя¬
жело загрязненных, напр, сельскохозяйственных, травм.Рекомендации по применению антибиотиков представле¬
ны в гл. 4.5, однако важно проконсультироваться с микро¬
биологами на месте, так как устойчивость к антибиотикам
может быть различной в разных клиниках. Первичное «про¬
филактическое» применение антибиотиков не должно пре¬
вышать 72 часов.10.2 Местное применениеВ серии из 1085 открытых переломов Ostermann и др. по¬
казали, что дополнительное местное применение бус из
полиметилметакрилата (РММА), импрегнированного
аминогликозидами, значительно (Р < .001) уменьшало
общий уровень инфекции: 3,7% по сравнению с 12% при
использовании только внутривенного введения антибио¬
тиков [13]. При анализе по типам переломов снижение
уровня инфекции было достоверным только при перело¬
мах III типа по Gustilo (6,5% против 20,0% соответственно
для бус из РММА и антибиотиков внутривенно).Метод «мешок с бусами» имеет следующие преимущества:
высокие локальные концентрации антибиотиков;
низкие системные концентрации, что защищает пациен¬
та от побочных эффектов аминогликозидов;
снижение необходимости системного применения ами¬
ногликозидов .Этот метод препятствует вторичной бактериальной кон¬
таминации внутрибольничными штаммами микробов,
которые, как было доказано, вызывают большинство ин¬
фекций при открытых переломах III типа по Gustilo.
4 Общие вопросы11 Первичное хирургическое лечениеЗадачами первичного хирургического лечения являются:
сохранение жизни и конечности;
хирургическая обработка раны;
окончательная оценка повреждения;
стабилизация перелома.Стадии лечения открытого перелома в операционной по-казаны в табл.4.2-5.ОценкаОценка раны и конечности, включая
рентгенограммы с вытяжением и планированиеЛечениераныОчистка окружающих тканей щеткойОбработка операционного поля и обкладываниеХирургическая обработка раныПромывание раныЛечениепереломаОбработка операционного поля и обкладывание:
повторная механическая санацияСтабилизация переломаНаложение повязки на рану и шинированиеТабл. 4.2-5 Стадии лечения открытого перелома в операци¬
онной.35611.1 Сроки первичного хирургического леченияХирургическое лечение открытых переломов обычно
рассматривается как неотложное. Большинство хирур¬
гов стремятся взять пациента с открытым переломом в
операционную в течение первых 6-8 часов после трав¬
мы. Считается, что ранее вмешательство снижает опас¬
ность инфекции и других осложнений [5]. Правило 6-8
часов основывается на научных предположениях, что
в загрязненных ранах, не леченных в течение данного
промежутка времени, произойдет достаточное размно¬
жение микроорганизмов для возбуждения ранней ин¬
фекции [14].11.2 Окончательная оценка, первичная
хирургическая обработка и промываниеОкончательная оценка повреждения завершается в опера¬
ционной и под анестезией. Конечность повторно осматри¬
вают клинически, при необходимости выполняют допол¬
нительные рентгенограммы. Полезными могут оказаться
рентгенограммы с вытяжением. Конечность подвергают
«травматологической обработке», которая включает об¬
работку конечности щеткой, а раны - мылом и изотониче¬
ским раствором для удаления всех частиц грязи и инород¬
ных тел. Затем конечность обрабатывают антисептиками и
обкладывают стерильным бельем.Большое значение имеет концепция «зоны повреждения».
Она определяет настоящие размеры повреждения, а не
только кожную рану, которая является скорее окном, че¬
рез которое истинное повреждение сообщается с внешней
средой. Во многих случаях это окно бывает небольшим
даже при значительном внутреннем повреждении мягких
тканей, особенно часто при переломах костей, хорошо за¬
щищенных мускулатурой и отдаленных от кожи (напр,
переломах диафиза бедра или плеча, переломах больше¬
берцовой кости с раной по задней поверхности голени).■ Полная оценка раны включает детальное иссле¬
дование истинной распространенности зоны по¬
вреждения.
4.2 Открытые переломыТакое исследование обычно требует хирургического рас¬
ширения травматической раны, тщательно спланирован¬
ного для минимизации дополнительных повреждений и
выполняемого с учетом намеченной фиксации (рис. 4.2-4)
и возможных пластических вмешательств по закрытию
кожной раны.Целью хирургической обработки и промывания травма¬
тической раны является удаление всех инородных мате¬
риалов, всех девитализированных мягких тканей и кости
и снижение бактериальной обсемененности. Обработ¬
ка начинается с аккуратного иссечения кожных краев
травматической раны. После этого методично иссекают
подкожную клетчатку, фасцию и мышцы в объеме, не¬
обходимом для достижения чистых, жизнеспособных
краев. Мышцы с сомнительной жизнеспособностью сле¬
дует иссекать до здоровых тканей, оцениваемых по цвету,консистенции, кровоточивости и сократимости. Крупные
нейрососудистые образования необходимо сохранять, а
при необходимости восстановливать. Концы кости долж¬
ны быть выделены и тщательно очищены.Затем рану промывают теплым физиологическим рас¬
твором или раствором Рингера для дальнейшего сниже¬
ния бактериального обсеменения. Чем больше рана, тем
большие объемы жидкости применяют для промывания.
Для открытых переломов III типа по Gustilo традиционно
рекомендуется промывание 10 литрами жидкости.■ После завершения хирургической обработки
и промывания повреждение следует оценить по¬
вторно. На данном этапе тяжесть раны очевидна,
и открытый перелом может быть точно классифи¬
цирован.Рис. 4.2-4а—d Первичная обработка раны
в операционной: небольшая рана, сопрово¬
ждающая перелом диафиза бедра,
а Начальная обработка заключается в
обыкновенном отмывании конечно¬
сти щеткой, мылом и солевыми рас¬
творами.Ь После этого конечность обрабатывают
и обкладывают обычным способом,
рану тщательно обрабатывают начи¬
ная с кожи, затем слой за слоем до
кости. Для полной оценки и обработки
может потребоваться хирургическое
расширение травматической раны,
с Обнажают и очищают концы кости,
d Рану обильно промывают.357
4 Общие вопросыОднако до закрытия раны не всегда возможно различить
типы IIIA и IIIB по Gustilo. В случае сомнений следует
планировать вторичную или третичную обработку через
24-48 часов.11.3 Стабилизация переломаНеобходимость репозиции и стабильной фиксации
при лечении открытых переломов не нуждается в об¬
суждении. Как только первичная обработка раны за¬
кончена, следует переходить к репозиции и фиксации
перелома. В зависимости от распространенности по¬
вреждения, типа перелома, его локализации и общего
состояния пациента избирается временная или оконча¬
тельная фиксация.Переломы с повреждениями I типа по Gustilo могут ле¬
читься как аналогичные закрытые переломы. В большин¬
стве случаев они требуют хирургической фиксации. Ре¬
зультаты их лечения сходны с аналогичными закрытыми
переломами.Открытые переломы II и III типов практически неизбеж¬
но являются смещенными и нестабильными и требуют
хирургической фиксации. Восстановление нормальной
длины, осевых и ротационных соотношений, а также обе¬
спечение стабильности создает оптимальные условия для
заживления мягких тканей и таким образом уменьшает
опасность раневой инфекции. Анатомичная репозиция
уменьшает мертвое пространство и объем гематомы. Вос¬
становление стабильности в зоне перелома предотвра¬
щает дальнейшие повреждения подвижными костными
отломками. Ослабляется воспалительный ответ, умень¬
шается экссудация и отечность, облегчается реваскуляри-
зация тканей.По-прежнему вызывает споры выбор метода фиксации.
Большое значение имеет предоперационное планиро¬
вание, так как хирургические доступы, имплантаты или
внешние фиксаторы не должны мешать дальнейшим ор¬
топедическим или пластическим хирургическим вмеша¬
тельствам.Суставные переломы требуют анатомичной репозиции
и фиксации с абсолютной стабильностью, тогда как вне-
суставные сегменты могут быть репонированы и фикси¬
рованы с относительной стабильностью. Существуют не¬
сколько методов лечения метафизарных и диафизарных
переломов. Особенности кости, тип перелома и его распо¬
ложение, степень отслойки надкостницы и состояние мяг-
котканных покровов - все это влияет на решение о выборе.
В некоторых случаях показано применение мостовидного
внешнего фиксатора для временной стабилизации. Фик¬
сатор может применяться для удержания длины и удов¬
летворительного положения отломков до спадения отека
и улучшения состояния мягких тканей. В идеале фиксатор
устанавливают вне зоны повреждения и вне зоны будущих
вмешательств. Окончательная фиксация может быть вы¬
полнена, как только позволит состояние мягких тканей.Вне зависимости от того, планируется временная или окон¬
чательная фиксация перелома, к этому этапу протокола
лечения следует переходить сразу после завершения хи¬
рургической обработки и промывания. Конечность обра¬
батывают и повторно обкладывают бельем, как для новой
операции. Хирурги перемываются, меняют халаты и пер¬
чатки. Необходим другой набор стерильных инструмен¬
тов, а не тот, которым пользовались при обработке раны.11.3.1 ПластиныОткрытые диафизарные переломы лучевой и локтевой
костей, а также плечевой кости наилучшим образом
подходят для фиксации пластиной. Применение пла¬
стин для фиксации диафизарных переломов нижних
конечностей обычно не рекомендуется. В частности,
имеются сообщения о высоком уровне инфекции при
фиксации пластинами диафизарных переломов боль¬
шеберцовой кости [15,16]. Однако фиксация пластиной
остается методом выбора при многих открытых пери-
артикулярных переломах верхних и нижних конечно¬
стей. Наличие специальных предызогнутых пластин с
блокированием винтов делает возможным применение
малоинвазивных методов. Клинические данные в под¬
держку применения новых имплантатов в настоящее
время изучаются (рис. 4.2-5) [17,18].
4.2 Открытые переломыРис. 4.2-5а—dа—b Открытый перелом IIIA по Gustilo дистального от¬
дела бедренной кости (33-С2) и проксимального
отдела большеберцовой кости (41-С1).
с—d Хирургическая обработка раны, ORIF и LISS обоих
переломов.11.3.2 Интрамедуллярные стержниИнтрамедуллярный остеосинтез заслужил доверие как
метод выбора при большинстве диафизарных переломов
нижних конечностей [19-21]. Он особенно ценен при от¬
крытых переломах. Интрамедуллярные стержни могут
быть установлены без дополнительного повреждения уже
травмированных мягкотканных покровов с сохранением
остаточного внекостного кровоснабжения кортикальной
кости. Сомнения относительно рассверливания высказыва¬
ются в связи с тем, что оно вызывает дополнительное по¬
вреждение эндостального кровотока. Однако эндостальное
кровоснабжение кортикальной кости нарушается уже при
переломе, поэтому маловероятно, что введение интра¬
медуллярного стержня окажет дополнительное отрица¬
тельное воздействие. Тем не менее, имеются данные, что
введение цельных интрамедуллярных стержней без рас¬
сверливания сопровождается меньшим риском инфекции
по сравнению с канюлированными стержнями, имеющи¬
ми значительный объем мертвого пространства [22]. В то
же время, интрамедуллярный остеосинтез с рассверлива¬
нием биомеханически надежнее и при статическом бло¬
кировании позволяет удерживать репозицию перелома в
отношении угловых, ротационных, поперечных и осевых
смещений. Сращение в неправильном положении послерепозиции и фиксации диафизарных переломов с по¬
мощью интрамедуллярного остеосинтеза является редко¬
стью. Кроме того, интрамедуллярный остеосинтез обеспе¬
чивает неограниченный доступ к конечности и облегчает
лечение повреждений мягких тканей (рис. 4.2-6).Проспективные рандомизированные исследования по
сравнению интрамедуллярного остеосинтеза открытых
переломов большеберцовой кости с рассверливанием и
без него не показывают каких-либо значимых различий в
отношении результатов и риска осложнений [23,24].11.3.3 Внешняя фиксацияВнешняя фиксация пригодна для стабилизации откры¬
тых переломов и может применяться практически всег¬
да и везде. Исторически внешняя фиксация применялась
для окончательного лечения открытых переломов, но се¬
годня чаще применяется как временный метод. Внешняя
фиксация обладает следующими преимуществами:
может быть применена относительно легко и быстро;
обеспечивает относительную стабильность перелома;
при правильном применении не вызывает дополнитель¬
ных повреждений;позволяет избежать установки фиксатора в откры той ране.
4 Общие вопросыРис. 4.2-За—f Стабилизация открытого сегментарного перелома
костей голени с помощью закрытого интрамедуллярного остео¬
синтеза без рассверливания (8-мм UTN).а Сложный перелом большеберцовой кости с двумя про¬
межуточными фрагментами после раздавливающего по¬
вреждения у 30-летнего каменщика (42-СЗ).
b Большая рваная рана в дистальном отделе голени и обшир¬
ное осаднение вдоль гребня большеберцовой кости. Ней-
рососудистые нарушения отсутствуют. I03-MT3-NV1.с Послеоперационная рентгенограмма после стабилизации
большеберцовой кости статически блокированным 8-мм UTN.
d Через 36 часов после ORIF была выполнена костная ау¬
топластика спонгиозным трансплантатом области дис¬
тального перелома и закрытие дефекта мягких тканей
свободным мышечно-кожным лоскутом,
е Гладкое заживление мягких тканей и перелома: кон¬
трольные рентгенограммы через 1 год.
f Отличный функциональный результат без снижения трудо¬
способности.
4.2 Открытые переломыОсновные проблемы внешней фиксации связаны со
стержневой инфекцией, сращением в неправильном по¬
ложении, замедленной консолидацией и плохой перено¬
симостью лечения пациентом.Наилучшим показанием к внешней фиксации являются
переломы с тяжелыми повреждениями мягких тканей и
контаминацией, при которых металлические импланта¬
ты - с опасностью адгезии бактерий - лучше не применять.Внешняя фиксация может быть вариантом при диафизар¬
ных переломах, не пригодных для интрамедуллярного осте¬
осинтеза. В случае околосуставных переломов применяют
кольцевые фиксаторы. Внешняя фиксация с мостовидным
перекрыванием сустава является широко распространен¬
ным методом временной фиксации при переломах прок¬
симального и дистального отделов большеберцовой ко¬
сти, а также области локтевого и лучезапястного суставов
(рис. 4.2-7).Рис. 4.2-7а—ha-с Внутрисуставной открытый перелом дистального отдела большеберцовой кости 43-С2.d—f Первичное лечение состояло в обработке раны, остеосинтезе пластиной малоберцовой кости и временной мостовидной
внешней фиксации.g—h Окончательная ORIF на 6-е сутки после спадения отека и нормализации раны для дальнейшего лечения.361
4 Общие вопросыВнешняя фиксация может быть вариантом окончатель¬
ного лечения открытых диафизарных переломов больше¬
берцовой кости (рис. 4.2-8), хотя доказано (см. выше), что
интрамедуллярный остеосинтез является более эффек¬
тивным методом. Если хирург планирует лечить откры¬
тый перелом с помощью временной внешней фиксации,
переход к интрамедуллярному остеосинтезу должен про¬
исходить в течение 3 недель после травмы и выполняться
только при отсутствии признаков стержневой инфекции.12 Закрытие раны после первичного
хирургического леченияПри завершении первичной операции следует выполнить
полную оценку распространенности раны, тщательную
хирургическую обработку и промывание, а также стабили¬
зацию перелома. Прогностическая ценность бактериаль¬
ных посевов низка. В недавнем проспективном исследова¬
нии только 18% развившихся инфекционных осложнений
были обусловлены организмами, выделенными при пер¬
вичных посевах [7].Рис. 4.2-За—d Применение внешнего фиксатора при открытом
переломе костей голени типа II1A по Gustilo с вовлечением плато
большеберцовой кости и большей части диафиза.
а Многооскольчатый перелом проксимального отдела боль¬
шеберцовой и малоберцовой костей с распространением
на диафиз у 47-летнего мужчины, попавшего под горный
обвал (41-В1/42-С2).b Фиксация суставного перелома стягивающими винтами и
односторонняя внешняя фиксация; рентгенограммы че¬
рез 5 месяцев и после удаления одного стержня,
с Отдаленный результат после демонтажа внешнего фикса¬
тора. Хорошее сращение перелома,
d Внешний вид через 8 месяцев после травмы. Хорошая функ¬
ция без потери трудоспособности.362
4.2 Открытые переломыХирургические разрезы, выполненные для расширения
раны, могут бьгть ушитьг первично, если это осуществи¬
мо без натяжения. Предметом дискуссии являются сроки
и методы закрытия травматической раны. Общепринято
оставлять рану открытой. Это предотвращает развитие в
ране анаэробной флоры, облегчает дренирование и вы¬
полнение повторных обработок [25]. В последнее время ин¬
терес к первичному закрытию травматической раны вновь
обострился, так как оно может способствовать сокраще¬
нию длительности заболевания и стационарного лечения,
снижению стоимости лечения и частоты инфекционных
осложнений [26]. Исследования безопасности и эффектив¬
ности первичного закрытия раны продолжаются.■ Современным стандартом лечения всех открытых
переломов является первичное оставление травмати¬
ческой раны открытой.Отсроченное закрытие раны выполняется в сроки от 2 до7 суток. Применяется несколько способов временного за¬
крытия открытой раны после первичного вмешательства
до последующих обработок и, наконец, до окончательно¬
го закрытия.В настоящее время для временного применения при откры¬
тых переломах рекомендуется вакуум-ассистированое за¬
крытие раны (VAC) (рис. 4.3-3). Раневое ложе подвергается
механически индуцированному отрицательному давлению в
закрытой системе. Система удаляет жидкость из внесосуди-
сгого пространства, уменьшает отечность, улучшает микро¬
циркуляцию и способствует пролиферации репаративной
грануляционной ткани. В ране размещается открьгтоячеи-
сгая полиуретановая губка, которая обеспечивает равномер¬
ное распределение отрицательного давления (рис. 4.2-9).
Ранние результаты этого метода лечения ран при открытых
переломах являются обнадеживающими [27].Применение антибиотиков с помощью цементных бус [28]
в качестве альтернативы описано ранее в данной главе.Часто необходимы повторные хирургические обработки.
При наличии сомнений относительно жизнеспособности
краев раны после первичной обработки в плановом поряд¬
ке должна выполняться вторичная обработка. При высоко-
энергетичньгх или сильно загрязненных ранах повторные
обработки через каждые 24-48 часов могут бьгть необходи¬
мы до достижения жизнеспособности краев раны.Рис. 4.2-9а-с Повязка с открытоячеистой полиуретановой губкой для временного закрытия раны при открытых переломах обеих
голеней. После операции подключается вакуумный дренаж с низким давлением.
4 Общие вопросы13 Укрытие кожей и восстановление
мягких тканейУкрытие кожей и восстановление мягких тканей должны
выполняться рано. Риск инфекции увеличивается, если
рана остается открытой более 7 дней. Небольшие раны типа I
по Gustilo могут быть оставлены открытыми для гранули¬
рования и быстрого заживления вторичным натяжением.
Раны типа П и IHA по Gustilo иногда могут быть закрыты
с помощью первичного отсроченного шва, но необходимо
проявлять осторожность и избегать натяжения. Часто такие
раны требуют применения расщепленного кожного транс¬
плантата. По определению, при ранах типа IIIB по Gustilo
кость является обнаженной и требуется укрытие лоскутом.
В зависимости от размера и локализации раны, а также со¬
стояния окружающих мягких тканей могут применяться
местные перемещенные лоскуты или свободная пласти¬
ка. Пластика местными кожно-фасциальными лоскутами
играет небольшую роль при лечении открытых переломов.
Мышечные лоскуты имеют значительные преимущества за
счет привнесения к ране и подлежащей кости богатого ис¬
точника кровоснабжения, и они обычно являются методом
первого выбора при приемлемой локализации ран. При
больших ранах и ранах, не подходящих для закрытия мест¬
ными лоскутами, применяется свободная пластика (гл. 4.3).14 РеабилитацияОдной из целей лечения открытых переломов является
скорейшее возвращение пациента к нормальной жизни.
Огромным преимуществом агрессивного подхода, вклю¬
чающего раннюю стабилизацию перелома и раннюю
реконструкцию тканей, является отсутствие иммобилиза¬
ции суставов и мягких тканей и облегчение ранних дви¬
жений. Пациент и реабилитационная команда должны
работать вместе для максимально раннего начала движе¬
ний поврежденной конечностью.15 Ошибки и осложненияЛечение тяжелых открытых переломов требует продолжи¬
тельного времени и тяжело переносится пациентом. Оно
включает этапные и часто технически сложные хирурги¬
ческие вмешательства, срок выполнения которых имеет
огромное значение и требует тесного сотрудничества чле¬
нов хирургической команды (ортопедов и пластических
хирургов). Должны строго соблюдаться основные принци¬
пы, однако необходима и изобретательность для лечения
каждого конкретного случая. Даже при открытых перело¬
мах имеется высокая опасность компартмент-синдрома,
поэтому требуется тщательное наблюдение за пациентом.
Часто возникает необходимость перевода пациента в спе¬
циализированный центр, где имеются и опытные хирурги,
и значительные материальные ресурсы.Список возможных ошибок является длинным. Основной
опасностью остается инфекция, которая может привести
к замедленной консолидации, несращению, деформа¬
циям и потере функции. Замедленная консолидация и
несращения чаще возникают при открытых, чем при за¬
крытых переломах, а также при более тяжелых повреж¬
дениях. При тяжелых травмах - особенно с дефектом
кости - несращение может быть прогнозируемо. Хирур¬
гические вмешательства по реконструкции дефектов ко¬
сти и стимуляции сращения перелома следует выполнять
рано. В случае использования костной пластики ее обыч¬
но откладывают примерно на 6 недель после травмы, ког¬
да мягкие ткани надежно заживают. Обычной стратеги¬
ей при лечении дефектов кости является использование
аутогенной спонгиозной кости. Сложные дефекты могут
требовать применения специальных методов, включая
транспозицию малоберцовой кости, использование сво¬
бодных композитных трансплантатов или дистракцион-
ного остеогенеза. План по предотвращению замедленной
консолидации и несращения должен быть составлен зара¬
нее. Наконец, становится очевидным, что использование
4.2 Открытые переломырекомбинантного человеческого костного морфогенети¬
ческого протеина в зоне перелома одновременно с отсро¬
ченным закрытием раны при открытых переломах диа¬
физа большеберцовой кости снижает риск замедленной
консолидации [29].Пациент должен понимать, что для достижения нужного
результата часто может требоваться серия хирургических
вмешательств. Следует избегать длительной иммобили¬
зации и обеспечивать соответствующее реабилитацион¬
ное лечение пациента для достижения максимального
функционального результата.16 Особые ситуации16.1 Открытые переломы с повреждениями сосудовОткрытые переломы, сопровождаемые повреждениями
крупных артерий, которые требуют восстановления, клас¬
сифицируются как тип IIIC по Gustillo. Принципы лече¬
ния открытых переломов должны сочетаться с принципа¬
ми лечения повреждений сосудов. Открытые переломы
типа IIIC по Gustilo часто сопровождаются крайне тяже¬
лыми повреждениями кости и мягких тканей. Несмотря
на строгое выполнение описанных принципов и методов,
плохие функциональные результаты являются частым ис¬
ходом таких тяжелых повреждений. Открытые переломы
типа IIIC по Gusfflo сопровождаются особенно неудовлет¬
ворительным прогнозом из-за большой зоны поврежде¬
ния и относительно тонких мягкотканных покровов.Открытые переломы типа IIIC по Gusfflo требуют особо
тщательной оценки. Решение о сохранении конечности
или ампутации зависит от совместного решения опытных
ортопедов, пластических и сосудистых хирургов. Сохране¬
ние конечности технически возможно в большинстве слу¬
чаев. Однако это не всегда является правильным выбором,
особенно при открытых переломах голени типа IIIC. Со¬
судистые хирурги обычно могут восстановить кровоток
в дистальном отделе с помощью обходного сосудистого
шунтирования. Перелом репонируют и стабилизируютметодами, описанными в данной главе. Закрытие мягких
тканей обеспечивают методами пластической хирургии.
Однако на большеберцовой кости тяжесть повреждения
мягкотканных покровов и кости могут приводить к ин¬
фицированному несращению. Если принято решение о
сохранении конечности, пациент будет подвергаться дли¬
тельному лечению с повторяющимися болезненными и
психологически изнуряющими хирургическими вмеша¬
тельствами, а функциональный результат может оказаться
плохим и не лучше, чем после ампутации [30]. Выбор меж¬
ду сохранением конечности и ампутацией (рис. 4.2-10),
представляет серьезную проблему. Решить ее пытались
многие авторы [31]. При выборе необходимо учитывать
следующие факторы:общее состояние пациента (наличие шока);
длительность теплой ишемии (более 6 часов);
возраст пациента (старше 30 лет);соотношение размозжения и разреза (тупые травмы со¬
провождаются большой зоной размозжения).Рис. 4.2-10а-Ь Искалеченная голень 19-летней женщины с
политравмой после мотоциклетной аварии. Дистальнее по¬
вреждения кровоснабжение и двигательная / чувствительная
иннервация отсутствовали (I05-MT5-NV5). Была выполнена пер¬
вичная ампутация.
4 Общие вопросыВ случаях, когда возможна попытка сохранения конечно¬
сти, первостепенной задачей является срочная реваскуля-
ризация. На нижних конечностях при неясности уровня
сосудистого повреждения необходима ангиография. При
возможности она должна выполняться на операционном
столе, чтобы избежать задержки в ангиографическом
отделении. Обычно реваскуляризацию выполняют до
стабилизации перелома, но в некоторых случаях до вос¬
становления сосуда производят быструю временную фик¬
сацию перелома. Эффективным решением может быть
временное шунтирование сосуда.■ Фасциотомия является обязательной после вос¬
становления артерии, так как реперфузия приведет
к отеку и может вызывать компартмент-синдром.16.2 Огнестрельные поврежденияТяжесть повреждения при огнестрельном ранении зави¬
сит от энергии, переданной во время воздействия (Е = mv2/2).
Высокоскоростное нарезное оружие и дробовые заряды
с близкого расстояния могут вызывать очень сильные
поражения из-за высокой энергии воздействия, форми¬
рования вторичной кавитации и вторичного травмиру¬
ющего эффекта костных отломков. Однако большинство
огнестрельных ранений, наблюдаемых в мирной жизни,
вызывается низкоскоростным оружием и являются ме¬
нее тяжелыми при отсутствии повреждений нейрососу-
дистых структур. Кавитация не значительна, и хотя раз¬
дробление кости может быть существенным, вторичный
ранящий эффект костных осколков минимален, а кост¬
ные фрагменты редко теряют связь с мягкими тканями и
кровоснабжением.Высокоскоростное оружие и дробовые заряды с близкого
расстояния могут вызывать тяжелые загрязненные пере¬
ломы III типа по Gustilo, лечение которых должно быть
агрессивным. Низкоскоростное оружие может вызыватьзначительное раздробление кости, но такие переломы за¬
живают относительно благоприятно, так как связь мягких
тканей с отломками не нарушается. Повреждения мягких
тканей обычно не тяжелые, а кожные раны небольшие.
Длительный опыт показал, что такие раны требуют хи¬
рургической обработки, а перелом может лечиться со¬
гласно его индивидуальным особенностям (рис. 4.2-11).
Пули, попавшие в сустав, должны быть извлечены для
предотвращения свинцовой артропатии и системного
отравления свинцом.17 ЗаключениеОткрытым является перелом, имеющий сообщение с окру¬
жающей внешней средой. Открытые переломы состав¬
ляют примерно 3% всех переломов конечностей и чаще
всего возникают при высокоэнергетичных повреждени¬
ях. Обычными являются множественные сопутствующие
повреждения. Тяжесть повреждения может быть клас¬
сифицирована, и является основным фактором, опреде¬
ляющим результат. Конечной целью является раннее
восстановление нормальной функции конечности, что
достигается строгим соблюдением основных принципов
предотвращения инфекции, ранним заживлением мяг-
котканных покровов и перелома, восстановлением ана¬
томии и функции. Протоколы лечения должны вклю¬
чать последовательные этапы точной первичной оценки,
тщательной поэтапной хирургической обработки раны,
стабилизации перелома, восстановления мягких тканей
и кости, а также реабилитации. Хирургические методы
являются сложными и зависят от доступности соответ¬
ствующих возможностей, включающих наличие опыт¬
ного ортопеда, пластического или микрохирурга. Воз¬
можно множество ошибок, потенциально приводящих
к тяжелым осложнениям. Однако в большинстве случаев
внимание к деталям и зрелое клиническое суждение по¬
зволяют их избежать.
4.2 Открытые переломыРис. 4.2-11а—fа-b Входное и выходное отверстия высокоскоростного огнестрельного ранения бедра,
с—f Перелом проксимального отдела бедра, леченный с использованием статически блокированного ин¬
трамедуллярного стержня.367
4 Общие вопросы18 Библиография[1] Norris BL, Kellam JF (1997) Soft-Tissue Injuries Associated With
High-Energy Extremity Trauma: Principles of Management. J Am Acad
Orthop Surg; 5(l):37-46.[2] Templeman DC, Gulli B, Tsukayama DT, et al (1998) Update on
the management of open fractures of the tibial shaft. Clin Orthop Relat
Res; (350):18-25.[3] Lange RH, Bach AW, Hansen ST, Jr, et al (1985) Open tibial
fractures with associated vascular injuries: prognosis for limb salvage.J Trauma; 25(3):203-208.[4] Court-Brown CM, Brewster N (1996) Epidemiology of open
fractures. Court-Brown CM, McQueen MM, Quaba AA (eds), Management of
open fractures. London: Martin Dunitz, 25-35.[5] Gustilo RB, Anderson JT (1976) Prevention of infection in the
treatment of one thousand and twenty-five open fractures of long
bones: retrospective and prospective analysis. J Bone Joint Surg Am;
58(4):453-458.[6] Patzakis MJ, Wilkins J, Moore TM (1983) Considerations in
reducing the infection rate in open tibial fractures. Clin Orthop Relat Res;
(178):36-41.[7] Patzakis MJ, Bains RS, Lee J, et al (2000) Prospective, randomized,
double-blind study comparing single-agent antibiotic therapy,
ciprofloxacin, to combination antibiotic therapy in open fracture
wounds. J Orthop Trauma; 14(8):529-533.[8] Gustilo RB, Mendoza RM, Williams DN (1984) Problems in the
management of type П1 (severe) open fractures: a new classification of
type III open fractures. J Trauma; 24(8):742-746.[9] Brumback RJ, Jones AL (1994) Interobserver agreement in the
classification of open fractures of the tibia. The results of a survey of
two hundred and forty-five orthopaedic surgeons. J Bone Joint Surg Am;
76(8):1162-1166.[10] Oestem HJ, Tscheme H (1984) Pathophysiology and classification of
soft tissue injuries associated with fractures. Oestem HJ, Tscheme H (eds),
Fractures with soft tissue injuries. Berlin: Springer Verlag, 1-9.[11] Brumback RJ (1992) Open tibial fractures: current orthopaedic
management. Instr Course Led; 41:101-117.[12] Patzakis MJ, Harvey JP, Jr, Ivler D (1974) The role of antibiotics in
the management of open fractures. J Bone Joint Surg Am; 56:532-541.[13] Ostermann PA, Seligson D, Henry SL (1995) Local antibiotic
therapy for severe open fractures: A review of 1085 consecutive cases.J Bone Joint Surg Br; 77(l):93-97.[14] Harley BJ, Beaupre LA, Jones С A, et al (2002) The effect of time to
definitive treatment on the rate of nonunion and infection in open
fractures. J Ortho Trauma; 16(7):484-490.[15] Bach AW, Hansen ST Jr (1989) Plate versus external fixation in
severe open tibial shaft fractures. A randomized trial. Clin Orthop Relat
Res; (241):89-94.368[16] Clifford RP, Beauchamp DG, Kellam JF, et al (1988) Plate fixation
of open fractures of the tibia. J Bone Joint Surg Br; 70:644—648.[17] Kregor PJ, Stannard JA, Zlowodzki M, et al (2004) Treatment of
distal femur fractures using the less invasive stabilization system:
surgical experience and early clinical results in 103 fractures J Ortho
Trauma; 18(8): 509-520.[18] Cole PA, Zlowodzki M, Kregor PJ (2004) Treatment of proximal
tibia fractures using the less invasive stabilization system: surgical
experience and early clinical results in 77 fractures, j Ortho Trauma;
18(8):528-535.[19] Court-Brown CM, Christie J, McQueen MM (1990) Closed
intramedullary tibial nailing. Its use in closed and type I open
fractures. J Bone Joint Surg Br; 72(4):605-611.[20] Lhowe DW, Hansen ST (1988) Immediate nailing of open fractures of
the femoral shaft. J Bone Joint Surg Am; 70(6):812-820.[21] Brumback RJ, Ellison PS Jr, Рока A, et al (1989) Intramedullary
nailing of open fractures of the femoral shaft. J Bone Joint Surg Am;
71(9):1324H331.[22] Melcher GA, Claudi B, Schlegel U, et al (1994) Influence of type of
medullary nail on the development of local infection. An experimental
study of solid and slotted nails in rabbits. J Bone Joint Surg Br;
76(6):955-959.[23] Keating JF, O'Brien PJ, Blachut PA, et al (1997) Locking
intramedullary nailing with and without reaming for open fractures of
the tibial shaft. A prospective, randomized study. J Bone Joint Surg Am;
79(3):334-341.[24] Finkemeier CG, Schmidt AH, Kyle RF, et al (2000) A prospective,
randomized study of intramedullary nails inserted with and without
reaming for the treatment of open and closed fractures of the tibial
shaft. J Orthop Trauma; 14(3):187-193.[25] Zalavras CG, Patzakis MJ (2003) Open Fractures: evaluation and
management. J Am Acad Orthop Surg; 11(3):212-219.[26] Delong WG, Bom CT, Wei SY, et al (1999) Aggressive treatment of
119 open fracture wounds. J Trauma; 46(6):1049-1054.[27] Webb LX (2002) New techniques in wound management: Vacuum-
Assisted Wound Closure. J Am Acad Orthop Surg; 10(5):303-311.[28] Keating JF, Blachut PA, O'Brien PJ, et al (1996) Reamed nailing of
open tibial fractures: does the antibiotic bead pouch reduce the deep
infection rate? J Ortho Trauma; 10(5):298-303.[29] Govender S, Csimma C, Genant HK, et al (2002) Recombinant
human bone morphogenetic protein-2 for treatment of open tibial
fractures: a prospective, controlled, randomized study of four hundred
and fifty patients. J Bone Joint Surg Am; 84(12):2123-34.[30] Bosse MJ, MacKenzie EJ, Kellam JF, et al (2002) An analysis of
outcomes of reconstruction or amputation after leg-threatening
injuries. N Engl J Med; 347(24):1924-31.[31] Howe HR, Poole G V, Hansen KJ, et al (1987) Salvage of lower
extremities following combined orthopedic and vascular trauma.A predictive salvage index. Am Surg; 53(4):205-208.
4.2 Открытые переломы19 БлагодарностиМы выражаем благодарность R. Paul Clifford за участие в
подготовке данной главы в первом издании «АО - Прин¬
ципы лечения переломов».369
4 Общие вопросы4.3 Принципы лечения дефектов мягких тканей1 Введение 3712 Закрытие раны и заживление различных тканей 3713 Проблема классификации повреждений мягких тканей 3734 Оценка состояния пациента и ранняя ампутация 3745 Стабилизация переломов при повреждениях с дефектами 375мягких тканей6Неотложное лечение3766.1Хирургическая обработка3766.2Реваскуляризация3766.3Стабилизация перелома3776.4Закрытие раны3777Восстановление мягких тканей3807.1Принципы3807.2Верхняя конечность7.2.1 Плечо7.2.2 Предплечье7.2.3 Кисть и запястье3837.3Нижняя конечность7.3.1 Тазовое кольцо и бедро7.3.2 Коленный сустав и проксимальная треть голени7.3.3 Средняя треть голени7.3.4 Дистальная треть голени7.3.5 Голеностопный сустав и стопа3848Заключение3889 Библиография388
Авторы Alain С. Masquelet, William de Haas4.3 Принципы лечения дефектов мягких тканей1 ВведениеВ течение последних двух десятилетий в лечении высоко-
энергетичной травмы конечностей произошли значитель¬
ные изменения. Этому способствовали следующие факторы:
концентрация клинического опыта в травматологиче¬
ских центрах;улучшение методов стабилизации переломов и мате¬
риалов;значительное развитие техники хирургического восста¬
новления дефектов мягких тканей.До недавнего времени перелом считался доминирующим
элементом этих повреждений, возможно потому, что
травматологическое и ортопедическое обучение тради¬
ционно концентрировалось на лечении повреждений ко¬
стей и суставов.■ Сегодня повреждение мягких тканей рассматри¬
вается ортопедами и травматологами как наиболее
важный компонент высокоэнергетичной травмы, ча¬
сто определяющий первоначальное, а иногда и окон¬
чательное лечение поврежденной конечности [1,2].Возрастающее понимание важности повреждения мяг¬
ких тканей для конечной судьбы конечности вызвало ряд
вопросов относительно теоретической и практической
оценки повреждения, предлагаемых классификацион¬
ных схем, прогностических показателей, стабилизации
перелома и закрытия значительного первичного дефекта
кости. Ответы на эти вопросы должны обеспечить опти¬
мальную комбинацию методов восстановления мягких
тканей и остеосинтеза или реконструкции кости.■ Огромное разнообразие повреждений делает
невозможной разработку единого алгоритма при¬
нятия решений; каждое повреждение уникально и
требует специфического решения [2].Переоценка важности кровоснабжения кожи и мышц,
произошедшая в течение последних двух десятилетий,
революционно изменила лечение осложненной костно¬
мышечной травмы. Клинически это проявилось в более
широком применении мышечных или кожных лоскутов
для закрытия ран.2 Закрытие раны и заживление различных
тканейМягкие ткани включают несколько слоев и компонентов -
кожу, подкожную клетчатку, фасцию, мышцы, надкостницу,
сухожильные образования и нейрососудисгые пучки. Основ¬
ное значение имеют кожа, подкожная клетчатка и глубокая
фасция. Локомоторный аппарат представлен мышцами, сухо¬
жилиями, нервами и сосудами, формирующими двигатель¬
ную единицу, которая приводит в движение раму, состоящую
из костей и суставов. Закрытие раны, т.е. восстановление по¬
кровов, имеет большое значение для заживления перелома
и восстановления активных движений. Для этого необходи¬
мы здоровые функционирующие суставы и мышцы [1,3,4].Существуют две основные возможности лечения мягкот¬
канных дефектов:обеспечение спонтанного заживления;
хирургические вмешательства.Выбор оптимального решения сложен. Он требует хорошего
понимания процесса заживления мягких тканей. Решение
хирурга основывается на оценке дефекта, шансов на спонтан¬
ное заживление и возможности выполнения хирургических
вмешательств для восстановления мягких тканей. Эта оценка
чрезвычайно важна и включает два основных вопроса:1. Какие ткани вовлечены в дефект?2. Какие глубокие структуры обнажены?Если рассматривать дефект мягких тканей как чашу, то ее стен¬
ками являются различные слои тканей, а дном - обнаженные
4 Общие вопросыглубокие структуры. Возможность спонтанного заживления
дефекта за счет врастания грануляционной ткани, которая
обеспечит закрытие глубоких образований, должна быть
оценена следующим образом.Грануляционная ткань является и хорошим, и плохим
признаком: хорошим, потому что она означает способ¬
ность ткани к спонтанному восстановлению путем проли¬
ферации фибробластов; плохим, потому что такая ткань
всегда воспалена и инфицирована, а заживление приводит
к формированию фиброзной рубцовой ткани. Поэтому
существуют две опасности восстановления дефекта с помо¬
щью грануляционной ткани:непосредственная опасность инфекции глубоких образо¬
ваний;возникновение ретрагированного рубца, нарушающего
нормальные движения подлежащих мобильных образо¬
ваний в отдаленном периоде.Влажное окружение способствует формированию грану¬
ляционной ткани.Типы тканей, которые могут восстанавливаться с помо¬
щью грануляций, описаны ниже.Подкожные ткани. Они состоят из подкожного жира и
имеют слабую васкуляризацию, особенно при значитель¬
ной толщине. При обнажении жировая ткань продуци¬
руют слабые грануляции и имеет тенденцию к высыха¬
нию и превращению в струп.■ Часто бывает предпочтительнее иссечь жиро¬
вой слой и уложить расщепленный кожный лоскут
на хорошо васкуляризованной фасции или мышце.Фасция. На своей поверхностной части она хорошо ва-
скуляризована за счет тонких ареолярных тканей, кото¬
рые хорошо гранулируют.■ При скальпированном повреждении, вызванном
срезающими усилиями, тонкий фасциальный слой
и его кровоснабжение повреждаются и более необеспечивают формирования грануляций или воз¬
можности наложения свободного кожного лоскута.
Необходимо его иссечение.Мышцы. Неповрежденное мышечное брюшко хорошо ва-
скуляризовано и, несомненно, является наилучшей тканью
для обеспечения слоя грануляций, который может закры¬
ваться кожным трансплантатом.Сухожилия. Они обычно покрыты тонкой, хорошо ва¬
скуляризованной тканью - паратеноном (напр, сухожи¬
лия разгибателей по тылу кисти). Эта ткань является хо¬
рошим ложем для кожного трансплантата или для роста
грануляций.■ Фиброзная рубцовая ткань или сращения с кож¬
ным трансплантатом могут вызвать ограничение
движений сухожилий, поэтому сухожилия обычно
следует закрывать лоскутами.Кожно-фасциальный лоскут имеет преимущество пе¬
ред мышечным, так как его глубокая часть обеспечивает
скользящую поверхность по ходу сухожилия.Нервы и сосуды.■ Нервы не могут оставаться обнаженными в те¬
чение длительного времени, так как нарушается
их кровоснабжение, поэтому их следует быстро за¬
крыть лоскутом.Сосудистый пучок, включающий артерию, вены и запас
окружающей васкуляризованной ткани, наоборот, мо¬
жет быть оставлен обнаженным, так как эта ткань хорошо
гранулирует. Кожный лоскут не всегда обеспечивает ста¬
бильное долгосрочное покрытие сосудистых образований
и может подвергать сосуды опасности разрыва. Любой ве¬
нозный трансплантат, примененный для восстановления
непрерывности сосуда, должен быть закрыт каким-либо
образом с помощью хирургического лоскута.Кости и суставы. Высокоэнергетичная травма часто при¬
водит к обнажению скелетного остова.
4.3 Принципы лечения дефектов мягких тканей■ Обнаженный сустав должен быть немедленно
укрыт для предотвращения инфекции.Предпочтительно использовать кожно-фасциальные лоскуты.
Они представляют собой эластичную ткань, которая лучше
сохранит мобильность сустава, особенно на верхней конечно¬
сти. Обнаженные длинные косги требуют тщательной оценки.
Если васкуляризованная надкостница не повреждена и отсут¬
ствует подлежащий перелом, как бывает при отслаивающих
повреждениях, грануляционная ткань обеспечит надежное за¬
крытие. Однако грануляционная ткань не пролиферирует на
обнаженной кортикальной косги, если обнаженная площадь
слишком велика. Наличие перелома совершенно меняет си¬
туацию, и заживление мягкотканного дефекта при помощи
грануляций неприемлемо. Грануляционная ткань воспалена
и контаминирована и может приводить к инфицированию
костномозгового канала через зону перелома. Следует пом¬
нить, что поврежденная кортикальная кость, даже без по¬
крытия надкостницей, может длительное время оставаться
незакрытой, так как не инфицируется, если не обнажен кост¬
номозговой канал. В случае его обнажения следует ожидать
инфекции. Открытый перелом необходимо быстро укрыть с
помощью хирургического вмешательства, тогда как сегмент
здоровой косги с неповрежденной надкостницей может без¬
опасно ожидать закрытия с помощью грануляционной ткани.Настоящий анализ показывает особую важность тщатель¬
ной оценки дефектов мягких тканей при выборе восстано¬
вительного вмешательства. Следует принимать во внима¬
ние многие факторы, в том числе следующие:
энергию и механизм повреждения;
размеры дефекта;природу окружающих мягких тканей и их жизнеспо¬
собность;тяжесть инфицирования;природу обнаженных образований;ожидаемый результат спонтанного закрытия дефекта.Успешное закрытие раны требует иссечения всех некроти-
зированных тканей, устранения любого загрязнения и под¬
тверждения хорошего кровоснабжения. Лечение формиро¬
ванием грануляций является как сложным технически, так идлительным. Обязательны чередующиеся перевязки с про-
воспалительными и противовоспалительными веществами.
Исследования подтвердили эффективность закрытия раны
с помощью вакуумных повязок [5-7]. Для стимуляции про¬
цесса гранулирования необходима жесткая иммобилиза¬
ция кости и прилежащих суставов даже при условии воз¬
никновения контрактуры и трофических расстройств.■ В большинстве случаев дефект мягких тканей
следует восстанавливать немедленно с помощью
лоскута, не ожидая вторичного заживления.3 Проблема классификации повреждений
мягких тканейПрогресс в этой области не достигнут, несмотря на много¬
летние попытки. Многие классификации открытых, а также
закрытых переломов не учитывают тяжести повреждений и
разнообразия мягкотканных компонентов. Схемы Cauchoix и
Duparc охватывают только внешние покровы без оценки глу¬
боких повреждений. Gustilio и Anderson включили возмож¬
ность адекватного покрытия косги, но не детализировали по¬
вреждения мягких тканей. В последнее время производились
попытки более детальной оценки повреждения мягких тка¬
ней (гл. 1.6). Классификация Tscheme учитывает общую тя¬
жесть повреждения мягких тканей. Схема АО представляется
наиболее удачной попыткой описания повреждений мягких
тканей с помощью четко определенных терминов (гл. 1.6).
Каждый компонент мягкотканных покровов, включая кожу,
мышцы, сухожилия и нейрососудисгые образования, оцени¬
вается независимо по специальной шкале.Однако прогрессирующая сложность этой классификации
подтверждает, что каждое тяжелое повреждение имеет свою
«сущность» и основная задача хирурга заключается не столь¬
ко в классифицировании повреждения, сколько в описании
всех его компонентов, как костных, так и мягкотканных.Включение этого описания в классификацию должно быть,
на наш взгляд, вторичной задачей для облегчения компью¬
терной обработки или другого вида документирования.
4 Общие вопросыСложность классификации связана с субъективностью инди¬
видуальной оценки, поэтому достоверность классифи¬
цирования даже у опытных травматологов и ортопедов
не очень велика [7]. Более того, тяжесть мягкотканных
повреждений требует постоянной переоценки. Первич¬
ная оценка редко бывает достаточной, так как при ком¬
плексной травме невозможно определить всю тяжесть
повреждения до выяснения его распространенности во
время хирургической обработки. Первоначальная энер¬
гия травмы, степень повреждения каждого тканевого
компонента и успешная хирургическая обработка -
все эти факторы определяют природу повреждения, в
целом большего, чем просто сумма его отдельных ком¬
понентов [2]. Каждое повреждение уникально и сложно
укладывается в какую-либо классификационную схему,
особенно в начале.4 Оценка состояния пациента и ранняя
ампутация■ При комплексных повреждениях следует опре¬
делить, насколько возможно и желательно ли со¬
хранение конечности.Специфической оценки и тщательного документирова¬
ния требуют некоторые очень тяжелые повреждения с
такими признаками, как необратимая потеря чувстви¬
тельности нагружаемой поверхности стопы или компар-
тмент-синдром. Открытый перелом, даже тяжелый, не
исключает компартмент-синдрома в глубоких или изоли¬
рованных футлярах.Оценивают общее состояние пациента: геморрагиче¬
ский шок или значительная потеря крови влияют на
жизнеспособность мягких тканей. Перед выполнением
восстановительных вмешательств следует учитывать
любые медицинские проблемы, например диабет, не¬
врологические расстройства или периферические со¬
судистые заболевания. Задача хирурга - адаптировать
лечение к конкретному пациенту в соответствии с точ¬
ной оценкой.При тяжелом размозжении конечности восстановление
кости и мягких тканей бывает невыполнимо, и ампутация
может стать необходимой для спасения жизни. В неко¬
торых ситуациях врач рассматривает сохранение конеч¬
ности как возможное, но не желательное для пациента
из-за плохого окончательного функционального резуль¬
тата: обычно у пожилых людей или у пациентов со зна¬
чительными дефектами нервной ткани, вовлекающими
задний большеберцовый нерв и сопровождающимися
значительной потерей мышечной ткани. Решение об
ампутации также зависит от социально-экономических
факторов, таких как доступность протезов конечности и
реабилитационных служб.На верхней конечности - при возможности реконструк¬
ции - показаний к ампутации нет. Любая, даже очень
слабая функция верхней конечности всегда предпочти¬
тельнее, чем протез. Единственным исключением явля¬
ется ампутация одного или двух пальцев, когда реплан¬
тированный контрагированный палец может ухудшать
общую функцию кисти. Ампутация в основном рассма¬
тривается в отношении нижней конечности, так как для
нее имеется отличная альтернатива в виде хорошо подо¬
гнанного протеза ниже колена [9]. Однако ампутацию на
уровне бедра обсуждают только в случае невозможности
восстановления.Тем не менее, мы считаем, что ампутацию, как правило,
не следует проводить в экстренной ситуации, если вос¬
становление возможно, хотя и не желательно. Варианты
и результаты ее выполнения следует обсудить с пациен¬
том при первой возможности, до начала комплексного,
продолжительного и рискованного пути реконструк¬
ции. Цифровые фотоснимки повреждения конечности
полезны для понимания сложности проблемы.■ Ампутация, первичная или вторичная, может
обеспечивать возможность использования уда¬
ленной части для забора васкуляризованного или
обычного трансплантата сухожилий, кости, кожи,
мышц, нервов и т.д.
4.3 Принципы лечения дефектов мягких тканейВ С практической точки зрения, прогностические
индексы, указывающие на невозможность сохране¬
ния конечности при высокоэнергетичных повреж¬
дениях, не заменяют клинической оценки.Проблемы прогностических индексов аналогичны про¬
блемам классификации [2, 10]. Такое важное решение,
как ампутация, не может быть принято исключительно
на основании количественных шкал. Следует тщательно
и точно оценить два важнейших фактора - нарушение
функции заднего большеберцового нерва, обеспечи¬
вающего чувствительность подошвенной поверхности
стопы, и степень повреждения мышц. Они наилучшим
образом кореллируют с результатом первичного зажив¬
ления и окончательной функции.Следует помнить, что наиболее современные методы
(фиксация и применение лоскутов) [11] делают воз¬
можным сохранение конечности. Однако мы считаем
необходимым подчеркнуть, что сообщения о снижении
работоспособности в отдаленном периоде после ампу¬
тации были опубликованы около 20 лет назад [12], тогда
как более современные исследования по сравнению вос¬
становления конечности и ампутации демонстрируют
сходные результаты [9, 13—15]. Этот ключевой вопрос
выбора между ампутацией и восстановлением остается
неразрешенным, и каждый случай требует тщательной
индивидуальной оценки.В Стабилизация перелома не может рассматри¬
ваться отдельно от восстановления мягких тканей,
даже если они выполняются не одновременно.Для внутренней фиксации с помощью интрамедулляр-
ных стержней или пластин и винтов, после хирурги¬
ческой обработки, необходимо либо наличие жизне¬
способных покровов, либо немедленное пластическое
закрытие. Если закрытие раныпоследнее невозможнобез применения лоскута, то окончательная фиксация и
закрытие должны выполняться одновременно; это обе¬
спечит отличное и окончательное очищение раны и вы¬
сокую вероятность эффективности хирургического вме¬
шательства [11,16].Важно понимать, что при оставлении перелома откры¬
тым, после его стабилизации с помощью внутренней
фиксации, существует высокая опасность инфекции, так
как повторная обработка и очищение зоны перелома ста¬
новятся затруднительными.Интрамедуллярный остеосинтез в сочетании с не¬
медленным закрытием раны представляет на сегод¬
няшний день широко принятый протокол ведения
открытых переломов. Мета-анализ литературных дан¬
ных показал, что интрамедуллярный остеосинтез без
рассверливания сопровождается меньшим числом
повторных операций, поверхностной инфекции и не¬
сращений по сравнению с внешней фиксацией [17].
Однако если хирург принимает решение не закрывать
рану немедленно из-за инфекции, неясного качества
обработки раны или недостатка опыта в пластической
хирургии, следует применить внешний фиксатор. Это
безопасное, надежное и разумное решение, которое
обеспечит стабилизацию перелома и легкий доступ к
мягким тканям.Для применения внешней фиксации (гл. 3.3.3) необходи¬
мо соблюдение следующих условий:легкость и быстрота экстренного наложения;
свободный доступ к мягким тканям, не перекрытый
стержнями и рамой; на нижней конечности свобод¬
ные медиальная и латеральная поверхности для со¬
хранения возможности мобилизации лоскутов с зад¬
ней поверхности;расположение стрежней на достаточном отдалении
от зоны повреждения и зоны будущих хирургических
вмешательств для обеспечения возможности оконча¬
тельного лечения;легкость ослабления рамы для обеспечения повторных
обработок раны и очищения краев кости.5 Стабилизация переломов при
повреждениях с дефектами мягких тканей375
4 Общие вопросыФиксация малоберцовой кости значительно улучшает
стабильность при переломах дистального отдела больше¬
берцовой кости и может повышать жизнеспособность мяг-
котканных покровов. Однако доступ должен выполняться
через неповрежденные ткани и не препятствовать последу¬
ющему применению кожно-фасциальных лоскутов.■ Стержни внешнего фиксатора располагают так,
чтобы они не препятствовали ротации лоскутов.
Следует учитывать вид закрытия раны, прежде чем
приступать к установке какого-либо стержня.При обучении и интеграции многопрофильных хирурги¬
ческих бригад обращают особое внимание на роль такого
планирования.6 Неотложное лечениеПосле первичной оценки целью лечения являются
предотвращение инфекции, восстановление, при необ¬
ходимости, кровоснабжения конечности и сохранение
функции. Различают следующие основные этапы хирур¬
гического лечения:хирургическая обработка;
восстановление сосудов (при необходимости);
стабилизация кости;
закрытие раны.6.1 Хирургическая обработкаХирургическая обработка критически важна для дости¬
жения чистоты (близкой к стерильности) раны. Основной
задачей является эвакуация гематомы и иссечение нежиз¬
неспособных тканей. Даже при повреждениях I и II типов
по Gustilo рана должна быть расширена для обследова¬
ния глубоких слоев, удаления нежизнеспособных мышеч¬
ных сегментов и обнажения зоны перелома с целью оцен¬
ки загрязнения костномозгового канала (гл. 4.2).■ Сегодня наблюдается тенденция к меньшей
агрессивности при иссечении кожи и большейагрессивности при иссечении нежизнеспособ¬
ных глубоких тканей [2].Первичное иссечение можно выполнять под жгутом, ко¬
торый затем ослабляют для более детального окончатель¬
ного обследования. Для предотвращения компартмент-
синдрома профилактически могут выполняться широкие
фасциотомии. Повторные хирургические обработки сле¬
дует выполнять каждые 24 —48 часов до тех пор, пока в
ране не останутся только жизнеспособные ткани.Для предотвращения инфекции костномозгового канала
важно тщательно очистить костные концы. Большие кост¬
ные фрагменты, полностью лишенные связей с мягкими
тканями, должны быть удалены. Известно, что обильное
промывание снижает риск инфекции. Однако мы не ре¬
комендуем промывание пульсирующей струей. Оно мо¬
жет вызывать дополнительную травму мягких тканей и
вместо удаления мелких инородных тел способствовать
их более глубокому проникновению.6.2 Реваскуляризация■ При длительной ишемии рекомендуется как мож¬
но скорее выполнить реваскуляризацию конечности.Временный артериальный шунт может быть полезным
и обеспечить возможность стабилизации скелета и за¬
бора венозного трансплантата без увеличения длитель¬
ности ишемии. Чем дольше длится ишемизация мышц
конечности, тем больше возможное повреждение. Обыч¬
но сначала выполняют восстановление артерии (с помо¬
щью венозного трансплантата или без него), а затем вен.
Срок выполнения стабилизации перелома однозначно не
определен. В целом, ее легче выполнить до восстановле¬
ния сосудов для обеспечения стабильного хирургическо¬
го поля. Однако восстановление кровообращения должно
иметь приоритет: следует избегать длительной ишемии.■ Дистальные фасциотомии должны выполняться
всегда, так как реперфузия ишемизированной конеч¬
ности может вызывать компартмент-синдром.
4.3 Принципы лечения дефектов мягких тканей6.3 Стабилизация переломаЕсли закрытие раны откладывается, обязательна временная
внешняя фиксация. При тяжелой травме голени фиксация
малоберцовой кости улучшает стабильность скелетного
остова и мягкотканных покровов. При сегментарной поте¬
ре кости одновременно с закрытием раны костный дефект
может быть заполнен цементным спейсером или цемент¬
ными бусами, импрегаированными антибиотиком. Круп¬
ные вмешательства по реконструкции кости в экстренной
ситуации выполнять не рекомендуется. Цементный спей-
сер сохранит место для вторичной реконструкции. [1,18].
Более того, считается что мембрана, индуцируемая ино¬
родным телом, в последующем способствует кортикализа-
ции спонгиозного аутотрансплантата [18].6.4 Закрытие раныПосле тщательной хирургической обработки, восстанов¬
ления сосудов и стабилизации кости рана должна бьгть
закрыта. Если жизненно важные образования, такие как
нервы и сосудистые трансплантаты, укрыты мягкими
тканями, а кость стабилизирована с помощью внешнего
фиксатора, закрытие раны может быть отложено на 3-5
дней. Godina [19] показал, что закрытие раны в пределах
72 часов эффективно и безопасно и снижает уровень ин¬
фекционных осложнений.■ Для достижения хорошего результата закрытие
раны должно быть выполнено в течение первых 7
суток [3,20].Другой современной тенденцией является применение ме¬
тодики fix-and-flap (фиксация-и-лоскут), которая заключа¬
ется в агрессивной хирургической обработке, стабилизации
перелома (предпочтительно внутренней) и немедленном
или очень раннем закрытии дефекта с помощью мышеч¬
ных или свободных лоскутов. Имеются сведения, что такой
подход обеспечивает более быстрое и безопасное сращение
с меньшей частотой инфекции [11,17, 21]. Оценка функци¬
ональных результатов в отдаленном периоде, в том числе
стандартизированная оценка качества жизни в зависимостиот уровня здоровья, показывает, что сохранение конечности
является разумным вариантом [4,9]. Тем не менее, методика
fix-and-flap - фиксация перелома и одновременное закры¬
тие дефекта мягких тканей - зависит от общего состояния
пациента, наличия адекватных возможностей операцион¬
ной, мастерства хирурга и хорошей организации системы
травматологической помощи. Таким образом, применение
данной методики возможно не во всех случаях.Теоретически следует рассматривать несколько сценариев.
Закрытие кожи возможно сразу при переломах I и П ти¬
пов по Gusfflo.Закрытие кожи невозможно, но укрытие жизненно
важных глубоких образований, сухожилий, нейрососу-
дистьгх пучков и перелома остается возможным путем
подшивания васкуляризованной подкожной ткани или
мышцы к краям кожи без использования лоскута. После
этого применяется кожный лоскут или вакуумирование.
Некоторые компоненты остаются обнаженными, но они
окружены хорошо васкуляризованной тканью. Грану¬
ляционная ткань будет пролиферировать, но следует
предвидеть окончательный функциональный результат,
чтобы оценить, является ли этот процесс желательным.
Например, интактная кость и сухожилия тыла стопы мо¬
гут с функциональной точки зрения терпимо относиться
к закрытию грануляционной тканью.Закрытие раны при первичном вмешательстве невоз¬
можно. После обработки раны и стабилизации кости
зона перелома остается обнаженной. Клиническая оцен¬
ка жизнеспособности тканей раны является чрезвычайно
важной для определения типа вмешательства, необходи¬
мого для ее закрытия. Здесь также нужно рассматривать
несколько сценариев.Выполненная обработка раны расценивается как
окончательная: остающиеся ткани явно здоровы,
хорошо кровоснабжаются, не инфицированы, и
применение местного ротационного лоскута возмож¬
но (рис. 4.3-1а-е). В идеале, закрытие должно бьгть вы¬
полнено немедленно, так как ротация локального ло¬
скута может усложниться через несколько дней из-за
отека и развития воспалительной реакции, затрудняю¬
щих мобилизацию и ограничивающих угол ротации.
4 Общие вопросыРис. 4.3-1а—еа Дефект мягких тканей и кости по передне-наружной поверхности дистальной
трети большеберцовой кости. В чистом раневом ложе виден интрамедуллярный
стержень.b Суральный кожно-фасциальный лоскут мобилизован с задней поверхности голени.с Ножка лоскута должна включать достаточное количество мягких тканей для обе¬
спечения венозного оттока. Это также предотвращает перегиб сосудов. В ложе до¬
норского дефекта сохранена икроножная мышца.d Лоскут закрывает зону дефекта.е Расщепленный кожный лоскут закрывает донорский дефект и располагается
также над ножкой лоскута для предотвращения его компрессии.378
4.3 Принципы лечения дефектов мягких тканейНемедленное закрытие раны не представляется целесо¬
образным, так как результаты хирургической обработки
остаются неопределенными или четко не определена
жизнеспособность тканей (рис. 4.3-2) или рана массивно
инфицирована. Все жизнеспособные ткани должны быть
оставлены на месте и их состояние переоценено через 1-2
дня. Необходимы повторные хирургические обработки
каждые 24—48 часов до очищения раны. В промежутках
между хирургическими обработками рану закрывают
временными повязками. Повязки должны предотвра¬
щать высыхание и некроз обнаженных важных структур
(нервов, артерий, сухожилий, суставов и кости), поэтому
вместо тампонирования раны влажными салфетками,
которые высыхают в течение нескольких часов, для под¬
держания физиологичного влажного окружения следует
использовать пропитанные антибиотиками повязки. По¬
вязка должна не прилипать к обнаженным поверхностям
и обладать некоторыми антимикробными свойствами.
Провоспалительные повязки противопоказаны.Рис. 4.3-2 Скальпированное повреждение нижней конечности.
Выполнены повторные хирургические обработки. Окончатель¬
ная демаркация нежизнеспособной кожи становится очевид¬
ной (темный контур).Раны, возникающие от повреждений на сельскохозяй¬
ственных работах, высокоскоростные огнестрельные
повреждения или повреждения электрическим током
требуют многократной хирургической обработки до
окончательного закрытия. В редких случаях агрессив¬
ной анаэробной инфекции к лечению можно добавить
гипербарическую оксигенацию [22,23]. Важно, чтобы от¬
сроченное закрытие было выполнено в пределах 10 дней
после травмы. Оно должно быть выполнено до развития
грануляций, которые затрудняют венозный отток от
зоны повреждения.Отсроченное окончательное закрытие раны позволяет вы¬
полнить оценку тканей путем многократных хирургиче¬
ских обработок и дает время для выполнения артериогра-
фии, которая помогает при планировании пластических
вмешательств. Такая ситуация требует скоординирован¬
ного плана стабилизации перелома и восстановления
мягких тканей, так как окончательная хирургическая об¬
работка должна завершаться закрытием раны.
4 Общие вопросы7 Восстановление мягких тканей7.1 ПринципыВосстановление мягких тканей [24] следует воспринимать
как ступени реконструкции (реконструктивную лестницу) -
от простейших вмешательств к наиболее сложным. Каждое
вмешательство имеет свои показания в соответствии с раз¬
мерами и глубиной дефекта, обнаженными образованиями
и местными условиями, такими как сосудистый статус и до¬
ступность местных лоскутов. Во многих случаях теоретиче¬
ски возможно несколько решений, но практически местные
условия ограничивают выбор до одного вмешательства. Да¬
лее представлена предполагаемая иерархия хирургических
вмешательств.Иерархия восстановительных вмешательств
на мягких тканях1.Спонтанное заживление или вакуум-ассистированное
закрытие (VAC)2.Местные пластики (ромбовидные лоскуты)3.Кожный трансплантат4.Локальный кожный лоскут «произвольный»
(ротационный, смещенный или перемещенный)5.Локальный ротационный аксиальный кожный лоскут
(полуостровковый)6.Ротационные мышечные лоскуты7.Локальный островковый лоскут на ножке:
кожный или мышечный8.Дистантный лоскут на ножке(паховый лоскут или перекрестный лоскут)9.Свободный кожный или мышечный лоскут с сосудистым
анастомозом in situ10.Свободный кожный или мышечный лоскут,
реваскуляризованный сосудистыми трансплантатамиВакуум-ассистированое закрытие раны (VAC) (рис. 4.3-3)
основывается на принципе расположения губки из эфира
полиуретана в полости раны с запечатыванием ее адгезив¬
ной пленкой. С помощью вакуумного насоса обеспечива¬
ется контролируемое отрицательное давление (50—125 мм
рт. ст.) [5, 6]. VAC способствует закрытию раны в резуль¬
тате снижения отека и накопления жидкости в интерсти¬
циальном пространстве, помогает снизить бактериальную
колонизацию раны и обеспечивает пролиферацию грану¬
ляционной ткани благодаря дилятации артериол в услови¬
ях отрицательного внешнего давления [25]. Губку следует
менять каждые 48 — 72 часа в стерильных условиях. Любые
некротизированные или нежизнеспособные ткани необ¬
ходимо удалять при каждой смене повязки. Наилучшими
показаниями к VAC являются большие раны, которые не
подходят для кожной пластики из-за обнажения сухожи¬
лий или кости (рис. 4.3-4).Рис. 4.3-3 Вакуум-ассистированое закрытие раны (VAC).
4.3 Принципы лечения дефектов мягких тканейРис. 4.3-4а-са Некротизирующий инфекционный процесс на латеральной поверхности стопы и области голеностопного сустава справа.Измененные инфицированные ткани (темный контур).Ь После хирургической обработки рана покрыта повязкой VAC и адгезивной пленкой; трубка для аспирации закреплена на голени,
с Гранулирующая рана готова к трансплантации кожи.Этот метод может быть полезен для закрытия хрониче¬
ских ран и даже для улучшения жизнеспособности кож¬
ного лоскута при закрытии дефектов неправильной фор¬
мы. При некоторых условиях отрицательное давление
будет способствовать закрытию грануляциями кости и
фиксаторов [5].Когда простое решение в виде кожного транспланта¬
та или ротационного лоскута невозможно, рассматри¬
вается использование локальных лоскутов, таких как
островковый трансплантат на ножке. Обычно это кож¬
но-фасциальные лоскуты. На верхней конечности для
проксимально расположенных ран чаще всего применя¬
ют лучевой лоскут предплечья (рис. 4.3-5), а при ранах
дистальнее запястья - обратный лучевой лоскут пред¬
плечья. На голени можно рассматривать суральный ло¬
скут или тыльный лоскут стопы. Это простые, надежные
и относительно быстрые процедуры при хорошей оцен¬
ке сосудистого состояния. Обнаженную кость закрывают
мышечными лоскутами, тогда как для сухожилий реко¬
мендуются кожно-фасциальные лоскуты.Отдаленные лоскуты на питающей ножке (distant pedicled
flaps), такие как паховый лоскут, лоскут для дефектов
предплечья или кисти и перекрестный лоскут для дис¬
тальных дефектов нижних конечностей (cross leg flap),
редко применяются в настоящее время, так как требуют
длительной иммобилизации и сопровождаются повы¬
шенным риском инфекции, отеков и тромбоза вен.■ Если для закрытия дефектов дистальных отделов
конечности (особенно голени) необходимы боль¬
шие объемы тканей, следует рассматривать свобод¬
ную пересадку тканей.Сосудистый статус конечности может требовать приме¬
нения венозных трансплантатов для того, чтобы сосуди¬
стые анастомозы располагались вне зоны повреждения.
Экспериментальные исследования использования мы¬
шечных лоскутов показали, что мышечная ткань явля¬
ется основным источником кровоснабжения зоны пере¬
лома и важна для предотвращения инфекции. Наиболее
широко применяются свободные мышечные лоскуты т.
4 Общие вопросыРис. 4.3-5а-еа Открытая рана над локтевым суставом и проксимальным
отделом предплечья. Обнажен локтевой отросток и локте¬
вой нерв.Ь Лучевой лоскут предплечья поднят на ножке лучевой арте¬
рии, которая может быть мобилизована проксимально до
уровня бифуркации плечевой артерии. Этот универсаль¬
ный лоскут может быть кожно-фасциальным или включать
мышцу и/или кость.382Лучевой лоскут предплечья поднят и сосудистая ножка пре¬
парирована. После этого лоскут проведен через тоннель под
кожей к зоне дефекта.Зрелый трансплантат над локтем обеспечивает стабиль¬
ное покрытие в отдаленном периоде (срок 1 год).Зрелый кожный лоскут над донорской зоной.
4.3 Принципы лечения дефектов мягких тканейlatissimus dorsi, m. serratus anterior, m. rectus abdominis,
m. gracilis и лоскуты наружных мышц бедра. Техниче¬
ские особенности большинства вариантов локальных и
дистантных лоскутов хорошо описаны [26, 27].Свободная пластика тканями применяется при больших
дефектах, сопровождающих тяжелые травмы конечностей,
такие как открытые переломы Gustilo IIIB. Лоскуты могут
включать необходимые элементы кости и мягких тканей и
обеспечивать одностадийное композитное восстановление
[16]. При ранней стабилизации перелома и мягкотканных
покровов результаты лечения тяжелых повреждений улуч¬
шаются [4, 9]. Частота неудач при использовании свобод¬
ных лоскутов вследствие тромбоза сосудистой ножки про¬
порциональна тяжести повреждения. Такие вмешательства
должны выполняться только опытными хирургами в специ¬
ализированных центрах после соответствующего планиро¬
вания, тогда частота неудач может быть менее 10% [28].При некрозе свободного лоскута рассматривают следу¬
ющие возможности [29]:1) повторную свободную трансплантацию ткани - всегда
возможно при условии, что установлена причина пер¬
вой неудачи;2) транспозицию регионального лоскута - в большинстве
случаев невозможно, так как свободный лоскут обычно
является наиболее предпочтительным именно в усло¬
виях невозможности или недостаточности примене¬
ния локальных лоскутов;3) консервативное лечение путем хирургических обрабо¬
ток и перевязок - возможно с применением VAC, явля¬
ется простой и приемлемой альтернативой;4) ампутацию;5) острое укорочение и последующий транспорт кости с
помощью кольцевых систем внешней фиксации.7.2 Верхняя конечностьРазличают три зоны :
плечо;
предплечье;
кисть и запястье.7.2.1 ПлечоПлечевая зона включает пояс верхней конечности и локоть.
Показания к применению свободных лоскутов на этом уров¬
не отсутствуют. Открытые переломы плечевого пояса, в том
числе головки плечевой кости, акромиально-ключичного соч¬
ленения и ключицы, метут быть закрыты на ограниченном
протяжении лоскутами на ножке большой грудной мышцы.
Крупные дефекты плеча и локтя метут быть безопасно вос¬
становлены с помощью лоскута широчайшей мышцы спи¬
ны. Очень большие дефекты мягких тканей, приводящие к
нарушениям сгибания в локтевом суставе, восстанавливают¬
ся функциональным перемещением широчайшей мышцы
спины. Мышечный лоскут широчайшей мышцы спины яв¬
ляется подходящим и надежным способом при открытых пе¬
реломах локтевой области, включающих дистальный отдел
плеча и проксимальный отдел предплечья. При открытых
повреждениях проксимальной трети плеча с дефектами мяг¬
ких тканей и кости возможно одноэтапное восстановитель¬
ное вмешательство с применением композита тканей, состо¬
ящего из мышечного лоскута широчайшей мышцы спины
и васкуляризованного сегмента девятого или десятого ребра,
либо свободного малоберцового костно-кожного лоскута.7.2.2 ПредплечьеНа предплечье переломы костного остова с дефектом мягких
тканей, нарушающим функцию кисти, являются запретной
зоной для лоскутов на питающей ножке. Применение отда¬
ленного лоскута из паховой области всегда возможно, но его
недостатки хорошо известны: перелом должен оставаться ча¬
стично обнаженным, поэтому увеличивается опасность ин¬
фекции. Чаще всего крупные дефекты предплечья требуют
применения свободного лоскута. Первичное восстановление
мягкотканных покровов имеет решающее значение, тогда как
восстановление сухожилий и кости может производиться при
вторичных вмешательствах. Доступны лоскуты широчайшей
мышцы спины, передней зубчатой мышцы, прямой мышцы
живота и лопаточный кожно-фасциальный лоскут. Хорошим
решением для одновременного восстановления дефекта тка¬
ни и повреждения артерии, вызывающего ишемию кисти,
может быть лучевой лосклгг предплечья, поднятый на луче¬
вой артерии с противоположной стороны. Этот лоскут мож¬
но пересаживать с сохранением чувствительной иннервации.383
4 Общие вопросы7.2.3 Кисть и запястьеНадежность лоскутов на ножке, поднятых на предплечье,
сократила показания к применению свободных лоскутов
на этом уровне. Задний межкостный лоскут, обратный
лучевой или локтевой лоскуты предплечья позволяют
решить практически все проблемы. Все они обычно тре¬
буют наличия жизнеспособных анастомозов между сосу¬
дами ладони или тыла кисти, так как их применение ос¬
новано на дистальной поворотной точке и ретроградном
артериальном кровотоке.При невозможности применения лоскутов с дистальным
основанием, может применяться свободный лоскут пе¬
редней зубчатой мышцы (покрытие ладонной поверхно¬
сти кисти), височно-теменной фасции, тыльной фасции
стопы или кожи наружной поверхности плеча для закры¬
тия тыла кисти.7.3 Нижняя конечностьРазличают пять зон:
тазовое кольцо и бедро;
колено и проксимальная треть голени;
средняя треть голени;
дистальная треть голени;
голеностопный сустав и стопа.7.3.1 Тазовое кольцо и бедроПоказания к восстановлению мягких тканей при повреж¬
дениях тазового пояса и бедра очень редки. Ограничен¬
ные дефекты с обнажением передней части гребня под¬
вздошной кости хорошо закрываются лоскутом на ножке
прямой мышцы живота с дистальным основанием, вклю¬
чающим a. et v. epigastrica. Дефекты задней части таза (за¬
дний отдел гребня подвздошной кости, крестец) могут
быть закрыты лоскутом большой ягодичной мышцы. Со¬
четанная травма передней части тазового кольца является
хорошим показанием для применения лоскута прямой
мышцы бедра с проксимальным основанием.7.3.2 Коленный сустав и проксимальная треть голени■ Для закрытия коленного сустава или прокси¬
мальной трети голени доступны две головки икро¬
ножной мышцы.Зона покрытия на коленном суставе может быть значи¬
тельно увеличена применением большого кожного пласта,
превышающего площадь мышцы в полтора раза. Кожный
лоскут, поддерживаемый дистальной частью медиальной
головки икроножной мышцы, обеспечивает возможность
закрытия дефектов на границе проксимальной и средней
трети голени.7.3.3 Средняя треть голени■ Эту зону закрывают камбаловидной мышцей.Перед использованием этой мышцы следует оценить
объем и длину ее мышечной части, которые варьируют в
зависимости от размеров пациента.Короткие, но широкие дефекты средней трети являют¬
ся показанием к применению лоскута камбаловидной
мышцы с проксимальным основанием. Длинные и узкие
дефекты над медиальной или передней поверхностью
большеберцовой кости требуют применения лоскута
половины камбаловидной мышцы с проксимальным
основанием, который более способен к адаптации, чем
мышца целиком.7.3.4 Дистальная треть голениДо недавнего времени дистальная треть голени была дей¬
ствительно запретной зоной для местных лоскутов. Но¬
вые успехи расширили показания к лоскутам на ножке на
этом уровне.Небольшие дефекты дистальной четверти голени восста¬
навливают с помощью лоскутов от разгибателей пальцев.
4.3 Принципы лечения дефектов мягких тканейЛоскут камбаловидной мышцы с проксимальным осно¬
ванием обычно закрывает проксимальную часть дисталь¬
ной трети. Зона, которая может быть закрыта, зависит от
морфологии мышцы.Лоскут половины камбаловидной мышцы с дистальным
основанием может закрыть практически всю дистальную
треть голени за исключением надлодыжечной зоны. По¬
воротная точка и кровоснабжение лоскута обеспечивают¬
ся за счет постоянной ветви задней большеберцовой арте¬
рии в средней трети голени.Медиальный и латеральный подкожно-фасциальный ло¬
скут с дистальным основанием васкуляризуются за счет
фасциального сплетения, которое снабжается перфориру¬
ющими сосудами, отходящими от основной артерии конеч¬
ности. Хирургический принцип заключается в сохранении
дермального и субдермального лоскутов для кровоснабже¬
ния кожных лоскутов по краям разреза и мобилизации фас¬
циального сплетения вместе с фасцией и покрывающей ее
жировой клетчаткой.Медиальный подкожно-фасциальный лоскут с дистальным
основанием [30] снабжается наиболее дистальным перфо¬
рирующим сосудом, отходящим от задней большеберцо¬
вой артерии. Поворотная точка лоскута располагается на
расстоянии 9-12 см от верхушки медиальной лодыжки.
Перфорирующие сосуды могут быть идентифицированы
между камбаловидной мышцей и сгибателем пальцев. По¬
казаниями к применению этого лоскута являются дефекты
нижней половины голени. Медиальный подкожно-фасци¬
альный лоскут с дистальным основанием [31] снабжается
септо-кутанными перфорантами из малоберцовой арте¬
рии, которых обычно четыре или пять. Наиболее крупный
и дистальный их них расположен в 4г-5 см над верхушкой
наружной лодыжки. Лоскут обычно разворачивают над
дефектом, так как дефект располагается дистальнее точки
поворота. Лоскут применяется при дефектах умеренных
размеров над дистальным отделом малоберцовой кости,
наружной лодыжкой, областью ахиллова сухожилия и
тыла стопы. Альтернативой является суральный нейро-ку-
танный лоскут с дистальным основанием.Интересным вмешательством может быть комбиниро¬
ванное применение лоскутов: лоскут камбаловидной
мышцы с проксимальным основанием и лоскут сгибате¬
лей пальцев, либо лоскут камбаловидной мышцы в ком¬
бинации с подкожным фасциальным надлодыжечным
лоскутом.Применение надлодыжечного лоскута является быстрым
и надежным вмешательством для восстановления дефек¬
тов дистальной четверти голени.Суральный лоскут с основанием на сосудистой сети n. suralis
также может применяться в дистальной трети.■ При значительной величине дефекта дисталь¬
ной трети голени, либо при повреждении зоны
кровоснабжения дистальных локальных лоскутов
во время травмы необходимо использование сво¬
бодных лоскутов.Обычно наблюдается обнажение дистального отдела
большеберцовой кости, поэтому применяются свобод¬
ные мышечные лоскуты, покрытые расщепленными кож¬
ными лоскутами. Выбор лоскута (mm. latissimus dorsi,
rectus abdominis, serratus anterior, gracilis или мышцы на¬
ружной поверхности бедра) зависит от размера и локали¬
зации дефекта, наличия сопутствующих повреждений и
доступности донорских зон.7.3.5 Голеностопный сустав и стопа■ Дефекты мягких тканей стопы всегда представ¬
ляют серьезную проблему.Тыльный лоскут стопы может применяться для закрытия
медиального или латерального дефектов области голено¬
стопного сустава как фасциальный или кожно-фасциаль¬
ный лоскут (рис. 4.3-6). Короткий разгибатель пальцев с
ножкой в виде латеральной тарзальной артерии подходит
для закрытия ограниченных дефектов латеральной поверх¬
ности голеностопного сустава. Непрерывность тыльной ар¬
терии стопы при этом не нарушается.
4 Общие вопросыРис. 4.3-6а—еа Ожог четвертой степени с вовлечением наружной лодыж¬
ки. Нежизнеспособная кость должна быть удалена при под¬
готовке к закрытию дефекта с помощью лоскута,
b Кожно-фасциальный лоскут, с основанием на тыльной ар¬
терии стопы (1). Ножка мобилизуется проксимально между
сухожилиями разгибателя большого пальца (2) и передней
большеберцовой мышцы (3).
с Кожно-фасциальный тыльный лоскут стопы мобилизован.
На сухожилиях разгибателей сохраняется паратенон. Мар¬
кер установлен под сосудистым пучком,
d Лоскут подводят к дефекту без натяжения, компрессии или
скручивания ножки,
е Лоскут и донорская зона через 6 месяцев.386
4.3 Принципы лечения дефектов мягких тканейРис. 4.3-7а—dа Тяжелое повреждение с размозжением правой стопы с множественными метатарзаль¬
ными переломами, дефект первой плюсневой кости и нежизнеспособность мягкоткан¬
ных покровов через неделю после травмы,
b Свободный лоскут прямой мышцы живота для закрытия дефекта,
с Поверх мышечного лоскута применен кожный трансплантат.d Вид стопы через 6 лет после травмы. Дефект первой плюсневой кости был замещен
трансплантатом через 2 месяца после применения мышечного лоскута.
4 Общие вопросыТыл стопы может быть закрыт латеральным надлодыжеч-
ным лоскутом и икроножным (суральным) лоскутом с дис¬
тальным основанием. Выбор поворотной точки наружного
надлодыжечного лоскута зависит от наличия жизнеспособ¬
ных анастомозов. Значительное размозжение тканей с об¬
нажением переломов переднего отдела стопы может тре¬
бовать использования свободных лоскутов (рис. 4.3-7).Закрытие пятки. Переломы пяточной кости, которые ста¬
новятся вторично открытыми из-за некроза кожи по ла¬
теральной поверхности заднего отдела стопы, являются
хорошими показаниями к применению икроножного (су¬
рального) лоскута. Задняя часть пятки, включая дистальное
прикрепление ахиллова сухожилия может быть закрыта
надлодыжечным или икроножным лоскутами. Крупные
сложные дефекты нагружаемой при ходьбе зоны пятки
остаются нерешенной проблемой. Восстановление обыч¬
но требует применения свободного лоскута, а мышечные
лоскуты, покрытые кожей, являются более предпочтитель¬
ными, так как они более приживляемы, чем кожно-фасци-
альные лоскуты. Комбинированные лоскуты, включающие
участок васкуляризованной кости, сложны для заполнения
дефекта. Восстановление кости лучше производить вто¬
рым этапом с помощью костного трансплантата или по¬
степенного перемещения кости.8 ЗаключениеДаже в высокоспециализированных центрах бывает нелегко
добиться слаженной работы травматологов, пластических
хирургов и ортопедов. Мы убеждены, что наилучшим отве¬
том является подготовка специализированных хирургиче¬
ских бригад, члены которых понимают стратегию лечения
и выполняют все вмешательства, включая стабилизацию
перелома, восстановление мягких тканей, а позднее и вто¬
ричные вмешательства, такие как костная пластика. Слож¬
ность повреждений, вызываемых высокоэнергетичными
воздействиями, требует целостного подхода и объединения
хирургических вмешательств, выполняемых хорошо скоор¬
динированными бригадами.9 Библиография[1] Levin LS (1993) The reconstructive ladder. An orthoplastic approach.
Orthop Clin North Am; 24(3):393-409.[2] Norris BL, Kellam JF (1997) Soft-tissue injuries associated with
high-energy extremity trauma: principles of management. J Am Acad
Orthop Surg; 5(l):37-46.[3] Francel TJ, Vander Kolk CA, Hoopes JE, et al (1992)Microvascular soft-tissue transplantation for reconstruction of acute
open tibial fractures: timing of coverage and long-term functional
results. Plast Reconstr Surg; 89(3):478-487.[4] Gopal S, Giannoudis PV, Murray A, et al (2004) The functional
outcome of severe, open tibial fractures managed with early fixation
and flap coverage. J Bone Joint Surg Br; 86(6): 861-867.[5] DeFranzo AJ, Argenta LC, Marks MW, et al (2001) The use of
vacuum-assisted closure therapy for the treatment of lower-extremity
wounds with exposed bone. Plast Reconstr Surg; 108(5):1184-1191.[6] Mullner T, Mrkonjic L, Kwasny O, et al (1997) The use of the
negative pressure to promote the healing of tissue defects: a clinical
trial using the vacuum sealing technique. Br J Plast Surg;50(3):194-199.[7] Brumback RJ, Jones AL (1994) Interobserver agreement in the
classification of open fractures of the tibia. The results of a survey of
two hundred and forty-five orthopaedic surgeons. J Bone Joint Surg Am;
76(8):1162-1166.[8] Hansen ST Jr (1987) The type-ШС tibial fracture. Salvage or
amputation. J Bone Joint Surg Am; 69(6):799-800.[9] MacKenzie EJ, Bosse MJ, Castillo RC, et al (2004) Functional
outcomes following trauma-related lower-extremity amputation. J Bone
Joint Surg Am; 86-A(8):1636-45.[10] Bonanni F, Rhodes M, Lucke JF (1993) The futility of predictive
scoring of mangled lower extremities. J Trauma; 34(1):99-104.[11] Gopal S, Majumder S, Batchelor AG, et al (2000) Fix and flap: the
radical orthopaedic and plastic treatment of severe open fractures of
the tibia. J Bone Joint Surg Br; 82(7):959-966.[12] Court-Brown CM, Wheelwright EF, Christie J, et al (1990)External fixation for type III open tibial fractures. J Bone Joint Surg Br;
72(5):801-804.[13] Hoogendoom JM, van der Werken С (2001) Grade III open tibial
fractures: functional outcome and quality of life in amputees versus
patients with successful reconstruction. Injury; 32(4):329-334.[14] Dagum AB, Best AK, Schemitsch EH, et al (1999) Salvage after
severe lower extremity trauma: are the outcomes worth the means?
Plast Reconstr Surg; 103(4):1212-1220.
4.3 Принципы лечения дефектов мягких тканей[15] Hertel R, Strebel N, Ganz R (1996) Amputation versus
reconstruction in traumatic defects of the leg: outcome and costs.J Orthop Trauma; 10(4):223-229.[16] Vazar S, Lin CH, Wei FC (2004) One-stage reconstruction of
composite bone and soft-tissue defects in traumatic lower extremities.
Plast Reconstr Surg; 114(6): 1457-1466.[17] Bhandari M, Guyatt GH, Swiontkowski MF, et al (2001)Treatment of open fractures of the shaft of the tibia. J Bone Joint Surg
Br; 83(l):62-68.[18] Masquelet AC (2003) Muscle reconstruction in reconstructive
surgery: soft tissue repair and long bone reconstruction. Langeribecks
Arch Surg; 388(5):344-346.[19] Godina M (1986) Early microsurgical reconstruction of complex
trauma of the extremities. Plast Reconstr Surg; 78(3):285-292.[20] Sanders R, Swiontkowski M, Nunley J, et al (1993) The
management of fractures with soft-tissue disruptions. J Bone Joint Surg
Am; 75(5):778-789.[21] Hertel R, Lambert SM, Muller S, et al (1999) On the timing of soft-tissue
reconstruction for open fractures of the lower leg. Arch OrthopTrauma Surg; 119(l-2):7-12.[22] Takahira N, Shindo M, Tanaka K, et al (2002) Treatment outcome
of nonclostridial gas gangrene at a Level 1 trauma center. J Orthop
Trauma; 16(1):12-17.[23] Veun JC, Feng Z (2002) Salvage of limb function in necrotizing
fasciitis of the hand: role of hyperbaric oxygen treatment and free
muscle flap coverage. South Med J; 95(2): 255-257.[24] Masquelet AC, Gilbert A (2001) An atlas of flaps of the musculoskeletal
system. London: Martin Dunitz.[25] Herscovici D Jr, Sanders RW, Scaduto JM, et al (2003) Vacuum-assisted
wound closure (VAC therapy) for the management of patientswith high-energy soft tissue injuries. J Orthop Trauma; 17(10):683-688.[26] Mathes SJ, Nahai F (1997) Reconstructive surgery, principles,anatomy and
technique. New York: Churchill Livingstone, Quality Medical
Publishing Inc.[27] Strauch B, Yu HL (1993) Atlas of microvascular surgery: Anatomy
and operative approaches. New York: Thieme Medical Publishers.[28] Muramatsu K, Shigetomi M, Ihara K, et al (2001) Vascular
complication in free tissue transfer to the leg. Microsurgery;21(8):362-365.[29] Wei FC, Demirkan F, Chen HC, et al (2001) The outcome of failed
free flaps in head and neck and extremity reconstruction: what is next
in the reconstructive ladder? Plast Reconstr Surg; 108(5):1154-1162.[30] Lin SD, Lai CS, Tsai CC, et al (1995) Clinical application of the
distally based medial adipofascial flap for soft tissue defects on the
lower half of the leg. J Trauma; 38(4):623-629.[31] Lee S, Estela CM, Burd A (2001) The lateral distally based
adipofascial flap of the lower limb. Br J Plast Surg; 54(4):303-309.
4 Общие вопросы4.4 Переломы у детей1Введение и принципы3911.1Рост и созревание3911.2Регуляция эпифизарного роста3911.3Перестройка кости и нарушения роста3921.3.1 Рост и ремоделированиекости диафиза1.3.2 Нарушения роста1.3.3 Потенциал роста в различныханатомических зонах1.3.4 Факторы, влияющие на потенциалремоделирования1.3.5 Ремоделированиеспецифичных переломов1.4Частота переломов3932Клиническое обследование393травмированного ребенка2.1Цели и сбор анамнеза3932.2Позвоночник3932.3Таз3932.4Конечности3953Рентгенологическое исследование395и другие средства визуализации4Переломы длинных трубчатых395костей - классификация4.1 Классификация Salter-Harris 3954.2 Классификация АО переломов 398длинных костей у детей4.2.1 Кость и сегмент4.2.2 Тип перелома4.2.3 Код ребенка4.2.4 Кодирование тяжести перелома4.2.5 Исключения и дополнительная
кодировка5 Лечение переломов у детей 4045.1 Цели 4045.2 Консервативное лечение 4045.3 Хирургическое лечение5.4 Открытые переломы5.5 Хирургическая фиксация переломов6 Специфические переломы6.1 Плечевая кость6.1.1 Проксимальный отдел
плечевой кости6.1.2 Диафиз плечевой кости6.1.3 Дистальный отдел плечевой кости6.2 Предплечье6.2.1 Проксимальный отдел предплечья,
головка и шейка лучевой кости6.2.2 Повреждения Monteggia (D/6)6.2.3 Переломы диафиза предплечья6.2.4 Дистальный отдел лучевой кости6.3 Бедро6.3.1 Проксимальный отдел
бедренной кости6.3.2 Диафиз бедренной кости6.3.3 Дистальный отдел
бедренной кости6.4 Переломы большеберцовой кости6.4.1 Проксимальный эпифиз
большеберцовой кости6.4.2 Диафиз большеберцовой кости6.4.3 Дистальный эпифиз и метафиз
большеберцовой кости6.5 Политравма у детей7 Библиография8 Благодарности404405405406
406410413418420423423
Авторы Theddy F. Slongo, James B. Hunter4.4 Переломы у детей1 Введение и принципыПовреждения костно-мышечной системы распростране¬
ны у детей и обычно связаны с нормальной для детского
возраста активностью, такой как игры и спорт. У каждого
седьмого ребенка, обращающегося за травматологиче¬
ской помощью, выявляется перелом.Все ортопеды, травматологи и детские хирурги должны вла¬
деть базовыми знаниями о переломах у детей.■ Ребенок это не просто маленький взрослый: ос¬
новное отличие заключается в физических свой¬
ствах скелета и его способности к росту.Основной задачей является обеспечение с самого начала
эффективного, окончательного и соответствующего дет¬
скому повреждению лечения; повторных репозиций и
анестезии следует избегать. Дети должны иметь возмож¬
ность возвращения к полноценной деятельности без огра¬
ничений или долгосрочных проблем.1.1 Рост и созреваниеНезрелая кость очень устойчива к механическим нагрузкам
и может быстро реагировать на повреждение. Если важные
зоны ростковой пластики не затронуты, рост незрелого скеле¬
та оказывает положительный эффект на сращение перелома.
Рост контролируется двумя регуляторными системами:
продольный рост (длина) - эпифизарной системой;
рост по окружности (диаметр и толщина) - периосталь¬
ной / эндостальной системой.Правила функционирования обеих систем установил Roux в
1895 г. [1]. Если нарушения роста по окружности наблюдают¬
ся редко, то чрезмерный рост по длине или преждевременная
остановка роста могут наблюдаться практически после любо¬
го повреждения. Повреждения иногда могут стимулироватьускорение роста, но обычно этот эффект является времен¬
ным и редко вызывает значительные деформации. Временная
остановка роста наблюдается при большинстве повреждений
ростковой зоны, что приводит к появлению линий задержки
роста, видимых на рентгенограммах. Перманентная остановка
роста встречается реже, но является гораздо более серьезной.■ В целом можно предполагать следующее:переломы у детей имеют тенденцию к быстро¬
му и надежному сращению;
сращения в неправильном положении адек¬
ватно перестраиваются в большинстве случа¬
ев в зависимости от возраста ребенка и степе¬
ни смещения;за исключением повреждений зоны роста с
его остановкой, только неудачи при лечении
приводят к перманентным угловым деформа¬
циям незрелого скелета; это верно в основном
в отношении диафизарных переломов.1.2 Регуляция эпифизарного ростаЗона роста (physis) является основным центром роста ко¬
стей в длину. Она может быть разделена на две части — эпи¬
физарную зону с доминированием пролиферации клеток и
метафизарную зону без пролиферации [2]. В эпифизарной
зоне доля матрикса превышает долю клеточных элементов,
тогда как в метафизарной зоне наблюдается обратное [3].
По Trueta и Morgan [4] ростковая пластинка может быть раз¬
делена на следующие пять зон:
костного матрикса;
пролиферации;созревания и гипертрофии хряща;минерализованного хряща;дегенерации клеток и формирования хряща.Зона роста окружена перихондрием, который отвечает за
рост по окружности хрящевой зоны и, следовательно, эпи- /
метафизарного отдела кости. Кровоснабжение в этой зоне391
4 Общие вопросыиграет особую роль: эпифиз, метафиз и перихондрий снаб¬
жаются тремя отдельными питающими артериями.Метафизарная область зоны роста демонстрирует низ¬
кую устойчивость к сгибательным и срезающим усилиям
из-за высокой доли клеточных элементов. Следовательно,
повреждения обычно вовлекают именно эту часть зоны
роста, тогда как эпифизарная часть остается интактной.
Поэтому нарушения роста редки. Повреждения метафи-
зарного отдела зоны роста представляют собой переломы
типа I и типа П по Salter-Harris; более детально они рас¬
сматриваются в гл. 4.4:4.1.■ Этиология относительно редких нарушений
роста после таких повреждений не совсем ясна,
но, вероятно, связана с тяжелым повреждением
тканей, сопровождающим перелом, а также вол¬
нообразными изменениями зоны роста в некото¬
рых случаях.Другой важной функцией зоны роста длинных костей
является моделирование суставных поверхностей за счет
контроля роста суставного хряща. Любое повреждение
эпифиза следует рассматривать как суставное.1.3 Перестройка кости и нарушения роста1.3.1 Рост и ремоделирование кости диафизаДиафиз приобретает жесткость за счет трубчатой каль¬
цификации в середине незрелого диафизарного отдела.
Du Hamel [5] описал рост диафиза по окружности за счет
периостальной аппозиции, сопровождаемой эндосталь-
ной резорбцией. Толщина и размеры оссифицированной
трубки прямо пропорциональны механическим нагруз¬
кам, которые, по-видимому, воздействуют на процесс ре¬
моделирования. Ближе к суставам трубчатое образование
расширяется, а метафиз растет в ширину за счет пери¬
остального аппозиционного роста.1.3.2 Нарушения ростаЕсли зона роста открыта, существуют два возможных ва¬
рианта нарушений роста: в первом случае костный рост
стимулируется; во втором активность зоны роста умень¬
шается частичным или преждевременным полным за¬
крытием. Если последняя ситуация перманентна, то сти¬
муляция роста является временной и наблюдается только
в течение фазы восстановления любого повреждения
прилежащей диафизарной или метафизарной кости [6].■ Повышенного внимания требуют все околосу¬
ставные повреждения, а не только переломы по
зоне роста.Остановка роста может происходить после любого пов¬
реждения зоны роста, а в исключительных случаях даже
после простых метафизарных переломов. Об опасности
нарушений роста следует информировать родителей.
Необходимо также избегать вторичных повреждений
при излишне энергичном лечении.1.3.3 Потенциал роста в разных анатомических зонах
Верхняя конечностьНа верхней конечности рост в длину происходил: в основном
за счет проксимального отдела плечевой кости и дистально¬
го отдела лучевой и локтевой костей (соответственно плечо и
кисть). Проксимальный и дистальный центры роста верхнего
отдела плечевой косги и дистального отдела лучевой и лок¬
тевой костей обеспечивают большую часть роста конечности.
Таким образом, эти области обладают значительным потен¬
циалом ремоделирования. Переломы в области локтевого су¬
става, особенно дистального отдела плечевой кости обладают
значительно меньшим потенциалом ремоделирования.Нижняя конечностьНа нижней конечности ситуация противоположная.
Большая часть роста происходит в области коленного суста¬
ва (на дистальном отделе бедренной кости и проксимальном
отделе большеберцовой косги), здесь же отмечаются наи¬
большие возможности перестройки. Тем не менее, степень
ремоделирования здесь меньше, чем на верхней конечности.
4.4 Переломы у детей1.3.4 Факторы, влияющие на потенциал
ремоделированияСледующие четыре основных фактора оказывают влияние
на способность к ремоделированию угловых деформаций:
скелетный возраст;индивидуальный потенциал конкретной ростковой зоны
(напр, проксимальный отдел плеча > дистального отдела
плеча);близость к суставу;ориентация относительно оси сустава.1.3.5 Ремоделирование специфичных переломовУ детей способность перелома к перестройке после сра¬
щения в неправильном положении зависит от множества
факторов, в том числе от возраста, локализации повреж¬
дения, направления деформации относительно сосед¬
ствующих суставов и целостности зон роста. Ротационные
деформации не будут перестраиваться, и толерантность к
таким деформациям будет зависеть от степени компенса¬
торной ротации, возможной в тазобедренном или плече¬
вом суставах. Общие принципы ремоделирования специ¬
фичных переломов представлены в табл. 4.4-1.1.4 Частота переломовMann и Rajimaira [7] исследовали 2 650 переломов длинных
костей у детей, 30% которых вовлекали зону роста. До 50%
повреждений зоны роста наблюдались на дистальном от¬
деле лучевой кости. Второй по частоте зоной поврежде¬
ния был дистальный отдел плечевой кости, примерно 50%
переломов данной локализации подвергались хирургиче¬
скому лечению [8]. Общая частота переломов значитель¬
но зависела от активности детей. У детей, занимающихся
спортом, вероятность как диафизарных переломов, так и
повреждений зоны роста выше.■ Костно-мышечные повреждения являются вто¬
рой по частоте (после повреждений головы) при¬
чиной перманентной инвалидизации в детском
возрасте.2 Клиническое обследование
травмированного ребенка2.1 Цели и сбор анамнезаОсновной задачей является выполнение целенаправлен¬
ного клинического обследования без причинения боли.
Оно включает получение анамнеза с помощью родите¬
лей и при необходимости обследование всех жизненно
важных параметров согласно протоколу ATLS. При сборе
анамнеза необходимо выявить механизм повреждения.
Нетравматические повреждения должны быть исключе¬
ны при помощи опроса. Следует избегать ненужных или
болезненных манипуляций и произвести обезболивание
до выполнения рентгенологического исследования.2.2 ПозвоночникПовреждения позвоночника у детей редки и составляют
около 3% переломов. Однако посмертные исследова¬
ния у детей в возрасте до 16 лет, погибших в результа¬
те высокоэнергетичной травмы, показали, что частота
переломов позвоночника составляет около 12% [7]. Наи¬
более часто повреждается верхне-шейный отдел по¬
звоночника. Боль, кривошея, ограничение движений
и мышечный спазм должны вызывать подозрение на
повреждения шейного отдела. В шейном отделе по¬
звоночника сгибательные силы имеют тенденцию вы¬
зывать более тяжелые повреждения спинного мозга,
чем разгибательные.2.3 ТазУ травмированного ребенка обследование тазового коль¬
ца выполняют после того, как выполнена иммобилиза¬
ция позвоночника. Большинство переломов таза у детей
стабильны. Необходимо получение адекватных рентгено¬
грамм, а для полной оценки иногда может быть необхо¬
димо КТ-сканирование.
4 Общие вопросыПереломВозраст
пациента(лет)Угловая деформация
(градусов)Мальротация(градусов)СмещениеИсточникПлечо,проксимальныйотдел< 570-Полное[9]5-1240-70-[9]>1240-50%[9]Плечо, диафизЛюбой возраст20—30 (варус)15 (внутренняя ротация)-[10]Любой возраст20 (сагиттальная плоскость)--[Ю]Предплечье,диафиз< 91545Полное[11]> 91030Полное[11]Бедро, диафиз0-230 (варус / вальгус)--[12]3-515 (варус / вальгус)30 (сагиттальная плоскость)——[12]6-1010 (варус / вальгус)15 (сагиттальная плоскость)——[12]> 115 (варус / вальгус)10 (сагиттальная плоскость)——[12]Большеберцовая
кость, диафиз< 85 (вальгус)
10 (варус)——[13]> 85 (вальгус)
10 (варус)—[13]Табл. 4.4-1 Приемлемые деформации после консервативного лечения.
4.4 Переломы у детейПереломы вертлужной впадины составляют пример¬
но 6% всех переломов таза. Важно выявлять переломы
Y-образного хряща, так как они могут вызывать централь¬
ную остановку роста, приводящую к дисплазии вертлуж¬
ной впадины с латеральным подвывихом головки бедра.
Это обычно происходит у детей в возрасте до 8 лет, когда
такие повреждения сложно выявить.2.4 КонечностиДля снижения болезненности мануальное обследование
должно быть систематизированным и аккуратным.■ Ребенок в сознании обычно сам показывает ме¬
сто болезненности. Прямой вопрос может напу¬
гать его возможностью болезненного осмотра, вы¬
звать стресс и сделать дальнейшее обследование
невозможным. Иногда приходится сокращать об¬
следование до простого наблюдения и абсолютно
необходимой оценки периферического нейровас¬
кулярного статуса.Любое подозрение на возможное повреждение требует
выполнения рентгенологического исследования.Рентгенографию каждого подозрительного повреждения
следует выполнять минимум в двух проекциях под углом
90° друг к другу. Обе проекции должны захватывать суставы
выше и ниже предполагаемой зоны перелома. В отличие
от взрослых, если первая рентгенограмма четко показыва¬
ет перелом с грубым смещением, требующий соответству¬
ющего лечения, вторую проекцию можно не выполнять,
чтобы избежать дальнейшей болезненной укладки.При неясности диагноза сравнительные снимки противо¬
положной стороны являются последним средством и
обычно не рекомендуются, чтобы не подвергать ребенка
ненужному облучению. Все приемные отделения должныиметь атлас нормальной рентген-анатомии и ее вариан¬
тов. Рекомендуется повторное выполнение рентгенограмм
через определенные промежутки времени или консульта¬
ция детского травматолога. При подозрении на перелом
необходима иммобилизация на 5-7 дней с повторным
осмотром и рентгенограммами при необходимости. Кон¬
трольные рентгенограммы показаны также при переломах
с высокой опасностью повторных смещений, таких как пе¬
реломы наружного мыщелка плеча.Другие методы диагностики, например ультразвук, КТ-
сканирование или МРТ должны применяться по показани¬
ям и после консультации с рентгенологом. КТ-сканирование
подвергает незрелый скелет сильному облучению. КТ-
сканирование наиболее информативно при исследовании
позвоночника и таза, однако неинвазивная ультразвуковая
диагностика все шире применяется при диагностике внут¬
рисуставных повреждений у детей младшего возраста с
большими объемами хряща, например при переломах на¬
ружного мыщелка плеча. МРТ обеспечивает отличное изо¬
бражение, но у детей младшего возраста для ее выполнения
необходим наркоз.4 Переломы длинных трубчатых костей —
классификация■ Суставные и околосуставные переломы у детей
являются повреждениями, неизбежно вовлекаю¬
щими зону роста.Как лечение, так и прогноз зависят от типа повреждения.4.1 Классификация Salter-HarrisНаиболее часто применяется классификация повреждений
зоны роста по Salter и Harris [14], которая описывает пять раз¬
личных типов. Она не выделяет, однако, повреждений зоны
Ranvier на периферии зоны роста. Эти повреждения могут
возникать при отрывах связок или при открытой травме.
Rang [15] ретроспективно предложил включить эти повреж¬
дения в классификацию Salter-Harris как тип VI (табл. 4.4-2).3 Рентгенологическое исследование
и другие средства визуализации395
4 Общие вопросыЛиния перелома проходит по ростковой
пластинке, по соединению зон гипертрофии
и временной оссификации. Линия перелома
не вовлекает зоны роста и нарушения роста
маловероятны.Salter-Harris тип IIИмеется срезающее повреждение зоны роста и
частичный метафизарный перелом (фрагмент
Thurston-Holland). 70% повреждений зоны роста
представлены этим типом. Подобно переломам
I типа это повреждение не вовлекает зоны
роста, и нарушения роста маловероятны.Salter-Harris тип IIIИмеется внутрисуставной раскол эпифиза с
повреждением ростковой пластинки. Перелом
пересекает зоны роста. Если репозиция
неидеальна — вероятность нарушений роста
высокая. Необходима открытая репозиция.Salter-Harris тип IVПерелом проходит от суставной поверхности
через все слои ростковой пластинки и через
метафиз. Зона роста вовлечена. Необходима
анатомичная репозиция и фиксация.Salter-Harris тип IТабл. 4.4-2 Усовершенствованная классификация Salter-Harris.
4.4 Переломы у детейSalter-Harris тип VI .{жШШ§^0©©©00©
Штага-®® ® ©® я s ® с
Z>® ®©©:©©® ©® 0®.D0000000000C00000000000000000000Имеется вдавление суставной поверхности и
ростковой пластинки. Этот тип повреждения
часто диагностируется ретроспективно.
Возникает частичная остановка роста.Salter-Harris тип VI'■■•'•Т. ~ " 2> И1тШШSJ?J©0©©©©©©^/^00000000ЗДНЧгОтрывной перелома по зоне прикрепления
связки вместе с участком перихондрального
кольца (зона Ranvier). Необходимы точная
репозиция и фиксация, тем не менее,
нарушения роста могут возникать.Salter-Harris тип VII®00©©ЙЙ(3©Э0
О©®©©©0©Ос
Э®©©®©®®
90Й000Й5©00000С•)©©©©©©/000000шОткрытое абразивное повреждение периферии
ростковой пластинки; часто приводит к
мостовидному закрытию зоны роста.Табл. 4.4-2 (продолжение) Усовершенствованная классификация Salter-Harris.
4 Общие вопросы4.2.1 Кость и сегментКость кодируют так же, как в классификации Miiller-AO
для взрослых:1 = плечевая, 2 = лучевая / локтевая, 3 = бедренная, 4 = боль¬
ше- / малоберцовая кости.Сегменты в пределах костей кодируют аналогичным об¬
разом:1 = проксимальный, 2 = диафизарный, 3 = дистальный, но
их идентификация отличается от таковой у взрослых.При переломах длинных костей у детей метафиз опре¬
деляют по квадрату, стороны которого равны наиболее
широкой части интересующей зоны роста. Для парных
костей (лучевая / локтевая, больше- / малоберцовые) в
квадрат должны включаться обе кости. Следовательно,
три сегмента (рис. 4.4-2) будут определяться следующим
образом.Сегмент 1 Проксимальный эпифиз и метафизСегмент 2 ДиафизСегмент 3 Дистальный метафиз и эпифизПереломы лодыжек у детей редки и по морфологии от¬
личаются от переломов взрослых. Они локализуются в
сегменте 3.ДетиДиагнозI ЛокализацияI Кость Сегмент12 3 4 12 34 длинные кости 3 сегментаРис. 1.5-4 Общая структура универсальной классификации АО переломов длинных костей у детей.МорфологияТип I Код ребенка Тяжесть ИсключенияEMD /1-9 .1.2 I-IV3 типа 4-9 видов 2 подгруппы4.2 Классификация АО переломов длинных
костей у детей■ Классификация Salter-Harris описывает только
переломы эпифизарной зоны, поэтому педиатри¬
ческая экспертная группа АО предложила специ¬
альную классификацию, которая применима к
растущему скелету и описывает все сегменты длин¬
ной кости.Она основана на классификации переломов у взрослых,
использует ее специфичные важнейшие особенности и
интегрирует такие классификации, как Salter-Harris и
другие известные системы (рис. 4.4-1).Эта новая система была проверена (валидирована) и опу¬
бликована как классификация АО переломов длинных
костей у детей. Ее элементы описаны ниже [16,17].
4.4 Переломы у детейЭпифиз Е
Метафиз МПроксимальный 1П}\ { /Диафизарный 2Диафиз DДистальный 3>\Метафиз М
Эпифиз ЕРис. 4.4-2 Определение сегментов длинных костей и типов.
У детей метафизарные сегменты более крупные, чем у взрос¬
лых, поэтому квадрат располагается по наиболее широкой ча¬
сти зоны роста.4.2.2 Тип переломаИсходный код тяжести (А-В-С), применяемый у взрослых [7],
заменен другой классификацией переломов.ЕЭпифизММетафизDДиафизЭта терминология принята во всем мире и относится к
переломам у детей.Применение E-M-D кодировки делает возможным одно¬
значно выделять внутрисуставные и внесуставные пере¬
ломы, так как эпифизарные переломы являются внутри¬
суставными по определению. Метафизарные переломы
определяют по положению квадрата (центр перелома
должен располагаться внутри квадрата), одна из сторон
которого расположена по ростковой линии.4.2.3 Код ребенкаНекоторые специфичные переломы у детей (называемые
также детскими типами) указывают в коде ребенка. Для бо¬
лее легкого распознавания этому коду в пределах полного
кода перелома предшествует наклонная черта «/»(рис. 4.4-1).
Соответствующие типы переломов у детей специфичны для
каждого из типов переломов — Е, М или D - и поэтому груп¬
пируются соответствующим образом.
4 Общие вопросыЭпифизарные типы переломов (табл. 4.4-3)Е/1Е/2Е/3Salter-Harris тип ISalter-Harris типSalter-Harris типРис. 4.4-3 Классификация АО переломов длинных костей у
детей: типы эпифизарных переломов у детей.Е/6Е/7Е/8Е/9Т рехплоскостные
переломыОтрывы связокКраевые(чешуйчатые)переломыДругие переломы,
напр, абразивное
повреждение400
4.4 Переломы у детейМетафизарные типы переломов (табл. 4.4-4)Эти кодировки соответствуют аналогичным эпифизарным повреждениям и поэтому не являют¬
ся последовательными.М/9 Другие переломыНеполные переломы,
типа «зеленой ветки»Полные переломыКостно-связочные или
апофизарные поврежденияТабл. 4.4-4 Классификация АО переломов длинных костей у детей: типы метафизарных переломов
у детей. Кодировки соответствуют аналогичным повреждениям эпифиза и поэтому не являются по¬
следовательными.
4 Общие вопросыДиафизарные типы переломов (табл. 4.4-5)Как и у взрослых, перелом считают косым, если угол
между линией перелома и перпендикуляром к оси костипревышает 30°. Аналогично код /9 следует применять для
переломов, которые не могут быть отнесены к определен¬
ной категории.D/1ПереломысгибательныеПластическиедеформацииD/4ПолныепоперечныепереломыD/6ПереломыMonteggiaD/2D/5Переломытипа«зеленойветки»Полные косые /спиральныепереломыD/7ПереломыGaleazziТабл. 4.4-5 Классификация АО переломов длинных костей у детей: типы диафизар¬ных переломов у детей.D/9Другиепереломы
4.4Переломы у детей4.2.4 Кодирование тяжести переломаТяжесть перелома градируется не столько по влиянию на сра¬
щение (как у взрослых), сколько по необходимости определе¬
ния показаний к применению различных методов остеосинте¬
за. Кодирование различает следующие типы переломов..1Простые переломы.2Клиновидные или сложные (оскольчатые) переломы,
два основных фрагмента и как минимум один
промежуточный фрагмент4.2.5Исключения и дополнительная кодировкаНе все переломы у детей поддаются классифицированию
в соответствии с вышеуказанными типами, поэтому необ¬
ходимы еще несколько определений и правил.Переломы апофиза определяют как метафизарные по¬
вреждения.Переходные переломы с метафизарным клином или без
него классифицируют как метафизарные переломы.
Внутрисуставные и внесуставные отрывные повреждения
связок с костным фрагментом являются соответственно
эпифизарными и метафизарными повреждениями.
Надмыщелковые переломы плечевой кости (код 13-М/3)
получают дополнительный код в зависимости от степе¬
ни смещения (I-IV), в модификации классификации
von Laer [6]:IНесмещенный перелом. Смещение <2 мм и угловая
деформация < 5°IIСмещенный перелом, но задний кортикальный слой
интактен. Нет варусной / вальгусной деформации
(только угловое смещение — угол открыт кзади)IIIКонтакт между отломками сохранен. Любое угловое
смещение >5°дополнительно к заднему угловому
смещениюIVНет контакта между поверхностями переломов.
Нет контакта между отломками. Полное смещение
определяется во всех проекциях (независимо от
проекции)Переломы головки лучевой кости (21-М/2, 21/М/З, 21-Е/1
или 21-Е/2) получают дополнительный код в зависимо¬
сти от оси отклонения и уровня смещения:1Нет смещения, нет угловой деформацииIIУгловая деформация и смещение до половины
диаметра костиIIIУгловая деформация и смещение более половины
диаметра кости или полное смещениеПереломы шейки бедренной кости. Эпифизиолиз и
эпифизиолиз с метафизарным клином кодируют как
обычные эпифизарные переломы Salter-Harris тип I и II:
Е/1 и Е/2. Переломы шейки бедра кодируют как обычные
метафизарные переломы типа М:I ЧрезшеечныеII БазицервикальныеIII Чрезвертельные
4 Общие вопросы5 Лечение переломов у детей5.1 ЦелиЦелями лечения каждого перелома должны быть:
быстрое и эффективное устранение боли;
восстановление нормальной анатомии и функции;
ранняя мобилизация и возобновление активности ребенка;
предотвращение ненужных и повторных попыток репо¬
зиции;предотвращение поздних осложнений;
соответствие лечения возрасту ребенка и типу повреж¬
дения;достижение оптимального результата с минимальной
инвазивностью.5.2 Консервативное лечениеБольшинство переломов верхней конечности у детей и под¬
ростков лечат с помощью закрытой репозиции и гипсовых
повязок. Вытяжение можно применять при переломах бед¬
ренной кости у детей до 3-4 лет, хотя и их все чаще стаби¬
лизируют хирургическими способами. Единственным спо¬
собом шинирования и удержания результата репозиции
является применение хорошо отмоделированной повязки.
Обычно это циркулярная повязка, хорошо смягченная и
по возможности рассеченная. При несмещенных перело¬
мах могут применяться шины и лонгеты.■ Дети не могут достоверно рассказать о болезнен¬
ности, нарушениях чувствительности и кровообра¬
щения, других признаках угрожающих осложнений.
Поэтому необходимо регулярное и компетентное
клиническое наблюдение. Состояние кровообраще¬
ния и неврологический статус дистальнее перелома
следует проверять часто и тщательно.4045.3 Хирургическое лечениеПереломы, которые не могут быть репонированы или
удержаны в удовлетворительном положении, требуют хи¬
рургического лечения вне зависимости от возраста ребен¬
ка. Это особенно справедливо для нестабильных перело¬
мов предплечья и смещенных внутрисуставных переломов.
Следует применять алгоритм, показанный на рис. 4.4-3.Общеприняты следующие показания к хирургическому
лечению переломов:
открытые переломы;
политравма;повреждения головы и позвоночника;
переломы шейки бедра;
нестабильные переломы предплечья;
внутрисуставные повреждения зоны роста (со смещени¬
ем > 2 мм);переломы, сочетанные с ожогами или другими тяжелы¬
ми повреждениями мягких тканей.Рис. 4.4-3 Алгоритм лечения переломов у детей.
4.4 Переломы у детей5.4 Открытые переломыКак и у взрослых, открытые переломы являются неотлож¬
ными хирургическими состояниями и требуют агрессив¬
ного лечения для предотвращения инфекции и возмож¬
ной постоянной инвалидности.Различные классификации повреждений мягких тканей,
которые используются у взрослых, применимы и к пере¬
ломам у детей (гл. 1.6; 4.2).Открытые переломы степени IIIC у взрослых сопрово¬
ждаются высоким уровнем ампутаций, а сохранение ко¬
нечности часто непрактично.■ У детей следует предпринимать все усилия для со¬
хранения конечности.Ранние ампутации следует выполнять только с целью
спасения жизни. Дети переносят потерю тканей гораздо
легче взрослых.Обязательна тщательная и агрессивная хирургическая обра¬
ботка, включающая иссечение всех поврежденных и девита-
лизированных тканей (мышц, кожи, кости и т.д.). Рану сле¬
дует обильно промыть до и после хирургической обработки.5.5 Хирургическая фиксация переломовПри переломах у детей хорошие результаты могут быть
достигнуты без применения массивных и громоздких
имплантатов. Склонность детей к движениям (а не к
покою) является положительным фактором лечения,
и физиотерапия требуется редко. Кроме того, в после¬
операционном периоде переломы у детей можно ши¬
нировать без боязни развития контрактур; хронический
региональный болевой синдром в послеоперационном
периоде развивается редко.При диафизарных переломах стандартным методом лече¬
ния у детей массой до 50-60 кг является эластический ста¬
бильный интрамедуллярный остеосинтез. В эпифизарныхзонах может применяться множество имплантатов — в ос¬
новном спицы и винты [18].Для лечения периартикулярных и внутрисуставных перело¬
мов применяют винты для малых фрагментов (в исключи¬
тельных случаях 6,5-мм винты на проксимальном отделе бе¬
дренной кости), канюлированные винты и спицы Киршнера.
Пластины редко применяют на незрелой кости, так как их
удаление является серьезным вмешательством, которое одна¬
ко необходимо для предотвращения их полного зарастания.
При открытых и метафизарных переломах и при лечении
переломов бедренной кости популярна внешняя фиксация.
Следует избегать повреждений зоны роста. В целом зону ро¬
ста могут пересекать спицы Киршнера, но не стягивающие
винты. В идеале спицы Киршнера следует вводить на малых
скоростях и пересекать зону роста под прямым углом.■ При проведении спиц через зону роста с целью
минимизации повреждения зоны пролиферации
следует избегать повторных сверлений, введения
нескольких спиц из одной точки и периферическо¬
го проведения спиц.Обычно спицы Киршнера можно удалять через 3-4 неде¬
ли. Если необходима установка винта через зону роста, его
следует удалять как можно раньше.При суставных переломах необходима анатомичная репо¬
зиция фрагментов и их фиксация с абсолютной стабиль¬
ностью и применением межфрагментарных стягивающих
винтов параллельно зоне роста в метафизе, эпифизе или и
там и там (тип Е/3 и Е/4) [19]. Эти винты обязательно удаля¬
ют, если рост продолжается. Использование спиц Кирш¬
нера не обеспечивает компрессии, сопровождается повы¬
шенной опасностью инфекции и требует дополнительной
поддержки гипсовой повязкой.Техника эластичного стабильного интрамедуллярного
остеосинтеза (ESIN) с применением титановых эластичных
стержней (TEN) может применяться практически при всех
диафизарных переломах у детей от 3-4 лет до подростко¬
вого возраста в зависимости от их размера, физического
4 Общие вопросыРис. 4.4-4 При установке стержней внешнего фиксатора важ¬
но помнить, что зона роста имеет толщину примерно 4 мм.
Чтобы не подвергать зону роста тепловому повреждению,
винты Schanz следует вводить вручную примерно в 1-2 см от
зоны роста в метафизарной области. На эпифизе тонкие спи¬
цы и винты Schanz можно устанавливать вручную без повреж¬
дения ростковой пластинки.развития и веса (максимум 50-60 кг). Внешняя фиксация
применяется в 10-12% случаев, в основном у более старших
детей, у детей с большим весом и при сложных нестабиль¬
ных открытых переломах бедренной или большеберцовой
кости (рис. 4.4-4).Пластины применяют лишь в исключительных случаях -
предпочтительно малоинвазивными методами - а также
при вторичных корригирующих вмешательствах. Обзор¬
ное исследование 1993 г. показало, что доля применения
пластин при травме у детей сократилась с 60% до 5% [19].Удаление имплантатов следует выполнять только после
сращения перелома с видимой рентгенологически кост¬
ной мозолью. Повторные переломы встречаются и у детей,
и это необходимо учитывать особенно при использовании
внешней фиксации. На предплечье эластичные стержни
должны быть удалены приблизительно через 6 месяцев.6 Специфические переломы6.1 Плечевая кость6.1.1 Проксимальный отдел плечевой костиНеправильные сращения или функциональные ограни¬
чения после переломов проксимального отдела плечевой
кости редки, так как имеется значительный потенциал
для коррекции как угловых смещений (до 60° в возрасте
до 12 лет), так и поперечных (допускается полное сме¬
щение, если до завершения роста остается 2-3 года). Это
обеспечивает полное ремоделирование в большинстве
случаев, включая полное смещение со штыковидной де¬
формацией при условии продолжения роста в тече¬
ние 2 лет. Исключительный объем движений в плечевом
суставе компенсирует любые остаточные деформации,
включая ротационные. Поэтому такие переломы лечат
консервативно. В возрасте от 10 до 12 лет дети переносят
угловые деформации до 60%. У более старших детей (де¬
вочек старше 12 и мальчиков старше 14 лет) допустимо
смещение не более чем на 50%. В связи с этим смещенные
переломы требуют репозиции. Фиксация с помощью ре¬
троградного ESIN обеспечивает отличную стабильность и
раннюю мобилизацию. В редких случаях наблюдается ин¬
терпозиция сухожилия двуглавой мышцы плеча, что тре¬
бует применения открытой репозиции и чрескожной фик¬
сации К-спицами. Спицы Киршнера следует применять в
исключительных случаях из-за необходимости внешней
иммобилизации и опасности инфекции (рис. 4.4-5).6.1.2 Диафиз плечевой костиПереломы диафиза плечевой кости чаще наблюдаются
у более старших детей. В большинстве случаев лечение
осуществляется консервативно из-за высокой способ¬
ности к ремоделированию и переносимости угловых
смещений.Повреждения лучевого нерва сами по себе не являются
показанием к хирургическому вмешательству. Однако,
как и у взрослых, если повреждение нерва возникло после
выполнения манипуляций, необходима его ревизия.
4.4Переломы у детейПоказания к консервативному лечению:стабильные несмещенные переломы в любой возрастной
группе;стабильные переломы с угловыми смещениями до 30°;
стабильные переломы с допустимыми смещениями в
любой возрастной группе.Рекомендуется иммобилизация на 3-4 недели в косыноч-
ной повязке.Показания к хирургическому лечению:
только у детей старше 10-12 лет;нестабильные смещенные переломы при необходимо¬
сти репозиции под наркозом.Предпочтительным, по мнению авторов, методом явля¬
ется ESIN. Не требуется никакой дополнительной иммо¬
билизации, а интрамедуллярные стержни удаляют через
3-4 месяца.Рис. 4.4-5а—с Отделение проксимальной зоны
роста плечевой кости за счет деформирующих
сил, вызывающих приведение и разгибание.
Даже значительная деформация может счи¬
таться допустимой, однако у старших детей
с интерпозицией мягких тканей (сухожилие
двуглавой мышцы плеча) может требоваться
открытая репозиция и чрескожная фиксация
спицами Киршнера. Эффективную стабилиза¬
цию обеспечивает также ретроградное введе¬
ние эластичных стержней.6.1.3 Дистальный отдел плечевой костиПовреждения области локтевого сустава распространены в
детском возрасте. Следует различать внесуставные (надмы-
щелковые) и внутрисуставные (мыщелковые) переломы. Для
неопытного хирурга диагноз может бьггь затруднительным
из-за множества апофизов. Надежным непрямым признаком
внутрисуставного повреждения является симптом «жировой
подушки» или липогемартроз. Следует избегать выполнения
сравнительных рентгенограмм: — они не компенсируют не¬
достаточного знания анатомии. При надмыщелковых пере¬
ломах наличие или отсутствие ротационного смещения бу¬
дет решающим фактором для выбора метода лечения. Все
чаще применяют ультразвуковое исследование, особенно
при внутрисуставных переломах у детей младшего возраста.Надмыщелковые переломыПри надмыщелковых переломах следует отличать перело¬
мы с ротационным смещением от переломов без него, так
как они требуют разного лечения (рис. 4.4-6). Переломы без
ротационного смещения обычно можно репонировать и
фиксировать без анестезии с помощью косыночной повяз¬
ки (collar-and-cuff sling), тогда как большинство переломов
с ротационным смещением нуждаются в закрытой репози¬
ции под наркозом и фиксации спицами Киршнера.407
4 Общие вопросыОбычно после репозиции требуется чрескожная стабили¬
зация К-спицами, так как крайние положения, необходи¬
мые для удержания результатов репозиции, могут приво¬
дить к развитию компартмент-синдрома. Спицы можно
вводить перекрестно или только с латеральной стороны.
При введении спиц только с наружной стороны следу¬
ет достигать фиксации обеих колонн; применяют спицы
большого диаметра (минимум 2 мм); бывает необходимым
проведение третьей спицы.Может применяться антеградный ESIN из дельтовид¬
ного доступа, несмотря на его техническую сложность.
Необходим достаточный опыт хирурга, желательно ис¬
пользование двух ЭОП. Метод обеспечивает возмож¬
ность ранней мобилизации, так как никакие спицы не
пересекают сустав.Для открытой репозици может применяться ряд до¬
ступов. Для выделения нейроваскулярных образований
применяют передний доступ. Наиболее поверхностным
доступом к плечу является наружный, при этом в щель
перелома можно ввести палец для удаления мягких тка¬
ней и контроля репозиции. Дополнительно возможно
применение медиального доступа. Многие хирурги пред¬
почитают задний доступ непосредственно через сухожи¬
лие трехглавой мышцы плеча: он обеспечивает визуали¬
зацию перелома, но в большинстве случаев разрушает
интактный мягкотканный мостик между отломками.■ Ревизия плечевой артерии необходима только
при белой кисти с отсутствием пульса на перифе¬
рии, сохраняющимися после репозиции.Коллатеральная циркуляция в области локтевого сустава
высоко развита, и даже при окклюзии плечевой артерии
дистальная перфузия обычно удовлетворительна. Если
кисть розовая с хорошим капиллярным наполнением,
выполнения инструментальных исследований, таких как
ультразвук или ангиография, не требуется. Если необ¬
ходима ревизия по поводу белой кисти, она должна до¬
полняться фасциотомией, так как при развитии компарт¬
мент-синдрома возникнет ишемическая контрактура.Cubitus varus является следствием недостаточной репози¬
ции, в особенности неудачной коррекции ротации. Если
обе колонны стабильно репонированы, он не будет воз¬
никать (рис. 4.4-7).Мыщелковые переломыПереломы наружного мыщелка плеча являются поврежде¬
ниями IV типа по Salter-Harris. Диагностика может быть до¬
статочно сложной, особенно если медиально линия перелома
проходит через толщу хряща. Переломы с полным смещени¬
ем как правило легко выявляются и требуют применения от¬
крытой репозиции и внутренней фиксации с помощью мета-
физарного стягивающего винта или двух расходящихся спиц
(рис. 4.4-8). После репозиции необходимо проверить ста¬
бильность локтевого сустава. Может применяться латераль¬
ный или задне-латеральный доступ. Важно удостовериться,
что кровоснабжение фрагментов, которые в значительной
степени покрыты только хрящом, не нарушено.Незамеченные смещенные переломы неизбежно приводят к
формированию псевдоартроза. Эго может вести к развитию
cubitus valgus и проблемам с локтевым нервом вследствие не¬
стабильности и чрезмерного роста наружного мыщелка.Повреждения внутреннего мыщелка крайне редки. Блок
оссифицируется поздно, что может быть ошибочно вос¬
принято как перелом надмыщелка. Лечение производится
аналогично повреждениям наружного мыщелка. Сочета¬
ние переломов наружного и внутреннего мыщелков приво¬
дит к возникновению Y-образного перелома, повреждения,
которое обычно наблюдается только у детей. В отличие от
взрослых внутрисуставного раздробления обычно не проис¬
ходит. Нестабильные Т-образные переломы требуют откры¬
той репозиции стандартным образом из заднего доступа,
при этом у детей младшего возраста для фиксации обоих
суставных фрагментов достаточно спиц Киршнера. Сустав¬
ной компонент и зона роста требуют точной репозиции.Переломы внутреннего надмыщелкаПереломы внутреннего надмыщелка чаще всего являются
результатом вывиха в локтевом суставе, который спонтанно
устранился (рис. 4.4-9). В таких случаях выявление вывиха и
4.4 Переломы у детейа Надмыщелковый перелом.b После закрытой репозиции может быть выполнена чрескожная фиксация
К-спицами с введением спиц с медиальной и латеральной сторон. Следует
быть осторожным, чтобы не затронуть локтевой нерв. Спицы должны пере¬
крещиваться в кости и пересекать ямку локтевого отростка. Таким образом
каждая спица пересекает четыре кортикальных слоя,
с При введении обеих спиц с латеральной стороны, следует применять 2,0-мм
спицы. Они должны вводиться в расходящемся направлении, так чтобы одна
попадала в медиальную колонну, пересекая ямку локтевого отростка, а вто¬
рая проходила более вертикально, фиксируя латеральную колонну. Спицы
должны перекрещиваться вне кости.Рис. 4.4-8а—са Перелом наружного мыщелка дистального отдела плечевой кости (Salter-
Harris тип IV).b Если метафизарный фрагмент достаточно велик, может быть установлен ме-
тафизарный стягивающий винт через заднелатеральный доступ,
с У младших детей могут применяться К-спицы, которые следует вводить точно,
как на иллюстрации.Рис. 4.4-7 Угол Baumann — это угол между
зоной роста наружного мыщелка и осью
диафиза плеча. После репозиции и фикса¬
ции угол Baumann должен быть таким же,
как и на противоположной стороне (обыч¬
но 70-75°). Угол более 75° означает маль-
позицию. Правильность ротационного по¬
ложения лучше оценивать по латеральной
рентгенограмме.Рис. 4.4-9а—Ь Апофизарное повреждение
медиального надмыщелка дистального от¬
дела плечевой кости. У детей младшего воз¬
раста применяются спицы Киршнера, но у
детей, близких к завершению роста, следует
применять винт. Особое внимание необхо¬
димо уделить тому, чтобы поверхность, на
которой будет располагаться локтевой нерв,
была гладкой.409
4 Общие вопросыперелома надмыщелка может бьгть сложным. Иногда мыще¬
лок смещается в полость сустава, инконгруэнтность которого
должна приводить к правильному диагнозу. Степень смеще¬
ния медиального надмыщелка, при которой требуется репо¬
зиция, все еще обсуждается. Смещениями менее 0,5 см мож¬
но пренебречь. Смещения более 1,0 см недопустимы, так как
могут приводить к нестабильности локтевого сустава.6.2 Предплечье6.2.1 Проксимальный отдел предплечья, головка
и шейка лучевой костиПереломы проксимального отдела предплечья составля¬
ют около 10-15% переломов области локтевого сустава.
Они могут быть метафизарными или проходить по зоне
роста (Salter-Harris тип I или II). Истинные переломы го¬
ловки (Salter-Harris Ш или IV) редки и требуют хирургиче¬
ской репозиции, так как могут приводить к существеннымнарушениям роста. Диагностика сложна только у детей до
периода оссификации. Важными являются непрямые при¬
знаки на рентгенограммах и данные ультразвукового иссле¬
дования. Кровоснабжение головки лучевой кости подобно
кровоснабжению головки бедра и подвергается опасности
при смещенных переломах и их лечении. Такие переломы
могут сопровождаться нарушениями роста и даже аваску-
лярным некрозом.■ Головка лучевой кости хорошо переносит угло¬
вые деформации, но плохо - смещения по ширине.Это происходит из-за того, что даже небольшое смещение
увеличивает радиус изгиба кольцевидной связки и бло¬
кирует ротацию предплечья. В возрасте до 10 лет угловые
смещения до 40-50° могут считаться допустимыми. У более
старших детей следует рассматривать необходимость кор¬
рекции уже при 30° угловой деформации.Рис. 4.4-10а—е Metaizeau и др. [20] рекомендовали выполнение щадящей частичной репозиции с помощью чрескожного щупа, а затем
завершение репозиции с помощью ротации изогнутого кончика титанового эластичного стержня (TEN), как показано на рисунке.
4.4 Переломы у детейОткрытая репозиция головки лучевой кости требуется ред¬
ко, если используется метод Metaizeau [20]. При использо¬
вании эластичного стержня или спицы Киршнера, слегка
изогнутой на конце, большинство этих переломов могут
быть закрыто репонированы и фиксированы в правильном
положении (рис. 4.4-10). При переломах с полным смеще¬
нием для достижения репозиции отдельная толстая спица
Киршнера или стержень Steinmann применяются как джой¬
стик. В послеоперационном периоде гипсовая иммобили¬
зация не требуется, а упражнения по ротации предплечья
могут начинаться немедленно.6.2.2 Повреждения Monteggia (D/6)Классический перелом Monteggia является комбинацией
изолированного перелома локтевой кости и вывиха головки
лучевой кости. У маленьких детей переломы локтевой кости
могут располагаться достаточно проксимально и выглядеть,
как перелом локтевого отростка, который может скрывать
вывих головки лучевой кости.■ Целью лечения повреждений Monteggia являет¬
ся точная репозиция головки лучевой кости.В случае стабильного перелома локтевой кости по типу «зе¬
леной ветки» адекватной может быть закрытая репозиция
и иммобилизация в гипсовой повязке (в положении супи¬
нации). Необходим рентген-контроль через 1 неделю. При
нестабильности локтевая кость должна быть репонирована
анатомично, что автоматически приведет к репозиции го¬
ловки лучевой кости. Обычно это достигается с помощью
эластичного стержня, хотя в редких случаях может приме¬
няться и небольшая пластина.6.2.3 Переломы диафиза предплечьяУ пациентов старше 5 лет все нестабильные или потен¬
циально нестабильные переломы обеих костей предпле¬
чья требуют хирургического лечения, так как функцио¬
нальные результаты консервативного лечения зачастую
неудовлетворительны [21]. Этот несколько агрессивный
подход оправдывается при использовании титановых
эластичных стержней, которые могут применяться ми¬
нимально инвазивно (рис. 4.4-11). Данным методом вы¬
теснен традиционный остеосинтез пластиной, который
должен применяться у старших подростков с крайне не¬
стабильными переломами.Рис. 4.4-11а—b Закрытая репозиция и стабилизация с помощью ESIN предпочтительна при нестабильных переломах обеих костей
предплечья. Послеоперационное лечение обычно функциональное, без применения гипса, хотя временное шинирование может быть
показано с целью обезболивания. Фиксация пластиной требуется редко.411
4 Общие вопросы6.2.4 Дистальный отдел лучевой костиВыделяют два типа переломов дистального отдела лучевой
кости со смещением. Первый тип - переломы метафиза
или мета-/диафизарного перехода. При полном смещении
методом выбора является закрытая репозиция и фиксация
К-спицами, которая предотвращает вторичные смещения
и угловые деформации (рис. 4.4-12). Преимущества тако¬
го подхода доказаны несколькими сериями наблюдений
и рандомизированных контролируемых исследований.Другие метафизарные переломы могут лечиться с помо¬
щью закрытой репозиции и гипсовой иммобилизации.
Второй тип - переломы по зоне роста - должны бьгть ре-
понированьг и фиксированы гипсовой повязкой. Лишь из¬
редка они являются нестабильными и требуют фиксации
спицами.■ При вторичных смещениях переломов по зоне
роста их следует оставлять для спонтанного ремо¬
делирования, так как повторные манипуляции мо¬
гут вызывать задержку роста.Рис. 4.4-12a-dа Перелом дистального отдела лучевой кости с угловым смещением и
интактным периостальным мостиком по тыльной поверхности,
b Репозиция и фиксация в гипсовой повязке с трехточечным контак¬
том. (Изогнутая повязка обеспечивает ровную кость!)
с При полном смещении перелома периостальный мостик нарушается,
d Такие переломы нестабильны и требуют фиксации.
4.4 Переломы у детейРемоделирование дистального отдела лучевой кости
всегда обеспечивает хорошие результаты, даже если от¬
ломки смещены. Сообщается о надежной перестройке
деформации в 15° в сагиттальной плоскости и укоро¬
чения на 1 см [22]. У младших детей перестраиваются
тыльные искривления до 30°.3Рис. 4.4-1 За-b Кровоснабжение головки бедра
а Передние сосуды из латеральной огибающей артерии бед¬
ра (1) снабжают только переднюю и нижнюю части головки
бедра.b Задние сосуды снабжают 5/6 головки, являясь ветвями ме¬
диальной огибающей артерии (2). Следует отметить, что
верхние сосуды пересекают шейку вблизи fossa piriformis (3).
Повреждение этих сосудов у детей приведет к аваскулярно-
му некрозу, поэтому интрамедуллярные стержни «взрослого
типа» противопоказаны в детском возрасте.6.3 Бедро6.3.1 Проксимальный отдел бедренной костиПереломы шейки бедренной кости являются абсолют¬
ным показанием к открытой анатомичной репозиции и
стабильной внутренней фиксации в экстренном порядке.
Хирург должен быть знаком с кровоснабжением головки
бедра (рис. 4.4-13).■ Сразу после перелома большинство ретинаку-
лярных сосудов остаются интактными. Смещение
перелома приводит к изгибу этих особо важных со¬
судов, что предрасполагает к их окклюзии и тром¬
бозу (рис. 4.4-14). Кроме того, гемартроз может вы¬
зывать повышение давления в суставе, что далее
нарушает кровоснабжение эпифиза.Рис. 4.4-14а—bа Интракапсулярные переломы шейки бедра у детей приво¬
дят к повышению интракапсулярного давления (тампонада
сустава), что подвергает опасности любое остаточное кро¬
воснабжение проксимального эпифиза бедра и зоны роста.
Показаны неотложная артротомия и открытая репозиция,
b Трансцервикальный перелом бедра у ребенка. Применены
два спонгиозных костных винта с длиной резьбы 16 мм.
Следует удостовериться, что резьба полностью находится
за линией перелома, а винты не пенетрируют зону роста.413
4 Общие вопросы■ Следует избегать дальнейших повреждений оста¬
точного и уже нарушенного кровоснабжения за
счет закрытых манипуляций при смещенных пере¬
ломах шейки бедра.Стабильная внутренняя фиксация достигается введени¬
ем до трех 3,5-мм или 4,5-мм кортикальных винтов, спиц
Киршнера с резьбой, либо 6,5- или 7,0-мм канюлиро-
ванных спонгиозных винтов; при этом резьба не должна
пересекать зону роста. Капсулу сустава обнажают в про¬
межутке между средней ягодичной мышцей и m. tensor
fasciae latae (доступ Watson-Jones), а затем вскрывают пу¬
тем Т-образной капсулотомии. Для предотвращения по¬
вреждения ретинакулярных сосудов, связанных с костью
под надкостницей, следует проявлять осторожность при
установке ретракторов за шейкой бедра. После репози¬
ции перелом фиксируется спицами Киршнера, а репози¬
ция контролируется, особенно на уровне калькара путем
сгибания и ротации бедра. После окончательной фикса¬
ции разрез капсулы не ушивают наглухо для предотвра¬
щения опасности рецидивирующей тампонады сустава.
Применение канюлированных винтов значительно облег¬
чает данный тип фиксации. При возможности импланта¬
ты в проксимальном отделе бедра у детей должны быть
из титака, который в случае выполнения исследования на
предмет аваскулярного некроза вызывает меньше арте¬
фактов на МРТ, чем нержавеющая сталь.Чрезвертельные и подвертельные переломы наилучшим
образом лечатся с помощью остеосинтеза пластиной,
предпочтительно устройствами с угловой стабильно¬
стью, а также с применением ESIN, особенно при пато¬
логических переломах на почве кист. В таких случаях ме¬
диально расположенный интрамедуллярный стержень
должен быть проведен дальше калькара к зоне роста
головки бедра, а латеральный стержень - фиксировать¬
ся в большом вертеле (рис. 4.4-15). Иногда бывает необ¬
ходимо применение трех тонких интрамедуллярных
стержней, два из которых устанавливают медиально или
латерально в зависимости от типа и уровня перелома.
Эти вмешательства технически сложны и требуют доста¬
точного опыта.■ Лечение вертельных и подвертельных перело¬
мов у детей с помощью проксимальных бедренных
стержней, разработанных для взрослых, противо¬
показано.Плотная спонгиозная кость может быть размята при вве¬
дении таких имплантатов.6.3.2 Диафиз бедренной костиПосле внедрения гибких стержней группой Nancy лечение
диафизарных переломов бедренной кости полностью изме¬
нилось в последние 10 лет [18,20,23]. Сегодня большинство
пациентов от 3 лет до подросткового возраста лечатся мето¬
дом ESIN. Наиболее подходящими для данного вмешатель¬
ства являются простые поперечные, короткие косые и спи¬
ральные переломы (рис. 4.4-16; видео 4.4-1). При наличии
опыта данным способом могут лечиться и более сложные
переломы типа С, хотя применение внешнего фиксатора
остается альтернативой [24]. Эластичный интрамедулляр¬
ный остеосинтез основывается на том, что сращение у детей
происходит быстро, а мягкие ткани остаются интактньгми и
способствуют репозиции [21].Остеосинтез пластиной должен применяться лишь в ис¬
ключительных случаях (напр, у старших детей или при
повторных вмешательствах). У старших детей, масса ко¬
торых слишком велика для эластичного интрамедулляр¬
ного остеосинтеза, остеосинтез пластиной является при¬
емлемым вариантом лечения диафизарных переломов
бедренной кости.■ Классический антеградный интрамедуллярный
остеосинтез - с рассверливанием или без него - не
следут применять у растущего ребенка или под¬
ростка, так как установка стержня может вызывать
аваскулярный некроз головки бедренной кости.Стержни с наиболее латеральной точкой введения в обла¬
сти большого вертела могут быть безопаснее, однако эпи¬
физарные ветви медиальной огибающей артерии бедра
могут подвергаться опасности из-за своего близкого рас¬
положения.
4,4 Переломы у детейРис. 4.4-15а—dа Смещенный нестабильный спиральный подвертельный перелом бедра у ребенка раннего подросткового возраста,
b Лечение с помощью эластичного стабильного интрамедуллярного остеосинтеза (ESIN): закрытая репозиция на ортопедиче¬
ском столе.с Рентгенограммы через 8 недель после операции, полная нагрузка с 6-й недели,
d Рентгенограммы через 6 месяцев после операции, после удаления имплантатов.
4 Общие вопросыРис. 4.4-16а—dа Смещенный перелом средней трети диафиза бедра, классическое показание к ESIN.
b Послеоперационные рентгенограммы после закрытой репозиции и ретроградного остеосинтеза тита¬
новыми эластичными стержнями,
с Рентгенограмма через 6 недель с хорошим формированием мозоли; разрешена полная нагрузка,
d Рентгенограммы через 6 месяцев, непосредственно после удаления имплантата.
4.4 Переломы у детейВидео 4.4-1 Установка титановых эластичных стержней (TEN)
в бедренной кости.6.3.3 Дистальный отдел бедренной костиПереломы дистального отдела бедренной кости в основном
представлены повреждениями Salter-Harris тип II (ЗЗ-Е/2).
Репозиция и фиксация бывают сложными и часто требу¬
ют выполнения открытой операции. Для окончательной
фиксации возможно применение перекрещенных спиц
Киршнера с резьбой, проходящих через зону роста, либо
спонгиозных костных винтов, вводимых параллельно
зоне роста в метафизарном фрагменте. Применение ка-
нюлированных винтов может облегчать выполнение вме¬
шательства (рис. 4.4-17). Повторные попытки закрытой
репозиции приведут к повреждению ростковой пластинки.
После таких переломов часто наблюдается остановка роста,
несмотря на то, что это повреждение II типа Salter-Harris,
которое должно сопровождаться низкой частотой таких
осложнений. Обычно такие травмы являются весьма высо-
коэнергетичными, и волнообразные изменения ростковой
зоны говорят о вовлечении пролиферативного слоя в зону
повреждения.VideoРис. 4.4-17а—с Фиксация перелома дистального отдела бедренной кости с помощью стягива¬
ющих 4,5-мм или 7,3-мм канюлированных винтов.а Перелом дистального отдела бедренной кости Salter-Harris тип II. При нестабильности
или невозможности репозиции такие переломы требуют хирургической фиксации без
повреждения зоны роста. Для интраоперационного контроля следует применять ЭОП.
Ь—с Отрывной перелом Salter-Harris тип IV может быть открыто репонирован и фиксиро¬
ван одним или двумя 4,0-мм канюлированными винтами, если костные фрагменты
достаточно велики для установки винтов.417
4 Общие вопросы6.4 Переломы большеберцовой кости6.4.1 Проксимальный эпифиз большеберцовой костиПереломы бугристости большеберцовой кости происхо¬
дят вследствие прямой травмы и достаточно редки. Эти
повреждения легко не заметить, особенно у детей млад¬
шего возраста, что может приводить к прогрессирующей
деформации genu recurvatum. Поэтому выявленные пере¬
ломы требуют фиксации с помощью (канюлированных)
стягивающих винтов (рис. 4.4-18a-d); у очень маленьких
детей бывает достаточно стягивающей петли (рис. 4.4-18е).Смещенные переломы передней ости межмыщелкового
возвышения большеберцовой кости требуют репозиции и
адекватной фиксации. Их можно выполнить артроскопи-
чески или через небольшую артротомию. В любом случае
фрагмент должен быть установлен под межменисковую
связку. Для фиксации фрагмента может применяться стя¬
гивающий винт, вводимый интраартикулярно, а в качестве
альтернативы - серкляжи из рассасывающихся нитей, вво¬
димые через два параллельно просверленных отверстия.
Важной частью вмешательства является достаточное низ¬
ведение фрагмента, так как до отрыва передней ости меж¬
мыщелкового возвышения всегда происходит натяжение
передней крестоообразной связки. В послеоперационном
периоде коленный сустав должен быть фиксирован с помо¬
щью шины в нейтральном положении на 4—5 недель (с разре¬
шением осевой нагрузки) [25], что также обычно достаточно
при лечении минимально смещенных переломов.6.4.2 Диафиз большеберцовой костиПереломы диафиза большеберцовой кости - самые частые
переломы нижней конечности. Стандартным является кон¬
сервативное лечение в гипсовой повязке. При изолированных
переломах большеберцовой косги следует быть вниматель¬
ным. Из-за интактной малоберцовой косги часты варусные
деформации. В большинстве случаев такие деформации
имеют тенденцию к самокоррекции со временем. При изо¬
лированных переломах диафиза большеберцовой кости
обычно применяется повязка выше колена, при этом угловые
смещения могут быть исправлены с помощью клиновидных
вставок примерно в течение 1 недели после травмы [26,27].При стабильных переломах обеих костей голени, которые
не требуют значимой репозиции, гипсовая повязка яв¬
ляется безопасным и надежным методом лечения. Более
нестабильные переломы голени могут подвергаться про¬
грессирующему укорочению, которое корригируется не
так легко, как осевые отклонения.Смещенные или нестабильные переломы диафиза больше¬
берцовой кости следует репонировать под общей анесте¬
зией. При необходимости открытой репозиции или если
перелом остается нестабильным после закрытого вправ¬
ления, показана окончательная фиксация с помощью эла¬
стичных интрамедуллярных стержней (ESIN) [18, 21] или
внешнего фиксатора. При более сложных переломах и у
детей с большим весом или ожирением установившейся и
надежной альтернативой является остеосинтез пластиной.
Классический интрамедуллярный остеосинтез не должен
применяться, чтобы не вызвать повреждения зон роста [25].■ У подростков с закрытыми переломами больше¬
берцовой кости отмечается более высокая частота
компартмент-синдрома. Возможной причиной яв¬
ляется высокая прочность и неэластичность фасции
в этой возрастной группе, а также более низкое нор¬
мальное диастолическое давление, чем у взрослых.В случае манифестного или угрожающего компартмент-
синдрома переломы голени после фасциотомии требуют
хирургической стабилизации.Вальгусные переломы дистального метафиза редки и мо¬
гут сопровождаться переломами наружной лодыжки. Та¬
кие повреждения имеют тенденцию к прогрессированию
вальгусной деформации и замедленной консолидации
по медиальной поверхности. Угловые смещения требу¬
ют ранней коррекции с помощью гипсовой повязки или
применения внешнего фиксатора по медиальной поверх¬
ности для компрессии щели перелома.
4.4 Переломы у детейРис.
a—d
е
f-g
h—i4.4-18а—iОтрыв бугристости большеберцовой кости у подростка требует анатомичной репозиции и фиксации стягивающим винтом.У младших детей показана фиксация проволокой или швами.Смещенный перелом передней ости межмыщелкового возвышения: стабилизация коротким стягивающим винтом.Крупный оторванный фрагмент может фиксироваться альтернативным способом. Рассасывающуюся нить проводят в осно¬
вании передней крестообразной связки, затем выводят через два просверленных отверстия через зону роста с выходом на
передний кортикальный слой большеберцовой кости, где она может быть натянута и завязана вокруг небольшого кортикаль¬
ного винта.419
4 Общие вопросыПредпочтительным, как правило, является консерватив¬
ное лечение, однако в следующих случаях показан хирур¬
гический подход:высоко-нестабильные переломы;прогрессирующее варусное или валыусное отклонение;
открытые переломы;тяжелые повреждения мягких тканей, включая отслойку
кожи;компартмент-синдром;переломы большеберцовой косги при политравме у детей.6.4.3 Дистальный эпифиз и метафиз
большеберцовой кости■ Нарушения и/или остановка роста могут наблю¬
даться после любого перелома дистального отдела
большеберцовой кости. Это касается повреждений
Salter-Harris тип I и И, а также более сложных по¬
вреждений.Лечение несмещенных или минимально смещенных пе¬
реломов в основном консервативное с помощью повязки.
При грубых смещениях может предприниматься попыт¬
ка закрытой репозиции под наркозом. Однако следует
получить согласие на хирургическое лечение во время
той же анестезии. Для фиксации фрагментов могут при¬
меняться К-спицьг или вводимые чрескожно 3,5- или 4,0-
мм канюлированньге винты (рис. 4.4-19a-d).В переходном периоде от подросткового возраста до со¬
зревания костной ткани зоны роста постепенно закрыва¬
ются, что может сопровождаться необычными типами
переломов. Может наблюдаться два типичных поврежде¬
ния: двухплоскостной, или подростковый Tillaux, (исклю¬
чительно по зоне роста) и трехплоскостной (с вовлечени¬
ем метафиза) переломы (рис. 4.4-20). Линия перелома
может распространяться на суставную поверхность или на
внутреннюю лодыжку. Любая щель перелома более 2 ммтребует хирургического вмешательства для достижения
анатомичной репозиции [28]. Наиболее подходящими
для достижения стабильной фиксации являются канюли¬
рованньге винты для малых фрагментов. При завершении
роста (когда и возникают такие повреждения) винты мо¬
гут пересекать зону роста. Для определения типа перело¬
ма, оценки смещения и планирования фиксации может
применяться предоперационное КТ-сканирование.6.5 Политравма у детейИспользование детьми высокоскоростного игрового или
спортивного снаряжения (напр, роликовых коньков, скейт¬
бордов, велосипедов и скутеров) на общественных дорогах
вызывает рост количества сложных типов переломов и рас¬
пространенных повреждений мягких тканей.Алгоритмы начального лечения должны следовать принци¬
пам ATLS и являются весьма близкими к взрослым (гл. 4.1).■ Стабилизация переломов длинных костей облег¬
чает уход и реабилитацию, но не влияет на функ¬
цию легких у детей, поэтому применение концеп¬
ции раннего тотального лечения (ЕТС) часто вполне
уместно.Таким образом, ранняя или немедленная стабилизация
всех переломов крупных длинных костей, нестабильных по¬
вреждений таза и позвоночника имеет высокий приоритет.
Внешняя фиксация обеспечивает быструю стабилизацию у
детей с политравмой. Сердечно-сосудистая система ребенка
может компенсировать кровопотерю в течение длительного
времени, однако затем может следовать внезапный цирку¬
ляторный коллапс, с которым сложно бороться.■ После успешной реанимации ребенка с тяжелы¬
ми повреждениями следует как можно скорее пере¬
вести в специализированный центр.
Рис. 4.4-19а—g Повреждения голеностопного сустава,
а Повреждение Salter-Harris тип II может быть стабилизировано одним
или двумя спонгиозными канюлированными костными винтами через
зону метафизарного перелома,
b Перелом внутренней лодыжки Salter-Harris тип III после анатомичной
репозиции и фиксации 4,0-мм спонгиозным костным винтом, располо¬
женным внутри эпифиза,
c-d Двухплоскостной перелом бугорка Tillaux, фиксированный интраэпи-
физарным стягивающим винтом,
е Повреждение Salter-Harris типа IV, фиксированное с помощью двух вин¬
тов (выше и ниже ростковой пластинки) для достижения абсолютной
стабильности.f-g Трехплоскостной перелом имеет сложную конфигурацию и различ¬
ные формы. Стягивающие винты - метафизарные или эпифизарные —
должны быть правильно установлены в соответствии с плоскостями
перелома. У детей дополнительная стабилизация малоберцовой кости
обычно не является обязательной.
4 Общие вопросыРис. 4.4-20а-с Трехплоскостные переломы
возникают у детей при закрытии дистальной
зоны роста, которое занимает 12—18 месяцев.
В зависимости от стадии закрытия перелом
может иметь два, три или четыре фрагмента.422
4.4 Переломы у детей7 Библиография[1] Roux W (1895) Gesammelte Abhandlungen iiber
Entwicklungsmechanik der Organismen. Leipzig: Engelmann.[2] Schenk RK (1978) Histomorphologische und physiologische
Grundlagen des Skelettwachstums. Brunner C, Weber BG, Freuler F (eds),
Die Frakturenbehandlung bei Kindern und Jugendlichen. 1st ed. Berlin
Heidelberg New York: Springer-Verlag.[3] Hunziker EB, Schenk RK (1989) Physiological mechanisms adopted
by chondrocytes in regulating longitudinal bone growth in rats.J Physiol; 414:55-71.[4] Trueta J, Morgan JD (1960) The vascular contribution to
osteogenesis. I. Studies by the injection method. J Bone Joint Surg Br;
42:97-109.[5] Du Hamel HL (1742) Sur le developement et la crue des os des
animaux. Hist, de VAcad. Royale des Sciences. Paris: 354-370.[6] von Laer L (1991) Growth and Growth Disturbances, von Laer L (ed),
Pediatric Fractures and Dislocations. 1st ed. Stuttgart New York: Georg
Thieme Verlag.[7] Mann DC, Rajimaira S (1990) Distribution of physeal and
nonphyseal fractures in 2,650 long-bone fractures in children aged
0-16 years. J Pediatr Orthop; 10(6):713-716.[8] Slongo T, et al (1995) Klassifikation und Dokumentation der
Frakturen im Kindesalter. Zentralblattfiir Kinderchir; 4:157-163.[9] Beaty JH (1992) Fractures of the proximal humerus and shaft in
children. Instr Course Led; 41:369-372.[10] Kwon Y, Sarwark Jr (2001) Proximal humerus, scapula and clavicle.
Beaty JH, Kasser JR (eds), Rockwood and Wilkins' Fractures in Children. 5th
ed. Philadelphia: Lippincott Williams and Wilkins, 741-806.[11] Price CT, Mencio GA (2001) Injuries to the shaft of the radius and
ulna. Beaty JH, Kasser JR (eds), Rockwood and Wilkins' Fractures in
Children. 5th ed. Philadelphia: Lippincott Williams and Wilkins,
443^82.[12] Kasser JR, Beaty JH (2001) Femoral shaft fractures. Beaty JH, KasserJR (eds), Rockwood and Wilkins' Fractures in Children. 5th ed. Philadelphia:
Lippincott Williams and Wilkins, 941-980.[13] Heinrich SD (2001) Fractures of the shaft of the tibia. Beaty JH, Kasser
JR (eds), Rockwood and Wilkins' Fractures in Children. 5th ed. Philadelphia:
Lippincott Williams and Wilkins, 1077-1119.[14] Salter RB, Harris WR (1963) Injuries involving the epiphyseal plate.J Bone Joint Surg Am; 45:857.[15] Rang M (1983) Children's fractures. 2nd ed. Philadelphia: Lippincott
Raven.[16] Slongo T, Audige L, Schlickewei W, et al (2006) Development and
validation of the AO pediatric comprehensive classification of long
bone fractures by the Pediatric Expert Group of the AO Foundation in
collaboration with AO Clinical Investigation and Documentation and
the International Association for Pediatric Traumatology. J Pediatr
Orthop; 26(l):43-49.[17] Slongo T, Audige L, Clavert JM, et al (2006) The AO comprehensive
classification of paediatric long bone fractures: a web-based multicenter
agreement study. J Pediatr Orthop; in press.[18] Dietz HG, Schmittenbecher PP, Slongo T, et al (2006) AO Manual of
Fracture Management. Elastic Stable Intramedullary Nailing (ESIN) in
Children. 1st ed. Stuttgart New York: Georg Thieme Verlag.[19] Gomes LS, Volpon JB (1993) Experimental physeal fractureseparations
treated with rigid internal fixation. J Bone Joint Surg Am;
75(12):1756-1764.[20] Metaizeau JP, Lascombes P, Lemelle JL, et al (1993) Reductionand fixation of displaced radial neck fractures by closed intramedullary
pinning. J Pediatr Orthop; 13(3):355-360.[21] Metaizeau JP (1988) Osteosynthese chez Venfant (Embrochage centro
medullaire elastique stable). Montpellier: Sauramps Medical.[22] Do TT, Strub WM, Foad SL, et al (2003) Reduction versus
remodeling in pediatric distal forearm fractures: a preliminary cost
analysis. J Pediatr Orthop; 12(2):109-115.[23] Prevot J, Lascombes P, Ligier JN (1993) [The ECMES (Centro-
Medullary Elastic Stabilising Wiring) osteosynthesis method in limb
fractures in children. Principle, application on the femur. Apropos of
250 fractures followed-up since 1979]. Chirurgie; 119(9):473-476.[24] Weinberg AM, Hasler CC, Leiner A, et al (2000) External Fixation
of Pediatric Femoral Shaft Fractures: Treatment and Results of 121
Fractures. Europ J Trauma; 26:25-32.[25] Gautier E, Ziran BH, Egger B, et al (1998) Growth disturbances
after injuries of the proximal tibia epiphysis. Arch Orthop Trauma Surg;
118(l-2):37-41.[26] Jordan SE, Alonso JE, Cook FF (1987) The etiology of valgus
angulation after metaphyseal fractures of the tibia in children.J Pediatric Orthop; 7(4):450-457.[27] Weber BG (1977) Fibrous interposition causing valgus deformity after
fracture of the upper tibial metaphysis in children. J Bone Joint Surg Br;
59(3):290-292.[28] Tinnemans JG, Severijnen RS (1981) The triplane fracture of the
distal tibial epiphysis in children. Injury; 12(5):393-396.8 БлагодарностиМы выражаем благодарность Jorge Е. Alonso за участие в
подготовке данной главы в первом издании «АО - Прин¬
ципы лечения переломов».
4 Общие вопросы4.5 Антибиотикопрофилактика1 Введение 4252 Микробиология инфекций системы кость-имплантат 4263 Противомикробные средства для профилактики 4264 Сроки профилактики 4275 Контролируемые исследования по профилактике в травматологии 4276 Спорные вопросы 4307 Руководства по профилактике 4318 Библиография432
Автор Werner Zimmerli4.5 Антибиотикопрофилактика1 ВведениеНесмотря на применение принципов асептики в хирур¬
гической практике, инфекции в зоне выполнения вме¬
шательств все же возникают не только после открытых
переломов, но также и после чистых хирургических вме¬
шательств, таких как внутренняя фиксация закрытых пере¬
ломов или эндопротезирование.■ Противомикробная профилактика в основном
показана при вмешательствах, связанных с высоким
уровнем инфекционных осложнений, таких как чи¬
стые контаминированные или контаминированные
операции [1].Критерии чистой хирургической раны включают:плановое вмешательство с первичным закрытием раны;
отсутствие острого воспаления;
отсутствие нарушений асептики;отсутствие рассечения загрязненных (колонизированных)
поверхностей.Частота инфекции при чистых операциях составила 1,5%
при оценке 47 ООО вмешательств [2]. При таких вмеша¬
тельствах антибиотикопрофилактика в целом не показа¬
на, так как она нерентабельна.■ Периоперационная профилактика стала стан¬
дартной практикой при операциях с использова¬
нием имплантатов [3].Роль инородных тел в увеличении случаев раневой ин¬
фекции впервые продемонстрировали Elek и Сопеп [4].
В присутствии шовного материала для развития кожного
абсцесса у волонтеров требовалось в 10 ООО раз меньшая
доза Staphylococcus aureus. Zimmerli и др. [5, 6] подтвер¬
дили, что материал имплантатов в модели на животных
увеличивает риск инфекции, и предположили, что этопроисходит вследствие локально возникающих наруше¬
ний функции гранулоцитов.Профилактика хирургической инфекции зависит не
только от назначения соответствующего антибиотика, но
и от соответствующего хирургического лечения, должно¬
го понимания и предотвращения факторов риска, приве¬
денных в табл. 4.5-1, и стремления их избежать.■ Антибиотикопрофилактика не заменяет тщатель¬
ного соблюдения правил хирургической асептики,
необходимости устранения факторов риска и приме¬
нения щадящей хирургической техники.Факторы риска, связанные
с пациентомФакторы риска, связанные
с вмешательствомПожилой возрастРаннее удаление волос перед
операциейСопутствующие заболевания
(диабет, ожирение, воспали¬
тельный артрит, нарушения
питания, злокачественные
образования)Бритье, а не состригание
волосЛекарства (стероиды и другие
иммуносупрессивные или
цитотоксические лекарства,
предшествующее применение
антибиотиков)Продолжительные хирургиче¬
ские вмешательстваПредоперационнаягоспитализацияТравматичная или небрежная
хирургическая техника
(гематома, девитализация
тканей, мертвые пространства,
электрокоагуляция и т.д.)Отдаленные очаги инфекцииДлительное дренированиеНосительство Staphylococcus
aureusЭкстренное вмешательствоТабл. 4.5-1 Факторы риска хирургической инфекции.425
4 Общие вопросыСтандарт качества антимикробной профилактики при
хирургических вмешательствах был опубликован груп¬
пой экспертов из США [7]. При ортопедических вмеша¬
тельствах с применением металлоконструкций следует
назначать парентеральные противомикробные средства.Опасность инфекции варьирует в соответствии с типом пе¬
релома и видом оперативного вмешательства. У пациентов,
подвергающихся эндопротезированию суставов, или при
закрытых переломах уровень инфекции составляет 0—5%.
У пациентов с открытыми переломами Gustilo тип I частота со¬
ставляет 0—2%, тип П -2—7%, тип ША- 7%, тип ШВ -10—50%,
а при переломах типа ШС - 25—50% [8]. При открытых пере¬
ломах Gustilo тип Ш имеется обширное повреждение мягких
тканей. В такой ситуации операция проходит в условиях высо¬
ко контаминированной раны, поэтому должно применяться
краткосрочное эмпирическое лечение, а не профилактика.2 Микробиология инфекций системы
кость-имплантатМикробиология инфекции после тотального эндопро¬
тезирования хорошо известна. Как и при других типах
инфекций, связанных с использованием имплантатов, ос¬
новными инфекционными агентами являются стафило¬
кокки. Причиной инфекции являются:стафилококки, присутствующие во флоре кожи, даже в
глубоких слоях, не достигаемых при дезинфекции кожи;
протеины хозяина, такие как фибрин и фибронектин,
которые способствуют адгезии стафилококков к имплан¬
татам [9].У пациентов, подвергавшихся эндопротезированию су¬
ставов, наиболее частыми инфекционными агентами яв¬
ляются коагулазо-негативные стафилококки (30—43%) и
Staphylococcus aureus (12—23%). В 5—12% случаев инфек¬
ции микроорганизмы не определяются [Ю].■ В хирургии переломов Staphylococcus aureus пре¬
обладает над другими микроорганизмами, а коагу¬
лазо-негативные стафилококки менее важны, чем
при эндопротезировании.Вохта и др. [11] выполнили рандомизированное клиническое
исследование по применению однократной антибиотико-
профилактики по сравнению с плацебо при хирургическом
лечении закрытых переломов. Они обнаружили следующие
инфицирующие микроорганизмы в группе плацебо:
Staphylococcus aureus - 64%;
коагулазо-негативные стафилококки - 3%;
стрептококки - 8%;смешанные грам-положительные кокки - 5%;
грам-отрицательные бациллы - 6%;
смешанные грам-положительные / грам-отрицательные
микроорганизмы - 8%;смешанные аэробные / анаэробные ассоциации - 5%.3 Противомикробные средства
для профилактики■ Для периоперационной профилактики эффек¬
тивными оказались многие противомикробные ве¬
щества.Лекарство должно быть достаточно активно против боль¬
шинства наиболее частых инфекционных агентов, наблю¬
даемых при имплантат-ассоциированной инфекции. Этот
спектр бактерий хорошо известен; однако чувствитель¬
ность микроорганизмов может значительно различаться
в разных клиниках, поэтому каждая клиника нуждается
в собственном анализе устойчивых штаммов микроорга¬
низмов, выделяемых при хирургической инфекции. Дру¬
гим условием применения лекарства в качестве противо-
микробной профилактики является минимальный риск
токсических и аллергенных реакций. Следует избегать
4.5 Антибиотикопрофилактикаприменения противомикробных веществ, которые мо¬
гут вызывать появление устойчивых штаммов, например
таких сильных |3-лактамных индукторов, как цефокситин
или цефтазидим. В случае идентичной эффективности
двух веществ при выборе средства профилактики следует
принимать во внимание стоимость.При хирургическом лечении переломов рациональным
выбором являются цефалоспорины первого или второго
поколения, такие как цефазолин, цефамандол или цефу-
роксим. У пациентов с аллергией к цефалоспоринам или
в условиях с высоким преобладанием метициллин-рези-
стентных Staphylococcus aureus (MRSA) альтернативными
возможностями являются ванкомицин или тейкопланин.
Против этого имеется, однако, два аргумента. Во-первых,
цефалоспорины могут быть эффективными в профилак¬
тике развития метициллин-резистентной коагулазо-не-
гативной стафилококковой инфекции [12]; во-вторых, со¬
гласно рекомендациям Консультативного комитета по
контролю госпитальной инфекции (HISPAC - Hospital
Infection Control Practices Advisory Committee) по предот¬
вращению распространения устойчивости к ванкомицину
использование гликопептидов для рутинной хирургиче¬
ской профилактики настойчиво не приветствуется [13].
Даже в странах с высокой частотой метициллин-резистент-
ных Staphylococcus aureus нет доказательств преимущества
профилактики гликопептидами. Напротив, проведенное
в Италии исследование на сравнение применения одной
дозы тейкопланина с двумя дозами цефамандола показало
одинаковые результаты у 496 пациентов с тотальным эндо¬
протезированием тазобедренного сустава [14].Оптимальная эффективность профилактического веще¬
ства достигается подавлением уровня микробов в тканях
к моменту разреза и во время всего вмешательства. В пио¬
нерском исследовании на животных Burke [15] наблюдал
очень короткий период профилактической эффективно¬
сти в течение 3 часов. Даже задержка на 1 час значитель¬
но снижала эффективность однократной профилактики.Полученные на животных данные были подтверждены в
большом ретроспективном клиническом исследовании [16]
лечения 2847 ран. Риск раневой инфекции увеличивался
шестикратно, если профилактическое вещество вводилось
слишком рано (> 2 часов до операции) или слишком поздно
(> 3 часов после операции).■ Парентеральная предоперационная профилак¬
тика должна быть назначена внутривенно за 60 ми¬
нут до разреза [7].При использовании кровоостанавливающей манжеты
уровень антибиотика в тканях является недостаточным,
если лекарство введено менее чем за 5-10 минут до ее на¬
качивания [17].■ Для адекватной профилактики антибиотики
должны применяться не позднее чем за 10 минут до
накачивания манжеты.5 Контролируемые исследования
по профилактике в травматологииИмеются лишь два плацебо-контролируемых исследова¬
ния противомикробной профилактики при использовании
имплантатов. Многие исследования заканчивались преж¬
девременно, так как каждая глубокая инфекция приводит
к разрушительным последствиям. Тем не менее, доступной
информации достаточно для оценки роли антибиотико-
профилактики в травматологии и ортопедии. Табл. 4.5-2
приводит обобщенные сведения о пяти плацебо-контро¬
лируемых исследованиях с общим количеством пациентов
4728 [11, 18-21]. В четырех из пяти исследований уровень
инфекции у пациентов с применением антибиотиков ока¬
зался значительно ниже, чем в группе плацебо, независимо
от того, было ли это эндопротезирование или внутренняя
фиксация. Лишь в одном исследовании не было отмечено
достоверного различия результатов, но причиной этого
было малое количество наблюдений [21]. Частота инфек¬
ции при профилактике цефазолином составляла 0,9—3,6%
по сравнению с 3,3—8,8% в группе плацебо. В недавнем4 Сроки профилактики
4 Общие вопросыВмешательствоУровень инфекцииПлацебоАктивное вещество
(продолжительность)Показатель РИсточникЭндопротезирование 35/1067 = 3,3% 10/1070 = 0,9% 0,001 Hill et al. 1981 [18]тазобедренного сустава Цефазолин (5 дней)Различные фиксирующие
устройства11/150 = 7,3%2/134 = 1,5%
Цефамандол (1 день)< 0,05Gatell et al. 1984 [19]Динамический
бедренный винт6/115 = 5%1/124= 1%
Цефалотин (1 день)< 0,05Bodoky et al. 1933 [20]Внутренняя фиксация
переломов лодыжек
(со жгутом)3/62 = 4,8%1/60 = 1,7%
Цефалотин (1 день)0,33Paiement et al. 1994 [21]Различные устройства
внутренней фиксации79/956 = 8,3%36/990 = 3,6%
Цефтриаксон
(однократно)0,001Boxma et al. 1996 [11]Табл. 4.5-2 Проспективные плацебо-контролируемые исследования противомикробной профилактики в травматологии и ортопедии.обзоре 22 рандомизированных контролируемых исследо¬
ваний, обобщающем результаты лечения 8307 пациентов,
оперированных по поводу закрытых переломов длинных
костей, было показано снижение глубокой инфекции и
других инфекций в группе с антибиотикопрофилактикой
одной или несколькими дозами (относительный риск 0,40;
95% CI 0,24, 0,67) [22]. Таким образом, антибиотикопрофи¬
лактика однозначно показана в травматологии и ортопедии.В этих исследованиях применялись различные режи¬
мы: от первого до третьего поколения цефалоспори-
нов и от однократного введения до пятидневной про¬
филактики. Далее были произведены исследования на
сравнение различных антибиотиков или различной
продолжительности введения. Табл. 4.5-3 представляет
суммированные данные пяти контролируемых исследо¬
ваний с общим количеством пациентов 4918 на сравнение
короткого и продолжительного режимов введения [23-27].Профилактика более 1 суток не оказалась эффективнее
короткого курса. Однако в работе Gatell и др. [24] одно¬
дневный курс цефамандола приводил к значительно
меньшему уровню инфекции, чем однократное введе¬
ние. В другом исследовании с применением цефурок-
сима, основанном на данных 2651 пациента, одноднев¬
ная профилактика приводила к снижению суставной
инфекции на 46% по сравнению с однократным вве¬
дением [25]. Несмотря на значительное количество
пациентов, это различие не оказалось статистически
достоверным (р = 0,17) из-за низкого уровня инфекции
в обеих группах профилактики.■ Продолжительность профилактики не должна
превышать 1 дня, а однодневная профилактика яв¬
ляется более предпочтительной по сравнению с од¬
нократным введением в центрах с высоким уровнем
инфекционных осложнений.
4.5 АнтибиотикопрофилактикаВмешательствоУровень инфекцииПоказатель РИсточникКороткий режимПродолжительныйрежимЭндопротезирование ко¬
ленного и тазобедренногоЦефазолин (1 день)
3/186 = 1,6%Цефазолин (5 дней)
4/172 = 2,3%NSNelson et al. 1983 [22]суставов, остеосинтез
проксимального отдела
бедренной костиПротез MoorЦефамандол
(однократно)
5/76 =6/6%Цефамандол (1 день)
0/74 = 0%0,03Gatell et al. 1984 [19]Погружной остеосинтезЦефамандол
(однократно)
15/306 = 5%Цефамандол (1 день)
3/261 = П0,006Gatell et al. 1984 [19]Эндопротезирование
тазобедренного суставаЦефуроксим
(однократно)
11/1327 = 0,83%Цефуроксим (1 день)
6/1324 = 0,45%N5 (Р = 0,17)Wymenga et al. 1992 [25]Эндопротезирование
тазобедренного суставаЦефуроксим
(однократно)
1/187 = 0,5%Цефазолин (3 дня)
2/168 = 1,2%NSMauerhan et al. 1994 [26]Эндопротезирование
коленного суставаЦефуроксим
(однократно)
1/178 = 0,6%Цефазолин (3 дня)
3/207= 1,4%NSMauerhan et al. 1994 [26]Остеосинтез проксимального
отдела бедренной костиЦефуроксим (1 день)
6/210 = 3%Цефадроксил per os
(1 день)1 /242 = 0,4%NS (Р = 0,07)Nungu et al. 1995 [27]NS = не достоверно (р > 0,05)Табл. 4.5-3 Проспективные исследования противомикробной профилактики в травматологии и ортопедии.
4 Общие вопросыИмеются лишь несколько контролируемых исследований
пациентов с открытыми переломами [28-30]. В них при¬
менялась упреждающая терапия, а не профилактика, т.е.
продолжительность «профилактики» составляла 10 дней.
В исследовании Patzakis и др. [28] уровень инфекции по¬
сле открытых переломов составил 11/79 (14%) в контроль¬
ной группе, 9/91 (10%) в группе с применением пеницил¬
лина / стрептомицина и 2/84 (2%) при использовании
цефалотина. Различие было статистически достоверным
(Р < 0,03). Однако в этом исследовании общий уровень ин¬
фекционных осложнений составил всего 9%, что предпо¬
лагает включение незначительного количества пациентов
с открытыми переломами I степени. Во всех трех исследо¬
ваниях наблюдалось значительное снижение уровня ин¬
фекционных осложнений, что показывает обоснованность
превентивного применения цефалоспоринов первого или
второго поколения в течение 5-10 дней при внутренней
фиксации открытых переломов [28—30]. К сожалению,
данные об оптимальной длительности такой терапии от¬
сутствуют. Кроме того, не ясно, является ли однодневная
профилактика достаточной при открытых переломах I и II
типов по Gustilo. В нашей клинике превентивная терапия
в течение 5 дней с использованием амоксициллина / клаву-
ланиевой кислоты применяется у пациентов с открытыми
переломами III степени, тогда как при всех других опера¬
тивных травматологических вмешательствах используется
однодневная профилактика цефуроксимом. Альтернати¬
вой при открытых переломах является продолжение при¬
менения превентивно используемых антибиотиков в тече¬
ние 24 часов после окончательного закрытия раны.6 Спорные вопросы■ Имеется мало данных для предположений о том,
что новейшие противомикробные средства с более
широким спектром действия in vitro имеют какие-
либо преимущества над цефалоспоринами с более
узким спектром действия.Выбор как можно более узкого спектра действия должен
бьггь правилом. Новейшие антибиотики следует оставлятьдля лечения инфекции. Великолепное исследование Вохта
и др. [11] дало оценку этого правила при использовании
цефтриаксона - цефалоспорина третьего поколения. По
сравнению с различными режимами введения более ста¬
рых цефалоспоринов это вещество не имело преимуществ,
за исключением обеспечения эффективных концентраций
в тканях на протяжении 24 часов после однократного при¬
менения. Однако мы предпочитаем использовать цефало¬
спорины второго поколения (напр, цефуроксим или цефа¬
мандол), которые могут применяться однократно в центрах
с низким уровнем инфекции и в три приема в центрах с не¬
определенным или высоким уровнем инфекций.Хинолоны не применялись для рутинной хирургической
профилактики. Имеется опасность того, что новые хиноло¬
ны с улучшенной активностью против грам-положительных
кокков (напр, левофлоксацин, моксифлоксацин, гатифлок-
сацин) будут применяться для хирургической профилак¬
тики. Тем не менее, хинолоны не должны применяться для
профилактики из-за быстрого развития устойчивых стафи¬
лококков [31]. К тому же, хинолоны в сочетании с рифампи-
цином являются важными средствами в лечении имплан-
тат-ассоциированной инфекции и поэтому категорически
не должны применяться для профилактики [10,31].Другим спорным вопросом является использование ван-
комицина для профилактики.■ Из-за появления ванкомицин-устойчивых эн¬
терококков ванкомицин должен использоваться
только в центрах с высоким уровнем метициллин-
устойчивого Staphylococcus aureus [13].Это же относится к линезолиду, который должен приме¬
няться исключительно для лечения пациентов с устойчи¬
выми стафилококками или полирезистентными энтеро¬
кокками [32].Пациенты - носители Staphylococcus aureus в носовых хо¬
дах имеют повышенную опасность последующей стафи¬
лококковой инфекции раны. Деколонизация с примене¬
нием носовых мазей мупироцина снижает носительство
4.5 Антибиотикопрофилактикастафилококков. Однако уровень инфекции хирургиче¬
ской раны после ортопедических вмешательств остается
неизменным [33]. Тем не менее, назальные мази мупиро-
цина следует применять у пациентов - носителей MRSA
при проведении плановых ортопедических операций.■ Пациенты - носители MRSA должны быть стро¬
го изолированы в клинике, а вмешательства у них
следует планировать в конце операционного дня.7 Руководства по профилактикеНа основании перечисленных контролируемых исследова¬
ний можно сформулировать следующие схемы (табл. 4.5-4).Ш Местные стандарты, устойчивость бактерий и
локальная бактериальная флора будут влиять на
выбор необходимой профилактики. Это следует
обсуждать с микробиологами клиники.ПоказаниеАнтибиотикопрофилактикаВнутренняя фиксация или
эндопротезирование при
закрытом переломеОднократно или 24 часа:
цефалоспорины первого или
второго поколенияОткрытые переломы:
Gustilo: тип 1 и II
АО: Ю 1 и 224 часа:цефалоспорины первого или
второго поколенияОткрытые переломы:
Gustilo: тип III А-С
АО: Ю 3-55 дней амоксициллин /
клавулановая кислота или
ампициллин сульбактамили 5 дней цефалоспоринов
третьего поколенияПотенциальная фекальная
контаминацияПиперациллин / тазобактам
или карбапенем(напр, сельскохозяйственная
травма или открытые
переломы таза)или цефалоспорины третьего
поколения в сочетании
с метронидазоломТабл. 4.5-4 Руководства по антибиотикопрофилактике. Все дозы
назначаются внутривенно за 30 минут до операции.
4 Общие вопросыБиблиография[1] Kaiser АВ (1986) Antimicrobial prophylaxis in surgery. N Engl J Med;
315(18):1129—1138.[2] Cruse PJ, Foord R (1980) The epidemiology of wound infection. A
10-year prospective study of 62,939 wounds. Surg Clin North Am;
60(l):27-40.[3] Haas DW, Kaiser AB (2000) Antimicrobial prophylaxis of infections
associated with foreign bodies. Waldvogel FA, Bisno AL (eds), Infections
Associated with Indwelling Medical Devices. 3rd ed. Washington DC:
American Society for Microbiology, 395^406.[4] Elek SD, Conen PE (1957) The virulence of Staphylococcus pyogenes
for man; a study of the problem of wound infection. Br J Exp Pathol;
38(6):573-586.[5] Zimmerli W, Waldvogel FA, Vaudaux P, et al (1982) Pathogenesisof foreign body infection: description and characteristics of an animal
model. J Infect Dis; 146(4):487-497.[6] Zimmerli W, Lew PD, Waldvogel FA (1984) Pathogenesis of foreign
body infection. Evidence for a local granulocyte defect. J Clin Invest;
73(4):1191-1200.[7] Dellinger EP, Gross PA, Barrett TL, et al (1994) Quality standard
for antimicrobial prophylaxis in surgical procedures. The Infectious
Diseases Society of America. Infect Control Hosp Epidemiol; 15(3):182-188.[8] Gustilo RB, Merkow RL, Templeman D (1990) The management
of open fractures.} Bone Joint Surg Am; 72(2):299-304.[9] Greene C, McDevitt D, Francois P, et al (1995) Adhesion
properties of mutants of Staphylococcus aureus defective in
fibronectin-binding proteins and studies on the expression of fnb
genes. Mol Microbiol; 17(6):1143-1152.[10] Zimmerli W, Trampuz A, Ochsner PE (2004) Prosthetic-joint
infections. N Engl ] Med; 351(16):1645-1654.[11] Boxma H, Broekhuizen T, Patka P, et al (1996) Randomised
controlled trial of single-dose antibiotic prophylaxis in surgical
treatment of closed fractures: the Dutch Trauma Trial. Lancet;
347(9009):1133-1137.[12] Chin NX, Neu NM, Neu HC (1990) Activity of cephalosporins
against coagulase-negative staphylococci. Diagn Microbiol Infect Dis;
13(l):67-69.[13] Tablan ОС, Tenover FC, Martone WJ, et al (1995)Recommendations for preventing the spread of vancomycin
resistance. Recommendations of the Hospital Infection Control
Practices Advisory Committee (HICPAC). MMWR Morb Mortal Wkly
Rep; 44(RR-12):1-13.[14] Suter F, Avai A, Fusco U, et al (1994) Teicoplanin versus
cefamandole in the prevention of infection in total hip replacement.Eur J Clin Microbiol Infect Dis; 13(10):793-796.[15] Burke JF (1961) The effective period of preventive antibiotic action
in experimental incisions and dermal lesions. Surgery; 50:1611-1168.[16] Classen DC, Evans RS, Pestotnik SL, et al (1992) The timing of
prophylactic administration of antibiotics and the risk of surgicalwound
infection. N Engl J Med; 326(5):281-286.[17] Oishi CS, Carrion WV, Hoaglund FT (1993) Use of parenteral
prophylactic antibiotics in clean orthopaedic surgery. A review of the
literature. Clin Orthop Relat Res; (296):249-255.[18] Hill C, Flamant R, Mazas F, et al (1981) Prophylactic cefazolin
versus placebo in total hip replacement. Report of a multicentre
double-blind randomised trial. Lancet; l(8224):795-796.[19] Gatell JM, Riba J, Lozano ML, et al (1984) Prophylactic
cefamandole in orthopaedic surgery. J Bone Joint Surg Am;
66(8):1219-1222.[20] Bodoky A, Neff U, Heberer M, et al (1993) Antibiotic prophylaxis
with two doses of cephalosporin in patients managed with internal
fixation for a fracture of the hip. J Bone Joint Surg Am; 75(l):61-65.[21] Paiement GD, Renaud E, Dagenais G, et al (1994) Double-blind
randomized prospective study of the efficacy of antibiotic prophylaxis
for open reduction and internal fixation of closed ankle fractures.J Orthop Trauma; 8(l):64-66.[22] Gillespie WJ, Walenkamp G (2001) Antibiotic prophylaxis for
surgery for proximal femoral and other closed long bone fractures.
Cochrane Database Syst Rev; CD000244.[23] Nelson CL, Green TG, Porter RA, et al (1983) One day versus
seven days of preventive antibiotic therapy in orthopedic surgery.Clin Orthop Relat Res; (176):258-263.[24] Gatell JM, Garcia S, Lozano L, et al (1987) Perioperative
cefamandole prophylaxis against infections. / Bone Joint Surg Am;69 (8):1189-1193.[25] Wymenga A, van Horn J, Theeuwes A, et al (1992) Cefuroximefor prevention of postoperative coxitis. One versus three doses tested
in a randomized multicenter study of 2,651 arthroplasties. Acta Orthop
Scand; 63(l):19-24.[26] Mauerhan DR, Nelson CL, Smith DL, et al (1994) Prophylaxis
against infection in total joint arthroplasty. One day of cefuroxime
compared with three days of cefazolin. J Bone Joint Surg Am;76(1):39^5.[27] Nungu KS, Olerud C, Rehnberg L, et al (1995) Prophylaxis with
oral cefadroxil versus intravenous cefuroxime in trochanteric fracture
surgery. A clinical multicentre study. Arch Orthop Trauma Surg;
114(6):303-307.
4.5 Антибиотикопрофилактика[28] Patzakis MJ, Harvey JP Jr, Ivler D (1974) The role of antibiotics in
the management of open fractures. J Bone Joint Surg Am;56(3):532-541.[29] Braun R, Enzler MA, Rittmann WW (1987) A double-blind
clinical trial of prophylactic cloxacillin in open fractures. J Orthop
Trauma; 1(1):12-17.[30] Tscheme H, Oestem HJ, Sturm J (1983) Osteosynthesis of major
fractures in polytrauma. World J Surg; 7(l):80-87.[31] Zimmerli W, Widmer AF, Blatter M, et al (1998) Role of rifampinfor treatment of orthopedic implant-related staphylococcal infections:
a randomized controlled trial. Foreign-Body Infection (FBI) Study
Group. JAMA; 279(19):1537-1541.[32] Razonable RR, Osmon DR, Steckelberg JM (2004) Linezolid
therapy for orthopedic infections. Mayo Clin Proc; 79(9):1137-1144.[33] Kalmeijer MD, van Nieuwland-Bollen PM, Bogaers-Hofman D,
et al (2002) Surgical site infections in orthopedic surgery: the effect
of mupirocin nasal ointment in a double-blind, randomized,
placebocontrolled study. Clin Infect Dis; 35(4):353-358.
4 Общие вопросы4.6Профилактика тромбоэмболии1Тромбоз вен в травматологии4351.1Введение4351.2История4352Клинически важные результаты4352.1Тромбоз глубоких вен (ТГВ)4352.2Легочная эмболия (ЛЭ)4352.3Посттромбофлебитический синдром и рецидивирующий
тромбоз глубоких вен4363Диагностика4363.1Тромбоз глубоких вен (ТГВ)4363.2Легочная эмболия (ЛЭ)4364Факторы риска4374.1Факторы со стороны пациента4374.2Факторы со стороны хирургического вмешательства4385Основы профилактики тромбоэмболии4395.1Методы5.1.1 Механические5.1.2 Химические4395.2Почему профилактика не применяется чаще?4405.3Обоснование профилактики тромбоэмболии в травматологии4416 Профилактика тромбоэмболизма в специфических случаях 4416.1 Переломы проксимального отдела бедренной кости 4416.2 Политравма 4426.3 Повреждения позвоночника 4436.4 Таз и вертлужная впадина 4436.5 Изолированные переломы нижней конечности 4437 Заключение 4438 Библиография 4449 Благодарности445
Авторы David L. Helfet, Beate Hanson4.6 Профилактика тромбоэмболии1 Тромбоз вен в травматологии 2 Клинически важные результаты1.1 ВведениеФакторы, предрасполагающие к венозному тромбозу,
были впервые описаны Virchow в 1856 г. Они включают:
замедление кровотока;
повреждение сосуда;
гиперкоагуляцию.Соответственно, пациенты травматолого-ортопедического
профиля после выполненных оперативных вмешательств
составляют одну из групп с наиболее высоким риском ве¬
нозных тромбоэмболий (ВТЭ) [1].■ Опасность венозных тромбоэмболий зависит от
многих факторов, в том числе возраста, состояния
здоровья, вида операции, длительности иммобили¬
зации и наличия фоновой тромбофилии.Наиболее часто венозный тромбоз возникает в венах ниж¬
них конечностей, хотя может наблюдаться в любой вене
организма. Он включает как тромбоз глубоких вен (ТГВ),
так и эмболию легочных артерий (ЛЭ).1.2 ИсторияДо широкого внедрения профилактики тромбоэмболии
опасность венозного тромбоза была значительной [2]. Раз¬
витие хирургии и анестезиологии совместно с примене¬
нием профилактики тромбоэмболии и ранней послеопе¬
рационной мобилизацией значительно уменьшили эту
опасность. Несмотря на рутинное применение противо-
тромботических средств у пациентов с операциями по
поводу травмы, значительное число пациентов все еще
переносят эпизоды тромбоза, которые могут приводить к
острой и длительной заболеваемости и смерти.2.1 Тромбоз глубоких вен (ТГВ)Тромбоз вызывает значительную болезненность и смерт¬
ность и может приводить к серьезным осложнениям, ко¬
торые включают:ТГВ;рецидивирующий венозный тромбоз;длительный хронический посттромбофлебитическийсиндром;легочную эмболию (ЛЭ).■ Тромбоз, вовлекающий глубокие вены нижней
конечности, может ограничиваться венами голени,
но в 15-25% случаев он распространяется дальше и
может захватывать подколенные и более прокси¬
мальные вены [3].Неадекватно леченный ТГВ, вовлекающий проксималь¬
ные вены, сопровождается высокой опасностью клиниче¬
ского рецидивирования и ЛЭ.2.2 Легочная эмболия (ЛЭ)■ ЛЭ является наиболее серьезным осложнением
венозного тромбоза; она может угрожать жизни и
встречается у 10% пациентов с острым проксималь¬
ным ТГВ.Смертность среди пациентов, подвергавшихся тотально¬
му эндопротезированию тазобедренного или коленного
суставов, при развитии ЛЭ составляет 18%, однако опас¬
ность фатальной ЛЭ у пациентов при хирургическом ле¬
чении переломов проксимального отдела бедра и таза
еще выше [4].
4 Общие вопросы2.3 Посттромбофлебитический синдром
и рецидивирующий тромбоз глубоких венПосттромбофлебитический синдром нижних конечностей
является наиболее частым осложнением ТГВ. Симптомы и
признаки включают:
боль;
отек;гиперпигментацию кожи;
изъязвление кожи.Посттромбофлебитический синдром может вызываться
хронической обструкцией вен или поражением венозных
клапанов, приводящих к венозной гипертензии.■ Посттромбофлебитический синдром является
хроническим состоянием, которое развивается у
20-50% пациентов с симптоматическим ТГВ, в боль¬
шинстве случаев возникая в течение 2 лет [5].Рецидивирующий ТГВ достаточно распространен в тече¬
ние первого года после начального инцидента, хотя опас¬
ность сохраняется в течение нескольких лет [3]. Факторы
риска, такие как венозный тромбоз в анамнезе, злокаче¬
ственные новообразования, тромбофилия, хронические
сердечно-сосудистые или респираторные заболевания и
генетические факторы, повышают вероятность рециди-
вирования.3 Диагностика3.1 Тромбоз глубоких вен (ТГВ)
Симптоматичный пациентФактически у всех пациентов после травмы возникает
некоторая отечность нижней конечности. Клинические
признаки локализованной припухлости, покраснения,
болезненности и отека не являются специфичными для
ТГВ, и для подтверждения диагноза необходима лабора¬
торная диагностика. Для определения вероятности ТГВ
необходимо тщательное изучение факторов риска.D-димеры формируются при расщеплении перекрест¬
ных связей фибрина и часто повышаются у пациентов с
ТГВ. Анализ крови на D-димеры является чувствительной,
хотя и не специфичной пробой на ТГВ и не может при¬
меняться для диагностики ТГВ изолированно [1]. Нор¬
мальные показатели D-димеров, однако, исключают ТГВ.
Наиболее часто применяемым неинвазивным тестом для
диагностики ТГВ является ультрасонография.■ Венозная дуплексная ультрасонография являет¬
ся высокоточной для выявления проксимального
ТГВ у сиптоматичных пациентов, хотя она менее
точна при симптоматичном тромбозе вен голени.Ультрасонография вытеснила венографию, которая те¬
перь применяется редко из-за своей инвазивности и не¬
обходимости применения рентген-контрастных веществ.
Пациенты, у которых имеется серьезное подозрение на
ТГВ, но результаты ультразвука не однозначны, могут
быть направлены на МРТ.Асимптоматичный пациентТГВ часто клинически не проявляется, хотя роль кли¬
нически невыявляемого венозного тромбоэмболизма
полностью не оценена. В качестве стратегии улучшения
результатов лечения пациентов с высоким риском был
предложен скрининг с помощью обычного ультразвука
для выявления асимптоматического ТГВ, однако он не¬
достаточно чувствителен.3.2 Легочная эмболия (ЛЭ)Диагноз ЛЭ сложен, так как она сопровождается широ¬
ким спектром симптомов. Обычно у пациента с ЛЭ от¬
мечаются острое нарушение дыхания и боли в грудной
клетке, либо тахикардия [3]. Как и при ТГВ, для выбора
дальнейших диагностических тестов рекомендуется кли¬
ническая оценка вероятности ЛЭ. Простыми и точными
оказались клинические прогностические правила, сфор¬
мулированные Wells и группой, выполнявшей проспек¬
тивное исследование диагностики легочной эмболии
(PISA-PED) [7].436
4.6 Профилактика тромбоэмболииДиагностические тесты для ЛЭ сложны, так как достаточно
специфичных и чувствительных не инвазивных тестов не
существует. В настоящее время одним из наиболее специ¬
фичных, применимых при ЛЭ тестов, является спиральная
компьютерная томографическая ангиография (КТА) с вну¬
тривенным контрастированием. Точность МРТ не оценена
в такой степени, как КТА, но, по-видимому, имеет такую
же точность [8]. Как и при ТГВ, тестирование D-димеров ча¬
сто применяется для исключения ЛЭ совместно с клиниче¬
ским исследованием. Даже в комбинации с клиническими
прогностическими правилами результаты неинвазивного
тестирования неспецифичны у 30-60% пациентов с подо¬
зрением на ЛЭ, а ЛЭ наблюдается у 20% этих пациентов [8].
У пациентов с неопределенными результатами диагности¬
ческих тестов может выполняться легочная ангиография,
однако она сложна в выполнении, дорогостояща и сопро¬
вождается серьезными побочными эффектами.Соответствующее применение тромбоэмболической про¬
филактики зависит от знания специфических рисков
тромбоэмболии в различных группах пациентов или у
конкретного пациента [9]. Травматологические пациенты,
как правило, будут иметь более одного фактора риска ве¬
нозной тромбоэмболии (ВТЭ), а эти факторы обычно сум¬
мируются [10].4.1 Факторы со стороны пациентаБыло доказано, что следующие факторы оказывают вли¬
яние на проявление венозного тромбоэмболизма. Они
выведены из нескольких исследований, в которых сооб¬
щается о повышении относительного риска при мульти-
вариантном анализе [11]:
возраст;неподвижность;
эпизоды ВТЭ в анамнезе;
беременность / предродовый период;
прием оральных контрацептивов;
гормон-заместительная терапия;злокачественные новообразования;отягощенный наследственный анамнез в отношении ВТЭ;
врожденная или приобретенная тромбофилия.ВозрастВозраст является важным фактором ВТЭ, при этом абсо¬
лютный риск у госпитализированных пациентов увеличи¬
вается примерно вдвое с каждым десятилетием жизни [12].
Встречаемость в детском возрасте незначительна.НеподвижностьНеподвижность является важным независимым факто¬
ром, увеличивающим опасность ВТЭ. У пациентов, го¬
спитализированных по нехирургическим показаниям,
опасность ВТЭ увеличивается в 6-11 раз по сравнению с
амбулаторными, в основном из-за неподвижности [10].
Влияние неподвижности как фактора риска особенно оче¬
видно при изучении пациентов с гемиплегией, у которых
частота ТГВ в парализованной при инсульте конечности
повышалась в 9 раз по сравнению со здоровой стороной.
Лечение переломов, хотя и агрессивное, все же содержит
элемент иммобилизации, которая может быть достаточ¬
но продолжительной.Эпизоды ВТЭ в анамнезеНаличие ВТЭ в анамнезе предрасполагает к повторным
эпизодам с относительным риском от 1,7 до 4,7%. Ре¬
цидивирующий тромбоз может быть частично связан с
генетическими и гематологическим факторами риска.
У травматологических пациентов важно выяснять нали¬
чие эпизодов тромбоэмболии в анамнезе [11].Беременность, оральные контрацептивы и гормон-
заместительная терапияВТЭ осложняет примерно от 1 на 500 до 1 на 2000 бере¬
менностей, а легочная эмболия является ведущей причи¬
ной материнской смертности [13]. ВТЭ чаще встречается
после родов, чем в предродовом периоде, а опасность
ТГВ в 2 раза выше при кесаревом сечении, чем при нор¬
мальных родах [14]. Прием современных «низко-дозовых»
оральных контрацептивов сопровождается 3-6-кратным
повышением относительного риска ВТЭ [13]. Опасность4 Факторы риска
4 Общие вопросытромбоза повышается в течение 4 месяцев от начала при¬
ема, но не зависит от длительности применения. Гор-
мон-заместительная терапия сопровождается 2-4-крат¬
ным увеличением относительного риска ВТЭ [11]. Другие
факторы, такие как ожирение, мутации V фактора, ВТЭ
в анамнезе и тромбофилия, могут взаимодействовать с
беременностью, применением оральных контрацептивов
и гормон-заместительной терапии, далее повышая опас¬
ность ВТЭ [13].Злокачественные новообразованияЧастота ТГВ и ЛЭ увеличивается в 2-6 раз у пациентов с
выявленными злокачественными новообразованиями.Генетическая предрасположенностьНекоторые семьи обладают генетической предрасполо¬
женностью к тромбозу. Среди пациентов, госпитализи¬
рованных по поводу ТГВ, у пациентов с отягощенным се¬
мейным анамнезом отмечается троекратное повышение
опасности. У пациентов с семейным анамнезом ВТЭ и на¬
личием идиопатического тромбоза следует предполагать
наличие тромбофилии.■ Частота недостаточности антитромбина, проте¬
ина С или протеина S низка в целом по популяции
(< 1%), однако относительно высока (5-10%) среди
пациентов с ВТЭ [11].Мутация V фактора Leiden является наиболее частой при¬
чиной наследственной тромбофилии в европеоидной расе.
Частота этой мутации составляет 4—6% в общей популяции,
которые являются гетерозиготными для этого аутосомно-до-
минантного признака. Опасность ВТЭ повышается примерно
трехкратно при наличии аллеля протромбина 20210 А [15].
Повышение уровни факторов коагуляции VIII, IX и XI со¬
провождается двукратным увеличением опасности тром¬
бозов по сравнению с физиологическими значениями [11].
Молекулярные основы повышения уровня этих факторов не
ясны, хотя предполагается наследственный механизм.4.2 Факторы со стороны хирургического вмешательства■ Абсолютная частота ТГВ у пациентов, перенесших
операции на тазобедренном суставе, позвоночнике,
тазу или нижних конечностях высока (табл. 4.6).СостояниеТГВ, %ЛЭ, %ВсегоПроксимальныйВсегоФатальныйПереломы проксимального отдела 40—64 23—41 1—11 1—7,5бедренной кости [25]Политравма [16]29-638-326-70,1-1Повреждения спинного мозга [31]47-9017-355-110-0,8Переломы таза или вертлужной
впадины [17, 18]10-6110-292-80,5-2Изолированные переломы
нижней конечности [20]17-451-81-51Табл. 4.6 Опасность ВТЭ в ортопедии и травматологии.
4.6 Профилактика тромбоэмболииПолитравмаВТЭ является частым осложнением политравмы и может
представлять угрозу жизни. Без профилактики риск ТГВ пре¬
вышает 50%, а у пациентов, переживших первые сутки, фа¬
тальная ЛЭ является основной причиной смерти [16]. Среди
травматологических пациентов пострадавшие с переломами
позвоночника и повреждением спинного мозга имеют наи¬
высшую частоту ТГВ, которая колеблется в пределах от 47 до
90%. У пациентов с переломами таза или вертлужной впади¬
ны ТГВ встречается в 10-61% случаев [17], а ЛЭ составляет от 2
до 8%. Дополнительными факторами, связанными с повы¬
шенным риском у травмированных пациентов, являются со¬
путствующие переломы нижних конечностей [16], пожилой
возраст [18], ожирение [19] и неподвижность более 3 (уток [19].Переломы проксимального отдела бедренной костиУ пациентов с переломами проксимального отдела бедрен¬
ной кости, которые не получают профилактики, частота
ТГВ может достигать 60%, а ЛЭ - до 11% [16]. Сообщаемая
частота фатальной ЛЭ колеблется от 1 до 7,5% [16], предо¬
пределяя 14% смертей у таких пациентов. Факторами, повы¬
шающими опасность ВТЭ в дополнение к хирургическому
вмешательству по поводу перелома бедра, являются пожи¬
лой возраст и отсрочка выполнения операции [11,16].Изолированные переломы нижних конечностейПереломы нижних конечностей, частые у пациентов всех
возрастов, плохо изучены в отношении эпидемиологии и
предотвращения ВТЭ.Сообщается о частоте ТГВ 17-45%, ЛЭ - 1-5% [20].■ По-видимому, частота ТГВ увеличивается с при¬
ближением перелома к коленному суставу; переломы
плато большеберцовой кости имеют наибольшую
опасность (43%), за ними следуют переломы диафиза
большеберцовой кости (22%), затем переломы дис¬
тального отдела голени и пилона (13%).Пожилой возраст и ожирение [20,21] являются дополни¬
тельными факторами риска развития ТГВ при изолиро¬
ванных переломах нижних конечностей.5 Основы профилактики тромбоэмболии5.1 Методы5.1.1 Механические
Компрессионный трикотажИспользование трикотажа с градуированной компресси¬
ей у пациентов с травмами не было тщательно изучено.
Тем не менее, многие хирурги рекомендуют сочетание
чулок с градуированной компрессией с фармакологиче¬
скими методами для профилактики ВТЭ у пациентов с
травмами.Механические помпыСуществуют различные механические устройства для
замещения или усиления функции естественной мы¬
шечной помпы. Они включают венозные помпы сто¬
пы, разработанные для имитации эффекта нагрузки
весом, и устройства последовательной пневматической
компрессии, которые транспортируют венозную кровь
проксимально. В целом венозные помпы, по-видимому,
сокращают частоту ВТЭ у пациентов с травмами. Од¬
нако выгода их изолированного применения в данной
категории пациентов по сравнению с отсутствием про¬
филактики не была доказана [22]. Их применение реко¬
мендуется у пациентов с противопоказаниями к антико-
агулянтной терапии.Фильтры полой вены (кава фильтры)Установка фильтра является стратегией предотвращения
легочной эмболии на фоне установленного или вероятно¬
го тромбоза. Его роль в травматологии, а также опасно¬
сти и выгоды установки в профилактических целях еще
полностью не определены.М Применение фильтров рекомендуется у трав¬
матологических пациентов с высоким риском, ко¬
торые не могут получать антикоагулянты в связи с
повышенной опасностью кровотечения [18].
4 Общие вопросыИмеются удаляемые и неудаляемые фильтры. Серьез¬
ным осложнением при использовании фильтра нижней
полой вены является тромботическая окклюзия нижней
полой вены (от 6 до 30% случаев). У более молодых па¬
циентов, где противопоказания к антикоагулянтной про¬
филактике могут быть временными, следует обсуждать
применение удаляемых фильтров [23].5.1.2 ХимическиеХимические средства стали основой профилактики тром¬
боэмболии в большинстве отраслей хирургии с 1970-х гг.
в результате их доказанной эффективности. Однако они
не были популярны среди многих хирургов по причинам,
перечисленным в гл. 4.6:5.2.ВарфаринВарфарин - это высокоэффективный антикоагулянт, при¬
нимаемый перорально; однако он в значительной степе¬
ни связывается с протеинами плазмы, поэтому другие
вещества (алкоголь, антибиотики) сильно влияют на его
эффективность. Антикоагулянтное действие варфари-
на наступает не сразу, поэтому первоначально должны
применяться другие средства. В травматологии он чаще
всего применяется для лечения установленного ТГВ. Его
применение требует мониторинга регулярными анализа¬
ми крови (международное нормализованное отношение
МНО или протромбиновый индекс ПТИ). При профи¬
лактике и лечении целью является МНО 2,5 (диапазон
МНО 2,0-3,0) [16]. Понизить высокий уровень МНО мож¬
но при помощи витамина К, однако его высокие дозы де¬
лают пациента варфарин-устойчивым на несколько дней.
Варфарин может быть эффективным профилактическим
средством при вмешательствах по поводу переломов
проксимального отдела бедренной кости.ГепариныГепарины - это естественно вырабатываемые антикоа¬
гулянты. Активность нефракционированного гепарина
контролируется с помощью активированного частичного
тромбопластинового времени (АЧТВ). При назначении
в максимальных дозировках гепарин является традици¬
онным средством для инициирования антикоагуляции.Полная антикоагуляция в послеоперационном периоде
сопровождается высокой опасностью кровотечений. Фрак¬
ционированные гепарины содержат больше низкомоле¬
кулярных компонентов (отсюда - низкомолекулярные
гепарины). Их действие лучше контролировать с использо¬
ванием анализа действия анти-фактора Ха. Нефракциони-
рованный гепарин в малых дозах показал хорошие резуль¬
таты в хирургии и элективной ортопедии и теперь широко
применяется для профилактики в травматологии и орто¬
педии. Профилактика гепаринами (низкомолекулярными
или нефракционированными в малых дозах) эффективна
при вмешательствах на тазобедренном суставе. Однако
есть данные о большей эффективности низкомолекуляр¬
ных гепаринов по сравнению с гепаринами в малых дозах у
травматологических пациентов [22].АспиринАспирин - это старейшее и самое дешевое доступное
химическое средство профилактики тромбоза. Он явля¬
ется антитромбоцитарным веществом, а мета-анализ,
проведенный Antiplatelet Triallists' Collaboration вос¬
становил его применение [24]. Среди пациентов с орто¬
педической травмой в этом исследовании частота ТГВ
снизилась с 42 до 36%, а частота ЛЭ уменьшилась более
чем вдвое с 6,9 до 2,8%. Эффективность аспирина была
доказана также и для снижения частоты ТГВ при пере¬
ломах проксимального отдела бедренной кости. НМГ
предотвращают больше тромбозов, чем аспирин.5.2 Почему профилактика не применяется чаще?Geerts излагает четыре распространенных мнения отно¬
сительно профилактики тромбоэмболии. Он объясняет,
почему профилактика тромбоэмболии должна приме¬
няться во всех дисциплинах.Мнение 1. Общая частота ВТЭ среди травматологиче¬
ских пациентов в 21 веке слишком низка, чтобы думать о
профилактике.Ответ. Это мнение объясняется восприятием масшта¬
ба проблемы на основе собственной практики хирурга.
ВТЭ остается значительной проблемой, особенно среди
4.6 Профилактика тромбоэмболиипожилых, доля которых б популяции увеличивается во
многих странах. Кроме того, успех профилактики слож¬
но оценить, в то время как ее неудача - осложняющие
кровотечения - всегда очевидна, ВТЭ имеет место, несмо¬
тря на профилактику.Мнение 2. При использовании антикоа гулянтов часты
осложнения в виде кровотечений.Ответ. Раневые гематомы действительно наблюдаются
чаще при использовании этих средств, однако имеет¬
ся достаточно данных, доказывающих, что абсолютная
частота крупных кровотечений при использовании
нефракционированных гепаринов в малых дозах или
низкомолекулярных гепаринов низка [21].Мнение 3. При использовании гепарина будет наблю¬
даться тромбоцитопения.Ответ. Низкомолекулярные гепарины гораздо реже вы¬
зывают гепарин-индуцированную тромбоцитопению по
сравнению с нефракционированным гепарином.
Мнение 4. Стоимость профилактики тромбоэмболии
превышает ее выгоды.Ответ. Исследования экономической эффективности
дали положительное заключение о пользе широкой
профилактики [6,16].5.3 Обоснование профилактики тромбоэмболии
в травматологииПрименение профилактики ВТЭ основывается на следую¬
щем [9].При отсутствии профилактики бессимптомный ТГВ
весьма распространен и поражает более половины па¬
циентов с травмами.Большинство этих тромбов рассасывается спонтанно.У некоторых пациентов тромбоз становится симптома¬
тическим из-за окклюзии вен или эмболии.
Симптоматическая ВТЭ является результатом повреж¬
дения вены, стаза из-за продолжительной иммобили¬
зации, нарушенной естественной антикоа1уляциоиной
или фибринол итической систем или некоторых не вы¬
явленных факторов.Можно определить группы высокого риска в отноше¬
нии развития ВТЭ, однако идентифицировать, у какогоконкретно пациента разовьется клинически значимый
тромбоз, невозможно.До тех пор, пока мы не можем выявить конкретно¬
го пациента с наиболее высоким риском, первичная
профилактика должна применяться у всех пациен¬
тов, у которых выполняются крупные травматологи¬
ческие операции.Предотвращение фатальной ЛЭ является основной за¬
дачей программ профилактики. Однако предотвраще¬
ние симптоматичного ТГВ и ЛЭ также важно, так как
они сопровождаются острой заболеваемостью, требу¬
ют затрат и имеют значимые отдаленные клинические
и экономические последствия.6 Профилактика тромбоэмболии
в специфических случаях6.1 Переломы проксимального отдела
бедренной костиОсложнения эпизодов тромбоэмболии остаются важной
причиной заболеваемости и смертности, сопровожда¬
ющих переломы проксимального отдела бедренной ко¬
сти. Исследования профилактики тромбоэмболии в этой
группе обычно невелики; исключение составляет рандо¬
мизированное исследование профилактики ЛЭ на основе
сравнения аспирина и плацебо в группе из более чем 13 ООО
пациентов, перенесших вмешательства на проксималь¬
ном отделе бедренной кости. В нем частота ЛЭ и симпто¬
матичного ТГВ среди пациентов, принимавших аспирин,
была снижена на 43% и 29% соответственно по сравнению
с пациентами, получавшими плацебо. Аспирин позво¬
лил предотвратить 4 фатальные ЛЭ на 1000 пациентов по
сравнению с группой плацебо и не оказывал какого-либо
явного влияния на смертность вследствие любых других
сосудистых и несосудистых причин. Частота послеопе¬
рационных кровотечений, требующих гемотрансфузии,
в группе с приемом аспирина была больше на 6 случа¬
ев на 1000 пациентов. При сравнении группы гепарина
с группой плацебо частота ТГВ значительно снижалась,
а абсолютное снижение риска составило примерно 16%
4 Общие вопросы(т.е. на каждые 6 пациентов с переломами проксимально¬
го отдела бедра приходился 1 случай предотвращенного
ТГВ). Механические помпы стопы и икроножной мышцы
снижают частоту ТГВ у пациентов с переломами прокси¬
мального отдела бедренной кости (абсолютное снижение
риска на 15,5%) и могут предотвращать ЛЭ.На каждые 6 пациентов, где применялись механические
помпы, предотвращался 1 случай ТГВ по сравнению с груп¬
пой без механической профилактики тромбоэмболии.Было выявлено, что фондапаринукс - новый синтетический
ингибитор фактора Ха - в большей степени снижает ТГВ
после вмешательств по поводу переломов проксимального
отдела бедренной кости, чем эноксапарин, относительное
снижение риска составило 56% [25]. При ограничении ре¬
зультатов до проксимального ТГВ, симптоматического ТГВ
или ЛЭ, либо фатальной ЛЭ относительное снижение ри¬
ска составило 73% [26]. Таким образом, на каждые 29 паци¬
ентов, получающих фондапаринукс вместо эноксапарина,
предотвращался 1 серьезный эпизод ВТЭ. Было выявлено,
что 4-недельный прием фондапаринукса обеспечивал до¬
полнительные выгоды по сравнению с приемом в течение
1 недели, хотя и сопровождался легким увеличением ча¬
стоты кровотечений [25]. Большая экономическая эффек¬
тивность фондапаринукса по сравнению с эноксапарином
была подтверждена исследованиями в группах с эндопро¬
тезированием коленного и тазобедренного суставов и с
переломами проксимального отдела бедренной кости [6].■ У пациентов с переломами проксимального от¬
дела бедренной кости отсрочка операции повыша¬
ет опасность ВТЭ [27]. При вероятности отсрочки
вмешательства следует рассматривать возможность
начала тромбопрофилактики уже в предопераци¬
онном периоде [16].6.2 ПолитравмаИмеется на удивление мало данных о профилактике ТГВ у па¬
циентов с политравмой. Есть некоторые данные в поддержку
применения в данной популяции нефракционированногогепарина в малых дозах. В мета-анализе, включавшем как
рандомизированные контролируемые исследования, так и
когортные исследования, разницы частоты ТГВ у пациентов,
получавших нефракционированный гепарин в малых дозах,
и у пациентов без профилактики ТГВ обнаружено не было
(вероятность 0,97) [22]. Было обнаружено, что НМГ в боль¬
шей мере снижают частоту ТГВ у пациентов с травмой, чем
нефракционированные гепарины в малых дозах. На каждые
8 пациентов, получавших НМГ вместо нефракционирован¬
ного гепарина в малых дозах, предотвращался 1 тромбоз
любой локализации, а в 1 из 12 случаев предотвращался
проксимальный ТГВ [28].Механическая профилактика часто применяется у па¬
циентов с травмами, однако ее результаты на сегод¬
няшний день противоречивы. Опубликованных рандо¬
мизированных контролируемых исследований (РКИ),
посвященных оценке компрессионного трикотажа с
градуированной компрессией не существует [16]. Объе¬
диненные результаты трех РКИ не выявили статистиче¬
ски значимого различия частоты ТГВ у пациентов, по¬
лучавших лечение компрессирующими устройствами
и не получавших такого лечения [22]. В целом, механи¬
ческая профилактика рекомендуется при противопо¬
казаниях к использованию НМГ [16, 18, 29]. Сочетание
механической и фармакологической профилактики
может дать дополнительный эффект, однако у пациен¬
тов с травмой это не проверено.Отношение к профилактической установке фильтров
полой вены в данной популяции остается противоречи¬
вым. В большинстве исследований по данному вопросу
производится оценка частоты ЛЭ с применением кава-
фильтров по сравнению с историческим контролем. РКИ
для определения эффективности и безопасности пока
не были выполнены. Согласно современным рекомен¬
дациям установка кава-фильтров в качестве первичной
профилактики противопоказана, за исключением паци¬
ентов с крайне высоким риском (таких как пациенты с
тяжелыми закрытыми черепно-мозговыми травмами, не¬
полным повреждением спинного мозга, сложными пере¬
ломами таза в сочетании с переломами длинных костей
4.6 Профилактика тромбоэмболииили с множественными переломами длинных трубчатых
костей), у которых имеются противопоказания к антикоа-
гулянтной профилактике [16,18].6.3 Повреждения позвоночникаРаннее применение профилактики тромбоэмболии ос¬
новано на высоком риске ВТЭ среди пациентов с повреж¬
дениями позвоночника, у которых ЛЭ остается третьей по
значимости причиной смерти [30]. Данных, позволяющих
рекомендовать применение средств механической про¬
филактики в изолированном виде, не существует, однако
их применение рекомендуется при противопоказаниях к
профилактике антикоагулянтами [16, 18]. Повышенный
риск ВТЭ у спинальных пациентов сохраняется в течение
фазы реабилитации, поэтому следует рассматривать воз¬
можность продолжительной тромбопрофилактики [31].6.4 Таз и вертлужная впадинаПроксимальные тромбозы вен часто наблюдаются у паци¬
ентов с переломами таза или вертлужной впадины, особен¬
но при наличии сопутствующих переломов нижних конеч¬
ностей. Как и у других пациентов с травмами, у пациентов с
переломами таза и вертлужной впадины в качестве средства
тромбопрофилактики рекомендуется применение НМГ
вместо нефракционированиых гепаринов в малых дозах
после достижения гемостаза [32]. При наличии противопо¬
казаний к НМГ рекомендуется применение механической
профилактики тромбоэмболии [16, 18, 29]. Профилакти¬
ческая установка кава-фильтра не рекомендуется в качестве
первичной тромбопрофилактики в данной популяции, за
исключением пациентов со сложными переломами таза в
сочетании с переломами длинных костей и противопоказа¬
ниями к антикоагулянтам [16,18]. Как и у пациентов с поли¬
травмой, применение удаляемых фильтров предпочтитель¬
нее, если они необходимы по временным показаниям [23].6.5 Изолированные переломы нижней конечностиБыли проведены четыре рандомизированных исследования,
посвященных вопросу профилактики тромбоэмболии приизолированных повреждениях нижней конечности. Два ис¬
следования, оба с очевидными методологическими изъяна¬
ми, демонстрировали меньшую частоту ТГВ у амбулаторных
пациентов, требующих гипсовой иммобилизации и полу¬
чавших НМГ, по сравнению с теми, у кого профилактика не
применялась [21, 11]. У большинства пациентов в данных
исследованиях имелись лишь повреждения мягких тканей
и только у 21-30% - переломы. В двух других рандомизиро¬
ванных клинических исследованиях 440 и 300 пациентов с
переломами нижней конечности или разрывом ахиллова су¬
хожилия были разделены для получения плацебо или НМГ
(ревипарин или тинзапарин) [20]. Обобщенная частота ТГВ
этих исследований показала абсолютное снижение риска
на 8,4% в группе, получавшей НМГ, что означает предотвра¬
щение с помощью НМГ 1 случая ТГВ на 12 пациентов дан¬
ной группы [16]. Статистически значимого снижения риска
ТГВ при использовании НМГ у пациентов в переломами не
обнаружено. НМГ применяются в некоторых европейских
странах при повреждениях нижних конечностей, а в Север¬
ной Америке их применение в целом не так распространено
из-за неопределе! п юсти эффективности в снижении клини¬
чески значимого ТГВ [16].7 ЗаключениеИспользование средств тромбопрофилактики остается про¬
тиворечивым. Существуют локальные, региональные, наци¬
ональные и интернациональные вариации. Крупные кол¬
лективные РКИ обеспечат будущее данного направления.
4 Общие вопросы8 Библиография[1] Dalen JE (2002) Pulmonary embolism: what have we learned since
Virchow?: treatment and prevention. Chest; 122(5):1801-1817.[2] Edelsberg J, Ollendorf D, Oster G (2001) Venous thromboembolism
following major orthopedic surgery: review of epidemiology and
economics. Am J Health Syst Pharm; 58(Suppl 2):S4-13.[3] Kearon С (2001) Natural history of venous thromboembolism. Semin
Vase Med; l(l):27-37.[4] Dobesh PP (2004) Evidence for extended prophylaxis in the setting of
orthopedic surgery. Pharmacotherapy; 24(7 Pt 2):73S-81S.[5] Kahn SR, Ginsberg JS (2004) Relationship between deep venous
thrombosis and the postthrombotic syndrome. Arch Intern Med;
164(l):17-26.[6] Sullivan SD, Davidson BL, Kahn SR, et al (2004) A costeffectiveness
analysis of fondaparinux sodium compared withenoxaparin sodium as prophylaxis against venous thromboembolism:
use in patients undergoing major orthopaedic surgery.
Pharmacoeconomics; 22(9):605-620.[7] Chunilal SD, Eikelboom JW, Attia J, et al (2003) Does this patient
have pulmonary embolism? JAMA; 290(21):2849-2858.[8] Kearon С (2003) Diagnosis of pulmonary embolism. CMAJ;
168(2):183-194.[9] Geerts WH, Heit JA, Clagett GP, et al (2001) Prevention of venous
thromboembolism. Chest; 119(1 Suppl):132S-175S.[10] Rosendaal FR (1999) Risk factors for venous thrombotic disease.
Thromb Haemost; 82(2):610-619.[11] Anderson FA Jr, Spencer FA (2003) Risk factors for venous
thromboembolism. Circulation; 107(23 Suppl 1):I9—16.[12] Tsai AW, Cushman M, Rosamond WD, et al (2002) Cardiovascular
risk factors and venous thromboembolism incidence: the longitudinal
investigation of thromboembolism etiology. Arch Intern Med;
162(10):1182-1189.[13] Kujovich JL (2004) Hormones and pregnancy: thromboembolic risks
for women. Br J Haematol; 126(4):443-454.[14] Stein PD, Hull RD, Kayali F, et al (2004) Venous thromboembolism
in pregnancy: 21-year trends. Am J Med; 117(2):121-125.[15] Poort SR, Rosendaal FR, Reitsma PH, et al (1996) A common
genetic variation in the З'-untranslated region of the prothrombin
gene is associated with elevated plasma prothrombin levels and an
increase in venous thrombosis. Blood; 88(10):3698-3703.[16] Geerts WH, Pineo GF, Heit JA, et al (2004) Prevention of venous
thromboembolism: the Seventh ACCP Conference on Antithrombotic
and Thrombolytic Therapy. Chest; 126(3 Suppl):338S-400S.[17] Gruen GS, McClain EJ, Gruen RJ (1995) The diagnosis of deep vein
thrombosis in the multiply injured patient with pelvic ring or
acetabular fractures. Orthopedics; 18(3):253-257.[18] Rogers FB, Cipolle MD, Velmahos G, et al (2002) Practice
management guidelines for the prevention of venous
thromboembolism in trauma patients: the EAST practice management
guidelines work group. J Trauma; 53(1):142-164.[19] Meissner MH, Chandler WL, Elliott JS (2003) Venous
thromboembolism in trauma: a local manifestation of systemic
hypercoagulability? J Trauma; 54(2):224-231.[20] Lassen MR, Borris LC, Nakov RL (2002) Use of the low-molecular-weight
heparin reviparin to prevent deep-vein thrombosis after leginjury requiring immobilization. N Engl J Med; 347(10):726-730.[21] Kock HJ, Schmit-Neuerburg KP, Hanke J, et al (1995)
Thromboprophylaxis with low-molecular-weight heparin in
outpatients with plaster-cast immobilisation of the leg. Lancet;346(8973) :459^161.[22] Velmahos GC, Kern J, Chan L, et al (2000) Prevention of venous
thromboembolism after injury: an evidence based report—part I and II
analysis of risk factors and evaluation of the role of vena cava filters.J Trauma; 49(1):132-144.[23] Morris CS, Rogers FB, Najarian KE, et al (2004) Current trends in
vena caval filtration with the introduction of a retrievable filter at a
level I trauma center. J Trauma; 57(l):32-36.[24] Antiplatelet Trialists' Collaboration (1994) Collaborative overview
of randomised trials of antiplatelet therapy—Ш: Reduction in venous
thrombosis and pulmonary embolism by antiplatelet prophylaxis
among surgical and medical patients. BMJ; 308(6923):235-246.[25] Eriksson BI, Lassen MR (2003) Duration of prophylaxis against
venous thromboembolism with fondaparinux after hip fracture
surgery: a multicenter, randomized, placebo-controlled, double-blind
study. Arch Intern Med; 163(11):1337-1342.[26] Turpie AG, Bauer KA, Eriksson BI, et al (2004) Superiority of
fondaparinux over enoxaparin in preventing venous thromboembolism
in major orthopedic surgery using different efficacy end points. Chest;
126(2):501-508.[27] Zahn HR, Skinner JA, Porteous MJ (1999) The preoperative
prevalence of deep vein thrombosis in patients with femoral neck
fractures and delayed operation. Injury; 30(9):605-607.[28] Geerts WH, Jay RM, Code KI, et al (1996) A comparison of low-dose
heparin with low-molecular-weight heparin as prophylaxis
against venous thromboembolism after major trauma. N Engl J Med;
335(10):701-707.[29] Eastman AB (2004) Venous thromboembolism prophylaxis in trauma
patients. Techniques in Orthopaedics; 19(4):293-299.
4.6 Профилактика тромбоэмболии[30] DeVivo MJ, Krause JS, Lammertse DP (1999) Recent trends in
mortality and causes of death among persons with spinal cord injury.
Arch Phys Med Rehabil; 80(11):1411-1419.[31] Spinal Cord Injury Thromboprophylaxis Investigators (2003)
Prevention of venous thromboembolism in the acute treatment phase
after spinal cord injury: a randomized, multicenter trial comparing
low-dose heparin plus intermittent pneumatic compression with
enoxaparm. J Trauma; 54(6):1116-1124.[32] Ginzburg E, Cohn SM, Lopez J, et al (2003) Randomized clinical
trial of intermittent pneumatic compression and low molecular weight
heparin in trauma. Br J Surg; 90(11):1338-1344.9 БлагодарностиМы выражаем благодарность James В. Hunter и Ann Е. Hunter
за их участие в подготовке данной главы в первом издании
«АО - Принципы лечения переломов».445
4 Общие вопросы4.7 Послеоперационное лечение: общие положения1 Введение 4472 Непосредственная послеоперационная фаза 4472.1 Послеоперационное обезболивание 4472.2 Перевязки 4572.3 Возвышенное положение и поддержка поврежденной конечности 4572.4 Отечность, мобилизация и профилактика тромбоза 4592.5 Антибиотики 4592.6 Активность и нагрузка весом 4592.7 Рентгенологический контроль 4602.8 Общение с пациентом и родственниками 4603 Вторая фаза послеоперационного лечения перелома 4613.1 Медицинская помощь вне больницы 4613.2 Комплексный региональный болевой синдром (КРБС) 4613.3 Клинический и рентгенологический контроль 4643.4 Раннее удаление имплантатов 4654 Третья фаза — завершение послеоперационного лечения перелома 4655 Удаление имплантата 4666 Библиография 4677 Благодарности467
Авторы Christian Ryf, John Arraf4.7 Послеоперационное лечение: общие положения1 Введение 2 Непосредственная послеоперационная фазаОбщий план лечения пациента с травмой должен охваты¬
вать предоперационное лечение, лечебные вмешательства и
послеоперационную помощь (табл. 4.7-1).Очень часто в периоде после выполнения хирургических вме¬
шательств бдительность хирурга угасает, и могут развиваться
осложнения, которые в лучшем случае не позволят получить
полноценный результат от выполненного вмешательства, а в
худшем мо1ут стать препятствием к выздоровлению.Послеоперационное лечение не ограничивается временем,
проведенным в больнице, оно должно продолжаться дома,
а затем на работе и во время отдыха. Выделяют три послео¬
перационные фазы.В первой фазе - непосредственно после операции - ак¬
цент делается на контроле боли, мобилизации, профи¬
лактике и раннем выявлении осложнений.Во второй фазе - перед выпиской из стационара - вни¬
мание концентрируется на социальной интеграциии и
мобилизации.Окончательная фаза завершает лечение и возвращает па¬
циента к его / ее состоянию до травмы.Л- Боли нет вообще Наихудшая возможная боль 44Рис. 4.7-1 Визуальная аналоговая шкала.2.1 Послеоперационное обезболиваниеМеждународная ассоциация по изучению боли (International
Association for the Study of Pain IASP) описывает боль, как «не¬
приятное сенсорное и эмоциональное ощущение, связанное
с фактическим или потенциальным повреждением ткани
или описываемое терминами такого повреждения» [1]. По¬
мимо неприятного ощущения для пациента плохо контро¬
лируемая боль может вызывать значительные физиологи¬
ческие последствия, ведущие к увеличению длительности и
выраженности заболевания [2].■ При достаточной аналгезии ортопедический па¬
циент будет лучше переносить мобилизацию и фи¬
зиотерапию и выздоравливать скорее.Наиболее простым и распространенным способом коли¬
чественного определения боли являются одноплоскост¬
ные шкалы, которые измеряют интенсивность боли. Сре¬
ди наиболее распространенных - визуальная аналоговая
шкала (ВАШ). ВАШ представляет собой прямую линию
со словами «Боли нет вообще» на одном конце и «Наи¬
худшая возможная боль» на другом (рис. 4.7-1). Паци¬
енты количественно определяют тяжесть боли путем
нанесения отметки на шкале [3]. Измерения могут быть
уточнены применением стандартной 10-см линии и ко¬
личественным определением боли от 0 до 10 для после¬
дующего сравнения. При количественном определении
с помощью ВАШ боль может быть классифицирована
на мягкую (ВАШ 1-4), умеренную (ВАШ 4-7) и тяжелую
(ВАШ 7-10). Шкала болеутоляющих средств Всемирной
организации здравоохранения также может быть адапти¬
рована к нуждам ортопедического пациента (табл. 4.7-2).
4 Общие вопросыТип перелома
и фиксацииПослеоперационноеположениеДополнительнаяподдержкаконечностиУпражнения, нагрузка весомКомментарииПлечо, проксимальный
отдел: «динамическая»,
нестабильное
шинирование К-спицамиОртопедическая косынка,
повязка Gilchrist и др.Иммобилизация в
течение 3 недельКачательные упражнения
начинаются сразу, активная
мобилизация с внешней
помощью после 2 недель
Частичное функциональное
применение:с 3-6-й недели
Полное функциональное
применение: с 6-10-й неделиОбратитьвнимание:сопутствующиеповреждения(напр, ротационнаяманжета)Плечо, проксимальный
отдел: «стабильная»
фиксация: PHILOS, PHNРука укладывается на
подушке либо в
ортопедической косынкеКосынка на 2—3
неделиРука укладывается на
подушке либо в
ортопедической косынке
Активная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение: с 3-6-й недели
Полное функциональное
применение: с 6—10-й неделиБолее подробно в
табл. 4.7-2:
протоколреабилитации при
переломах плечаПлечо, диафиз:
«стабильная» фиксация:
интрамедуллярный
стержень, пластинаРука укладывается на
подушке, возвышенное
положениеКосынкаАктивная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение с ограничением
ротации: с 4-6-й недели
Полное функциональное
применение: с 6—10-й неделиМобилизация
плечевого и
локтевого суставовПлечо, дистальный
отдел: «стабильная»
ORIFРука укладывается на
подушке, возвышенное
положениеШина для верхней
конечности или
косынкаАктивная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение: с 4—8-й недели
Полное функциональное
применение: с 6-10-й неделиМобилизацияплечевого сустава,исключитьнасильственныевнешниеманипуляцииЛоктевой отросток:
стягивающая петляРука укладывается на
подушке, возвышенное
положениеНикакойАктивная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение: с 4-8-й недели
Полное функциональное
применение: с 6-12-й неделиМобилизация
плечевого суставаТабл. 4.7-1 Руководство по послеоперационному ведению при переломах у взрослых согласно принципам АО. Целью хирургиче¬ского лечения переломов является функциональное восстановление и ранняя безболезненная активная мобилизация. Хирургиче¬ское лечение с последующей иммобилизацией являются нежелательной комбинацией.
4.7 Послеоперационное лечение: общие положенияТип перелома
и фиксацииПослеоперационноеположениеДополнительнаяподдержкаконечностиУпражнения, нагрузка весомКомментарииГоловка лучевой кости:
стабильная ORIFРука укладывается на
подушке, возвышенное
положениеКосынка,в исключительных
случаях съемная
шина.Активная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение: с 4-6-й недели
Полное функциональное
применение:с 6—8-й неделиОбратитьвнимание:сопутствующиеповреждениясвязок,мобилизацияплечевого суставаПредплечье, диафиз:
стабильная фиксация
пластинамиРука укладывается на
подушке, возвышенное
положениеОтсутствует /
легкая шинаАктивная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение:с 4—6-й недели
Полное функциональное
применение: с 6—10-й неделиОбратитьвнимание:мобилизация кисти,лучезапястногосустава,локтевого иплечевогосуставов, шинапри сопутствующихневрологическихповрежденияхЛучевая кость,
дистальный отдел:
«стабильная» фиксация
пластинойВозвышенное положениеШина для
поддержания
кисти в
нейтральном
положенииАктивная мобилизация с
внешней помощью
начинается сразу
Частичное функциональное
применение:с 4—6-й недели
Полное функциональное
применение:с 6—10-й неделиМобилизация
прилежащих
суставов, включая
плечевойЛучевая кость,
дистальный отдел:
«нестабильная»
фиксация спицамиВозвышенное положениеТыльно-ладонная
шина на
4—6 недельМобилизация прилежащих
суставовЛучевая кость,
дистальный отдел:
внешняя фиксацияВозвышенное положениеКосынкаАктивные упражнения по
мобилизации пальцев кистиОслабление
дистракции спустя
3—4 недели,
мобилизация
локтевого и
плечевого суставовТабл. 4.7-1 (продолжение) Руководство по послеоперационному ведению при переломах у взрослых согласно принципам АО. Цельюхирургического лечения переломов является функциональное восстановление и ранняя безболезненная активная мобилизация. Хи¬рургическое лечение с последующей иммобилизацией являются нежелательной комбинацией.
4 Общие вопросыТип перелома
и фиксацииПослеоперационноеположениеДополнительнаяподдержкаконечностиУпражнения, нагрузка
весомКомментарииБедренная кость, шейка:
фиксация винтами или
DHSНога в выпрямленном
положении с легким
отведением
(подушка между
коленями)НикакойЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 0—(6)—12-й недели,
30 кг с 12—14-й недели
Полная нагрузка весом
с 13—14-й неделиПри стабильности: полная
нагрузка весом, следует
учитывать адекватность
пациента и качество
костиБедренная кость:
чрезвертельный /
межвертельный:
DHS/PFNAНога в выпрямленном
положении с легким
отведением
(подушка между
коленями)НикакойМолодые пациенты:
частичная нагрузка массой
тела (касание пальцами):
15 кг с 0—6-й недели,30 кг с 4—10-й недели
Полная нагрузка весом:
при отсутствии болей
Пожилые пациенты:
полная нагрузка массой
телаПри интрамедуллярном
расположении
имплантата полная
нагрузка конечности
может начинаться
немедленно
Обратить внимание:
прорезание клинка /
винта краниально у
пациентов с остеопорозомБедренная кость:
подвертельный:
PFNA, AFN, DCS,
клинковая пластинаНога в выпрямленном
положенииНикакойЧастичная нагрузка массой
тела (касание пальцами):15 кг с 0—6-й недели,30 кг с 4-10-й недели
Полная нагрузка весом:
при отсутствии болей(Динамизация
интрамедуллярного
остеосинтеза через
6-8 недель)Бедренная кость,
диафиз: стабильная
фиксацияинтрамедуллярнымстержнемНога в выпрямленном
положенииНикакойЧастичная нагрузка массой
тела (касание пальцами):15 кг с 3-4-й недели
Полная нагрузка по мере
болезненностиИзредка показана
динамизацияБедренная кость,
диафиз: стабильная
фиксация пластинойПоложение 90°-90°
или СРМОбратить внимание:
защита общего
малоберцового нерваНикакойЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 3-4-й недели
Полная нагрузка:
с 6—8-й неделиСледует учитывать
адекватность пациента
и тип перелома / MIPOТабл. 4.7-1 (продолжение) Руководство по послеоперационному ведению при переломах у взрослых согласно принципам АО. Цельюхирургического лечения переломов является функциональное восстановление и ранняя безболезненная активная мобилизация. Хи¬рургическое лечение с последующей иммобилизацией являются нежелательной комбинацией.
4.7 Послеоперационное лечение: общие положенияТип перелома
и фиксацииПослеоперационноеположениеДополнительная
поддержка конечностиУпражнения, нагрузка весомКомментарииБедренная кость,
дистальный отдел:LISS / DCS / клинковая
пластинаПоложение 90°-90°
или СРМОбратить внимание:
защита общего
малоберцового нерваОртез для коленного
сустава при
сопутствующих
повреждениях
связочного аппаратаЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 0—6-й недели,30 кг с 6—10-й недели
Полная нагрузка весом:
с 10—12-й неделиПри «стабильной»
ситуации полная
нагрузка массой
тела с 6—8-й
неделиБольшеберцовая кость,
проксимальный отдел:
LCP / L-пластина, LISSВозвышенное
положение (СРМ)Задняя шина
или ортез для
коленного сустава в
положении разгибанияЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 4—8-й недели,30 кг с 6-10-й недели
Полная нагрузка весом:
с10-14-й неделиИзбегать отдыха
при согнутом
коленном суставе
дляпредотвращениядефицитаразгибанияНадколенник: фиксация
стягивающей петлейВозвышенное
положение (СРМ)Изометрические упражнения
для четырехглавой мышцы
бедра (сразу)Частичная нагрузка массой
тела при полном
разгибании колена:30 кг с 0-6-й недели
Полная нагрузка весом:
с 6—8-й неделиАктивное сгибание
коленного сустава с
внешней помощью
начинается сразу
(до 90° максимум)Большеберцовая кость,
диафиз:интрамедуллярныйостеосинтезВозвышенноеположениеНикакойЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 0—2-й недели,30 кг с 2—4-й недели
Полная нагрузка весом:
при отсутствии болейПредотвращение
эквинусной
установки стопыБольшеберцовая кость,
диафиз: остеосинтез
пластиной LC-DCP, LCPВозвышенноеположениеНикакойЧастичная нагрузка массой
тела (касание пальцами):
15 кг с 0-6-й недели,30 кг с 6—10-й недели
Полная нагрузка весом:
с 10—12-й неделиПредотвращениеэквинуснойустановки стопы,контрольклиническихпризнаковнестабильностиТабл. 4.7-1 (продолжение) Руководство по послеоперационному ведению при переломах у взрослых согласно принципам АО. Цельюхирургического лечения переломов является функциональное восстановление и ранняя безболезненная активная мобилизация. Хи¬рургическое лечение с последующей иммобилизацией являются нежелательной комбинацией.
4 Общие вопросыТип перелома
и фиксацииПослеоперационноеположениеДополнительная
поддержка конечностиУпражнения, нагрузка
весомКомментарииБольшеберцовая кость,
дистальный отдел:
различные пластиныВозвышенное
положение (СРМ)Послеоперационная
U-образная шина для
предотвращения
развития эквинусной
установкиЧастичная нагрузка
массой тела
(касание пальцами):15 кг с 0—6-й недели,30 кг с 6—12-й недели
Полная нагрузка весом:
с 12—14-й неделиАктивная мобилизация
с внешней помощью
начинается сразуЛодыжкиВозвышенное
положение (СРМ)Послеоперационная
U-образная шина.При сопутствующих
повреждениях связок -
циркулярная повязка
на 6 недельЧастичная нагрузка
массой тела
(касание пальцами):15 кг с 0—4-й недели,30 кг с 4—6-й недели
Полная нагрузка весом:
после 6 недельПри установке
позиционного винта
тыльное разгибание
стопы и нагрузка весом
ограничиваются
до удаления винта
(с 8—12-й недели)Пяточная костьВозвышенноеположениеСъемная шина для
предотвращения
эквинусной установкиЧастичная нагрузка
массой тела
(касание пальцами):15 кг с 0-6-й недели,
30 кг с 6—10-й недели
Полная нагрузка весом:
после 10—16 недельАктивная мобилизация
голеностопного,
подтаранного суставов
и пальцев стоп
с внешней помощью
начинается сразуТабл. 4.7-1 (продолжение) Руководство по послеоперационному ведению при переломах у взрослых согласно принципам АО. Целью
хирургического лечения переломов является функциональное восстановление и ранняя безболезненная активная мобилизация. Хи¬
рургическое лечение с последующей иммобилизацией являются нежелательной комбинацией.■ В послеоперационном периоде следует рас¬
сматривать не только рентгенограммы, но и саму
поврежденную конечность. Боли, отечность и бо¬
лезненность при пальпации являются признаками
нестабильности либо инфекции.
4.7 Послеоперационное лечение: общие положенияЛегкая больАцетаминофен1, ацетилсалицилловая
кислота или другие НПВС +/- коаналгетики2УмереннаябольСлабые опиоидные аналгетики, такие как
оксикодон, кодеин, либо трамадол с
ацетаминофеном +/- НПВС +/- коаналгетикиТяжелая больМощные опиоидные аналгетики, такие как
морфин или гидроморфин +/- ацетаминофен
+/- НПВС +/- коаналгетики +/- локальные
методы анестезии31 Ацетаминофен= парацетамол.2 Коаналгетики включают антидепрессанты, антиконвульсанты.3 Локальные методы анестезии включают эпидуральную аналгезию,
блокады сплетений с помощью отдельных инъекций или установки
катетера.Табл. 4.7-2 Шкала болеутоляющих средств ВОЗ в ортопедии.АналгетикиАцетаминофен вызывает аналгезирующий эффект за
счет блокирования синтеза простагландинов в централь¬
ной нервной системе с минимальным воздействием на
периферический синтез простагландинов. Он является эф¬
фективным аналгетиком и антипиретиком, хотя противо¬
воспалительного действия не оказывает. Дозировка состав¬
ляет 10-15 мг/кг per os каждые 4-6 часов. У взрослых это
может составлять 500-1000 мг (в зависимости от наличия)
каждые 4-6 часов. Могут применяться ректальные суппо¬
зитории с дозами 15-20 мг/кг каждые 4 часа. Общая суточ¬
ная доза ацетаминофена из всех источников не должна
превышать 4 граммов.нпвс оказывают обезболивающее воздействие за счет
подавления энзима циклооксигеназы, уменьшая тем са¬
мым синтез простагландинов. При предоперационном
введении одной дозы НПВС потребление морфина мо¬
жет быть значительно снижено: до 29% в течение суток [4].
Уменьшение потребления морфина приводит к сниже¬
нию частоты индуцируемых морфином побочных эффек¬
тов, таких как зуд и послеоперационная тошнота и рвота.В отличие от опиоидов, которые в основном воздейству¬
ют на боль в покое, НПВС показали значительную эф¬
фективность в минимизации боли, сопровождающей
движения [5]. Они могут оказывать большее воздействие
на минимизацию послеоперационного физиологическо¬
го ухудшения [6]. Уменьшение потребности в опиоидах
в послеоперационном периоде также может уменьшать
вероятность седации и индуцируемого опиоидами угне¬
тения дыхания. В дополнение к однократной предопера¬
ционной дозе НПВС могут применяться регулярно с за¬
планированными промежутками (табл. 4.7-3).Одними из распространенных эффектов НПВС являются
желудочно-кишечные кровотечения, образование язв, кро¬
вотечение в зоне операции, нейротоксичность, бронхоспазм
и подавление гетеротопического образования кости [9].Особой сферой интереса при использовании НПВС яв¬
ляется сращение переломов. Имеются данные из экспе¬
риментов на животных, что как традиционные НПВС, так
и ингибиторы циклооксигеназы-2 (СОХ-2), препятствуют
сращению кости за счет своего противовоспалительного
эффекта [10]. По уточненным данным это может проис¬
ходить из-за подавления простагландина-Е2 (который
обычно смещает баланс перестройки кости в сторону
формирования костной ткани), что оказывает отрица¬
тельный эффект на сращение кости.■ НПВС вне сомнения оказывают положительный
эффект на качество обезболивания, а также на воз¬
можность уменьшения приема опиоидов, однако
их воздействие на сращение кости может делать их
неприемлемыми для определенных групп пациен¬
тов. Большинство хирургов избегают их примене¬
ния при лечении несращений.Ингибиторы СОХ-2 известны своим аналгетическим
действием. Меньший потенциал к провоцированию же¬
лудочно-кишечных кровотечений и минимальное воз¬
действие на функцию тромбоцитов [11] делают их весьма
привлекательными к применению у пожилых пациен¬
тов. Однако ингибиторы СОХ-2 селективно подавляют
4 Общие вопросыВеществоДозировка
для взрослыхДозировка
у детейИбупрофен200—400 мг per os
каждые 4-6 часов,
макс. 3,2 г/сутки4-19 мг/кг per os
каждые 6—8 часов
до максимум
40 мг/кг/суткиИндометацинPer os или
ректально:
доза 25—50 мг,2—3 раза в день,
макс. 200 мг/суткиPer os 1-2 мг/кг/
сутки в 2-4
отдельных приема,
макс. 4 мг/кг/
суткиАцетилсалицилловаякислота650-975 мг per os
каждые 4—6 часов,
макс. 4 г/сутки10—15 мг/кг per os
каждые 4-6 часов,
макс. 60-80 мг/
кг/суткиНапроксенPer os: начальная
доза 500 мг,
затем 250 мг
каждые 6-8 часов,
макс. 1250 мг/
суткиPer os: 5-7 мг/
кг каждые 8-12
часов, макс. 1000
мг/суткиДиклофенакPer os: 50 мг 3 раза
в день, макс. 200
мг/суткиPer os: 2—3 мг/кг/
сутки в 2-3
отдельных приемаКеторолакВ/венно 10-30 мг
каждые 6 часов,
макс. 120 мг/сутки
Per os: 10 мг
каждые 6 часов,
макс 40 мг/суткиВ/венно 0,5 мг/кг
каждые 6 часовТабл. 4.7-3 Дозировка НПВС [7, 8].454простагдандин-12 без эффекта на тромбоксан-2. Это мо¬
жет объяснять их больший потенциал к серьезным кар¬
диоваскулярным побочным эффектам, особенно у пожи¬
лых пациентов.■ Из-за потенциальных кардиоваскулярных проб¬
лем многие ингибиторы СОХ-2 были отозваны.Антиконвульсанты применялись для лечения нейро¬
патической боли, такой как нейропатия тройничного
нерва. Однако нежелательные побочные эффекты и не¬
обходимость контроля накопления лекарства в сыворотке
крови делали их менее привлекательными в купирова¬
нии острой боли. Более современные исследования вы¬
явили коаналгетический эффект габапептина в условиях
послеоперационной боли. Turan и др. [12] обнаружили,
что при использовании в спинальной хирургии, одно¬
кратный пероральный прием 1200 мг габапептина перед
операцией не только снизил уровень послеоперационной
боли, но также привел к снижению потребления морфи¬
на. Не удивительно, что это привело к значительному
сокращению связанных с приемом опиоидов побочных
эффектов в послеоперационном периоде. Антиконвуль¬
санты оказывают многообразные эффекты как на восходя¬
щие, так и на нисходящие болевые пути, включая блокаду
кальциевых и натриевых каналов [13]. Доза габапептина
при хронической боли колеблется от 900 до 1800 мг/сутки.Опиоидные аналгетики являются основным средством
лечения умеренной и тяжелой послеоперационной боли.
Опиоиды оказывают аналгетический эффект в централь¬
ной нервной системе на р-, к- и 5-рецепторы. Бее чи¬
стые опиоидные аналгетики вызывают дозо-зависимую
седацию и угнетение дыхания, которые сходны в экви-
аналгетических дозах. Этот феномен усиливается при
одновременном приеме бензодиазепинов, седативных
противорвотных и антигистаминных веществ.
4.7 Послеоперационное лечение: общие положенияКодеин является слабым опиоидным аналгетиком, часто
применяемым в сочетании с ацетаминофеном при лече¬
нии легкой-умеренной боли. В печени кодеин подвергаетсяО-деметиляции до морфина, который в основном и опре¬
деляет аналгезирующий эффект. Примерно у 7-10% евро-
пеиодных пациентов нет энзима цитохрома P450IID6 [14],
необходимого для трансформации кодеина в морфин, и
вероятно, эта значительная часть популяции не будет по¬
лучать обезболивающего эффекта от данного лекарства.
Поэтому кодеин не следует применять для купирования
легкой-умеренной боли, если пациент не сообщает о благо¬
приятном опыте его применения (табл. 4.7-4).Оксикодон и гидрокодон являются пероральными
опиоидными аналгетиками, которые применяются для
купирования умеренной-тяжелой боли. В отличие от ко¬
деина им не требуется подвергаться трансформации для
достижения аналгетического эффекта. Как оксикодон, таки гидрокодон обычно применяются совместно с ацетами¬
нофеном при купировании боли. Оксикодон, подобно
морфину, обычно применяется в виде препаратов про¬
лонгированного действия для круглосуточного эффекта.Морфин является веществом, с которым сравниваются
все другие опиоиды. Он доступен в пероральной, парен¬
теральной, ректальной и интратекальной формах. Из-за
низкой растворимости в жирах и высокой степени ио¬
низации при физиологическом pH морфин слабо про¬
никает через гематоэнцефалический барьер, поэтому
пиковые дозы достигаются не ранее 15-30 минут после
внутривенного введения. Морфин конъюгируется в пече¬
ни, а почки выделяют его активный метаболит морфин-
6-глюкоронид. Этот метаболит может накапливаться при
нарушениях функции почек и вызывать угнетение дыха¬
ния, поэтому его применения следует избегать у пациен¬
тов с почечной недостаточностью.ВеществоЭквианалгетическая доза дляЭквианалгетическая дозаДлительностьпарентерального примененияперорального применения удействия (часы)у взрослых (мг)взрослых (мг)Кодеин 120 200 3—4Оксикодон5-10302-4Г идрокодон-5-102-4Морфин1030-6013-4Меперидин1003002-3Г идроморфон1,562-4Фентанил0,1-0,51 60 мг морфина при краткосрочном применении, 30 мг при длительном использовании из-за накопления метаболитов.
Табл. 4.7-4 Опиоидные аналгетики [8, 15].
4 Общие вопросыМеперидин - синтетический опиоид с силой действия
примерно 1/10 морфина. Начало пика аналгезии на¬
блюдается примерно через 5 минут после внутривенного
введения, что делает его более быстрым по сравнению с
морфином. Меперидин также оказывает мощное воздей¬
ствие на к-рецепторы, что по-видимому определяет его
способность устранять тремор в низких дозах 12,5-25 мг
в/венно. Его основным недостатком является то, что он
метаболизируется в печени до нормеперинина, который
может индуцировать эпилептические припадки даже у
пациентов, не страдавших ими. Поэтому многие учреж¬
дения не рекомендуют применять его в качестве средства
пациент-контролируемой аналгезии (ПКА) и ограничи¬
вают дозировку до 10 мг/кг/сутки. Нормеперидин выделя¬
ется почками, что делает меперидин неподходящим вы¬
бором у пациентов с эпилептическими припадками или
нарушениями функции почек в анамнезе.Гидроморфон в 6-7 раз сильнее морфина и показан к
применению при умеренной-тяжелой боли. Его действие
несколько быстрее, чем у морфина, и подобно морфину
он подвергается глюкоронидации в печени. В отличие от
морфина и меперидина, однако, у него относительно не¬
много токсичных метаболитов, зависящих от выделения
почками, что делает его приемлемым у пациентов с по¬
чечной недостаточностью.Фентанил является синтетическим опиоидным аналге-
тиком, который примерно в 100 раз сильнее морфина. Он
также показан для купирования умеренной-тяжелой боли
и высоко растворим в жире; начало его действия наблюда¬
ется менее чем через 30 секунд с максимумом действия на
2-3-й минуте после внутривенного введения. Та же жирора-
сгворимость позволяет ему перераспределяться в организ¬
ме в течение 40 минут, что обеспечивает относительно ко¬
роткий период действия, несмотря на длительный период
полувыведения. Подобно гидроморфону малое количество
метаболитов, выделяющихся через почки делает его прием¬
лемым у пациентов с почечной недостаточностью. Однако
короткая продолжительность действия при нормальной до¬
зировке делает сложным поддержание постоянного состоя¬
ния аналгезии при его использовании для ПКА.Боязнь вызвать зависимость традиционно была одной из
причин, по которой врачи предписывали малое количе¬
ство опиоидных аналгетиков.■ На практике частота зависимости при правиль¬
ном применении опиоидов для купирования боли
поразительно мала, по крайне мере гораздо реже
частоты нежелательных сердечно-легочных побоч¬
ных эффектов, наблюдающихся при неадекватном
купировании боли.Другой частой причиной недостаточного применения
опиоидных аналгетиков является страх вызвать угнетение
дыхания. Этот эффект может быть минимизирован или
предотвращен при использовании ПКА вместо внутри¬
мышечного или внутривенного введения в больших дозах.
При сравнении ПКА с внутримышечным назначением
опиоидов было обнаружено, что ПКА обеспечивает луч¬
шее обезболивание с меньшей частотой легочных и ког¬
нитивных осложнений [16]. Меньшие, более частые дозы
ПКА приводят к более постоянной концентрации препа¬
рата в крови с меньшим количеством и амплитудой пиков
и провалов. Другим способом предотвращения гиперседа-
ции у пациентов, получающих опиоиды, является ограни¬
чение применения ненужных седатиков. Бензодиазепины
или седативные вещества не должны назначаться, если
пациент не имеет к ним привыкания; даже в этом случае
их следует применять в меньших дозах. Потребление опи¬
оидов максимально в первые 24 часа, и пациенты требуют
тщательного наблюдения в течение этого времени. Во мно¬
гих клиниках пациентам при использовании ПКА рутин¬
но назначается кислород через носовой катетер.Блокада нервовБез сомнения, наиболее глубокую аналгезию обеспечива¬
ет блокада нервов, выполняется ли она нейроаксиально
или периферически на уровне спинного мозга или пе¬
риферических нервов. При использовании местных ане¬
стетиков длительного действия аналгезирующий эффект
нервного блока может длиться от 18 до 24 часов (после
однократной инъекции), либо до нескольких дней при
использовании катетера.
4.7 Послеоперационное лечение: общие положенияИмеется множество исследований, подтверждающих анал-
гезирующие преимущества блокады нервов перед общей
анестезией. Brown и др. [17] описывали меньшие боли, тош¬
ноту и более короткие сроки госпитализации при исполь¬
зовании блокады нервов, когда у пациентов с артроскопией
плечевого сустава рандомизированно применялась общая
анестезия или межлестничная блокада. У пациентов со зна¬
чимыми кардиологическими или легочными заболевания¬
ми сложности может вызывать не столько анестезирующий,
сколько общий ослабляющий эффект, относительно рас¬
слабляющее действие послеоперационной аналгезии опи-
оидами. У таких пациентов выгоды региональной анестезии
наиболее очевидны, будет ли это однократная инъекция
или установка катетера. Региональная анестезия однако не
лишена своих недостатков; на конечностях потенциальной
проблемой является компартмент-синдром (гл. 1.6:4.3) [18].
Одним из наиболее ранних признаков может быть несоот¬
ветствующая степени повреждения боль, усиливающаяся
при пассивных движениях, либо неврологические при¬
знаки, такие как онемение и парестезия. Нервная блокада
может приводить к отсрочке диагноза, маскируя данные
признаки и симптомы. Strecker и др. [19] описали случай
компартмент-синдрома нижней конечности, при котором
задержка диагностики была связана с эпидуральной аналге-
зией, обеспечиваемой 0,125%-м бупивакаином при скорости
введения 10 мл/час. Если применения региональной анесте¬
зии у пациентов с опасностью возникновения компартмент-
синдрома избежать нельзя, то следует максимально снизить
концентрацию локального анестетика в послеоперацион¬
ной инфузии, а пациент должен наблюдаться с особой на¬
стороженностью в отношении компартмент-синдрома.
Следует рассматривать возможность применения монито¬
ринга давления в пределах фасциального футляра.2.2 ПеревязкиДля обеспечения скорейшего высушивания хирургических
ран они закрываются в операционной стерильной абсор¬
бирующей марлей, обеспечивающей возможность цирку¬
ляции воздуха. Активные дренажи (при их использовании)
удаляют обычно через 24 часа при обычных объемах экс¬
судата. При больших объемах, как при переломах таза илипроксимального отдела бедренной кости, может требовать¬
ся 48 часов. Суставные переломы являются особой ситуаци¬
ей, и дренаж не должен оставаться дольше чем на 8—12 ча¬
сов. При превышении этих сроков увеличивается опасность
инфекции. Если повязки обильно промокли кровью, пер¬
вая перевязка выполняется через 24 часа после операции; в
иных случаях повязка может быть оставлена на 48 часов. По¬
сле этого повязки меняют ежедневно для предотвращения
формирования влажной окружающей среды. Такие пере¬
вязки выполняются при строгом соблюдении гигиениче¬
ских предосторожностей. Для дезинфекции кожи рекомен¬
дуются растворы йода или хлоргексидина. Открытые раны
следует регулярно увлажнять сбалансированными раство¬
рами электролитов (напр, лактатом Рингера), или могут
применяться вакуумные повязки (гл. 4.3). Контаминирован-
ные раны промывают растворами антисептиков, такими как
Lavasept (гл. 5.3). Такое механическое промывание наиболее
эффективно. Как только кровоточивость или секреция пре¬
кращаются, рана может оставляться открытой. Даже при
неснятых швах пациент может принимать ванну или прохо¬
дить гидротерапию при временном закрытии раны непро¬
ницаемыми повязками (напр. OpSite film, Tegaderm).2.3 Возвышенное положение и поддержка
поврежденной конечностиМногие хирурги предпочитают собственные режимы, но
представленные здесь руководства являются общеприня¬
тыми (табл. 4.7-1).■ Непосредственно после вмешательства опери¬
рованную конечность располагают выше уровня
сердца для минимизации отечности.После остеосинтеза верхней конечности рука располагает¬
ся либо на подушке, либо подвешивается в косынке (рис.
4.7-2а). При использовании последней сгибание в локтевом
суставе не должно превышать 75°. После любого вмеша¬
тельства следует избегать сдавления, неправильного поло¬
жения и деформаций. В частности следует хорошо смяг¬
чать области внутреннего надмыщелка плеча (локтевой
нерв) и головки малоберцовой кости (малоберцовый нерв).
4 Общие вопросыСъемные гипсовые повязки или шины не должны вызы¬
вать неправильное положение конечности или затруднять
раннюю послеоперационную мобилизацию и физиотера¬
пию. Шины на предплечье и кисть укладываются в физио¬
логическом положении для предотвращения контрактур
мышц и суставов кисти и пальцев (рис. 6.3.4-18).При переломах в области тазобедренного сустава конеч¬
ность укладывается в положении умеренного отведения
и удерживается в таком положении с помощью подушек
либо смягченной шины. При переломах дистального и
среднего отделов диафиза бедренной кости голень укла¬
дывается на подушку в положении сгибания коленного и
тазобедренного суставов на 90° (рис. 4.7-2Ь). При операци¬
ях на голени положение аналогично, но достаточно сгиба¬
ния в коленном и тазобедренном суставах на 45° (рис. 4.7-2с).
При суставных переломах области коленного сустава луч¬
ше применять аппарат для продолжительных пассивных
движений (СРМ) (рис. 4.7-3). У всех пациентов с перело¬
мами нижней конечности важно предотвращать эквинус-
ную установку стопы применением соответствующих шин.Такие усилия по уменьшению отека могут дополняться
охлаждением. У пациентов с тенденцией к эквинусному
положению стопы применяется U-образная шина. Ор-
тезы с шарнирами, которые обеспечивают контролируе¬
мую подвижность, полезны как при постепенной моби¬
лизации при суставных переломах, так и при наличии
сопутствующих повреждений связок.■ Комбинация хирургического вмешательства и
последующей длительной иммобилизации непри¬
емлема из-за повышения частоты сопутствующих
осложнений.Внешнее шинирование должно применяться только при
его неизбежности для предотвращения порочного по¬
ложения конечности, обеспечения гладкого заживления
раны или для лечения сопутствующих повреждений.Рис. 4.7-2а—с Положение после опе¬
раций.а Верхняя конечность,
b Дистальный/средний отдел бедра,
с Голень.Рис. 4.7-3 Аппарат продолжительных
пассивных движений может применяться
при суставных переломах.458
4.7 Послеоперационное лечение: общие положения2.4 Отечность, мобилизация и профилактика
тромбозаРанняя мобилизация, а при некоторых обстоятельствах
и эластичное бинтование могут быть весьма эффектив¬
ными для предотвращения тромбоза. В дополнение
может применяться медикаментозная профилактика,
как описано в гл. 4.6. Пациенты, оперированные по по¬
воду повреждения верхней конечности, должны вставать
уже в день операции. В случае вмешательств на нижней
конечности передвижения минимизируются до умень¬
шения отечности мягких тканей и нормализации состо¬
яния раны (видео 4.7-1; 4.7-2). Возможность нагрузки ко¬
нечности массой тела зависит от следующего:
«сущности» перелома;
функции примененных имплантатов;
сопутствующих повреждений;
предоперационных заболеваний;
адекватности пациента [20].Несмотря на наличие общих рекомендаций, ответствен¬
ность несет оперирующий хирург, который должен знать,
насколько надежна фиксация. Следует быть осторожным,
чтобы ранняя мобилизация не препятствовала заживле¬
нию раны. При наличии отечности применяется возвы¬
шенное положение и охлаждение конечности.2.5 АнтибиотикиПрименение антибиотиков для профилактики и при ле¬
чении контаминированных ранений изложено в гл. 4.5.2.6 Активность и нагрузка весомПослеоперационная физиотерапия начинается с первого
дня после операции. При повреждениях длинных костей
начинаются активные движения и движения с внешней
помощью (видео 4.7-3). Также могут применяться про¬
должительные пассивные движения. Нагрузка весом - доVideos )Видео 4.7-1 Ранняя мобилизация с при¬
менением физиотерапии важна при ле¬
чении переломов.Видео 4.7-2 После операции требуется
возвышенное положение конечности, по¬
ощряется активная мобилизация суставов.Видео 4.7-3 Активные движения с внеш¬
ней помощью уменьшают контрактуры су¬
ставов и способствуют началу восстанов¬
ления функции мышц.459
4 Общие вопросы15-20 кг - сначала должна осуществляться с помощью хо¬
дунков и костылей и только под надзором опытного пер¬
сонала [21]. Тренировка ходьбы вверх и вниз по лестнице
с костылями особенно затруднительна для пациентов и
должна тщательно контролироваться (видео 4.7-4). Гид¬
ротерапия является важным средством для обеспечения
ненагружаемой и безболезненной мобилизации паци¬
ентов с переломами позвоночника, плеча, таза и тазобе¬
дренного сустава; она также полезна для восстановления
психологической уверенности.2.7 Рентгенологический контрольВо время операции или после нее выполняются рентгено¬
граммы как минимум в двух проекциях. Они служат для
документирования репозиции и фиксации перелома и обе¬
спечивают основу для оценки процесса сращения перелома.) VideosВидео 4.7-4 Пожилых пациентов следует про¬
инструктировать перед выпиской о том, как
передвигаться, в т. ч. по лестнице.4602.8 Общение с пациентом и родственникамиВ течение первой фазы пациент и близкие должны ре¬
гулярно получать полную информацию о клиническом
состоянии, степени прогресса и том, чего можно ожи¬
дать в ходе выздоровления. Ожидания пациента и его се¬
мьи следует выяснить и соответственно корректировать в
сторону правильного понимания ситуации. Все вспомо¬
гательные службы должны включаться в лечебный про¬
цесс на этой стадии.До выписки пациента из клиники должно быть выполнено
следующее:достигнуты заживление раны без признаков воспаления
и контроль над болью;выполнены послеоперационные рентгенограммы;Видео 4.7-5 Пациента можно проинструктиро¬
вать о том, как дозировать нагрузку конечности
массой тела с помощью весов.
4.7 Послеоперационное лечение: общие положенияпроведен инструктаж по ходьбе с костылями (в т. ч. по
лестнице) и дальнейшей мобилизации (видео 4.7-5);
предоставлена информация о симптомах и признаках
возможных осложнений;выданы инструкции по дальнейшему лечению и послео¬
перационному контролю.3.1 Медицинская помощь вне больницыХирург должен убедиться, что после выписки из клини¬
ки компетентное наблюдение за пациентом будет про¬
должено. Пациент должен быть обеспечен достаточной
информацией для принятия решения о следующих эта¬
пах лечения и реабилитации и их выполнения. Врач, на¬
блюдающий пациента, должен следить за нарушениями
нормального процесса выздоровления и не давать им пе¬
рерастать в серьезные осложнения. Первая послеопера¬
ционная консультация обычно выполняется через 12-14
дней после операции, обычно при снятии швов. Сидячая
работа может быть возобновлена уже через 2 недели по¬
сле операции при соблюдении связанных с повреждени¬
ем ограничений. Необходимым является обеспечение со¬
ответствующих условий транспортировки. Однако более
распространен период выздоровления в 6-8 недель [22].3.2 Комплексный региональный болевой синдром
(КРБС)Международная ассоциация по изучению боли (IASP) ут¬
вердила в 1994 г. новую классификацию для более точного
описания болевых синдромов рефлекторной симпатиче¬
ской дистрофии (КРБС I) и каузалгии (КРБС II) [23]. При¬
чиной обновления классификации был отказ от терминов,подразумевающих еще не изученные патофизиологиче¬
ские изменения [24].■ КРБС I и КРБС II являются нейропатическими
болевыми синдромами, сопровождаемыми судомо¬
торными и вазомоторными нарушениями [25]. Эти
синдромы отличаются друг от друга наличием вы¬
являемого повреждения нерва при КРБС II.■ Специфических тестов для диагностики данных
состояний не существует. Диагноз зависит от кли¬
нических данных и основан на исключении других
состояний, которые могут определять клиниче¬
скую картину.Диагностические критерии IASP следующие [23]:При КРБС I (рефлекторной симпатической дистрофии)
в анамнезе имеются указания на какую-либо травму или
провоцирующий момент, либо причину иммобилиза¬
ции, которая предшествовала возникновению состояния.
Провоцирующий момент может быть значительным
(напр, операция, перелом или размозжение), либо не¬
большим (растяжение, ушиб).Для установления диагноза КРБС I необходимо наличие
следующих трех критериев:региональная спонтанная боль, аллодиния или гипе-
ралгезия, которая не ограничивается зоной иннервации
конкретного нерва и непропорциональна степени пер¬
вичного повреждения;наличие отека мягких тканей, изменений кровоснабже¬
ния кожи (напр, изменение цвета, пятнистость или сни¬
жение температуры), либо ненормальная судомоторная
активность в болезненной области;отсутствие любых других состояний, которые могли бы
определять степень болезненности и дисфункции.3 Вторая фаза послеоперационного
лечения перелома
4 Общие вопросыДля установки диагноза КРБС II (каузалгия) необходимо
наличие следующих трех критериев:продолжительные боли, аллодиния или гипералгезия
после повреждения нерва, которые не обязательно огра¬
ничиваются зоной его иннервации;наличие преходящего отека, изменений кровоснабже¬
ния кожи (напр, изменение цвета, пятнистость или сни¬
жение температуры), либо ненормальная судомоторная
активность в болезненной области;отсутствие любых других состояний, которые могли бы
определять степень болезненности и дисфункции.Диагностические критерии КРБС намеренно являются
общими для более широкой их трактовки.■ Непропорциональная или необычная боль яв¬
ляется наиболее постоянным признаком КРБС.Имеется несколько диагностических процедур, которые
иногда могут быть полезными при диагностике КРБС.
Однако следует подчеркнуть, что диагноз КРБС являетсяРис. 4.7-4 Эквинусная установка стопы и тяжелая дистрофия
кости вследствие КРБС после перелома лодыжек.полностью клиническим и не зависит от наличия или от¬
сутствия положительных диагностических находок.Простые рентгенограммы Moiyr показывать истончение
кортикального слоя и потерю кости вследствие повыше¬
ния активности остеокластов. Эти изменения локализу¬
ются преимущественно около суставов и более выражены,
чем могли бы быть только вследствие иммобилизации [26].
Рентгенограммы также метут выявлять пятнистую остео¬
пению спустя несколько недель после появления симпто¬
мов, либо, при прогрессировании заболевания и остеопе¬
нии, диффузный вид матового стекла (рис. 4.7-4).При выполнении сцинтиграфии у пациентов с КРБС мо¬
жет наблюдаться повышение накопления препарата в
околосуставных зонах нескольких суставов вовлеченной
конечности, но не на противоположной здоровой сторо¬
не [27]. Однако эти сцинтиграфические изменения вариа¬
бельны и не являются достаточно постоянными для под¬
тверждения диагноза КРБС.Для документирования различий температуры в преде¬
лах конечности и между здоровой и вовлеченной конеч¬
ностями может применяться термография. Тест «холод¬
ного давления» может продемонстрировать воздействие
изменения температуры (холода) на травмированную ко¬
нечность и возможное вовлечение симпатической нерв¬
ной системы.Электродиагностические исследования, которые в первую
очередь оценивают состояние крупно-волокнистых чувстви¬
тельных и двигательных нейронов, хотя и не являются цен¬
ными в диагаостике КРБС I, могут выявлять нарушения со
стороны периферических нервов, характерные для КРБС П.
Количественное сенсорное исследование (КСИ) измеряет
необходимую интенсивность стимулирования для вызыва¬
ния специфических чувствительных ощущений, таких как
прикосновение, вибрация, холод и тепло, и таким образом
может применяться для документирования гиперестезии,
гипералгезии и аллодинии. КСИ позволяет оценить функ¬
цию не только крупных А-(3 волокон, но также и А-& воло¬
кон малого диаметра и немиелинизированных С-волокон.
4.7 Послеоперационное лечение: общие положенияНаше понимание роли симпатической нервной систе¬
мы при КРБС постоянно улучшается, несмотря на то что
этиология изменений, вовлекающих периферическую и
центральную нервную систему, полностью не исследова¬
на. Ранее важную роль в диагностике КРБС играли симпа¬
тические блокады верхних и нижних конечностей. Сейчас
выяснено, что симпатически поддерживаемая боль мо¬
жет быть характеристикой КРБС. Поэтому наличие или
отсутствие такой боли имеет отношение только к плани¬
рованию стратегии лечения [28], которая облегчит выпол¬
нение физиотерапии и реабилитации.■ Большинство авторов подчеркивают необходи¬
мость мультидисциплинарного подхода к лечению
КРБС при ведущей роли обезболивания, реабили¬
тации и функционального восстановления.Успешное лечение КРБС требует соответствующего купи¬
рования боли и психотерапии, направленных на помощь
пациенту в достижении целей лечения.Если у пациента при периодической оценке (напр, каж¬
дые 2 недели) улучшения состояния не наблюдается, то
для лечения подключаются более мощные стратегии
купирования боли и психологическая помощь [23]. При
использовании достаточного обезболивания и психоте¬
рапии пациент сможет перенести такие терапевтические
процедуры как десенситизация, изометрические упраж¬
нения, упражнения по увеличению объема движений
с сопротивлением и, наконец, стрессовые нагрузки [23].
Пассивные упражнения по увеличению объема движе¬
ний противопоказаны, так как они оказывают негативное
воздействие на активацию крупных А-|3 волокон механо¬
рецепторов I и II типов [24]. Даже при достаточной анал¬
гезии и применении психотерапии пациенты обычно от¬
мечают временное усиление боли и отечности при начале
физической терапии [26]; об этом их следует предупреж¬
дать заранее.Рекомендуется психологическая оценка пациентов, испы¬
тывающих тяжелые симптомы КРБС более 6-8 недель [23].
Продолжающиеся жизненные нагрузки и сопутствующиепсихиатрические нарушения могут потенциально усили¬
вать боль и симптомы за счет физиологических механиз¬
мов, поэтому они требуют оценки и коррекции. За счет
развития навыков приспособления при когнитивно-по¬
веденческой терапии и применения методов релаксации,
таких как биологическая обратная связь, пациенты спо¬
собствуют большей эффективности коррекции боли и в
конечном счете физического восстановления.Основной задачей купирования боли при КРБС являет¬
ся облегчение физической терапии, так как именно она, в
конечном счете, позволяет улучшить состояние пациента.
Купирование боли при КРБС агрессивно прогрессирует
шаг за шагом. Сначала для устранения симптоматики
применяется фармакотерапия. Обычной чертой КРБС
является нейропатическая боль, и трициклические анти¬
депрессанты, такие как амитриптилин, часто применя¬
ются совместно с антиконвульсантами, такими как габа-
пептин. Антидепрессанты повседневно применяются при
лечении многих хронических болевых нарушений, таких
как фантомные боли в конечностях или нейропатическая
боль. Они оказывают антиноцицептивный эффект за счет
гиперполяризации нейронов заднего рога путем увеличе¬
ния нейротрансмиссии серотонина или норэпинефрина
в центральной нервной системе.Другими широко применяемыми медикаментами явля¬
ются НПВС и пероральные опиоиды. Пероральные опио-
иды могут применяться сначала как краткосрочные сред¬
ства в виде одного из компонентов лечения, например
оксикодон в сочетании с ацетаминофеном. Они особенно
эффективны при приеме за 30 минут до начала физиче¬
ской терапии. При развитии толерантности или недоста¬
точном купировании боли при периодическом приеме
добавляются опиоидные препараты продолжительного
высвобождения. Если у пациента не наблюдается улуч¬
шения при выполнении физической терапии на фоне пе-
роральных медикаментов, то ему / ей необходимо более
агрессивное лечение, такое как блокады симпатических
или соматических нервов [23]. У пациентов с симпати¬
чески поддерживаемой болью необходимо выполнение
блокады симпатического нерва, и при хорошем эффекте
4 Общие вопросыкурс из 3-6 блокад совместно с физиотерапией может
помочь в достижении ремиссии [23]. При отсутствии эф¬
фекта от симпатической блокады может быть показана
блокада соматического нерва или установка тоннельного
эпидурального катетера для обеспечения оптимальной
для проведения физической терапии аналгезии.Если успеха достичь все же не удается, следует рассматри¬
вать возможность применения более инвазивных методов.
Если у пациента отмечается неполный эффект симпатиче¬
ских или соматических блокад, может быть показана сти¬
муляция спинного мозга при КРБС I и II или стимуляция
периферических нервов при КРБС II [23]. При отсутствии
эффекта нейростимуляции, наличии дистонии или при
длительном течении заболевания для локальной доставки
анестетиков, опиоидов или баклофена могут применяться
интратекальные помпы [23].■ КРБС остается потенциально инвалидизирую-
щим заболеванием с неясной этиологией. Важной
является ранняя диагностика с немедленной фи¬
зиотерапией и соответствующим обезболиванием.
Это обеспечивает шансы на хороший окончатель¬
ный результат.Диагностические критерии остаются широкими, чтобы не
исключать это заболевание из спектра дифференциальной
диагностики. Если данный диагноз не поставлен рано, ре¬
зультат лечения может быть неблагоприятным. Достигнет
ли пациент ремиссии при использовании более консерва¬
тивных методов, или будет наблюдаться быстрое прогрес¬
сирование КРБС, следует помнить, что основной задачей
лечения боли является облегчение проведения физиотера¬
пии и что частая повторная оценка состояния пациента в
зависимости от проводимого лечения является необходи¬
мой для минимизации прогресса заболевания.3.2 Клинический и рентгенологический контрольЧастота и сроки повторных визитов к врачу в основном
зависят от местных установок, но при любых обстоятель¬
ствах важны следующие особенности.При периодических контрольных визитах особое внимание
следует уделять ежедневной деятельности пациента, такой
как принятие душа и ванной, сидение, ходьба по лестнице,
работа и занятия спортом. Она может играть важную роль в
личной и профессиональной жизни пациента, и чем скорее
все проблемы будут решены, тем быстрее пациент вернется
в привычные условия. При хорошем контакте пациента и
врача эта фаза лечения перелома может происходить в оп¬
тимальных условиях для возобновления работы и занятий
спортом. Увеличивающееся покраснение, отечность или
местная чувствительность, замедление или обратное разви¬
тие прогресса восстановления, либо уменьшение подвиж¬
ности в сочетании с болью являются клиническими при¬
знаками, которые следует рассматривать как тревожные в
отношении возможного развития комплексного региональ¬
ного болевого синдрома, глубокой инфекции или несраще¬
ния. Возникновение трудностей при активности, которая
ранее не вызывала проблем (напр, нагрузка конечности мас¬
сой тела), является важным признаком.Рентгенологический контроль с 4-6-недельньгми интер¬
валами должен включать снимки сегмента целиком в
двух проекциях, в особых случаях могут понадобиться
дополнительные проекции. В частности при переломах,
вовлекающих суставные поверхности, для оценки кон¬
груэнтности сустава важными могут быть тангенциаль¬
ные проекции. При переломах длинных костей рентге¬
нограммы должны захватывать прилежащие суставы,
что требует применения подходящих по длине пленок.
При наличии металлоконструкции сращение перелома
бывает сложно оценить по простой рентгенограмме, по¬
этому весьма ценными могут быть современные методы
КТ-сканирования. Оценка послеоперационных рентгено¬
грамм зависит от того, какой тип сращения ожидается и
какой вид фиксации применен, от состояния кости и мяг¬
ких тканей и оценки надежности фиксации, производи¬
мой хирургом.■ Если ожидается прямое заживление, то появле¬
ние мозоли раздражения или расширение щели пе¬
релома могут указывать на надвигающуюся угрозу
и требуют изменения режима.
4.7 Послеоперационное лечение: общие положения■ При непрямом заживлении своевременное об¬
разование мозоли, окружающей зону перелома, и
ее постепенное созревание являются хорошими
признаками.Тщательное наблюдение необходимо в отношении вторич¬
ных смещений, расшатывания имплантатов (резорбции
кости) или поломки имплантатов и вторичного смещения.■ Хирург всегда должен быть уверен, что сраще¬
ние прогрессирует со скоростью, соответствующей
клинической ситуации, и должен быть готов пред¬
принять соответствующие действия, если это не
так. Раннее применение костной пластики (с 6—12-й
недели) при сложных переломах позволит предот¬
вратить развитие замедленной консолидации в
большинстве случаев.При наличии положительных данных клинического и
рентгенологического обследований нагрузка весом может
постепенно увеличиваться. При внутрисуставных перело¬
мах аналогичное решение принимается в отношении до¬
пустимого объема движений.3.4 Раннее удаление имплантатовИмплантаты, которые задерживают мобилизацию и зажив¬
ление перелома, такие как позиционные винты или внеш¬
ние фиксаторы, могут быть удалены полностью или частич¬
но через 6-8 недель. Это может включать динамизацию
интрамедуллярного стержня или обеспечивать полный
объем движений, например, после удаления позиционного
винта из синдесмоза при переломах лодыжек типа С.4 Третья фаза — завершение
послеоперационного лечения переломаЛечение перелома можно считать завершенным, когда
пациент полностью восстанавливает способности к по¬
вседневной деятельности, работе и занятиям спортом
(если занимался спортом до травмы). При возникновении
нового перелома хирург должен определить, является ли
он повторным переломом или рефрактурой.Определение рефрактуры: должны присутствовать все
пять критериев без исключения:1) вовлечена первоначальная линия перелома;2) имелось неосложненное сращение перелома после
технически идеального остеосинтеза или соответству¬
ющего консервативного лечения;3) применялось правильное послеоперационное лечение;4) металлические имплантаты были удалены в соответ¬
ствующие сроки;5) имелась адекватная повторная травма.Определение повторного перелома: не выполнен как ми¬
нимум один из вышеуказанных критериев.
4 Общие вопросы5 Удаление имплантатаДля многих пациентов удаление имплантата представля¬
ется настоящим завершением лечения перелома. Идя на¬
встречу пожеланию пациента об удалении имплантата,
следует обсудить с ним стоимость, пользу и опасности.
Перед удалением имплантата следует выполнить допол¬
нительные рентгенограммы, которые позволят следующее:
удостовериться в полноте консолидации перелома;
определить тип, состояние и расположение имплантатов;
обеспечить необходимое для удаления имплантата обо¬
рудование.Сразу после выполнения первичного вмешательства па¬
циента следует проинформировать о мнении хирурга от¬
носительно удаления имплантата.Имеется ряд показаний к удалению имплантатов. Для та¬
ких фиксаторов, как позиционные винты, показано раннее
удаление. Позднее удаление более применимо у молодых
пациентов и на нижних конечностях, особенно в области
лодыжек и надколенника. На верхней конечности удаление
имплантата обычно не является ни необходимым, ни реко¬
мендуемым. Главным показанием к удалению имплантата
является раздражение мягких тканей или боли, связанные
с имплантатом. Реакции гиперчувствительности аллерги¬
ческого типа могут возникать, но они являются редкими
при использовании имплантатов из нержавеющей стали
и практически неизвестны при имплантатах, выполненных
из чистого титана (гл. 1.3). Решение об удалении импланта¬
та основывается на степени выраженности реакции. Внеш¬
ние фиксаторы и спицы Киршнера всегда удаляют полно¬
стью из-за опасности вторичных смещений или миграции,
а также стержневой инфекции.При показаниях к дополнительным вмешательствам (напр,
артролиз, тенолиз, невролиз, ревизия рубца) одновременно
могут удаляться и имплантаты, если отмечается полное сра¬
щение перелома.У пожилых пациентов имплантаты, как правило, не уда¬
ляются. Опасности и преимущества удаления импланта¬
та следует тщательно взвешивать у пациентов со слабым
общим уровнем здоровья, иммунными заболеваниями
(напр. ВИЧ, гепатит, туберкулез) или с местными нару¬
шениями кровообращения (напр, диабет, перифериче¬
ские артериальные заболевания). Имплантаты, распо¬
ложенные в зонах повышенной опасности ятрогенного
повреждения нервов или сосудов (напр, предплечье, диа¬
физ плечевой кости, таз), также не удаляются.Если удаление имплантата необходимо, срок определяется
локализацией перелома и типом примененного имплан¬
тата. Обычно имплантаты оставляют на месте минимум1-2 года, в течение которых выполняется периодический
контроль сращения перелома. Рентгенограммы должны
показывать полное сращение перелома [30]. Пациента сле¬
дует предупредить о небольшом риске инфекции, повтор¬
ного перелома и локальных повреждений нервов. После
удаления при условии нормального заживления мягких
тканей полная функция и нагрузка весом могут быть воз¬
обновлены в течение нескольких дней.После удаления больших пластин контактные виды спор¬
та и тяжелая физическая работа должны быть отложены
минимум на 2-4 месяца. После этого и, возможно, после
еще одного рентген-контроля сращение перелома можно
считать завершенным.
4.7 Послеоперационное лечение: общие положения6 Библиография[1] Mersky Н, Bogduk N (1994) Classification of chronic pain: Description
of chronic pain syndromes and definitions of pain terms. 2nd ed.
Seattle: IASP Press.[2] Smith AB, Ravikumar TS, Kamin M, et al (2004) Combination
tramadol plus acetaminophen for postsurgical pain. Am J Surg;
187(4):521-527.[3] Schecter WP, Bongard FS, Gainor BJ, et al (2002) Pain control in
outpatient surgery. J Am Coll Surg; 195(1):95-104.[4] Alexander R, El-Moalem HE, Gan TJ (2002) Comparison of the
morphine-sparing effects of diclofenac sodium and ketorolac
tromethamine after major orthopedic surgery. J Clin Anesth;
14(3):187—192.[5] Gilron I, Max MB, Lee G, et al (2000) Effects of the 2-amino-3-
hydroxy-5-methyl-4-isoxazole proprionic acid/kainate antagonist
LY293558 on spontaneous and evoked postoperative pain. Clin
Pharmacol Ther; 68(3):320-327.[6] Gilron I, Tod D, Goldstein DH, et al (2002) The relationship
between movement-evoked versus spontaneous pain and peak
expiratory flow after abdominal hysterectomy. Anesth Analg;
95(6):1702-1707.[7] Redmond M, Florence B, Glass PS (2003) Effective analgesic
modalities for ambulatory patients. Anesth Clin N Am; 21(2):329-346.[8] Repchinsky C, Welbanks L, Bisson R (2004) Compendium of
Pharmaceuticals and Specialties. Ottawa: Canadian Pharmacists
Association.[9] Tomkvist H, Nilsson OS, Bauer FC, et al (1983) Experimentally
induced heterotopic ossification in rats influenced by
antiinflammatory drugs. Scand J Rheumatol; 12(2):177-180.[10] Gajraj NM (2003) The effect of cyclooxygenase-2 inhibitors on bone
healing. Reg Anesth Pain Med; 28(5):456-465.[11] Wedel DJ, Berry D (2003) "He said, she said, NSAIDs". Reg Anesth
Pain Med; 28(5):372-375.[12] Turan A, Karamanlioglu B, Memis D, et al (2004) Analgesic
effects of gabapentin after spinal surgery. Anesthesiol; 100(4):935-938.[13] Tremont-Lukats IW, Megeff C, Backonja MM (2000)
Anticonvulsants for neuropathic pain syndromes: mechanisms of
action and place in therapy. Drugs; 60(5):1029-1052.[14] Mikus G, Somogyi AA, Bochner F, et al (1991) Polymorphic
metabolism of opioid narcotic drugs: possible clinical implications.
Ann Acad Med Singapore; 20(1):9-12.[15] Donnelly AJ, Cunningham FE, Baughman VL (1999-2000)
Anesthesiology & Critical Care Drug Handbook. 2nd ed. Hudson, Ohio:
Lexi-Comp.[16] Egbert AM, Parks LH, Short LM, et al (1990) Randomized trial of
postoperative patient-controlled analgesia vs intramuscular narcotics
in frail elderly men. Arch Intern Med; 150(9):1897-1903.[17] Brown AR, Weiss R, Greenberg C, et al (1993) Interscalene block
for shoulder arthroscopy: comparison with general anesthesia.
Arthroscopy; 9(3):295-300.[18] Rosenberg AD, Bernstein RL (1999) Perioperative anesthetic
management of orthopedic injuries. Anesth Clin N Am; 17(1).[19] Strecker WB, Wood MB, Bieber EJ (1986) Compartment syndrome
masked by epidural anesthesia for postoperative pain.Report of a case.
J Bone Joint Surg Am; 68(9):1447-1448.[20] Siebert W, Geyer M, Vahle A (1993) [Postoperative partial weight
bearing—What does the patient really do?] Orthop Praxis; 3:196-202.[21] Warren CJ, Lehmann JF (1975) Training procedures and
biofeedback methods to achieve controlled partial weight bearing: an
assessment. Arch Phys Med Rehabil; 56(10):449^155.[22] Cameron ID, Lyle DM, Quine S (1994) Cost effectiveness of
accelerated rehabilitation after proximal femoral fracture. J Clin
Epidemiol; 47(11):1307-1313.[23] Stanton-Hicks MD, Rezai AR, Burton AW, et al (2002) An
updated interdisciplinary clinical pathway for CRPS: report of an
expert panel. Pain Practice; 2(1).[24] Stanton-Hicks MD (2003) Complex Regional Pain Syndrome. Anesth
Clin N Am; 21(4):733-744.[25] Forouzanfar T, Koke AJ, van Kleef M, et al (2002) Treatment of
complex regional pain syndrome type I. Europ J Pain; 6(2):105-122.[26] Cepeda MS, Lau J, Carr DB (2002) Defining the therapeutic role of
local anesthetic sympathetic blockade in complex regional pain
syndrome: a narrative and systematic review. Clin J Pain; 18(4):216-233.[27] Kozin F, Ryan LM, Carerra GF, et al (1981) The reflex sympathetic
dystrophy syndrome (RSDS): III. Scintigraphic studies, further
evidence for the therapeutic efficacy of systemic corticosteroids, and
proposed diagnostic criteria. Am J Med; 70(l):23-30.[28] Kock FX, Borisch N, Koester B, et al (2003) [Complex regional
pain syndrome type I (CRPS I). Pathophysiology, diagnostics, and
therapy.] Orthopade; 32(5):418-431.[29] Rao SG (2002) The neuropharmacology of centrally-acting analgesic
medications in fibromyalgia. Rheum Dis Clin N Am; 28(2):235-259.[30] Stafford P, Norris B, Nowotarshi P (2002) Hardware removal: tips
and techniques in revision fracture surgery. Tech Orthop; 17(4):522-530.7 БлагодарностиМы выражаем благодарность Andy Weymann и Peter Matter
за участие в подготовке данной главы в первом издании
«АО - Принципы лечения переломов».467
4 Общие вопросыоо•Остеопороз1Введение4692Эпидемиология остеопороза4693Остеопорозная кость4703.1Денситометрия и выявление перелома4703.2Структура и свойства4713.3Сращение4714Внутренняя фиксация при остеопорозе4714.1Изменения имплантатов4734.2Усиление кости4734.3Воздействие на биологические процессы4755 Хирургическое лечение при специфических локализациях 475переломов на фоне остеопороза5.1Особые аспекты лечения у пожилых пациентов4755.2Переломы проксимального отдела плечевой кости4755.3Переломы дистального отдела лучевой кости4765.4Переломы проксимального отела бедренной кости4765.5Перипротезные переломы4785.6Переломы позвоночника4796Медикаментозное лечение4797Заключение4808 Библиография481
Авторы Peter V. Giannoudis, Erich Schneider4.8 Остеопороз1 Введение■ Всемирной организацией здравоохранения осте¬
опороз определяется как снижение костной массы
более чем на 2,5 стандартных отклонения от средне¬
го значения для взрослых (т.е. Т < -2,5).У пациентов с остеопорозом даже простое падение мо¬
жет привести к переломам вследствие хрупкости кости,
хотя - при других обстоятельствах - они могут страдать и
от высокоэнергетичных переломов.■ Пациенты с остеопорозом, у которых переломы
вследствие хрупкости кости возникают при обыч¬
ных падениях, представляют значительную про¬
блему для здравоохранения в странах со старею¬
щим населением.Ежегодно в Великобритании (население 60 миллионов)
возникает около 200 ООО переломов, связанных с остеопо¬
розом. Большинство переломов проксимального отдела
бедренной кости и лучевой кости связаны с простыми
падениями. Из-за этой тесной взаимосвязи общепри¬
знано, что падения, остеопороз и переломы следует рас¬
сматривать в комплексе. Для предотвращения падений
в пожилом возрасте предложено несколько мер, вклю¬
чающих тренировку силы и равновесия, оценку и устра¬
нение потенциальных опасностей дома, оценку зрения,
медикаментозное лечение, кардиостимуляцию (при не¬
обходимости) и когнитивную поведенческую терапию.
Медикаментозное лечение остеопороза заключается в
назначении анаболиков, антирезорптивных средств, каль¬
ция, витамина D и гормон-заместительной терапии.Хирургическое лечение переломов при остеопорозе затруд¬
нено из-за плохого качества кости. В частности фиксация пе¬
реломов, вовлекающих метафизарные отделы длинных ко¬
стей, может сопровождаться высокой частотой осложнений.Например, могут возникать расшатывание или вырывание
имплантата, потеря фиксации, несращения, сращения в не¬
правильном положении и необходимость выполнения по¬
вторных вмешательств. Данная глава посвящена проблемам
переломов остеопорозной кости и приемам их фиксации,
которые хирург должен использовать.2 Эпидемиология остеопороза■ Остеопороз является распространенным забо¬
леванием в пожилом возрасте. У 40% женщин и 14%
мужчин в возрасте старше 50 лет возникают пере¬
ломы, связанные с этим заболеванием [1].По всему миру ежегодно 100-200 миллионов людей подвер¬
гаются риску возникновения осгеопорозньгх переломов [2].
При увеличивающемся количестве пожилых людей ожида¬
ется, что остеопороз станет эпидемией ближайших лет.Женщины всех этнических групп подвержены остеопении
и остеопорозу. Минеральная плотность кости (МПК) сни¬
жается с возрастом у всех женщин. У мужчин опасность
остеопороза также увеличивается с возрастом. В США в на¬
стоящее время остеопороз выявлен у 2 миллионов человек,
еще у 12 миллионов отмечено снижение костной массы.Наиболее частой локализацией переломов у мужчин в
возрасте от 50 до 54 лет являются ребра, позвоночник и за¬
пястье. У женщин этой возрастной группы обычными ло¬
кализациями переломов являются запястье, позвоночник,
ребра и плечо. В возрасте старше 50 лет частота переломов
в 2-3 раза выше у женщин, но вероятность возникновения
переломов увеличивается с возрастом у обоих полов [3].Наиболее важным социально-экономическим фактором
остеопороза является увеличение частоты переломов прок¬
симального отдела бедренной кости у пожилых. В 2000 г. по
всему миру отмечено 424 000 переломов проксимального469
4 Общие вопросыотдела бедренной кости у мужчин и 1 098 ООО - у женщин.
На основании изменений демографической обстановки и
увеличения ожидаемой продолжительности жизни, к 2025 г.
ожидается увеличение количества переломов у мужчин на
89% (до 800 ООО переломов проксимального отдела бедрен¬
ной кости в год), а у женщин - на 69% (до 1,8 миллиона пере¬
ломов) [4].■ В мире имеются значительные географические
различия частоты переломов проксимального от¬
дела бедренной кости [5].Наиболее высокая частота отмечается у лиц европеоидной
расы, проживающих в северной Европе, затем следуют ев¬
ропеоидные жители Северной Америки. Наиболее низкая
частота у жителей Африки, а встречаемость у жителей Азии
является промежуточной. Невысокая частота остеопороза
в развивающихся странах, по-видимому, связана с низкой
ожидаемой продолжительностью жизни. Однако к 2050 г.
предполагается, что более половины всех переломов прокси¬
мального отдела бедренной кости будут происходить в Азии.3 Остеопорозная кость3.1 Денситометрия и выявление переломаТочная диагностика и оценка остеопороза важны для ле¬
чения переломов, связанных с хрупкостью костей, у пожи¬
лых людей. Минеральная плотность кости (МПК) описы¬
вает количество кости, содержащейся в определенной зоне
костно-мышечной системы. Она измеряется как плотность
на единицу поверхности в г/см2, либо как истинная объем¬
ная плотность в г/см3. Эти две величины нельзя сравнивать,
так как плотность на единицу поверхности зависит от раз¬
мера и строения кости, а объемная плотность не зависит
от данных показателей. Минеральный состав кости (ВМС),
измеряемый в граммах, менее применим для сравнения у
разных людей, так как зависит от размера кости.Современные методы денситометрии включают простую
рентгенографию и абсорбциометрию, одиночную и двойнуюрентгеновскую абсорбциометрию (SXA, DXA), количествен¬
ную компьютерную томографию (QCT), количественный
ультразвук и количественную магниторезонансную томогра¬
фию [6]. Простые рентгенограммы не следует применять для
денситометрии, так как на их точность влияют длительность
экспозиции, напряжение рентгеновской трубки, характери¬
стики анода, фильтрация луча, особенности пленки / экрана,
обработка пленки и т.д. Установлено, что выявление остеопо¬
роза по рентгенограммам возможно только при потере не
менее 20-40% костной массы [7]. Olschewski и др. [8] оцени¬
вали денситометрию кости у пациентов с изолированными
переломами дистального отдела лучевой кости с примене¬
нием стандартной рентгенографии и выявили, что чувстви¬
тельность и специфичность данного метода составляет лишь
61%. Этого недостаточно для выявления остеопороза.QCT измеряет истинную объемную плотность и поэтому мо¬
жет учитывать разницу между кортикальной и трабекуляр¬
ной костью, хотя ее точность не лучше, чем у DXA. Потеря
кости по поперечным срезам по данным QCT обычно состав¬
ляет 1,2% в год. Точная рентгенологическая диагностика пере¬
ломов часто затруднена. Delmas и др. [9] изучали переломы
позвоночника в мультицентровом многонациональном про¬
спективном исследовании. Были выявлены ложноотрица-
тельньге результаты в 34% случаев и ложноположительные
результаты в 5%, вне зависимости от географического реги¬
она. Lill и др. [10] сравнили пять различных классификаций
переломов дистального отдела лучевой кости в зависимости
от нагрузки разрушения и характера переломов. Было обна-
рркено, что классификации Cooney и АО имели наилучшую
корреляцию с тяжестью переломов по сравнению с другими,
но рентгенография в целом отличалась недооценкой истин¬
ной тяжести переломов. Некоторые переломы шейки бедра
также сложно диагностировать с помощью рентгенографии.
Lee и др. [11] направили 28 пациентов на дополнительное
MPT-исследование и обнаружили невыявленньте переломы у
50%, что составило 4% всех переломов шейки бедра.■ МРТ стало методом выбора при обследовании
пожилых пациентов с болями в тазобедренном су¬
ставе и подозрением на наличие перелома при нор¬
мальных рентгенограммах.
4.8 Остеопороз3.2 Структура и свойства■ Остеопороз влияет как на прочность, так и на
жесткость кости, которые уменьшаются с возрас¬
том и зависят от степени деминерализации. Это от¬
носится к кортикальной и к спонгиозной кости.В кортикальной кости уменьшение жесткости и прочности
составляет несколько процентов за десятилетие. Эндосталь-
ная резорбция диафиза и расширение костномозгового кана¬
ла наблюдаются у мужчин и у женщин, но только у мужчин
отмечается конкурирующая субпериостальная аппозиция
кости на бедренной и большеберцовой костях [12]. Таким
образом, у мужчин отмечаются незначительные изменения
в кортикальной области и некоторое увеличение прочности,
тогда как у женщин отмечается ее снижение. Изменения
внешнего и внутреннего диаметров кортикального слоя вли¬
яют на устойчивость всей кости к сгибательным и скручиваю¬
щим нагрузкам. Кроме того, снижение толщины кортикаль¬
ного слоя влияет на прочность фиксации винтов [13]. Также
отмечается уменьшение плотности кортикальной кости из-за
увеличения порозносги.В спонгиозной кости изменения структуры происходят за
счет уменьшения толщины трабекул, нарушения трабеку¬
лярной сети, уменьшения количества трабекул и снижения
межтрабекулярных связей. Наряду с возрастом и потерей
костной ткани к разрушению кости приводит и снижение
общего уровня активности. Имеются четкие свидетельства
того, что механические упражнения воздействуют на кост¬
ную массу (закон Wollf), но, к сожалению, упражнения со¬
провождаются лишь минимальным ее увеличением. Было
показано, что бег, как высокоударное упражнение, явля¬
ется более эффективным в данном плане, чем ходьба или
езда на велосипеде.3.3 Сращение■ Заживление перелома при остеопорозе включа¬
ет обычные стадии и завершается сращением. Од¬
нако длительность консолидации может быть ве¬
лика [14].Об этом имеются данные, полученные в экспериментальной
модели остеопороза на животных. LiJJ и др. [15] исследовали
устойчивость кости овец в отношении сгибательных нагру¬
зок in vivo и обнаружили 2-недельное отставание при смо¬
делированном остеопорозе (овариектомия, диета с низким
количеством кальция, стероиды), но после сращения разли¬
чий в окончательной прочности не было обнаружено. Хотя
замедленное сращение не настолько очевидно у пациентов,
снижение способности кости к сращению может проявляться
значительным увеличением частоты неудач остеосинтеза [16].
Этот эффект может объясняться по-разному. У пациентов с
остеопорозом может отмечаться снижение количества мезен¬
химальных стволовых клеток, их способность к пролиферации
может быть снижена [17], что может объяснять связанное с
возрастом снижение количества остеобластов [18]. Мезенхи¬
мальные стволовые клетки у женщин в постменопаузальном
периоде отличаются от периода пременопаузы сниженной
скоростью роста и недостаточностью дифференцировки по
остеогенной линии [19]. Костные клетки пациента с остеопо¬
розом также мотут иметь нарушения в их долгосрочной реак¬
ции на механические нагрузки [20].4 Внутренняя фиксация при остеопорозеПри остеопорозе увеличивается резорбция кости и сни¬
жается отложение кальция, что приводит к истончению
поперечных связей трабекулярной костной сети. Общий
диаметр длинной трубчатой кости может оставаться
прежним, но соотношение спонгиозной и кортикальной
кости увеличивается. Более тонкий кортикальный слой
более слаб и предрасположен к низкоэнергетичным пе¬
реломам или переломам вследствие хрупкости, которые
часто являются сложными по конфигурации.■ Основной технической проблемой, с которой
сталкивается хирург, является сложность обеспече¬
ния надежной фиксации имплантата и кости. Резь¬
ба костных винтов фиксируется в меньшем объеме
кортикальной и спонгиозной кости, и устойчивость
имплантата к вырыванию при остеопорозе значи¬
тельно ниже.
4 Общие вопросыФиксирующая способность винтов прямо зависит от ми¬
неральной плотности кости. Если силы, действующие на
поверхности раздела кость-имплантат, превышают устой¬
чивость к нагрузкам остеопорозной кости, то будут возни¬
кать микротрещины и рассасывание кости с расшатывани¬
ем имплантата и вторичной потерей фиксации. Наиболее
распространенным типом нарушений при внутренней
фиксации кости с остеопорозом является повреждение ко¬
сти, а не поломка имплантата.Высокий уровень осложнений стимулировал широкие
исследования и разработку имплантатов, в которых улуч¬
шена зона взаимодействия кость-имплантат, предотвра¬
щаются высокие напряжения кости, а имплантат разде¬
ляет нагрузку, а не несет ее полностью.■ При внутренней фиксации следует учитывать ми¬
неральную плотность и механическую прочность
кости в месте фиксации. Она меняется в зависимости
от локализации перелома, возраста и пола пациента.Правильное предоперационное планирование, выбор
имплантата, метод фиксации и понимание биомеханиче¬
ских принципов являются важными [21].Общие принципы лечения переломов применимы к пере¬
ломам при остеопорозе, но уменьшение прочности кости
требует некоторого изменения хирургической техники в
таких случаях. Для снижения опасности повреждений на
границе имплантата и кости рекомендуется следующее:
применение методов относительной стабильности,
включая мостовидную фиксацию и применение опор¬
ных пластин;использование фиксаторов с угловой стабильностью;
применение интрамедуллярных стержней;
контролируемое импактирование кости;
усиление кости;
эндопротезирование суставов.■ При остеопорозе не всегда возможно достичь и
сохранить анатомичную репозицию и компрессию
с абсолютной стабильностью, так как ослабленная472кортикальная и спонгиозная кость может быть по¬
вреждена при компрессии.Таким образом, методы внутренней фиксации, основанные на
обеспечении абсолютной стабильности за счет межфрагмен-
тарной компрессии, обычно не являются адекватными. Ин¬
трамедуллярные стержни разделяют нагрузку и обеспечива¬
ют относительную стабильность. По-видимому, они наиболее
эффективно позволяют уменьшить напряжение на границе
кость-имплантат, но часто не могут удержать фрагменты в
правильном положении из-за ширины костномозгового ка¬
нала. Пластины полностью воспринимают нагрузку. Из-за их
эксцентричного расположения для снижения нагрузки следу¬
ет применять очень длинные имплантаты, фиксированные не¬
большим количеством винтов с блокируемой головкой (LHS).
При использовании коротких пластин с установкой винтов
во все отверстия будет отмечаться концентрация напряже¬
ний, которые могут превышать пределы устойчивости кости
при остеопорозе. Удерживающая способность традиционных
пластин основана на преднагрузке и трении в зоне взаимо¬
действия кость-имплантат, так как пластина прижимается к
поверхности кости. Потеря фиксации начинается с винта, ко¬
торый испытывает наибольшую нагрузку (рис. 4.8-1). Расша¬
тывание этого винта приводит к увеличению нагрузки на со¬
седний винт, что приводит к прогрессирующему вырыванию
имплантата.Рис. 4.8-1а-Ь Примеры потери фиксации традиционными пласти¬
нами при остеопорозе с последовательным вырыванием винтов.
4.8 Остеопороз■ Последовательное вырывание винтов начинает¬
ся с конца пластины, где деформирующие силы (и
нагрузки) максимальны.Устройства с фиксированным углом, такие как клинковые
пластины, DHS и DCS, широко применяются при остеопо¬
розе. Принцип внутреннего фиксатора (гл. 3.3.4) основан на
угловой стабильности LHS. Кроме того, такие винты име¬
ют больший диаметр, чем традиционные винты, что по¬
вышает их устойчивость к вырыванию и общую прочность
фиксации. Это особенно важно в метафизарной кости, где
применение интрамедуллярных стержней может оказаться
неудачным. Фиксационная способность LHS далее может
повышаться путем их расположения в разных направлени¬
ях: этот метод применяется в фиксаторах PHILOS для прок¬
симального отдела плечевой кости и LISS для дистального
отдела бедренной кости и проксимального отдела больше¬
берцовой кости.■ Импактирование кости является ключевым эле¬
ментом хирургического лечения переломов при
остеопорозе, так как оно снижает опасность поте¬
ри фиксации.Во многих случаях, как например при вколоченном с валь-
гусной деформацией переломе шейки бедра, импакция
возникает непосредственно при травме. Контролируемое
вклинение может быть достигнуто при стягивании устрой¬
ствами внутренней фиксации. Такие имплантаты, как DHS,
обеспечивают контролируемое импактирование и в то же
время препятствуют пенетрации винта б полость сустава.Прочность фиксации также может увеличиваться за счет
усиления кости с помощью костного ауто- или аллотран¬
сплантата, костного цемента или заменителей кости. Дан¬
ный вопрос обсуждается в гл. 4.8:4.2.Эндопротезирование сустава может быть хорошим вари¬
антом при суставных и некоторых метафизарных перело¬
мах, при которых частота неудач остеосинтеза высока. Его
можно рассматривать также при наличии сопутствующего
остеоартроза. Оно часто применяется на проксимальномотделе бедренной кости и в редких случаях на проксималь¬
ном и дистальном отделах плечевой кости.4.1 Изменения имплантатовБольшинство имплантатов разрабатывались для примене¬
ния в молодой здоровой кости. Не все из них продемонстри¬
ровали сходные успешные результаты при использовании
в кости, измененной остеопорозом. Это особенно справед¬
ливо при использовании имплантатов в метафизарной
кости, где потеря костной плотности наиболее выражена.
Curtis и др. [22] подготовили обзор различных принци¬
пов и устройств, основанный на анализе пациентов: не все
принципы нашли применение в клинике, но понимание
лимитирующих моментов в слабой кости каждого из этих
устройств важно для лечения переломов.Преимущества устройств со стабильной угловой фиксаци¬
ей уже обсуждались, и изменения для обеспечения угловой
стабильности блокирующих винтов при интрамедулляр¬
ном остеосинтезе были недавно внесены. Лечение неста¬
бильных переломов проксимального отдела плечевой кости
с применением таких стержней показало, что у пожилых
пациентов может быть достигнут стабильный остеосин¬
тез [23]. Альтернативным элементом при интрамедулляр¬
ном остеосинтезе является спиральный клинок, который
прочнее и жестче обычных блокирующих винтов и лучше
подходит для применения при остеопорозе [24].4.2 Усиление костиФиксация осгеопорозной кости может быть улучшена за счет
изменения принципов и методов применения конструкций,
либо за счет усиления кости какими-либо заменителями.
Такие заменители могут улучшать фиксацию имплантата, в
особенности винтов, и предотвращать вырывание конструк¬
ции. Они также могут применяться в качестве опоры для
костных образований, например тела позвонка или плато
большеберцовой кости, и предотвращать их коллапс.■ Спонгиозные или кортикально-спонгиозные
костные аутотрансплантаты по-прежнему являются473
4 Общие вопросылучшими средствами, способствующими сращению
перелома. Однако их доступность, качество и коли¬
чество особенно при остеопорозе ограничены, а бо¬
лезненность зоны взятия трансплантата может быть
значительной.Альтернативой является применение аллокосги, которая об¬
ладает хорошими механическими свойствами, но меньшим
остеогенным потенциалом. При диафизарных переломах на
фоне тяжелого остеопороза могут применяться аллотран¬
сплантаты малоберцовой кости; они увеличивают прочность
кости при расположении вне или внутри костномозгового
канала. Их можно применять совместно с пластинами, вин¬
тами или проволокой для усиления фиксации перипротез-
ных переломов. Трансплантаты местно усиливают костную
основу для фиксации винта и могут бьггь использованы для
перекрытия небольших диафизарных дефектов. Аллотран-
сплантаты из головки бедренной кости могут обрезаться для
соответствия по форме и применяться для поддержки су¬
ставной поверхности при дефектах метафизарной косги, воз¬
никающих после репозиции зоны импактирования.Полиметилметакрилат (РММА) является синтетическим ма¬
териалом для замещения, который успешно применяется,
особенно при надмыщелковых переломах бедренной косги.Как лабораторные, так и клинические исследования показа¬
ли, что винты, применяемые совместно с РММА при остео¬
порозе, имеют повышенную устойчивость к вырыванию [25].
Eriksson и др. [26] сравнили традиционный РММА и цемент
фосфата кальция в лабораторных условиях и обнаружили,
что РММА имеет преимущества при скручивающих и выры¬
вающих нагрузках независимо от типа имплантата. Инъек¬
ционный цемент фосфата кальция оказался более применим
в косги с низкой плотностью (рис. 4.8-2). Преимуществами
цемента фосфата кальция являются его способность к био¬
абсорбции и перестройке в кость. Этот цемент также может
применяться для замещения костных дефектов. Однако боль¬
шие объемы могут затруднять сращение перелома.■ Для замещения костных дефектов при метафи-
зарных переломах и усиления фиксации имплан¬
тата при остеопорозе были разработаны резор-
бируемые костные цементы (фосфата кальция и
сульфата кальция).Переломы проксимального отдела бедренной кости на
фоне остеопороза лечили с использованием динамического
бедренного винта и цемента фосфата кальция [27]. Эти це¬
менты (гл. 1.3) применяются для заполнения пустот, вызван¬
ных раздроблением или тяжелым остеопорозом.Рис. 4.8-2а—b Лечение перелома дистального отдела лучевой кости на фоне остеопороза при помощи
дополнительного введения цемента кальция-фосфата в сочетании с гипсовой повязкой.
4.8 Остеопороз4.3 Воздействие на биологические процессыОбщепризнано, что фиксация кости при остеопорозе - это
в основном вопрос механики и первичной стабильности.
Однако важность биологических процессов, протекающих
вблизи имплантата, т.е. послеоперационное образование но¬
вой кости, также требует уточнения (гл. 1.4). На зону взаимо¬
действия кость-имплантат можно влиять с помощью ГА по¬
крытий, и сравнительное исследование переломов области
лучезапястного сустава при остеопорозе с использованием
внешнего фиксатора со стержнями, покрытыми ГА, выявило
преимущество стержней с покрытием по сравнению со стан¬
дартными в отношении надежности их фиксации и частоты
стержневой инфекции [28]. Такие покрытия также могут
применяться в качестве систем высвобождения бисфосфа-
натов [29]. Поверхности могут применяться для высвобож¬
дения факторов роста (напр. BMP-2, BMP-7, TGF-(3 или FGF),
которые воздействуют на формирование кости и могут
улучшить локальную фиксацию имплантата [30]. Однако их
польза при остеопорозе остается недоказанной.5.1 Особые аспекты лечения у пожилых пациентовЛечение перелома определяется его типом и локализаци¬
ей, состоянием мягких тканей, общим состоянием паци¬
ента и его адекватностью. Эти факторы определяют «сущ¬
ность» перелома. У пожилых каждый из этих факторов
может представлять особые проблемы. Кожа и мягкие
ткани могут быть тонкими вследствие атрофии или пло¬
хого питания, в результате чего частота повреждений с от¬
слойкой кожи увеличивается. Артериальные заболевания
могут приводить к ишемическим изменениям и плохому
заживлению, тогда как венозная гипертензия вызывает
отечность, изъязвления и хронические изменения кожи.
Переломы часто представлены сложными типами с воз¬
никновением зон импактирования, несмотря на низко-
энергетичный механизм травмы.Факторы со стороны пациента у пожилых часто являются
сложными, так как у большинства имеется сопутствующая
патология, требующая тщательной оценки (гл. 2.1). Актив¬
ность пациента до наступления травмы уже могла быть по¬
ниженной, а нарушения когнитивных функций могут исклю¬
чать возможность активного и адекватного участия пациента
в реабилитации. Пожилые пациенты не переносят продол¬
жительного постельного режима, так как он предраспола¬
гает к возникновению таких проблем, как тромбоэмболизм,
пролежни, инфекции мочевого тракта и легочной системы.
Важно, чтобы такие пациенты были рано мобилизованы в
послеоперационном периоде, и важной задачей в лечении
перелома, включая выбор имплантата, является возмож¬
ность полной нагрузки конечности массой тела; дозирован¬
ная нагрузка часто невозможна в пожилом возрасте.■ Пожилые пациенты уже до травмы обычно име¬
ют сложные функциональные, медицинские и ког¬
нитивные проблемы. Командный подход с участи¬
ем геронтологов, анестезиологов и по показаниям
других специалистов является важным для обеспе¬
чения оптимальной помощи.5.2 Переломы проксимального отдела плечевой
костиПереломы проксимального отдела плечевой кости, осо¬
бенно у пациентов с остеопорозом, представляют весьма
сложную проблему. Часто переломы являются сложными,
а сопутствующие повреждения мышц ротаторной манже¬
ты приводят к нарушениям функции плечевого сустава. У
пациентов с остеопорозом небольшой размер фрагментов
головки плеча и плохое качество кости препятствуют хо¬
рошей фиксации имплантатов. Остеосинтез обычными
пластинами сопровождался высоким уровнем осложнений
вследствие потери фиксации, вырывания винтов и коллапса
фрагмента головки. Фиксация стягивающей петлей предо¬
ставляет возможности улучшения стабильности, но часто
требует вальгусного импактирования фрагмента головки.
Это может сопровождаться укорочением, слабостью дель¬
товидной мышцы и последующим подвывихом в плече¬
вом суставе. Менее инвазивные методы, такие как закрытая5 Хирургическое лечение при специфических
локализациях переломов на фоне
остеопороза
4 Общие вопросырепозиция и чрескожная фиксация спицами, требуют зна¬
чительных хирургических навыков и не всегда приводят
к успеху из-за болезненной миграции спиц. Разумным ва¬
риантом может бьгть эндопротезирование сустава, которое
обеспечивает надежное устранение болей. Однако функци¬
ональные результаты остаются плохими из-за патологии
ротаторной манжеты.Интрамедуллярные фиксаторы теоретически имеют био¬
механические преимущества, поэтому были разработаны
имплантаты для фиксации переломов проксимального
отдела плечевой кости. Их центральное расположение
считается выгодным за счет обеспечения равномерного
распределения нагрузок.Пластина с блокированием для проксимального отдела
плечевой кости (PHILOS) со стабильной угловой фиксаци¬
ей блокируемых винтов, проходящих в головке плечевой
кости под разными углами, обеспечивает удовлетвори¬
тельную фиксацию в остеопорозной кости. Дополнитель¬
ные отверстия пластины обеспечивают возможность фик¬
сации ротаторной манжеты швами. Анатомичный дизайн
обеспечивает возможность более легкого и возможно
малоинвазивного применения пластины и уменьшает суб-
акромиальный импиджмент (рис. 4.8-3).5.3 Переломы дистального отдела лучевой костиНебольшие остаточные посттравматические деформации
дистального отдела лучевой кости хорошо переносятся
пожилыми людьми и вызывают лишь незначительные
функциональные нарушения. Однако укорочение лучевой
кости более чем на 5 мм или отклонение к тылу более чем
на 10° приводят к уменьшению силы хвата кисти, ограни¬
чению ротации предплечья (из-за дисфункции дисталь¬
ного луче-локтевого сочленения) и болям. Несращения
при переломах дистального отдела лучевой кости наблю¬
даются редко, поэтому основной задачей хирургического
лечения становится снижение частоты сращений в непра¬
вильном положении. Хотя опубликовано значительное ко¬
личество небольших рандомизированных исследований,
метод наилучшей фиксации у пожилых пациентов всееще обсуждается. Закрытая репозиция и чрескожная фик¬
сация спицами, интрафокальный остеосинтез спицами
(метод Kapandji) и внешняя фиксация - с использованием
фиксаторов, перекрывающих сустав и не-перекрывающих
его - являются минимально-инвазивными, но результаты
часто неудовлетворительны. Костная пластика и цемент
фосфата кальция применялись изолированно (с гипсовой
повязкой) или как дополнение к вышеперечисленным ме¬
тодам фиксации (рис. 4.8-2). В качестве альтернативы реко¬
мендовалось применение ORIF с ладонным или тыльным
расположением пластин различного дизайна и размеров.При переломах с тыльным угловым смещением обычно
имеется зона раздробления и импрессии по тыльной сто¬
роне лучевой кости. Таким образом, с механической точки
зрения, наилучшим вариантом фиксации является опорная
пластина, располагаемая по тыльной поверхности лучевой
кости. Этот способ позволяет сохранить ось и обеспечивает
надежное сращение перелома, но раздражение пластиной
сухожилий-разгибателей часто приводит к плохим функ¬
циональным результатам. Появление пластин с угловой
стабильностью блокируемых винтов предоставляет воз¬
можность расположения пластины на ладонной стороне
лучевой кости даже при наличии углового смещения к тылу
и раздробления (рис. 4.8-4). Это должно уменьшать часто¬
ту мягкотканньгх осложнений, вызываемых пластиной; тем
не менее, некоторые показания к тыльному расположению
пластины еще имеются.5.4 Переломы проксимального отдела бедренной
костиПереломы проксимального отдела бедренной косги у пожи¬
лых людей являются частыми и сопровождаются высокой
смертностью. До 10% пациентов умирают в течение 30 дней
после операции, 30% умирает в течение года. На принятие
решения по лечению интракапсулярного перелома прок¬
симального отдела бедренной кости влияет множество
факторов. В целом возраст не столь важен, однако прогноз
зависит от мобильности пациента до получения травмы,
социального статуса и сохранности когнитивных функций,
которые и являются ключевыми факторами.
4.8 ОстеопорозРис. 4.8-За—Ь Перелом проксимального отдела плечевой кости
на фоне остеопороза, стабилизированный пластиной PHILOS с
применением блокируемых винтов в различных направлениях
для обеспечения угловой стабильности.Рис. 4.8-4а—d Применение LCP по ладонной поверхности при переломе дистального отдела лучевой кости с тыльным угловым
смещением и зоной раздробления.
4 Общие вопросыНесмещенные внутрикапсулярные переломы обычно тре¬
буют применения внутренней фиксации стягивающими
винтами или DHS для предотвращения смещения фрагмен¬
тов перелома. Общепринятым на сегодняшний день мне¬
нием является то, что при внутрикапсулярных переломах
со смещением лучше всего применять эндопротезирование
головки бедра. У пациентов с нарушениями способности к
самостоятельным передвижениям и когнитивных функций
рекомендуется гемиартропластика, однако у крепких пожи¬
лых пациентов, которые остаются мобильными и независи¬
мыми, показано тотальное эндопротезирование.При эксгракапсулярных переломах обычно применяется
репозиция и внутренняя фиксация. Основной технической
проблемой является вторичный коллапс перелома. Поэтому
ключевым моментом фиксации перелома проксимального
отдела бедренной косги является возможность контролируе¬
мого импактирования вдоль оси бедренного винта. Правиль¬
ное расположение бедренного винта в головке, определяемое
по расстоянию от конца винта до проксимального края го¬
ловки, определяет состоятельность фиксации, особенно при
остеопорозе. Потеря фиксации при стабильных переломах
не должна превышать 5%, даже у пациентов с остеопорозом.
Нестабильные типы переломов - 31-А2-3 и 31-В или переломыРис. 4.8-5а-Ь Перелом проксимального отдела бедренной ко¬
сти на фоне остеопороза, стабилизированный проксимальным
бедренным стержнем PFN.с распространением на подвертельную область и отсутствием
костной опоры - лучше фиксировать с помощью инграмедул-
лярных устройств с бедренным винтом. Доступны различные
варианты фиксации, такие как PFN, PFNA, TFN или опорные
накладные пластины динамического бедренного винта. Пре¬
имущества интрамедуллярных устройств со скользящим бе¬
дренным винтом или спиральными клинком заключаются в
обеспечении контролируемого импактирования перелома.
Они стабильны и обеспечивают раннюю нагрузку весом тела,
при которой интрамедуллярный имплантат препятствует
чрезмерному коллапсу перелома (рис. 4.8-5).5.5 Перипротезные переломыПерипротезные переломы мотут возникать при двух типах
имплантатов:внутренних фиксаторах (напр, пластины или стержни);
эндопротезах.В обоих случаях основным фактором риска осложнений явля¬
ется остеопороз [31]. Переломы, связанные с ранее установлен¬
ными пластинами, обычно являются поперечными. Важным
фактором для принятия решения является хирургический до¬
ступ, необходимый для удаления старого имплантата. Хоро¬
шим решением может бьпъ интрамедуллярный остеосинтез,
однако при необходимости оставления старого имплантата in
situ фиксаторы должны перекрывать друг друга для предот¬
вращения концентрации напряжений. Иногда возможно свя¬
зать между собой два имплантата путем проведения винта че¬
рез пластину и через блокирующее отверстие стержня.Примерно в 1% случаев тотальное эндопротезирование су¬
ставов осложняется перипротезным переломом.■ В первую очередь хирург должен выявить возмож¬
ную нестабильность протеза или наличие инфекции.Оба этих состояния вызывают локальный осгеолиз и пред¬
располагают к возникновению перипротезного перелома.
Обычно при нестабильности протеза необходимо ревизион¬
ное эндопротезирование протезом на длинной ножке, кото¬
рая также обеспечит фиксацию перелома. Ее можно усилить
4.8 Остеопорозпроведением блокирующих винтов через ножку, серкляж-
ной проволокой или опорными аллотрансплантатами. Если
нестабильности нет, лечение будет зависеть от локализации
перелома и его сложности. Несмещенные метафизарные
переломы и переломы вокруг ножки могут срастаться. Кон¬
сервативное лечение приемлемо, если осевые и ротационные
смещения могут быть устранены. Переломы со смещением
требуют выполнения открытой репозиции и внутренней фик¬
сации, либо ревизионного протезирования (при нестабиль¬
ности компонентов протеза). Наличие интрамедуллярной
ножки протеза ограничивает возможность применения пла¬
стин с винтами, проходящими через оба кортиклальньгх слоя.
Монокортикальные блокируемые виты с угловой стабиль¬
ностью обеспечивают хорошую фиксацию. Новое поколе¬
ние компрессионных пластин с блокированием может быть
весьма полезным в данной ситуации, в особенности благода¬
ря возможности их установки с минимальным обнажением
зоны перелома (напр. LISS). (гл. 3.1.3; 3.3.4). Для LISS доступны
специальные монокортикальные винты со скругленными го¬
ловками, которые могут проводиться через цемент прямо до
интрамедуллярной ножки протеза. Фиксация может усили¬
ваться кабелями или опорными аллотрансплантатами.При возникновении переломов в области верхушки ножки
протеза часто наблюдаются несращения. Повреждения этой
локализации требуют хирургического лечения. Одним из ва¬
риантов является ревизионное протезирование с установкой
более длинной ножки. Такие переломы обычно являются
простыми (поперечными или короткими спиральными), и
при использовании фиксации пластиной анатомичная репо¬
зиция и абсолютная стабильность предоставляют наилучшие
шансы на сращение. Переломы дистальнее ножки протеза не
требуют его ревизии. Часто они могут лечиться как обычные
переломы, но метод фиксации должен быть модифициро¬
ван с учетом наличия интрамедуллярной ножки протеза и
с целью предотвращения возникновения концентрации на¬
пряжений между фиксатором перелома и ножкой протеза.5.6 Переломы позвоночникаПозвоночник является наиболее частой локализацией перело¬
мов при остеопорозе (рис. 4.8-6). У подавляющего большинствапациентов хирургическое лечение не требуется, однако при
наличии стойких болей и признаков продолжающегося кол¬
лапса тел позвонков такое лечение может стать необходимым.
Последние разработки включают вертебропласгику и кифо-
пластику (гл. 6.11).При вертебропластике применяется введение костного
цемента непосредственно в тело позвонка. Оно произ¬
водится через педикулярный или экстрапедикулярный
доступ и контролируется ЭОП (рис. 4.8-6). Уменьшения
кифотической деформации или восстановления высоты
тела позвонка не происходит, а целью вмешательства яв¬
ляется предотвращение дальнейшего коллапса и облег¬
чение боли. В отличие от вертебропластики, при кифо-
пластике используется баллон, который вводится в тело
позвонка и накачивается для репозиции перелома и вос¬
становления высоты тела позвонка. В возникающую при
этом полость затем вводится цемент под низким давле¬
нием. Вертебропластика и кифопластика обеспечивают
снижение боли у большинства пациентов. Серьезные
осложнения нечасты, однако могут возникать вследствие
попадания цемента в спинномозговой канал, межпозво¬
ночные отверстия или крупные сосуды.6 Медикаментозное лечениеЦелью лечения при остеопорозе является снижение часто¬
ты переломов, особенно в области тазобедренного суста¬
ва и позвоночника, на долю которых приходится высокая
частота и смертность. Результаты крупных плацебо-кон-
тролируемых исследований показали, что алендронат,
ралоксифен, ризендронат, 1-34 фрагмент гормона пара-
щитовидной железы и назальная форма кальцитонина
значительно снижают риск переломов позвонков. Более
того, значительное снижение переломов вне позвоночни¬
ка было отмечено для алендроната, ризендроната и 1-34
фрагмента гормона паращитовидной железы. Данные
крупного исследования ризендроната показывают сниже¬
ние относительной опасности возникновения переломов
тел позвонков на 40% (95% достоверности в пределах (CI)
30-50%, Р < 0,01) [32].
4 Общие вопросыВажную роль в предотвращении остеопороза у женщин в
период перименопаузы играет гормон-заместительная тера¬
пия. Выбор лечения зависит от возраста, курения, наличия
или отсутствия типичных переломов (особенно позвоночни¬
ка) и степени МПК, измеренной в области позвоночника и
тазобедренных (уставов. Нефармакологические воздействия
включают прием кальция и диету, определенные програм¬
мы упражнений, уменьшение воздействия других факторов
риска возникновения переломов и уменьшение опасности
падений у пожилых. Для снижения риска последующих
переломов у всех пациентов с переломами вследствие хруп¬
кости кости необходимо рассматривать вопрос о диагностике
и лечении остеопороза.7 ЗаключениеС учетом роста пожилого населения во всем мире ожидает¬
ся, что остеопороз станет эпидемией ближайшего будуще¬
го. Потеря костной массы и повышенная хрупкость скелета
будут представлять значительные проблемы при хирурги¬
ческом лечении.Рис. 4.8-6a-fа—Ь У этой 72-летней женщины развился коллапс Th11 с не-
сращением спустя 4 месяца. Рентгенограммы в положе¬
нии стоя демонстрируют тяжелый коллапс ТЫ 1. На МРТ
выявляется заметная спонтанная коррекция сегментар¬
ного кифоза.с—f При вертебропластике высота сегмента восстанавливает¬
ся за счет использования введенных в соседние позвонки
канюль и использования их в качестве рычагов (лордопла-
стика). После восстановления высоты четко виден дефект
костной ткани. Он заполняется РММА и после застывания
цемента натяжение ослабляется. После этого канюли лег¬
ко удаляются «с полуоборота» после застывания цемента.(С разрешения Paul Heini)■ Принципы лечения переломов на фоне остео¬
пороза включают фиксацию методами относитель¬
ной стабильности:мостовидная и опорная фиксация пластинами;
имплантаты с угловой стабильностью;
интрамедуллярные стержни;
контролируемое импактирование;
костная пластика;
эндопротезирование суставов.
4.8 ОстеопорозБиблиография[1] Eastell R, Lambert H (2002) Strategies for skeletal health in the
elderly. Proc Nutr Soc; 61(2):173-80.[2] Cummings SR, Kelsey JL, Nevitt MC, et al (1985) Epidemiology of
osteoporosis and osteoporotic fractures. Epidemiol Rev; 7:178-208.[3] Seeman E, Bianchi G, Adami S, et al (2004) Osteoporosis in men—
consensus is premature. Calcif Tissue Int; 75(2):120-122.[4] Gullberg B, Johnell O, Kanis JA (1997) World-wide projections for
hip fracture. Osteoporos Int; 7(5):407-^413.[5] De Laet C, Pols H (2000) Fractures in the elderly: epidemiology and
demography. Baillieres Best Pract Res Clin Endocrinol Metab; 14(2):171-179.[6] Prevrhal S, Njeh CF, Jergas M et al (2002) Imaging and bone
densitometry of osteoporosis. An YH (ed) Internal fixation in osteoporotic
bone. 1st ed. New York: Thieme Inc, 51-69.[7] Jergas M, Uffmann M, Escher H, et al (1994) Interobserver
variation in the detection of osteopenia by radiography and
comparison with dual X-ray absorptiometry of the lumbar spine.
Skeletal Radiol; 23(3):195-199.[8] Olschewski E, Murray P, Buckley R, et al (2001) Assessment of
osteoporosis using standard radiographs of the wrist. J Trauma;
51(5):912-916.[9] Delmas PD, van de Langerijt L, Watts NB, et al (2005)Underdiagnosis of vertebral fractures is a worldwide problem: the
IMPACT study, j Bone Miner Res; 20(4):557-563.[10] Lill CA, Goldhahn J, Albrecht A, et al (2003) Impact of bone
density on distal radius fracture patterns and comparison between five
different fracture classifications, f Orthop Trauma; 17(4):271-278.[11] Lee YP, Griffi th JF, Antonio GE, et al (2004) Early magnetic
resonance imaging of radiographically occult osteoporotic fractures of
the femoral neck. Hong Kong Med J; 10(4):271-275.[12] Ruff CB, Hayes WC (1988) Sex differences in age-related remodeling
of the femur and tibia. / Orthop Res; 6(6):886-896.[13] Seebeck J, Goldhahn J, Morlock MM, et al (2005) Mechanical
behavior of screws in normal and osteoporotic bone. Osteoporos Int;
16(Suppl 2):107-111.[14] Lopez MJ, Edwards III RB, Markel MD (2003) Healing of normal
and osteoporotic bone. An YH (ed) Orthopaedic issues in osteoporosis. 1st
ed. Boca Raton, Florida: CRC Press, 55-70.[15] Lill CA, Hesseln J, Schlegel U, et al (2003) Biomechanical
evaluation of healing in a non-critical defect in a large animal model of
osteoporosis. ] Orthop Res; 21(5):836-842.[16] Barrios C, Brostrom LA, Stark A, et al (1993) Healing
complications after internal fixation of trochanteric hip fractures: the
prognostic value of osteoporosis. J Orthop Trauma; 7(5):438-442.[17] Bergman RJ, Gazit D, Kahn AJ, et al (1996) Age-related changes in
osteogenic stem cells in mice. J Bone Miner Res; ll(5):568-577.[18] D'Ippolito G, Schiller PC, Ricordi C, et al (1999) Age-related
osteogenic potential of mesenchymal stromal stem cells from human
vertebral bone marrow. ] Bone Miner Res; 14(7):1115-1122.[19] Rodriguez JP, Garat S, Gajardo H, et al (1999) Abnormal
osteogenesis in osteoporotic patients is reflected by altered
mesenchymal stem cells dynamics. ] Cell Biochem; 75(3):414-^423.[20] Sterck JG, Klein-Nulend J, Lips P, et al (1998) Response of normal
and osteoporotic human bone cells to mechanical stress in vitro. Am ]
Physiol; 274(6, Pt 1):1113-1120.[21] Sommer C, Babst R, Muller M, et al (2004) Locking compression
plate loosening and plate breakage: a report of four cases. J Orthop
Trauma; 18(8):571-577.[22] Curtis R, Goldhahn J, Schwyn R, et al (2005) Fixation principles in
metaphyseal bone—a patent based review. Osteoporos Int; 16(Suppl
2):54-64.[23] Mathews J, Lobenhoffer P (2004) [Results of the provision of
unstable proximal humeral fractures in geriatric patients with a new
angle stabilizing antegrade nail system]. Unfallchirurg; 107(5):372-380.[24] Ito K, Hungerbuhler R, Wahl D, et al (2001) Improved
intramedullary nail interlocking in osteoporotic bone. ] Orthop Trauma;
15(3):192-196.[25] Kramer A, Angst M, Gasser B, et al (2000) [Increasing bone screw
anchoring in the femur head by cement administration via the
implant—a biomechanical study.] Z Orthop Ihre Grenzgeb; 138(5):464r-
469.[26] Eriksson F, Mattsson P, Larsson S (2002) The effect of augmentation
with resorbable or conventional bone cement on the holding strength
for femoral neck fracture devices. J Orthop Trauma; 16(5):302-310.[27] Goodman SB and Larsson S (2002) Norian SRS resorbable cement
for augmentation of internal fixation of hip fractures. An YH (ed)
Internal fixation in osteoporotic bone. 1st ed. New York: Thieme Inc,
207-216.[28] Moroni A, Faldini C, Marchetti S, et al (2001) Improvement of the
bone-pin interface strength in osteoporotic bone with use of
hydroxyapatite-coated tapered extemal-fixation pins. A prospective,
randomized clinical study of wrist fractures. J Bone Joint Surg Am;
83(5):717-721.[29] Peter B, Pioletti DP, Laib S, et al (2005) Calcium phosphate drug
delivery system: influence of local zoledronate release on bone implant
osteointegration. Bone; 36(l):52-60.[30] Raschke MJ, Schmidmaier G (2004) [Biological coating of implants
in trauma and orthopedic surgery]. Unfallchirurg; 107(8):653-663.[31] Beals RK, Tower SS (1996) Periprosthetic fractures of the femur. An
analysis of 93 fractures. Clin Orthop Relat Res; (327):238-246.[32] Delmas PD (2002) Treatment of postmenopausal osteoporosis. Lancet;
359(9322):2018-2026.
5 Осложнения5.1 Посттравматические деформации1Терминология и классификация4834.7Пяточная кость, средний отдел стопы,
сустав Lisfrank5021.11.2Различие длины конечностей
Внутрисуставные деформации
Метафизарные деформации
Диафизарные деформации4834831.31.44834845Комбинированные деформации5036Заключение5032Принятие решения и планирование4847Библиография5033Методы репозиции и фиксации4853.1Выбор имплантата4858Благодарности5033.2Метафизарные и диафизарные485остеотомии3.3Одноплоскостные остеотомии4854Специфические остеотомии —488показания и техника4.1Ключица4884.2Плечо4884.2.1 Проксимальный отдел
плечевой кости4.2.4 Диафиз плечевой кости4.2.3 Дистальный отдел плечевой кости4.3 Предплечье 4924.3.1 Проксимальный отдел лучевой
и локтевой костей4.3.2 Диафиз предплечья4.3.3 Кисть4.4 Бедро 4934.4.1 Проксимальный отдел
бедренной кости4.4.2 Диафиз бедренной кости4.4.3 Дистальный отдел
бедренной кости4.5 Большеберцовая кость 4984.5.1 Проксимальный отдел
большеберцовой кости4.5.2 Диафиз большеберцовой кости4.5.3 Дистальный отдел большеберцовой
кости4.6 .Лодыжки 500482
Автор Rene К. Marti5.1 Посттравматические деформации1 Терминология и классификацияТермин «неправильное сращение» у взрослых пациентов
четко не определен, а его естественное развитие и биология в
различных локализациях не достаточно изучены. Его можно
описать как сращение перелома в положении деформации
и неправильного осевого положения фрагментов. Классифи¬
кация деформаций основывается на локализации — внутри¬
суставные, метафизарные и диафизарные. Далее, они могут
быть разделены на простые (одна плоскость) или сложные
(несколько плоскостей и смещение по ширине) деформации.■ Некоторые деформации лучше переносятся и ком¬
пенсируются ближайшими суставами, чем другие.Например, деформации верхних конечностей переносятся
гораздо лучше, чем нижней конечности, нагружаемой весом,
а на голени валыус более приемлем, чем варус. Это означает,
что имеются как абсолютные, так и относительные показания
для коррекции деформаций и различия длины конечностей.1.1 Различие длины конечностей■ Показания к выполнению хирургической коррек¬
ции различия длины конечностей не являются абсо¬
лютными и не могут выражаться в сантиметрах.Решение должно приниматься в индивидуальном порядке.
Межвертельное укорочение путем остеотомии является безо¬
пасным вмешательством; коррекции до 5 см выполняются с
очень низким количеством осложнений [1]. То же относится
к одномоментному межвертельному удлинению. Может до¬
стигаться удлинение до 3,5 см, но данное вмешательство пока¬
зано только при одновременной необходимости других кор¬
рекций на уровне тазобедренного сустава. Моноаксиальное
устройство для удлинения, такое как дисгракгор Wagner, мо¬
жет применяться с использованием принципов Илизарова:
компрессии с последующим дисгракционным остеогенезом.Это обеспечивает безопасное удлинение в метафизарной или
даже диафизарной зоне более чем на 5 см. Комбинация меж-
вертельного укорочения на одной стороне и диафизарного уд¬
линения на другой является весьма элегантным методом кор¬
рекции различия длины конечностей более 6 см (рис. 5.1-1).1.2 Внутрисуставные деформации■ Болезненная и ограничивающая функцию ин-
конгруэнтность суставной поверхности, ведущая к
прогрессирующим артритическим изменениям и
нестабильности, является абсолютным показанием
к хирургическому лечению, особенно на нижней
конечности.Решение о выполнении вторичного реконструктивного
вмешательства, внесуставной корригирующей остеото¬
мии, артродеза или эндопротезирования принимается с
учетом следующего:состояния мягких тканей;
функции сустава;возраста и функциональных требований пациента;
социально-экономических факторов;
хирургического опыта.У молодых пациентов с тяжелой деструкцией сустава методом
выбора остается артродез. Техника его выполнения должна
сохранять возможность тотального эндопротезирования на
более поздних этапах (тазобедренный и коленный суставы).1.3 Метафизарные деформации■ При отсутствии боли и функциональных нару¬
шений имеются лишь относительные показания к
коррекции метафизарных деформаций.Такие ситуации следует обсуждать индивидуально, с осо¬
бым вниманием на долгосрочный прогноз. Тот факт, что
выполнение вмешательства на этом уровне относительно
5 Осложнениянесложно технически, может влиять на принятие реше¬
ния. Остеотомии как открытого, так и закрытого клина,
имеют свои специфические показания. Имплантатом вы¬
бора является пластина, тогда как внешняя фиксация или
интрамедуллярный остеосинтез показаны редко.1.4 Диафизарные деформации■ При наличии деформации диафиза основным во¬
просом является уровень корригирующей остеото¬
мии. Главная задача - восстановление осевых соотно¬
шений и функции. Однако состояние мягких тканей
и кости на уровне деформации могут быть значимы¬
ми факторами риска.Биомеханически, если центры тазобедренного, коленного и
голеностопного суставов находятся в правильном положе¬
нии по отношению друг к другу, деформация сама по себе
не является проблемой (Mikulicz). Простые диафизарные
деформации можно корригировать в метафизарной зоне,
где потенциал заживления гораздо выше. В проксималь¬
ном отделе большеберцовой кости для восстановления
нормальной инклинации суставной поверхности применя¬
ются двухплоскостные метафизарные остеотомии. В случае
диафизарной деформации и укорочения, коррекция может
комбинироваться с применением удлиняющего устройства.Рис. 5.1-1a-d Укорочение нижней конеч¬
ности на 8 см после нескольких операций
по поводу несращения. Удлинение правого
бедра с применением дистрактора Wagner
(а), с последующей интерпозицией костно¬
го трансплантата и остеосинтезом пласти¬
ной (Ь). 4-см укорачивающая межвертель-
ная остеотомия левого бедра (с) позволила
уравнять длину конечностей и обеспечить
нормальную функцию тазобедренного и
коленного суставов (d).2 Принятие решения и планированиеЛюбая коррекция деформации требует тщательного
планирования [2]. Трехмерное мышление и планиро¬
вание играют огромную роль, но может потребовать¬
ся и способность к импровизации (гл. 2.4). Необхо¬
димы стандартные рентгенограммы поврежденной и
здоровой конечностей хорошего качества с захватом
обоих смежных суставов. Для внутрисуставных кор¬
рекций хорошую основу создают традиционные рент¬
генологические исследования в разных плоскостях.
КТ-исследование, включающее ЗО-реконструкции и
особенно компьютерную обработку, может быть по¬
лезным, но не является абсолютно необходимым. По¬
сле оценки состояния мягких тканей и кости на уровне
деформации выполняются первые рисунки различных
возможных вариантов, применимых для достижения
правильного осевого положения конечности. Затем
должен быть определен уровень остеотомии (на уров¬
не деформации или в неповрежденной зоне). Иногда
следует рассмотреть возможность выполнения двой¬
ной остеотомии. Необходимость костной пластики,
использования заменителей кости или даже факторов
роста следует предвидеть и включать в предопераци¬
онный план.
5.1 Посттравматические деформации3 Методы репозиции и фиксации3.1 Выбор имплантата■ Принципы стабильной внутренней фиксации, ко¬
торые применяются при свежих переломах, полно¬
стью актуальны для корригирующих остеотомий.Межфрагментарная компрессия является ключевым эле¬
ментом надежного заживления, особенно при склерозе и
слабой васкуляризации кости. Компрессия лучше всего
достигается с помощью стягивающих винтов и пластин.
Если состояние мягких тканей не вызывает опасений,
пластины, особенно клинковые, адаптированные к де¬
формированной кости, являются идеальными для осевой
компрессии поверхностей метафизарной остеотомии.
Важно применять артикулирующее компрессионное
устройство, обеспечивающее компрессию поверхностей
остеотомии до введения винтов. В соответствии с базо¬
выми принципами новые анатомичные компрессионные
пластины с блокируемыми винтами могут быть показаны
к применению при наличии тяжелого остеопороза (прок¬
симальный и дистальный отделы плечевой кости, дис¬
тальный отдел лучевой кости, проксимальный и дисталь¬
ный отделы большеберцовой кости). Важно тщательно
планировать порядок введения винтов. При остеотомиях
LCP лучше применять как компрессионную пластину,
при этом блокируемые винты обеспечивают угловую
стабильность. Использование LCP в качестве внутреннего
фиксатора неприемлемо, так как высока вероятность за¬
медленной консолидации зоны остеотомии. Исключени¬
ем является применение Tomofix при высоких остеотоми¬
ях большеберцовой кости [3].Внешний фиксатор может обеспечить адекватную ком¬
прессию поверхностей остеотомии только при исполь¬
зовании двухплоскостных конструкций. Во избежание
раздражения мягких тканей, которое затрудняет функци¬
ональное послеоперационное ведение, применение этого
метода фиксации должно ограничиваться плато больше-
берцовой кости и надлодьгжечными остеотомиями.Стабилизация остеотомий с помощью интрамедуллярного
стержня ограничена зоной диафиза. Для достижения боль¬
шей зоны контакта кости и имплантата и для увеличения
стабильности во всех направлениях необходимо рассверли¬
вание костномозгового канала. Рассверливание костномоз¬
гового канала, облитерированного склеротичной костью,
сопровождается высокой опасностью некроза кости и мяг¬
ких тканей. При наличии металлоконструкции in situ долж¬
ны быть веские причины для перехода от одной системы
фиксации к другой. При нахождении в зоне деформации
пластины доступ по старому рубцу и стабилизация остео¬
томии другой пластиной являются логичным и безопасным
решением. Интрамедуллярный остеосинтез показан, когда
он обеспечивает возможность немедленной нагрузки конеч¬
ности массой тела без дополнительного повреждения кости.3.2 Метафизарные и диафизарные остеотомииВ метафизарной зоне остеотомия должна проводиться доста¬
точно близко к суставу, там, где кортикальный слой уже доста¬
точно тонок, чтобы его можно было надломить и не вызвать
значительного смещения. Поэтому постоянно охлаждаемая
осциллирующая пила не должна проходить по всей окружно¬
сти кости. Небольшие отверстия, формируемые сверлом, мо¬
гут дополнить опил, а широкое долото позволяет надломить
кортикальный слой для открытой или закрытой клиновид¬
ной остеотомии. После ротационных остеотомий или осте¬
отомий со смещением необходима более жесткая фиксация.■ В диафизарной зоне корригирующие остеотомии
имеют тенденцию к замедленной или отсроченной
консолидации. Рекомендуется декортикация, приво¬
дящая к образованию живых костных фрагментов на
уровне остеотомии и помогающая также ослабить
плотное сращение прилежащих мышц с костью.3.3 Одноплоскостные остеотомииДеформации длинных костей иногда могут корригиро¬
ваться с помощью остеотомии в одной плоскости при усло¬
вии отсутствия значительной ротационной деформации.
Такая остеотомия является косой и обеспечивает большие
5 Осложненияплощади для сращения, которые хорошо подходят для
фиксации стягивающими винтами. Возможно некоторое
увеличение длины кости, но этот метод неприемлем при
необходимости коррекции длины более чем на 2 см.Важным является тщательное предоперационное плани¬
рование, а также применение ЭОП во время выполнения
операции (рис. 5.1-2а—h). При ротации конечности под
лучом ЭОП выявляется плоскость максимальной дефор¬
мации кости. Эту плоскость отмечают К-спицей на высоте
деформации. Затем конечность поворачивают на 90°, так
что на рентгенограмме становится не видно деформации.
Плоскость отсутствия деформации становится плоскостью
остеотомии. Ее также отмечают К-спицей, которая должна
располагаться под углом 90° к первой К-спице. Остеотомия
центрируется на высоте деформации, а точка начала и про¬
должительность остеотомии должны планироваться зара¬
нее [4, 5]. Длинная остеотомия допускает некоторую кор¬
рекцию ротации и будет определять направление ротации./Например, выполнение остеотомии на нижней конечности
от проксимально-латерального в дистально-медиальном
направлении будет вызывать внутреннюю ротацию дис¬
тального фрагмента; а проведение остеотомии от прокси-
мально-медиального в дистально-латеральном направле¬
нии вызовет ротацию дистального фрагмента кнаружи. Во
время операции необходимо щадить надкостницу. В зоне
остеотомии предварительно просверливаются отверстия по
линии ее проведения, а затем выполняется непосредственно
остеотомия с помощью осциллирующей пилы или остео-
тома. Следует избегать термического повреждения кости.
После завершения остеотомии два фрагмента могут быть
ротированы в плоскости остеотомии для коррекции дефор¬
мации. При выполнении длинной косой остеотомии кость
может быть удлинена до 2 см с сохранением контакта кост¬
ных поверхностей. Две костные плоскости компрессируют¬
ся одним или двумя стягивающими винтами и защитной
пластиной. Абсолютная стабильность обеспечивает воз¬
можность ранней мобилизации конечности.Рис. 5.1-2а—h Коррекция деформации с помощью одноплоскостной остеотомии.а—Ь 30° деформация бедренной кости с болями в коленном суставе и слабостью четырехглавой мышцы,
с Тщательное предоперационное планирование.
Посттравматические деформацииРис. 5.1-2а—h (продолжение) Коррекция деформации с помощью
одноплоскостной остеотомии.d Плоскость максимальной деформации определяется с помо¬
щью ЭОП и отмечается К-спицей.
е Конечность ротируется на 90°; деформация не визуализиру¬
ется, поэтому спица выглядит как точка (отмечена стрелкой),
f Остеотомия в этой плоскости позволяет корригировать де¬
формацию.g—h Фиксация с помощью клинковой пластины и двух стягиваю¬
щих винтов. Хорошее сращение и функция в срок 8 недель.
5 Осложнения4 Специфические остеотомии —
показания и техника4.1 КлючицаДеформации ключицы обычно переносятся неплохо.
Укорочение и искривление, вызывающие брахиалгию и
местные симптомы редки (около 2%). Удлиняющая осте¬
отомия, приводящая к увеличению подключичного про¬
странства, может устранить сдавление нейрососудистых
образований. Реконструктивная 3,5-мм пластина или 3,5-
мм LC-DCP должны быть тщательно контурированы по
поверхности кости или слегка волнообразно. Альтернати¬
вой является применение LCP с блокируемыми винтами.
Часто показана спонгиозная костная пластика (гл. 6.1:2).4.2 Плечо4.2.1 Проксимальный отдел плечевой костиОтрывы ротаторной манжеты плеча с костными фрагмента¬
ми и деформации проксимального отдела плечевой кости
могут приводить к импинджмент-синдрому, что ограничи¬
вает движения в плечевом суставе. Для декомпрессии рота¬
торной манжеты могут выполняться субкапитальные осте¬
отомии или реконструктивные остеотомии с применением
метода стягивания проволочной петлей и малых клинковых
пластин или LCP с блокируемыми винтами. Для таких осте¬
отомий и/или артродеза может применяться стандартный
дельтовидно-пекторальный доступ (гл. 6.2.1). При варусных
или ротационных деформациях применяются субкапи¬
тальные корригирующие остеотомии (рис. 5.1-3).Неправильное сращение большого бугорка обычно приво¬
дит к ущемлению при отведении плеча. После идентифи¬
кации и мобилизации сухожилий надосгаой и подосшой
мышц с применением канюлированной иглы через волок¬
на Sharpey у места их прикрепления проводят 1-мм прово¬
лочную петлю. После этого отсекают и низводят большойбугорок. После проверки движений в плечевом суставе репо-
нированный фрагмент фиксируется стягивающим винтом и
одной или двумя стягивающими проволочными петлями.При неправильно сросшихся четырех-фрагментарных пере¬
ломах следует восстанавливать анатомичные взаимоотноше¬
ния между центром головки плеча и бугорками (рис. 5.1-4).4.2.2 Диафиз плечевой костиПосттравматические деформации диафиза плечевой
кости достаточно часты, однако они редко требуют кор¬
рекции. Выраженные ротационные отклонения легко
корригируются с помощью субкапитальной остеотомии.
Разумной альтернативой является коррекция на высоте
деформации и интрамедуллярный остеосинтез.4.2.3 Дистальный отдел плечевой костиНаиболее частыми являются варусная и вальгусная деформа¬
ции. Еще одним показанием к остеотомии может быть по¬
теря разгибания после неудачного артролиза (рис. 5.1-5) [6].
Лучевой доступ с жесткой фиксацией пластиной является
безопасным вмешательством при клиновидных остеотомиях
как открытого, так и закрытого клина. Внутрисуставные осте¬
отомии дистального отдела плечевой кости показаны редко и
сопровождаются высокой опасностью некроза внутрисустав¬
ного фрагмента (рис. 5.1-6).При наличии признаков раздражения локтевого нерва по¬
казан медиальный доступ с невролизом локтевого нерва.
Транспозиция нерва обычно не является необходимой.При одноплоскостных деформациях косая остеотомия
(рис. 5.1-5) создает большую поверхность и оптимальную
стабильность с применением комбинации стягивающе¬
го винта и защитной пластины. При многоплоскостных
корригирующих остеотомиях рекомендуется этапная
резекция клина с временной репозицией и фиксацией
остроконечным репозиционным зажимом для проверки
функции локтевого сустава (рис. 5.1-5d).
5.1 Посттравматические деформацииРис. 5.1-За—е Варусная деформация проксимального отдела плечевой кости. Деформация
проксимального отдела плечевой кости после субкапитального перелома,
а Проведение направляющей спицы для пластины с учетом планируемой коррекции. Осте¬
отомия диафиза плеча. Иссекается клин, обеспечивающий коррекцию в вальгусном на¬
правлении на 30°.b Установка клинковой пластины для подростков или 90° клинковой (40 мм) 4,5-мм пласти¬
ны на 4 отверстия с канюлированным клинком в проксимальный фрагмент. Репозиция
осуществляется остроконечным репозиционным зажимом. Дистальные кортикальные
винты (1, 2) осуществляют компрессию. Наконец, два стягивающих винта (3, 4) обеспечи¬
вают дополнительную компрессию зоны остеотомии,
с—е Клинический пример: 62-летняя женщина,
с Предоперационные рентгенограммы,
d Послеоперационные рентгенограммы,
е Отдаленный результат через 2 года.
5 ОсложненияРис. 5.1-4а-е Неправильно сросшийся четырехфрагментарный перелом,
а Неправильно сросшийся четырехфрагментарный перелом, интерпозиция обоих бугорков,
b Дельтовидно пекторальный доступ, выделение мышц ротаторов, остеотомия бугристостей, их
реинсерция и фиксация стягивающими петлями,
с—е Клинический пример.с Неправильно сросшийся четырехфрагментарный перелом; болезненная контрактура сустава
спустя 5 месяцев после травмы,
d Остеотомия и реинсерция обеих бугристостей, восстановление ротаторной манжеты,
е Отличная функция плечевого сустава через 13 лет. Легкие симптомы импиджмента, устраняе¬
мые локальным введением стероидов.
5.1Посттравматические деформацииРис. 5.1-5а—f Варизирующая экстензионная остеотомия дистального отдела плечевой кости при вальгусной и сгибательной де¬
формации.a—d Локтевой доступ, выделение локтевого нерва. Закрытая клиновидная остеотомия проксимальнее ямки локтевого отростка
с основанием клина по заднемедиальной поверхности; репозиция с помощью остроконечного репозиционного зажима для
проверки движений в локтевом суставе,
е—f Контурирование 3,5-мм DCP по локтевой стороне плеча и фиксация с компрессией остеотомии.Рис. 5.1-6а—d Неправильно сросшийся перелом 13-C3; нестабильный нефункциональный
локтевой сустав в положении варусной деформации и внутренней ротации спустя 1 год
после травмы (а-Ь). В положении пациента на животе произведена остеотомия локтево¬
го отростка, выделен локтевой нерв, затем выполнена остеотомия наружного мыщелка,
устранены все деформации: длина, варус (25°), сгибание (30°); произведена фиксация
стягивающим винтом и вальгизация в надмыщелковой зоне. Зона наружной ротационной
остеотомии фиксирована 3,5-мм DCP (c-d). Локтевой сустав стабилен, болей нет, возмож¬
ность полного разгибания с постепенным увеличением сгибания.
5 Осложнения4.3 Предплечье4.3.1 Проксимальный отдел лучевой и локтевой костейНерепонированная головка лучевой кости при неправиль¬
но сросшихся переломах Monteggia представляет сложную
проблему и вызывает существенное ограничение функции
предплечья. Корригирующая остеотомия локтевой кости
с релизом плече-лучевого сочленения приводит к стабиль¬
ной репозиции при отсутствии деформаций проксималь¬
ного отдела лучевой кости и головчатого возвышения.4.3.2 Диафиз предплечья■ Кости предплечья с функциональной точки зре¬
ния следует рассматривать как сустав, где даже незна¬
чительная деформация одной или обеих костей при¬
водит к нарушению пронации и супинации, а также
функции локтевого и кистевого суставов.Рис. 5.1-7а—Ь Деформация после перелома дистального отдела
лучевой кости.а Тыльная угловая деформация на 30° с укорочением и от¬
клонением в лучевую сторону.На диафизе корригирующие остеотомии должны восста¬
навливать физиологическое расстояние и кривизну между
локтевой и лучевой костями; бывает необходимым рассече¬
ние межкостной мембраны, которое, однако, требует осто¬
рожности при выполнении.При супинационных или пронационных контрактурах, огра¬
ничивающих функцию предплечья, может применяться ро¬
тационная остеотомия одной или обеих костей предплечья, в
зависимости от причины и локализации контрактуры.4.3.3 КистьДеформации дистального отдела лучевой кости после пере¬
ломов нередки, но часто неплохо переносятся пожилыми
пациентами. У молодых пациентов показаны метафизар-
ные остеотомии лучевой кости. Выбор доступа зависит от
направления угловой деформации, но предпочтительным
является ладонный доступ. Имеющееся укорочение может
исправляться за счет открытой клиновидной остеотомии.
Для стабилизации используются обычные пластины или
LCP с блокируемыми винтами (рис. 5.1-7) [7,8].•ЗЩякЬ Ладонный доступ, поперечная остеотомия лучевой кости с
открытым клином, коррекция всех деформаций. Фиксация
с помощью LCP с блокируемыми винтами удерживает ре¬
зультат репозиции. Часто применяется костная пластика.
5.1 Посттравматические деформацииУкорочение только локтевой кости показано при наличии
небольшого отклонения оси дистального отдела лучевой
кости. Следует быть осторожным в отношении раздраже¬
ния или компрессии срединного нерва! Внутрисуставные
остеотомии могут выполняться при неправильном сра¬
щении крупных внутрисуставных фрагментов лучевой
кости. Правилом является функциональное послеопера¬
ционное лечение.4.4 Бедро4.4.1 Проксимальный отдел бедренной костиПри наличии деформации проксимального отдела бедра
с нормальной функцией тазобедренного сустава меж-
вертельная остеотомия восстанавливает биомеханиче¬
скую ситуацию во всех плоскостях [1, 9—11]. Особыми
показаниями могут быть устранение различия длины
конечностей путем укорочения или удлинения.В целом, показаниями к хирургическому лечению посгтрав-
матических деформаций проксимального отдела бедренной
кости являются варушая и ротационная деформации в соче¬
тании с укорочением, приводящие к хромоте, слабости отво¬
дящей мускулатуры и перегрузке прилежащих суставов.Предоперационное планирование основывается на перед¬
не-задней и боковой рентгенограммах проксимального
отдела бедра и расчета всех углов коррекции, включая вы¬
игрыш длины конечности за счет вальгизации (остеотомия
с открытым или закрытым клином). Вальгизация должна
восстанавливать биомеханический баланс, однако для пре¬
дотвращения отводящей контрактуры степень коррекции
ограничивается имеющейся функцией сустава (рис. 5.1-8).Универсальным имплантатом является клинковая мы¬
щелковая пластина. В зависимости от степени вальгиза¬
ции 95° клинковая пластина может быть легко изогнутааРис. 5.1 -8а—с Межвертельная вальгизирующая остеотомия при
варусной деформации после перелома шейки бедра. Наружный
доступ; проведение спиц Киршнера для контроля антеверсии,
ротации и положения установочного долота,
а Введение установочного долота, остеотомия более или менее
параллельно долоту, создающая большую костную поверх¬
ность, этапное удаление клина по наружной поверхности.b Установка 120° клинковой пластины после повторной репо¬
зиции с использованием установочного долота в качестве
рычага до достижения вычисленной коррекции без возник¬
новения отводящей контрактуры,
с Стабилизация остеотомии с компрессией с применением
принципа стягивания. Дефект кости по медиальной по¬
верхности заполняется удаленным клином.493
5 Осложнениядо любого желаемого угла, 120° и 130° клинковые пласти¬
ны применяют по специальным показаниям (неправиль¬
ное сращение или несращение шейки бедра).Интрамедуллярный стержень с блокированием не позво¬
ляет точно корригировать сложные деформации, но до¬
пустим при ротационных деформациях.Послеоперационное лечение обычно функционально с
частичной нагрузкой весом в течение 8 недель.Многоплоскостная подвертельная остеотомия с целью
коррекции деформации и укорочения. Показанием к дан¬
ному вмешательству служит укорочение конечности в со¬
четании с другими деформациями проксимального отделабедренной кости. Такая остеотомия является технически
сложной и требует опыта индивидуального контурирования
пластин (рис. 5.1-9). Удлинение и репозиция бывают затруд¬
нены; полезной может быть временная интерпозиция ис¬
кусственных костных блоков до установки костных аутотран¬
сплантатов [11].Повертельное укорочение для уравнивания длины ко¬
нечностей [1,11]. Это относительно безопасная операция
при укорочениях до 5 см; наблюдалось только одно несра¬
щение в 70 случаях. Крайне важно предоперационное пла¬
нирование. Пластина должна точно соответствовать кон¬
турам большого вертела и диафиза бедра для достижения
адекватного контакта и предотвращения риска перелома
малого вертела.Рис. 5.1-9a-f Трехплоскостная подвертельная остеотомия
проксимального отдела бедренной кости (вальгизация, рота¬
ция, удлинение).а Введение установочного долота и адаптация плоскости осте¬
отомии в отношении желаемой коррекции.Ь Дистракция мощным пластинчатым расширителем при уже
установленной пластине.с Интерпозиция кортикоспонгиозных костных трансплан¬
татов (гребень подвздошной кости с той же стороны),
внутренняя фиксация контурированной мыщелковой 95°
клинковой пластиной.
5.1 Посттравматические деформацииРис. 5.1-9а—f (продолжение) Трехплоскостная подвертельная остеотомия проксимального отдела бедренной кости (вальгиза¬
ция, ротация, удлинение),
d—f Клинический пример.d Легкое варусное отклонение, укорочение и выраженная ротация после интрамедуллярного остеосинтеза перелома диафиза
бедра у 24-летней женщины,
е Деротация 50°, вальгизация 10°, удлинение 1,6 см; стабильная фиксация мыщелковой пластиной,
f Сросшаяся остеотомия после удаления имплантата.495v *<'
5 Осложнения4.4.2 Диафиз бедренной кости■ Диафизарные деформации со значительными
угловыми / ротационными отклонениями и укоро¬
чением следует исправлять на высоте деформации.
При наличии значительного укорочения имплан¬
татом выбора является пластина - интрамедулляр¬
ный остеосинтез в склерозированной зоне непра¬
вильного сращения опасен и может применяться
лишь при небольших деформациях.496Доступ с декортикацией стимулирует сращение пост-
травматических остеотомий. Показано применение кост¬
ного аутотрансплантата, так как этапное удлинение при
остеотомии нарушает васкуляризацию (рис. 5.1-10).Деформации и несращения, которые сопровождаются зна¬
чительным укорочением, следует корригировать с помо¬
щью универсального удлиняющего устройства, возможно
в сочетании с межвертельной укорачивающей остеотомией
противоположной стороны (рис. 5.1-1).Рис. 5.1-10а—с Корригирующая и удлиня¬
ющая остеотомия неправильно сросшегося
перелома диафиза бедра,
а Декортикация зоны укорочения, особенно
дорзального аспекта (linea aspera) и нало¬
жение дистрактора по передне-латеральной
поверхности вне зоны будущего расположе¬
ния пластины,
b Косая остеотомия и дистракция фрагмен¬
тов до достижения необходимой длины.
Остеотомия верхушек фрагментов и адап¬
тация на уровне поперечной остеотомии,
с Стягивающая пластина (волнообразная пла¬
стина) компрессирует зону остеотомии с
помощью компрессионного устройства. При
малой зоне контакта или если декортициро-
ванные фрагменты не обеспечивают доста¬
точной васкуляризованной костной опоры,
выполняется аутогенная костная пластика.
5.1 Посттравматические деформации4.4.3 Дистальный отдел бедренной костиНеправильное сращение с валыусной, варусной, анте-
или рекурвационной деформациями и, как исключение,
ротационные и внутрисуставные деформации являются
показанием к операции.Имеются два метода коррекции деформаций дистального
отдела бедра. При использовании техники как закрытого,
так открытого клина, следует оставлять интактным отно¬
сительно тонкий противоположный кортикальный слой сцелью сохранения некоторой «внутренней» стабильности.
Идеальным имплантатом для применения по медиальной
стороне при валыусных деформациях является 90° клинко¬
вая пластина с оффсетом 10—20 мм, тогда как 95° мыщел¬
ковая пластина идеально подходит к латеральной стороне
дистального отдела бедренной кости при варусных, анте-
или рекурвационных и ротационных деформациях. Обе
пластины могут применяться при методах закрытого или
открытого клина [1]. Техника остеотомии для коррекции
варусных и валыусных деформаций показана на рис. 5.1-11.Рис. 5.1-11а—d Корригирующие остеотомии дистального отдела бедренной кости.а—b Вальгизирующая остеотомия. Положение пациента на спине; стерильным бельем обкладывают всю конечность, включая гре¬
бень подвздошной кости. Следует обеспечить возможность сгибания в коленном суставе до 90°.Наружный доступ выполняется кпереди от латеральной межмышечной перегородки. Через сустав и под надколенником про¬
водится спица Киршнера. Введение установочного долота с учетом планируемой коррекции для 95° клинковой пластины,
а Длинная косая остеотомия закрытого клина. Осторожная остеоклазия противоположного кортикального слоя с помощью
осциллирующей пилы, просверливания мелких отверстий и долота. Удаление клина, фиксация остеотомии двумя парал¬
лельными остроконечными репозиционными зажимами до введения пластины.Ь Полная компрессия с помощью компрессирующего устройства.с—d Варизирующая остеотомия. Такое же, как на а—Ь, положение пациента, доступ по медиальной межмышечной перегородке,
аналогичная косая остеотомия и остеоклазия, стабилизация бедренной пластиной 90°.497
5 ОсложненияВ послеоперационном периоде рекомендуются сгибание
в коленном суставе на 90° и ранние упражнения (полезны
продолжительные пассивные движения на аппарате), а
также частичная нагрузка весом в течение 6—8 недель.Смещение противоположного кортикального слоя предот¬
вращается аккуратным введением пластины, особенно 90°
клинковой бедренной пластины по медиальной стороне.
Выбирается 90° пластина с адекватным оффсетом (10-15-20
мм). Несращения и замедленная консолидация редки.4.5 Большеберцовая кость4.5.1 Проксимальный отдел большеберцовой костиПоказаниями к операции являются деформации прок¬
симального отдела большеберцовой кости во всех трех
плоскостях, внутрисуставные деформации после одно¬
мыщелковых переломов, а также остаточное вдавление
суставной поверхности в сочетании со связочной неста¬
бильностью.Предоперационное планирование сложно, но очень важ¬
но. Оно выполняется на основании передне-задних, бо¬
ковых и косых проекций, а также КТ-реконструкций при
внутрисуставных деформациях.Посттравматические деформации плато большеберцо¬
вой кости корригируются методами открытого клина для
компенсации потери кости и для восстановления натяже¬
ния расслабленных связок. Это применимо к валыусным
(наиболее частым), варусным и рекурвационным дефор¬
мациям, а также к одномыщелковым и сложным внутри¬
суставным смещениям. Для достижения полной коррек¬
ции почти всегда необходима остеотомия малоберцовой
кости, которая, однако, редко требует фиксации. В ред¬
ких случаях genu recurvatum с нормальным пателлофемо-
ральным сочленением технические принципы коррекции
те же, но остеотомия обычно производится ниже бугри¬
стости; иначе необходима реориентация надколенника.498Правилом является функциональное послеоперационное
лечение с частичной нагрузкой весом в течение примерно8 недель (рис. 5.1-12).Внутрисуставные деформации с ограниченным вдавлени-
ем суставной поверхности могут быть устранены с созда¬
нием опоры в комбинации с варизирующей остеотомией
типа открытого клина. Силы, действующие при нагруз¬
ке весом, при этом переносятся на менее поврежденную
часть сустава.Вальгусньге деформации прогрессируют из-за односто¬
ронних дегенеративных изменений после перелома или
менискэктомии. Коррекция может быть двух- или одно-
мыщелковой (рис. 5.1-13), в зависимости от протяженно¬
сти деформации.Внутрисуставная остеотомия как изолированное вмеша¬
тельство показана редко. В большинстве случаев необхо¬
дима коррекция оси конечности с помощью остеотомии
открытого клина. Легкая гиперкоррекция оси весьма
важна для устранения воздействия значительных сил на
частично поврежденный отдел. Это означает коррекцию
до нейтрального положения при варизирующих остеото¬
миях или до нескольких градусов гипервальгизации при
вальгизирующих остеотомиях.4.5.2 Диафиз большеберцовой костиРешение о коррекции деформации на уровне диафиза
зависит от локализации, конфигурации кости и состоя¬
ния мягких тканей. Это также определяет выбор метода
фиксации. Стержень с рассверливанием - который дол¬
жен вводиться без применения кровоостанавливающей
манжеты - может обеспечить отличную стабильность и
позволить раннюю нагрузку весом, однако стягивающая
пластина имеет несомненные преимущества при обли¬
терации костномозгового канала склеротичной мозолью
(гл. 5.1:4.4.2) [1].
5.1 Посттравматические деформацииРис.а-сd-gh-j5.1-12а—j22-летняя женщина с деформацией проксималь¬
ного отдела большеберцовой кости спустя не¬
сколько лет после перенесенного в детстве ДТП.
Остеотомия с постепенной коррекцией осевого
положения. Для удлинения конечности пример¬
но на 4,5 см применялся кольцевидный внешний
фиксатор в течение 3 месяцев.Результат через 8 месяцев: сращение и хорошая
функция после демонтажа аппарата.(С разрешения Gerhard Schmidmaier)
5 ОсложненияРис. 5.1-13а-Ь Одномыщелковая остеотомия проксималь¬
ного отдела большеберцовой кости и головки малоберцовой
кости (а) с целью коррекции посттравматической вальгусной
деформации. Осторожное введение малого пластинчатого
расширителя и поднятие остеотомированного мыщелка, избе¬
гая внутрисуставного смещения путем временной фиксации
остроконечными репозиционными зажимами или поперечно
проведенными спицами Киршнера. Внедрение кортикоспон-
гиозного аутотрансплантата клиновидной формы и фиксация
L-образной пластиной (Ь).5004.5.3 Дистальный отдел большеберцовой костиПоказаниями к операции являются:симптоматические деформации после асимметричного
закрытия зоны роста при переломах области голено¬
стопного сустава у детей;неправильно сросшиеся переломы пилона с хорошейфункцией голеностопного сустава;ротационные деформации после переломов голени.Иногда показанием к реконструкции сустава могут быть
внутрисуставные деформации.Обычным методом коррекции варусных деформаций
является остеотомия типа открытого клина с фиксацией
пластиной или внешним фиксатором в зависимости от
состояния мягких тканей (рис. 5.1-14). В таких ситуациях
весьма полезными могут быть кольцевые фиксаторы.Валыусные деформации легче корригировать с помо¬
щью остеотомии закрытого клина, так как малоберцовую
кость обычно можно не пересекать.Альтернативой таким вмешательствам является артродез
или эндопротезирование.■ У более молодых пациентов следует предпринимать
попытку реконструкции деформаций дистального от¬
дела большеберцовой кости. Результат может быть по¬
разительным: при восстановлении осевых соотноше¬
ний артрозные изменения хорошо переносятся.4.6 ЛодыжкиДиагноз неправильно сросшегося перелома лодыжек
устанавливается по изменениям латеральной суставной
линии и наклона таранной кости (рис. 5.1-15а—Ь).■ Даже при наличии артритических изменений не¬
правильно сросшиеся переломы лодыжек являются
хорошим показанием к реконструкции, которая мо¬
жет отсрочить выполнение вторичного артродеза
или эндопротезирования на несколько лет [12,13].
5.1 Посттравматические деформацииРис. 5.1-14а—Ь Коррекция надлодыжечной варусной дефор¬
мации с помощью внешнего фиксатора. Состояние мягких тка¬
ней в надлодыжечной области позволяет фиксацию стержня¬
ми Steinmann. Это отличный метод для коррекции с закрытым
клином и при ротационных остеотомиях. Альтернативой явля¬
ется применение циркулярных внешних фиксаторов,
а Введение первого стержня Steinmann параллельно линии
сустава, второго - с учетом желаемой коррекции. Резекция
клина и резекционная остеотомия малоберцовой кости,
b Компрессия остеотомии с помощью внешнего фиксатора.Рис. 5.1-15а-Ь Укорочение малоберцовой кости после пере¬
лома лодыжек.а Параметры нормального голеностопного сустава: (1) пра¬
вильная суставная линия без прерывания на уровне синдес¬
моза, (2) окружность точно соответствует верхушке наруж¬
ной лодыжки и наружному отростку таранной кости,
b При укорочении и ротационном смещении малоберцовой ко¬
сти суставная линия прерывается (1), окружность (2) не со¬
ответствует своим ориентирам. Следствием обычно является
наклон таранной кости кнаружи и внешняя ротация (стрелка).
5 ОсложненияУкорочение малоберцовой кости при переломах типа С
часто приводит к смещению и наклону таранной кости,
а также к порочной ротации. Кроме того, может наблю¬
даться неправильное сращение заднего края большебер¬
цовой кости со смещением кверху. Вилка голеностопного
сустава может быть восстановлена путем коррекции дли¬
ны и ротации малоберцовой кости, а в исключительных
случаях и остеотомией заднего края большеберцовой ко¬
сти (рис. 5.1-16) (гл. 6.9).4.7 Пяточная кость, средний отдел стопы,
сустав LisfrankПоказания к остеотомии неправильно сросшейся пяточной
кости редки. Методом выбора является корригирующий
артродез поврежденного подтаранного сустава. Те же прин¬
ципы применимы к деформациям ладьевидной кости, ку¬
бовидной кости и сустава Lisfrank.Рис. 5.1-16а—d Корригирующая остеотомия неправильно сросшегося перелома малоберцовой кости.а Неправильное сращение перелома типа С с укорочением малоберцовой кости, наклоном и смещением таранной кости. На¬
ружный доступ и капсулэктомия. Обнажение и иссечение рубцовой ткани в области синдесмоза. Иногда необходимо очистить
медиальное суставное пространство от интерпонированной рубцовой ткани,
b Поперечная остеотомия малоберцовой кости, фиксация дистального отдела с помощью 3,5-мм DCP или с легким вальгусом.
Удлинение и ротация малоберцовой кости с применением стягивающего устройства или пластинчатого расширителя в каче¬
стве дистрактора.с Репозиция наружной лодыжки в вырезку большеберцовой кости до восстановления конгруэнтности суставного хряща дистального
отдела большеберцовой кости, малоберцовой и таранной костей,
d Фиксация пластины и заполнение дефекта кортикоспонгиозной костью. Неправильно сросшийся задний край большеберцовой
кости может быть осмотрен и остеотомирован через латеральную остеотомию или через остеотомию внутренней лодыжки.
5.1 Посттравматические деформации5 Комбинированные деформацииМножественные переломы диафизов одной конечности
могут приводить к множественным деформациям, кото¬
рые компенсируют друг друга. Центры тазобедренного,
коленного и голеностопного суставов могут находиться
на одной линии. В особенности у молодых пациентов по¬
казания к выполнению двойной корригирующей остео¬
томии основываются на инклинации коленного сустава
в сагиттальной и/или фронтальной плоскости, а также
ротационных отклонениях. При предоперационном пла¬
нировании следует определить уровень, а также тип осте¬
отомии и фиксации с учетом состояния мягких тканей,
функции и эстетических соображений.6 Заключение■ Показания к корригирующей остеотомии при
посттравматических деформациях зависят от нару¬
шений функции в каждом конкретном случае. Сле¬
дует учитывать естественный прогноз деформации.Преимущества и потенциальные опасности профилакти¬
ческой остеотомии необходимо обсудить с пациентом. Хи¬
рург отвечает за точное планирование и должен осознавать
технические ограничения и возможные осложнения, а так¬
же уметь предвидеть окончательный результат.7 Библиография[1] Muller ME, Allgower М, Schneider R, et al (1979) Osteotomies.Muller ME, Allgower M, Schneider R, et al (eds), Manual of Internal Fixation.
Techniques recommended by the AO-ASIF Group. 2nd ed. Berlin Heidelberg
New York: Springer-Verlag.[2] Mast J, Jakob R, Ganz R (1989) Osteotomies. Mast ], Jakob R, Ganz R
(eds), Planning and Reduction Technique in Fracture Surgery. 1st ed. Berlin
Heidelberg New York: Springer-Verlag, 12-15.[3] Staubeli A, De Simoni C, Babst R, et al (2003) Tomofix: a new
LCP-concept for open wedge osteotomy of the medial proximal tibia—
early results in 92 cases. Injury; 34(Suppl 2):55-62.[4] Sangeorzan BJ, Sangeorzan BP, Hansen ST Jr, et al (1989)
Mathematically directed single-cut osteotomy for correction of tibial
malunion. J Orthop Trauma; 3(4):267-275.[5] Meyer DC, Siebenrock KA, Schiele B, et al (2005) A new
methodology for the planning of single-cut corrective osteotomies of
mal-aligned long bones. Clin Biomech; 20(2):223-227.[6] Marti RK, Ochsner PE, Bernoski FP (1981) [Correction osteotomy
of the distal humerus in adults.] Orthopade; 10(4):311-315.[7] Fernandez DL (1982) Correction of post-traumatic wrist deformity in
adults by osteotomy, bone-grafting, and internal fixation. J Bone Joint
Surg Am; 64(8):1164-1178.[8] Fernandez DL, Jupiter JB (1995) Malunion of the distal end of the
radius. Fernandez DL, Jupiter JB (eds), Fractures oftlw distal radius:
diagnosis and treatment. Berlin Heidelberg New York: Springer-Verlag,
263-315.[9] Schatzker J (1984) The Intertrochanteric Osteotomy. 1st ed. Berlin
Heidelberg New York: Springer-Verlag.[10] Bombelli R (1976) Osteoarthritis of the Hip. 1st ed. Berlin Heidelberg
New York: Springer-Verlag.[11] Marti RK (1993) Osteotomies in posttraumatic deformities following
fractures of the proximal femur. Marti RK, Dunki Jakobs PB (eds),Proximal Femoral Fractures, Operative Techniques and Complications; Vol. 2.1st ed. London: Medical Press Ltd, 573-587.[12] Weber BG (1981) Lengthening osteotomy of the fibula to correct a
widened mortice of the ankle after fracture, bit Orthop; 4(4):289-293.[13] Marti RK, Raaymakers EL, Nolte PA (1990) Malunited ankle
fractures. The late results of reconstruction. J Bone Joint Surg Br;
72(4):709-713.8 БлагодарностиМы выражаем благодарность Flip Р Besselaar и Ernst LFB
Raaymakers за их участие в подготовке данной главы впервом издании «АО - Принципы лечения переломов».
5 Осложнения5.2 Асептические несращения1 Введение 5052 Этиология асептического несращения 5052.1 Васкуляризация 5052.2 Механическая нестабильность 5062.3 Неадекватность пациента 5062.4 Нейропатия 5063 Классификация замедленной консолидации и несращений 5073.1 Замедленная консолидация 5073.2 Диафизарные несращения 5073.2.1 Гипертрофическое несращение3.2.2 Аваскулярное несращение с/без потери кости3.2.3 Атрофическое несращение3.2.4 Псевдоартроз4Виды лечения5104.1Общие замечания5104.2Замедленная консолидация5114.3Метафизарные несращения5114.4Диафизарные несращения4.4.1 Реконструкция кости5124.5Лечение в особых ситуациях5164.6Вспомогательное лечение5174.7Тяжелый остеопороз5175Библиография518
Авторы Michael D. Mckee, Peter E. Ochsner5.2 Асептические несращения1 Введение 2 Этиология асептического несращенияНарушение сращения перелома продлевает недееспособ¬
ность пациента и может сильнее влиять на качество жиз¬
ни, чем гемодиализ или ишемическая болезнь сердца [1].
Должное отношение к проблемам консолидации не толь¬
ко позитивно воздействует на жизнь пациента, но и снижа¬
ет опасность поломки имплантата.■ Замедленная консолидация означает, что сраще¬
ние перелома не происходит в ожидаемые сроки
для данного перелома и возраста пациента.■ Несращение означает сохранение линии пере¬
лома при остановке процесса консолидации.■ У пожилых пациентов несращение может значи¬
тельно ограничивать их самостоятельность и тре¬
бовать перемещения в более подходящие условия,
напр, в дом престарелых [2].Клинические признаки несращения включают подвижность
в зоне перелома, которая может сопровождаться болыо.
К рентгенологическим признакам относятся сохранение
щели перелома, склероз концов кости, диастаз, гипертро¬
фическая мозоль или ее отсутствие. При отсутствии дефек¬
та кости несращение обычно проявляется спустя 8 месяцев
после возникновения перелома. Естественное течение боль¬
шинства переломов заключается в консолидации, поэтому
лечащий хирург в первую очередь должен понять причину
ее нарушения. Доминировать может любой фактор, однако
замедление консолидации или несращение многофакторны
по своей природе [3]. Тщательное обследование перед вы¬
полнением хирургического вмешательства часто позволяет
выявить проблему [4].■ Наиболее важными факторами, приводящими
к несращению, являются механическая нестабиль¬
ность и нарушение васкуляризации, однако замед¬
лять консолидацию могут и другие факторы, такие
как неадекватность пациента и нейропатии.Инфекция как причина несращения рассматривается в
гл. 5.3; 5.4.2.1 ВаскуляризацияПри всех переломах происходит нарушение кровоснабже¬
ния кости и мягких тканей различной степени тяжести: чем
выше энергия, вызвавшая травму, тем сильнее нарушения.
Важна локализация перелома, особенно, если один из фраг¬
ментов перелома получает кровоснабжение из концевой ар¬
терии (напр, головка бедра). Хирургический доступ и репо-
зиционные маневры могут вызвать дальнейшее нарушение
кровоснабжения. Перелом с одним деваскуляризованным
или слабо васкуляризованным фрагментом может срастись,
однако сращение протекает гораздо медленнее, чем в нор¬
ме. Если аваскулярными являются оба фрагмента, перелом,
скорее всего, не срастется в должные сроки. Если ремодели¬
рование некротизированной кости или формирование но¬
вообразованной периостальной кости не восстановят мест¬
ную васкуляризацию, любые воздействия на механические
условия будут бесполезны (рис. 5.2-1). Ранее считалось, что
одним из фундаментальных отличий атрофического несра¬
щения от гипертрофического являлось отсутствие васку¬
ляризации. Последние исследования показали, что это не
всегда верно, так как при атрофических несращениях гисто¬
логически выявляются некоторые кровеносные сосуды [5].
С течением времени любое аваскулярное несращение на
нижних конечностях медленно эволюционирует в гипер¬
трофическую форму, тогда как на верхних результатом
останется атрофическое несращение.
5 Осложнения2.2 Механическая нестабильностьПри остеосинтезе пластиной простых или клиновидных
переломов без анатомичной репозиции, межфрагмен-
тарной компрессии и абсолютной стабильности всег¬
да остается щель между фрагментами. Это приводит
к локальной микроподвижности и резорбции кости в
зоне перелома. В такой ситуации пластина затруднит
механический контакт и сращение фрагментов. Часто
наступает усталостный перелом пластины до сраще¬
ния фрагментов кости. При оскольчатых переломах,
фиксированных пластиной или стержнем, большин¬
ство фрагментов могут срастись, оставляя несращенной
одну плоскость перелома. Обычно несращение ограни¬
чивается только одной плоскостью механической не¬
стабильности, несмотря на тип исходного перелома и
начальное лечение.2.3 Неадекватность пациентаЛечащий травматолог отвечает за то, чтобы план лечения
был совместим с личностью и образом жизни пациента.506Рис. 5.2-1а-с Аваскулярное несращение.
а Состояние непосредственно после возникновения осколь-
чатого перелома. Темные зоны являются аваскулярными /
некротичными.Ь Спустя несколько месяцев два промежуточных фрагмента
срастаются с основными за счет костной мозоли (1), однако
в центре перелома признаков сращения не отмечается,
с Даже спустя годы, несмотря на формирование дополнитель¬
ной периостальной мозоли и некоторую перестройку за счет
«ползучего замещения» (2), несращение сохраняется.Пациент и хирург должны работать вместе для достиже¬
ния результата. Несвоевременную нагрузку весом, а так¬
же курение, неправильное питание и другие дефекты об¬
раза жизни пациента [6] следует принимать во внимание
при планировании лечения.■ Отрицательное влияние курения на сращение
переломов после хирургического лечения стано¬
вится все более очевидным [7].2.4 НейропатияОбнаружена взаимосвязь между заживлением перелома
и неврологическими нарушеними функции конечности,
хотя точная патофизиология еще не выяснена. Диабет, па¬
раплегия, хронический алкоголизм, spina bifida, сиринго¬
миелия и проказа могут нарушать проприоцепцию, тем
самым ограничивая способность пациента контролиро¬
вать нагрузку весом. Кроме того, обширное повреждение
мягких тканей может приводить к потере чувствительно¬
сти, нарушая и без того ограниченные возможности за¬
живления.
5.2 Асептические несращения3 Классификация замедленной
консолидации и несращенийПредставленная здесь схема классификации является
устоявшейся и простой, она помогает хирургу выбрать
наиболее подходящую стратегию лечения.3.1 Замедленная консолидацияЗамедленная консолидация означает, что сращение пе¬
релома не происходит в ожидаемые сроки. Важно вы¬
являть замедление консолидации, чтобы своевременно
принимать дополнительные меры для достижения за¬
живления перелома в кратчайшие сроки. Клинически на
травмированной конечности наблюдается локальная отеч¬
ность, краснота и потепление, тогда как мобилизация ичастичная нагрузка весом болезненны. Лабораторные по¬
казатели, такие как СОЭ, С-реактивный белок и количе¬
ство лейкоцитов, остаются нормальными. Рентгенограм¬
мы могут демонстрировать расшатывание имплантата.
Если целью фиксации перелома была абсолютная ста¬
бильность, то расширение щели перелома и формирова¬
ние мозоли («мозоли раздражения») являются признака¬
ми угрозы потери фиксации (рис. 5.2-2).3.2 Диафизарные несращения3.2.1 Гипертрофическое несращениеГипертрофические нарушения возникают чаще всего в
результате недостаточности механической стабильности.
Высокие уровни локального напряжения превышают пре¬
делы толерантности грануляционной ткани и костной мо¬
золи (гл. 1.2): перелом готов срастись, однако механическаяРис. 5.2-2а—с Замедленная консолидация у 19-летнего юноши,
а Прямая травма в мотоаварии. Закрытый перелом большеберцовой кости 42-В2.
b Защитная пластина с межфрагментарным стягивающим винтом сомнительного назначения.с Через 2 месяца — боль, отечность, краснота. Расшатывание стягивающего винта, расширение щели перелома и
«мозоль раздражения». Рекомендована хирургическая ревизия с декортикацией и компрессионным остеосинте¬
зом пластиной. Другим вариантом является интрамедуллярный остеосинтез с рассверливанием и блокированием.
5 Осложнениястабильность недостаточна для консолидации несращения.
Степень нестабильности может позволять пациенту поль¬
зоваться конечностью, но вызывать боли при усталости.
В других случаях пациент может жаловаться на постоян¬
ную боль при нагрузке и некоторую деформацию (рис. 5.2-3).
Рентенологически выявляются формы слоновьей ноги
(рис. 5.2-4а) или конского копыта (рис. 5.2-4Ь; 5.2-3).Наиболее эффективным методом лечения гипертрофиче¬
ского несращения является улучшение стабильности зоны
перелома путем компрессионного остеосинтеза пластиной
или блокируемым интрамедуллярным стержнем с рассвер¬
ливанием. Механическая стабильность уменьшает тканевое
напряжение до уровня, при котором возможна кальцифи¬
кация фиброзного хряща. Кальцифицированный хрящ за¬
тем может быть пенетрирован новыми сосудами, что обе¬
спечивает костное сращение и, наконец, перестройку зоны
несращения [8]. При гипертрофических несращениях кост¬
ная пластика обычно не является необходимой, хотя декор¬
тикация может ускорить сращение (гл. 5.2:4.4.1).■ Резекцию гипертрофического несращения сле¬
дует считать ошибкой в большинстве случаев, так
как при этом удаляется жизнеспособная костная
ткань, которая готова к консолидации. Иссечение
зоны несращения выполняется лишь при абсолют¬
ной необходимости для коррекции неприемлемой
деформации.Гипертрофическое несращение можно также лечить с
помощью других методов, таких как остеотомия мало¬
берцовой кости с ходьбой в ортезе, позволяющем им-
пактирование, которое может приводить к сращению.
Также предлагалась продолжительная иммобилизация
в гипсовой повязке в сочетании с воздействием электро¬
магнитными полями или ультразвуком (гл. 5.2:4.6). Од¬
нако способность к коррекции деформации и ускоре¬
нию сращения (консолидация в течение 3 — 5 месяцев) в
настоящее время делает хирургическое лечение золотым
стандартом.3.2.2 Аваскулярное несращение с/без потери костиАваскулярные несращения обусловлены деваскуляризаци-
ей костных фрагментов, прилежащих к перелому вслед¬
ствие повреждения и/или хирургического вмешательства.
Аваскулярные фрагменты могут срастаться с живыми кост¬
ными элементами, но если не приняты дополнительные
меры, они никогда не срастутся с другими девитализован-
ньгми фрагментами (рис. 5.2-1Ь). Начинаясь от живых ос¬
новных фрагментов, процесс ремоделирования медленноРис. 5.2-За-Ь Гипертрофическое несращение у 36-летнего
мужчины спустя 19 лет после травмы (пациент попал под гру¬
зовик).а Большеберцовая кость после фиксации интрамедуллярным
стержнем 19 лет назад. Гипертрофическое несращение с
усталостным переломом стержня (стрелки),
b Резорбция вокруг стержня указывает на подвижность. Срос¬
шаяся малоберцовая кость, приросшая к дистальному отде¬
лу большеберцовой кости, препятствует ее сращению.
5.2 Асептические несращениявосстанавливает жизнеспособность некротических зон ко¬
сти (рис. 5.2-1с). Одновременно могут наблюдаться про¬
цессы механического трения между подвижными некро-
тизированными фрагментами в зоне несращения, ведущие
к потере кости за счет резорбции. Отсрочка в выявлении
и лечении позволяет патологическому процессу вызвать
укорочение и остеопению дистального фрагмента из-за
отсутствия нагрузки. Это состояние можно предотвратитьРис. 5.2-4а-с Хорошо васкуляризованные несращения: зоны
аваскулярной кости отсутствуют.а Гипертрофическое несращение (слоновья нога): обычно
имеется некоторая стабильность,
b Гипертрофическое несращение (конское копыто): мень¬
шие разрастания кости при менее стабильной ситуации
(рис. 5.2-3).с Атрофическое несращение. Из-за значительной нестабиль¬
ности имеется рассасывание (1) первоначального корти¬
кального слоя, приводящее к закруглению концов кости.должным контролем в послеоперационном периоде и
адекватным лечением.■ Для сращения перелома должны быть созданы
зоны контакта жизнеспособных костей и обеспече¬
на механическая стабильность.Лечение следует планировать с учетом состояния мягких
тканей, местного ремоделирования и величины дефекта
кости. Имеется несколько возможностей, включающих про¬
стое укорочение, укорочение с последующим удлинением
в другой зоне (дистракционный остеогенез, см. гл. 5.3), ин¬
терпозицию костньгх трансплантатов (измельченных или
структурных, которые могут быть васкуляризованными),
укорочение в сочетании с укорочением другой конечности
или процедуру тибиализации малоберцовой кости.3.2.3 Атрофическое несращениеНа верхней конечности атрофические несращения могут ти¬
пично встречаться в виде васкуляризованньгх несращений.
Два конца кости в зоне несращения подвергаются атрофии
из-за отсутствия какой-либо передачи усилия. Атрофиче¬
ские несращения характеризуются резорбцией кости и не¬
достаточным формированием костной мозоли, несмотря на
сохраненную васкуляризацию (рис. 5.2-1с). Такая ситуация
требует не только стабилизации, но и остеоиндукгивных и
остеокондуктивных мероприятий. С учетом местного кро¬
воснабжения соответствующим подходом к такой ситуации
является декортикация и костная пластика вместе со стаби¬
лизацией (предпочтительно пластиной).■ Аутогенная костная пластика остается золотым
стандартом, однако для уменьшения потенциаль¬
ных проблем, связанных со взятием трансплантата,
применимы остеокондуктивные заменители кости,
способные содействовать сращению в определен¬
ных условиях (гл. 1.4).3.2.4 ПсевдоартрозСохранение подвижности в зоне перелома может при¬
водить к формированию ложного сустава, где лож¬
ная фибрознохрящевая полость ограничена синовией,
5 Осложнениявырабатывающей синовиальную жидкость. Такие синови¬
альные псевдоартрозы обычно наблюдаются на плечевой
кости, бедре и большеберцовой кости и обычно являются
жизнеспособными, хотя изредка выглядят атрофически¬
ми. Помимо синовиальной полости часто имеются осевая
и/или ротационная деформации.■ Корригирующие вмешательства при псевдарт-
розах заключаются в иссечении синовиальной обо¬
лочки, декортикации, коррекции деформации, ста¬
билизации и костной пластике (рис. 5.2-5).4 Виды лечения4.1 Общие замечанияПервичной целью лечения несращения является устране¬
ние боли, достижение костного сращения в правильном
осевом и ротационном положении и восстановление та¬
ким образом функции поврежденной конечности. За ис¬
ключением несращений со значительными дефектами
кости или значительными зонами нежизнеспособнойРис. 5.2-5а—с Псевдоартроз.а 49-летний разнорабочий, полноценно работающий, несмотря на установившийся
псевдоартроз левой плечевой кости в течение 15 лет.
b После иссечения синовиальной оболочки дефект заполнен крупным спонгиозным
аутотрансплантатом и стабилизирован 4,5-мм DCP на 10 отверстий,
с Полная консолидация в срок 1 год с хорошим функциональным результатом.
5.2 Асептические несращениякости консолидация обычно может быть достигнута по¬
сле одной хорошо спланированной операции. Детальный
анализ каждого случая и тесный контакт с пациентом,
особенно в послеоперационном периоде, важны для пре¬
дотвращения дальнейших осложнений. Большое значе¬
ние имеет тщательная оценка любых остаточных мягкот-
канных или неврологических нарушений, которые могут
влиять на результат операции и долгосрочный прогноз.■ Уровень консолидации в большинстве исследо¬
ваний превышает 95%, поэтому хирургический ре¬
конструктивный подход в целом предпочтительнее
более агрессивных средств, таких как ампутация, ар¬
тродез или артропластика.Рис. 5.2-6а—Ь Метафизарное несращение.
а Подвертельное несращение в течение 5 лет. Поломка трех
интрамедуллярных стержней,
b Через 9 месяцев после декортикации по Judet и фиксации с
абсолютной стабильностью. Перелом сросся без осложнений.4.2 Замедленная консолидацияНачальная фаза лечения может быть неоперативной. Умень¬
шение механической нагрузки на перелом путем снижения
нагрузки весом или применением гипсовой повязки сроком
на 6 недель может направить местные реакции в сторону за¬
живления перелома. Повторные рентгенограммы с интер¬
валами 6—8 недель, показывающие прогресс консолида¬
ции, указывают на успех неоперативного лечения. Если оно
безуспешно и имеются признаки поломки имплантата или
недостатка реакций заживления к 4—6 месяцам, то лечение
следует заменить на хирургическое. Пациент должен быть
предупрежден о возможной необходимости оперативно¬
го вмешательства сразу при установлении диагноза замед¬
ленной консолидации. Вид хирургического вмешательства
зависит от этиологии замедленной консолидации, а также
типа и функционирования имеющегося фиксатора.4.3 Метафизарные несращенияНесращения в метафизе отличаются от несращений в
диафизе своей локализацией в спонгиозной кости при
обычно малом размере остающегося суставного фрагмен¬
та. Эти фрагменты обычно остеопорозны и сложны для
фиксации. Возможно применение более новых имплан¬
татов, таких как пластины с блокированием и клинковые
пластины (рис. 5.2-6).■ Часто, остаточные движения имеются в зоне не¬
сращения, но не в суставе. Следует аккуратно моби¬
лизовать сустав (при необходимости - артролиз), но
не лишить питания суставные фрагменты.Это улучшает функциональный результат и снижает на¬
грузку на устанавливаемые имплантаты. Остаточные кон¬
трактуры соседних суставов наблюдаются не всегда.
5 ОсложненияРис. 5.2-7а—d Мышечно-надкостнично-костная декортикация,
а В зонах несращения васкуляризация наружных отделов кортикаль¬
ного слоя и мозоли в основном зависит от периостального кровос¬
набжения.Ь—с Декортикация с помощью острого остеотома или долота создает ва-
скуляризованные периостальные костные фрагменты (1), которые
должны сохранять связь с надкостницей,
d Зона декортикации должна распространяться в здоровой кости на
2—4 см дистальнее и проксимальнее зоны, которая должна быть за¬
полнена. Зона декортикации должна быть заполнена спонгиозным
аутотрансплантатом (2).4.4 Диафизарные несращения4.4.1 Реконструкция костиРеконструкция кости необходима только при наличии
некротизированного костного сегмента или дефекта ко¬
сти, которые необходимо перекрыть.■ При длине дефекта более 6 см показаны васку-
ляризованные костные трансплантаты. Меньшие
дефекты обычно могут закрываться измельчен¬
ным спонгиозным аутотрансплантатом, особенно
при наличии мощного мышечного пласта, как на
бедре или плече.В случаях с сомнительной жизнеспособностью кости ре¬
конструкция может быть выбрана как превентивная мера.При наличии гипертрофического несращения для повы¬
шения надежности может быть показана декортикация
(рис. 6.2-7, 6.2-9).Декортикация, или костно-надкостничная стружкаДекортикация является самым простым и наиболее эф¬
фективным путем обнажения несращения без значитель¬
ной деваскуляризации (рис. 5.2-7). Она увеличивает попе¬
речное сечение кости [9]. При диафизарных несращениях
надкостница плотно связана с прилежащими мышцами
5.2 Асептические несращенияи подлежащей костью (рис. 5.2-7а), которая получает кро¬
воснабжение от внекостных тканей. Откалывание долотом
кусочков кости от внешней поверхности диафизарного
кортикального слоя сохраняет кровоснабжение перифери¬
ческой кортикальной кости, получаемое от надкостницы
и мышц, пересекающих зону несращения (рис. 5.2-7b—d).
Этот метод используется для стимуляции сращения, созда¬
вая хорошо васкуляризованное ложе. Его применяют при
доступе к зоне несращения со стороны надкостницы для
обнажения несращения. Декортикацию можно выполнять
по окружности диафиза для обеспечения возможности
коррекции осевых и ротационных деформаций без дева-
скуляризации зоны несращения. Декортикация особенно
полезна при атрофических и аваскулярных несращениях
для создания жизнеспособного ложа для спонгиозного
трансплантата.■ Декортикация, выполненная в метафизарной
зоне, может приводить к некоторым ограничениям
функции сустава.Спонгиозная аутопластикаСпонгиозная аутопластика, часто в сочетании с декорти¬
кацией, является наиболее эффективным средством заме¬
щения зоны некроза кости или относительно небольших
костных дефектов жизнеспособной костью.■ Аутотрансплантат является золотым стандар¬
том как для механических, так и биологических
целей, так как обладает остеогенным (источник
живых костных клеток), остеоиндуктивным (со¬
держит местные мезенхимальные клетки) и остео-
кондуктивным (остов для врастания новой кости)
эффектом. Биологически аутотрансплантаты пре¬
восходят аллотрансплантаты или доступные на
сегодняшний день заменители кости, хотя иногда
отмечаются проблемы, связанные с их забором (ге¬
матома, перелом, повреждения нервов, кровопоте-
ря, требующая трансфузии).Спонгиозные аутотрансплантаты васкуляризуются за
счет грануляционной ткани, замещающей межфрагмен-
тарную гематому. В течение 6 недель щели между фраг¬
ментами спонгиозной кости васкуляризуются и связы¬
ваются сетью волокнистой кости. Эта волокнистая кость
ремоделируется под влиянием нагрузок ПО].Наиболее важными зонами забора трансплантата явля¬
ются передний и задний отделы гребня подвздошной ко¬
сти (рис. 5.2-8).Дистракционный остеогенез и свободные васкуляризо-
ванные костные трансплантатыНеобходимость применения дистракционного остеогенеза
(по Илизарову) и свободной васкуляризованной костной
пластики следует рассматривать при больших (> 5-6 см)
сегментарных дефектах кости [11]. Такие ситуации чаще
встречаются при инфицированных несращениях (гл. 5.3).Аллотрансплантаты и заменители костиАллотрансплантаты и заменители кости, такие как де¬
минерализованный костный матрикс, гидроксиапатит,
трикальций-фосфат, а также остеоиндуктивные субстан¬
ции, такие как фактор роста, костные морфогенетические
протеины (BMP) и т.д., в настоящее время подвергаются
весьма интенсивным исследованиям как в эксперименте,
так и в клинике, но не доказали пока своего превосходства
или способности заменить спонгиозный аутотрансплан¬
тат [12]. Благодаря своим остеоиндуктивным и/или кондук-
тивным возможностям большинство этих веществ может
применяться для реконструкции кости, но для эффектив¬
ности все они требуют жизнеспособного окружения.■ Подобно костным трансплантатам заменители
кости не работают изолированно. Они являются
составной частью хорошо спланированной и долж¬
ным образом выполненной реконструкции.513
5 ОсложненияаРис. 5.2-8а-Ь Забор спонгиозного трансплантата из таза.а Из переднего отдела гребня подвздошной кости. Раз¬
рез вдоль гребня подвздошной кости. Острое рассечение
мышц брюшной стенки, отслойка надкостницы по внутрен¬
ней поверхности крыла подвздошной кости острым распа¬
тором и разведение краев раны ретрактором. Следует быть
осторожным в отношении повреждения наружного кожно¬
го нерва бедра. При остеопорозе для забора кортикоспон-
гиозных кусочков (2) применяется U-образное долото (1).
Бикортикальные костные блоки (3) или просто спонгиозная
кость могут быть забраны, оставляя нетронутыми контуры
гребня подвздошной кости.Ь Из заднего отдела гребня подвздошной кости. Рассече¬
ние подкожной ткани и отслойка надкостницы и мышц от
внешней поверхности подвздошной кости. Отсечение кор¬
тикального слоя изогнутым долотом (5) для забора спон-
гиозной кости. Наибольшее количество спонгиозной кости
находится вблизи крестцово-подвздошного сочленения.
5.2 Асептические несращенияПри отсутствии живых клеточных элементов, кровоснаб¬
жения и механической стабильности возможность сраще¬
ния отсутствует.Стабилизация■ Стабилизация костных фрагментов обеспечива¬
ет важный механический компонент для кальци¬
фикации фиброзного хряща в зоне несращения.Это подготавливает зону для развития первой костной
спайки (гл. 5.2:3.2.1). При наличии достаточной опоры
и хорошего качества кости изолированное применение
компрессионной фиксации без резекции зоны несраще¬
ния обычно гарантирует заживление [8].Остеосинтез пластинойПластина является, по-видимому, наилучшим средством
стабилизации несращения. Она обеспечивает межфраг-
ментарную компрессию, коррекцию любых деформаций и
возможность реконструкции (пластика и т. д.) в течение од¬
ного хирургического вмешательства. Пластины могут при¬
меняться при метафизарньгх и диафизарных несращениях.
При косых несращениях стабильность можно увеличить
проведением стягивающего винта через зону несращения.
Часто из-за поперечной ориентации несращения и мест¬
ного качества кости возможна только осевая компрессия.
Для оптимальной компрессии настоятельно рекомендуется
применение компрессирующего устройства (рис. 5.2-9), так
как достигаемое смещение в отверстиях пластины обычно
слишком мало для достижения адекватной компрессии.Рис. 5.2-9а—Ь Стягивание пластиной при варусной деформа¬
ции большеберцовой кости и гипертрофическом несращении.
а Остеотомия или резекция сегмента малоберцовой кости
дистальнее несращения. Обнажение наружной поверхности
большеберцовой кости с помощью декортикации. Минималь¬
ная клиновидная резекция латерально и установка 4,5-мм LC-
DCP или LCP для коррекции варусной деформации. После фик¬
сации пластины к дистальному фрагменту большеберцовой
кости зона несращения компрессируется съемным устрой¬
ством, и большеберцовая кость выпрямляется,
b Фиксация пластины проксимально четырьмя 4,5-мм вин¬
тами или блокируемыми винтами гарантирует правильное
положение отломков и поддерживает фиксацию.
5 ОсложненияРис. 5.2-10 Принцип волнообразной пластины
с использованием LCP. Он включает два компо¬
нента.1. Отстояние приподнятой латерально пласти¬
ны от узкой зоны костного контакта между
двумя основными фрагментами увеличива¬
ет функциональный диаметр зоны несра¬
щения и, поэтому, значительно повышает
стабильность.2. Расстояние между пластиной и зоной несра¬
щения позволяет размещать аутотрансплантат
по всей окружности несращения.■ Если состояние мягких тканей позволяет, следу¬
ет располагать пластину по стороне растяжения
кости (выпуклая сторона деформации).В случаях применения волнообразной пластины для мо-
сговидной фиксации несращения спонгиозный костный
трансплантат, расположенный между пластиной и костыо,
может способствовать консолидации (рис. 5.2-10) [13]. Един¬
ственным недостатком применения пластины является не¬
обходимость ограничения нагрузки весом на 2—4 месяца.Интрамедуллярный остеосинтезИнтрамедуллярный остеосинтез в основном применяется
при диафизарных несращениях бедренной и большеберцо¬
вой кости. Рассверливание зоны несращения без ее обнаже¬
ния может вызывать реактивную гиперемию; этот эффект
однако не доказан. Расширение канала позволяет применять
плотно прилежащие стержни, тогда как динамическое блоки¬
рование обеспечивает аксиальную компрессию при нагрузке
весом, а также ротационную стабильность (рис. 5.2-11). Все эти
факторы важны для стимуляции сращения. Для введения
направляющей спицы для рассверливания костномозговой516канал обычно должен быть вскрьгг ручным сверлом. Если
для коррекции деформации применялся открытый доступ,
важно укрыть зону несращения мягкими тканями до вы¬
полнения рассверливания, чтобы продукты рассверливания
оставались в зоне несращения. При форсированном рассвер¬
ливании склерозированного сегмента кости с помощью си¬
лового инструмента может выделяться значительное количе¬
ство тепла, поэтому головки сверел должны быть острыми и
регулярно очищаться.■ Рассверливание нельзя выполнять при накачан¬
ной кровоостанавливающей манжете.■ Главным преимуществом интрамедуллярного
остеосинтеза с блокированием и рассверливанием на
нижних конечностях является возможность ранней
нагрузки весом. На верхней конечности интрамедул¬
лярный остеосинтез с рассверливанием имеет незна¬
чительные преимущества, однако значимой пробле¬
мой остаются осложнения в точке введения стержня.
Тонкие стержни, устанавливаемые без рассверливания
и без блокирования, не обеспечивают достаточной
стабильности, и не должны применяться (рис. 5.2-11).Внешняя фиксацияПри большинстве асептических несращений внешняя
фиксация не имеет особых преимуществ. Она может при¬
меняться при плохом состоянии мягких тканей или при
сложных многоплоскостных деформациях вблизи суста¬
вов, где одноэтапная коррекция сложна и опасна. Внеш¬
няя фиксация в основном применяется при значительных
укорочениях, которые необходимо корригировать дис-
тракционным остеогенезом, что, однако, редко имеет ме¬
сто при асептических несращениях (гл. 5.3; 5.4).4.5 Лечение в особых ситуацияхАртродез / эндопротезирование: в целом эти варианты
следует рассматривать при невозможности фиксации пе-
риартикулярных несращений из-за дефекта кости, плохо¬
го качества кости, невосстановимого повреждения сустава
или тяжелого предшествующего артроза.
5.2 Асептические несращенияРис. 5.2-11а—с Гипертрофическое несращение после интра-
медуллярного остеосинтеза бедра без блокирования,
а Нестабильность из-за слишком короткого неблокирован-
ного стержня, вызвавшего зону резорбции в дистальном
отделе бедренной кости.Ь—с После удаления стержня увеличение стабильности может
быть достигнуто путем дополнительного рассверливания
и введения более толстого и длинного стержня с блоки¬
рованием.Ампутация может быть показана при плохом состоянии
конечности дистальнее несращения (повреждении нейро-
сосудистых образований, ограничении движений суставов,
значительной деформации). Аргументы «за» и «против»
выполнения реконструктивных вмешательств, требующих
значительного времени, следует подробно обсудить с паци¬
ентом и его семьей; при этом важно обозначить реальные
временные рамки, дать оценку опасностей и возможных ре¬
зультатов при всех вариантах лечения.4.6 Вспомогательное лечениеЭлектромагнитная стимуляция, а недавно и ультразвук
широко применялись и рекомендовались для стимули¬
рования консолидации [14]. По-видимому, они создают
определенный физический (термический) эффект в зоне
несращения или перелома [15,16], но фактические при¬
чины, определяющие окончательный результат еще не
определены; кроме того, отмечается недостаток достовер¬
ных доказательств эффективности.4.7 Тяжелый остеопорозДемографические исследования показывают, что несраще¬
ния у пожилых пациентов становятся все более актуальной
клинической проблемой. В этой возрастной группе неадек¬
ватная фиксация переломов и боль могут приводить к огра¬
ничению функции конечности и усугублять остеопороз.
Обычные пластины и методы не всегда эффективны при
лечении таких пациентов. Последние исследования пока¬
зывают, что пластины с блокированием винтов (LISS и LCP)
являются хорошим вариантом так же, как и традиционные
пластины при их фиксации к кортикальным структурным
аллотрансплантатам по противоположному кортикально¬
му слою [17,18] (рис. 5.2-12).
5 ОсложненияРис. 5.2-12a-b Выраженный остеопороз.
а Неудача традиционной фиксации у 62-летней женщины с
развитием несращения плечевой кости,
b Открытая репозиция и внутренняя фиксация с введени¬
ем винтов в расположенный по медиальной поверхности
структурный аллотрансплантат для улучшения стабильно¬
сти фиксации. В зону несращения добавлен костный ауто¬
трансплантат или заменитель кости.5 Библиография[1] McKee MD, Yoo D, Schemitsch ЕН (1998) Health status after
Hizarov reconstruction of post-traumatic lower-limb deformity.J Bone Joint Surg Br; 80(2):360-364.[2] Ring D, Perey BH, Jupiter JB (1999) The functional outcome of
operative treatment of ununited fractures of the humeral diaphysis in
older patients. J Bone Joint Surg Am; 81(2):177-190.[3] Rosen H (1988) Treatment of nonunion: General principles. Chapman
WM (ed), Operative Orthopaedics. 1st ed. Philadelphia: Lippincott-Raven,
489-509.[4] Weber BG, Cech О (1976) Pseudarthrosis. Pathophysiology, biomechanics,
therapy, results. Bern: Huber.[5] Reed AA, Joyner CJ, Isefuku S, et al (2003) Vascularity in a new
model of atrophic nonunion. J Bone Joint Surg Br; 85(4):604-610.[6] Ueng SW, Lee MY, Li AF, et al (1997) Effect of intermittent cigarette
smoke inhalation on tibial lengthening: experimental study on rabbits.
J Trauma; 42(2):231-238.[7] McKee MD, Dipasquale DJ, Wild LM, et al (2003) The effect of
smoking on clinical outcome and complication rates following Ilizarov
reconstruction. J Orthop Trauma; 17(10):663-667.[8] Schenk RK, Muller J, Willenegger H (1968) Experimental
histological contribution to the development and treatment of
pseudarthrosis. Hefte Unfallheilkunde; 94:15-24.[9] Judet PR, Patel A (1972) Muscle pedicle bone grafting of long bones
by osteo-periosteal decortication. Clin Orthop; 87:74-80.[10] Verburg AD, Klopper PJ, van den Hoof A, et al (1988) The healing
of biologic and synthetic bone implants. An experimental study.Arch Orthop Trauma Surg; 107(5):293-300.[11] Weiland AJ, Moore JR, Daniel RK (1983) Vascularized bone
autografts. Experience with 41 cases. Clin Orthop; 174:87-101.[12] Cook SD, Baffes GC, Wolfe MW, et al (1994) The effect of
recombinant human osteogenic protein-1 on healing of large
segmental bone defects. J Bone Joint Surg Am; 76(6):827-838.[13] Ring D, Jupiter JB, Sanders RA, et al (1997) Complex nonunion of
fractures of the femoral shaft treated by wave-plate osteosynthesis.J Bone Joint Surg Br; 79(2):289-294.
5.2 Асептические несращения[14] Beutler S, Regel G, Pape HC, et al (1999) Extracorporeal shock
wave therapy for delayed union of long bone fractures—preliminary
results of a prospective cohort study. Unfallchirurg; 102(ll);839-847.[15] Sharrard WJ (1990) A double-blind trial of pulsed electromagnetic
fields for delayed union of tibial fractures. J Bone Joint Surg Br;
72(3):347-355.[16] Kristiansen TK, Ryaby JP, McCabe J, et al (1997) Accelerated
healing of distal radial fractures with the use of specific, low-intensity
ultrasound. A multicenter, prospective, randomized, double-blind,
placebo-controlled study. J Bone Joint Surg Am; 79(7):961-973.[17] Ring D, Kloen P, Kadzielski J, et al (2004) Locking compression
plates for osteoporotic nonunions of the diaphyseal humerus.Clin Orthop; 425:50-54.[18] Van Houwelingen AP, McKee MD (2005) Treatment of osteopenic
humeral shaft nounion with compression plating, humeral cortical
allograft struts and bone grafting. J Orthop Trauma; 19(l):36-42.519
5 Осложнения5.3 Острая инфекция1 Введение2 Определения2.1 Классификация по началу проявления
инфекции2.2 Ранняя манифестация инфекции2.3 Отсроченная и поздняя манифестация
инфекции2.4 Имплантат-ассоциированная инфекция2.5 Остеомиелит, сопутствующий гнойный
артрит3 Факторы риска возникновения
остеомиелита3.1 Общие предрасполагающие факторы3.2 Повреждения кости и мягких тканей3.3 Метод фиксации перелома3.3.1 Внешняя фиксация3.3.2 Остеосинтез пластиной3.3.3 Интрамедуллярный остеосинтез4 Диагностика инфекции4.1 Клинические и лабораторные данные4.2 Визуализация4.3 Микробиология и гистопатология5 Лечение5.1 Хирургическая обработка5.2 Удаление или оставление имплантата5.3 Инфицированный интрамедуллярный
стержень5.4 Открытое или закрытое ведение раны5.5 Гнойный артрит5.6 Дополнительные мероприятия5.7 Применение антибиотиков
и антисептиков5.7.1 Антибиотики5.7.2 Антисептики5205216Концепции лечения в типичных случаях5386.1Инфекция при подкожном538521расположении пластины5216.2Инфекция при положении пластины538под мышцами5226.3Остеомиелит после интрамедуллярного538остеосинтеза5236.4Стержневой остеомиелит при внешней538стзфиксацииDZi5256.5Сопутствующий гнойный артрит5387Меры по профилактике инфекции5385258Библиография5395255259Благодарности540527529529529532533533534
534536536536537
Авторы Peter Е. Ochsner Michael S. Sirkin, Andrej Trampuz5.3 Острая инфекция1 ВведениеОстрые инфекции, связанные с остеосинтезом перелома,
обычно являются приобретенными извне = экзогенно (т.е.
за счет микробного загрязнения). Контаминация может
происходить непосредственно при травме (напр, открытые
переломы), во время операции и при установке фиксатора,
либо в послеоперационном периоде в случае нарушения за¬
живления раны [1,2]. Гораздо реже происходит эндогенная
микробная адгезия на имплантат (т.е. гематогенным или
лимфогенным путями): отдаленный очаг инфекции может
обнаруживаться на коже, в дыхательной системе или иметь
урогенитальное или дентальное происхождение [3]. Эн¬
догенная инфекция может возникать в любое время после
установки имплантата, даже спустя месяцы или годы.В отличие от острого гематогенного остеомиелита острый
посттравматический остеомиелит локализуется в зоне,
уже поврежденной при травме и/или операции. При
наличии некротизированных и аваскулярных тканей
(особенно костных) острая инфекция может стать хрони¬
ческой, если вовремя не выполнена тщательная хирурги¬
ческая обработка: любое лечение с помощью антибиоти¬
ков играет лишь вспомогательную роль.Назначение антибиотиков без выполнения хирургическо¬
го вмешательства обычно не устраняет инфекционный
процесс, который может перерасти в хронический остео¬
миелит.■ При наличии инфекции в зоне расположения
конструкции, фиксирующей перелом, целью лече¬
ния является сращение перелома и предотвраще¬
ние развития хронического остеомиелита.Таким образом, в отличие от инфекции при эндопротези¬
ровании, полная элиминация инфекции не всегда являет¬
ся основной задачей, так как имплантат может быть удаленпосле сращения перелома. Суть хирургического лечения у
пациентов с инфицированными имплантатами [4] зависит
от следующего:
типа фиксатора;стабильности конструкции косгь-имплантат;
вида инфекционного агента;
наличия или отсутствия костного сращения;
общего состояния пациента.2 Определения2.1 Классификация по началу проявления инфекцииWillenegger и Roth [5] классифицировали инфекционные
осложнения (табл. 5.3-1) после внутренней фиксации пе¬
реломов в соответствии со сроками возникновения и тече¬
нием инфекции:ранние (в пределах 2 недель);
отсроченные (3—10 недель);
поздние (более 10 недель).Первая манифестация инфекции может включать клини¬
ческие, лабораторные, микробиологические или гистоло¬
гические признаки и не отражает сроки контаминации,
которая может происходить за несколько дней, месяцев
или лет до появления первых признаков. Инфекции с от¬
сроченным и поздним началом обычно рассматриваются
вместе, так как их клиническое течение, лечение и прогноз
являются сходными. Не все инфекции являются острыми;
такие симптомы, как наличие раневого отделяемого или
эритема, могут наблюдаться в течение различных пери¬
одов времени. Иногда прогрессирование в хронический
остеомиелит происходит медленно и может присутство¬
вать с самого момента выполнения остеосинтеза.
5 ОсложненияКлассификацияХарактеристикиИсточникинфекцииПериоперационнаяПопадание
микроорганизмов в
хирургическую рану во
время операции или
сразу после нееКонтактнаяКонтаминация
вследствие
проникающей травмы
(открытые переломы)
или из прилежащего
очага инфекции
(повреждения кожи
или мягких тканей)ГематогеннаяРаспространение
микробов с кровью
или лимфой из
отдаленного очага
инфекции (напр,
кожи, легких,
мочевыделительной
системы)ПоявлениесимптомовРанняя инфекция
(до 2 недель)Преимущественно
происходит в
момент травмы или
при выполнении
остеосинтеза при
высокой
вирулентности
микроорганизма (напр.
Staphylococcus aureus,
грам-отрицательные
бактерии)ОтсроченнаяВ основноминфекцияпроисходит во время(3-10 недели)получения травмы илипри выполненииостеосинтеза ивызываетсямикроорганизмами снизкой вирулетностью(напр, коагулазо-нега-тивные стафилококки);иногда вызываетсягематогеннымиотсевами изотдаленных очаговПоздняя инфек¬ция (> 10 недель)Табл. 5.3-1 Классификация инфекции при фиксации переломов.5222.2 Ранняя манифестация инфекцииРанние инфекции возникают в течение 2 недель после опера¬
ции. Ведущими клиническими признаками являются стой¬
кая локальная болезненность, эритема, припухлость, нару¬
шения заживления раны и лихорадка. Высоко вирулентные
организмы (напр. Staphylococcus aureus, грам-отрицательные
бациллы) часто вызывают раннюю инфекцию.■ Раннюю инфекцию следует отличать от расхож¬
дения краев раны и некроза краев раны, а также от
посттравматической или послеоперационной ге¬
матомы.Нарушения заживления раны. Отсроченное закрытие
раны обычно сопровождается местной микробной кон¬
таминацией. Пока организм пациента способен бороться
с микроорганизмами, клинические признаки инфекции
(напр, лихорадка, отечность и боль) отсутствуют, а лабора¬
торные признаки воспаления (лейкоциты, С-реактивный
белок и СОЭ) остаются в норме. Использование антисеп¬
тических повязок (гл. 5.3:5.7) может предотвратить разви¬
тие вторичной раневой инфекции. При обнажении кости
или металлоконструкции может требоваться свободная
пластика дефекта мягких тканей.Некроз краев раны. Девитализированньге края раны не-
кротизируются и, как правило, для заживления необхо¬
димы иссечение, стерильные перевязки и, в зависимости
от размеров, кожная пластика расщепленным лоскутом.
Как и в случаях нарушения заживления раны, в зонах об¬
нажения кости или конструкции может требоваться сво¬
бодная пластика.Раневая гематома. Любая гематома представляет иде¬
альную среду для роста микроорганизмов. Болезненные
и флюктуирующие гематомы требуют немедленного хи¬
рургического дренирования, хирургической обработки и
бактериологического исследования.
5.3 Острая инфекцияМы не рекомендуем применять термин «поверхностная
раневая инфекция», так как он часто приводит к недо¬
оценке потенциально серьезных осложнений. Игнори¬
рование таких осложнений порой приводит к острой ин¬
фекции, которая могла быть предотвращена простыми
средствами при условии раннего их применения в после¬
операционном периоде.2.3 Отсроченная и поздняя манифестация инфекцииИнфекции такого типа проявляются позднее 2 недель (и
до 10 недель) после операции, им нередко предшествуют
атипичные системные или локальные симптомы (напр,
субфебрилитет). Постоянная или увеличивающаяся боль,
расшатывание имплантата, механическая нестабильность
и свищи являются основными признаками отсроченной
инфекции. Однако клинические признаки инфекции
могут и отсутствовать. Микроорганизмы, которые вы¬
зывают позднюю инфекцию, могут попадать в рану при
проникающем повреждении или в периоперационном
периоде. Отсроченные и поздние инфекции обычно вы¬
зываются небольшим количеством микроорганизмов с
низкой вирулентностью (напр, коагулазо-негативньге ста¬
филококки). Отсрочку манифестации любой инфекции
кроме того может вызывать недостаточное или неадек¬
ватное первичное применение антибиотиков. В отличие
от инфекционного процесса при эндопротезировании
суставов гематогенный путь переноса инфекции к зоне
остеосинтеза является редкостью [61. Чем дольше длится
инфекционный процесс и чем больше зона некроза кости
и мягких тканей, тем более радикальное хирургическое
вмешательство и более длительное лечение требуются.2.4 Имплантат-ассоциированная инфекцияИмплантат-ассоциированные инфекции обычно вызыва¬
ются микроорганизмами, растущими в биопленках [7]. Эти
микроорганизмы живут в кластерах высоко гидратирован¬
ного внеклеточного матрикса, связанного с поверхностью
имплантата.■ Истощение запасов питательных веществ и/или
накопление продуктов жизнедеятельности в био¬
пленках вызывает переход микроорганизмов в со¬
стояние медленного роста или прекращает их рост
(стационарное состояние), что делает их почти в
1000 раз более устойчивыми к действию большин¬
ства антимикробных агентов по сравнению с их
«свободно живущими» аналогами [8].Первичная фаза микробной адгезии сменяется фазой на¬
копления, во время которой бактериальные клетки фор¬
мируют биопленку [9]. Микроорганизмы в биопленках
устойчивы к антибиотикам и иммунным механизмам за¬
щиты и выживают, будучи защищенными основным веще¬
ством биопленки, в то время как «свободно живущие» ми¬
кроорганизмы остаются чувствительными к антибиотикам
и иммунным механизмам хозяина (антитела и фагоциты)
(рис. / анимация 5.3-1).Микробиологические тесты на чувствительность выпол¬
няются на растущих «свободно живущих» микроорганиз¬
мах, а не на «дремлющих», находящихся в стационарной
фазе роста. Это может объяснить различие между высо¬
кой чувствительностью in vitro и плохим клиническим
результатом in vivo [10]. Кроме того, наличие инород¬
ного тела значительно увеличивает восприимчивость к
инфекции. Например, минимальная инфицирующая
доза Staphylococcus aureus, вызывающая абсцесс у морских
свинок была более чем в 100 000 раз меньше вблизи рас¬
положенных подкожно имплантатов, чем в коже без им¬
плантата [11]. Повышение восприимчивости к инфекции
как минимум частично происходит вследствие локальной
недостаточности гранулоцитов, вызванной нарушениями
фагоцитоза.Некоторые антибиотики могут уничтожать нерастущие
микроорганизмы, защищенные биопленками вблизи
стабильных имплантатов. Примерами являются рифам-
пицин для стафилококковых инфекций и хинолоньг при
грам-отрицательных инфекциях.
5 Осложнения(^) AnimationЧас ОЧас 1АнтителаШШШШШАнтибиотикиСвободно живущие» бактерии«Свободно живущие»
бактерииПоверхностьимплантатаММwtgmmшащтJLJJLТкань вокруг
имплантатаМакрофагФиксированная бактерияЧас 3Бактерии защищены биопленкойРасшатываниеимплантатаДеструкция тканиРис / Анимация 5.3-1a-d Патогенез имплантат-ассоциированной инфекции.а «Свободно живущие» бактерии могут контаминировать зону хирургического вмешательства в периоперационном периоде.Ь В течение первого часа бактерии закрепляются на поверхности имплантата и переходят в биопленочную форму роста,
с Бактерии биопленки продуцируют внеклеточный матрикс, который защищает погруженные в него микроорганизмы, в то вре¬
мя как «свободно живущие» бактерии подавляются антибиотиками и иммунной системой (т.е. антителами и фагоцитами),
d Сформированная микробная биопленка обуславливает персистирование хронической инфекции, которая вызывает септичес¬
кую нестабильность имплантата.Лизис «свободно живущих» бактерийV Дегрануляция
энзимовПерсистирование инфекции524
5.3 Острая инфекция2.5 Остеомиелит, сопутствующий гнойный артритОстрый остеомиелит. Бактерии могут легко колонизи¬
ровать некротическую кость, так как в пустых гаверсовых
каналах или остеоцитарных полостях они могут избегать
прямого воздействия эндогенных защитных механизмов.
Для построения защитного барьера необходимо неко¬
торое пространство [12]. Организм может уничтожить
бактерии только путем увеличения резорбции кости и
ее ремоделирования в жизнеспособных зонах. Мертвый,
свободно лежащий инфицированный костный фрагмент,
называемый секвестром, имеет минимальные шансы на
полную резорбцию. Такие секвестры могут удаляться
только через свищ или при хирургическом вмешатель¬
стве. Защитные механизмы против инфекции более эф¬
фективны в пределах костного мозга, чем в кортикальной
кости. Cierny и др. отметили, что медуллярные инфекции
имеют более благоприятный прогноз, чем инфекции
вблизи зоны распространенного некроза кости [13]. Мож¬
но выделить четыре типа остеомиелита:
тип I - медуллярный остеомиелит;
тип II - поверхностный остеомиелит;
тип III - локализованный остеомиелит;
тип IV - диффузный остеомиелит.При обсуждении экзогенного посттравматического остео¬
миелита мы предпочитаем определять его тип по отноше¬
нию к примененному методу фиксации перелома, так как
это влияет на обоснование лечения и принятие решения.Хронический остеомиелит. Это скрытое состояние мож¬
но диагностировать клинически по медленному прогрес¬
сированию и по специфическим гистологическим данным
с преобладанием лимфо- и плазмацитов [12]. Инфекция
бывает хронической уже во время ее первичного выявления.Запущенный остеомиелит. Не леченный хирургически¬
ми методами посттравматический остеомиелит часто раз¬
вивается в состояния, характеризующиеся хроническими
свищами, болью и инфицированным несращением.Сопутствующий инфекционный артрит. Немедленное
выявление и лечение периартикулярной посттравматиче-
ской инфекции является решающим для предотвращения
вовлечения в воспалительный процесс сустава. Поздняя
диагностика и лечение могут сопровождаться быстрым раз¬
витием хондролиза и тяжелыми дегенеративными измене¬
ниями в суставе. Должное лечение острого остеомиелита
может предотвратить инфекционный артрит (рис. 5.3-2).3 Факторы риска возникновения остеомиелита3.1 Общие предрасполагающие факторыОпасность инфекции увеличивают различные факторы, об¬
щие и местные. Местные факторы включают: открытые пе¬
реломы, контаминацию раны, венозный стаз, окклюзионные
заболевания артерий, рубцовые изменения, нейропатию,
хронический лимфатический отек, хронические заболева¬
ния кожи (напр, псориаз), васкулит и пост-радиационный
фиброз. Общие факторы включают: сахарный диабет, по¬
чечную и печеночную недостаточность, хроническую гипок¬
сию, аутоиммунные заболевания, злокачественные ново¬
образования, возраст, использование иммуносупрессоров,
агранулоцитоз, ВИЧ-инфекцию, злоупотребление никоти¬
ном, алкоголем и наркотиками.3.2 Повреждения кости и мягких тканейПрямые высокоэнергетичные повреждения конечности мо¬
гут приводить к распространенному повреждению мягких
тканей, независимо от того является перелом закрытым или
открытым. Они сопровождаются высокой опасностью не¬
кроза кости и мягких тканей, а также риском контаминации
патогенными микроорганизмами при наличии открытой
раны. Чем более обширным является повреждение кости и
окружающих мягких тканей, тем выше риск локального не¬
кроза кости и контаминации при выполнении остеосинтеза
(рис. 5.3-3а). Открытые переломы особенно чувствительны
к инфекции (гл. 4.2). Анализ большой последовательной
5 ОсложненияРис. 5.3-2а—g Отсроченное первичное проявление инфекции после подкожного
остеосинтеза пластиной.а—Ь Остеосинтез пластиной многооскольчатого перелома наружной лодыжки (44-
В1.2).с День 21: инфекция Staphylococcus aureus, лейкоцитоз крови 18,5 х 109/л, С-РБ
< 5 г/дл.d Хирургическая обработка и перевязки с антисептиками при открытом ведении
раны. Чрескожно в самый глубокий отдел инфицированной раны установлена
канюля. Промывание антисептиком (Lavasept) 4-5 раз в сутки через канюлю
для поддержания раны во влажном состоянии. Применение цефазолина вну¬
тривенно в течение недели, затем ципрофлоксацин в течение 4 недель,
е Удаление пластины через 6 недель, спокойное заживление раны,
f-g Хороший функциональный результат без остеомиелита в срок 1 год.
5.3 Острая инфекцияРис. 5.3-3а—d Последствия неправильного / правильного введения винтов /
стержней при внешней фиксации,
а Оскольчатый перелом, вызванный прямой травмой.1 Девитализированные края основных фрагментов.2 Девитализированные промежуточные фрагменты.3 Частично жизнеспособные промежуточные фрагменты, сохранившие
связь с надкостницей.b Сверление с чрезмерно высокой скоростью или тупым сверлом вызывает
тепловой некроз кортикальной кости,
с Введение винтов Schanz или стержней Steinmann с неадекватным просверли¬
ванием или без него вызывает значительное теплообразование и приводит к
появлению малых некротических фрагментов или кольцевидных секвестров,
d Правильное предварительное формирование отверстия, правильное про¬
ведение винтов Schanz. Это минимизирует опасность стержневого остео¬
миелита.серии ORIF различных переломов, составленный по данным
документации АО с 1980 по 1988 г., выявил опасность инфек¬
ции в 1,9% при закрытых переломах, 6,2% при всех откры¬
тых переломах и 10,2% при открытых переломах типа Ш по
Gusfflo [14]. В проспективном исследовании 303 открытых
переломов, выполненном Gusfflo, инфекция наблюдалась
в 44% из 18 случаев открытых переломов ШВ типа. Это со¬
ответствует переломам с распространенной отслойкой над¬
костницы, фрагментацией кости и тяжелыми первичными
повреждениями мягких тканей [15].3.3 Метод фиксации переломаВ целом хирургический доступ для остеосинтеза должен
быть максимально простым. Однако ушибы или зоны ране¬
ния кожи должны рассматриваться как потенциальные фак¬
торы возникновения инфекции (гл. 1.6).■ Живые мышцы и надкостница должны быть со¬
хранены и оставлены в контакте с костью, насколь¬
ко это возможно, но все мертвые ткани - удалены.Каждый метод фиксации перелома связан со своими факто¬
рами риска. Следующие разделы описывают остеомиелит
при внешней фиксации, остеосинтезе пластиной и интраме¬
дуллярным стержнем.3.3.1 Внешняя фиксацияВнешняя фиксация считается наименее инвазивной фор¬
мой фиксации переломов, однако эритема вокруг стерж¬
ней внешнего фиксатора отмечается достаточно часто,
обычно вследствие местного раздражения окружающих
мягких тканей. Изредка наблюдается остеомиелит корти¬
кальной кости вследствие теплового некроза из-за сверле¬
ния тупым сверлом или спицей Киршнера с чрезмерной
скоростью и усилием. Зоны некроза кости могут также
возникать при насильственном введении винтов Schanz
или стержней Steinmann в несоответствующие по раз¬
меру отверстия или без их предварительного формиро¬
вания (рис. 5.3-3b —d). Некротизированньге фрагменты в
форме кольцевидных секвестров обеспечивают отличную
среду для бактерий, которые могут мигрировать вдоль
введенных чрескожно имплантатов. Резорбция кости бу¬
дет приводить к расшатыванию стержней. Иногда может
развиваться хронический остеомиелит, достигающий
костномозгового канала. Зоны проведения стержней тре¬
буют внимания и тщательного ухода. Иногда необходимо
назначение антибиотиков перорально. Удаление спицы
или стержня с хирургической обработкой окружающих
тканей и перепроведение стержня в новом месте обычно
решают проблему.
5 Осложнения3.3.2 Остеосинтез пластинойДаже при правильном применении пластины с сохранени¬
ем надкостницы в зоне взаимодействия кости и пластины
будут возникать участки деваскуляризации (рис. 5.3-4). Этот
ограниченный костный некроз, наблюдаемый под обыч¬
ной компрессионной пластиной, будет перестраиваться за
счет «ползущего замещения». Плохое обращение с тканя¬
ми с ненужным отделением надкостницы в зоне перелома
вызывает дополнительную некротизацию кости. Любая
контаминация может приводить к инфекции, которая бу¬
дет распространяться вдоль поверхностей имплантата и
обнаженной кости. Некротизированные и инфицирован¬
ные костные фрагменты в конечном счете демаркируются и
секвестрируются с дальнейшей потерей стабильности, при¬
водящей к инфицированному несращению [12]. В зависи¬
мости от расположения пластины (подкожное или субму-
скулярное) клинические симптомы инфекции значительно
различаются. Инфекция при подкожном расположении
пластины может возникнуть в случае нарушений заживле¬
ния раны, расхождения краев раны, гематомы и т.д. Диагноз
инфекции должен бьггь установлен как можно раньше. При
субмускулярном или субфасциальном положении пласти¬
ны (напр, бедро) инфекция часто выявляется поздно, так как
локальные клинические признаки, за исключением боли
и субфебрилитета, проявляются редко. Длительное сохра¬
нение раневого отделяемого или его появление при сухой
ранее ране должны вызывать подозрение. Для выявления
жидкости, которая может быть аспирирована для посева с
последующей тщательной хирургической обработкой, при¬
меняется ультразвуковое исследование.3.3.3 Интрамедуллярный остеосинтезИнтрамедуллярный остеосинтез, как без рассверлива¬
ния, так и с рассверливанием, вызывает частичный некроз
центральной части кортикального слоя [16]. Однако пери¬
остальное кровоснабжение остается в основном интактным
и способствует кортикальной перестройке и сращению
перелома (рис. 5.3-5). Даже если инфекция распростра¬
няется вдоль всего имплантата и костномозгового канала,
периостальное костное сращение за счет внешней мозоли
может происходить при подавлении инфекции антибиоти¬
ками (рис. 5.3-6). При интрамедуллярном остеосинтезе без528рассверливания кортикальный некроз меньше, чем при рас¬
сверливании; однако «костная крошка», которая, возможно,
стимулирует костное сращение, при этом отсутствует. При
открытом интрамедуллярном остеосинтезе с хирургиче¬
ским обнажением зоны перелома следует принимать во
внимание дополнительную отслойку надкостницы, потерю
«костной крошки» и потенциальную контаминацию. Тупые
сверла и чрезмерное рассверливание могут приводить к не¬
крозу от перегревания и обструкции гаверсовых каналов.
Мертвая кость препятствует нормальному сращению пере¬
лома, а в случае инфекции приводит к инфицированному
несращению, которое особенно трудно излечить [17,18].Рис. 5.3-4 Остеомиелит после остеосинтеза пластиной.
Перелом диафиза большеберцовой кости 42-В с распростране¬
нием на сустав правильно фиксирован двумя 3,5-мм стягиваю¬
щими винтами и 4,5-мм LC-DCP на 9 отверстий без отслоения
надкостницы. Инфекция распространилась вдоль имплантата и
имеет свои очаги:1 в девитализированном клиновидном фрагменте;2 в ограниченных зонах деваскуляризации кости под пластиной;3 в зонах, возникающих при неправильном сверлении;4 в пустых просверленных отверстиях.
5.3 Острая инфекцияРис. 5.3-5 Остеомиелит после интрамедуллярного остеосин¬
теза. Оскольчатый перелом бедренной кости стабилизирован
закрытым интрамедуллярным остеосинтезом с рассверлива¬
нием и блокированием.1 Деваскуляризации внутреннего кортикального слоя после
рассверливания (темный цвет).2 «Костная крошка» от рассверливания смешивается с гема¬
томой перелома.3 Фрагменты перелома частично отделены от надкостницы.4 Инфекция (зеленый) распространяется вдоль стержня по
костномозговому каналу.Несмотря на инфекцию, вероятно периостальное заживление
перелома с формированием мостовидной мозоли при условии
сохранения стабильности фиксации.4 Диагностика инфекции4.1 Клинические и лабораторные данныеТипичные клинические симптомы (напр, покраснение,
боль, лихорадка и отечность), а также патологические лей¬
коцитоз, С-реактивный белок (СРБ) и скорость оседания
эритроцитов нередко прямо указывают на диагноз. Одна¬
ко, несмотря на четкие локальные признаки, соответству¬
ющих изменений лабораторных показателей, поддержи¬
вающих клинические симптомы, может не наблюдаться,
что иногда задерживает принятие правильного решения
(рис. 5.3-7). Поэтому обычно требуется сочетание клини¬
ческих, лабораторных, гистопатологических, микробиоло¬
гических данных и данных визуализации. После операции
СРБ обычно остается повышенным и возвращается к нор¬
ме спустя неделю, поэтому в послеоперационном периоде
его повторные измерения более информативны, чем одно¬
кратное исследование. Повторное повышение СРБ после
первоначального снижения вызывает подозрения в отно¬
шении инфекции. Каждый хирург склонен недооценивать
неприятные находки у своих пациентов, поэтому необхо¬
дима консультация более опытного специалиста и, при
наличии сомнений, ревизия раны без отсрочки. В исклю¬
чительных случаях острая посттравматическая инфекция
может привести к септицемии. Такие угрожающие жизни
состояния требуют агрессивного лечения с широким обна¬
жением очага инфекции, который обычно располагается
вблизи металлических инородных тел.4.2 ВизуализацияПри ранних первичных проявлениях инфекции средства
визуализации играют незначительную роль. Однако при
отсроченных проявлениях, когда инфекционный процесс
уже может вовлекать кость или нарушать сращение пере¬
лома, визуализация становится важной.529
5 ОсложненияРис. 5.3-6а—1 Остеомиелит после интрамедуллярного остеосинтеза,
а Простой косой перелом большеберцовой кости (42-А2.2) после удара падающим ство¬
лом дерева.b Фиксация универсальным стержнем с рассверливанием и динамическим блокированием,
с Краткосрочное покраснение спустя примерно 9 недель,
d Спустя 12 недель формирование абсцесса и боль,
е Хорошее формирование костной мозоли на рентгенограммах.f Удаление стержня, рассверливание костномозгового канала до 13,5 мм, внешняя фик¬
сация и дренирование абсцесса (Staphylococcus epidermidis). Внутривенное примене¬
ние флуклоксацина в течение 2 недель, затем перорально клиндамицин в течение4 недель, полная нагрузка конечности массой тела,
g Перед удалением внешнего фиксатора спустя 8 недель после его наложения,
h—i Результат через 2 года: пациент полноценно работает (физический труд).530
5.3 Острая инфекцияРис. 5.3-7a-h Отсроченное первичное проявление инфекции при подкожном / субмускулярном расположении пластины,
а—b 63-летняя женщина с переломом наружного мыщелка большеберцовой кости (41-В3.1).
с Остеосинтез в тот же день.d Нарушение заживления кожной раны и инфицирование коагулазо-негативным стафилококком.е Несмотря на нормальный СРБ и отсутствие лихорадки, на 24-й день выполнена ревизия раны с последующей хирургиче¬
ской обработкой и открытым промыванием. Назначена антибиотикотерапия на 2 месяца (рифампицин и котримоксазол).
f В течение 6 недель достигнуто заживление.g-h Спустя год после операции у пациента не обнаружено каких-либо симптомов.
5 ОсложненияУльтразвук применяется для идентификации скоплений
жидкости (скрытый абсцесс, серома). Метод является неин¬
вазивным и достигает глубоких слоев, особенно на бедре.Стандартные рентгенограммы остаются самым глав¬
ным источником информации. Важно исследование се¬
рий рентгенограмм после имплантации, однако этот
метод не очень точен для выявления инфекции. Расшаты¬
вание имплантата означает или нестабильность, или ин¬
фекцию, однако при раннем расшатывании конструкции
инфекционная причина является наиболее вероятной.
Аналогично, расширение щели перелома может быть вы¬
звано или инфекцией, или недостаточностью кровоснаб¬
жения концов сломанной кости. Недостаточность фор¬
мирования костной ткани может быть признаком слабой
васкуляризации кости и последующего нарушения сра¬
щения перелома. Особенно важно определить прогресс
костного сращения.КТ предоставляет дополнительную информацию о рас¬
пространенности некроза кости и особенно важна для
выявления секвестров. Внутривенное контрастирование
может выявить сопутствующие абсцессы.МРТ лучше выявляет аномалии мягких тканей по сравне¬
нию с КТ или стандартной рентгенографией и лучше пока¬
зывает анатомические детали по сравнению со сцинтигра-
фией. Основным недосгатом КТ и МРТ являются артефакты,
вызываемые металлическими имплантатами (титановыми в
меньшей степени, чем стальными). Однако новейшие техно¬
логии визуализации улучшили разрешение изображений
даже при наличии металлических имплантатов.Позиционно-эмиссионная томография (ПЭТ) и ПЭТ-
КТ - новые ценные методы диагностики имплантат-ассо-
циированного остеомиелита [19].Сцинтиграфические исследования. Трехфазная костная
сцинтиграфия с технецием-99 полезна для выявления круп¬
ных очагов некроза кости [20], однако мало информативна
в раннем послеоперационном периоде при свежих пере¬
ломах. Метод выявляет повышенную перестройку кости,которая обычно продолжается в течение 12 месяцев после
операции. Снижение накопления 99тТс указывает на дева-
скуляризацию и некроз кости. Сцинтиграфия скелета не по¬
зволяет отличить асептическое расшатывание от инфекции.
Распространенность зон острой инфекции может быть опре¬
делена при инфекционной сцинтиграфии с маркированны¬
ми индием гранулоцитами пациента, или маркированными
антителами против гранулоцитов [21]. Однако сцинтигра¬
фические исследования используются в основном при под-
острых состояниях и могут давать ложноотрицательные
результаты при хроническом остеомиелите. Кроме того, с
помощью этого метода также выявляется активность кост¬
ного мозга из-за маркированных антител, которая приводит
к наслоениям [22]. Одновременное сканирование костного
мозга позволит выявить ложноположительные результаты.
В целом, методы медицинской радиологии чувствительны,
однако их специфичность при оценке имплантат-ассоции-
рованной инфекции остается предметом споров.4.3 Микробиология и гистопатологияПредоперационная пункция скоплений жидкости и ин-
траоперационный забор тканей (блоки по 5-10 мм) из
нескольких инфицированных зон наиболее точно выяв¬
ляют вид микроорганизма, вызвавшего инфекцию. Сле¬
дует забирать как минимум 3-4 образца, по два блока из
каждой зоны, один для микробиологического исследова¬
ния, другой для гистопатологического. Таким образом, в
изучение включаются и анаэробы [20]. Степень инфиль¬
трации острыми воспалительными клетками может
значительно отличаться в образцах одного пациента.
Гистологические исследования позволяют выявить
бактериальную этиологию даже при отрицательных
бактериологических тестах. Также можно определить,
является ли острая инфекция свежей или произошло
обострение хронического процесса. Гистологическое
изучение костных тканей сложно, требует длительно¬
го времени (декальцификация) и представляет только
научный интерес [12]. Следует избегать поверхностных
исследований (мазков) из-за низкой чувствительности
и частого выявления бактерий, не ответственных за воз¬
никновение инфекции (напр. Pseudomonas aeruginosa).532
5.3 Острая инфекцияДо забора материала для посева важно прекратить лю¬
бую антимикробную терапию в течение 2 недель [23].■ Периоперационная антжбиотикопрофилактика
при ревизионных вмешательствах не должна начи¬
наться до момента забора материалов для посева [24].
Если удаляется имплантированный материал, он так¬
же может быть взят для посева.Наиболее частыми микроорганизмами, вызывающими
посттравматическую инфекцию, являются стафилококки,
затем следуют грам-отрицательные бациллы и анаэробы
(табл. 5.3-2). В 25-30% случаев выявляется более одного
возбудителя. В запущенных случаях важными становятся
и другие патогены как результат дополнительной конта¬
минации извне.МикроорганизмЧастота (%)Staphylococcus aureus30Метициллин-резистентный
Staphylococcus aureus (MRSA)Имелся в 2 из 40
случаев (5%)
инфицированных
Staphylococcus aureusКоагулазо-отрицательныестафилококки22Грам-отрицательные бациллы10Анаэробы5Энтерококки3Стрептококки1Полимикробная инфекция-27Невыявлен2Табл. 5.3-2 Обычно выявляемые микроорганизмы, вызывающие
инфекционный процесс, связанный с остеосинтезом переломов;
большинство данных получено из серии 132 имплантат-ассоции-
рованных инфекций [25].5 ЛечениеЕсли первые симптомы инфекции проявляются рано и
обнаружены своевременно, то лечение, проведенное в
соответствии с определенными простыми правилами,
обычно приводит к успеху. Эти правила включают:
тщательную хирургическую обработку раны;
микробиологические исследования для выявления микро¬
организма;промывание (дренирование) раны;
адекватный уход за раной;применение соответствующих антибиотиков (гл. 4.5).Однако при отсроченной первичной манифестации или
если последствия инфекционного поражения кости уже
очевидны на рентгенограммах, для эффективной борьбы
с инфекцией и окончательного сращения перелома необ¬
ходимы более сложные формы лечения (гл. 5.4).5.1 Хирургическая обработка (видео 5.3-1)Хирургическая обработка состоит в иссечении всей некро-
тизированной кости и инфицированных тканей и требует
обнажения всей зоны поражения. При наличии свища вве¬
дение метиленового синего в смеси с рентген-контрастной
жидкостью помогает отграничить распространенность
сформированного абсцесса интраоперационно с помощью
ЭОП. На ранних стадиях хирургическая обработка ограни¬
чивается удалением инфицированной гематомы. Позднее
она требует удаления:
мембраны абсцесса;
излишней грануляционной ткани;
некротизированных краев раны;
мертвых мелких костных осколков;
секвестров.Образцы тканей забирают из различных участков и на¬
правляют на бактериологическое и гистологическое ис¬
следование.
5 ОсложненияVideoВидео 5.3-1 Хирургическая обработка инфицированного не¬
сращения большеберцовой кости после остеосинтеза пласти¬
ной (Peter Ochsner).После хирургической обработки зона вмешательства
тщательно промывается для снижения микробного об¬
семенения. При снижении микробного числа менее чем
106 колониеобразующих единиц шансы на успех лечения
значительно возрастают при условии сохранения защит¬
ных сил пациента и адекватной антибиотикотерапии. В
случаях со значительными объемами мертвых тканей или
при значительном микробном загрязнении раны для сни¬
жения микробной нагрузки показана повторная хирурги¬
ческая обработка. После обработки рану можно закрыть с
оставлением активного дренажа и начать эмпирическую
антибиотикотерапию на период ожидания результатов
тестов чувствительности к антибиотикам. В качестве аль¬
тернативы рану можно заполнить цементом, шариками
или биодеградируемыми материалами, импрегниро-
ванными антибиотиками, но не за счет натяжения краев.
При наличии значительных дефектов кости и планирова¬
нии костной пластики иногда устанавливают цементные
бусы, которые создадут и отграничат пространство для
последующего применения трансплантата. Кроме того,
пространство будет ограничено остеогенной мембраной,
которую не следует иссекать при окончательной костной
пластике.5345.2 Удаление или оставление имплантатаПока имплантат обеспечивает стабильную фиксацию, сра¬
щение перелома способно продолжаться, несмотря на ин¬
фекцию и наличие металлического инородного тела. Даже
обнаженную пластину можно оставить, а удалить только
после появления костного перекрытия перелома. Одна¬
ко если имплантат становится нестабильным, его следует
удалить и заменить другой формой фиксации, такой как
внешний фиксатор (рис. 5.4-9), для обеспечения стабиль¬
ности, необходимой для дальнейшего заживления перело¬
ма и мягких тканей. Иногда применяются гипсовые повяз¬
ки или ортезы, но часто они не обеспечивают достаточной
стабильности. При оставлении имплантата необходим
тщательный мониторинг антибиотикотерапии (гл. 4.5).5.3 Инфицированный интрамедуллярный стерженьИнтрамедуллярный стержень иногда способствует распро¬
странению инфекции по костномозговой полости (рис.
5.3-6). Стержень удаляют, а из канала забирают образцы для
микробиологического и гистологического исследования. Для
удаления продуктов рассверливания дисгально выполняют
дренирующее отверстие в кости, после чего выполняют рас¬
сверливание канала на 0,5-1,5 мм больше диаметра удаленного
стержня или до достижения плотного контакта с костью. Эго
необходимо в связи с возможным наличием зон некроза кости
в диафизе. Затем выполняют промывание. При недостаточной
стабильности следует применять внешний фиксатор. Сообща¬
ется об особом удобстве применения кольцевидных фиксато¬
ров на большеберцовой косги в качестве альтернативы стан¬
дартным внешним фиксаторам. Следует, однако, учитывать,
что многочисленные тонкие спицы и кольца могут затруднять
планируемые реконструктивные вмешательства на мягких
тканях. Цепочку шариков РММА с гентамицином можно
устанавливать в костномозговой канал и удалять через 10 дней
(рис. 5.3-8; рис. / анимация 5.3-9). Предлагалось также рас¬
сверливали е и остеосинтез более толстым стержнем, однако
мы этого не рекомендуем, так как наблюдалось значительное
число рецидивов. Тем не менее, при хронических инфекциях
рассверливание должно быть гораздо более радикальным [26],
и внешняя фиксация обычно необходима (рис. 5.3-6).
5.3 Острая инфекцияРис. 5.3-8а-Ь Рассверливание костномозгового канала при
хронической инфекции после интрамедуллярного остеосин¬
теза. После рассверливания костномозгового канала (1) оста¬
ются изолированные зоны некроза кости (темный цвет), ко¬
торые являются частично секвестрированными (2). Исходный
кортикальный слой окружается вновь формируемой перио¬
стальной и эндостальной костью (голубой цвет). Сформирован
костномозговой свищ (3), который может распространяться и
формировать отдаленный абсцесс (4). Весь костномозговой ка¬
нал должен быть рассверлен от проксимального до дисталь¬
ного конца. Если центральное рассверливание недостаточно
успешно, то создается латеральное окно (5). При достаточном
рассверливании, которое дополняется периостальным форми¬
рованием новой кости (голубой цвет), все некротизированные
фрагменты удаляются. Отточный дренаж без аспирации (6)
оставляют на несколько дней, а цепочку с гентамициновыми
РММА-шариками (7) на 10 дней.Reaming in
0.5 mm
increments,
not applying
any force.The reamer
diameter
must be
0.5-1.5 mm
larger than
the nail
diameter.Рис. / Анимация 5.3-9 Рассверливание костномозгового канала
в случае инфекции после интрамедуллярного остеосинтеза.535
5 Осложнения5.4 Открытое или закрытое ведение раныОткрытое ведение раны является надежным, но несколько мед¬
ленным процессом. Оно предотвращает скопление жидкости
и формирование абсцессов и обеспечивает легкость - даже в
постели - ревизии раны. Антисептические повязки уменьша¬
ют суперинфекцию извне, например, в случае обнаженной,
но стабильной пластины (рис. 5.3-2). Канюлю устанавливают
в самую глубокую часть раны, которую промывают 4-5 раз в
день антисептическим раствором, переносимым тканями,
например Lavasept (гл. 5.3:5.7.2). Повязку меняют ежедневно.
Хорошо гранулирующие области раны покрывают сетчатым
трансплантатом или ротационным кожным лоскутом. Пол¬
ное закрытие раны часто достигается только после удаления
имплантата (рис. 5.3-2). Этот метод весьма эффективный при
инфекциях, вовлекающих пластины, расположенные подкож¬
но, не одинаково воспринимается во всем мире.Закрытое ведение раны является более опасным, но более
быстрым путем ее заживления. Следует избегать наложения
глубоких швов, необходимо также эффективное дренирова¬
ние несколькими трубками большого диаметра (рис. 5.3-10).
В дополнение, в первые 2-4 дня производится проточно-про-
мывное дренирование с раствором Ringer или антисептиче¬
ским раствором с целью предотвращения формирования
гематомы [27]. При приточно-промывном дренировании
необходимо следить за тем, чтобы не возникало задержки
жидкости. Это потребует прекращения ирригации, а иногда
даже повторной хирургической обработки. Некоторые ав¬
торы не прибегают к ирригации, а предпочитают нерезор-
бируемые или резорбируемые носители антибиотиков или
антисептиков для увеличения уровня антибактериальных
веществ в очищенной зоне (гентамициновые шарики, расса¬
сываемые коллагеновые 1убки с антибиотиками).5.5 Гнойный артритПри малейшем подозрении на септический артрит для
оценки вовлечения сустава должны быть выполнены пунк¬
ция или, предпочтительно, артроскопия сустава. Синовиит
может быть излечен антибиотиками (гл. 5.3: 5.7.1). При на¬
личии фибринозных наложений или наслоения синовии53623Рис. 5.3-10 Наложение шва при инфицированной ране.
Толстые монофиламентные нити (1) проводят через каждые
4-6 см для сближения глубоких слоев кожи (2) и фасции (3).
Дополнительные кожные швы (4) располагают между глубо¬
кими швами.на суставной хрящ может быть показана артроскопическая
или открытая синовэктомия. Артроскопические иррига¬
ции следует выполнять повторно (каждые 2-3 дня). При
поздних артритах с разрушением хряща неизбежным мо¬
жет стать артродез.5.6 Дополнительные мероприятияПри отсутствии костного сращения следует обдумать за¬
мену метода фиксации, обычно на внешний фиксатор. Это
можно дополнить другими вмешательствами на кости (хи¬
рургической обработкой, декортикацией, пластикой спон-
гиозной тканью). Вся некротизированная ткань должна быть
резецирована. При возникновении сегментарного дефекта
кости больших размеров может быть показано применение
дистракционного остеогенеза (описанного Илизаровым)
или васкуляризованной костной пластики. Эти методы рас¬
сматриваются в гл. 5.4. Возможности закрытия дефекта мяг¬
ких тканей представлены в гл. 4.3.
5.3 Острая инфекция5.7 Применение антибиотиков и антисептиковПри посттравматическом остеомиелите антибиотики и
антисептики следует рассматривать лишь как дополне¬
ние к радикальному хирургическому вмешательству.5.7.1 АнтибиотикиЕсли возбудитель инфекции не известен, лечение анти¬
биотиком широкого спектра действия начинается во
время операции немедленно после взятия образцов тка¬
ней для микробиологического исследования [28]. Если
во время операции используется кровоостанавливаю¬
щая манжета, антибиотик назначается внутривенно за
10 минут до ее снятия. Затем его заменяют на специ¬
фичный антибиотик в соответствии с данными тестов
чувствительности. Наоборот, если возбудитель известен
до операции, антимикробная терапия начинается за 1-2
часа до операции. Предполагаемая длительность лече¬
ния составляет 3 месяца, если имплантат оставляется, и6 недель при его удалении [29]. Внутривенное примене¬
ние должно продолжаться в течение первых 2 недель с
последующим пероральным применением для заверше¬
ния курса лечения. Иногда установка катетера может об¬
легчить длительное внутривенное применение в случа¬
ях, когда пероральный вариант приема недоступен [30].
Нормализация СРВ в процессе лечения подтверждает
эффективность лечения. Оптимальная антимикробная
терапия для имплантат-ассоциированных инфекций
была изучена и включает применение рифампицина
при чувствительных штаммах стафилококков [29]. Ри-
фампицин высоко эффективен в отношении медленно¬
растущих и связанных с имплантатом стафилококков,
его эффективность доказана несколькими клинически¬
ми исследованиями [31]. Рифампицин всегда следует
комбинировать с другим с препаратом для предотвра¬
щения возникновения устойчивых штаммов. Хорошими
средствами для комбинации являются хинолоны благо¬
даря их хорошей биодоступности, активности и безопас¬
ности. Новейшие хинолоны, такие как моксифлоксацин,
левофлоксацин и гатифлоксацин, имеют лучшую актив¬
ность в отношении чувствительных к хинолонам стафи¬
лококков по сравнению с ципрофлоксацином.■ Если антибиотики с эффективностью в отноше¬
нии связанных с имплантатом бактерий недоступны,
применение антибиотиков с оставлением импланта¬
та на месте обычно лишь подавляет инфекцию до
того момента, когда имплантат может быть удален.В таких случаях использование антибиотиков следует вре¬
менно прекратить как минимум за 2 недели до удаления
имплантата, чтобы получить надежные образцы тканей
для посева во время операции. Если интраоперационные
посевы положительны, антимикробная терапия должна
быть продолжена еще на 4—6 недель после удаления кон¬
струкции с целью предотвращения развития хроническо¬
го остеомиелита.5.7.2 АнтисептикиАнтисептики (первоначально карболовые спреи) открыли
дорогу современной хирургии, а их бактерицидные свой¬
ства до сих пор незаменимы для дезинфекции рук хирурга
и кожи пациента (алкоголь, йодные препараты, хлоргекси-
дин и т.д.). Эти вещества не следует применять для лечения
открытых ран из-за своего токсичного воздействия на тка¬
ни. Lavasept, комбинация бигуанида с полиэтиленглико-
лем в водном растворе, внедренный Willenegger и др. [32],
обладает бактерицидными свойствами без токсического
эффекта на мягкие ткани. Он применяется интраопераци-
онно для профилактической ирригации тканей, за исклю¬
чением суставов. Бактерицидные свойства, основанные на
повреждении клеточных мембран, свойственны Lavasept
даже в очень низких концентрациях. Вещество с трудом
резорбируется из-за размера его молекул и остается актив¬
ным только на поверхности. Действие основано на приме¬
нении с антисептическими повязками, которые предотвра¬
щают развитие суперинфекции с новыми возбудителями.
Клинические наблюдения показывают ненарушенное раз¬
витие здоровой грануляционной ткани, которая вскоре мо¬
жет быть закрыта простым сетчатым трансплантатом.Применение антисептиков в суставах противопоказа¬
но, так как хондробласты, ответственные за регенера¬
цию клеток хряща, располагаются в основном на сустав¬
ной поверхности. Эти клетки повреждаются вследствие
5 Осложненияповерхностной активности антисептиков. Особенно важ¬
но отметить, что сывороточные альбумины не уменьшают
эффект Lavasept, хотя нейтрализуют йодные препараты
уже через непродолжительное время.6 Концепции лечения в типичных случаях6.1 Инфекция при подкожном расположении
пластиныХирургическая обработка и оценка стабильности, от¬
крытое ведение раны и антисептические повязки или ча¬
стичное закрытие и открытое дренирование при наличии
адекватных мягких тканей (рис. 5.3-2) являются возмож¬
ными вариантами с учетом применения местных лоску¬
тов. Имплантаты удаляют через 6 (напр, переломы лоды¬
жек) или 12 недель (напр, переломы локтевого отростка).6.2 Инфекция при положении пластины
под мышцамиХирургическая обработка сопровождается оценкой ста¬
бильности фиксации пластиной. При отсутствии нежиз¬
неспособных костных фрагментов выполняется приточно-
отточное дренирование и закрытие раны с последующей
антибиотикотерапией в течение 6 — 12 недель. Имплантат
удаляют сразу после подтверждения сращения перелома.
При инфицированных несращениях или крупных дефек¬
тах костей см. гл. 5.4.6.3 Остеомиелит после интрамедуллярного
остеосинтезаПри наличии костной спайки по рентгенологическим
данным и при достаточной стабильности выполняется
дренирование абсцесса с последующей антибиотико¬
терапией до достижения консолидации. После при¬
остановки антибиотикотерапии на 2 недели стержень
удаляют, костномозговой канал рассверливают, а ис¬
пользование антибиотиков продолжается еще 6 недель
в соответствии с данными нового посева. При отсутствиипризнаков консолидации стержень и секвестры удаля¬
ются, а рассверливание костномозгового канала завер¬
шается лечением, описанным в гл. 5.4.6.4 Стержневой остеомиелит при внешней
фиксацииПри наличии нагноения по ходу винтов Schanz, стержней
Steinmann или чрескожных спиц рентгенограммы помога¬
ют выявить возможные кольцевидные секвестры (рис. 5.3-3).
Затем выполняется удаление или перепроведение имплан¬
тата, кюретаж, удаление секвестров и промывание с анти¬
септиками. Антибиотики необходимы только в случае реви¬
зии абсцесса и/или положительных лабораторных данных.6.5 Сопутствующий гнойный артритЕсли результаты пункции позитивны, показаны выполне¬
ние исследования на чувствительность, артроскопическая
ревизия сустава для оценки степени изменения синовии
и применение антибиотиков в течение 3—6 недель. По¬
вторные пункции сустава выполняют один раз в два дня.
Примерно через 1 неделю артроскопию повторяют, и со¬
стояние оценивают повторно.7 Меры по профилактике инфекцииСледующие мероприятия помогают предотвратить или
снизить количество инфекционных осложнений.Руки дезинфицируют после каждого контакта с пациен¬
том.Для удаления повязок надевают печатки; весь перевязоч¬
ный материал собирают в отдельную емкость. Для про¬
должения перевязки надевают стерильные перчатки.
Используют достаточно толстые повязки на ране с отде¬
ляемым, чтобы они не промокали насквозь. Либо пере¬
вязки производят чаще.Септических пациентов следует переводить в отдельные
палаты, которые подлежат тщательной дезинфекции по¬
сле выписки этих пациентаов.
5.3 Острая инфекцияНаличие отдельной операционной, предназначенной
только для операций на инфицированных костях, являет¬
ся редкостью. Чаще всего операции выполняются в обыч¬
ной операционной. Все перемещаемое оборудование, не
применяемое во время септической операции, удаляют.
Операционную отделяют от остального операционного
блока специальным барьером или предупреждающими
знаками. Внутри надевают специально помеченную обувь,
весь мусор, включая использованные халаты, складывают
отдельно. После операции хирургическая бригада остав¬
ляет все потенциально контаминированные принадлеж¬
ности в операционной. Наконец, вся операционная и все
оборудование, применявшееся во время операции, тща¬
тельно дезинфицируются.Если выделены или подозреваются метициллин-рези-
стентный Staphylococcus aureus (MRSА) или другие пато¬
гены с мультифакториальной устойчивостью, пациента
следует строго изолировать в отдельной палате до вы¬
писки из стационара или до успешной деконтаминации,
которая должна быть подтверждена трехкратными отри¬
цательными результатами бактериологического посева
со всего тела. Медицинские работники и посетители, вхо¬
дящие в палату, должны надевать халаты и перчатки. Ма¬
ски применяются, если пациент имеет очаги инфекции
в носу и горле. Инструменты должны обрабатываться в
соответствии со специальными инструкциями, все потен¬
циально контаминированные принадлежности и белье
также должны обрабатываться отдельно.8 Библиография[1] Arens S, Hansis М, Schlegel U, et al (1996) Infection after open
reduction and internal fixation with dynamic compression plates—
clinical and experimental data. Injury; 27(Suppl 3):27-33.[2] Arens S, Kraft C, Schlegel U, et al (1999) Susceptibility to local
infection in biological internal fixation. Experimental study of open vs
minimally invasive plate osteosynthesis in rabbits. Arch Orthop Trauma
Surg; 119(l-2):82-85.[3] Law MD Jr, Stein RE (1993) Late infection in healed fractures after
open reduction and internal fixation. Orthop Rev; 22(5):545-552.[4] Darouiche RO (2004) Treatment of infections associated with
surgical implants. N Engl J Med; 350(14):1422-1429.[5] Willenegger H, Roth В (1986) [Treatment tactics and late results in
early infection following osteosynthesis], Unfallchirurgie; 12(5):241-
246.[6] Murdoch DR, Roberts SA, Fowler VG Jr, et al (2001) Infection of
orthopedic prostheses after Staphylococcus aureus bacteremia. Clin
Infect Dis; 32(4):647-649.[7] Trampuz A, Osmon DR, Hanssen AD, et al (2003) Molecular and
antibiofilm approaches to prosthetic joint infection. Clin Orthop Relat
Res; 414:69-88.[8] Stewart PS, Costerton JW (2001) Antibiotic resistance of bacteria in
biofilms. Lancet; 358(9276):135-138.[9] Darouiche RO (2001) Device-associated infections: a macroproblem
that starts with microadherence. Clin Infect Dis; 33(9):1567-1572.[10] Widmer AF, Frei R, Rajacic Z, et al (1990) Correlation between in
vivo and in vitro efficacy of antimicrobial agents against foreign body
infections. ] Infect Dis; 162(1):96-102.[11] Zimmerli W, Waldvogel FA, Vaudaux P, et al (1982) Pathogenesisof foreign body infection: description and characteristics of an animal
model. J Infect Dis; 146(4):487-497.[12] Ochsner PE, Hailemariam S (2006) Histology of osteosynthesis
related bone infection. Injury; 37(Suppl 2):49-58.[13] Ciemy G, Mader JT, Penninck JJ (2003) A clinical staging system
for adult osteomyelitis. Clin Orthop Relat Res; (414):7-24.[14] Ochsner PE (1992) [Prognosis and complications of open fractures].
Helv ChirActa; 59(1):129-141.[15] Gustilo RB, Gruninger RP, Davis T (1987) Classification of type III
(severe) open fractures relative to treatment and results. Orthopedics;
10(12):1781-1788.[16] Klein MP, Rahn BA, Frigg R, et al (1990) Reaming versus nonreaming
in medullary nailing: interference with cortical circulation ofthe canine tibia. Arch Orthop Trauma Surg; 109(6):314r-316.[17] Ochsner PE, Baumgart F, Kohler G (1998) Heat-induced segmental
necrosis after reaming of one humeral and two tibial fractures with a
narrow medullary canal. Injury; 29(Suppl 2):1—10.
5 Осложнения[18] Baumgart F, Kohler G, Ochsner PE (1998) The physics of heat
generation during reaming of the medullary cavity. Injury; 29(Suppl
2):ll-25.[19] Schiesser M, Stumpe KD, Trentz O, et al (2003) Detection of
metallic implant-associated infections with FDG PET in patients with
trauma: correlation with microbiologic results. Radiology; 226(2):391-
398.[20] Mader JT, Ortiz M, Calhoun JH (1996) Update on the diagnosis and
management of osteomyelitis. Clin Podiatr Med Surg; 13(4):701-724.[21] Kaim A, Maurer T, Ochsner P, et al (1997) Chronic complicated
osteomyelitis of the appendicular skeleton: diagnosis with technetium-
99m labelled monoclonal antigranulocyte antibody-immunoscintigraphy.
Eur J Nucl Med; 24(7):732-738.[22] Gross T, Kaim AH, Regazzoni P, et al (2002) Current concepts in
posttraumatic osteomyelitis: a diagnostic challenge with new imaging
options. J Trauma; 52(6):1210-1219.[23] Spangehl MJ, Masri BA, O'Connell JX, et al (1999) Prospective
analysis of preoperative and intraoperative investigations for the
diagnosis of infection at the sites of two hundred and two revision
total hip arthroplasties. / Bone Joint Surg Am; 81(5):672-683.[24] Widmer AF (2001) New developments in diagnosis and treatment of
infection in orthopedic implants. Clin Infect Dis; 33(Suppl 2):94-106.[25] Trampuz A, Zimmerli W (2006) Diagnosis and treatment of
infections associated with fracture-fixation devices. Injury; 37(Suppl
2):117-119.[26] Ochsner PE, Gosele A, Buess P (1990) The value of intramedullary
reaming in the treatment of chronic osteomyelitis of long bones. Arch
Orthop Trauma Surg; 109(6):341-347.[27] Pfi ster A, Ochsner PE (1993) [Experiences with closed irrigation-suction
drainage and simultaneous administration of an antiseptic],Unfallchirurg; 96(6):332-340.[28] Zimmerli W, Trampuz A, Ochsner PE (2004) Prosthetic-joint
infections. N Engl J Med; 351(16):1645-1654.[29] Zimmerli W, Widmer AF, Blatter M, et al (1998) Role of rifampin
for treatment of orthopedic implant-related staphylococcal infections:
a randomized controlled trial. Foreign-Body Infection (FBI) Study
Group. JAMA; 279(19):1537-1541.[30] Osmon DR, Berbari EF (2002) Outpatient intravenous antimicrobial
therapy for the practicing orthopaedic surgeon. Clin Orthop Relat Res;
(403):80-86.[31] Trebse R, Pisot V, Trampuz A (2005) Treatment of infected retained
implants. J Bone Joint Surg Br; 87(2):249-256.[32] Willenegger H, Roth B, Ochsner PE (1995) The return of local
antiseptics in surgery. Injury; 26(Suppl l):28-33.5409 БлагодарностиМы выражаем благодарность Urs Muller за участие в под¬
готовке данной главы в первом издании «АО - Принципы
лечения переломов».
5 Осложнения5.4 Хроническая инфекция и инфицированные
несращения1Введение5432Классификация остеомиелита5442.1Классификация в соответствии с анатомической локализацией5442.2Классификация в соответствии с типом имплантата5453Диагностика хронической инфекции и инфицированных
несращений5453.1Клинические и лабораторные данные5453.2Бактериология и гистология5453.3Методы визуализации5453.4Состояние пораженной конечности и пациента5464Принципы лечения5464.1Хирургическая обработка5474.2Стабилизация4.2.1 Внешняя фиксация4.2.2 Пластины и стержни5484.3Восстановление кости4.3.1 Декортикация и аутогенная спонгиозная пластика4.3.2 Открытая костная пластика (Papineau)4.3.3 Дистракционный остеогенез (Илизаров)4.3.4 Свободный васкуляризованный костный трансплантат5494.4Закрытие мягкими тканями5524.5Антибиотики5525Концепции лечения типичных случаев5525.1Гипертрофическое инфицированное несращение5525.2Авитальные и нестабильные несращения5525.3Авитальные инфицированные несращения с сегментарной
потерей кости5535.4Хроническая инфекция5.4.1 Хроническая инфекция после остеосинтеза пластиной5.4.2 Хроническая инфекция после интрамедуллярного
остеосинтеза5.4.3 Рецидив остеомиелита через несколько лет5536Библиография554
Авторы Eric Е. Johnson, Richard E. Buckley5.4 Хроническая инфекция и инфицированные
несращения1 ВведениеХронический остеомиелит является серьезной проблемой
в хирургии. Причиной инфекции может быть участок ава-
скулярной некротизированной кости (секвестр), существу¬
ющий более 6 недель. Хронический остеомиелит может
возникать как незамеченная острая инфекция, либо мед¬
ленно развиваться как отсроченная первичная манифеста¬
ция скрытой инфекции (гл. 5.3) [1].■ Девитализированные костные фрагменты в ин¬
фекционном окружении становятся секвестрами,
которые обеспечивают персистирование хрониче¬
ской инфекции.Развивающаяся грануляционная ткань в итоге трансфор¬
мируется в слой плотной фиброзной ткани. Эта мембрана
изолирует очаг инфекции и образует барьер вокруг секве¬
стра и девитализированной кости. Периостально форми¬
руется новая кость по периферии инфекционного очага, и
образуется дополнительный покров, огораживающий ин¬
фекцию (рис. 5.4-1). Хроническая инфекция также может
быть вызвана оставленными инородными телами [2].Рис. 5.4-1 a—g Развитие инфицированного несраще¬
ния и его лечение у 49-летнего мужчины,
а—Ь Остеосинтез открытого перелома большебер¬
цовой кости типа 42-А1.2 пластиной. Несколько
пустых просверленных отверстий показывают,
что во время операции имелись технические
сложности.с Через 4 месяца и после удаления пластины на¬
ступила секвестрация целого сегмента больше¬
берцовой кости. Периостальное формирование
новой кости около диафиза указывает на нали¬
чие жизнеспособной мозоли,
d Полная секвестрация некротизированного сег¬
мента в срок 10 месяцев,
е Тщательная хирургическая обработка, внешняя
фиксация и спонгиозная аутопластика как опе¬
рация второго этапа,
f Спустя 6 месяцев полная нагрузка весом тела,
g Полная консолидация через 2 года.543
5 ОсложненияБактерии реагируют на попытки хозяина к уничтожению
высвобождением различных защитных факторов. Глико-
каликс (слизь), гидратированный мукополисахаридный
слой, покрывает материал, например аваскулярную не-
кротичную кость или металлический имплантат. Он защи¬
щает бактерии в состоянии покоя, увеличивает их адгезию
к поверхности и изолирует их от действия антибиотиков,
антител и иммунно-обусловленного фагоцитоза. Это уве¬
личивает их устойчивость к разрушению в 500 раз [3], что
осложняет лечение имплантат-ассоциированных инфек¬
ций. Наиболее частыми микроорганизмами, высеваемыми
при хронических остеомиелитах, являются Staphylococcus
aureus и Staphylococcus epidermidis. Оба этих вида могут фор¬
мировать биопленочный защитный слой гликокаликса [3]
и проникать в остеобласты, становясь таким образом вну¬
триклеточными [2]. Как следствие, хронический остеомие¬
лит с постоянными свищами и формированием секвестров
устойчив к длительной антибиотикотерапии.■ Все пациенты с хроническим остеомиелитом
должны рассматриваться как потенциальные носи¬
тели MRSA и требуют особой изоляции.Хирургическое вмешательство является единственным
эффективным методом лечения таких инфекций и обе¬
спечения заживления. Большинство грам-отрицательных
бактерий не могут образовывать защитную биопленку, за
исключением Pseudomonas aeruginosa [4].2 Классификация остеомиелита2.1 Классификация в соответствии
с анатомической локализациейХронический остеомиелит можно классифицировать в
соответствии с локализацией в пределах кости [5, 6]. Эта
классификация (рис. 5.4-2) учитывает важность некроза
кости и васкуляризации, поэтому медуллярные инфек¬
ции имеют лучший прогноз. Данная классификация по¬
зволяет направить хирургическое и фармакологическое
лечение. Различают четыре типа: тип I (медуллярный),
тип II (поверхностный), тип III (локализованный), тип IV
(диффузный остеомиелит).ПериостТип IТипРис. 5.4-2 Анатомическая классификация остеомиелита у взрослых по Cierny иMader [5].Тип I Медуллярный остеомиелит. Инфекция в пределах костномозгового канала,
обычно без вовлечения эпифизарных зон.Тип II Поверхностный остеомиелит, вовлекающий внешнюю часть кортикального
слоя, подкожные ткани и кожу. Инфекция находится в изолированной зоне,
состоящей из кортикального секвестра (S) и грануляционной ткани.Тип III Локализованный остеомиелит, вовлекающий всю толщину кортикального слоя
и прилежащий костномозговой канал. Примерами могут быть стержневые ин¬
фекции (рис. 6.1-1) и инфекции после применения пластины (рис. 6.1-2).Тип IV Диффузный остеомиелит как развившееся заболевание всей кости. Оно во¬
влекает кортикальный слой и костномозговую полость, приводя к расширен¬
ной девитализации кости.
5.4 Хроническая инфекция и инфицированные несращения2.2 Классификация в соответствии с типом
имплантатаКлассификация в соответствии с типом имплантата особен¬
но хорошо подходит для хронического послеоперационного
остеомиелита. Можно различать стержневой остеомиелит,
остеомиелит после применения пластины (поверхностный,
или глубокий) и остеомиелит после применения интраме¬
дуллярного остеосинтеза (гл. 5.3).3.1 Клинические и лабораторные данныеСвищ, боль, покраснение (и иногда отечность) являются ти¬
пичными клиническими признаками. Часто свищ откры¬
вается в зоне рубца, ограничивая возможности ревизии.
Хирург должен оценить распространенность инфекции,
степень некроза кости, локализацию секвестров, общее
состояние и функцию вовлеченной конечности. Следует
тщательно изучить сопутствующие заболевания и другие
факторы, влияющие на результат. Лабораторные показа¬
тели, такие как СОЭ и С-реактивный белок (СРБ), обычно
повышены, но могут оставаться нормальными. Количество
лейкоцитов обычно остается в норме, но может повышать¬
ся [2]. Положительные показатели помогают контролиро¬
вать ход лечения, но отрицательные не исключают наличия
заболевания.3.2 Бактериология и гистология■ Бактериологический анализ должен основы¬
ваться на нескольких образцах глубоких тканей:
кости и грануляционной ткани из различных зон,
пораженных инфекцией.Посевы, взятые из свища или с поверхностного отделяемо¬
го, не являются адекватными и могут вводить в заблуждение
при определении агента, так как возможна контаминация
другими бактериями. При имплантат-ассоциированной
инфекции для максимально достоверного результата необ¬
ходимо во время хирургической обработки получить глубо¬
кие образцы как минимум из пяти точек вокруг имплантата.
Выявление более пяти нейтрофилов в поле зрения доказы¬
вает наличие инфекции со специфичностью 93-97% [2].3.3 Методы визуализации (гл. 5.3)Для анализа инфицированного несращения необходима
полная серия рентгенограмм от исходного перелома до
современного состояния.■ Зоны некроза обычно определяют по недоста¬
точному формированию новой костной ткани
около них, тогда как секвестры являются очень
плотными и кажутся полностью изолированными
(рис. 5.4-1) от окружающей кости.На сегодняшний день КТ и МРТ являются наилучшими
методами определения распространенности заболевания
и локализации секвестров. Для выбора метода исследова¬
ния весьма полезна консультация опытного рентгенолога,
особенно при наличии металлического имплантата.■ КТ-сканы предпочтительнее для выявления сек¬
вестрации под новообразованной периостальной
костью (рис. 5.4-3) [7], тогда как МРТ дает больше
информации о вовлечении мягких тканей [2].Полезными могут быть трехфазная костная сцинтигра-
фия или специальная сцинтиграфия, например с радио¬
активным индием или с маркированными антителами
против гранулоцитов [6, 8, 9].3 Диагностика хронической инфекции
и инфицированных несращений545
5 ОсложненияРис. 5.4-3 Выявление секвестрации у 31-летнего мужчины с
помощью КТ.Спустя 6 лет после оскольчатого перелома бедра с ранней ин¬
фекцией после ORIF. Свищ выделяет MRSA. Часть секвестриро¬
ванного диафиза бедра инкапсулирована путем периосталь¬
ного формирования новой кости.5463.4 Состояние пораженной конечности и пациентаДля оценки пользы и опасности любого восстановитель¬
ного вмешательства необходимо тщательно исследовать
конечность дистальнее очага инфекции. Кровоснабже¬
ние и чувствительность конечности и функция суставов
должны быть определены и соотнесены с потребностями
и ожиданиями пациента. Аргументы «за» и «против» вос¬
становления конечности или ампутации, сопровождае¬
мые детальным планом лечения, следует обсудить с паци¬
ентом и его близкими. Необходимо учитывать состояние
здоровья пациента и наличие сопутствующих заболева¬
ний (напр, сахарный диабет). Для успешного подавления
инфекции курение должно быть прекращено. Требуют
обсуждения некоторые физические и психологические
моменты. Пациенты, не нагружавшие конечность весом в
течение многих лет и нуждающиеся в продолжительном
периоде восстановления и реабилитации, не всегда име¬
ют достаточно сил и мотивации для сотрудничества.4 Принципы лечения■ Принципы лечения хронического остеомиели¬
та и инфицированного несращения сходны, они
включают:выявление инфекционного агента;
устранение инфекции хирургическим путем
в комбинации с антибиотиками;
создание жизнеспособного и стабильного мяг-
котканного покрова;реконструкцию, репозицию и стабилизацию
кости.Каждый случай остеомиелита должен рассматриваться
индивидуально, так как не существует стандартных вме¬
шательств, применимых у всех пациентов.
5.4 Хроническая инфекция и инфицированные несращения4.1 Хирургическая обработка■ Все мертвые ткани, особенно мертвая кость, все
имплантаты (за исключением обеспечивающих
стабильность), старый шовный материал и затеки
должны быть иссечены.Для предупреждения возникновения дополнительных зоннекроза кости следует избегать любой отслойки васкуля-ризованной надкостницы. Резекция некротичной кости,которая контактирует с живой костью, является наиболеесложным этапом. Мертвая кость не демонстрирует точеч-J i Рис. 5.4-5 Поперечный срез диафиза. 06-ного кровотечения; она очень ломкая при обработке доло-, _ „ т, ~ работка костномозговой полости. Мертвую,том (рис. 5.4-4). В зонах спонгиознои кости мертвую ткань. не кровоточащую, кость (зеленый) выска-лучше удалять высокоскоростным бором до появлениябливают или удаляют высокоскоростнымкровотечения (признак паприки) (рис. 5.4-5). Обработка
интрамедуллярного канала на диафизе лучше всего вы¬
полняется с помощью аккуратного рассверливания. Ино¬
гда необходимо повторное вмешательство.■ В случае нестабильности важно обеспечить фик¬
сацию, несмотря на инфекцию.Рис. 5.4-4а-с Местная обработка инфицированного несращения.
а Несращение покрыто грануляционной тканью, прокрашенной метиленовым синим.b После резекции грануляционной ткани некротичная кость в зоне несращения резко отличается от здоровой кости,
с После обработки остается только живая, кровоточащая кость.
5 Осложнения4.2 Стабилизация■ Стабилизация кости обеспечивает:
сращение перелома;функциональное послеоперационное лечение;
возможность ухода за раной;
условия для ликвидации инфекции;
выполнение при необходимости последую¬
щих восстановительных вмешательств.В зависимости от распространенности инфекции, степе¬
ни стабильности и состояния пациента могут требоваться
пошаговые или этапные вмешательства.4.2.1 Внешняя фиксацияВнешняя фиксация является одним из методов фиксации
инфицированных несращений. Она должна соответство¬
вать общим правилам внешней фиксации (гл. 3.3.3). В сеп¬
тической хирургии применение внешней фиксации может
длиться год и более. Для удовлетворения этого требования
рама фиксатора должна быть более жесткой, чем при све¬
жем переломе. Опасность стержневой инфекции выше, чем
обычно, однако расшатывание стержней может быть сниже¬
но за счет применения винтов Schanz, покрытых гидроксиа-
патитом. В течение курса лечения может быть необходима
замена одного или более винтов. В основном применяются
две системы фиксации: кольцевые фиксаторы Илизарова с
тонкими натянутыми спицами или более простые рамы, со¬
бранные из трубчатой конструкции с винтами Schanz.Трубчатая система (рис. 5.4-6) имеет преимущества обе¬
спечения легкого доступа к ране и при пластических ре¬
конструктивных вмешательствах. Ее простота позволяет
адаптировать конструкцию к большинству клинических
ситуаций. Однотрубчатая система легче в применении,
но менее универсальна.В фиксаторе Илизарова циркулярное устройство кольце¬
вых опор с множеством тонких натянутых спиц, которые
могут проводиться индивидуально, позволяет выполнять
компрессию и удлинение, а также постепенную коррек¬
цию осевых деформаций [10]. По имеющимся данным,548натяжение спиц позволяет снизить частоту спицевых ос¬
ложнений.4.2.2 Пластины и стержни■ При инфицированных несращениях важно опре¬
делить степень стабильности, которая еще обеспе¬
чивается внутренней фиксацией. Если имплантат не¬
стабилен или более не функционирует, его следует
удалить или (предпочтительнее) заменить на какой-
либо другой вид стабильной фиксации.Новая внутренняя фиксация несет повышенную опасность
возобновления инфекции, однако следует обсуждать ее при¬
менение на длинных костях после хирургической обработкиРис. 5.4-6 Инфицированное не¬
сращение без потери длины боль¬
шеберцовой кости. Декортикация
и спонгиозная костная пластика
инфицированного несращения.1 Обработанная зона по медиаль¬
ной поверхности будет укрыта
мышечным лоскутом или сво¬
бодным васкуляризованным ло¬
скутом.2 Декортикация по задней или
латеральной поверхности мало¬
берцовой кости и латеральной и
дорзальной поверхностям боль¬
шеберцовой кости.3 Размещение аутогенного спон-
гиозного трансплантата. Следует
быть осторожным, чтобы не по¬
вредить переднюю большеберцо¬
вую артерию, вены и нерв.
5.4 Хроническая инфекция и инфицированные несращенияпри адекватном использовании антибиотиков. Выбор им¬
плантата обычно определяется целью — добиться оптималь¬
ного функционирования конечности.4.3Восстановление костиКак правило, все меры по реконструкции кости гораздо без¬
опаснее, если применяются после полной хирургической
очистки раны. В проблемных случаях заполнение костных
дефектов должно выполняться как второй этап (рис. 5.4-7).tu¬rn Заживление более надежно, если восстановитель¬
ные мероприятия производятся в зоне жизнеспособ¬
ных тканей со здоровыми кожными покровами.4.3.1 Декортикация и аутогенная спонгиозная пластикаТехника декортикации описана в главе об асептических несра¬
щениях (гл. 5.2, рис. 5.2-7). Декортикация выполняется на рас¬
стоянии около 2 см проксимальнее и дисгальнее пораженной
зоны (рис. 5.4-7). Взятие спонгиозной кости предпочтительно
осуществлять из переднего или заднего отделов крыла под¬
вздошной кости. Плотные кусочки спонгиозной кости измель¬
чают для скорейшей васкуляризации и снижения опасности
секвестрации. На голени заднелатеральное или центральное
размещение трансплантата в живое ложе позволяет избежать
инфицированного очага (рис. 5.4-6) [11]. На плече и бедре наи¬
лучшее расположение трансплантата зависит в основном от
локализации дефекта и состояния мяпсотканных покровов.Рис. 5.4-7a-d Хирургическая обработка, декортикация и спон¬
гиозная аутопластика в сочетании с дистракцией и вторичной
компрессией.а Инфицированное несращение с секвестрами (1) и перио¬
стальным формированием новой кости (2).
b Обработка, внешняя фиксация и дистракция примерно на
5 мм. На рисунке фиксирующие стержни показаны близко
к зоне несращения, но на практике были бы отдалены от
инфицированной зоны,
с Декортикация с оставлением декортицированных костных
пластинок в контакте с прилежащими мышцами; выполне¬
на спонгиозная аутопластика,
d Спустя 6 недель волокнистая кость связывает спонгиозный
костный трансплантат и декортицированные костные пла¬
стинки. В это время возможно применение компрессии для
усиления перестройки костного трансплантата и формиро¬
вания мозоли.
5 Осложнения■ Если костный трансплантат должен применять¬
ся в зоне с дефектом мягких тканей, то сначала сле¬
дует выполнить восстановление здорового мягко-
тканного покрова (обычно с помощью лоскута).При интрамедуллярных инфекциях (гл. 5.3) трубка боль¬
шого диаметра, временно устанавливаемая в рассверлен¬
ный костномозговой канал, может облегчить введение
спонгиозного костного трансплантата [12].4.3.2 Открытая костная пластика (Papineau) [13]Открытая костная пластика с оставлением трансплантата
обнаженным без закрытия кожей является методом с дав¬
ней историей. Он часто делает возможным одновременное
костное сращение и закрытие мягких тканей. Основным не¬
достатком является необходимость в относительно большом
количестве кости для заполнения относительно небольшо¬
го дефекта. Преимущество заключается в высоком уровне
успеха при небольших метафизарных дефектах (70-90%) [1].4.3.3 Дистракционный остеогенез (Илизаров)
Илизаров [11] разработал метод постепенного растяже¬
ния костной мозоли после кортикотомии с целью вос¬
становления длины конечности или заполнения дефекта
(рис. 5.4-8,5.4-9) [10].■ Главным преимуществом метода Илизарова яв¬
ляется то, что при коррекции длины, ротации и
осевых соотношений кости путем растяжения мо¬
золи происходит также растяжение мягких тканей,
что минимизирует необходимость дополнитель¬
ных восстановительных вмешательств.После широкой местной резекции некротичной кости, за¬
вершаемой внешней фиксацией, выполняется поперечная
остеотомия вдали от дефекта, предпочтительно вблизи
метафиза. Кортикотомия выполняется либо спустя неде¬
лю после обработки, либо - при инфекциях низкой актив¬
ности - одновременно. Дистракция не начинается ранее
чем через 10 дней, но все это время оставляется щель в зоне
остеотомии около 1 мм. После этого новообразованную
мозоль медленно растягивают со скоростью 1 мм в сутки,Рис. 5.4-8а—b Транспорт сегмента кости с применением трубча¬
той системы.а Система транспорта кости комбинирована с односторонним
внешним фиксатором, смонтированным по передней повех-
ности большеберцовой кости, имеющей дефект в дистальном
отделе. Имеется общее укорочение сегмента, о чем можно су¬
дить по захождению отломков малоберцовой кости (1). Резек¬
ция инфицированного несращения (2) и кортикатомия прокси¬
мально (3). Постепенная дистракция со скоростью 1 мм/сутки в
4-5 приемов.b Удлинение (4) компенсирует как укорочение большеберцо¬
вой кости (1), так и дефект, возникший после резекции (2). Кон¬
солидация в зоне дистракции и в зоне стыковки дистально (5).
5.4 Хроническая инфекция и инфицированные несращенияв 4-5 приемов, равномерно распределяемых в течение 24
часов. Обычно разрешается частотная нагрузка весом. Про¬
гресс дистракции, созревания мозоли и коррекции любых
осевых нарушений контролируют рентгенологически. По¬
сле достижения планируемой длины нагрузку весом посте¬
пенно увеличивают. Полная нагрузка массой тела возобнов¬
ляется обычно спустя 4-6 месяцев после закрытия дефекта.
Место стыковки имеет тенденцию к замедленной консоли¬
дации, поэтому иногда может потребоваться декортикация
и костная пластика этих зон, а иногда и внутренняя фикса¬
ция. Транспорт кости бывает длительным и обременитель¬
ным; поэтому требуется терпение как со стороны пациента,
так и врача. Пациент должен регулярно наблюдаться в те¬
чение периода дистракции, а физиотерапию для мобили¬
зации прилежащих суставов следует начинать рано. В трав¬
матологических случаях неврологические проблемы из-за
перерастяжения нервов редки. Дистракционный остеогенез
по интрамедуллярному стержню может сократить сроки
внешней фиксации, но не лишен риска, особенно при пред¬
шествующей инфекции [14,15].4.3.4 Свободный васкуляризованный костный
трансплантат■ Свободные васкуляризованные костные транс¬
плантаты (малоберцовая кость, гребень подвздош¬
ной кости) особенно подходят для заполнения де¬
фектов кости длиной более 10 см [16,17].Преимущество заключается в том, что после костной инте¬
грации в зону дефекта они подвергаются постепенной ги¬
пертрофии, медленно адаптируясь по толщине и структуре
к местным требованиям. Однако достижение возможно¬
сти полной нагрузки может потребовать нескольких лет и
длительного применения мер по защите, особенно на ниж¬
ней конечности. Из-за относительно небольшого диаметра
трансплантаты больше подходят для предплечья и плеча
(рис. 5.4-9). На большеберцовой кости следует рассматри¬
вать возможность двойной пластики, используя сначала
малоберцовую кость с противоположной стороны, а затем,
вторым этапом, со стороны повреждения [18].Рис. 5.4-9а—е Реконструкция инфицированного несращения
с применением транспорта кости и циркулярной рамы. Инфи¬
цированное несращение и сегмент инфицированной кости ра¬
дикально удалены. Кортикотомия проксимального отдела обе¬
спечивает возможность перемещения кости и регенерации.Отмечается массивная гиперемическая реакция кости, которая
считается важным фактором устранения инфекции. Окончатель¬
ный результат после стыковки дистального отдела и консолида¬
ции регенерированной кости. Инфекция купирована, а варусная
деформация исправлена.
5 ОсложненияИз-за значительного различия в размерах трансплантата
и зоны дефекта метод имеет ограниченные показания к
применению на бедре.4.4 Закрытие мягкими тканями■ Как правило, закрытие мягкими тканями без ра¬
дикальной хирургической обработки бесполезно.При необходимости вторичной обработки рекомендует¬
ся оставлять рану открытой с заполнением ее антисепти¬
ческими спейсерами для предотвращения суперинфек¬
ции (гл. 5.3). При необнаженных небольших дефектах с
хорошей грануляционной тканью, закрывающей кость,
может быть достаточно расщепленных кожных лоскутов.
В более сложных ситуациях необходимо использование
местных мышечных лоскутов (напр, икроножной мыш¬
цы), кожнофасциальных лоскутов или свободных васку-
ляризированных лоскутов. Применение отрицательного
давления (вакуум-ассистированное закрытие раны VAC)
(гл. 4.3) весьма полезно в других ситуациях открытых ран
и локальных дефектов мягких тканей [18].4.5 АнтибиотикиАнтибиотики всегда следует рассматривать как дополнение
к оперативному лечению. Их применяют системно, в стро¬
гом соответствии с правилами, чтобы достичь терапевтиче¬
ских концентраций в кости. Следует учитывать особенности
имплантат-ассоциированных инфекций. Для местного при¬
менения и при наличии мертвых пространств полезными
могут быть цепочки шариков, импрешированных антибио¬
тиками, или импрегнированные антибиотиками замените¬
ли кости. Они обеспечивают высокие концентрации анти¬
биотика, обычно гентамицина, в очаге инфекции в течение
нескольких дней и могут играть роль спейсеров для после¬
дующей костной пластики [20, 21]. После окончательного
хирургического лечения инфекции вспомогательное си¬
стемное применение антибиотиков должно продолжаться
еще 4-6 недель [1,6].5525 Концепции лечения типичных случаев5.1 Гипертрофическое инфицированное
несращение■ Гипертрофические инфицированные несращения
сохраняют адекватную биологию или кровоснабже¬
ние, проявлением которых на рентгенограммах явля¬
ется чрезмерное формирование костной мозоли.Эти несращения часто проявляются лишь функциониру¬
ющим свищом и являются относительно асимптоматич-
ными. Пациенты часто способны неплохо пользоваться
конечностью, хотя нестабильность и инфекция остаются
основными проблемами. Гипертрофические инфициро¬
ванные несращения часто сопровождаются угловыми и/или
ротационными деформациями из-за мышечного дисбалан¬
са или нагрузки весом. Лечение заключается в радикальном
иссечении очага инфекции и обычно завершается оконча¬
тельным закрытием раны из-за ограниченной зоны распро¬
странения инфекции. Внешняя или внутренняя фиксация
обеспечивают коррекцию деформации и стабильность, а
для заполнения инфекционного очага после кюретирова-
ния может быть выполнена спонгиозная аутопластика. Кон¬
солидация может наблюдаться через 4—6 месяцев.5.2 Авитальные и нестабильные несращенияНестабильность и нежизнеспособность кости являются
классическими признаками инфицированного несраще¬
ния. Признаки консолидации отсутствуют или выражены
незначительно, кость некротична, остеопенична или склеро¬
тична, часто наблюдается сопутствующее укорочение, кон¬
трактура сустава, атрофия конечности и хроническая боль.Лечение этого более сложного состояния должно быть этап¬
ным. Тщательную хирургическую обработку дополняют
внешней или внутренней фиксацией. Необходимо оценить
размер остаточного дефекта. Для достижения стабильности
может быть приемлемым некоторое укорочение, тогда как
заполнение 2-3 см возможно с помощью местной костной
5.4 Хроническая инфекция и инфицированные несращенияпластики (рис. 5.4-1, 5.4-7). Однако при пластике, выполня¬
емой только за счет спонгиозной кости, имеется риск вто¬
ричного искривления, особенно на нижней конечности. При
небольших дефектах большеберцовой кости трансплантат
обычно укладывают по заднелатеральной поверхности меж¬
ду малоберцовой и большеберцовой костью (рис. 6.3-6). На
бедре и плече пластику можно сочетать с фиксацией пласти¬
ной, если позволяет местное состояние тканей.5.3 Авитальные инфицированные несращения
с сегментарной потерей костиПри сегментарной потере кости и нежизнеспособных кост¬
ных концах из-за отсутствия нагрузки наблюдается тяжелая
дистрофия кости и мягких тканей. Любой попытке восста¬
новления кости должна предшествовать тщательная хи¬
рургическая обработка. Сегментарная потеря кости, превы¬
шающая 5-6 см, обычно не может быть успешно замещена
спонгиозным костным трансплантатом. Поэтому при де¬
фектах до 10-20 см рекомендуется применять метод дисграк-
ционного остеогенеза (рис. 5.4-8,5.4-9). Преимуществом дис-
тракционного остеогенеза является создание сегмента новой
кости, который после созревания имеет форму и прочность,
аналогичные нормальной кости. Одновременно обычно мо¬
жет быть решена проблема мягкотканного покрова. Однако
метод может быть болезненным и длительным. Если дефект
кости расположен на предплечье или плече, следует рас¬
сматривать возможность применения васкуляризованного
костного трансплантата (рис. 5.4-10) На нижней конечности,
если дефект превышает 6 см, васкуляризованная костная
пластика конкурирует как метод с дистракционным остео¬
генезом [20].5.4 Хроническая инфекция5.4.1 Хроническая инфекция после остеосинтеза
пластинойПри хронической инфекции после остеосинтеза пласти¬
ной при достижении консолидации перелома рекоменду¬
ется удаление пластины и тщательная хирургическая обра¬
ботка. КТ-сканирование позволяет выполнить тщательный
анализ костной структуры после этого. При вторичнойревизии должны быть удалены все некротические ткани.
При недостаточной костной мозоли показано применение
пластины, внешнего фиксатора или других методов.5.4.2 Хроническая инфекция
после интрамедуллярного остеосинтезаИнтрамедуллярный остеосинтез может приводить к кост¬
ной консолидации даже при наличии инфекции. Однако
в пределах костномозгового канала может оставаться ин¬
фицированная зона со свищом или без него.Рис. 5.4-10 Васкуляризованный трансплантат малоберцовой ко¬
сти при инфицированном несращении локтевой кости стабили¬
зирован пластиной. Диаметр малоберцовой кости хорошо адап¬
тируется к локтевой.
5 Осложнения■ Наилучшим лечением хронической инфекции
после интрамедуллярного остеосинтеза является
аккуратное рассверливание и промывание костно¬
мозгового канала с подготовкой кортикального
«вентилирующего» отверстия дистальнее очага.Альтернативно костномозговой канал может быть запол¬
нен длинной цепочкой шариков с гентамицином на 2-3 не¬
дели. Сосудистое снабжение осуществляется в основном
за счет надкостницы, поэтому риск постоянных наруше¬
ний невелик. При инфекциях спустя годы после удаления
стержня костномозговой канал часто бывает заполнен эн-
достальной новой костью. При этом рассверливание мо¬
жет быть выполнено только после удаления этой новой
кости через дистальное окно в кортикальном слое.5.4.3 Рецидив остеомиелита через несколько летОстеомиелит может рецидивировать даже после десяти¬
летий «молчания». Клиническими признаками являются
боль, чувствительность, отечность, лихорадка и формиро¬
вание абсцессов. По стандартным рентгенограммам вы¬
явить какую-либо патологию может быть тяжело, однако
КТ-сканы, сцинтиграфия или МРТ могут демонстриро¬
вать секвестр, требующий удаления. Как вспомогатель¬
ное к радикальному хирургическому лечению средство
системно применяются антибиотики.6 Библиография[1] Parsons В, Strauss Е (2004) Surgical management of chronic
osteomyelitis. Am J Surg; 188(lASuppl):57-66.[2] Lew DP, Waldvogel FA (2004) Osteomyelitis. Lancet;
364(9431):369-379.[3] Gristina AG, Oga M, Webb LX, et al (1985) Adherent bacterial
colonization in the pathogenesis of osteomyelitis. Science;
228(4702):990-993.[4] Ekkemkamp A, Muhr G, Josten С (1996) [Infected
pseudarthrosis], Unfallchirurg; 99(12):914-924.[5] Ciemy G, Mader JT, Penninck JJ (2003) A clinical staging system
for adult osteomyelitis. Clin Orthop Relat Res; (414):7-24.[6] Lazzarini L, Mader JT, Calhoun JH (2004) Osteomyelitis in long
bones. J Bone Joint Surg Am; 86(10):2305-2318.[7] Ma LD, Frassica FJ, Bluemke DA, et al (1997) CT and MRI
evaluation of musculoskeletal infection. Crit Rev Diagn Imaging;
38(6):535-568.[8] Kaim A, Maurer T, Ochsner P, et al (1997) Chronic complicated
osteomyelitis of the appendicular skeleton: diagnosis with
technetium-99m labelled monoclonal antigranulocyte
antibody-immunoscintigraphy.Eur J Nucl Med; 24(7):732-738.[9] Nepola JV, Seabold JE, Marsh JL, et al (1993) Diagnosis of
infection in ununited fractures. Combined imaging with indium-111-
labeled leukocytes and technetium-99m methylene diphosphonate.J Bone Joint Surg Am; 75(12):1816-1822.[10] Ilizarov GA (1990) Clinical application of the tension-stress effect for
limb lengthening. Clin Orthop Relat Res; (250):8-26.[11] Toh CL, Jupiter JB (1995) The infected nonunion of the tibia. Clin
Orthop Relat Res; (315):176-191.[12] Ochsner PE, Hugli RW (1995) [The value of intramedullary boring
and intramedullary splinting in revision of infected pseudarthroses].
Unfallchirurg; 98(3):145-150.[13] Papineau LJ, Alfageme A, Dalcourt JP, et al (1979) [Chronic
osteomyelitis: open excision and grafting after saucerization.] Int
Orthop; 3(3):165-176.
5.4 Хроническая инфекция и инфицированные несращения[14] Barbarossa V, Brunner UH, Claudia BF (1993) Advances in
osteoneogenesis. Injury; 24(Suppl 2).[15] Brutscher R, Cordey J, Eggers C, et al (1994) Treatment of bone
defects in traumatology by means of autogenous bone grafts and
callus distraction. Injury; 25(Suppl 1).[16] de Boer HH, Wood MB, Hermans J (1990) Reconstruction of large
skeletal defects by vascularized fibula transfer. Factors that influenced
the outcome of union in 62 cases. Int Orthop; 14(2):121-128.[17] Yajima H, Tamai S, Mizumoto S, et al (1993) Vascularized fibular
grafts in the treatment of osteomyelitis and infected nonunion. Clin
Orthop Relat Res; (293):256-264.[18] Banic A, Hertel R (1993) Double vascularized fibulas for
reconstruction of large tibial defects. J Reconstr Microsurg;9(6):421^28.[19] Herscovici D Jr, Sanders RW, Scaduto JM, et al (2003) Vacuum-assisted
wound closure (VAC therapy) for the management of patientswith high-energy soft tissue injuries. / Orthop Trauma;17(10):683-688.[20] Keating JF, Simpson AH, Robinson CM (2005) The management
of fractures with bone loss. ] Bone Joint Surg Br; 87(2):142-150.[21] McKee MD, Wild LM, Schemitsch EH, et al (2002) The use ofantibiotic-impregnated osteoconductive, bioabsorbable bone
substitute in the treatment of infected long bone defects: early result
of a prospective trial. J Orthop Trauma; 16(9):622-627.
ПриложениеУказатель
ПриложениеГлоссарийChristopher L. Colton и Christopher G. Moran
с благодарностью Stephan M. PerrenГлоссарий включает рабочие определения терминов, ис¬
пользованных авторами в книге. Надеемся, что глоссарий
поможет читателю в понимании текста, а хирургам - при
сдаче квалификационных экзаменов. Те читатели, кото¬
рым необходимы более подробные определения, смогут
найти их на английском языке на www.chriscolton.co.uk/
glossary.htm.абдукция, отведение (abduction) Движение части тела от
средней линии.абсолютная стабильность (absolute stability) См. стабиль¬
ность, абсолютная.аваскулярный некроз (avascular necrosis, AVN) Кость,
лишенная кровоснабжения, умирает. При отсутствии ин¬
фекции это называется аваскулярным некрозом. Мертвая
кость сохраняет свою нормальную прочность (тем не ме¬
нее, она не способна к заживлению) до начала естествен¬
ного процесса реваскуляризации, при котором мертвая
кость удаляется путем «ползущего замещения» для под¬
готовки к отложению новой кости. Однако нагружаемые
зоны впоследствии могут разрушаться или оседать.аддукция, приведение (adduction) Движение части тела
к средней линии.аллографт (allograft) Костная или другая ткань, транс¬
плантированная от одной особи к другой в пределах од¬
ного вида.альгодистрофия (algodystrophy) См. комплексный реги¬
ональный болевой синдром.анатомическое положение (anatomical position) Исход¬
ное положение тела: стоя лицом к обследующему, руки
вниз, ладони обращены кпереди.анатомичная репозиция (anatomical reduction) Восста¬
новление точной, дотравматической формы кости.анкерный винт (anchor screw) Винт, который служит точкой
фиксации проволочной петли, прочного шва или инстру¬
мента (напр, шарнирное компрессирующее устройство).анкилоз (ankylosis) Костное или плотное рубцовое сра¬
щение суставных поверхностей, возникшее спонтанно
или в результате течения заболевания, напр, вследствие
септического артрита.антибиотик (antibiotic) Любое вещество лекарственного
или естественного происхождения, которое может пода¬
вить рост микроорганизмов или уничтожить их.артрит (arthritis) Воспалительное поражение синовиаль¬
ного сустава. Может быть септическим или асептическим.артродез (arthrodesis) Костное сращение суставных по¬
верхностей как планируемый результат хирургического
вмешательства.атрофия Sudeck (Sudeck's atrophy) См. комплексный ре¬
гиональный болевой синдром.аутографт - аутотрансплантат (autograft) Часть ткани
(трансплантат), перемещенная из одного участка в дру¬
гой в пределах одного организма.бабочковидный фрагмент (butterfly fragment) При пере¬
ломах с третьим фрагментом, не включающим в себя весь
поперечник кости (т.е. после репозиции имеется огра¬
ниченный, неполный, контакт между двумя основными
фрагментами), клиновидный фрагмент, который может
Глоссарийбыть винтообразным при ротационном механизме трав¬
мы, иногда называется бабочковидным фрагментом. См.
клиновидный перелом.бактерицидный (bactericidal) Способный уничтожить бак¬
терии.безопасная зона (safe zone) Хирург должен хорошо знать
анатомию различных областей конечностей для предот¬
вращения повреждений сосудов, нервов, сухожилий или
мышц при чрескожной установке спиц или стержней
внешнего фиксатора. Установку следует выполнять толь¬
ко в пределах безопасных для проведения стержней зон.бикортикальный винт (bicortical screw) Винт, который
проходит через оба, ближний и дальний, кортикальных
слоя.биологическая внутренняя фиксация (biological internal
fixation) Техника щадящего хирургического доступа, репо¬
зиции и фиксации перелома, которая способствует сохра¬
нению кровоснабжения в зоне перелома и тем самым оп¬
тимизирует потенциал заживления кости и мягких тканей.биосовместимость (biocompatibility) Способность гармо¬
нично сосуществовать, а не повреждать сопутствующие
биологические ткани или процессы.ближний кортикальный слой (near cortex) Кортикальный
слой, ближний к хирургу и к стороне установки имплан¬
тата.блокирующий винт (interlocking screw) Также называет¬
ся блокируемым болтом. Он связывает интрамедулляр-
ный стержень с костью для поддержания длины, оси и
ротации.болезнь перелома (fracture disease) Состояние, харак¬
теризуемое непропорциональной болью, отечностьюмягких тканей, пятнистым остеопорозом и контрактурой
сустава. См. комплексный региональный болевой син¬
дром II типа.вакуумное закрытие раны (vacuum-assisted wound
closure) Рану «запечатывают» непроницаемой адгезион¬
ной повязкой с применением низкого давления для уда¬
ления любого экссудата и стимуляции формирования
грануляционной ткани.вальгус (valgus) Отклонение кнаружи от средней линии.варус (varus) Отклонение в направлении средней линии.винт (screw) Устройство для превращения ротационного
движения в продольное.винт «тяни-толкай» (push-pull screw) Временно устанав¬
ливаемый анкерный (опорный) винт, который обеспечи¬
вает точку фиксации для инструмента, репонирующего
перелом путем дистракции и/или компрессии.винт пластины (plate screw) Для создания сил между ко¬
стью и пластиной необходимы предварительная нагруз¬
ка и трение.винт позиционный (position screw) Позиционный винт
устанавливают между двумя рядом расположенными
костями или костными фрагментами для поддержания
их нормального взаиморасположения без применения
компрессии. После восстановления нормальных вза¬
имоотношений костей через ближние и дальние кор-
тикалы формируют направляющее либо резьбовое
отверстие. Вводят винт с полной резьбой, а отсутствие
скользящего отверстия означает, что между головкой
винта и дальним кортикальным слоем не создается
компрессия. Диастазный винт, применяемый при пе¬
реломах лодыжек типа С, является примером позици¬
онного винта.
Приложениевинт с блокируемой головкой (locking head screw, LHS)
Винт, имеющий на головке резьбу, обеспечивающую ме¬
ханическую фиксацию с резьбовым отверстием пласти¬
ны, образуя фиксатор с угловой стабильностью.винт Schanz (Schanz screw) Стержень с неполной резьбой,
который вводится в кость для внешней фиксации. Стан¬
дартные винты Schanz имеют конец в форме троакара и
требуют предварительного просверливания отверстия для
введения. Имеются также самосверлящие винты Schanz.вколоченный перелом (impacted fracture) Перелом, при
котором противолежащие поверхности кости смещены
друг в друга и ведут себя как единое целое. Это комби¬
нированный клинический и рентгенологический диагноз.внесуставной перелом (extraarticular fracture) Перелом,
не затрагивающий суставную поверхность, но располага¬
ющийся в пределах концевого сегмента длинной кости и,
возможно, в пределах суставной капсулы.внешняя фиксация (external fixation) Стабилизация ске¬
лета с использованием стержней, спиц или винтов, кото¬
рые проводят чрескожно и соединяют снаружи штангами
или другими устройствами.внутренний фиксатор (internal fixator) Механическое
устройство, располагаемое под кожей и мостовидно пе¬
рекрывающее зону перелома, - сходно с внешней фик¬
сацией; представляет собой экстрамедуллярную шину
с угловой стабильностью, обеспечивает относительную
стабильность (напр. LCP, LISS).волнообразная пластина (wave plate) Центральная часть
пластины изгибается таким образом, чтобы отстоять от
ближнего кортикального слоя на протяжении несколь¬
ких отверстий. Это оставляет щель между костью и пла¬
стиной, что (а) сохраняет биологию подлежащей кости,
(б) обеспечивает пространство для установки костноготрансплантата и (с) увеличивает стабильность вслед¬
ствие увеличения расстояния отстоящей части пластины
от нейтральной оси диафиза. Такой остеосинтез приме¬
няется при лечении несращений.вращающий момент (torque) Усилие, вызываемое скручи¬
ванием. Например, вращающий момент прилагается при
введении и затягивании винта. Момент эквивалентен пле¬
чу действия силы (ед. измер. - метр) и силе (ед. измер. -
ньютон), вызывающей скручивание и ротацию вдоль оси
(ед. измер. вращающего момента - ньютон-метр).вторичная хирургическая обработка (second look) Хирур¬
гическое исследование раны или зоны повреждения спустя
24—72 часа после первичной хирургической обработки раны.вывих (dislocation) Смещение в суставе, при котором пол¬
ностью отсутствует контакт суставных поверхностей.гаверсова система (Haversian system) Кортикальная кость
состоит из системы мелких канальцев (остеонов) диаме¬
тром около 0,1 мм. Эти канальцы содержат кровеносные
сосуды и перестраиваются после нарушений кровоснаб¬
жения кости. Имеется естественное обновление гаверсовой
системы путем постоянной остеональной перестройки;
этот процесс является частью динамической и метаболи¬
ческой природы кости. Он также участвует в адаптации
кости к изменениям механических нагрузок.гетеротопическая / эктопическая оссификация (hetero¬
topic / ectopic ossification) Формирование новой кости в мяг¬
ких тканях, вследствие травмы или другой патологии.дальний кортикальный слой (far cortex) Кортикальный
слой, более отдаленный от хирурга. См. ближний корти¬
кальный слой.деформация (deformity) Любое отклонение части тела от
нормы.
Глоссарийдеформация, пластическая (deformation, plastic) Измене¬
ние длины или кривизны материала, которое сохраняется,
не исчезает, после устранения деформирующей силы.деформация, эластическая (deformation, elastic) Времен¬
ное изменение длины или кривизны материала, которое
устраняется после устранения деформирующей силы с
полным восстановлением прежней формы материала.джойстик (joystick) Винт Schanz или спица с резьбой, закре¬
пленные на рукоятке, введенные в фрагмент перелома для
прямых манипуляций с ним с целью репозиции перелома.диастазный винт (diastasis screw) Позиционный винт, уста¬
навливаемый между малоберцовой и большеберцовой ко¬
стями для поддержания их анатомических соотношений в
дистальном межберцовом синдесмозе. Винт должен фикси¬
роваться в обеих костях чтобы не вызывать компрессии.диафиз (diaphysis) Цилиндрическая или трубчатая часть
между концами длинной кости.динамизация (dynamization) Перенос механической на¬
грузки с фиксатора на зону перелома с целью стимуля¬
ции формирования кости.динамическая компрессионная единица (dynamic
compression unit, DCU) Безрезьбовая часть комбини¬
рованного отверстия LCP, имеющая форму отверстия
динамической компрессионной пластины (DCP).динамическая компрессионная пластина (dynamic compres¬
sion plate, DCP) Пластина с овальными отверстиями со сре¬
занной кромкой, за счет которых эксцентрично введенный
винт может обеспечить компрессию в зоне перелома.динамическое блокирование (dynamic locking) При вве¬
дении блокируюемого винта в овальное отверстие интра-
медуллярного стержня обеспечивается контроль ротациии осевого положения, но допускается возможность неко¬
торого (контролируемого) сдавления щели перелома при
нагрузке весом. См. динамизация.дистальный (distal) Отдаленный от центра тела, более пе¬
риферический.дистракционный остеогенез (distraction osteogenesis)
Индукция формирования кости путем приложения рас¬
тяжения к мягким тканям, которые имеют потенциал к
формированию кости, напр, организованная гематома,
надкостница, эндост в зоне остеотомии или остеоклазии.
Этот феномен впервые был описан Bier (1927), а научно
исследован российским хирургом Илизаровым.доказательная медицина (evidence-based medicine) Исполь¬
зование эффективности или надежности научных исследо¬
ваний для принятия клинических решений. Сила клиниче¬
ских данных основывается на доказательности исследований,
напр, сообщения о сериях случаев являются слабыми, а ран¬
домизированные проспективные исследования - сильными.дорзальный (dorsal) Относящийся к задней части тела. Ис¬
ключением является стопа: верхняя часть стопы, хотя она
обращена кпереди при анатомическом положении, называ¬
ется дорзальной. В данной книге «дорзальный» применяется
только к описанию кисти и стопы. Для всех остальных обла¬
стей тела применяются термины «передний» или «задний».жесткость (stiffness) Способность материала противосто¬
ять деформации. Она определяется отношением прило¬
женной силы к возникающей эластической деформации.
Присущая материалу жесткость выражается его модулем
эластичности.заживление (сращение) (healing) Возвращение с дотрав-
матическому состоянию. Заживление (сращение) кости
считается полным после восстановления нормальной
жесткости и прочности.А5
Приложениезамедленная консолидация (delayed union) Отсутствие сра¬
щения перелома в ожидаемые сроки в зависимости от осо¬
бенностей перелома (и возраста пациента). См. несращение.защита от нагрузки (stress protection) Применение пла¬
стины для снижения пиковых нагрузок, прилагаемых к
винтам. См. защита (пластина).защита, пластина (protection (plate) Пластина, или дру¬
гой имплантат, который уменьшает нагрузку на стягива¬
ющие винты, защищая их тем самым от перегрузки. Этот
термин заменил «нейтрализацию» (пластиной).зенковка (countersink) Процесс подготовки мелкого углу¬
бления вокруг отверстия для винта с целью увеличения
площади контакта кости и головки винта. Зенкер — ин¬
струмент для выполнения такого углубления.зона повреждения (zone of injury) Все кости и мягкие ткани,
поврежденные во время травмы при передаче энергии. От¬
мечается нарушение микроциркуляции, что может подвер¬
гать опасности жизнеспособность тканей.ишемическое реперфузионное повреждение (ischemia-
reperfusion injury) Продолжительная гипоксия тканей
приводит к активации супероксидных энзимов, которые
продуцируют свободные кислородные радикалы при
восстановлении циркуляции. Эти свободные радикалы
вызывают повреждение клеточных мембран и повы¬
шение проницаемости, которое может приводить к на¬
буханию клеток и отеку. В результате может наступить
смерть клеток, а в условиях закрытого анатомического
пространства развиться компартмент-синдрома.ишемия (ischemia) Снижение кровотока, приводящее к
гипоксии тканей.калькар (calcar, лат. - шпора) Медиальный кортикальный
слой шейки бедра проксимальнее малого вертела, которыйпереносит большую часть компрессионной нагрузки, возни¬
кающей в шейке бедра при нагрузке конечности массой тела.кинетическая энергия (kinetic energy) Энергия, которой
обладает тело вследствие своего движения. Кинетическая
энергия определяется по формуле Е = l/2mv2, где m - это
масса движущегося объекта, a v - его скорость.клиновидный перелом (wedge fracture) Тип перелома
с наличием третьего фрагмента, в основном вследствие
прямой травмы, при котором после репозиции имеется
только некоторый прямой контакт между двумя основны¬
ми фрагментами. См. бабочковидный фрагмент.кожно-фасциальный лоскут (fasciocutaneous flap) Мяг-
котканный лоскут, расположенный над питающей арте¬
рией, который включает кожу, подкожную клетчатку и
глубокую фасцию.комбинированное отверстие (combination hole) Отверстие
блокируемой компрессионной пластины (LCP), которое
состоит из двух частей: динамической компрессионной
единицы без резьбы (DCU), аналогичной по форме отвер¬
стиям динамической компрессионной пластины (DCP),
и резьбовой части, которая содержит двойную резьбу для
введения винтов с блокируемой головкой (LHS).компартмент-синдром (compartment syndrome) Повы¬
шение давления в закрытом фасциальном пространстве,
которое приводит к болезненной локальной ишемии тка¬
ней. См. мышечный футляр, ишемическое-реперфузи-
онное повреждение.комплексный региональный болевой синдром (КРБС)(complex regional pain syndrome) Нейропатическая боль с
сопутствующими гидромоторными и вазомоторными на¬
рушениями, которые развиваются после травмы, других
провоцирующих моментов или периода иммобилизации.
Диагностические критерии широки, а специфических тестов
Глоссарийдля диагностики данного состояния не существует. Имеют¬
ся два типа (КРБС I и КРБС П), которые имеют одинаковые
признаки и симптомы; различаются выявляемым повреж¬
дением нерва при КРБС П. КРБС известен также под дру¬
гими названиями: болезнь перелома, альгодистрофия,
рефлекторная симпатическая дистрофия, атрофия Sudek.компрессионная пластина с блокированием (locking
compression plate, LCP) См. пластина с блокированием и
внутренний фиксатор.
компрессионный винт (compression screw) См. стягива¬
ющий винт.компрессия (compression) Прижатие друг к другу для уве¬
личения или достижения стабильности.компрессия, межотломковая (compression, interfragmen-
tary) Прижатие костных фрагментов друг к другу с помо¬
щью стягивающего винта или пластины для достижения
абсолютной стабильности.контактное сращение (contact healing) См. сращение,
контактное.контурирование (пластины) (precontouring (of a plate)
Предоперационное или интраоперационное изгибание
пластины в соответствии с формой кости.концевой сегмент (end segment) Этот термин разра¬
ботан для классификации АО суставных переломов у
взрослых. Для его определения на рентгенограмме про¬
водят линию по наибольшей ширине метафиза. Полу¬
ченный отрезок используют для формирования квадра¬
та, одну сторону которого располагают вдоль суставной
поверхности. Кость в пределах этого квадрата обозна¬
чается как концевой сегмент. У детей концевой сегмент
далее разделяется на эпифиз и метафиз, которые раз¬
делены зоной роста.концентратор напряжений (stress riser) Дефект (напр, пу¬
стое отверстие для винта), который вызывает концентра¬
цию напряжения. См. нагрузки (стресса) концентрация.коррозия (corrosion) Электрохимический процесс, кото¬
рый приводит к разрушению металла путем высвобожде¬
ния ионов металла.кортикальная кость (cortical bone) Плотная кость, фор¬
мирующая трубчатую часть кости или диафиз (среднюю
часть) длинной кости. Термин применяется также в отно¬
шении плотной тонкой кости, покрывающей спонгиоз-
ную кость метафиза.кортикотомия (corticotomy) Специальная остеотомия,
при которой кортикальный слой хирургически рассека¬
ют, а содержимое костномозгового канала и надкостница
не повреждаются.кости заживление (bone healing) См. заживление.кости заменитель (bone substitute) Некостный биологиче¬
ский или неорганический материал, который может при¬
меняться для замены или усиления костного транспланта¬
та с целью заполнения дефекта или усиления прочности
несломанной кости.кости резорбция (bone resorption) Удаление костной тка¬
ни остеокластами. Является неотъемлемым элементом
перестройки кости во время роста или после перелома.
Патологическое удаление кости активированными осте¬
окластами и гигантскими клетками происходит при не¬
крозе кости, ее инфицировании, а также вблизи имплан¬
татов при наличии нестабильности.костная мозоль (callus) Костно-хрящевая муфта не¬
зрелой ткани, которая формируется в зоне восстанов¬
ления кости для фиксации перелома. См. сращение,
непрямое.
Приложениекостный трансплантат (bone graft) Участок кости, изъятый
из одной области скелета и перемещенный в другую. Кост¬
ные трансплантаты применяются для стимуляции сраще¬
ния кости, а также восстановления непрерывности кости
при ее дефектах. См. аллотрансплантат, аутотрансплан¬
тат, кесенотрансплантат.критический уровень напряжения (critical strain level)
Уровень напряжения, при котором ткань повреждается
или перестает выполнять свои нормальные физиологиче¬
ские функции.крючковидная пластина (hook plate) Пластина, изогнутая
таким образом, что она захватывает сломанный фрагмент
так, что он может быть репонирован при приложении к
пластине силы (давления). Крючок может быть частью
специально разработанной для конкретной анатомиче¬
ской локализации пластины, либо изготовлен импрови¬
зированно путем обрезания и изгибания традиционной
пластины.ксенотрансплантат (xenograft) Ткань, пересаживаемая от
особи одного вида к особи другого вида.лечение перелома, цель (fracture treatment, goal) Соглас¬
но Muller с соавт., целью лечения перелома является вос¬
становление оптимальной функции конечности в отноше¬
нии подвижности и опороспособности, без осложнений.лигаментотаксис (ligamentotaxis) Приложение силы на¬
тяжения в области суставного перелома для достижения
репозиции фрагментов перелома за счет натяжения при¬
креплений капсулы и связочного аппарата.межотломковая щель, заживление (gap healing) См. сра¬
щение, щель.метафиз (metaphysis) У взрослых это сегмент длинной кости,
расположенный между суставной поверхностью и диафизом.А8Он состоит в основном из спонгиозной кости с тонким кор¬
тикальным слоем.метод «тяни-толкай» (тяги и расталкивания) (push-pull
technique) Имплантат (обычно пластина) фиксируется к
одному фрагменту перелома. Инструмент (напр, кост¬
ный расширитель) фиксируется между анкерной точкой
(обычно вводимым временно винтом) и имплантатом по
другую сторону перелома. Затем инструмент использует¬
ся для дистракции (толкание) или сближения (тяга) от¬
ломков в зоне перелома и достижения репозиции.метчик (tap) Инструмент, с помощью которого в предва¬
рительно просверленном отверстии формируется резьба.минимально-инвазивная хирургия (minimally invasive
surgery, MIS) Любое хирургическое вмешательство, выпол¬
няемое через небольшие кожные разрезы. Примеры вклю¬
чают лапараскопическую абдоминальную хирургию, ар-
троскопию и закрытый интрамедуллярный остеосинтез.минимально-инвазивный остеосинтез (minimally invasive
osteosynthesis, МЮ) Любая фиксация перелома, выполняе¬
мая через небольшие кожные разрезы и разработанная для
ограничения хирургической травматизации глубоких мяг¬
ких тканей. Примерами являются чрескожная фиксация
спицами, закрытый интрамедуллярный остеосинтез, а также
минимально-инвазивный остеосинтез пластиной (М1Р0).минимально-инвазивный остеосинтез пластиной(minimally invasive plate osteosynthesis, MIPO) Репозиция
и фиксация пластиной любого дизайна без непосред¬
ственного хирургического обнажения зоны перелома с
применением небольших разрезов кожи и подкожной,
либо субмускулярной установкой пластины.многооскольчатый перелом (multifragmentary fracture)
Перелом, имеющий более одной линии излома, либо три
и более фрагментов. См. сложный перелом.
Глоссариймодуль эластичности (modulus of elasticity) Соотноше¬
ние нагрузки и растяжения в линейной части кривой на¬
грузки-растяжения. Также называется модулем Юнга.монокортикальный винт (monocortical screw) Винт, фик¬
сируемый только в ближнем кортикальном слое.мостовидная пластина (bridging plate) Пластина, которая
перекрывает зону перелома и фиксируется к каждому ос¬
новному фрагменту многооскольчатого перелома с сохра¬
нением правильного осевого и ротационного положения и
длины. Пластину не фиксируют к промежуточным фраг¬
ментам и, таким образом, не нарушают их кровоснабжения.мышечный футляр (muscle compartment) Анатомическое
пространство, ограниченное со всех сторон костью или
глубокой фасцией, содержащее одно или более мышеч¬
ное брюшко.нагрузки (стресса) концентрация (stress concentration)
Сосредоточение напряжения в имплантате или кости в
зоне дефекта, изменения поперечного сечения, отверстия
или царапины. См. нагрузки распределение.нагрузки (стресса) распределение (stress distribution)
При распределении сгибательного напряжения на более
длинный сегмент пластины нагрузка на единицу площа¬
ди соответственно уменьшается, что снижает опасность
усталостного повреждения.нагрузки шунтирование (stress shielding) В соответствии
с законом Wollf (1872), кость, лишенная функциональной
стимуляции, вызываемой ее физиологическими нагруз¬
ками, при использовании имплантатов, разделяющих на¬
грузку, может становиться менее плотной.надкостница (periosteum) Фиброваскулярная мембрана,
покрывающая внешнюю поверхность кости. Глубокий
слой клеток обладает остеогенным потенциалом.направительное устройство (aiming device) Устройство для
проведения спицы или сверла в правильном направлении.направляющая спица (guide wire) Спица, установленная
в кости для обеспечения точного проведения канюлиро-
ванного сверла, римера или имплантата, проходящих по
ней.направляющее отверстие (pilot hole) Просверленное от¬
верстие того же диаметра, что и тело винта. Оно может
применяться для введения винта, который нарезает свою
резьбу (самонарезающий винт) или метчика, который
сформирует резьбу и создаст резьбовое отверстие.напряжение стягиванием (tension band) Принцип, соглас¬
но которому имплантат, установленный на стороне рас¬
тяжения перелома, превращает силы растяжения в силы
компрессии на противоположном от имплантата корти¬
кальном слое. Хотя для фиксации стягиванием чаще при¬
меняются спицы, проволока и шовный материал, пластины
и внешние фиксаторы при правильной установке также мо¬
гут функционировать как стягивающие.неправильное сращение (malunion) Сращение перелома
с деформацией.несращение (nonunion) Сохранение щели перелома при
остановке заживления костной раны. Перелом не сможет
срастись без хирургического вмешательства. Несращения
возникают обьтано вследствие неадекватных механических
или биологических условий. См. сращение, псевдартроз
и замедленная консолидация.опора (buttress) Конструкция, которая противостоит осе¬
вой нагрузке за счет приложения силы под углом 90° к
оси потенциальной деформации.ортез (orthosis) Внешнее устройство, применяемое с целью
защиты и/или стабилизации части тела для предотвращенияА9
Приложениеили коррекции рубцевания или деформаций и для облегче¬
ния движений.ортопедический стол (traction table) Операционный стол
с приспособлениями, обеспечивающими возможность
безопасной и точной укладки пациента и приложения
тракции или компрессии на конечность с целью репози¬
ции перелома и выполнения операции и рентгенологиче¬
ского контроля.остеоартрит (osteoarthritis) Дегенеративное состояние сино¬
виального сустава, которое характеризуется потерей сустав¬
ного хряща, субхондральным склерозом кости, костными
кистами и формированием остеофитов.остеогенез (osteogenesis) Формирование новой кости из
недифференцированной ткани.остеоиндукция (osteoinduction) Способность стимулиро¬
вать формирование новой кости (остеогенез).остеокондукция (osteoconduction) Физическая особенность
материала, обеспечивающая микроструктуру для враста¬
ния клеток, которые продуцируют костное вещество.остеомиелит (osteomyelitis) Острое или хроническое вос¬
палительное состояние, поражающее кость и ее мозговой
канал, обычно в результате инфекции.остеон (osteon) Название небольших канальцев, которые, со¬
единяясь, образуют гаверсову систему кортикальной кости.остеопения (osteopenia) Снижение костной массы от 1 до
2,5 стандартных отклонений от средней величины для мо¬
лодых взрослых (т. е. Т-показатель от -1 до -2,5). См. остео-
пороз.остеопороз (osteoporosis) Снижение костной массы до уров¬
ня ниже 2,5 стандартных отклонений от средней величиныдля молодых взрослых (т. е. Т-показатель < -2,5). См. остео¬
пения и патологический перелом.остеосинтез (osteosynthesis) Термин введен Albin Lambotte
для описания «синтеза» (от греч. «соединение» или «слия¬
ние») сломанной кости при хирургическом вмешательстве
с использованием имплантатов. Он включает и внешнюю
фиксацию.остеотомия (osteotomy) Контролируемое хирургом разъ¬
единение кости.отклоняющий винт (Poller screw) Винт, применяемый как
точка опоры для направления интрамедуллярного стержня.относительная стабильность (relative stability) См. ста¬
бильность, относительная.отрыв (avulsion) Разобщение при натяжении. Костный
фрагмент, оторванный с местом прикрепления связки
или мышцы, является отрывным переломом.патологический перелом (pathological fracture) Перелом
измененной кости, который происходит при обычных
физиологических уровнях нагрузки.перестройка (кости) (remodeling (of bone) Процесс транс¬
формации внешней формы кости (внешнее ремоделиро¬
вание) или внутренней структуры кости (внутреннее ремо¬
делирование, или перестройка гаверсовой системы).пластина с блокированием (locking plate) Пластина с резь¬
бовыми отверстиями для винтов, которые обеспечивают
механическую фиксацию винтов с блокируемой головкой
(LHS). LISS (менее инвазивная система стабилизации) со¬
вместима только с таким типом винтов, тогда как LCP (ком¬
прессионная пластина с блокированием) имеет комбиниро¬
ванные отверстия, с которыми применимы традиционные
винты либо винты с блокируемыми головками.А10
Глоссарийпластина с ограниченным контактом (компрессионная
пластина с блокированием) (limited-contact plate, LCP)
Пластина, разработанная для снижения контакта с под¬
лежащей костью, которая максимально возможно сохра¬
няет периостальное кровоснабжение. Наиболее частым
вариантом является динамическая компрессионная пла¬
стина с ограниченным контактом (LC-DCP).покрытие (coating) Тонкий слой, располагаемый на по¬
верхности имплантата, который может содержать раз¬
личные вещества (напр, антибиотики или костный мор¬
фогенетический протеин).ползущее замещение (creeping substitution) Медленное за¬
мещение мертвой кости живой васкуляризированной кост¬
ной тканью.политравма (polytrauma) Синдром множественных повреж¬
дений одной или нескольких систем органов или полостей
с последующими системными реакциями, которые могут
приводить к дисфункции или повреждению отдаленных
органов и жизненноважных систем, непосредственно не по¬
врежденных при травме. Степень тяжести также может быть
определена по шкале тяжести повреждений (ISS) >17.предварительная нагрузка (preload) Применение инграопе-
рационной межфрагментарной компрессии удерживает от¬
ломки вместе до тех пор, пока силы растяжения в зоне перело¬
ма не превзойдут компрессию (предварительную нагрузку).предызогнутая пластина (preshaped plate) Пластина, кото¬
рая уже при изготовлении получает форму, соответствую¬
щую специфической анатомической локализации, поэтому
интраоперационного изгибания пластины не требуется.продолжительные пассивные движения (continuous pas¬
sive motion, СРМ) Применение аппарата, обеспечивающего
пассивные движения в суставе в пределах контролируемого
объема.простой перелом (simple fracture) Имеется одна линия
перелома с формированием двух фрагментов.противоскользящая пластина (antiglide plate) Предот¬
вращает срезающее смещение фрагмента, функционируя
в качестве опоры. Классически ее фиксируют только к од¬
ному основному фрагменту.прочность (strength) Способность материала противосто¬
ять приложенной силе без возникновения деформации.
Прочность материала может быть выражена пределом
прочности на разрыв, устойчивостью к сгибанию, торси¬
онной устойчивостью. Прочность определяет величину
нагрузки, которой может противостоять имплантат.псевдоартроз (pseudarthrosis) Буквально означает лож¬
ный сустав. При мобильности несращения и его нали¬
чии в течение длительного времени концы кости ста¬
новятся склерозированными, а промежуточные мягкие
ткани дифференцируются для формирования аналога
синовиального сочленения. См. замедленная консоли¬
дация, сращение.рабочая длина (working length) Расстояние вдоль зоны
перелома между двумя точками фиксации имплантата
(обычно интрамедуллярного стержня) и кости.раннее тотальное лечение (early total care, ЕТС) Окон¬
чательное лечение при политравме всех повреждений,
включая переломы длинных костей в течение 24 часов.раскол-импрессия (split-depression) См. суставной пе¬
релом.растяжение, напряжение (strain) Изменение длины ма¬
териала при приложении заданной нагрузки. Нормаль¬
ное напряжение - степень деформации (удлинение или
укорочение) первоначальной длины. Она не имеет еди¬
ниц измерения и часто выражается в процентах.
Приложениерезьбовое отверстие (thread hole) Направительное отвер¬
стие выполняется сверлом, после чего применяется метчик
для формирования спиральной борозды, соответствующей
резьбе винта. Так получается резьбовое отверстие.реконструктивная пластина (reconstruction plate) Пластина
с выемками, которая может быть изогнута в плоскости для
формирования сложной 3-мерной объемной формы с целью
фиксации переломов костей со сложной формой, напр. таза.репозиционный винт (reduction screw) Традиционный (обыч¬
ный) винт, вводимый через отверстие пластины с целью при¬
тягивания фрагментов перелома к пластине; после достиже¬
ния репозиции винт может быть удален или заменен.репозиция (reduction) Устранение смещения кости.репозиция, непрямая (reduction, indirect) Манипуляции
фрагментами осуществляются приложением соответ¬
ствующих усилий на отдалении от зоны перелома, пу¬
тем дистракции или другими способами, без обнажения
зоны перелома.репозиция, прямая (reduction, direct) Фрагментами пере¬
лома манипулируют под прямым визуальным контролем
руками или инструментами.рефрактура (refracture) Возникновение перелома после его
прочного костного сращения при нагрузках, обычно пере¬
носимых костями в норме. Возникающая линия перелома
может совпадать с оригинальной линией перелома или
располагаться в зоне кости, подвергшейся изменениям в ре¬
зультате перелома и его лечения.ригидность (rigidity) См. жесткость.сагиттальная плоскость (sagittal plane) Вертикальная
плоскость тела, проходящая спереди назад, разделяя тело
на правую и левую половины.самонарезающий винт (self-tapping screw) Винт с резь¬
бовыми кромками, которые формируют резьбу в пред¬
варительно просверленном направляющем отверстии.
Метчик не применяется.самосверлящий винт (self-drilling screw) Винт с острым
концом в форме сверла, содержащим резьбовые кромки,
которые просверливают кость и формируют свое направ¬
ляющее отверстие.сверхсгибание пластины (overbending of a plate) Точно
контурированная пластина слегка излишне изгибается
на уровне поперечного перелома таким образом, что ее
центральная часть слегка отстоит от подлежащего кор¬
тикального слоя. При компрессии путем напряжения
пластины сначала компрессируется дальний корти¬
кальный слой, а затем ближний, что приводит к равно¬
мерному распределению компрессии по поперечнику
кости. Без сверхсгибания пластина будет компресси¬
ровать только ближний кортикальный слой, что при¬
ведет к нестабильности фиксации, опасности цикличе¬
ского нагружения пластины и в итоге к усталостному
повреждению.свободный васкуляризованный трансплантат / лоскут(free vascularized graft / flap) Мягкие ткани и/или кость,
которые трансплантируются в другую анатомическую об¬
ласть у того же пациента и реваскуляризуются с примене¬
нием микрохирургической техники для присоединения
их сосудистой ножки к сосудам в зоне трансплантации.сдвиг (поперечное смещение) (translation) Смещение
одного фрагмента кости по отношению к другому, обыч¬
но перпендикулярно длинной оси кости.сегментарный (segmental) Если диафиз кости сломан на
двух уровнях с формированием отдельного сегмента диа-
физа между двумя переломами, такой перелом называет¬
ся сегментарным.
Глоссарийсеквестр (sequestrum) Участок мертвой кости, располага¬
ющийся около костного ложа, от которого он отделился.
Инфицированные секвестры формируются при хрониче¬
ском остеомиелите.скользящее отверстие (glide hole) Кортикальный слой
под шляпкой винта рассверливают до диаметра резьбы
винта, поэтому винт не фиксируется в кортикальном от¬
верстии. Применяют в технике стягивания винтом.сложный перелом (complex fracture) Перелом с одним
или более промежуточными отломками, при котором
нет контакта между основными фрагментами после репо¬
зиции. См. многооскольчатый перелом.смещение (displacement) Состояние нахождения не на
месте. Если фрагменты не находятся в точном анатомич-
ном положении, это перелом со смещениемспонгиозная кость (cancellous bone) Губчатая трабеку¬
лярная кость, находящаяся в основном на проксимлаьном
и дистальном концах кости.спонтанный перелом (spontaneous fracture) Перелом,
возникший при физиологической нагрузке, обычно в из¬
мененной кости. См. патологический перелом.сращение (union) Кость зажила и восстановила свою
нормальную жесткость и прочность. В клиническом
смысле это означает отсутствие подвижности и болез¬
ненности в зоне перелома и отсутствие боли при на¬
грузке зоны перелома. Рентгенологически должно от¬
мечаться перекрывание зоны перелома трабекулярной
костной тканью.сращение, непрямое (healing, indirect) Сращение кости
за счет формирования костной мозоли при переломах,
леченных в условиях относительной стабильности либо
нелеченных.сращение, контактное (healing, contact) Одна из форм
прямого сращения перелома, происходящего между дву¬
мя отломками кости, находящимися в обездвиженном
контакте (абсолютная стабильность). Прямое интерме-
диарное сращение перелома. Перелом срастается путем
прямой внутренней перестройки.сращение, прямое (healing, direct) Наблюдается при
внутренней фиксации с абсолютной стабильностью. Ха¬
рактеризуется отсутствием костной мозоли и резорбции
кости в зоне перелома. Кость формируется путем вну¬
тренней перестройки без промежуточной восстанови¬
тельной ткани. Прямое костное сращение раньше назы¬
вали первичным костным сращением.сращение, щель (healing, gap) Одна из форм прямого
сращения кости при абсолютной стабильности, но с не¬
большой щелью между отломками. В щели формирует¬
ся пластинчатая кость, которая затем перестраивается за
счет пенетрации остеонов.срезание (shear) Срезающей является сила, вызывающая
скольжение одного сегмента тела по другому, в отличие
от растягивающих сил, которые удлиняют или укорачи¬
вают тело.стабильная фиксация (stable fixation) Фиксация перело¬
ма, которая допускает возможность ранних движений в
прилежащих суставах и обеспечивает механические усло¬
вия для сращения перелома до разрушения имплантата.стабильность, абсолютная (stability, absolute) Фиксация
фрагментов перелома при которой практически нет сме¬
щений поверхностей перелома относительно друг друга
при физиологических нагрузках. Это обеспечивает пря¬
мое костное сращение.стабильность, относительная (stability, relative) Фикси¬
рующая или поддерживающая конструкция допускаетА13
Приложениенебольшие смещения в зависимости от величины прила¬
гаемых нагрузок. Это приводит к непрямому сращению с
формированием мозоли.стержня расшатывание (pin loosening) Резорбция костина границе кость-стержень внешнего фиксатора.стягивающий винт (lag screw) Винт, проведенный через
скользящее отверстие для фиксации в резьбовом отвер¬
стии противоположного фрагмента, вызывающий при за¬
тягивании межфрагментарную компрессию.сублюксация (подвывих) (subluxation) Смещение в суста¬
ве с сохранением частичного контакта между двумя сустав¬
ными поверхностями.суставной перелом, истинное вдавление (articular
fracture, pure depression) Суставной перелом при котором
имеется только вдавление суставной поверхности без рас¬
кола. Импрессия может быть центральной или перифе¬
рической. См. вколоченный перелом.суставной перелом, истинный раскол (articular fracture,
pure split) Суставной перелом при котором имеется про¬
дольный раскол метафиза и суставной поверхности без
дополнительных костно-хрящевых повреждений.суставной перелом, многооскольчатый — вдавленный(articular fracture, multifragmentary-depression) Перелом,
при котором часть суставной поверхности вдавлена и
фрагменты полностью разобщены.суставной перелом, неполный (articular fracture, partial)
Перелом только части сустава, при этом оставшаяся непо¬
врежденной часть сохраняет связь с диафизом. Имеется не¬
сколько вариантов.суставной перелом, полный (articular fracture, complete)
Вся суставная поверхность полностью отделена от диафиза.суставной перелом, раскол-вдавление (articular fracture, split-
depression) Повреждение сустава, при котором линия перело¬
ма проходит к метафизу (раскол) и имеется импактирование
разделенных костно-хрящевых фрагментов (вдавление).«сущность» перелома ("personality" of the fracture) Тер¬
мин введен Е.А. Nicol (1965) для выражения комбинации
свойств перелома, которые определяют результат лече¬
ния. Имеется три ключевых фактора: пациент, мягкие
ткани и сам перелом.текучесть (пластичность) (ductility) Степень постоянной
(пластической) деформации, которую материал выдер¬
живает до поломки. Пластичность материала определя¬
ет, насколько имплантат, такой как пластина, может быть
контурирован без поломки.теория напряжения Perren (strain theory by Perren) При
небольшой щели перелома любое смещение приведет к
относительно значительному изменению длины (высокое
напряжение). Если оно превышает устойчивость к напря¬
жению ткани, заживления не произойдет. Если такому же
смещению будет подвергаться более широкая межотломко-
вая щель, относительное изменение длины будет меньшим
(меньшее напряжение), и если критический порог не превы¬
шен, будет отмечаться нормальное функционирование тка¬
ней и непрямое заживление за счет костной мозоли.тогглинг (люфт) (toggling) Небольшая подвижность
между винтом и пластиной или интрамедуллярным
стержнем. Имплантаты могут допускать люфт конструк¬
тивно, напр, интрамедуллярные стержни, когда допуски
компоновки не позволяют точного соответствия. Тогглинг
между пластиной и винтом может возникать при полом¬
ке пластины с расшатыванием имплантата.традиционная (обычная) пластина (conventional plate)
Любая пластина с гладкими отверстиями, с которой при¬
меняются винты без резьбы на головке.
Глоссарийтрадиционный (обычный) винт (conventional screw) Любой
винт с гладкой поверхностью головки (без резьбы на ней), ко¬
торый применяется для фиксации перелома или пластины.усталостное повреждение (fatigue failure) При воздей¬
ствии на любой материал циклических нагрузок возмож¬
ны образование микроскопических трещин и последую¬
щая поломка при величинах нагрузки гораздо меньших,
чем прочность на разрыв, и часто ниже, чем предел теку¬
чести материала изготовления.устойчивость к напряжению ткани (strain tolerance) Она
определяет переносимость тканью изменения механиче¬
ских условий. Ни одна ткань не может нормально функ¬
ционировать, если растяжение (напряжение) вызывает
разрыв ткани. Это критический уровень напряжения.устойчивость, к сгибанию (stiffness, bending) Устойчи¬
вость к сгибанию интрамедуллярного стержня обратно
пропорциональна квадрату его рабочей длины.устойчивость, к скручиванию (торсионная) (stiffness,
torsional) Торсионная устойчивость интрамедуллярного
стержня обратно пропорциональна его рабочей длине.устройство с фиксированным углом (fixed-angle device)
Имплантат с двумя или более частями, которые прочно
соединены под углом, противостоя усилиям, стремящим¬
ся наклонить одну часть по отношению к другой. Такие
устройства применяются для предотвращения угловых
смещений переломов. Устройства с фиксированным утлом
могут выпускаться в виде цельных изделий, напр. 95° клин¬
ковая пластина, или образовываться за счет механического
соединения двух имплантатов, напр, блокирующая ком¬
прессионная пластина и винт с блокируемой головкой.фасциотомия (fasciotomy) Хирургическое рассечение сте¬
нок мышечного футляра, обычно с целью снижения вы¬
сокого давления внутри него. См. компартмент-синдром.фиброзный хрящ (fibrocartilage) Ткань, состоящая из эле¬
ментов хряща и фиброзной ткани. Он является в норме
компонентом менисков и треугольного фиброзно-хряще¬
вого комплекса кисти. Формируется в виде регенерата на
месте повреждения суставного хрящафиксация перелома (fracture fixation) Наложение механи¬
ческого устройства на сломанную кость для обеспечения
сращения в контролируемом положении и (обычно) для
облегчения ранней функциональной реабилитации. Хи¬
рург определяет степень необходимой репозиции и меха¬
нические условия, которые, в свою очередь, влияют на тип
сращения перелома.фронтальная (коронарная) плоскость (coronal plane) Вер¬
тикальная плоскость тела, проходящая справа налево (слева
направо), таким образом фронтальное сечение делит тело
на переднюю и заднюю половины.хирургическая обработка раны (debridment) Хирургиче¬
ское удаление из раны или зоны патологических измене¬
ний, инородного материала и всех аваскулярных, загряз¬
ненных и инфицированных тканей.хирургия контроля повреждений (damage control surgery,
DCS) Быстрые неотложные вмешательства, направленные на
сохранение жизни и/или конечности, избегая длительной по
времени и потенциально травматичной окончательной фик¬
сации перелома. DCS обычно включает остановку кровотече¬
ния, хирургическую обработку раны и быстрое применение
временной внешней фиксации для стабилизации переломов
длинных костей и нестабильных переломо-вьгвихов.хондроциты (chondrocytes) Активные клетки хряща, ко¬
торые продуцируют коллаген II типа и протеогликаны,
формирующие матрикс хряща.шина, блокированная (splint, locked) Имеется фиксиро¬
ванная связь между костью и шинирующим устройством
Приложениевыше и ниже зоны перелома; таким образом, рабочая дли¬
на между точками фиксации не может измениться (напр,
статически блокированный интрамедуллярный стержень).шина, скользящая (splint, gliding) Связь между костью и
шинирующим устройством допускает (контролируемые)
осевые смещения; таким образом, расстояние между фраг¬
ментами может меняться (напр, динамически блокирован¬
ный стержень).шинирование (splinting) Шина изготавливается из жест¬
кого материала, применяется в зоне перелома для умень¬
шения подвижности костных фрагментов. Она может
быть внешней (гипсовая повязка, внешний фиксатор)
или внутренней (пластина, интрамедуллярный стержень,
внутренний фиксатор).шкала тяжести повреждений (injury severity score,
ISS) Анатомическая шкала, разработанная для количе¬
ственной оценки тяжести травмы у пациентов с мно¬
жественными повреждениями. Наивысшие показате¬
ли тяжести повреждения (от 0 до 5) подсчитываются
максимум для трех систем (напр, травма головы, кост-
но-мышечная травма, абдоминальные повреждения).
Каждый из наивысших показателей возводят в ква¬
драт и суммируют для калькуляции ISS (максимум =
3 х 52 = 75). См. политравма.эндост (endosteum) Однослойная мембрана, которая вы¬
стилает внутреннюю поверхность кости, т.е. стенку кост¬
номозговой полости. Клетки эндоста обладают остеоген¬
ным потенциалом.энергии перенос (energy transfer) При травме поврежде¬
ние тканей происходит из-за воздействия на них энергии.
Чаще это происходит при воздействии кинетической
энергии движущегося объекта (машины, пули, падающе¬
го тела и т.д.), но также может происходить при воздей¬
ствии термической энергии.А16эпифиз (epiphysis) Конец длинной кости, несущий су¬
ставной компонент. Эпифиз развивается из хрящевого
элемента между суставной поверхностью и зоной роста.
См. метафиз.LC-DCP См. пластина с ограниченным контактом.
LCP См. пластина с блокированием и внутренний фиксатор.ORIF Часто применяемая аббревиатура для открытой ре¬
позиции (open reduction) и внутренней фиксации (internal
fixation) остеосинтеза.
УказательУказательНомера страниц, выделенные полужирным, обозначают иллюстрации, курсивом — таблицы,
начинающиеся с буквы А - глоссарий.АACT См. аутогенная трансплантация
хондроцитов
advanced trauma life support (ATLS) 116, 338
ASIA шкала нарушений 941
ATLS См. advanced trauma life supportВBMP См. костный морфогенетический
протеинBohler метод фиксации, проксимальный отдел
плечевой кости 588Сcorona mortis 735, 736cpTi (промышленно чистый титан) 33, 38, 38, 39
См. также титанDDAD См. дистальное направительное
устройствоDCP См. динамическая компрессионная пластина
DFN См. дистальный бедренный стержень
DHS См. динамический бедренный винтЕESIN См. эластичный стабильный
интрамедуллярный остоесинтез (ESIN)
Essex-Lopresti повреждение 653, 654, 900
Expert система стержней
бедренная кость 776большеберцовая кость 262, 828, 829, 839,
839, 840, 841, 842
плечевая кость 262FFDA одобрение, лекарства и синтетические
материалы 50, 60, 61, 62
Frankel классификация, неврологических
повреждений 941GGanz вертельная остеотомия 764
genu recurvatum 418, 797IISS См. шкала тяжести поврежденийJJudet косая замыкательная проекция 720
Judet косая проекция подвздошной кости 720
Judet стол 738LLavasept 457, 526, 536, 537
LC-DCP См. динамическая компрессионная
пластина с ограниченным контактом
LCP См. компрессионная пластина с
блокированием
linea aspera 775LISS-DF См. менее инвазивная система
стабилизации (LISS), дистальный отдел
бедренной кости
LISS-PLT См. менее инвазивная система
стабилизации (LISS), проксимальный
латеральный отдел большеберцовой кости
L-образная кюретка 281-282
L-спейсер, с дистальным направительным
устройством 282мm. vastus lateralis 789
MEFiSTO 310, 310, 313
MRSA См. метициллин-резистентный
золотистый стафилококк (MRSA)Muller АО/ОТА классификация 69, 83, 353
анамнез перелома 79
бедренная кость
диафиз 767, 767
дистальный отдел 787, 788
проксимальный отдел 751, 751
большеберцовая кость
диафиз 825, 835
дистальный отдел 856, 856
проксимальный отдел 817, 819
буквенно-цифровое кодирование 71, 79
вертлужная впадина 721, 723
запястье 657, 657-658
и ганноверская шкала переломов 97
ключица 563
лодыжки 873, 880
локтевой отросток 628, 628, 629
надколенник 802, 802
переломы грудного и поясничного
отделов позвоночника 940, 940
плечевая кость
диафиз 75, 77дистальный отдел 609, 610, 611
проксимальный отдел 574, 584, 587,
588позвоночник 938
предплечье 643
принципы 71-81
пяточная кость 900, 901
структура и свойства 71-72
суставные переломы - длинные трубчатые
кости 144
таз 700
ПриложениеMtiller АО/ОТА классификация (продолжение)
у детей, длинные трубчатые кости 98-403
шейный отдел позвоночника 940, 940ОORIF См. открытая репозиция и внутренняя
фиксацияОТА См. Ассоциация ортопедической
травмыРpatella alta 801
patella baja 801, 813
PC-Fix 5, 321PFNA См. проксимальный бедренный
стержень антирогационный
PHILOS См. пластина с блокированием для
проксимального отдела плечевой кости
(PHILOS)РММА См. полиметилметакрилат
Poller (отклоняющие) винты 269, 271, 271, 272,
273, 279, 828, 841механизм и пример 214
определение А10RrhBMP-2 60
rhOPl 60sSudeck атрофия, См. комплексный региональный
болевой синдром
sustentaculum tali 901тTFCC См. треугольный фиброзно-хрящевой
комплекс
Ti-15Mo 33, 36,38VV-образная пластика, переломы надколенника
810V-образная рама 310WWagner дистрактор 483, 484Аабсолютная стабильность 4, 9
LCP 328
MIPO 202внешний фиксатор 27
восстановление кровоснабжения 29, 29
жизнеспособность мягких тканей 287
методымеханика 23-24
применение винтов 213-224
применение пластин 227-247, 328
принцип стягивания 249-254
определение А2, А13
остеопорозная кость 472
принцип использования с пластинами239-243
репозиция 167,168, 227
стягивающий винт и защитная пластина239,239-240,240
суставные переломы 5,5
фиксация с помощью 22-29
цели 17
абсорбциометрия 470абсорбционная способность, биоматериалы
48-50аваскулярное несращение 505, 506, 508-509
аваскулярный некроз (АН)
головка бедра 756, 764
надколенник 803
определение А2плечевая кость, проксимальный отдел
592после переломов таранной кости 914, 915
шейка/диафиз бедра 779
адгезиягидроксиапатит 41
имплантатов к мягким тканям 38
адекватность пациента 120,135,151, 361,450,
459,475, 576,624, 754, 758,841,847, 866-868,894
акромиальная кость 558
акромиально-ключичный сустав вывих
568-569, 569
акромиально-ключичная связка 568
акромион 558, 575
аксиальная компрессия
с помощью LC-DCP 231
с помощью съемного компрессирующего
устройства 241, 241
аксиальная нагрузка 250винты 215, 216, 216, 219-220, 222
как механизм травмы 140,141
активированное частичное
тромбопластиновое время (АЧТВ) 440активно-ассистированные упражнения/
мобилизация 459, 459верхняя конечность 448-449,591, 604, 621,633нижняя конечность 451, 452
суставные переломы 150
алгинаты 53, 57, 57алгоритм лечения, повреждение мягких
тканей 94, 95
аллергические реакции на материалы
имплантатов 39
аллотрансплантат из малоберцовой кости
опорный 473^174
альгодистрофия А2
ампутацияасептическое несращение 517
большеберцовая кость 867
ганноверская шкала
переломов 98
или сохранение конечности 345,365-366,374-375
у детей 405
аналгезия 453-467послеоперационная 447,453-457
См. также большкала аналгетиков ВОЗ 447,453
анастомоз, сосудистый, и зоны повреждения
381анатомическая локализация, переломы 73,
73анатомическое расположение, определение
А2анатомичная репозицияабсолютная стабильность 227
определение А2
анатомичная репозиция и стабильная
фиксация 145-146
анатомиябедренная кость 787
большеберцовая костьдиафиз 840, 844-846,847,848-849
дистальный отдел 855, 855, 860
проксимальный отдел 815, 815, 816
восстановление, как принцип АО 3, 4
голеностопный сустав 855, 855
кисть 680-681
ключица 563кровоснабжение кости и мягких тканей
189,190, 227
кубовидная кость 922
ладьевидная кость 919
лодыжки 871-873, 872
локтевой сустав 627, 627
лопатка 557
Указательанатомия (продолжение)
надколенник 801, 803
плечевая костьдиафиз 597, 597-598
дистальный отдел 610-611, 611
проксимальный отдел 575, 576
предплюсна 922, 924
пяточная кость 901, 901-902, 902
слои мягких тканей 189-190,190
сосуды, проксимальный отдел бедренной
кости 413, 756
сосуды, проксимальный отдел плечевой
кости 575, 576
таранная кость 909
анаэробы 533ангиография, компьютерная томография 437
анкерный (фиксирующий) винтмеханизм действия и пример 214
определение А2
анкилоз, определение А2
антеградный бедренный стержень (AFN)
261-262,450, 776См. также ретроградный/антеградный
бедренный стержень (R/AFN)
антибиотик, определение А2
антибиотики, лечение/профилактика 318,
425—433лечение инфицированного несращения 552
остеомиелит 537
открытые переломы 355
переломы таза 716
периоперационное 533
руководства 431, 431
спорные вопросы 430—131
технология бус на нитке 363, 377
устойчивость 427,430
антибиотики местного действия 355
антигенность, биоматериалы 64
антикоагулянты 120, 441
антиконвульсанты 454
антисептики, остеомиелит 537-538
АО (Ассоциация по изучению вопросов
остеосинтеза)историческая и инновационная роль 1-3
классификация переломов См.классификация Muller АО/ОТА
принципы 3,4, 6
прогресс и развитие 4-5
философия 1, 6
апофиз, переломы 403
артериивосстановление 290периферические заболевания артерий 119
шунт, временный 376артериография, открытые переломы 354 См.также кровоток; сосудистый
артритопределение А2
пателлофеморальный 801
после переломов надколенника 813
после переломов пяточной кости 908
после переломов таранной кости 914, 915
проксимальной части большеберцовой
кости 832
септический 525,536,538
артродезасептическое несращение 516
внешняя фиксация 312, 315
голеностопного сустав 867
компрессионный 312
определение А2
артроз 676, 747, 764
артроскопический контроль, после
репозиции 185,186
артротомия, парапателлярная 804
артрофиброз, проксимальный отдел
большеберцовой кости 832
асептическая хирургия 425
асептическое несращение 505-519
артродез 516
эндопротезирование 516
этиология 505-506
лечение 510-518
аспирин, для профилактики тромбоэмболии
440Ассоциация ортопедической травмы (ОТА)
кодирование костей 70, 70
См. также Miiller АО/ОТА классификация
атлантоокципитальный переломо-вывих
938атрофическое несращение 509-510
атрофия, Sudeck См. комплексный
региональный болевой синдром
аутогенная трансплантация хондроцитов
(АТХ) 53, 57
аутотрансплантат 49, 60большеберцовая кость, проксимальный
отдел 824, 825, 830
для стабилизации кости 377
определение А2
осгеопороз 473перелом пяточной кости 905, 906
переломы вертлужной впадины 740, 742
после несращения 512, 512, 513, 514, 516,
552средний отдел стопы 919
суставные переломы 825
афферентное воздействие, травма 337, 337ахиллово сухожилиепереломы пяточной кости 903, 904
удлинение 927Ббабочковидный фрагмент, определение А2
бактерииимплантат-ассоциированная инфекция
524резистентность 39
См. также антибиотики, лечение/
профилактика, остеомиелит
хроническая инфекция 544
бактерии, грам-отрицательные 533
бактериологический посев 98
бактериология, хроническая инфекция 545
бактерицидный, определение АЗ
бария сульфат 41-42, 55
бедренная кость
LISS 323безопасные зоны 305
винты блокирующие 280
головка 762-764, 763аваскулярный некроз (АН) 764
кровоснабжение 413,413-414, 756, 756
дистракция 737, 738
фиксация фрагментов 762, 764
некроз 761у детей 413, 413-414, 415
послеоперационное ведение 764
раскол 763, 763хирургическое лечение 762-764
диафиз 767-785
MIPO 204, 204
внешняя фиксация 778, 778
вытяжение, простое 170
доступ 774, 775
доступы 775интрамедуллярный остеосинтез
259-260, 773, 773-774, 774, 776,
776-777
классификация 767, 767
направляющей спицы установка
773-774, 774
неоперативное лечение 133
осложнения 783-784
остеосинтез пластиной 774-775, 775,
777остеосинтез с рассверливанием и без
него 777
остеотомия 496
оценка 767подвертельный 781-783, 782, 783
Приложениебедренная кость (продолжение)
политравма 260положение пациента 768-769, 769-770
послеоперационное ведение 450, 783
посттравматическая деформация 496,496предоперационное планирование 768
ранняя фиксация/стабилизация 131,
344репозиция 170,182,183, 768-769, 771,771, 772сроки хирургического вмешательства
768у детей 394, 414, 416, 417
уход за раной, первичный 357
фиксаторы 780-781
шейки/диафиза переломы 779-781,
779-781
диафизарный перелом 5
дистальный отдел 787-799
LCP-DF 238
LISS 794, 795
MIPO 204, 204
анатомия 787внешняя фиксация 796, 796
доступы 789-790интрамедуллярный остеосинтез 794,
795коррекция деформаций 497, 497—498
латеральный доступ 789
латеральный парапателлярный доступ790, 790
осложнения 797
остеотомия 497-498
переломы 787-799, 787, 788, 790-791,
792, 793
переломы у детей 417, 417
перипротезные переломы 797, 798
пластины с блокированием 794
положение пациента 788-789, 789
рекомендации по послеоперационному
лечению 451
См. также коленный сустав; менее
инвазивная система стабилизации (USS),
дистальный отдел бедренной кости
сроки хирургического вмешательства
788трансплантация спонгиозной кости 797
измерение длины 275, 275
имплантаты 261-262
интрамедуллярный остеосинтез 258-260
кодирование по АО/ОТА 70
мостовидный остеосинтез 296, 297, 790
мыщелки, доступ 790, 790бедренная кость (продолжение)
отестрельная травма 367
осевые соотношения 127
остеомиелит 529перелом, спонтанное сращение 18
подвертельная остеотомия 494, 494-495
посттравматическая деформация 486-487,
493, 493-494, 494-495, 496
принцип стягивания 250
проксимальный отдел 751-765
MIPO 203, 203классификация переломов 76, 751, 751
латеральный доступ 751, 752
остеотомия 493-495
посттравматическая деформация 493,
493-494, 494-495
См. также тазобедренный сустав
рекомендации по послеоперационному
лечению 450
репозиция 268, 272, 273
ротация 276См. также вертельные переломы
спонтанное сращение перелома 18
стержни См. бедренный стержень
стягивающая пластина 245, 245-246
точка введения, для стержней 265,266,267,
773, 773, 796
удлинение 484
укладка после операции 458
шейка 403, 756-761алгоритм лечения 758
опасности 756передне-латеральный доступ 757, 758,
759послеоперационное ведение 450, 759,
761репозиция, анатомичная 756, 757
тотальное эндопротезирование
тазобедренного сустава 759
хирургическое лечение 757-759
шейки/диафиза переломы 779-781
бедренные огибающие сосуды 413, 727, 732,
735, 756, 757без рассверливания (UFN) 259, 260, 782
выбор 768с рассверливанием (RFN) 259
бедренный дистрактор 291, 769, 771, 772
бедренный кожный нерв, латеральный 737,
728, 729бедренный стержень без рассверливания
(UFN) 259,260,261,
точка введения
бедренный стержень с рассверливанием (RFN)
259бедро, восстановление мягких тканей 384
безопасная зона, определение АЗ
безопасное положение, кисть 692, 693
беременность, и риск тромбоэмболии 438
бета-блокаторы, и хирургическое лечение 120
бикортикальные винты 218, 326, 326, АЗ
билатеральная рама, внешняя фиксация 312
бинарный опрос для классифиции переломов
79, 82биодеградируемые материалы 41, 254, 805, 812
биодоступность, лекарства 62
биологически активные фармаконы 50, 53, 55,
58-60высвобождение из биоматериалов 54, 55
См. также лекарства
биологиякак принцип АО 3, 4
кости заживление 9-31
перелома сращение 13-16
биоматериалы 48-49
антигенность 64
архитектура 56-58высвобождение биоактивного компонента
54,55
деградация 54, 64деградируемые или недеградируемые 49
естественные 50
замещение костной ткани 51
замещение хряща 52
композитные 53-54
механические свойства 56-58
модели на животных, для тестирования
65модификация поверхности 54
одобрение к применению 50, 60, 61, 62
побочные эффекты 65
промежуточные продукты 54
резорбция 50
синтетические 50,53
факторы приемлемости 54Н58
факторы со стороны хозина 64
биомеханикавнешняя фиксация 303
мостовидный остеосинтез пластиной 246
надколенник 803
повреждения мягких тканей 87
принцип стягивания 249, 250, 251
сращение кости 9-31,17-29
фиксация переломов 3
биопленки, при острой инфекции 523, 524
биореакторы 62биосовместимость, материалы имплантатов
39-40, 54-55определение АЗ
УказательбиосОБмесгимость, материалы имплантатов
(продолжение)
тесты 55
биотехнология 47-66
ограничения 64
описания 48-49
перспективы на будущее 65
препятствия развитию 47
биохимические факторы, и сращение кости 10
ближний кортикальный слой, определение АЗ
блок плечевой кости
блокированиебез ЭОП 281, 281интрамедуллярный остеосинтез 280-282
метод «свободной руки» 280, 280
больвизуальная аналоговая шкала (VAS) 447,477
ВОЗ шкала анальгетиков 447,453
мышечная, и компартмент-синдром 91
политравма 341послеоперационное лечение 447,453—457
См. также аналгезия; компартмент-
синдром; комплексный регионарный
болевой синдром
удаление имплантата 466
большеберцовая костьАО/ОТА кодирование 70
LISS-PLT 295
MIPO 330антеградный интрамедуллярный
остеосинтез 266
безопасные зоны для проведения
стержней 306
винты блокирующие 280
внешний фиксатор, функция стягивания 252
внутрисуставная остеотомия 498
диафиз 835-852
MIPO 205, 205
анатомия 840, 840
внешняя фиксация 840, 848-850
и выбор пластины 844, 844
и система Expert для большеберцовой
кости 840, 841
интрамедуллярный остеосинтез 836,837-843, 839, 842
классификация переломов 835
методы лечения 850, 851
методы репозиции 841
неоперативное лечение 133, 835
остеотомия 498оценка состояния мягких тканей 835
ошибки и осложнения 843
показания к хирургическому лечению
132большеберцовая кость (продолжение)рекомендации по послеоперационному
лечению 451
у детей 394,418, 420
фиксация пластиной 836, 843-848,845, 846, 847
хирургическое лечение 836, 837
динамизация интрамедуллярного
стержня 281
дистальный отдел 855-869LCP - пластина для пилона 864
MIPO 205, 206, 207-208, 208, 209
альтернативные вмешательства 866
вмешательства 857-858, 858
внешняя фиксация 361, 362, 857-858,
858выбор имплантата 862,
доступы 859, 860, 861, 861
закрытие раны 863
и надкостница 859, 861
классификация переломов 856, 856
клиническое обследование 856
ключевой фрагмент 863
коррекция деформаций 500, 501
костная трансплантация 865
методы репозиции 858-859, 859
остеотомия 500
оценка 856ошибки и осложнения 867, 867-868
переломы у детей 420,421
показания к оперативному
вмешательству 856
полезные советы 863-866
послеоперационное лечение 451,452,
866-867предоперационное планирование
856-863, 867
результаты лечения 868
создание опоры 865, 865
сроки хирургического вмешательства
856-857, 867
суставная поверхность 864, 864
хирургическая анатомия 855, 855, 860
этапы лечения 863-865
доступы 195замедленная консолидация 507, 507
измерение длины 275
интрамедуллярный остеосинтез 260-261
закрытый без рассверливания 360
инфицированное несращение 543, 548
метафиз, переломы у детей 420,421
многооскольчатый перелом 129
мостовидный остеосинтез 288, 296,297
несращение, гипертрофическое 508, 508большеберцовая кость (продолжение)остеомиелит после интрамедуллярного
остеосинтеза 530
остеомиелит после остеосинтеза пластиной
528открытые переломы 350
платооскольчатые переломы 824
перелом, реконструкция 149
установка винтов 224
правильные осевые соотношения 127
проксимальный отдел 815-833
LCP 238
MIPO 205
анатомия 815, 815внесуставные переломы 824, 827, 828
внешняя фиксация
возвышенное положение 824, 827, 828
выбор имплантата 820
диагностические процедуры 817
доступы 821, 822, 823
и заменители костной ткани 824, 825,
826и интрамедуллярный остеосинтез 828,
829исход лечения 832классификация переломов 817, 819,
820клиническое обследование 816, 816
коррекция деформаций 498,499, 500
латеральный Си. менее инвазивная
система стабилизации (LISS),
латеральная поверхность
проксимального отдела большеберцовой
костимедиальное плато, изолированные
переломы 829, 830
методы и средства репозиции 824
неоперативное лечение 818
оперативное лечение 818, 820-831,831остеотомия 498оценка состояния мягких тканей 817
ошибки и осложнения 832
переломы обоих мыщелков 830-831,831плато, латеральное 451, 828, 832
послеоперационное лечение 451,832
репозиция, непрямая 824, 825
система Expert для большеберцовой
кости (ETNS) 828, 829
сроки хирургического вмешательства
820, 821
репозиция 268, 282, 273
Приложениебольшеберцовая кость (продолжение)
репозиция фрагментов 864, 864
ротация 276стягивающая пластина, при лечении
несращения 515, 515
См. также суставной перелом
эпифиз, проксимальный, переломы у
детей 418, 419
большеберцово-малоберцовые связки 872, 880
большеберцово-таранный сустав 859
большеберцовые артерии 909, 911
большеберцовый стержень без
рассверливания (UTN) 261,262,281-282
большой палец кисти, запястно-пястный
сустав 683-684, 684, 685
бугорок Gerdy 815, 821, 822
бугорок Lister 662, 663бугорок Tillaux-Chaput 855, 861, 872, 892, 893
бугристость большеберцовой кости, отрыв
419Ввакуум-ассистированное закрытие (VAC) ран
196, 363, 380,380-381, 381, АЗ
валикдля расположения надколенника 804
для репозиции, при переломах диафиза
бедра 771, 771
вадьгизациябедро 493,493, 497
локоть 491
валыусная деформация 127, 498, 500, А14
валыусный перелом, у детей 418
ванадий 40
ванкомицин 427, 430
варизирующая остеотомия 497
варусная деформаци локтевого сустава 408
варусная деформация 127деформация большеберцовой кости 500,
501деформация плечевой кости 489
определение АЗпосле перелома шейки бедра 493, 761
варфарин 120, 440
васкуляризацияголовка бедренной кости 763
головка плечевой кости 575, 576, 577
и асептическое несращение 505-506
и заживление мягких тканей 93-94, 372
нарушение 23
оценка, и травма 121периостальная, при внутренней фиксации322, 323васкуляризация (продолжение)См. также кровоснабжение
сохранение с помощью LISS 325
спонгиозная кость 28
васкуляризированное несращение 509
вдавление 165-166, 473, 636, 757, 758, 759, 762,
763, 805, 815, 817, 824, 825, 855многофрагментное, определение 84
определение 84переломы, концевые сегменты 78
суставные фрагменты 140
чистое, определение 84
венозная дуплексная ультразсонография 436
венозная тромбоэмболия (БТЭ) 435
основная причина, травма 441
распространенность 440
травмы позвоночника 442
факторы риска 437—438
венозный тромбоз, травма 435
вертебропластика 479, 480
вертельная остеотомия 764
вертельные переломы 751-755
двухфрагменартные 753, 753
многофрагментарные 754, 754
оценка 751, 752послеоперационное лечение 754
реверсные косые 755
рентгенограммы 751
хирургическое лечение 751-754
вертельный бедренный стержень (TFN) 262,
751, 754, 755
вертлужная впадинаклассификация АО/ОТА 70, 70
концепция двух колонн 721, 722
вертлужной впадины переломы 719-749
доступ Berne 726, 733
доступ Kocher-Langenbeck 725, 727, 733,
734т-735, 737, 747, 764
доступ Mears и Rubash 739
доступ Stoppa 725, 730-731
доступы 725-726, 727-733, 734-739
классификация 721, 722-723
классификация Mtiller-AO 721, 723
обследование и диагностика 719-721
опасность тромбоэмболии 438
осложнения 747-748
открытая репозиция и внутренняя
фиксация (ORIF)
задний доступ 739-743
передний доступ 743-744
расширенный доступ 745, 746
оценка репозиции и фиксации 745
оценка предоперационная 720, 720-721
подвздошно-паховый доступ 725, 728-729вертлужной впадины переломы (продолжение)
подготовка операционной 734
показания к хирургическому лечению
724-725послеоперационное лечение 745
предоперационная подготовка 725
прогноз и результаты 748
расширенный подвздошно-бедренный
доступ 726, 732
реабилитация 745, 747
реконструктивные пластины 743недостаточное контурирование 739,740, 740, 742, 742
сроки выполнения вмешательства 725
типы 739-745, 740, 741, 742, 746
типы по Letoumel 721, 722, 723
у детей 395
укладка пациента 726
фрагмент в fossa acetabuli 762
хирургический вывих бедра 726, 733, 734
хирургическое лечение 724-745
верхний подвешивающий комплекс плеча
(SSSC) 557, 559,567
верхняя конечность/рукавосстановление мягких тканей 383-384
положение после операции
потенциал роста 392
удаление имплантата 466
весы для обучения частичной нагрузке весом
460ветви лобковой кости, фиксация 707, 710, 710
взаимодействие пластина-кость, порозная
кость 472
взаимозацепление 186
взрывные переломы 936, 944, 945
взятие трансплантата 374, 376, 473, 509, 513,
514, 549
визуализация
MIPO 203бедренная кость 757, 767, 787
вертлужная впадина 720
инфекции 529, 532, 545
надколенник 801
плечевая кость 573, 573-574, 610
предплечье 643
См. также компьютерная
томография; флюороскопия;
машитно-резонансная томография;
рентгенологическая оценка
тазовое кольцо 700, 702
визуальная аналоговая шкала (VAS) боли 447,
447визуальный контроль после репозиции 185
вилка голеностопного сустава 867,871,873,892,893
Указательвилка голеностопного сустава (продолжение)
MIPO 201
анатомия 871безопасные зоны фиксации 304—305,
305-307
большеберцовая кость 864
в гибридном внешнем фиксаторе 310
вилка См. вилка голеностопного сустава
винт самонарезающий 218-219, 326, 326,
А12винт самосверлягций, определение А12
винт синдесмозный 892-894, 893
винты Schanz 207, 308, 308
для интраоперационной репозиции 302
для репозиции 269, 269, 270
для фиксации крестцово-подвздошного
сочленения 713
и зажимы 309, 309
инфекция 527, 527
инфекция стержневая 316
коллатеральные связки 871, 872, 873
конгруэнтность/инконгруэнтность 873, 882,892модульная технология репозиции 314, 315
морфология 308переломы вертлужной впадины 743, 744,
745переломы диафиза бедренной кости 768-771,772, 778, 778
самосверлягцие 308
См. также синдесмозная проекция
смещение 880стабильность/нестабильность 871, 880,893
таз 707
типы 308у детей 406
винты блокирующие (интрамедуллярный
остеосинтез) 280, 280
механизм и пример 214
определение АЗ
поломка 843
винты пластинзатягивание и потеря фиксации 25
механизм и пример 214
определение АЗ
винты с блокируемой головкой (LHS) 5,152,
199, 321, 321
бикортикальные 326
большеберцовая кость, проксимальный
отдел 826
в LCP 325, 325
в LISS 324, 794
и расшатывание 322, 322винты с блокируемой головкой (LHS)
(продолжение)и средства репозиции 237
или стягивающие винты 222
ключица 567
конструкция 215
механизм и пример 214
определение А4отвертка с ограничением усилия 220
плечевая кость, дистальный отдел 617
порозная кость 331, 331,472—473
при MIPO 202, 202принцип «снячала стягивание, затем
блокирование» 237,331
резьба 218самосверлящие и самонарезающие 326, 326
сгибательная нагрузка 322, 323
угловая стабильность 224
функционирование 213,215
винты/фиксация винтами, установка 213-225
Poller, См. Poller винты
бедренная костьдистальный отдел 792, 792
шейка 759, 760
шейка/диафиз 780, 781, 781
бикортикальные 219, 326, 326
блокирование 280, 280
блокируемая головка, См. винты с
блокируемой головкой
виды поломок 221-222
вырывание 221,222,472,472, 797
для абсолютной стабильности 213-224
для крупных фрагментов 213
для малых фрагментов 213, 762, 763
затягивание 219-220
интеграция кости 37
инфекция 527, 527
канюлированные 759, 760, 761
комбинированное отверстие 215
компрессия 221, 231концентрация/распределение напряжений
208, 209
кончик 218-219кортикальные 213, 216, 218, 220
крутящий момент 216, 216-217, 217
межберцовые синдесмозные 892-894
монокортикальные, определение А9
нагревание 215
названия 213
общие аспекты 213-217
определение АЗосевое усилие 215, 216, 216, 219-220, 222
перелом ладьевидной кости 919, 921
переломы вертлужной впадины 744, 744винты/фиксация винтами, установка
(продолжение)
переломы таранной кости 910, 912, 913
подвздошно-крестцовые 714
поломка винта, диафиз большеберцовой
кости 843последовательность блокирования 271, 274
последовательность установки 158,158,183, 485предплюсно-плюсневые суставы 926, 927
признаки, общие 213
размеры 213расшатывание, биология 221, 221
резьба 213, 215,215-216, 216, 218,234
резьбовое отверстие 219, А12
репозиция 332самонарезающие/самосверлящие 218-219,323, 323-324
скользящее отверстие 219, 219, 220, 691, А13
соотношение отверстий и винтов в
пластине 246
спонгиозная кость 213, 218
стальной против титанового 221
стандартные 27, 213, 215, 216
LCP 184,184, 237, 325, 325, 326
дизайн 215расшатывание 322, 322
эксцентричная установка 230
стягивающие 219-220
тангенциальное размещение 210, 210
трикортикальный, лодыжка 894
удерживающая сила 471
установка 222, 222
формирование резьбы 219, А12
функции 213чрезмерное закручивание 237
шаг резьбы 215,216
вколоченный перелом 84, А4
внесуставной, определение 84
внесуставные переломы
бедро 787большеберцовая кость 824, 827, 828
большой палец кисти 683
длинные кости 75
концевой сегмент 78
определение А4
внешняя фиксация/фиксаторы 4, 19-20, 27,
301-319, 304
MEFiSTO 310, 310
артродез 315
бедро, диафиз 778, 778
биомеханика 303
большеберцовая кость
диафиз 836, 848-850
Приложениевнешняя фиксация/фиксаторы (продолжение)
дистальный отдел 207, 361, 362, 857-858,
858проксимальный отдел 362
временная 123,135,151-152, 768, 771, 796,
796, 910
гибридная 310, 310-311, 311
двухстержневой фиксатор 707, 707
диафизарные переломы 134,135
динамизация 317длительность использования 317-318
зоны безопасности 304-305, 305-307
и инфекция 315,527,527
и непрямая репозиция 169, 302-303
и окончательная фиксация 318
концепции 327лучевая кость, дистальный отдел 449, 665,
665, 676малоберцовая кость, проксимальный
отдел 362модульная техника репозиции 313-315,314, 315мостовидный 312, 313, 361, 361
МРТ, противопоказания 39
определение А4открытые переломы 359, 361,361-362, 362,375-376относительная стабильность 301-319
переломы костей запястья 670, 670
переломы таза 703,706, 707
плечевая кость, диафиз 596, 604, 605
плюсы и минусы 342
показания 301-303
политравма 118,144
послеоперационное лечение 316-317
преимущества 301
при неправильном сращении 485
при несращении 516,548,548,549
применение со стороны натяжения
252принципы 303-305,304, 305-307
проблемы 361
размещение винтов 376
рамы 311-315,848
с применением стягивания 252,252
система трубок с штангами 308-309
смена на внутреннюю 317-318
специальные применения 315-316
у детей 405,406хирургия контроля повреждений 118
циркулярная 311, 311
элементы 308-311
внутренние фиксаторы с блокированием См.
внутренняя фиксация/фиксаторывнутренняя фиксация/фиксаторы 183-184,
321-335LCP 236, 325-334, 327, 329, 330, 331
LISS 323-325абсолютная стабильность 327
антибиотикопрофилактика 428,429,431
бедренная кость 758
биологическая, определение АЗ
большеберцовая кость 820, 838, 862
кисть 682комбинация винт - пластина 322
контакт пластина - кость 321
контурирование пластины 322, 323
локтевой отросток 636
лучевая кость 665-666, 666
материалы имплантатов/имплантаты 33,
238, 263, 267
мостовидная пластина 20
надколенник 812
определение А4остеопорозная кость 334, 471-475
относительная стабильность 321-335,327
передача нагрузки 322, 323
переход от внешней фиксации 317-318
периостальный кровоток 322, 323
плечевая кость 602, 606, 616
предплечье 636, 648
преимущества 334
принцип стягивания 252
принципы 4, 5, 27
расшатывание винтов 322, 322
с блокированием 134, 321, 330,327
См. также менее инвазивная система
стабилизации (LISS); компрессионная
пластина с блокированием (LCP);
проксимальная внутренняя система
блокирования для плечевой кости (PHILOS)
таз 706
цель 9внутригоспитальная инфекция 351
внутримышечное давление 90
внутрисуставные переломы См. суставные
переломывозвышенное положение 123,192, 459, 459, 824,
825, 866послеоперационное 449,451^452,457-458,458
возраст пациента См. также пожилые пациенты
волнообразная пластина 292,
определение А4при коррекции деформаций 496
при лечении несращений 516, 516
восьмиобразная стягивающая петля 251
локтевой отросток 615
надколенник 806, 807, 810время затвердевания, инъекционные
биоматериалы 54—55
Всемирная организация здравоохранения
(ВОЗ)остеопороз определение 469
шкала обезболивания 447, 453
вспомогательное лечение при асептических
несращениях 517
вторичное повреждение, травма мягких
тканей 89вторичный осмотр, политравма 338, 339
вторичный осмотр, процесс 95, 857, А4
вывихMonteggia переломо-вывих 109,112, 652,
652акромиально-ключичный сустав 568-569,
569атлантоокципитальный перелом 938
грудинно-ключичный сустав 569-570
грудопоясничный 936, 944
диафиз предплечья 651-653, 652
крестцово-подвздошное сочленение 711
локтевой сустав 639, 639, 640
нестабильный, и срок хирургического
вмешательства 122
определение А4
позвонка, односторонний 935
тазобедренный сустав, хирургический 719,
726, 733, 734, 737-738, 763
таранная кость 871
вывих в грудопоясничном отделе 936, 944
вырывание винта 221, 222, 472, 472, 797
См. также расшатывание винта
высвобождение медиаторов, при
интрамедуллярном остеосинтезе 344Ггаверсова перестройка 28,28-29
гаверсова система, определение А4
гало-тракция 942, 942ганноверская шкала переломов (HFS) 97, 98,
99гвоздь Kiintscher 20,257
гематома, рана 441, 522
гемодинамическая нестабильность, и
повреждение тазового кольца 702-705
гемостаз 194генетическая предрасположенность,
тромбоэмболия 438
генная инженерия 60
генная терапия 47
гентамицин 355, 554
гепарины 440, 441, 442, 443А24
Указательгетеротопическая оссификация (НТО) 747,748, 764, А4
гиалиновый хрящ 144гибридный внешний фиксатор 310, 310-311,
311, 315гигантские клетки инородных тел 55, 56
гидрогели 53, 54
гидрокодон 455, 456
гидроксиапатит 40-41, 42, 475
гидроморфон 455,456
гидротерапия 457,460
гильотинная техника, ампутация 345
гиперемия, после перелома 12
гиперметаболический статус, при политравме
338гипертрофическое несращение 507-508, 508,
552гипоксантин 341
гипотензия 343, 767
гипсовая повязкадиафизарные переломы 132,133
для репозиции и стабилизации 18,18,19
и тугоподвижность сустава 140
переломы запястья 670
плечевая кость, диафиз 595
гистопатология, инфекции 532-533,545
гленоид 557,558, 559, 560, 561, 562
глубокая артерия плеча 601
глубокая бедренная артерия 756
голеностопный сустав
LC-DCP 891, 892ORIF 885-886,887, 891,891-892, 892
анатомия 855, 855, 881
восстановление мягких тканей 385
доступы 884, 884-885, 885, 904
исход лечения 896
классификация переломов 873, 880
кожные пузыри 883, 901
коррекция неправильного сращения 500,
501, 502
линии перелома 902, 902
механизм повреждения 873-880
многофрагментарные переломы 891, 892
надсиндесмозные переломы малоберцовой
кости 877-878, 877-879, 891, 891-892, 892
обследование 880-882
осложнения со стороны мягких тканей
895остеопорозная кость 895
остеотомия 500-502
открытые переломы 895
ошибки и осложнения 895
переломы заднего / задне-латерального
края 888, 890, 890голеностопный сустав (продолжение)
повреждения у детей 421
подсиндесмозное повреждение (тип А)
874, 874, 885-886, 887
позиционный винт для малоберцово¬
большеберцового синдесмоза 892-894,893позиционный винт, удаление 894
положение пациента 883
послеоперационное лечение 894
предоперационное планирование 882-883
рентгенограммы 880, 881
См. также малоберцовая кость; таранная
кость; большеберцовая кость
сроки выполнения операции 883
стягивающие винты 888, 889
фиксация стягивающей петлей 885, 886,887, 888, 889
хирургическое или консервативное
лечение 882
чрессиндесмозные переломы
малоберцовой кости 875,875-877, 888,889головчатое возвышение 628
гормон-заместительная терапия 438,479
грам-отрицательные бактерии 533
грануляционная ткань 372,373,543,507
гребень подвздошной кости 514, 707
грудной клетки повреждение и
интрамедуллярный остеосинтез 344
грудопояснично-крестцовый ортез 945
губка, морская, как матрица 50
гусиная лапка 821, 823ддавление, и компартмент-синдром 90, 92
датчики давления, компартмент-синдром 92
двойная рентгеновская абсорбциометрия
(DXA) 470
двухплоскостные переломы 400
Д-димер 436деваскуляризация, кость 168,168
деградация 55-56, 64
дезинфекция 538
декортикациянесращение 512, 512-513
хроническая инфекция 548, 549, 549-550
дельтовидная мышца 562
дельтовидная связка 872, 878
дельтовидно-пекторальный доступ 561, 578,
578деминерализованный костный матрикс (DBM) 50
денситометрия, остеопорозная кость 470дерматомы, обследование 934
дерматофасциотомия 91, 91, 92
детиклассификация переломов, длинные кости
74, 74,395-403
клиническое обследование 393, 395
кости и сегменты 72,398, 398, 399
политравма 420рентгенологическое обследование 395
См. также переломы у детей
деформация 21, 35диафиз кости 165-166
кость 10многофрагментарные переломы 22, 22
определение А5
пластическая, определение А5
эластическая, определение А5
джойстик 179,179,181,183,199, 203, 758, 759,
769, 770, 841, 864
определение А5
диабет, и хиругическое лечение 119
диагнозпроцесс классифицирования перелома
82«сущность» перелома 71, 71,118
диартрозы 139диастазный винт, определение А5
диафизбезопасные зоны 306
введение винтов 303-304
определение А5
рост и ремоделирование 392
диафизарные переломы
LCP 333бедренная кость 5
биологические требования 3
внешняя фиксация 312, 312
внутренняя фиксация 183
доступы 134
исход лечения 135
качество кости, рентгенологическая
оценка 130
классификация 77методы репозиции и фиксации 4,134-135,
174механизм травмы 128
механобиология сращения 27-28
множественные 131
мостовидный остеосинтез 287, 290
неоперативное лечение 131,132-133
неправильное сращение 484, 496, 496
несращение 512-516
окружающая мускулатура 194
оценка 128,130
Приложениедиафизарные переломы (продолжение)показания к хирургическому вмешательству
131-132послеоперационное лечение 135
предоперационное планирование 134
принципы лечения 127-135
принятие решения 127-135
репозиция с помощью ретрактора Hohmann
176-177,178
смещение отломков 165
сопутствующие повреждения 130-131
сохранение жизни/конечности 131
срок хирургического вмешательства 133
стабилизация 131
типы 75типы повреждений 75,128
у детей 399,402функциональные положения 127,127-128
этапы классификации 80
диклофенак 454
динамизация 19, 281, 465
определение А5
динамическая компрессионная единица
(DCU) 325, 325, А5
динамическая компрессионная пластина
(DCP) 27
для переломов таза 706, 709
для фиксации крестцово-подвздошного
сустава 713
концепции фиксации перелома 327
опорная функция 244, 244
определение А6
отверстия 244площадь контакта с костыо 11,11
принцип 230См. также динамическая компрессионная
пластина с ограниченным контактом
динамическая компрессионная пластина с
ограниченным контактом (LC-DCP) 228-233
большеберцовая кость
диафиз 844, 845
дистальный отдел 862
принципы послеоперационного лечения
451жесткость 229, 229кисть 682, 682ключица 564, 565конструкция 229-231контакт пластина - кость 229, 321, 321лодыжки 891, 892метод применения 232, 232, 233перелом Monteggia 652плечевая костьдиафиз 600, 601, 602динамическая компрессионная пластина
с ограниченным контактом (LC-DCP)
(продолжение)дистальный отдел 616, 619
площадь контакта с костыо 11,11
предплечье 648, 650
при MIPO 202
размеры 230
форма отверстий 231
функции 228, 229
динамический бедренный винт (DHS) 238, 450,753, 753, 754, 759, 760
динамический мыщелковый винт
бедренная кость, диафиз 782
бедренная кость, дистальный отдел 790-791,791, 792, 793
бедренная кость, проксимальный отдел 203,
754, 755рекомендации по послеоперационному
лечению 450
динамическое блокирование, определение А6
дистальное направительное устройство (DAD)
281, 281-282
дистальный бедренный стержень (DFN) 262,
794, 795, 796, 796,797, 798
дистальный, определение А5
дистрактор 169,170
Wagner 483, 484
бедренный 291, 769
большой 207, 737, 738, 739
при репозиции 269, 270
диафиз большеберцовой кости 841, 842, 847
дистракционный остеогенез 42, 316, А5
дистракциядистальный отдел большеберцовой кости 864
и натяжение мягких тканей 180
и сращение перелома 249
как метод репозиции 169,170
мозоль, при лечении несращения 513
длина кости, интраоперационный контроль
275, 275
длинные трубчатые костиклассификация переломов См.классификация переломов
кодирование 71, 71, 72
переломы, при политравме 339, 340
сегменты 71, 71, 72, 73, 73, 398
типы переломов 74, 75, 76
доказательная медицина, определение А6
допплеровское исследование 93, 817
дорзальный, определение А5
доступы 148,190-191,193,193-194Berne, перелом вертлужной впадины
726, 733, 763доступы (продолжение)Bryan / Morrey, плечевая кость, дистальный
отдел 613
Henry 600, 644, 645, 645-646, 646
Judet, переломы лопатки 561
Kocher-Langenbeck 725, 727, 734-735, 737,
747, 764
Pfannenstiel 708
Smith-Petersen 763
Stoppa 725,Watson-Jones 757
бедренная костьдиафиз 772, 774, 775
дистальный отдел 789, 790
проксимальный отдел 763
большеберцовая костьдиафиз 844, 845, 845, 846
дистальный отдел 859, 860, 861
проксимальный отдел 194, 822, 823
головка лучевой кости 635
запястье 662интрамедуллярный остеосинтез 265,266,267
крестцово-подвздошный сустав 712
лодыжки 191, 884, 884-885, 885, 904
локтевой отросток 629
надколенник 804, 804
плечевая костьдиафиз 597, 598, 601
дистальный отдел 611, 614
проксимальный отдел 578,579, 580, 580
подвздошно-бедренный 732, 736
подвздошно-паховый 728, 735
предплечье, диафиз 644, 644, 645, 647
предплюсне-плюсневые суставы 926
проксимальная фаланга 687, 688, 689, 692,
692с отведением трицепса (TRAP) 613, 622
таз 708, 727, 728, 730, 732
таранная кость 910трехлучевой, при переломах вертлужной
впадины 739
хирургический вывих головки бедра 738
дренажи 196, 735, 736, 737, 738ЕЕС - одобрение, лекарства и синтетические
материалы 50, 61, 62Жжгут 804
жесткостьLC-DCP 229
Указательжесткость (продолжение)LCP 334гидроксиапатит 41и переломы дистального отдела лучевой
кости 676
кости 10материалы имплантатов
на изгиб, определение А13
определение А5после остеосинтеза дистального отдела
плечевой кости 621
послеоперационная, проксимальный
отдел плечевой кости 591
предотвращение 140
рамы внешней фиксации 303,
жировая ткань, и грануляции 372
жировая эмболия 553заболевание вен, и травма 119
заболевание периферических артерий 119
заболевание почек, и травма 119
заболевание сосудов, и травма 119,121
заболевание сустава 120
заболевания печени, и травма 119
забор трансплантата 374
задний отдел стопы 899-916
зажим 172-177,193Jungbluth 173,176,177
King Tong 173,175,176, 739
Matta 173,176Queen Tong 173, 175,176, 739
Verbrugge 172,174, 632
Weber 171
зажим для репозицииколлинеарный 173,174,175
костный расширитель 172,174,175
остроконечный 171,171, 172,174, 207, 208,
240, 240, 687
тазовыйFarabeuf 173,176,176,177
Jungbluth 173,176,177
зубчатый 171,172
изогнутый 173,176
с шаровыми опорами 173,175,176
удерживание кости 172,174
зажимы комбинированные 309, 309
зажимы, внешняя фиксация 309, 309
закрытие раны См. уход за раной
замедленная консолидация 209, 505
большеберцовая кость 868
лечение 511
определение 507, А6заменный интрамедуллярный остеосинтез 843
запирательная артерия 756
запирательный сосудисто-нервный пучок 736
запястно-пястные суставы 680, 680, 684г-685
запястья связки, повреждения 659
затвердевание, инъекционные биоматериалы,
54-55защита от нагрузки (стресса) 34, 321, А6
защитная пластина 228, 244
LCP как 328, 329концепция фиксации переломов 327
определение Allс помощью стягивающих винтов 239,239-240,
240зенковка 223, 687
определения А6
злокачественное заболевание 119,438
золотистый стафилококк 425,и инфекции костни и имплантатов 426
метициллин-резистентный 427, 430, 431,
минимальная доза инфицирования 523
зона Ranvier 395
зона перелома 118, 287
зона повреждения/перелома
анастомоз 381восстановление мягких тканей, нижняя
конечность 385
как черный ящик
определение А6
проведение стержней 375
зоны роста повреждения 391, 395,396-397
зубчатый зажим для репозиции 171, 172Иибупрофен 454изоляция, носители MRSA 539,544
икроножный лоскут 385, 388
икроножный нерв 884
Илизарова методдисгракционный остеогенез 42,313,316, А5
дистракция мозоли 316,483,513, 536,550,550-551, 553
при инфицированном несращении 548, 551
при лечении несращения 513
транспорт кости 301, 383, 550, 550-551
циркулярный внешний фиксатор 27, 311,
311, 313, 316, 383
иммобилизация 139гипсовая повязка, переломы костей запястья
670кисть 681, 681комплексный региональный болевой
синдром 132комплексный региональный болевой синдром
(продолжение)
контрактуры 140
переломы ключицы 563-564
плечевая кость, дистальный отдел 621
послеоперационная 458
предоперационная 192
риск тромбоэмболии 437
иммуносупрессия, и травма 120,148, 340
импиджмент-синдром 488, 490
имплантаты 19-20, 24, 24-25
биодеградируемые 254, 805
взаимодействие с костью 37
выбор 263,292,301,776-781,805,820, 862, 862
деградация 55-56
и кровоснабжение 11
и посттравматические деформации 485
и репозиция 180-184
материалы См. материалы имплантатов
мостовидный остеосинтез 292-294
остеопорозная кость 473
острый инфекционный процесс 521, 523,
524переломы костей таза 706
площадь контакта с костью 11,11,29
поломка 208, 209-210, 210
при MIPO 202,202См. также внешняя фиксация/фиксаторы;
стягивающий винт; менее инвазивная система
стабилизации (LISS); компрессионная
пластина с блокированием (LCP);
остеосинтез пластиной; пластины; протез
удаление См. удаление импланта
установка 324, 324
фиксация лекарств 61
хроническая инфекция 527, 529, 535
шаблоны 156,158,158
индометацин 454, 747, 764
индукция опухолей, материалы имплантатов
39-40
инертность, титан 36
инконгруэнтность, сустав 139,142,146
инородные тела, и раневая инфекция 425
инструментыпереломы таза 706
репозиция 169-184смена после хирургической обработки 358
инсулин-подобные факторы роста (IGF) 59
интенсивная терапия 338, 341, 706
интрамедуллярные стержни 257-258
Kuntscher 20, 257антеградный бедренный (AFN) 261-262
бедренный без рассверливания (UFN) 259,
260, 261, 267, 773, 782
Приложениеинтрамедуллярные стержни (продолжение)
бедро, диафиз, выбор 768
большеберцовая кость, диафиз, выбор838-840большеберцовый Expert 828, 829
большеберцовый без рассверливания (UTN)
261,262вертельный бедренный (TFN) 262,751,754,755
диаметр 265, 265дистальный бедренный (DFN) 262, 794, 795,
796, 796
длина 263-264,264,265
каннюлированный большеберцовый (CTN)
262плечевой Expert (EHN) 262
плечевой без рассверливания (UHN) 262
проксимальный антиротационный
бедренный (PFNA) 262, 267, 450, 751, 753,
754, 754, 755, 773, 782
проксимальный бедренный 262, 478, 478
проксимальный плечевой (PHN) 262
ретроградный/антеградный бедренный
(R/AFN) 259, 267, 773, 774, 774
с рассверливанием и без, диафиз бедренной
кости 777
системы стержней Expert 262
См. также интрамедуллярный остеосинтез;
стержень; рассверливание; винты/
фиксация винтов
спиральный клинок 473
стержень-имитатор, для репозиции 770
титановый эластичный (TEN) 262
точки введения 265,266, 267, 773, 773
универсальный 257упрощенный универсальный (SUN) 262
интрамедуллярные стержни с блокированием
См. интрамедуллярные стержни/остеосинтез,
блокирование
интрамедуллярный остеосинтез 4,20,327
антеградный 266, 267,268
без рассверливания 259, 359
с блокированием 257-258
без рассверливания или блокирования 257
блокирование 280-282
блокирования последовательность 271,274,796
большеберцовая кость 260-261
диафиз 835,838-840, 839
проксимальный отдел 828
рекомендации по послеоперационному
лечению 451
вертельные переломы 754, 754, 755
выбор длины 263-264,264, 265
диафизарные переломы 134
динамизация 281, 465интрамедуллярный остеосинтез (продолжение)
дистальное направительное устройство 281,
281-282
за и против 342
заменный 843и инфекция 283,528,529,530,534,535,553-554
и повреждение грудной клетки 344
и хроническая инфекция 553-554
и шкала тяжести повреждения 344
имплантаты см. интрамедуллярный стержень
интрамедуллярное давление 344
методы установки 265-268
неправильное сращение 485, 494
несращение 516,517
остеомиелит 530, 538, 545
остеопороз 472открытые переломы 359,360,375
относительная стабильность 257-283
патофизиология 258-261
переломы диафиза бедра 259-260, 769, 770,773, 773-774, 774, 776, 776-777, 780-781,781переломы ключицы 566, 566-567
плечевая кость, диафиз 596,596,598,598-599,
603,604,604
плечевая кость, проксимальный отдел 581-582,
582подвертельные переломы 781, 783
политравма 342, 344предоперационное планирование 263-265
противопоказания 283
репозиции методы 180, 268-280
ретроградный 262,266
с блокированием 20диафизарные переломы 134
открытые переломы 359, 360
переломы диафиза большеберцовой
кости 838-839, 839
с рассверливанием 258-259
с рассверливанием и без 777
См. также интрамедуллярный стержень
точки введения 265,266,267, 773, 773, 795, 840
эластический стабильный См. эластический
стабильный интрамедуллярный остеосинтез
интраоперационная визуализация
См. флюороскопия; визуализация;
рентгенологическая оценка
интраоперационный контроль
длина 275, 275
ось 275-279репозиция и фиксация 186
ротация 276, 278, 279
инфекциивизуализация 529, 532инфекции (продолжение)
восприимчивость 523
гистопатология 532-533
глубокая 209, 812зона хирургического вмешательства 425
и внешняя фиксация 315
и костная трансплантация 42
и хирургическое вмешательство 539
интрамедуллярный остеосинтез 258,359,283,
359клинические данные при 529, 545
лечение 533-538
микробиология 351,532-533
некротизирующая 381
острая 521-540и имплантаты 523, 524
классификация 521,522
открытые переломы 353,355,356,358,362,
375отсроченная 523
поверхностная 523
поздняя 523постановка диагноза 529-533
предотвращение 538-539
проксимальный отдел плечевой кости 592
путь 521
ранняя 522-533
риск 426См. также остеомиелит
спицевого хода 40, 41, 342, 361, 850
срок начала 521,522
хроническая 543-555
бактериология 545
лечение 546-552,553
постановка диагноза 545-546
инфекция послеоперационная, факторы риска 425
инфекция спицевая 40,41, 42, 316, 527переломы дистального отдела лучевой кости
676остеомиелит 545большеберцовая кость, диафиз 850
лечение 538
инфузионный метод, измерение давления 92
инъецируемые материалы 60
гидрогели 54заменители костной ткани 43
и остеопороз 55,474, 474
матрицы 50
свойства 54—55
сроки затвердевания 54-55
исследования на животных, для изучения
биоматериалов 65
история болезни 93,128
См. также пациенты
Указательистория См. история болезни
ишемическое-реперфузионное повреждение
341, 341, А6
ишемияи ганноверская шкала переломов 98
компартмент-синдром 91
определение А6
при политравме 340-341
пролонгированная 376Ккабеля метод 276,277кава-фильтр, профилактика тромбоэмболии
439-440
кавитация 10и огнестрельные повреждения 366
калькар, определение А6
кальция трифосфат 40-41, 42
кальция-фосфат цемент 42-43
деградация 56
кости регенерация 57
остеопороз 474,474переломы дистального отдела лучевой
кости 474, 476
См. также трикальция фосфат
камбаловидная мышца, лоскут 384, 385
каннюлированные винты 759, 760, 761
каннюлированный стержень для
большеберцовой кости (CTN) 262
карбоновые волокнистые стержни 308, 308,309
кардиореспираторные проблемы 119
катание на лыжахи перелом большеберцовой кости 816,856,865
и перелом костей запястья 672, 673
и перелом плечевой кости 582
квадратная мышца бедра 727
кеторолак 454кинетическая энергия, определение А6
кисть 679-695АО/ОТА кодирование 70, 70
анатомия 680-681
восстановление мягких тканей 384
выбор имплантата 682, 682, 682
иммобилизация 681, 681
кровообращение, у детей 408
методы репозиции 693
положение безопасности 692, 693
послеоперационное лечение 692, 693
предоперационное планирование 682
результаты лечения 694
См. также пястно-запястные суставы;
пальцы; межфаланговые суставы; пястные
косги; пястно-фаланговые суставы; фалангикисть (продолжение)
типы переломов 679
фиксация пластиной 694
фиксация стягивающим винтом 693
хирургическое лечение, принципы 683
цели лечения 679
кифопластика 479
классификацииАО мягких тканей 99,99,100-109,110-111,112
Ciemy и Mader, остеомиелит 544
Fernandez 658, 658, 672, 674
Gustilo и Anderson, открытые переломы
96,112,352, 373,527
Hawkins, переломы пяточной кости 908,
909Judet и Letournel, переломов вертлужной
впадины 719, 721
Letournel, переломы вертлужной впадины719, 722-723
Muller АО 69, 83,353См. также Muller АО/ОТА
классификация
Palmer, TFCC повреждения 672
Rockwood, вывих в акромиально-ключичном
суставе 568
Salter-Harris 395,396-397, 400, 569
Schatzker 817Tossy и Allmann, вывих акромиоключичного
сустава 568
Tscheme 96-97,112,142, 373
Willenegger и Roth, острой инфекции 521
КТ Sanders 900неврологические повреждения, позвоночник
941открытые переломы 351-353
переломы бедренной кости
диафиз 767, 767
дистальный отдел 787, 788
проксимальный отдел 751
переломы большеберцовой кости
диафиз 825, 835дистальные внутрисуставные (пилона)
856, 856проксимальный отдел 817, 819, 820
переломы вертлужной впадины 721,
722-723
переломы ключицы 563
переломы костей плюсны и предплюсны
924, 925
переломы лодыжек 880
переломы локтевого отростка 628, 628
переломы лопатки 557
переломы лучевой кости 643, 657, 657-658
переломы плечевой костиклассификации (продолжение)
диафиз 75, 77дистальный отдел 609, 609, 610
проксимальный отдел 573, 574
переломы позвоночника 938-940
переломы пяточной кости 900, 900
переломы таза 698, 700, 700, 705, 716
переломы таранной кости 908, 909
переломы у детей 395^03
повреждения локтевой колонны 672, 674
повреждения мягких тканей 96-112,373-374
классификации процесс/системы 69, 72, 79,96,112
определение 84
классификация переломов 69-85
бедрення кость 76, 751, 767, 787
бинарная последовательность вопросов 79,
82большеберцовая кость 817, 819,820, 825, 835,
856, 856буквенно-цифровое кодирование 71, 79валидация 82-83вертлужная впадина 721группы переломов 74,77, 78дети 74, 74, 395^03диафиз 75, 77, 80запястье 657и история АО 69, 83идентификация поэтапная 79ключица 563кодирование у детей 399концевой сегмент 78,81лодыжки 76, 873лодыжки, Weber 72локтевой отросток 628лопатка 557Мюллера См. Muller АО/ОТА
классификация
плечевая кость 76,573, 609
плюсна 924, 925
предплечье 643
процесс 82, 84
пяточная кость 900, 900
сегменты 72, 73,398, 399
стандартизация 82
стопа 900
таз 698терминология 84-85
типы переломов 74, 75, 76
цели 69
клин, определение 85
клиническая шкала Merle d'Aubigne 748
клиническое обследование 115-121
бедро 787
Приложениеклиническое обследование (продолжение)
большеберцовая кость 816, 816, 856
дети 393,395
надколенник 801
тазовое кольцо 700
клинковая пластина 181,182,183,183, 292
бедренная кость
диафиз 782проксимальный отдел 203, 203, 759, 760
деформация 487, 489мыщелковая См. мыщелковая клинковая
пластинаплечевая кость проксимальный отдел 581
угловая См. угловая клинковая пластина
клиновидная остеотомиябедренная кость 493,497,497
большеберцовая кость 500, 501
плечевая кость 491
клиновидные переломы 128
головка лучевой кости 636
диафиз 77, 78длинные трубчатые кости 75
ключица 565
концевой сегмент 78
косые 128
определение А6
плечевая кость, диафиз 596
фрагментированные 128
клювовидно-ключичная связка 568
клювовидный отросток 575
переломы 558
фиксация ключицы к 567
кобальтовые сплавыаллергические реакции 39
и коррозия 36
код ребенка, переломы у детей 399
код тяжести, переломы у детей 403
кодеин 455,455
кожадефект 98,108
закрытие 377
кровоснабжение 189,193
морщинки, См. мягкие ткани, морщинистость
оценка, и хирургия травм 121
повреждение изнутри кнаружи 98,106,107
повреждение снаружи вовнутрь 99,105
повреждение, в классификационной
системе АО 99
разрезы, См. разрезы
расхождение краев, как осложнение 209
См. также лоскуты
трасплантат, расщепленный 378
укрытие, при открытых переломах 364
кожная сосудистая система 189кожной васкуляризации система 189,190
кожно-мышечная сосудистая сеть 189
кожно-фасциальный лоскут 373
лодыжка 385,386
определение А6
полнослойный 148
коленный сустав 167, 787боль, и переломы диафиза большеберцовой
кости 843
восстановление мягких тканей 384
замена См. эндопротезирование
метод кабеля, для проверки оси 276, 277
мостовидный внешний фиксатор См.мостовидная внешняя фиксация
послеоперационное лечение 451
См. также бедренная кость; переломы
надколенника; большеберцовая кость
стабильность, и переломы большеберцовой
кости 816,817
флоттирующий 268шинирование, после перелома надколенника
812количественная компьютерная томография
(ККГ) 470количественный магнитный резонанс (КМР) 470
количественный ультразвук (КУЗ) 470
количество лейкоцитовпри инфекции 522, 526, 529, 545
при инфицированном несращении 545
при несращении 507
коллатеральные связки 680, 680, 681, 787, 871,
872, 873, 880
коллинеарный репозиционный зажим 173,
174,175, 201, 201
кольцевой секвестр 317См. также серкляж; кольцевой фиксатор
комбинированные отверстия
LCP 215, 235, 236, 325, 325-326
определение А6
преимущества 334
коммуникациии принятие решения 115
и системы классификации 69, 72, 79,112
с пациентами 123-124,460-461
компартмент-синдром 89,192,374АО классификация повреждений мягких
тканей 110
ганноверская шкала переломов 98
декомпрессия 92, 92
диагностика 91-92
диафизарный перелом 130
и регионарная анестезия 457
и реперфузия 366
клинические проявления 90-91компартмент-синдром (продолжение)
лечение 92-93
определение А6
патологическая анатомия 90
переломы большеберцовой кости 418, 815,
816, 821, 830
переломы дистального отдела лучевой
кости 676
симптомы 91
у детей 408,418
шов фасции 195
комплексный региональный болевой синдром
(CRPS) 132,676, А6
композитные материалы 53-54
компрессионная пластина с блокированием
(LCP) 5,27,183-184,325-334
MIPO 202, 202анатомически предызогнутая 326
бедренная кость
диафиз 782дистальный одел (LCP-DF) 184, 794
биомеханика 234г-236
большеберцовая кость
диафиз 844, 846, 846
дистальный отдел 862,862
послеоперационное лечение 451
проксимальный отдел 824,831
в качестве внутреннего фиксатора 27,184,
327, 330в качестве защитного внутреннего фиксатора
328,329,330
в качестве стандартной пластины 326,328,328,
329винты с блокируемой головкой 224, 215,
237, 325и стандартные винты 184,184, 325как внутренний фиксатор 330, 330-331, 331ключица 564комбинированное отверстие 215,235, 325конструкция 234-236контуривание 152, 202лучевая кость, дистальный отдел 667мостовидный остеосинтез 183,184,293,327,331набор для кисти 682опасности 334переломы локтевого отростка 631, 632
перипротезные переломы 479
пилон 864, 865, 865
плечевая кость
диафиз 602дистальный отдел (LCP-DH) 617, 617,
618, 620подвздошно-подвздошная фиксация
пластиной 715
Указателькомпрессионная пластина с блокированием
(LCP) (продолжение)показания к применению 334
порозная кость 472, 473, 476, 477
посттравматические деформации 485
предоперационное планирование 237
предплечье, диафиз 648, 649
принцип динамической компрессии 230,
231со стягивающим винтом 241, 241
способы применения 237, 331-334, 333
типы пластин 238
угловая стабильность 334
угол введения 237функциональная многосторонность 234,236, 327
функция стягивания 327
эксцентричное сверление 233
компрессионная преднагрузка 23, 23
компрессионное устройство съемное 183,
компрессияаксиальная 231, 241, 241
артродез 312
винт 221и сила натяжения 245,249, 249,252
и трение, для стабилизации 23, 23-24, 24
как функция пластины 228
концепции фиксации переломов 327
межфрагментарная См. межфрагментарная
компрессия
определение А7
остеотомия 24пластина 4,25-26, 26, 227, 327
посредством предызгибания 242, 242
с помощью LC-DCP 231,242
с помощью стягивающих винтов 25,217,217
См. также динамическая компрессионная
пластина
статическая 239, 239
сторона перелома 245, 249, 249
стягивающее устройство 240, 240-241, 241
съемное компрессионное устройство 485
трикотаж 439
компьютер-ассистированная хирургия (CAS)
185, 186, 714компьютерная томографическая ангиография
(СТА) 437
компьютерная томография (КТ)
внутрисуставные переломы 121
вывих в грудино-ключичном суставе 570
инфекции 532
количественная 470оскольчатый перелом в грудо-поясничном
отделе позвоночника 945компьютерная томография (КТ) (продолжение)
переломы бедренной кости 762, 779, 779,
787переломы большеберцовой кости 420, 817,
818, 858, 859
переломы вертлужной впадины 721, 721
переломы костей запястья 658-659, 659
переломы плечевой кости 574, 610
переломы позвоночника 936, 936
переломы пятки 899, 899
повреждение надколенника 801
после репозиции 185
предоперационое планирование 155
секвестрация 545, 546
суставные переломы 143,144,162
травма таза 702
у детей 395
коническая резьба, в LCP 234
консервативное лечение, переломы 17-19
См. также неоперативное лечение
конская нога, при несращении 508, 509
конская стопа 451, 452, 458, 462, 858, 926, 927,
928конского хвоста повреждение 941
контакт пластина - кость 229, 321, 321
контаминация 372, 521
нозокомиальная 351
открытые переломы 351
переломы вертлужной впадины 719
политравма 340
ран 94, 98,117,130-131
фекальная 431
контрастный материал 55
контрацепция, оральная, и риск
тромбоэмболии 438
контроль качества, и классификация
переломов 69
контурирование пластин 242, 243, 243, 297
и внутренняя фиксация 322, 323, 334
компрессионные пластаны с блокированием
202реконструктивные пластины 739, 740,
концевой сегментклассификация переломов 78
определение А6
этапы идентификации 81
концепция трех колонн, переломы запястья 657
коракоакромиальная связка 575
коронарная (фронтальная) плоскость,
определение А15
корригирующая остеотомия 316, 484, 492, 495,
503
коррозияопределение 36, А7коррозия (продолжение)устойчивость, материалы имплантатов 36,
36-37, 37
кортикальная костькомпрессия in vivo 239
определение А7репозиция с помощью ретрактора Hohmann
177,178кортикально-спонгозный трансплантат 473
кортикальный винт 213, 215, 216, 218, 220, 232
кортикальный кровоток 227
кортикальный слой, дальний, определение А4
кортикостероиды, и хирургия 120
кортикотомия, определение А7
костно-индуцирующие вещества 43
костномозговой канал, рассверливание/
костно-связочные образования 698, 699
костно-хрящевые имплантаты 57, 58
костно-хрящевые фрагменты 627
и реконструкция сустава 148,149
после перелома головки бедренной кости 762
костный аллотрансплантат 42опорный из малоберцовой кости 473^74
определение А8при лечении несращения переломов 513
при остеопорозе 473-474
костный морфогенетический протеин (BMP)
49,50
костный шов 580костодержатель Faraboeuf 173,176,176,177,739, 739,745
костыли 461кость - винт взаимодействие, LCP 236
кость 10аутотрансплантат См. аутотрансплантат
биология, нарушение 23
гетеротопическая оссификация 747
дефект 302
дефектызаполнение 42^13и репозиция суставной поверхности 149
сегментарные, лечение 55
деформация 10длинные См. длинные трубчатые кости
заменителибольшеберцовая кость 824, 826, 830, 865
лечение несращения 513
определение А7
пяточная кость 906
заместительные материалы 51, 57
замещение 42^43и стуктура поверхности имплантатов 37
импактирование 473
импактор 179
Приложениекость (продолжение)
имплозия 10
интеграция 37, 37
качество 130,237
костный мозг, забор клеток 63
крючок 179, 771, 772
минералов распределение 472
минеральная плотность 470, 471
морфогенетический протеин (BMP) 50, 55,
58, 59, 60, 65
недостаточность 471
незрелая 391некроз 12,13, 23, 28, 29, 547, 547
остеопорозная См. остеопороз/
остеопорзная кость
перекрытие дефекта 12, 21
перелом См. переломы
повреждение, и остеомиелит 525
повреждение, суставные переломы 142,
143,144-145
признак диаметра 276, 279
прочность 10расширитель 172,174,175,180
регенерация 49,57, 59
резорбция 9, 316,317, 509, 517костно-хрящевые имплантаты 57, 58
определение А7
реконструкция, при лечении несращения512,549-552
ремоделирование 14,16
репарация 49
рост 135, 391-392нарушения 392-393
переломы удетей417
сегменты, у взрослых 72
сегменты, у детей 398, 398, 399
См. также деминерализованный костный
матрикс; длинные трубчатые кости; остео¬
содержание минералов 470
сращениебиология 9-31в условиях низких нагрузок 22-23
вторичное 9,13,15-16
гистологическая последовательность28,28
и биомеханика 17-29
и ультразвук 517концепции фиксации переломов 327
кортикальная и спонгиозная кость 14,
27НПВС453
определение А13
первичное 9, 23
перспективы 30кость (продолжение)См. также сращение переломов;сращение
стадии 13-14,15электромагнитная стимуляция 517
стабилизация 377
трансплантат/трансплантация 42
атрофическое несращение 509
аутогенный, проксимальный отдел
плечевой кости 582
бедренная кость, дистальный отдел 797
большеберцовая кость, дистальный
отдел 867, 867, 868
взятие 374,376,473, 509,513, 514,549
диафизарное несращение 512
дистальный отдел большеберцовой
кости 865
и замедленная консолидация 465
определение А2
открытая 550переломы на фоне остеопороза 474,476переломы пяточной кости 906
при коррекции неправильного
сращения 496
при хронической инфекции 549,550
ранняя, и замедленная консолидация 465
свободный васкуляризованный 513, 551,551-552,553, 553
См. также аллотрансплантат,
аутотрансплантат
споншозный аутогрансплантат 513,514,549,549-550
транспорт, дистракционный остеогенез
316,550,550-551См. также метод Илизарова
фрагменты, и образование мозоли 287
характеристики 10
хрупкость 10
цементы 474, 797
щипцы удерживающие
самоцентрирующиеся 172,174,175
кость-имплантат взаимодействие 37, 471—172,
475кость-имплантат инфекции, микробиология
426косые переломы 77,128,402
коэффициент tnsall-Salvati, надколенник 801
коэффициент (модуль) эластичности 33,33, А9
краш-травма 87,90,91,110
крестообразные связки 787, 797
крестца переломы 711,
крестцово-подвздошный сустав
задний доступ 712крестцово-подвздошный сустав (продолжение)
нестабильность 711, 712-715
передняя фиксация пластиной 713
критический уровень напряжения,
определение А8
кровообращениеголовка бедра, у детей 413,413-414
См. также кровоток; наличие кровеносных
сосудов/васкуляризация
суставные переломы 142
кровоснабжениебедренная кость, головка 413,413-414, 763,
764бедренная кость, диафиз 775
большеберцовая кость, проксимальный
отдел 817восстановление, абсолютная стабильность29,29голеностопный сустав 855, 855
задний отдел стопы 902
и переломы 10,11-13
кожа 193,371
кортикальный слой 227
костная мозоль 12,12
отношение к мягким тканям 5
периостальное, при внутренней фиксации
322,323
слои мягких тканей 189-190
См. также кровообращение;
микрососудистая травма;
реваскуляризация;васкуляризация
сохранение 3как принцип АО 6
таранная кость 909
кровотечениеконтроль после переломов таза 702, 702
после переломов диафиза бедра 767
при политравме 116, 340, 342-343
круглая связка, головка бедра 762, 763-764
крутящий (вращающий) момент
винты 216,216-217,217
винты с блокируемой головкой 334
и аксиальная компрессия 221
определение А4тестирование, материалы импланатов 35,
35крыло подвздошной кости
нестабильность 710, 710
репозиция перелома 177,178
крючковидная пластина
вертлужная впадина 740
ключица 567,568
определение А8
ксантиноксидаза 341
Указательксенотрансплантат, определение А8
кубовидной кости переломы 922,923
кубовидно-ладьевидный сустав 919, 922
кубовидно-плюсневой сустав 922
кубовидно-клиновидный сустав 922
кумарин 120
курениеи сращение перелома 506
и хроническая инфекция 546/1лабораторные данные/параметры
замедленная консолидация 507
инфекция 521, 522,529
инфицированное несращение 545
хроническая инфекция 545
ладонная инклинация 660, 661
ладонно-локтевой фрагмент 675
изолированный 668
ладьевидно-полулунный, интервал
659левофлоксацин 430
легочная эмболия (РЕ) 342, 435
диагаоз 436-437и интрамедуллярный остеосинтез 258, 344
у детей 420
лекарствабиоактивные 50,53,55,58-60
биодоступность 62
в травматологии 120
высвобождение 61нестероидные противовоспалительные
(НПВС) 120,453,454
носители 62
одобрение 50, 60, 61, 62
при остеопорозе 479
См. также антибиотиков назначение/
профилактика; доставка лекарств;
фармаконы
физико-химическая стабильность 62
лекарства высвобождение 58, 60-62См. также антибиотиков назначение/
профилактика; технология «мешочка с
бусами»
лестница, хождение по 460,
лечение переломов
биология 9
в начале 20 века 1, 2
неоперативное 17-19
остеопороз, принципы 480
политравма 340-345
уход за мягкими тканями 5
целостный подход 125лигаментотаксис 149, 291большеберцовая кость, дистальный отдел
866, 866большеберцовая кость, проксимальный
отдел 825
вертлужная впадина 743
запястье 670
определение А8См. также мостовидная трансартикулярная
внешняя фиксация
линезолид 430
линии Langer 191, 804, 804
липогемартроз 407
лобковый симфиз
доступ 708наложение пластины 715
репозиция и стабилизация 709
лодыжечный сегмент 72
лодыжка/лодыжки 871-892
ORIF 885-894анатомия, хирургическая 871-873, 872
вертикальный перелом 887
классификация переломов 76, 880
латеральная, разрез кожи 191
медиальная, доступ 886
медиальная, принцип стягивания 251
механизм травмы 873-880
неправильное сращение 500, 501
оценка 880-882послеоперационное ведение 452, 894
См. также голеностопный сустав
ложный сустав 506-510, 510, 511, All
локализация, перелома
классификация 71, 71
описание 70, 72-74
локальные токсические реакции на материалы
имплантатов 39
локтевая костьАО/ОТА кодирование 70
вариант 660, 660
доступ 644, 644-645
и функция запястья 657
переломы 4, 649, 649, 674
проксимальный отдел
деформация 492
остеотомия 492
См. также предплечье
укорочение 493
локтевой нерв
выделениеи хирургия диафиза плечевой кости 601
и хирургия дистального отдела плечевой
кости 612-613, 620
нейропраксия 622локтевой суставанатомия 627, 627
вывих 639, 639, 640
комплексные повреждения 638-640
несчастливая триада 639, 639, 640
перелом Galeazzi 652, 653
переломо-вывих Monteggia 109,112, 652,
652повреждение Essex-Lopresti 640, 641, 653,
654повреждения у детей 407
См. также плече-лучевой сустав; плечевая
кость, дистальная часть; переломы
локтевого отростка
лопатки переломы 557-562
АО/ОТА кодирование 70, 70
доступы 561, 562
лечение 558-560
оценка и диагностика 557
типы 558-560, 559, 560
лоскут на ножке 377, 378, 381
лоскут предплечья лучевой 382,383
лоскутыголень 384—385
дефекты мягких тканей 373
и установка винта 376
икроножные 384
камбаловидной мышцы 384,385
кожно-фасциальные 381
мышечные 381
на ножке 377, 378, 381
нервно-кожные 385
островковые на ножке 381
переломы III типа по Gustilo 364
подкожно-фасциальные 385
предплечье 382, 383
ротационные 380, 381
свободные 383, 385, 387
суральные мышцы 385
лучевая костьАО/ОТА кодирование 70
LCP 238внутрисуставная остеотомия 493
высота 660, 660
головка 403анатомия 660, 660-661, 661
варианты лечения 634
выбор имплантата 636
доступ 635и головчатое возвышение 628
методы и средства репозиции 636
нестабильные переломы 634, 635
осложнения 638
открытая репозиция 410, 411АЗЗ
Приложениелучевая кость (продолжение)
оценка 633, 634
ошибки и осложнения 638
переломо-вывих Monteggia 639, 652,
652полезные советы 636
положение пациента 636
послеоперационное лечение 449, 636,
638предоперационное планирование 634,
636
протез 63 7раздробленные переломы 627
результаты 638
типичные переломы 635
типы переломов 636, 637
деформация 492
диафиз 643-654
LC-DCP 650
LCP 648, 649,выбор имплантата 648-649, 649
гипсовая шина расщепленная 651
доступы 644, 645, 645-646, 647
закрытие раны 651
классификация 643методы и средства репозиции 647-648,
648, 649
несращение 654
остеотомия 492
открытые переломы 651
оценка 643ошибки и осложнения 651-654
перелом Galeazzi 652, 653
переломо-вывихи 651-653
повторный перелом после удаления
имплантата 654
положение пациента 643
послеоперационное лечение 651
предоперационное планирование
643-649хирургическое лечение 649-651,650дистальный отдел 657-677, 675
LCP 238анатомия 660, 660-661, 661
визуализация 658-659
классификация 657, 657-658, 658
компьютерная томография (КТ) 658-659,
659коррекция деформаций 492
ладонный доступ 662, 664
лечение 665-675многооскольчатый 671, 671-672, 672-673
осложнения 676лучевая кость (продолжение)
остеопороз 474, 476, 477
предоперационное планирование
661принятие решения 659-660
результаты лечения 676
рекомендации по послеоперационному
лечению 449
ремоделирование 413
рентгенограммы 658
смещение к тылу 668
типичные суставные фрагменты 661
типы переломов 665-672, 665-673
тыльный доступ 662, 663
у детей 412, 412-413
дорзо-латеральный доступ 646, 647
доступ Henry 644, 645, 645-646
и функция запястья 657
инклинация 660, 660
оскольчатый перелом, мостовидный
остеосинтез 290
переломы у детей 410—411
переломы шейки 636
См. также локтевая кость, предплечье
лучевой нерви доступы к диафизу плечевой кости 597,
598, 601и передний доступ к лучевой кости 645
и тыльный доступ к запястью 662, 663
паралич, как осложнение 605
лучелоктевой синостоз 653-654
лучелоктевой сустав 627, 652, 653, 657ммагнитно-резонансная томография (МРТ)
боль в тазобедренном суставе 470
большеберцовая кость, проксимальный
отдел 817
инфекции 532MPT-безопасная, определение 39
надколенник 801переломы дистального отдела бедренной
кости 787
переломы позвоночника 480, 937
повреждение кости и мягких тканей 121
полимерные импланты 41
предоперационное планирование 155
См. также количественная МРТ
совместимость имплантируемых
материалов 38-39
технология прототипирования 63
титановые имплантаты 757, 763, 910
тромбоз глубоких вен 436магнитно-резонансная томография (МРТ)
(продолжение)
у детей 395эмболия легочных артерий 437
макропоры, кальция фосфат 42
макрофаги 56, 56, 88, 524
малоберцовая дерматофасциотомия по
Matsen 92АО/ОТА кодирование 70
LC-DCP 891, 892
анатомия 855, 855
внешняя фиксация 362
задне-латеральный доступ 860
интрамедуллярный остеосинтез 360
классификация переломов 880
многофрагментарные переломы 891, 892
мостовидный остеосинтез 288, 861
надсиндесмозные переломы 891, 891-892,
892подсиндесмозные переломы 885-886, 887
реконструкция 863, 863, 885
См. также большеберцовая кость
тест крючком 893
укорочение 501, 502, 881
фиксация, и стабильность большеберцовой
кости 376,377,840,840
чрессиндесмозное повреждение 875, 876,
878-879, 888, 889
чрессиндесмозные переломы 888, 889
малоберцовый нерв, поверхностный 859, 860,
884маневр Leadbetter 758
материалы имплантатов 33-44
биодеградируемые 41
биосовместимость 39^40
высокопрочные сплавы 40
жесткость 33, 33-34
и МРТ 38-39индукция опухолей 39-40
международные стандарты 33, 34, 35
металлические 33,40
механические свойства 33-39, 34
пластичность 35, 35
покрытия 40—41
полимерные 41-42
прочность 34-35, 35
структура поверхности 37, 37-38, 38
усталосная прочность 34, 35
устойчивость к коррозии 36,36-37, 37
матрицыи биореакторы 62
инкорпорирование клеток 63
используемые биоматериалы 50
прорастание клеток 56
Указательматрицы (продолжение)
прототипирование 63
с покрытием, и доставка лекарственных
средств 61
устойчивость к растяжению 49-50
фосфат кальция 57
медиальное плато, большеберцовая кость,
переломы en block 815, 816, 818
медикаменты См. лекарства
межберцовый комплекс, нижний (синдесмоз)
871межвертельная вальгизирующая остеотомия
493международные стандарты, материалы
имплантатов 33, 34, 35
межостистое расстояние 935, 935
межфаланговые суставы, кисть 681, 681
межфрагментарная компрессия 219, 220
анатомичная репозиция 239
определение А7
при деформации 485
с комбинацией винтов 332
межфрагментарная подвижность 20, 21, 21
и образование мозоли 19
и шинирование 22
мезенхимальные стволовые клетки (МСК) 63
менее инвазивная система стабилизации
(LISS) 199,323, 323-325,451, 797
РС-йх 5,321большеберцовая кость 451, 824, 827, 830-831,
831внутренний фиксатор 183, 202, 202, 204, 327
дистальная бедренная (LISS-DF) 204, 204,324, 324, 790, 794, 795, 797, 798
особые переломы 324
переломы на фоне остеопороза 473
перипротезные переломы 479
преимущества 324
проксимальная латеральная
большеберцовая (LISS-PLT) 295,324, 844,
845См. также внутренняя фиксация/
фиксаторы; стабилизация
установка 324
мениски, и стабильность коленного сустава
817меперидин 455, 456метаболические реакции, политравма 337, 337
метафизопределение А8
репозиция 149,149
технология введения стержня 304
установка стягивающих винтов 224, 224
фрагментация 150метафизарная деформация 483
метафизарная пластина, LCP 238
метафизарное несращение 511, 511
метафизарные дефекты, заполнение 140
метафизарные переломы 28
LCP 333
доступ 194,195мостовидный остеосинтез 290-291
у детей 399,401
метициллин-резистентный золотистый
стафилококк (MRSA) 427, 430, 431, 533, 539
метод «мешок с костями» 622
метод «обратного удара» 274
метод «петли из полотенца» 268
метод «тяни-толкай» 180-181
малоберцовая кость 863
механизм и пример 214
определение А8
репозиция 174,175
метод Bosworth, ключица 567, 569
метод Kapandji 179, 476, 665
метод двух доступов Mubarak 92
метод трубка-трубкадиафиз большеберцовой кости 849, 849
дистальный отдел бедренной кости 796, 796
метод фитилька, измерение давления 92
методы установки, интрамедуллярный
стержень 265-268
метчик, определение А8
механизм повреждения 11,128,140,141,142
механическая нестабильность, несращение 506
механические помпы, для профилактики
тромбоэмболии 439
механические свойства, биоматериалы 56-58
микробиологияимплантат-ассоциированная инфекция 426
имплантаты для фиксации переломов 533
острая инфекция 523, 524, 532-533
открытые переломы 351
сращение переломов 20-22
хроническая инфекция 545
микроподвижность 17,18, 36, 37, 221
микропоры, фосфат кальция 42
микрососудистая хирургия 341
микрошероховатость, поверхность импланта
37, 38минимально-инвазивная интраоперационная
репозиция 302
минимально-инвазивная хирургия (MIS) 134,
194,199-210, 277, 777, А8
минимально-инвазивный остеосинтез (MIO)
199,210, А8
минимально-инвазивный остеосинтез
пластиной (MIPO) 199минимально-инвазивный остеосинтез
пластиной (MIPO) (продолжение)
бедренная кость 203, 203, 204, 204
большеберцовая кость 204г-209, 205-209,
330, 835, 846, 846, 850
джойстики См. джойстик
имплантаты 202, 202
интраоперационная визуализация 203
клинковой пластиной 203, 203
опасные зоны 200
определение А8
ошибки 208
плечевая кость 203
показания 200предоперационное планирование 200
многопрофильная бригада, политравма 116,
116многофрагментарное вдавление, определение
84многофрагментарные (многооскольчатые)
переломы 77LCP фиксация 331, 331
бедренная кость 768
большеберцовая кость 129
вертельные 754, 754
головка лучевой кости 636
допустимый предел подвижности 22, 22
запястье 671, 671-672, 672-673
и внутренняя фиксация 183
и остеосинтез пластиной 20
ключица 565
лодыжки 891, 892
локтевой отросток 631
мостовидный остеосинтез 246
определение А8
плечевая кость 151-152, 618, 619
предплечье 647шиловидный отросток лучевой кости 667
многофрагментарный, определение 84
мобилизация 448-452
гидротерапия 457,460
и раннее удаление импланта 465
кисть 692немедленная 140,459
после вертельных переломов 754
после диафизарных переломов 132,135
послеоперационная 459
ранняя 3, 4, 6, 459, 459, 716
мобильная связка трех См. также
активно-ассистированные упражнения/
мобилизация; продолжающиеся
пассивные движения
модификация поверхности, биоматериалы
54
Приложениемодульная технология репозиции 313-315,314, 315
мозоль (костная) 5биомеханические условия 21
дистракция 316, 483, 513, 536, 550, 550-551
в лечении несращения 513
при хронической инфекции 553
и межотдомковая щель 22
и подвижность между фрагментами 19, 20,
21, 21кровоснабжение 12,12
мостовидный остеосинтез 21, 287, 290
мягкая мозоль 13-14,15
определение А7
относительная стабильность 227
перфузия 13плотная (жесткая) мозоль 14,16
при подвертельных переломах 292
раздражение 465, 507, 507
моксифлоксацин 430
монокортикальный винт, определение А9
монолатеральная внешняя фиксация 310, 310
морфин 455,455морфология, переломы 71, 71, 74, 79
морщинистость кожи и сроки хирургического
вмешательства 192, 821, 835, 857, 858, 883,903мостовидная внешняя фиксация 312
мостовидная трансартикулярная внешняя
фиксация 312, 313, 315
бедренная кость 788, 796
большеберцовая кость 817, 837, 856, 857,
858, 864, 866
голеностопный сустав 866, 910
мостовидный остеосинтез пластиной/
пластинами 26-27, 246, 246,327
запястье 668LISS-PLT, с применением MIPO 295
бедренная кость 296,297, 790
биология 290-291большеберцовая кость 288, 296, 297, 847
внутренний фиксатор 20, 327
восстановление кровообращения 29, 29
диафизарные переломы 287
закрытый перелом, голень 296
и методы нопрямой репозиции 291, 291,297
имплантаты 292-294
ключица 565концентрация/распределение нагрузки
293, 293, 294
лодыжка 885
локтевая кость 4малоберцовая кость 288, 861, 891, 892
мягкие ткани 294-297мостовидный остеосинтез пластиной/
пластинами (продолжение)
определение А9относительная стабильность 134, 287-298
ошибки 208
плечевая кость 600
теория напряжения Реггеп 289
МРТ См. магнитно-резонансная томография
функция 228
мупироцин 431
мышечная фасция 189
мышечно-надкостнично-костная
декортикация 512
мышечно-скелетные исследования, на
моделях in vitro 62
мышечные лоскуты 364мышечный компартмент (футляр), определение
А9мышечный футляр 194, 291, 294
мышцыболь, и компартмент-синдром 91
и заживление мягких тканей 372
оценка, и хирургия травм 121
перфузионное давление 90
повреждения, система классификации АО
мягких тканей 110
реабилитация 135
мыщелковая клинковая пластина 182,183
бедро 497, 754, 755, 792, 793
коррекция неправильного сращения 493-494,497сила, MRC шкала 934, 934
переломы фаланг 688, 691
мыщелковая опорная пластина 794
мыщелковые переломы, у детей 408,409
мягкие тканиадгезия импданта 38
анатомия 189-190,190
васкуляризация 372
дефект 371-389и внешняя фиксация 302
ротационный лоскут на ножке 377,
378экстренное лечение 376-379
дистальный отдел большеберцовой кости
856жизнеспособность 379,
заживление 189, 848
и «сущность» повреждения 115,115
и ганноверская шкала переломов
и классическая репозиция перелома 287
и мостовидный остеосинтез 294-297
компоненты 371-372
контрактура, предотвращение 191мягкие ткани (продолжение)морщинистость кожи и сроки
хирургического вмешательства 192, 821,
835, 857натяжение при дистракции 180
оценка 121,194, 373, 835
повреждение См. мягких тканей травма/
повреждения
принципы лечения 189-196
раздражение, и удаление импланта 466
рассечение, и техника репозиции
реваскуляризация 376
реконструкция/восстановление 150,380-388
спонтанное заживлениеили хирургическое
вмешательство 371
таз 698укрывание, лечение инфицированного
несращения 552
уход 5
футляр 3хирургическая обработка 341, 376
мягких тканей травма/повреждения 87-113
алгоритм лечения 94, 95
анамнез 93
биомеханика 87
вторичное повреждение 89
закрытые 89-112,94
и остеомиелит 525,527
и смещение 128,и стабилизация перелома 375-376
и тип перелома 94,128,
классификация 96-112, 373-374
Gustilo и Anderson 96
Tscheme 96-97
открытые 87система АО 99,99,100-109,110-111,112,373
контаминация раны 94, 98,117,130-131
неврологический статус 94
патофизиология 87, 89
системный ответ 93, 93
См. также мягкие ткани
суставные переломы 142
экстренная оценка 93-95ннагревание, винты 215
нагрузка весом 44:8-452
весы для обучения 460
после внешней фиксации 317
после внутренней фиксации 322
после переломов большеберцовой кости
847, 867, 867
после переломов надколенника 812А36
Указательнагрузка весом (продолжение)после переломов таранной кости 913, 914
после установки синдесмозного винта 894
послеоперационная 460, 460
ранняя 135у пожилых пациентов 754, 761
нагрузки передача 249
и костный рост 135
с блокируемыми винтами 322, 323
надежность, определение 85
надкостницаопределение А9отслаивание, минимизация 168,193, 227
наддодыжечный лоскут 385
надлопаточная артерия 562
надлопаточный нерв 557, 561, 562
надмыщелковые переломы
как осложнение 605
у детей 407-408, 409
надсиндесмозное повреждение, лодыжка
877-878, 877-879
надсиндесмозные переломы малоберцовой
кости 891, 891-892, 892
наплавного моста метод 150
направитель сверла 219, 220, 324
для LC-DCP 232, 232, 233
направительное устройство
дистальное 281, 281-282
определение А9
направляющая спица
определение А9положение, диафиз бедренной кости
773-774, 774
напряжениеи гипертрофическое несращение 508
и мостовидный остеосинтез 287, 289
критическое, определение А8
межфрагментарное 22
определение А9
напряжения концентрация 293
напряжения распределение 208
неадекватность См. адекватность пациента
неврологический статус
и травма 119после переломов вертлужной впадины 719
после повреждения мягких тканей 94
после спинальной травмы 934
нейропатия, и асептическое несращение 506
нейропраксия, локтевого нерва 622
нейрососудистые образования, таз 698
нейрососудистый пучок, верхний ягодичный 727
некрозаваскулярный См. аваскулярный некроз
головки бедренной кости 756, 761, 764некроз (продолжение)головки плечевой кости 575
кожи, большеберцовая кость, дистальный
отдел 867
края раны 522
от сдавления 23, 239, 239
от ушиба 99,104См. также остеонекроз; некроз от давления
некротизированная кость, дебридмент 547, 547
некротизирующая инфекция 381
неоперативное лечение 132-133См. также консервативное лечение
неопластические реакции, на материалы
имплантатов 39-40
неотложная помощь 92, 93,116,117,122, 340,376-379, 857
неправильная репозиция 208,408, 724
нервыблокада 456-457и заживление мягких тканей 372
оценка при травме 121
повреждение, и ганноверская шкала
переломов 98
пораженияплечевая кость, проксимальный отдел 592
система классификации АО мягких
тканей 111См. также подмышечный нерв; плечевое
сплетение; малоберцовый нерв;
паховобедренный нерв; пояснично-
крестцовый нерв; срединный нерв;
лучевой нерв; подкожный нерв;
седалищный нерв; надлопаточный нерв;
локтевой нерв
нержавеющая сталь
316L, и МРТ 39
LC-DCP 230и устойчивость к инфекции 39
механические свойства 34
проволока для стягивающей фиксации 254
трубчатые пластины 233
несращение 9, 209аваскулярное 505, 506, 508-509
авитальное и нестабильное, лечение 552-553
авитальное инфицированное, лечение 553
асептическое См. асептическое несращение
атрофическое 509-510
бедренная кость 779, 783-784
большеберцовая кость 843, 868
васкуляризированное 509
гипертрофическое 507-508, 508
диафизарное, лечение 512-516
и остеопороз 517, 518
интрамедуллярный остеосинтез 516, 517несращение (продолжение)инфицированное 543, 543-555
внешняя фиксация 548, 548
гипертрофическое 552
лечение 546-553
постановка диагноза 545-546
транспорт кости 550, 550-551
клинические признаки 505
конское копыто 508, 509
лучевая кость, дистальный отдел 676
метафизарное, лечение 511, 511
методы репозиции 279
определение А9остеосинтез пластиной 515,515-516
плечевая костьдистальный отдел 621-622
проксимальный отдел 591-592
предплечье, диафиз, переломы 654
псевдоартроз 509-510, 510,511
слоновья стопа 508, 509
стабилизация 515
нестабильностьгемодинамики, и повреждение тазового
кольца 702-705
и дегенерация хряща 145
крестцово-подвздошная 711, 712-715
крыло подвздошной кости 710, 710
несращение 505, 508
позвоночника, определение 937
тазовое кольцо 705
чрескрестцовая 711, 712-715
чрезлобковая 710, 710
нестабильный вывих, и сроки хирургического
вмешательства 122
несчастливая триада, локоть 639
нефракционированныйгепарин в малых дозах
(LDUF) 440
нижняя конечностьвосстановление мягких тканей 384-385
разница в длине 483
удлинение 483,484,493,494, 768
нижняя челюсть, АО/ОТА кодирование 70, 70
низкомолекулярный гепарин (LMWH) 440
никель, аллергические реакции 39
нитинол 40нозокомиальная контаминация 351Ооблучение 203, 281
обследованиебольшеберцовая кость, дистальный отдел
856вертельные переломы 751, 752
Приложениеобследование (продолжение)во время хирургической обработки 94
голеностопный сустав 880-882
качество кости, диафизарные переломы 130
кожа 121локтевой отросток 628
мышечно-скелетная функция 748
мышцы 121мягкие ткани 121,194, 373, 374-375, 835
надколенника 801-803
неврологическое, после спинальной травмы934
нервы 121открытые переломы 354-357
пациент 115, 374—375
переломы бедренной кости 751, 756, 762,
767, 787переломы вертлужной впадины 719, 720,
720-721, 745
переломы головки лучевой кости 633, 634
переломы ключицы 563
переломы лопатки 557
переломы плечевой кости
диафиз 595-596
дистальный отдел 609-610
проксимальный отдел 573, 573-574, 575
переломы предплечья 643
переломы пяточной кости 899, 899-900
переломы таранной кости 908-909
повреждения лодыжек 880-882
повреждения тазового кольца 697, 697-700,
698позвоночник, у пациента без сознания 937
положение отломков после репозиции
185-186предоперационное планирование 155-156
предплюсно-плюсневого сустава 924
рентгенологическое, послоперационное
460репозиции оценка 167,185-186, 275
ротации оценка 278
сосуды 121тазобедренный сустав 739
огнестрельные ранения 366, 367
однополюсной протез 758, 759
односторонняя рама, внешняя фиксация 312,
312ожидаемая продолжительность жизни 130,
469,470, 758, 759
ожирение, и травма 120
окно возможностейи травматическое повреждение головного
мозга 344
политравма 339, 340, 345ранняя реконструкция 142,148
окно, метафиз 148,149
оксидокон 455, 455оперативное лечение См. хирургическое/
оперативное лечение
операционная 539, 734
опиоидные анальгетики 454,455, 456
опорные пластины 26,180-181,181, 244, 244
бедренная кость 794, 797, 798
большеберцовая кость 826, 831, 865, 865
концепция фиксации переломов 327
малоберцовая кость 888, 889
определение А9
функция 228
опорный трансплантат малоберцовой кости,
аллотрансплантат 473—174
опрос, при переломе 79
оральная контрацепция, и риск
тромбоэмболии 438
ориентирывыбор имплантата 264
репозиции перелома 186
ротационное положение 279
ортез, определение А9ортопедический стол См. тракционный стол
осевое воздействие, винты 221,222
осевое положение См. положение отломков
оскольчатые переломы 366, 400
головки лучевой кости 627
запястья 670
крестца 715
надколенника 810, 811
области локтевого сустава 627
осложненияасептическое несращение 505-519
внешняя фиксация 316
инфекцияострая 521-539
хроническая 543-555
минимально инвазивная хирургия 209-210,210
неправильное сращение 483-503
несращение 543-555
открытые переломы 364—365
переломы вертлужной впадины 747-748
переломы диафиза бедра 783-784
переломы диафиза костей предплечья
651-654переломы дистального отдела плечевой
кости 621-622
переломы локтевого отростка 633
переломы плечевой кости 591-592, 605
принцип стягивания 254
эндопротезирование 617
оссификация, гетеротопическая, определение А4остеоартроз 747, 748
остеогенез 42, 49, 316, А10
остеогенные материалы 49
остеоиндукция 43, 49, 50, А10
остеокласты 56, 56
остеокондуктивные материалы 49
остеокондукция 49, 50, А10
остеомиелитдиффузный 544, 544интрамедуллярный остеосинтез 528, 529,530
использование антисептиков 537-538
классификация 544, 544-545
костномозговой 544, 544
лечение 533-538
локализованный 544, 544
назначение антибиотиков 537
определение А10
острый 525, 526
поверхностный 544, 544
после остеосинтеза пластиной 528,528
рецидив 553, 553
скрытый 525
См. также инфекции
спицевого хода, лечение 538
факторы риска 525-528
хронический 525,543-555
остеомиелит, при остеосинтезе пластиной 545
остеон, определение А10
остеональное ремоделирование 14,16, 28, 28
остеонекроз 915
остеопения 135, А10остеопороз/остеопорозная кость 469—481,470
винты с блокированием головки 331, 331
внутренняя фиксация 20, 334, 471—475
денситометрия 470
диафизарные переломы 130
и абсолютная стабильность 472
и высвобождение биоактивного компонента 55
и несращение 517, 518
и угловая стабильность 472,473
и факторы роста 475
импланты 473интрамедуллярный остеосинтез 472
инъекционные материалы 55, 474
костная пластика 472, 473
лекарства 479
лодыжки 895медикаментозное лечение 479
определение 469, А10
переломы 469встречаемость 469—170
выявление 470лучевая кость, дистальный отдел 474,
476, 477
Указательосгеопороз/остеопорозная кость (продолжение)
переломы области тазобедренного
сустава 476, 478
плечевая кость 475-476, 477, 518
позвоночник 479,480
перипротезные переломы 478-479
поверхность кость-имплант 471—472
принципы лечения переломов 480
сплавы с памятью формы, нитиол 40
сращение 471структура и свойства 470-471
цемент 474
остеосинтези сращение переломов 33
определение А10
плечевая кость, диафиз 595
См. также минимально инвазивный
остеосинтез; минимально инвазивный
остеосинтез пластиной; остеосинтез
пластиной
стягивающий винт 239, 239-240, 240
цеди лечения 580
остеосинтез двумя пластинами, и MIPO 205
остеосинтез пластиной 200, 227,292, 292, 553, 581
LC-DCP См. динамическая компрессионная
пластина с ограниченным контактом
LCP См. компрессионная пластина с
блокированием
LHS См. винты с бдокованием головки
LISS См. менее инвазивная система
стабилизации
абсолютная стабильность См. абсолютная
стабильность
восстановление кровотока 29, 29
двойной 205диафизарные переломы 134
инфекция 528, 528, 548
крестцово-подвздошный сустав 713
лобковый симфиз 715
мостовидный остеосинтез См. мостовидный
остеосинтез
несращение 548-549
открытые переломы 358, 359
относительная стабильность См.относительная стабильность
переломы бедренной костидиафиз 204, 204, 774-775, 775, 777
шейка/диафиз 781
переломы большеберцовой кости, диафиз
835, 836, 843-848
переломы вертлужной впадины 739, 740,741, 741, 742
переломы ключицы 564, 565
переломы костей кисти 694остеосинтез пластиной (продолжение)
переломы костей предплечья 648
переломы кубовидной кости 922, 923
переломы локтевого отростка 631, 632, 633
переломы лучевой кости, дистальный
отдел 449переломы малоберцовой кости 891, 891
переломы плечевой кости
диафиз 596, 606дистальный отдел 616-617, 618, 619
проксимальный отдел 581, 581
переломы подвздошной кости 715
переломы пяточной кости 904, 905, 907
переломы таза 709
переломы фаланг пальцев 691
плюсы и минусы 342
подвертельные переломы 781, 783
подитравма 344рекомендации по послеоперационному
лечению 448-452
См. также клинковая пластина;
опорные пластины; компрессионная
пластина; имплантаты; защитная
пластина; остеосинтез пластиной;
пластины; реконструктивные пластины
См. также минимально инвазивный
остеосинтез пластиной; остеосинтез
у детей 406функции пластины 228
остеотомия
Ganz 764
бедренная кость
диафиз 496дистальный отдел 497-498
проксимальный отдел 493-495
большеберцовая кость
диафиз 498
дистальный отдел 500
проксимальный отдел 498
вальгизирующая 493, 493, 497
варизирующая 491,497
вертельная 764
внутрисуставнаябольшеберцовая кость 498
лучевая кость 493
плечевая кость 488
диафизарная 485
запястье 492-493
ключица 488корригирующая 316,485, 503
лодыжки 500-502
локтевой отросток 491
лучевая и локтевая кости, проксимальный
отдел 492остеотомия (продолжение)
метафизарная 485
одноплоскостная 485-486, 486-487
определение А10
плечевая кость
диафиз 488дистальный отдел 488, 491
проксимальный отдел 488, 489, 490
подвертельная 494, 494-495
предплечье, диафиз 492
пространство Lisfranc 502
пяточная кость 502
средний отдел стопы 502
удлиняющая 161шевронная, локтевой отросток 613, 613, 614,
615островковый лоскут на ножке 381
отведение (абдукция), определение А2
отверстие резьбовое 219, А13
отверткагексагональная выемка, сверка 217
зведчатаяс ограничением усилия 210, 218, 219-220,237, 334отек, и травма мягких тканей 89
отек, послеоперационный 459
открытая репозиция 408
бедренная кость
головка 762
дистальный отдел 788
шейка 758
большеберцовая кость
диафиз 836, 837
дистальный отдел 857, 860, 861
проксимальный отдел 830
вертлужная впадиназадний доступ 739-743
передний доступ 743-744
расширенный доступ 745, 746
запястно-пястные суставы 208
запястье 671, 671и минимально-инвазивная хирургия 199
ключица 563,564
ладьевидная кость 921
лодыжки 885-894
лопатка 558, 559, 560
лучевая кость 449, 476
мета-/диафизарный перелом 333
определение А9переход от закрытой репозиции 208
плечевая кость, диафиз 602, 603
сесамовидная кость 930, 930
сроки 192, 821
таз 706
Приложениеоткрытая репозиция и внутренняя фиксция
(ORIF), определение А14
открытая трансплантация кости по Papineau 550
открытые переломы 349-369
антибиотики 355, 431
внешняя фиксация 301, 359, 361, 361-362,
362, 375-376
восстановление мягких тканей 364
встречаемость 350,350
дебридмент См. хирургическая обработка
интрамедуллярный остеосинтез 359, 360, 375
классификация 351-353
классификация Gustilo и Anderson 96, 352,
352, 527
компоненты 349, 354
лечение 356лечение, стадии 353,353
лечение, цели 353
лодыжки 895
механизм 350, 350
микробиология 351
осложнения 364-365
остеосинтез пластиной 358, 359
оценка 356-357первичная 353,354—355
ошибки 364-365
пилона 857-858
повреждения сосудов 365, 365
промывание раны 357, 357
реабилитация после 353, 353, 364, 365
результаты 366сроки хирургического лечения 122,123
стабилизация 358-362
стадии лечения 356,356
у детей 405
укрытие кожей 364уход за раной, первичный 356-357, 357
фотографирование раны 354, 354
хирургическое лечение 356-362
эпидемиология 350, 350
этиология 350
отрыв связки 400, 403, 874
отрыв, определение А10
отрывные переломыголеностопный сустав 887
запястье 657, 658, 674
ладьевидная кость 919, 920
лодыжки 887, 878, 888, 891
малоберцовая кость 874
плечевая кость, дистальный отдел 609, 616
стопа 919, 920
отсроченная инфекция, определение 521
ошибки и осложнил
MIPO 208ошибки и осложнил (продолжение)большеберцовая кость 832, 843, 848, 850кисть 693лодыжки 867, 895локтевой отросток 633, 638надколенник 812открытые переломы 364-365плечевая кость 591-592, 605, 621-622предплечье 651-654принцип стягивания 254стопа 906, 914таз 716ппадения, и остеопороз 469
пальпация, после репозиции 185
пальцев повреждения 683-692
паравертебральный спазм 937
паращитовидный гормон 55, 59
пассивация, титан 36, 36
пателлотибиальный серкдяж 809, 809
патологический перелом, определение А10
патофизиология, повреждение мягких тканей
87, 89пахово-бедренный нерв 729
пациентадекватность 120, 135,151, 361, 450, 459, 475,
576, 624, 754, 758, 841, 847, 866-868, 894
и лечение инфекции 539
изоляция, после MRSA-инфекции 539,544
лечениеи стабилизация перелома 3
первичное 11
обследование 115переломы вертлужной впадины 719
переломы диафиза бедренной косги 767
повреждения мягких тканей 374-375
суставные переломы 142, 147
хроническая инфекция 546
общее здоровье, и травма 119-120
общение с 123,124,460-461
перевод в другие учреждения 124
подготовка 159пожилой См. пожилые пациенты
положение См. положение пациента
профессия, и травма 120
психическое здоровье, и травма 120
реанимация 116
См. также история болезни
состояние, диафизарные переломы 128,130
социальные факторы, и хирургия травм 120
«сущность» повреждения 115,115
факторы при принятии решения 118-120пациент (продолжение)факторы риска, тромбоэмболии 437-439
факторы, влияющие на заживление мягких
тканей 189
факторы, влияющие на исход 3
пациент-контролируемая аналгезия (РСА) 91,
91, 456передача энергии, определение А6
передний отдел стопы 919-931
перелом Galeazzi 402, 652, 653
перелом Hoffa 788, 792
перелом Jefferson 938, 938
перелом Rolando, большой палец кисти 684, 684
перелом палача 939, 940
перелома болезнь, определение АЗ
переломо-вывих, проходящий через локтевой
отросток 638,
переломы
Bankart 558Bennet, большой палец кисти 683, 684
Colles 665
Jefferson 938, 938
Pipkin 762Tillaux (двухплоскостные) 400, 420
Volkmann 855, 876, 880, 886, 888, 890
бедренная кость 18, 751-799
большеберцовая кость См. большеберцовая
костьвдавленные, определение А4
вертлужная впадина См. вертлужной
впадины переломы
взрывные 936, 944, 945
выявление, порозная кость 470
гипертермия после 12
группы 74, 77, 78диафизарные См. диафизарные переломы
дистракция, коррекция 274
закрытые 122,123, 296,301,857
имплозия 10классификация См. классификация
переломов
клиновидные См. клиновидные переломы
ключица См. переломы ключицы
консервативное лечение 17-19
косые 77
крестец 711кровоснабжение 10,11-13
лечение См. лечение переломов
лодыжки 871-897
локализация 70, 71, 71, 72-74
локтевая кость См. локтевая кость
лопатка См. переломы лопатки
лучевая кость См. лучевая кость
морфология 71, 71, 74, 79А40
Указательпереломы (продолжение)
опрос 79оскольчатые См. оскольчатые переломы
осмотр 355открытые См. открытые переломы
оценка 94,121«палача переломы» 939, 940
патологические, определение А10
пациенты пожилого возраста 475
перипротезные 478—179, 798
плечевая кость См. плечевая кость
подвертельные 767
подитравма 337
поперечные 77
предплечье См. предплечье
при остеопорозе 469
простые 75, All
пяточная кость 388
репозиция См. репозиция
См. также повреждение
спиральные 77спонтанные, определение А13
сращение См. сращение переломов
стабилизация См. стабилизация
суставные См. суставные переломы
сущность 71, 71, 79
таза 115, 697-717
типы 71, 74, 75, 76,399
идентификация 80,81
у детей 399
трехплоскостные 420, 422
у детей, См детские переломы
факторы, влияющие на исход 3
фиксация См. фиксация
цель лечения, определение А8
четырехфрагментарные 490
щель перелома 9,10,21, 22
эффекты, механические и биохимические
10переломы бугристости
ладьевидная кость 919,
плечевая кость 581, 583, 584,
переломы грудопоясничного отдела
позвоночника 944, 945
первичное лечение 943
тип А 945, 946универсальная система для позвоночника
945, 946переломы зубовидного отростка 939, 939, 940,
944, 944переломы истмуса, диафиз бедра 771
переломы ключицы 488, 557-570,559-560,560,
563-570, 565, 566, 567АО/ОТА кодирование 70, 70переломы ключицы (продолжение)интрамедуллярный остеосинтез 566,566-567
латерального конца, лечение 567, 567-568,
568лечение 563-568неправильное сращение, коррекция 488
остеосинтез пластиной 564, 565
остеотомия 488
оценка и диагностика 563
переломы костей запястья
анатомия 660, 660-661, 661
внешняя фиксация 670, 670
восстановление мягких тканей 384
концепция трех колонн 657, 657, 661
коррекция деформаций 492,492-493
остеотомия 492-493
раздробление метафиза 670
расширение ладьевидно-полулунного
промежутка 659, 659
смещение в ладонную сторону 668, 669
смещение к тылу 668
сопутствующие повреждения 659, 659
треугольный хрящевой комплекс (TFCC)
657, 672переломы ладьевидной косш 913,919,920,921,922
переломы локтевого отростка 628-633
LCP 238варианты лечения 628-629выбор имплантата 631, 631, 632доступы 629классификация 628, 628методы и средства репозиции 629, 630осложнения 633остеосинтез пластиной 631, 632, 633остеотомия 491, 622открытые 382оценка 628ошибки 633полезные советы 631, 632
положение пациента 629, 629
послеоперационное лечение 633
предоперационное планирование 629-631
принцип стягивания 251, 448
результаты 633
См. также локтевой сустав
шевронная остеотомия 613, 614
переломы надколенника 801-813
Insall-Salvati коэффициент 801
patella bipartita 802
анатомия, хирургическая 801, 803
АО/ОТА кодирование 70, 70
биомеханика 803
выбор имплантата 805
закрытие раны 811переломы надколенника (продолжение)
классификация 72, 802, 802
методы и средства репозиции 804-805
обследование 801
открытые 805
оценка 801-803оценка рентгенограмм 801-802
ошибки и осложнения 812-813
положение пациента 804
послеоперационное лечение 812, 812
потеря подвижности 813
предоперационное планирование 804-805
принятие решения 802, 803
стягивание 251, 451, 806, 806-807, 808, 808,
809, 809, 812
удаление имплантата 812
хирургическое лечение 805-811
«экватор», серкляж 808
переломы области тазобедренного сустава720, 751Letoumel рентгенологические ориентиры
720и костный цемент 474
неправильная репозиция 724
остеопороз 476, 478профилактика тромбоэмболии 441-442
риск тромбоэмболии 438,438, 439
чрескожная имплантация 754
переломы одного луча, плюсневые кости 928
переломы по типу зеленой ветки 401,402
переломы сесамовидных косточек 930,
переломы типа открытая книга 342
переломы у детей 391-423
алгоритм лечения 404
бедренная кость 413-417
большеберцовая кость 418-119
диафизарные, типы 402
дополнительные коды 403
закрытое лечение 404
зона роста 391,405,420
исключения 403
классификация 395—103
классификация АО 398-403
код ребенка 399
кодирование тяжести 403
кости и сегменты 398, 398, 399
лучевая кость 410-411, 412, 412-413
медиальный надмыщелок 408, 409
метафизарные, типы 401
мыщелковые 408, 409
надмыщелковые 407-408, 409
открытое лечение 404
открытые 405
плечевая кость 406-409
Приложениепереломы у детей (продолжение)
повреждения Monteggia 411
политравма 420
предплечье 410, 411,411—412
ремоделирование 393, 394
типы 399
частота 393эпифизарные, типы 400
переломы шиловидного отростка локтевой
кости 674переломы/повреждения Monteggia 109,112,
402, 652, 652
задние 639, 639и переломо-вывихи, проходящие через
локтевой отросток 639
у детей 411
переломы/повреждения таза 115алгоритм оказания неотложной помощи
700, 701
внешняя фиксация 706, 707
внешняя/внутренняя стабилизация 706
доступ к лобковому симфизу 708
и тромбоэмболия 438, 443
инструменты 706классификация 698, 700, 700, 705, 716
обследование 393,395, 697, 700
остановка кровотечения 342-343, 702, 703
открытые 431
ошибки и осложнения 716
послеоперационное лечение 716
принятие решения 697
протокол лечения 701, 702-703
результаты лечения 717
рекомендации по стабилизации 716
тазовая рама 343, 703, 703, 704
типы 705, 716
частота 697
шинирование 116
перемещенные лоскуты 364
периоперационная профилактика 425
перипротезные переломы 478-479, 797, 798
периферический рост кости 391
персонал операционной (ORP)
и перечень оборудования 159
и планирование операции 124
и предоперационное планирование 156
перфорирующие сосуды 189,190, 775
петли сосудистые Silastic 196,196
петля проволочная, переломы надколенника
806пилона переломы 452, 858-859, 859
См. также большеберцовая кость,
дистальный отдел
плазма-химическая обработка, анодная 41планированиеальтернативное, при MIPO 202-203
и коммуникации 123предоперационное См. предоперационное
планирование
хирургический доступ 190-191
пластина Balser 567пластина пружинящая крючковидная 740,
пластина с блокированием А9
для пяточной кости 906, 907
для шейного отдела позвоночника (CSLP)
944, 944для проксимального отдела плечевой
кости (PHILOS) 448,473,476, 477
пластина с ограниченным контактом,
определение All
пластина с угловой стабильностью,
определение А15
пластины 25-27, 227-247LISS См. менее инвазивная система
стабилизации
абсолютная стабильность 227-247
компрессия с помощью 25-26, 26
конструкции 228-238
контурирование 242,243,243
предызогнутые, определение All
реконструктивные См. реконструктивные
пластины
с блокированием См. компрессионная
пластина с блокированием
См. также мостовидный остеосинтез;
опорные пластины; волнообразная
пластина
специальные 237, 238
стандартные 202,472,472
трубчатые См. трубчатые пластины
функции 25,228,228,229,234, 244
пластины отпечаток 229
пластическая деформация, определение А5
пластичностьматериалы имплантатов 35, 35
определение А14
плечевая артерия 562, 575, 576
плечевая артерия, выделение 408
плечевая кость
MIPO 203АО/ОТА кодирование 70
безопасные зоны 307большой бугорок, неправильное сращение
488бугорки, остеотомия 490
диафиз 595-607анатомия 597, 597-598
внешняя фиксация 604, 605плечевая кость (продолжение)выбор имплантата 602, 603
задний доступ (Henry) 600, 601, 602
интрамедуллярный остеосинтез 598,
598-599
медиальный доступ 600
методы репозиции 600,602
остеотомия 488
оценка 595-596
ошибки и осложнения 605
передне-боковой доступ 600, 600
передне-боковой расширенный доступ
597показания к хирургическому
вмешательству 132, 595-596
полезные советы 603-604, 604
послеоперационное лечение 448, 604
предоперационное планирование
598-602
результаты лечения 606
трансдельтовидный доступ 598
у детей 394, 406-407
укорочение 127
дистальный отдел 609-625
LCP 238анатомия 610-611, 611
визуализация 610
выбор импланта 616-618
доступ 612-613, 613, 614, 615
задний доступ 614
классификация 609, 609, 610
коллатеральные связки 611
лечение 612-620
методы репозиции 616, 616
механизм повреждения 610
многофрагментарные переломы 618,619нейрососудистые проблемы 610
осложнения 621-622
остеосинтез пластиной 616-617
остеотомия 488, 491
оценка 609-610перелом типа IIIC по Gustilo 352
переломы у детей 407-408, 409,410
полезные советы 618-620, 619, 620
послеоперационное лечение 448, 621
предоперационное планирование 611,611
результаты лечения 622-624, 623
рентгенограммы 610
укладка 612, 612
цели лечения 609, 618
интрамедуллярные стержни 262
клиновидная остеотомия 491
надмыщелковые переломы 403
Указательплечевая кость (продолжение)
несращение 518
остеопороз 475^176, 518
остеотомия 488
проксимальный отдел 573-593
аваскулярный некроз 592
и повреждения нервов 592
инфекция 592классификация переломов 76
контрактура послеоперационная 591
неправильное положение имплантатов
591несращение 591-592
остеосинтез пластиной 581, 581
остеотомия 488, 489, 490
оценка 573, 573-574, 575
ошибки и осложнения 591-592
переломы на фоне остеопороза 475-476
переломы у детей 394, 406, 407
пожилые пациенты 585
показания к хирургическому
вмешательству 573-574
положение пациента 578, 578
послеоперационное лечение 448,590,591
посттравматические деформации
591-592
принцип стягивания 251
протокол реабилитации 591
См. также PHILOS
сосуды 575, 576типы переломов 584-589, 584-590
травма-серия рентгенограмм 573-574
фиксация винтами 581, 581
хирургическое лечение 576-584,
577-580эндопротезирование 583, 583-584
См. также тотальное эндопротезирование
локтевого сустава
суставной перелом 328
экстензионно-варизирующая остеотомия
491плечевое сплетение 563, 564, 579, 592
плечевой стержень без рассверливания (UHN)
262, 596плече-лодыжечный индекс 93,142
плечелучевой сустав 627
плюсневые костипереломы 928-930, 929, 930
фиксация винтом при переломах
большеберцовой кости 849, 849
плюснефаланговые суставы 928, 929
побочные эффекты, биоматериалы 65
поверхность контакта имплантат-кость 11,
11, 29повреждение
зона 118,192
механизм 11диафизарные переломы 128
суставные переломы 140,141
См. также переломы; политравма
«сущность» 115,115,118-120
повреждение конуса 941
повреждение нервов и сосудов 111
повреждение спинного мозгаи венозная тромбоэмболия 442
и риск тромбоэмболии 438
мониторинг жизненных функций 934
окончательное лечение 943-946
оценка 937первичное лечение 941-943
повреждения вертикального сдвига 342
повреждения локтевой колонны 672, 674, 674
повреждения ротаторной манжеты, и
повторный переломдиафиз, предплечье 654
определение 465, All
у детей 406
повязка См. гипсовая повязка
повязка Velpeau 595
повязкипористая полиуретановая пена 363, 363
послеоперационное лечение 457
предотвращение инфекции 538
подвертельные переломы 781-783,
подвздошно-бедренный доступ 726, 732,
736-737, 738, 747
подвздошно-крестцовая фиксация винтами 714
подвздошно-паховый доступ 725, 728-729,
735-736, 744, 744
подвздошно-подвздошная фиксация
пластиной 715
подвижность боковой массы, позвонок 939
подвывих (сублюксация) 724, А14
подготовка операционной 539, 734
подготовка пациента 159
подкожная ткань, и образование грануляций
372подкожный доступ 190-191
подколенная артерия 787
подмышечный нерв 562, 579, 580, 592, 597, 598,
601, 605подошвенное сгибание 855, 873контрактура, предотвращение 849, 849
подсиндесмозное повреждение,
голеностопный сустав 874, 874, 882
ORIF 885-886, 887
подтаранный сустав, и чрессиндесмозное
повреждение 875пожилые пациенты 119вертельные переломы 754
нагрузка весом 754, 761
переломы лодыжек 895
переломы плечевой кости 585
переломы шейки бедра 758
принятие решения 119
риск тромбоэмболии 437
См. также возраст пациента
тотальное эндопротезирование
тазобедренного сустава 759, 761
хирургическое лечение 475
позвоночник 933-947АО/ОТА кодирование 70, 70
взрывные переломы 936, 944, 945
вывихи в грудопоясничном отделе 944
гало-тракция 942, 942
классификация переломов 938-940
клиническая оценка 933-934
нарушение взаимоотношений 935
неврологические нарушения, классификация
941нестабильность 937-938
нестабильные повреждения 942-943, 945
обследование у детей 393
односторонний вывих 935
окончательное лечение 943-946
описание двух колонн 938,938
оценка 937первичное лечение 941-943
переломы в грудопоясничном отделе 936,936
классификация 940, 940
первичное лечение 943
универсальная система для позвоночника
945,946переломы на фоне остеопороза 479, 480
переломы/повреждения шейного отдела
938-939, 938-940, 944
без смещения 941
нестабильные 942-943
со смещением 943
субаксиальные 940, 940
подвижность боковой массы 939
положение пациента при травме 933, 933
разрыв мягких тканей 944, 944
рентгенография, в динамике 937
сращение 60, 65увеличение расстояния между остистыми
отростками 935, 935
шейный отделаномалии развития 935, 935
пластина с блокированием 944, 944
рентгенологическая оценка 934,934-935,
935А43
Приложениепозитронная эмиссионная томография (ПЭТ)
532позиционные винтымеханизм и пример 214
определение АЗ
переломы таранной кости 913
синдесмозные 892-894, 893
покрытиябиоматериалы 54и высвобождение лекарственных средств 61
материалы имплантатов 4СМ1
определение All
полиэтиденгликоли 62
ползучее замещение, определение All
полигликолевая кислота (PGA) 50, 805
полидиоксанон (PDS) 805
поликапролактон (PCL), пористый 63
полилактиды 41, 50, 805
полимерные имплантаты 41—42
полиметилметакрилат (РММА)
бусы 355,377
и вертебропластика 480
и гентамицин 534,535,554
цемент, и остеопорозная кость 474
полимикробная инфекция 533
полиморфоядерные нейтрофилы (PMN) 88, 93
полиорганная недостаточность 338
политравма 116-118,142, 337-347
алгоритм оценки 338
внешняя фиксация 302,312, 313
вторичный осмотр 116-117
и массивное кровотечение 342-343
интрамедуллярный остеосинтез 260
легочная эмболия 258
многопрофильная бригада 116,116
нейроимунные реакции 337, 337
нейроэндокринные реакции 337, 337
окончательное лечение 117
определение 337, All
патофизиология 337-338
первичное обследование 116
переломы шейки бедренной кости 758
последовательность лечения 116
ранняя фиксация переломов 339
реанимация 116
риск тромбоэмболии 438, 439
сохранение конечности или ампутация 345
сроки хирургического лечения 121,122,123,
148,338-340
у детей 420
цели лечения 340-342
шкала тяжести повреждений 337
этапное хирургическое лечение 345
полиуретаны 41полиэтиленгликоль, покрытия 62
полиэфиркетонокетон (РЕКК) 41
полиэфирэфиркетон (РЕЕК) 41
полные суставные переломы, длинные кости 75
положение «пляжного кресла» 578, 578
положение отломковбедренная кость 127, 797
большеберцовая кость 127
взаимозацепление линий перелома 186
интраоперационный контроль 275-279
коленный сустав 276, 277
коррекция с помощью дистрактора 170
метод кабеля 276, 277
ориентиры для оценки 186, 279
осевое 166оценка после репозиции 185-186
плюсневые кости 928, 929
позвоночник 935
См. также деформация
положение пациента 263
вертельные переломы 752
для тампонирования таза 703
переломы бедренной кости
диафиз 768-769, 769-770
дистальный отдел 788-789, 789
переломы большеберцовой кости
диафиз 837, 838
проксимальный отдел 821
переломы вертлужной впадины 726, 734
переломы головки лучевой кости 636
переломы грудопоясничного отдела
позвоночника 943
переломы диафиза костей предплечья
643переломы лодыжек 883
переломы локтевого отростка 629, 629
переломы надколенника 804
переломы плечевой кости
диафиз 603дистальный отдел 612, 612
переломы пяточной кости 903
после травмы позвоночника 933, 933
послеоперационное 458
положение См. неправильное положение;положение пациента
поломка/повреждение/неудача
винты 25, 221-222
имплантата 208, 209-210, 210
кости 471механическое, и мостовидный остеосинтез
293при остеопорозе 471, 472, 472
свободный лоскут 383
усталостное, определение А15полустержневая рама 848
поперечные переломы 77,128,402
пороз, временный 12, 29, 34
послабляющий разрез 195
последовательность блокирования,
интрамедулдярные стержни 271, 274, 796
последовательность введения, винты 158,158
последовательность вопросов, бинарная,
классификация 79, 80, 81, 82
послеоперационное ведение/лечение 447-467
MIPO 208
боль 447, 453—457
внешняя фиксация 316-317
лодыжки 894обезболивание 447, 453-457
перевязки 457
переломы бедренной кости
головка 764
диафиз 783
шейка 759, 761
переломы большеберцовой кости
диафиз, внешняя фиксация 850
дистальный отдел 866-867
проксимальный отдел 832
переломы вертлужной впадины 745
переломы лучевой кости
головка 636, 637, 638
дистальный отдел 674,676
переломы надколенника 812, 812
переломы плечевой кости
диафиз 604
дистальный отдел 621
проксимальный отдел 590, 591
переломы пяточной кости 906
переломы таранной кости 913-914
повседневная активность 459,459-460, 465
предоперационное планирование 159
предплюсне-плюсневые суставы 928
продолжительные пассивные движения
450,451, 452,458, 458,498
реабилитация 448—452, 459
суставные переломы 150-151
фазывторая 461—465
первая 447—461
третья 465посттравматические деформации 132,133,146,
209,483-503и комбинация винтов 332, 332
коррекция с помощью отклоняющих
винтов 272
переломы дистального отдела бедренной
кости 797
предотвращение 280
Указательпосттравматические деформации
(продолжение)См. также положение отломков
суставные 142,145
у детей 394, 418
бедренная кость 484, 496, 496
диафиз 784
дистальный отдел 797
большеберцовая кость, проксимальный
отдел 832
внутрисуставные 483
диафизарные 484и интрамедуллярный остеосинтез 359
классификация 483^84
комбинированные 503
лучевая кость, дистальный отдел 676
метафизарные 483
определение А4плечевая кость, проксимальный отдел
591-592после переломов пяточной кости 914
принятие решения 484
пяточная кость 906
терминология 483-484
посттравматический артроз 813
См. также артроз
посттромбофлебитический синдром 436
пояснично-крестцовый нерв 713
предварительное контурирование пластины,
определение All
предел прочности на растяжение, материалы
имплантатов 34
предызгибание 242,242, All
предызгибание пластины, определение All
преднагрузкавведение винтов 213, 219-220, 220
определение All
предоперационное планирование 5, 27,155,
155-162
LCP 237,334
MIPO 200-203
внешняя фиксация 848
деформации 484,486,486,493
диафизарные переломы 134
интрамедуллярный остеосинтез 263-265
лодыжки 882-883
материал для 156
метод 157-160
окончание 161,161
остеотомия 161
открытые переломы 358
оценка 155-156переломы бедренной кости 753, 761, 768, 789
переломы большеберцовой костипредоперационное планирование
(продолжение)деформации 498
диафиз 837, 838, 843
дистальный отдел 856-863, 867, 867
переломы в области предплюсно¬
плюсневых суставов 924, 926
переломы головки лучевой кости 633,634,636
переломы плечевой кости
диафиз 598-602
дистальный отдел 611, 611
проксимальный отдел 573
переломы пяточной кости 903
переломы пяточной кости 909-910
план 124,156
причины для 155
с внутренними фиксаторами 183
советы и подсказки 161-162
стадии 156суставные переломы 147
шаблоны для 156
предплечьевосстановление мягких тканей 382, 383
диафиз 643-655
LC-DCP 650
LCP 648, 649, 649
выбор импланта 648-649, 649
доступ к локтевой кости 644, 644-645
доступы к лучевой кости 644,645,645-646,
647закрытие раны 651
классификация 643
методы и средства репозиции 647-648,648, 649
несращение 654
остеотомия 492
открытые переломы 651
оценка 643ошибки и осложнения 651-654
перелом Galeazzi 652, 653
переломо-вывих Monteggia 652, 652
переломо-вывихи 651-653
повторный перелом после удаления
импланта 654
положение пациента 643
послеоперационное лечение 449, 651
предоперационное планирование
643-649хирургическое лечение 648, 649-651,650цели лечения 643
шина расщепленная 651
дистальный отдел 657-677
интрамедуллярный остеосинтез 262предплечье (продолжение)комплексные переломы 4, 638-640
лучевой лоскут 382, 383
остеотомия 492-493
переломы у детей 394, 410,410^12, 411
показания для хирургического
вмешательства 132проксимальный отдел 627-641
См. также лучевая кость; локтевая кость
предплюсне-плюсневые суставы
анатомия, хирургическая 922, 924
и переломы плюсневых костей 928
классификация переломов 924,
оценка 924повреждения 922-928
послеоперационное лечение 928
предоперационное планирование 924, 926
результаты лечения 928
рентгенограммы 924,
сроки хирургического вмешательства 926
типы переломов 924
установка винтов 926,
хирургическое лечение 926-927,
препарирование 193-194
приведение (аддукция), определение А2
признак Hawkins 914
признак жировой подушки 407
признак контура вертела 276,
признак кортикальной ступеньки 279
признак различия в диаметре 279
признак формы малого вертела 276, 278, 279
принципы Schatzker 140,146
принятие решения 115-162
в травматологии 115-125
дефект мягких тканей 371
диафизарные переломы 127-135
неправильное сращение 484
предоперационное планирование 156,158
суставные переломы 139-153
продолжающиеся пассивные движения (СРМ)
144, 150большеберцовая кость, проксимальный
отдел 832в послеоперационном лечении 450, 451,
452, 458, 458, 498
определение All
проекции Broden, пяточная кость 899, 904, 907
проекция Harris, пяточная кость 899
проекция вилки 880, 914
проекция пловца 934
проксимальные переломы, длинные
трубчатые кости 75, 76, 79
проксимальный бедренный стержень (PFN)
262, 478, 478
Приложениепроксимальный бедренный стержень
антиротационный (PFNA) 262, 751, 753, 754,754, 755, 782правильная точка введения 267, 773
рекомендации по послеоперационному
лечению 450
проксимальный плечевой стержень (PHN)262, 448
пространство Retzius 736
простые переломы
диафиз 77длинные трубчатые кости 75
концевой сегмент 78
определение All
протез Moore 429
противопоказанияинтрамедуллярный остеосинтез 283
МРТ 39противоскользящая пластина 180-181,181,244, 244определение Allпереломы малоберцовой кости 888, 889
противошоковые штаны, при переломах
костей таза 702
профилактикаантибиотики 425-433,431,431
контролируемые исследования 427—428,
428,429, 430
продолжительность 428
сроки 427тромбоэмболии 435-445
профилактика тромбоэмболии 435-445,459, 783
варфарин 440
история 435основные методы 439—440
переломы нижней конечности 443
переломы таза 443, 716
политравма 442при переломах области тазобедренного
сустава 441—442
рациональная, хирургия травм 441
травмы позвоночника 442
химическая 440
частота применения 440^41
прочность
кости 10материалы имплантатов 34-35,
на растяжение, биоматериалов 49-50
определение All
полимерные имплантаты 41
См. также предел прочности при растяжении
прямая мышца живота 708
психическое здоровье, и травма 120
пузыри кожные 147,192, 883, 901пузыри, перелом См. пузыри при переломах
пузыри при переломах 147,192, 883, 901
пули, удаление 366
пульс, документирование 355
пястно-фаланговые суставы 680, 680
пястные кости
анатомия 680
типичные переломы 679
хирургическое лечение 685, 685-686, 686
пяточной кости переломы 388, 899-908
анатомия 901, 901-902, 902
артроз после 908
заживление раны 906
классификация 900, 900, 901
неправильное сращение 906
обследовние 899, 899-900
остеотомия 502ошибки и осложнения 906,908
пластины с блокированием 904, 906, 907
послеоперационное лечение 452, 906
предоперационное планирование 903
расширенный латеральный доступ 903,904результаты лечения 908
репозиция 904, 905
«стабильный» фрагмент 902,904
стягивающие винты 904, 905
укладка пациента 903
хирургическое лечение 903-906, 904, 905
пяточно-кубовидный сустав 899,922
пяточно-ладьевидный сустав 919
пяточно-малоберцовая связка 903Ррабочая длина, определение All
разрез S-образный 692
рама, для внешней фиксации 311-315
А-образная 311
билатеральная 312
удлинение 313
мостовидная 312,313
жесткость 303, 304
терминология 312
унилатеральная 312,312
унилатеральная полустержневая 848
V-образная 311
ранагематома 441,522
заживление См. раны заживление
закрытие См. раны закрытие / уход за
раной
инфекция 425,523, 536,
контаминация См. раны контаминациярана (продолжение)
краевой некроз 522
лаваж 355лечение, открытые переломы 356
повязка 354, 355
посев 363промывание 526, 536
расхождение краев 867, 867
тампонирование 116
типы 87укрывание, открытой 362-363,
физиологическое очищение 88
фотографирование 354, 354
хирургическая обработка, многократная
363чистая хирургическая 425
раннее тотальное лечение (ЕТС) 123,339
интрамедуллярный остеосинтез 260, 261
определение All
при политравме 117, 420
ранняя реконструкция 142,148
раны заживление 28, 55,59, 60, 61, 88, 89, 94,
460,522, 812, 867, 906
раны контаминация 94, 98,117,130-131
раскол с импрессией, переломы
головка бедренной кости 763, 763
концевой сегмент 78
раскол, определение 84
раскол, перелом, концевой сегмент 78
раскол, простой, определение 84
рассверливаниев лечении несращений 516, 517
и заменный остеосинтез, диафиз
большеберцовой кости 843
и интрамедуллярный остеосинтез 257-258,
534, 535, 554
и легочная эмболия 342
и переломы большеберцовой кости 261,
839, 841
и хроническая инфекция 554
техника 268
расшатывание, винты 221, 221, 322, 322
См. также вырывание, винты
расшатывание стержня/винта, определение
А14
реабилитацияпереломы вертлужной впадины 745
после открытых переломов 353,353,364,
365
средства 124
реанимация 11и сроки хирургического вмешательства 768
критерии успеха 340
при политравме 338,339
Указательреваскуляризация 29,
регионарная анестезия 457
резорбциябиоматериалы 55-56
контакт пластина - кость 229
результат лечения 135,153
резьба винтов 213, 215, 215-216, 216, 218, 234
реконструктивные пластины 234,235
определение А12переломы вертлужной впадины 743
тазовая система 741, 742
реконструкцияанатомичная 145-146
в предоперационном планировании 156,
157,157
этапы 157,157
ректальное обследование, после спинальной
травмы 934ремоделирование (перестройка) 14,16, 392-393,
393,394,413, А10
рентгенограмма, оценка 121
бедренная кость
головка 762
диафиз 767, 768
дистальный отдел 787
шейка 757, 779,
большеберцовая кость
дистальный отдел 858
проксимальный отдел 817
вытяжение 144,155
гало-тракция 943грудопоясничный отдел позвоночника
936, 936динамическая, позвоночника 937
запястье 658, 660, 660-661, 661
интраоперационная 185,186
лодыжки 880, 881, 882
переломы вертлужной впадины 720, 720
переломы головки лучевой кости 633,634переломы надколенника 801-802
переломы таза 697переломы таранной кости 908, 913, 914
плечевая кость 610
повреждение мягких тканей 94
повреждения предплечья 627,152
положение пластины 152
послеоперационная 460
предоперационное планирование 155,156предплюсне-плюсневой сустав 924, 925
простая, и инфекции 532
пяточная кость 899
репозиции 150рентгенограмма, оценка (продолжение)
синдесмозная проекция голеностопного
сустава 880См. также компьютерная томография;
цифовая рентгенология; облучение;
рентгенология
спазм паравертебральной мускулатуры
937суставные переломы 142,143, 144^145
тазовое кольцо 700, 702, 716
травма-серия проксимального отдела
плечевой кости 573-574
транспорт кости 550-551
у детей 395шейный отдел позвоночника 924, 934г-935,935рентгенологические признаки Letoumel,
тазобедренный сустав 720
рентгенологияинтраоперационная оценка репозиции
275интраоперационная оценка ротации 278
См. также рентгенологическая оценка
цифровая 156,162
рентгенотерапия 747, 764
рентген-прозрачный столинтрамедуллярный остеосинтез 838
оценка тазобедренного сустава 739
переломы диафиза бедренной кости 769,
771, 776переломы диафиза большеберцовой
кости 837, 838
переломы ключицы 566
переломы надколенника 804
репассивация, титан 36,
реперфузия, и фасциотомия 366
репозиционный винт 207,214,332, All
репозиция 166-186анатомичная 4-5, 23, 227, 239, А2
винты См. репозиционный винт
головка бедренной кости 762
джойстик 179,179, 758, 759, 769, 770, 841,
864, А8
диафиза 167зажим См. зажим для репозиции
закрытая, переходящая в ограниченную
ORIF 208
и внутренняя фиксация 324
и процесс сращения 167,168
и стабилизация, с тракцией 18,18
и фиксация 140диафизарные переломы 127,134-135
как принцип АО 6
концепции 327репозиция (продолжение)
одновременная 139
открытая См. открытая репозиция и
внутренняя фиксация (ORIF)
предоперационное планирование 159
См. также фиксация; реконструкция
суставные переломы 144,145
и ятрогенное повреждение 168
инструменты 169интраоперационная, минимально
инвазивная 302
классическая 287компьютер-ассистированная навигация
185,186
контроль 168
костный импактор 179
костный крючок 179
метод «тяни-толкай» 174,175
метод двух зажимов 171,171, 272,174
модульная, внешняя фиксация 313-315,314,315
на пластине 180,180, 332и внешняя фиксация 302-303
и мостовидный остеосинтез 291, 291, 297
определение All
переломы диафиза бедра 170
предплечье, диафиз 648, 649
общая техника 167-169
опорная/противоскользящая пластина
180-181,181
определение 166, А12
оценка 167,185-186
планирование, при MIPO 201
по Kapandji 179,476
при деформациях 485-487
прямаядиафизарный перелом 174
и непрямая 168, 168
определение А12
рентгенограммы 150,167
рентгенологическая оценка 167
ретрактор Hohmann 176-177,178
с помощью имплантатов 180-184
серкляж 179,179спицы Киршнера 179,179, 207, 411, 629,631, 758, 759, 825
средства 268-269, 269, 270, 271
съемное компрессионное устройство 183,240, 240-241, 241
цель 166-167
шаровидный упор 179
репоцизии методыдиафиз плечевой кости 600, 602
дистальный отдел большеберцовой кости
205, 207
Приложениерепоцизии методы (продолжение)
дистракция 169,170
и средства, большеберцовая кость,
проксимальный отдел 824
интрамедуллярный остеосинтез 268-280
кисть 693переломы надколенника 804-805
при застарелых случаях и несращениях 279
тракция 169
респираторный дистресс синдром взрослых
(РДСБ) 93,260, 345
ретинакулярные сосуды, головка бедренной
кости 756
ретрактор Hohmann 176-177,178,297
ретракторы 193ретроградный/антеградный бедренный
стержень (R/AFN) 776, 776-777, 796правильная точка введения 267, 773, 774, 774
См. также антеградный бедренный
стерженьригидность (жесткость), определение А6
рифампин 537родственники пациентов, общение с ними 124
рост в длину, кость 391
рост, кость См. кость, рост
ростковая пластинка 391,405, 420
ротаторный подвывих, атлантоаксиальный,
С1/2 939ротационная нестабильность, тазовое кольцо
705ротационный лоскут на ножке 377, 378
ротационный подвывих атланта 939
ротациявинтов 213интраоперационный контроль 276, 278, 279
оценка после репозиции 185—186
ротация патологическая 208переломы дистального отдела бедренной
кости 797
рентгенологические признаки 279
рукоятка для введения 275, 275, 276, 280, 281, 324
рукоятка См. рукоятка для введения;Т-образная рукоятка
ручная тракциябедренная кость 769, 771, 789
большеберцовая кость 841Ссагиттальная плоскость, определение А12
самосверлящий конец винта 308, 308
самотампонада, и переломы таза 702
свободной руки метод, дистальное блокирование
280, 280свободный васкуляризованный трансплантат/
лоскут, определение А12
свободный лоскут 383,385, 387
связка Lisfranc 922
связки ладьевидной кости 919
сгибательная нагрузка, винты с блокируемой
головкой 322, 323
сгибательные переломы 77,127, 402
сгибательные щипцы, плоскогубцы 242, 243,243
сгибательный пресс 243, 243
сгибающие силы, винты 221
сегментарные артерии 189,190
сегментарные переломы 77, 332
сегментарный, определение А13
сегменты, длинные трубчатые кости 71, 71, 72,
73, 73, 75, 398
седалищный нерв 727, 732
секвестр, определение А13
секвестрация 544, 544и хроническая инфекция 543, 543
компьютерная томография 545, 546
сельскохозяйственная травма 431
семенной канатик 728, 729
сепсис 93, 349септический артрит 525, 536, 538
сердечно-сосудистая система, у детей 420
серкляжпереломы локтевого отростка 631
переломы надколенника 806,807,808,809, 809
репозиция 179,179
См. также циркулярная внешняя
фиксация/фиксатор
сила натяжения 245,249,
сила, механизм повреждения 140,141
синдесмозные связки, лодыжка 880
синдром Brown-Sequard 941
синдром повреждения передних отделов
спинного мозга 941
синдром полиорганной недостаточности
(СПОН) 93,338
синдром системного воспалительного ответа
(SIRS) 93, 337-338
синдром центрального повреждения
спинного мозга 941
синдром/повреждение Morel-Lavalle 343, 719
синегнойная палочка 532
синовиальные суставы 139
синовиит, и биодеградируемые материалы 813
синостоз, радиоульнарный 653-654
синтетические наполнители, для замещения
кости 42—43система с блокированием для проксимального
отдела плечевой кости (PHILOS) 238, 448, 586
и переломы на фоне осгеопороза 473,476,477системные антибиотики 355
скальпированное повреждение 343
ограниченное 99,102
обширное 99,103,108,109,112
и фасция 372
скользящая шина А16
скользящее отверстие 219,219,220, 691, А13
скорость оседания эритроцитов (СОЭ) 507,
522,529, 545
слепой стержень, для репозиции 770
сложные переломы 128
диафиз 77
концевой сегмент 78
определение А13, 84
слоновая нога 508, 509
смещениемаксимальное 133
обратное 166,166
определение А13
устранение 140
фрагменты 165
сноуборди переломы проксимального отдела
большеберцовой кости 827
и переломы пяточной кости 909
состояние здоровья, пациент 119-120
сосудистая ножка 732
сосудистое сплетение 189,190
сосудистые повреждения, система градации
мягких тканей 111
сосудистый анастомоз, и зона повреждения
381сосудистый эндотелиальный фактор роста
(VEGF) 59, 65
сохранение конечностипротив ампутации 345, 365-366, 374—375
процедура «фиксация и лоскут» 374
у детей 405
спиральные переломы 77,128,402
спиральный клинок 473, 782
список оборудования 159,159,160, 161
спицы Киршнерав гибридном внешнем фиксаторе 310
для временной фиксации 149, 149, 631,
825бедренная кость 758, 759, 790, 791, 794
большеберцовая кость 149,149, 825,
864, 864вывих в акромиально-ключичном
суставе 569
лодыжки 886, 887
локтевой отросток 631
лопатка 559малоберцовая кость 892
Указательспицы Киршнера (продолжение)переломы вертлужной впадины 739,741,
742, 743запястно-пястные суставы 685
запястье 670, 670, 671
и зона роста 405
и инфекция 592
кисть 684, 693лучевая кость, дистальный отдел 449, 665,665
метод изнутри-наружу 619
надколенник 806, 808, 808
направляющая спица 773
остеотомия 486, 487, 615
переломы локтевого отростка 629, 630, 631
плечевая кость, шинирование 448
плюсневые кости 928, 929
репозиция 179,179,207,411,629,631,758,759,825
стабилизация, чрезкожная 408, 409
фаланги 691
сплавывысокопрочные 40
с памятью формы 40
сплетение, плечевое 563, 564, 579, 592
сплетение, сосудистое 189,190
спонгиозная костьаутотрансплантат, при лечении несращений
513,514для пластики, остеопороз 473
и реконструкция сустава 148,149
определение А13
переломы 28-29трансплантация, дистальный отдел бедра 797
спонгиозные костные винты 213
LC-DCP 232бедренная кость 759, 760, 792, 792
резьба 218
спортсмены, и восстановление осевого
положения отломков 127
способ (метод) Matta 711, 714
способ Metaizeau 410, 411
сращение 9-31, 87,371вторичное 9,13, 20, 327, А13
замедленное 9
и закрытие раны 371-373
и методы репозиции 167,168
контактное, определение А13
кость См. кости сращение
непрямое 9,13, 20,327, А13
определение А13
остеопорозная кость 471
первичное 4, 9,13, 27, 327, А13
прямое 4, 9,13,27, 327, А13
прямое и непрямое, послеоперационное
лечение 465сращение (продолжение)См. также кости сращение; перелома
сращение
спонтанное 18
фазы 13, 87, 88, 89
щель перелома, определение А13
сращение переломов
биология 1-16
вторичное 20-22
и курение 506
и остеосинтез 33
и степень стабильности 17
нарушения 505
первичное 27-28См. также сращение костей; сращение
стадии 13-14,15-16
типы 13угловая деформация после 127-128
сращение, определение А13замедленное См. сращение, замедленное
С-реактивный белокпри замедленной конслидации 507
при инфицированном несращении
545при остеомиелите 526, 529, 537
при хронической инфекции 545
срединный нерв 664, 676
средний отдел стопы 502, 919-931
срезающие силы, определение А13
сроки профилактики 427
сроки хирургического лечения 121
бедренная кость 768, 788
большеберцовая кость, дистальный отдел
856-857
лодыжки 883морщинистость кожи 192, 821, 835, 857
открытые переломы 356
переломы таза 706
политравма 338-340
предплюсне-плюсневые суставы 926
суставные переломы 147-148
ссадины, предоперационное лечение 147
стабилизация 123внешняя против внутренней 706
гемодинамическая, таз 705
длинные трубчатые кости 342
и дефект мягких тканей 375-376
и стягивающие винты 217,217
компрессией и трением
кость 377крестцово-подвздошная нестабильность
711
методы 17
механическая 703стабилизация (продолжение)
несращений 515
открытые переломы 358-362
переломы большеберцовой кости 857-858
переломы у детей 405^06, 406
позвоночник 945последовательность, при множественных
переломах конечности 263
при хронической инфекции 548
ранняя 768
скелета 376См. также менее инвазивная система
стабилизации (LISS)
таз 343, 702, 705, 716
транскрестцовая нестабильность 711
цели 17стабильная фиксация, определение А12
стабильность 139абсолютная против относительной, при
MIPO 202абсолютная См. абсолютная стабильность
и методы репозиции 167
как принцип АО 3,4
методы мостовидного остеосинтеза 246
определение 17относительная См. стабильность
относительная
при внешней фиксации 303
угловая 5
стабильность относительная 4, 9
LCP 330
MIPO 202внешние фиксаторы 19,301-319
внутренний фиксатор 321-335
и образование мозоли 227
имплантаты 19интрамедуллярный остеосинтез 257-283костный шов 580механика методов 19мостовидный остеосинтез 287-298нагрузка весом 317определение А13остеопороз 480остеосинтез пластиной 20репозицияхирургическая фиксация с помощью 19-22
цели 17стадии лечения, открытые переломы 353,353стадия воспаления 13,15стальвинты 25
имплантаты 33
против титана, в винтах 221
См. также нержавеющая сталь
Приложениесталь (продолжение)структура поверхности 37, 37, 38, 38
трубки, внешняя фиксация 308, 308, 309
фреттинг 36
стандартная пластина, определение А4
стандартный (традиционный) винт, определение
А15стафилококки, коагулазо-отрицательные 533
стволовые клетки 63стержень См. интрамедуллярный стержень
стержни, карбоновые волокна, для внешней
фиксации 308, 308, 309
стоимость, неоперативного лечения 132
столJudet 738ортопедический См. тракционный стол
рентген-прозрачный См. рентген-прозрачный
столтракционный См. тракционный стол
стопа 385, 386,387, 899-931АО/ОТА кодирование 70, 70
См. также передний отдел стопы; задний
отдел стопы; средний отдел стопы
сторона растяжения, переломов 245,249,
стрепттококки 533
стресс, политравма 341стрессовый (усталостный) перелом, ладьевидной
кости 919,921
структура поверхности, материалы
имплантатов 37, 37-38, 38
стягивание 245, 245-246, 249, 249-254, 253
бедренная кость 250
биомеханика 249, 250, 251
восьмиобразная проволочная петля 251
динамическое 251,253
как функция пластины 228
критерии для фиксации пластиной 245
лодыжка, медиальная 251
лодыжки 885,886, 887, 888,889
локтевой отросток 251, 630, 631, 631
осложнения 254
ошибки 254переломы большеберцовой кости, у детей
419переломы надколенника 251, 805-809,
806-809, 812
переломы фаланг 688
плечевая кость, проксимальный отдел 251
при коррекции неправильного сращения,
диафиз бедренной кости 496
при лечении несращений 515,515
принципы применения 252-253
принципы фиксации переломов 327
проволочная петля 251, 252стягивание (продолжение)
статическое 251, 253
техника операции 253, 253-254
стягивающие винты 24-25,149, 150, 217абсолютная стабильность 239, 239-240,240
бедро, дистальный отдел 790-791, 791, 791
двусторонние/раздробленные переломы
крестца 715
диафизарные переломы 134
затягивание 25
зенкование отверстия 223
и защитная пластина, для абсолютной
стабильности 239, 239-240, 240
и пластины 25
кисть 693клиническое применение 223-224
компрессия с помощью 25, 217, 217, 220,
223концепции фиксации перелома 327
крестцово-подвздошная нестабильность
711лодыжки 888, 889
механизм и пример 214
недостатки 25один или два, для стабилизации 217, 217
определение А8переломы вертлужной впадины 740, 741,742, 744, 744
переломы костей предплечья 647,648, 648,649, 650, 650
переломы ладьевидной кости 919, 921
переломы надколенника 805, 808, 809
переломы пястных костей 685, 685, 686
переломы пяточной кости 904, 905
переломы фаланг пальцев 688, 691
положение 223, 223
потеря фиксации 25
предплюсне-плюсневые суставы 926, 927
при MIPO 203, 208при одноплоскостной остеотомии 486, 487
принцип «сначала стягивание, затем
блокирование» 237, 331
создаваемое усилие 24, 24
техника 219, 219
установка 222, 222
функции винтов 214
шейка таранной кости 912, 913
суперпарамашитные наночастицы оксида
железа (SPION) 61, 61
супинационная контрактура, предплечье 492
суставвнутрисуставные посттравматические
деформации 483
диартрозный 139сустав (продолжение)заживление мягких тканей 372-373
и антисептика 537-538
контрактура, предотвращение 140
концентрический и неконцентрический
167См. также голеностопный сустав; суставной;
хрящ; локтевой сустав; тазобедренный
сустав; коленный сустав; плечевой сустав;
лучезапястный сустав
флотирующий 131, 268, 564
тампонада 413
сустав Chopart 919, 920, 921
сустав Lisfranc 919, 922
остеотомия 502
повреждения 924, 925, 926, 927
предоперационное планирование 924, 926
сустава эндопротезирование 473См. также перипротезные переломы;
протезированный сустав
суставная поверхность, восстановление 144,145
суставная поверхность, инконгруэнтность 483
суставной, определение 84
суставные переломы 3, 78,139-153,162
LISS, преимущества 324
анатомия 139-140
бедренная кость 4-5, 5
большеберцовая кость 145
вдавление (импрессия) 78,140
внешняя фиксация 302
восстановление мягких тканей 150
доступ 148,194,195
кисть 688, 691
КТ 121
лечение 147научная основа для 14^—146
послеоперационное 150-151
принципы 140,147-152,153
механизм травмы 140,141,142
минимально-инвазивная хирургия 199
многофрагментарный со вдавлением,
определение А14
неполный 75, 78, 84, А14
обследование 142
плечевая кость 151-152
повреждение кости, оценка 142,143,1ФИ45
полныеопределение 84, А14
длинных трубчатых костей 75
принципы реконструкции (Schatzker) 140,146
принятие решения 139-153
раскол-вдавление, определение А14
реконструкция и фиксация 148-150,149,
151-152
Указательсуставные переломы (продолжение)См. также суставс мета-/диафизарным распространением 150
сращение с деформацией 498
стягивающий винт 224, 224
только вдавление, определение 84, А14
только раскол, определение 84, А14
сухожилие большеберцовой мышцы
сухожилия, и повреждение мягких тканей
«сущность» перелома 71, 71, 79
«сущность» переломов/повреждений 6,115,
115,118-120, 291, 373, 659, 815, А10
сцинтиграфия 532, 545съемное компрессионное устройство 183,240,240-241, 241ттазАО/ОТА кодирование 70, 70
размозжение 342-343
См. также переломы/повреждения таза;
тазовое кольцо
тазобедренный сустав 167
артродез 761
вывих 719, 734хирургический 726, 733, 734, 737-738
замещение 428, 429, 754
капсулотомия 781
подвывих 724См. также бедренная кость, проксимальный
отделтазовая рама 343, 703, 703, 704
тазовое кольцо 697-717
анатомия 698, 699
визуализация 700, 702
восстановление мягких тканей 384
нестабильностьс гемодинамической нестабильностью
702-705с гемодинамической стабильностью705-715обследование 393,395, 697, 700
оценка 697, 697-700, 698
рентгенография 697См. также переломы/повреждения таза
стабилизация 343
тазовая рама 343, 703, 703, 704
терминология 698
тазовые репозиционные щипцыс шаровыми опорами 273,175,176
углообразные 273,176
тампонадапри переломах таза 703тампонада (продолжение)
сустава 413
тампонирование таза 703, 703-704
тангенциальное проведение винта 210, 210
таранная кость
анатомия 871
вывих 871и чрезсиндесмозное повреждение 875,
переломы 908-915
анатомия 909
доступы 911, 913
исход лечения 915
классификация 908, 909
открытые 913
оценка 908-909
ошибки и осложнения 914
послеоперационное лечение 913-914
предоперационное планирование
909-910
репозиция и фиксация 910
установка винтов 910, 912, 913
хирургическое лечение 910-913, 911, 912
шейки 911, 912,913
подвывих, передний 882
тахикардия 436
ТТВ См тромбоз глубоких вен
телескопирование 20теория напряжения Perren 20-21, 21, 289, А13
термопластик 41тест с крючком, малоберцовая кость 893
техника «мешочка с бусами», антибиотики 355,
363,377,534,535,554См. также доставка лекарств
технология быстрого прототипирования
63-64
титанLC-DCP 230
АПХ обработка 41
биосовместимость 39
винты 25и реакция тканей 36-37
имплантаты 33и МРТ контроль 757, 763, 910
инертность 36
механические свойства 34
пассивация 36, 36
промышленно чистый
См. также cpTi
трубчатые пластины 233
титан алюминий ниобий (TAN) 33
титан молибден 33титановый эластичный стержень (TEN) 262,405
бедренная кость 417
ключица 566, 566тканевая инжинерия 48, 63
и биореакторы 62и быстрое прототипирование 63-64
и доставка лекарств 60-62
костно-хрящевые имплантаты 57, 58
хондроциты 57, 57
хрящ 57, 57, 58
тканьизмерение давления 92
некроз 91перемещение, свободное 381, 383, 385
реакции, и титановые импланты 36-37
регенерация, и биоактивные лекарственные
препараты 59
См. также мягкие ткани
факторы восстановления 49
Т-образная рукоятка 266, 269,269
тогглинг, определение А14
торсионная жесткость, определение А13
торусные переломы, зеленой веточки 402
торцевая заглушка 566
тотальное эндопротезирование локтевого
сустава 609, 617, 617-618
тотальное эндопротезирование
тазобедренного сустава 754, 759, 761
точки введения, интрамедуллярные стержни
бедро 261, 262,265, 266, 267, 773, 773, 795
большеберцовая кость 828,829, 840
точность, опредление 84
травмаафферентное воздействие 337, 337
возможности помощи 124
высокоэнергетичная 4, 90, 91, 96,142, 350,
350, 371
иммунный ответ 89
позвоночника 933
последствия 11
См. также политравма
травма-серия рентгенограмм, проксимальный
отдел плечевой кости 573-574
травматическое повреждение головного мозга
(TBI) 343, 343-344
тракционный стол 201, 263, 268, 291, 739, 750,
751, 752, 759для интрамедуллярного остеосинтеза,
большеберцовая кость 838
определение А10переломы диафиза бедренной кости
768-769, 770
переломы диафиза большеберцовой
кости 841
тракциядиафизарные переломы 132,133
для репозиции и стабилизации 18,18
Приложениетракция (продолжение)интраоперационная, переломы вертлужной
впадины 739
как метод репозиции 169
повреждения шейного отдела позвоночника
942, 942, 943
рентгенограммы 144,155, 610
ручная, переломы бедра 769, 789
трансдельтовидный латеральный доступ к
плечевой кости 580, 580, 598
трансплантация См. костные трансплантаты/
трансплантация
трансформирующие факторы роста (TGF) 59, 88
трение 23, 23-24, 24треугольник (фрагмент) Volkmann 855, 876,
880, 888, 890
треугольный фиброзно-хрящевой комплекс
(TFCC) 657, 659, 672
трехмерные технологии, прототипировпние
63-64трехплоскостные переломы 400,420,421,422
трикортикальные винты, лодыжки 894
трицепс плеча 601, 613, 622
тромбоз вен в травматологии 435
тромбоз глубоких вен (ТГВ) 435
диагностика 436переломы нижней конечности 443
переломы проксимального отдела бедра
441-442, 747
политравма 442
профилактика 783
факторы риска 438, 438—439
фондапарин 442
тромбоз тазовых вен 783
тромбоцитарный фактор роста (PDGF) 59, 88
тромбоцитопения, и назначение гепарина 441
тромбоэмболиягенетическая предрасположенность 438
факторы риска 437-439, 438
трубчато-стержневая система 308, 308-309,548,548трубчатые пластины 233,233, 234
туннелизация
подкожная 205
подмышечная 181,199, 204
эпипериостальный элеватор 204,204,205,206
тыльная артерия стопы 911
тыльно-локтевой фрагмент 668, 675
тыльный лоскут стопы 385,386Уутловая деформация, после сращения перелома
127-128угловая стабильность
LCP 234LHS 202, 213, 224
LISS 325внутренняя фиксация 334
монокортикальные винты 222
остеопорозная кость 472-473
угол Baumann 409
угол Bohler 899, 908
угол инсерции, LCP 237
удаление имплантата 210,466диафиз большеберцовой кости 843
диафиз костей предплечья 651
надколенник 812
после инфекции 534
предплюсно-плюсневые суставы 928
раннее 465
таз 716
у детей 406
удаление надколенника 802, 803,810, 811
удлинение, материалы имплантатов 34
укорочениебедренная кость 493,494, 768
и аваскулярное несращение 509
локтевая кость 493
малоберцовая кость
ультрасонография/ультразвукбольшеберцовая кость, проксимальный
отдел 817
венозная дуплексная 436
допплеровская 142, 354, 716, 787, 817,
инфекции 532
количественная 470
сращение кости 517
тромбоз глубоких вен 436
универсальная система для позвоночника
(USS) 945, 946
универсальный стержень 257
упрощенный универсальный стержень (SUN)
262усталостное повреждение, определение А15
установка винтов/стержнейбезопасные зоны 304г-305, 305-307
внешняя фиксация 304—305, 305-307, 376
неправильная 316, 317
проблемы, и смена метода 318
См. также инфекция спицевого хода;винты Schanz
у детей 406уход за спицевым ходом 316
устойчивость к напряжению
кость, интактная 21
определение А15
устойчивость к сгибанию, определение А13устойчивость к усталости, материалы
имплантатов 34, 35
утверждение классификации переломов 82-83
уход за раной/ закрытие раны 190, 194-196
большеберцовая кость 832, 863
вакуум-ассистированное заживление См.вакуум-ассистированное закрытие
заживление 371-373,377-379, 378, 379
лодыжки 895
основные принципы 195
открытые переломы 375
отсроченное 377, 379
первичное 356-357, 357по сравнению с отсроченным 363
переломы дистального отдела бедренной
кости 790
переломы надколенника 811
предоперационное планирование 159
предотвращение инфицирования 538
предплечье, диафиз 651
сроки 377, 379
швы 195
ушиб 99,101
мышцы 110
на всю толщину 99,108
некроз после 99,104Ффакторы роставысвобождение лекарства 60-61
дозы и сроки применения 61
и остеопорозная кость 475
как биоактивные фармаконы 59-60
факторы транскрипции 63
фаланги 687, 687-688, 688, 689-691, 692, 692
фармаконы, биоактивные 50, 53, 55,58-60
Фармакопея США 49, 62
фасциально-жировые лоскуты 385
фасциотомияи компартмент-синдром 91, 91, 92, 376
определение А15
фасция 189грануляция 372рассечение после скальпированной
травмы 372
фекальная контаминация 431
фентанил 455фибробластный фактор роста (FGF) 59
фибробласты, заживление раны 88
фиброз 89фиброзный хрящ 140, А15
фибронектины, заживление раны 88
физиологическая очистка раны 88А52
Указательфизиотерапия 135, 405, 459фиксатор с тчечным контактом (PC-Fix) 5,321фиксацияабсолютная или относительная стабильность
227абсолютная стабильность 22-29
биологическая 227
биомеханика 3внешняя или внутренняя, переломы таза 706
внешняя См. внешняя фиксация/фиксаторы
внутренняя См. внутренняя фиксация/
фиксаторы
и методы репозиции 168
и острый инфекционный процесс 521,522
имплантаты и материалы 33-44
интрамедуллярный остеосинтез 280-282
коррекция эластичности 19
методы, и инфекция 527-529
минимальная, переломы дистального
отдела плечевой кости 618
окончательная 159,318
определение 17, А15
открытые переломы 358
относительная стабильность 19-22
переломы таза 706-707, 708, 709
переломы шейки/диафиза бедра 780-781
плюсы и минусы методов 342
посттравматическая деформация 485—187
предоперационное планирование 156,158,
158принципы 327
ранняя 339,343-344См. также внешняя фиксация/фиксаторы;
внутренняя фиксация/фиксаторы; менее
инвазивные системы стабилизации (LISS);
компрессионная пластина с
блокированием (LCP); открытая
репозиция и внутренняя фиксация;
репозиция
сроки См. сроки хирургического
вмешательства
стабильная 3, А13стабильность См. абсолютная стабильность;стабильность относительная
стягивающие винты 149, 150
хирургическая, показания 131-132
эластичная, и образование мозоли 22
фильтры полой вены 439—140
флотирующий сустав 131
флотация коленного сустава 268
флотация плечевого сустава 564
флюороскопияMIPO 203,208, 209
бедренная кость 794флюороскопия (продолжение)большеберцовая кость 824, 840, 847
вертлужная впадина 721, 734, 745
запястье 661интрамедуллярный остеосинтез 263-264,
264, 266, 267, 269, 274, 275, 276, 277, 566
интраоперационная, вертельные переломы
751малоберцовая кость 892, 893
метод кабеля 277
плечевая кость 578, 591,599, 603
предплечье 650, 651
репозиция 168,185,186,269
таз 710, 711, 714
фонгиосомы 190
фондапаринукс 442
формирование резьбы 218
фрагменты, смещение 165
фреттинг 36,41
функциявинты 214клинический контроль, после репозиции
185пластины 244Xхинолоны 430,537
хирургии многопрофильная бригада 116,116
опыт 9самооценка 124
хирургическая обработка 94, 376, 552
и закрытие раны 377инфицированное несращение 547, 547,549костномозговой канал 547
определение А15
переломы надколенника 805
повторная 95, 375, 379, 379
при лечении инфекции 533-534, 534
при хронической инфеции 547
хирургическая травматология
венозный тромбоз 435,441
обмен информацией 123-124
план лечения 123
планирование 124
принятие решения 115-125
стратегия 124
тактика 124
условия 124
хирургический вывих головки бедра 726, 733,
734, 737-738, 763
хирургический план 123,124,147,156,161,161хирургическое/оперативное лечение
дебридмент, травма мягких тканей 94
доступыинтрамедуллярный остеосинтез 265
планирование 190-191
профилактика дополнительных
повреждений 11
суставные переломы 148
контроль повреждения, определение
А15костные инфекции 539
ложный сустав 510,минимально-инвазивное 134,194,199-210,
227, 777, А8
окончательное 123
открытые переломы 356-362
пациенты пожилого возраста 475
первичное, открытые переломы 353,353
показания к фиксации перелома 131-132
политравма 339, 340
принципы 133-135
репозиция См. репозиция
См. также минимально инвазивный
остеосинтез пластинами;
предоперационное планирование;
переломы
сроки 121,122,123,133
стратегия 123стягивающая петля См. стягивание,
проволочная петля
тактика 123, 124,147,156,158,159,160
удлинение конечности 483, 484
факторы риска, тромбоэмболии 438—139
хронический остеомиелит 544
этапное 345
хирургия контроля повреждений (DCS) 122,
123, 338, 339внешняя фиксация 302
интрамедуллярный остеосинтез 260, 261
определение А15переломы диафиза бедра 768, 778, 778
политравма 117,118
хондромаляция, надколенника 801
хондроциты
алгинат 53
определение А15
тканевая инжинерия 57, 57
трансплантация, аутогенная 53, 57
хром, аллергические реакции 39
хрящ 145гиалиновый 144
заместительные материалы 52
и нестабильность 145
повреждение 167
Приложениехрящ (продолжение)суставная реконструкция 149
тканевая инжинерия 57, 57, 58
хрящ-продуцируемый морфогенетический
протеин - 1 (CDMP-1) 59ццефалоспорины 355, 427, 428, 430
циклооксигеназы-2 ингибиторы 89, 453-454
циркулярная внешняя фиксация/фиксатор
311,311, 315
бедро 778большеберцовая кость 824, 828, 848, 866
корригирующая остеотомия 316
См. также серкляж
цитокин 88, 93, 93
цифровая рентгенология 156,162
ЦОГ-2 ингибиторы 89, 453-454ччетырех-фрагментарные переломы,
неправильное сращение 490
чрезгленоидальный перелом 559
чрескрестцовая нестабильность 711, 712-715
чрезлобковая нестабильность 710, 710
чрессимфизная нестабильность, фиксация706-707, 708, 709
чрессиндесмозные переломы/повреждение,
голеностопный сустав 875, 875-877, 882, 886,888, 889шшаблоныдля интрамедуллярного остеосинтеза 263
для контурирования пластин 242,243
имлантатов 156,158,158
предоперационное планирование 156
шайба, и установка винта 224, 224
швыAllgower-Donati 196,196
и натяжение при закрытии раны 195
костный шов 580техника, инфицированные раны 536, 536
шевронная остеотомия, локтевой отросток
613, 613, 614, 615
шейного отдела позвоночника повреждения
944без смещения 941
галотракция 942, 942
со смещением 943
шейно-грудной переход 934шелк, как биоматериал 50, 54
шиловидный отростоклоктевой кости, переломы 674
лучевой кости, переломы 657, 667, 668
шина блокированная, определение А15
шина расщепленная, на предплечье 651
шинирование, функциональное 595
шины/шинирование 4,18большеберцовая кость, дистальный отдел
866
внешние 458
внутреннее 199,213,292,
жесткость, и мобильность 22
и межфрагментарная подвижность 22
концепции фиксации переломов 327
определение А16
плечевая кость, диафиз 595
после переломов таранной кости 913
предплечье и кисть 458
при оценке суставных переломов 142
продолжающиеся пассивные движения
(СРМ) 450,451,452, 458, 458,498
с блокированием, определение 327, А15
скольжение,определение А16
шкала Neer, переломы проксимального
отдела плечевой кости 585
шкала комы Глазго 343шкала оценки мышечно-скелетных функций
(MFA-шкала) 748
шкала переломов, ганноверская 97, 98, 99
шкала тяжести искалеченной конечности 345
шкала тяжести повреждений (ISS) 344, А16
шкала ухудшения Американской ассоциации
спинальной травмы (ASIA) 941
шов Algover-Donati 196,196, 906
штифты Stemmann 302, 308, 411, 501, 527, 527щщипцы шаровидные тазовые репозиционные
173,175,176щипцы, для контурирования пластин 242, 243,
243ээксцентричная нагрузка 140,141
эксцентричное расположение, винты 230, 233,
234эксцентричное сверление 232, 232, 233
эластическая деформация, определение А5
эластичность 33, 33, А9эластичный стабильный интрамедуллярный
остеосинтез (ESIN) 327,404,405,408,411,418,566электрокоагуляция 194, 195
электромагнитная стимуляция, и сращение
кости 517
эмболизация 702
эндопротезбедренный, дистальный 797,798
бедренный, проксимальный 761, 798
бедренный, шейки 758, 759
гемиартропластика 582, 583
и ожидаемая продолжительность жизни
758, 759, 761
локтевой 609, 617, 617-618, 627, 673
однополюстной 758, 759
плечевой 582,583, 583
См. также артропластика; имплантаты;
перипротезные переломы
эндопротезированиеантибиотикопрофилактика 431
асептическое несращение 516
бедренная кость, дистальный отдел 797,798бедренная кость, проксимальный отдел
761, 798локтевой сустав 609, 617, 617-618, 673
плечевого сустава 583, 583
эндост, определение А16
эндотелиальные клетки, в заживлении ран 89
энтерококки 533
ЭОП расположениедля измерения длины стержня 263, 264
при MIPO 203
эпидемиологияоткрытые переломы 350,350
переломы ключицы 563
переломы лопатки 557
эпипериостальный элеватор 204, 204, 205, 206
эпифиз, определение А16
эпифизарная область, размещение
стягивающих винтов 224, 224
эпифизарные переломы, у детей 399, 400
эпифизарный рост 391-392
эрозия, определение 36Яягодичный нейрососудистый пучок, верхний 737
АО — Принципы лечения переломовВторое переработанное и дополненное издание
Том 1- Принципыwww.aoprinciplesru.comISBN 978-3-9814118-5-0
(продаются комплектом)9 783981 411850Более 40 лет АО (Arbeitsgemeinschaft fur Osteosynthesefragen - Общество по изучению
вопросов остеосинтеза) с помощью публикаций и специальных курсов распространяет по
всему миру принципы лечения переломов. Второе переработанное и дополненное издание
книги «АО — Принципы лечения переломов» дает описание новейших методов и полностью
соответствует современным курсам АО. Издание, состоящее из двух томов, представляет
собой отличное практическое руководство, отражающее опыт около ста авторов, известных
хирургов и членов профессорско-преподавательского состава АО. Благодаря большому
количеству новых иллюстраций, а также анимации и видео данное издание является не
только отличным справочником, но и уникальным средством обучения. Концепция книги
делает ее незаменимой как для стажеров, так и опытных хирургов-травматологов.Том 1 представляет основы и принципы лечения переломов, такие как биомеханика,
средства предоперационного планирования, обращение с мягкими тканями, различные
методы репозиции и фиксации, имплантаты. Кроме того, в него включены новые вопросы,
касающиеся внутренней и внешней фиксации, хирургии контроля повреждений,
минимально-инвазивной хирургии и биотехнологии.АО — ПринципыРепозиция и фиксация переломов с
восстановлением анатомичных
взаимоотношений.Фиксация переломов с обеспечением
абсолютной или относительной
стабильности в зависимости от
особенностей перелома, пациента и
повреждения.Сохранение кровоснабжения мягких
тканей и кости путем применения
щадящих методов репозиции и
хирургической техники.Ранняя и безопасная мобилизация и
реабилитация как поврежденного
сегмента, так и пациента в целом.
мгонотзоп>13fD"ОФтзо\О-IшXXо<т>ф> .н0 -о1 5Z1
ТЗ
X
I
.Р
□
сг1з
оZ}о
ьX
Л)X
XоCDX
WьS -Оs П>ь
о
£
о
гоьп>XфIXUQ□П>отQJт:ьг£0"ОО»11ПринципыВассаИЕДИА