Author: Мерзенюк О.С.
Tags: физиотерапия и курортология медицина мануальная терапия
ISBN: 5-8441-0146-4
Year: 2005
Text
R.A.S.Lab OCR
raslab.info
Данная книга представлена исключительно в
ознакомительных целях. Любое коммерческое
или иное использование кроме предварительного
ознакомления запрещено. Публикация данного
документа не преследует никакой коммерческой
выгоды. Но такие документы способствуют
быстрейшему профессиональному и духовному
росту читателей и являются рекламой бумажных
изданий таких документов.
Все авторские права сохраняются за
правообладателем.
ЧЕРНОМОРСКАЯ КОЛЛЕГИЯ МАНУАЛЬНОЙ МЕДИЦИНЫ,
ОСТЕОПАТИИ И ПРИКЛАДНОЙ КИНЕЗИОЛОГИИ
ЗАО «КЛИНИЧЕСКИЙ САНАТОРИЙ «МЕТАЛЛУРГ»
ЦЕНТРАЛЬНЫЙ КЛИНИЧЕСКИЙ САНАТОРИЙ
им. Ф. Э. ДЗЕРЖИНСКОГО ФСБ РФ, г. СОЧИ
О. С. МЕРЗЕНЮК
о
ПРАКТИЧЕСКОЕ
РУКОВОДСТВО
ПО МАНУАЛЬНОЙ
ТЕРАПИИ
Издание второе,
переработанное и дополненное
Новокузнецк
2005
УДК [616.711 + 616.381] - 085.828
ББК 53.54
М 521
ISBN 5-8441-0146-4
Издание одобрено и рекомендовано к печати на заседании Научного совета
Черноморской коллегии мануальной медицины, остеопатии, прикладной кинезиологии
и кафедры восстановительной медицины, курортологии и физиотерапии с курсом
мануальной терапии Кубанской государственной медицинской академии.
М 521 Мерзенюк О.С.
ПРАКТИЧЕСКОЕ РУКОВОДСТВО ПО МАНУАЛЬНОЙ ТЕРАПИИ
Технический и литературный редактор: М.Л. Мерзенюк. Новокузнецк 2005, 312 с,
ил.
Книга посвящена практическим и некоторым теоретическим вопросам мануальной
медицины.
В монографии подробно описаны современные и наиболее эффективные мануальные
методы, направленные на коррекцию патобиомеханических изменений различных
структур опорно-двигательного аппарата, кранио-сакральной системы и внутренних
органов, которые во многих случаях определяют причины формирования болевого
синдрома.
В руководстве основное внимание уделено преимущественно мягкотканным методам
и техникам, которые отражают последние достижения мировой и отечественной
мануальной медицины.
Автор, исходя из 21-летнего опыта изучения, преподавания и применения
мануальной терапии в клиниках Новокузнецкого ГИДУВа и Кубанской государственной
медицинской академии, оригинально систематизировал и изложил знания
передовых мануальных школ (проф. К. Е. Левита; В. Янды; О. Г. Когана; Й. Фоссгрина;
Ф. Гринмана; Ж-П. Баррала; К. Р. Астил-Смита и др.), а также описал собственные
мануальные техники на различных структурах организма.
Практическое руководство предназначено для мануальных терапевтов,
невропатологов, ортопедов, специалистов восстановительной медицины и других врачей,
интересующихся вопросами мануальной медицины.
В книге 444 цветные фотографии.
Рецензент: А. А. Скоромец, академик РАМН, заслуженный деятель науки
Российской Федерации, д.м.н., профессор, зав. кафедрой неврологии и нейрохирургии
Санкт-Петербургского государственного медицинского университета им. Павлова,
главный невролог г. Санкт-Петербурга, президент Всероссийской ассоциации
мануальной медицины.
Первое издание вышло в 1999 г.
УДК [616.711 + 616.381] - 085.828
ББК 53.54
М 52* _. _л , © О. С. Мерзенюк, 2005 г.
ISBN 5-8441-0146-4
CHERNOMORSK COLLEGE OF MANUAL MEDICINE,
OSTEOPATHY AND APPLIED KINESIOLOGY
CLINICAL SANATORIUM «METALLURG»
THE DZERZHINSKY CLINICAL SANATORIUM, SOCHI
0. MERZENYUK
THE APPLIED
MANUAL MEDICINE
Novokuznetsk
2005
Oleg S. Merzenyuk
THE APPLIED MANUAL MEDICINE
The problems of applied manual medicine are given in this book.
The modern and most effective manual methods for the correction of pathobiomechanical
changes of bone and muscular system, craniosacral system and internal organs, which
dysfunctions may be the causes of the pain syndrome, are described in the monograph.
The main attention is paid to the soft-tissue methods and techniques, which reflect the
last achievements of the world and Russian manual medicine.
The author, who has 21 years of his own study, teaching and application of manual
therapy in Novokuznetsk institute of post-graduate education for the doctors and Krasnodar
state medical Academy, originally has given the knowledge of best world manual schools
( Levit K., Janda V., Kogan O., Fossgreen J., Greenman Ph., Barral J.-P., Astill-Smith
C.R. and others) and has given the techniques of his own.
The manual is destined for manual therapeutists, neuropathologists, orthopedists and
other practitioners, who are interested in manual medicine.
There are 444 color photos.
Reviewer: Skorometz A. A. - academician of Russian Academy of Medical Sciences,
doctor of medical sciences, professor, chair of neurolody and neurosurgery deparment of
Sankt-Peterburg state medical university, head neurologist of Sankt-Peterburg, President
of Russian manual medicine association.
МЕРЗЕНЮК
Олег Семенович
Доктор медицинских наук, профессор,
зав. курсом мануальной терапии
кафедры восстановительной медицины,
курортологии и физиотерапии
Кубанской государственной
медицинской академии,
невролог и мануальный терапевт
высшей категории
президент Черноморской коллегии
мануальной медицины, остеопатии
и прикладной кинезиологии
БЛАГОДАРНОСТЬ АВТОРА
Искренне выражаю свою благодарность всем,
кто принимал участие в создании данной монографии:
+ фотографу Ярославу Беляеву, скромному и душевному человеку, - за творческий и
профессиональный подход к съемке мануальных техник;
+ близким людям, с чьей непосредственной помощью весь практический материал
был проиллюстрирован:
- Сонечке, моей дорогой доченьке, с малых лет помогающей мне в организации
наглядности учебного процесса;
- Марине Тарасовой, жене моего друга и ученика Сергея, к сожалению, рано
ушедшего из жизни;
+ моим друзьям: Сергею Механику, Николаю Сальникову, Сергею Кондрашову,
Константину Кириенко за активную поддержку и значимое содействие в работе над
книгой;
+ ТОО «Алком» и лично Сергею Николаевичу Рязанцеву за помощь в издании
данного руководства;
+ фирме «Риэлт» и лично Владимиру Игоревичу Батманову за высококлассную
печать иллюстраций;
+ сотрудникам Новокузнецкого полиграфкомбината за высокий профессионализм и
качество работы, выполненной в кратчайшие сроки;
+ Маргарите, любимой лсене, за большое участие в подготовке к изданию данной
книги.
6 О. С. Мерзенюк Практическое руководство по мануальной терапии
ПЕРЕЧЕНЬ
БПДС - блокированный позвоночный
двигательный сегмент
ГОП — грудной отдел позвоночника
ГПП — грудопоясничный переход
ГСС - голеностопный сустав
ДФ — дисфункция
ДФС - дисфункциональный сустав
ЗВПО— задняя верхняя подвздошная ость
ИПП — исходное положение пациента
КБС - крестцово-бугорная связка
ККС — крестцово-копчиковое сочленение
КПС — крестцово-подвздошное сочленение
КС — коленный сустав
КСР - кранио-сакральный ритм
ЛГМ — локальная гипермобильность
Мб - мобилизация, мобилизационный
МТ - мануальная терапия
МЦ - манипуляция, манипуляционный
СОКРАЩЕНИЙ
МЭТ — мышечно-энергетическая техника
МФР — мышечно-фасциальный релиз
НУК — нижний угол крестца
ОДА - опорно-двигательный аппарат
ПБМИ — патобиомеханические изменения
ПВПО — передняя верхняя подвздошная ость
ПД — пассивные движения
ПДС - позвоночный двигательный сегмент
ПИР - постизометрическая релаксация
ПКС — подвздошно-крестцовое сочленение
ПОП — поясничный отдел позвоночника
РПДМ — регионарный постуральный
дисбаланс мышц
ТБС — тазобедренный сустав
ТМО — твердая мозговая оболочка
ФБ — функциональный блок
ШГП - шейно-грудной переход
ШОП - шейный отдел позвоночника
7
... моему дорогому учителю и другу,
заслуженному деятелю науки Российской Федерации,
д. м. н., профессору Ому Григорьевичу Когану...
ПРЕДИСЛОВИЕ
Большой интерес к мануальной медицине во всем мире, внедрение мануальной
терапии в общую систему современных технологий восстановительной медицины для
реабилитации больных с заболеваниями опорно-двигательного аппарата, кранио-сак-
ральной системы и внутренних органов, высокая эффективность ее применения
привели к активному научному изучению этой замечательной дисциплины и в России.
Результатом официального признания и понимания важности дальнейшего развития
мануальной медицины в нашей стране стало недавнее введение (1998 г.) в
номенклатуру врачебных и провизорских специальностей Министерства здравоохранения и
медицинской промышленности Российской Федерации специальности «мануальная
терапия».
В предлагаемой литературе по мануальной терапии зарубежных и российских
авторов, представляющих школы остеопатии, хиропрактики и современной
мануальной медицины описано несколько тысяч лечебных мануальных техник по коррекции
соматических дисфункций. Все это осложняет выбор наиболее адекватных лечебных
приемов практикующими врачами и подготовку специалистов данного профиля.
Вышеизложенное побудило автора написать данное практическое руководство,
где представлены современные и эффективные мануальные техники, наиболее
изученные и практикуемые профессором Мерзенюком О.С, который ни в коей мере не
претендует на абсолютную полноту изложения практического материала по мануальной
медицине.
Более чем 100-летняя история развития научной мануальной медицины в
последние два десятилетия имеет четко выраженную тенденцию перехода от жесткого
силового воздействия с применением ударов, рывков, толчков, грубого растяжения и
давления, обеспечивающих чисто механический эффект к мягкотканным методам,
основанным на пластико-эластических свойствах тканей и нейромышечных
рефлекторных механизмах, которые способствуют улучшению биомеханических, проприоцеп-
тивных и реципрокных взаимоотношений в различных патологически измененных
структурах и тканях. Такими современными и высокоэффективными методами
являются миофасциальный релиз, мышечно-энергетические техники, постизометрическая
релаксация мышц, стрейчинг миофасциальных структур, техники натяжения и про-
тивонатяжения и др., которые пользуются все большей симпатией и популярностью
у практикующих врачей восстановительной медицины, т.к. просты в выполнении, не
требуют больших физических затрат, эффективны при многих соматических
дисфункциях, практически не имеют негативных побочных действий и не дают осложнений.
В данном руководстве основное внимание уделено последним достижениям
практической мануальной терапии, в частности: мягкотканным методам и техникам,
направленным на коррекцию патобиомеханических изменений опорно-двигательного
аппарата, кранио-сакральной системы и внутренних органов, изменения которых во
многих случаях определяют генез формирования болевого синдрома.
8 О. С. Мерзенюк Практическое руководство по мануальной терапии
Среди патобиомеханических изменений, диагностируемых на шейном и
поясничном отделах позвоночника, наибольшую сложность в диагностике и определении
клинической значимости для мануального терапевта представляет локальная
гипермобильность, т.к. ее коррекция требует специальных биомеханических представлений и
рентгенологических знаний, а также более продолжительного времени лечения, чем
при других патобиомеханических проявлениях. Практически впервые в
отечественной литературе подробно описан и оригинально дополнен автором метод аутостабили-
зации, представляющий собой комплекс упражнений для усиления мышц-фиксаторов
(стабилизаторов) позвоночных двигательных сегментов вышеуказанных регионов и
структур таза, где диагностируется повышенная подвижность в линейном
направлении.
Впервые сделана попытка предложить неврологам и специалистам по мануальной
терапии техники мобилизации на периферических нервах конечностей и туловища
при компрессионных (туннельных) синдромах.
Несмотря на тенденцию приоритетного использования мягкотканных техник, по
мнению автора, манипуляции малой силы не потеряли своей актуальности и сегодня.
При глубоких знаниях основ биомеханики и патобиомеханики, а также строгом
соблюдении особенностей показаний и противопоказаний к манипуляциям мануальный
терапевт может принести быстрое облегчение пациенту при отсутствии каких-либо
осложнений. Для врачей, имеющих большой опыт клинической практики, в разделе
артровертебральной мануальной терапии предложены наиболее популярные манипу-
ляционные техники, многие из которых описаны с новых позиций биомеханики.
Многолетнее изучение актуальных вопросов мануальной медицины, большой
практический опыт и сотрудничество с ведущими представителями передовых
мануальных школ Чехии, Дании, Германии, Франции, Великобритании, США и др.
позволило автору систематизировать полученные знания и оригинально изложить
общеизвестные, а также собственные техники в главах данной монографии, в соответствии с
общепринятым разделением мануальной терапии на кожно-подкожно-миофасциаль-
ную, артровертебральную, краниальную и висцеральную.
Изучение и овладение мануальными техниками, представленными в монографии,
будет полезно как для начинающих мануальную практику врачей, так и для опытных
специалистов, поможет повысить качество оказываемых ими медицинских услуг, а
также позволит избежать негативных эффектов и осложнений от применения
неадекватной мануальной терапии.
Несомненно, что предложенные и подробно описанные в практическом
руководстве современные и высокоэффективные ручные технологии рефлекторного
воздействия на различные структуры человеческого организма будут актуальны и
интересны и в педагогическом процессе по обучению теоретическим и практическим основам
мануальной медицины.
Заслуженный деятель науки Российской Федерации,
д.м.н., профессор Коган О. Г.
9
ПРЕДИСЛОВИЕ ОТ АВТОРА
Уважаемые коллеги, благодарю вас за интерес, проявленный к моей первой
монографии «Практическое руководство по мануальной терапии», написанной в 1999 году.
Представленный практический материал в новой работе переиздан по просьбам
не только мануальных терапевтов, но и врачей, практикующих в различных областях
восстановительной медицины. Мануальные технологии, предложенные во втором
издании, в основном опираются на материал первой книги (принципы и
последовательность изложения техник), полностью отражают холестический подход к патологии
организма с учетом принципа взаимовлияния и взаимозависимости патобиомехани-
ческих изменений и подробно описаны в 4-х основных видах современной
мануальной терапии: подкожно-кожно-миофасциальной, артровертебральной, висцеральной
и кранио-сакральной.
При написании монографии были использованы советы и консультации
профессоров | О.Г. Когана|, А.А. Скоромца, Й. Фоссгрина, А.Т. Кочана.
Важным и примечательным для автора является тот факт, что рецензировал и
писал предисловие на представленную читателям книгу один из основоположников
научной мануальной медицины в России, первый президент Всесоюзной ассоциации
мануальной медицины, первый главный редактор Всесоюзного журнала «Мануальная
медицина», заслуженный деятель науки РФ, д.м.н., профессор Ом Григорьевич
Коган, к сожалению, в июле прошлого года ушедший из жизни.
Несмотря на бурное развитие мануальной медицины в последние два десятилетия
в нашей стране и введение специальности врача мануального терапевта методы сег-
ментарно-рефлекторного и мануального воздействия на позвоночник, окружающие
его мягкие ткани, внутренние органы, структуры кранио-сакральной системы при
различных соматических и сомато-неврологических заболеваниях еще не получили
должного широкого распространения. К сожалению, нередко внедрение этих методов
в клиническую практику встречает скептическое отношение и даже сопротивление со
стороны практикующих врачей, научных работников и руководителей многих
медицинских учреждений с попыткой запрета мануальной терапии. Надеюсь, что
материал данной монографии, многолетняя высокая эффективность применения
предложенных мануальных технологий в определенной степени поможет укрепить значение
мануальной медицины в рамках современных технологий восстановительного
лечения.
С благодарностью приму все пожелания, критические замечания и предложения
по научно-учебному сотрудничеству по любым направлениям мануальной медицины.
Буду искренне рад видеть вас на квалификационных циклах тематического
усовершенствования врачей по мануальной терапии в г. Сочи. Адрес для переписки указан в
конце книги.
10 О. С. Мерзенюк Практическое руководство по мануальной терапии
ВВЕДЕНИЕ
Разработка эффективных методов
лечения и реабилитации при неврологических
проявлениях остеохондроза, последствиях
различных травм, в том числе черепно-
мозговых, нарушении осанки, многих
соматических и сомато-неврологических
заболеваниях, включая висцеральную
патологию, и других видах болевых
синдромов является актуальной и в настоящее
время в связи с большой социальной и
медицинской значимостью этих заболеваний.
В последние 15-20 лет специалисты
различных профессий активно изучают
возможности и успешно используют
мануальную терапию в комплексном лечении и
оздоровлении взрослых и детей с
патологией опорно-двигательного аппарата, кра-
нио-сакральной системы и внутренних
органов в рамках современных программ и
технологий восстановительной медицины.
Однозначно, что возможности и сферы
применения мануальной терапии могут
быть ограничены определенными
показаниями и противопоказаниями, но ясно
одно, что этот метод должен шире
внедряться в систему реабилитации всех
консультативно-лечебных и
санаторно-курортных учреждений нашей страны как для
взрослого, так и детского населения,
включая родильные дома и дошкольные
учреждения. Тем более, что наши клинические
наблюдения убедительно показывают, что
распространенные травматические
ситуации в детском возрасте приводят к
большому проценту различной патологии у
взрослых.
Совершенно очевидно, что на
сегодняшнем этапе развития современной
мануальной медицины недопустимо врачу иметь
осложнения и негативные неадекватные
реакции от используемых им методов и
методик мануальной терапии. В таких
ситуациях возможен следующий вывод:
такой доктор является невежественным
человеком, а значит: 1) не владеет
современными атравматичными мягкотканными
высокоэффективными лечебными
технологиями, а использует преимущественно
грубые и жесткие приемы; 2) либо
использует мануальные техники
некорректно и неадекватно; 3) не имеет
достаточного опыта обучения в передовых
российских и зарубежных школах. К сожалению,
при наличии различных осложнений у
пациентов таких «горе-специалистов» у
последних возникает масса проблем со
здравоохранительными органами и, как
следствие, дискредитируется
замечательный, с нашей точки зрения, метод
лечения.
Несмотря на большое количество работ,
посвященных мануальной терапии, в
практике мануального терапевта возникает
много вопросов по особенностям
выполнения тех или иных техник. Необходимо
признать, что на современном этапе
имеется недостаточно печатных работ,
обобщающих опыт развития и применения
наиболее эффективных методов
мануальной терапии разными школами и
направлениями, которые одни и те же аспекты
трактуют по-разному.
Монография «Практическое
руководство по мануальной терапии» в
определенной степени ставит задачу
проанализировать и адаптировать в едином
биомеханическом ключе опыт известных в мировой
практике школ и специалистов в области
мануальной медицины и остеопатии,
таких как К. Левит, В. Янда, Вольф, Й.
Фоссгрин, Ф. Гринман, К. Смит, Ж-П.
Баррал, О.Г. Коган, К. Стенден и др., а
также личный опыт автора.
Монография содержит 4 главы, которые
соответствуют общепринятому разделению
мануальной терапии на 4 основных вида, и
в рамках этих глав знакомит
практикующих врачей с методами и техниками,
используемыми современной мануальной
медициной, остеопатией и хиропрактикой.
Автор весьма доступно и подробно
излагает каждую мануальную технику с
уточнением особенностей биомеханики,
которые нужно учитывать во время ма-
11
нуальной терапии для получения более
эффективного и стойкого результата. Для
адекватного восприятия материала,
изложенного в монографии, специалист
должен четко представлять трехплоскостную
природу движения любой структуры
человеческого организма.
При описании мануальных техник, в
основном, использовался принцип
тактики лечения патобиомеханических
изменений снизу вверх, сзади наперед и с
периферии к центру.
Овладение в полном объеме
техниками, изложенными в руководстве, и
применение их на практике поможет
мануальным терапевтам расширить круг
патогенетических воздействий на причины
болевого синдрома, исходящие из разных
систем, и повысить эффективность
лечебно-реабилитационных мероприятий
при многих сомато-неврологических
заболеваниях.
12 О. С. Мерзенюк Практическое руководство по мануальной терапии
Глава 1. КОЖНО-ПОДКОЖНО-
МИОФАСЦИАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ
1.1. ПАЛЬПАТОРНЫЕ МЕТОДЫ КОРРЕКЦИИ
ЛОКАЛЬНЫХ ПАТОЛОГИЧЕСКИХ ИЗМЕНЕНИЙ
МЯГКИХ ТКАНЕЙ
ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
Диагностирование при помощи
пальпации множественных локальных
патологически измененных участков в
мягких тканях ключевых зон различных
отделов опорно-двигательного
аппарата указывает лишний раз на
актуальность этих изменений и необходимость
их коррекции. Эффективность
мануальной терапии будет зависеть от
характера и стадии развития
патологического изменения кожно-подкожно-миофасци-
альных структур.
В одних случаях локальные изменения
носят преимущественно дистонический
характер, тонус мышечно-фасциальный
структур может изменяться несколько
раз в течение дня (этап
функционального напряжения) и зависит от
активности процессов ирритации
соответствующего сегментарного аппарата. На
этом этапе мануальная коррекция
может быть малоцелесообразна. В других
случаях локальные патологические
очаги соответствуют этапу
функциональной недостаточности и имеют
уплотнения постоянного характера с
выраженной степенью болезненности,
требующие локального расслабления
(например, с использованием метода
акупрессуры). В третьих случаях этап
развития патологических изменений кожно-
подкожно-миофасциальных структур
носит дистрофический характер, где
имеет место прорастание новой
соединительной ткани с большим
количеством коллагена. Такие зоны, как
правило, соответствуют триггерным
пунктам, и в большом проценте случаев,
помимо пальпаторных релаксационных
техник, возникает необходимость
использования метода «сухой иглы». (О.Г.
Коган, 1986).
Нам представляется очень важной
коррекция зон гипостезии или гиперсте-
зии в кожно-подкожных участках, где
локализуются не только простые зоны
изменений, но и настоящие триггерные
пункты, которые могут запускать и
поддерживать патологические
механизмы формирования болевого синдрома.
(Г.А. Иваничев, 1986). Под триггерным
пунктом мы понимаем локальное
укорочение ткани в любой сократимой
структуре при патологической
активности нервных процессов,
индуцированных в механический фактор сокращения,
приводящего к изменению специфической
функции ткани. Триггерные пункты
являются «курковой» (запускающей) зоной
формирования болевых миофасциальных
реакций с обязательной иррадиацией в
смежные зоны и регионы, анатомически
и нейрофизиологически связанные с ней,
(О.С. Мерзенюк, О.Г. Коган, 1997).
Большое значение имеют те
локальные зоны патологически измененнных
мягких тканей, раздражение которых
способно восстановить характер
«рисунка боли», на которую жалуется пациент.
В практике мануального терапевта
важно освоить особенности выполнения
послойной пальпации мягких тканей
Кожно-подкожно-миофасциальная мануальная терапия
13
(кожи, подкожно-жировой клетчатки,
фасций, мышечной и сухожильной
ткани, надкостницы и т.д.), чтобы не
только адекватно определить
дисфункциональную ткань, но и адекватно
выполнить мануальную терапию. При этом
врач обращает внимание на изменение
температуры, тургора, влажности,
болезненности, напряжения, плотности
(утолщение и утончение), подвижности
и смещаемости мягкотканных
структур с акцентированием пальпаторной
диагностики на зонах гипомобильно-
сти тканей до и после выполнения
лечебных техник. (К. Монхем, Д. Лавэ,
1992).
Многие мануальные терапевты
отдают предпочтение в своей работе
глубоким структурам позвоночника, выпол-
мобилизацию и манипуляцию ДФ
суставов; устранению РПДМ, работая
техниками на всей мышце. К сожалению,
не всегда уделяется достаточное
внимание поверхностным периферическим
структурам, исходя из позиций мета-
мерного представления,
недооценивается пальпаторная диагностика локальных
ключевых зон более поверхностных
мягких тканей.
Поэтому в данном разделе уделено и
сконцентрировано внимание на основных
пальпаторных методах коррекции
локальных патологически измененных кожно-
подкожно-миофасциальных структур,
лечение которых начинается с наиболее
напряженного и болезненного места. (А.А.
Лиев, Г.А. Иваничев, 1994).
Описанные ниже методы особенно
показаны и успешно применяются
преимущественно в стадии миодистонически-
дистрофического изменения. При
проведении пальпации врач должен обладать
определенным пальпаторным
мастерством и учитывать некоторые условия
и особенности ее выполнения: добиться
хорошего психологического контакта;
найти собственное удобное положение
для выполнения конкретной техники;
необходимо научиться фокусировать
свое внимание и ощущение на
определенной структуре (лучше с закрытыми
глазами), как бы вступая с ней в диалог,
другими словами, научиться
«разговаривать» с тканью; создать расслабленное
состояние пациента и избирательную
напряженность так называемой «зоны
входа» (воздействия) определенным
положением актуальной части тела
больного; научиться определять
сопротивляемость (барьер) различных тканей
организма (кожи, подкожно-жировой
клетчатки, фасций, мышечной и
сухожильной ткани, надкостницы и т.д.) и при
выполнении послойной пальпации должен
следовать за сопротивлением ткани, а
не пытаться преодолеть его;
научиться ощущать «легкость» и «скованность»
суставов и изменения объема движений
в позвоночнике; уметь чувствовать
врожденные движения тканей («ритм
тела»); должен знать расположение
наиболее часто встречаемых локальных зон
мышечно-фасциальных уплотнений,
значимых с клинической точки зрения
мануальной медицины; постоянно при
обследовании и лечении обязательно
учитывать ощущения пациента. (Дж. Тре-
велл, Д.Г. Симоне, 1980).
Чтобы хорошо владеть техниками
послойной пальпации и коррекции ПБМИ
необходимо регулярно использовать
некоторые методики, способствующие
развитию тактильности пальцев рук
мануального терапевта (вращение
китайских шариков в ладонях рук, сжимание
и разжимание резинового кольца и
мячика, упражнения по определению
местонахождения человеческого волоса между
двумя листами бумаги кончиками
пальцев и пр.).
1.1.1. РЕЛАКСАЦИЯ МЫШЕЧНО-ФАСЦИАЛЬНЫХ СТРУКТУР
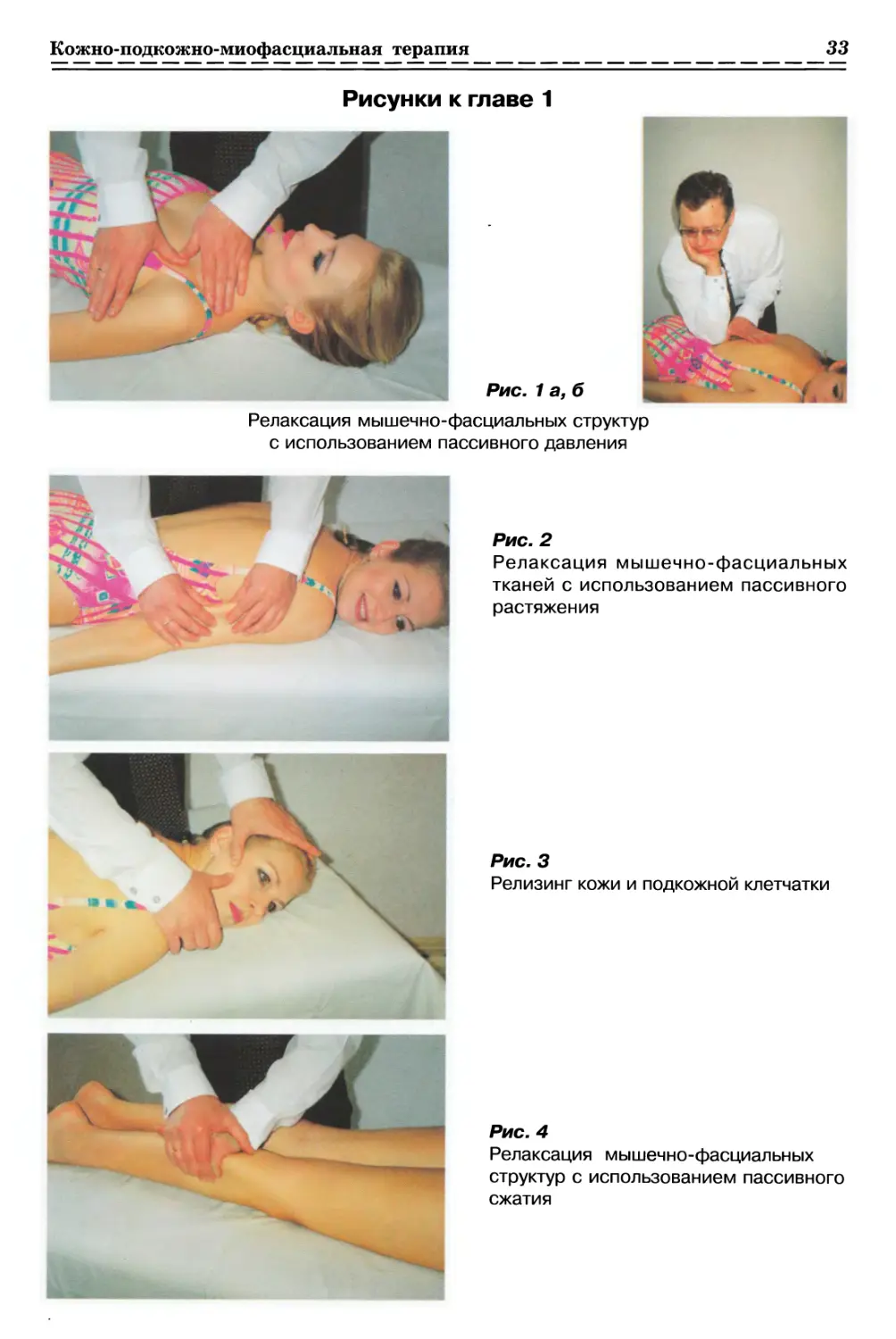
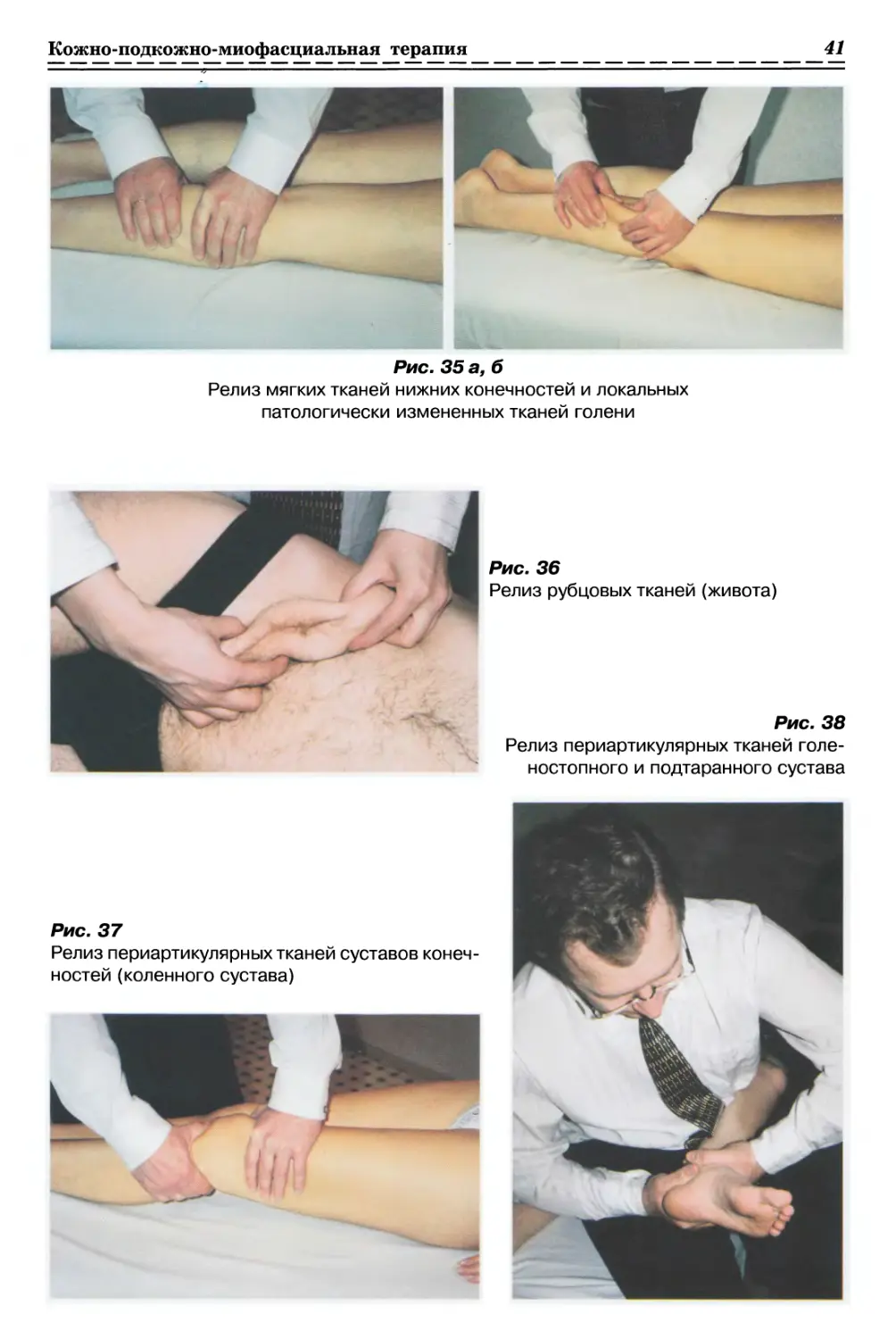
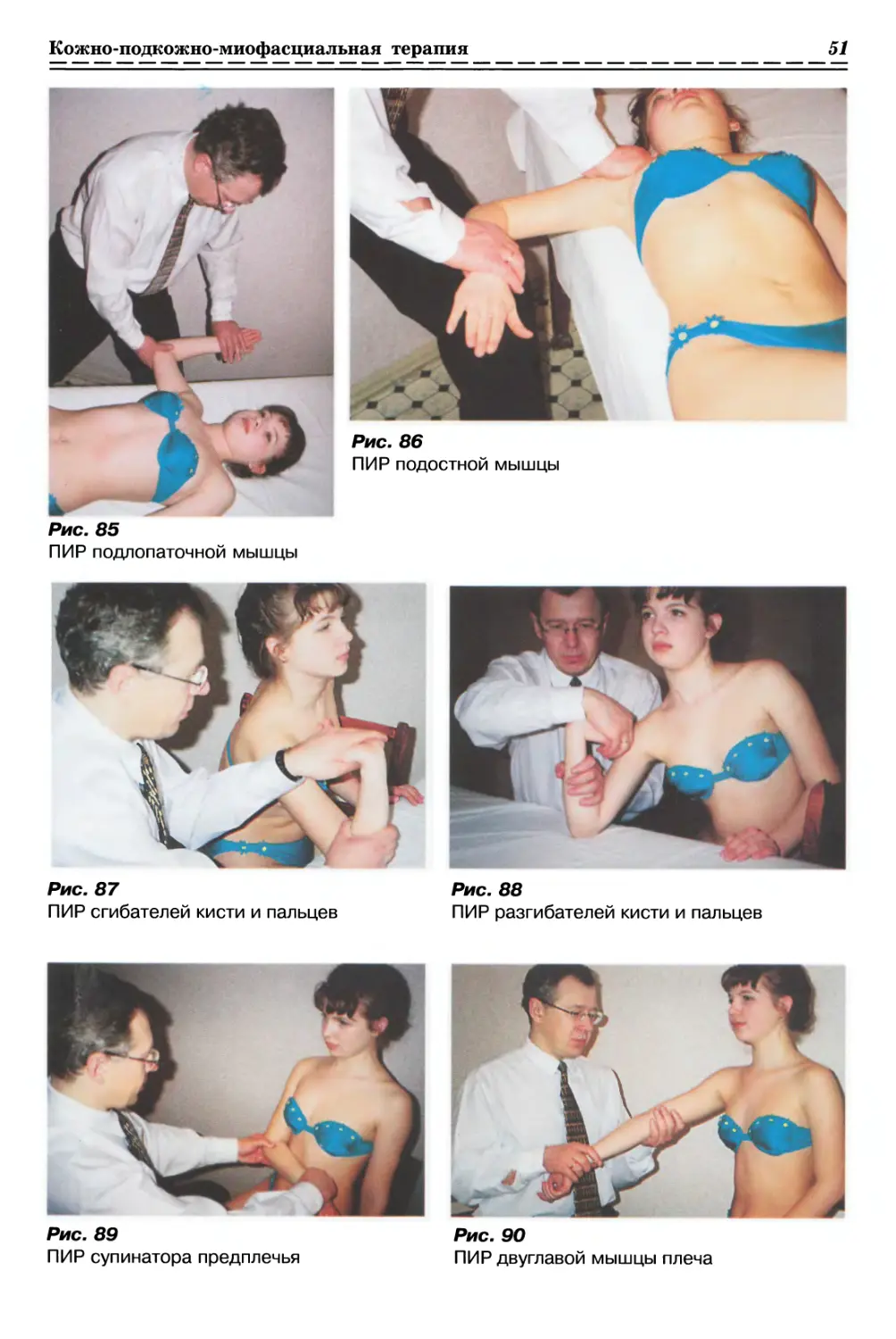
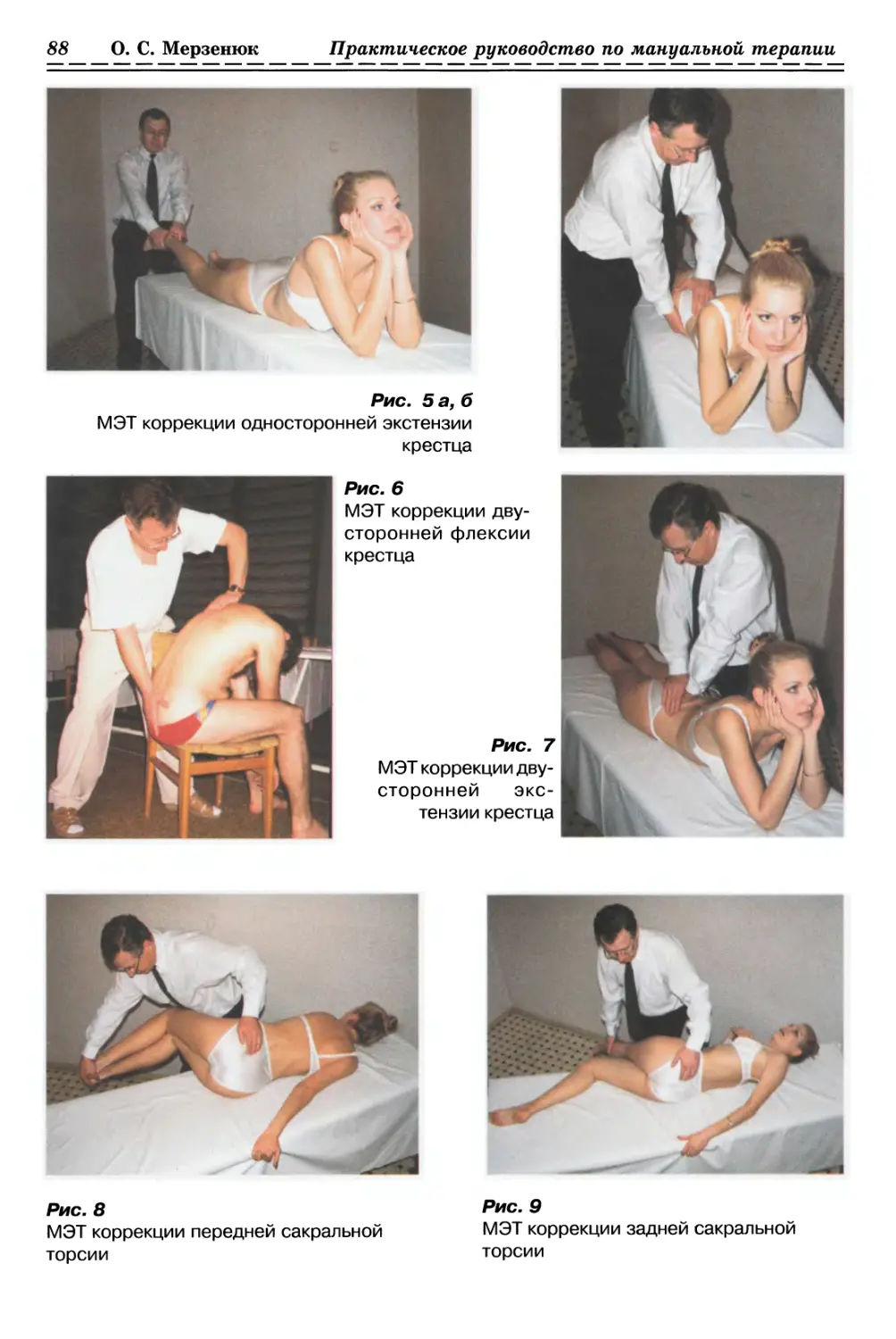
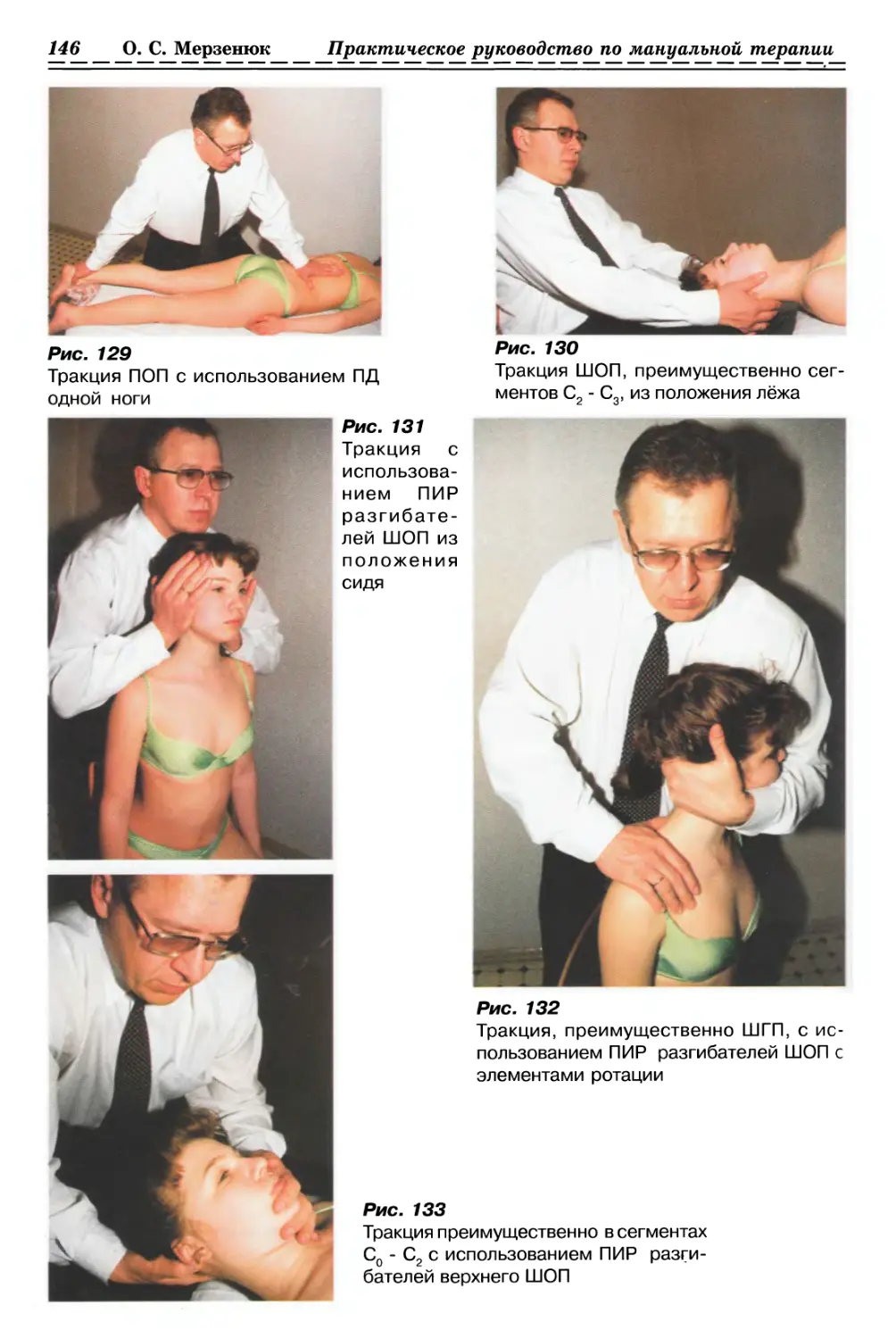
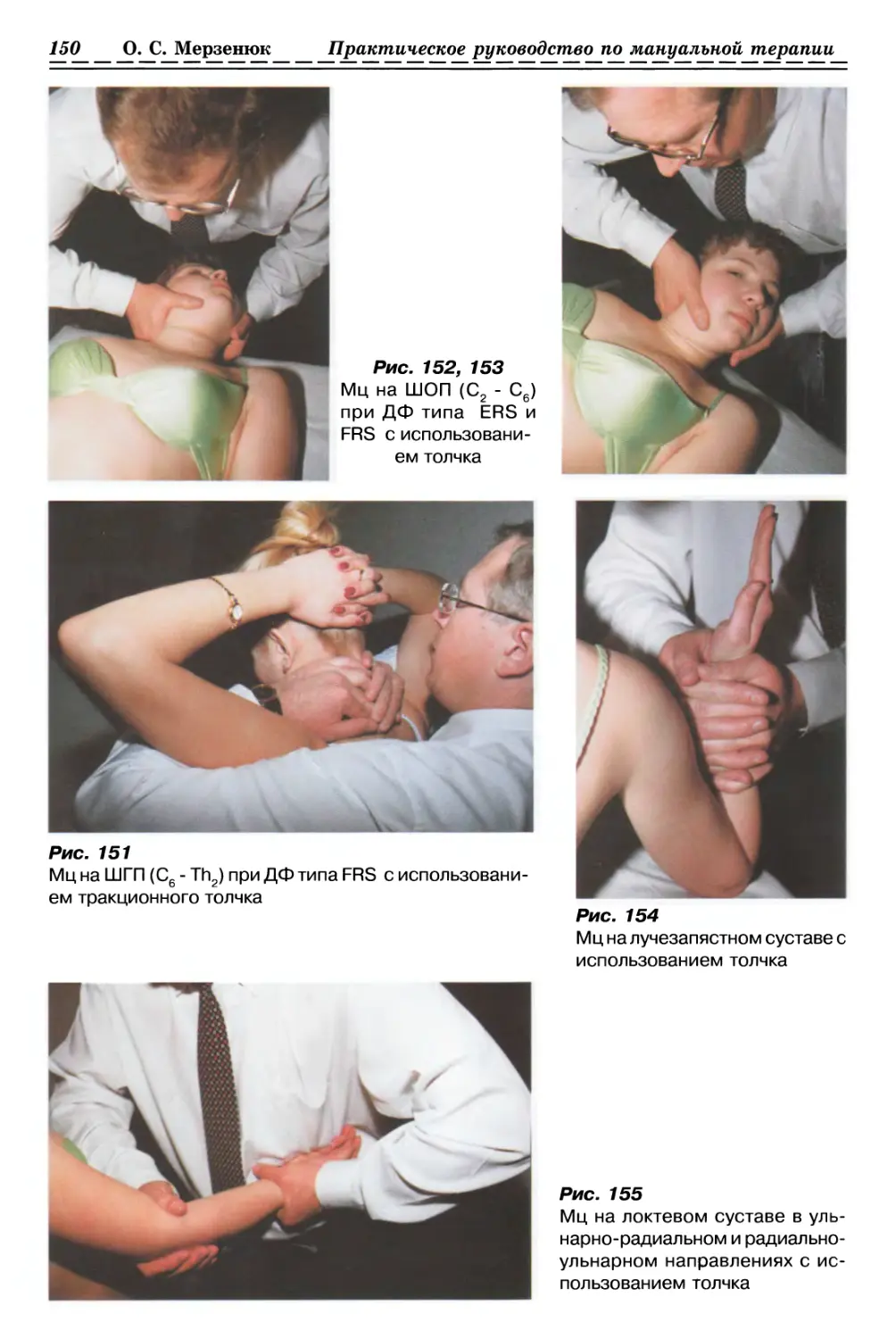
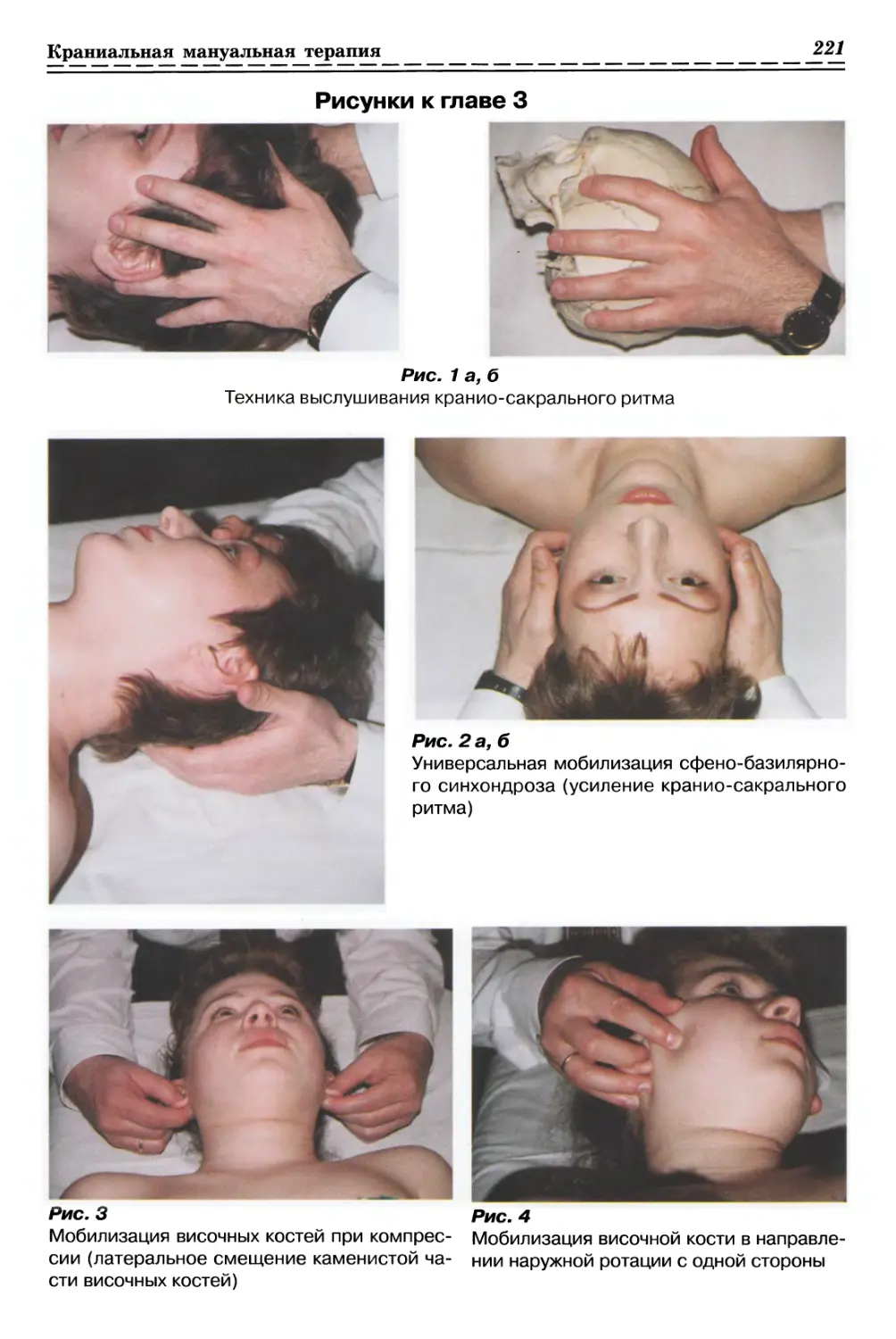
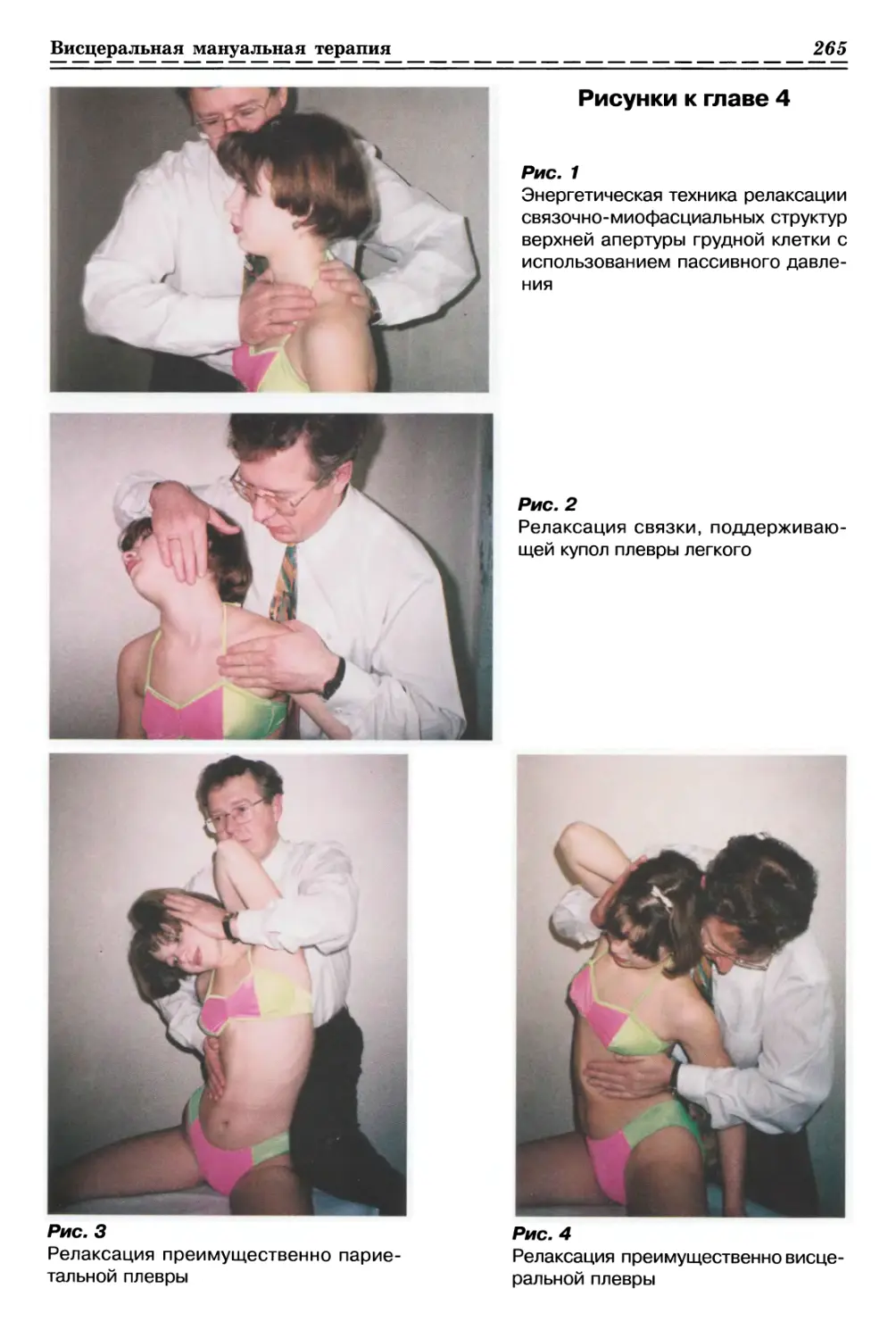
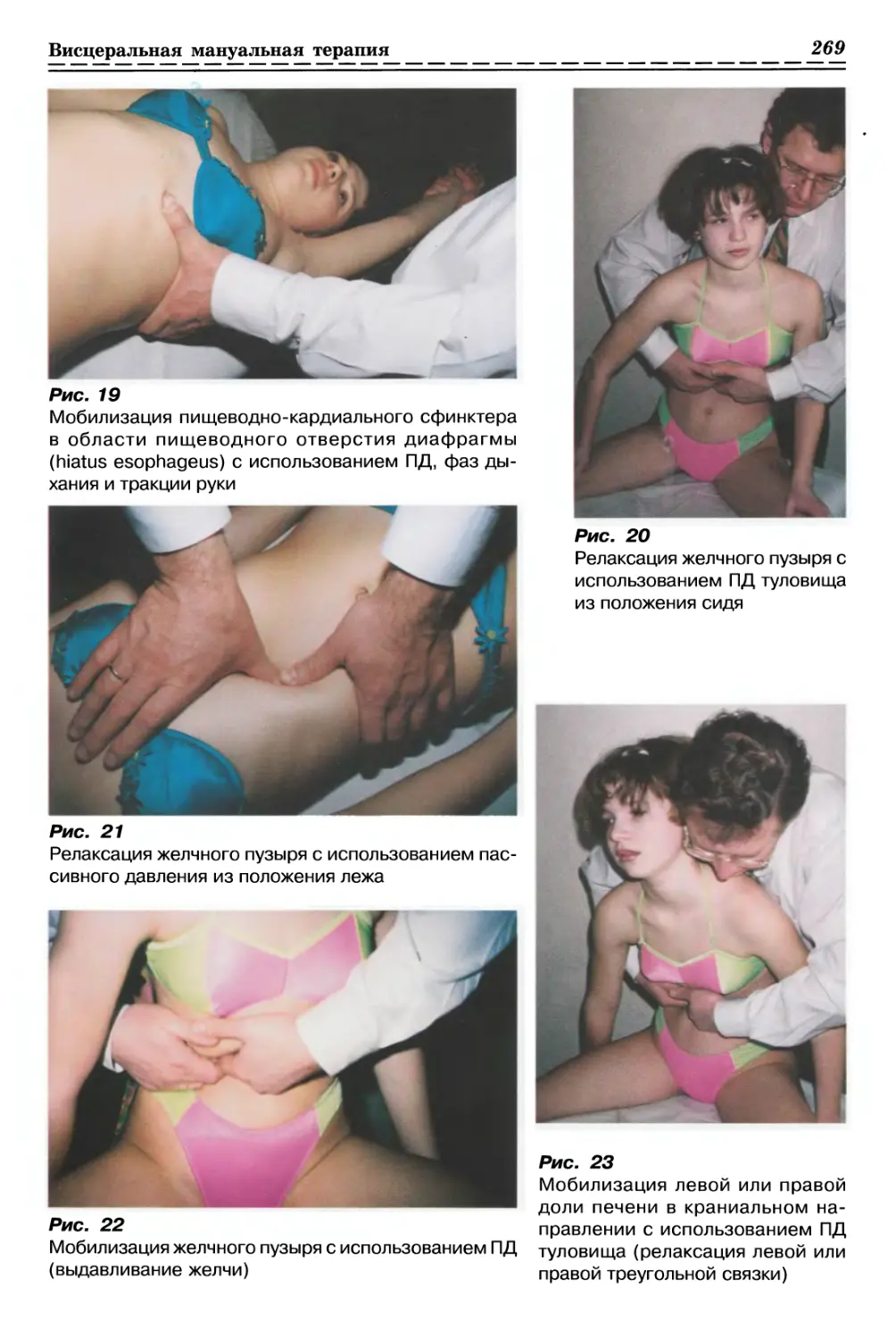
С ИСПОЛЬЗОВАНИЕМ ПАССИВНОГО ДАВЛЕНИЯ (рис. 1а, б, стр. 33)
(Общее правило)
ИПП — сидя или лежа, в зависимости
от месторасположения актуальной зоны.
Врач сидит или стоит в положении,
удобном для релаксации участка
патологически измененных мягких тканей
конкретной структуры
опорно-двигательного аппарата пациента.
Большими пальцами обеих кистей, на-
14 О. С. Мерзениж Практическое руководство по мануальной терапии
ложенными друг на друга, врач
фиксирует патологически измененный участок
тканей и прижимает его к плотным
структурам, создавая преднапряжение в
актуальной зоне. Удерживает созданное
преднапряжение до ощущения релаксации
фиксированных мягких тканей, следуя за
расслаблением до нового барьера. При
этом давление пальцами врача может вы-
ИПП — сидя или лежа, в зависимости
от месторасположения актуальной зоны.
Врач сидит или стоит в положении,
удобном для релаксации участка
патологически измененных мягких тканей
конкретной структуры
опорно-двигательного аппарата пациента
Кистями обеих рук, наложенными друг
на друга, врач обхватывает патологиче-
полняться в разных направлениях и
повторяться несколько раз.
Примечание. В зависимости от
месторасположения актуальной зоны
выполнение релаксации может осуществляться
одним пальцем (например, ткани лицевого
черепа); локтем либо локтем, наложенным
на большой палец (например, разгибатели
ПОП и большие ягодичные мышцы).
ски измененные мягкие ткани и сжимает
их до барьера. Удерживает созданное
преднапряжение до ощущения релаксации
фиксированных тканей, следует за
расслаблением, продолжая сжатие до нового
барьера и повторяя его несколько раз.
Примечание. Метод пассивного сжатия
применяется преимущественно на мягких
тканях конечностей.
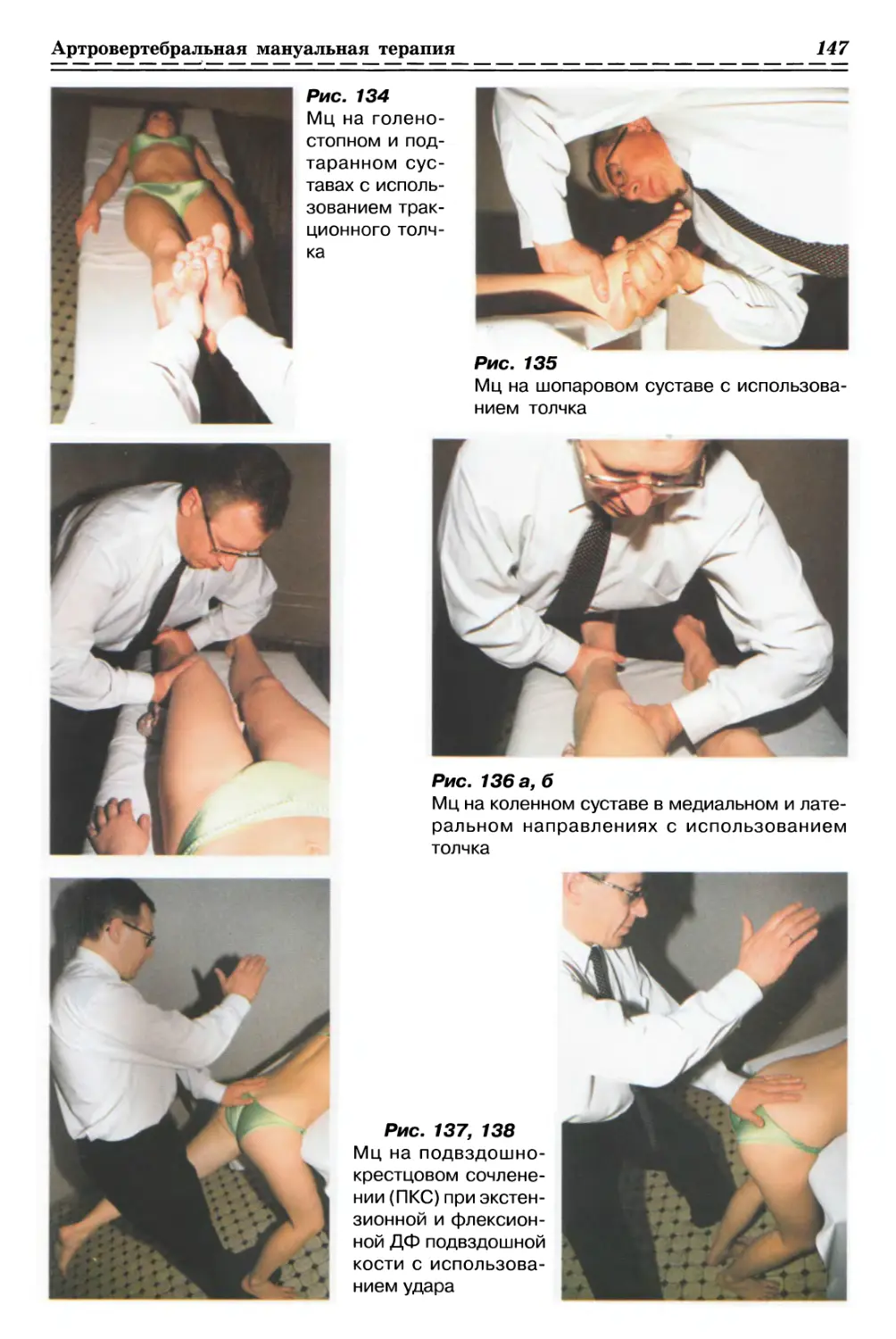
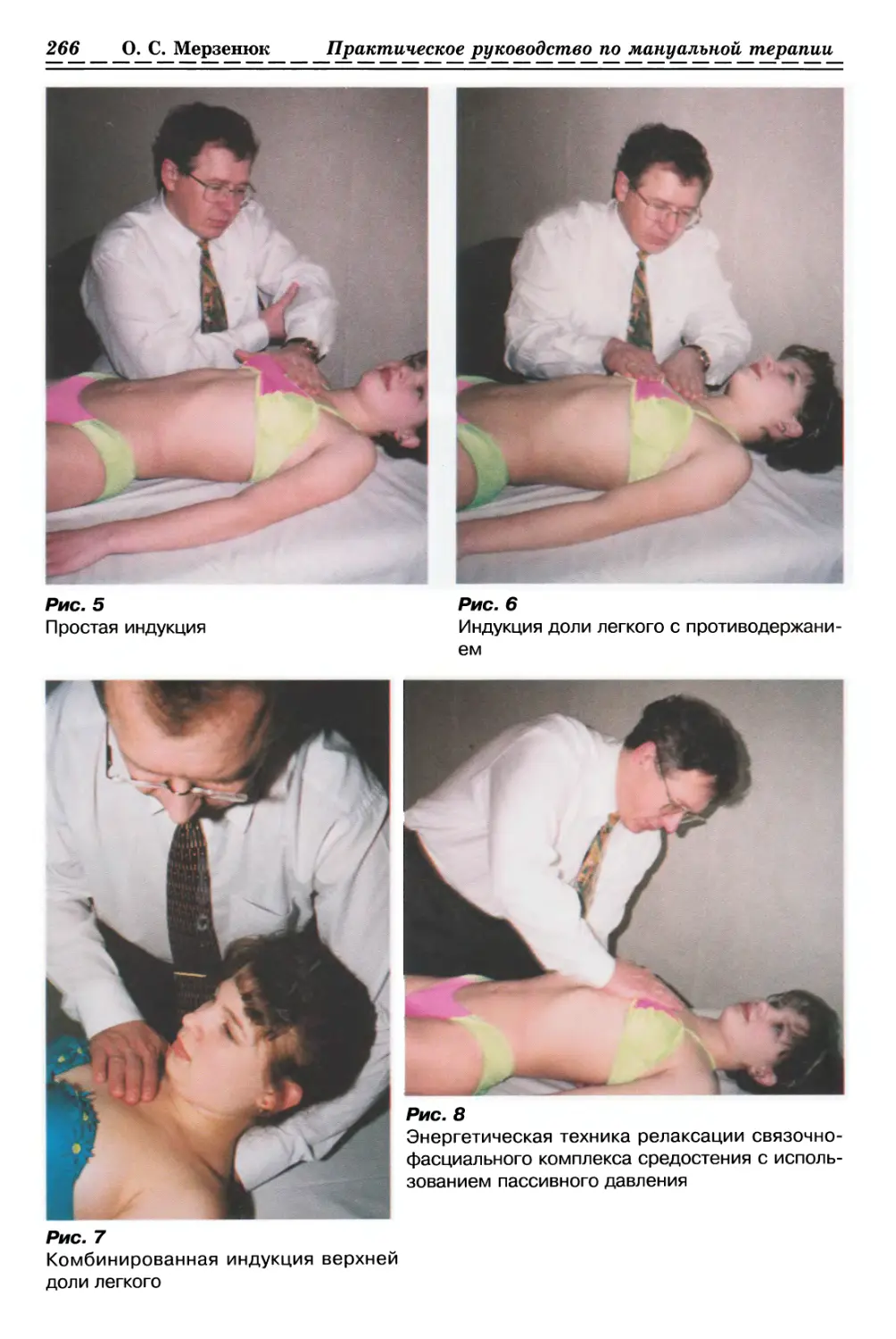
1.1.2. РЕЛАКСАЦИЯ КОЖИ И ДРУГИХ МЯГКИХ ТКАНЕЙ
С ИСПОЛЬЗОВАНИЕМ ПАССИВНОГО РАСТЯЖЕНИЯ
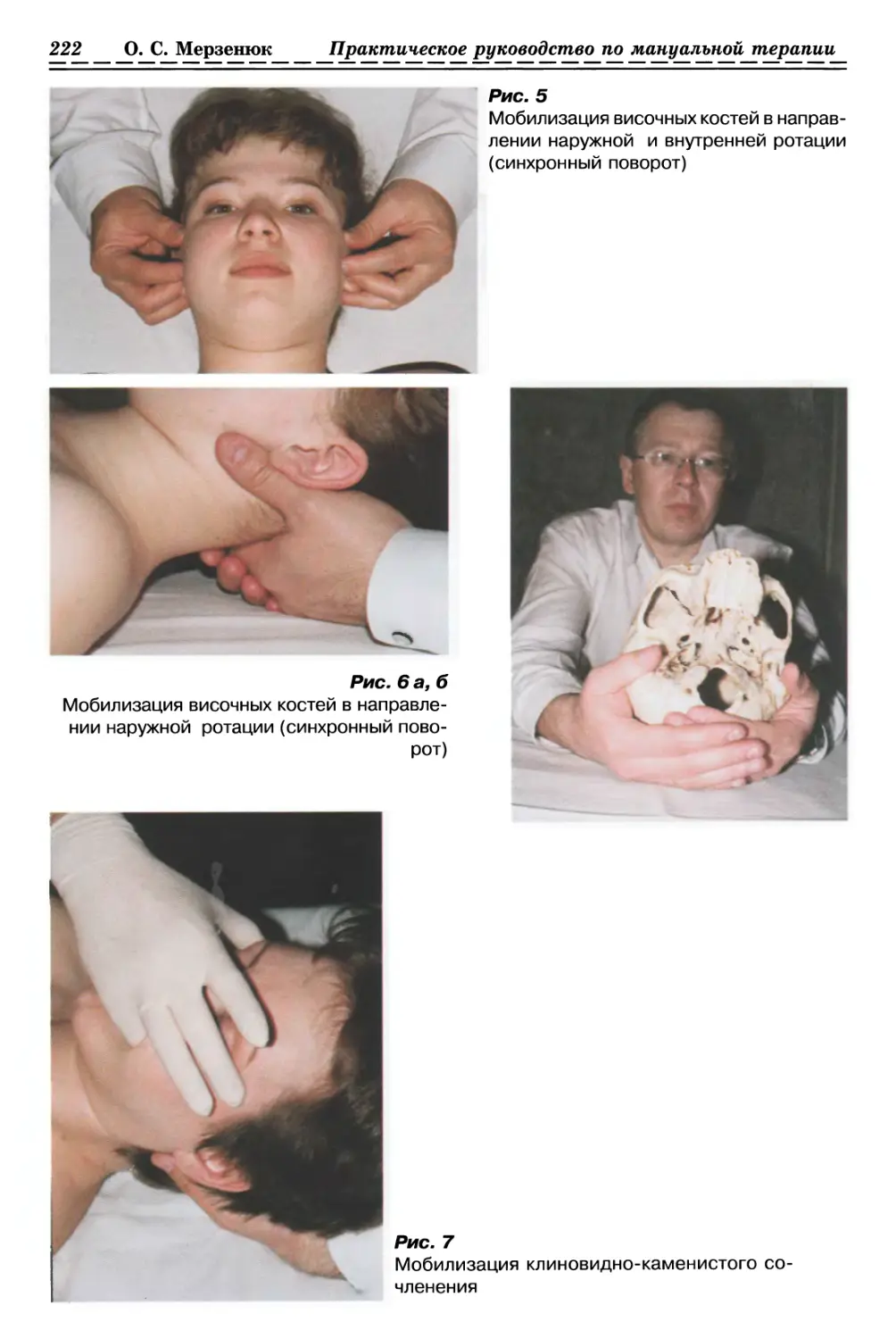
1.1.2.1. Релаксация мышечно-фасциальных тканей (рис. 2, с. 33)
(Общее правило)
ИПП — сидя или лежа, в зависимости
от месторасположения актуальной зоны.
Врач сидит или стоит в положении,
удобном для релаксации участка
патологически измененных мягких тканей
конкретной структуры
опорно-двигательного аппарата пациента.
Большими и указательными пальцами
обеих кистей врач захватывает
продольно участок тканей в актуальной зоне,
сжимает и растягивает его до барьера.
Удерживает созданное преднапряжение до
ощущения релаксации фиксированных
тканей, следует за расслаблением,
растягивая их до нового барьера, повторяя
пассивное растяжение несколько раз.
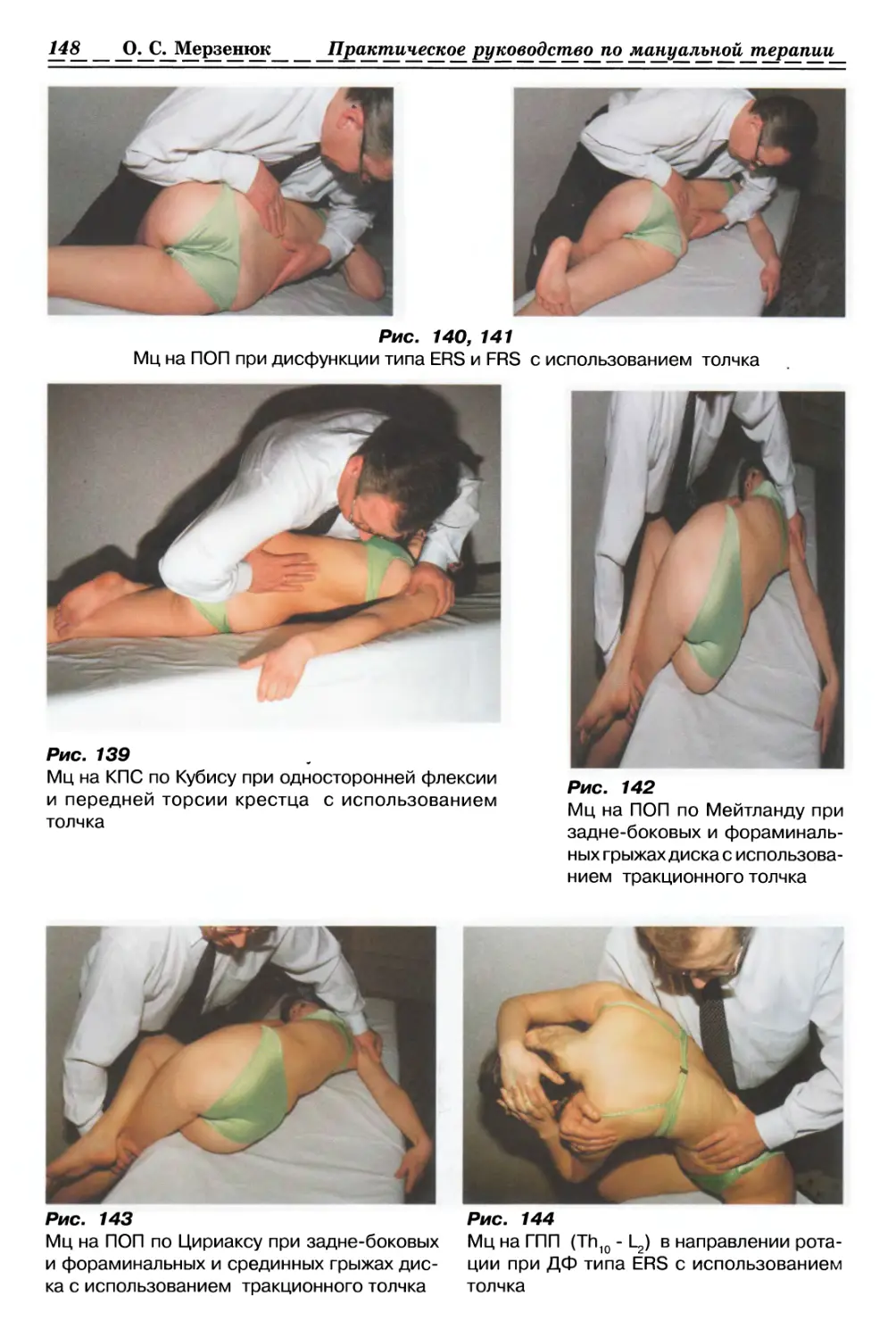
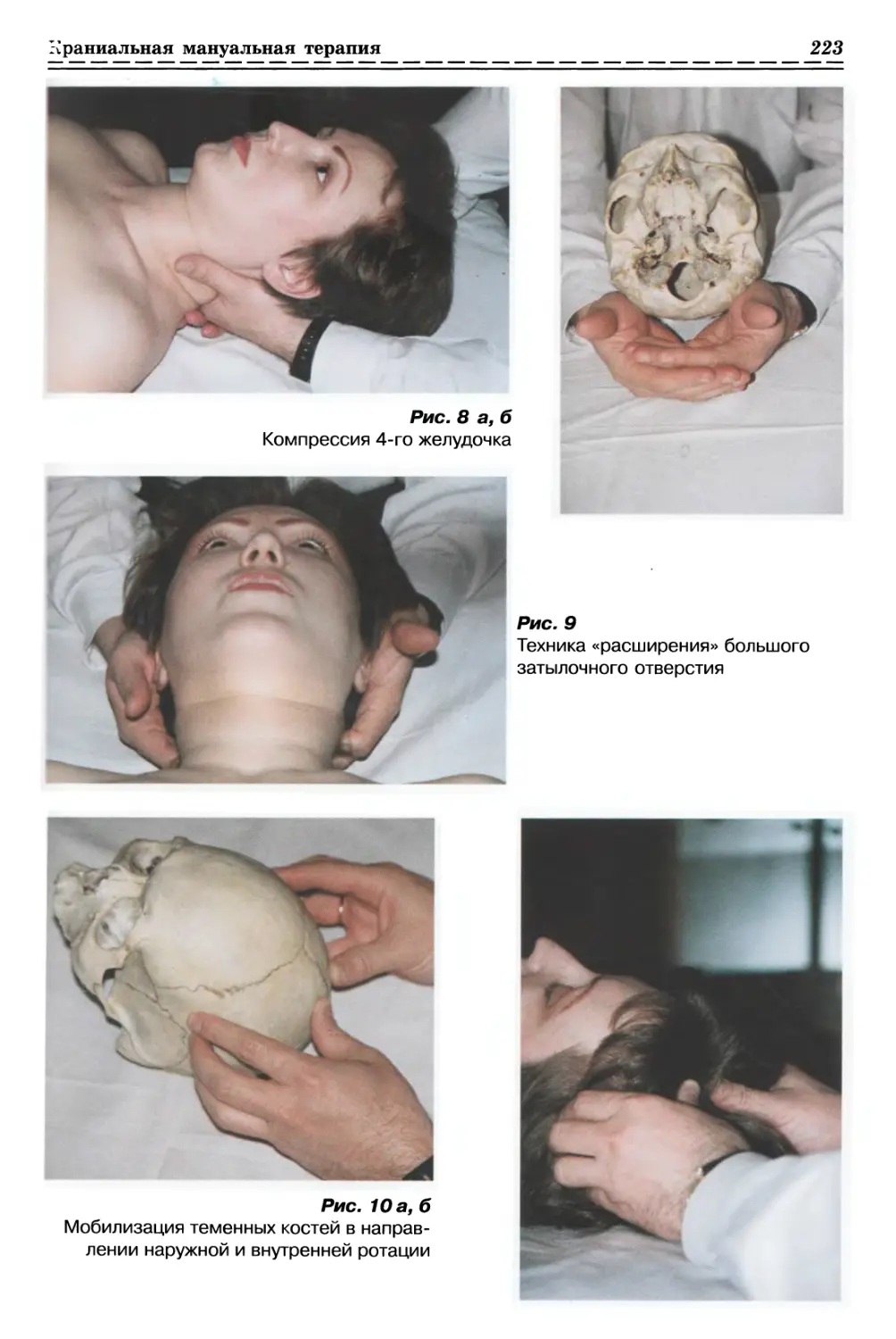
1.1.2.2. Релизинг кожи и подкожной клетчатки (рис. 3, с. 33)
(Общее правило)
ИПП — сидя или лежа, в зависимости
от месторасположения актуальной зоны.
Врач сидит или стоит в положении,
удобном для релаксации участка
патологически измененной кожи и подкожной
клетчатки пациента.
Большими пальцами обеих кистей врач
фиксирует актуальный участок кожи и
подкожной клетчатки, прижимает его к
поверхностной фасции и мышце, создавая
преднапряжение, затем смещает большие
пальцы в противоположные стороны в
направлении наиболее выраженного
ограничения пружинения, растягивая кожу и
подкожную клетчатку до барьера.
Удерживает созданное преднапряжение до
ощущения релаксации фиксированных
тканей, следует за расслаблением,
растягивая кожу до нового барьера. При этом
релизинг может выполняться в разных
направлениях и повторяться несколько
раз.
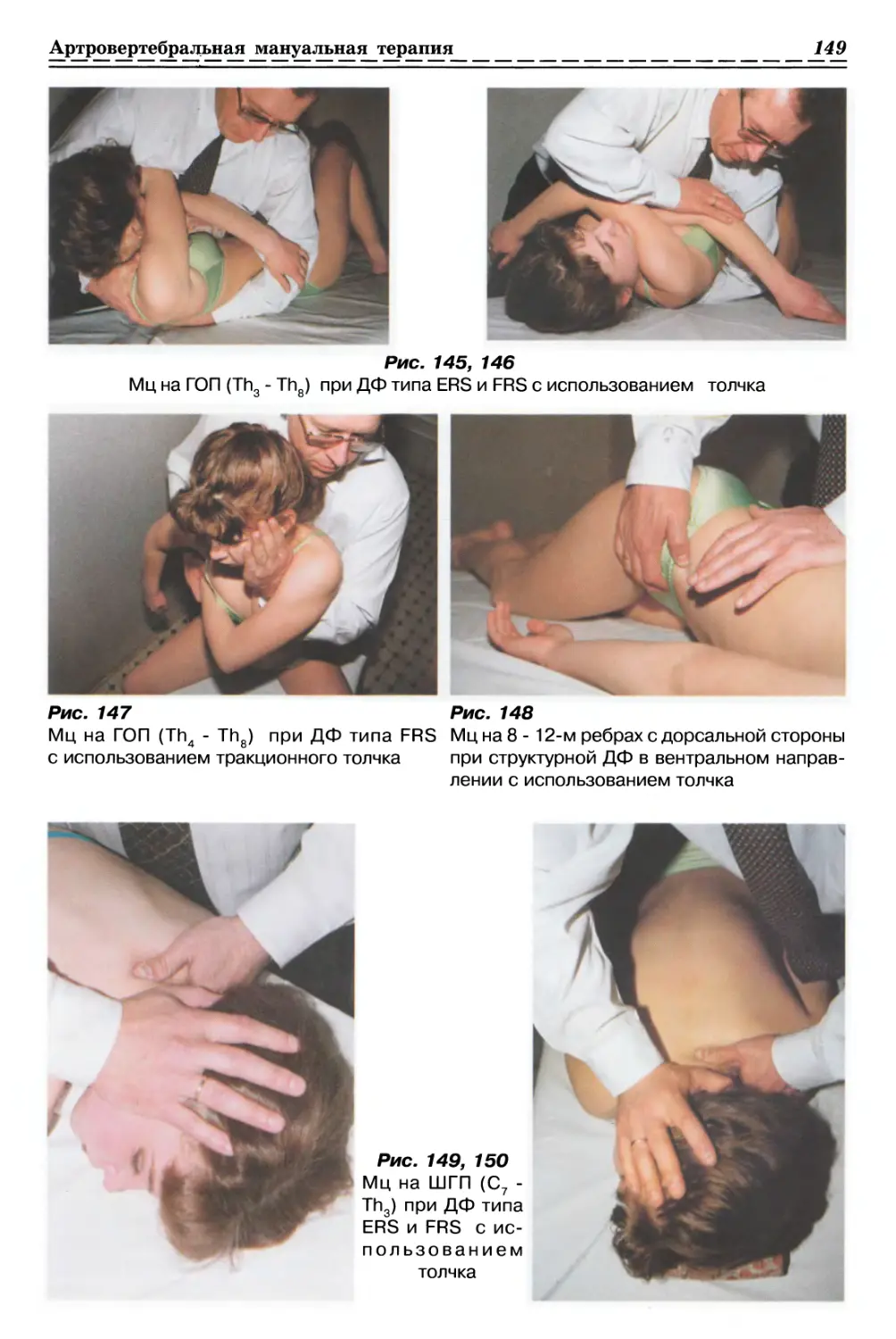
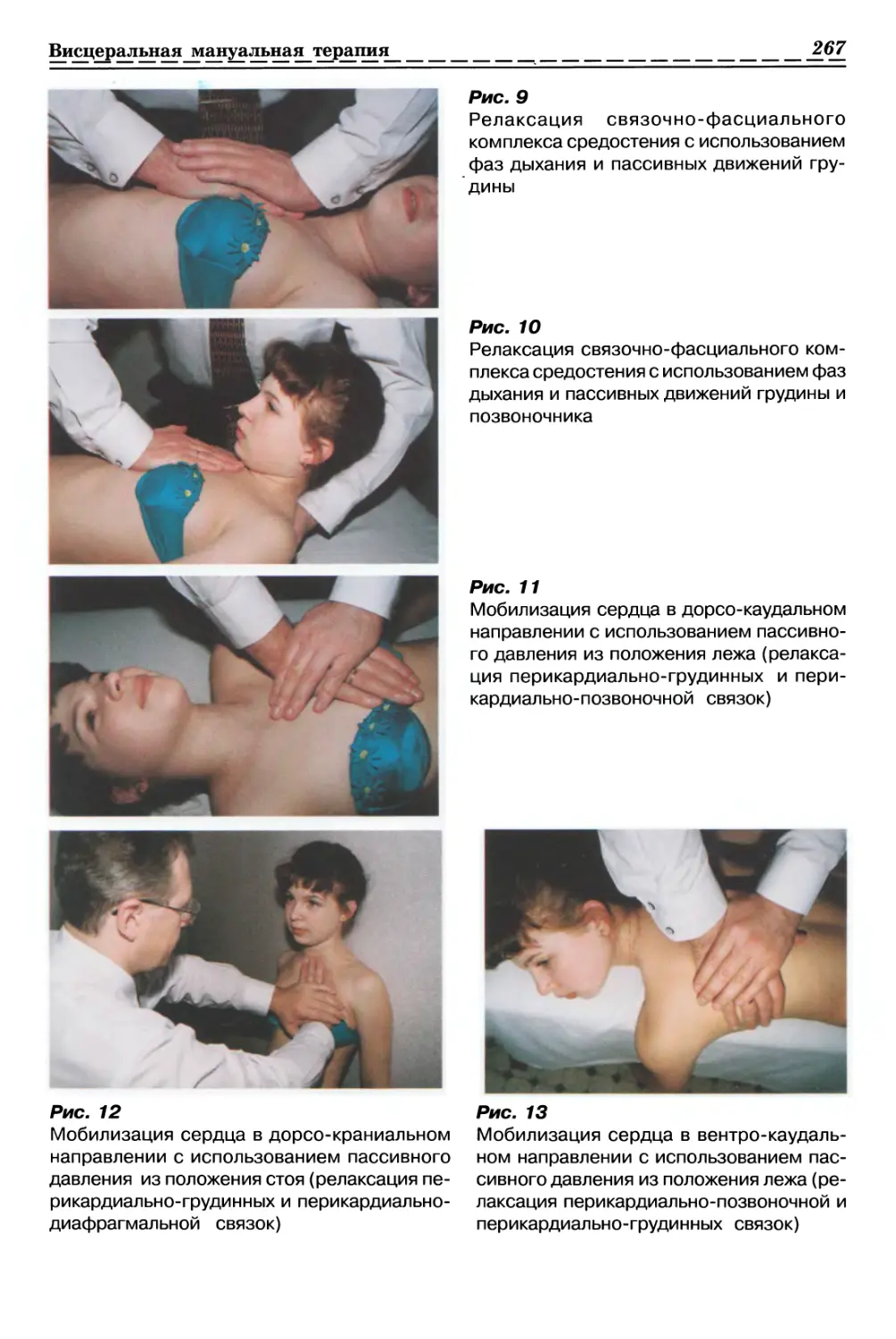
1.1.3. РЕЛАКСАЦИЯ МЫШЕЧНО-ФАСЦИАЛЬНЫХ СТРУКТУР
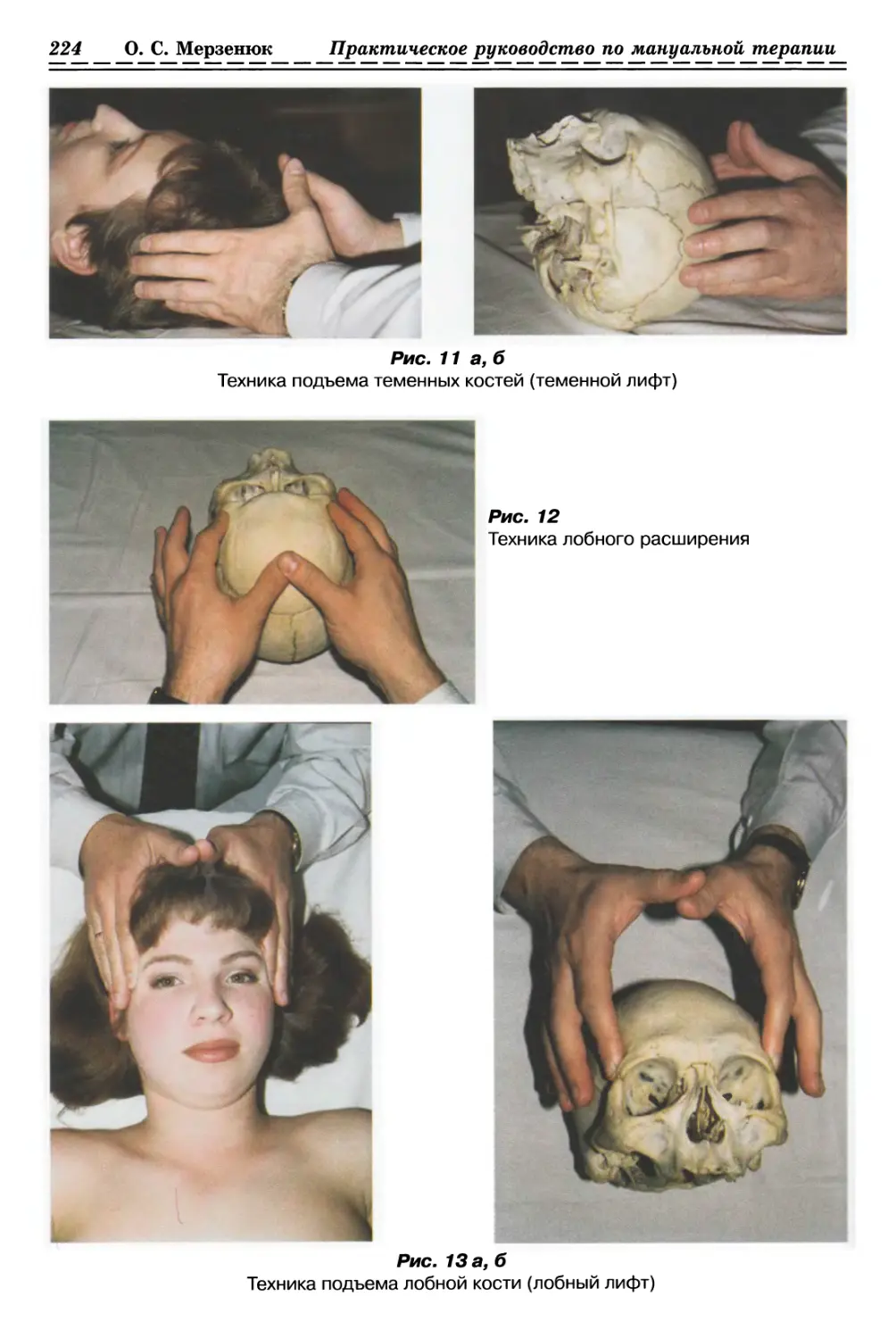
С ИСПОЛЬЗОВАНИЕМ ПАССИВНОГО СЖАТИЯ (рис. 4, с. 33)
Релаксация поверхностных фасций
15
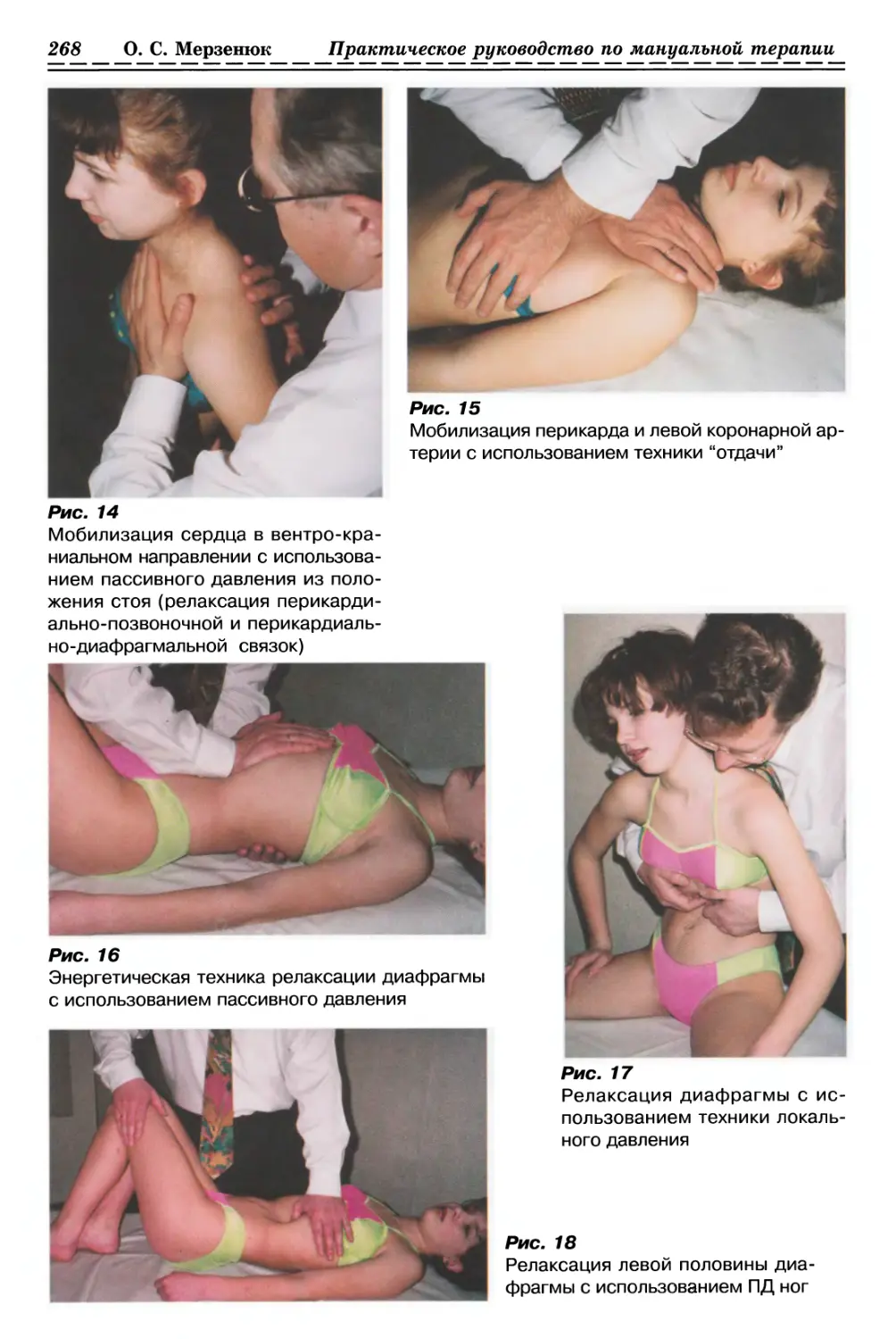
1.1.4. РЕЛАКСАЦИЯ МЫШЕЧНО-ФАСЦИАЛЬНЫХ СТРУКТУР
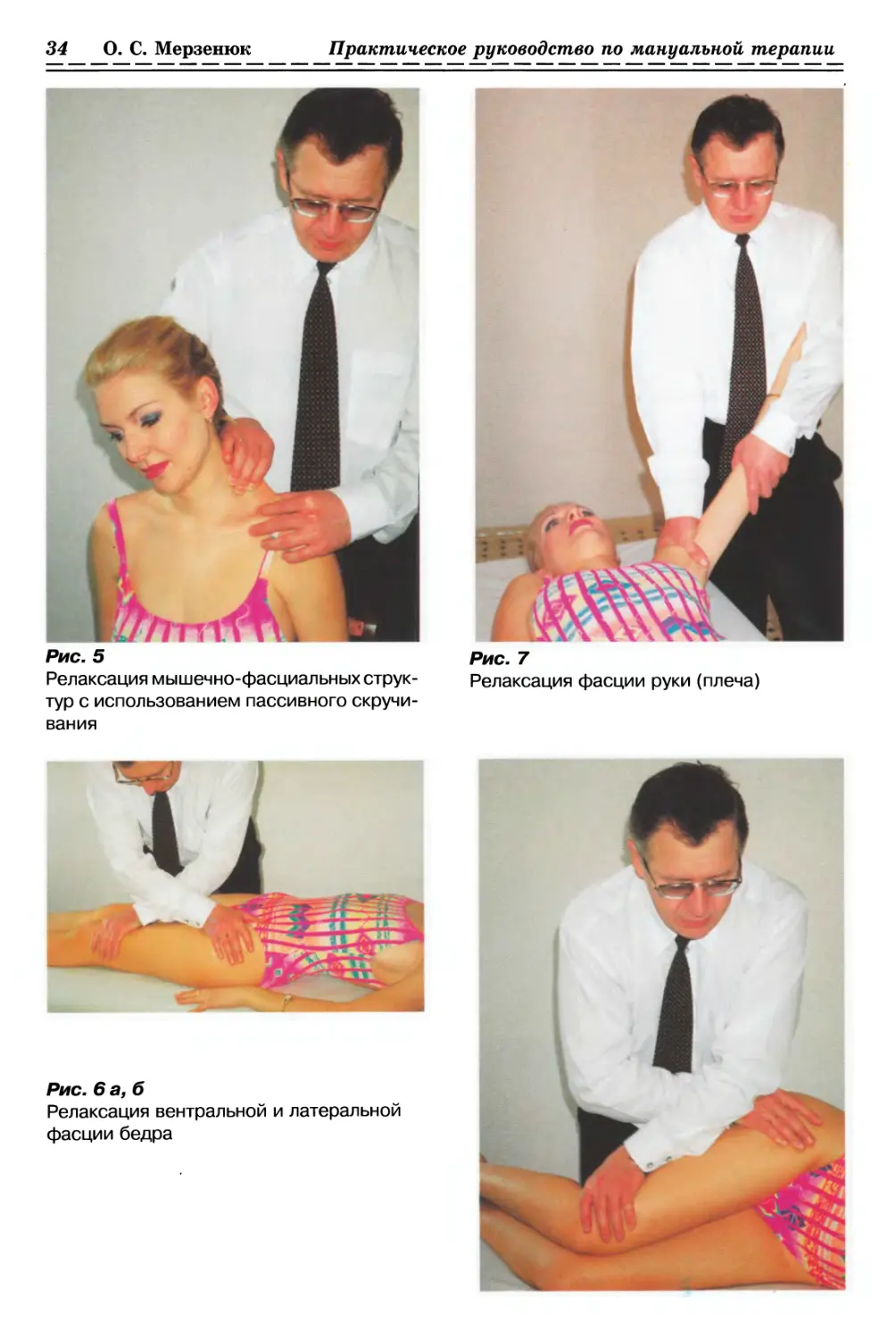
С ИСПОЛЬЗОВАНИЕМ ПАССИВНОГО СКРУЧИВАНИЯ (рис. 5, с. 34)
Особенности и правила выполнения
данного метода на различных
патологически измененных как локальных, так
и распространенных структурах опорно-
В предыдущем разделе нами уже
сообщалось о клиническом значении
локальных изменений поверхностных мягко-
тканных структур. На практике очень
часто выявляются и достаточно
обширные места ограничения смещаемости и
взаимосмещаемости мягких тканей, а
именно кожи, подкожной клетчатки,
поверхностных фасций в направлении
линии натяжения из-за наличия так
называемых зон «залипания», которые
очень часто возникают между
вышеуказанными образованиями и мышечной
тканью.
Известно, что фасциальная система,
несмотря на свою целостность и
непрерывность распространения по всему
организму, имеет три разновидности
фасций:
♦ поверхностные (подкожные).
Иногда подкожную фасцию называют
поверхностной пластинкой;
♦ глубокие (глубокая пластинка), они
окружают глубокие слои тела, мышцы,
сосуды, нервы и пр.;
♦ субсерозные - окружающие
внутренние органы и образующие брюшину,
перикард и пр.
Поверхностные (подкожные) фасции
представляют собой
соединительнотканный покров, который
отграничивает мышцы от подкожной основы,
окутывает и поддерживает наше тело, словно
«в футляре», со всех сторон, т.е.
представляет футлярообразное строение, не
имеющее ни начала, ни конца.
В некоторых регионах тела, где
мышцы выполняют выраженную нагрузку
сокращения, поверхностные фасции имеют
плотный утолщенный характер и
подкреплены сухожильными волокнами.
Такой вид фасции имеет в основном
однонаправленное расположение
соединительнотканных волокон. Например, широкая
фасция бедра, фасция голени, пояснично-
грудная фасция, сухожильная дуга и др.
двигательного аппарата будут описаны
в разделе 1.4. "Мышечно-фасциальный
релиз".
В местах, где мышцы выполняют
меньшую физическую нагрузку,
располагаются фасции другого вида, имеющие рыхлую,
непрочную основу без определенной
ориентации соединительнотканных
волокон (фасции войлочного типа).
(«Анатомия человека» под ред. М.Р. Сапина,
1997). Вышеперечисленные
анатомические особенности должны учитываться
при выполнении мануальных техник с
обязательной сменой направления фас-
циального растяжения, особенно при
втором виде фасций.
С учетом прикрепления фасций
разных регионов нашего тела к
определенным костным образованиям и выступам
ОДА напряжение и натяжение («зали-
пание») фасциальных структур с одной
стороны тела либо с разных сторон, но
в разных плоскостях, легко может
привести к дисторсии заинтересованного
региона со всеми вытекающими
проявлениями патобиомеханических последствий.
Хочется заострить внимание
читателей на некоторых анатомических
особенностях и конкретных примерах хода
поверхностных фасций и мест их
прикрепления к костным структурам и
соединения с глубокими фасциальными
образованиями. Так, например, в регионе
спины поверхностные фасции
прикрепляются к остистым отросткам
поясничного и грудного отделов позвоночника,
надостистым связкам, срединному
крестцовому гребню. У латерального
края мышцы, выпрямляющей
позвоночник, поверхностные и глубокие
пластинки пояснично-грудной фасции
соединяются в одну. При этом глубокая фасция на
этом уровне прикрепляется медиально к
поперечным отросткам поясничных
позвонков, межпоперечным связкам, внизу
к подвздошному гребню, вверху - к
нижнему краю 12-го ребра и пояснично-ребер-
ной связке.
Поверхностная пластинка грудной
1.2. РЕЛАКСАЦИЯ ПОВЕРХНОСТНЫХ ФАСЦИИ
16 О. С. Мерзенюк Практическое руководство по мануальной терапии
фасции медиально прикрепляется к
передней поверхности грудины, сверху - к
ключице. В пределах
грудино-ключичного треугольника глубокая пластинка
ключично-грудной фасции срастается с
поверхностной частью фасции этого
региона.
В области нижней части живота, а
именно в области поверхностного
кольца пахового канала
соединительнотканные волокна поверхностной фасции,
покрывающей наружную косую мышцу
живота, образуют межножковые волокна,
прикрепляясь к наружной губе
подвздошного гребня и паховой связке. Кроме того,
волокна этой фасции у поверхностного
кольца пахового канала охватывают
семенной канатик и продолжаются в
фасцию мышцы, поднимающей яичко, в свою
очередь тесно связанную с глубокой
пластинкой поперечной фасции этого региона,
имеющей отношение к внутренней части
передней брюшной стенки и брюшине.
Поверхностная пластинка шеи,
располагаясь непосредственно позади
подкожной мышцы шеи, охватывает ее со
всех сторон, формирует фасциальное
влагалище для грудино-ключично-сосцевид-
ных и трапециевидных мышц. Спереди и
снизу, на уровне границы между шеей и
грудью, поверхностная фасция
прикрепляется к передним поверхностям
ключицы и рукоятке грудины, вверху - к
подъязычной кости, выше которой
покрывает группу подъязычных мышц, далее
перекидываясь через основание нижней
челюсти краниально, продолжается в
жевательную фасцию.
В данном разделе автором
умышленно подробно изложен анатомический
материал по некоторым особенностям хода
и мест прикрепления поверхностных
фасций на туловище и шее организма с
целью показать необходимость
коррекции любого дисбаланса в фасциальной
системе, в частности поверхностных
соединительнотканных структур.
А с учетом проникновения фасциаль-
ных соединительнотканных волокон в
мышцы и другие глубокие ткани, а
также в полости организма (брюшная,
грудная и полость малого таза), обширные
миофасциальные натяжения легко могут
поддерживать дисбаланс и вызывать
асимметрии в различных элементах
ОДА с образованием общеизвестных па-
тобиомеханических изменений, включая
функциональные блоки. Такие фасциаль-
ные фиксации и напряжения нередко
приводят к нарушению осанки (сколиоз,
кифоз, кифосколиоз и др.) и, как следствие,
изменению двигательного стереотипа
человека. В фиксированных и
напряженных соединительнотканных структурах
происходит сдавливание и раздражение
рецепторов (экстеро-, механо- и ноцицеп-
торов), и на определенном этапе
развития патологического процесса может
формироваться болевой синдром.
Поэтому адекватная диагностика фиксаций в
миофасциальных структурах и
адекватные техники релаксации поверхностных
фасций помогут решать задачи по
коррекции асимметрии тела и, как
результат устранения ДФ, будет
уменьшаться и исчезать болевой синдром как в
регионе изменения, так и в отдаленных
участках ОДА в связи с
перерастяжением мягкотканных структур. Принимая
во внимание все вышеизложенное,
необходимо учитывать, что растяжение и
расслабление поверхностных фасций
является весьма важной задачей для
мануального терапевта. Методика миофас-
циального расслабления основывается
целиком на обратной связи, т. е. действия
врача являются отражением
результата изменения пластико-эластических
свойств актуальной ткани пациента.
Миофасциальное расслабление может
выполняться в 2 вариантах: 1 вариант
- смещение ткани до барьера в сторону
ограничения движения и ожидание
эффекта релиза (появление податливости
ткани) и новое смещение ткани до
следующего барьера (феномен релаксации
может быть достаточно длительным); 2
вариант - смещение мягких тканей в
направление свободы движения, т. е. врач
постоянно меняет направлении
воздействия, преимущественно в сторону
податливости и свободы движения ткани,
как бы обходя фиксации и ограничения
фасциальных структур. Как следствие
такой тактики врач получает
выраженный эффект релиза. При отсутствии
явной релаксации миофасциальных
структур в течение 30 - 60 сек.
мануальный терапевт может усилить
напряжение фиксированных тканей, особенно
на туловище, с помощью кашлевого
толчка пациента либо фаз дыхания. Тогда
релаксация наступит быстрее.
Релаксация поверхностных фасций
17
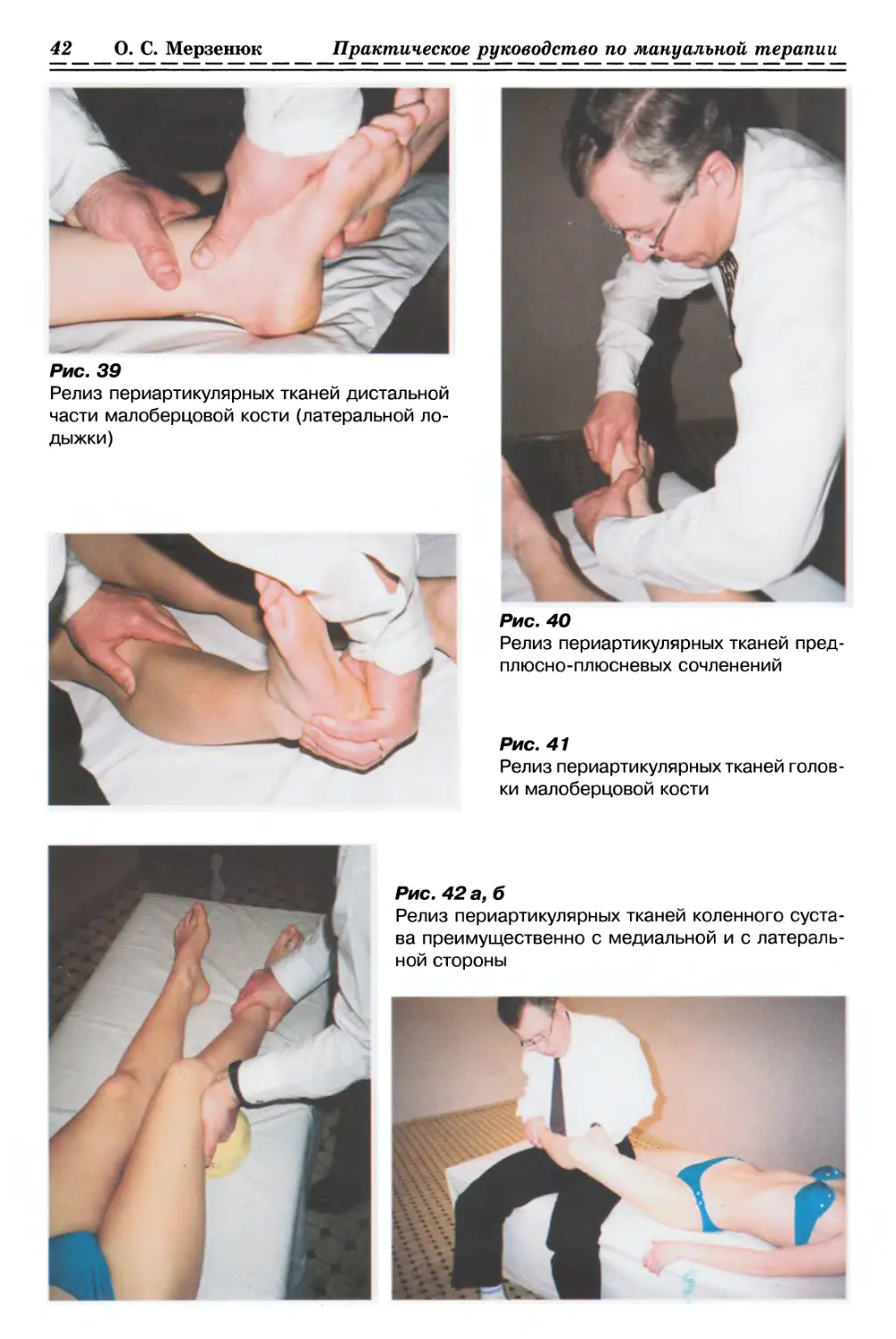
1.2.1. ТЕХНИКИ НА ФАСЦИЯХ КОНЕЧНОСТЕЙ
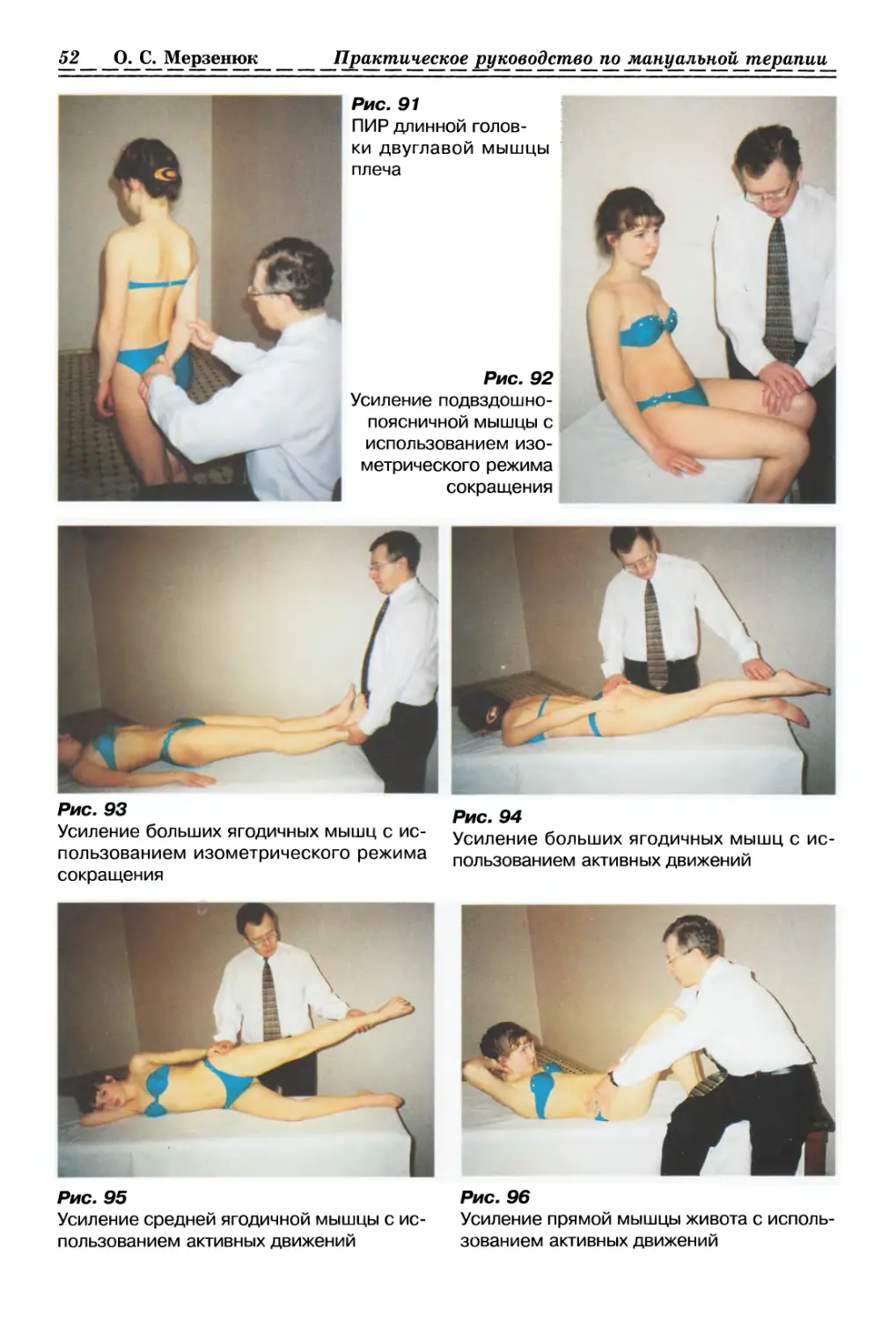
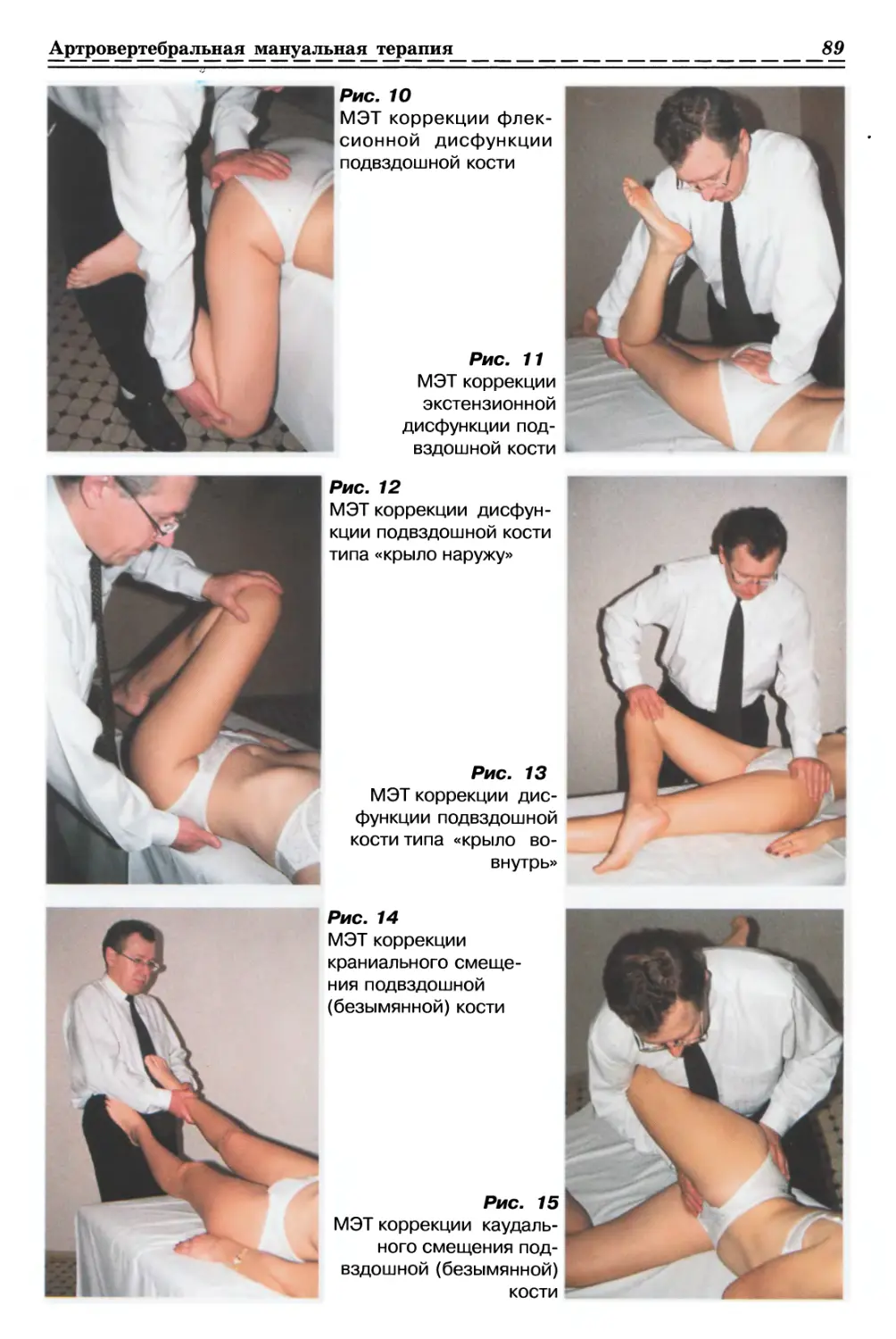
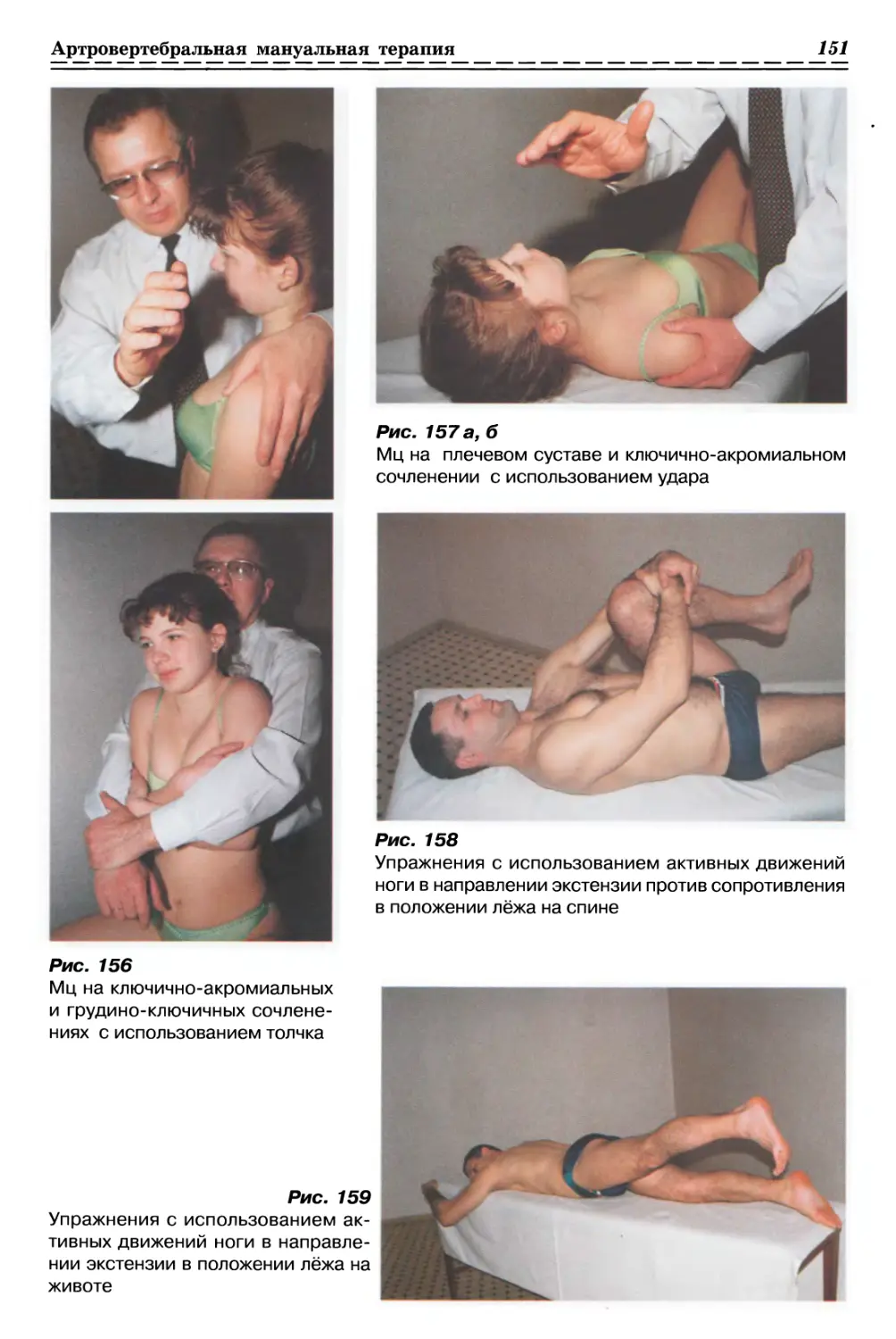
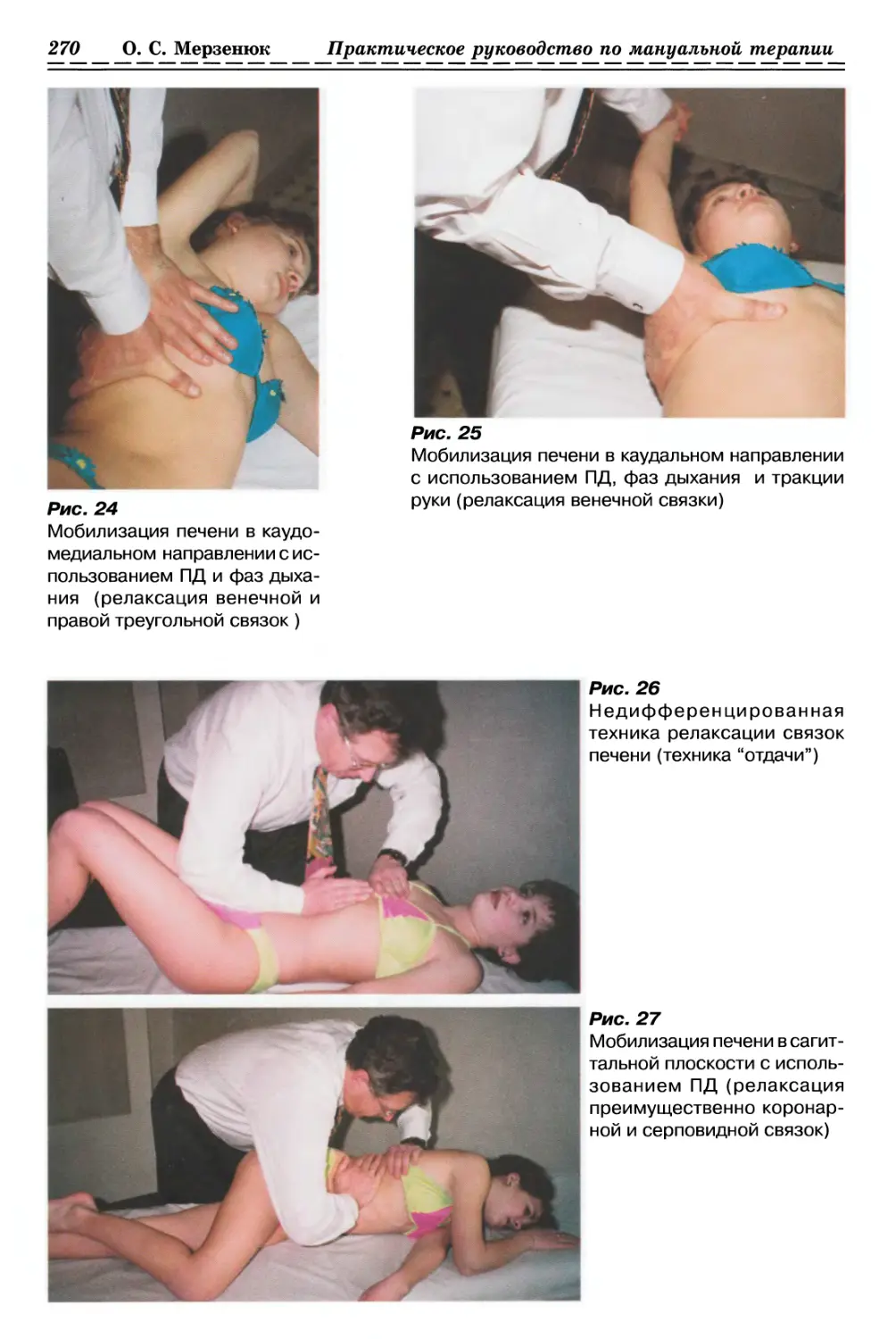
1.2.1.1. Релаксация Фасции бедра (рис. 6а, б, стр. 34)
ИПП - лежа на спине - для релаксации
вентральной фасции бедра; лежа на
животе - для релаксации дорсальной фасции
бедра; лежа на боку - для релаксации
латеральной фасции бедра.
Врач стоит сбоку от пациента.
Кистями скрещенных рук врач
фиксирует фасцию бедра. Основанием ладони
одной кисти фиксирует мягкие ткани ближе
к коленному суставу и смещает их кау-
дально, основанием ладони другой кисти
фиксирует мягкие ткани бедра ближе к
ТБС и смещает их краниально до
барьера, что способствует натяжению фасции
бедра в продольном направлении. Врач
удерживает созданное преднапряжение до
ощущения релаксации укороченной
фасции бедра, следуя за расслаблением до
нового барьера.
Эффективность расслабления фасции
достигается в несколько этапов.
1.2.1.2. Релаксация Фасции руки (рис. 7, с. 34)
ИПП - лежа на спине.
Врач стоит сбоку от пациента, со
стороны укороченной фасции руки.
Кистями обеих рук врач фиксирует
актуальную руку пациента, выполняет
ее отведение в сторону и вверх, находя
наиболее напряженное положение. Затем
выполняет скручивание мягких тканей
плеча и предплечья с одновременной
тракцией в плечевом суставе до
барьера. Удерживает созданное
преднапряжение до ощущения релаксации фасции
руки, следуя за расслаблением до
нового барьера.
Эффективность расслабления фасции
достигается в несколько этапов.
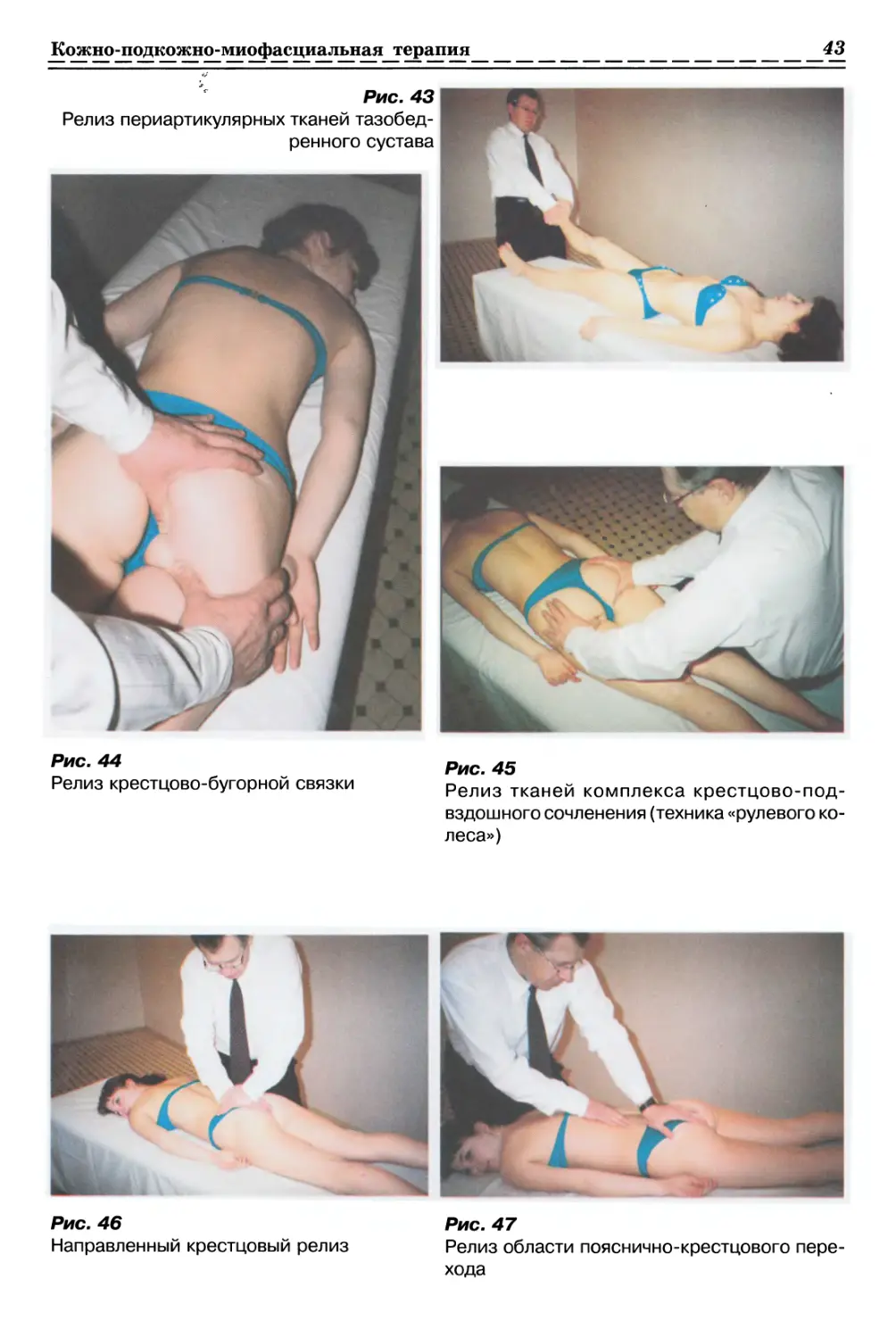
1.2.2. ТЕХНИКИ НА ФАСЦИЯХ ЯГОДИЧНОЙ ОБЛАСТИ
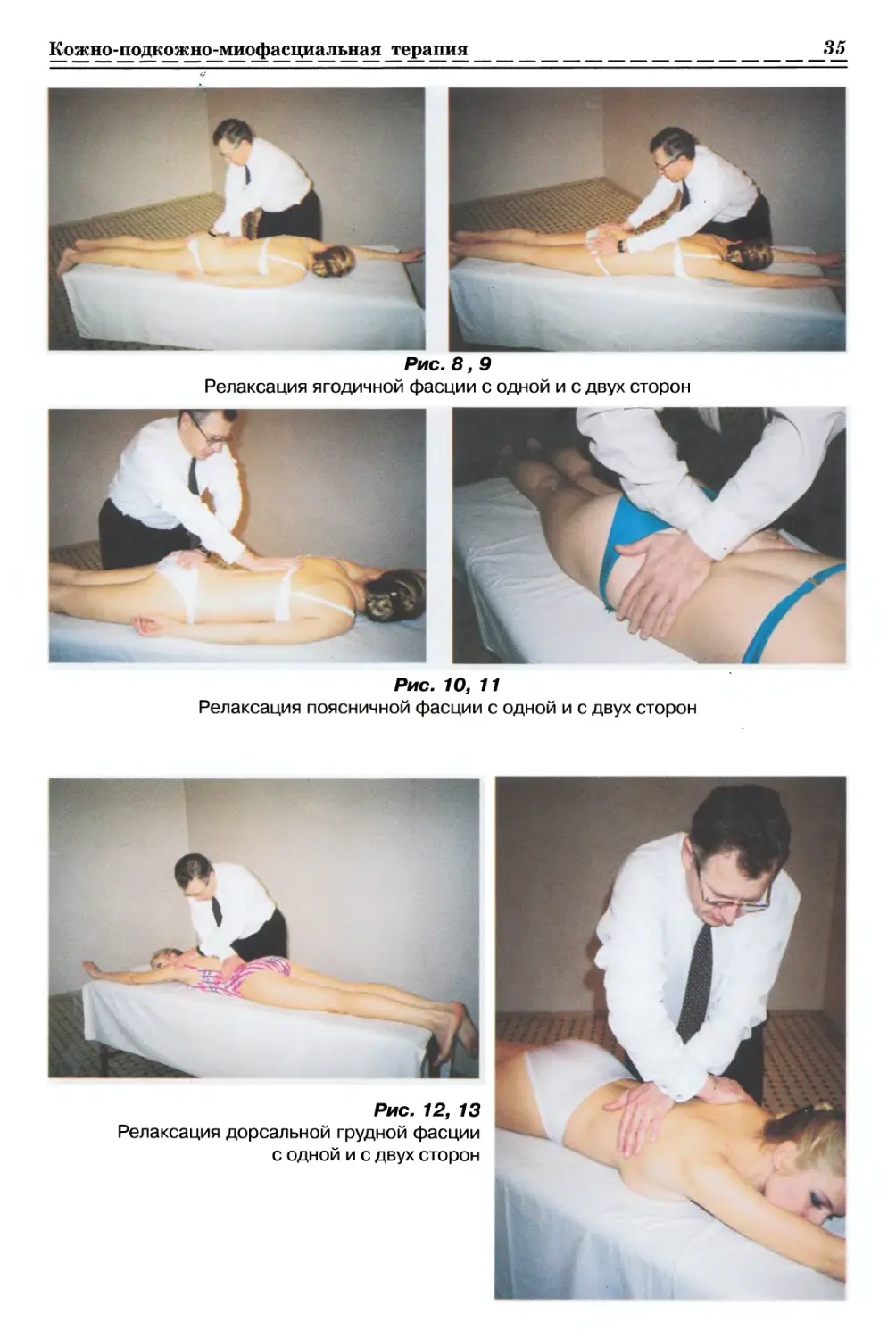
1.2.2.1. Релаксация ягодичной Фасции с одной стороны (рис. 8, с. 35)
ИПП лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону укороченной фасции, рука с этой же
вытянута вперед.
Врач стоит сбоку, со стороны
укороченной ягодичной фасции, на уровне
туловища, лицом к ногам пациента.
Ульнарным краем одной кисти
(пальцы направлены перпендикулярно ПОП)
врач фиксирует мягкие ткани пояснично-
тазового перехода пациента с актуальной
стороны, прижимая их к гребню
подвздошной кости. Кистью другой руки врач
фиксирует ягодицу и смещает мягкие
ткани каудо-вентрально до барьера,
растягивая, таким образом, ягодичную фасцию
в продольном направлении.
1 фаза - вдох, пациент максимально
вытягивает руку вперед и одновременно
производит дорсальную флексию стопы,
что способствует еще большему
натяжению актуальной фасции. Врач
удерживает созданное преднапряжение в
течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в каудо-
вентральном направлении, растягивая
укороченную ягодичную фасцию, и следует за
расслаблением до нового барьера.
Техника выполняется 3-5 раз.
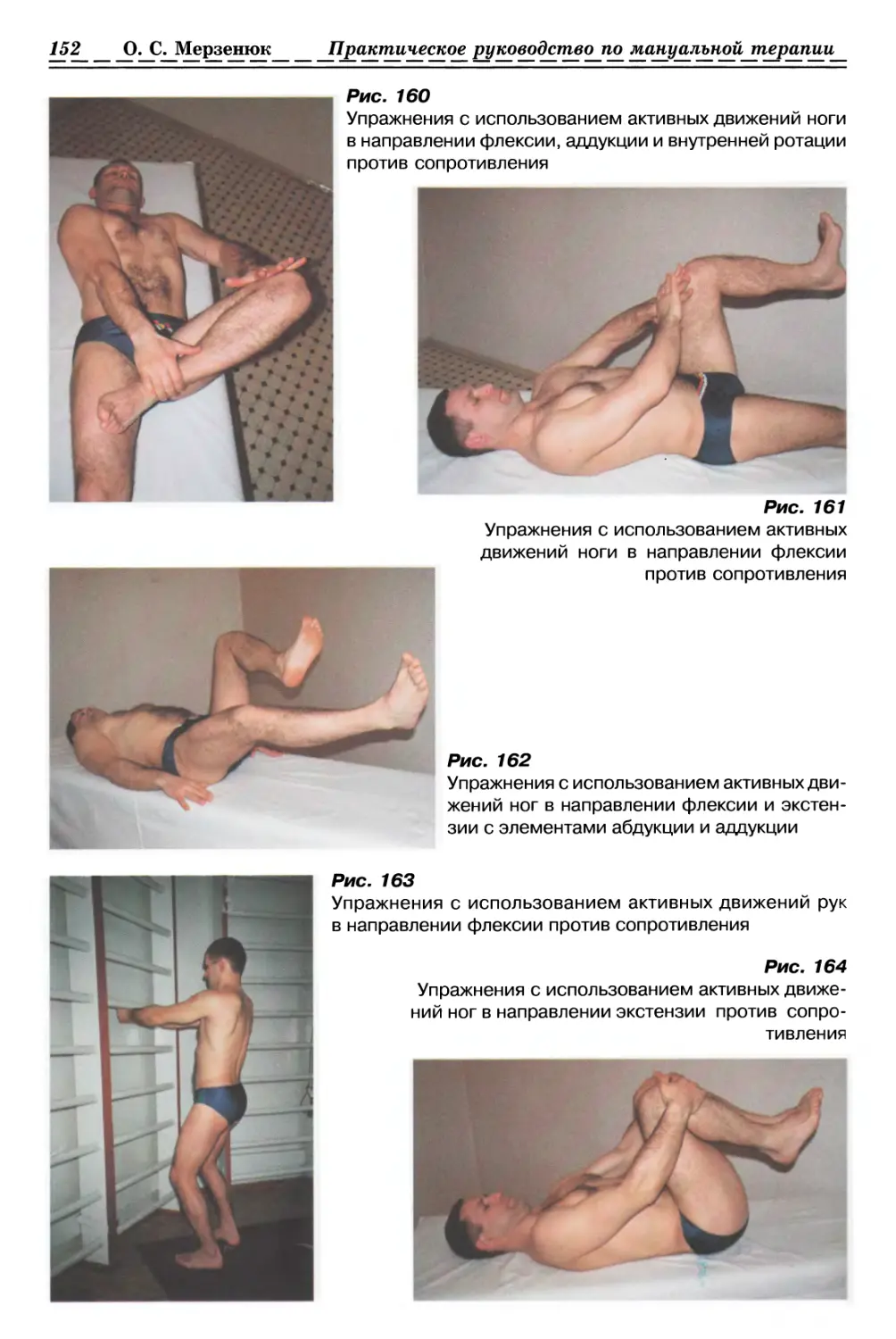
1.2.2.2. Релаксация ягодичной Фасции с 2-х сторон (рис. 9, с. 35)
ИПП лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону преимущественно укороченной
ягодичной фасции, руки вытянуты вперед.
Врач стоит сбоку, на уровне туловища
пациента, лицом к его ногам.
Кистями обеих рук врач фиксирует
ягодицы пациента и смещает мягкие
ткани каудо-вентрально до барьера, таким
образом растягивая фасцию обеих
ягодичных мышц в продольном направлении.
1 фаза - вдох, пациент максимально
вытягивает руки вперед и одновременно
производит дорсальную флексию стоп, что
18 О. С. Мерзенюк Практическое руководство по мануальной терапии
способствует еще большему натяжению
актуальной фасции. Врач удерживает
созданное преднапряжение в течение 7 -
10 сек.
2 фаза - расслабление, выдох. Врач уси-
ИПП - лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону укороченной поясничной фасции,
рука с этой же стороны вытянута вперед.
Врач стоит сбоку, со стороны
укороченной фасции, на уровне таза, лицом к
голове пациента.
Ульнарным краем одной кисти
(пальцы направлены перпендикулярно ПОП)
врач фиксирует мягкие ткани тазово-по-
ясничной области пациента с актуальной
стороны, прижимая их к гребню
подвздошной кости. Кистью другой руки врач
фиксирует паравертебральные мягкие
ткани на уровне грудопоясничного перехода
и смещает их кранио-вентрально до
ИПП - лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону преимущественно укороченной
поясничной фасции, руки вытянуты вперед.
Врач стоит сбоку, на уровне таза
пациента, лицом к его голове.
Кистями скрещенных рук врач
фиксирует мягкие ткани поясничной области
(кисти перпендикулярны ПОП) и
смещает их латеро-вентрально до барьера,
таким образом растягивая поясничную
фасцию в поперечном направлении.
1 фаза - вдох, пациент максимально
ИПП - лежа на животе, стопы
свисают за край кушетки, голова
ротирована в сторону укороченной
дорсальной грудной фасции, рука с этой же
стороны вытянута вперед.
Врач стоит сбоку, с противоположной
стороны от укороченной фасции, на уровне
туловища пациента.
Кистями обеих рук врач фиксирует
мягкие ткани паравертебрально, в зоне
ливает смещение мягких тканей в каудо-
вентральном направлении, растягивая
укороченную ягодичную фасцию, и следует за
расслаблением до нового барьера.
Техника выполняется 3-5 раз.
барьера, растягивая таким образом
поясничную фасцию в продольном
направлении.
1 фаза - вдох, пациент максимально
вытягивает руку вперед и одновременно
производит дорсальную флексию стопы с
актуальной стороны, что способствует еще
большему натяжению поясничной
фасции. Врач удерживает созданное
преднапряжение в течение 7-10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в кранио-
вентральном направлении, растягивая
укороченную поясничную фасцию, и следует
за расслаблением до нового барьера.
Техника выполняется 3 - 5 раз.
вытягивает руки вперед и одновременно
производит дорсальную флексию стоп,
что способствует еще большему
натяжению поясничной фасции. Врач
удерживает созданное преднапряжение в
течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в латеро-
вентральном направлении, растягивая
укороченную поясничную фасцию, и
следует за расслаблением до нового
барьера.
Техника выполняется 3 - 5 раз.
наибольшего напряжения фасции (кисти
направлены перпендикулярно ГОП) и
смещает их латеро-вентрально до барьера,
таким образом растягивая дорсальную
грудную фасцию в продольном
направлении.
1 фаза - вдох, пациент максимально
вытягивает руку вперед и одновременно
производит дорсальную флексию стопы с
актуальной стороны, что способствует еще
1.2.3. ТЕХНИКИ НА ФАСЦИЯХ ТУЛОВИЩА
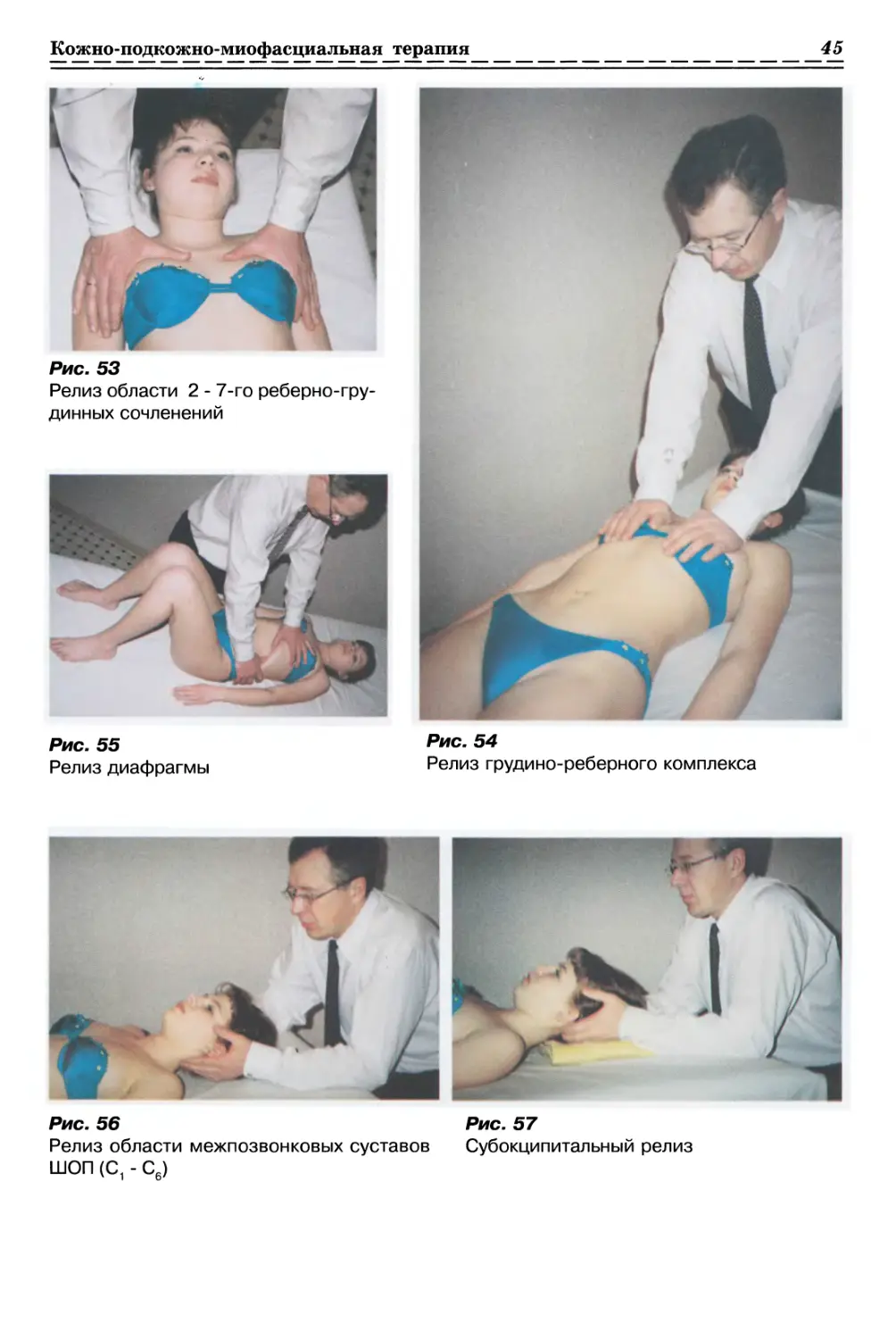
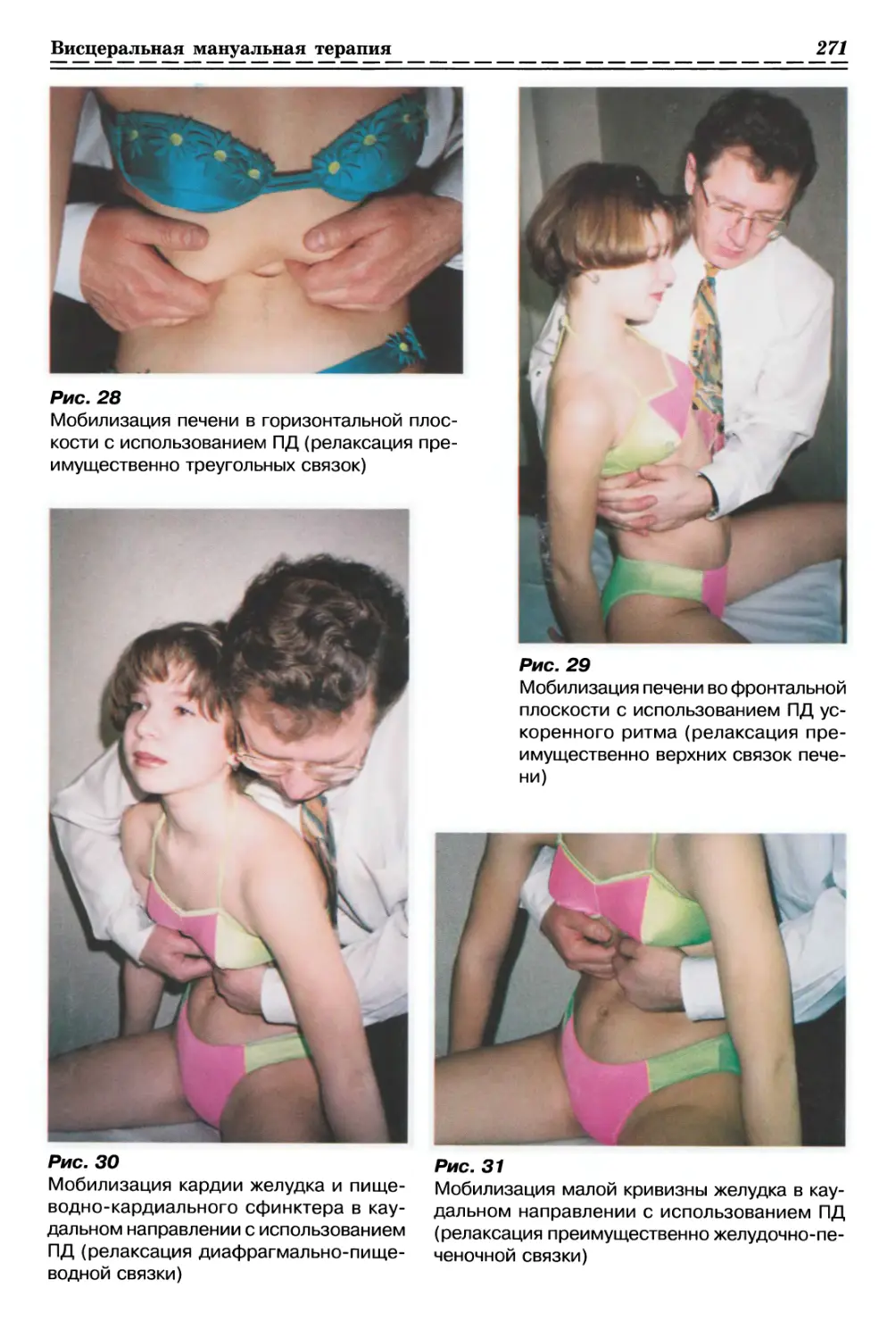
1.2.3.1. Релаксация поясничной Фасции с одной стороны (рис. 10, с. 35)
1.2.3.2. Релаксация поясничной Фасции с 2-х сторон (рис. 11, с. 35)
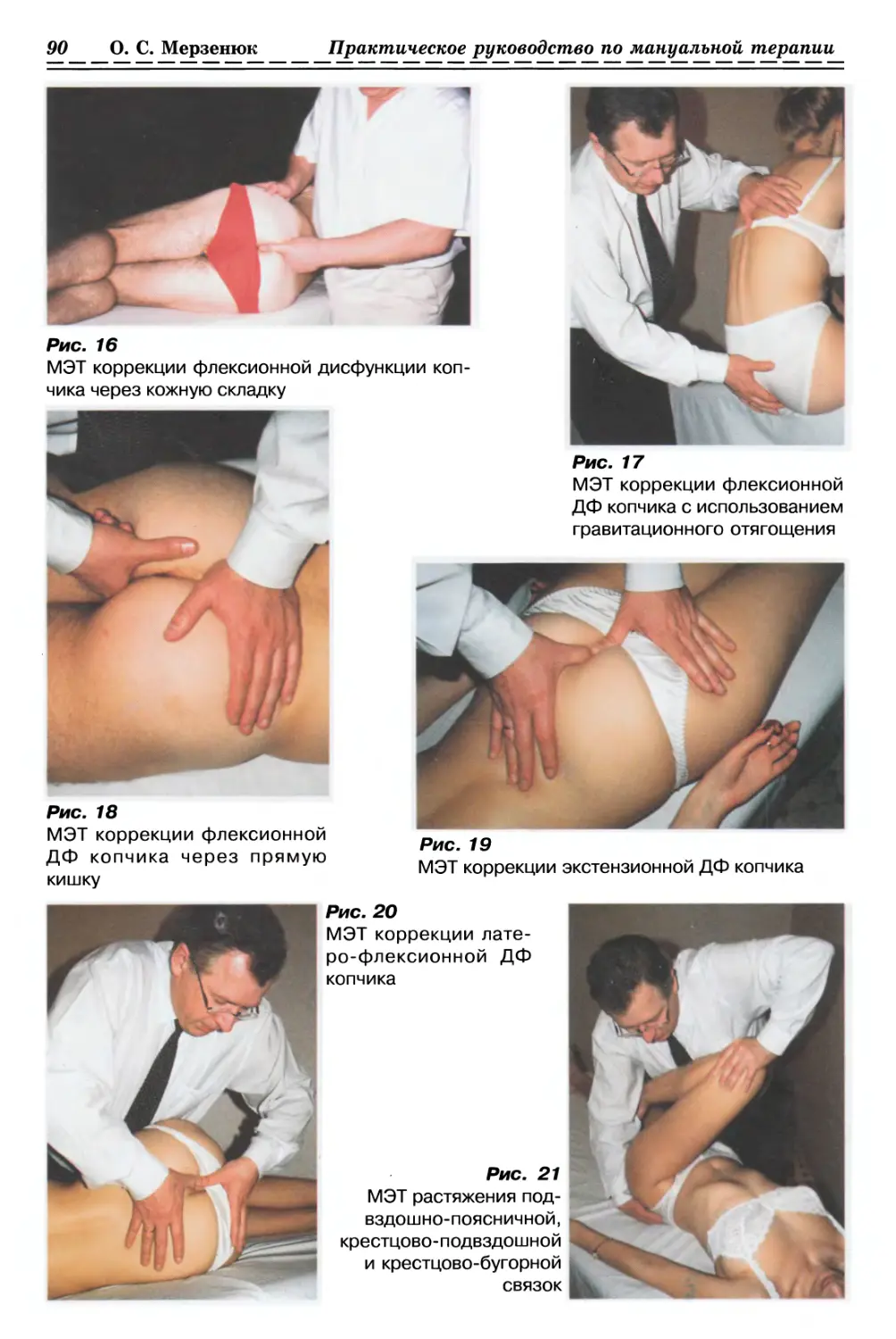
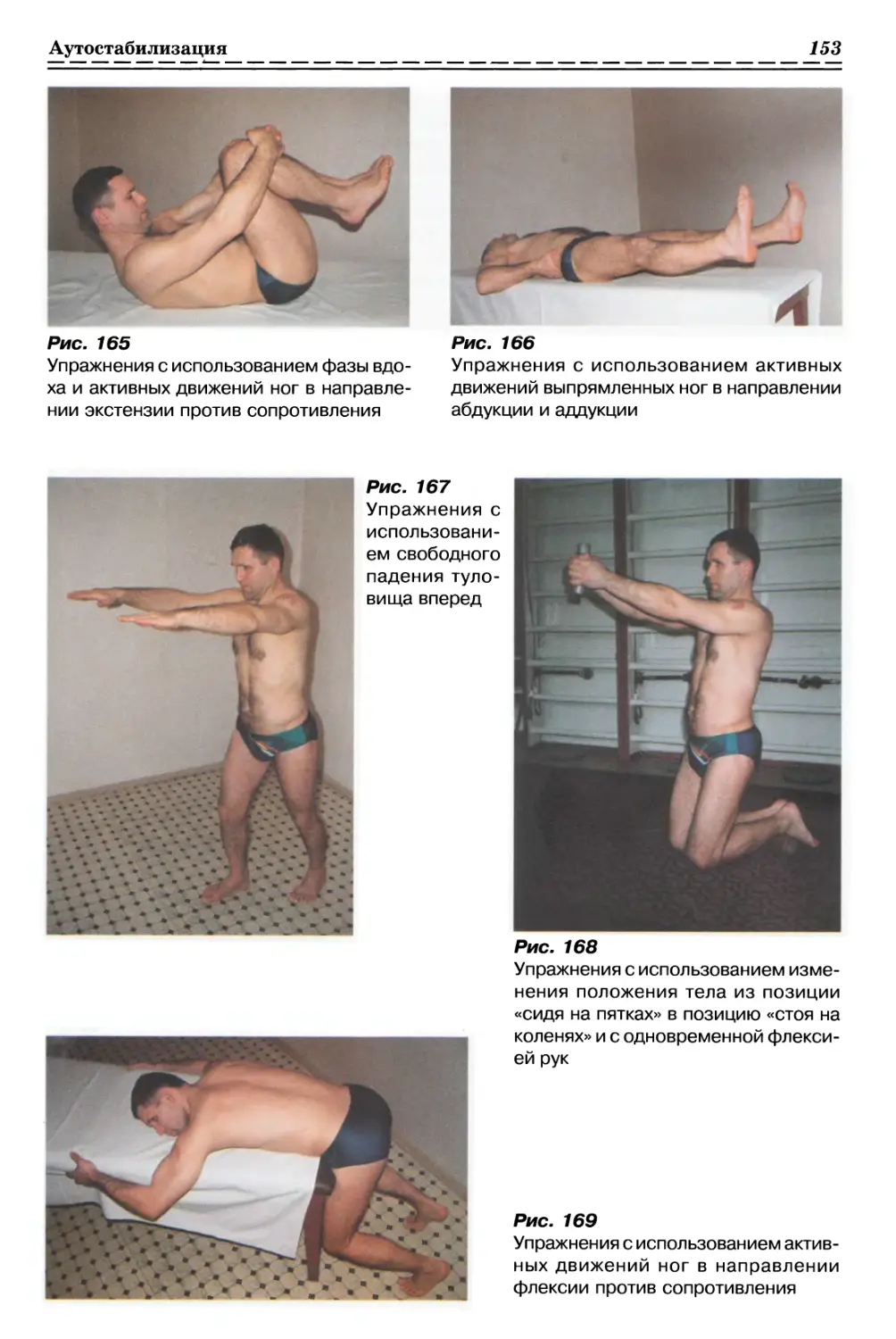
1.2.3.3. Релаксация дорсальной грудной фасции с одной стороны (рис. 12, с. 35)
Релаксация поверхностных фасций
19
большему натяжению грудной фасции.
Врач удерживает созданное преднапряже-
ние в течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в ла-
ИПП - лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону преимущественно укороченной
грудной фасции, руки вытянуты вперед.
Врач стоит сбоку, на уровне туловища
пациента.
Кистями скрещенных рук врач
фиксирует мягкие ткани грудной клетки в зоне
наибольшей напряженности фасции
(кисти перпендикулярны ГОП) и смещает их
латеро-вентрально до барьера, таким
образом растягивая дорсальную грудную
фасцию в поперечном направлении.
ИПП - лежа на животе, стопы свисают
за край кушетки, голова ротирована в
сторону преимущественно укороченной
грудной фасции, руки вытянуты вперед.
Врач стоит сбоку, на уровне туловища
пациента.
Кистями скрещенных рук врач
фиксирует дорсальную грудную фасцию с
разноименных сторон. Основанием ладони
одной кисти (пальцы каудально) фиксирует
мягкие ткани грудопоясничного перехода
с одной стороны и смещает их в каудо-
вентральном направлении до барьера.
Основанием ладони другой кисти (пальцы
краниально) фиксирует мягкие ткани в
зоне наибольшей напряженности фасции
ИПП - лежа на здоровом боку, спиной
у края кушетки. Рука со стороны
укороченной фасции вытянута вперед в
краниальном направлении.
Врач стоит у спины пациента.
Кистью одной руки врач фиксирует
мягкие ткани актуальной зоны боковой
поверхности туловища пациента и смещает
их в каудо-медиальном направлении до
барьера. Кистью другой руки захватыва-
теро-вентральном направлении,
растягивая укороченную дорсальную грудную
фасцию, и следует за расслаблением до
нового барьера.
Техника выполняется 3-5 раз.
1 фаза - вдох, пациент максимально
вытягивает руки вперед и одновременно
производит дорсальную флексию стоп, что
способствует еще большему натяжению
грудной фасции. Врач удерживает созданное
преднапряжение в течение 7-10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в латеро-
вентральном направлении, растягивая
укороченную дорсальную грудную фасцию,
и следует за расслаблением до нового
барьера.
Техника выполняется 3 - 5 раз.
с другой стороны и смещает их кранио-
вентрально до барьера, таким образом
растягивая дорсальную грудную фасцию в
продольном направлении.
1 фаза - вдох, пациент максимально
вытягивает руки вперед и одновременно
производит дорсальную флексию обеих стоп,
что способствует еще большему натяжению
грудной фасции. Врач удерживает
созданное преднапряжение в течение 7-10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в
направлениях созданного преднапряжения,
растягивая укороченную дорсальную грудную
фасцию, и следует за расслаблением до
нового барьера.
Техника выполняется 3-5 раз.
ет вытянутую руку пациента в области
предплечья и осуществляет тракцию в
плечевом суставе краниально до
барьера, что способствует растяжению
латеральной грудной фасции в продольном
направлении.
1 фаза - вдох, пациент максимально
вытягивает руки вперед и одновременно
производит дорсальную флексию стопы с
актуальной стороны, что способствует еще
1.2.3.4. Релаксация дорсальной грудной фасции с 2-х сторон (рис. 13, с. 35)
1.2.3.5. Релаксация дорсальной грудной фасции
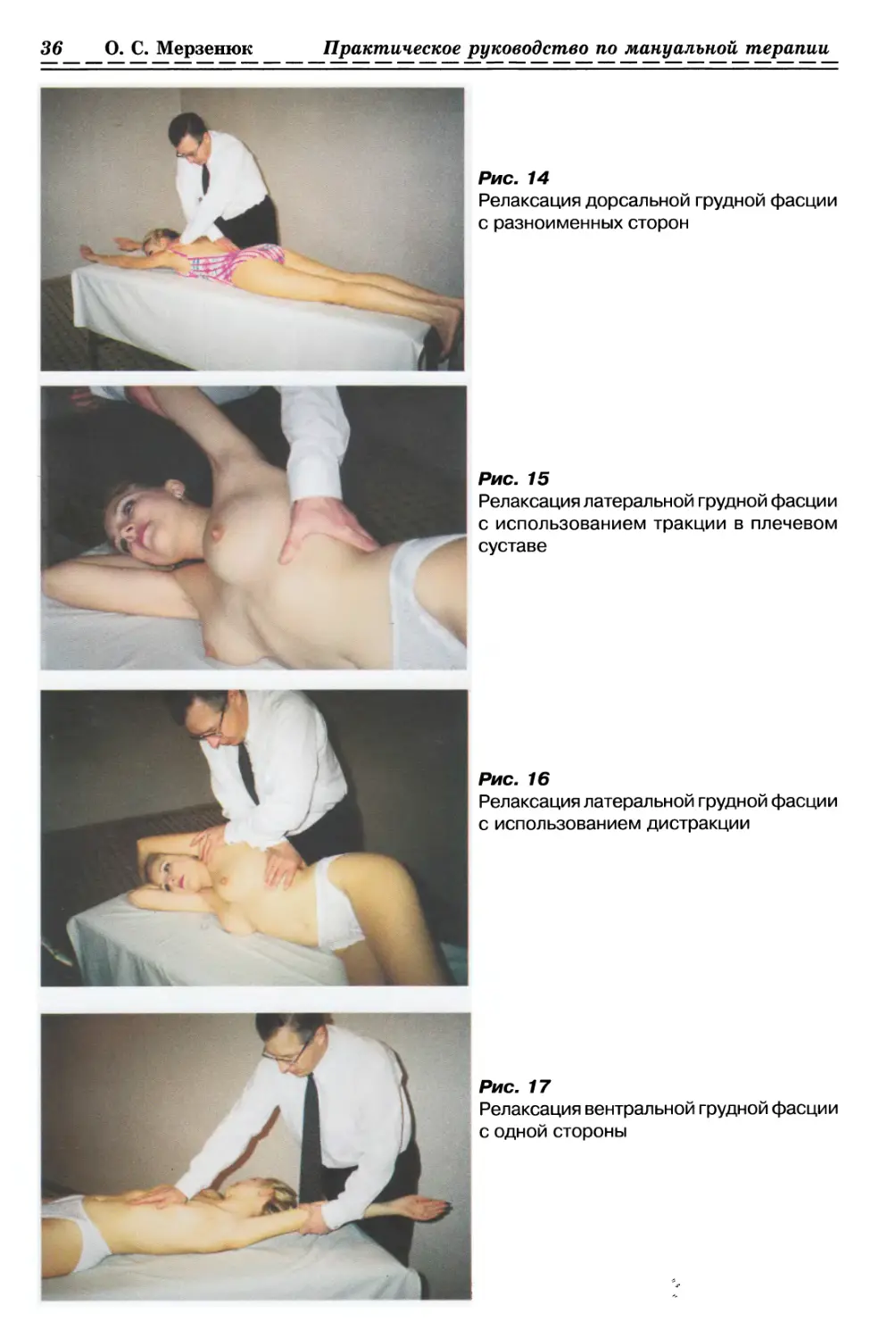
с разноименных сторон (рис. 14, с. 36)
1.2.3.6. Релаксация латеральной грудной Фасции с использованием тракции
в плечевом суставе (рис. 15, с. 36)
20 О. С. Мерзенюк Практическое руководство по мануальной терапии
большему натяжению грудной фасции.
Врач удерживает созданное преднапряже-
ние в течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в направ-
ИПП - лежа на «здоровом» боку,
спиной у края кушетки. Рука со стороны
укороченной фасции вытянута вперед в
краниальном направлении, согнута в
локтевом суставе.
Врач стоит у спины пациента.
Кистями скрещенных рук врач
фиксирует латеральную грудную фасцию.
Основанием ладони одной кисти фиксирует
мягкие ткани дистальной части боковой
поверхности туловища пациента (пальцы
каудально) и смещает их в каудо-медиаль-
ном направлении до барьера. Основанием
ладони другой кисти фиксирует мягкие
ткани области плечевого сустава и
смещает их и плечевой сустав краниально
ИПП - лежа на спине. Рука со стороны
укороченной фасции вытянута в кранио-
латеральном направлении.
Врач стоит у головного конца
кушетки, на уровне головы или плечевого пояса
пациента.
Кистью одной руки врач фиксирует
мягкие ткани в области большой
грудной мышцы и смещает их каудо-дорсаль-
но до барьера. Кистью другой руки
захватывает вытянутую руку пациента в
области предплечья и осуществляет трак-
цию в плечевом суставе краниально до
барьера, что способствует растяжению
ИПП - лежа на спине, руки вытянуты
в стороны и несколько в краниальном
направлении.
Врач стоит у головного конца
кушетки.
Скрещенными кистями (пальцы каудо-
латерально) врач фиксирует мягкие
ткани в области больших грудных мышц
пациента с 2-х сторон и смещает их латеро-
лениях созданного преднапряжения,
растягивая укороченную латеральную
грудную фасцию, и следует за расслаблением
до нового барьера.
Техника выполняется 3 - 5 раз.
до барьера, таким образом растягивая
латеральную грудную фасцию в продольном
направлении.
1 фаза - вдох, пациент максимально
вытягивает руку вперед и одновременно
производит дорсальную флексию стопы с
актуальной стороны, что способствует еще
большему натяжению грудной фасции.
Врач удерживает созданное преднапряже-
ние в течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в
направлениях созданного преднапряжения,
растягивая укороченную латеральную
грудную фасцию, и следует за расслаблением
до нового барьера.
Техника выполняется 3-5 раз.
вентральной грудной фасции в
продольном направлении.
1 фаза - вдох, пациент максимально
вытягивает руку вверх и латерально и
одновременно производит плантарную
флексию стопы с актуальной стороны, что
способствует еще большему натяжению
грудной фасции. Врач удерживает созданное
преднапряжение в течение 7 - 10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в
направлениях созданного преднапряжения,
растягивая укороченную вентральную
грудную фасцию, и следует за расслаблением
до нового барьера.
Техника выполняется 3 - 5 раз.
вентрально до барьера, таким образом
растягивая вентральную грудную фасцию.
1 фаза - вдох, пациент максимально
вытягивает руки в стороны и вверх и
одновременно производит плантарную флексию
обеих стоп, что способствует еще
большему натяжению грудной фасции. Врач
удерживает созданное преднапряжение в
течение 7 - 10 сек.
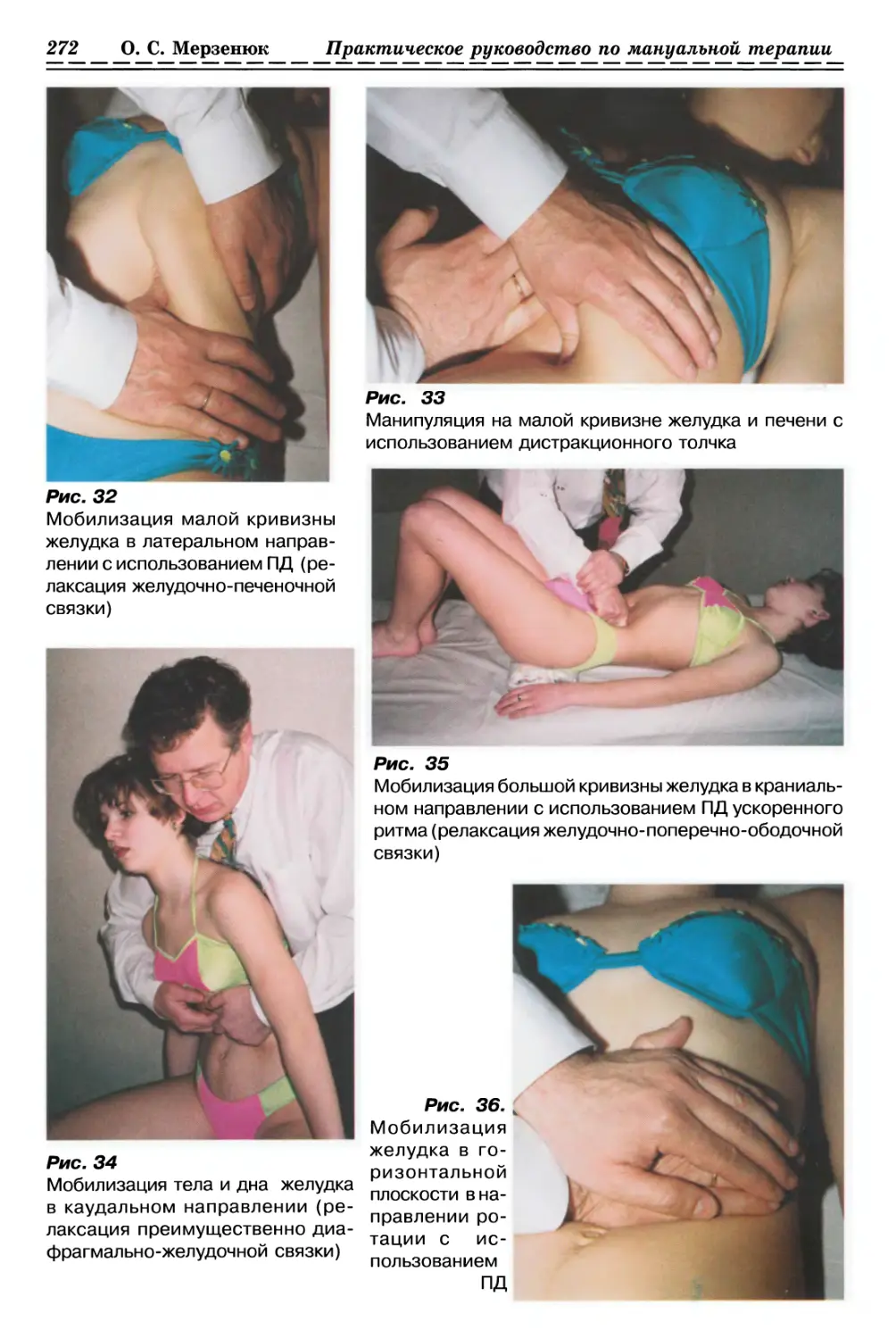
1.2.3.7. Релаксация латеральной грудной фасции
с использованием дистракции (рис. 16, с. 36)
1.2.3.8. Релаксация вентральной грудной фасции с одной стороны (рис. 17, с. 36)
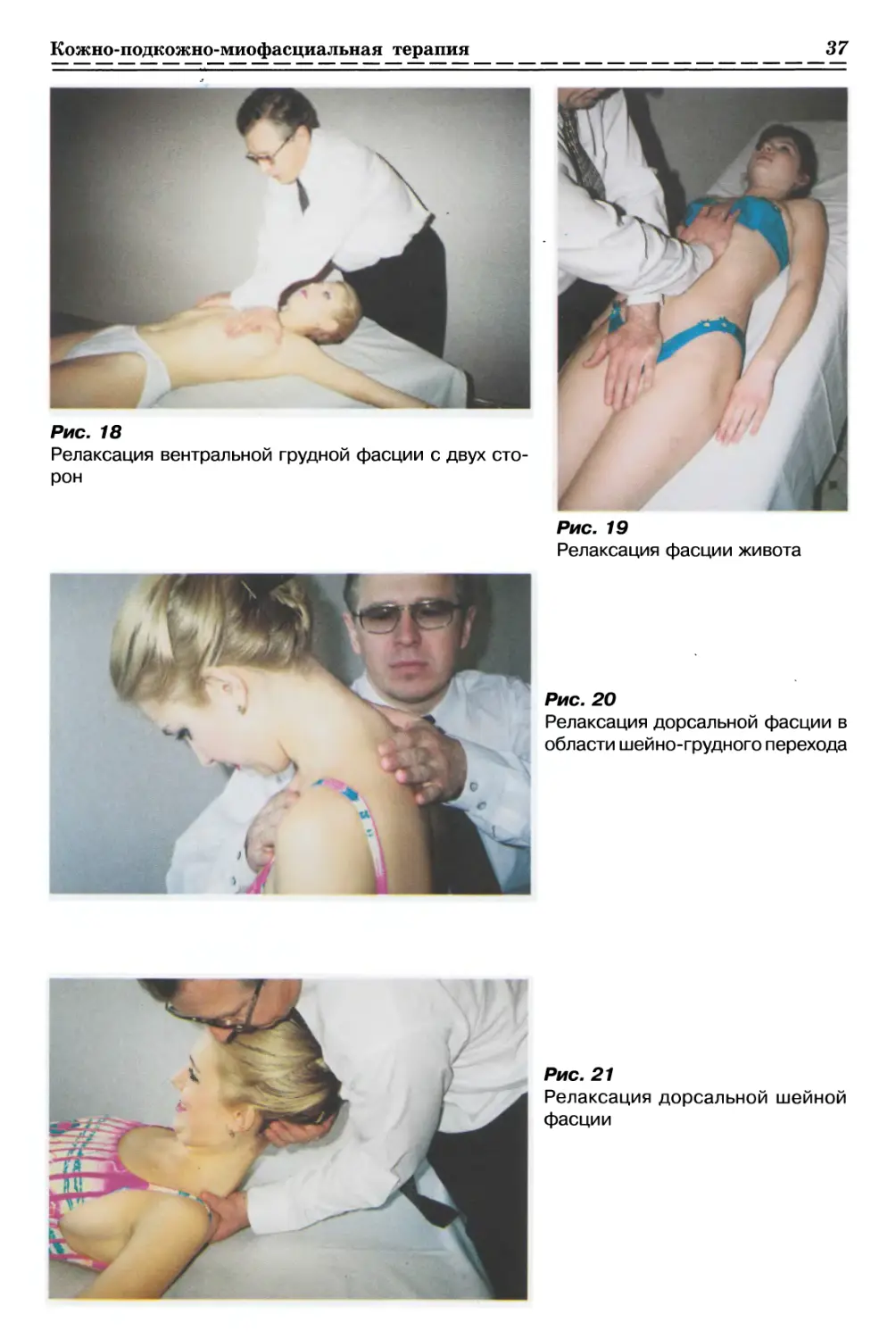
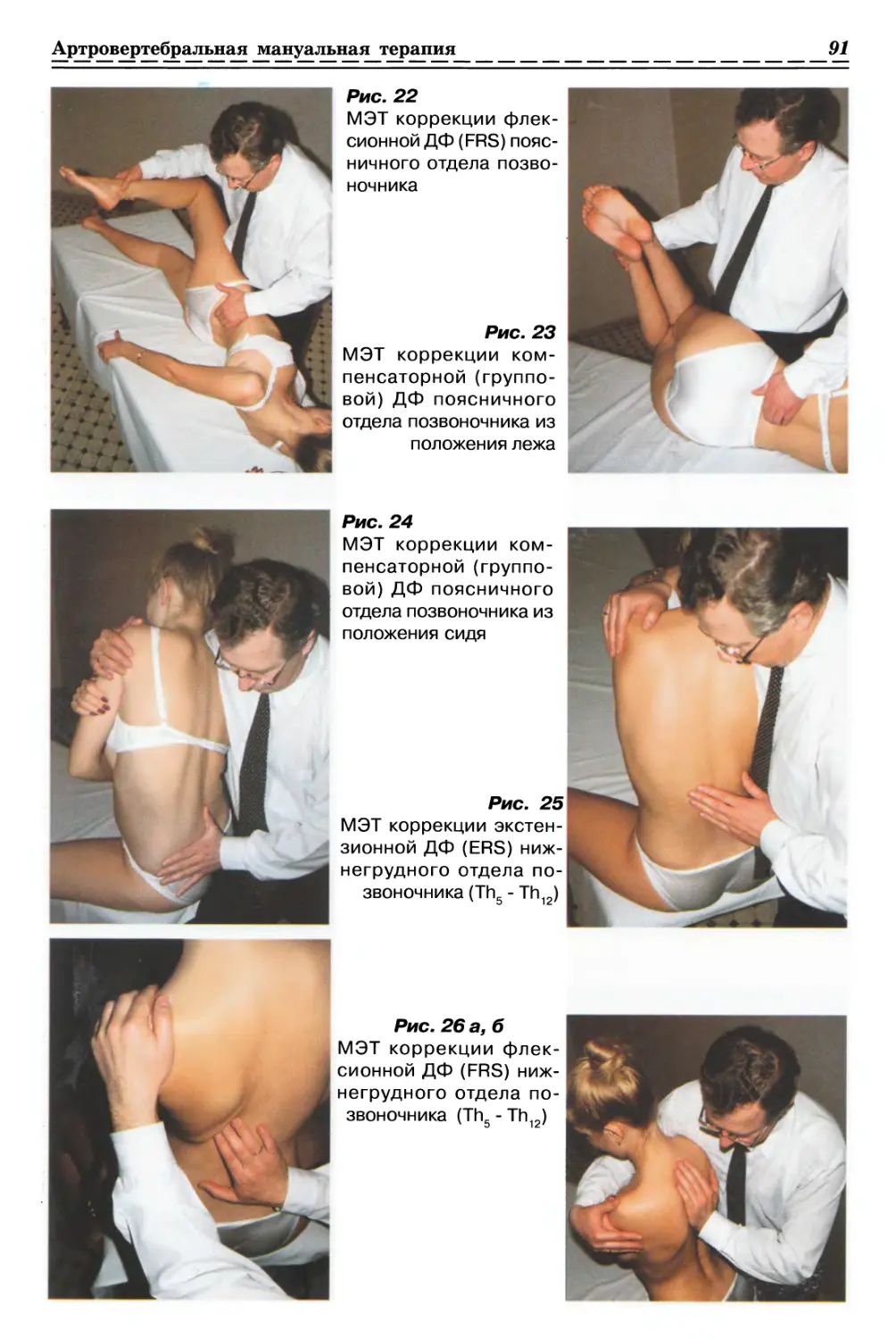
1.2.3.9. Релаксация вентральной грудной Фасции с 2-х сторон (рис. 18, с. 37)
Релаксация поверхностных фасций
21
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в
направлениях созданного преднапряжения, рас-
ИПП - лежа на спине, руки вытянуты
в краниальном направлении.
Врач стоит сбоку, на уровне живота
пациента.
Кистями скрещенных рук врач
фиксирует места прикрепления фасции живота.
Основанием ладони одной кисти
фиксирует мягкие ткани в области эпигастрия у
мечевидного отростка пациента и
смещает их кранио-дорсально до барьера.
Основанием ладони другой кисти фиксирует
мягкие ткани у краниальной части лобко-
ИПП - сидя на стуле. Для
расслабления преимущественно дорсальной фасции
ШГП - голова и ШОП флексированы; для
расслабления преимущественно
вентральной фасции ШГП - голова и ШОП экстен-
зированы.
Врач стоит или сидит сбоку.
Кистями обеих рук (пальцы
перпендикулярны позвоночнику и грудине) врач
фиксирует мягкие ткани шейно-грудной
области пациента вентрально и дорсально и
смещает их либо в латеральном направлении в
противоположные стороны до барьера - для
ИПП - лежа на спине.
Врач сидит или стоит у головного
конца кушетки.
Кистью одной руки врач фиксирует
мягкие ткани ШГП таким образом,
чтобы большой палец фиксировал над-
плечье сверху, а остальные пальцы были
направлены каудально, и смещает их ка-
удо-вентрально до барьера. Кистью
другой руки фиксирует голову и мягкие
ткани у основания черепа и выполняет
легкую флексию ШОП и головы, что
способствует натяжению дорсальной фасции
шеи в продольном направлении.
тягивая укороченную вентральную
грудную фасцию, и следует за расслаблением
до нового барьера.
Техника выполняется 3-5 раз.
вых костей и смещает их каудо-дорсально
до барьера, таким образом растягивая
фасцию живота в продольном
направлении.
1 фаза - выдох. Врач удерживает
созданное преднапряжение в течение 7-10 сек.
2 фаза - вдох. Врач усиливает
смещение мягких тканей в направлениях
созданного преднапряжения, растягивая
укороченную фасцию живота, и следует за
расслаблением до нового барьера.
Техника выполняется 3 - 5 раз.
растяжения фасции в поперечном
направлении, либо в каудо-краниальном
направлении до барьера - для растяжения фасции
в продольном направлении.
1 фаза - вдох, врач удерживает
созданное преднапряжение в течение 7-10 сек.
2 фаза - расслабление, выдох. Врач
усиливает смещение мягких тканей в
направлениях созданного преднапряжения,
растягивая укороченные актуальные фасции
ШГП, и следует за расслаблением до
нового барьера.
Техника выполняется 3-5 раз.
1 фаза - вдох. Пациент пытается давить
головой в направлении экстензии против
адекватного сопротивления врача в
течение 7 - 10 сек., что способствует
напряжению разгибателей ШОП и дорсальной
фасции шеи.
2 фаза - расслабление, выдох. Врач
увеличивает флексию ШОП и головы,
растягивая укороченную актуальную
фасцию шеи, следуя за расслаблением до
нового барьера.
Техника выполняется 3 - 5 раз.
1.2.3.10. Релаксация Фасции живота (рис. 19, с. 37)
1.2.4. ТЕХНИКИ НА ФАСЦИЯХ ШЕИ
1.2.4.1. Релаксация вентральной и дорсальной фасции
в области шейно-грудного перехода (рис. 20, с. 37)
1.2.4.2. Релаксация дорсальной шейной фасции (рис. 21, с. 37)
22 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.2.4.3. Релаксация латеральной шейной фасции
с одной стороны (рис. 22, с. 38)
ИПП - лежа на спине.
Врач сидит или стоит у головного конца
кушетки.
Кистью одной руки врач фиксирует над-
плечье со стороны укороченной фасции и
смещает его каудально до барьера. Кистью
другой руки фиксирует голову дорсально,
пальцы пальпируют мягкие ткани сбоку, у
мест прикрепления их к основанию черепа,
и выполняет латерофлексию ШОП и
головы до барьера, что способствует натяжению
латеральной фасции шеи в продольном
направлении.
1 фаза - вдох. Пациент давит плечом и
пытается выпрямить голову против
адекватного сопротивления врача в течение
7-10 сек., что способствует напряжению
верхней порции трапециевидной мышцы
и латеральной фасции шеи.
2 фаза - расслабление, выдох. Врач
увеличивает латерофлексию ШОП и
головы, растягивая укороченную актуальную
фасцию шеи, следуя за расслаблением до
нового барьера.
Техника выполняется 3 - 5 раз.
1.2.4.4. Релаксация латеральной шейной фасции с 2-х сторон (рис. 23, с. 38)
ИПП - лежа на спине.
Врач сидит или стоит у головного конца
кушетки.
Кистями обеих рук врач фиксирует над-
плечья с 2-х сторон, тенары располагаются
как можно ближе к основанию шеи, и
смещает их каудально до барьера, что
способствует натяжению латеральной фасции шеи
с 2-х сторон в продольном направлении.
1 фаза - вдох. Пациент пытается
поднять плечи против адекватного
сопротивления врача в течение 7-10 сек., что
способствует напряжению верхней порции
обеих трапециевидных мышц и
латеральной фасции шеи с 2-х сторон.
2 фаза - расслабление, выдох. Врач
усиливает смещение надплечий в кау-
дальном направлении, растягивая
укороченную актуальную фасцию шеи с 2-х
сторон, следуя за расслаблением до
нового барьера.
Техника выполняется 3 - 5 раз.
1.2.4.5. Релаксация вентральной шейной фасции (рис. 24, с. 38)
ИПП - лежа на спине, голова
выдвинута за край кушетки.
Врач сидит у головного конца
кушетки, голову пациента располагает на своих
коленях.
Кистью одной руки врач фиксирует
голову в положении некоторой экстензии в
ШОП, располагая кисть на лбу пациента.
Кистью другой руки фиксирует мягкие
ткани в области рукоятки грудины и
смещает их каудо-дорсально до барьера, что
способствует натяжению вентральной
фасции шеи в продольном направлении.
1 фаза - вдох, пациент пытается
выпрямить голову, надавливая лбом на кисть
врача, против его адекватного
сопротивления в течение 7-10 сек., что
способствует напряжению кивательных мышц
и вентральной фасции шеи.
2 фаза - расслабление, выдох. Врач
увеличивает экстензию ШОП и головы и
одновременно другой рукой смещает мягкие
ткани каудо-дорсально, растягивая
укороченную актуальную фасцию шеи,
следуя за расслаблением до нового барьера.
Техника выполняется 3 - 5 раз.
#г
1.3. МАССАЖ
Общеизвестно, что массаж как
ручной метод рефлексотерапевтического
воздействия оказывает положительное
влияние на многие системы в
организме, улучшая биомеханические проприо-
цептивные и реципрокные взамоотноше-
ния в различных патологически
измененных структурах и тканях, лимфо- и
кровообращение, гидродинамику
межтканевой жидкости, гомеостаз,
эмоциональный статус пациентов и др.
Современные массажные технологии с использо-
Массаж
23
ванием классического (западного) и
специфического (восточного) массажа чаще
всего применяются как дополнительный
метод лечения в комплексе
реабилитационных мероприятий, включая
мануальную терапию, и находит
разнообразное применение в медицинской
практике.
Понимая тот факт научных
представлений, что массаж является
разделом мануальной медицины, в некоторых
клинических ситуациях, особенно при
использовании сочетания классического
(соединительнотканный, сегментарный,
периостальный, висцеральный,
акупрессура и др.) по современным западным
представлениям и специфического (каналь-
но-меридианный, лимфатический, шиа-
цу и др.) массажа по традиционным
восточным представлениям он может
использоваться как самостоятельный
метод лечения.
Мы располагаем большим опытом
изучения и преподавания возможностей и
особенностей успешного использования
сочетания современных мягкотканных
мануальных технологий и
комплексного применения массажных техник с
позиций Востока с определением вида
энергетического дисбаланса и Запада при
различных вариантах болевых миофасци-
альных синдромов в области туловища.
Кроме того, предложенная нами рабочая
классификационная схема массажа
дополняет ранее известные классификации
и позволяет по-новому трактовать кли-
нико-биомеханическую значимость
ручных методов рефлекторного воздействия
и дополнить показания к их применению.
При наличии признаков
энергетического дисбаланса в
канально-меридианной системе и симптомов застоя и
ретроградного тока лимфы врач должен
учитывать следующие этапы проведения
канально-лимфатического массажа.
1 этап - выполнение:
ф основных подготовительных
приемов классического массажа для
улучшения кожного дыхания, активации
лимфатического дренажа;
ф приемов линейного массажа спины
для активации механизмов сегментар-
но-соматических взаимоотношений и
процессов саногенеза;
ф приемов воздействия на
периферические отрезки каналов почек, мочевого
пузыря, толстого кишечника для
улучшения выделительной функции
организмом различных токсических реагентов.
2 этап:
ф приемы воздействия на
сегментарные зоны живота и диафрагмы для
улучшения висцеро-вертебральных и вертеб-
ро-висцеральных взаимоотношений.
3 этап: '
ф приемы релаксации большой и
малой грудной мышц для устранения
механического препятствия и застоя на
пути тока лимфы по грудным протокам.
4 этап:
ф приемы воздействия на нейролим-
фатические и нейрососудистые точки и
зоны для улучшения цереброспинальной
дуги и нейротрофического обеспечения.
Вышеизложенный материал
особенностей применения сочетания
современных массажных технологий с восточных
и западных позиций является особым
предметом изучения, выходящим за
рамки данной книги, который мы
предлагаем нашим слушателям на отдельных
тематических циклах.
Овладение вышеперечисленными
современными весьма эффективными видами
массажа может быть полезно как
специалистам мануальной терапии, так и
восстановительной медицины.
Массаж, как правило, решает задачи
воздействия на обширный регион
изменения, может служить хорошей
подготовкой к различным методам
мануальной терапии, направленной на
релаксацию конкретной напряженной зоны или
мышцы.
В данном разделе изложены техники,
которые включают в себя сочетание
массажного компонента, направленного на
релаксацию мышц заинтересованного
региона позвоночника и (или)
туловища, и мануального воздействия
мобилизационного характера, которое
предусматривает улучшение биомеханики
различных отделов позвоночника и других
костных структур ОДА. Например, опи-
24 О. С. Мерзенюк Практическое руководство по мануальной терапии
саны несколько техник для расслабления
мышц плечевого пояса с
восстановлением биомеханики в плечевом суставе, что
в свою очередь улучшает двигательную
функцию, нейротрофическое и сосудистое
обеспечение шейного отдела
позвоночника и головы.
Нижеописанные техники могут
быть использованы как в начале
воздействия на зону актуальных
изменений, так и в конце лечения для
восстановления более полного баланса то-
нусно-силовых характеристик мышц,
биомеханики, реципрокных и проприо-
цептивных взаимоотношений миофас-
циальных и других структур,
вовлеченных в патологический процесс
конкретного региона.
1.3.1. МАССАЖНЫЕ МАНУАЛЬНЫЕ ТЕХНИКИ
НА ПОЯСНИЧНОМ ОТДЕЛЕ
ПОЗВОНОЧНИКА И ГРУДО-ПОЯСНИЧНОМ ПЕРЕХОДЕ
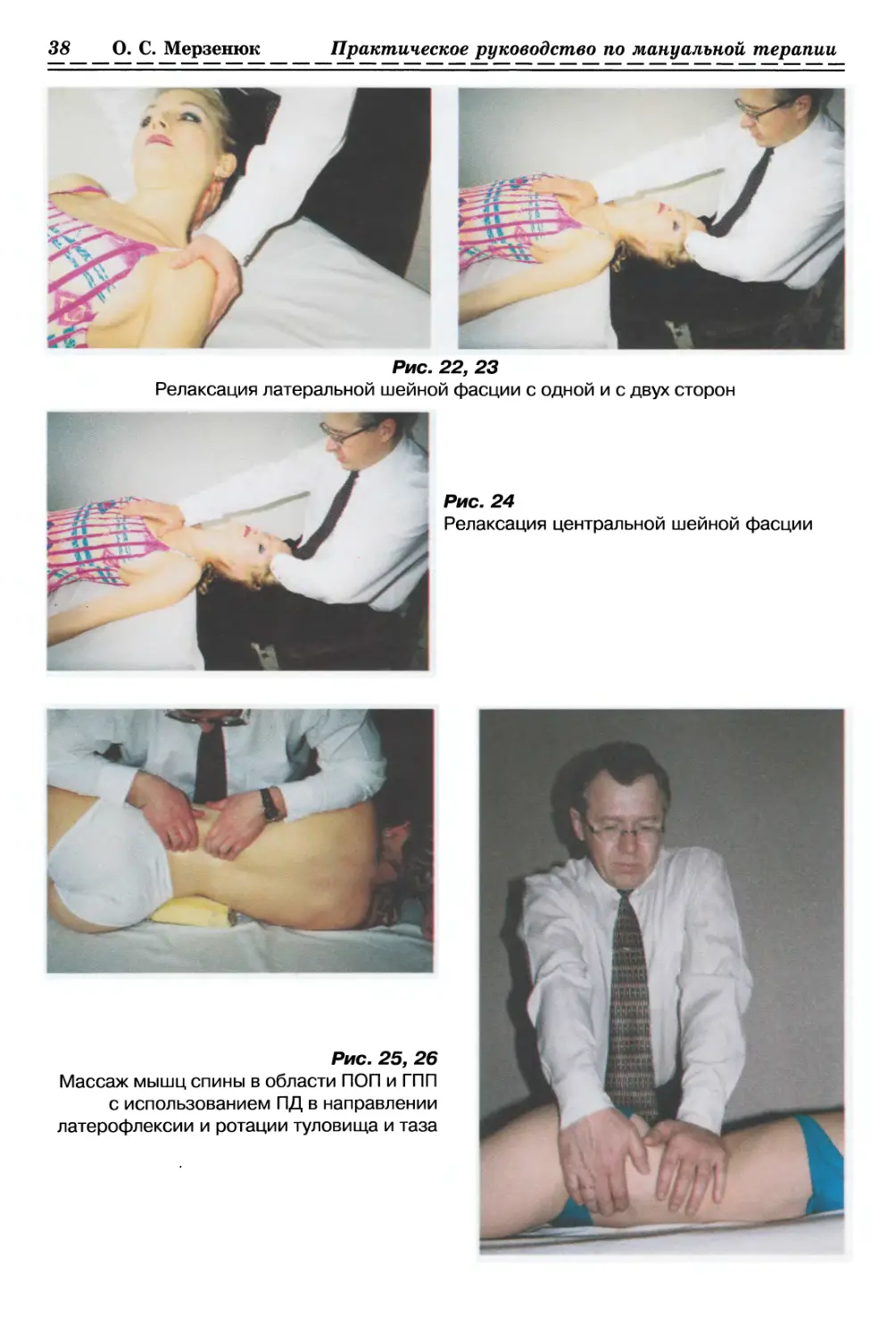
1.3.1.1. Массаж разгибателей ПОП и ГПП с использованием пассивных
движений в направлении латероФлексии туловища и таза (рис. 25, с. 38)
ИПП — лежа на боку с подложенным
под талией валиком, ноги согнуты в КС и
ТБС приблизительно под углом в 90 град.
Врач стоит лицом к пациенту, на
уровне его живота.
Предплечьем одной руки врач
фиксирует проксимальную часть плеча,
предплечьем другой руки фиксирует гребень
подвздошной кости пациента; кончики
пальцев обеих кистей располагает лате-
ральнее остистых отростков ПОП и ГПП
и захватывает медиальный край
вышерасположенного разгибателя спины.
Затем синхронно надавливает
предплечьями обеих рук на вышеуказанные места
фиксации, что приводит к латерофлек-
сии в ПОП и ГПП, растяжению и
напряжению актуального разгибателя.
Одновременно плавными массажными
движениями пальцев смещает мышечные
волокна вверх, на себя и в стороны.
Ритмическое повторение данных движений
приводит к растяжению и расслаблению
спазмированного разгибателя спины.
Примечание. При равномерном
укорочении разгибателя спины с 2-х сторон
пациента переворачивают на другой
бок.
1.3.1.2. Массаж мышц спины в области ПОП и ГПП
с использованием пассивных движений
в направлении ротации туловища и таза (рис. 26, с. 38)
ИПП — лежа на животе.
Врач стоит сбоку, на уровне туловища
пациента, с противоположной стороны от
спазмированных мышц.
Основанием одной кисти врач
фиксирует мягкие ткани актуальной зоны ПОП
и ГПП, кистью другой руки фиксирует
крыло подвздошной кости пациента.
Затем одной рукой выполняет смещение
крыла подвздошной кости вверх, на
себя, что приводит к ротации таза и
натяжению мышц тазово-поясничной
области и синхронно основанием ладони
другой руки смещает мягкие ткани вен-
тро-латерально, что приводит к ротации
туловища в противоположную сторону
и натяжению мышц. Затем врач меняет
руки, фиксируя основанием ладони
одной кисти мягкие ткани актуального
региона, а кистью другой руки
захватывая грудную клетку вентрально, и
выполняет пассивные движения обеими
руками навстречу друг другу, что
вызывает ротацию туловища и таза в
противоположных направлениях от
исходного положения. Ритмическое повторение
данных движений в итоге приводит к
растяжению и расслаблению
спазмированных актуальных мышц области ПОП и
ГПП.
Примечание: при необходимости
данная массажная техника выполняется на
мышцах тазово-поясничной области с
противоположной стороны.
Массаж
25
1.3.2. МАССАЖНЫЕ МАНУАЛЬНЫЕ ТЕХНИКИ НА ГРУДНОМ ОТДЕЛЕ
ПОЗВОНОЧНИКА И ГРУДНОЙ КЛЕТКЕ
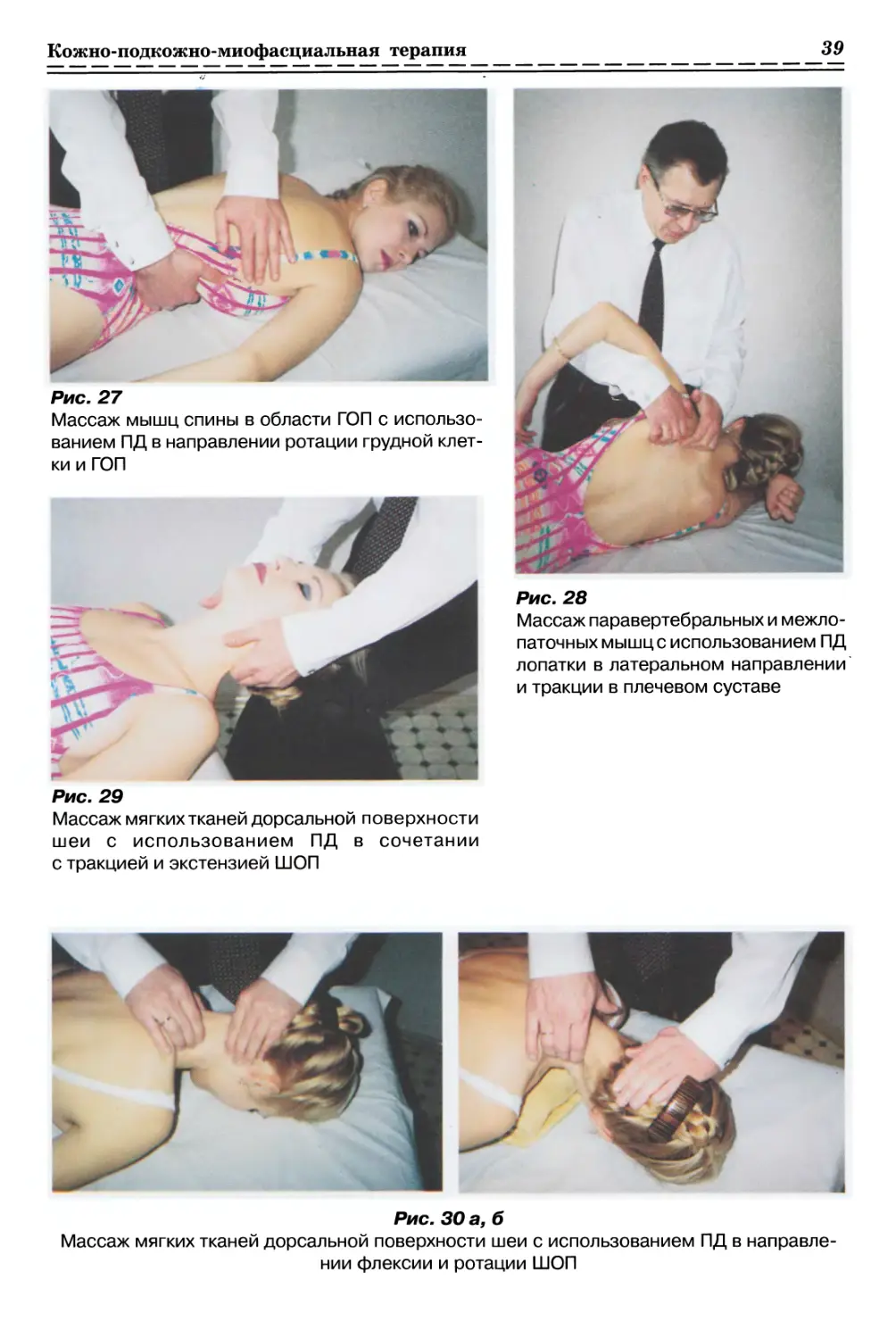
1.3.2.1. Массаж мышц спины в области ГОП
с использованием пассивных движений в направлении ротации
грудной клетки и ГОП (рис. 27, с. 39)
ИПП — лежа на животе.
Врач стоит сбоку, на уровне туловища
пациента, с противоположной стороны от
спазмированных мышц.
Основанием одной кисти врач
фиксирует мягкие ткани актуальной зоны ГОП и
грудной клетки дорсально, кистью другой
руки захватывает вентральную поверхность
ребер грудной клетки, располагая кисти на
разных уровнях (одна — каудально, другая
— краниально). Затем одной рукой
выполняет смещение ребер грудной клетки вверх,
на себя, что приводит к ротации грудной
клетки и нижнего ГОП и натяжению мышц
вышеописанной области. Синхронно
основанием ладони другой руки смещает
мягкие ткани вентро-латерально, что приводит
к ротации грудной клетки и верхнего ГОП
в противоположную сторону и натяжению
мышц актуального региона. Затем врач
меняет положение рук на
противоположное и выполняет пассивные движения
обеими руками навстречу друг другу, что
вызывает ротацию грудной клетки и ГОП в
противоположных направлениях от
исходного положения.
Ритмическое повторение данных
движений в итоге приводит к растяжению и
расслаблению спазмированных актуальных
мышц области ГОП и грудной клетки.
Примечание. При необходимости
данная массажная техника выполняется на
мышцах ГОП и грудной клетки с
противоположной стороны.
1.3.2.2. Массаж паравертебральных и межлопаточных мышц
с использованием ПД лопатки в латеральном направлении
и тракции в плечевом суставе (рис. 28, с. 39)
ИПП - лежа на "здоровом" боку, на
низкой кушетке, лицом к врачу.
Врач стоит перед пациентом на уровне
его туловища.
Кистью одной руки врач отводит руку
пациента латерально, во фронтальной
плоскости (предплечье пациента
свисает через предплечье врача) и фиксирует
мягкие ткани паравертебрально у
остистых отростков. Кисть другой руки
располагает на первой кисти сверху или
рядом. Кистями обеих рук
последовательно смещает паравертебральные,
межлопаточные мышцы и медиальный
край лопатки латерально до барьера,
одновременно выполняя тракцию в
плечевом суставе и создавая преднапряже-
ние в актуальной зоне. Затем врач
выполняет пассивные смещения обычного
ритма мышечно-фасциальных структур
межлопаточной области, синхронно
смещая плечо и лопатку в латеральном, ла-
теро-краниальном или латеро-каудаль-
ном направлении, прижимая плечо
пациента к своему туловищу. Смещение
лопатки и плеча в латеральном
направлении врач осуществляет не только
своими руками, но и в большей степени
своим туловищем за счет сгибания и
разгибания ног. Угол отведения руки может
меняться в зависимости от степени
изменения в плечевом суставе.
Ритмическое повторение данных
движений приводит к растяжению и
расслаблению спазмированных актуальных мышц
области ГОП.
Примечание. Подобная техника будет
полезна и для Мб лопатки в латеральном,
латеро-краниальном и латеро-каудальном
направлении.
1.3.3. МАССАЖНЫЕ МАНУАЛЬНЫЕ ТЕХНИКИ
НА ШЕЙНОМ ОТДЕЛЕ ПОЗВОНОЧНИКА
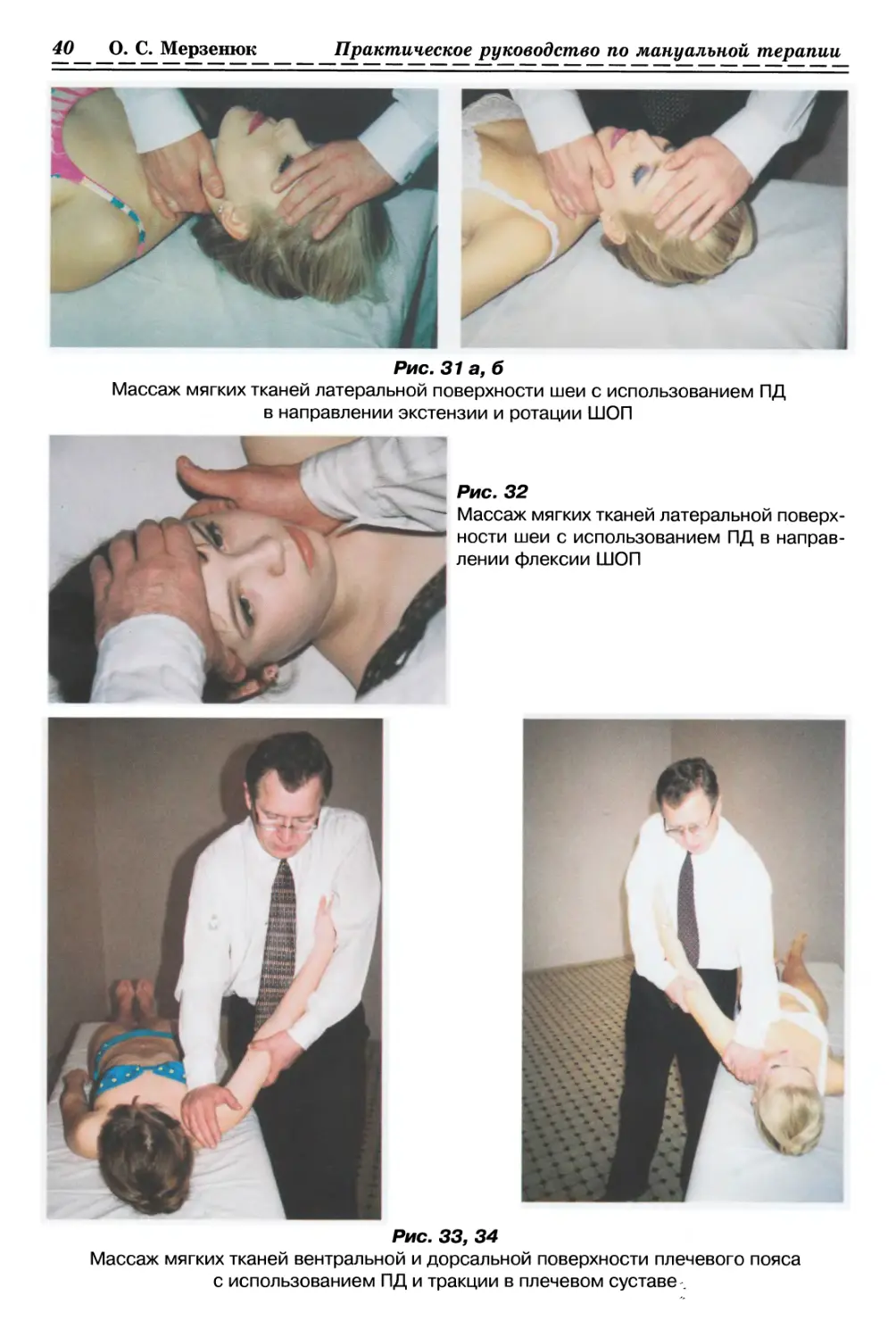
1.3.3.1. Массаж мягких тканей дорсальной поверхности ШОП с 2-х сторон
с использованием ПД в сочетании с тракцией и экстензией ШОП (рис. 29, с. 39)
ИПП - лежа на спине, голова выдви- Ладонями и предплечьями обеих рук
нута за край кушетки. врач захватывает и располагает голову
Врач стоит или сидит у головного кон- пациента на своем согнутом бедре, кончи-
ца кушетки. ками пальцев плотно прижимает мягкие
26 О. С. Мерзенюк Практическое руководство по мануальной терапии
ткани на уровне верхнегрудного отдела и
грудо-шейного перехода до барьера.
Отклоняя свой корпус кзади, врач выполняет
тракцию по оси, с элементом экстензии в
ШОП, и одновременно скользящими
движениями пальцев обеих кистей смещает
мягкие ткани ШОП краниально и
несколько латерально.
ИПП - лежа на животе, под грудиной -
валик, опора головы - на лоб.
Врач стоит сбоку, на уровне плеч и (или)
шеи пациента.
Пальцами обеих кистей врач
глубоко захватывает все мягкие ткани
дорсальной поверхности ШОП пациента и
плавными массажными движениями
поднимает и смещает мышцы шеи
одновременно в дорсальном и каудо-краниальном
направлениях, удаляя кисти друг от друга.
ИПП - лежа на спине.
Врач стоит сбоку, с противоположной
стороны от напряженных мышц ШОП.
Массаж в сочетании с экстензией ШОП
Кистью одной руки врач фиксирует
лобную кость пациента, располагая
большой и указательный пальцы на височной
области с 2-х сторон. Пальцами другой
кисти захватывает мягкие ткани боковой
поверхности ШОП и ШГП вблизи
остистых отростков и плавными
массажными движениями смещает их в
вентральном направлении. Синхронно кистью
первой руки выполняет легкую
экстензию головы, что способствует экстензии
в ШОП.
Техника повторяется несколько раз.
Массаж в сочетании с ротацией и лате-
рофлексией ШОП
Основанием одной кисти врач
фиксирует височную область головы с противопо-
ИПП - лежа на спине.
Врач стоит сбоку, с противоположной
Техника повторяется несколько раз.
Примечание. При выполнении
массажной техники врач особое воздействие
оказывает на сегменты, где есть фиксация.
По мере расслабления мышц
увеличивается объем движения в ШОП в указанных
направлениях.
Техника повторяется несколько раз.
Примечание. По мере расслабления
мышц врач увеличивает флексию в ШОП,
надавливая ульнарными краями ладоней
на затылок и ШГП, а затем дополняет
флексию ротацией головы и ШОП,
выполняя движение рук не только вдоль
вертикальной оси в сагиттальной плоскости, но
и вокруг вертикальной оси в
горизонтальной плоскости (крест-накрест).
ложной стороны от напряженных мышц,
располагая пальцы на лбу. Пальцами
другой кисти захватывает мягкие ткани
боковой поверхности ШОП и ШГП вблизи
остистых отростков и плавными
массажными движениями смещает их в вентральном
направлении. Синхронно кистью первой
руки выполняет легкую ротацию и (или)
латерофлексию головы в сторону
актуальных мышц, что способствует ротации и ла-
терофлексии в ШОП.
Техника повторяется несколько раз.
Примечания. 1.При выполнении
массажной техники врач особое воздействие
оказывает на сегменты, где есть
фиксация. По мере расслабления мышц
увеличивается объем движения в ШОП в
указанных направлениях.
2. Для дополнительного воздействия
на мышцы ШОП может быть
использовано ИПП «лежана животе».
стороны от напряженных мышц ШОП.
Кистью одной руки врач фиксирует
1.3.3.2. Массаж мягких тканей дорсальной поверхности ШОП
с 2-х сторон с использованием ПД в сочетании с флексией
и ротацией ШОП (рис. 30а, б, с. 39)
1.3.3.3. Массаж мягких тканей латеральной поверхности ШОП
с использованием ПД в сочетании с экстензией, ротацией
и латерофлексией ШОП (рис. 31а, б, с. 40)
1.3.3.4. Массаж мягких тканей латеральной поверхности ШОП
с использованием ПД в сочетании с флексией ШОП (рис. 32, с. 40)
Мышечно-фасциальный релиз
27
лобную кость пациента, располагая
большой и указательный пальцы на
височной области с 2-х сторон. Гипотена-
ром другой кисти фиксирует мягкие
ткани ШОП с вентральной стороны и
плавными массажными движениями
смещает их в дорсальном направлении. Кис-
В период последних двух-трех
десятилетий развития мануальной медицины
определяется тенденция активного
использования мягкотканных техник,
основанных на пластико-эластических
свойствах тканей и нейромышечных
рефлекторных механизмах. Таким
современным методом является мышечно-
тью первой руки либо удерживает
голову в нейтральном положении, а гипоте-
наром смещает ткани в вентродорсаль-
ном направлении, либо синхронно
выполняет легкую флексию головы, что
способствует флексии в ШОП.
Техника повторяется несколько раз.
фасциальный релиз (миофасциальный ре-
лизинг, мышечно-фасциальное
расслабление), который практически не дает
осложнений, не требует большой силы и
является очень эффективным при
многих соматических дисфункциях.
Под мышечно-фасциальным релизом
мы понимаем терапевтический метод
1.3.4. МАССАЖНЫЕ МАНУАЛЬНЫЕ ТЕХНИКИ НА ПЛЕЧЕВОМ ПОЯСЕ
1.3.4.1. Массаж мягких тканей вентральной поверхности плечевого пояса
с использованием ПД и тракции в плечевом суставе (рис. 33, с. 40)
ИПП - лежа на спине.
Врач стоит со стороны спазмированных
и патологически измененных мягких
тканей плечевого пояса.
Кистью одной руки (основанием, тена-
ром или гипотенаром) врач фиксирует
мягкие ткани вентральной поверхности
плечевого пояса. Кистью другой руки
захватывает руку пациента на уровне
плеча таким образом, чтобы кисть руки
пациента располагалась и фиксировалась
врачом в его подмышечной области.
Ритмическими движениями обеих рук врач
выполняет смещение актуальных
мягких тканей вентральной поверхности
плечевого пояса в дорсо-кранио-медиаль-
ном направлении и одновременно
смещает руку в вентролатеральном
направлении, что способствует натяжению,
напряжению и в последующем
расслаблению мягких структур плечевого пояса
преимущественно с вентральной
поверхности.
Примечание. Указанные в технике
движения врач выполняет за счет смещения
своего туловища и сгибания ног.
1.3.4.2. Массаж мягких тканей дорсальной поверхности плечевого пояса
с использованием ПД и тракции в плечевом суставе (рис. 34, с. 40)
ИПП - лежа на спине.
Врач стоит со стороны спазмированных
и патологически измененных мягких
тканей плечевого пояса.
Пальцами одной кисти врач фиксирует
мягкие ткани дорсальной поверхности
плечевого пояса. Кистью другой руки
захватывает руку пациента на уровне плеча
таким образом, чтобы кисть руки пациента
располагалась и фиксировалась врачом в
его подмышечной области. Ритмическими
движениями обеих рук врач выполняет
смещение актуальных мягких тканей
дорсальной поверхности плечевого пояса в
вентро-латеро-краниальном направлении
и одновременно выполняет тракцию руки
в плечевом суставе в вентро-латеральном
направлении, что способствует натяжке-
нию, напряжению и в последующем
расслаблению мягких структур плечевого
пояса преимущественно с дорсальной
поверхности.
Примечание. Указанные в технике
движения врач выполняет за счет смещения
своего туловища и сгибания ног.
1.4. МЫШЕЧНО-ФАСЦИАЛЬНЫЙ РЕЛИЗ
28 О. С. Мерзенюк Практическое руководство по мануальной терапии
ручного воздействия на любую
сократимую структуру, основанный на пласти-
ко-эластических свойствах мягких
тканей, активирующий соматические и ней-
рорефлекторные механизмы и
улучшающий ее биомеханику.
Техника мышечно-фасциального
релиза предусматривает выполнение трех
основных последовательно
осуществляемых действий врача:
1) надавливание (tension) на
измененные ткани до состояния преднапряже-
ния,
2) тракция (traction) тканей в
противоположных направлениях до барьера;
3) скручивание (twisting) тканей в
разноименные стороны также до барьера.
В результате, как правило, через 10 -
50 сек. наступает расслабление тканей.
Обязательной реакцией, отражающей
правильно и эффективно проведенный ре-
лизинг, должно быть покраснение
кожных покровов в актуальной зоне лечения.
По-другому мышечно-фасциальный релиз
называют техникой «трех Т».
Техника релиза выполняется не
только на поверхностных мышечно-фасциаль-
ных тканях, но и используется при
проблемах суставной биомеханики, т. е.
предусматривает релаксирующее
воздействие на мышечно-сухожильно-капсуляр-
ный аппарат суставов конечностей и
позвоночника.
Миофасциальное растяжение выгодно
отличается от других методик
мануальной терапии тем, что эффект
«смягчения», «податливости» и ощущения
возможности растяжения «до
бесконечности» любых мягких тканей, который
возникает при релизинге (release -
расслабление, расцепление, освобождение)
вызывает особое эмоциональное и
соматическое удовольствие и удовлетворение
как у пациента, так и у врача, т. к.
происходит как бы «рассеивание»
предыдущего ощущения ограничения движения и
спазма в актуальной области. Терапевт
тонко реагирует на обратную проприо-
цептивную связь с пациентом, что
позволяет ему оценить направление
необходимого усилия, силу тяги и
продолжительность растяжения. Несмотря на
корректность выполнения МФР, это
достаточно мощная методика,
позволяющая лечить грубые и выраженные
дисфункции не только на поверхностных
миофасциальных структурах, но и
довольно часто уходить и «уводить» свои
ощущения «освобождения» в глубокие
ткани суставов конечностей и
позвоночника, с особой эффективностью - после
травматических ситуаций. Хотя
некоторые специалисты рассматривают
данный метод лишь как дополнительный и
механизм МФР на сегодняшний день
остается не до конца объясненным, тем
не менее в определенных клинических
случаях эта техника позволяет лечить
те дисфункции в различных отделах
ОДА, которые не поддавались другим
методам мануальной терапии.
Используя МФР, можно очень
активно и эффективно бороться с
асимметриями тела, что в итоге приведет к
оптимальной статике пациента со
сбалансированием энергии тела, которая будет
более адекватно и рационально
использоваться объектом исследования в
различных видах жизненно важных
двигательных актов.
Для более эффективного выполнения
техник релизинга в различных отделах
опорно-двигательного аппарата
необходимо учитывать позиции структур ОДА,
способствующие МФР, а именно -
поворот головы в сторону создаваемой
напряженности; поднятие руки вверх с
разведенными пальцами со стороны
выполнения релиза; тыльная флексия стопы
при разогнутом коленном суставе с
актуальной стороны; выполнение
глубокого вдоха; кашлевые толчки; взгляд в
сторону напряженности (вверх - вниз).
На наш взгляд, техникой релизинга
можно достаточно успешно
воздействовать на различные дисфункции в мио-
фасциальной системе, роль которой в
формировании болевых синдромов
многими специалистами недооценивается
(речь идет о патологически измененных
соединительнотканных волокнах
глубоких фасций). Хочется еще раз обратить
внимание на особое клиническое
значение в этиопатогенезе формирования
Мышечно-фасциальный релиз
29
многих ПБМИ и, как следствие, -
рефлекторных болевых синдромов в связи с
патологией и ухудшением пластико-эла-
стических свойств не только
поверхностных, но и глубоких фасций. Глубокая
фасциальная пластинка является стро-
мой для всей мышечной системы и, как
сито, пронизывает каждую мышечную
структуру, уходя глубоко в полости
тела, гистоморфологическое состояние
волокон которой несет для организма
помимо опорной много и других
жизненно важных функций. Общеизвестно, что
структурными элементами
соединительной ткани являются фибробласты,
коллагеновые волокна, аморфное
основное вещество, свободная рыхлая
(неприкрепленная) соединительная ткань,
кровеносные и лимфатические сосуды, ме-
ханорецепторы и ноцицепторы. Исходя
из перечисленных структурных
элементов соединительной ткани, хотелось бы
уточнить функции фасции:
поддерживающая (поддержание сосудов, нервов,
органов); скольжение (обеспечение
скольжения между органами и различными
тканями, устранение трения мышц друг о
друга и другие структуры); опорная
(стабилизация и придание формы
мышечного брюшка, образование «футляров»
для мышц, ограничения распространения
патологического воспалительного
субстрата и крови при кровоизлияниях,
«футлярное» местное обезболивание);
трофическая (питание тканей,
обеспечение взаимоскольжения); нейрорефлек-
торная (обеспечение рефлекторных
механизмов и проприоцепции благодаря
наличию механоцепторов, ноцицепторов и
рецепторов вегетативной нервной
системы); иммунная (участие в
деятельности иммунной системы благодаря
наличию фибробластов и аморфного
вещества).
Поэтому любой выраженный спазм в
миофасциальной системе на каком-то
этапе приведет к нарушению
сосудистого и нейротрофического обеспечения,
застою лимфы, повышению
внутриклеточного давления и, как следствие,
нарушению гидродинамики межтканевой
жидкости с последующим раздражением
различных видов соматоцепторов и
появлению болевого миофасциального синдрома,
клиническими аспектами проявления
которого являются: местная боль с
вариабельной локализацией; отраженная
боль; боль, вызываемая растяжением
актуальной зоны; ограничение
подвижности в зоне патологических изменений;
наличие триггерных пунктов (зон);
ухудшение при лечении массажем,
гимнастикой и т.п.; мышечная гипертоничность
в актуальной зоне и окружающих
тканях; нарушение сна; утомляемость.
В поддержании миофасциального
болевого синдрома существенная роль
принадлежит нейрорефлекторным механизмам
с формированием патологического
порочного круга: первичное повреждение
вызывает раздражение ноцицепторов, от
которых информация по афферентным
путям типа III, IV достигают гамма-
мотонейронов и по гамма-аксону
передается к мышечным веретенам, а от них
по афферентам I а и II к
альфа-мотонейронам, от которых по
альфа-мотоаксону идут импульсы, приводящие к
повышению мышечного тонуса. Это, в
свою очередь, приводит к поддержанию
наличия дисфункции, которая
обусловливает хроническое раздражение
ноцицепторов с повторением перечисленных
процессов.
Эта техника показана как при
острых, так и при хронических миофасци-
альных болевых синдромах и
дисфункциях, особенно после перенесенных
травматических ситуаций, при которых
происходит надрыв волокон, капиллярное
кровотечение, а как результат -
травматическое воспаление, образование микро-
рубцов и возникновение чрезмерной
напряженности ткани, которое приводит
к нарушению ее подвижности. В свою
очередь, вышеперечисленные реакции и
следствия травматического повреждения
изменяют реципрокные взаимоотношения,
проприоцепцию и мышечный тонус,
приводя к возникновению болевого синдрома.
30 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.4.1. ТЕХНИКИ РЕЛИЗА НА НИЖНИХ КОНЕЧНОСТЯХ
1.4.1.1. Релиз мягких тканей конечностей (рис. 35а, б, с. 41)
(Общее правило)
ИПП - сидя, лежа или стоя, в
зависимости от расположения актуальной зоны
конечности.
Врач стоит или сидит в позиции,
удобной для выполнения техники релиза.
Сначала пальпаторно определяется
наиболее напряженная и болезненная зона
мягких тканей конечности, которая будет
"точкой входа" в миофасциальную
систему (место наибольшей гипертоничности
мышцы, расположение триггерных
пунктов, а также направление наибольшего
ограничения смещаемости кожно-мышеч-
но-фасциальных структур и т.п.). Врач
обхватывает участок конечности, где
находится актуальная зона патологически
измененных тканей, например, голени,
предплечья или плеча, располагая рядом
указательные пальцы на уровне " точки
входа ", а большие пальцы - с
противоположной стороны конечности. Кисти
обеих рук могут быть направлены в одном
направлении либо в противоположных.
Затем врач осуществляет давление,
мягко погружая пальцы кистей в глубину
тканей до барьера и ощущения
врожденных сокращений мышечно-фасциальных
структур, после чего последовательно
выполняет растяжение (тракцию) тканей в
стороны до барьера (кожа между пальцами
врача бледнеет) и скручивание (твистинг),
также до барьера. Врач удерживает
созданное преднапряжение тканей до явного
ощущения расслабления, следуя за ним в
несколько этапов до новых барьеров, в
последующем с обязательной сменой
направления движения пальцев рук.
Если объем конечности не позволяет
выполнить захват вокруг конечности,
например, вокруг голени или бедра, то
захватывается актуальный участок тканей
между большими и остальными пальцами,
приподнимая его до барьера, и также
последовательно выполняется тракция и
твистинг до получения состояния релиза.
Техника выполняется несколько раз.
Примечание. Данные принципы и
правила в равной степени используются
для выполнения релиза мягких тканей
как нижних, так и верхних конечностей.
1.4.1.2. Релиз рубновых тканей конечностей (рис. 36, с. 41)
(Общее правило)
ИПП - сидя или лежа, в зависимости
от локализации рубца.
Врач стоит или сидит в позиции,
удобной для выполнения техники релиза.
Сначала определяется наиболее
напряженная и болезненная зона рубца при
пальпации, которая будет "точкой входа" для
начала выполнения техники. Врач
захватывает большими, указательными и
средними пальцами обеих кистей участок
рубца рядом с актуальной зоной,
приподнимает его до барьера и проводит технику трех
«Т» до получения ощущения
расслабления рубцовых тканей с обязательной
сменой направления движения пальцев
несколько раз.
Примечания. 1. Релиз рубцовых
тканей в равной степени может
использоваться на мягких тканях нижних, верхних
конечностей и туловища.
2. Техника наиболее эффективна при
достаточно мягких рубцах.
1.4.1.3. Релиз периартикулярных тканей суставов конечностей (рис. 37, с. 41)
(Общее правило)
ИПП - сидя, лежа или стоя, в
зависимости от расположения ДФ сустава
конечности.
Врач стоит или сидит в позиции, удобной
для выполнения техники релиза тканей
актуальной конечности.
Врач обхватывает одной кистью
проксимальную часть костей сустава
конечности чуть выше проекции суставной щели,
другой - дистальную часть костей чуть
ниже суставной щели и осуществляет
давление, мягко погружая свои пальцы в
глубину тканей до барьера и ощущения
костей, образующих сустав. Затем врач
Мышечно-фасциальный релиз
31
последовательно выполняет растяжение
периартикулярных тканей и капсулы ДФ
сустава до барьера, как бы удаляя кости
друг от друга, и скручивание
периартикулярных тканей и костей в
противоположных направлениях также до барьера. Врач
удерживает созданное преднапряжение до
явного ощущения расслабления
околосуставных тканей, следуя за ним в
несколько этапов до новых барьеров, с
обязательной последующей сменой направления
вращения кистей.
Техника повторяется 2-3 раза.
Примечание. Данные принципы и
правила в равной степени используются для
выполнения релиза периартикулярных
тканей как нижних, так и верхних
конечностей.
1.4.1.4. Релиз периартикулярных тканей голеностопного
и подтаранного суставов (рис. 38, с. 41)
ИПП - лежа на спине, нога со стороны
ДФ отведена и ротирована наружу в ТБС
и согнута в КС под прямым углом.
Врач сидит на краю ножного конца
кушетки, положив актуальную ногу
пациента себе на колени так, чтобы она
опиралась подколенной ямкой о тело врача, а
медиальный край стопы был обращен
вверх.
Врач вилкой из большого (с
медиальной) и указательного (с латеральной
стороны) пальцев одной кисти фиксирует
пятку пациента в месте прикрепления
ахиллова сухожилия, тракцией придает
стопе нейтральное положение под прямым
углом к голени, создавая преднапряжение
в ГСС. Вилкой из большого и
указательного пальцев другой кисти фиксирует
переднюю поверхность стопы на уровне
таранной кости (для релиза подтаранного
сустава) либо на уровне лодыжек (для
релиза голеностопного сустава),
смещает таранную кость либо голень в
дорсальном направлении до барьера и
проводит технику трех «Т». Врач
удерживает созданное преднапряжение до
явного ощущения расслабления
околосуставных тканей, следуя за ним в несколько
этапов до новых барьеров, с
обязательной последующей сменой направления
вращения кистей.
Техника повторяется 2 - 3 раза.
1.4.1.5. Релиз периартикулярных тканей дистальной части малоберцовой кости
(латеральной лодыжки) (рис. 39, с. 42)
ИПП
лежа на спине.
Врач стоит у ножного конца кушетки.
Кистью одной руки фиксирует дис-
тальную часть голени пациента у
голеностопного сустава с вентральной
стороны, прижимая её к кушетке, ротируя
преимущественно большеберцовую кость
несколько вовнутрь и смещая в
краниальном направлении, создавая
преднапряжение в ГСС. Большим пальцем
второй кисти фиксирует вентрально
латеральную лодыжку и смещает ее в дор-
со-латеральном направлении и
несколько каудально до барьера. В таком
положении преднапряжения врач
удерживает руки до ощущения релаксации
тканей в области сочленения наружной
лодыжки малоберцовой кости с таранной
и болыпеберцовой костями. Затем врач
пытается выполнить вращение
латеральной лодыжки в противоположном
направлении, для чего кистью одной руки
захватывает кости голени таким
образом, чтобы большой палец фиксировал
латеральную лодыжку снаружи и сзади,
и смещает их во внутреннюю ротацию
до барьера, а кистью другой руки
фиксирует стопу пациента, при этом вилка
из большого и указательного пальцев
находится на уровне таранной кости и
смещает стопу в наружную ротацию до
барьера. Удерживает созданное
преднапряжение до явного ощущения
релаксации тканей в области сочленения
наружной лодыжки малоберцовой кости
с таранной и болыпеберцовой
костями.
Техника повторяется 2 - 3 раза.
32 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.4.1.6. Релиз периартикулярных тканей предплюсно-плюсневых.
плюснево-Фаланговых сочленений и межфаланговых суставов (рис. 40, с. 42)
ИПП - лежа на боку или спине, ноги
выпрямлены или согнуты в КС и ТБС,
расположены в удобной позе для
выполнения релиза сочленении и суставов
стопы.
Врач стоит на уровне стопы.
Врач располагает стопу пациента так,
чтобы было возможно вилкой из
большого и указательного пальцев обеих кистей
захватить и фиксировать дистальную и
проксимальную поверхность костей стопы
у актуального сустава или сочленения, где
определяется ДФ. Затем выполняет
технику трех "Т", удерживая созданное
преднапряжение до явного ощущения
расслабления околосуставных тканей и следуя за
ним в несколько этапов до новых
барьеров, с обязательной последующей сменой
направления вращения пальцев кистей.
Техника повторяется 2-3 раза.
1.4.1.7. Релиз периартикулярных тканей головки
малоберцовой кости (рис. 41, с. 42)
ИПП - лежа на спине, ноги
выпрямлены.
Врач стоит со стороны ФБ
сочленения головки малоберцовой кости с боль-
шеберцовой костью.
Кистью одной руки врач фиксирует
проксимальный отдел болынеберцовой
кости чуть ниже коленного сустава,
располагая большой палец вентрально на
головке малоберцовой кости, и смещает
ее в дорсальном направлении до
барьера. Кистью и предплечьем второй руки
фиксирует стопу пациента с
подошвенной стороны, захватывая пятку дорсаль-
но, осуществляет дорсо-флексию, ивер-
сию и внутреннюю ротацию стопы до
барьера, что способствует смещению
малоберцовой кости каудально и усилению
преднапряжения в сочленении головки
малоберцовой кости. Врач удерживает
созданное преднапряжение до явного
ощущения расслабления околосуставных
тканей головки малоберцовой кости,
следуя за ним в несколько этапов до новых
барьеров.
Техника повторяется 2 - 3 раза.
Примечание. Для облегчения релиза
можно попросить пациента выполнить
плантарную флексию стопы, после чего
врач выполняет релиз в направлениях
созданного преднапряжения, смещая
головку малоберцовой кости дорсально, а
стопу в направлении дорсо-флексии, ивер-
сии и внутренней ротации.
1.4.1.8. Релиз периартикулярных тканей коленного сустава (рис. 42а, б, с. 42)
1 этап. ИПП - лежа на спине, нога со
стороны ДФ сустава слегка согнута в КС
и ТБС и опирается пяткой о кушетку, под
коленом валик.
Врач стоит со стороны ДФ сустава на
уровне голени.
Кистью одной руки врач обхватывает
сверху голеностопный сустав, при этом
основание ладони располагается на наружной,
а пальцы - на внутренней лодыжке, и
смещает стопу в направлении наружной
ротации и плантарной флексии до барьера.
Супинированной кистью второй руки
фиксирует область коленного сустава,
располагая основание ладони на наружном надмы-
щелке бедренной и наружном мыщелке
болыпеберцовой кости, пальцы
обхватывают подколенную ямку дорсально. Врач
смещает КС в медиальном направлении с
элементом внутренней ротации до барьера.
Удерживает руки в положении созданного
преднапряжения до явного ощущения
расслабления тканей в области КС, следуя за
ним до новых барьеров.
2 этап. ИПП - лежа на спине, у края
кушетки со стороны ДФ коленного
сустава, при этом нога слегка отведена.
Врач сидит на краю кушетки,
между голенями пациента на уровне
коленных суставов, лицом к внутренней
поверхности ДФ коленного сустава.
Кистью одной руки врач обхватывает
стопу пациента в области ГСС и
лодыжек преимущественно снаружи,
фиксирует ее к своему туловищу
(дополнительно используя свое предплечье),
выполняет плантарную флексию и некоторую
внутреннюю ротацию до барьера.
Супинированной кистью второй руки
фиксирует медиальный надмыщелок бедра и
Кожно-подкожно-миофасциальная терапия
33
Рисунки к главе 1
Рис. 1 а, б
Релаксация мышечно-фасциальных структур
с использованием пассивного давления
Рис. 2
Релаксация мышечно-фасциальных
тканей с использованием пассивного
растяжения
Рис. 3
Релизинг кожи и подкожной клетчатки
Рис. 4
Релаксация мышечно-фасциальных
структур с использованием пассивного
сжатия
34 О. С. Мерзенюк Практическое руководство по мануальной терапии
^Щ
Рис. 5
Релаксация мышечно-фасциал ьных
структур с использованием пассивного
скручивания
Рис. 7
Релаксация фасции руки (плеча)
Рис. 6 а, б
Релаксация вентральной и латеральной
фасции бедра
Кожно-подкожно-миофасциальная терапия
35
Рис. 8 , 9
Релаксация ягодичной фасции с одной и с двух сторон
Рис. 10, 11
Релаксация поясничной фасции с одной и с двух сторон
Рис. 12, 13
Релаксация дорсальной грудной фасции
с одной и с двух сторон
х
36 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 14
| Релаксация дорсальной грудной фасции
с разноименных сторон
Рис. 15
Релаксация латеральной грудной фасции
с использованием тракции в плечевом
суставе
Рис. 16
Релаксация латеральной грудной фасции
с использованием дистракции
Рис. 17
Релаксация вентральной грудной фасции
с одной стороны
Кожно-подкожно-миофасциальная терапия
37
Рис. 18
Релаксация вентральной грудной фасции с двух
сторон
Рис. 19
Релаксация фасции живота
Рис. 20
Релаксация дорсальной фасции в
области шейно-грудного перехода
Рис. 21
Релаксация дорсальной шейной
фасции
38 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 22, 23
Релаксация латеральной шейной фасции с одной и с двух сторон
Рис. 24
Релаксация центральной шейной фасции
Рис. 25, 26
Массаж мышц спины в области ПОП и ГПП
с использованием ПД в направлении
латерофлексии и ротации туловища и таза
Кожно-подкожно-миофасциальная терапия
39
Рис. 27
Массаж мышц спины в области ГОП с
использованием ПД в направлении ротации грудной
клетки и ГОП
Рис. 28
Массаж паравертебральных и
межлопаточных мышце использованием ПД
лопатки в латеральном направлении
и тракции в плечевом суставе
Рис. 29
Массаж мягких тканей дорсальной поверхности
шеи с использованием ПД в сочетании
с тракцией и экстензией ШОП
Рис. 30 а, б
Массаж мягких тканей дорсальной поверхности шеи с использованием ПД в
направлении флексии и ротации ШОП
40 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 31 а, б
Массаж мягких тканей латеральной поверхности шеи с использованием ПД
в направлении экстензии и ротации ШОП
Рис. 32
Массаж мягких тканей латеральной
поверхности шеи с использованием ПД в
направлении флексии ШОП
Рис. 33, 34
Массаж мягких тканей вентральной и дорсальной поверхности плечевого пояса
с использованием ПД и тракции в плечевом суставе -.
Кожно-подкожно-миофасциальная терапия
41
Рис. 35 а, б
Релиз мягких тканей нижних конечностей и локальных
патологически измененных тканей голени
Рис. 36
Релиз Рубцовых тканей (живота)
Рис. 38
Релиз периартикулярных тканей
голеностопного и подтаранного сустава
Рис. 37
Релиз периартикулярных тканей суставов
конечностей (коленного сустава)
42 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 39
Релиз периартикулярных тканей дистальной
части малоберцовой кости (латеральной
лодыжки)
Рис. 40
Релиз периартикулярных тканей пред-
плюсно-плюсневых сочленений
Рис. 41
Релиз периартикулярных тканей
головки малоберцовой кости
Рис. 42 а, б
Релиз периартикулярных тканей коленного
сустава преимущественно с медиальной и с
латеральной стороны
Кожно-подкожно-миофасциальная терапия
43
Рис. 43
Релиз периартикулярных тканей
тазобедренного сустава
Рис. 44
Релиз крестцово-бугорной связки
Рис. 46
Направленный крестцовый релиз
Рис. 45
Релиз тканей комплекса крестцово-под-
вздошного сочленения (техника «рулевого
колеса»)
Рис. 47
Релиз области пояснично-крестцового
перехода
44 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 48
Релиз области грудо-поясничного перехода
Рис. 50
Направленный релиз области
межпозвонковых суставов ГОП (Th3 - Th7)
Рис. 49
Релиз области реберно-поперечных и ре-
берно-позвоночных сочленений (Th2- Th9)
Рис. 51
Рис. 52
Релиз области шейно-реберно-грудного пе- Релиз области грудино-ключичных сочлене-
рехода (техника «ожерелья») ни^
Кожно-подкожно-миофасциальная терапия
45
Рис. 53
Релиз области 2 - 7-го реберно-гру-
динных сочленений
Рис. 55
Релиз диафрагмы
Рис. 54
Релиз грудино-реберного комплекса
Рис. 56 Рис. 57
Релиз области межпозвонковых суставов Субокципитальный релиз
ШОП (С1 - С6)
46 О. С. Мерзенюк Практическое руководство по мануальной терапии
f
^Ц,
Рис. 59
Релиз периартикулярных тканей лучезапястного
сустава
Рис. 58
Релиз мягких тканей верхних
конечностей (предплечья)
Рис. 60 Рис. 61
Релиз периартикулярных тканей межфа- Релиз межкостной мембраны предплечья
ланговых суставов кисти
Рис. 62
Релиз периартикулярных тканей
плечевого сустава
Рис. 63
Релиз периартикулярных тканей
плечевого сустава с
использованием надплечья врача
Кожно-подкожно-миофасциальная терапия
47
Рис. 64
ПИР трехглавой мышцы голени
Рис. 65
ПИР камбаловидной мышцы
Рис. 66
ПИР напрягателя широкой фасции бедра
Рис. 67
ПИР прямой головки четырехглавой мышцы
бедра
Рис. 68
ПИР ишиокруральной мускулатуры
Рис. 69
ПИР двуглавой мышцы бедра
48 О. С. Мерзенюк Практическое руководство по мануальной терапии
т
Рис. 70
ПИР аддукторов бедра
f
Рис. 71
ПИР грушевидной мышцы
Рис. 72 Рис. 73
ПИР средней ягодичной мышцы из положе- ПИР средней ягодичной мышцы из
положения «лежа на спине» ния «лежа на боку»
Рис. 74
ПИР подвздошно-поясничнои мышцы
Рис. 75
ПИР разгибателей ПОП
Кожно-подкожно-миофасциальная терапия
49
Рис. 76
ПИР разгибателей ПОП с одной стороны
Рис. 78
ПИР верхней порции трапециевидной
мышцы
Рис. 77
ПИР квадратной поясничной
мышцы
^^^^
Рис. 79
ПИР разгибателей ШОП
Рис. 80
ПИР разгибателя позвоночника с одной
стороны в области шейно-грудного перехода
50 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 82
ПИР большой грудной мышцы (грудинная порция)
Рис. 81
ПИР передней лестничной и ки-
вательной мышц
Рис. 83
ПИР мышцы, поднимающей
лопатку
Рис. 84а
ПИР триггерных
зон надостной
мышцы
Рис. 846
ПИР триггерных
зон подостной и
средней
трапециевидной мышцы
Кожно-подкожно-миофасциальная терапия
51
Рис. 86
ПИР подостной мышцы
Рис. 85
ПИР подлопаточной мышцы
Рис. 87
ПИР сгибателей кисти и пальцев
Рис. 88
ПИР разгибателей кисти и пальцев
Рис. 89
ПИР супинатора предплечья
Рис. 90
ПИР двуглавой мышцы плеча
52_ ^^(^Мерзенюк_ __ _ _JIpajcmu4ecKoe руководство по мануальной терапии
Рис. 91
ПИР длинной
головки двуглавой мышцы
плеча
Рис. 92
Усиление подвздошно-
поясничной мышцы с
использованием
изометрического режима
сокращения
Рис. 93
Усиление больших ягодичных мышц с
использованием изометрического режима
сокращения
Рис. 94
Усиление больших ягодичных мышц с
использованием активных движений
Рис. 95
Усиление средней ягодичной мышцы с
использованием активных движений
Рис. 96
Усиление прямой мышцы живота с
использованием активных движений
Мышечно-фасциальный релиз
53
медиальный мыщелок болыпеберцовой
кости и смещает колено кнаружи с
элементом наружной ротации до барьера.
Удерживает руки в положении создан-
ИПП - лежа на спине, ноги
выпрямлены.
Врач стоит у ножного конца кушетки.
Обеими кистями обхватывает голень
пациента проксимальнее
голеностопного сустава, со стороны ДФ
тазобедренного сустава, и придает выпрямленной
ноге следующее положение: легкая
флексия, абдукция, наружная ротация в ТБС
(приблизительно 10° каждое движение)
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит сбоку, на уровне таза от
пациента.
Большими пальцами обеих кистей врач
фиксирует места прикрепления крестцо-
во-бугорных связок у седалищных бугров
и смещает пальцы в латеральных
направлениях до барьера. Ладонь и остальные
пальцы располагаются на ягодицах,
указательные пальцы - над ЗВПО. Затем
ного преднапряжения до явного
ощущения расслабления тканей в области КС,
следуя за ним до новых барьеров.
Техника может повторяться 3 - 5 раз.
и тракция до барьера, которая
осуществляется за счет отклонения туловища
врача кзади. Врач удерживает созданное
преднапряжение до явного ощущения
расслабления околосуставных тканей ТБС,
следуя за ним в несколько этапов до
новых барьеров с обязательной последующей
сменой направления движения на
внутреннюю ротацию.
Техника повторяется 3 - 5 раз.
кисти и большие пальцы обеих рук
выполняют скручивание структур
комплекса крестцово-подвздошного сочленения в
противоположных направлениях до
барьера вокруг горизонтальной оси,
проведенной через тазобедренные суставы,
имитируя движение рулевого колеса (
техника трех "Т"). После получения
ощущения релиза в одном направлении врач
меняет направление скручивания на
противоположное, также создавая преднапряже-
1.4.1.9. Релиз периартикулярных тканей тазобедренного сустава (рис. 43, с. 43)
1.4.2. ТЕХНИКИ РЕЛИЗА НА СТРУКТУРАХ ТАЗА
1.4.2.1. Релиз крестцово-бугорной связки (рис. 44, с. 43)
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит на уровне таза, с
противоположной стороны от дисфункциональной
крестцово-бугорной связки.
Врач большими пальцами обеих
кистей выполняет давление в области ишио-
ректальной ямки, послойно, медленно,
глубоко проникая в ткани до мест
прикрепления крестцово-бугорной связки к
крестцу и седалищному бугру. После
создания состояния преднапряжения
давлением фиксирует связку в области
наибольшего напряжения и болезненности и
растягивает ее в латеральных
направлениях также до состояния
преднапряжения. Затем осуществляет скручивание
окружающих тканей и тканей связки
движением пальцев в противоположных
направлениях до барьера (техника трех "Т").
Первоначальное направление движения
больших пальцев (кранио-латеральное и
(или) каудо-медиальное) определяется
направлением больших пальцев, при
котором возникает наибольшая
напряженность и болезненность тканей связки.
После получения ощущения релиза врач
меняет направление скручивания на
противоположное, также создавая
преднапряжение, после которого через некоторое
время наступает релиз.
Скручивание в разных направлениях
может повторяться несколько раз.
Примечание. Кратность повторения
техники определяется уменьшением
напряженности и болезненности связки.
После каждого нового повторения релиз
оказывается более выраженным.
1.4.2.2. Релиз тканей комплекса крестцово-подвздошного
сочленения (техника "рулевого колеса") (рис. 45, с. 43)
54 О. С. Мерзенюк Практическое руководство по мануальной терапии
ние, после которого через некоторое
время наступает релиз.
Скручивание в разных направлениях
может повторяться несколько раз.
Примечание. Давление не должно
быть слишком сильным, так как это
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит сбоку, на уровне таза
пациента.
Основанием одной кисти (положение
ладони напоминает форму крестца) врач
фиксирует основание крестца таким образом,
чтобы средний палец располагался над
входом в крестцовый канал. Основание другой
кисти фиксирует тыл первой кисти,
пальцы охватывают запястье и лучезапястный
сустав. Локтевые суставы разогнуты. Обе
руки осуществляют небольшое давление
в вентро-каудальном направлении,
пытаясь уловить кранио-сакральный ритм
крестца и следовать за ним в
направлении анатомической флексии (кранио-сак-
ральная экстензия), слегка надавливая на
основание крестца до барьера; затем - в
направлении анатомической экстензии (кра-
нио-сакральная флексия), надавливая на
верхушку крестца также до барьера.
Одновременно исследуется подвижность
крестца в направлении бокового наклона и его
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит сбоку, на уровне туловища
пациента.
Основанием одной кисти (положение
ладони напоминает форму крестца) врач
фиксирует основание крестца таким
образом, чтобы средний палец
располагался над входом в крестцовый канал, и
смещает крестец в каудо-латеральном
направлении до барьера. Ладонью второй
кисти фиксирует поясничный отдел
позвоночника на уровне пояснично-грудно-
может препятствовать механизму
релиза. Следует помнить, что до
ощущения релиза врач начинает чувствовать
мягкие ритмичные собственные
движения тканей, напоминающие движения
помпы.
ротации вокруг вертикальных осей. После
определения направления наибольшего
ограничения движения (напряженности)
крестца выполняется направленный
сакральный релиз, начиная с направления
наибольшей напряженности, которое и будет
«точкой входа» в миофасциальную
систему. Врач удерживает созданное состояние
преднапряжения до ощущения
расслабления, затем оказывает давление в
противоположном и других направлениях, также
до получения чувства "расслабления"
крестца. В результате выполнения данной
техники может возникнуть ощущение
"плавающего крестца", напоминающего шторм на
море.
Техника может выполняться
несколько раз.
Примечание. При малой амплитуде
"расслабления" крестца в конце
процедуры полезно попросить пациента
покашлять, что в большинстве случаев
позволяет достигнуть максимального
сакрального релиза.
го перехода так, чтобы кончики
пальцев располагались на уровне L3,
остистые отростки между 2 - 3 пальцами, и
смещает ПОП в кранио-латеральном
направлении до барьера, определяя
направление наибольшей напряженности в по-
яснично-крестцовом переходе, т.е.
"точку входа" в миофасциальную систему.
Затем выполняется техника трех «Т» до
ощущения расслабления с обязательной
сменой направления движений.
Техника повторяется 2 - 3 раза.
1.4.2.3. Направленный крестцовый релиз (рис. 46, с. 43)
1.4.3. ТЕХНИКИ РЕЛИЗА НА ПОЗВОНОЧНИКЕ И ГРУДНОЙ КЛЕТКЕ
1.4.3.1. Релиз области пояснично-крестцового перехода (рис. 47, с. 43)
Мышечно-фасциальный релиз
55
1.4.3.2. Релиз области грудо-поясничного перехода (рис. 48, с. 44)
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач сбоку, на уровне таза пациента.
Ладонями обеих рук врач фиксирует
туловище пациента на уровне
грудо-поясничного перехода так, чтобы большие
пальцы располагались над реберно-попереч-
ными суставами ( Th10 - Th12), а
остальные - вдоль ребер (локтевые суставы
выпрямлены). Затем врач последовательно
большими пальцами выполняет давление
в вентральном направлении, растяжение
- в латеральных направлениях (кожа
пациента между пальцами врача должна
побелеть) и скручивание ( большой палец
одной кисти - в краниальном, другой - в ка-
удальном направлении) до барьера и
последующего получения ощущения
расслабления. Причем твистинг выполняется как
бы вокруг цилиндра, в виде смещения
тканей грудной клетки по и против часовой
стрелки. Данная техника напоминает
технику "рулевого колеса" с обязательной
сменой направления движений.
Техника может повторяться несколько
раз.
1.4.3.3. Релиз области реберно-поперечных
и реберно-позвонковых сочленений, Th2 — Th3 (рис. 49, с. 44)
Техника выполняется по правилам и
принципам, описанным в т. 1.4.3.2., с
той лишь разницей, что большие
пальцы врача фиксируют углы ребер со 2-го
по 9-е. Твистинг также выполняется как
бы вокруг цилиндра, в виде смещения
тканей грудной клетки по и против
часовой стрелки, с обязательной сменой
направления движений.
Примечание. Для выполнения
релиза в реберно-позвонковых и
реберно-поперечных сочленениях верхнего ГОП
врач может стоять у головного конца
кушетки.
1.4.3.4. Направленный релиз области межпозвонковых суставов
грудного отдела позвоночника, Th3-Thu (рис. 50, с. 44)
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит сбоку, на уровне туловища
пациента.
Гороховидными костями обеих кистей
скрещенных рук врач фиксирует
поперечные отростки верхнего позвонка БПДС
грудного отдела позвоночника, создавая пред-
напряжение актуального позвонка в
вентральном направлении. Затем врач
выполняет мобилизацию замедленным ритмом
(3-7 сек.), последовательно меняя
воздействия своих рук, заставляя двигаться
блокированный позвонок сначала в
направлении наибольшего ограничения движения до
барьера, например, во флексию, экстензию,
латерофлексию, ротацию. Каждое новое
направление движения позвонка желательно
выполнять после получения ощущения
расслабления тканей и увеличения и (или)
восстановления объема подвижности в данном
направлении. При смене направления ла-
терофлексии позвонка целесообразно менять
положение рук.
Техника может повторяться несколько
раз.
1.4.3.5. Релиз области шейно-реберно-грудного перехода
(техника "ожерелья") (рис. 51, с. 44)
ИПП - сидя на стуле или низкой кушетке.
Врач стоит сзади пациента.
Врач большими пальцами обеих
кистей фиксирует зону проекции
одноименных поперечно-реберных и
реберно-позвонковых сочленений 1-х или 2-х ребер
и мягко проникает вглубь тканей в
вентральном направлении до состояния пред-
напряжения. Остальные пальцы
располагаются на надплечьях, направлены
кпереди и фиксируют ключицы, слегка
смещая их в краниальном направлении.
Затем врач последовательно большими
пальцами выполняет тракцию в латеральных
направлениях и скручивание (большой
палец одной руки - в краниальном,
другой - в каудальном направлении) до
барьера и последующего получения ощущения
расслабления. Твистинг ребер
напоминает движение руления вокруг надплечий с
обязательной сменой направления
движения.
Техника может повторяться несколько
раз.
56 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.4.3,6. Релиз области грудино-ключичных сочленений (рис. 52, с. 44)
ИПП - лежа на спине.
Врач стоит сбоку, на уровне грудной
клетки пациента.
Гороховидными костями обеих кистей
скрещенных рук врач фиксирует ключицы
в области грудино-ключичных сочленений,
создает преднапряжение в них и
выполняет технику трех "Т" до получения
ощущения расслабления с последующей сменой
направления движения грудинных концов
ключиц.
Техника может выполняться
несколько раз.
Примечание. При выполнении релиза
области грудино-ключичных сочленений
врач может находиться у головного
конца кушетки и фиксировать ключицы
большими пальцами обеих рук.
1.4.3.7. Релиз области 2 - 7-го реберно-грудинных сочленений (рис. 53, с. 45)
ИПП - лежа на спине.
Врач стоит у головного конца кушетки.
Большими пальцами обеих кистей врач
фиксирует одноименные ребра с
2-х сторон на расстоянии 2 - 2,5 см от края
грудины, создавая преднапряжение в
реберно-грудинных сочленениях, и выполняет
технику трех "Т", до получения ощущения
расслабления. Твистинг ребер также
напоминает движение руления как бы вокруг
цилиндра, с обязательной сменой
направления движения пальцев.
Техника может повторяться несколько
раз.
1.4.3.8. Релиз грудино-реберного комплекса (рис. 54, с. 45)
ИПП - лежа на спине.
Врач стоит у головного конца кушетки.
Тенарами и большими пальцами обеих
кистей врач в несколько этапов фиксирует
одноименные 2-7 ребра с 2-х сторон, в
области грудино-реберных сочленений,
создавая в них преднапряжение, и выполняет
технику трех "Т" до получения ощущения
расслабления. Твистинг ребер также
напоминает движение руления как бы вокруг
цилиндра с обязательной сменой
направления движения кистей. Выполнение
техники начинается с уровня наибольшего
напряжения и болезненности грудино-реберного
комплекса. В последующем врач смещает
тенары и большие пальцы каудально или
краниально, фиксируя следующий
актуальный уровень грудной клетки.
Техника может повторяться несколько
раз.
1.4.3.9. Релиз диафрагмы (рис. 55, с. 45)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит с противоположной
стороны от зоны напряжения и спазма
диафрагмы.
Большими пальцами обеих кистей врач
фиксирует через брюшную стенку спазми-
рованную и болезненную зону диафрагмы в
области ее прикрепления к реберной дуге,
создавая преднапряжение актуальной зоны,
остальные пальцы расположены сверху на
ребрах, и выполняет технику трех "Т".
После явного ощущения расслабления
напряженной зоны диафрагмы врач меняет
направления движения больших пальцев на
противоположные.
Техника выполняется 2 - 3 раза.
1.4.3.10. Релиз области межпозвонковых суставов
шейного отдела позвоночника, С1-Сс (рис. 56, с. 45)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головы пациента.
Указательными или средними
пальцами обеих кистей врач плотно
фиксирует одноименные дугоотростчатые
суставы смежных позвонков
блокированного ПДС таким образом, чтобы кончик
одного пальца располагался на
суставном отростке верхнего позвонка
(краниально), а кончик пальца с другой
стороны — на суставном отростке нижнего
позвонка БПДС (каудально). Создавая
преднапряжение в суставах ШОП, врач
Мышечно-фасциальный релиз
57
выполняет технику трех "Т" до
получения ощущения расслабления тканей под
пальцами. Затем оба пальца
возвращаются в среднее положение и осуществ-
Техника релиза мягких тканей
верхних конечностей выполняется
аналогично т. 1.4.1.1. (Общее правило),
описанной в разделе "Мышечно-фасциальный
релиз тканей нижних конечностей".
ИПП - сидя, кисть руки со
стороны ДФС располагается на кушетке или
коленях врача.
Врач стоит или сидит в позиции,
удобной для выполнения техники релиза пе-
риартикулярных тканей актуальной
конечности.
Врач обхватывает вилкой из
большого и указательного пальцев одной
кисти проксимальную кость актуального
сочленения кисти пациента, выше
проекции щели сустава, другой вилкой из
большого и указательного пальцев - ди-
ляют твистинг в противоположных
направлениях до восстановления
подвижности в актуальном ПДС.
Техника повторяется 2-3 раза.
Техника релиза околосуставных тканей
лучезапястного сустава выполняется
подобно т. 1.4.1.3. (Общее правило),
описанной в разделе "Мышечно-фасциальный
релиз тканей нижних конечностей".
стальную кость актуального сочленения
кисти пациента ниже проекции щели
сустава. Затем врач выполняет технику
трех "Т", удерживая созданное предна-
пряжение до явного ощущения
расслабления околосуставных тканей пястно-
запястных, пястно-фаланговых
сочленений и межфаланговых суставов, следуя
за расслаблением в несколько этапов до
новых барьеров, с обязательной
последующей сменой направления вращения
пальцев кистей.
Техника повторяется 3 - 5 раз.
1.4.3.11. Субокшшитальный релиз (рис. 57, с. 45)
ИПП - лежа на спине, под голову
подложена небольшая плоская подушечка.
Врач сидит у головы пациента.
2-5-ми пальцами обеих кистей врач
проникает в мягкие ткани шейно-черепного
перехода, каудальнее выйной линии, до
барьера и фиксирует их, прижимая к
затылочной кости, при этом голова
пациента удерживается в ладонях. Затем
последовательно врач смещает свои пальцы
в латеральном и каудо-краниальном
направлении до барьера, удерживает
созданное преднапряжение до явного ощущения
расслабления миофасциальных
затылочных структур, следуя за ним в несколько
этапов до новых барьеров, с
обязательной последующей сменой направления
смещения пальцев кистей на кранио-каудаль-
ное.
Техника повторяется 2 - 3 раза.
Примечания. 1. Эта техника
показана при функциональных блоках и
мышечных фиксациях С0 - Сг
2. Техника должна выполняться мягко
и корректно, без сильного надавливания
на атланто-окципитальное сочленение,
чтобы не вызвать негативных
вегетативных реакций.
1.4.4. ТЕХНИКИ РЕЛИЗА НА ВЕРХНИХ КОНЕЧНОСТЯХ
1.4.4.1. Релиз мягких тканей верхних конечностей (рис. 58, с. 46)
1.4.4.2. Релиз периартикулярных тканей лучезапястного сустава (рис. 59, с. 46)
Техника релиза околосуставных тка- описанной в разделе "Мышечно-фасци-
ней лучезапястного сустава выполняет- альный релиз тканей нижних конечнос-
ся подобно т. 1.4.1.3. (Общее правило), тей".
1.4.4.3. Релиз периартикулярных тканей пястно-запястных»
пястно-фаланговых сочленений и межфаланговых суставов (рис. 60, с. 46)
58 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.4.4.4. Релиз межкостной мембраны предплечья (рис. 61, с. 46)
ИПП - сидя, кисть и предплечье
актуальной руки располагаются на кушетке
или коленях врача в положении
супинации.
Врач сидит в позиции, удобной для
выполнения техники релиза межкостной
мембраны предплечья актуальной
конечности.
Врач фиксирует крестообразно
большими и указательными пальцами обеих
кистей внутреннюю и наружную
поверхность лучевой и локтевой костей прокси-
мальнее щели лучезапястного сустава и
сдавливает пальцы навстречу друг
другу до барьера (до ощущения костной
ткани вышеуказанных костей). Затем
смещает пальцы в стороны до барьера, как бы
раздвигая дистальные концы костей
предплечья. Причем большой и указательный
пальцы одной кисти смещают, например,
локтевую кость латерально и
проксимально, а большой и указательный пальцы
другой кисти смещают лучевую кость —
медиально и дистально, что создает
элемент скручивания. Затем врач
удерживает созданное преднапряжение до явного
ощущения расслабления межкостной
мембраны и появления чувства легкого
расхождения дистальных концов костей
предплечья, следуя за расслаблением до
нового барьера. После чего врач
выполняет пронацию кисти и предплечья
актуальной руки, что обеспечит фиксацию
противоположных костей предплечья
пациента тем же положением пальцев
врача и позволит выполнять
скручивание костей предплечья в
противоположных направлениях, например, локтевую
кость - медиально и дистально, а
лучевую - соответственно, латерально и
проксимально.
Техника выполняется 3 - 5 раз.
1.4.4.5. Релиз периартикулярных тканей плечевого сустава (рис. 62, с. 46)
ИПП - лежа на спине.
Врач стоит сбоку, на уровне туловища
пациента, со стороны ДФ плечевого
сустава.
Кистями обеих рук врач обхватывает
вытянутую руку пациента, фиксируя ее
в области лучезапястного и локтевого
суставов. Выполняет последовательно
отведение, внутреннюю или наружную
ротацию и тракцию руки до ощущения пред-
напряжения в плечевом суставе. Затем
удерживает созданное преднапряжение до
явного ощущения расслабления
околосуставных тканей актуального плечевого
сустава, следуя за ним в несколько
этапов до новых барьеров, с обязательной
последующей сменой направления
ротации на противоположное.
Техника повторяется несколько раз.
Примечание. Угол абдукции руки
может увеличиваться до 90 и более град., в
зависимости от степени ограничения
движения в плечевом суставе, степени
болезненности и т.д.
1.4.4.6. Релиз периартикулярных тканей плечевого сустава
с использованием надплечья врача (рис. 63, с. 46)
ИПП - стоя.
Врач стоит спиной к пациенту.
Кистями обеих рук врач захватывает
руку пациента в области предплечья со
стороны ДФ плечевого сустава и
перебрасывает ее через свое надплечье так,
чтобы подмышечная область пациента
фиксировалась надплечьем врача, при
этом слегка наклоняя пациента на себя.
Затем смещает руку пациента в каудаль-
ном направлении с элементом
наружной или внутренней ротации до
барьера, а свое плечо и надплечье в
краниальном направлении, создавая
преднапряжение периартикулярных тканей в
области ДФ плечевого сустава.
Удерживает созданное преднапряжение до
явного ощущения расслабления
околосуставных тканей актуального плечевого
сустава, следуя за ним в несколько этапов
до новых барьеров, с обязательной
последующей сменой направления
ротации на противоположное.
Техника повторяется 3 - 5 раз.
Постизометрическая релаксация укороченных мышц 59
1.5. ПОСТИЗОМЕТРИЧЕСКАЯ РЕЛАКСАЦИЯ
УКОРОЧЕННЫХ МЫШЦ
Общеизвестно, что для
осуществления нормальной и адекватной
деятельности мышечной системы организма,
сбалансированного действия тонусно-
силовых характеристик разных
мышечных групп с противоположной контрак-
тильной функцией необходимо иметь
такое состояние равновесия, когда
механизмы центральной регуляции
деятельности локомоторной системы,
формирующей динамический стереотип и
механизмы, обеспечивающие
афферентные импульсные потоки с периферии,
совокупное взаимодействие которых
необходимо для нормального
функционирования различных периферических систем
регуляции движения, находятся в
состоянии баланса.
Одним из самых распространенных и
клинически значимых ПБМИ,
приводящих к нарушению осанки,
формированию болевых синдромов, поддержанию
других ПБМИ в форме функциональных
блоков, локальной гипермобильности,
миофасциальных триггерных пунктов,
неоптимального двигательного
стереотипа и как следствие - формированию и
поддержанию механизмов центральных
нарушений мышечной регуляции
является регионарный постуралъный дисбаланс
мышц (РПДМ).
Под регионарным постуралъным
дисбалансом мышц мы понимаем
регионарное нарушение функциональных
(тону сно-силовых) взаимоотношений мышц
с укорочением, преимущественно посту-
ральных, и расслаблением
(антагонистических) мышц с формированием
своеобразного (неоптимального,
неадекватного) двигательного стереотипа.
Можно выделить два варианта
РПДМ:
1) функциональный, т.е. дисфункция
мышц определяет РПДМ;
2) структурный, т.е. патология
структур ОДА определяет положение
мышц и степень их укорочения и/или
расслабления.
Можно выделить три степени
количественной характеристики РПДМ:
1 степень - характерно только
укорочение или расслабление отдельных мышц
региона с образованием в них миодисто-
нических зон локального спазма.
Изменение двигательного стереотипа, как
правило, отсутствует.
2 степень - умеренно выраженное
укорочение и расслабление
мышц-антагонистов с образованием в них миодистони-
чески-миодистрофических узелков.
Диагностируется изменение положения
региона в одной плоскости с первыми
признаками нарушения динамической и
статической составляющей двигательного
стереотипа.
3 степень - выраженное укорочение и
расслабление мышц-антагонистов с
образованием в них миодистрофически-ми-
одистонических узелков.
Диагностируется изменение положения региона в
разных плоскостях с явными признаками
нарушения динамической и статической
составляющей со своеобразным
(неоптимальный, неадекватный) двигательным
стереотипом.
V. Janda доказано, что соотношения
между расслабленными (растянутыми)
и укороченными (сокращенными)
мышечными группами не случайны и
основаны на определенных закономерностях.
Электрофизиологически с точки зрения
функции различают два типа
поперечнополосатых мышц. Клинически это
выражается в склонности одних мышц к
гиперактивности, спазму, укорочению и
гипертонии (преимущественно посту-
ральные), а других - к торможению,
расслаблению и вялости (преимущественно
фазические).
Было сделано наблюдение, что
подобное разделение на укороченные и
расслабленные мышцы обнаруживается и при
органической патологии ЦНС, в
частности при спастическом параличе (поза
Вернике-Манна). Малоизвестно, что у
здоровых людей и даже у детей могут
встречаться как укороченные, так и
расслабленные мышцы до 3-й степени
выраженности (К. Левит, 1993; О.С. Мерзе-
нюк, 1989).
Согласно нашим наблюдениям к
укорочению склонны следующие мышцы: ик-
60 О. С. Мерзенюк Практическое руководство по мануальной терапии
роножные; прямая мышца бедра; под-
вздошно-поясничная; мышца,
напрягающая широкую фасцию бедра; ишиокру-
ралъная (сгибатели колена) группа;
грушевидная; аддукторы бедра; квадратная
поясничная; разгибатель позвоночника;
грудная часть большой грудной мышцы;
лестничные; грудино-ключично-сосковая
мышца; верхняя порция трапециевидной
мышцы; мышца, поднимающая лопатку;
сгибатели верхних конечностей
(предплечья, кисти, пальцев); круглый прона-
тор руки; косая мышца живота.
Мышцы, склонные к расслаблению
(торможению): большие, средние, малые
ягодичные; латеральная и медиальная
головки четырехглавой мышцы бедра;
передняя болъшеберцовая и малоберцовая;
прямые мышцы живота; нижние
фиксаторы лопатки (передняя зубчатая, сред-
няя и нижняя трапециевидная,
ромбовидные); поверхностные и глубокие
сгибатели шеи; над- и подостная мышцы;
разгибатели руки и пальцев.
Можно выделить мышцы, которые
склонны и к укорочению, и к
расслаблению: средняя ягодичная, подвздошно-по-
ясничная, передняя лестничная, косые
мышцы живота.
Выделяют некоторые специфические
респираторно-мышечные
взаимоотношения:
- на вдох сокращением (напряжением)
реагируют следующие мышцы:
выпрямитель ШОП; выпрямитель ПОП; четные
сегменты ШОП при латерофлексии;
мышцы, сближающие позвонки ШОП;
мышцы, открывающие рот. Другими
словами, расслабление этих мышц
происходит в фазе выдоха;
- на выдох сокращением
(напряжением) реагируют следующие мышцы:
живота (прямые и косые); флексоры ШОП,
ГОП, ПОП; нечетные сегменты ШОП
при латерофлексии; мышцы, сближающие
позвонки ПОП; мышцы, закрывающие
рот. Другими словами, растяжение
(расслабление) этих мышц происходит в фазе
вдоха.
Эти особенности
респираторно-мышечных взаимоотношений можно и
нужно учитывать при коррекции некоторых
клинических вариантов мышечного
дисбаланса.
Критериями укороченности мышц
являются: уменьшение длины мышцы,
т.е. сближение мест ее прикрепления;
более быстрое наступление барьера при
растяжении; уменьшение амплитуды
пружинящего сопротивления; снижение
силы при длительном изометрическом
сокращении (не всегда); гипертрофия
мышечных волокон; повышение рефлекса на
растяжение; атипичный локомоторный
паттерн с участием функции этой
мышцы.
Клинико-патобиомеханические
признаки РПДМ (семиология):
1) утомляемость, парестезии, мио-
склеротомные боли в отделе (отделах)
позвоночника, усиливающиеся при
статическом напряжении или растяжении
патологически заинтересованных мышц;
2) уменьшение сенсорно-альгических
проявлений при изменении положения,
неинтенсивной разминке, потягивании,
применении растягивающих и релакси-
рующих приемов;
3) полисегментарные изменения
конфигурации в отделе позвоночника,
нередко с плавным переходом в соседний
отдел за счет спазмированных
укороченных мышц;
4) полисегментарные изменения
положения элементов ПДС в разных
плоскостях, выявляемые визуально и пальпа-
торно;
5) миодистонически-миодистрофичес-
кие участки изменения в пораженных
мышцах в форме зон локального
мышечного спазма (гипертонусы) и триггерных
зон;
6) атипичный локомоторный
паттерн в направлении активных движений,
осуществляемых расслабленной мышцей,
или в противоположном относительно
укороченной мышцы направлении;
7) болезненность при исследовании
активных движений против сопротивления
врача;
8) ограничение пассивных движений и
уменьшение амплитуды суставной игры
(пружинения) в отделе позвоночника с
наличием распространенных
укороченных спазмированных мышц и улучшение
показателей этих исследований при
условии создания положения расслабления
напряженных мышц;
Постизометрическая релаксация укороченных мышц
61
9) выявление укорочения и/или
расслабления мышц при проведении
специальных проб актуального региона;
10) неоптимальный двигательный
стереотип при выполнении двигательных
актов с участием измененных мышц.
Многими специалистами в области
мануальной медицины выделяются три
так называемых перекрестных
синдрома: верхний; нижний; слоистый,
представляющие собой устойчивые
комплексы патологических перераспределений
мышечного тонуса и сохраняющих его
во время динамических нагрузок, т.е.
речь идет о выраженной тенденции к
дисбалансу определенных парных
мышечных групп в их функциональной
взаимозависимости.
1. Нижний перекрестный (тазовый,
дистальный) синдром возникает при
дисбалансе мышечного тонуса между
сгибателями и разгибателями
туловища области таза.
Расслаблены
1) большая ягодичная
мышца
2) прямая мышца
живота
3) средняя ягодичная
мышца
Укорочены
1) сгибатели бедра (под-
вздошно-поясничная
мышца)
2) выпрямитель спины
3) напрягатель широкой
фасции бедра;
квадратная поясничная мышца
Внешний вид таких больных имеет
свою визуальную специфическую
характеристику: поясничный или пояснично-
крестцовой гиперлордоз с выбуханием
живота кпереди, вялыми ягодичными
мышцами. Получается, что мышцы,
удерживающие таз, заторможены, а
наклоняющие его вперед - спазматически
сокращены. Расслабление мышц живота
и спазматическое напряжение
разгибателей спины чаще вызывают поясничный
гиперлордоз, а расслабление ягодичных
мышц и укорочение сгибателей ТБС -
пояснично-крестцовый. В этих случаях
мышцы живота не участвуют в
сгибании тазобедренного сустава. При этом
синдроме одновременно возникает
укорочение сгибателей голени как
компенсаторная реакция синергистов,
стабилизирующих положение таза.
2. Верхний перекрестный (шейно-пле-
чевой) синдром возникает при
дисбалансе мышечного тонуса верхних и нижних
фиксаторов плечевого пояса.
Расслаблены
11) нижняя часть
трапециевидной мышцы;
передняя зубчатая
мышца
2) межлопаточные
мышцы (средняя часть
трапециевидной мышцы;
ромбовидная мышца)
\3) глубокие сгибатели шеи
(длинная мышца шеи,
длинная мышца головы,
лопаточно- подъязычная,
подъязычно-щитовидная
omohyoideus)
Укорочены
1) верхняя часть
трапециевидной мышцы;
мышца,
поднимающая лопатку;
лестничная мышца
2) большая и малая
грудные мышцы
3) разгибатели шеи
(разгибатель позвоночника;
верхняя часть выйной
связки)
При этом синдроме шея и плечи
смещаются вперед с фиксированным
лордозом верхнешейного отдела
позвоночника, часто с увеличением грудного
кифоза и сгибания нижнешейного отдела
относительно туловища, при исследовании
движений рук вверх плечи поднимаются
аналогичным характерным образом.
Нарушение регуляции тонусно-силовых
характеристик шейно-плечевых мышц
тесно связано с нарушением дыхания
прежде всего через лестничные и грудные
мышцы.
3. Слоистый (стратификационный,
«этажный») синдром возникает при
дисбалансе мышечного тонуса по длиннику
тела. При этом синдроме «этажами»
(слоями) меняются участки укорочения
и расслабления мышц в каудалъно-кра-
ниалъном направлении.
Расслаблены
11) ягодичные мышцы
2) нижняя часть
прямой мышцы живота,
поперечная мышца
живота
3) поясничная часть
разгибателя спины
4) межлопаточные
мышцы (средняя
часть
трапециевидной мышцы;
ромбовидные мышцы)
Укорочены
1) сгибатели коленного
сустава (ишиокрураль-
ные мышцы)
2) нижняя часть
косых мышц живота
3)гр у до-поясничная часть
разгибателя спины
4) верхние фиксаторы
плечевого пояса
(мышцы, поднимающие
лопатку; верхняя часть
трапециевидной
мышцы)
62 О. С. Мерзенюк Практическое руководство по мануальной терапии
При этом синдроме выбухают прямые
мышцы живота кпереди, особенно ниж-
няя часть, из-за их слабости, а латераль-
но от них отмечается углубление,
соответствующее спазматически
укороченным косым мышцам живота, а еще
латеральнее, при 3-й степени
выраженности синдрома, в области талии
может выбухать брюшная стенка (ложная
грыжа) (К.Левит, Й. Захсе, В.Янда, 1993).
Часто этот синдром обнаруживается у
спортсменов с плохо организованной
тренировочной программой, особенно в
воспитании умения расслабляться для
исключения остаточной деформации
мышц после интенсивной нагрузки (Г.А.
Иваничев, 1998).
При вышеперечисленных так
называемых перекрестных синдромах многими
авторами для коррекции мышечного
дисбаланса, а именно укороченных и спаз-
мированных преимущественно посту-
ральных мышц предлагается в качестве
основной мягкотканной методики ПИР.
Постизометрическая мышечная
релаксация направлена на устранение
локального спазма в мышце или
сухожилии при болевых мышечных синдромах
или на устранение укорочения всей
мышцы при РПДМ. Постизометрическая
релаксация эффективна, когда есть
повышенное мышечное напряжение, действие
ПИР основывается на торможении
спазматически сокращенных и напряженных
мышц любого характера мышечно-фас-
циального гипертонуса, включая фасци-
альный компонент. Кроме того, ПИР
дает анальгетический эффект и при
слабом изометрическом сокращении весьма
полезна для мобилизации суставной
дисфункции.
Можно предположить, что релаксиру-
ющий и анальгезирующий эффекты ПИР
связаны со сложными
однонаправленными направлениями в системе афферен-
тации деятельности сегментарного
аппарата спинного мозга, потоки импуль-
сации слоев которого не испытывают
эффективного пресинаптического
торможения со стороны так называемых ост-
ровковых клеток. Снижение активности
островковых клеток возникает
вследствие общего дефицита проприоцепции и
ее дисбаланса, т.е. снижается
эффективность механизмов воротного контроля
сегмента (Melzack R., Wall P., 1965). В
этой связи исчезновение гипертонуса
является скорее функциональным,
означающим восстановление общего уровня
проприоцептивного потока и
нормализацию его составляющих, с
восстановлением механизма контроля и регуляции
тонуса мышцы в пределах
сегментарного аппарата спинного мозга.
Изометрическая работа требует
участие всей мышцы против внешнего
усилия, т. е. функционально активная
(«здоровая») часть мышцы при сокращении
начинает растягивать пассивный
«больной» участок гипертонуса. При
повторной изометрической работе в условиях
зафиксированной длины мышцы
растягивающее влияние «здорового» участка
на пораженный еще более усиливается,
после нескольких повторений достигая
определенной степени гипотонии
напряженных спазмированных участков
(Иваничев Г.А., 1998).
Методика ПИР будет показана и
использована с высокой степенью
эффективности преимущественно при
функциональном варианте мышечного
дисбаланса. Наша практика применения
разновидностей техник мышечной
релаксации по специальным схемам показывает
определенные успехи использования ПИР
и при структурном (спастическом)
мышечном гипертонусе (ДЦП). Релаксация
мышц после изометрического
напряжения, в основном, используется при инко-
ординированном (инкоординационном,
дискоординационном) гипертонусе, где
определяется наличие зон спазма и триг-
герных пунктов; ирритационном (но-
цицептивном), где диагностируется
наличие зоны диструкции и/или
воспаления; сегментарном гипертонусе, при
котором выявляются дисфункции ПДС
(типа ФБ) и сегментарного аппарата
спинного мозга. В меньшей мере ПИР
будет полезна при лимбическом
гипертонусе, где имеет место дисфункция
лимбической системы в результате
острых и хронических стрессовых
ситуаций, и собственно мышечном
гипертонусе (соединительнотканная
контрактура), который является результатом
длительного хронического перетружива-
Постизометрическая релаксация укороченных мышц
63
ния мышц, и когда имеет место не
только спазм мышечных волокон, но и
выраженное укорочение фасциальных
структур (стромы), вовлеченных в
патологический процесс мышцы.
Выделяют несколько вариантов
(разновидностей) ПИР мышц:
1. ПИР с изометрическим
сокращением и релаксацией за счет дыхательных
синкинезий.
2. ПИР с изометрическим
сокращением при слабом усилении и естественной
релаксации.
3. ПИР с изометрическим
сокращением при слабом усилении и усилением
естественной релаксации слабым
растяжением.
4. ПИР с изометрическим
сокращением при сильном усилении и усилением
естественной релаксации умеренным
длительным растяжением.
5. ПИР с изометрическим
сокращением при длительном сильном усилении и
усилением релаксации длительным
сильным растяжением (техника стрейчин-
га).
Техника выполнения ПИР
общеизвестна и предусматривает, как
правило, оптимально возможное растяжение
конкретной мышцы до барьера и
появления первых болезненных ощущений. Из
достигнутого крайнего положения
растяжения мышцы пациент оказывает
давление средней или минимальной силы
в течение 7 - 10 сек. против адекватного
сопротивления врача (изометрическая
фаза) в направлении функции
конкретной мышцы, одновременно выполняя
медленный вдох. После этого следует задер-
жка дыхания на 1 - 3 сек. Затем
обязательно используется команда
«Расслабиться», и, убедившись, что пациент
действительно расслабился, во время
медленного выдоха врач слегка, без особого
сопротивления растягивает мышцу
(фаза релаксации), либо мышца
растягивается сама от гравитационного
компонента до нового крайнего положения,
т. е. барьера. Это растяжение может
выполняться в течение 10 секунд и
более. Считается, чем продолжительнее
фаза выдоха, тем больше степень
растяжения мышцы. В большинстве
клинических случаев пассивное растяжение в фазе
релаксации выполняется без насилия,
болезненности или усиления болевых
ощущений. Прекращение пассивного растя-
жжения проводится в момент появления
некоторого сопротивления дальнейшему
растяжению актуальной мышцы
(наступление нового барьера). При таком
варианте ПИР эффективность
достаточно велика и объясняется тем, что
врач своими корректными действиями
добивается избегания чрезмерного
раздражения спазмированных участков
мышцы.
Некоторые специалисты считают,
что пассивное растяжение средней и/или
большой силы вызывают в мускулатуре
излишние, совсем другого рода
сокращения, в результате чего релаксация и
анальгезия в мышце имеет меньший
эффект.
Если расслабление, достигнутое
после изометрической фазы напряжения,
недостаточно, то можно использовать
некоторый иной подход к выполняемой
технике, а именно - изометрическая фаза
удлиняется в зависимости от
конкретной патобиомеханической ситуации,
даже до 30 сек. Если добиваемся
хорошего расслабления с первого раза
выполнения техники, то изометрическую фазу
можно сократить до 3 - 5 секунд.
Считается, что частые повторения
фаз техники, предусматривающие
слишком короткие временные интервалы
между ними, вызывают утомление
мышцы, а также чересчур кратковременное
усилие против сопротивления врача в
первой фазе не способно вызвать в
мышце пространственные перестройки
сократительного субстрата, что в лечебном
отношении малоэффективно.
При выполнении техник ПИР
целесообразно учитывать дополнительное си-
нергетическое напряжение мышцы,
возникающее при изменении направления
взора. В основе глазодвигательной
синергии лежит механизм вестибулотоничес-
ких реакций с вовлечением активности
заднего продольного пучка. Так, при
взоре вверх напрягаются мышцы -
разгибатели шеи и спины, при взоре вниз -
сгибатели шеи и туловища, при взоре вправо -
мышцы-ротаторы, поворачивающие
голову и туловище вправо и, наоборот, когда
64 О. С. Мерзенюк Практическое руководство по мануальной терапии
взор обращен влево. Естественно, чем
краниальнее мускулатура, тем вестибу-
лотонические реакции более выражены и
эффект ПИР выше. Наилучший эффект
выполнения ПИР достигается при
одновременном применении
глазодвигательных и дыхательных синергии.
При выполнении ПИР необходимо
учитывать следующие условия:
- достижение хорошего
психологического контакта с пациентом;
- инструктаж пациента об
особенностях выполнения техник ПИР для того,
чтобы он научился и мог четко
реагировать на словесные команды врача;
- удобное исходное положение
пациента с максимальным расслаблением и
оптимальным выведением вектора
направления растяжения по оси мышечного
сокращения и дальнейшего расслабления.
Для релаксации постуральных мышц
(ног и таза), имеющих выраженное
укорочение по типу собственного
мышечного гипертонуса (соединительнотканная
контрактура), т. е. когда в
патологическом процессе заинтересован
преимущественно фасциальный аппарат мышц,
используется так называемый метод
стрейчинга, который имеет свои
особенности (изометрическое сокращение
при длительном сильном усилении и
усиление релаксации длительным, сильным
растяжением).
Стрейчинг выполняется из позиции
неполного растяжения укороченной
мышцы, не доводя его до состояния пред-
напряжения. Это дает возможность
более активного сокращения всех миофас-
циальных структур в 1-й фазе изомет-
ИПП - лежа на спине.
Врач стоит сбоку, на уровне КС
пациента, со стороны укороченной
трехглавой мышцы голени.
Врач приподнимает ногу пациента (15
-40 град.), кистью одной руки фиксирует
КС и разгибает его до барьера, другой
фиксирует стопу, сгибает ее в
направлении дорсофлексии до ощущения
пружинящего сопротивления в икроножной и
камбал обидной мышцах.
рического сокращения мышцы. Вторая
фаза сокращения мышцы длится также
от 7 до 10 сек., но выполняется в
режиме максимально возможного,
постепенно усиливающегося сокращения мышцы
для динамической работы, обязательна
также команда «Расслабиться». Третья
фаза релаксации выполняется в течение
10 - 14 сек. с максимально возможным
растяжением мышцы врачом до
появления в отдельных случаях выраженного
болевого ощущения. Такое силовое
растяжение укороченной мышцы
способствует пассивному растяжению
практически не только мышечных, но и, что очень
важно, всех фасциальных волокон и
структур. Фаза отдыха длится 20 сек.
Методика стрейчинга выполняется с
учетом вышеуказанных особенностей
аналогично техникам ПИР и
отличается большим числом повторений (8-10 раз).
Данный вариант релаксации
соединительнотканных структур предложен
профессором V. Janda.
Эффект ПИР оценивается по степени
уменьшения общей боли, увеличения
объема движения, уменьшения степени нейро-
рефлекторного спазмирования мышц:
уменьшение боли в мышце или при
пальпации болевых точек не только в теле
брюшка, но и в местах прикрепления;
исчезновение или уменьшение мышечных
уплотнений (гипертонусов);
относительно стойкая гипотония всей мышцы.
В данном разделе описаны техники
растяжения постуральных укороченных
мышц, наиболее значимых с клинических
и биомеханических позиций мануальной
медицины.
1 фаза - пациент пытается выполнить
подошвенное сгибание стопы против
адекватного сопротивления врача в
течение 7 - 10 сек., что способствует
сокращению трехглавой мышцы голени.
2 фаза - расслабление, врач немного
увеличивает флексию ноги и
одновременно дорсофлексию стопы, следуя за
расслаблением и растяжением актуальной
мышцы до следующего барьера.
Техника выполняется 3 - 5 раз.
1.6.1. ТЕХНИКИ РЕЛАКСАЦИИ МЫШЦ НОГ
1.5.1.1. ПИР трехглавой мышцы голени (рис. 64, с. 47)
Постизометрическая релаксация укороченных мышц
65
1.5.1.2. ПИР камбаловидной мышцы (рис. 65, с. 47)
ИПП - лежа на животе, голень со
стороны укороченной камбаловидной
мышцы согнута под прямым углом в КС.
Врач стоит сбоку, на уровне голени.
Вилкой из большого и указательного
пальцев одной руки врач фиксирует пятку в
области прикрепления ахиллова сухожилия,
другой осуществляет дорсофлексию стопы до
ощущения пружинящего сопротивления в
камбаловидной и частично икроножной
мышцах.
1 фаза - пациент пытается согнуть
стопу в направлении плантарной
флексии против адекватного сопротивления
врача в течение 7 - 10 сек., что
способствует сокращению камбаловидной
мышцы.
2 фаза - расслабление, врач
увеличивает дорсальную флексию стопы, следуя
за расслаблением и растяжением
актуальной мышцы.
Техника выполняется 3 - 5 раз.
1.5.1.3. ПИР напрягателя широкой фасции бедра (рис. 66, с. 47)
ИПП - лежа на животе, ноги
выпрямлены, стопы свисают за край кушетки.
Врач стоит сбоку, на уровне бедер
пациента, с противоположной стороны от
укороченной мышцы.
Кистью одной руки врач фиксирует
гребень подвздошной кости таким образом,
чтобы верхушка большого пальца
пальпировала мышцу в месте ее перехода в
фасцию в области трохантера, а остальные
пальцы фиксировали место ее
прикрепления в области ПВПО. Другой рукой врач
захватывает спереди и снаружи ногу в
области КС или проксимальную часть
бедра, смещает ногу в направлении
экстензии и аддукции в тазобедренном суставе
до ощущения пружинящего
сопротивления в m. tensor fasciae latae.
1 фаза - пациент пытается выполнить
абдукцию и флексию бедра против
адекватного сопротивления врача в течение
7-10 сек., что способствует сокращению
напрягателя широкой фасции бедра.
2 фаза - расслабление, врач
медленно увеличивает аддукцию и экстензию
бедра, следуя за расслаблением и
растяжением актуальной мышцы до нового
барьера.
Техника выполняется 3 - 5 раз.
1.5.1.4. ПИР прямой головки четырехглавой мышцы бедра (рис. 67, с. 47)
ИПП - лежа на животе, голень со
стороны укороченной прямой головки
четырехглавой мышцы бедра согнута в КС.
Врач стоит со стороны укороченной
мышцы, на уровне бедра пациента.
Кистью одной рукой врач
фиксирует пояснично-крестцовый переход,
кистью другой руки фиксирует изнутри
переднюю поверхность нижней трети
бедра, при этом стопа пациента
располагается на надплечье врача. Разгибает
бедро и сгибает голень до ощущения
пружинящего сопротивления в прямой
головке мышцы.
1 фаза - пациент пытается разогнуть
голень в КС и согнуть бедро в ТБС против
адекватного сопротивления врача в течение
7-10 сек., что способствует сокращению
прямой головки мышцы бедра.
2 фаза - расслабление, врач
увеличивает флексию голени и экстензию бедра,
следуя за расслаблением и растяжением
актуальной мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
1.5.1.5. ПИР ишиокруральной мускулатуры (рис. 68, с. 47)
ИПП - лежа на спине.
Врач стоит сбоку, на уровне КС
пациента, со стороны укороченной
мускулатуры, лицом к его тазу.
Врач приподнимает ногу пациента,
кистью одной руки фиксирует КС и
разгибает его до барьера, другой фиксирует
стопу таким образом, чтобы пятка
располагалась в локтевом сгибе руки врача, а
предплечье и кисть обхватывали стопу с
медиально-подошвенной стороны, и сгибает
стопу в направлении дорсофлексии до
барьера. Затем выполняет флексию ноги до
ощущения пружинящего сопротивления в
ишиокруральной мускулатуре.
1 фаза - пациент пытается выполнить
66 О. С. Мерзенюк Практическое руководство по мануальной терапии
подошвенное сгибание стопы и разгибание
ноги, против адекватного сопротивления
врача в течение 7 - 10 сек., что способствует
сокращению ишиокруральной мускулатуры.
2 фаза - расслабление, врач немного
увеличивает флексию ноги и одновременно -
дорсофлексию стопы, следуя за
расслаблением и растяжением актуальной
мускулатуры до следующего барьера.
Техника выполняется 3 - 5 раз.
1.5.1.6. ПИР двуглавой мышцы бедра (рис. 69, с. 47)
ИПП - лежа на спине.
Врач стоит у ножного конца кушетки.
Кистью одной руки врач фиксирует
стопу пациента с подошвенной стороны:
основанием ладони изнутри, пальцами
кнаружи; одновременно выполняет
флексию, внутреннюю ротацию и
аддукцию выпрямленной ноги до
ощущения пружинящего сопротивления в
двуглавой мышце бедра. Указательный
палец другой кисти фиксирует место
прикрепления двуглавой мышцы к головке
малоберцовой кости.
1 фаза — пациент пытается выполнить
одновременно экстензию, наружную
ротацию и абдукцию ноги против адекватного
сопротивления врача в течение 7-10 сек.,
что способствует сокращению двуглавой
мышцы бедра.
2 фаза — расслабление, врач
увеличивает флексию, внутреннюю ротацию и
аддукцию, следуя за расслаблением и
растяжением двуглавой мышцы бедра до
нового барьера.
Техника выполняется 3 - 5 раз.
1.5.1.7. ПИР аддукторов бедра (рис. 70, с. 48)
ИПП - лежа на спине.
Врач стоит сбоку, на уровне бедра
пациента, со стороны укороченных
аддукторов.
Кистью и предплечьем одной руки врач
обхватывает дорсо-медиальную
поверхность голени и бедра, располагая кисть
на вентральной поверхности нижней
трети бедра, а основанием другой кисти
фиксирует крыло подвздошной кости с
противоположной стороны, стабилизируя таз.
Затем врач выполняет абдукцию ноги до
ощущения пружинящего сопротивления в
аддукторах бедра.
1 фаза - пациент пытается выполнить
аддукцию бедра, против адекватного
сопротивления врача в течение 7-10 сек.,
что способствует сокращению аддукторов
бедра.
2 фаза — расслабление, врач
увеличивает абдукцию ноги, следуя за
расслаблением и растяжением актуальной
мускулатуры до нового барьера.
Техника выполняется 3 - 5 раз.
Примечания. 1. Данный вариант
описанной техники выполняется при
преимущественном укорочении стройной,
полусухожильной и полуперепончатой мышц;
2. При преимущественном укорочении
большого, длинного и короткого
аддукторов бедра, а также гребешковой мышцы
выполняется подобная техника с той
лишь разницей, что голень пациента
должна быть согнута в КС под углом 90 град.
1.5.1.8. ПИР грушевидной мышцы (рис. 71, с. 48)
ИПП - лежа на животе, голень согнута
в КС под прямым углом.
Врач стоит со стороны укороченной
мышцы, на уровне таза пациента.
Кистью одной руки врач фиксирует
крестец, кистью другой руки смещает
голень кнаружи, что приводит к
внутренней ротации бедра в ТБС до ощущения
пружинящего сопротивления в
грушевидной мышце.
1 фаза - вдох, пациент пытается
выполнить наружную ротацию бедра,
надавливая голенью во-внутрь, против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению
грушевидной мышцы.
2 фаза - расслабление, выдох, врач
увеличивает наружную ротацию голени, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
Постизометрическая релаксация укороченных мышц
67
1.5.1.9. ПИР средней ягодичной мышцы из положения лежа на спине
(рис. 72, с. 48)
ИПП лежа на спине, нога со стороны
укороченной средней ягодичной мышцы
выпрямлена, другая нога согнута в КС и
ТБС, стопа перенесена через
выпрямленную ногу и фиксирует кушетку на уровне
латерального края коленного сустава.
Врач стоит сбоку, на уровне бедер
пациента.
Кистью одной руки врач фиксирует
крыло подвздошной кости со стороны
укороченной мышцы, стабилизируя таз. Кистью
и предплечьем другой руки обхватывает
голень выпрямленной ноги дорсо-латераль-
но и смещает ногу в медиальном
направлении до ощущения пружинящего сопротив-
ИПП - лежа на «здоровом» боку, по
диагонали кушетки, нижерасположенная
нога согнута в КС и ТБС и приведена
пациентом к своему туловищу, а
вышерасположенная нога со стороны укороченной
средней ягодичной мышцы выпрямлена и
свисает назад за край кушетки.
Врач стоит сзади, на уровне таза и
бедер пациента.
Кистью одной руки врач фиксирует и
стабилизирует таз в области гребня
подвздошной кости, пальпируя большим
пальцем пучки укороченной средней
ягодичной мышцы. Кистью другой руки
фиксирует ногу пациента в области КС и сме-
ИПП - лежа на боку, укороченная под-
вздошно-поясничная мышца сверху,
нижерасположенная нога максимально
согнута в КС и ТБС и фиксирована руками
пациента.
Врач стоит сзади, на уровне таза
пациента.
Одной рукой врач фиксирует и
стабилизирует таз пациента, а другой
захватывает бедро вышерасположенной и
согнутой в КС ноги, прижимая голень к
своему туловищу, и смещает бедро в
направлении экстензии до ощущения пружиня-
ления в средней ягодичной мышце.
1 фаза — вдох, пациент пытается
выполнить абдукцию ноги, против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению
средней ягодичной мышцы.
2 фаза - расслабление, выдох, врач
увеличивает аддукцию ноги, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
Примечание. С помощью данной
техники релаксируются, преимущественно,
средние и задние волокна средней
ягодичной мышцы.
щает ее в направлении аддукции с
элементом некоторой экстензии до ощущения
пружинящего сопротивления средней
ягодичной мышцы.
1 фаза - вдох, пациент пытается
выполнить абдукцию выпрямленной ноги
против адекватного сопротивления
врача в течение 7 - 10 сек., что
способствует сокращению средней ягодичной
мышцы.
2 фаза — расслабление, выдох, врач
увеличивает аддукцию ноги, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
щего сопротивления (барьера) в подвздош-
но-поясничной мышце.
1 фаза - вдох, пациент пытается
выполнить флексию бедра, против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению под-
вздошно-поясничной мышцы.
2 фаза - расслабление, выдох, врач
увеличивает экстензию бедра, следуя за
расслаблением и растяжением актуальной
мышцы до следующего барьера.
Техника повторяется 3 - 5 раз.
1.5.1.10. ПИР средней ягодичной мышцы
из положения лежа на боку (рис. 73, с. 48)
1.5.2. ТЕХНИКИ РЕЛАКСАЦИИ МЫШЦ ТАЗОВО-ПОЯСНИЧНОИ ОБЛАСТИ
1.5.2.1. ПИР подвздошно-поясничной мышцы (рис. 74, с. 48)
68 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.5.2.2. ПИР разгибателей ПОП (рис. 75, с. 48)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС.
Врач стоит у головного конца кушетки
либо сбоку на уровне плеч пациента.
Обеими кистями врач обхватывает
проксимальные отделы голеней и КС
пациента и выполняет флексию бедер,
прижимая их к животу, до ощущения
пружинящего сопротивления экстензоров
ПОП.
1 фаза - вдох, пациент пытается
выполнить экстензию бедер против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению
разгибателей ПОП.
2 фаза - расслабление, выдох, врач
увеличивает объем флексии бедер, следуя за
расслаблением и растяжением актуальных
мышц до нового барьера.
Техника повторяется 3 - 5 раз.
1.5.2.3. ПИР разгибателей ПОП с одной стороны (рис. 76, с. 49)
ИПП - лежа на «здоровом» боку,
голова ротирована, вышерасположенная рука
отведена назад и фиксирует край
кушетки. Нижерасположенная нога слегка
согнута в КС и ТБС. Нога со стороны ДФ
выпрямлена и опущена за край кушетки,
что способствует натяжению экстензоров
ПОП.
Врач стоит сбоку, лицом к пациенту,
на уровне его туловища.
Пальцами одной кисти врач фиксирует
наиболее напряженное место актуального
разгибателя, кистью другой руки
фиксирует латеральную поверхность нижней
трети бедра пациента и смещает его вниз, к
полу, усиливая флексию бедра до
ощущения пружинящего сопротивления
экстензора ПОП.
1 фаза - вдох, пациент пытается
выполнить абдукцию и экстензию бедра,
надавливая против адекватного
сопротивления врача в течение 7-10 сек., что
способствует дополнительному сокращению
укороченного разгибателя ПОП.
2 фаза - расслабление, выдох, врач
увеличивает объем флексии бедра,
следуя за расслаблением и растяжением
актуального экстензора до нового
барьера.
Техника повторяется 3 - 5 раз.
1.5.2.4. ПИР квадратной поясничной мышцы (рис. 77, с. 49)
ИПП - стоя, туловище в положении ла-
терофлексии в противоположную сторону
от укороченной мышцы, ноги на ширине
плеч, руки подняты вверх.
Врач стоит сбоку от пациента, одной
рукой фиксирует гребень подвздошной
кости, а другой рукой - плечо сверху, на
стороне укороченной мышцы, и
смещает туловище в направлении латерофлек-
сии до ощущения пружинящего
сопротивления квадратной поясничной
мышцы.
1 фаза - медленный глубокий вдох,
взгляд вверх в сторону латерофлексии в
течение 7-10 сек., при этом туловище
синкинетически выпрямляется благодаря
напряжению и сокращению укороченной
квадратной поясничной мышцы. Врач
препятствует выпрямлению туловища
пациента.
2 фаза - выдох, взгляд вниз, туловище
синкинетически опускается в направлении
латерофлексии. Врач следует за
увеличивающимся объемом латерофлексии
туловища, расслаблением и растяжением
актуальной мышцы, не упуская фиксацию
гребня подвздошной кости.
Техника выполняется 3 - 5 раз.
1.5.3. ТЕХНИКИ РЕЛАКСАЦИИ МЫШЦ ШЕЙНО-ГРУДНОЙ ОБЛАСТИ
И ПЛЕЧЕВОГО ПОЯСА
1.5.3.1. ПИР верхней порции трапециевидной мышцы (рис. 78, с. 49)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач стоит сбоку от пациента, на
уровне его головы и плеч, с противоположной
стороны от ДФ.
Кистью одной руки врач фиксирует
область надплечья и плечевого сустава
пациента со стороны укороченной
трапециевидной мышцы и смещает плечо в
каудальном направлении до барьера. Ки-
Постизометрическая релаксация укороченных мышц
69
стью другой руки фиксирует латераль-
но-дорсальную область головы и шеи,
при этом пальцы пальпируют наиболее
спазмированные волокна верхней порции
трапециевидной мышцы, и смещает
голову в направлении латерофлексии до
ощущения пружинящего сопротивления
m. Trapezium pars superior. Руки врача
располагаются крест-накрест.
1 фаза - вдох, пациент пытается
выпрямить голову и шею, против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению
верхней порции трапециевидной
мышцы.
2 фаза - расслабление, выдох, врач
увеличивает латерофлексию головы, следуя
за расслаблением и растяжением
актуальной мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
1.5.3.2. ПИР разгибателей шейного отдела позвоночника (рис. 79, с. 49)
ИПП - сидя на стуле, опираясь
туловищем о бедро стоящего сзади врача.
Врач обхватывает голову пациента
таким образом, чтобы большие пальцы
обеих кистей располагались на
основании затылочной кости навстречу друг
ДРУГУ, а остальные пальцы
обхватывали голову веерообразно. Затем
выполняет флексию головы и ШОП до
ощущения пружинящего сопротивления
разгибателей ШОП. Врач удерживает
барьер.
1 фаза — вдох, пациент пытается
выпрямить голову и шею, против
адекватного сопротивления врача в течение 7 -
10 сек., что способствует сокращению
разгибателей позвоночника.
2 фаза - расслабление, выдох. Врач
слегка удаляется вместе с корпусом
пациента кзади. Одновременно
увеличивает флексию головы и ШОП, следуя за
расслаблением и растяжением актуальных
мышц до нового барьера, каждый раз все
больше удаляя свое бедро и наклоняя
корпус пациента кзади.
Техника выполняется 3 - 5 раз.
Примечания. 1. Вместо попытки
пациента выпрямить голову и шею можно
использовать механизм синкинезии глаз, т.е.
в 1-й фазе пациент активно смотрит вверх,
что приводит к синкинетическому
сокращению эректоров позвоночника и
выпрямлению головы и шеи; во 2-й фазе пациент
смотрит вниз, что способствует
увеличению объема флексии и растяжению
актуальной мышцы.
2. При необходимости релаксации
разгибателей непосредственно шейно-заты-
лочного перехода врач исходно
выполняет флексию только головы
преимущественно в сегменте С0 - С2, что соответствует
кивку головы кпереди.
1.5.3.3. ПИР разгибателя позвоночника с одной стороны
в области шейно-грудного перехода (рис. 80, с. 49)
ИПП - сидя на стуле или верхом на
краю кушетки в нейтральном положении.
Врач стоит сзади и несколько сбоку, с
противоположной стороны от
укороченного разгибателя позвоночника.
Кистью и предплечьем одной руки врач
захватывает спереди и с латеральной
стороны голову и ШОП пациента, пальцами
другой кисти пальпирует зону
наибольшего напряжения разгибателя
позвоночника в области ШГП. Затем выполняет
флексию, латерофлексию и ротацию в
противоположную сторону от укороченной и
напряженной мышцы до ощущения
двигательной волны в зоне пальпации и
пружинящего сопротивления в актуальной
зоне мышцы.
1 фаза - вдох, пациент пытается
выпрямить голову и шею, надавливая в
направлении экстензии, латерофлексии и ротации
в противоположном направлении против
адекватного сопротивления врача в
течение 7-10 сек., что приводит к сокращению
разгибателя позвоночника в области ШГП.
2 фаза - расслабление, выдох, врач
увеличивает объем движений в
направлениях созданного преднапряжения, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
70 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.5.3.4. ПИР передней лестничной и кивательной мышц (рис. 81, с. 50)
ИПП - сидя на стуле, в нейтральном
положении.
Врач стоит сзади пациента.
Кистью одной руки врач фиксирует
верхние ребра на передней поверхности
грудной клетки пациента со стороны
укороченных передней лестничной и
кивательной мышц и смещает их каудально
до барьера. Кистью и предплечьем другой
руки обхватывает голову и шею спереди и
латерально и выполняет ротацию и лате-
рофлексию (для релаксации
преимущественно передней лестничной мышцы) в
противоположную сторону от укороченной
мышцы или ротацию, латерофлексию и
дополнительно экстензию (для релаксации
преимущественно кивательной мышцы) до
ощущения пружинящего сопротивления.
1 фаза — вдох, пациент пытается
выпрямить и привести в нейтральное
положение голову и шею, против адекватного
сопротивления врача в течение 7-10 сек.,
что приводит к напряжению передней
лестничной и кивательной мышц.
2 фаза — расслабление, выдох, врач
увеличивает объем движений в
направлениях созданного преднапряжения,
следуя за расслаблением и растяжением
актуальной мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
1.5.3.5. ПИР большой грудной мышцы (рис. 82, с. 50)
ИПП - лежа на спине, ближе к краю
кушетки, со стороны укороченной
мышцы.
Врач стоит у головного конца
кушетки.
Кистью одной руки (гипотенаром или
тенаром) врач фиксирует места
прикрепления мышечных пучков грудинной или
ключичной порции большой грудной
мышцы к грудине и ребрам, создавая
преднапряжение в этой зоне. Другой
рукой отводит руку пациента в сторону,
например, горизонтально — при укорочении
преимущественно ключичной порции
грудной мышцы и несколько
вертикально — при укорочении преимущественно
грудинной порции большой грудной
мышцы, определяя позицию наибольшего
натяжения мышечных волокон, и смещает
руку дорсально до ощущения
пружинящего сопротивления m. Pectoralis major.
1 фаза - вдох, пациент пытается
выполнить аддукцию руки против
адекватного сопротивления врача в течение 7 -
10 сек., что приводит к сокращению
грудинной или ключичной порции большой
грудной мышцы.
2 фаза - расслабление, медленный выдох,
врач увеличивает абдукцию руки, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
1.5.3.6. ПИР мышцы, поднимающей лопатку (рис. 83, с. 50)
ИПП - лежа на спине, рука со стороны
укороченной мышцы, поднимающей
лопатку, поднята вверх, согнута в локтевом
суставе таким образом, чтобы локоть
располагался краниально, ладонь
фиксировала шейно-затылочный переход, а пальцы
кисти были направлены каудально.
Врач стоит у головного конца
кушетки.
Пахово-бедренной областью врач
фиксирует локоть пациента и смещает его в кау-
дальном направлении до барьера, что
способствует натяжению нижних волокон т.
Levator scapulae. Кистями обеих рук
захватывает голову и шею пациента, при этом
пальпируя пальцами наиболее
напряженные и спазмированные участки актуальной
мышцы. Затем выполняет флексию,
латерофлексию в противоположную сторону от
укороченной мышцы и ротацию в сторону
укороченной мышцы, что способствует
натяжению верхних волокон, до ощущения
пружинящего сопротивления m. Levator
scapulae.
1 фаза — вдох, пациент пытается
выпрямить и привести в нейтральное
положение голову и шею против адекватного
сопротивления врача в течение 7-10 сек.,
что приводит к сокращению мышцы,
поднимающей лопатку.
2 фаза — расслабление, выдох, врач
увеличивает объем движений в направлениях
созданного преднапряжения, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера, синхронно
слегка смещает локоть в каудальном
направлении.
Техника выполняется 3-5 раз.
Постизометрическая релаксация укороченных мышц
71
1.5.3.7. ПИР тоштерных зон надостной. полостной
и средней трапециевидной мышц (рис. 84а, б, с. 50)
ИПП - сидя верхом на краю кушетки.
При релаксации зон спазма подостной и
средней трапециевидной мышц пациент
располагает кисть руки со стороны
актуальной мышцы на противоположном над-
плечье таким образом, чтобы локоть
согнутой руки находился строго в
горизонтальной плоскости либо в положении,
близком к горизонтальному, которое дает
наибольшее напряжение болезненной
зоны; при релаксации зон спазма надост-
ной мышцы кисть руки располагается
также на надплечье, но локоть согнутой руки
находится практически во фронтальной
плоскости и прижат к груди несколько
кифозированного туловища пациента.
Врач стоит сзади.
Кистью одной руки врач фиксирует
локоть и нижнюю треть плеча пациента и
смещает плечо в направлении аддукции до
ощущения пружинящего сопротивления
вышеуказанных мышц. Пальцами другой
кисти пальпирует наиболее напряженные и
спазмированные участки (триггерные зоны)
m.m. subspinalis, supraspinalis, trapezium
pars medianus.
1 фаза — вдох, пациент пытается
выполнить абдукцию руки в горизонтальной
или фронтальной плоскости, в
зависимости от ИПП, против адекватного
сопротивления врача в течение 7 - 10 сек., что
приводит к напряжению триггерных
зон.
2 фаза — расслабление, выдох, врач
увеличивает аддукцию руки, следуя за
расслаблением и растяжением триггерных зон
актуальной мышцы до нового барьера.
Техника выполняется 3 - 5 раз.
1.Э.О.О.
ПИР подлопаточной мышцы (рис. 85, с. 51)
ИПП - лежа на спине, у края кушетки.
Рука со стороны укороченной
подлопаточной мышцы согнута в локтевом и
плечевом суставах под углом 90 град, во
фронтальной плоскости, плечо и предплечье
выстоят за край кушетки, при этом
предплечье направлено краниально.
Врач стоит сбоку, на уровне плечевого
пояса.
Кистью одной руки врач фиксирует
локоть пациента, другой — дистальную
часть предплечья и выполняет
наружную ротацию предплечья, что приводит
к наружной ротации в плечевом суставе
и натяжению волокон подлопаточной
мышцы до ощущения пружинящего
сопротивления.
1 фаза — вдох, пациент пытается
выполнить внутреннюю ротацию предплечья
и плеча против адекватного сопротивления
врача в течение 7 - 10 сек., что приводит к
сокращению подлопаточной мышцы.
2 фаза — расслабление, медленный
выдох, врач увеличивает наружную ротацию
в плечевом суставе, следуя за
расслаблением и растяжением актуальной мышцы
до нового барьера.
Техника повторяется несколько раз.
1.5.3.9. ПИР подостной мышцы (рис. 86, с. 51)
ИПП - лежа на спине, у края кушетки.
Рука со стороны укороченной подостной
мышцы согнута в локтевом и плечевом
суставах под углом 90 град, во
фронтальной плоскости, плечо и предплечье
выстоят за край кушетки, при этом
предплечье направлено каудально.
Врач стоит сбоку, на уровне плечевого
пояса.
Кистью одной руки врач фиксирует
плечевой сустав пациента, прижимая его к
кушетке до барьера, другой - дистальную
часть предплечья, а своим бедром может
поддерживать локоть пациента. Затем
выполняет внутреннюю ротацию
предплечья, что приводит к внутренней
ротации в плечевом суставе и натяжению
волокон подостной мышцы до ощущения
пружинящего сопротивления.
1 фаза — вдох, пациент пытается
выполнить наружную ротацию предплечья
и плеча против адекватного
сопротивления врача в течение 7-10 сек., что
приводит к сокращению подостной мышцы.
2 фаза — расслабление, медленный
выдох, врач увеличивает внутреннюю
ротацию в плечевом суставе, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника повторяется несколько раз.
72 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.5.4. ТЕХНИКИ РЕЛАКСАЦИИ МЫШЦ ВЕРХНИХ КОНЕЧНОСТЕЙ
1.5.4.1. ПИР сгибателей кисти и пальцев (рис. 87, с. 51)
ИПП - сидя на стуле, локоть руки со
стороны укороченных сгибателей кисти
опирается о кушетку либо о бедро врача,
предплечье пронировано и расположено
краниально, кисть согнута в лучезапяст-
ном суставе и направлена к пациенту.
Врач сидит сбоку от пациента.
Кистью одной руки врач фиксирует
предплечье пациента, прижимая его к кушетке
либо к своему бедру. Кистью другой руки
фиксирует дистальную часть кисти ульнар-
но, располагая большой палец на тыльной,
а остальные пальцы на ладонной
поверхности кисти пациента. Затем врач
увеличивает дорсальную флексию кисти до
ощущения пружинящего сопротивления
сгибателей кисти и пальцев.
1 фаза — пациент пытается
выпрямить свою кисть против адекватного
сопротивления врача в течение 7 - 10 сек.,
что приводит к напряжению сгибателей
кисти и пальцев.
2 фаза — расслабление, врач
увеличивает дорсальную флексию кисти, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника повторяется несколько раз.
1.5.4.2. ПИР разгибателей кисти и пальцев (рис. 88, с. 51)
ИПП - сидя на стуле, локоть руки со
стороны укороченных разгибателей
кисти опирается о кушетку либо о бедро
врача, предплечье супинировано и
направлено краниально, кисть согнута в лу-
чезапястном суставе и направлена к
пациенту.
Врач сидит сбоку от пациента.
Кистью одной руки врач фиксирует
предплечье пациента, прижимая его к
кушетке либо к своему бедру. Кистью
другой руки фиксирует тыльную поверхность
актуальной кисти и пальцев, при этом
кисть врача полностью повторяет
положение кисти пациента. Затем врач
увеличивает плантарную флексию кисти и
пальцев до ощущения пружинящего
сопротивления.
1 фаза — пациент пытается выпрямить
свою кисть против адекватного
сопротивления врача в течение 7-10 сек., что
приводит к напряжению разгибателей кисти
и пальцев.
2 фаза — расслабление, врач
увеличивает плантарную флексию кисти, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника повторяется несколько раз.
1.5.4.3. ПИР супинатора предплечья (рис. 89, с. 51)
ИПП - сидя на стуле, рука со стороны
укороченного супинатора согнута в
локтевом суставе под углом 90 град, во
фронтальной плоскости, предплечье
пронировано и прижато к туловищу.
Врач сидит перед пациентом.
Кистью одной руки врач фиксирует
локоть пациента, большим пальцем
пальпирует наиболее напряженные зоны
супинатора. Кистью другой руки фиксирует
дистальную часть предплечья пациента и
увеличивает пронацию предплечья и кисти
до ощущения пружинящего
сопротивления актуального супинатора.
1 фаза — пациент пытается выполнить
супинацию предплечья и кисти против
адекватного сопротивления врача в
течение 7 - 10 сек., что приводит к
сокращению супинатора.
2 фаза — расслабление, врач
увеличивает пронацию, следуя за расслаблением
и растяжением актуальной мышцы до
нового барьера.
Техника повторяется несколько раз.
1.5.4.4. ПИР двуглавой мышцы плеча (рис. 90, с. 51)
ИПП - сидя на стуле, рука со стороны
укороченной двуглавой мышцы плеча
выпрямлена и супинирована.
Врач сидит сбоку от пациента.
Кистью одной руки врач
фиксирует дорсальную поверхность локтевого
сустава пациента, кистью другой руки
фиксирует вентральную поверхность ди-
стальной части предплечья и выполняет
экстензию в локтевом суставе до барьера
Усиление расслабленных мышц
73
и ощущения натяжения и пружинящего
сопротивления двуглавой мышцы
плеча.
1 фаза — пациент пытается выполнить
сгибание предплечья в локтевом суставе
против адекватного сопротивления врача
в течение 7-10 сек., что приводит к
сокращению двуглавой мышцы плеча.
2 фаза — расслабление, врач
увеличивает экстензию в локтевом суставе, следуя за
расслаблением и растяжением актуальной
мышцы до нового барьера.
Техника повторяется несколько раз.
1.5.4.5.
ПИР длинной головки двуглавой мышцы плеча (рис. 91, с. 52)
ИПП - сидя на стуле или стоя, рука со
стороны укороченной длинной головки
двуглавой мышцы заведена за спину,
предплечье и кисть пронированы и направлены косо
к противоположной ягодице.
Врач сидит сзади пациента.
Кистью одной руки врач фиксирует
локоть пациента, прижимая его к туловищу,
кистью другой руки фиксирует предплечье
в области лучезапястного сустава и
увеличивает объем пронации предплечья и
аддукцию плеча до ощущения пружинящего
сопротивления в длинной головке
двуглавой мышцы.
1 фаза — пациент пытается выполнить
супинацию и абдукцию плеча против
адекватного сопротивления врача в
течение 7 - 10 сек., что приводит к
сокращению длинной головки двуглавой мышцы
плеча.
2 фаза — расслабление, врач
увеличивает пронацию предплечья и кисти и
аддукцию в плечевом суставе, следуя за
расслаблением и растяжением актуальной
головки двуглавой мышцы до нового
барьера.
Техника повторяется несколько раз.
1.6. УСИЛЕНИЕ РАССЛАБЛЕННЫХ МЫШЦ
С ИСПОЛЬЗОВАНИЕМ ИЗОМЕТРИЧЕСКОГО РЕЖИМА
СОКРАЩЕНИЯ И АКТИВНЫХ ДВИЖЕНИЙ
Как указывалось ранее, при различных
заболеваниях позвоночника в клинике
ПБМИ, которые имеют большое
значение в генезе формирования болевого
синдрома, отмечается особая роль
регионарного постурального дисбаланса мышц
(РПДМ) в форме различных синдромов
поясничного, грудного и шейного уровня,
при которых имеет место регионарное
нарушение функциональных тонусно-
силовых взаимоотношений мышц,
характеризующееся укорочением
преимущественно постуральных и (или)
расслаблением преимущественно фазических
мышц с наличием множественных триг-
герных зон и пунктов. РПДМ, особенно
2-й и 3-й степени выраженности,
может играть патогенетическую роль в
развитии и поддержании как
специфичности, своеобразия двигательного
стереотипа, так и дегенеративных изменений
в соответствующих регионах ОДА
(остеохондроз, остеоартроз, спондилез,
артроз и др.) с наличием различных
вариантов морфологического субстрата.
Однако многими специалистами в кли-
нико-неврологической и мануальной
практике уделяется значительно
больше внимания диагностике и коррекции
укороченных мышц, нежели
расслабленных. При этом усиление (активация)
фазических (антагонистических) мышц
при разных вариантах РПДМ
рассматривается как второстепенное состояние
при многих клинических ситуациях,
являющееся следствием избыточного
спазматического напряжения агонистов.
Некоторыми исследователями
доказывается обратное положение, что
развитие локальных патологических
состояний ОДА уже на этапе
функционального напряжения начинается с
расслабления наиболее важных в
нейрофизиологическом плане фазических мышц,
являющегося первичным звеном в развитии
патологии. С этих позиций
предлагается корригировать РПДМ, неоптимальный
двигательный стереотип и другие
ПБМИ, начиная с усиления
расслабленных (растянутых) мышц. (Васильева
74 О. С. Мерзенюк Практическое руководство по мануальной терапии
Л.Ф., 1999.). В таких случаях часто
забывается тот факт, что ЦНС
образует единство с двигательной (мышечно-
скелетной) системой в плане
осуществления центральных механизмов
регуляции, и существующий принцип обратной
связи имеет колоссальное значение.
Нужно помнить, что мышцы играют
двоякую роль в рефлексотерапии
патологии двигательной системы. С одной
стороны, они отражают нарушение в
сегменте, и болезненное напряжение в
них является не причиной, а
следствием спинальной дисфункции. Но могут
быть и главным источником (причиной)
нарушения функции мышц с
последующим центральным нарушением
мышечной регуляции. Теоретические знания
рефлекторных изменений в сегменте в
одних случаях и центрально
обусловленных нарушений мышечной регуляции в
других случаях имеют большое
практическое значение.
С нашей точки зрения, мануальный
терапевт должен в равной степени
уделять внимание как релаксации
укороченных, так и усилению
антагонистически расслабленных актуальных мышц
с акцентированием своего внимания на
степени, качестве патологического
изменения и выраженности болевого
синдрома в антагонистических мышцах и
соответственным выбором
приоритетности терапии. Следует заметить, что
болезненный спазм и триггерные зоны
могут быть не только в мышцах,
склонных к укорочению, но и в значительной
степени диагностируются в мышцах,
склонных к расслаблению, с той лишь
разницей, что в одних случаях эти зоны
болезненно сокращены, в других -
болезненно заторможены. Не всегда означает,
что для нормализации функции
сегмента достаточно только расслабить
укороченные мышцы, но в большей степени
необходимо обращать внимание на
повышение активности
антагонистически слабых (вялых) мышц путем
назначения специального комплекса
упражнений, выполняемого в течение
длительного времени, чтобы создать новый
стереотип лучшего качества. Кроме того,
хочется отметить, что методически
более сложная задача заключается в
активации слабых, функционально
малоактивных мышц, чем построение
программы релаксации напряженных
укороченных мышц, т.к. в некоторых
случаях имеется необходимость в
многократной стимуляции отдельной
расслабленной мышцы.
Расслабление мышцы (слабость) - это
снижение возбудимости сенсомоторной
регуляции мышцы. Клинико-биомехани-
ческими критериями расслабленных
мышц являются:
♦ увеличение длины мышц, т.е.
удаление мест прикрепления (провисание
мышечных волокон);
♦ отсроченное наступление барьера
при растяжении;
♦ увеличение амплитуды
пружинящего сопротивления;
♦ уменьшение скорости сокращения
при первом активном усилении против
сопротивления врача и увеличение ее при
повторных воздействиях;
♦ резкое снижение силы при
длительном изометрическом сокращении;
♦ гипотрофия мышечных волокон
(снижение тонуса мышцы);
♦ снижение рефлекса на растяжение;
♦ атипичный локомоторный
паттерн.
Как уже сообщалось, тенденцию к
расслаблению имеют большая и средняя
ягодичные мышцы; прямая и косая мышцы
живота; средняя и нижняя части
трапециевидной мышцы; ромбовидные
мышцы; передняя зубчатая; глубокие
сгибатели шеи.
При ситуациях выраженного
расслабления мышц, какое бы они ни имели
значение в синдроме РПДМ, при 2-й и 3-й
степени его проявления в обязательном
порядке имеет место наличие признаков
неоптимального двигательного
стереотипа с элементами выявления простых
атипичных локомоторных паттернов.
Под оптимальным двигательным
стереотипом мы понимаем
относительно устойчивое индивидуальное
своеобразие движений и положения тела,
определяемое функциональной двигательной
системой с интеграцией генетически
обусловленных
структурно-функциональных свойств с приобретенными в
течение жизни особенностями ОДА.
Усиление расслабленных мышц
75
Функциональной единицей
динамической составляющей двигательного
стереотипа является совокупность жизненно
важных типичных локомоторных
образцов движения (паттернов),
составляющих статический и динамический
двигательный стереотип, имеющий
центральную регуляцию сложных
взаимоотношений с мышечно-скелетной
системой.
Под типичным локомоторным
паттерном мы понимаем эволюционно
выработанную последовательность
включения групп мышц подвижного региона,
участвующего в определенном
элементарном двигательном акте.
Для уточнения особенностей и
степени патологического изменения
двигательного стереотипа необходимо
учитывать анализ некоторых поз и
элементарных двигательных актов в виде
оценки изменения объема, траектории,
скорости и направления выполняемого
движения:
♦ статика тела (стояние, сидение);
♦ подъем грудной клетки при
активном дыхании;
♦ захватывание и подъем предметов
в положении «стоя» и «наклона»;
♦ акт еды, жевание, речь;
♦ наклоны тела, ходьба;
♦ переход тела из положения «лежа»
в положение «сидя» и др.
Критерием патогенности
атипичного локомоторного паттерна считается
запаздывание или опережение
последовательного включения определенной
группы мышц, осуществляющих простые
двигательные акты, которые
сопровождались избыточной неадекватной
траекторией движения с затратой
максимального количества энергии. Критерием
патогенности статической составляющей
двигательного стереотипа является
смещение общего центра тяжести за
пределы опоры ног (вперед - назад, влево
- вправо).
Врачу - мануальному терапевту
нужно помнить, что лечебная гимнастика
- это ауторефлексотерапия на уровне
ЦНС, т.е. лечение, а вернее самолечение
центральных нарушений мышечной
регуляции целенаправленными
упражнениями, т. к. именно центральные
нарушения мышечной регуляции являются
основной причиной функциональных
нарушений в позвоночнике, к которым очень
часто приводят неправильные нагрузки,
связанные с образом жизни. В свете
вышесказанного лечение специальными
упражнениями требует от мануального
терапевта точной диагностики
конкретных расслабленных мышц или
синдрома этого центрального нарушения
моторики. Под тренировкой мышц мы
подразумеваем формирование более
оптимального двигательного стереотипа,
т. е. создание стереотипа лучшего
качества. Этот процесс очень индивидуален
и отражает способность или
неспособность человека к такой перестройке.
Теоретически должна быть возможность
так оптимально вырабатывать
двигательный стереотип, чтобы
активировать только актуальные (растянутые,
расслабленные) мышцы или группы
мышц, чтобы движение любого
характера (координационная работа)
требовало от всех групп мышц минимальной
затраты сил и энергии.
При назначении лечебной
гимнастики нужно учитывать следующее:
- при выработке определенного
двигательного стереотипа целесообразно
последовательно и постепенно увеличивать
интенсивность стимулов, т. е.
подходить к этому процессу по возможности
корректно и экономно;
- перспективнее заниматься лечебной
гимнастикой с пациентами молодого и
среднего возраста, имеющих еще
достаточно пластичную нервную систему;
- у тучных пациентов с
расслабленными мышцами часто трудно получить
существенные результаты, т. к. у них
ограничены объемы пассивных движений,
не позволяющих добиться достаточной
активации заинтересованных мышц;
- строгое и дисциплинированное
сотрудничество врача с пациентом в
вопросе выполнения реабилитационной
программы упражнений;
- тренировка строго конкретных
актуальных расслабленных мышц, т. к.
воздействие на смежные структуры может
усугубить клинику мышечного
дисбаланса.
76 О. С. Мерзенюк Практическое руководство по мануальной терапии
Основная цель и задача упражнений
- научить пациентов правильно
пользоваться расслабленными мышцами за
счет тренировки волевого контроля за
состоянием мышцы в покое и во время
произвольного сокращения и овладения
различными методами фацилитации.
Общим для всех упражнений является
осознание пациентом значения и
функций конкретных ослабленных мышц.
Задача решается путем воспитания
«чувства сокращения реальной мышцы» с
последующей автоматизацией этого
чувства. При выполнении этих упражнений,
в отличие от ПИР, применяются
большие усилия, направленные на
осознанное чувство активации и сокращения
тренируемых мышц.
Для усиления расслабленных мышц
в данном разделе описаны упражнения
2-х вариантов. 1 вариант - упражнения
ИПП - сидя на стуле или на краю
кушетки.
Врач стоит или сидит сбоку от
пациента, со стороны расслабленной подвздош-
но-поясничной мышцы.
Врач двумя руками фиксирует
переднюю поверхность бедра пациента на
стороне актуальной мышцы.
Пациент пытается выполнить флексию
ИПП - лежа на спине.
Врач стоит у ножного конца кушетки и
удерживает пятки пациента на высоте
15 - 20 см от кушетки.
Пациент делает вдох, произвольно
сжимает ягодицы, приподнимает таз над
кушеткой, сохраняя выпрямленное
положение ног, и одновременно
надавливает пятками на руки врача (при более
выраженном ослаблении большой
ягодичной мышцы с одной стороны
давление пяткой с этой стороны должно быть
сильнее). При этом пациент
активизирует свое внимание на сокращении и
сближении ягодичных мышц друг к
с использованием изометрического
режима сокращения; 2 вариант -
упражнения с использованием активных
движений и одновременным осознанным
сокращением актуальных ослабленных мышц.
Коррекция мышечного дисбаланса с
целью усиления расслабленных мышц
требует значительно больших временных,
волевых и физических усилий как со
стороны пациента, так и со стороны
врача. Следует отметить, что при
коррекции РПДМ адекватное усиление
ослабленных мышц дает более длительную
ремиссию и менее выраженные
обострения неврологических проявлений
остеохондроза позвоночника.
При выполнении упражнений по
усилению мышц необходимо учитывать и
обеспечивать дозированную и постепенно
увеличивающуюся нагрузку, чтобы избежать
переутомления ослабленных мышц.
бедра в обычном ритме, выполняя
давление против адекватного сопротивления
врача в течение 3 - 5 сек., при этом
активизирует свое внимание на сокращении
мышцы, поднимающей бедро.
Техника выполняется 4 - 8 раз.
Примечание. После некоторых
тренировок пациент может выполнять это
упражнение самостоятельно.
другу, пальпаторно оценивая степень
напряжения и сближения ягодичных
мышц своими кистями. Удерживает
такую позицию в течение 3 - 7 сек. Затем
на выдохе медленно возвращается в
исходное положение.
Техника повторяется 4 - 8 раз.
Примечания. 1. Перед началом
данного упражнения врач активизирует
большие ягодичные мышцы с помощью
метода фацилитации в течение 10-15 сек.;
2. После некоторой тренировки пациент
самостоятельно выполняет данное
упражнение, подложив под пятки какой-либо
предмет высотой 15-20 см.
1.6.1. ТЕХНИКИ УСИЛЕНИЯ МЫШЦ ТАЗОВО-ПОЯСНИЧНОИ ОБЛАСТИ
1.6.1.1. Усиление подвздошно-поясничной мышцы
с использованием изометрического режима сокращения (рис. 92, с. 52)
1.6.1.2. Усиление больших ягодичных мышц
с использованием изометрического режима сокращения (рис. 93, с. 52)
Усиление расслабленных мышц
77
1.6.1.3. Усиление большой ягодичной мышцы
использованием активных движений (рис. 94, с. 52)
ИПП - лежа на животе. Нога со
стороны расслабленной мышцы ротирована в
ТБС кнаружи.
Врач стоит сбоку, на уровне таза
пациента.
Пациент на медленном вдохе плавно
осуществляет гиперэкстензию в ТБС,
активно и произвольно сокращая
расслабленную большую ягодичную мышцу.
Затем на выдохе медленно возвращает ногу
в исходное положение.
Врач помогает пациенту научиться
пальпировать и напрягать большую
ягодичную мышцу, контролирует траекторию
движения. При выраженном гиперлордозе
ПОП целесообразно подкладывать
подушку под живот пациента и следить врачу,
чтобы гиперэкстензия бедра не приводила
к гиперлордозу в ПОП.
Техника повторяется 4 - 8 раз.
Примечания. 1. Перед началом данного
упражнения врач активизирует большую
ягодичную мышцу с помощью метода фацилита-
ции в течение 10-15 сек.
2. После некоторой тренировки
пациент выполняет это упражнение
самостоятельно.
1.6.1.4. Усиление средней ягодичной мышцы
с использованием активных движений (рис. 95, с. 52)
ИПП - лежа на боку, расслабленная
средняя ягодичная мышца сверху.
Нижерасположенная нога слегка согнута в КС
и ТБС.
Врач стоит на уровне таза пациента.
Пациент выполняет медленное
отведение и приведение бедра строго во
фронтальной плоскости, активно и
произвольно сокращает расслабленную среднюю
ягодичную мышцу.
Врач помогает пациенту пропальпиро-
вать среднюю ягодичную мышцу и
корригирует траекторию движения при абдукции
и аддукции бедра. Затем врач, стоя со
стороны спины, также на уровне таза
пациента, осуществляет гиперабдукцию ноги со
стороны расслабленной мышцы, после чего
неожиданно для пациента перестает
удерживать ногу, падение которой приводит к
рефлекторному сокращению средней
ягодичной мышцы.
Техника повторяется несколько раз.
Примечания. 1. Перед началом
данного упражнения врач активизирует
среднюю ягодичную мышцу с помощью
метода фацилитации в течение 10-15 сек.;
2. После некоторой тренировки
пациент выполняет это упражнение
самостоятельно.
1.6.2. ТЕХНИКИ УСИЛЕНИЯ МЫШЦ
ГРУДНОЙ КЛЕТКИ И БРЮШНОЙ СТЕНКИ
1.6.2.1. Усиление прямой мышцы живота
использованием активных движений (рис. 96, с.
52)
ИПП - лежа на спине (лучше на низкой
кушетке), ноги согнуты в КС и ТБС, с
опорой на всю ступню. Руки либо вытянуты
вперед (наиболее легкая позиция для
выполнения упражнения), либо кисти
фиксируют шейно-затылочную область,
локти направлены вперед (позиция средней
сложности), либо кисти фиксируют
шейно-затылочную область, локти разведены
во фронтальной плоскости (наиболее
сложная позиция).
Врач сидит на стопах пациента,
обеими кистями фиксирует крылья
подвздошных костей.
Пациент делает глубокий вдох и на
медленном выдохе плавно переходит в
положение сидя, поочередно сгибая голову, ШОП,
ГОП и ПОП. Затем пациент делает вдох и
на выдохе медленно возвращается в
исходное положение, последовательно
осуществляя флексию позвоночника снизу вверх,
как бы включая в движение позвонок за
позвонком.
Упражнение выполняется 4-8 раз. При
выполнении этого упражнения
рекомендуется одновременно с подъемом туловища
произвольно сокращать ягодичные
мышцы и флексоры голеней.
78 О. С. Мерзенюк Практическое руководство по мануальной терапии
Примечания. 1. Перед началом
данного упражнения врач активизирует
мышцы живота с помощью метода фацилита-
ции в течение 10-15 сек.
ВАРИАНТ 1.
ИПП - стоя спиной на некотором
расстоянии от стены, опершись на нее
плечевым поясом и согнутыми под
прямым углом локтями, прижатыми к
туловищу.
Врач стоит сбоку.
На вдохе пациент отрывает тело,
опираясь локтями о стену, избегая
чрезмерного лордозирования в грудо-поясничном
отделе. При этом активизирует свое
внимание на сокращении межлопаточных
мышц, прижатии лопаток к грудной
клетке и приведении их друг к другу. В таком
же напряженном состоянии
возвращается в исходное положение. Расслабление,
выдох.
Врач пальпаторно контролирует
активность напряжения межлопаточных мышц
и правильность положения туловища при
движении.
ВАРИАНТ 2.
ИПП - стоя лицом к стене на
некотором расстоянии от нее, туловище
слегка наклонено вперед, руки максимально
ИПП - стоя, руки вытянуты перед
собой, параллельно полу.
Врач стоит сбоку.
На вдохе пациент, сохраняя
вертикальную позу, тянет руки вперед, одновременно
выполняя тыльное сгибание кистей. При
этом активизирует свое внимание на
сокращении межлопаточных мышц, прижатии
лопаток к грудной клетке и приведении их
друг к другу. Выдох, расслабление в плече-
лопаточной области, пациент переводит
кисти в ладонную флексию.
2. После освоения упражнения пациент
может выполнять его самостоятельно,
фиксируя свои стопы каким-либо
тяжелым предметом.
согнуты в локтевых суставах, кисти
опираются о стену на уровне плеч.
Врач стоит сбоку.
На вдохе пациент отрывает тело,
опираясь кистями о стену, избегая
чрезмерного лордозирования в грудо-поясничном
отделе. При этом активизирует свое
внимание на сокращении межлопаточных
мышц, прижатии лопаток к грудной
клетке и приведении их друг к другу. В таком
же напряженном состоянии
возвращается в исходное положение. Расслабление,
выдох.
Врач пальпаторно контролирует
активность напряжения межлопаточных мышц
и правильность положения туловища при
движении.
Техника повторяется 4 - 8 раз.
Примечания. 1. Перед началом
данного упражнения врач активизирует
мышцы межлопаточной области с помощью
метода фацилитации в течение 10-15 сек.
2. После некоторой тренировки
пациент может выполнять данное упражнение
без участия врача.
Врач пальпаторно контролирует
активность напряжения межлопаточных мышц.
Техника повторяется 4 - 8 раз.
Примечания. 1. Перед началом
данного упражнения врач активизирует
мышцы межлопаточной области с
помощью метода фацилитации в течение
10 - 15 сек.
2. После некоторой тренировки
пациент может выполнять данное
упражнение без участия врача.
1.6.2.2. Усиление меж лопаточных мышц (средняя часть трапециевидной
и ромбовидных мышц) с использованием активных движений туловища
(рис. 97а, б, с. 85)
1.6.2.3. Усиление межлопаточных мышц
(средняя часть трапециевидной и ромбовидных мышц)
с использованием активных движений кистей (рис. 98, с. 85)
Усиление расслабленных мышц
79
1.6.2.4. Усиление нижних Фиксаторов лопатки (передней зубчатой мышцы
и нижней части трапециевидной мышцы)
с использованием активных и пассивных движений (рис. 99, с. 85)
ИПП - лежа на животе. Рука пациента
со стороны расслабленных мышц либо
вытянута вперед (более легкая позиция для
выполнения упражнения), либо согнута в
локтевом суставе, а кисть пальпирует
лопатку (более сложная позиция).
Пациент медленно смещает лопатку и
руку сначала каудально, затем краниаль-
но, активизируя свое внимание на
сокращении мышц, прикрепляющихся к
лопатке в местах, указанных врачом.
Врач стоит сбоку от пациента, на
уровне его туловища и контролирует
напряжение нижних фиксаторов лопатки, а
также может одновременно с пациентом
пассивно смещать лопатку и руку в кау-
до-краниальном направлении до
барьера, что приводит к более активному
растяжению, сокращению и усилению
нижних фиксаторов лопатки.
Техника выполняется 4 - 8 раз.
Примечания. 1. Перед началом
данного упражнения врач активизирует
нижнюю порцию трапециевидной мышцы с
помощью метода фацилитации в течение
10 - 15 сек.
2. После некоторой тренировки
пациент выполняет это упражнение
самостоятельно.
1.6.2.5. Усиление широчайшей мышцы спины и большой круглой мышцы
плеча с использованием изометрического режима сокращения
(рис. 100, с. 85)
ИПП - лежа на животе, с опорой
головы на лоб. Рука со стороны
расслабленных широчайшей и большой круглой
мышц приведена к туловищу,
ротирована во-внутрь.
Врач стоит сбоку, на уровне туловища
пациента.
Кистью одной руки врач фиксирует
лопатку со стороны актуальных мышц,
кистью другой руки фиксирует нижнюю
треть задней поверхности плеча с этой
же стороны. Пациент пытается
выполнить экстензию руки в плечевом суставе
с элементом некоторой абдукции в
течение 3 - 5 сек. против адекватного
сопротивления врача. Расслабление.
Техника повторяется 4 - 8 раз.
1.6.3. ТЕХНИКИ УСИЛЕНИЯ МЫШЦ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
1.6.3.1. Усиление глубоких флексоров ШОП
с использованием изометрического режима сокращения (рис. 101, с. 85)
ИПП - лежа на спине, ноги согнуты
в КС и ТБС, стопы опираются о кушетку.
Голова в нейтральном положении,
подбородок слегка приведен к ШОП.
Врач стоит сбоку, кистью одной руки
фиксирует грудину, пальцы направлены
краниально; другой рукой фиксирует
голову пациента, располагая кисть
поперек лба.
На вдохе пациент пытается плавно
выполнить флексию головы и ШОП,
одновременно отрывая голову от опоры и
приближая подбородок к грудине, в течение
3-5 сек. против адекватного сопротивления
врача. При этом пациент активизирует свое
внимание на сокращении мышц передней
группы шеи. Расслабление, выдох.
Техника выполняется 4 - 8 раз.
Примечание. При выполнении данной
техники не рекомендуется изометрическое
сокращение расслабленных глубоких
флексоров ШОП более 5 сек. и выполнение самого
упражнения более 8 раз, в противном
случае это может привести к быстрому
переутомлению и еще большему расслаблению
мышц.
80 О. С. Мерзенюк Практическое руководство по мануальной терапии
1.6.3.2. Усиление передней лестничной и кивательной мышц
с использованием изометрического режима сокращения
(см. рис. 81 гл. 1, с. 50)
ИПП - сидя на стуле в нейтральном
положении.
Врач стоит сзади пациента.
Кистью одной руки врач фиксирует
верхние ребра на передней поверхности
грудной клетки пациента со стороны
расслабленных передней лестничной и
кивательной мышц и смещает их каудально
до барьера. Кистью и предплечьем другой
руки обхватывает голову и шею спереди и
латерально и выполняет ротацию и лате-
рофлексию (для усиления
преимущественно передней лестничной мышцы) в
противоположную сторону от расслабленной
мышцы или ротацию, латерофлексию и
дополнительно экстензию (для усиления
преимущественно кивательной мышцы) до
барьера.
На вдохе пациент надавливает головой
на руку врача против его адекватного
сопротивления в течение 3-5 сек. При этом
активизирует свое внимание на
сокращении и напряжении актуальных мышц.
Расслабление, выдох.
Техника выполняется 4 - 8 раз.
Мышечно-энергетические техники
81
Глава 2. АРТРОВЕРТЕБРАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ
2.1. МЫШЕЧНО-ЭНЕРГЕТИЧЕСКИЕ ТЕХНИКИ
Мышечно-энергетические техники
(МЭТ) - это метод мануальной терапии
соматических дисфункций, который
соответствует принципам
постизометрической релаксации и базируется на ней-
ромышечных рефлекторных механизмах
(изометрическое напряжение и
постизометрическая релаксация, реципрокное
торможение, миотатический и антими-
отатический рефлексы) и направлен на
коррекцию суставной биомеханики.
Под соматической дисфункцией мы
понимаем повреждение или изменение
функции взаимосвязанной совокупности
компонентов сомы: костной, мышечно-
фасциальной, связочной, висцеральной,
мембранной систем и связанных с ними
кровеносных, лимфатических сосудов и
нервных элементов.
При устранении соматических
дисфункций в разных системах организма
многими специалистами активно
используется высокоэффективный, атрав-
матичный и практически
безболезненный современный метод мануальной
терапии, имеющий аббревиатуру МЭТ
(мышечно-энергетические техники),
который подобно ПИР решает и включает
в себя следующие задачи:
1. Мобилизация гипомобильных
суставов;
2. Растяжение (расслабление)
укороченных мышц;
3. Усиление расслабленных мышц;
4. Улучшение микроциркуляции и
нейротрофического обеспечения в
измененных тканях.
При проведении техник, описанных в
данном разделе, необходимо соблюдать
следующие правила и условия:
1. Врач должен привести ДФ сустав
в состояние преднапряжения, т. е.
исчерпать в нем все возможное движение в
сторону ограничения для того, чтобы
произошло максимальное раскрытие
либо закрытие актуального сустава, в
зависимости от биомеханической
задачи и ситуации.
2. Врач должен определить и
направить вектор своего воздействия таким
образом, чтобы расслабление мышц,
имеющих отношение к ДФ суставу,
максимально способствовало его
дальнейшему раскрытию или закрытию, в
зависимости от биомеханических условий.
3. Во время 1-й фазы в большинстве
случаев пациент должен выполнять
давление умеренной силы по преодолению
сопротивления врача таким образом,
чтобы двигательная волна от этого
давления достигала актуальную зону
дисфункции и это напряжение окружающих
тканей ДФ сустава четко
воспринималось врачом при пальпации.
4. Во время 2-й фазы врач должен
следовать за расслаблением мышечно-фас-
циально-сухожильной ткани в зоне
актуального сустава до нового барьера, а
не стремиться преодолеть
сопротивление мышц. При этом врач своим
действием пытается как бы проникнуть вглубь
дисфункционального сустава, не уводя
биомеханическую двигательную волну за
пределы актуальной зоны.
82 О. С. Мерзенюк Практическое руководство по мануальной терапии
5. Врач для проведения МЭТ из
положения пациента «лежа на боку» всегда
укладывает его на «здоровый» бок,
чтобы ДФ сустав располагался сверху.
6. При диагностике и проведении
техник МЭТ врач, по возможности, стоит
со стороны «доминантного» глаза.
Считается, что если врач стоит со
стороны «доминантного» глаза при
выполнении диагностических и лечебных
техник, то он более тонко и правильно
определяет состояние и изменение
актуальных тканей.
Определение «доминантного» глаза
выполняется следующим образом: врач
через пустое пространство сложенных
в кольцо больших и указательных
пальцев обеих кистей смотрит обоими
глазами на какой-либо предмет (часы,
светильник, картина) с расстояния
приблизительно 3-5 метров, добиваясь располо-
жжения данного объекта по центру
ограниченного кольцом пространства.
Затем поочередно закрывает глаза. Если
объект остается практически на месте
при закрывании одного глаза, а
смещается в сторону при закрывании другого
глаза, то открытый глаз при первом
варианте зрительной пробы будет
«доминантным» («ведущим») и наоборот, если
объект значительно смещается, то
открытый глаз будет «ведомым».
Ф. Гринман выделяет 2
биомеханических типа дисфункции (ФБ)
позвоночных двигательных сегментов:
травматический и компенсаторный.
При травматическом типе в
патологический процесс вовлечен один
позвонок, который находится в положении
либо флексии, либо экстензии. При
такой ДФ боковой наклон и ротация
позвонка в исходной статической позиции
и динамическом состоянии будут
осуществляться в одноименную сторону. Как
следствие травматической ДФ
возникает компенсаторная ДФ, при которой
вовлечены в фиксацию (компенсаторную
реакцию) как минимум три позвонка.
Боковой наклон (латерофлексия) и
ротация при данном типе ДФ в
статическом и динамическом состоянии будут
осуществляться в разноименные
стороны.
С учетом трехплоскостной природы
движения очевидно, что если ДФ
позвонок находится в положении флексии, то
он обязательно будет иметь
ограничение движения в противоположном
направлении, т. е. в экстензии, а в лате-
рофлексии и ротации - в одноименную
сторону (влево или вправо), в
зависимости от расположения сторонности
заинтересованного ДФ сустава. Такая
дисфункция называется - FRS (флексион-
ная: flexion, rotation, side bending). Если
ДФ позвонок находится в положении
экстензии, то он обязательно будет иметь
ограничение движения в направлении
флексии, латерофлексии и ротации
также в одноименную сторону. Такая
дисфункция называется ERS (экстензи-
онная: extension, rotation, side bending).
Для успешного выполнения МЭТ в
направлении ограничения движения в
актуальных НДС позвоночника
мануальный терапевт должен научиться
определять сторону расположения ДФ
сустава по изменению положения поперечных
отростков во время выполнения
флексии и/или экстензии - для ПОП и ГОП; и
во время выполнения трансляции (лате-
ро-латерального перемещения
вышерасположенного позвонка БПДС,
фиксированного с двух сторон кистями обеих рук
врача) в одну сторону и одновременной
латерофлексии на этом уровне в
противоположную сторону - для ШОП.
Правила определения типа
дисфункции и дисфункционального
сустава в поясничном и грудном
отделах позвоночника
1. Если во время флексии ПОП или
ГОП врач визуально и пальпаторно
определяет выстояние (бугорок) в зоне
проекции поперечного отростка с одной
стороны, а во время экстензии не находит
разницы в положении поперечных
отростков, то такой вариант ДФ
называется ERS (экстензионная), т.е. позво-
Мышечно-энергетические техники
83
нок стоит в положении экстензии,
имеет ограничение динамического состояния
во флексию, и в связи с тем, что ДФ
сустав с какой-либо стороны не может
открыться, позвонок поворачивается в
сторону закрытого («больного») сустава,
давая возможность врачу получить
ощущение с этой стороны более дорсально
расположенного отростка. ДФ сустав
при такой ситуации находится со
стороны выступающего поперечного
отростка.
Дополнительно значение
актуальности патологии этого патологически
измененного сустава определяется пальпа-
торно: при надавливании большим
пальцем на зону проекции фасеточного
сустава исследуемого НДС должна
возникнуть болезненность, «рисунок» которой
совпадает с «рисунком» боли,
беспокоящей пациента.
2. Если во время экстензии ПОП или
ГОП врач визуально и пальпаторно
определяет западание (ямку) в зоне
проекции поперечного отростка с одной
стороны, а во время флексии не находит
разницы в положении поперечных
отростков, то такой вариант ДФ называется
FRS (флексионная), т. е. позвонок
стоит в положении флексии, имеет
ограничение динамического состояния в
экстензию, и в связи с тем, что ДФ
сустав с какой-либо стороны не может
закрыться, позвонок поворачивается в
сторону закрывающегося («здорового»)
сустава, давая возможность врачу
получить с противоположной стороны
ощущение более вентрально
расположенного отростка (ямку). ДФ сустав при
такой ситуации находится со стороны
западающего поперечного отростка, т.е.
ямки или с противоположной стороны
от выступающего отростка.
Так же, как и в первом случае,
значение актуальности патологии этого
патологически измененного сустава
определяется пальпаторно: при
надавливании большим пальцем на зону проекции
фасеточного сустава исследуемого ПДС
должна возникнуть болезненность,
«рисунок» которой совпадает с «рисунком»
боли, беспокоящей пациента.
3. Если во время флексии ПОП или
ГОП врач определяет выстояние
поперечного отростка с одной стороны, а во
время экстензии определяет ямку с
другой стороны, то данный ПДС имеет ДФ
обоих межпозвонковых суставов, т. е. с
одной стороны (где диагностируется
бугорок) имеется вариант ДФ типа ERS,
т. е. ДФ сустав не открывается, а с
другой стороны (где диагностируется
ямка) - ДФ типа FRS, т. е. ДФ сустав
не закрывается. При таких ситуациях
лечение всегда начинается с ДФ типа
ERS (экстензионной).
4. Коррекция компенсаторной ДФ в
ПОП и ГОП предусматривает
воздействие врача на позвоночник со стороны
выпуклости по типу трансляции по двум
вариантам, которые будут описаны в
практических техниках.
5. Согласно вышеописанным правилам
по выполнению техник МЭТ, при
устранении травматической ДФ
направления латерофлексии и ротации всегда
совпадают; при устранении
компенсаторной ДФ направления латерофлексии и
ротации будут иметь разную
направленность.
6. Лечение соматических ДФ в
поясничном и грудном отделе позвоночника
с применением МЭТ всегда начинается
с ДФ типа ERS (экстензионная) по
направлению снизу вверх начиная с ПОП.
Правила определения типа
дисфункции и дисфункционального
сустава в шейном отделе
позвоночника
1. Если при трансляции головы и ШОП
в нейтральной позиции определяется
ограничение латерофлексии в какую-либо
сторону, которое усугубляется при
положении ШОП во флексии, то эта ДФ
называется ERS (экстензионная), и ДФ
сустав находится с противоположной
стороны от ограничения латерофлексии,
т. е. этот ДФ сустав не открывается.
2. Если при трансляции головы и ШОП
84 О. С. Мерзенюк Практическое руководство по мануальной терапии
в нейтральной позиции определяется
ограничение латерофлексии в какую-либо
сторону, которое усугубляется при
положении ШОП в экстензии, то такая
ДФ называется FRS (флексионной), и ДФ
сустав находится на стороне
ограниченной латерофлексии, т. е. этот ДФ
сустав не закрывается.
3. При выполнении приемов МЭТ в
ШОП ротация головы всегда
осуществляется в сторону ограниченной
латерофлексии.
4. Направление воздействия врача при
выполнении приемов МЭТ в ШОП всегда
осуществляется в сторону
ограниченной латерофлексии.
5. В сегменте С2 - С2 приемы МЭТ
всегда выполняются лишь в направлении
ограниченной ротации.
6. В сегменте С0 - Сг легкая ротация
головы всегда выполняется в
противоположную сторону ограниченной
латерофлексии.
7. В сегменте С0 - С1 при выполнении
приемов МЭТ при флексионной ДФ (FRS)
первое воздействие предусматривает
расслабление флексоров ШОП, а затем
производится устранение ограниченной
латерофлексии, а при выполнении приемов
МЭТ при экстензионной ДФ (FRS)
первое воздействие предусматривает
расслабление экстензоров ШОП, а затем
производится устранение ограниченной
латерофлексии.
8. При выполнении приемов МЭТ на
головных суставах лучше использовать
рефлекторный механизм
глазодвигательных синкинезий.
9. Лечение соматических ДФ в
шейном отделе позвоночника с
применением МЭТ всегда начинается с ДФ типа
ERS по направлению снизу вверх.
Для усиления напряжения в
актуальном гипомобильном суставе и
облегчения выполнения какого-либо приема МЭТ
на структурах позвоночника и таза
пациенту рекомендуется периодически
выполнять форсированный глубокий вдох
и кашлевые толчки.
В предлагаемой читателю главе № 2
(«Артровертебральная мануальная
терапия») автор рекомендует при
выполнении МЭТ терапии учитывать
следующие особенности и тактику, которые
разработаны известными
специалистами в области мануальной терапии и
остеопатии (Й. Фоссгрин, Ф. Гринманн).
Особенности выполнения МЭТ
1. В МЭТ первая фаза напряжения
(изометрическая), когда пациент
оказывает давление против сопротивления
врача, должна длиться приблизительно
7 сек.
2. Исходя из конкретной клинической
ситуации и положительных
особенностей психосоматического контакта
врача с пациентом для более точного и
адекватного воздействия и высокого
терапевтического эффекта можно
«подстраивать» приемы МЭТ под возможности
организма пациента, т. е. либо
уменьшать (до 2 - 3 сек.), либо увеличивать
время напряжения (до 10 - 15 сек.).
3. В начале лечения первая фаза
напряжения должна быть более
продолжительной по времени, чем последующие
фазы воздействия.
4. Полезно варьировать силой
давления, которое осуществляет пациент
против адекватного сопротивления
врача, от слабого надавливания до
сильного и наоборот.
Тактика МЭТ
1. Острые случаи следует лечить 3
раза в неделю, т. е. практически через
день. Хронические случаи - 2 раза в
неделю, т. е. 1 раз в 2 - 3 дня.
2. После процедуры пациент должен
полежать 20 минут укрытым теплым
одеялом.
3. Упражнения по коррекции РПДМ
рекомендуется назначать не ранее, чем
через 3 - 5 сеансов МЭТ терапии.
4. Не следует назначать более 3 - 5
упражнений.
Примечание. Автор имеет многолетний
опыт применения МЭТ терапии ос-
Кожно-подкожно-миофасциальная терапия
85
Рис. 97 а, б
Усиление
межлопаточных
мышц с
использованием активных
движений туловища
Ы
Рис. 98 Рис. 99
Усиление межлопаточных Усиление нижних фиксаторов лопатки с использованием
мышц с использованием ак- активных и пассивных движений
тивных движений кистей
v
Рис.100 Рис.101
Усиление широчайшей мышцы спины и боль- Усиление глубоких флексоров ШОП с ис-
шой круглой мышцы плеча с исполь- пользованием изометрического режима
зованием изометрического режима сокра- сокращения
щения
86 О. С. Мерзенкж Практическое руководство по мануальной терапии
ЗАО «Клинический санаторий «Металлург»
Отличное лечение
Достоянием курорта Сочи являются здравницы - памятники архитектуры, охраняемые
законом, одна из которых - санаторий «Металлург». Здравница - красивейшая на курорте,
дворцового типа, расположена в живописном месте вечнозеленого парка, в 500 метрах от моря и в
нескольких минутах езды от центра города. В тени вечнозеленых деревьев и кустарников
приятно отдохнуть и в короткой прогулке, а уж если судьба предоставила вам возможность побыть
в здравнице неделю-другую, поблагодарите ее за уникальный дар.
От красот природных перейдем к делам практическим. Санаторий имеет два отделения,
большой и малый люксы-коттеджи. Триста с лишним мест здравницы, из которых большая часть
- двухместные палаты и номера «люкс», гостеприимно распахивают свои двери перед гостями.
И, наконец, самое главное. В «Металлурге» вы не просто отдохнете, но и поправите свое
здоровье. Здравница специализирована для лечения заболеваний костно-мышечной и
нервной, сердечно-сосудистой системы. В санатории функционируют отделение реабилитации
больных с заболеваниями опорно-двигательного аппарата и кафедра мануальной медицины,
являющиеся клинической базой Кубанской государственной медицинской академии, а также
отделение «Мать и ребенок». Кафедрой мануальной медицины длительное время руководит
известный специалист в области мануальной терапии д. м. н., профессор Мерзенюк О. С.
Если у вас проблемы со зрением, - лучшей здравницы для лечения, чем наша, вам не
найти. В «Металлурге» действует операционно-диагностический модуль «Микрохирургии глаза»,
где проводятся все офтальмологические операции на оборудовании и по технологии клиники,
которой руководил Святослав Федоров.
Наши возможности поистине безграничны. Закрытый плавательный бассейн с морской
водой (23 метра), сауна, собственный пляж, теннисный корт, видеосалон, клуб, библиотека с
читальным залом, кинозал, бар, пивной бар, зал сити-джем-аэробики - выбирайте на вкус,
отдыхайте на здоровье.
* Наш адрес:
ЗАО «Клинический
санаторий
«Металлург»
354006, Россия, г. Сочи,
Курортный проспект, 92.
Телефоны:
(8622)97-10-25-
генеральный директор
Ищенко
Галина Николаевна,
97-13-31-секретарь,
тел./факс 97-09-21
- отдел реализации
путевок.
А
Артровертебральная мануальная терапия
87
Рисунки к главе 2
Рис. 1 а, б
МЭТ коррекции
компрессии симфиза
(техника «ружейного
выстрела»)
Рис. 2
МЭТ коррекции краниального
смещения лобковой кости
Рис. 3
МЭТ коррекции
каудального
смещения
лобковой кости
Рис. 4 а, б
МЭТ коррекции
односторонней флексии
крестца
88 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 5 а, б
МЭТ коррекции односторонней экстензии
крестца
Рис. 6
МЭТ коррекции
двусторонней флексии
крестца
Рис. 7
МЭТ коррекции дву-
сторонней
экстензии крестца
Рис. 8
МЭТ коррекции передней сакральной
торсии
Рис. 9
МЭТ коррекции задней сакральной
торсии
Артровертебральная мануальная терапия
89
Рис. 10
МЭТ коррекции флек-
сионной дисфункции
подвздошной кости
,
I
Рис. 11
МЭТ коррекции
экстензионной
дисфункции
подвздошной кости
Рис. 12
МЭТ коррекции
дисфункции подвздошной кости
типа «крыло наружу»
шшй
Рис. 13
МЭТ коррекции
дисфункции подвздошной
кости типа «крыло
вовнутрь»
Рис. 14
МЭТ коррекции
краниального
смещения подвздошной
(безымянной) кости
Рис. 15
МЭТ коррекции каудаль-
ного смещения
подвздошной (безымянной)
кости
90 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 16
МЭТ коррекции флексионной дисфункции
копчика через кожную складку
Рис. 17
МЭТ коррекции флексионной
ДФ копчика с использованием
гравитационного отягощения
Рис. 18
МЭТ коррекции флексионной
ДФ копчика через прямую
кишку
Рис. 19
МЭТ коррекции экстензионной ДФ копчика
Рис. 20
МЭТ коррекции лате-
ро-флексионной ДФ
копчика
Рис. 21
МЭТ растяжения под-
вздошно-поясничной,
крестцово-подвздошной
и крестцово-бугорной
связок
Артровертебральная мануальная терапия
91
Рис. 22
МЭТ коррекции флек-
сионной ДФ (FRS)
поясничного отдела
позвоночника
Рис. 23
МЭТ коррекции
компенсаторной
(групповой) ДФ поясничного
отдела позвоночника из
положения лежа
Рис. 24
МЭТ коррекции
компенсаторной
(групповой) ДФ поясничного
отдела позвоночника из
положения сидя
Рис. 25
МЭТ коррекции экстен-
зионной ДФ (ERS)
нижнегрудного отдела
позвоночника (Th5 - Th12)
Рис. 26 а, б
МЭТ коррекции флек-
сионной ДФ (FRS)
нижнегрудного отдела
позвоночника (Th5 - Th12)
92 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 27
МЭТ коррекции компенсаторной (групповой) ДФ
нижнегрудного отдела позвоночника (Th5 - Th12)
Рис. 29
МЭТ коррекции флексионной ДФ (FRS)
верхнегрудного отдела позвоночника (Th1 - Th5)
Рис. 28
МЭТ коррекции экстензионной
ДФ (ERS) верхнегрудного отдела
позвоночника (Th1 - Th5)
Рис. 30
МЭТ коррекции
компенсаторной ДФ верхнегрудного
отдела позвоночника (Th1 - Th5)
Рис. 31
МЭТ коррекции экстензионной
ДФ (ERS) шейно-грудного
перехода (С7- Th^
Артровертебральная мануальная терапия
93
/ Г
Рис. 32
МЭТ коррекции флексионной
ДФ (FRS) шейно-грудного
перехода (С7- Th^
Рис. 33
МЭТ коррекции экстензионной ДФ типа (ERS) в
сегментах С0- Th,
Рис. 34
МЭТ коррекции флексионной ДФ
типа (FRS) в сегментах СР - Th1
Рис. 35
Диагностика и МЭТ коррекции
ротационной ДФ в сегменте
С,-С0
Рис. 36
МЭТ коррекции экстензионной ДФ
типа (ERS) атланто-окципитального
сочленения(С0 - С^
94 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 37
МЭТ коррекции флексионной ДФ типа
(FRS) атланто-окципитального
сочленения (С0 - С^
Рис. 38
Мб 1 -го ребра в каудальном направлении
во фронтальной плоскости с
использованием ПД
Рис. 39
Мб 2 - 6-го рёбер сзади в дорсальном
направлении в сагиттальной плоскости с
использованием ПД
Рис. 40
Мб 2 - 6-го рёбер сзади в
вентральном направлении в
сагиттальной плоскости с
использованием ПД
Рис. 41
Мб 3 - 6-го рёбер сзади в направлении внутренней и
наружной ротации в сагиттальной плоскости с
использованием ПД и ПИР в положении лёжа
Артровертебральная мануальная терапия
95
:Фк
Рис. 42 а, б
Мб латерального края 2-3 рёбер в каудальном направлении во фронтальной
плоскости с использованием ПД и ПИР
Рис. 43
Мб 2 - 6-го рёбер спереди в
дорсальном направлении с
использованием ПД
Рис. 44
Техника коррекции латеральной
компрессии 3-10 рёбер с
использованием ПД
Рис. 45
Техника коррекции вентродорсальной компрессии
3-10 рёбер с использованием ПД
96 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 46
Мб 1 - 5-го рёбер с дорсальной
стороны при ФБ на вдохе с использованием
ПИР
Рис. 47
Мб 6 -10-го рёбер с дорсальной стороны при
ФБ на вдохе с использованием ПИР
Рис. 49
Мб 5 - 9-го рёбер с дорсальной стороны при
ФБ на вдохе и выдохе с использованием ПД
и ПИР из положения лежа
Рис. 48
Мб 6 - 10-го рёбер с
дорсальной стороны при ФБ на
вдохе с использованием ПД и
ПИР из положения сидя
Рис. 50
Мб 2 - 6-го рёбер с вентральной стороны при
ФБ на вдохе и выдохе с использованием ПИР
ju
•
\>
Артровертебральная мануальная терапия
97
Рис. 52
Мб 1 -го ребра при ФБ на выдохе с
использованием ПИР из положения лежа
Рис. 51
Мб свободных 11 - 12-го
рёбер при ФБ на вдохе с
использованием ПИР
Рис. 53
Мб 3 - 5-го ребра с дорсальной
стороны при ФБ на выдохе с
использованием ПИР
Рис. 54
Мб 2 - 6-го ребра с вентральной
стороны при ФБ на выдохе с
использованием ПИР
98 О. С.^ерзенюк_ _Практическое руководство по мануальной терапии
Рис. 55
Мб 7 - 10-го рёбер с вентральной стороны при
ФБ на выдохе с использованием ПИР
Рис. 56
Мб свободных 11 - 12-го рёбер
при ФБ на выдохе с
использованием ПИР
Рис. 57
Мб при ФБ плюснево-фаланговых суставов
стопы с использованием ПД
Рис. 58
Мб при сочленении головок
плюсневых костей в дорсальном и план-
тарном направлениях с
использованием ПД (техника «ножниц»)
Рис. 59
Мб сочленений плюсны с
использованием
«веерообразного» растяжения в плантарном
и дорсальном направлениях
Артровертебральная мануальная терапия
99
Рис. 60
Мб 1 - 3-го плюсно-предплюсневых
суставов,
ладьевидно-клиновидного и отдельных сочленений
предплюсны в дорсальном и плантарном
направлениях с использованием ПД
Рис. 61
Мб 3 - 5-го плюсно-предплюсневых суставов в
дорсальном и плантарном направлениях с
использованием ПД (техника «ножниц»)
Рис. 62
Мб сустава Лисфранка в
дорсальном и плантарном
направлениях с использованием ПД
Рис. 63
Мб
плюсно-предплюсневых сочленений и
отдельных костей
предплюсны в дорсальном
направлении с
использованием тракции и ПД
ускоренного ритма
Рис. 64
Мб голеностопного
сустава в дорсальном
направлении с
использованием ПД
100 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 65 б
Мб коленного сустава в вентро-дор-
сальном направлении с использованием
Рис. 66
Мб коленного сустава в латеро-
латеральном направлении с
использованием ПД
Рис. 67
Мб коленного сустава в дорсальном и
вентральном направлениях с
использованием чередующегося
изометрического сокращения («шаговая»
техника)
Артровертебральная мануальная терапия
101
4
Рис. 68
Мб головки малоберцовой
кости в дорсальном
направлении с использованием ПД
Рис. 69
Мб головки малоберцовой кости в вентральном
направлении с использованием ПД
Рис. 70 а, б
Мб надколенника в каудальном, латеральном и медиальном направлениях
с использованием ПД
Рис. 71
Мб ТБС по оси шейки
бедра с использованием
ПИР и тракции
Рис. 72
Мб ТБС по оси бедра с
использованием ПД,
тракции и
гравитационного отягощения
102 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 73 а, б
Мобилизация тазобедренного сустава по оси
бедра в направлении компрессии суставной
щели
Рис. 74 Рис. 75
Мобилизация тазобедренного суета- Мобилизация тазобедренного сустава в дорсаль-
ва в вентральном направлении с ис- ном направлении с использованием ПД
пользованием ПД
Артровертебральная мануальная терапия
103
Рис. 76 а, б
Мб соединений 2 - 5-х пястных костей в пальмарном
и дорсальном направлениях с использованием ПД
(«веерообразное» растяжение)
* Л1
Рис. 77
Мб пястно-
фаланговых
суставов в
дорсальном,
пальмарном и
латеральном
направлениях
с
использованием ПД
\
Рис. 78
Мб соединений головок 2-5-х пястных
костей в дорсальном, пальмарном
направлениях с использованием ПД (техника
«ножниц»)
Рис. 79
Мб пястно-запястного (седловидного) сустава большого
пальца в дорсальном, пальмарном направлениях с
использованием тракции
104 О.^С^Мерзенюк П^(шлшческое_ ^^вод^твопо_ ^Hjfa^^oujp^p^uu
Рис. 80
Мб сочленения между ладьевидной костью
и трапецией в дорсальном и пальмарном
направлениях с использованием ПД
(техника «ножниц»)
Рис. 81
Мб трапеции в дорсальном и пальмарном
направлениях с использованием ПД
ускоренного ритма
Рис. 82
Мб межзапястных
сочленений в
дорсальном и
пальмарном
направлениях с
использованием ПД
Рис. 83
Мб трехгранной и гороховидной
костей в дорсальном направлении
с использованием ПД (техника
«ножниц»)
Рис. 84
Мб среднезапястного сустава в
пальмарном направлении с
использованием ПД
Мышечно-энергетические техники
105
трых случаев - ежедневно, хронических -
через день как у взрослых, так и у детей
разных возрастных групп.
Наш многолетний опыт (более 10
лет) применения
мышечно-энергетических техник при различных видах
ПБМИ, особенно ФБ (мышечная и
суставная ДФ), сопровождающихся
укорочением постуралъными мышцами
заинтересованного региона (например, таз,
ПОП, нижние конечности)
показывает, что негативные эффекты при
адекватном и корректном использовании
МЭТ терапии с учетом
вышеперечисленных особенностей отсутствуют.
Но авторы, предлагающие эти
мануальные технологии, и другие специалисты,
а также наши ученики отмечали
некоторые специфические реакции в виде
следующих эффектов МЭТ.
ИПП - лежа на спине ближе к краю
кушетки, нога со стороны ДФ слегка
отведена и опущена за край кушетки.
Врач стоит сбоку, на уровне КС со
стороны ДФ.
Врач фиксирует прямую ногу
пациента между своими ногами таким образом,
чтобы голень пациента располагалась
на согнутой в КС голени врача.
Основанием ладони одной руки врач фиксирует
крыло подвздошной кости со
«здоровой» стороны, а ладонью другой руки -
Эффекты МЭТ
1. Уменьшение или исчезновение боли,
хотя боль в мышце может сохраняться
в течение дня;
2. Ощущение тепла в области лече-
ния,
3. Релаксация;
4. Улучшение подвижности;
5. Ощущение утомленности,
сонливости;
6. Вегетативные реакции: озноб,
ощущение холода.
В практической части подробно
изложены высокоэффективные приемы МЭТ,
известные и предложенные автором для
коррекции дисфункций структур таза
(лонного сочленения, крестца,
подвздошной кости, копчика) и позвоночника
(ПОП, ГОП, ШОП и в краниоцервикаль-
ном переходе)
бедро или колено со стороны ДФ и эк-
стензирует выпрямленную ногу до
ощущения барьера.
1 фаза - пациент делает попытку флек-
сировать бедро, врач оказывает
адекватное сопротивление.
2 фаза - расслабление, врач следует
за расслаблением и увеличивающейся в
объеме экстензией бедра до нового
барьера, что способствует каудальному
смещению лобковой кости со стороны ДФ.
Техника повторяется 3 - 5 раз.
2.1.1. МЫШЕЧНО-ЭНЕРГЕТИЧЕСКИЕ ТЕХНИКИ НА ТАЗЕ
2.1.1.1. КОРРЕКЦИЯ ДИСФУНКЦИЙ ЛОННОГО СОЧЛЕНЕНИЯ
2.1.1.1.1. МЭТ коррекции компрессии симфиза
(техника "ружейного выстрела") (рис. 1а, б, с. 87)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы опираются о кушетку.
Врач стоит сбоку, на уровне таза
пациента.
1 фаза - врач обхватывает
приведенные друг к другу колени и бедра,
сопротивляясь попытке пациента развести ноги
(5-7 сек). Затем врач разводит его колени
и помещает свое предплечье между ними.
2 фаза — пациент пытается свести ноги
против сопротивления предплечья врача
(5-7 сек.).
3 фаза - пациент расслабляется, врач
пассивно сближает его колени и
оставляет их так на 7 - 10 сек.
Техника повторяется 3 - 5 раз.
Примечание. Часто при выполнении
данной техники раздается щелчок.
2.1.1.1.2. МЭТ коррекции краниального смешения лобковой кости (рис. 2, с. 87)
106 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.1.1.1.3. МЭТ коррекции каудального смешения лобковой кости (рис. 3, с. 87)
ИПП - лежа на спине.
Врач стоит с противоположной стороны
от ДФ.
Врач сгибает ногу пациента в КС и
ТБС ( до барьера), осуществляет аддукцию
и небольшую внутреннюю ротацию (до
барьера) и фиксирует колено согнутой
таким образом ноги в своей подмышечной
области, пальцы кисти пальпируют КПС.
Кистью другой руки обхватывает
седалищный бугор со стороны ДФ, смещает
его вентро-краниально до барьера.
1 фаза — пациент давит ногой кау-
дально против сопротивления врача,
пытаясь осуществить экстензию ТБС.
2 фаза - расслабление. Врач
увеличивает флексию в ТБС и краниальное
смещение седалищного бугра, следуя за
расслаблением до нового барьера, что
способствует краниальному смещению
лобковой кости со стороны ДФ.
Техника повторяется 3 - 5 раз.
2.1.1.2. КОРРЕКЦИЯ ДИСФУНКЦИИ КРЕСТЦА
.1.2.1. МЭТ коррекции односторонней Флексии крестца (рис. 4а, б, с. 87)
ИПП - лежа на животе.
Врач стоит у ножного конца кушетки.
Кистями обеих рук врач фиксирует
область ГСС ноги со стороны ДФ.
Выполняет несколько раз отведение и
внутреннюю ротацию ноги с одновременной трак-
цией со стороны ДФ для раскрытия щели
КПС и фиксирует ее в положении
отведения (15 град.)и внутренней ротации, что
способствует экстензии крестца (стопа на
кушетке). Затем врач гипотенаром или
гороховидной костью одной кисти
фиксирует нижний угол крестца со стороны ДФ
и смещает его вентрально-краниально
до барьера.
1 фаза - пациент делает выдох, врач
удерживает преднапряжение в области
НУ К.
2 фаза - медленный глубокий вдох, врач
следует за НУК и расслаблением до
нового барьера в направлении экстензии
крестца, что способствует приведению крестца
в нормальное положение.
Техника повторяется 3 - 5 раз.
Примечание. Врач может усиливать
фиксацию НУК кистью второй руки.
2.1.1.2.2. МЭТ коррекции односторонней экстензии крестца
(рис. 5а, б, с. 88)
ИПП - лежа на животе, в позе
сфинкса, с экстензией позвоночника до L5,
что приводит к синкинетической
флексии крестца.
Врач стоит у ножного конца
кушетки.
Кистями обеих рук врач фиксирует
область ГСС ноги со стороны ДФ.
Выполняет несколько раз отведение и
наружную ротацию ноги с одновременной
тракцией для закрытия щели КПС и
фиксирует ее в положении отведения (15
град.) и наружной ротации, что
способствует флексии крестца (стопа на
кушетке). Затем врач гипотенаром или
гороховидной костью одной кисти
фиксирует основание крестца со стороны
ДФ и смещает крестец вентрально до
барьера. Кистью другой руки
обхватывает крыло подвздошной кости,
стабилизируя таз.
1 фаза — пациент делает медленный
вдох, врач удерживает преднапряжение
в области основания крестца.
2 фаза — усиленный выдох, врач
следует за расслаблением и смещением
крестца в направлении флексии до
следующего барьера, что способствует
приведению крестца в нормальное положение.
Техника повторяется 3 - 5 раз.
Мышечно-энергетические техники
107
2.1.1.2.3. МЭТ коррекции двухсторонней флексии крестца (рис. 6, с. 88)
ИПП - сидя на стуле, стопы
ротированы вовнутрь для стабилизации таза,
руки опущены между ногами, туловище
флексировано до L5 - Sx, что
способствует экстензии крестца.
Врач стоит сбоку, основанием ладони
одной руки фиксирует основание крестца
так, чтобы пальцы пальпировали копчик,
и смещает его в направлении экстензии до
барьера. Другую кисть располагает на
грудном отделе позвоночника.
1 фаза — пациент давит спиной в
направлении экстензии против адекватного
сопротивления врача.
2 фаза - расслабление, врач слегка
увеличивает флексию позвоночника и
одновременно смещает крестец в
направлении экстензии, следуя за
расслаблением до нового барьера.
Техника выполняется 3 - 5 раз.
2.1.1.2.4. МЭТ коррекции двухсторонней экстензии крестца (рис. 7, с. 88)
ИПП - лежа на животе в позе сфинкса
с экстензией позвоночника до L5, что
приводит к синкинетической флексии
крестца.
Врач стоит сбоку, на уровне таза
пациента. Основанием ладони одной
кисти врач фиксирует основание
крестца таким образом, чтобы форма
ладони напоминала форму крестца. Вторая
кисть располагается сверху, смещает
крестец в вентро-каудальном
направлении до барьера.
1 фаза — пациент делает вдох, врач
препятствует экстензии крестца.
2 фаза — расслабление, выдох, врач
увеличивает флексию крестца и следует за
расслаблением до барьера.
Техника выполняется 3 - 5 раз.
2.1.1.2.5. МЭТ коррекции передней сакральной торсии (рис. 8, с. 88)
ИПП - лежа на животе, рука свешена
за край кушетки со стороны ДФ,
голени согнуты в КС под углом 90 град.
Врач стоит сбоку, на уровне таза
пациента, со стороны ДФ.
1 этап — одной рукой врач
обхватывает область колена ноги с
противоположной стороны от ДФ, располагая
кисть на латеральной поверхности
бедра; другой рукой захватывает крыло
подвздошной кости со стороны ДФ и
синхронно обеими руками ротирует таз в
сторону ДФ. При этом возникает
флексия в ТБС; ротация, флексия в ПОП;
синкинетическая ротация крестца в
противоположную сторону, что
способствует смещению базиса крестца в
дорсальном направлении с актуальной стороны.
2 этап — врач пальцами одной руки
пальпирует борозку ДФ КПС, кисть
другой руки располагает на плече-лопаточ-
ной области пациента со стороны ДФ.
Затем пациент надавливает своим
плечом на руку врача в дорсальном
направлении, а врач определяет адекватность
флексии ПОП и окклюзии в ПКС и КПС.
При слабом напряжении ткани в
области ДФ сустава врач усиливает флексию
в ПОП, смещая туловище пациента на
себя, выводя двигательную волну на
уровень базиса крестца с актуальной
стороны.
3 этап — врач кистью одной руки
захватывает стопы пациента, усиливает
флексию обеих ног в КС и ТБС, смещая
стопы за край кушетки и осуществляет
флексию ПОП, что способствует
экстензии крестца, а своим бедром фиксирует
дистальную часть бедра пациента. Затем
смещает стопы пациента в медиальном
направлении до барьера, а второй
рукой пальпирует бороздку КПС со
стороны ДФ, определяя максимальное
раскрытие сустава.
1 фаза - пациент давит стопами вверх
к потолку, против адекватного
сопротивления врача.
2 фаза - расслабление, врач смещает
стопы медиально и вниз, следуя за
расслаблением до нового барьера, что
приводит к дорсальному смещению
крестца.
Техника повторяется 3 - 5 раз.
108 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.1.1.2.6. МЭТ коррекции задней сакральной торсии (рис. 9. с. 88)
ИПП - лежа на «здоровом» боку (ДФ
сверху).
Врач стоит сбоку, на уровне живота
пациента.
1 этап - врач осуществляет флексию
ПОП, потягивая кпереди
нижерасположенную руку пациента. Затем ротирует
туловище в сторону ДФ до ощущения
барьера и окклюзии в L5 - Sv при этом
рука пациента отводится назад и
фиксирует край кушетки, что приводит к
ротации крестца в противоположную сторону
и способствует вентральному смещению
его базиса.
2 этап — врач производит пассивные сги-
бательные движения в КС и ТБС
нижерасположенной ноги, что приводит к
максимальному раскрытию пояснично-крест-
цового сегмента и КПС со стороны ДФ.
3 этап - врач опускает
вышерасположенную ногу пациента за край кушетки
до барьера и возникновения
максимального преднапряжения в основании
крестца со стороны ДФ.
1 фаза - пациент давит вверх
выпрямленной ногой против адекватного
сопротивления врача, который фиксирует
область колена или проксимальную часть
голени.
2 фаза — расслабление, врач смещает
ногу медиально и вниз, следуя за
расслаблением до нового барьера, что приводит к
вентральному смещению базиса крестца.
Техника повторяется 3 - 5 раз.
2.1.1.3. КОРРЕКЦИЯ ДИСФУНКЦИЙ ПОДВЗДОШНОЙ КОСТИ
2.1.1.3.1. МЭТ коррекции флексионной дисфункции
подвздошной кости
(передняя ротация в сагиттальной плоскости) (рис. 10, с. 89)
ИПП - лежа на животе у края
кушетки. Нога со стороны ДФ согнута в КС и
ТБС и опущена за край кушетки.
Врач стоит боком, на уровне таза,
стопа пациента опирается о бедро врача.
Врач придает опущенной ноге
положение легкой абдукции, наружной ротации
и флексии до барьера, добиваясь
максимального преднапряжения в
дисфункциональном ПКС, что в итоге приводит к
экстензии подвздошной кости. Основанием
ладони одной руки фиксирует крестец,
второй поддерживает колено и верхнюю
треть голени пациента.
1 фаза — пациент пытается разогнуть
ногу в ТБС против адекватного
сопротивления врача.
2 фаза - расслабление, врач
увеличивает флексию бедра, следуя за расслаблением
до нового барьера, что способствует
экстензии подвздошной кости.
Техника повторяется 3 - 5 раз.
Примечание. Вместо фиксации
крестца пациента врач может фиксировать
седалищный бугор со стороны ДФ
подвздошной кости. В этом случае во 2-й фазе
данной техники давление на седалищный
бугор в вентро-краниальном направлении, и
синхронное усиление флексии бедра
также будет приводить к экстензии
подвздошной кости.
2.1.1.3.2. МЭТ коррекции экстензионной дисфункции подвздошной кости
(задняя ротация в сагиттальной плоскости) (рис. 11, с. 89)
ИПП - лежа на животе ближе к краю
кушетки.
Врач стоит с противоположной
стороны от ДФ.
Врач основанием ладони одной руки
фиксирует крестец таким образом, чтобы
форма ладони напоминала форму крестца.
Второй рукой захватывает бедро сбоку и
спереди в области нижней трети со
стороны ДФ (голень согнута под углом 90 град.)
и экстензирует его до барьера, добиваясь
максимального преднапряжения в
дисфункциональном ПКС, что приводит к флексии
подвздошной кости.
1 фаза - пациент пытается согнуть ногу
в ТБС, надавив бедром вентрально, против
адекватного сопротивления врача.
2 фаза - расслабление, врач
увеличивает экстензию бедра, следуя за
расслаблением до нового барьера, что
способствует флексии подвздошной кости в
сагиттальной плоскости.
Мышечно-энергетические техники
109
Техника повторяется 3 - 5 раз.
Примечание. Вместо фиксации
крестца пациента врач может фиксировать
гребень подвздошной кости со стороны
ДФ. В этом случае во 2-й фазе данной
техники давление на гребень
подвздошной кости в вентро-каудальном
направлении, и синхронное усиление экстензии
бедра также будет приводить к
флексии подвздошной кости.
2.1.1.3.3. МЭТ коррекции дисфункции подвздошной кости
типа "крыло наружу"
(наружная ротация во фронтальной плоскости) (рис. 12, с. 89)
ИПП - лежа на спине, нога со стороны
ДФ согнута в КС и ТБС под углом 90 град.,
стопа - на весу.
Врач стоит сбоку, на уровне таза,
лицом краниально к пациенту.
Пальцами одной кисти врач
фиксирует ЗВПО медиально со стороны ДФ и
смещает его вентро-латерально до барьера.
Кистью другой руки фиксирует КС и
смещает бедро пациента в направлении
аддукции до барьера и достижения
максимального преднапряжения в бороздке
дисфункционального ПКС.
1 фаза - пациент пытается выполнить
абдукцию бедра против адекватного
сопротивления врача.
2 фаза — расслабление, врач
увеличивает аддукцию бедра, следуя за
расслаблением до нового барьера, и
синхронно выполняет наружное смещение
ЗВПО, что приводит к внутренней
ротации подвздошной кости во фронтальной
плоскости.
Техника повторяется 3 - 5 раз.
2.1.1.3.4. МЭТ коррекции дисфункция подвздошной кости
типа «крыло вовнутрь»
(внутренняя ротация во фронтальной плоскости) (рис. 13, с. 89)
ИПП - лежа на спине. Нога со стороны
ДФ согнута в КС и ТБС, стопа на
кушетке, на уровне КС выпрямленной ноги.
Если у пациента выраженное
укорочение аддукторов, то врач располагает
стопу пациента на уровне КС
выпрямленной ноги с внутренней стороны. Если нет
выраженного укорочения аддукторов, то
стопа располагается с наружной стороны
КС выпрямленной ноги.
Врач стоит сбоку, на уровне таза
пациента.
Кистью одной руки врач фиксирует
крыло подвздошной кости с
противоположной стороны от ДФ, стабилизируя
таз. Кисть другой руки располагает в
области внутренней поверхности колена
ноги со стороны ДФ и абдуцирует
бедро кнаружи до барьера, что
обеспечивает преднапряжение в
дисфункциональном ПКС.
1 фаза — пациент пытается выполнить
аддукцию бедра против адекватного
сопротивления врача.
2 фаза - расслабление. Врач
увеличивает абдукцию бедра, следуя за
расслаблением до нового барьера, что
способствует наружной ротации
подвздошной кости во фронтальной плоскости.
Техника повторяется 3 - 5 раз.
2.1.1.3.5. МЭТ коррекции краниального смешения
подвздошной кости (рис. 14, с. 89)
ИПП - лежа на спине. Стопы за краем
кушетки.
Врач стоит у ножного конца
кушетки, своим бедром фиксирует стопу
пациента со «здоровой» стороны.
Врач двумя руками обхватывает голень
ноги в области голеностопного сустава со
стороны ДФ и осуществляет внутреннюю
ротацию, абдукцию и тракцию
выпрямленной ноги до барьера, вызывая
окклюзию в ТБС и преднапряжение в
дисфункциональном ПКС, в итоге добиваясь
некоторого каудального смещения
подвздошной кости.
1 этап - пациент делает 3-4 глубоких
вдоха и выдоха, врач удерживает ногу в
состоянии преднапряжения.
2 этап - пациент делает полувдох и каш-
левой толчок, вызывая напряжение мышц
брюшной стенки и как бы направляя
дыхательную волну в брюшную полость и
полость таза. А врач синхронно с кашле-
110 О. С. Мерзенюк Практическое руководство по мануальной терапии
Примечание. Данную технику можно
выполнять в ИПП на животе. После
мануальной процедуры показан постельный
режим в течение нескольких часов и
уменьшение физической нагрузки на ногу
со стороны ДФ.
2.1.1.3.6. МЭТ коррекции каудального смешения
подвздошной (безымянной) кости (рис. 15, с. 89)
вым толчком делает короткий
несильный тракционный толчок ноги каудаль-
но, что способствует каудальному
смещению подвздошной кости.
Техника может выполняться
несколько раз.
ИПП - лежа на «здоровом» боку,
спиной у края кушетки.
Врач стоит на уровне таза пациента,
лицом краниально.
Одной рукой врач экстензирует слегка
согнутую в КС ногу пациента со стороны
ДФ до барьера и фиксирует ее между
своим предплечьем и нижней частью
туловища, при этом голень пациента слегка
обхватывает туловище врача. Вилкой из
1-го и 2-го пальцев обеих кистей,
образующих кольцо, обхватывает безымянную
кость таким образом, чтобы большие
пальцы фиксировали седалищный бугор,
а указательные, соответственно, симфиз
и ЗВПО. Затем врач смещает безымянную
кость кранио-латерально до барьера,
создавая преднапряжение в
дисфункциональном ПКС.
1 фаза - глубокий вдох, врач
удерживает созданный барьер смещения
безымянной кости и преднапряжение
ПКС.
2 фаза — расслабление, выдох. Врач
смещает безымянную кость в кранио-
латеральном направлении, следуя за
расслаблением до нового барьера.
Техника повторяется 3 - 5 раз.
Примечание. В конце выдоха и
смещения безымянной (подвздошной)
кости можно выполнить несильный толчок
в краниальном направлении.
2.1.1.4. КОРРЕКЦИЯ ДИСФУНКЦИИ КОПЧИКА
2.1.1.4.1. МЭТ коррекции флексионной дисфункции копчика
через кожную складку (рис. 16, с. 90)
ИПП — лежа на любом боку. Ноги
согнуты в КС и ТБС под углом
приблизительно 90 град.
Врач стоит сзади, на уровне таза
пациента.
Указательным пальцем через кожную
складку врач медленно достигает
верхушки копчика, захватывает ее и
смещает копчик в направлении экстензии
до барьера, создавая преднапряжение в
ККС.
1 фаза - пациент делает медленный
глубокий вдох, одновременно втягивая
ткани анального отверстия в полость таза,
врач удерживает копчик в состоянии
созданного преднапряжения.
2 фаза — выдох, врач медленно
смещает копчик в направлении экстензии,
следуя за расслаблением тканей ККС до
нового барьера.
Техника может повторяться несколько
раз.
Примечания. 1. Мобилизация
копчика из данного ИПП в дорсо-краниальном
направлении, т.е. направлении экстензии,
может выполняться при помощи
ритмических пассивных движений.
2. После МТ на копчике не
рекомендуется садиться 2 - 3 часа. При
необходимости можно сидеть на книгах,
помещенных под ягодицы, высвобождая копчик,
чтобы отсутствовала нагрузка на ККС.
2.1.1.4.2. МЭТ коррекции флексионной дисфункции копчика
с использованием гравитационного отягощения (рис. 17, с. 90)
ИПП - сидя поперек узкого конца
кушетки, руками фиксирует ее передний
край, таз выстоит за край кушетки,
копчик свободен.
Врач стоит сзади, через кожную
складку фиксирует верхушку копчика и
смещает ее дорсально до барьера, создавая
преднапряжение в ККС.
Мышечно-энергетические техники
111
1 фаза — пациент делает медленный
глубокий вдох, одновременно втягивая
ткани анального отверстия в полость таза,
врач удерживает копчик в состоянии
созданного преднапряжения
2 фаза — выдох, врач медленно смеща-
ИПП — лежа на животе, стопы
свисают за край кушетки.
Врач стоит сбоку.
Указательным пальцем одной руки врач
пальпирует копчик с вентральной
поверхности через прямую кишку.
1 этап - врач оценивает состояние
напряжения и болезненности копчиковой
мышцы и мышцы, поднимающей анус, а
также крестцово-бугорной и крестцово-
подвздошной связок. При напряжении и
болезненности указанных мышечно-свя-
зочных структур врач проводит их
релаксацию методом акупрессуры.
ИПП - лежа на противоположном боку
от направления латерофлексии копчика.
Ноги согнуты в КС и ТБС
приблизительно под углом 90 град.
Врач стоит спереди или сзади на
уровне таза пациента.
Указательными или большими
пальцами, наложенными друг на друга, врач
фиксирует через кожную складку среднюю
часть копчика и смещает его в
противоположном направлении до барьера,
создавая преднапряжение в ККС.
1 фаза - пациент делает глубокий мед-
ет копчик в направлении экстензии,
следуя за расслаблением тканей ККС до
нового барьера.
Техника может повторяться несколько
раз.
2 этап - врач основанием ладони
другой руки фиксирует базис крестца и
смещает его в направлении флексии до
барьера, а указательным пальцем смещает
копчик в направлении экстензии также до
барьера, создавая преднапряжение в крест-
цово-копчиковом сочленении.
Удерживает данное преднапряжение до ощущения
появления расслабления тканей ККС и
увеличения объема экстензии копчика.
Техника повторяется несколько раз.
Примечание. Данная техника может
выполняться в положении на боку или в
среднем физиологическом положении.
ленный вдох, сближает ягодичные
мышцы, врач удерживает копчик в созданном
преднапряжении.
2 фаза - расслабление, выдох. Врач
смещает копчик в противоположную сторону ла-
терофлексионной ДФ, следуя за
расслаблением до нового барьера в ККС.
Техника выполняется несколько раз.
Примечания. 1. При наличии триг-
герных пунктов или зон локального
спазма в большой ягодичной мышце в месте
ее прикрепления к крестцу и (или)
копчику со стороны латерофлексионной ДФ,
2.1.1.4.3. Техника коррекции флексионной дисфункции копчика
через прямую кишку (рис. 18, с. 90)
2.1.1.4.4. МЭТ коррекции экстензионн
ИПП - лежа на животе, стопы свисают
за край кушетки.
Врач стоит сбоку, на уровне таза
пациента.
Большими пальцами, наложенными
друг на друга, врач фиксирует через
кожную складку среднюю часть копчика и
смещает его вентро-краниально, т. е. в
направлении флексии до барьера, создавая
преднапряжение в ККС.
1 фаза - пациент делает выдох, при
этом сближает ягодицы. Врач удержива-
2.1.1.4.5. МЭТ коррекции латерофлексис
t дисфункции копчика (рис. 19, с. 90)
ет копчик в состоянии созданного
преднапряжения.
2 фаза - расслабление, медленный
глубокий вдох, врач смещает копчик в
направлении флексии, следуя за
расслаблением до нового барьера в ККС.
Техника выполняется несколько раз.
Примечание. Мобилизация копчика из
данного ИПП в направлении флексии
может выполняться при помощи
ритмических пассивных движений.
той дисфункции копчика (рис. 20, с. 90)
112 О. С. Мерзенюк Практическое руководство по мануальной терапии
сначала выполняется акупрессура тригге- ИПП в направлении латерофлексии
мора или зоны локального спазма, а затем жет выполняться с помощью ритмичес-
вышеописанная техника; ких пассивных движений.
2. Мобилизация копчика из данного
2.1.1.5. КОРРЕКЦИЯ СВЯЗОК ТАЗОВО-ПОЯСНИЧНОЙ ОБЛАСТИ
2.1.1.5.1. МЭТ растяжения подвздошно-поясничной.
крестцово-подвздошной и крестцово-бугорной связок (рис. 21, с. 90)
ИПП - лежа на спине, нога со стороны
напряжения и болезненности связок
согнута в КС и ТБС, стопа на кушетке.
Врач стоит с противоположной
стороны, лицом к тазу пациента.
Кистью одной руки врач фиксирует
область КС и осуществляет флексию в ТБС
до 90 град. Из этого положения выполняет
движения в следующих направлениях:
1. Аддукцию бедра до барьера и
момента начала ротации таза — для
растяжения подвздошно-поясничной связки;
2. Флексию бедра по направлению к
противоположному плечу до барьера
и момента начала экстензии и подъема
дистальной части таза - для
растяжения крестцово-подвздошной связки;
3. Флексию в направлении к
одноименному плечу до барьера и начала
экстензии и подъема дистальной части таза -
для растяжения крестцово-бугорной
связки.
Все три движения дополняются
компрессией бедра по его оси в дорсальном
направлении до барьера, что создает
дополнительное натяжение и напряжение
ДФ связок
Пальцами другой кисти врач
контролирует напряжение в пояснично-крест-
цовом и крестцово-подвздошном
сочленениях. Из соответствующих положений
проводится растяжение вышеуказанных
связок.
1 фаза - пациент выполняет давление
минимальной силы бедром против
сопротивления врача в противоположных
направлениях исходному положению в
зависимости от мобилизации конкретной связки.
Врач удерживает созданное преднапряже-
ние.
2 фаза - расслабление, врач смещает
бедро пациента в заданном направлении,
следуя за расслаблением до нового
барьера, при этом одновременно выполняет
компрессию бедра по его оси, что
способствует большему натяжению и
последующему растяжению ДФ связки.
Техники выполняются 3 - 5 раз.
2.1.2. МЫШЕЧНО-ЭНЕРГЕТИЧЕСКИЕ ТЕХНИКИ НА ПОЗВОНОЧНИКЕ
2.1.2.1. КОРРЕКЦИЯ ДИСФУНКЦИЙ
ПОЯСНИЧНОГО ОТДЕЛА ПОЗВОНОЧНИКА
2.1.2.1.1. МЭТ коррекции экстензионной дисфункции (ERS) (см. рис. 8 гл. 2, с. 88)
ИПП — лежа на животе с опущенной
рукой за край кушетки со стороны ДФ
сустава, голени согнуты в КС под углом
90°.
Врач стоит сбоку, на уровне таза
пациента, со стороны ДФ.
1 этап - одной рукой врач
обхватывает область колена ноги с
противоположной стороны от ДФ, кисть - на передне-
боковой поверхности бедра. Другой рукой
захватывает крыло подвздошной кости со
стороны ДФ и синхронно обеими руками
ротирует таз в сторону ДФ. При этом
возникает флексия в обоих ТБС, ротация
и флексия в ПОП.
2 этап - врач пальцами одной руки
пальпирует зону проекции ДФ сустава в
БПДС, кисть другой руки располагает на
плече-лопаточной области пациента со
стороны ДФ. Затем пациент надавливает
своим плечом в дорсальном направлении, а
врач определяет адекватность флексии в
ПОП. При слабом напряжении тканей в
области ДФ сустава врач усиливает
флексию в ПОП, смещая туловище пациента
на себя, выводя двигательную волну на
уровень ДФ сустава.
Мышечно-энергетические техники
из
3 этап - врач меняет руки так, чтобы
одна пальпировала ДФ сустав. Второй
рукой захватывает стопы пациента, смещает
их кпереди за край кушетки, усиливая
флексию обеих ног в КС и ТБС, и осуществляет
флексию в ПОП до уровня БПДС, что
способствует раскрытию ДФ сустава. Своим
бедром фиксирует дистальную часть бедра
пациента. Затем, надавливая на стопы
пациента по направлению к полу, врач вы-
ИПП - в нейтральном положении, на
«здоровом» боку, у края кушетки.
Врач стоит на уровне таза пациента.
1 этап - врач сначала смещает ноги
пациента кзади, вызывая экстензию в
ПОП, до уровня БПДС и экстензирует
туловище также до уровня БПДС.
Затем одной рукой ротирует туловище в
сторону ДФС, второй определяет
актуальность двигательной волны в
блокированном сегменте на уровне проекции
ДФС, при этом пациент фиксирует
данное положение туловища, захватив
кистью край кушетки.
2 этап - врач захватывает стопу или
ИПП - лежа на боку, лицом к врачу,
туловище в нейтральном положении,
ноги слегка согнуты в КС и ТБС,
выпуклостью сколиозной дуги вверх.
Врач стоит на уровне таза пациента.
Одной рукой врач пальпирует мышцы
у остистых отростков на уровне
вершины сколиоза, другой захватывает стопы
обеих ног и смещает их вверх до
барьера, что вызывает латерофлексию в ПОП
и уменьшает выпуклость дуги сколиоза.
1 фаза - пациент давит стопами вниз к
полу, против адекватного сопротивления
ИПП - сидя верхом на узком крае
кушетки, туловище в нейтральном
положении либо легкой флексии, руки скрещены
на груди, кисти фиксируют
противоположные плечи.
Врач стоит сбоку и сзади, со стороны
выпуклости дуги сколиоза в ПОП.
полняет латерофлексию в ПОП до барьера,
что способствует раскрытию ДФ сустав.
1 фаза - пациент давит стопами вверх,
к потолку против адекватного
сопротивления врача.
2 фаза - расслабление, врач смещает
стопы медиально и вниз, следуя за
расслаблением до нового барьера, раскрывая
таким образом ДФ сустав.
Техника повторяется 3 - 5 раз.
нижнюю треть голени
вышерасположенной ноги, абдуцирует и флексирует ее в
ТБС и КС до барьера. В данной позиции
абдукция бедра приводит к латеро-флек-
сии в ПОП, что способствует закрытию
ДФС.
1 фаза - пациент давит стопой
медиально в направлении колена
нижерасположенной ноги против адекватного
сопротивления врача.
2 фаза - врач увеличивает абдукцию и
экстенцию ноги, следуя за расслаблением
до нового барьера, вызывая таким образом
закрытие ДФ сустава.
Техника повторяется 3 - 5 раз.
врача, что способствует напряжению
мышц в ПОП со стороны вогнутости дуги
сколиоза.
2 фаза - врач усиливает
латерофлексию ног и, соответственно, ПОП, следуя
за расслаблением до нового барьера, что
приводит к растяжению латерофлексоров
со стороны вогнутости и уменьшению
компенсаторной ДФ.
Техника повторяется 3 - 5 раз.
Примечание. Данная техника
успешно используется при S-образной форме
сколиоза.
Кисть одной руки врач располагает в
области плечевого сустава пациента,
большим пальцем или тенаром другой кисти
фиксирует остистые отростки ПОП сбоку,
со стороны вершины выпуклости
сколиоза. При этом врач фиксирует надплечье
пациента своей аксилярной областью. За-
2.1.2.1.2. МЭТ коррекции Флексионной дисфункции (FRS) (рис. 22, с. 91)
2.1.2.1.3. МЭТ коррекции компенсаторной (групповой) дисфункции
из положения лежа (рис. 23, с. 91)
2.1.2.1.4. МЭТ коррекции компенсаторной (групповой) дисфункции
из положения сидя (рис. 24, с. 91)
114 О. С. Мерзенюк Практическое руководство по мануальной терапии
тем латерофлексирует туловище в
сторону выпуклости и ротирует его в
противоположную сторону до барьера. Сихронно
выполняет трансляцию позвоночника
латеро-латерально в сторону
вогнутости до барьера, что приводит к
уменьшению выпуклости дуги сколиоза.
1 фаза - пациент давит плечом вверх
против адекватного сопротивления врача,
пытаясь выпрямить туловище и выполнить
латерофлексию в противоположную
сторону, что способствует напряжению мышц в
ПОП со стороны вогнутости дуги сколиоза.
2 фаза - расслабление, врач увеличивает
латерофлексию и ротацию в
вышеописанных направлениях созданного преднапря-
жения, следуя за расслаблением до нового
барьера, синхронно выполняя трансляцию
позвоночника большим пальцем или тена-
ром латеро-латерально, что приводит к
последующему растяжению латерофлексоров
со стороны вогнутости и уменьшению
компенсаторной ДФ.
Техника повторяется 3 - 5 раз, после
1 - 2 повторений фаз можно вернуться в
исходное положение и создать новое пред-
напряжение в актуальной зоне.
Примечание. Данная техника может
выполняться без 1-й фазы, а лишь с
использованием ПД обычного ритма (7-12 раз),
которые обеспечиваются надавливанием
аксилярной областью врача на надплечье
пациента, что приводит к латерофлексии
туловища в ГОП и ПОП; одновременной
легкой ротацией позвоночника в
противоположную сторону; синхронной трансляцией
позвоночника за счет надавливания
большим пальцем или тенаром на остистые
отростки в латеро-латеральном направлении,
что также приводит к последующему
растяжению латерофлексоров со стороны
вогнутости дуги сколиоза и уменьшению
компенсаторной ДФ в ПОП.
2.1.2.2.
JV^~
КОРРЕКЦИЯ ДИСФУНКЦИИ ГРУДНОГО
ОТДЕЛА ПОЗВОНОЧНИКА
2.1.2.2.1. МЭТ коррекции экстензионной дисфункции (ERS)
нижнегрудного отдела.
Thc-Th12 (рис.25, с. 91)
ИПП - сидя верхом на кушетке. Одной
рукой со стороны ДФС фиксирует заднебо-
ковую поверхность шеи, кистью второй
руки поддерживает локоть.
Врач стоит сзади и сбоку с
противоположной стороны от ДФ.
Кистью одной руки, проведенной в
треугольнике между плечом и предплечьем,
врач фиксирует надплечье пациента со
стороны ДФ. Указательным и средним
пальцами второй руки пальпирует зону
проекции ДФ фасеточного сустава и (или)
поперечного отростка верхнего позвонка
БПДС. Аксилярной областью фиксирует
надплечье пациента и выполняет
последовательно флексию, латерофлексию в
противоположную сторону от ДФС и
одноименную ротацию туловища до
ощущения двигательной волны на уровне
актуального ПДС, что способствует открытию
ДФС.
1 фаза - пациент давит плечом вверх
против адекватного сопротивления врача,
пытаясь выпрямить туловище.
2 фаза - врач последовательно
увеличивает флексию, латерофлексию и
ротацию в вышеуказанных направлениях,
следуя за расслаблением до нового
барьера, раскрывая дисфункциональный
сустав.
Техника повторяется 3 - 5 раз.
Примечание. Данная техника может
быть адаптирована и для устранения эк-
стензионных ДФ в верхнем ПОП.
2.1.2.2.2. МЭТ коррекции флексионной дисфункции (FRS)
нижнегрудного отдела. Thc-Th12 (рис. 26а, б, с. 91)
ИПП - сидя верхом на кушетке.
Туловище в нейтральном положении либо
в легкой экстензии, руки опущены.
Врач сидит сзади.
1 этап - пальцами одной кисти врач
пальпирует зону проекции ДФ фасет-
ного сустава и (или) поперечного
отростка верхнего позвонка БПДС.
Кистью другой руки выполняет
латерофлексию туловища в противоположную
сторону от ДФС, раскрывая еще больше
ДФ открытый сустав. Затем располага-
Мышечно-энергетические техники
115
ет свою кисть на надплечье пациента,
ротирует и латерофлексирует туловище
в сторону ДФС с элементом экстензии
до ощущения двигательной волны в зоне
актуального ПДС до барьера, закрывая
ДФ сустав.
1 фаза - сначала пациент
выпячивает живот в сторону колена ноги со
стороны ДФС. А затем давит плечом вверх,
против адекватного сопротивления
врача, пытаясь выпрямить туловище.
2 фаза - врач увеличивает латерофлек-
сию, ротацию туловища в сторону ДФ и
экстензию, следуя за расслаблением до
нового барьера.
Фазы повторяются 3 - 5 раз.
2 этап - выполняется «балансирующая»
часть техники для полного закрытия
фасеточных суставов.
Пациент возвращается в нейтральную
позицию, сохраняя экстензионное
положение туловища в области актуального ПДС.
Врач стоит сзади сбоку.
Основанием одной кисти врач
фиксирует нижележащий позвонок
блокированного ПДС и смещает его вентрально
до барьера. Кистью и предплечьем
другой руки врач обхватывает плечи
пациента спереди.
1 фаза - пациент пытается свести
плечи вперед и усилить кифоз в ГОП, против
адекватного сопротивления врача.
2 фаза - расслабление, основанием
ладони врач смещает фиксированный
позвонок в вентральном направлении, экстен-
зируя ГОП, что способствует закрытию
ДФС.
Фазы выполняются 2 - 3 раза.
2.1.2.2.3. МЭТ коррекции компенсаторной (групповой)
дисфункции нижнегрудного отдела. Th5-Th12 (рис. 27, с. 92)
ИПП - сидя верхом на кушетке.
Кистью одной руки фиксирует заднебоковую
поверхность шеи со стороны латерофлек-
сии позвоночника (со стороны
вогнутости дуги сколиоза), кистью другой руки
поддерживает локоть.
Врач стоит сзади и сбоку со стороны
выпуклости дуги сколиоза.
Кисть одной руки врач располагает в
области плечевого сустава пациента,
большим пальцем или тенаром другой
кисти фиксирует остистые отростки ГОП
сбоку, со стороны вершины выпуклости
сколиоза. При этом врач фиксирует
надплечье пациента своей аксилярной
областью. Затем латеро-флексирует
туловище в сторону выпуклости, ротирует его
в противоположную сторону до барьера
и синхронно выполняет трансляцию
позвоночника латеро-латерально, в
сторону вогнутости до барьера, что приводит
к уменьшению выпуклости дуги
сколиоза.
1 фаза - пациент давит плечом вверх
против адекватного сопротивления
врача, пытаясь выпрямить туловище и
выполнить латерофлексию в
противоположную сторону от созданного
положения, что способствует напряжению
мышц в ГОП со стороны вогнутости дуги
сколиоза.
2 фаза - врач увеличивает
латерофлексию и ротацию в вышеописанных
направлениях созданного преднапряже-
ния, следуя за расслаблением до нового
барьера, и синхронно выполняет
трансляцию позвоночника за счет
надавливания большим пальцем или тенаром на
остистые отростки в латеро-латеральном
направлении, что приводит к
последующему растяжению латерофлексоров со
стороны вогнутости и уменьшению
компенсаторной ДФ.
Техника выполняется 3 - 5 раз, после
1 - 2 повторений фаз можно вернуться в
исходное положение и создать новое пред-
напряжение в актуальной зоне.
Примечание. Данная техника может
выполняться без 1-й фазы, а лишь с
использованием пассивных движений
обычного ритма (7 - 12 раз), которые
обеспечиваются надавливанием
аксилярной областью врача на надплечье
пациента, что приводит к латерофлексии
туловища в ГОП; одновременной легкой
ротацией в противоположную сторону;
и синхронной трансляцией ГОП
большим пальцем или тенаром
латеро-латерально, что также приводит к
последующему растяжению латерофлексоров со
стороны вогнутости дуги сколиоза и
уменьшению компенсаторной ДФ в
нижнем ГОП.
116 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.1.2.2.4. МЭТ коррешш экстензионной дисфункции (ERS)
верхнегрудного отдела, Th1 - Th. (рис. 28, с. 92)
ИПП - сидя верхом на кушетке, руки
опущены.
Врач стоит сзади и сбоку с
противоположной стороны от ДФС.
Пальцами одной руки врач
пальпирует зону проекции ДФ фасетного сустава
и (или) поперечный отросток на уровне
верхнего позвонка БПДС. Кистью другой
руки обхватывает голову и шею
пациента со стороны ДФС и выполняет флексию,
латерофлексию и одноименную ротацию
головы и шеи в противоположную
сторону от ДФС до ощущения двигательной
волны и преднапряжения в зоне
пальпации БПДС.
1 фаза - пациент давит головой против
адекватного сопротивления врача, в
направлении экстензии и латерофлексии в
сторону ДФС.
2 фаза - расслабление, врач смещает
голову и шею во флексию, латерофлексию
и одноименную ротацию в
противоположную сторону от ДФС, следуя за
расслаблением до нового барьера, что способствует
раскрытию ДФС.
Техника повторяется 3 - 5 раз.
2.1.2.2.5. МЭТ коррекции Флексионной дисфункции ( FRS )
верхнегрудного отдела. Th^-Th. (рис. 29, с. 92)
ИПП - сидя верхом на кушетке, руки
опущены, туловище в нейтральном
положении.
Врач стоит сзади и сбоку с
противоположной стороны от ДФ.
Пальцами одной руки врач
пальпирует зону проекции ДФ фасетного сустава
и (или) поперечный отросток верхнего
позвонка БПДС. Кистью другой руки
фиксирует голову и шею с
противоположной стороны от ДФ сустава. Локоть
врача прижат к груди пациента. Затем
врач выполняет латерофлексию,
одноименную ротацию и экстензию головы и
верхнего ГОП в сторону ДФ сустава до
барьера, что способствует закрытию
ДФС.
1 фаза - пациент выполняет
латерофлексию и ротацию головы в
противоположную сторону от исходного положения.
2 фаза - расслабление. Врач
осуществляет латерофлексию, ротацию и
экстензию, следуя за расслаблением до нового
барьера, в сторону ДФ сустава, закрывая
его.
Техника повторяется 3 - 5 раз.
2.1.2.2.6. МЭТ коррекции компенсаторной (групповой)
дисфункции верхнегрудного отдела Tht - Th5 (рис. 30, с. 92)
ИПП - сидя верхом на кушетке, руки
опущены, туловище в нейтральном
положении с легким кифозом в верхнем ГОП.
Врач стоит сзади и сбоку, со стороны
выпуклости дуги сколиоза.
Кистью одной руки врач обхватывает
голову и шею спереди и сбоку, со стороны
вогнутости сколиоза и выполняет
латерофлексию ШОП и верхнего ГОП в сторону
выпуклости и ротацию в
противоположную сторону до барьера. Большим
пальцем или тенаром другой кисти фиксирует
остистые отростки в зоне наибольшей
выпуклости дуги сколиоза и синхронно
выполняет трансляцию верхнего ГОП
латеро-латерально, до барьера.
1 фаза - пациент давит головой против
адекватного сопротивления врача, в
противоположную сторону от исходной
латерофлексии, пытаясь выпрямить ШОП и
голову, что способствует напряжению
мышц в верхнем ГОП со стороны
вогнутости дуги сколиоза.
2 фаза - расслабление, врач
увеличивает латерофлексию и ротацию головы,
ШОП и верхнего ГОП в вышеописанных
направлениях созданного
преднапряжения, следуя за расслаблением до нового
барьера, и синхронно выполняет
трансляцию позвоночника латеро-латерально,
что приводит к последующему
растяжению латерофлексоров со стороны
вогнутости и уменьшения компенсаторной
ДФ.
Техника повторяется 3 - 5 раз. После
1 - 2 повторений фаз можно вернуться в
исходное положение и создать новое пред-
напряжение в актуальной зоне.
Примечание. Данная техника может
выполняться без 1-й фазы, а лишь с ис-
Мышечно-энергетические техники
117
пользованием пассивных движений
обычного ритма (7-12 раз), которые
обеспечиваются латерофлексией головы,
ШОП и верхнего ГОП в сторону
выпуклости; одновременной легкой ротацией
в противоположную сторону; и синхрон-
ИПП - сидя, в нейтральном положении
с легкой экстензией в шейно-грудном
переходе.
Врач стоит сзади.
Кисть одной руки врач располагает на
надплечье пациента таким образом,
чтобы большой палец фиксировал остистый
отросток ТЬХ сбоку со стороны ДФС, а
остальные пальцы были направлены
кпереди. Кисть другой руки располагает на
голове и шее сбоку с противоположной
стороны от ДФС таким образом, чтобы
основание ладони фиксировало Сб - С7, и
выполняет латерофлексию головы и ШОП в
сторону ДФС до ощущения двигательной
волны в сегменте С7 - Thx и барьера, что
способствует закрытию актуального
сустава. Затем выполняет ротацию в проти-
ной трансляцией ГОП большим пальцем
или тенаром латеро-латерально, что
также приводит к последующему
растяжению латерофлексоров со стороны
вогнутости дуги сколиоза и уменьшению
компенсаторной ДФ в верхнем ГОП.
воположную сторону от направления ла-
терофлексии с элементами легкой
экстензии, добиваясь преднапряжения и
окклюзии в БПДС.
1 фаза - пациент давит головой на руку
врача, против его адекватного
сопротивления, пытаясь выпрямить голову и ШОП,
что способствует напряжению
околосуставных мышц ДФС.
2 фаза - врач последовательно
увеличивает латерофлексию, ротацию и
экстензию, следуя за расслаблением до нового
барьера, закрывая ДФС.
Техника повторяется 3 - 5 раз.
Примечание. Во время выполнения Мб
при ДФ типа FRS врач должен
осознанно представлять, что ему необходимо
закрыть ДФС со стороны ротации головы.
2.1.2.3. КОРРЕКЦИЯ ДИСФУНКЦИИ ШЕЙНОГО ОТДЕЛА
ПОЗВОНОЧНИКА
2.1.2.3.1. МЭТ коррекции экстензионной дисфункции (ERS)
шейно-грудного перехода. C7-Th1 (рис. 31, с. 92)
ИПП - сидя, в нейтральном положении
с легкой флексией в шейно-грудном
переходе.
Врач стоит сзади.
Кисть одной руки врач располагает на
надплечье пациента таким образом,
чтобы большой палец фиксировал остистый
отросток Thx сбоку с противоположной
стороны от ДФС, а остальные пальцы
были направлены кпереди. Кисть
другой руки располагает на голове и шее
сбоку, со стороны ДФС таким образом,
чтобы основание ладони фиксировало С6
- С7, и выполняет латерофлексию
головы и ШОП в противоположную сторону
от ДФС до ощущения двигательной
волны в сегменте С7 -Thx и барьера, что
способствует открытию актуального
сустава, затем выполняет ротацию с
элементами легкой флексии в сторону
направления латерофлексии, добиваясь
преднапряжения и окклюзии в БПДС.
1 фаза - пациент давит головой на руку
врача, против его адекватного
сопротивления, пытаясь выпрямить голову и ШОП,
что способствует напряжению
околосуставных мышц ДФС.
2 фаза - врач последовательно
увеличивает латерофлексию, ротацию и
флексию в направлениях созданного
преднапряжения, следуя за расслаблением до
нового барьера, открывая ДФС.
Техника повторяется 3 - 5 раз.
Примечание. Во время выполнения
Мб при ДФ типа ERS врач должен
осознанно представлять, что ему
необходимо открыть ДФС с противоположной
стороны направления ротации головы.
2.1.2.3.2. МЭТ коррекции флексионной дисфункции (FRS)
шейно-грудного перехода. C7-Th (рис. 32, с. 93)
118 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.1.2.3.3.
МЭТ коррекции экстензионной дисфункции (ERS)
в сегментах С2 - Tht (рис. 33, с. 93)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит или стоит у головы
пациента, ладони обеих рук располагаются на
боковой поверхности головы и ШОП, на
уровне ветвей нижней челюсти и кончики
указательных или средних пальцев дорсально
фиксируют фасеточные суставы
актуального ПДС таким образом, чтобы кончик
одного пальца располагался со стороны ДФ
сустава на суставном отростке верхнего
позвонка (краниально), а кончик пальца с
противоположной стороны - на суставном
отростке нижнего позвонка БПДС (каудаль-
но).
Голова и шея приводятся в положение
флексии, латерофлексии и одноименной
ротации в противоположную сторону от
ДФ сустава до ощущения двигательной
волны и создания преднапряжения в
актуальном двигательном сегменте ШОП,
что способствует открытию ДФС.
1 фаза - пациент давит головой на руку
врача против его адекватного
сопротивления, в направлении экстензии,
латерофлексии и ротации в сторону ДФ сустава,
что создает напряжение околосуставных
мышц.
2 фаза - расслабление. Врач
последовательно увеличивает флексию, латерофлек-
сию и ротацию головы и ШОП в
направлениях созданного преднапряжения, следуя за
расслаблением до нового барьера,
открывая актуальный блокированный сустав.
Техника повторяется 3 - 5 раз.
Примечание. Возможно
использование механизма синкинезии глаз, т. е. в
1 фазе взгляд направлен в сторону ДФС,
что также способствует сокращению
околосуставных мышц, во 2-й фазе - в
противоположную сторону. А врач
последовательно выполняет движения в
вышеописанных направлениях до нового
барьера в актуальном ПДС ШОП.
2.1.2.3.4. МЭТ коррекции флексионной дисфункции (FRS)
в сегментах С2 - Tht (рис. 34, с. 93)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит или стоит у головы
пациента. Ладонь одной кисти со стороны ДФ
сустава располагается на боковой
поверхности головы и ШОП, на уровне ветви
нижней челюсти, кончик указательного
или среднего пальца дорсально
фиксирует фасеточный сустав, а именно суставной
отросток нижнего позвонка актуального
ПДС. Ладонь другой руки фиксирует
голову с другой стороны, в лобно-височной
области.
Голова и шея приводятся в положение
латерофлексии и одноименной ротации в
сторону открытого ДФ сустава, а также
экстензии до ощущения двигательной
волны и создания преднапряжения в БПДС,
что способствует закрытию ДФС.
1 фаза - пациент давит головой на
руку врача против его адекватного
сопротивления в направлении флексии,
латерофлексии и ротации в
противоположную сторону от блокированного сустава.
2 фаза - расслабление. Врач
последовательно увеличивает латерофлексию,
ротацию и экстензию головы и ШОП в
направлениях созданного преднапряжения,
следуя за расслаблением до нового
барьера, закрывая актуальный
блокированный сустав. (Кончик указательного или
среднего пальцев действует как точка
опоры).
Техника повторяется 3 - 5 раз.
Примечание. Вместо поворота головы
возможно использование механизма
синкинезии глаз, т. е. в 1 фазе взгляд
направлен в противоположную сторону от ДФС,
во 2 фазе - в сторону ДФС. А врач так же
последовательно выполняет движения в
вышеописанных направлениях до нового
барьера в актуальном ПДС ШОП.
Мышечно-энергетические техники
119
2.1.2.3.5. Диагностика и МЭТ коррекции ротационной дисфункции
в сегменте Сг ■ С2 (рис. 35, с. 93)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит или стоит у головы
пациента. Кисти обеих рук располагаются на
боковой поверхности головы и ШОП, над
височными областями. Кончики средних и
безымянных пальцев достигают угла
нижней челюсти.
Врач осуществляет флексию головы и
ШОП (до угла около 45°) и сравнивает
объем движений в направлении ротации
вправо и влево. При определении
разницы и ограничения объема движения в одну
из сторон, из созданного положения пред-
напряжения в направлении ограниченной
ротации выполняется МЭТ.
1 фаза - пациент поворачивает голову
в противоположную сторону от
ограничения ротации, против адекватного
сопротивления врача, вызывая напряжение
ротаторов с противоположной стороны.
2 фаза - расслабление, врач мягко
выполняет ротацию головы и ШОП в сторону
ограничения движения, следуя за
расслаблением до нового барьера.
Техника выполняется 3 - 5 раз.
Примечание. Вместо поворота головы
возможно использование механизма син-
кинезии глаз, т. е. в 1 фазе взгляд
направлен в противоположную сторону от
ограничения ротации, во 2 фазе пациент
смотрит в сторону ограничения ротации. А
врач так же мягко увеличивает объем
ротации в сегменте С1 - С2 в сторону
ограничения движения, следуя за
расслаблением до нового барьера.
2.1.2.3.6. МЭТ коррекции экстензионной дисфункции (ERS)
атланто-окципитального сочленения С0 : Gx (рис. 36, с. 93)
ИПП - лежа на спине.
Врач сидит у головы пациента.
Ладонью одной руки поддерживает затылок
пациента, указательным и большим
пальцами фиксирует атланто-окципитальную
область на уровне выйной линии. Между
указательным и средним пальцами
другой кисти фиксирует подбородок с
вентральной и дорсальной стороны, а
предплечье руки располагает на боковой
поверхности головы.
Врач осуществляет флексию
преимущественно в сегменте С0 - С1? затем латеро-
флексию головы в сторону ограничения
движения до барьера, что способствует
открытию ДФС.
1 фаза - пациент пытается выпрямить
и немного экстензировать голову против
адекватного сопротивления врача для
напряжения экстензоров и латерофлексоров
головы и верхнего ШОП.
2 фаза - расслабление, врач мягко
выполняет флексию и латерофлексию
головы в сторону ограничения движения,
следуя за расслаблением до нового барьера,
открывая актуальный блокированный
сустав.
Техника выполняется 3 - 5 раз.
Примечание. Вместо выпрямления и
экстензирования головы возможно
использование механизма синкинезии глаз, т. е.
в 1-й фазе взгляд направлен вверх либо в
сторону, противоположную ограниченной
латерофлексии, во 2-й фазе пациент
смотрит вниз либо в сторону ограниченной
латерофлексии. А врач так же мягко
увеличивает объем флексии и латерофлексии в
сегменте С0 - Сх в направлениях
созданного преднапряжения, следуя за
расслаблением до нового барьера, открывая
актуальный блокированный сустав.
2.1.2.3.7. МЭТ коррекции флексионной дисфункции (FRS)
атланто-окципитального сочленения. С0 - Сг (рис. 37, с. 94)
ИПП - лежа на спине.
Врач сидит у головы пациента.
Ладонью одной руки поддерживает затылок
пациента, большим и указательным
пальцами фиксирует область выйной линии.
Между указательным и средним
пальцами другой кисти фиксирует подбородок с
вентральной и дорсальной стороны, а
предплечье руки располагает на боковой
поверхности головы.
Врач осуществляет экстензию
преимущественно в сегменте С0 - Сг и латеро-
120 О. С. Мерзенюк Практическое руководство по мануальной терапии
флексию головы в сторону ограничения
движения до барьера, что способствует
закрытию ДФС.
1 фаза - пациент пытается выпрямить
и немного флексировать голову против
адекватного сопротивления врача для
напряжения флексоров и латерофлексоров
головы и верхнего ШОП.
2 фаза - расслабление, врач мягко
выполняет экстензию и латерофлексию
головы в сторону ограничения движения, следуя
за расслаблением до нового барьера,
закрывая актуальный блокированный сустав.
Техника выполняется 3 - 5 раз.
Основное назначение современных
лечебных техник мануальной терапии -
восстановление объема движений в
разных звеньях локомоторной системы с
последующей нормализацией
статической и динамической составляющей
двигательного стереотипа. Эта цель
достигается с использованием многих
специфических мануальных методик и
технологий. Среди них достойное место
занимает мобилизация, в механизмах
которой заложены нейрофизиологические
процессы, такие, как фацилитация и инги-
биция. По утверждению и
представлению основоположника европейской
научной мануальной медицины К. Левита
«мобилизация является основой
современной мануальной терапии».
Мобилизация позволяет восстановить
барьерные функции пораженных отделов и
звеньев двигательной системы.
Для понимания механизмов действия
и правильного выполнения различных
видов мобилизационных техник важно
овладение ощущениями так называемых
барьеров подвижности, т. е. препятствий
(торможение движения), возникающих при
активном или пассивном движении при
исчерпании его объема. В норме любое
движение осуществляется от определенной
средней нейтральной линии в двух
противоположных направлениях. Выделяют
следующие виды барьеров, имеющие свои
специфические объемы движений:
Примечание. Вместо выпрямления и
флексирования головы возможно
использование механизма синкинезии глаз, т.
е. в 1-й фазе взгляд направлен вниз либо
в сторону, противоположную
ограниченной латерофлексии, во 2-й фазе пациент
смотрит вверх либо в сторону
ограниченной латерофлексии. А врач так же
мягко увеличивает объем экстензии и
латерофлексии в сегменте С0 - Сх в
направлениях созданного преднапряжения,
следуя за расслаблением до нового
барьера, открывая актуальный
блокированный сустав.
♦ физиологический - граница
активного движения;
♦ эластический - граница
пассивного движения;
♦ анатомический - граница объема
возможного насильственного смещения
(перемещения), определяемого
прочностью тканей (далее разрыв, перелом и т.
п.).
Между границей эластического и
анатомического барьеров есть небольшой
объем движения, называемый «парафи-
зиологическим пространством».
Достижение его начала в мануальной
медицине называется преднапряжением, т. е.,
другими словами, под преднапряжением
можно понимать напряженность
сустава, оцениваемая по ощущению утраты
пружинящего сопротивления при
достижении максимально возможного объема
пассивного движения или смещения в
конкретном заданном направлении.
В патологии объем движения
ограничивается в каком-либо направлении,
стираются границы между физиологическим
и эластическим барьерами, смещается
нейтральная линия с формированием
патологической нейтрали за счет миофас-
циальных контрактур или гипертонии.
Графическое изображение барьеров
подвижности (физиологического,
эластического, анатомического и парафизиоло-
гического пространства) в любой сокра-
2.2. МОБИЛИЗАЦИЯ
Мобилизация
121
тимой структуре и двигательной
единице ОДА, в том числе фасеточных
суставах позвоночника и конечностей, где
могут возникнуть ограничения
движения с уменьшением объема перемещения
В рамках в состояния преднапряже-
ния, т. е. объеме парафизиологическо-
го пространства, определяется и
оценивается т. н. «суставная игра»,
позволяющая определить ограничения
движения и перемещения суставных
костных структур позвоночника и
конечностей (одной по отношению к другой).
Ограничение пружинения в каком-либо
направлении позволяет поставить
диагноз функционального блока или
суставной дисфункции.
Суставная игра - пассивное
смещение смежных структур вдоль осей
сустава, выявляемое в условиях предна-
пряжения.
Предпосылкой лечения при
диагностировании ФБ в каком (каких)-либо
направлении является восстановление
игры суставов, для чего служит и
используется мобилизация.
Мобилизация - это метод ручного
одной периферической структуры по
отношению к центральной или
вышерасположенной структуры по отношению к
нижерасположенной, будет выглядеть
следующим образом.
воздействия повторными
ритмическими пассивными движениями
(перемещениями) частей тела,
обеспечивающий постепенное безболезненное или
малоболезненное восстановление
положения тела, объема движений в
различных структурах ОДА, черепа и
отдельных внутренних органов за счет
устранения ФБ или спазма мышц. В свою
очередь мобилизация как основной
технический прием содержит в своем
составе целый ряд биомеханических
разновидностей. Для устранения суставной
дисфункции типа ФБ и околосуставного
мышечного спазма используют и
выделяют следующие варианты мобилизации:
- мобилизация пассивными
движениями;
- мобилизация пассивными
движениями с использованием ПИР;
- мобилизация пассивными
движениями с использованием тракции;
Барьеры подвижности
(объем возможных движений)
Средняя линия
Физиологический барьер
Эластический барьер
Анатомический барьер
Парафизиологическое
пространство
122 О. С. Мерзенюк Практическое руководство по мануальной терапии
- мобилизация пассивными
движениями с использованием давления
(компрессии).
Данные варианты Мб могут
выполняться с использованием обычного
ритма (пассивные движения - 1 раз в 1 - 2
сек.), ускоренного ритма (ПД - 2 раза
в 1 сек.) и замедленного ритма (ПД - 1
раз в 3 - 4 сек.).
Это, пожалуй, один из самых
распространенных методов для коррекции ФБ
и других видов ПБМИ суставов
конечностей, ребер и других структур ОДА
как преимущественно суставного, так
и мышечного характера.
Под функциональным блоком
сустава, сочленения мы понимаем
обратимое ограничение подвижности из-за
рефлекторной околосуставной миофик-
сации, обусловленной изменением мы-
шечно-капсулярно-менискоидной
ткани сустава.
Мануальная медицина выделяет
преимущественно мышечные,
преимущественно связочно-капсулярные и
преимущественно ев язочно-су ставные
функциональные блоки. При
выполнении ПД и суставной игры в суставах
конечностей или в заинтересованном
отделе позвоночника при ФБ
преимущественно мышечного характера мы
получаем т. н. «мягкий стоп», т. е.
ощущение барьера мягкого характера.
При выполнении ПД и суставной игры
в суставах конечностей или в
заинтересованном отделе позвоночника при
ФБ преимущественно
внутрисуставного характера мы получаем т. н.
«твердый стоп», т. е. ощущение барьера
жесткого характера.
При выявлении направления
ограничения АД и ПД в суставах ОДА важно
уточнить точную локализацию
ограничения, наиболее значимое
направление ограничения движения, степень
ограничения подвижности и степень
болезненности при пальпации
заинтересованной структуры и при движении.
Такая расширенная характеристика
ФБ способствует более
дифференцированному подходу к выбору адекватных
способов мануальной терапии, решению
вопроса о приоритетности устранения
ФБ и об их патогенном или
компенсаторном характере. Явная
положительная динамика вышеуказанных
характеристик после проведенной
мобилизационной терапии указывает на
степень эффективности выполненных
терапевтических мероприятий.
Наиболее частыми причинами
формирования сегментарных дисфункций
типа ФБ и болевого синдрома явля~
ются:
♦ травма;
♦ деформация и пороки развития
ОДА;
♦ результат резких неадекватных
непреду готовленных движений рывко-
вого характера и неадекватная
динамическая нагрузка, пассивные
перерастяжения;
♦ моторно-трофическая
недостаточность при обездвиженности
(гипсовая повязка, корсетирование и т. п.);
♦ мышечный постуральный
дисбаланс;
♦ локальная гипермобильность;
♦ неправильная и однообразная поза,
неправильная и неадекватная
двигательному стереотипу статическая
нагрузка с формированием его
неоптимальности;
♦ грыжа диска, компрессия и комп-
римирование спинальных корешков;
♦ ноцицептивные рефлекторные ели-
яния (висцеро-моторные, вертебро-мо-
торные, склеротомно-моторные,
сенсорно-моторные) при неврологических
проявлениях остеохондроза и других
заболеваний позвоночника, внутренних
органов, спинного мозга, его оболочек
и корешков;
♦ асептическое воспаление;
♦ дуральная торсия внутрипозвоноч-
ных и внутричерепных мембран;
♦ психогенные боли как результат
хронических и острых стрессовых си-
Мобилизация
123
туаций, связанных с гипертонической
реакцией определенных групп мышц;
♦ опухоль.
При выполнении Мб необходимо
соблюдать ряд общих требований:
хорошая фиксация выше и/или
нижерасположенных частей тела за счет
принятия соответствующего положения
«лежа, сидя или стоя»; достаточное
общее расслабление пациента;
максимально возможное регионарное или
локальное расслабление мышц,
достигаемое применением специальных
приемов и техник; создание состояния
преднапряжения и окклюзии
(«запирания») в актуальных БПДС и/или
суставах конечностей, которое должно
быть сохранено в течение всего сеанса
лечения, на любом его этапе;
медленное выполнение техники; выполнение
пассивного перемещения частей тела
преимущественно в фазу выдоха в
безболезненном для пациента объеме в
заданном направлении; повторность
выполнения Мб воздействия с
использованием заданных пассивных движений
проводится в сторону ограничения
движения либо в противоположную,
свободную сторону с постепенным
увеличением их объема; направленность
движения на взаимоудаление или
взаимоскольжение суставных поверхностей, а
также на растяжение спазматически
укороченных мышц по их продольной
оси; удобное и стабильное, но не
напряженное положение врача, позволяющее
создать необходимый контакт с
пациентом руками, туловищем для
пассивного перемещения подвижной части и
дополнительной фиксации неподвижной
части тела пациента (тело врача и
пациента должны составлять единое
целое и находиться как бы в
определенной гармонии); двигательный импульс
действий врача должен исходить как
бы из всего тела, начиная со стоп.
Эффект Мб пассивными движениями
проявляется непосредственным
увеличением объема и уменьшением
болезненности пассивных и активных
движений в суставах конечностей или
ПДС в данном направлении, а также в
уменьшении напряжения,
болезненности и увеличения длины ранее
спазматической мышцы.
В данном разделе нами предложены
Мб техники на ребрах, суставах
верхних и нижних конечностей, в
основном, с использованием пассивных
движений. На костях кистей и стоп
описываются так называемые техники
«ножниц» (компрессирующее усилие,
оказываемое в противоположном
направлении), с применением которых
можно быстро и легко восстановить
пружинение в актуальных сочленени-
ЯХ •
С учетом широкого распространения
нейрорефлекторных компрессионных
синдромов при неврологических
проявлениях остеохондроза позвоночника, а
также распространения туннельных
синдромов, как первичных
патологических состояний, в данном разделе
впервые в практике мануальной
медицины предлагаются мобилизационные
техники на периферических нервах
конечностей и туловища, которые будут
способствовать устранению
патогенетических факторов компримирования
нервов.
124 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.1. ТЕХНИКИ НА РЕБРАХ
2.2.1.1. КОРРЕКЦИЯ СТРУКТУРНЫХ ДИСФУНКЦИЙ
РЕБЕР
2.2.1.1.1. Мобилизация 1-го ребра в каудальном направлении
во фронтальной плоскости с использованием ПД (рис. 38, с. 94)
ИПП - сидя на стуле.
Врач стоит сзади.
Радиальным краем указательного
пальца одной кисти врач фиксирует переднюю
часть горизонтальной порции
трапециевидной мышцы у основания шеи со стороны
блокированного ребра и смещает мягкие
ткани в каудальном направлении,
прижимая их к 1-му ребру, до барьера, создавая
преднапряжение в позвоночно-реберном
сочленении. Кистью другой руки с
противоположной стороны латерально фиксирует
голову и ШОП пациента (пальцы
направлены краниально, локоть отведен в
сторону). Врач выполняет латерофлексию и
ротацию головы в сторону ДФ ребра до
барьера, что способствует каудальному
смещению 1-го ребра и создает окклюзию в С7 -
Thx.
Затем пациент выполняет пассивные
движения головой ускоренного ритма
против адекватного сопротивления
врача, что способствует торможению
лестничных мышц с актуальной стороны.
При этом врач удерживает созданное
преднапряжение, продолжая
надавливать на 1-е ребро каудально до
получения эффекта расслабления и увеличения
объема смещения ДФ ребра в заданном
направлении.
2.2.1.1.2. Мобилизация 2 - 6-го ребер сзади в дорсальном направлении
в сагиттальной плоскости с использованием ПД (рис. 39, с. 94)
ИПП - сидя на кушетке, кисть руки с
актуальной стороны расположена на
противоположном надплечье, локоть
направлен кпереди в горизонтальной плоскости.
Врач стоит сзади и несколько сбоку, с
противоположной стороны от ДФ ребра.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
актуальное ребро пациента, располагая
большой палец несколько медиальнее угла
ребра, указательный — по ходу
блокированного ребра, латерально. Остальные
пальцы располагаются на спине,
обхватывая нижерасположенные ребра. Врач
смещает блокированное ребро в латеро-
дорсальном направлении до барьера.
Кистью другой руки захватывает локоть
пациента снизу и латерально.
1 фаза - пациент надавливает локтем в
латеральном и (или) каудальном
направлении против адекватного сопротивления
врача, что способствует дорсальному
смещению ДФ ребра. Врач смещает
блокированное ребро в направлении созданного
преднапряжения до нового барьера.
2 фаза - расслабление.
Техника выполняется до получения
эффекта релаксации и устранения
признаков вентрального смещения актуального
ребра.
2.2.1.1.3. Мобилизация 2 - 6-го ребер сзади в вентральном направлении
в сагиттальной плоскости с использованием ПД (рис. 40, с. 94)
ИПП - сидя на кушетке, кисть руки с
актуальной стороны расположена на
противоположном надплечье, локоть
направлен кпереди в горизонтальной плоскости.
Врач стоит сзади и несколько сбоку, с
противоположной стороны от ДФ ребра.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
актуальное ребро, располагая большой
палец несколько латеральнее угла ребра,
указательный — по ходу
блокированного ребра. Остальные пальцы
располагаются на спине, обхватывая
нижерасположенные ребра. Врач смещает
блокированное ребро в вентро-медиальном
направлении до барьера. Кистью другой
руки захватывает локоть пациента
сверху и медиально.
1 фаза - пациент надавливает локтем в
медиальном и (или) краниальном
направлении против адекватного сопротивления
врача, что способствует вентральному
смещению ДФ ребра. Врач смещает
блокированное ребро в направлении созданного
Мобилизация
125
преднапряжения до нового барьера.
2 фаза - расслабление.
Техника выполняется до получения эф-
ИПП - лежа на боку, у края
кушетки, на стороне блокированного ребра.
Рука с этой же стороны согнута в
локтевом суставе, кисть фиксирует ШГП.
Врач стоит лицом к пациенту, на
уровне его грудной клетки.
фекта релаксации и устранения
признаков дорсального смещения актуального
ребра.
Мобилизация в направлении внутренней
ротации
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
актуальное ребро, располагая большой
палец на краниальном крае угла ребра,
2.2.1.1.4. Мобилизация 2 ■ 6-го ребер сзади в направлении внутренней ротации
в сагиттальной плоскости с использованием ПД в положении сидя
(см. рис. 40 гл. 2, с. 94)
ИПП - сидя на кушетке, кисть руки с
актуальной стороны расположена на
противоположном надплечье, локоть
направлен кпереди в горизонтальной плоскости.
Врач стоит сзади и несколько сбоку, с
противоположной стороны от ДФ ребра.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
актуальное ребро, располагая большой
палец на краниальном крае угла ребра,
указательный — по ходу блокированного
ребра, также на его краниальном крае.
Остальные пальцы располагаются на спине,
обхватывая нижерасположенные ребра.
Врач смещает блокированное ребро в вен-
тро-каудальном направлении до барьера,
как бы наклоняя ребро кпереди, вокруг
поперечной оси. Кистью другой руки
захватывает локоть пациента сверху.
1 фаза - пациент надавливает локтем в
краниальном направлении, против
адекватного сопротивления врача, что
способствует внутренней ротации ребра. Врач
смещает блокированное ребро в направлении
созданного преднапряжения, до нового
барьера.
2 фаза - расслабление.
Техника выполняется несколько раз до
получения эффекта релаксации и
устранения признаков наружной ротации
актуального ребра.
2.2.1.1.5. Мобилизация 2 - 6-го ребер сзади в направлении наружной ротации
в сагиттальной плоскости с использованием ПД в положении сидя
(см. рис. 40 гл. 2, с. 94)
ИПП - сидя на кушетке, кисть руки с
актуальной стороны расположена на
противоположном надплечье, локоть
направлен кпереди в горизонтальной плоскости.
Врач стоит сзади и несколько сбоку, с
противоположной стороны от ДФ ребра.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
актуальное ребро, располагая большой
палец на каудальном крае угла ребра,
указательный — по ходу блокированного
ребра, также на его каудальном крае.
Остальные пальцы располагаются на спине,
обхватывая нижерасположенные ребра.
Врач смещает блокированное ребро в вен-
тро-краниальном направлении до барьера,
как бы наклоняя ребро кзади. Кистью
другой руки захватывает локоть пациента
снизу.
1 фаза - пациент надавливает локтем в
каудальном направлении против
адекватного сопротивления врача, что
способствует наружной ротации ребра. Врач
смещает блокированное ребро в направлении
созданного преднапряжения до нового
барьера.
2 фаза - расслабление.
Техника выполняется до получения
эффекта релаксации и устранения признаков
внутренней ротации актуального ребра.
2.2.1.1.6. Мобилизация 3 - 6-го ребер сзади в направлении внутренней
и наружной ротации в сагиттальной плоскости с использованием ПД и ПИР
в положении лежа (рис. 41, с. 94)
126 О. С. Мерзенюк Практическое руководство по мануальной терапии
указательный — по ходу
блокированного ребра, также на его краниальном крае.
Остальные пальцы располагаются на
спине, обхватывая нижерасположенные
ребра. Врач смещает блокированное
ребро в вентро-каудальном направлении до
барьера, как бы наклоняя ребро
кпереди вокруг поперечной оси. Кистью
другой руки захватывает нижнюю треть
плеча и локоть пациента и смещает
локоть и туловище в дорсофлексию до
барьера, что способствует внутренней
ротации ДФ ребра. При этом врач
должен получить ощущение двигательной
волны на уровне актуального ребра.
1 фаза - пациент делает вдох и
одновременно надавливает локтем вентрально,
против адекватного сопротивления врача,
тем самым усугубляя ДФ положение
ребра и вызывая преднапряжение в
окружающих тканях. Врач удерживает созданное
преднапряжение в актуальном ребре.
2 фаза - расслабление, выдох. Врач
увеличивает экстензию в ГОП, что
способствует внутренней ротации ребра, и
синхронно смещает актуальное ребро в
направлении созданного преднапряжения до
нового барьера.
ИПП - лежа на спине.
Врач стоит со стороны ДФ.
Кончиками пальцев одной кисти врач
обхватывает краниальный край
смещенного ребра по средней подмышечной
линии и смещает ребро в каудальном
направлении до барьера. Кистью другой
руки врач выполняет ротацию и лате-
рофлексию головы в сторону
блокированного ребра до барьера, что
способствует каудальному смещению ДФ
ребра. При этом врач должен ощутить
двигательную волну на актуальном ребре.
Затем врач фиксирует голову и шею
пациента со стороны ДФ ребра.
1 фаза - пациент делает выдох и
активно смещает руку в каудальном
направлении и одновременно надавливает
головой в сторону созданной латерофлек-
сии против адекватного сопротивления
врача, что также способствует каудаль-
Мобилизапия в направлении наружной
ротации
Техника выполняется подобно
вышеописанной мобилизации, с той лишь
разницей, что вилкой из большого и
указательного пальцев одной кисти врач
фиксирует каудальный край
блокированного ребра и смещает ребро в вентро-кра-
ниальном направлении до барьера, как
бы наклоняя ребро кзади, вокруг
поперечной оси.
1 фаза - расслабление, выдох. Врач
увеличивает экстензию в ГОП, тем
самым усугубляя ДФ положение ребра, и
создает преднапряжение в окружающих
тканях.
2 фаза — пациент делает медленный
глубокий вдох и одновременно
надавливает локтем вентрально, против
адекватного сопротивления врача, что
способствует наружной ротации ребра. А врач
синхронно увеличивает смещение
актуального ребра в направлении
созданного преднапряжения.
Техника выполняется несколько раз до
получения эффекта релаксации и
устранения признаков внутренней и наружной
ротации актуального ребра.
ному смещению ДФ ребра. Врач
смещает блокированное ребро в направлении
созданного преднапряжения до нового
барьера.
2 фаза - расслабление, вдох. Врач
удерживает созданное преднапряжение.
Фазы повторяются несколько раз.
Затем врач выполняет латерофлексию и
ротацию головы в противоположную
сторону. Во время 1-й фазы пациент
надавливает головой в противоположную
сторону от ДФ, против адекватного
сопротивления врача, что способствует
активации антагонистов и торможению
лестничных и межреберных мышц с
актуальной стороны и каудальному
смещению ДФ ребра.
Техника выполняется до получения
эффекта релаксации и устранения
признаков краниального смещения
актуального ребра.
2.2.1.1.7. Мобилизация латерального края 2 - 3-го ребер
в каудальном направлении во фронтальной плоскости
с использованием ПД и ПИР (рис. 42а, б, с. 95)
Мобилизация
127
2.2.1.1.8. Мобилизация латерального края 2 - 3-го ребер
в краниальном направлении во фронтальной плоскости
с использованием ПД и ПИР (см. рис. 426 гл. 2, с. 95)
ИПП - лежа на спине.
Врач стоит со стороны ДФ.
Кончиками пальцев одной кисти врач
фиксирует каудальный край смещенного
ребра по средней подмышечной линии и
смещает ребро в краниальном
направлении до барьера. Кистью другой руки врач
выполняет ротацию и латерофлексию
головы пациента в противоположную
сторону от блокированного ребра до барьера,
что способствует краниальному смещению
ДФ ребра. При этом врач должен
ощутить напряжение и двигательную волну
на актуальном ребре. Затем врач
фиксирует голову и шею пациента с
противоположной стороны от ДФ ребра.
1 фаза - пациент делает вдох и
активно смещает плечо и выпрямленную руку
в краниальном направлении и
одновременно надавливает головой в сторону
созданной латерофлексии против адекватного
сопротивления врача, что также
способствует краниальному смещению ДФ ребра.
Врач смещает блокированное ребро в
направлении созданного преднапряжения, до
нового барьера.
2 фаза - расслабление, выдох. Врач
удерживает созданное преднапряжение.
Фазы повторяются несколько раз.
Затем врач выполняет латерофлексию и
ротацию головы пациента в
противоположную сторону. Во время 1-й фазы
пациент надавливает головой в сторону ДФ
ребра, против адекватного сопротивления
врача, что способствует активации агони-
стов и торможению лестничных и
межреберных мышц с противоположной
стороны и краниальному смещению ДФ ребра.
Техника выполняется до получения
эффекта релаксации и устранения
признаков каудального смещения актуального
ребра.
2.2.1.1.9. Мобилизация 2 - 6-го ребер спереди в дорсальном направлении
с использованием ПД (рис. 43, с. 95)
ИПП — лежа на спине.
Врач стоит сбоку, с противоположной
стороны от ДФ ребер, на уровне
туловища пациента.
Основанием кисти одной руки врач
фиксирует ДФ ребро на уровне реберно-
хрящевого сочленения и смещает его в
дорсо-латеральном направлении до
барьера. Кистью другой руки захватывает руку
пациента в области нижней трети
предплечья и выпрямляет ее перед
пациентом в сагиттальной плоскости. После
этого смещает руку пациента вентрально до
барьера, тем самым создавая
дополнительное преднапряжение в области актуального
блокированного ребра.
Затем врач выполняет Мб с
использованием ПД обычного ритма, синхронно
смещая руку пациента вентрально, а
фиксированное ребро — дорсо-латерально, чередуя
указанные смещения с расслаблением
актуальных структур, т.е. врач несколько
отпускает руку дорсально и упускает
преднапряжение ребра.
Техника выполняется до восстановления
подвижности ребер в дорсальном
направлении и устранения признаков вентрального
смещения передних ребер.
2.2.1.1.10. Техника коррекции латеральной компрессии 3 - 10-го ребер
с использованием ПД
(мобилизация ребер в вентральном и дорсальном направлениях
в сагиттальной плоскости) (рис. 44, с. 95)
ИПП - сидя на кушетке у ее края.
Врач стоит сбоку, с противоположной
стороны от латеральной компрессии и
располагает одноименную руку пациента на
своем надплечье.
Кистями обеих рук врач фиксирует
переднюю и заднюю поверхность
актуального ребра, располагая основание одной
ладони над ребром спереди по средней
ключичной линии, другой - над углом
ребра сзади (пальцы направлены крани-
ально), и смещает руки навстречу друг
другу до барьера.
1 фаза - пациент делает вдох. Врач
удерживает созданное преднапряжение
2 фаза - расслабление, выдох, врач
128 О. С. Мерзенюк Практическое руководство по мануальной терапии
увеличивает вентральное и дорсальное
смещение актуального ребра до нового
барьера, что способствует уменьшению
перед-не-заднего длинника реберного
пространства и увеличению латераль-
ИПП - сидя на кушетке у ее края.
Врач стоит сбоку, с противоположной
стороны от компрессии и располагает
одноименную руку пациента на своем над-
плечье.
Кистями обеих рук врач обхватывает
латеральную поверхность грудной клетки
пациента с актуальной стороны,
располагая средние пальцы на ДФ ребре,
навстречу друг другу на уровне средней аксиляр-
ной линии. Смещает ребро в медиальном
направлении до барьера. При этом врач,
надавливая своей грудью, вызывает
боковой наклон туловища пациента в сторону
ДФ, что способствует медиальному
смещению блокированного ребра.
ИПП - лежа на спине.
Врач стоит сбоку, с противоположной
стороны от блокированного ребра, на
уровне плечевого пояса пациента.
Врач поворачивает пациента на себя и
кончиками пальцев фиксирует ДФ ребро
несколько медиальнее его угла. Затем
возвращает пациента в исходное положение и
кладет кисть руки пациента со стороны
блокированного ребра на его лоб (локоть
отведен в сторону, во фронтальной плоскости).
Такое положение руки пациента
способствует каудо-латеральному смещению
лопатки, высвобождению углов верхних ребер и
напряжению ткани вокруг блокированного
ребра. Другой рукой врач фиксирует кисть
ИПП - лежа на спине.
Врач стоит сбоку, с противоположной
стороны от блокированного ребра, на
уровне туловища пациента.
ного расстояния реберного
пространства.
Техника выполняется несколько раз до
получения эффекта релаксации и
устранения признаков латеральной компрессии.
1 фаза - пациент делает вдох и
пытается выпрямить туловище, надавливая
плечом, против адекватного сопротивления
врача. Врач удерживает созданное
преднапряжение.
2 фаза — расслабление, выдох, врач
увеличивает медиальное смещение
актуального ребра и латерофлексию туловища до
нового барьера, что способствует
уменьшению латерального расстояния
реберного пространства и увеличению передне-
заднего длинника реберного пространства.
Техника выполняется несколько раз до
получения эффекта релаксации и
устранения признаков вентродорсальной
компрессии.
и лоб пациента. Затем врач смещает ДФ
ребро в вентро-латеро-каудальном
направлении до барьера.
1 фаза - пациент делает глубокий вдох
и пытается приподнять голову против
адекватного сопротивление врача. Врач
удерживает созданное преднапряжение в
фиксированном актуальном ребре в
течение 5 - 7 сек.
2 фаза - расслабление, выдох, пациент
возвращает голову в исходное положение.
Врач продолжает смещать актуальное
ребро латеро-каудально до нового барьера.
Техника выполняется до получения
эффекта релаксации и восстановления
объема движения 1 - 5-го ребер на вдохе.
Врач поворачивает пациента на себя и
кончиками пальцев фиксирует ДФ ребро
несколько медиальнее его угла. Затем
возвращает пациента в исходное положение
2.2,1.1.11. Техника коррекции вентродорсальной компрессии 3 - 10-го ребер
с использованием ПД
(мобилизация ребер в медиальном направлении во фронтальной плоскости)
(рис. 45, с. 95)
2.2.1.2. КОРРЕКЦИЯ РЕСПИРАТОРНЫХ ДИСФУНКЦИИ РЕБЕР
2.2.1.2.1. Мобилизация 1-5-го ребер с дорсальной стороны при ФБ
на вдохе с использованием ПИР (рис. 46, с. 96)
2.2.1.2.2. Мобилизация 6 - 10-го ребер с дорсальной стороны
при ФБ на вдохе с использованием ПИР (рис. 47, с. 96)
Мобилизация
129
и кладет кисть руки пациента со стороны
блокированного ребра на его лоб (локоть
отведен в сторону во фронтальной
плоскости). Другой рукой врач обхватывает
локоть пациента и смещает его кранио-
медио-дорсально до барьера, что
способствует натяжению и напряжению
передней зубчатой мышцы и других тканей и
подъему актуального ребра в краниальном
направлении. Затем врач смещает ДФ
ребро вентро-латеро-каудально до
барьера.
1 фаза - пациент делает максимальный
вдох и одновременно надавливает локтем
в каудо-латеральном направлении против
адекватного сопротивления врача, при
этом задерживает дыхание на 5 - 10 сек.
Врач удерживает созданное преднапряже-
ние в актуальном ребре.
2 фаза - выдох, который способствует
сокращению зубчатой мышцы. Врач
продолжает смещать актуальное ребро лате-
ро-каудально до нового барьера. В конце
выдоха нужно добиться расслабления
зубчатой мышцы, и врач усиливает
смещение локтя в кранио-медио-дорсальном
направлении, увеличивая латерофлексию
туловища, что вызывает подъем
блокированного ребра.
Техника выполняется до получения
эффекта релаксации и восстановления
объема движения 6 - 10-го ребер на вдохе.
2.2.1.2.3. Мобилизация 6 - 10-го ребер с дорсальной стороны при ФБ
на вдохе с использованием ПД и ПИР из положения сидя (рис. 48, с. 96)
ИПП - сидя верхом на кушетке.
Пальцы обеих кистей сцеплены в замок и
фиксируют затылок и ШОП, локти
направлены кпереди.
Врач стоит сбоку и несколько сзади, с
противоположной стороны от ДФ ребра.
Большим пальцем одной кисти врач
фиксирует блокированное ребро чуть ме-
диальнее его угла, остальные пальцы
обхватывают грудную клетку, и смещает
ребро в дорсо-латеро-каудальном
направлении до барьера. Кистью другой руки,
проведенной в треугольник между
предплечьем и плечом, врач фиксирует над-
плечье со стороны блокированного ребра
и последовательно выполняет флексию,
латерофлексию и ротацию туловища
пациента, доводя двигательную волну до
уровня ДФ ребра, создавая таким
образом дополнительное преднапряжение в
окружающих тканях реберно-позвонкового
и реберно-поперечного сочленения.
1 фаза - пациент делает медленный вдох
и одновременно пытается вернуть
туловище в исходное положение против
адекватного сопротивления врача, тем самым
усиливая напряжение тканей в
актуальной зоне. Врач удерживает созданное
преднапряжение в блокированном ребре.
2 фаза - расслабление, выдох. Врач
слегка увеличивает объем флексии, лате-
рофлексии и ротации и одновременно
смещает блокированное ребро в
направлении созданного преднапряжения до
нового барьера.
Техника выполняется до получения
эффекта релаксации и восстановления
объема движения 6 - 10-го ребер на вдохе.
2.2.1.2.4. Мобилизация 5 - 9-го ребер с дорсальной стороны при ФБ
на вдохе и выдохе с использованием ПИР и ПД из положения лежа
(рис. 49, с. 96)
ИПП - лежа на животе, голова
повернута в сторону блокированного ребра, рука
с этой же стороны свисает с кушетки.
Врач стоит с противоположной
стороны от ДФ ребра на уровне туловища
пациента.
Гороховидной костью одной кисти врач
фиксирует блокированное ребро
несколько медиальнее его угла. Другую кисть
располагает сверху для усиления воздействия
и смещает ДФ ребро вентро-латерально до
барьера, что способствует натяжению и
напряжению мягких тканей и капсулы по-
звонково-реберного и
реберно-поперечного сочленений.
Пациент несколько раз выполняет
медленно вдох и выдох. Врач удерживает
созданное преднапряжение и с каждым
новым вдохом и выдохом пытается
смещать ДФ ребро вентро-латерально до
нового барьера.
Техника повторяется несколько раз до
получения эффекта расслабления в ребер-
но-грудинном сочленении и увеличения
объема движения ребра при вдохе и
выдохе.
130 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.1.2.5. Мобилизация 2 - 6-го ребер с вентральной стороны при ФБ
на вдохе и выдохе с использованием ПИР (рис. 50, с. 96)
ИПП - стоя или сидя на кушетке. Кисти
обеих рук сцеплены в замок и расположены
на шейно-затылочной области, локти
направлены кпереди и латерально.
Врач стоит сзади.
Указательными и средними пальцами
обеих кистей, наложенными друг на
друга, врач фиксирует блокированное
ребро вентрально на уровне сосковой линии
и смещает актуальное ребро дорсально до
барьера.
Пациент медленно выполняет вдох и
выдох несколько раз. Врач удерживает
созданное преднапряжение и с каждым
новым вдохом и выдохом пытается
смещать ДФ ребро дорсально до нового
барьера.
Техника повторяется несколько раз до
получения эффекта расслабления в ребер-
но-грудинном сочленении и увеличения
объема движения ребра при вдохе и
выдохе.
2.2.1.2.6. Мобилизация свободных 11 - 12-го ребер при ФБ на вдохе
с использованием ПИР (рис. 51, с. 97)
ИПП - лежа на животе, стопы
выстоят за край кушетки, рука с
актуальной стороны свободно свисает. Ноги
смещаются в противоположную сторону от
блокированного ребра, создавая латеро-
флексию в ПОП и ГПП, что
способствует каудальному смещению ДФ ребра. Под
крыло подвздошной кости с актуальной
стороны подкладывается валик, что
приводит ребра в положение дорсального
смещения и создает дополнительное
напряжение в тканях области нижних
ребер.
Врач стоит у головного конца
кушетки, несколько сбоку от пациента, со
стороны ДФ ребра на уровне его плечевого
пояса.
Большими пальцами обеих кистей,
расположенными навстречу друг другу, врач
фиксирует краниальный край
блокированного ребра и смещает его каудально до
барьера.
1 фаза - пациент делает вдох, врач
продолжает смещать ребро в каудальном
направлении, до нового барьера.
2 фаза - расслабление, выдох. Врач
удерживает созданное преднапряжение. В
конце выдоха пациент надавливает
крылом подвздошной кости вентрально, на
валик.
Техника выполняется до получения
эффекта релаксации и увеличения объема
каудального смещения 11 - 12-го ребер
на вдохе.
2.2.1.2.7. Мобилизация 1-го ребра при ФБ на выдохе
с использованием ПИР из положения сидя (см. рис. 38 гл. 2, с. 94)
ИПП - сидя на стуле.
Врач стоит сзади.
Радиальным краем указательного
пальца одной кисти врач фиксирует
переднюю часть горизонтальной порции
трапециевидной мышцы у основания
шеи со стороны блокированного ребра и
смещает мягкие ткани в каудальном
направлении, прижимая их к 1-му ребру
до барьера. Кистью другой руки с
противоположной стороны фиксирует
голову и ШОП пациента (пальцы
направлены краниально, локоть отведен в
сторону), а предплечьем фиксирует
одноименное надплечье пациента. Врач
выполняет латерофлексию и ротацию головы в
сторону ДФ ребра до барьера, что
способствует каудальному смещению 1-го
ребра и создает окклюзию в С7 - Thr
1 фаза - пациент делает медленный
глубокий вдох. Врач удерживает
созданное преднапряжение.
2 фаза - расслабление, выдох. Врач
смещает 1-е ребро каудально до
следующего барьера.
Техника выполняется до получения
эффекта релаксации и увеличения
объема каудального смещения 1-го ребра на
выдохе.
Мобилизация
131
2.2.1.2.8. Мобилизация 1-го ребра при ФБ на выдохе
с использованием ПИР из положения лежа (рис. 52, с. 97)
ИПП - лежа на спине.
Врач сидит или стоит у головного конца
кушетки.
Большим пальцем одной кисти врач
фиксирует краниальный край
блокированного 1-го ребра позади
нервно-сосудистого пучка и смещает ребро каудаль-
но до барьера. Остальные пальцы
располагаются на грудной клетке и
направлены каудо-медиально. Кистью другой
руки врач захватывает голову и шею
пациента и выполняет флексию и лате-
рофлексию в сторону ДФ ребра до
барьера, что способствует смещению 1-го
ребра каудально.
1 фаза - пациент делает небольшой
вдох. Врач удерживает созданное предна-
пряжение.
2 фаза - расслабление, выдох. Врач
слегка увеличивает флексию и латеро-
флексию головы и ШОП, одновременно
смещая 1-е ребро в каудальном
направлении до нового барьера.
Техника выполняется до получения
эффекта релаксации и увеличения объема
каудального смещения 1-го ребра на
выдохе.
Примечание. Для более быстрого
получения эффекта от выполнения данной
техники врач может после нескольких
повторений фаз во время максимального
выдоха возвращать голову и ШОП в
нейтральное исходное положение, при этом
удерживая 1-е ребро в состоянии предна-
пряжения. Затем фазы повторяются еще
несколько раз.
2.2.1.2.9. Мобилизация 3 - 5-го ребер с дорсальной стороны
при ФБ на выдохе с использованием ПИР (рис. 53, с. 97)
ИПП - лежа на спине.
Врач стоит сбоку, с противоположной
стороны от блокированного ребра на
уровне плечевого пояса пациента.
Врач поворачивает пациента на себя
и кончиками пальцев фиксирует ДФ
ребро несколько медиальнее его угла.
Затем возвращает пациента в исходное
положение и кладет кисть руки пациента
со стороны блокированного ребра на его
лоб (локоть отведен в сторону во
фронтальной плоскости). Другой рукой врач
обхватывает локоть пациента и
смещает его в дорсолатеральном направлении
до барьера, вызывая тем самым
напряжение малой грудной мышцы, что
способствует латеральному смещению
актуального ребра. Затем врач смещает ДФ
ребро в вентролатеральном направлении
до барьера.
1 фаза - пациент делает максимальный
вдох и одновременно надавливает локтем
в вентромедиальном направлении против
адекватного сопротивления врача и
задерживает дыхание на 3 - 5 сек. Врач
удерживает созданное преднапряжение в
актуальном ребре.
2 фаза - выдох, который способствует
сокращению малой грудной мышцы. Врач
продолжает смещать актуальное ребро ла-
терально до нового барьера. В конце
выдоха нужно добиться расслабления малой
грудной мышцы, и врач увеличивает
смещение локтя в дорсолатеральном
направлении до нового барьера, при этом
увеличивается латерофлексия туловища и
опускается блокированное ребро.
Техника выполняется до получения
эффекта релаксации и восстановления
объема движения 6 - 10-го ребер на выдохе.
2.2.1.2.10. Мобилизация 2 - 6-го ребер с вентральной стороны при ФБ
на выдохе с использованием ПИР (рис. 54, с. 97)
ИПП - лежа на спине.
Врач стоит у головного конца
кушетки, несколько сбоку с актуальной
стороны, на уровне головы пациента.
Большим пальцем одной кисти врач
фиксирует краниальный край верхнего
блокированного ребра над областью ре-
берно-хрящевого соединения и смещает
ребро в каудальном направлении до
барьера. Остальные пальцы располагаются на
грудной клетке, направлены каудально.
Кистью и предплечьем другой руки врач
захватывает голову и шею пациента и
выполняет флексию и некоторую лате-
132 О. С. Мерзенюк Практическое руководство по мануальной терапии
рофлексию в сторону ДФ ребра до
барьера, выводя двигательную волну на
актуальное ребро, что способствует его
смещению каудально.
1 фаза - пациент делает небольшой
вдох. Врач удерживает созданное предна-
пряжение.
2 фаза - глубокий выдох. Врач слегка
увеличивает флексию и латерофлексию
головы и ШОП, одновременно смещая
актуальное ребро в каудальном направлении
до нового барьера.
Техника выполняется до получения эф-
ИПП - лежа на спине.
Врач стоит сбоку, у головного конца
кушетки, на уровне туловища пациента,
с актуальной стороны.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
краниальный край блокированного ребра,
располагая большой палец над областью
реберно-хрящевого соединения, и смещает
ребро каудально до барьера. Остальные
пальцы располагаются на грудной клетке
и направлены каудо-латерально. Кистью и
предплечьем другой руки врач
захватывает ШОП и верхний ГОП пациента и
выполняет флексию грудной клетки и некоторую
латерофлексию в сторону ДФ ребра до
барьера, выводя двигательную волну на
актуальное ребро, что способствует его
смещению каудально.
1 фаза - пациент делает небольшой
ИПП - лежа на животе, стопы выстоят
за край кушетки, рука с актуальной
стороны вытянута вперед, что способствует
некоторому краниальному смещению
актуального ребра. Ноги смещаются в сторону
блокированного ребра, создавая латерофлексию
в ПОП и ГПП, что также способствует
краниальному смещению ДФ ребра. Под
крыло подвздошной кости с актуальной
стороны подкладывается валик, что приводит
ребра в положение дорсального смещения
и создает дополнительное напряжение в
тканях области нижних ребер.
Врач стоит сбоку, с противоположной
стороны от ДФ ребра, на уровне бедер
пациента.
фекта релаксации и увеличения объема
каудального смещения актуального
ребра на выдохе.
Примечание. Для более быстрого
получения эффекта от выполнения данной
техники врач может после нескольких
повторений фаз во время максимального
выдоха возвращать голову и ШОП в
нейтральное исходное положение, при этом
удерживая блокированное ребро в
состоянии преднапряжения. Затем фазы
повторяются еще несколько раз.
вдох. Врач удерживает созданное предна-
пряжение.
2 фаза - глубокий выдох. Врач слегка
увеличивает флексию и латерофлексию
туловища, одновременно смещая
актуальное ребро в каудальном направлении до
нового барьера.
Техника выполняется до получения
эффекта релаксации и увеличения объема
каудального смещения актуального
ребра на выдохе.
Примечание. Для более быстрого
получения эффекта от выполнения данной
техники врач может после нескольких
повторений фаз во время максимального
выдоха возвращать туловище и ШОП в
нейтральное исходное положение, при этом
удерживая блокированное ребро в
состоянии преднапряжения. Затем фазы
повторяются еще несколько раз.
Большими пальцами обеих кистей,
расположенными навстречу друг другу,
фиксирует каудальный край блокированного
ребра и смещает его краниально до
барьера.
1 фаза - пациент делает вдох, врач
удерживает созданное преднапряжение
2 фаза - расслабление, выдох. Врач
смещает ребро в краниальном направлении
до нового барьера. В конце выдоха
пациент надавливает крылом подвздошной
кости вентрально на валик.
Техника выполняется до получения
эффекта релаксации и увеличения объема
краниального смещения 11 - 12-го ребер
на выдохе.
2.2.1.2.11. Мобилизация 7 - 10-го ребер с вентральной стороны
при ФБ на выдохе с использованием ПИР (рис. 55, с. 98)
2.2.1.2.12. Мобилизация свободных 11 - 12-го ребер при ФБ на выдохе
с использованием ПИР (рис. 56, с. 98)
Мобилизация
133
2.2.2. ТЕХНИКИ НА СУСТАВАХ НИЖНИХ КОНЕЧНОСТЕЙ
2.2.2.1. КОРРЕКЦИЯ ДИСФУНКЦИЙ ГОЛЕНОСТОПНОГО СУСТАВА
И СУСТАВОВ СТОПЫ
2.2.2.1.1. Мобилизация при ФБ межФаланговых
и плюснево-фаланговых суставов стопы
с использованием ПД (рис. 57. с. 98)
ИПП - лежа на спине, нога со стороны
ДФ выпрямлена либо согнута в ТБС и КС,
в зависимости от расположения
актуального сустава.
Врач сидит или стоит у ножного конца
кушетки в позе, удобной для выполнения
техники.
Вилкой из большого и указательного
пальцев обеих кистей врач захватывает
сочленованные кости у щели
блокированного сустава и создает преднапряжение в
актуальном направлении в плюснефалан-
говых и межфаланговых суставах
(дорсального, плантарного, латеро-латераль-
ного смещения, внутренней и наружной
ротации). Затем выполняет мобилизацию
ПД обычного ритма.
Техника повторяется несколько раз до
восстановления объема движения и пру-
жинения в актуальном суставе.
2.2.2.1.2. Мобилизация сочленений головок плюсневых костей в дорсальном
и плантарном направлениях с использованием ПД (техника "ножниц")
(рис. 58, с. 98)
ИПП — лежа на животе, актуальная
стопа располагается на кушетке в
некоторой плантарной флексии.
Врач стоит у ножного конца
кушетки.
Кистями обеих рук врач захватывает
стопу пациента и фиксирует смежные
головки пястных костей таким образом,
чтобы большие пальцы, наложенные друг на
друга, располагались плантарно, а
указательные пальцы, также наложенные друг
на друга, - дорсально. Затем врач
смещает пальцы навстречу друг другу, создает
преднапряжение в сочленениях
мобилизуемых головок плюсневых костей в
дорсальном или плантарном направлении, в
зависимости от направления ограничения
движения, меняя положение
указательных и больших пальцев на смежных
костях. После этого выполняет Мб в
актуальном направлении с использованием
повторных ПД обычного ритма (техника
"ножниц).
Техника повторяется несколько раз до
восстановления объема движения и пру-
жинения в актуальном сочленении.
2.2.2.1.3. Мобилизация сочленений плюсны
с использованием веерообразного растяжения
в плантарном и дорсальном направлениях (рис. 59, с. 98)
ИПП — лежа на спине, колено со
стороны ДФ полусогнуто (под коленом валик),
пятка опирается о кушетку.
Врач стоит или сидит у ножного конца
кушетки.
Кистями обеих рук врач захватывает
стопу дорсально с медиального и
латерального края, располагая свои большие
пальцы и тенары параллельно. Создает
преднапряжение в сочленениях плюсневых
костей, растягивая их в стороны и
смещая в плантарном направлении до
барьера, как бы вокруг оси, проведенной вдоль
стопы, и удерживает созданное
преднапряжение до расслабления. Пассивные
движения повторяются несколько раз.
Затем врач просит пациента повернуться
на живот, несколько сгибает ногу в КС,
аналогично захватывает стопу с
плантарной стороны и выполняет Мб плюсневых
костей в дорсальном направлении.
Техника выполняется несколько раз до
восстановления объема движения и пру-
жинения в актуальном сочленении.
134 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.2.1.4. Мобилизация 1 - 3-го плюсно-предплюсневых суставов,
ладьевидно-клиновидного и отдельных сочленений предплюсны
в дорсальном и плантарном направлениях
с использованием ПД (техника "ножниц") (рис. 60, с. 99)
ИПП — лежа на спине, ближе к краю
кушетки, нога со стороны ДФ
полусогнута в КС и ТБС, пятка опирается о
кушетку.
Врач стоит сбоку с актуальной
стороны, на уровне голени и КС пациента.
Согнутое колено ставит на кушетку и
бедром фиксирует подколенную область
пациента, удерживая ногу пациента в
сагиттальной плоскости.
Кистями обеих рук врач захватывает
стопу пациента медиально и фиксирует
смежные кости плюсно-предплюсневых
сочленений либо клиновидную и
ладьевидную кости таким образом, чтобы
большие пальцы, наложенные друг на друга,
располагались дорсально, а указательные
пальцы, также наложенные друг на
друга, - плантарно. Затем врач смещает
пальцы навстречу друг другу, создает
преднапряжение в мобилизуемых костях
плюсны и предплюсны в дорсальном или план-
тарном направлении, в зависимости от
направления ограничения движения, меняя
положение указательных и больших
пальцев на смежных костях. После этого
выполняет Мб в актуальном направлении
(дорсальном или плантарном) с
использованием повторных ПД обычного ритма
(техника "ножниц ").
Техника повторяется несколько раз до
восстановления объема движения и пру-
жинения в актуальном суставе или
сочленении.
2.2.2.1.5. Мобилизация 3 - 5-го плюсно-предплюсневых суставов в дорсальном
и плантарном направлениях с использованием ПД (техника "ножниц")
(рис. 61, с. 99)
ИПП — лежа на спине, слегка
повернувшись на "здоровый" бок, колено
полусогнутой ноги со стороны ДФ опирается о
колено другой ноги, при этом наружный край
стопы со стороны ДФ располагается сверху
и немного выстоит за край кушетки.
Врач сидит у ножного конца кушетки
и несколько сбоку, с противоположной
стороны от ДФ, на уровне стоп пациента.
Кистями обеих рук врач захватывает
стопу пациента латерально и фиксирует
смежные кости плюсно-предплюсневых
сочленений таким образом, чтобы большие
пальцы, наложенные друг на друга,
располагались дорсально на кубовидной
кости, а указательные пальцы, также
наложенные друг на друга, - плантарно на
основании фаланги 3 - 5-й плюсневых
костей. Затем врач смещает пальцы
навстречу друг другу, создает преднапряжение в
мобилизуемых костях плюсны и
предплюсны в дорсальном или плантарном
направлении, в зависимости от направления
ограничения движения, меняя положение
указательных и больших пальцев на
смежных костях. После этого выполняет Мб в
актуальном направлении (дорсальном или
плантарном) с использованием повторных
ПД обычного ритма (техника "ножниц").
Техника повторяется несколько раз до
восстановления объема движения и пру-
жинения в актуальном суставе.
2.2.2.1.6. Мобилизация сустава Лисфранка в дорсальном
и плантарном направлениях с использованием ПД (рис. 62, с. 99)
ИПП - лежа на спине. Нога со
стороны ДФ согнута в КС и ТБС, стопа слегка
флексирована и опирается пяткой о
кушетку.
Врач стоит сбоку, с актуальной
стороны, на уровне голени и КС пациента.
Согнутое колено ставит на кушетку и
бедром фиксирует подколенную область
пациента, удерживая ногу пациента в
сагиттальной плоскости.
Кистями обеих рук фиксирует стопу в
области сустава Лисфранка таким
образом, чтобы большие пальцы
располагались дорсально, вдоль щели сустава, а
указательные и остальные пальцы —
плантарно и фиксировали с одной стороны
кости предплюсны, а с другой стороны -
основание плюсневых костей. Движением,
исходящим из плеча, врач осуществляет
Мобилизация
135
плантарное смещение костей плюсны до
барьера или дорсальное смещение костей
плюсны до барьера, после чего
выполняет Мб ПД обычного ритма в направлении
ИПП — лежа на животе, стопы
выстоят за край кушетки.
Врач стоит у ножного конца кушетки.
Большими пальцами, наложенными
друг на друга, врач фиксирует плантар-
но, а указательными пальцами,
наложенными друг на друга, - дорсально
актуальную кость предплюсны или
основание плюсневой кости. Остальные
пальцы обеих кистей располагаются на
дорсальной поверхности стопы и осущест-
ИПП — лежа на спине, нога со
стороны ДФ слегка согнута в КС и ТБС, под
голенью небольшой валик.
Врач стоит сбоку, со стороны ДФ, на
уровне КС пациента.
Кистью одной руки врач фиксирует
бедро пациента дорсально, ближе к
суставной щели КС, а кистью другой руки
фиксирует проксимальную часть голени
вентрально у КС и смещает голень в
дорсальном направлении до барьера. После
выявленного ограничения в суставе Лис-
франка.
Техника повторяется несколько раз до
восстановления объема движения и пру-
жинения в актуальном суставе.
вляют флексию стопы с элементом трак-
ции в актуальной зоне через место
фиксации, вызывая в этой зоне преднапря-
жение. Из этого положения врач
осуществляет Мб с использованием ПД
ускоренного ритма малой амплитуды, не
упуская преднапряжения в направлении
тракции.
Техника выполняется до
восстановления объема движения и пружинения в
актуальном суставе.
этого врач выполняет мобилизацию КС
при помощи пассивного смещения боль-
шеберцовой кости в дорсальном
направлении.
Для мобилизации КС в вентральном
направлении положение рук меняется:
кистью одной руки врач фиксирует
бедренную кость вентрально, а кистью
другой руки фиксирует голень дорсально,
ближе к подколенной ямке, и выполняет
мобилизацию КС при помощи пассивного
2.2.2.1.7. Мобилизация плюсно-предплюсневых сочленении
и отдельных костей предплюсны
в дорсальном направлении с использованием тракции
и ПД ускоренного ритма (рис. 63, с. 99)
2.2.2.1.8. Мобилизация голеностопного сустава в дорсальном направлении
с использованием ПД (рис. 64, с. 99)
ИПП - лежа на спине. Нога со
стороны ДФ согнута в КС и ТБС, стопа слегка
флексирована и опирается пяткой о
кушетку.
Врач стоит сбоку, с актуальной
стороны, на уровне голени и КС пациента.
Согнутое колено ставит на кушетку и
бедром фиксирует подколенную область
пациента, удерживая ногу пациента в
сагиттальной плоскости.
Кистью одной руки врач обхватывает
голень у ГСС таким образом, чтобы
большой и указательный пальцы
фиксировали лодыжки, и смещает голень в
дорсальном направлении до барьера.
Кистью другой руки обхватывает пятку
снизу и изнутри и осуществляет флексию
стопы с элементом тракции до барьера,
после чего выполняет Мб голени в
дорсальном направлении с использованием
ПД обычного ритма.
Техника выполняется до
восстановления объема движения и пружинения в
актуальном суставе.
2.2.2.2. КОРРЕКЦИЯ ДИСФУНКЦИЙ КОЛЕННОГО СУСТАВА
2.2.2.2.1. Мобилизация коленного сустава в дорсо-вентральном
и вентро-дорсальном направлениях с использованием ПД (рис. 65а, б, с. 100)
136 О. С. Мерзенюк Практическое руководство по мануальной терапии
смещения большеберцовой кости в
вентральном направлении.
Техника выполняется до
восстановления подвижности и увеличения объема
смещения в КС в ограниченном
направлении.
2.2.2.2.2. Мобилизация коленного сустава в латеро-латеральном направлении
с использованием ПД (рис. 66, с. 100)
ИПП — лежа на спине, нога со стороны
ДФ слегка согнута в КС и ТБС, под голень
подложен небольшой валик.
Врач стоит сбоку, со стороны ДФ, на
уровне КС пациента.
Кистями обеих рук врач фиксирует КС
пациента так, чтобы одна кисть
фиксировала дистальную часть бедра латерально в
области латерального надмыщелка
(предплечье перпендикулярно бедру), кисть
другой руки фиксирует голень медиально в
нижней трети, врач смещает руки
навстречу друг другу, создавая преднапряжение в
КС. Затем выполняет мобилизацию КС при
помощи пассивного смещения костей
голени в латеральном направлении.
Для мобилизации КС в медиальном
направлении положение рук меняется:
кистью одной руки врач фиксирует
дистальную часть бедренной кости медиально в
области медиального надмыщелка, а
кистью другой руки фиксирует нижнюю
треть голени латерально и выполняет
мобилизацию КС при помощи
пассивного смещения костей голени в
медиальном направлении.
Техника выполняется до
восстановления подвижности и увеличения объема
смещения в КС в ограниченном
направлении.
2.2.2.2.3. Мобилизация коленного сустава в дорсальном
и вентральном направлениях
с использованием чередующегося изометрического сокращения
("шаговая техника") (рис. 67, с. 100)
ИПП — лежа на спине, нога со стороны
ДФС согнута в КС и ТБС, стопа стоит на
кушетке; другая нога выпрямлена.
Врач сидит сбоку на стопе актуальной
ноги пациента, лицом к его голове.
Кистями обеих рук врач обхватывает
болынеберцовую кость пациента таким
образом, чтобы большие пальцы
располагались вентрально у щели КС, а
остальные пальцы дорсально фиксировали
подколенную ямку, и смещает кости голени
вентрально до барьера.
Затем врач выполняет мобилизацию КС
чередующимися смещениями костей
голени в вентральном и дорсальном
направлениях, а пациент синхронно с врачом
выполняет чередующиеся движения в КС,
смещая голень в направлении флексии и
экстензии против адекватного сопротивления
врача. Мб выполняется таким образом,
чтобы вентральное смещение голени,
выполняемое врачом, совпадало с флексией в
КС, выполняемой пациентом, а
дорсальное смещение голени — с экстензией в КС.
Затем врач выполняет мобилизацию
КС, меняя направление смещения голени
и синхронные движения в КС на
противоположные.
2.2.2.2.4. Мобилизация головки малоберцовой кости
в дорсальном направлении с использованием ПД (рис. 68, с. 101)
ИПП - лежа на спине, нога со стороны
ДФ сочленения согнута в КС и ТБС,
стопа стоит на кушетке.
Врач сидит сбоку, на стопе актуальной
ноги пациента, лицом к его голове.
Большим (вентрально) и указательным
(дорсально) пальцами одной кисти врач
фиксирует головку малоберцовой кости.
Большой палец другой кисти располагает
на концевой фаланге большого пальца
первой руки и смещает головку
малоберцовой кости в дорсальном направлении дс
барьера. После этого выполняет Мб
малоберцовой кости с использованием
повторного пассивного смещения головки мало-
берцовой кости в направлении созданног:
пре днапряжения.
Техника выполняется несколько раз д:
восстановления подвижности и увеличения
объема смещения в сочленении в
дорсальном направлении.
Артровертебральцая мануальная терапия
137
Рис. 85 а, б
Мб лучезапястного
сустава в
дорсальном и пальмарном
направлениях с
использованием ПД
Рис. 85 в
Мб лучезапястного
сустава в
пальмарном и латеро-лате-
ральном
направлении с
использованием ПД
Рис. 86
Мб лучезапястного сустава в
дорсальном направлении с использованием ПД
(техника «ножниц»)
, Jim
Рис. 87
Мб локтевого сустава в ульнарном и
радиальном направлениях с использованием ПД
Рис. 88
Мб головки
луча в
вентральном и
дорсальном
направлениях с
использованием ПД
Рис. 89
Мб локтевого
сустава с
использованием
тракции
138 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 90
Мб плечелоктевого сустава в направлении
флексии и экстензии с использованием
чередующегося изометрического сокращения
Рис. 92
Мб локтевого
сустава в
направлении
экстензии и дор-
со-вентраль-
ном
направлении с
использованием ПД
Рис. 94
Мб локтевого
сустава в
лучевом
направлении с
использованием ПД
ускоренного ритма
Рис. 91
Мб лучевой кости в лучелоктевом
суставе в дистальном и
проксимальном направлениях с
использованием ПД
Рис. 93
Мб локтевого сустава в направлениг
экстензии и дорсо-вентральном
направлении с использованием ПД
ускоренного ритма и гравитационногс
отягощения
Артровертебральная мануальная терапия
139
Рис. 95
Мб плечевого сустава в каудальном
направлении с использованием ПД
ускоренного ритма
Рис. 98
Мб плечевого сустава в направлении
ротации в сагиттальной плоскости с
использованием ПД и тракции
Рис.
96, 97
Мб плечевого сустава в дорсальном направлении с использованием ПД
латерального края лопатки из положения лёжа и сидя
140 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 99, 100
Мб лопатки в направлении ротации с использованием ПД
из положения лёжа на животе и на боку
Рис. 101 Рис. 102
Мб акромиально-ключичного сочленения в Мб акромиально-ключичного сочленения в
каудальном направлении с использованием кранио-дорсальном направлении с исполь-
ПД зованием ПД
Рис. 103
Мб акромиально-ключичного сочленения с
использованием тракции и ПД обычного
ритма
Рис. 104
Мб грудино-ключичного сочленения в дор-
со-краниальном направлении с
использованием ПД
Артровертебральная мануальная терапия
141
Рис. 106
Мб седалищного, нижнеягодичного и задне-кожно-
го бедренного нервов в проксимальной области
бедра с использованием ПД в ТБС
Рис. 105
Мб седалищного,
нижнеягодичного и задне-кожного
бедренного нервов в области подгруше-
видного отверстия с
использованием ПД в ТБС
Рис. 107
Мб седалищного нерва в дистальной области
бедра в зоне бифуркации с использованием ПД
в ТБС и КС
Рис. 109
Мб запирательного нерва в области
запирательного отверстия с
использованием ПД в ТБС
Рис. 108
Мб малоберцового нерва в
проксимальной области голени в зоне
головки малоберцовой кости с
использованием ПД в ТБС и КС
142 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 110
Мб срамного (полового) нерва в области
седалищной ости с использованием ПД
вТБС
Рис. 111
Мб наружного кожного нерва бедра в
области пупартовой связки и передней
нижней ости подвздошной кости с
использованием ПД в ТБС
Рис. 113
Мб большеберцового и пяточного нервов в
области медиальной поверхности лодыжки
стопы с использованием ПД в ГСС
Рис. 112
Мб подвздошно-пахового нерва в области
пупартовой связки и передней верхней
ости подвздошной кости с
использованием ПД в ТБС
Рис. 114
Мб наружного плантарного
(подошвенного) нерва в метатарзальной зоне
с использованием ПД в ГСС
Артровертебральная мануальная терапия
143
Рис. 116
Мб подмышечного нерва в области квадратного
отверстия с использованием ПД и тракции в
плечевом суставе
Рис. 115
Мб надлопаточного нерва в
области лопаточной вырезки
с использованием ПД в
плечевом суставе
Рис. 117
Мб первичных пучков плечевого сплетения в
области передней лестничной мышцы с
использованием ПД в плечевом суставе
УкД
Рис. 118
Мб стволов и вторичных пучков
плечевого сплетения в области
подключичной и малой грудной мышц с
использованием ПД в плечевом суставе
Рис. 119
Мб локтевого нерва в области
треугольной локтевой связки с
использованием ПД в плечелоктевом суставе
144 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 120
Мб локтевого нерва в области
запястного канала с
использованием ПД кисти
Рис. 121
Мб лучевого нерва в области
локтевого сустава с
использованием ПД в плечелоктевом
суставе
Рис. 122
Мб среднего нерва в области головок круглого
пронатора предплечья с использованием ПД в
локтевом суставе
Рис. 123
Мб среднего нерва в области
запястного канала с
использованием ПД кисти
V
Артровертебральная мануальная терапия
145
Л
Рис. 124, 125
Тракция ПОП с использованием ПИР разгибателей
ПОП из положения лёжа на животе и спине
Рис. 126
Тракция ПОП с использованием ПД ног
ускоренного ритма
Рис. 127
Тракция ПОП с использованием ПД одной
ноги ускоренного ритма
Рис. 128
Дистракция ПОП с использовани-
I ем гравитационного отягощения
и ПИР разгибателей ПОП
ш
146 О. С. Мерзеннж Практическое руководство по мануальной терапии
Рис. 129
Тракция ПОП с использованием ПД
одной ноги
Рис. 130
Тракция ШОП, преимущественно
сегментов С2 - С3, из положения лёжа
Рис. 131
Тракция с
использованием ПИР
разгибателей ШОП из
положения
сидя
Рис. 132
Тракция, преимущественно ШГП, с
использованием ПИР разгибателей ШОП с
элементами ротации
Рис. 133
Тракция преимущественно в сегментах
С0 - С2 с использованием ПИР
разгибателей верхнего ШОП
Артровертебральная мануальная терапия
147
Рис. 134
Мц на
голеностопном и под-
таранном
суставах с
использованием трак-
ционного
толчка
Рис. 135
Мц на шопаровом суставе с
использованием толчка
Рис. 136 а, б
Мц на коленном суставе в медиальном и
латеральном направлениях с использованием
толчка
\
-*
Рис. 137, 138
Мц на подвздошно-
крестцовом
сочленении (ПКС) при экстен-
зионной и флексион-
ной ДФ подвздошной
кости с
использованием удара
# * *
♦ # ♦
# ♦
У
.
148 О^^Мерзенюк П^(шпшческое^ pyiweodcmeo по мануальной терапии
Рис. 140, 141
Мц на ПОП при дисфункции типа ERS и FRS с использованием толчка
Рис. 139
Мц на КПС по Кубису при односторонней флексии
и передней торсии крестца с использованием
толчка
Рис. 142
Мц на ПОП по Мейтланду при
задне-боковых и фораминаль-
ных грыжах диска с
использованием тракционного толчка
т //
/
Рис. 143
Мц на ПОП по Цириаксу при задне-боковых
и фораминальных и срединных грыжах
диска с использованием тракционного толчка
Рис. 144
Мц на ГПП (Th10 - Ц) в направлении
ротации при ДФ типа ERS с использованием
толчка
Артровертебральная мануальная терапия
149
Рис. 145, 146
Мц на ГОП (Th - Th ) при ДФ типа ERS и FRS с использованием толчка
Рис. 147 Рис. 148
Мц на ГОП (Th4 - Th8) при ДФ типа FRS Мцна8- 12-м ребрах с дорсальной стороны
с использованием тракционного толчка при структурной ДФ в вентральном
направлении с использованием толчка
г
Рис. 149, 150
Мц на ШГП (С7 -
Th3) при ДФ типа
ERS и FRS с ис-
пользованием
толчка
г
150 О. С. Мерзенюк Практическое руководство по мануальной терапии
W
J
Ы
Рис. 152, 153
Мц на ШОП (С2 - С6)
при ДФ типа ERS и
FRS с
использованием толчка
s
Рис. 151
Мц на ШГП (С6 - Th2) при ДФ типа FRS с
использованием тракционного толчка
Рис. 154
Мц на лучезапястном суставе с
использованием толчка
Рис. 155
Мц на локтевом суставе в уль-
нарно-радиальном и радиально-
ульнарном направлениях с
использованием толчка
Артровертебральная мануальная терапия
151
Рис. 157 а, б
Мц на плечевом суставе и ключично-акромиальном
сочленении с использованием удара
Рис. 158
Упражнения с использованием активных движений
ноги в направлении экстензии против сопротивления
в положении лёжа на спине
Рис. 156
Мц на ключично-акромиальных
и грудино-ключичных
сочленениях с использованием толчка
0^
Рис. 159
Упражнения с использованием
активных движений ноги в
направлении экстензии в положении лёжа на
животе
с
152 ^^^Мерзенюк Практическое ру^вод^твопо_ матщалшой^п^ратш
Рис. 160
Упражнения с использованием активных движений ноги
в направлении флексии, аддукции и внутренней ротации
против сопротивления
Рис. 161
Упражнения с использованием активных
движений ноги в направлении флексии
против сопротивления
Рис. 162
Упражнения с использованием активных
движений ног в направлении флексии и
экстензии с элементами абдукции и аддукции
Рис. 163
Упражнения с использованием активных движений рук
в направлении флексии против сопротивления
Рис. 164
Упражнения с использованием активных
движений ног в направлении экстензии против
сопротивления
Аутостабилизация
153
Рис. 165
Упражнения с использованием фазы
вдоха и активных движений ног в
направлении экстензии против сопротивления
Рис. 166
Упражнения с использованием активных
движений выпрямленных ног в направлении
абдукции и аддукции
Рис. 167
Упражнения с
использованием свободного
падения
туловища вперед
1Д1 *
Рис. 168
Упражнения с использованием
изменения положения тела из позиции
«сидя на пятках» в позицию «стоя на
коленях» и с одновременной
флексией рук
Рис. 169
Упражнения с использованием актив-
ных движений ног в направлении
флексии против сопротивления
154 О^^Мерзенюк _ практическое руководство по мануальной терапии
Рис. 170
Упражнение с
использованием активного
движения рук в
направлении абдукции и
аддукции в
горизонтальной плоскости
* * *
Рис. 1711
Упражнения с исполь-1
зованием свободного!
падения туловища!
назад
Рис. 172
Упражнения с
использованием активных
движений туловища в
направлении ротации
против сопротивления
Рис. 174
Упражнения с
использованием активного
движения головы в
дорсальном (экстензи- I
онном) направлении I
против сопротивления
из положения стоя
Рис. 173
Упражнения с использованием активных
движений рук, ног и туловища в
направлении экстензии
Аутостабилизация
155
Рис. 175
Упражнения с
использованием
активного движения
головы в дорсальном (эк-
стензионном)
направлении против
сопротивления из
положения лежа
ЯК v ww'
Рис. 176
Упражнения с использованием
фазы вдоха и активного движения
головы в дорсальном (экстензион-
ном) направлении против
сопротивления
Рис. 177
Упражнения с
использованием фазы
выдоха и взгляда вниз
Рис. 178
Упражнения с использованием
активного движения головы в
направлении флексии против
сопротивления
Рис. 179
Упражнения с использованием
активных движений рук в
направлении флексии и экстензии в
сагиттальной плоскости
156 О^^Мерзенюк П^ашгш^ское_ pyjwiwteriwojw мащ/алъной терапии
Рис. 180
Упражнения с использованием
активного передвижения тела на
четвереньках
Рис. 181, 182
Упражнения с использованием активных
движений головы в направлении латерофлексии против
сопротивления в положении лежа на боку и в
положении стоя
Рис. 183
Упражнения с
использованием
активных движений
головы в
направлении ротации
против
сопротивления
Рис. 184
Упражнения с ис-
пользованием
активных
движений руки в
направлении
абдукции и аддукции во
фронтал ьной
плоскости
Мобилизация
157
2.2.2.2.5. Мобилизация головки малоберцовой кости
в вентральном направлении с использованием ПД (рис. 69, с. 101)
ИПП — лежа на "здоровом" боку.
Нога со стороны ДФ головки
малоберцовой кости согнута в КС и ТБС, колено
фиксирует кушетку, а стопа дорсальной
поверхностью располагается на нижней
трети голени, фиксируя икроножную
мышцу.
Врач стоит сзади, на уровне бедер
пациента.
Кистью одной руки врач фиксирует
стопу пациента в области
голеностопного сустава и выполняет небольшую
внутреннюю ротацию стопы до барьера, что
способствует напряжению и натяжению
капсулы и мягких тканей области
актуального сочленения. Основанием или
гороховидной костью другой кисти
фиксирует дорсально головку и смещает ее
в вентральном направлении до барьера,
после чего выполняет Мб малоберцовой
кости с использованием повторного
пассивного смещения головки малоберцовой
кости в направлении созданного предна-
пряжения.
Техника выполняется несколько раз до
восстановления подвижности и увеличения
объема смещения в сочленении в
вентральном направлении.
2.2.2.2.6. Мобилизация надколенника в каудальном, латеральном
и медиальном направлениях с использованием ПД (рис. 70а, б, с. 101)
ИПП — лежа на спине. Нога со
стороны дисфункции (пателлофеморального
сочленения) несколько согнута в КС, под
колено подложен валик.
Врач стоит сбоку, со стороны
актуальной ноги, на уровне КС.
Вилкой из большого и указательного
пальцев обеих кистей врач фиксирует
надколенник пациента вентрально и
несколько латерально, создавая предна-
пряжение в дорсальном направлении,
затем смещает его в актуальном (каудаль-
ном, латеральном, медиальном)
направлении до барьера. После этого
выполняет Мб надколенника с использованием
повторного пассивного смещения в
направлении ограниченного и
болезненного движения.
Техника выполняется несколько раз до
восстановления подвижности и увеличения
объема смещения в пателлофеморальном
сочленении в направлении ограничения.
Примечание. При выраженном
ограничении движения и наличии хруста Мб
надколенника дополняется круговыми
(как бы шлифующими) движениями
вокруг вертикальной оси вращения,
которую представляет указательный палец,
вентрально фиксирующий надколенник
и прижимающий его в дорсальном
направлении до барьера. При этом
надколенник дополнительно фиксируется
средним пальцем этой же руки. Вращение
надколенника выполняется вокруг
указательного пальца по часовой и против
часовой стрелки.
2.2.2.3. КОРРЕКЦИЯ ДИСФУНКЦИИ ТАЗОБЕДРЕННОГО СУСТАВА
2.2.2.3.1. Мобилизация ТБС по оси шейки бедра с использованием ПИР
и тракции (рис. 71, с. 101)
ИПП — лежа на спине, ближе к краю
кушетки. Нога с актуальной стороны
согнута в КС и ТБС.
Врач сидит на стуле сбоку, со стороны
актуальной ноги, на уровне бедра
пациента. Перекидывает голень ноги
пациента через свое плечо.
Затем врач обхватывает обеими
кистями, сцепленными в замок, бедро,
располагая мизинцы как можно ближе к
суставной щели актуального ТБС, и смещает
бедро по оси его шейки латеро-каудально
до барьера.
1 фаза - вдох, пациент втягивает
бедро по направлению к своему
противоположному плечу, против адекватного
сопротивления врача.
2 фаза - выдох, расслабление, врач
смещает бедро в направлении созданного пред-
напряжения, следуя за расслаблением до
нового барьера.
Техника выполняется несколько раз.
158 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.2.3.2. Мобилизация ТБС по оси бедра с использованием ПД,
тракпии и гравитационного отягощения (рис. 72, с. 101)
ИПП — лежа на спине, на низкой
кушетке. Нога со стороны ДФС согнута в
КС и ТБС.
Врач стоит сбоку, на уровне бедра
пациента. Нога врача согнута в КС и ТБС,
стопа опирается о кушетку.
Врач перекидывает голень пациента
через свое бедро. Кистью одной руки
фиксирует стопу пациента и выполняет
флексию голени до барьера, что способствует
подъему таза и тракции в ТБС. Кистью
другой руки врач фиксирует крыло
подвздошной кости с актуальной стороны и
смещает таз дорсально до барьера, что
также способствует тракции в ТБС и
растяжению капсулы и мягких тканей
тазобедренного сустава, после чего врач
выполняет синхронные ритмичные ПД, т.е.
одной рукой смещает таз дорсально, а
другой одновременно выполняет флексию
голени.
Техника выполняется несколько раз.
2.2.2.3.3. Мобилизация ТБС по оси бедра
в направлении компрессии суставной щели (рис. 73а. б. с. 102)
Данная Мб выполняется подобно
технике 2.3.1.5. с той лишь разницей, что
врач обязательно опускает туловище
пациента на кушетку, но при этом своей
грудью фиксирует КС пациента и
смещает бедра в дорсальном направлении
до барьера, удерживая созданное пред-
напряжение в течение нескольких сек.
Затем фазы повторяются.
Техника выполняется несколько раз.
2.2.2.3.4. Мобилизация ТБС в вентральном направлении
с использованием ПД (рис. 74, с. 102)
ИПП — лежа на животе. Обе ноги
свисают за ножной край кушетки, стопы
касаются пола.
Врач стоит сбоку, на уровне бедра, со
стороны ДФ ТБС.
Кистью одной руки врач обхватывает
медиально нижнюю треть бедра
спереди, выпрямляет ногу в ТБС до барьера
и сгибает голень под прямым углом. Уль-
нарным краем другой кисти фиксирует
бедро дорсально, как можно ближе к
щели ТБС, и смещает бедро в
вентральном направлении до барьера. После
этого выполняет мобилизацию ТБС с
использованием пассивных смещений
ускоренного ритма, избегая угловых
движений в актуальном ТБС.
Техника выполняется несколько раз.
2.2.2.3.5. Мобилизация ТБС в дорсальном направлении
с использованием ПД (рис. 75, с. 102)
ИПП — лежа на спине. Таз
располагается на краю ножного конца кушетки.
Нога со стороны ДФ ТБС свисает за край
кушетки, а нога с противоположной
стороны максимально согнута в КС и ТБС,
фиксирована руками пациента в области
колена и прижата к туловищу.
Врач стоит сбоку, с актуальной
стороны, на уровне бедра пациента.
Кистью одной руки врач обхватывает
медиально нижнюю треть бедра сзади.
Ульнарным краем другой кисти
фиксирует бедро вентрально, как можно
ближе к щели ТБС, и смещает бедро в
дорсальном направлении до барьера, после
чего выполняет мобилизацию ТБС с
использованием пассивных смещений
ускоренного ритма, избегая угловых
движений в актуальном ТБС.
Техника выполняется несколько раз.
Мобилизация
159
2.2.3. ТЕХНИКИ НА СУСТАВАХ ВЕРХНИХ КОНЕЧНОСТЕЙ
2.2.3.1. КОРРЕКЦИЯ ДИСФУНКЦИЙ ЛУЧЕЗАПЯСТНОГО СУСТАВА
И СУСТАВОВ КИСТИ
2.2.3.1.1. Мобилизация соединений 2 - 5-х пястных костей в пальмарном
и дорсальном направлениях с использованием ПД
(общее воздействие) (рис. 76а, б, с. 103)
ИПП — сидя на стуле, предплечье с
актуальной стороны располагается либо на
кушетке (кисть выстоит за ее край), либо
на коленях врача.
Врач сидит перед пациентом.
Кистями обеих рук врач обхватывает кисть
пациента таким образом, чтобы тенары
фиксировали дорсально ульнарную и радиальную
сторону 2 - 5-х пястных костей, а большие
пальцы располагались на дистальной части
предплечья и были направлены краниально.
Остальные пальцы фиксируют кисть с
ладонной поверхности. Затем врач выполняет Мб
повторным веерообразным пассивным
растяжением в пальмарном направлении,
перемещая тенары больших пальцев вдоль пястных
костей.
Для Мб пястных костей в дорсальном
направлении врач располагает большие
пальцы поперечно пястным костям
также дорсально, а указательные и
остальные пальцы фиксируют пальмарно кисть
в области пястно-запястных сочленений
и пястных костей. Затем врач выполняет
Мб повторным веерообразным пассивным
растяжением в дорсальном направлении,
сближая пястные кости.
Техника повторяется несколько раз до
ощущения релаксации и восстановления
объема движения пястных костей.
2.2.3.1.2. Мобилизация межФаланговых, пястно-фаланговых
и пястно-запястных суставов в дорсальном, пальмарном
и латеральном направлениях с использованием ПД (рис. 77, с. 103)
ИПП — сидя. Предплечье с актуальной
стороны расположено на кушетке либо
прижато к телу врача, кисть пронирова-
на, расслаблена.
Врач сидит перед пациентом, чуть
сбоку.
Большим и указательным пальцами
обеих кистей врач фиксирует смежные
кости у суставной щели актуального
сустава и осуществляет дистракцию по оси
длинника кости до барьера. Затем
выполняет Мб повторными пассивными
смещениями в направлении выявленного
ограничения движения, а именно:
1. В межфаланговых суставах - в
дорсальном, пальмарном и латеро-латераль-
ном направлениях;
2. В пястно-фаланговых суставах - в
дорсальном, пальмарном, латеро-латеральном
направлениях и в направлении внутренней
и наружной ротации;
3. В пястно-запястных суставах - в
дорсальном и пальмарном направлениях.
Техника повторяется несколько раз до
восстановления объема движения
пястных костей.
2.2.3.1.3. Мобилизация соединений головок 2 - 5-х пястных костей
в дорсальном и пальмарном направлениях с использованием ПД
(техника "ножниц") (рис. 78, с. 103)
ИПП — сидя. Предплечье с актуальной
стороны расположено на кушетке либо
прижато к телу врача, кисть пронирова-
на, расслаблена.
Врач сидит перед пациентом, чуть сбоку.
Кистями обеих рук врач фиксирует
смежные головки пястных костей таким
образом, чтобы большие пальцы,
наложенные друг на друга, располагались
дорсально, а указательные пальцы,
наложенные друг на друга, - пальмарно,
и смещает пальцы навстречу друг другу
до барьера. Затем выполняет Мб
головок пястных костей повторными
пассивными движениями пальмарно и (или)
дорсально, меняя положение своих больших
и указательных пальцев в зависимости от
направления ограничения движения
(техника "ножниц").
Техника повторяется несколько раз
до восстановления подвижности в ДФ
сочленении.
160 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.3.1.4. Мобилизация пястно-запястного (седловидного) сустава
большого пальца в дорсальном и пальмарном направлениях
с использованием тракции (рис. 79, с. 103)
ИПП - сидя. Кисть пронирована.
Врач сидит или стоит рядом с
пациентом, прижимая ульнарный край
актуальной кисти к своему телу спереди.
Большим (дорсально) и указательным
(пальмарно) пальцами одной кисти врач
захватывает трапецию. Кистью другой
руки захватывает большой палец и 1-ю
пястную кость у суставной щели и
смещает ее в дистально-латеральном
направлении до барьера, вдоль оси 1-го пальца.
После этого выполняет Мб повторными
пассивными смещениями в дорсальном и
(или) пальмарном направлении по оси
большого пальца, с элементами тракции,
в зависимости от направления
ограничения движения.
Техника повторяется несколько раз до
восстановления подвижности в пястно-за-
пястном суставе.
Примечания. 1. Для более
эффективной Мб 1-й пястной кости в пальмарном
направлении кисть можно супинировать,
также прижимая ее ульнарный край к
телу врача спереди.
2. При выполнении данной техники с
тракционным компонентом
осуществляется воздействие и на сочленение между
трапецией и ладьевидной костью.
2.2.3.1.5. Мобилизация сочленения между ладьевидной костью
и трапецией в дорсальном и пальмарном направлениях
с использованием ПД (техника "ножниц") (рис. 80, с. 104)
ИПП — сидя. Кисть пронирована.
Врач сидит или стоит рядом с
пациентом, прижимая ульнарный край
актуальной кисти к своему телу.
Кистями обеих рук врач фиксирует
трапецию и ладьевидную кость
пациента таким образом, чтобы большие
пальцы, наложенные друг на друга,
располагались дорсально на ладьевидной
кости, а указательные пальцы, также
наложенные друг на друга, располагались
пальмарно на трапеции.
Смещая пальцы навстречу друг
другу, врач создает преднапряжение в
актуальном сочленении и выполняет Мб
повторными пассивными смещениями в
направлении ограничения движения
трапеции дорсально по отношению к
ладьевидной кости либо меняет положение
пальцев и тогда выполняет Мб трапеции
в пальмарном направлении.
Техника повторяется несколько раз до
восстановления подвижности в актуальном
сочленении запястных костей.
2.2.3.1.6. Мобилизация трапеции в дорсальном и пальмарном направлениях
с использованием ПД ускоренного ритма (рис. 81, с. 104)
ИПП - сидя, туловище прижато к
спинке стула. Рука с актуальной стороны
выпрямлена перед собой и лежит на
коленях пациента, кисть пронирована.
Врач сидит перед пациентом.
Большим (дорсально) и
указательным (пальмарно) пальцами одной
кисти врач фиксирует трапецию с
радиальной стороны. Кистью другой руки
фиксирует кисть пациента ульнарно,
большой палец располагается на
большом пальце первой кисти, а
указательным пальцем фиксирует кости
предплечья вентрально у лучезапястного
сустава. Выполняет экстензию и
абдукцию кисти, создавая преднапряжение в
области трапеции. После чего
выполняет Мб с использованием ПД ускоренного
ритма.
Техника повторяется несколько раз до
восстановления подвижности и увеличения
объема движения трапеции.
Примечание. Для более эффективной
Мб трапеции можно выполнять данную
технику из положения супинированной
кисти пациента, меняя положение рук
врача на противоположное, также создавая
преднапряжение в трапеции с помощью
экстензии и абдукции кисти.
Мобилизация
161
2.2.3.1.7. Мобилизация межзапястных сочленений в дорсальном
и вентральном направлениях с использованием ПД
(техника "ножниц") (рис. 82, с. 104)
ИГШ — сидя. Кисть пронирована,
расположена на кушетке либо на коленях
врача.
Врач сидит или стоит рядом с
пациентом в позе, удобной для выполнения
техники.
Кистями обеих рук врач фиксирует
смежные кости запястья таким образом,
чтобы указательные пальцы, наложенные
друг на друга, располагались пальмарно
на одной пястной кости, а большие
пальцы дорсально на смежной другой пястной
кости актуального сочленения, и
смещает пальцы навстречу друг другу до
барьера, после чего выполняет технику
«ножниц», которая способствует смещению
пястных костей в пальмарном и (или)
дорсальном направлениях, в зависимости от
направления ограничения движения и
положения больших и указательных
пальцев на смежных костях. При
необходимости врач выполняет Мб костей
запястья из положения супинации кисти
пациента.
Техника повторяется несколько раз
до восстановления подвижности в
актуальном сочленении костей запястья.
2.2.3.1.8. Мобилизация трехгранной и гороховидной костей
в дорсальном направлении с использованием ПД (техника "ножниц")
(рис. 83,
ИПП — сидя. Рука со стороны ДФ
согнута в локтевом суставе, кисть и
предплечье пронированы, пальцы направлены
вертикально вверх, ладонь обращена к
врачу. Локтем фиксирует кушетку или
другую твердую опору.
Врач сидит перед пациентом.
Указательными пальцами обеих
кистей, наложенными друг на друга, врач
фиксирует дистальный конец локтевой
кости дорсально, вблизи у суставной
щели, а большими пальцами, также
наложенными друг на друга, фиксирует
гороховидную кость и тесно связанную с
с. 104)
ней трехгранную (пальмарно) и
смещает их в дорсальном направлении до
барьера. После этого выполняет технику
"ножниц", которая способствует
смещению трехгранной и гороховидной костей
в дорсальном направлении по
отношению к локтевой кости.
Техника повторяется несколько раз
до восстановления подвижности
актуальных костей запястья и локтевой кости.
Примечание. Восстановление
подвижности трехгранной кости заметно
увеличивает объем аддукции в лучезапястном
суставе.
2.2.3.1.9. Мобилизация среднезапястного сустава в пальмарном направлении
с использованием ПД (рис. 84, с. 104)
ИПП — сидя. Рука со стороны
актуального сустава вытянута и отведена в
сторону.
Врач сидит или стоит рядом, фиксирует
предплечье пациента и располагает его на
своем колене либо на краю кушетки, кисть
пронирована и выстоит за край опоры.
Кистью одной руки врач обхватывает
с ульнарного или радиального края
кисти проксимальный ряд костей запястья
(большой палец — дорсально,
указательный - пальмарно). Кистью другой руки
обхватывает с одноименного края кисти
дистальный ряд костей запястья
(большой палец - дорсально, указательный -
пальмарно) и смещает кости запястья ди-
стального ряда в ладонном
направлении до барьера. Затем врач выполняет
Мб дистальных костей запястья
повторными пассивными движениями
обычного ритма в пальмарном направлении.
Техника повторяется несколько раз до
восстановления подвижности в среднеза-
пястном суставе.
162 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.3.1.10. Мобилизация лучезапястного сустава в дорсальном,
пальмарном и латеро-латеральном направлениях с использованием ПД
(рис. 85а, б, в, с. 137)
ИПП — сидя. Рука со стороны
актуального сустава вытянута и отведена в
сторону.
Врач сидит или стоит рядом, фиксирует
предплечье пациента и располагает его на
своем колене либо на краю кушетки, кисть
и предплечье либо супинированы, либо про-
нированы. Кисть выстоит за край опоры.
Для Мб запястья в дорсальном
направлении кисть пациента находится в
супинации.
Вилкой из большого (пальмарно) и
указательного (дорсально) пальцев одной
кисти врач фиксирует дистальные концы
локтевой и лучевой костей вблизи
лучезапястного сустава (предплечье почти
перпендикулярно латеральной поверхности
кисти), а кистью другой руки
обхватывает запястье вентрально (предплечье почти
перпендикулярно пальмарной
поверхности кисти) и смещает запястье в
дорсальном направлении до барьера.
Для Мб запястья в пальмарном
направлении кисть пациента находится в
пронации.
Вилкой из большого (дорсально) и
указательного (пальмарно) пальцев одной
кисти врач фиксирует дистальные концы
локтевой и лучевой костей вблизи
лучезапястного сустава, а кистью другой руки
обхватывает запястье дорсально и
смещает запястье в вентральном направлении
до барьера.
Для Мб запястья в латеро-латеральном
направлении кисть пациента находится
в пронации.
Вилкой из большого (дорсально) и
указательного (пальмарно) пальцев одной
кисти врач фиксирует кости предплечья у
лучезапястного сустава с ульнарной
стороны, а вилкой из большого и
указательного пальцев другой кисти обхватывает
запястье радиально и смещает кости
запястья в медиальном и (или) латеральном
направлении до барьера, меняя
положение своих рук.
После достигнутого состояния предна-
пряжения врач выполняет Мб
повторными пассивными смещениями обычного
ритма в направлении ограниченного
движения.
Техника повторяется несколько раз до
восстановления подвижности в лучеза-
пястном суставе.
2.2.3.1.11. Мобилизация лучезапястного сустава в дорсальном направлении
с использованием ПД (техника "ножниц") (рис. 86, с. 137)
ИПП — сидя. Кисть и предплечье про-
нированы, расположены на кушетке
либо на своих коленях.
Врач сидит или стоит рядом с
пациентом в удобной для выполнения
данной техники положении.
Кистями обеих рук врач
захватывает актуальную кисть пациента таким
образом, чтобы большие пальцы,
наложенные друг на друга, располагались с
дорсальной стороны перпендикулярно
предплечью, на дистальных концах
лучевой и локтевой костей, вблизи
лучезапястного сустава, а указательные
пальцы, наложенные друг на друга,
располагались вдоль проксимального ряда
костей запястья и фиксировали
соответственно гороховидную, трехгранную и
ладьевидную кости. Затем врач
смещает кости запястья в дорсальном
направлении до барьера. После этого
выполняется техника "ножниц".
Техника повторяется несколько раз до
восстановления подвижности в лучеза-
пястном суставе в дорсальном
направлении.
Мобилизация
163
2.2.3.2. КОРРЕКЦИЯ ДИСФУНКЦИИ ЛОКТЕВОГО СУСТАВА
2.2.3.2.1. Мобилизация локтевого сустава в ульнарном
радиальном направлениях с использованием ПД (рис. 87, с. 137)
ИПП — сидя, рука со стороны ДФ слегка
согнута в локтевом суставе, кисть и
предплечье супинированы.
Врач стоит перед пациентом и
фиксирует его кисть и дистальную часть
предплечья между своим локтем и телом
сбоку.
Кистями обеих рук врач фиксирует
локтевой сустав пациента таким образом,
чтобы большие пальцы располагались на
локтевом сгибе, остальные пальцы — дорсаль-
но. Затем смещает локоть в ульнарном и
(или) радиальном направлении до
барьера, после чего выполняет Мб повторным
пассивным смещением обычного ритма в
направлении ограничения движения.
Техника выполняется несколько раз до
восстановления подвижности в локтевом
суставе в ульнарном или радиальном
направлении.
2.2.3.2.2. Мобилизация головки луча в вентральном
и дорсальном направлениях с использованием ПД (рис. 88, с. 137)
ИПП — сидя на кушетке, рука со
стороны ДФ согнута в локтевом суставе,
предплечье и кисть - в среднем положении.
Врач стоит перед пациентом и
фиксирует его кисть и дистальную часть
предплечья между своим локтем и телом сбоку.
Кистью одной руки фиксирует локтевой
сустав с ульнарной стороны, а вилкой из
большого и указательного пальцев другой
кисти фиксирует головку лучевой кости и
смещает ее дорсально и (или) вентрально
до барьера. Затем выполняет Мб
повторным пассивным смещением в заданном
направлении.
Техника выполняется несколько раз до
восстановления подвижности головки луча
в дорсальном и вентральном
направлениях.
Примечание. В данной технике
происходит Мб головки луча не только по
отношению к локтевой, но и по отношению к
плечевой кости.
2.2.3.2.3. Мобилизация локтевого сустава
с использованием тракции (рис. 89, с. 137)
ИПП — лежа на спине. Рука со стороны
ДФ согнута в локтевом суставе, предплечье
и кисть супинированы. Кисть тыльной
поверхностью опирается на плечо врача.
Врач сидит или стоит сбоку от
пациента, со стороны ДФ, на уровне
туловища.
Кистью одной руки врач обхватывает
предплечье пациента с внутренней
стороны таким образом, чтобы большой
палец располагался дорсально, а
остальные пальцы — вентрально, мизинец как
можно ближе к локтевому сгибу.
Кистью другой руки обхватывает плечо
пациента таким образом, чтобы большой
палец располагался вентрально и как
можно ближе к мизинцу, на уровне
локтевого сгиба, а остальные пальцы -
дорсально. Затем врач прижимает локоть к
опоре, выполняет дистракцию в плече-
локтевом суставе до барьера, т.е.
смещает предплечье дистально, а плечо —
проксимально. Одновременно,
надавливая своим плечом, увеличивает флексию
предплечья пациента до барьера. После
этого врач выполняет Мб плечелоктево-
го сустава мягким повторным
надавливанием своего плеча на предплечье
пациента, как бы перекатывая предплечье
и свою кисть через большой палец, что
способствует тракции в локтевом
суставе. Движение предплечья в направлении
флексии в локтевом суставе должно быть
небольшой амплитуды и
малоболезненно.
Техника выполняется несколько раз до
восстановления подвижности в локтевом
суставе в актуальном направлении.
164 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.3.2.4. Мобилизация плечелоктевого сустава
в направлении флексии и экстензии
с использованием чередующегося изометрического сокращения (рис. 90, с. 138)
ИПП — сидя на кушетке, рука со
стороны ДФ согнута в локтевом суставе,
предплечье и кисть - в среднем положении.
Врач стоит перед пациентом и
фиксирует его кисть и дистальную часть
предплечья между своим одноименным плечом
и телом сбоку, пациент кистью
обхватывает плечо врача.
Кистями обеих рук врач фиксирует
актуальный локтевой сустав, большие
пальцы располагаются вентрально на
локтевом сгибе, остальные пальцы дор-
сально обхватывают локоть. Затем
пациент выполняет медленные активные
движения в локтевом суставе в
направлении флексии и экстензии против
адекватного сопротивления врача.
Данная Мб напоминает "шаговую"
технику на коленном суставе.
Техника выполняется несколько раз до
восстановления подвижности в локтевом
суставе в актуальном направлении.
2.2.3.2.5. Мобилизация лучевой кости в лучелоктевом суставе в дистальном
и проксимальном направлениях с использованием ПД (рис. 91, с. 138)
ИПП — лежа на спине. Рука со
стороны ДФ слегка согнута в локтевом суставе,
под локоть и предплечье подложена
плоская подушечка, предплечье и кисть супи-
нированы.
Врач стоит или сидит сбоку, с
актуальной стороны.
Кистью одной руки врач фиксирует и
прижимает предплечье к опоре вблизи
локтевого сустава, а кистью другой руки
обхватывает с радиальной стороны
основание луча у лучезапястного сустава таким
образом, чтобы большой палец
располагался пальмарно, остальные пальцы —
дорсально. Затем врач выполняет Мб
лучевой кости поочередным пассивным
смещением в дистальном и проксимальном
направлениях до барьера.
При смещении луча в дистальном
направлении врач синхронно выполняет
некоторую абдукцию кисти, что также
способствует дистальному смещению луча.
Техника выполняется несколько раз до
восстановления подвижности луча в
лучелоктевом суставе в дистальном и
проксимальном направлениях.
2.2.3.2.6. Мобилизация локтевого сустава в направлении экстензии
и дорсо-вентральном направлении с использованием ПД (рис. 92, с. 138)
ИПП — стоя. Рука со стороны ДФ
выпрямлена в локтевом суставе и вытянута
вперед, предплечье и кисть находятся в
среднем положении между пронацией и
супинацией.
Врач стоит перед пациентом и
фиксирует его кисть между своим плечом и телом.
Кистями обеих рук врач обхватывает
локтевой сустав пациента таким образом,
чтобы большие пальцы располагались
вентрально, а остальные — дорсально. Затем
врач максимально разгибает локтевой
сустав до барьера. После этого выполняет Мб
в плечелоктевом суставе мягким повторным
пассивным смещением обычного ритма в
дорсо-вентральном направлении.
Техника выполняется несколько раз до
восстановления подвижности в локтевом
суставе в актуальном направлении.
Примечание. Возможно выполнение
Мб локтевого сустава в дорсо-вентральном
направлении одновременно с 2-х сторон,
располагая кисти пациента с 2-х сторон
своего тела.
2.2.3.2.7. Мобилизация локтевого сустава в направлении экстензии
и дорсо-вентральном направлении с использованием ПД ускоренного ритма
и гравитационного отягощения (рис. 93, с. 138)
ИПП — стоя, сидя или лежа. Рука со
стороны ДФ вытянута вперед, полностью
экстензирована в локтевом суставе,
предплечье и кисть супинированы.
Врач стоит или сидит спиной к
пациенту и фиксирует плечо актуальной руки
пациента между своим плечом и телом.
Кистями обеих рук врач фиксирует
Мобилизация
165
локтевой сустав таким образом, чтобы
большие пальцы располагались на
плече, чуть выше суставной щели
локтевого сустава, а остальные пальцы - дор-
сально. Затем врач выполняет
пассивные движения ускоренного ритма малой
амплитуды, которые приводят к
ритмичному движению предплечья в плече-
локтевом суставе в направлении
экстензии с элементами вентро-дорсального
смещения. Эффективности проводимой
Мб локтевого сустава способствует
собственный вес предплечья.
Техника выполняется несколько раз до
восстановления подвижности в локтевом
суставе в актуальном направлении.
2.2.3.2.8. Мобилизация локтевого сустава в лучевом направлении
с использованием ПД ускоренного ритма (рис. 94, с. 138)
ИПП — стоя. Рука со стороны ДФ
выпрямлена в локтевом суставе, кистью
опирается о кушетку.
Врач стоит сбоку, с актуальной стороны.
Кистью одной руки врач фиксирует
лучезапястный сустав пациента, а вилкой
из большого и указательного пальцев
другой кисти фиксирует локтевой сустав с
ульнарнои стороны и смещает локоть в
радиальном направлении до барьера.
После этого выполняет Мб в лучевом
направлении с использованием ПД ускоренного
ритма.
Техника повторяется несколько раз до
восстановления подвижности в локтевом
суставе в лучевом направлении.
2.2.3.3. КОРРЕКЦИЯ ДИСФУНКЦИИ ПЛЕЧЕВОГО СУСТАВА
2.2.3.3.1. Мобилизация плечевого сустава в каудальном
направлении с использованием ПД ускоренного ритма (рис. 95, с. 139)
ИПП — сидя на стуле, рука со стороны
ДФ согнута в локтевом суставе и отведена в
плечевом суставе во фронтальной
плоскости, под углом 90 град.
Врач стоит сзади и сбоку, со стороны
актуального плечевого сустава. Стопа
врача стоит на высокой подставке либо
стуле.
Кистью одной руки врач фиксирует
локоть пациента на своем колене, а вилкой
из большого и указательного пальцев
другой кисти фиксирует головку плечевого
сустава и смещает ее в каудальном
направлении до барьера, после чего выполняет
Мб повторными пассивными смещениями
ускоренного ритма в каудальном
направлении.
Техника выполняется несколько раз до
восстановления подвижности в плечевом
суставе в каудальном направлении.
2.2.3.3.2. Мобилизация плечевого сустава в дорсальном направлении
с использованием ПД латерального края лопатки из положения лежа
(рис. 96, с. 139)
ми обычного ритма лопатки вентрально
против головки плечевой кости, которая по
отношению к суставной ямке лопатки
смещается в дорсальном направлении.
Техника выполняется несколько раз до
восстановления подвижности плечевой
кости в дорсальном направлении.
Примечание. При необходимости врач
может приводить плечо в положение
наружной или внутренней ротации, например,
заводя предплечье пациента за спину,
увеличивать или уменьшать угол абдукции
плеча.
ИПП — лежа на животе, у края
кушетки, рука со стороны ДФ плечевого сустава
свисает с кушетки.
Врач стоит сбоку, с актуальной
стороны, на уровне туловища пациента.
Предплечьем одной руки врач
захватывает плечо пациента изнутри и спереди,
предплечье пациента свободно свисает
через руку врача, и фиксирует головку
плечевой кости, расположив под ней свой кулак.
Кистью другой руки фиксирует
латеральный край лопатки и смещает ее вентрально
до барьера. После чего врач выполняет Мб
плечевого сустава пассивными смещения-
166 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.3.3.3. Мобилизация плечевого сустава в дорсальном направлении
с использованием ПД латерального края лопатки из положения сидя
(рис. 97
ИПП — сидя на стуле, рука со стороны
ДФ согнута в локтевом суставе и отведена
в плечевом суставе во фронтальной
плоскости под углом 90 град.
Врач стоит несколько сзади и сбоку, со
стороны актуального плечевого сустава.
Стопа врача стоит на высокой подставке
либо стуле.
Кистью одной руки врач фиксирует
головку плечевой кости вентрально,
предплечье перпендикулярно туловищу.
Кистью другой руки фиксирует латеральный
край лопатки, предплечье перпендикуляр-
, с. 139)
но туловищу сзади и смещает руки
навстречу друг другу до барьера, создавая
преднапряжение в плечевом суставе в
дорсальном направлении. После этого врач
выполняет Мб плечевого сустава
пассивными смещениями обычного ритма
лопатки вентрально против головки плечевой
кости, которая по отношению к суставной
ямке лопатки синхронно смещается в
дорсальном направлении.
Техника выполняется несколько раз до
восстановления подвижности плечевой
кости в дорсальном направлении.
2.2.3.3.4. Мобилизация плечевого сустава в направлении ротации
в сагиттальной плоскости с использованием ПД и тракции (рис. 98, с. 139)
ИПП — лежа на спине, на краю
кушетки. Рука со стороны ДФ отведена в
сторону.
Врач стоит сбоку со стороны ДФ
плечевого сустава.
Кистями обеих рук врач захватывает
плечо в проксимальной его части, а кисть
пациента фиксирует между своим плечом
и телом и смещает руку в латеральном
направлении вдоль оси плеча до барьера.
После этого выполняет Мб плечевого
сустава круговыми движениями в
направлении ротации в сагиттальной плоскости, не
упуская преднапряжения в плечевом
суставе, созданного тракцией. Вращение в
плечевом суставе врач осуществляет не
только своими руками, но и в большей
степени своим туловищем за счет сгибания
ног. Угол отведения руки может
меняться в зависимости от степени изменения в
плечевом суставе.
Техника выполняется несколько раз до
восстановления подвижности плеча в
направлении ротации.
Примечание. Данная техника весьма
полезна при проблемах ШОП.
2.2.3.3.5. Мобилизация лопатки в направлении ротации
с использованием ПД из положения лежа на животе (рис. 99, с. 140)
ИПП - лежа на животе. Рука со стороны
ДФ согнута в локтевом суставе и, по
возможности, предплечье заведено за
спину.
Врач стоит сбоку, со стороны ДФ, на
уровне туловища пациента.
Кистью одной руки врач захватывает
головку плеча пациента вентрально. Кистью
другой руки, проведенной в треугольник
между плечом и туловищем пациента,
захватывает нижний угол лопатки и
смещает лопатку в дорсальном направлении (как
бы отрывая ее от грудной клетки) до
барьера. Синхронно, кистями обеих рук
выполняет Мб лопатки круговыми
вращательными ПД по часовой и против часовой
стрелки во фронтальной плоскости,
максимально смещая ее в краниальном, медиальном,
каудальном и латеральном направлениях.
Техника выполняется несколько раз до
восстановления подвижности лопатки в
актуальных направлениях.
2.2.3.3.6. Мобилизация лопатки в направлении ротации
с использованием ПД из положения лежа на боку (рис. 100, с. 140)
ИПП - лежа на "здоровом" боку, у края
кушетки. Кисть и предплечье — под
головой. Рука со стороны ДФ согнута в
локтевом суставе и, по возможности,
предплечье заведено за спину.
Врач стоит с вентральной стороны
пациента, на уровне его грудной клетки.
Кистью одной руки врач обхватывает
плечевой сустав вентрально и смещает его
несколько дорсально, при этом нижний
Мобилизация
167
угол лопатки отходит от грудной клетки
кзади. Кистью другой руки, проведенной
в треугольник между предплечьем и
туловищем, фиксирует медиальный нижний
край лопатки и смещает ее дорсально (как
бы отрывая ее от грудной клетки) до
барьера. Затем синхронными
движениями обеих кистей выполняет Мб лопатки
круговыми движениями по часовой и про-
ИПП — лежа на спине. Рука со
стороны ДФ ключично-акромиального
сочленения согнута в локтевом суставе,
предплечье лежит на груди пациента.
Врач сидит или стоит сбоку, с
актуальной стороны, на уровне грудной клетки
пациента.
Кистью одной руки врач обхватывает
локоть пациента каудально, предплечье руки
врача располагается вдоль оси плеча
пациента, и смещает его краниально до
барьера. Основанием (тенаром, гипотераном) дру-
ИПП — лежа на спине.
Врач стоит сбоку, со стороны ДФ акро-
миально-ключичного сочленения.
Кистью одной руки врач обхватывает
актуальный плечевой сустав таким
образом, чтобы большой палец
располагался вентрально, остальные пальцы —
дорсально. Тенаром другой кисти
фиксирует акромиальный конец ключицы,
при этом 2 - 5 пальцы фиксируют ло-
ИПП — сидя на стуле. Рука со стороны
ДФ ключично-акромиального сочленения
согнута в локтевом суставе, отведена в
сторону во фронтальной плоскости.
Врач стоит сзади и несколько сбоку, со
стороны актуального сустава.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
акромиальный конец ключицы
преимущественно радиальным краем пястно-запястного
сустава указательного пальца и смещает
ключицу каудально до барьера. Кистью
другой руки захватывает снизу и
вентрально плечо пациента, выполняет отведение
тив часовой стрелки во фронтальной
плоскости, смещая ее в краниальном,
медиальном, каудальном и латеральном
направлениях.
Врач может помогать движению
плечевого сустава и лопатки своим туловищем.
Техника выполняется несколько раз до
восстановления подвижности лопатки в
направлении ротации.
гой кисти фиксирует ключицу пациента,
ближе к акромиальному концу ключицы,
и мягко смещает ее а каудальном
направлении до барьера. После этого выполняет
Мб ключицы в каудальном направлении
пассивными смещениями обычного ритма,
синхронно смещая руки навстречу друг
другу.
Техника выполняется несколько раз до
восстановления подвижности в акроми-
ально-ключичном сочленении в
каудальном направлении.
патку дорсально, и смещает ключицу
дорсально и (или) дорсо-краниально до
барьера. После этого выполняет Мб
ключицы в дорсальном и краниальном
направлениях с использованием мягких
повторных ПД обычного ритма.
Техника выполняется несколько раз
до восстановления подвижности в акро-
миально-ключичном сочленении в кра-
нио-дорсальном направлении.
руки до горизонтали во фронтальной
плоскости и смещает его вверх и кзади с
элементом тракции в плечевом суставе до
барьера, что создает преднапряжение в акроми-
ально-ключичном сочленении.
После этого врач выполняет Мб акроми-
ально-ключичного сочленения повторными
пассивными движениями плеча в заданных
направлениях, не упуская преднапряжения
ключицы.
Техника выполняется несколько раз до
восстановления подвижности в акромиаль-
но-ключичном сочленении в актуальном
направлении.
2.2.3.3.7. Мобилизация акромиально-ключичного сочленения
в каудальном направлении с использованием ПД (рис. 101, с. 140)
2.2.3.3.8. Мобилизация акромиально-ключичного сочленения
в кранио-дорсальном направлении с использованием ПД (рис. 102, с. 140)
2.2.3.3.9. Мобилизация акромиально-ключичного сочленения
с использованием тракции и ПД обычного ритма (рис. 103, с. 140)
168 О. С, Мерзенюк Практическое руководство по мануальной терапии
2.2.3.3.10. Мобилизация грудино-ключичного сустава
в дорсо-краниальном направлении с использованием ПД (рис. 104, с. 140)
ИПП — лежа на спине. Рука со
стороны ДФ грудино-ключичного сочленения
отведена в сторону, голова слегка латеро-
флексирована в противоположную
сторону от ДФ.
Врач стоит сбоку от пациента, с
актуальной стороны, на уровне грудной клетки.
Кистью одной руки врач захватывает
предплечье отведенной руки пациента и
тянет ее латеро-каудально до барьера,
что способствует напряжению и
натяжению капсулы и мягких тканей в груди-
но-ключичном сочленении. Тенаром или
гипотенаром другой кисти фиксирует
медиальный край ключицы и смещает ее
дорсо-краниально до барьера. После
этого выполняет Мб ключицы в
дорсо-краниальном направлении с
использованием мягких повторных ПД обычного
ритма.
Техника выполняется несколько раз до
восстановления подвижности в грудино-
ключичном сочленении в кранио-дорсаль-
ном направлении.
2.2.4. ТЕХНИКИ НА ПЕРИФЕРИЧЕСКИХ НЕРВАХ
КОНЕЧНОСТЕЙ И ТУЛОВИЩА
2.2.4.1. КОРРЕКЦИЯ КОМПРЕССИИ НЕРВОВ НОГИ
2.2.4.1.1. Мобилизация седалищного, нижнеягодичного
и задне-кожного бедренного нервов
в области подгрушевидного отверстия с использованием ПД в ТБС (рис. 105. с. 141)
ИПП — лежа на спине. Нога со стороны
компрессии нерва согнута в КС и ТБС,
стопа на кушетке.
Врач стоит сбоку, со стороны
компрессии актуального нерва.
Указательным и (или) средним
пальцами одной кисти врач фиксирует дорсаль-
но зону большой ягодичной мышцы в
области проекции грушевидной мышцы,
прижимая ягодичную мышцу и другие
мягкие ткани к подгрушевидному
отверстию, т.е. к месту проекции выхода
седалищного, нижнеягодичного и
задне-кожного бедренного нервов из малого таза.
Смещает ткани в вентральном и других
направлениях до барьера, определяя
наиболее болезненное и напряженное место.
Затем врач фиксирует свое туловище
локтем пальпирующей руки, а кистью
другой руки захватывает колено актуальной
ноги пациента.
1 фаза - врач выполняет флексию и
аддукцию бедра ноги с элементом
внутренней ротации до барьера, при этом
контролирует пальцами первой руки степень
наибольшего напряжения и натяжения
тканей в зоне пальпации.
2 фаза - врач, не упуская созданного
преднапряжения, медленно выполняет
максимальную абдуцию бедра и
выпрямление ноги в положении наружной
ротации.
Направления движения ноги в ТБС,
указанные в 1-й и 2-й фазах, способствуют как
натяжению и смещению грушевидной
мышцы, крестцово-остистой связки и других
мягких тканей в области подгрушевидного
пространства, так и натяжению и
некоторому растяжению седалищного и других
актуальных нервов. Повторные пассивные
движения ноги пациента в ТБС приводят в
релаксации миофасциальных структур
в зоне фиксации нерва и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанных
периферических нервов.
Техника повторяется несколько раз.
Примечания. 1. Техника показана при
седалищной невропатии (синдроме
грушевидной мышцы), невропатии
нижнеягодичного и задне-кожного бедренного
нервов; при патологии диска L5. Кроме того,
данная техника способствует растяжению
твердой мозговой оболочки,
преимущественно тазово-поясничной области.
2. Для более эффективной Мб
периферических нервов данную технику
желательно выполнять с 2-х сторон.
3. Часто эффект от выполненной
процедуры отмечается сразу же после
первого сеанса.
Мобилизация
169
2.2.4.1.2. Мобилизация седалищного и задне-кожного бедренного нервов
в проксимальной области бедра с использованием ПД в ТБС (рис. 106, с. 141)
ИПП — лежа на спине. Нога со
стороны компрессии нерва согнута в КС и ТБС,
стопа на кушетке.
Врач сидит сбоку, у ножного конца
кушетки, со стороны компрессии
актуального нерва, и располагает голень
пациента на своем надплечье.
Большими пальцами обеих кистей,
наложенными друг на друга, врач
фиксирует зону проекции седалищного или задне-
кожного бедренного нерва в
проксимальной области бедра дорсально между двух-
главой и полусухожильной мышцами,
смещает мягкие ткани в вентральном и
других направлениях до барьера,
определяет наиболее болезненное и напряженное
место, создавая в этой зоне преднапряже-
ние. Затем выполняет вращение бедра по
часовой и против часовой стрелки, что
способствует как натяжению, напряжению
и смещению мышечно-фасциальных
структур в актуальной зоне, так и
натяжению и некоторому растяжению компри-
мированных нервов. Повторные
вращательные движения ноги в ТБС приводят к
релаксации двуглавой и полусухожильной
мышц и других миофасциальных структур
в зоне фиксации нерва и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанных
периферических нервов.
Техника повторяется несколько раз.
2.2.4.1.3. Мобилизация седалищного нерва в дистальной области бедра
в зоне бифуркации с использованием ПД в ТБС и КС (рис. 107, с. 141)
ИПП и положение врача подобно
технике 2.2.4.1.2.
Большими пальцами обеих кистей,
наложенными друг на друга, врач
фиксирует место разветвления седалищного нерва
на мало- и болыпеберцовый нерв в
области дистальной трети бедра, между
головками двуглавой мышцы бедра или в
подколенной ямке, прижимая нерв к
бедренной кости и создавая в этой зоне предна-
пряжение, после чего выполняет технику
Мб пассивными вращательными
движениями ноги в ТБС и КС, которые
приводят к релаксации мышечных пучков
внутреннего края головок двуглавой мышцы,
подколенной мышцы и других
миофасциальных структур в зоне фиксации нерва
и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного периферического
нерва.
Техника повторяется несколько раз.
Примечание. Данная Мб показана как
вспомогательная техника при седалищной
невропатии.
2.2.4.1.4. Мобилизация малоберцового нерва
в проксимальной области голени в зоне головки малоберцовой кости
с использованием ПД в ТБС и КС (рис. 108. с. 141)
ИПП и положение врача подобно
технике 2.2.4.1.2.
Большими пальцами обеих кистей,
наложенными друг на друга, врач
фиксирует место проекции малоберцового нерва
на голени дорсально в области шейки
головки малоберцовой кости в мышечно-ма-
лоберцовом канале, создавая в этой зоне
преднапряжение, после чего выполняет
технику Мб пассивными
вращательными движениями ноги в ТБС и КС,
которые приводят к релаксации пучков
длинной малоберцовой мышцы, пучков и
сухожилия двуглавой мышцы бедра и
других миофасциальных структур в зоне
фиксации нерва и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Техника показана при
малоберцовой невропатии.
170 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.4.1.5. Мобилизация запирательного нерва
в области запирательного отверстия с использованием ПД в ТБС (рис. 109, с. 141)
ИПП и положение врача подобно
технике 2.2.4.1.1.
Указательным и (или) средним
пальцами одной кисти врач фиксирует место
проекции запирательного нерва в
области запирательного отверстия,
прижимая аддукторы бедра (длинный и
короткий) и наружную запирательную
мышцу к краю костного отверстия в
зоне выхода нерва из малого таза на
бедро. Смещает мягкие ткани в дорсальном
и других направлениях до барьера,
определяя наиболее болезненное и
напряженное место. Кистью другой руки
захватывает колено актуальной ноги
пациента.
Далее выполнение Мб соответствует
также технике 2.2.4.1.1.
Повторные вращательные движения
ноги в ТБС приводят к релаксации запи-
рательной мембраны, наружной запира-
тельной мышцы, длинного и короткого
аддуктора и других миофасциальных
структур в зоне фиксации нерва и
постепенному устранению патогенетических
факторов, вызывающих компрессию
вышеуказанного периферического нер-ва.
Техника повторяется несколько раз.
2.2.4.1.6. Мобилизация срамного (полового) нерва
в области седалищной ости с использованием ПД в ТБС (рис. 110, с. 142)
ИПП и положение врача подобно
технике 2.2.4.1.1.
Указательным и (или) средним
пальцами одной кисти врач фиксирует
седалищную ость в зоне проекции выхода
срамного нерва из малого таза на
седалищную кость. Смещает мягкие ткани в
вентральном и других направлениях
до барьера, определяя наиболее
болезненное и напряженное место. Затем врач
фиксирует свое туловище локтем
пальпирующей руки, а кистью другой руки
захватывает колено актуальной ноги
пациента.
Далее выполнение Мб соответствует
также технике 2.2.4.1.1.
Повторные вращательные движения
ноги в ТБС приводят к релаксации
грушевидной мышцы, крестцово-остистои связки
и других миофасциальных структур в зоне
фиксации нерва к указанным костным или
фиброзным образованиям и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Техника будет полезна при
коксартрозе и других дисфункциях ТБС.
2.2.4.1.7. Мобилизация наружного кожного нерва бедра
в области пупартовой связки и передней нижней ости подвздошной кости
с использованием ПД в ТБС (рис. 111, с. 142)
ИПП и положение врача подобно
технике 2.2.4.1.1.
Большим пальцем одной кисти врач
фиксирует зону проекции прохождения
наружного кожного нерва бедра в
области пупартовой связки, а именно в месте
ее прикрепления к передней верхней
подвздошной ости; остальными пальцами
обхватывает таз латеро-дорсально. Врач
смещает мягкие ткани в дорсальном и
других направлениях до барьера,
определяя наиболее болезненное и
напряженное место. Затем фиксирует свое
туловище локтем пальпирующей руки, а
кистью другой руки захватывает колено
актуальной ноги пациента.
Далее выполнение Мб соответствует
также технике 2.2.4.1.1.
Повторные вращательные движения
ноги в ТБС приводят к релаксации
пупартовой связки, мышечных пучков и
сухожилия портняжной мышцы, напряга-
теля широкой фасции бедра и других
миофасциальных структур в зоне фиксации
нерва в области передней верхней
подвздошной ости и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии наружного кожного
нерва бедра.
Мобилизация
171
2.2.4.1.8. Мобилизация подвздошно-пахового нерва
в области пупартовой связки и передней верхней подвздошной ости
с использованием ПД в ТБС (рис. 112, с. 142)
ИПП и положение врача подобно
технике 2.2.4.1.1.
Большим пальцем одной кисти врач
фиксирует зону проекции прохождения
подвздошно-пахового нерва в области
пупартовой связки и передней верхней
подвздошной ости, а именно в зоне, расположенной
чуть выше и на 1-1,5 см кнутри от
подвздошной ости (между краями внутренней
и поперечной мышц живота); остальными
пальцами обхватывает таз латеро-дорсаль-
но. Врач смещает мягкие ткани в
дорсальном и других направлениях до барьера,
определяя наиболее болезненное и
напряженное место, затем фиксирует свое туловище
локтем пальпирующей руки, а кистью
другой руки захватывает колено актуальной
ноги пациента.
Далее выполнение Мб соответствует
также технике 2.2.4.1.1.
Повторные вращательные движения
ноги в ТБС приводят к релаксации
мышечных волокон внутренней и
поперечной мышц живота, пупартовой связки и
других миофасциальных структур в зоне
фиксации нерва к верхней подвздошной
кости и (или) внутренней поверхности
подвздошной кости и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии подвздошно-пахового
нерва.
2.2.4.1.9. Мобилизация большеберпового и пяточного нервов
в области медиальной поверхности лодыжки стопы
с использованием ПД в голеностопном суставе (рис. 113, с. 142)
ИПП — лежа на животе, нога со
стороны компрессии болынеберцового и
пяточного нервов согнута в КС под углом в 90
град.
Врач стоит сбоку, со стороны
актуальной ноги, на уровне КС пациента и
коленом согнутой ноги фиксирует бедро
пациента дорсально.
Вилкой из большого и указательного
пальцев одной кисти врач фиксирует
дорсально стопу пациента в области
ахиллова сухожилия таким образом, чтобы
концевая фаланга указательного пальца
фиксировала место проекции
болынеберцового нерва в области тарзального канала, а
именно в зоне связки, удерживающей
сухожилия сгибателей стопы, т.е. чуть дор-
сальнее внутренней лодыжки
(приблизительно 1-2 см). Для Мб пяточного нерва
указательный палец фиксирует место его
проекции в области внутреннего
пяточного канала (канал Рише), а именно чуть
дорсальнее и каудальнее описанной
проекции болынеберцового нерва
(приблизительно 1-2 см). Кистью другой руки
врач обхватывает стопу плантарно,
затем выполняет Мб, вращая кистями
обеих рук стопу пациента по часовой и
против часовой стрелки с элементами
флексии и экстензии, не упуская созданного
преднапряжения в зоне фиксации своих
пальцев, что способствует натяжению,
напряжению и смещению мягких структур
актуальной туннельной зоны, а также
натяжению и некоторому растяжению боль-
шеберцового и пяточного нервов.
Повторные пассивные вращательные
движения стопы в ГСС приводят к
релаксации связки, удерживающей сухожилия
сгибателей стопы и других
миофасциальных структур стопы в зоне фиксации
нерва и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанных периферических
нервов.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии болынеберцового и
пяточного нервов.
172 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.2.4.1.10. Мобилизация наружного плантарного (подошвенного) нерва
в метатарзальной зоне с использованием ПД в голеностопном суставе
(рис. 114, с. 142)
ИПП — лежа на животе, нога со
стороны компрессии наружного
плантарного нерва согнута в КС, под углом в 90
град.
Врач стоит сбоку, со стороны
актуальной ноги, на уровне КС пациента и
коленом согнутой ноги фиксирует бедро
пациента дорсально.
Большим (плантарно) и указательным
(дорсально) пальцами обеих кистей,
наложенными друг на друга, врач
фиксирует зону проекции выхода наружного
плантарного нерва между дистальными
эпифизами 3 и 4 плюсневых костей в
области интертарзальнои связки и
смещает пальцы навстречу друг другу,
создавая в этой зоне преднапряжение. Затем
выполняет технику Мб, вращая
кистями обеих рук стопу пациента по часовой
ИПП — сидя на стуле. Рука со стороны
компрессии надлопаточного нерва
согнута в локтевом суставе и отведена в
сторону во фронтальной плоскости, голова
наклонена в сторону.
Большим пальцем одной кисти врач
фиксирует зону проекции
надлопаточного нерва в лопаточной вырезке,
надавливая на верхнюю поперечную связку
лопатки между латеральной и средней
третью ости лопатки, создавая
преднапряжение в этой зоне. Остальные пальцы
расположены на предплечье вентрально.
Кистью другой руки врач захватывает
плечо пациента снизу и вентрально и
последовательно выполняет смещение плеча в
плечевом суставе латерально, краниаль-
но и дорсально, создавая этими
движениями дополнительное преднапряжение в
зоне фиксации нерва. Затем врач выпол-
и против часовой стрелки с элементами
флексии и экстензии, не упуская
созданного преднапряжения в зоне фиксации
своих пальцев, что способствует
натяжению, напряжению и смещению мягких
структур туннельной зоны, а также
натяжению и некоторому растяжению
подошвенного нерва.
Повторные пассивные вращательные
движения стопы в ГСС приводят к
релаксации интертарзальнои связки и других
миофасциальных структур стопы в зоне
фиксации нерва и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при подошвенной невропатии.
няет технику Мб, вращая плечо
пациента по часовой и против часовой стрелки,
не упуская созданного преднапряжения в
зоне фиксации актуального нерва, что
способствует натяжению, напряжению и
смещению мягких структур туннельной
зоны, а также натяжению и некоторому
растяжению надлопаточного нерва.
Повторные пассивные вращательные
движения плеча приводят к
релаксации поперечной связки лопатки, над-
остной мышцы и других
миофасциальных структур в зоне фиксации нерва
и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии надлопаточного нерва.
up 2.2.4.2. КОРРЕКЦИЯ КОМПРЕССИИ НЕРВОВ РУКИ И ТУЛОВИЩА
2.2.4.2.1. Мобилизация надлопаточного нерва
в области лопаточной вырезки
с использованием ПД в плечевом суставе (рис. 115, с. 143)
Мобилизация
173
2.2.4.2.2. Мобилизация подмышечного нерва в области квадратного отверстия
с использованием ПД и тракиии в плечевом суставе (рис. 116, с. 143)
ИПП — лежа на животе, ближе к краю
кушетки. Рука со стороны компрессии
подлопаточного нерва свисает с кушетки.
Врач стоит сбоку с актуальной
стороны, на уровне туловища пациента.
Большим пальцем одной кисти врач
фиксирует зону проекции
подмышечного нерва в области квадратного
отверстия, создавая преднапряжение,
прижимает нерв к шейке лопатки. Остальные
пальцы расположены дорсально, на
лопатке.
Кистью другой руки врач обхватывает
плечо пациента вентрально, предплечье
руки пациента свисает через руку врача.
Затем врач выполняет технику Мб с
использованием ПД в направлении ротации
с элементами тракции, вращая плечо
пациента по часовой и против часовой
стрелки, не упуская созданного преднапряже-
ния в зоне фиксации актуального нерва,
что способствует натяжению, напряжению
и смещению мягких структур туннельной
зоны, а также натяжению и некоторому
растяжению подмышечного нерва.
Повторные пассивные вращательные
движения плеча приводят к релаксации
малой круглой мышцы, сухожилия
длинной головки трехглавой мышцы и других
миофасциальных структур в зоне
фиксации нерва и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии подмышечного
нерва.
2.2.4.2.3. Мобилизация первичных пучков плечевого сплетения
в области передней лестничной мышцы с использованием ПД
в плечевом суставе (рис. 117, с. 143)
ИПП - сидя на стуле. Рука со стороны
компрессии плечевого сплетения согнута
в локтевом суставе и отведена в сторону
во фронтальной плоскости.
Одной рукой врач обхватывает
пациента спереди и большим пальцем
фиксирует зону проекции первичных пучков
плечевого сплетения и подключичной
артерии с актуальной стороны в
области средней трети ключицы,
надавливает на переднюю лестничную мышцу,
создавая преднапряжение в этой зоне.
Остальные пальцы расположены на
грудной клетке вентрально. Кистью другой
руки врач захватывает плечо пациента
снизу и вентрально и выполняет
смещение плеча в плечевом суставе латераль-
но, создавая дополнительное
преднапряжение в зоне фиксации пучков
сплетения. Затем врач выполняет технику Мб,
вращая плечо пациента по часовой и
против часовой стрелки, не упуская
созданного преднапряжения в зоне
фиксации, что способствует натяжению,
напряжению и смещению мягких структур
туннельной зоны, а также натяжению и
некоторому растяжению первичных
пучков плечевого сплетения. По мере
выполнения Мб рекомендуется выполнять
латерофлексию головы в
противоположную сторону от компрессии, что будет
способствовать натяжению
вышеуказанных мышечных структур и усилению
преднапряжения в актуальной зоне.
Повторные пассивные вращательные
движения плеча приводят к релаксации
малой, передней и средней лестничных
мышц и других миофасциальных
структур в зоне фиксации сплетения и
постепенному устранению патогенетических
факторов, вызывающих компрессию
вышеуказанного плечевого сплетения.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии плечевого сплетения и
синдроме лестничной мышцы, она будет
полезна при компримировании
подключичной артерии.
2.2.4.2.4. Мобилизация стволов и вторичных пучков плечевого сплетения
в области подключичной и малой грудной мышц с использованием ПД
в плечевом суставе (рис. 118, с. 143)
ИПП - лежа на спине, ближе к краю
кушетки. Рука со стороны компрессии пучков
плечевого сплетения отведена в сторону.
Врач стоит сбоку, с актуальной
стороны, на уровне туловища пациента.
Большим пальцем одной кисти врач
174 О. С. Мерзенюк Практическое руководство по мануальной терапии
фиксирует либо зону проекции вторичных
пучков плечевого сплетения в области
подключичной мышцы на уровне между
латеральной и средней трети ключицы,
создавая преднапряжение, либо зону
проекции стволов плечевого сплетения в
области прикрепления малой грудной мышцы
к клювовидному отростку лопатки,
прижимая ткани к головке плечевой кости,
создавая также преднапряжение. Кистью
другой руки захватывает плечо пациента
и фиксирует кисть актуальной руки
пациента между своим плечом и туловищем.
Затем врач выполняет Мб в плечевом
суставе с использованием ПД в направлении
ротации с элементами тракции по
часовой и против часовой стрелки, не упуская
созданного преднапряжения и определяя
оптимальный уровень отведения руки во
фронтальной плоскости. Все это способ-
ИПП — сидя на стуле или стоя. Рука
со стороны компрессии локтевого нерва
согнута в плечелоктевом суставе,
предплечье и кисть супинированы и
расположены в сагиттальной плоскости.
Врач сидит или стоит перед пациентом,
несколько сбоку со стороны актуальной
руки.
Кистью одной руки врач фиксирует
локоть дорсально таким образом, чтобы
средний и (или) указательный пальцы
фиксировали зону проекции локтевого
нерва в области треугольной локтевой
связки, прижимает локтевой нерв к
костному дну его канала, создавая
преднапряжение в зоне фиксации. Кистью другой
руки обхватывает дистальную часть
предплечья пациента. Затем врач выполняет
Мб с использованием ПД в локтевом
суставе в виде чередующихся флексии и
экстензии с ротационным компонентом,
вращая предплечье пациента по часовой
ИПП — сидя на стуле. Рука со стороны
компрессии локтевого нерва согнута в
локтевом суставе, предплечье и кисть
супинированы и расположены в сагиттальной
плоскости.
Врач сидит сбоку, со стороны
актуальной руки.
Кистью одной руки врач обхватывает
ствует натяжению, напряжению и
смещению мягких структур туннельной зоны, а
также натяжению и некоторому
растяжению актуальных нервных стволов
плечевого сплетения.
Повторные пассивные вращательные
движения плеча приводят к релаксации
малой грудной мышцы, подключичной
мышцы и других миофасциальных
структур в зоне фиксации плечевого сплетения
и постепенному устранению
патогенетических факторов, вызывающих компрессию
вышеуказанных стволов и вторичных
пучков плечевого сплетения.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при наружно-плечевой плексопатии, а
также при синдроме малой грудной и
подключичной мышц.
и против часовой стрелки, не упуская
созданного преднапряжения в зоне
фиксации актуального нерва, что способствует
натяжению, напряжению и смещению
мягких структур туннельной зоны, а также
натяжению и некоторому растяжению
локтевого нерва.
Повторные пассивные вращательные
движения предплечья приводят к
релаксации сухожилий мышц: локтевого
разгибателя запястья, круглого пронатора,
длинной ладонной, поверхностного
сгибателя пальцев, треугольной (поперечной)
связки и капсулы локтевого сустава в зоне
фиксации нерва и постепенному
устранению патогенетических факторов,
вызывающих компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии локтевого нерва.
дистальную часть предплечья медиально
таким образом, чтобы большой палец
фиксировал зону проекции локтевого нерва
вентрально на запястье, в канале Гиена
около гороховидной кости, создавая
преднапряжение. Кистью другой руки
захватывает кисть пациента пальмарно. Затем
врач выполняет технику Мб с использо-
2.2.4.2.5. Мобилизация локтевого нерва в области треугольной локтевой связки
с использованием ПД в плечелоктевом суставе (рис. 119, с. 143)
2.2.4.2.6. Мобилизация локтевого нерва в области запястного канала
с использованием ПД кисти (рис. 120, с. 144)
Мобилизация
175
ванием ПД в лучезапястном суставе в виде ля сухожилий сгибателей кисти; воло-
чередующихся флексии и экстензии
кисти с ротационным компонентом по
часовой и против часовой стрелки, не упуская
созданного преднапряжения в зоне
фиксации актуального нерва, что
способствует натяжению, напряжению и смещению
мягких структур туннельной зоны, а
также натяжению и некоторому растяжению
локтевого нерва.
Повторные пассивные вращательные
движения кисти приводят к релаксации
ладонной связки запястья; удерживате-
кон мышцы, отводящей мизинец;
межкостных мышц и других фасциальных
структур в зоне фиксации нерва и
постепенному устранению
патогенетических факторов, вызывающих компрессию
вышеуказанного периферического
нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии локтевого нерва в
канале Гиена (синдром карпоульнарного
канала) и ДФ лучезапястного сустава.
2.2.4.2.7. Мобилизация лучевого нерва в области локтевого сустава
с использованием ПД в плечелоктевом суставе (рис. 121, с. 144)
ИПП — сидя на стуле. Рука со стороны
компрессии лучевого нерва согнута в
локтевом суставе, предплечье и кисть прони-
рованы и расположены в сагиттальной
плоскости.
Врач сидит сбоку, со стороны
актуальной руки.
Большим пальцем одной кисти врач
фиксирует зону проекции лучевого
нерва латерально на предплечье, в области
апоневроза проксимальной части
короткого лучевого разгибателя либо области
расщелины (края) супинатора, создавая
преднапряжение. Кистью другой руки
захватывает дистальную часть
предплечья. Затем врач выполняет технику Мб
с использованием ПД в плечелоктевом
суставе в виде чередующихся флексии и
экстензии кисти с ротационным
компонентом, вращая предплечье пациента по
часовой и против часовой стрелки, не
упуская созданного преднапряжения в
зоне фиксации актуального нерва, что
способствует натяжению, напряжению и
смещению мягких структур туннельной
зоны, а также натяжению и некоторому
растяжению лучевого нерва.
Повторные пассивные вращательные
движения предплечья приводят к
релаксации супинатора, сухожильных волокон
плече лучевой мышцы, апоневроза
проксимальной части короткого лучевого разгибателя
и других миофасциальных структур в зоне
фиксации нерва и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного
периферического нерва.
Техника повторяется несколько раз.
Примечания. 1. Данная техника
показана при невропатии лучевого нерва.
2. Компрессия лучевого нерва может
возникнуть на уровне дистальной трети
плеча, в неглубоком желобке
непосредственно у плечевой кости в так
называемом спиральном канале, поэтому Мб
лучевого нерва можно выполнять подобной
техникой с фиксаций нерва в зоне
проекции спирального канала на плече.
2.2.4.2.8. Мобилизация срединного нерва в области головок круглого
пронатора предплечья с использованием ПД в локтевом суставе (рис. 122, с. 144)
ИПП — сидя на стуле или кушетке.
Рука со стороны компрессии срединного
нерва согнута в локтевом суставе,
предплечье и кисть супинированы и
расположены в сагиттальной плоскости. Кисть
сжата в кулак.
Врач сидит или стоит сбоку, со
стороны актуальной руки.
Кистью одной руки врач обхватывает
предплечье латерально таким образом,
чтобы большой палец фиксировал зону
проекции срединного нерва на
предплечье вентрально между двумя
головками круглого пронатора, создавая
преднапряжение. Кистью другой руки
захватывает дистальную часть предплечья. Затем
врач выполняет технику Мб с
использованием ПД в локтевом суставе в виде
чередующихся флексии и экстензии кисти с
ротационным компонентом, вращая
предплечье пациента по часовой и против
часовой стрелки, не упуская созданного пред-
176 О. С. Мерзенюк Практическое руководство по мануальной терапии
напряжения в зоне фиксации
актуального нерва, что способствует натяжению,
напряжению и смещению мягких структур
туннельной зоны, а также натяжению и
некоторому растяжению срединного нерва.
Повторные пассивные вращательные
движения предплечья приводят к
релаксации головок круглого пронатора и других
ИПП — сидя на стуле. Рука со стороны
компрессии срединного нерва согнута в
локтевом суставе, предплечье и кисть су-
пинированы и расположены в
сагиттальной плоскости.
Врач сидит сбоку, со стороны
актуальной руки.
Кистью одной руки врач обхватывает ди-
стальную часть предплечья медиально
таким образом, чтобы большой палец
фиксировал зону проекции срединного нерва вен-
трально на запястье, в области
кольцевидной связки запястья у медиального края
возвышения большого пальца (тенара) на
уровне ладьевидной и (или) трапециевидной
кости, создавая преднапряжение. Кистью
другой руки захватывает кисть пациента паль-
марно.
Затем врач выполняет технику Мб с
использованием ПД в лучезапястном
суставе в виде чередующихся флексии и
экстензии кисти с ротационным компонентом по
Тракция - один из видов
механотерапии, который является широко
распространенным и признанным лечебным
методом общей медицины. Тракционные
вытяжения были известны очень давно и
предложены еще Гиппократом, активно
использовались знахарями и целителями
начиная с 5 века до н.э.
В мануальной терапии и вертебронев-
рологии тракционные технологии
рассматриваются как самостоятельный
метод или как вид мобилизации и
играют важную лечебную роль при многих
патологических состояниях
позвоночника. Тракция предусматривает специ-
миофасциальных структур в зоне фиксации
нерва и постепенному устранению
патогенетических факторов, вызывающих
компрессию вышеуказанного периферического
нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии срединного нерва.
часовой и против часовой стрелки, не
упуская созданного преднапряжения в зоне
фиксации актуального нерва, что
способствует натяжению, напряжению и
смещению мягких структур туннельной зоны, а
также натяжению и некоторому
растяжению срединного нерва.
Повторные пассивные вращательные
движения кисти приводят к релаксации
передней кольцевидной связки запястья (удер-
живателя сухожилий сгибателей кисти);
сухожилий поверхностного и глубокого
сгибателей пальцев; сухожилий длинного
сгибателя большого пальца и других фасци-
альных структур в зоне фиксации нерва и
постепенному устранению патогенетических
факторов, вызывающих компрессию
вышеуказанного периферического нерва.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при невропатии срединного нерва
(синдроме запястного канала).
фическое, но вместе с тем
нецеленаправленное воздействие и часто
используется при проблемах диско-радикуляр-
ного и диско-лигаментарного
конфликта компрессионного характера на
шейном и поясничном отделах
позвоночника, способствуя декомпрессии
спинномозговых корешков и уменьшению внут-
ридискового давления. Показанием для
мобилизации тракцией будут являться
преимущественно полисегментарные или
моносегментарные ФБ в ПДС ПОП, ГОП
или сустава конечностей в нескольких
направлениях движений. Кроме того, в
ШОП этот метод положительно влия-
2.2.4.2.9. Мобилизация срединного нерва в области запястного канала
с использованием ПД кисти (рис. 123, с. 144)
2.3. ТРАКЦИЯ
Тракция
177
em не только на диск, но и на
межпозвонковые суставы, восстанавливая
нормальные биомеханические
взаимоотношения в различных измененных
структурах шеи с релаксацией мышечно-фас-
циальных образований, Тракция
показана и широко используется и для
коррекции дисфункциональных суставов
конечностей.
Тракция помимо лечебного значения
может использоваться как
диагностическая техника, например, если после
тракционного воздействия на ПОП
болевой синдром исчезает или
уменьшается, то это означает повреждение
межпозвонкового диска; если боль остается,
то патологию следует искать в мио-
фасциальных и (или) суставных
структурах типа триггерных пунктов или
ФБ с высокой степенью ограничения
движения и выраженностью боли и т.д.
Мобилизация тракцией показана
преимущественно тогда, когда первые пробные
воздействия растягивающего характера
малоболезненны или безболезненны.
Сущность методики заключается в
проведении пассивного усилия
достаточной длительности и интенсивности
против диагностируемого ограничения
определенных структур мышечно-костной
системы. В результате растяжения
происходит изменение и расширение рамок
физиологического и эластического
барьера, улучшая контрактильные свойства
мышечно-фасциальных,
сухожильно-связочных образований. Растягивающее
усилие может прикладываться в рамках
разных временных режимов: от
десятков секунд до минуты и более. В этот
период растяжения для улучшения
тракционного эффекта больной может
дополнительно создавать позы и положения,
облегчающие выполнение данной
техники: тыльная и подошвенная флексия
стоп, поворот головы и шеи в сторону
желательно большего расслабления,
делать форсированные глубокие вдохи, каш-
левые толки и т. д.
Нейрофизиологический феномен
растяжения базируется и объясняется
двумя механизмами. Прежде всего, это
интенсивная проприоцептивная афферен-
тация за счет активации рецепторов,
принадлежащих мягких тканям
(мышцы, фасции, связки и сухожилия).
Нормализация рецепции - восстановление
общего уровня ее составляющих -
является необходимой предпосылкой
активации коррекционного типа управления,
т. е. мышечного тонуса. Вследствие
этого процесс растяжения
мышечно-фасциальных сухожильно-связочных
образований с увеличением их длины и
расслаблением прежде всего расценивается как
рефлекторный процесс. Второй механизм
- это чисто механическое растяжение,
расправление, удлинение укороченных
образований, является второстепенным
(дополнительным).
Мобилизация тракцией проводится в
следующей последовательности:
1) придание пациенту исходного
положения, благоприятствующего тракции в
соответствующем отделе позвоночника
или суставе конечности, а также
способствующего необходимой фиксации
неподвижной части его тела;
2) достижение общего регионарного
расслабления мышц (при выполнении
тракции важно научить пациента
хорошо расслабляться);
3) принятие выполняющим тракцию
устойчивого положения,
обеспечивающего свободное вытяжение подвижной
части тела пациента в заданном
направлении (по типу свободного падения тела
врача), а также необходимый контакт
с подвижной частью и дополнительную
фиксацию неподвижной части;
4) проведение в фазе выдоха тракции
в безболезненном для пациента объеме;
5) повторное проведение тракции в
данном регионе с постепенным
увеличением объема тракционного смещения.
(О.Г. Коган, 1987).
В основном тракция используется в
2-х вариантах. 1 вариант -
ритмическая тракция (ритмическая
пружинящая тяга), выполняется с
использованием ускоренного ритма, т. е. при таком
варианте имеется элемент вибрации.
2 вариант - изометрическая - с
использованием вдоха и выдоха, т. е. при
выполнении тракционного растяжения в
178 О. С. Мерзенюк Практическое руководство по мануальной терапии
некоторых случаях необходимо
учитывать и применять знания о респиратор-
но-мышечных взаимоотношениях, при
которых в одной фазе происходит
напряжение определенных мышечно-фасциаль-
ных структур, а в другой - их
расслабление и наоборот.
Выделяют некоторые основные
специфические респираторно-мышечные
взаимоотношения:
- на вдох сокращением (напряжением)
реагируют следующие мышцы:
выпрямитель ШОП; выпрямитель ПОП; четные
сегменты ШОП при латерофлексии;
мышцы, сближающие позвонки ШОП;
мышцы, открывающие рот. Другими
словами расслабление этих мышц
происходит в фазе выдоха.
- на выдох сокращением
(напряжением) реагируют следующие мышцы:
живота (прямые и косые); флексоры ШОП, ГОП,
ПОП; нечетные сегменты ШОП при
латерофлексии; мышцы, сближающие
позвонки ПОП; мышцы, закрывающие рот.
Другими словами растяжение (расслабление)
этих мышц происходит в фазе вдоха.
ИПП - лежа на животе.
Врач стоит сбоку от пациента, на
уровне его туловища.
Основаниями ладоней обеих кистей
врач фиксирует краниальные отделы
обеих ягодиц и смещает таз в каудо-вен-
тральном направлении до барьера, что
способствует натяжению всех структур
ПОП.
1 фаза - пациент делает выдох. Врач
ИПП - лежа на спине, руки вытянуты
вдоль туловища и фиксируют края
кушетки.
Врач стоит у ножного конца кушетки.
Врач захватывает нижнюю треть
голеней обеих ног пациента, ближе к
голеностопным суставам и тракцией, за счет
смещения своего тела кзади достигает
состояния преднапряжения в ПОП.
Эффект мобилизации тракцией
проявляется в непосредственном
увеличении объема смещения (движения),
расслабления тканей в актуальной зоне
и уменьшения болезненности
пассивных и активных движений в суставе
одного или нескольких ПДС, чаще в
разных направлениях и суставах
конечностей.
Несмотря на то, что в последние
годы в системе реабилитационных
мероприятий при патологии
позвоночника и других нарушений сомато-невро-
логического статуса предлагается
много технологий с использованием
различных приспособлений чисто
механического воздействия, включая
подводное вытяжение, ручные техники
растяжения (тракции) остаются
высоко востребованными мануальными
приемами, имеющими одно важное
преимущество в форме наличия
биологически обратной связи.
В данном разделе книги приводятся
наиболее эффективные тракционные
техники лишь на позвоночнике.
оказывает сопротивление синкинетическо-
му сокращению разгибателей туловища и
приближению таза к ПОП.
2 фаза - расслабление, медленный
глубокий вдох. Врач смещает ягодицы и таз
в каудальном направлении, следуя за
расслаблением разгибателей ПОП до
следующего барьера, что способствует тракции с
растяжением и других структур ПОП.
Техника выполняется 3 - 5 раз.
1 фаза - пациент делает выдох. Врач
удерживает созданное преднапряжение.
2 фаза - расслабление, медленный
глубокий вдох. Врач усиливает тракцию по
оси, отклоняя свое туловище кзади,
следует за расслаблением разгибателей ПОП
до следующего барьера, что способствует
тракции с растяжением и других
структур ПОП.
2.3.1. ТРАКЦИОННЫЕ ТЕХНИКИ НА ПОЯСНИЧНОМ ОТДЕЛЕ
ПОЗВОНОЧНИКА
2.3.1.1. Тракция с использованием ПИР разгибателей ПОП
из положения лежа на животе (рис. 124, с. 145)
2.3.1.2. Тракция с использованием ПИР разгибателей ПОП
из положения лежа на спине (рис. 125, с. 145)
Тракция
179
Техника выполняется 3 - 5 раз.
Примечание. Техника подобной трак-
ции ПОП может выполняться в
положении лежа на животе с вытянутыми
руками вперед, фиксирующими край
кушетки.
2.3.1.3. Тракция ПОП с использованием ПД ног ускоренного ритма
(рис. 126, с. 145)
ИПП - лежа на животе. Кистями
обеих вытянутых рук пациент захватывает
головной край кушетки.
Кистями рук врач фиксирует нижнюю
треть обеих голеней пациента ближе к
голеностопным суставам и тракцией за счет
смещения своего тела кзади достигает
состояния преднапряжения в ПОП. Затем
выполняет пассивные движения ног
пациента ускоренного ритма в виде колебаний
в сагиттальной и фронтальной плоскостях
с одновременной тракцией. Постепенно
изменяет частоту колебаний таким образом,
чтобы возникающая двигательная волна
максимально совпадала с ритмом тела
пациента и имела наибольшую
интенсивность колебаний на уровне ПОП. После
нескольких повторений возникает
релаксация различных структур ПОП, и объем
тракции может увеличиваться до нового
барьера.
Техника выполняется несколько раз.
2.3.1.4. Тракция ПОП с использованием ПД
одной ноги ускоренного ритма (рис. 127, с. 145)
ИПП - лежа на животе. Кистями обеих
вытянутых рук пациент захватывает
головной край кушетки.
Врач фиксирует нижнюю треть
голени пациента с актуальной стороны
ближе к голеностопному суставу и
тракцией за счет смещения своего тела кзади
достигает состояния преднапряжения в
ПОП. Затем выполняет пассивные
движения ноги пациента ускоренного
ритма в виде колебаний в сагиттальной и
фронтальной плоскостях с
одновременной тракцией. Постепенно изменяет
частоту колебаний таким образом, чтобы
возникающая двигательная волна
максимально совпадала с ритмом тела
пациента и имела наибольшую
интенсивность колебаний на уровне ПОП. После
нескольких повторений возникает
релаксация различных структур ПОП,
преимущественно с одной стороны и объем
тракции может увеличиваться до
нового барьера.
Техника выполняется несколько раз.
2.3.1.5. Тракция ПОП с использованием гравитационного отягощения
(см. рис. 73а гл. 2, с. 102)
ИПП - лежа на спине, ноги согнуты под
углом 90 град, в ТБС и КС.
Врач стоит на коленях на кушетке.
Бедра врача прижаты к бедрам пациента, а
колени врача опираются о ягодицы
пациента.
Врач захватывает голени пациента и
фиксирует их в подмышечных впадинах,
прижимая своими плечами голени к
туловищу; подколенные ямки ног пациента
располагаются на скрещенных и
сцепленных предплечьях врача. Смещая свое тело
кзади, врач приподнимает таз пациента и
пассивными движениями в стороны
добивается сначала расслабления, а затем
преднапряжения в структурах ПОП, после
чего, отклоняясь то кзади, то кпереди,
врач выполняет тракцию в ПОП с
элементами поочередно возникающего лордоза и
кифоза.
После нескольких повторений
благодаря гравитационному отягощению
увеличивается объем тракции, возникает
релаксация различных структур в ПОП.
2.3.1.6. Дистракния с использованием гравитационного отягощения
и ПИР разгибателей ПОП (рис. 128, с. 145)
ИПП - лежа на животе, таз опущен за
край кушетки, ноги свисают, что
способствует растяжению разгибателей спины и
тракции ПОП. Стопы слегка касаются
пола.
Врач стоит сбоку, на уровне таза
пациента.
Одной из скрещенных кистей врач
фиксирует ПОП, другой - крестец пациента и
смещает их в противоположных
направлениях до барьера.
180 О. С. Мерзенюк Практическое руководство по мануальной терапии
1 фаза - пациент делает выдох,
активно лордозирует ПОП, несколько
приподнимая таз против адекватного
сопротивления врача.
2 фаза - расслабление, вдох. Врач
смещает крестец и таз пациента в каудаль-
ном направлении, а ПОП - в краниальном
направлении, следуя за расслаблением
разгибателей спины до следующего
барьера, что способствует тракции с
растяжением и других структур ПОП.
Техника выполняется несколько раз.
2.3.1.7. Тракция ПОП с использованием ПД одной ноги (рис. 129, с. 146)
ИПП - лежа на животе, стопы свисают
за край кушетки, под нижнюю треть
голени с актуальной стороны подложен
валик.
Врач стоит сбоку, на уровне таза или
бедра пациента.
Основанием ладони одной кисти врач
фиксирует область остистых отростков
Lx з и выполняет давление в вентро-крани-
альном направлении до барьера. Кистью
другой руки фиксирует голень в нижней
трети, ближе к ГСС, и смещает ногу со
стороны болевого синдрома в каудальном
направлении до барьера. Затем врач - либо
1 вариант: синхронными движениями
кистей обеих рук обычного ритма в
противоположных направлениях выполняет ди-
стракцию в направлениях созданного пред-
напряжения, добиваясь растяжения и
расслабления различных структур ПОП;
либо 2 вариант: удерживает созданное
преднапряжение до ощущения чувства
релиза в тканях ПОП.
Техника выполняется несколько раз.
2.3.2. ТРАКЦИОННЫЕ ТЕХНИКИ НА ШЕЙНОМ ОТДЕЛЕ ПОЗВОНОЧНИКА
2.3.2.1. Тракция преимущественно сегментов С2- С3
из положения лежа (рис. 130, с. 146)
ИПП - лежа на спине, голова на
кушетке либо на коленях врача.
Врач стоит или сидит у головного конца
кушетки.
Кистями обеих рук врач фиксирует
голову и ШОП пациента сбоку, указательные
пальцы фиксируют остистый отросток С2 с
2-х сторон, и смещает голову и ШОП в
краниальном направлении до барьера,
вызывая некоторую флексию в сегменте С - С .
1 фаза - пациент делает вдох. Врач
удерживает созданное преднапряжение в
течение 7 - 10 сек.
2 фаза - выдох. Врач усиливает трак-
цию в ШОП с элементами легкой
флексии, следуя за расслаблением тканей
преимущественно в сегментах С2 - С3 до
нового барьера.
Техника выполняется несколько раз.
2.3.2.2. Тракция с использованием ПИР разгибателей ШОП
из положения сидя (рис. 131, с. 146)
ИПП - сидя на стуле.
Врач стоит сзади пациента.
Ладонями обеих рук врач фиксирует
голову пациента сбоку таким образом,
чтобы основания кистей располагались на
сосцевидных отростках, а предплечья
фиксировали надплечья пациента, и смещает
голову в краниальном направлении до
барьера.
1 фаза - пациент делает вдох. Врач
удерживает созданное преднапряжение в
течение 7 - 10 сек.
2 фаза - выдох. Врач усиливает трак-
цию, следуя за расслаблением
различных структур в ШОП до нового
барьера.
Техника выполняется несколько раз.
2.3.2.3. Тракция преимущественно ШГП
с использованием ПИР разгибателей ШОП с элементами ротации (рис. 132, с. 146)
ИПП - сидя на стуле. Кисть одной руки врач располагает на
Врач стоит сзади и сбоку от пациента, надплечье пациента таким образом, чтобы
ноги слегка согнуты. большой палец фиксировал ТЦ или С7 сбо-
Манипуляция
181
ку, остальные пальцы были направлены
кпереди. Другой рукой обхватывает
голову пациента спереди, при этом ладонь
фиксирует затылок и ШОП так, чтобы
ульнарный край мизинца располагался
в межостистых промежутках нижних
сегментов ШОП, голова пациента
опирается о грудь врача. Затем врач
выполняет ротацию головы на себя с
одновременной тракцией до барьера за счет
разгибания своих ног.
1 фаза - пациент делает глубокий
вдох. Врач удерживает созданное пред-
напряжение в течение 7 - 10 сек.
2 фаза - выдох. Врач усиливает трак-
цию с элементом легкой ротации,
следуя за расслаблением различных
структур в ШГП до нового барьера.
Техника выполняется несколько раз.
Примечания. 1. Главным
направлением движения в данной технике является
тракция, а не ротация.
2. Для баланса расслабления тканей в
ШОП и ШГП можно выполнять технику
с ротацией в противоположную сторону.
2.3.2.4. Тракция преимущественно в сегментах С0 - С2
с использованием ПИР разгибателей верумрго Т1ТОП (рис. 133, с. 146)
ИПП - лежа на спине.
Врач сидит или стоит у головного конца
кушетки.
Вилкой из указательного и большого
пальцев одной кисти врач фиксирует
голову пациента под затылком и выполняет
тракцию головы до барьера.
Одновременно вилкой из указательного и среднего
пальцев другой кисти фиксирует
подбородок пациента и осуществляет флексию с
элементами тракции в головных суставах
ШОП до барьера.
1 фаза - пациент делает вдох. Врач
удерживает созданное преднапряжение в
течение 7-10 сек.
2 фаза - расслабление, выдох. Врач
усиливает тракцию с элементами легкой
флексии, следуя за расслаблением ткани
сегмента С0 - С2 до нового барьера.
Техника выполняется несколько раз.
2.4. МАНИПУЛЯЦИЯ
Как уже было отмечено в предыдущих
разделах, современная мануальная
медицина очень широко и эффективно
использует преимущественно мягкотканные
методики и техники для коррекции
основных патобиомеханических изменений
в различных структурах мышечно-кост-
ной, кранио-сакральной систем и
внутренних органов.
Вместе с тем остеопатическая и
особенно хиропрактическая школы имеют
большой опыт успешного использования
в своей практике чисто манипуляцион-
ных техник с помощью малых рычагов
в виде удара, толчка или тракционного
толчка, которые дают хорошие
результаты при коррекции ФБ, без
негативных реакций.
Несмотря на определенную
настороженность и отрицательное отношение
к использованию манипуляций со
стороны некоторых ведущих российских
мануально-неврологических школ и
отдельных ученых, с нашей точки зрения, и в
настоящее время многие манипуляции
не потеряли своей актуальности. При
глубоких знаниях основ биомеханики и
патобиомеханики, а также строгом
соблюдении особенностей показаний и
противопоказаний к МЦ эти мануальные
техники приносят быстрое облегчение и
не имеют осложнений.
Под манипуляцией мы понимаем
методику ручного воздействия
однократным быстрым, малой амплитуды
усиленным толчком, тракционным
толчком или ударом, обеспечивающим
мгновенное одномоментное малоболезненное
устранение ФБ и восстановление
нормального положения и движения
смежных отделов и структур
опорно-двигательного аппарата,
производимого в положении предварительно
достигнутого максимально возможного объе-
182 О. С. Мерзенюк Практическое руководство по мануальной терапии
ма пассивных движений в суставе
(преднапряжение).
Преднапряжение создается только
тем или иным мобилизационным
приемом и определяется по ощущению
утраты пружинящего сопротивления
сустава при достижении максимально
возможного объема движений в данном
направлении, чаще в сочетании с тракци-
ей по оси.
При проведении всех манипуляцион-
ных приемов необходимо соблюдать
следующую последовательность и ряд общих
требований:
1) создание надежной фиксации
неподвижных частей тела за счет принятия
соответствующего положения «лежа,
сидя или стоя», а также окклюзии
(«запирания») в виде выключения
подвижности выше и (или) нижерасположенных
отделов позвоночника, граничащих с
ПДС, подлежащим манипуляции при
помощи специальных приемов в основном
ротационного направления;
2) достаточное общее или
регионарное расслабление мышц пациента;
3) проведение мобилизационных
приемов для создания состояния преднапря-
жения,
4) быстрота и внезапность манипу-
ляционного приема;
5) малая амплитуда достигаемого
взаимоудаления или взаимоскольжения
суставных поверхностей;
6) небольшая сила толчка (не более
10 кг) для преодоления сопротивления
тканей растяжению;
7) выполнение манипуляционного
толчка в конечной стадии фазы выдоха;
8) появление звукового феномена
(щелчок, хруст) в конце манипуляции, как
признак ее завершенности;
9) однократность проведения
манипуляции в области соответствующего
региона, ПДС или сустава;
10) после проведения Мц должен
соблюдаться постельный режим в течение 20
- 30 минут и фиксация шейного отдела
воротником Шанца, поясничного -
фиксирующим поясом (корсетом) в течение
первых суток.
В данном разделе рассматриваются
особенности выполнения манипуляци-
онных техник на позвоночнике, с
новых позиций биомеханики и
диагностической оценки положения актуального
позвонка при ДФ по типу ERS
(экстензия, ротация и боковой наклон) или
FRS (флексия, ротация и боковой
наклон), о чем подробно рассказывалось в
предисловии к разделу 2.1. «Мышечно-
энергетические техники». Успех при
выполнении МЦ на позвоночнике будет
зависеть от точности мануального
тестирования:
- определения типа дисфункции ERS
(сустав закрыт и не открывается) или
FRS (сустав открыт и не закрывается);
- определения актуальной стороны
ДФС для осуществления правильной
укладки пациента;
- проведения подготовительного
этапа по созданию адекватной
биомеханической ситуации в БПДС с учетом
результата мануального тестирования.
Манипуляция завершает трехфазный
цикл мануальной терапии вслед за
расслаблением и мобилизацией.
Кроме того, в этом разделе
предложены манипуляционные техники для
лечения актуальных дисфункций таза,
ребер и суставов конечностей также с
учетом дифференцированной оценки
биомеханики. Это, в основном, техники с
использованием толчка или тракционно-
го толчка.
Для коррекции ДФ таза описаны хи-
ропрактические методики с помощью
удара небольшой силы, которые успешно
применяются при артрозе КПС или сак-
роилиите. Биомеханика дисфункций
структур таза оценивалась по
классификации Гринмана. Так, например, на
подвздошно-крестцовом сочленении
предлагаются МЦ с позиции флексионной
или экстензионной дисфункции
подвздошной кости по отношению к
крестцу. А на крестцово-подвздошном
сочленении предложены дифференцированные
манипуляции при односторонней
флексии и передней торсии крестца или
односторонней экстензии и задней торсии
крестца и др.
Предложенные в данном разделе
монографии манипуляции рекомендуется
выполнять мануальным терапевтам,
имеющим большой опыт работы, со
Манипуляция
183
строжайшим соблюдением показаний и
противопоказаний и в большинстве
случаев с обязательным
рентгенологическим исследованием. А для уточнения
специфики и особенностей
качественного и полноценного выполнения манипу-
ляционных техник на различных
структурах опорно-двигательного аппарата,
включая особо сложный и ранимый
шейный отдел позвоночника, а также
повышения профессионального мастерства
целесообразно дополнительное обучение
на базе курса мануальной медицины при
Кубанской государственной медицинской
академии согласно адресу, указанному в
конце книги.
2.4.1. ТЕХНИКИ НА СУСТАВАХ НИЖНИХ КОНЕЧНОСТЕЙ
2.4.1.1. Манипуляция на голеностопном
и подтаранном суставах
с использованием тракционного толчка (рис. 134, с. 147)
ИПП - лежа на спине, ноги
выпрямлены, стопы выстоят за край кушетки.
Врач стоит у ножного конца кушетки.
Обеими кистями врач захватывает
стопу пациента со стороны ДФ так, чтобы
большие пальцы и тенары располагались
параллельно друг другу на подошвенной
поверхности стопы. Остальные пальцы
сплетены в замок и обхватывают
тыльную поверхность стопы, причем мизинцы
располагаются непосредственно перед
лодыжками, на шейке таранной кости. Врач
выполняет дорсальную флексию и трак-
цию стопы и придает ей положение под
прямым углом к голени, отклоняясь
своим корпусом назад, добиваясь предна-
пряжения в голеностопном и
подтаранном суставах, после чего делает короткий
резкий тракционный толчок за стопу по
оси голени за счет сгибания рук в
локтевых суставах и смещения своего тела
кзади.
При необходимости техника может
выполняться несколько раз.
2.4.1.2. Манипуляция на шопаровом суставе
с использованием толчка (рис. 135, с. 147)
ИПП - лежа на спине на высокой
кушетке, ноги выпрямлены, стопы выстоят
за край кушетки.
Врач стоит у ножного конца кушетки,
у медиального края стопы.
Вилкой из 1 - 2 пальца одной кисти
врач обхватывает стопу с тыльной
стороны перед лодыжками и фиксирует
таранную кость, создавая преднапряжение
в этой области; локоть направлен косо
вверх. Кисть другой руки супинирована и
аддуцирована, радиальный край
указательного пальца располагается поперек
ладьевидной и кубовидной костей с
подошвенной стороны, а большой палец располагается
дорсально на 5-й плюсневой кости; предплечье
направлено локтем косо вниз и опирается о
нижнюю треть бедра или колена согнутой ноги
врача, создавая преднапряжение в области
шопарового сустава. Резким коротким
движением кисти по оси предплечья, исходящим из
плеча, врач выполняет толчок, смещая
ладьевидную и кубовидную кость кранио-дорсаль-
но.
При необходимости техника
выполняется несколько раз.
2.4.1.3. Манипуляция на коленном суставе в медиальном
и латеральном направлениях с использованием толчка (рис. 136, с. 147)
ИПП - лежа на спине, нога со стороны
ДФ слегка согнута в КС, под колено
подложен валик.
Врач стоит на уровне голени пациента
со стороны ДФС.
Для МЦ коленного сустава в
медиальном направлении врач вилкой из
большого и остальных пальцев одной кисти
фиксирует КС латерально в области суставной
щели, предплечье перпендикулярно оси
ноги пациента. Вилкой из большого и
остальных пальцев другой кисти фиксирует
нижнюю треть голени медиально,
предплечье перпендикулярно оси ноги, и смещает
руки навстречу друг другу до преднапря-
жения в КС, после чего выполняет корот-
184 О. С. Мерзенюк Практическое руководство по мануальной терапии
кий резкий толчок преимущественно рукой,
фиксирующей КС.
Для МЦ КС в латеральном
направлении врач располагает свои руки
наоборот, т.е. вилкой из большого и
остальных пальцев одной кисти фиксирует КС
медиально в области суставной щели, а
другая кисть фиксирует нижнюю треть
голени латерально. В остальном техни-
ИПП - лежа на здоровом боку,
вышерасположенная нога со стороны ДФС
согнута под прямым углом, стопа
фиксирует икру латерально и сзади, колено
опирается о кушетку.
Врач стоит сзади, на уровне таза
пациента.
Кистью одной руки врач фиксирует
ГСС, прижимая стопу к голени
пациента, и производит внутреннюю ротацию
стопы и голени, что приводит к внут-
ИПП - лежа на животе у края
кушетки, ноги согнуты в ТБС и КС и свисают с
края кушетки.
Врач стоит сзади.
Врач выполняет экстензию ноги со
стороны ДФ, что способствует флексии
подвздошной кости, и фиксирует ногу
пациента между своими ногами. Вилку
из 2 и 3 пальцев одной кисти
располагает таким образом, чтобы один палец
лежал на крестце, а другой на подвздош-
ка выполняется подобно
вышеописанному варианту.
При необходимости техники могут
выполняться несколько раз.
Примечание. При диагностировании
ограничения движения в КС в дорсальном и
вентральном направлениях возможно
выполнение МЦ с аналогичным подходом,
лишь изменяя положение рук врача.
ренней ротации в КС и напряжению в
сочленении головки малоберцовой
кости. Основанием ладони или
гороховидной костью фиксирует дорсальную
поверхность головки малоберцовой кости
и смещает ее вентрально до предна-
пряжения, после чего выполняет резкий
короткий толчок рукой, фиксирующей
головку малоберцовой кости.
При необходимости техника может
выполняться несколько раз.
ной кости. Затем врач выполняет удар
основанием другой кисти по своим
пальцам в форме "перекатывания" так,
чтобы сначала преимущественное
воздействие приходилось на палец,
находящийся на крестце, а затем на палец,
располагающийся на подвздошной кости,
достигая этим самым раскрытие ПКС.
Количество ударов определяется
врачом и зависит от степени изменения н
суставе.
2.4.1.4. Манипуляция на головке малоберцовой кости
в вентральном направлении с использованием толчка (см. рис. 69 гл. 2, с. 101)
2.4.2. ТЕХНИКИ НА ТАЗЕ
(Общее
Для определения наиболее значимой
дисфункции подвздошной кости по
отношению к крестцу или крестца по
отношению к подвздошной кости
используется флексионный тест (flexion test), а
именно: положительный флексионный тест в
положении "стоя" указывает на то, что
наиболее значимой является ДФ подвздош-
правило)
ной кости; а положительный
флексионный тест в положении "сидя" — на
актуальность ДФ крестца. В первом случае
целесообразно называть дисфункциональное
сочленение как ПКС (подвздошно-крест-
цовое сочленение), во втором случае —
как КПС (крестцово-подвздошное
сочленение).
2.4.2.1. Манипуляция на подвздошно-крестцовом сочленении
при экстензионной дисфункции подвздошной кости
с использованием удара (рис. 137, с. 147)
Манипуляция
185
Примечания. 1. Подготовительным
этапом для выполнения данной МЦ
может быть легкое ударное простукивание
сначала по крестцу, затем по
подвздошной кости основанием кисти по своим
ИПП - лежа на боку на низкой
кушетке, ДФС снизу. Туловище флексировано и
ротировано в противоположную сторону
от ДФС таким образом, чтобы
двигательная волна ощущалась врачом на уровне
сегмента L5 - Sx, рука откинута назад и
фиксирует край кушетки.
Вышерасположенная нога согнута в ТБС и КС, колено
выстоит за край кушетки, свод стопы
опирается о подколенную ямку
выпрямленной нижерасположенной ноги.
Врач стоит сбоку, на уровне таза
пациента, предплечьем одной руки
фиксирует пациента в области плечевого
сустава.
Врач увеличивает ротацию туловища
до преднапряжения, что способствует
ротации крестца в противоположном
направлении, а своим коленом фиксирует
колено пациента и увеличивает ротацию таза
в противоположном направлении до пред-
ИПП - лежа на боку, лицом к врачу,
ДФС сверху.
Врач стоит сбоку, на уровне таза
пациента.
1 этап — врач захватывает пациента
за нижерасположенную руку, флексиру-
ет и ротирует позвоночник, ощущая до-
хождение двигательной волны до уровня
пальцам вдоль КПС, что способствует
расслаблению связок данного
сочленения.
2. Данная техника особо показана при
артрозах КПС и ПКС.
напряжения, добиваясь окклюзии в
сегменте L5 - Sx и расширения
блокированной межсуставной щели КПС.
Гороховидной костью другой кисти фиксирует кау-
до-латеральный край крестца в области
ДФ КПС при односторонней флексии
крестца и каудо-латеральный край крестца с
противоположной стороны - при передней
торсии, добиваясь преднапряжения
крестца в вентро-краниальном направлении,
предплечье практически
перпендикулярно крестцу, локоть — чуть ниже точки
воздействия.
1 фаза - пациент делает глубокий
медленный вдох, врач удерживает созданное
преднапряжение.
2 фаза - на высоте глубокого выдоха
врач осуществляет резкий короткий
толчок в вентро-краниальном направлении.
При необходимости техника может
выполняться несколько раз.
актуального БПДС, что способствует
открытию ДФС.
2 этап — нижерасположенная нога
согнута в КС и ТБС, лежит на кушетке;
вышерасположенная нога согнута в
тазобедренном суставе и свободно свисает
с кушетки, что создает кифоз в ПОП и
способствует открытию ДФС актуально-
2.4.2.2, Манипуляция на подвздошно-крестцовом сочленении
при флексионной дисфункции подвздошной кости с использованием удара
(рис. 138, с. 147)
Техника выполняется подобно за край кушетки, что способствует экстен-
т. 2.4.2.1. с той лишь разницей, что зии подвздошной кости со стороны ДФ.
меняется ИПП, а именно: нога со сторо- Данная техника особо показана при ар-
ны актуального КПС остается опущенной трозах КПС и ПКС.
2.4.2.3. Манипуляция на крестцово-подвздошном сочленении по Кубису
при односторонней флексии и передней торсии крестца
с использованием толчка (рис. 139, с. 148)
2.4.3. ТЕХНИКИ НА ПОЗВОНОЧНИКЕ И РЕБРАХ
2.4.3.1. КОРРЕКЦИЯ ДИСФУНКЦИЙ
ПОЯСНИЧНОГО ОТДЕЛА ПОЗВОНОЧНИКА
2.4.3.1.1. Манипуляция на ПОП при дисфункции типа ERS
с использованием толчка (рис. 140, с. 148)
186 О. С. Мерзенюк Практическое руководство по мануальной терапии
го БПДС. Предплечьем одной руки врач
фиксирует плечо пациента и
увеличивает ротацию позвоночника до преднапря-
жения, располагая большой палец на
остистом отростке верхнего позвонка
сбоку. Предплечьем другой руки
фиксирует таз, располагая указательный и
средний пальцы на поперечном отростке
нижнего позвонка, а бедром и коленом
фиксирует свисающую ногу пациента и
увеличивает ротацию таза и
позвоночника в противоположную сторону с эле-
ИПП - лежа на боку лицом к врачу.
Врач стоит сбоку, на уровне таза
пациента.
1 этап — врач смещает туловище и ноги
пациента, создавая экстензию в
поясничном отделе позвоночника и ощущая до-
хождение двигательной волны до уровня
актуального БПДС, что способствует
закрытию ДФС. Затем предплечьем одной
руки ротирует туловище до преднапря-
жения, добиваясь окклюзии в актуальном
БПДС, фиксируя указательным и
большим пальцами остистый отросток
верхнего позвонка.
2 этап — вышерасположенная нога
согнута в ТБС и КС таким образом, чтобы
стопа фиксировала голень
нижерасположенной ноги, тем самым способствуя
экстензии в ПОП в зоне актуального БПДС,
ИПП - на животе, руки вытянуты
вперед, кисти фиксируют головной конец
кушетки.
Врач стоит сбоку, со стороны
предполагаемой грыжи.
Врач последовательно выполняет лате-
рофлексию туловища и ног до ощущения
двигательной волны в актуальном ПДС, что
способствует раскрытию межпозвонкового
ИПП - лежа на здоровом боку лицом к
врачу.
Врач стоит сбоку, на уровне таза
пациента.
ментом тракции до преднапряжения.
1 фаза — пациент делает 1 - 3 серии
глубоких вдохов и выдохов, врач
удерживает созданное преднапряжение.
2 фаза - на высоте выдоха врач делает
синхронный толчок обоими
предплечьями и своим бедром в вышеуказанных
направлениях с элементом усиления
тракции.
При необходимости техника может
выполняться несколько раз.
при этом колено свисает с кушетки.
Предплечьем второй руки врач фиксирует таз,
указательным и большим пальцами
фиксирует нижерасположенный остистый
отросток позвонка, а коленом и нижней
третью бедра - свисающее колено пациента,
увеличивая ротацию позвоночника и таза
в противоположном направлении с
элементом тракции до преднапряжения.
1 фаза - пациент делает 1 - 3 серии
глубоких вдохов и выдохов, врач
удерживает созданное преднапряжение.
2 фаза - на высоте глубокого выдоха
врач делает синхронный толчок обоими
предплечьями и своим бедром в
вышеуказанных направлениях с элементом
усиления тракции.
При необходимости техника может
выполняться несколько раз.
отверстия в сегменте с предполагаемой
грыжей. Затем захватывает нижнюю треть
голени ближе к ГСС и выполняет
несколько раз флексию и экстензию голени, с трак-
цией всей ноги по оси тела. После этого
делает резкий короткий тракционный
толчок в положении выпрямленной ноги.
При необходимости техника может
выполняться несколько раз.
Врач сгибает нижерасположенную ногу
пациента в КС и ТБС, укладывает голень
на вышерасположенную ногу, голенью и
стопой фиксируя область КС, и выполня-
2.4.3.1.2. Манипуляция на ПОП при дисфункции типа FRS
с использованием толчка (рис. 141, с. 148)
2.4.3.1.3. Манипуляция на ПОП по Меитланду
при задне-боковых и фораминальных грыжах диска
с использованием тракционного толчка (рис. 142, с. 148)
2.4.3.1.4. Манипуляция на ПОП по Цириаксу при задне-боковых,
фораминальных и срединных грыжах диска
с использованием тракционного толчка (рис. 143, с. 148)
Манипуляция
187
ет флексию ПОП, выводя ноги за край
кушетки и доводя двигательную волну до ПДС
с предполагаемой грыжей диска. Затем
фиксирует кистью одной руки плечо пациента
и ротирует туловище до ощущения
двигательной волны и преднапряжения в
актуальном ПДС. Второй рукой фиксирует
область КС вышерасположенной ноги и
смещает ноги и таз в направлении латеро-флек-
сии, создавая преднапряжение в сегменте с
предполагаемой грыжей, что способствует
раскрытию межпозвонкового отверстия.
1 фаза - пациент делает несколько
глубоких медленных вдохов и выдохов, врач
удерживает преднапряжение.
ИПП - сидя верхом на узком конце
кушетки, кисти рук на затылке, пальцы в
«замок».
При ДФ типа ERS врач стоит сзади и
сбоку, с противоположной стороны ДФС.
Врач кистью одной руки, проведенной в
треугольник между предплечьем и плечом
пациента, фиксирует надплечье со стороны
ДФС и выполняет флексию и латерофлексию
туловища пациента до ощущения
двигательной волны в актуальном БПДС, способствуя
открытию ДФС. Большим пальцем другой
кисти фиксирует остистый отросток
нижнего позвонка актуального сегмента сбоку, со
стороны ДФС. Затем ротирует пациента до
барьера, создавая преднапряжение и
окклюзию в БПДС.
При ДФ типа FRS врач стоит сзади и
сбоку со стороны ДФС. Фиксация
пациента подобна вышеописанной.
Врач выполняет экстензию и лате-
ИПП - лежа на спине, руки скрещены
на груди, между локтями и грудиной
подложен валик.
Врач стоит сбоку, на уровне грудной
клетки пациента.
Кистью и предплечьем одной руки врач
фиксирует голову и верхний ГОП, выпол-
2 фаза - на высоте выдоха врач
выполняет резкий толчок рукой,
фиксирующей область колена, в направлении
аддукции ноги, что приводит к лате-
рофлексии туловища, еще большему
раскрытию межпозвонкового
отверстия и уменьшению компрессии в
актуальном ПДС.
При необходимости техника может
выполняться несколько раз.
Примечание. Техника является весьма
безопасной из-за особой укладки ног,
которая препятствует скручиванию
фиброзного кольца и усугублению грыжевого
выпячивания.
рофлексию пациента до ощущения
двигательной волны в актуальном БПДС,
способствуя закрытию ДФС. Большим
пальцем другой кисти фиксирует
остистый отросток нижнего позвонка
актуального сегмента сбоку, с
противоположной стороны ДФС. Затем ротирует
пациента до барьера, создавая
преднапряжение и окклюзию в БПДС. Далее
при ДФ типа ERS и FRS врач
выполняет резкий короткий толчок в
направлении ротации.
При необходимости техники могут
выполняться несколько раз.
Примечание. Во время выполнения
МЦ при ДФ типа ERS врач должен
осознавать, что ему необходимо открыть
ДФС с противоположной стороны
ротации туловища, а при ДФ типа FRS -
закрыть ДФС со стороны ротации
туловища.
няя флексию ШОП и ГОП до БПДС.
Данная позиция способствует открытию ДФС.
Тенаром другой кисти фиксирует верхний
позвонок БПДС. Затем врач своей грудью
фиксирует локоть нижерасположенной руки
и смещает его в дорсальном направлении,
создавая преднапряжение в области БПДС.
2.4.3.2. КОРРЕКЦИЯ ДИСФУНКЦИИ ГРУДО-ПОЯСНИЧНОГО ПЕРЕХОДА.
ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА И РЕБЕР
2.4.3.2.1. Манипуляция на грудо-поясничном переходе (Th10 - LJ
в направлении ротации при дисфункции типа ERS и FRS
с использованием толчка (рис. 144, с. 148)
2.4.3.2.2. Манипуляции на ГОП (Th3—ТЬд) при дисфункции типа ERS
с использованием толчка (рис. 145, с. 149)
188 О. С. Мерзенюк Практическое руководство по мануальной терапии
1 фаза — пациент делает глубокий вдох.
Врач удерживает созданное преднапряже-
ние.
2 фаза — выдох, в конце которого врач
делает короткий резкий толчок в вентро-
дорсальном направлении своей грудью, что
способствует раскрытию ДФС. При этом
часто раздается МЦ щелчок.
При необходимости техника может
выполняться несколько раз.
2.4.3.2.3. Манипуляции на ГОП (Th3-ThQ) при дисфункции
типа FRS с использованием толчка (рис. 146, с. 149)
ИПП - лежа на спине, руки скрещены
на груди, позвоночник в нейтральной
позиции.
Врач стоит сбоку, на уровне грудной
клетки пациента.
Тенаром одной кисти врач фиксирует
верхний позвонок БПДС на уровне
остистого отростка, тем самым усиливая
экстензию позвоночника, что способствует
закрытию ДФС. Кистью второй руки и (или)
грудью фиксирует локоть
нижерасположенной руки пациента и смещает его в
дорсальном направлении, создавая пред-
напряжение в области БПДС.
1 фаза — пациент делает глубокий вдох.
Врач удерживает созданное преднапряже-
ние.
2 фаза — выдох, в конце которого врач
делает короткий резкий толчок в вентро-
дорсальном направлении своей грудью и
(или) рукой, что способствует закрытию
ДФС. При этом часто раздается МЦ щелчок.
При необходимости техника может
выполняться несколько раз.
2.4.3.2.4. Манипуляции на ГОП ( Th4 - ThQ ) при дисфункции типа FRS
с использованием тракционного толчка (рис. 147, с. 149)
ИПП - сидя верхом у края кушетки.
Врач стоит позади больного так, чтобы
плечи врача и больного были на одном
уровне. Между грудью врача и остистым
отростком верхнего позвонка в БПДС
помещается плоская подушечка. Ноги
согнуты в КС и ТБС.
Врач располагает кисть одной своей
руки сбоку на шейно-головной области,
проведя свою руку в подмышечную
впадину руки пациента. Второй рукой
захватывает кисть руки пациента с этой же
стороны и выводит ее в дорсальном
направлении на уровень БПДС, создавая своей
грудью преднапряжение в вентро-экстен-
зионном направлении актуальной зоны
позвоночника.
1 фаза - пациент делает неглубокий
вдох, врач удерживает преднапряжение
области ДФС ГОП в вышеуказанном
направлении;
2 фаза — пациент делает выдох, в
конце которого врач делает тракционный
толчок своей грудью в вентро-краниальном
направлении, синхронно разгибая свои
ноги в КС и ТБС и смещая кисть
пациента в дорсальном направлении.
При необходимости техника
выполняется несколько раз.
Примечание. При выполнении данной
МЦ фиксация шейно-головной области
пациента возможна с любой стороны
пациента и, соответственно, любой рукой
врача на его усмотрение.
2.4.3.2.5. Манипуляция на 3 - 8-м ребрах с дорсальной стороны
при структурной ДФ в вентральном направлении и ФБ на вдохе и выдохе
с использованием толчка и ПИР из положения лежа на спине
(см. рис. 146 гл. 2, с. 149)
Техника выполняется подобно
т. 2.4.3.2.3., с той лишь разницей, что
тенар врача фиксирует не позвонок, а
угол дисфункционального ребра.
При необходимости техника может
выполняться несколько раз.
Манипуляция
189
2.4.3.2.6. Манипуляция на 5 - 9-м ребрах с дорсальной стороны
при структурной ДФ в вентральном направлении и ФБ на вдохе и выдохе
с использованием толчка и ПИР из положения лежа на животе
(см. рис. 49 гл. 2, с. 96)
ИПП - лежа на животе, голова
повернута в сторону блокированного ребра, рука
с этой же стороны свисает с кушетки.
Врач стоит с противоположной
стороны от ДФ ребра, на уровне туловища
пациента.
Гороховидной костью одной кисти врач
фиксирует блокированное ребро
несколько медиальнее его угла, кисть направлена
латеро-каудально. Другую кисть
располагает сверху для усиления воздействия и
смещает ДФ ребро вентро-латерально до
барьера, что способствует натяжению и на-
ИПП - лежа на животе, голова
повернута в сторону ДФС. Под грудину подкла-
дывается небольшой валик, что
способствует усилению флексии в ШОП и ШТП
и открытию ДФС.
Врач стоит на уровне грудной клетки
пациента.
Кисть одной руки врач располагает на
надплечье с противоположной стороны от
ДФС, большим пальцем фиксирует
остистый отросток нижнего позвонка БПДС
сбоку, остальные пальцы направлены
кпереди. Кисть другой руки располагает
на голове и ШОП сбоку таким образом,
пряжению мягких тканей и капсулы по-
звонково-реберного и реберно-поперечно-
го сочленений.
Пациент несколько раз выполняет
медленно вдох и выдох. Врач удерживает
созданное преднапряжение и на высоте
очередного выдоха кистями обеих рук делает
резкий короткий толчок в вентро-лате-
ральном направлении.
Техника может повторяться несколько
раз до восстановления объема движения
ребра в вентральном направлении и
увеличения дыхательных движений ребра.
чтобы тенар фиксировал верхний
позвонок в БПДС. Затем увеличивает
экстензию, ротацию и в противоположную
сторону - латерофлексию до преднапряжения
и окклюзии в актуальном ПДС, что
способствует раскрытию ДФС со стороны
ротации головы.
1 фаза - пациент делает глубокий
медленный вдох, что способствует усилению
напряжения околосуставных мышц в
актуальном ПДС;
2 фаза — пациент делает глубокий
медленный выдох, в конце которого врач
делает синхронный короткий толчок двумя
2.4.3.2.7. Манипуляция на 8 - 12-м ребрах с дорсальной стороны
при структурной ДФ в вентральном направлении с использованием толчка
(рис. 148, с. 149)
ИПП - лежа на животе.
Врач стоит сбоку, на уровне туловища
пациента, с противоположной стороны от
блокированного ребра.
Гороховидной костью одной кисти врач
фиксирует блокированное ребро в
области угла ( кисть направлена
латеро-каудально) и смещает ребро в вентро-латеро-кау-
дальном направлении до барьера. Кистью
другой руки захватывает крыло
подвздошной кости пациента и смещает его дор-
сально до барьера, создавая
дополнительное преднапряжение в актуальной зоне.
При этом врач должен ощутить
двигательную волну на блокированном ребре.
Затем резким коротким толчком врач
выполняет манипуляцию блокированного
ребра в направлении созданного
преднапряжения.
Техника может повторяться
несколько раз до восстановления объема
движения ребра в вентральном направлении и
увеличения дыхательных движений
нижних ребер.
2.4.3.3. КОРРЕКЦИЯ ДИСФУНКЦИЙ ШЕЙНО-ГРУДНОГО
ПЕРЕХОДА И ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
2.4.3.3.1. Манипуляция на шейно-грудном переходе (С. - Th3)
при дисфункции типа ERS с использованием толчка (рис. 149, с. 149)
190 О. С. Мерзенюк Практическое руководство по мануальной терапии
кистями навстречу друг другу, с
элементами легкой ротации и латерофлексии в
направлениях созданного
преднапряжения.
При необходимости техника может
выполняться несколько раз.
Примечание. Во время выполнения
МЦ при ДФ типа ERS врач должен
осознанно представлять, что ему необходимо
открыть ДФС со стороны ротации
головы, в зоне надавливания тенаром.
2.4.3.3.2. Манипуляция на шейно-грудном переходе (С7 - Th3) при дисфункции
типа FRS с использованием толчка (рис. 150, с. 149)
ИПП - лежа на животе, голова
повернута в противоположную сторону от ДФС.
Под голову подкладывается плоская
подушечка, что способствует экстензии в ШОП
и ШТП и закрытию ДФС.
Врач стоит на уровне грудной клетки
пациента.
Кисть одной руки врач располагает на
надплечье, со стороны ДФС, большим
пальцем фиксирует остистый отросток
нижнего позвонка БПДС сбоку, остальные
пальцы направлены кпереди. Кисть другой руки
располагает на голове и ШОП сбоку таким
образом, чтобы тенар фиксировал верхний
позвонок в БПДС. Затем увеличивает
ротацию и экстензию до преднапряжения и
окклюзии в актуальном ПДС, что
способствует закрытию ДФС с противоположной
стороны от направления ротации головы.
1 фаза - пациент делает глубокий
медленный вдох, что способствует усилению
напряжения околосуставных мышц в
актуальном ПДС.
2 фаза — пациент делает глубокий
медленный выдох, в конце которого врач
делает синхронный короткий толчок двумя
кистями навстречу друг другу, с элементами
легкой ротации и латерофлексии в
направлениях созданного преднапряжения.
При необходимости техника может
выполняться несколько раз.
Примечание. Во время выполнения МЦ
при ДФ типа FRS врач должен осознанно
представлять, что ему необходимо
закрыть ДФС с противоположной стороны
от направления ротации головы, в зоне
надавливания большим пальцем.
2.4.3.3.3. Манипуляция на шейно-грудном переходе (Сс - Th2)
при дисфункции типа FRS
с использованием тракционного толчка (рис. 151, с. 150)
ИПП - сидя верхом у края кушетки,
кисти рук на затылке, пальцы в «замок».
Врач стоит сзади.
Врач фиксирует 2 и 3 пальцем одной
кисти остистый отросток верхнего
позвонка БПДС, 2 и 3 пальцы второй кисти
располагает поверх пальцев первой кисти,
проводя свои руки в треугольники между
плечом и предплечьем рук пациента.
Врач выполняет небольшую флексию
нижнего ШОП и (или) верхнего ГОП в
зависимости от места ДФ и наклоняет
пациента на себя, создавая преднапряже-
ние в вентро-экстензионном направлении
БПДС. При этом ноги врача должны быть
полусогнуты, а плечи должны
располагаться на уровне плеч пациента.
1 фаза — пациент делает вдох, врач
удерживает преднапряжение в актуальной
зоне позвоночника.
2 фаза — медленный выдох, в конце
которого врач выполняет тракционный
толчок в вентро-краниальном направлении,
синхронно разгибая свои ноги в коленных
суставах, что приводит к усилению
экстензии в БПДС и способствует закрытию ДФС.
При необходимости техника может
выполняться несколько раз.
2.4.3.3.4. Манипуляции на шейном отделе позвоночника ( С2 - Сс)
при дисфункции типа ERS с использованием толчка (рис. 152, с. 150)
ИПП - лежа на спине.
Врач стоит у головного конца
кушетки. Основными фалангами
указательных пальцев обеих кистей фиксирует
верхний позвонок БПДС.
Затем врач последовательно
выполняет флексию, ротацию в противоположную
сторону от ограничения движения и лате-
рофлексию в сторону ограничения дви-
Манипуляция
191
жения до преднапряжения и ощущения
двигательной волны в зоне ДФС,
добиваясь окклюзии в БПДС.
1 фаза — пациент делает вдох
(четные сегменты) или выдох (нечетные
сегменты), врач удерживает созданное
лреднапряжение.
2 фаза - пациент делает полный
медленный выдох или, соответственно, вдох,
з конце которого врач делает резкий ко-
ИПП - лежа на спине.
Врач стоит у головного конца
кушетки. Основными фалангами указательных
пальцев обеих кистей фиксирует верхний
позвонок в БПДС.
Затем врач последовательно
выполняет экстензию, латерофлексию в сторону
ограничения движения и ротацию в
противоположную сторону до
преднапряжения и ощущения двигательной волны в
зоне ДФС, добиваясь окклюзии в БПДС.
1 фаза — пациент делает вдох (четные
сегменты) или выдох (нечетные
сегменты), врач удерживает преднапряжение.
2 фаза — пациент делает полный и мед-
ИПП — сидя, кисть с актуальной
стороны пронирована и расслаблена.
Врач стоит или сидит перед пациентом.
Кистями обеих рук врач фиксирует
головчатую кость, трапецию или
трапециевидную кость пациента (в
зависимости от места ФБ) таким образом, чтобы
большие пальцы, наложенные друг на
друга, располагались дорсально, а
указательные пальцы, также наложенные
ИПП - сидя на стуле, рука отведена в
плечевом суставе, согнута в локтевом,
выпрямлена в лучезапястном; локтем
стоит на опоре, предплечье — в среднем
положении между пронацией и супинацией,
направлено вертикально, кисть
выпрямлена.
роткий толчок в сторону ДФС с
элементами легкой латерофлексии и ротации в
вышеуказанных направлениях, пытаясь
раскрыть его.
При необходимости техника
выполняется несколько раз.
Примечание. Четность или нечетность
сегментов в ШОП определяется по
верхней цифре ПДС: например, четные - С2 -
С3; С4 - С5; Сб - С7; нечетные - С3 - С4; С5 - С6.
ленный выдох или, соответственно, вдох.
Врач делает короткий резкий толчок в
зону ДФС с элементами легкой
латерофлексии и ротации в вышеуказанных
направлениях, пытаясь закрыть его.
При необходимости техника может
выполняться несколько раз.
Примечание. Часто при выполнении
этих техник слышится манипуляционный
щелчок, но истинным критерием
адекватности выполнения МЦ техник является
восстановление объема движений и
уменьшение болезненности в суставах БПДС
сразу же после МЦ.
друг на друга, - вентрально. Затем,
отклоняя туловище назад, врач
осуществляет тракцию срединного сустава в зоне
блокированной запястной кости и
экстензию кисти через точку опоры
фиксированной кости, создавая
преднапряжение, после чего выполняет тракцион-
ный толчок в дистальном направлении.
При необходимости техника может
повторяться несколько раз.
Врач сидит на кушетке перед
пациентом.
Кисти обеих рук врача абдуцированы и
обхватывают лучезапястный сустав
пациента дорсально и вентрально таким
образом, чтобы 2-5 пальцы были сцеплены в
"замок", а тенары фиксировали, в зависи-
2.4,3.3.5. Манипуляции на шейном отделе позвоночника (С2 - С с)
при дисфункции типа FRS с использованием толчка (рис. 153, с. 150)
2.4.4. ТЕХНИКИ НА СУСТАВАХ ВЕРХНИХ КОНЕЧНОСТЕЙ
2.4.4.1. Манипуляция в срединном запястном суставе
с использованием тракционного толчка (см. рис. 81 гл. 2, с. 104)
2.4.4.2. Манипуляция на лучезапястном суставе
с использованием толчка (рис. 154, с. 150)
192 О. С. Мерзенюк Практическое руководство по мануальной терапии
мости от направления ДФ лучезапястного
сустава, дистальную часть предплечья с
одной стороны и проксимальный ряд
костей запястья - с другой стороны. Затем врач
создает преднапряжение в лучезапястном
суставе, сжимая тенары навстречу друг
другу, после чего осуществляет резкий
короткий толчок.
При необходимости техника может
выполняться несколько раз.
Примечание. При наличии ФБ в
лучезапястном суставе в медио-латераль-
ном направлении врач может
располагать тенары своих кистей,
соответственно, ульнарно и радиально и выполнять
манипуляцию по вышеописанным
правилам.
2.4.4.3. Манипуляция на локтевом суставе в ульнарно-радиальном
и радиально-ульнарном направлениях с использованием толчка (рис. 155, с. 150)
ИПП - сидя или стоя, рука со стороны
ДФ слегка согнута в локтевом и плечевом
суставах, предплечье в положении
супинации.
Врач стоит спереди и сбоку, кистью
одной руки фиксирует область
лучезапястного сустава с радиальной
стороны, кистью другой руки фиксирует
локтевой сустав с ульнарнои стороны,
предплечья перпендикулярны оси руки
пациента.
Смещает кисти навстречу друг другу до
преднапряжения в локтевом суставе. При
определении изменения пружинящего
сопротивления в ульнарно-радиальном
направлении врач выполняет резкий
короткий толчок в этом направлении. При
определении изменения пружинящего
сопротивления в локтевом суставе в
радиально-ульнарном направлении врач меняет
положение своих кистей, фиксируя
предплечья с ульнарнои стороны, а локтевой
сустав с радиальной стороны. После
достижения преднапряжения врач
выполняет резкий короткий толчок в данном
направлении.
При необходимости техника может
выполняться несколько раз.
2.4.4.4. Манипуляция на ключично-акромиальных
и грудино-ключичных сочленениях с использованием толчка (рис. 156, с. 151)
ИПП - сидя на краю кушетки,
предплечья перекрещены на груди, кисти
фиксируют противоположные плечи.
Врач стоит сзади.
Врач обхватывает пациента двумя
руками таким образом, чтобы локтевые сгибы
фиксировали плечи пациента на уровне
верхних третей, а кисть одной руки
захватывала нижнюю треть предплечья другой
руки врача. Сжимая свои руки навстречу
друг другу, врач добивается
преднапряжения в ключично-акромиальных и грудино-
ключичных сочленениях.
1 фаза — пациент делает медленный
глубокий вдох, врач удерживает
преднапряжение;
2 фаза — на высоте выдоха врач делает
резкий короткий толчок своими руками
навстречу друг другу.
При необходимости техника может
выполняться несколько раз.
2.4.4.5. Манипуляция на плечевом суставе
и ключично-акромиальном сочленении с использованием удара
ИПП - стоя или лежа на спине.
Врач стоит сбоку у ДФ плечевого
сустава.
Врач располагает большой палец одной
кисти поочередно в области проекции
головки плечевой кости спереди и сверху у
акромиального отростка и производит
мягкие удары основанием ладони другой кисти
(рис. 157а, б, с. 151)
по своему большому пальцу в разных
направлениях, добиваясь растяжения
капсулы плечевого сустава и ключично-акроми-
ального сочленения.
Примечание. Техника особенно
эффективна при "замороженном" плече, плече-
лопаточном периартрозе.
Аутостабилизация 193
'^Мй> 2.5. АУТОСТАБИЛИЗАЦИЯ
Несмотря на бурное развитие
современной научной мануальной медицины
на протяжении многих десятилетий и
широкое изучение и освещение разными
мануальными школами основных видов
мануальной терапии, такой важный
раздел артровертебральной терапии,
направленный на устранение и коррекцию
локальных смещений с повышенным
объемом движений в линейном направлении
в позвоночнике и других структурах
опорно-двигательного аппарата,
остается недостаточно освещенным как в
зарубежной, так и в отечественной
литературе. С нашей точки зрения, среди
патобиомеханических изменений,
диагностируемых на позвоночнике и
сочленениях таза, наибольшую сложность и
значимость для мануального терапевта
представляет локальная
гипермобильность - биомеханическая ситуация, при
которой увеличен линейный объем
смещения одной смежной костной
структуры по отношению к другой, например,
вышерасположенного позвонка по
отношению к нижерасположенному в
актуальном позвоночном двигательном
сегменте; подвздошной кости по
отношению к крестцу; одной лобковой кости по
отношению к другой и пр. Подобная
патологическая линейная подвижность
может диагностироваться и в суставах
конечностей.
Коррекция гипермобильности
требует более продолжительного времени, чем
коррекция других патобиомеханических
проявлений (от двух недель до одного
месяца и более) и будет зависеть от
степени избыточного линейного
перемещения структур, давности его появления,
а также добросовестности и
качественности выполнения пациентом
назначенного ему комплекса специальных
упражнений.
Прежде чем дать более полную
характеристику особенностям проявления
локальной гипермобильности в
позвоночнике и структурах таза с использованием
видов аутостабилизации при различных
патобиомеханических ситуациях,
хочется подчеркнуть, что термин
«гипермобильность» охватывает очень различные
состояния с точки зрения этиопатоге-
неза. Эти состояния можно разделить
на три типа.
Первый тип. Конституциональная
гипермобильность - один из вариантов
нормального развития
скелетно-мышечной системы. Вероятнее всего, имеется
наследственный фактор к общей
гипотонии мышечно-связочного аппарата, и
эти конституциональные особенности,
по-видимому, лежат в основе данного
вида гипер мобильности с выраженной
гипотонией всех мышц. Это состояние
становится патологическим только
тогда, когда нагрузка превышает
физиологические способности и возможности
растяжения и сокращения миофасциаль-
но-связочной системы. Такие состояния
часто возникают прежде всего при
наличии однообразных повторяющихся
движений и избыточной нагрузки
положением тела. В отличие от
гипермобильности, связанной с избыточными
спортивно-физическими перегрузками и
тренировками при занятиях спортом
(легкая атлетика, спортивная и
художественная гимнастика и т.д.), при
конституциональной гипермобильности
мышцы изначально не приспособлены к
активной физической работе, что
особенно проявляется при статической или
статико-динамической нагрузке. (К.Ле-
вит, Й.Захсе, В.Янда, 1993). Хотя
очевидным является тот факт, что детей,
имеющих конституциональную
гипермобильность, в первую очередь отбирают и
привлекают в спортивные секции, где
требуется особо повышенная гибкость.
Разновидностью конституциональной
гипермобильности является
гипермобильность и мышечная гипотония как
следствие родовой травмы шейного
отдела позвоночника в форме минимальной
спинальной дисфункции шейного
уровня. Причинами таких травматических
состояний могут являться следующие
интранатальные ситуации: кесарево
сечение, крупный плод, стремительные или
затяжные роды, недоношенность и
незрелость плода и др. При таких мини-
194 О. С. Мерзенюк Практическое руководство по мануальной терапии
мальных родовых проблемах происходит
компримирование позвоночных артерий,
которое ведет к дефициту
кровоснабжения в вертебро-базилярном бассейне с
ишемией ретикулярной формации и как
следствие - к возникновению миатони-
ческого синдрома (общей мышечной
гипотонии). Дети с такими состояниями
нарушения мышечной регуляции
характеризуются и расцениваются
специалистами как гипомоторные, неловкие и
неумелые.
Первый вариант данного типа
конституциональной гипермобильности
требует длительного использования
общеукрепляющих физических занятий и
специальных физических упражнений,
направленных на коррекцию всех гипотоничных
и ослабленных мышц по специальным
реабилитационным программам, включая
закаливание и плавание.
Второй вариант данного типа
помимо вышеперечисленных мероприятий
требует специфической мануальной
коррекции ШОП и кранио-цервикального
перехода, направленных на устранение ФБ
и укрепление мышц-стабилизаторов
актуальных ПДС с локальной
гипермобильностью, коррекцию состояния
скрученности твердой мозговой оболочки, а
также специфического
неврологического лечения, включая сосудистую терапию,
ноотропы, электрофорез со
спазмолитиками на шейный отдел позвоночника и
дР.
Второй тип. Генерализованная
патологическая гипермобильность,
обусловленная основным заболеванием ЦНС
с наличием нарушения регуляции
двигательной системы с общей
перерастяжимостью всех мягких сократимых
структур и, как правило, с дефицитом колла-
геновых волокон в соединительной
ткани. Например: болезнь Элерса-Данлоса,
болезнь Морфана, мозжечковая и
экстрапирамидная мышечная гипотония,
полиневропатии различного генеза и др.
Такие пациенты встречаются
относительно редко и требуют специфической сома-
тоневрологической лечебной помощи и
коррекции.
Третий тип. Локальная патологи-
ческая гипер мобильность, которая
проявляется и диагностируется в ПДС,
структурах таза и суставах
конечностей. Эта группа пациентов является
пристальным объектом изучения и
лечения мануальной медицины, требующей
применения специальных физических
упражнений.
Наряду с количественным
увеличением объема линейного смещения еще Jirout
в 1966 году смог доказать и
качественные изменения хода движения. Наиболее
частой причиной в генезе развития
локальной гипермобильности (ЛГМ) явля~
ются функциональные блоки выше- и/или
нижерасположенных ПДС, т. е.
возникает дефицит движения в соседних
участках, и это состояние ЛГМ является как
бы компенсаторной реакцией на наличие
этих дисфункций. Диагностика
патологической ЛГМ в структурах ОДА
осуществляется путем мануального
тестирования с использованием
пассивного перемещения смежных сегментов в
разных направлениях и разных
плоскостях и уточняется рентгенологическим
исследованием, особенно с
использованием функциональных снимков. Чаще
всего ЛГМ проявляется в позвоночных
двигательных сегментах, имеет
определенную специфическую клинико-биомехани-
ческую характеристику (семиология
ЛГМ) (И.Р. Шмидт, 1992):
1) боли, парестезии, утомляемость
при статическом напряжении и движе-
ниях • сопровождающихся натяжением
капсулы суставов или фиброзного
кольца, уменьшающиеся в покое и в
положении восстановления нормального
взаиморасположения элементов ПДС;
2) болезненность и триггерные зоны
в местах прикрепления мышц
(сухожилие), осуществляющих движение в
гипермобильном ПДС;
3) рецидивирующее блокирование и
деблокирование при движениях и аутомо-
билизации в определенных позах;
4) пальпаторно и при пассивных
перемещениях определяются признаки
повышенного перемещения в дорсо-вент-
ральном, вентро-дорсальном и латеро-ла-
теральном наравлениях на уровне ЛГМ;
5) локальное усиление активных и
пассивных движений, суставной игры в
гипермобильном ПДС;
6) выявление стойкого ФБ в смежных
Аутостабилизация
195
ПДС (выше- и/или нижерасположенных
позвонках);
7) выявление признаков РПДМ в
регионе ЛГМ;
8) особая характеристика болевого
синдрома в виде практически
постоянно появляющихся по утрам болей
ноющего, мозжащего характера, исчезающих
или уменьшающихся после определенной
гигиенической, бытовой деятельности и
незначительной физической работы,
усиливающихся после длительной и
тяжелой физической нагрузки и
уменьшающихся или полностью исчезающих в
состоянии покоя;
9) рентгенологические признаки ЛГМ.
Чаще всего ЛГМ выявляется в
клинически значимых, с позиций неврологии и
мануальной медицины, позвоночных
двигательных сегментах шейного отдела
позвоночника (С3 - С4; С4 - С5) и
поясничного отдела позвоночника (L4 - L5; L5 - SJ.
В позвоночно-двигательных
сегментах ШОП увеличение объема линейного
смещения диагностируется в двух
плоскостях: сагиттальной и фронтальной,
соответственно, в вентральном,
дорсальном и латеро-латеральном
направлениях (влево, вправо), а в ПДС ПОП
лишь в сагиттальной плоскости,
соответственно, в вентральном и
дорсальном направлениях и невозможность
латеро-латерального перемещения из-за
анатомических особенностей
поверхности соединения суставных отростков
смежных поясничных позвонков, а
именно их сагиттальной (вертикальной)
ориентации.
Выявляется три степени ЛГМ:
1-я степень. Патологическая ЛГМ
выявляется клиническим мануальным
тестированием и рентгенологическим
исследованием с применением
функциональных снимков. Эта временная пато-
биомеханическая ситуация исчезает
после устранения ФБ в смежных ПДС;
2-я степень. Кроме клинического
мануального тестирования выявляется
рентгенологическим исследованием в
среднем положении физиологической
кривизны позвоночника. Требует помимо
устранения ФБ, применения не очень
длительного по времени (не более 1 месяца)
комплекса упражнений, направленных
на устранение РПДМ, и специальных
целенаправленных упражнений аутоста-
билизации;
3-я степень. Соответствует клини-
ко-рентгенологическим признакам 2-й
степени, но имеются уже признаки
избыточности угловых движений. Требует
помимо устранения ФБ в смежных ПДС,
применения достаточно длительного по
времени (более 1 - 3-х месяцев)
комплекса упражнений, направленных на
устранение РПДМ, и специальных
целенаправленных упражнений аутостабили-
зации.
Нестабильность в позвоночнике (такой
патобиомеханический диагноз часто
указывается рентгенологами) отличается
от патологической ЛГМ наличием
клинических проявлений в форме либо
неврологического дефицита спинно-мозговых
корешков и нервов соответствующего
ПДС, либо раздражения
соответствующих нервных образований, что не имеет
места при гипермобильности.
Под методом аутостабилизации мы
понимаем комплекс специальных
упражнений, направленный на усиление
мышц-фиксаторов (стабилизаторов)
позвоночного двигательного сегмента
либо других костных структур ОДА с
избыточной подвижностью, т.е.
увеличением объема движения в линейном
направлении, и выполняемый пациентом
самостоятельно.
В данном разделе монографии
рассматривается и предлагается комплекс
лечебной гимнастики по стабилизации
позвоночных двигательных сегментов и
структур таза с признаками ЛГМ
двух вариантов:
1) Аутостабилизация
мышц-фиксаторов в изометрическом режиме
сокращения;
2) Аутостабилизация
мышц-фиксаторов в двигательном акте.
При выполнении упражнений
аутостабилизации должны учитываться и
соблюдаться определенные условия и
требования, которые помогут в более
короткие сроки получить положительную
динамику укрепления нестабильного
сегмента и быстрее избавиться от
болевого синдрома.(О.Г. Коган, О.С. Мерзенюк,
1990). Эти требования следующие:
196 О. С. Мерзенюк Практическое руководство по мануальной терапии
- принятие исходного положения,
обеспечивающего возможность сокращения
мышц в соответствующих направлени-
ЯХ,
- положения, при которых
выполняются упражнения, должны учитывать
компонент гравитационного отягощения,
который будет способствовать смещению
гипермобильного позвонка в направлении,
противоположном ЛГМ;
- все упражнения, независимо от
направления ЛГМ, выполняются в
положении со слегка приведенным подбородком
и слегка согнутыми ногами в КС и ТБС
для активации шейно-тонических
рефлексов, благодаря которым эффект
усиления мышц стабилизаторов
(фиксаторов) будет продуктивнее и наступит
быстрее;
- создание препятствия
(собственная рука, поверхность кушетки,
стена, гимнастическая стенка и т.д.),
попытка преодоления которого
вызывает сокращение мышц в изометрическом
режиме;
- во время выполнения упражнения
аутостабилизации пациент должен
сохранять состояние физиологических
кривизн позвоночника, особенно того отде-
ИПП - лежа на спине на кушетке или
полу, подбородок слегка приведен к шее,
нога со стороны ЛГМ согнута в КС и ТБС,
кисти рук обхватывают голень в области
КС и приводят бедро к животу, другая
нога выпрямлена.
Пациент пытается выполнить
активные движения актуальной ногой в
ТБС обычного ритма, в направлении
экстензии против адекватного
сопротивления своих рук, которые приводят к
включению и сокращению разгибателей
ла, где располагается актуальная
патологическая ЛГМ;
- выполнение упражнений
аутостабилизации не должно вызывать активных
движений в позвоночнике;
- безболезненность сокращения в
изометрическом режиме достигается
медленным и постепенным нарастанием
длительности сокращения с 3-х до 12 сек.;
- изометрическое сокращение
проводится на вдохе и задержке дыхания;
- в период одного занятия
целесообразна аутотренировка мышц,
осуществляющих смещение позвонков во всех направ-
лениях,
- время выполнения упражнений не
должно приводить к утомлению и
переутомлению мышц.
Для успешной коррекции ЛГМ от
мануального терапевта требуется:
грамотное представление особенностей
выполнения упражнений; умение
выполнять эти упражнения правильно
самому; адекватное обучение пациента
самостоятельному выполнению этих
упражнений либо привлечение к обучению
пациента и коррекции ЛГМ
инструктора ЛФК, владеющего основами
мануальной медицины.
бедра (гамсринг, большая ягодичная
мышца) и ПОП. Одновременно с ка^к~
дой попыткой активного движения ноги
пациент сознательно вызывает
напряжение и сокращение вышеуказанных
мышц дорсальной поверхности таза и
туловища.
Повторные активные движения ноги
против сопротивления будут приводить к
постепенному усилению мышц, связок и
фасциальных структур,
прикрепляющихся к крестцу и подвздошной кости, и спо-
2.5.1. КОРРЕКЦИЯ ЛОКАЛЬНОЙ ГИПЕРМОБИЛЬНОСТИ
КРЕСТЦОВО-ПОДВЗДОШНОГО СОЧЛЕНЕНИЯ
2,5,1,1, УПРАЖНЕНИЯ АУТОСТАБИЛИЗАЦИИ
ПРИ ЛОКАЛЬНОЙ ГИПЕРМОБИЛЬНОСТИ БЕЗЫМЯННОЙ КОСТИ
В ВЕНТРАЛЬНОМ НАПРАВЛЕНИИ
2.5.1.1.1. Аутостабилизация в изометрическом режиме сокращения
2.5.1.1.1.1. Упражнение с использованием активных движений ноги
в направлении экстензии против сопротивления из положения лежа на спине
(рис. 158, с. 151)
Аутостабилизация
197
собствовать уменьшению линейного
смещения безымянной кости в вентральном
направлении.
Упражнение рекомендуется
выполнять сериями из 4 ритмических надав-
ИПП - лежа на животе на кушетке или
полу, голова повернута в сторону ЛГМ.
Пациент медленно выполняет
активные движения выпрямленной ногой со
стороны ЛГМ в тазобедренном суставе
до уровня начала подъема таза и
медленно возвращает ногу в исходное
положение. Одновременно с каждым
активным движением ноги в направлении
экстензии пациент сознательно вызывает
напряжение и сокращение больших
ягодичных мышц.
ИПП - лежа на спине, подбородок
слегка приведен к шее, нога со стороны
ЛГМ согнута в КС и ТБС под углом 90
град, и приведена в наружную ротацию.
Кистью одной руки пациент фиксирует
область КС и дистальную часть бедра с
медио-вентральной стороны, кистью
другой руки захватывает нижнюю треть
голени вентро-латерально, другая нога
выпрямлена.
Пациент пытается выполнить
активные движения актуальной ногой в ТБС
обычного ритма в направлении флексии,
аддукции и внутренней ротации против
адекватного сопротивления своих рук,
которые приводят к включению и
сокращению аддукторов, внутренних
ротаторов и сгибателей бедра. Одновременно с
каждой попыткой активного движения
ливаний по 4 - 6 повторов, 1 - 2 раза в
день.
Примечание. Данная техника будет
полезна при ЛГМ преимущественно в крест-
цово-подвздошном сочленении.
Повторные активные движения ноги
будут приводить к постепенному
усилению мышц, связок и фасциальных
структур, прикрепляющихся к
крестцу и подвздошной кости, и
способствовать уменьшению линейного
смещения безымянной кости в
вентральном направлении и стабилизации КПС с
актуальной стороны.
Упражнение рекомендуется выполнять
4 - 6 раз, в несколько повторов, 1 - 2 раза
в день.
ноги пациент сознательно вызывает
напряжение и сокращение вышеуказанных
мышц тазовой области.
Повторные активные движения ноги
против сопротивления будут приводить
к постепенному усилению мышц,
прикрепляющихся к лобковой и
подвздошной костям, и способствовать
уменьшению линейного смещения безымянной
кости в дорсальном направлении.
Упражнение рекомендуется
выполнять сериями из 4 ритмических
надавливаний в несколько повторов, 1 - 2 раза
в день.
Примечание. Данная техника будет
полезна при ЛГМ преимущественно в
лонном сочленении.
2.5.1.1.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.1.1.2.1. Упражнение с использованием активных движений ноги
в направлении экстензии из положения лежа на животе (рис. 159, с. 151)
2.5.1.2. УПРАЖНЕНИЯ АУТОСТАБИЛИЗАЫИИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ БЕЗЫМЯННОЙ КОСТИ
В ДОРСАЛЬНОМ НАПРАВЛЕНИИ
2.5.1.2.1. Аутостабилизация в изометрическом режиме сокращения
2.5.1.2.1.1. Упражнение с использованием активных движений ноги
в направлении флексии, аддукции и внутренней ротации
против сопротивления (рис. 160, с. 152)
198 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.5.1.2.1.2, Упражнение с использованием активных движений ноги
в направлении флексии против сопротивления (рис. 161, с. 152)
ИПП - лежа на спине, подбородок
слегка приведен к шее, нога со стороны ЛГМ
согнута в КС и ТБС под углом 90 град.,
кисти обеих рук фиксируют область КС и
дистальной части бедра вентрально,
другая нога выпрямлена.
Пациент пытается выполнить активные
движения актуальной ногой в ТБС
обычного ритма в направлении флексии
против адекватного сопротивления своих рук,
которые приводят к включению и
сокращению двуглавой мышцы бедра, под-
вздошно-поясничной мышцы и нижней
порции прямой и косых мышц живота.
Одновременно с каждой попыткой
активного движения ноги пациент сознательно
вызывает напряжение и сокращение
вышеуказанных мышц.
Повторные активные движения ноги
против сопротивления будут приводить к
постепенному усилению мышц,
прикрепляющихся к лобковой и подвздошной
костям, и способствовать уменьшению
линейного смещения безымянной кости в
дорсальном направлении.
Упражнение рекомендуется
выполнять сериями из 4 ритмических
надавливаний в несколько повторов, 1-2 раза
в день.
Примечание. Данная техника будет
полезна при ЛГМ преимущественно в
лонном сочленении.
2.5.1.2.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.1.2.2.1. Упражнение с использованием активных движений ног
в направлении флексии и экстензии с элементами абдукции
и аддукции (рис. 162, с. 152)
ИПП - лежа на спине, на кушетке или
полу, подбородок слегка приведен к шее,
ноги согнуты в КС и ТБС под углом
90 град., руки вдоль туловища.
Пациент медленно выполняет активные
движения в ТБС и КС обеих ног в
направлении флексии и экстензии,
напоминающие круговые движения ног при
тренировке на велотренажере (по направлению
вперед и назад). Одновременно
выполняет абдукцию и аддукцию бедер.
Повторные активные движения ног в
ТБС и КС с аддукцией и абдукцией бедер
будут вызывать напряжение, постепенное
усиление мышц, прикрепляющихся к
лобковым костям, и будут способствовать
уменьшение линейного смещения
безымянной кости в дорсальном направлении
и стабилизации лонного сочленения.
Упражнение рекомендуется выполнять
в течение 1 - 2 мин., в несколько
повторов, 1 - 2 раза в день.
Примечание. При необходимости
усиления воздействия преимущественно на
мышцы, прикрепляющиеся к лобковой
кости с одной стороны, можно выполнять
аддукцию и абдукцию бедра лишь с одной
актуальной стороны.
2.5.2. КОРРЕКЦИЯ ЛОКАЛЬНОЙ ГИПЕРМОБИЛЬНОСТИ
ПОЯСНИЧНОГО ОТДЕЛА ПОЗВОНОЧНИКА
И ГРУДО-ПОЯСНИЧНОГО ПЕРЕХОДА
2.5.2.1. УПРАЖНЕНИЯ АУТОСТАБИЛИЗАЦИИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ ПОП В ВЕНТРАЛЬНОМ НАПРАВЛЕНИИ
2.5.2.1.1. Аутостабилизация в изометрическом режиме сокращения
2.5.2.1.1.1. Упражнение с использованием активных движений рук
в направлении флексии против сопротивления (рис. 163, с. 152)
ИПП - стоя лицом к "шведской"
стенке, подбородок приведен к шее, руки
сцеплены в кулак и выпрямлены перед собой
в горизонтальной плоскости, ноги слегка
согнуты в ТБС и КС. Кисти обеих рук
фиксируют снизу перекладину стенки таким
образом, чтобы горизонтальная позиция
рук сохранялась.
Аутостабилизация
199
Пациент пытается выполнить активные
движения рук в плечевых суставах
обычного ритма, в направлении флексии
против сопротивления перекладины
"шведской стенки", которые приводят к синки-
нетическому включению и сокращению
разгибателей ПОП. Одновременно с
дой попыткой активного движения рук
пациент сознательно вызывает напряжение
и сокращение экстензоров туловища на
уровне поясницы. При этом в поясничном
отделе позвоночника не должно возникать
заметных активных движений.
Повторные активные движения рук
против сопротивления будут приводить к
постепенному усилению экстензоров ПОП
и способствовать уменьшению линейного
ИПП - лежа на спине, подбородок
приведен к шее, ноги согнуты в КС и ТБС,
кисти рук обхватывают голени в области
КС и приводят бедра к животу таким
образом, чтобы уровень флексии бедер в ТБС
практически не изменил форму
физиологической кривизны ПОП.
Пациент пытается выполнить активные
движения ног в ТБС обычного ритма, в
направлении экстензии против
адекватного сопротивления своих рук, которые
приводят к включению и сокращению
разгибателей ПОП. Одновременно с каждой
попыткой активного движения ног пациент
сознательно вызывает напряжение и
сокращение экстензоров туловища на
уровне поясницы. При этом в поясничном
отделе позвоночника не должно возникать
ИПП лежа на спине, подбородок
приведен к шее, ноги согнуты в КС и
ТБС, кисти рук обхватывают голени
в области КС и приводят бедра к
животу таким образом, чтобы
уровень флексии бедер в ТБС
практически не изменил форму физиологической
кривизны ПОП.
1 фаза - пациент медленно
выполняет активное движение в
направлении экстензии ТБС против адекватно-
смещения верхнего позвонка в актуальном
ПДС в вентральном направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1 - 2 раза в день.
Примечания. 1. Вместо "шведской
стенки" можно использовать любое подобное
техническое приспособление, которое может
быть преградой для флексии рук.
2. Для усиления разгибателей ПОП
преимущественно с одной стороны
рекомендуется дополнительно выполнять
подобное упражнение в исходном
положении "стоя попеременно на одной ноге"
либо в исходном положении "стоя на
одной ноге и фиксируя преграду одной
рукой".
заметных активных движений в
направлении экстензии.
Повторные активные движения ног
против сопротивления будут приводить
к постепенному усилению экстензоров
ПОП и способствовать уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1-2 раза в день.
Примечание. Благодаря фактору
гравитационного отягощения положение
пациента "лежа на спине" способстьует
дорсальному смещению гипермобильного
позвонка и повышает эффективность
воздействия.
го сопротивления своих рук, которое
приводит к синкинетическому
включению и сокращению разгибателей ПОП.
Одновременно делает медленный
глубокий вдох (4-6 сек.), выполняя флексию
головы, ШОП и верхнего ГОП, что
способствует еще большему натяжению и
напряжению эректоров туловища.
2 фаза - выдох, пациент медленно
возвращается в исходное положение.
При выполнении данного упражнения в
2.5.2.1.1.2. Упражнение с использованием активных движений ног
в направлении экстензии против сопротивления (рис. 164, с. 152)
2.5.2.1.1.3. Упражнение с использованием фазы вдоха
и активных движений ног
в направлении экстензии против сопротивления (рис. 165, с. 153)
200 О. С. Мерзенюк Практическое руководство по мануальной терапии
поясничном отделе позвоночника не
должно возникать заметных активных
движений.
Повторные активные движения ног
против сопротивления в сочетании с фазой
вдоха будут приводить к постепенному
ИПП - лежа на спине на полу или
кушетке, ноги выпрямлены. Подбородок
приведен к шее, пальцы обеих рук
расположены на разгибателях ПОП.
Пациент сгибает ноги в ТБС таким
образом, чтобы пятки ног были
приподняты от поверхности пола или кушетки на
3-5 см, и в медленном темпе выполняет
максимально возможную абдукцию и
аддукцию ног, что вызывает напряжение и
сокращение разгибателей ПОП, которое
пациент сознательно удерживает во вре-
ИПП - стоя, ноги слегка согнуты в КС
и ТБС, таз флексирован, подбородок
приведен к шее, руки вытянуты вперед на
уровне плеч, взгляд направлен в горизонт.
Пациент выполняет свободное падение
туловища вперед, в последний момент
сохранения равновесия переносит центр
тяжести своего тела на выставленную кпереди ногу
и одновременно сознательно сокращает
экстензоры ПОП, как бы помогая удерживать
туловище строго в вертикальном
положении, направление взгляда не меняется.
Затем возвращается в исходное положение и
выполняет свободное падение туловища
ИПП - сидя на пятках с подложенным
под нижнюю треть голени валиком,
подбородок приведен к шее, взгляд — в
горизонт. Туловище в вертикальном
положении, позвоночник сохраняет
физиологическую кривизну ПОП. Прямые руки
опущены и сцеплены в кулак с небольшим
отягощением.
усилению экстензоров ПОП и
способствовать уменьшению линейного смещения
верхнего позвонка в актуальном ПДС в
вентральном направлении.
Упражнение выполняется 4 - 6 раз,
1 - 2 раза в день.
мя выполнения упражнения. Затем
возвращает ноги в исходное положение и
расслабляется на 1 - 2 сек.
Повторные движения ног во
фронтальной плоскости будут вызывать
напряжение, постепенное усиление экстензоров
ПОП и уменьшение линейного смещения
верхнего позвонка в актуальном ПДС в
вентральном направлении.
Упражнения рекомендуется проводить
сериями по 4 - 8 раз, в несколько
повторов, 1 - 2 раза в день.
вновь, при этом по мере выполнения
упражнения пациент может менять ногу на
противоположную. Флексия таза будет
способствовать включению и
дополнительному напряжению экстензоров ПОП.
Повторные свободные падения
туловища с сохранением равновесия будут
способствовать напряжению, постепенному
усилению экстензоров ПОП и
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
6 - 8 раз, 1 - 2 раза в день.
Подложенный валик под нижнюю треть
голени приводит к некоторому наклону
туловища кпереди. Сохранение равновесия
тела, т.е. возвращение его в вертикальное
положение, вызывает некоторое
сокращение и напряжение разгибателей
поясничного отдела позвоночника. Пациент
медленно переходит в положение "стоя на ко-
2.5.2.1.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.2.1.2.1. Упражнение с использованием активных движений выпрямленных ног
в направлении абдукции и аддукции (рис. 166, с. 153)
2.5.2.1.2.2. Упражнение с использованием свободного падения туловища вперед
(рис. 167, с. 153)
2.5.2.1.2.3. Упражнение с использованием изменения положения тела
из позиции "сидя на пятках" в позиции "стоя на коленях"
с одновременной флексией рук (рис. 168, с. 153)
Аутостабилизация
201
ленях", сохраняя исходное положение
туловища, и синхронно выполняет флексию
рук в плечевых суставах до уровня чуть
выше горизонтали. Одновременно
сознательно сокращает экстензоры ПОП, как
бы помогая удерживать туловище строго
в вертикальном положении, направление
взгляда не меняется. Затем медленно
возвращается в положение "сидя на пятках",
не упуская напряжения в разгибателях
ПОП.
ИПП - лежа на животе на кушетке или
столе, имеющем боковую панель. Таз и
ноги свисают за край кушетки, стопы
слегка касаются пола. Крылья подвздошных
костей опираются о край стола. Кисти
обеих рук фиксируют боковые края
стола, бедра упираются в ножки кушетки или
боковую панель стола.
Пациент пытается выполнить
активные движения ног в ТБС обычного
ритма в направлении флексии против
сопротивления кушетки или стола, которые
приводят к включению и сокращению
подвздошно-поясничных мышц и других
мышечно-фасциальных структур
вентральной поверхности туловища и ПОП.
Одновременно с каждой попыткой
активного движения ног пациент
сознательно вызывает напряжение и сокращение
мышц брюшной стенки и других перед-
ИПП - стоя, ноги слегка согнуты в
ТБС и КС, таз флексирован, позвоночник
сохраняет среднее физиологическое
положение, подбородок приведен к шее, руки
выпрямлены вперед на уровне плеч.
Пациент медленно разводит и сводит
выпрямленные руки в горизонтальной
плоскости, при этом сознательно
вызывает сокращение экстензоров ПОП и
удерживает его во время выполнения всего
упражнения.
Упражнение рекомендуется выполнять
6 - 8 раз, 1 - 2 раза в день.
Примечание. Для повышения
эффективности данного упражнения
возможно использование фаз дыхания, а
именно: во время перехода из позиции "сидя
на пятках" в положение "стоя на
коленях" пациент делает медленный вдох, а
во время возвращения в исходное
положение — медленный выдох.
них мышц тазовой области. При этом в
поясничном отделе позвоночника не
должно возникать заметных активных
движений в направлении флексии.
Повторные активные движения ног
против сопротивления будут приводить
к постепенному усилению флексоров
ПОП и способствовать уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в дорсальном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1-2 раза в день.
Примечание. Благодаря фактору
гравитационного отягощения положение
пациента "лежа на животе" способствует
вентральному смещению гипермобильного
позвонка и повышает эффективность
воздействия.
Для повышения эффективности
данного упражнения можно дополнительно
использовать небольшое отягощение
(гантели 0,5 кг; резиновый эспандер,
медицинская резиновая лента, которые
пациент располагает дорсально или вен-
трально и др.). Флексия таза будет
дополнительно вызывать сокращение и
напряжение разгибателей ПОП.
Повторные движения рук в горизон-
2.5.2.2. УПРАЖНЕНИЯ АУТОСТАБИЛИЗАЦИИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ ПОП В ДОРСАЛЬНОМ НАПРАВЛЕНИИ
2.5.2.2.1. Аутостабилизация в изометрическом режиме сокращения
2.5.2.2.1.1. Упражнение с использованием активных движений ног
в направлении флексии против сопротивления (рис. 169, с. 153)
2.5.2.2.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.2.2.2.1. Упражнение с использованием активных движений рук
в направлении абдукции и аддукции в горизонтальной плоскости
(рис. 170, с. 154)
202 О. С. Мерзенюк Практическое руководство по мануальной терапии
тальной плоскости будут способствовать
постепенному усилению экстензоров ПОП
и уменьшению линейного смещения
верхнего позвонка в актуальном ПДС в
вентральном направлении.
ИПП - стоя, ноги слегка согнуты в КС
и ТБС, таз экстензирован, подбородок
приведен к шее, руки вытянуты вперед на
уровне плеч, взгляд направлен в горизонт.
Пациент выполняет свободное падение
туловища назад, в последний момент
сохранения равновесия пациент переносит
центр тяжести своего тела на
выставленную кзади ногу и одновременно
сознательно сокращает флексоры ПОП (мышцы
живота и передней поверхности туловища),
как бы помогая удерживать туловище
строго в вертикальном положении,
направление взгляда не меняется. Затем
возвращается в исходное положение и выпол-
ИПП — стоя боком у стены, ноги
слегка согнуты в КС и ТБС, подбородок
приведен к шее, кисти рук сцеплены в
"замок", руки вытянуты вперед на уровне
плеч, латеральной поверхностью руки
фиксирует стену, взгляд направлен в
горизонт.
Пациент пытается выполнить
активные движения рук и туловища
обычного ритма в направлении ротации против
сопротивления стены, которые приводят
к включению и сокращению ротаторов
грудо-поясничного перехода.
Одновременно с каждой попыткой активного
движения рук и туловища пациент
сознательно вызывает напряжение и
сокращение мышц боковой поверхности
туловища со стороны направления
ротации. При этом в грудо-поясничном от-
Упражнение рекомендуется выполнять
сериями по 4 - 8 раз, в несколько
повторов, 1 - 2 раза в день.
няет свободное падение туловища вновь,
при этом по мере выполнения
упражнения пациент может менять ногу на
противоположную. Экстензия таза будет
способствовать включению и
дополнительному напряжению флексоров ПОП.
Повторные свободные падения
туловища с сохранением равновесия будут
способствовать напряжению, постепенному
усилению флексоров ПОП и уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в дорсальном
направлении.
Упражнение рекомендуется выполнять
б - 8 раз, 1 - 2 раза в день.
деле позвоночника не должно возникать
заметных активных движений. После
нескольких повторов активных движений
в одном направлении пациент меняет
положение туловища и направление
ротации.
Повторные активные движения рук и
туловища против сопротивления в
направлении ротации влево и вправо будут
приводить к постепенному усилению латеро-
флексоров и ротаторов
грудо-поясничного перехода и способствовать уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в вентральном и (или)
дорсальном направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
по 4 - 6 повторов влево и вправо, 1 - 2
раза в день.
2.5.2.2.2.2. Упражнение с использованием свободного падения туловища назад
(рис. 171, с. 154)
2.5.2.3. УПРАЖНЕНИЕ АУТОСТАБИЛИЗАЦИИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ ГПП В ВЕНТРАЛЬНОМ
И ДОРСАЛЬНОМ НАПРАВЛЕНИЯХ
2.5.2.3.1. Аутостабилизация в изометрическом режиме сокращения
2.5.2.3.1.1. Упражнение с использованием активных движений туловища
в направлении ротации против сопротивления (рис. 172, с. 154)
Аутостабилизация
203
2.5.2.3.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.2.3.2.1. Упражнение с использованием активных движений рук и ног
в направлении экстензии (рис. 173, с. 154)
ИПП - лежа на животе, голова в
нейтральной позиции, ноги выпрямлены,
руки вдоль туловища.
Во время фазы медленного вдоха
пациент выполняет экстензию головы, ШОП и
верхнего ГОП, а также экстензию рук, ног
и ПОП таким образом, чтобы вершина
двигательной волны располагалась на уровне
грудо-поясничного перехода.
Вышеуказанное направление движения частей тела
приводит к включению и сокращению
разгибателей грудо-поясничного перехода. В
таком положении пациент находится 3 -
5 сек., затем медленно на фазе выдоха
возвращается в исходное положение. При
выполнении упражнения в грудо-поясничном
отделе позвоночника не должно возникать
избыточных активных движений в
направлении экстензии.
Повторные активные движения рук, ног
и туловища будут приводить к
постепенному усилению экстензоров
грудо-поясничного перехода и способствовать
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
4 - 8 раз, 1 - 2 раза в день.
Примечание. Данное упражнение
преимущественно показано при
гипермобильности грудо-поясничного перехода
в вентральном направлении.
2.5.3. КОРРЕКЦИЯ ЛОКАЛЬНОЙ ГИПЕРМОБИЛЬНОСТИ
ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
2.5.3.1. УПРАЖНЕНИЯ АУТОСТАБИЛИЗА1ШИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ В ВЕНТРАЛЬНОМ НАПРАВЛЕНИИ
2.5.3.1.1. Аутостабилизация в изометрическом режиме сокращения
2.5.3.1.1.1. Упражнение с использованием активных движений головы
в дорсо-экстензионном направлении против сопротивления из положения стоя
(рис. 174, с. 154)
ИПП - стоя, ноги слегка согнуты в КС и
ТБС, затылок опирается о стену,
подбородок приведен к шее, взгляд направлен вдоль
сагиттальной оси тела. Кисти рук
сцеплены в "замок" и располагаются на верхнем
ШОП (затылочно-шейном переходе).
Пациент пытается выполнить активные
движения головы и ШОП обычного
ритма в дорсальном направлении с
элементом экстензии, надавливая головой
против адекватного сопротивления своих рук
и поверхности стены, сознательно
вызывая напряжение и сокращение
экстензоров ШОП. При этом в шейном отделе
позвоночника не должно возникать
заметных активных движений.
Повторные надавливания головы и шеи
против адекватного сопротивления будут
приводить к постепенному усилению
экстензоров ШОП и способствовать
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1 - 2 раза в день.
2.5.3.1.1.2. Упражнение с использованием активных движений головы
в дорсальном направлении против сопротивления из положения лежа
(рис. 175, с. 155)
ИПП - лежа на спине, на полу или
кушетке, ноги согнуты в КС и ТБС,
стопы фиксируют горизонтальную
поверхность. Затылок опирается,
соответственно, о пол или кушетку,
подбородок приведен к шее, взгляд направлен
вдоль сагиттальной оси тела. Под шею
подложен валик либо кисти рук
сцеплены в "замок" и располагаются на
верхнем ШОП (затылочно-шейном переходе).
204 О. С. Мерзенюк Практическое руководство по мануальной терапии
Пациент пытается выполнить активные
движения головы и ШОП обычного ритма
в дорсальном направлении с элементом
экстензии, надавливая головой против
адекватного сопротивления своих рук и
поверхности пола или кушетки, сознательно
вызывая напряжение и сокращение
экстензоров ШОП. При этом в шейном отделе
позвоночника не должно возникать заметных
активных движений.
Повторные надавливания головы и
шеи против адекватного сопротивления
будут приводить к постепенному усиле-
ИПП - сидя на стуле или кушетке,
подбородок приведен к шее, взгляд
направлен в горизонт. Кисти рук
сцеплены в "замок" и фиксируют шейно-за-
тылочный переход, либо указательный и
средний пальцы обеих кистей фиксируют
задние поверхности дуг соседних
позвонков в гипермобильном ПДС, локти
направлены кпереди.
1 фаза - во время медленного
глубокого вдоха пациент осуществляет
надавливание головой в дорсальном направлении
с элементом экстензии против
адекватного сопротивления своих рук и
одновременно выполняет взгляд вверх, сознательно
вызывая напряжение и сокращение
экстензоров ШОП. Вдох и взгляд вверх
будут создавать синкинетическую экстензию
и дополнительно способствовать
напряжению разгибателей шеи.
ИПП - стоя, ноги слегка согнуты в ТБС
и КС, позвоночник сохраняет среднее
физиологическое положение, подбородок
приведен к шее, руки выпрямлены вперед на
уровне плеч.
Пациент медленно разводит и сводит
выпрямленные руки в горизонтальной
плоскости, при этом возникает
напряжение и сокращение экстензоров ШОП,
которое пациент сознательно
удерживает во время выполнения упражнения.
нию экстензоров ШОП и способствовать
уменьшению линейного смещения
верхнего позвонка в актуальном ПДС в
вентральном направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1-2 раза в день.
Примечание. Благодаря фактору
гравитационного отягощения положение
пациента "лежа на спине" способствует
дорсальному смещению гипермобильного
позвонка и повышает эффективность
воздействия.
2 фаза — выдох, расслабление. Взгляд
возвращается в нейтральное
горизонтальное положении.
При выполнении данного упражнения
в шейном отделе позвоночника не
должно возникать заметных активных
движений.
Повторные надавливания головы и шеи
против адекватного сопротивления с
одновременным вдохом и взглядом вверх
будут приводить к постепенному усилению
экстензоров ШОП и способствовать
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется
выполнять сериями из 4 ритмических
надавливаний в несколько повторов, 1 - 2 раза
в день.
Для более эффективного выполнения
данного упражнения можно
дополнительно использовать небольшое отягощение
(гантели 0,5 кг; резиновый эспандер,
медицинская резиновая лента, которые
пациент располагает дорсально или вент-
рал ьно и др.). Кроме того, желательно таз
пациента привести во флексионную
позицию, что будет способствовать усилению
влияния шейно-тонических рефлексов на
мышцы шеи.
2.5.3.1.1.3. Упражнение с использованием фазы вдоха
и активных движений головы
в дорсальном направлении против сопротивления (рис. 176, с. 155)
2.5.3.1.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.3.1.2.1. Упражнение с использованием активных движений рук
в направлении абдукции и аддукции в горизонтальной плоскости
(см. рис. 170 гл. 2, с. 154)
Аутостабилизация
205
Повторные движения рук в
горизонтальной плоскости будут способствовать
напряжению, постепенному усилению
экстензоров ШОП и уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
сериями по 4 - 8 раз, в несколько
повторов, 1 - 2 раза в день.
2.5.3.1.2.2. Упражнение с использованием свободного падения туловища вперед
(см. рис. 167 гл. 2. с. 153)
ИПП - стоя, ноги слегка согнуты в КС
и ТБС, таз флексирован, подбородок
приведен к шее, руки вытянуты вперед на
уровне плеч, взгляд направлен в горизонт.
Пациент выполняет свободное падение
туловища вперед, в последний момент
сохранения равновесия пациент переносит
центр тяжести своего тела на
выставленную кпереди ногу, одновременно
сознательно сокращает экстензоры ШОП, как
бы помогая удерживать голову строго в
вертикальном положении, направление
взгляда не меняется. Затем
возвращается в исходное положение и выполняет
свободное падение туловища вновь, при
этом по мере выполнения упражнения
пациент может менять ногу на
противоположную. Флексия таза способствует
включению шейно-тонических рефлексов
и дополнительному напряжению
эректоров ШОП.
Повторные свободные падения
туловища с сохранением равновесия будут
способствовать напряжению, постепенному
усилению экстензоров ШОП и
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в вентральном
направлении.
Упражнение рекомендуется выполнять
6 - 8 раз, 1 - 2 раза в день.
2.5.3.2. УПРАЖНЕНИЯ АУТОСТАБИЛИЗАПИИ
ПРИ ЛОКАЛЬНОЙ ГИПЕРМОБИЛЬНОСТИ
В ДОРСАЛЬНОМ НАПРАВЛЕНИИ
2.5.3.2.1. Аутостабилизация в изометрическом режиме сокращения
2.5.3.2.1.1. Упражнение с использованием фазы выдоха и взгляда вниз
(рис. 177, с. 155)
ИПП - сидя на стуле или кушетке,
подбородок приведен к шее, указательным и
средним пальцами обеих кистей пациент
фиксирует задние поверхности дуг
соседних позвонков в гипермобильном ПДС,
локти направлены кпереди. Взгляд - в
горизонт.
1 фаза — во время медленного выдоха
пациент переводит взгляд вниз и
сознательно создает напряжение и
сокращение флексоров ШОП. При этом пальцы,
фиксирующие актуальный ПДС,
удерживают созданное положение в ШОП.
Выдох и взгляд вниз вызывают синки-
нетическую флексию головы и ШОП и
дополнительно способствуют напряжению
сгибателей шеи.
2 фаза — вдох, расслабление. Взгляд
возвращается в нейтральное
горизонтальное положении.
При выполнении данного упражнения
в шейном отделе позвоночника не
должно возникать заметных активных
движений.
Повторение фаз данного упражнения
будут приводить к постепенному
усилению флексоров ШОП и способствовать
уменьшению линейного смещения
верхнего позвонка в актуальном ПДС в
дорсальном направлении.
Упражнение рекомендуется
выполнять сериями из 4 ритмических
надавливаний в несколько повторов, 1 - 2 раза
в день.
206 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.5.3.2.1.2. Упражнение с использованием активных движений головы
в направлении флексии против сопротивления (рис. 178, с. 155)
ИПП - сидя за столом, подбородок
приведен к шее и опирается на кисти рук,
согнутых в локтевых суставах, локти
фиксируют крышку стола, взгляд направлен
в горизонт.
Пациент пытается выполнить
активные движения головы и ШОП
обычного ритма в направлении флексии с
элементами вентрального смещения,
надавливая головой против адекватного
сопротивления кистей своих рук,
сознательно вызывая напряжение и
сокращение флексоров ШОП.
При выполнении данного упражнения
в шейном отделе позвоночника не должно
возникать заметных активных движении.
Повторные надавливания головы и шеи
против адекватного сопротивления будут
приводить к постепенному усилению
флексоров ШОП и способствовать
уменьшению линейного смещения верхнего
позвонка в актуальном ПДС в дорсальном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1-2 раза в день.
Примечание. Дополнительное
использование фазы выдоха и взгляда вниз
при выполнении данного упражнения
повысит его эффективность.
2.5.3.2.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.3.2.2.1. Упражнение с использованием активных движений рук
в направлении Флексии и экстензии в сагиттальной плоскости
(рис. 179, с. 155)
ИПП - стоя, ноги слегка согнуты в ТБС
и КС, позвоночник сохраняет среднее
физиологическое положение, подбородок
приведен к шее, взгляд — в горизонт. В руках
гимнастическая палка.
В медленном темпе пациент
поднимает руки вверх до вертикального уровня и
возвращает их в исходное положение. При
этом возникает напряжение и сокращение
флексоров ШОП, которое пациент
сознательно удерживает во время выполнения
упражнения.
Для повышения эффективности
данного упражнения желательно таз пациента
привести в экстензионную позицию,
которая способствует усилению влияния шей-
но-тонических рефлексов на мышцы шеи.
Повторные движения рук в
сагиттальной плоскости будут вызывать
напряжение, постепенное усиление экстензоров
ШОП и уменьшение линейного смещения
верхнего позвонка в актуальном ПДС в
дорсальном направлении.
Упражнение рекомендуется выполнять
сериями по 4 - 8 раз, в несколько
повторов, 1 - 2 раза в день.
2.5.3.2.2.2. Упражнение с использованием активного передвижения тела
на четвереньках (рис. 180, с. 156)
ИПП - на четвереньках, в коленно-кис-
тевом положении, руки слегка согнуты в
локтевых суставах таким образом, чтобы
позвоночник сохранял среднее
физиологическое положение, подбородок приведен к
шее, взгляд направлен перпендикулярно
полу.
Пациент сознательно удерживает
созданное напряжение флексоров ШОП, вы-зван-
ное выпрямленным положением шеи и
приведением подбородка к груди. Пациент
свободно передвигается по ковру в разных
направлениях, сохраняя свою исходную позу.
Для стабильного удерживания тела в
заданном положении и усиления лечебного
эффекта на затылок можно положить
небольшую книгу. Передвигаясь на четвереньках,
пациент старается не уронить книгу.
Упражнение выполнять 1-2 раза в день
в течение 1-2 минут.
Примечания. 1. Благодаря фактору
гравитационного отягощения положение
пациента "стоя на четвереньках"
способствует вентральному смещению
гипермобильного позвонка и повышает
эффективность воздействия.
2. Данное упражнение будет полезно при
верхнем перекрещенном синдроме для
уменьшения шейного гиперлордоза и
усиления нижних фиксаторов лопатки.
Аутостабилизация
207
2.5.3.2.2.3. Упражнение с использованием свободного падения туловища назад
(см. рис. 171 гл. 2, с. 154)
ИПП - стоя, ноги слегка согнуты в
КС и ТБС, таз экстензирован,
подбородок приведен к шее, руки вытянуты
вперед на уровне плеч, взгляд направлен в
горизонт.
Пациент выполняет свободное падение
туловища назад. В последний момент
сохранения равновесия пациент переносит
центр тяжести своего тела на
выставленную назад ногу и одновременно
сознательно сокращает флексоры ШОП, как бы
помогая удерживать голову строго в
вертикальном положении, направление
взгляда не меняется. Затем возвращается в
исходное положение и выполняет свободное
падение туловища вновь, при этом по мере
выполнения упражнения пациент может
менять ногу на противоположную.
Экстензия таза способствует включению шейно-
тонических рефлексов и дополнительному
напряжению флексоров ШОП.
Повторные свободные падения
туловища с сохранением равновесия будут
способствовать напряжению, постепенному
усилению флексоров ШОП и уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в дорсальном
направлении.
Упражнение рекомендуется выполнять
6 - 8 раз, 1 - 2 раза в день.
2.5.3.3. УПРАЖНЕНИЯ АУТОСТАБИЛИЗАЦИИ ПРИ ЛОКАЛЬНОЙ
ГИПЕРМОБИЛЬНОСТИ В ЛАТЕРО-ЛАТЕРАЛЬНОМ НАПРАВЛЕНИИ
2.5.3.3.1. Аутостабилизация в изометрическом режиме сокращения
2.5.3.3.1.1. Упражнение с использованием активных движений головы
в латеральном направлении против сопротивления в положении лежа на боку
(рис. 181, с. 156)
ИПП - лежа на боку,
противоположном направлению ЛГМ, ноги согнуты в
ТБС и КС, подбородок приведен к шее.
Под голову и шею подложен жесткий
валик адекватной высоты, не создающий
бокового наклона в ШОП, либо кисти обеих
рук сцеплены в "замок" и фиксируют
шейно-затылочный переход.
Пациент пытается выполнить
активные движения головы и ШОП
обычного ритма в направлении лате-
рофлексии с элементами латеро-лате-
рального смещения, надавливая головой
против адекватного сопротивления
кистей своих рук или валика, сознательно
вызывая напряжение и сокращение ла-
терофлексоров ШОП со стороны,
противоположной направлению ЛГМ.
При выполнении данного упражнения
в шейном отделе позвоночника не должно
возникать заметных активных движении.
Повторные надавливания головы и
шеи против адекватного сопротивления
будут приводить к постепенному
усилению актуальных латерофлексоров
ШОП и способствовать уменьшению
линейного смещения верхнего позвонка в
актуальном ПДС в противоположном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1-2 раза в день.
Примечание. Благодаря фактору
гравитационного отягощения положение
пациента "лежа на противоположном боку от
направления ЛГМ" способствует смещению
гипермобильного позвонка в
противоположном латеро-латеральном направлении от
ЛГМ и повышает эффективность
воздействия.
2.5.3.3.1.2. Упражнение с использованием активных движений головы
в латеральном направлении против сопротивления в положении стоя
(рис. 182, с. 156)
ИПП - стоя, ноги слегка согнуты в сируют ШОП в области актуального ПДС
ТБС и КС, подбородок приведен к шее, таким образом, чтобы мизинцы и уль-
взгляд - в горизонт. Кисти обеих рук фик- нарный край обеих ладоней располагались
208 О. С. Мерзенюк Практическое руководство по мануальной терапии
с двух сторон на смежных позвонках ЛГМ.
Одна кисть фиксирует позвонок краниаль-
но со стороны его повышенного
линейного смещения, другая кисть -
нижерасположенный позвонок каудально с
противоположной стороны. Предплечья
фиксируют скуловые дуги и нижнюю
челюсть.
Пациент пытается выполнить
активные движения головы и ШОП обычного
ритма в направлении латерофлексии,
вызывая напряжение и сокращение
латерофлексоров ШОП с противоположной
стороны от повышенного линейного
объема смещения. При этом пациент
надавливает головой против адекватного
сопротивления кисти руки, расположенной
на позвонке актуального ПДС
каудально, сознательно вызывая напряжение и
ИПП - сидя или стоя, ноги слегка
согнуты в КС и ТБС. Подбородок приведен
к шее, взгляд — в горизонт. Кисти обеих
рук сцеплены в "замок" и фиксируют
шейно-затылочную область, предплечья
фиксируют скуловые дуги.
Пациент пытается выполнить активные
ротационные движения головы и ШОП
обычного ритма в противоположную
сторону от направления ЛГМ, сознательно
вызывая напряжение и сокращение
ротаторов и латерофлексоров ШОП с
противоположной стороны от повышенного
линейного объема смещения. При этом
пациент надавливает головой против адек-
ИПП - стоя, ноги слегка согнуты в ТБС
и КС, подбородок приведен к шее.
Пациент медленно выполняет отведение
и приведение руки до уровня чуть выше
горизонтального во фронтальной
плоскости с небольшим отягощением. Абдукция
и аддукция руки выполняется со стороны
повышенного линейного латеро-латераль-
ного смещения. При этом пациент фикси-
сокращение латерофлексоров ШОП и
одновременно кистью другой руки,
расположенной на позвонке краниально,
смещает его в противоположную
сторону от направления ЛГМ.
При выполнении данного упражнения
в шейном отделе позвоночника не должно
возникать заметных активных движений.
Повторные надавливания головы и шеи
против адекватного сопротивления будут
приводить к постепенному усилению
актуальных латерофлексоров ШОП и
способствовать уменьшению линейного
смещения верхнего позвонка в
гипермобильном ПДС в противоположном
направлении.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1 - 2 раза в день.
ватного сопротивления своей руки.
При выполнении данного упражнения
в шейном отделе позвоночника не должно
возникать заметных активных движений.
Повторные надавливания головы и
шеи против адекватного сопротивления
будут приводить к постепенному
усилению актуальных ротаторов и
латерофлексоров ШОП и способствовать
уменьшению линейного смещения верхнего
позвонка в гипермобильном ПДС в
противоположную сторону.
Упражнение рекомендуется выполнять
сериями из 4 ритмических надавливаний
в несколько повторов, 1 - 2 раза в день.
рует свое внимание на сокращении мышц
шеи с противоположной стороны от
направления ЛГМ, следя за тем, чтобы
голова и ШОП сохраняли нейтральное
положение, как бы сопротивляясь синкине-
тической латерофлексии головы в
сторону выполнения активных движений руки.
Упражнение рекомендуется выполнять
6 - 8 раз, 1 - 2 раза в день.
2.5.3.3.1.3. Упражнение с использованием активных движений головы
в направлении ротации против сопротивления (рис. 183, с. 156)
2.5.3.3.2. Аутостабилизация мышц-фиксаторов в двигательном акте
2.5.3.3.2.1. Упражнение с использованием аддукции и абдукции руки
во фронтальной плоскости (рис. 184, с. 156)
Краниальная мануальная терапия
209
Глава 3. КРАНИАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ
Особый интерес для специалистов,
изучающих различные вопросы мануальной
медицины, с нашей точки зрения,
представляют кранио-сакральная
(краниальная) терапия и кранио-сакральная
концепция о биомеханических
взаимоотношениях костей мозгового, лицевого
черепа и крестца посредством
внутричерепных и внутрипозвоночных реципрок-
ных мембран, где «ключевой» зоной
является сфено-базилярный синхондроз
(симфиз). Кранио-сакральная концепция
рассматривает и анализирует природу
и механизм возникновения т. н. кранио-
сакрального ритма, феномен которого
для многих врачей представляется
весьма интересным, хотя и не
укладывается в традиционные рамки врачебного
мировоззрения. Весьма любопытным
фактом в кранио-сакральной концепции
представляется биомеханика
взаимоотношений костей мозгового и лицевого
черепа между собой и последовательность
их включения в движение во время фаз
(флексионная и экстензионная) кранио-
сакрального ритма за счет особенностей
соединения швов, имеющих зубчатый
характер наружной костной
пластинки (зубцы одной кости располагаются в
выемках другой), подобно часовому
механизму. В норме четко
прослеживается взаимоотношение непроизвольных
движений основной, затылочной костей и
крестца за счет поочередного
натяжения вентральной и дорсальной частей
мозговых мембран, при котором крестец
выполняет последовательно
повторяющиеся колебания, соответствующие то
анатомической экстензии (флексионная
фаза кранио-сакрального ритма), то
анатомической флексии (экстензионная
фаза кранио-сакрального ритма).
Несомненно и закономерно, что
ограничение где-либо в черепно-крестцовом
механизме нарушит работу в целом в
структурах ОДА. В большинстве
случаев нарушение кранио-сакрального
механизма через влияние на ЦНС является
мощным этиологическим фактором в
развитии многих патологических
соматических состояний, на который порой
обращается мало внимания. В
некоторых ситуациях кранио-сакральная
концепция предлагает единственно логичное
объяснение имеющимся симптомам и
единственно правильный подход к
лечению.
В кранио-сакральной системе
выделяют следующие патобиомеханические
изменения:
1) функциональный блок:
- мышечный;
- внутрисуставной.
2) регионарный постуральный
дисбаланс:
- костных структур;
- мышечных структур;
- мембранных структур.
Диагностика патологических
изменений в кранио-сакралъной системе
предусматривает:
1) визуальную характеристику
расположения костных структур мозгового и
лицевого черепа;
2) пальпацию для определения:
- положения костных образований;
- подвижности в швах;
- особенностей кранио-сакрального
ритма специальными приемами
(техника Саттерлэнда, Апледжера).
3) пассивные движения, определяющие
подвижность в швах.
210 О. С. Мерзенюк Практическое руководство по мануальной терапии
Механизм кранио-сакрального
ритма обеспечивается и предусматривает:
1) врожденные ритмические
сокращения и собственные движения глии
головного и спинного мозга
2) периодическое изменение ликворно-
го давления и флюктуация
цереброспинальной жидкости
\
3) периодическое изменение кровяного
(артериального и венозного) давления в
сагиттальном синусе
*
4) напряжение и движение оболочеч-
ных внутричерепных и
внутрипозвоночных мембран
\
5) подвижность костей черепа
6) подвижность крестца.
При определении особенностей
краниального ритма в норме и при патологии
врач должен оценивать следующие
критерии: амплитуда, качество,
симметрия, частота (количество совершаемых
фаз флексии и экстензии в 1 минуту).
При фазе флексии КСР мануальный
терапевт пальпаторно получает
ощущение увеличения поперечного размера
(длинника) черепа и уменьшения
продольного длинника черепа, а в фазе
экстензии КСР ощущение соотношения
размеров черепа меняется на
противоположное.
Концепция кранио-сакральной
мануальной терапии предусматривает и
оценивает особенности определенных
физиологических движений и
патологических дисфунций в сфено-базилярном
синхондрозе.
Физиологические движения:
1) флексия - экстензия (вокруг
поперечной оси);
2) торсия, т. е. скручивание (вокруг
продольной/сагиттальной оси);
3) латерофлексия, т. е. боковой наклон
(вокруг вертикальной оси).
Дисфункиии в СБС:
1) флексионно-экстензионная;
2) торсионная;
3) латеро-флексионная;
4) латеральное смещение
(влево-вправо);
5) вертикальное смещение
(краниальное, каудальное);
6) компрессия.
Методы краниальной терапии:
1) мобилизация:
- прямая (в сторону ограничения
движения, пружинения, эластичности);
- непрямая (в сторону относительной
свободы движения);
- с использованием «методики
преувеличения» и модификации
кранио-сакрального ритма;
2) ПИР с использованием и без учета
фаз дыхания;
3) тракция;
4) манипуляция (височно-нижнечелю-
стной сустав);
5) метод формирования костей у
новорожденных и у детей первых 3-5 лет
жизни;
6) ау то мобилизация.
При выполнении различных методик
и техник краниальной терапии на
мозговом и лицевом черепе, а также на
внутричерепных и внутрипозвоночных
мембранах можно использовать
дополнительные техники усиления КСР:
1) форсированное дыхания (вдох
усиливает фазу флексии; выдох - фазу
экстензии);
2) дорсо-флексия стоп (усиление фазы
флексии) и плантарная флексия
(усиление фазы экстензии);
3) наружная ротация стоп (усиление
фазы флексии) и внутренняя ротация
стоп (усиление фазы экстензии).
Можно выделить некоторые
клинические синдромы сфено-базилярной
дисфункции:
1) ограничение фазы флексии:
нестабильность таза и люмбосакральной
области, головные боли, ДФ
опорно-двигательного аппарата, особенно в области
кранио-цервикального перехода и
крестца, эндокринные нарушения, синуиты,
аллергический синдром;
2) ограничение фазы экстензии:
головные боли, мигрень или мигренеподобные
боли;
3) ограничение латерофлексии и
торсионные ДФ: рецидивирующие нервно-мы-
Краниальная мануальная терапия
211
Time 8 - 14 min
*
Neutrall Zona
ев
3
S
F (Flexion) - флексия
Е (Extension) - экстензия
Рис. Схематическое изображение фаз кранио-сакрального ритма
шечные расстройства, головные боли,
эндокринные ДФ, нарушения зрения, сину-
иты, аллергические нарушения
дыхательного тракта, ДФ ВНЧС,
неправильный прикус;
4) нарушение латеро-латерального
смещения: посттравматические
синдромы (родовая травма), нарушение 3-4-5-
6 пар черепно-мозговых нервов,
затрудненное чтение, тяжелые головные боли,
психологические расстройства, ДЦП,
трудности при обучении с нарушением
концентрации внимания;
5) нарушение вертикального смещения:
посттравматические синдромы, как при
латеро-латеральных ДФ, симптомы Би-
зара;
6) передне-задняя компрессия:
посттравматические синдромы (родовая
травма), психологические проблемы и
астенодепрессивные синдромы.
Кранио-сакральная терапия ставит
перед собой следующие задачи:
- увеличение объема движений и
улучшение структурного паттерна в
суставах мозгового, лицевого черепа и
крестца с ограниченной подвижностью;
- уменьшение напряжения мозговых
мембран;
- улучшение циркуляции сосудов
головного мозга (особенно венозной системы);
- нормализация флюктуации
спинномозговой жидкости;
- нормализация функции нервов и
уменьшение возможности неврального
ущемления при выходе черепно-мозговых
нервов из полости черепа;
- увеличение объема краниального
ритмического импульса (КСР);
- устранение хронического постураль-
ного напряжения.
Эффекты при выполнении
краниальных техник:
1) общее расслабление (релаксация);
2) приятное ощущение пустоты или
тяжести в теле и голове;
3) глубокое утомление (особенно при
хронических длительно существующих
ДФ):
4) сонливость после сеанса, сон во
время сеанса и глубокий сон ночью;
5) понижение температуры тела (в
пределах от 0,2 до 1 градуса);
6) замедление пульса и ритма
дыхания (в пределах 10-15 сокращений в
минуту);
7) появление звуков и шумов,
исходящих из черепа (порой «треск» от
релаксации внутримозговых мембран);
8) потливость и испарина на лице;
9) головокружение, чаще приятного
легкого характера;
10) головная боль от незначительной
до мигренозного приступа (редко);
11) тошнота;
12) изменение проприоцепции
(ощущение асимметрии тела);
13) легкая болезненность и
дискомфорт в глазных яблоках и за ними;
14) легкие нарушения зрения (при
флексионной ДФ в СБС);
15) болезненность и дискомфорт в ухе
(при ДФ височных костей либо
компрессии в СБС).
212 О. С. Мерзенюк Практическое руководство по мануальной терапии
Лечение может привести к улучшению
общего самочувствия (физическая
активность, сон, аппетит, настроение) и
(или) иметь местные позитивные
эффекты в области головы, шеи, грудного
отдела позвоночника и поясницы или
отдаленные положительные эффекты в
любой области тела.
Клинические результаты
эффективного применения краниальных техник
при многих хронических и острых,
преимущественно функциональных
состояниях, связанных с дисфункцией ЦНС
ИПП - лежа на спине, голова в
нейтральной позиции.
Врач сидит у головного конца
кушетки, предплечья располагаются на
кушетке свободно.
Обеими кистями врач фиксирует
голову пациента таким образом, чтобы
указательные пальцы располагались на
больших крыльях основной кости, средние
пальцы на скуловых отростках височных
костей, безымянные пальцы на
сосцевидных отростках, мизинцы - на
латеральных участках затылочной кости вблизи
астериона (захват Сатерланда).
В фазе флексии КСР кисти врача
ощущают расширение поперечного размера
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки
и фиксирует обеими кистями голову
пациента традиционным захватом.
Затем врач улавливает начало флек-
сионной фазы КСР и смещает свои
указательные пальцы каудо-дорсально, а
мизинцы - каудо-вентрально до
барьера, что способствует флексии основной
кости и анатомической экстензии
затылочной кости вокруг поперечной оси в
сагиттальной плоскости.
и патологией ОДА как у взрослых, так
и у детей, включая грудничковый и
период новорожденности, а также
многолетний опыт преподавания
краниальной терапии дали нам возможность
обобщить знания по практическому
применению краниальных техник на
мозговом и лицевом черепе и
предложить на суд читателя современные,
наиболее эффективные варианты
краниальных техник и особенности их
выполнения на кранио-сакральной
системе.
черепа. В фазе экстензии КСР
происходит суживание поперечника и
увеличение длинника черепа. При этом в фазе
флексии указательные пальцы и
мизинцы получают ощущения надавливания
от костных структур основной и
затылочной костей в каудо-латеральном
направлении, а средние и безымянные
пальцы ощущают давление в
латеральном направлении от височных костей. В
фазе экстензии врач определяет
противоположные движения, т. е. удаление
костных структур. При фиксациях в
КСС характеристики ритма меняются,
а именно его амплитуда, качество,
симметричность, частота.
В экстензионной фазе КСР пальцы
выполняют противоположные движения до
барьера, что способствует экстензии
основной кости и анатомической флексии
затылочной кости.
Техника выполняется несколько раз
до восстановления движения в
ограниченном направлении и увеличения
объема КСР.
Примечания. 1. При ограничении
объема движения КСР в одном направлении
3.1. МАНУАЛЬНАЯ ТЕРАПИЯ НА МОЗГОВОМ ЧЕРЕПЕ
3.1.1. ВЫСЛУШИВАНИЕ КРАНИО-САКРАЛЬНОГО РИТМА
3.1.1.1. Техника выслушивания кранио-сакрального ритма (рис. 1а, б, с. 221)
3.1.2. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИИ
СФЕНО-БАЗИЛЯРНОГО СИНХОНДРОЗА
3.1.2.1. Мобилизация сфено-базилярного синхондроза
в направлении флексии и экстензии с использованием пассивных движений
(усиление кранио-сакрального ритма) (см. рис. 1 гл. 3, с. 221)
Мануальная терапия на мозговом черепе
213
флексии или экстензии мобилизацию
желательно выполнять одновременно и в том,
и в другом направлении.
2. Для усиления воздействия на сфено-
базилярный синхондроз врач может
дополнительно использовать форсированный вдох
и выдох, дорсальную и плантарную
флексию стоп или наружную и внутреннюю
ротацию стоп, выполняемые пациентом.
3.1.2.2. Мобилизация сфено-базилярного синхондроза
в направлении латерофлексии (бокового наклона) (см. рис. 1 гл. 3, с. 221)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки.
Традиционным приемом захватывает свод
черепа пациента.
В начале фазы флексии КСР
указательным пальцем кисти со стороны ДФ врач
смещает большое крыло основной кости
пациента в дорсальном направлении, а
мизинцем синхронно смещает латеральный
край затылочной кости в вентральном
направлении вокруг вертикальной оси в
горизонтальной плоскости до барьера.
В фазе экстензии врач удерживает
достигнутое преднапряжение.
Техника выполняется до получения
эффекта релиза.
Примечание. При выполнении
мобилизации врач сначала осуществляет боковой
наклон в СБС в направлении наименьшего
напряжения ("непрямое" воздействие) до
ощущения расслабления, затем - в
направлении ограничения движения ("прямое"
воздействие), также до ощущения
расслабления и увеличения объема бокового
наклона.
3.1.2.3. Мобилизация сфено-базилярного синхондроза
в направлении торсии (см. рис. 1 гл. 3, с. 221)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Традиционным приемом захватывает
свод черепа пациента.
В начале фазы флексии КСР
указательным пальцем одной кисти и
мизинцем другой врач синхронно смещает
большое крыло основной кости с одной
стороны и латеральный край
затылочной кости с другой стороны медио-кра-
ниально вокруг продольной оси до
барьера, что приводит к торсии основной и
затылочной костей во фронтальной
плоскости.
В фазе экстензии врач удерживает
созданное преднапряжение.
Техника выполняется до появления
эффекта релиза по принципу, описанному в
примечании т. 3.1.2.2. и введении.
3.1.2.4. Мобилизация сфено-базилярного синхондроза
в направлении латерального смешения (см. рис. 1 гл. 3, с. 221)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Традиционным приемом захватывает
свод черепа пациента.
В начале флексии КСР указательным
пальцем и мизинцем одной кисти врач
смещает большое крыло основной кости и
латеральный край затылочной кости в
вентральном направлении. Указательным
пальцем и мизинцем другой руки
синхронно смещает соответствующие
структуры черепа в дорсальном направлении до
барьера вдоль продольной оси, что
приводит к латеро-латеральному смещению
основной кости в одну сторону, затылочной
кости - в другую сторону.
В фазе экстензии врач удерживает
созданное преднапряжение.
Техника выполняется до появления
эффекта релиза по принципу, описанному в
примечании т. 3.1.2.2. и введении.
3.1.2.5. Мобилизация сфено-базилярного синхондроза
в вертикальном направлении (см. рис. 1 гл. 3, с. 221)
ИПП - лежа на спине, голова в ней- Врач сидит у головного конца ку-
тральном положении. шетки. Традиционным приемом захва-
214 О. С. Мерзенюк Практическое руководство по мануальной терапии
тывает свод черепа пациента. В СБС
возможно краниальное и каудальное
смещение основной кости.
Краниальное смещение.
В начале фазы флексии КСР
указательными пальцами обеих кистей врач
смещает большие крылья основной кости каудо-
дорсально до барьера, а мизинцами
синхронно смещает латеральные края
затылочной кости в кранио-вентральном
направлении до барьера, что способствует
краниальному смещению заднего верхнего края
тела основной кости.
В фазе экстензии врач удерживает
созданное преднапряжение.
Каудальное смещение.
В начале фазы флексии КСР
указательными пальцами обеих кистей врач
смещает большие крылья основной кости в
кранио-дорсальном направлении, а
мизинцами смещает латеральные края
затылочной кости в каудо-вентральном
направлении до барьера, что способствует каудаль-
ному смещению заднего верхнего края
тела основной кости.
В фазе экстензии врач удерживает
созданное преднапряжение.
Техника выполняется до появления
эффекта релиза по принципу, описанному в
примечании т. 3.1.2.2., т.е. при
определении ограничения вертикального смещения
в каудальном направлении мобилизация
выполняется сначала в краниальном
направлении и наоборот.
3.1.2.6. Мобилизация сФено-базилярного синхондроза
при компрессии (см. рис. 1 гл. 3, с. 221)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Традиционным приемом захватывает
свод черепа пациента.
В начале фазы экстензии
указательными пальцами обеих кистей врач смещает
большие крылья основной кости в вент-
ро-краниальном направлении до барьера,
а мизинцами синхронно смещает
латеральный край затылочной кости в дорсо-
краниальном направлении до барьера, что
способствует декомпрессии в СБС.
В фазе флексии врач удерживает
созданное преднапряжение.
Техника выполняется до появления
эффекта релиза.
3.1.2.7. Универсальная мобилизация сфено-базилярного синхондроза
(усиление кранио-сакрального ритма) (рис. 2а, б, с. 221)
ИПП - лежа на спине, голова в
нейтральной позиции или в небольшой
ротации.
Врач сидит у головного конца кушетки.
Большим пальцем одной руки врач
фиксирует лобную кость в области глабе-
лы, указательным и средним пальцами
другой кисти фиксирует основание
затылочной кости вблизи большого
затылочного отверстия.
Пациент выполняет форсированный
вдох и дорсофлексию стоп, при этом врач
смещает лобную кость в дорсо-краниаль-
ном направлении, что вызывает ее
флексию в кранио-сакральном механизме.
Синхронно смещает затылочную кость в
вентральном направлении, что вызывает ее
флексию (анатомическую экстензию) в
кранио-сакральном механизме. Данные
воздействия врача способствуют усилению
флексионной фазы КСР.
Во время форсированного выдоха и
подошвенной флексии стоп врач тенарами
обеих кистей надавливает на
периферические части теменных костей у чешуйчатых
швов, что вызывает внутреннюю ротацию
теменных костей. Данные воздействия
врача способствуют усилению экстензионной
фазы КСР.
Техника выполняется 12-20 раз.
Мануальная терапия на мозговом черепе
215
"^
3.1.3. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ височной кости
3.1.3.1. Мобилизация височных костей при компрессии
(латеральное смешение каменистой части височных костей) (рис. 3, с. 221)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки.
Пальцами обеих кистей врач фиксирует
ушные раковины пациента и смещает их в
латеро-дорсальном направлении вдоль оси
пирамидки до барьера. Затем улавливает
КСР и в фазе флексии усиливает смещение
ушных раковин до нового барьера, что
способствует латеральному смещению
височных костей.
В фазе экстензии КСР врач
удерживает созданное преднапряжение.
Техника выполняется до появления
эффекта релиза и ощущения увеличения
объема латерального смещения височных
костей, что способствует устранению их
компрессии.
Примечание. Техника латерального
смещения каменистой части височной
кости может применяться и с одной
стороны.
3.1.3.2. Мобилизация височной кости в направлении наружной ротации
с одной стороны (рис. 4, с. 221)
ИПП - лежа на спине, голова
приведена в небольшую ротацию и экстензию. Это
экстензионное анатомическое положение
затылочной кости соответствует флексион-
ной фазе КСР и будет способствовать более
эффективному выполнению техники.
Врач сидит у головного конца
кушетки, немного сбоку от головы пациента.
Кистью одной руки врач поддерживает
голову пациента, кистью другой руки
фиксирует актуальную височную кость
пациента таким образом, чтобы средний
палец находился в наружном слуховом
проходе (центр ротационного движения),
большой и указательный пальцы
фиксировали скуловой отросток височных
костей, а мизинец и безымянный палец -
верхушку сосцевидного отростка.
Затем врач улавливает начало флекси-
онной фазы КСР, смещает большим и
указательным пальцами скуловой отросток
каудо-латерально до барьера, что
способствует наружной ротации височной кости
во фронтальной плоскости. Синхронно
смещает мизинцем и безымянным
пальцем сосцевидный отросток дорсо-медиаль-
но до барьера, что вызывает наружную
ротацию височной кости в
горизонтальной плоскости.
В фазе экстензии КСР врач
удерживает созданное преднапряжение до
получения эффекта релиза и увеличения
объема наружной ротации височной
кости.
Техника может выполняться
несколько раз.
3.1.3.3. Мобилизация височной кости в направлении внутренней ротации
с одной стороны (см. рис. 4 гл. 3, с. 221)
ИПП - лежа на спине, голова
приведена в небольшую ротацию и флексию.
Это флексионное анатомическое
положение затылочной кости соответствует эк-
стензионной фазе КСР и будет
способствовать более эффективному выполнению
техники.
Врач сидит у головного конца
кушетки, немного сбоку от головы пациента.
Кистью одной руки врач поддерживает
голову пациента, кистью другой руки
фиксирует актуальную височную кость
пациента таким образом, чтобы средний
палец находился в наружном слуховом
проходе (центр ротационного движения),
большой и указательный пальцы
фиксировали скуловой отросток височных
костей, а мизинец и безымянный палец -
верхушку сосцевидного отростка, несколько
сзади и медиально.
Затем врач улавливает начало экстен-
зионной фазы КСР, смещает большим и
указательным пальцами скуловой
отросток кранио-медиально до барьера, что
способствует внутренней ротации височной
кости во фронтальной плоскости. Син-
216 О. С. Мерзенюк Практическое руководство по мануальной терапии
хронно смещает мизинцем и безымянным
пальцем сосцевидный отросток вентро-ла-
терально до барьера, что вызывает
внутреннюю ротацию височной кости в
горизонтальной плоскости.
В фазе флексии КСР врач удерживает
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки, пальцами обеих кистей фиксирует
височные кости пациента таким образом,
чтобы средние пальцы находились в
наружном слуховом проходе (центр
ротационного движения), большие и
указательные пальцы фиксировали скуловой
отросток височных костей, а мизинцы и
безымянные пальцы - верхушку сосцевидного
отростка с 2-х сторон.
Затем врач улавливает начало флексион-
ной фазы КСР, смещает большими
пальцами скуловой отросток каудо-латерально и
синхронно смещает мизинцами и
безымянными пальцами сосцевидный отросток
дорсо-медиально до барьера, что вызывает
наружную ротацию височных костей.
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Голова пациента располагается на
кистях врача, скрещенных таким образом,
чтобы дистальные части тенаров и
большие пальцы фиксировали сосцевидные
отростки обеих височных костей.
Врач улавливает начало флексионной
фазы КСР и большими пальцами и тена-
рами обеих кистей синхронно надавливает
на сосцевидные отростки в медио-дорсаль-
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит или стоит у головного
конца кушетки сзади и чуть сбоку от
пациента, с противоположной стороны от ДФ.
Кистью одной руки врач фиксирует
затылок и подзатылочную область
пациента таким образом, чтобы большой
палец и тенар располагались под сосце-
созданное преднапряжение до получения
эффекта релиза и увеличения объема
внутренней ротации височной кости.
Техника может выполняться
несколько раз.
В фазе экстензии КСР указательными
пальцами обеих кистей врач выполняет
кранио-медиальное смещение скулового
отростка и синхронно безымянными
пальцами и мизинцами фиксирует верхушку
дорсо-медиально и смещает сосцевидный
отросток вентро-латерально, что
вызывает внутреннюю ротацию височных костей.
Техника выполняется несколько раз до
восстановления движения в ограниченном
направлении и появления эффекта
релиза в этом направлении.
Примечание. Если определялось
ограниченное движение височной кости с одной
стороны, то желательно выполнять эту технику
2-сторонним захватом.
ном направлении до барьера, что вызывает
наружную ротацию височных костей.
В фазе экстензии КСР врач отпускает
тенары и большие пальцы, освобождая
движения височных костей в направлении
внутренней ротации.
Техника повторяется несколько раз до
восстановления движения височной кости
в наружной ротации и получения
эффекта релиза.
Примечание. Техника особенно
эффективна у детей.
видным отростком с актуальной
стороны. Вилкой из большого и
указательного или среднего пальцев другой
кисти врач фиксирует большие крылья
основной кости, а мизинец вводит в
полость рта и располагает на наружной
поверхности крыловидного отростка
основной кости.
3.1.3.4. Мобилизация височных костей в направлении наружной
и внутренней ротации (синхронный поворот) (рис. 5, с. 222)
3.1.3.5. Мобилизация височных костей
в направлении наружной ротации (синхронный поворот) (рис. 6а, б, с. 222)
3.1.3.6. Мобилизация клиновидно-каменистого сочленения (рис. 7, с. 222)
Мануальная терапия на мозговом черепе
217
Во время начала флексионной фазы
КСР врач надавливает на сосцевидный
отросток медио-дорсально, что
вызывает наружную ротацию височной кости и
синхронно смещает большие крылья
основной кости в вентро-каудальном
направлении до барьера, при этом
надавливая мизинцем на крыловидный
отросток, что вызывает флексию основной
кости в сагиттальной плоскости.
Врач удерживает созданное преднапря-
жение до появления эффекта релиза.
Синхронное движение височной кости
в наружной ротации и флексия основной
кости вокруг поперечной оси
способствуют репозиции клиновидно-каменистого
сочленения.
Техника повторяется 1 - 3 раза.
Примечание. Возможна мобилизация
клиновидно-каменистого сочленения,
дополнительно, с использованием смещения
основной кости вокруг вертикальной оси
в горизонтальной плоскости и вокруг
продольной оси во фронтальной плоскости.
3.1.4. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИИ
ЗАТЫЛОЧНОЙ КОСТИ
3.1.4.1. Компрессия 4-го желудочка (Су - 4) (рис. 8а, б, с. 223)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Тенарами скрещенных кистей обеих
рук, которые образуют "вместилище" для
затылка, врач фиксирует чешую
затылочной кости в области латеральных
краев.
Во время экстензионной фазы КСР врач
постепенно слегка сдавливает чешую
затылочной кости тенарами своих кистей
медиально и немного краниально до
барьера, а во время флексионной фазы КСР
прекращает компрессию и удерживает руки
в достигнутом положении преднапряже-
ния. Через некоторое время наступает так
называемая зона молчания или точка
покоя", когда КСР не выслушивается.
Техника выполняется до получения
эффекта релиза, т.е. увеличения объема
экстензии и как бы "размягчения"
затылочной кости.
Примечание. Если фазы КСР не
определяются, врач просит пациента интенсивно
дышать и выполняет сдавливание
затылочной кости тенарами обеих кистей во время
фазы выдоха и прекращает сдавливание во
время фазы вдоха. Дополнительно пациент
может выполнять плантарную флексию
стоп во время выдоха и дорсофлексию стоп
во время вдоха.
3.1.4.2. Техника "расширения" большого затылочного отверстия (рис. 9, с. 223)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки.
Пальцы обеих кистей врач
располагает как можно ближе к затылочному
отверстию и фиксирует мягкие ткани,
прижимая их к затылочной кости до
барьера и слегка экстензируя голову
пациента.
Затем врач, удерживая созданное
преднапряжение, определяет
врожденные сокращения мышц затылка и
медленно выполняет супинацию кистей,
несколько приближая локти друг к другу,
и следует за расслаблением мягких
тканей шейно-головного перехода до
нового барьера.
Техника выполняется до получения
ощущения явной релаксации мягких
тканей затылка. При выполнении этой
техники врач мысленно представляет
"расширение" большого затылочного
отверстия.
3.1.4.3. Техника декомпрессии мыщелков затылочной кости
(мобилизация С ■ Сг в направлении флексии) (см. рис. 9 гл. 3, с. 223)
ИПП - лежа на спине, голова в
нейтральной позиции.
Врач сидит у головного конца кушетки.
Кончиками пальцев обеих кистей врач
фиксирует голову пациента в области
основания затылочной кости на уровне
218 О. С. Мерзенюк Практическое руководство по мануальной терапии
С0 - Сх и выполняет тракцию головы с
элементом легкой флексии до барьера.
Затем врач, удерживая созданное пред-
напряжение, определяет врожденные
сокращения мышц затылка и слегка
усиливает тракцию и флексию головы,
следуя за расслаблением мягких тканей
шейно-головного перехода до нового
барьера.
Техника выполняется до ощущения
явной релаксации затылочных мышц в
зоне С0 - С2, что способствует
декомпрессии мыщелков затылочной кости.
Примечание. При биомеханической
необходимости врач, постепенно усиливая
флексию головы и ШОП, может получить
релаксацию мягких тканей и в
нижерасположенных сегментах (С^ С4).
3.1.5. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ ТЕМЕННОЙ КОСТИ
3.1.5.1. Мобилизация теменных костей в направлении наружной
и внутренней ротации (рис. 10а. б. с. 223)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки.
Большими пальцами обеих кистей врач
фиксирует теменные кости у
сагиттального шва (приблизительно посередине длин-
ника кости), остальными пальцами
фиксирует периферические части теменных
костей по ходу чешуйчатых швов.
Затем врач улавливает начало флекси-
онной фазы КСР и надавливает
большими пальцами на медиальный край
теменных костей в каудальном направлении до
барьера, что способствует их наружной
ротации.
Во время фазы экстензии КСР врач
остальными пальцами синхронно
надавливает на латеральные края теменных
костей в медио-каудальном направлении до
барьера, что способствует их внутренней
ротации.
Техника выполняется 6-8 раз до
восстановления объема подвижности теменных
костей.
3.1.5.2. Техника подъема теменных костей (теменной лифт) (рис. 11а, б, с. 224)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки,
пальцами обеих кистей (2-й - 5-й)
фиксирует периферические части теменных костей
вблизи чешуйчатого шва.
Затем врач улавливает начало флекси-
онной фазы КСР и смещает теменные
кости в краниальном направлении до
барьера. В фазе экстензии КСР удерживает
созданное преднапряжение.
Техника выполняется несколько раз до
получения явного расслабления и
увеличения объема краниального смещения
теменных костей.
Примечание. Данная техника
активно способствует оттоку венозной крови из
черепа.
3.1.6. ТЕХНИКИ КОРРЕКЦИИ
3.1.6.1. Техника лобного
ДИСФУНКЦИЙ ЛОБНОЙ КОСТИ
расширения (рис. 12, с. 224)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца кушетки.
Большими пальцами обеих кистей,
наложенными друг на друга, врач
фиксирует лобную кость в области метопического
шва и слегка смещает ее дорсально.
Указательными пальцами фиксирует
скуловые отростки лобной кости и во время
флексионной фазы КСР смещает их вент-
рально до барьера. Врач удерживает
созданное преднапряжение до тех пор, пока
ощущает большими пальцами колебания
внутричерепных мембран в области
метопического шва.
Техника выполняется несколько раз, до
тех пор, пока не наступит успокоение
внутричерепных мембран и не появится
ощущение релаксации в области
метопического шва.
Примечание. Эта техника показана для
лечения этмоидита, т.к. способствует
расширению на лобной кости вырезки для
решетчатой кости и, соответственно,
расширению решетчатого синуса и
улучшению его дренажа.
Мануальная терапия на мозговом черепе
219
3.1.6.2. Техника подъема лобной кости (лобный лифт) (рис. 13а, б, с. 225)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки.
Указательными пальцами обеих кистей
врач фиксирует скуловые отростки
лобной кости. Затем во время флексионной
фазы КСР смещает лобную кость вент-
рально до барьера.
Во время экстензионной фазы КСР врач
удерживает созданное преднапряжение.
Техника выполняется до получения
эффекта релиза лобной кости во время
флексионной фазы КСР и увеличения объема
вентрального смещения лобной кости.
Примечание. При выполнении этой
техники врачу желательно
визуализировать флексионную фазу лобной кости: она
движется в анатомическую экстензию и ка-
удально.
3.1.7. ТЕХНИКИ КОРРЕКЦИИ ФИКСАЦИЙ ШВОВ ЧЕРЕПА
3.1.7.1. Энергетическая техника расширения швов черепа (рис. 14а, б, с. 225)
ИПП - лежа на спине, на боку, на
животе, в зависимости от расположения
актуального шва.
Врач сидит в позиции, удобной для
выполнения расслабления актуального
шва.
Вилкой из указательного и среднего
пальцев одной кисти врач фиксирует
место напряженного шва с 2-х сторон и
удерживает его в состоянии преднапряжения.
Указательным или средним пальцем
другой кисти фиксирует самое отдаленное и
напряженное место черепа по длиннику и
мысленно посылает энергию и (или)
слабую механическую волну к
противоположной актуальной зоне, где на определенном
этапе получает ощущение релиза тканей
и расширения шва.
Техника выполняется несколько раз до
восстановления эластичности в шве.
3.1.7.2. Расслабление височно-теменного шва (рис. 15а, б, с. 225)
ИПП - лежа на спине, голова слегка
ротирована в противоположную сторону от
ДФ.
Врач сидит у головного конца кушетки
и немного сбоку от головы пациента, со
стороны ДФ.
Большим пальцем одной кисти врач
фиксирует теменную кость вблизи
чешуйчатого шва. Большим пальцем другой кисти
фиксирует чешую височной кости в
актуальной зоне шва, а указательный и
средний пальцы располагает над сосцевидным
отростком.
Во время флексионной фазы КСР
указательным и средним пальцами врач
выполняет давление на сосцевидный
отросток медио-дорсально до барьера, вызывая
наружный поворот височной кости.
Одновременно большими пальцами обеих
кистей выполняет растяжение
височно-теменного шва до барьера.
Во время экстензионной фазы КСР
большим пальцем, фиксирующим теменную
кость, врач оказывает давление на нее
медиально, что способствует внутренней
ротации теменной кости. Большие пальцы
растягивают височно-теменной шов в
стороны до получения эффекта релиза
тканей и расширения шва.
Техника может выполняться
несколько раз.
3.1.7.3. Расслабление височно-скулового шва (рис. 16а, б, с. 225)
ИПП - лежа на спине, голова
ротирована в противоположную сторону от ДФ.
Врач сидит у головного конца кушетки
и немного сбоку от головы пациента с
противоположной стороны от ДФ.
Большим и указательным пальцами
одной кисти врач фиксирует скуловой
отросток височной кости и смещает
его в краниальном направлении до
барьера. Средний палец располагает в
наружном слуховом проходе, безымянным
и мизинцем фиксирует сосцевидный
отросток.
Большим и указательным пальцами
другой кисти врач фиксирует скуловую
кость вблизи височно-скулового шва и
220 О. С. Мерзенюк Практическое руководство по мануальной терапии
смещает ее в каудальном направлении
до барьера.
Обеими руками выполняет
скручивание височно-скуловой арки вокруг
продольной оси до появления эффекта ре-
ИПП - лежа на спине, голова
несколько ротирована в противоположную
сторону от ДФ.
Врач сидит у головного конца кушетки
и немного сбоку от головы пациента, со
стороны ДФ.
Основную фалангу большого пальца
одной кисти врач располагает на
сосцевидном отростке с актуальной стороны и
смещает его в вентро-медиальном
направлении до барьера. Тенар располагает вбли-
ИПП - лежа на спине, голова в
нейтральном положении либо в легкой флексии.
Врач сидит у головного конца кушетки.
Большими пальцами, расположенными
крестообразно, врач фиксирует теменные
кости в области сагиттального шва.
1 вариант.
Во время флексионной фазы КСР врач
усиливает давление пальцев в каудально-
латеральных направлениях до барьера.
Во время экстензионной фазы КСР врач
удерживает созданное преднапряжение до
получения эффекта релиза тканей и
расширения сагиттального шва.
ИПП - лежа на спине, голова слегка
повернута в противоположную сторону от
ДФ.
Врач сидит у головного конца
кушетки и немного сбоку от головы пациента,
со стороны ДФ.
Кистью одной руки врач фиксирует
лобную кость, располагая указательный и
средний пальцы на ее скуловых
отростках, непосредственно у лобно-скулового
шва. Указательным и средним пальцами
другой кисти фиксирует скуловую кость.
Во время флексионной фазы КСР врач
смещает скуловую кость в вентро-каудо-
лиза тканей и расширения височно-ску-
лового шва.
Техника может выполняться
несколько раз.
зи затылочно-сосцевидного шва. Большой
палец другой кисти располагает на
латеральном крае затылочной кости и
смещает кость в медио-дорсальном направлении
до барьера, выполняя тракцию в затылоч-
но-сосцевидном шве.
Врач удерживает созданное
преднапряжение до появления эффекта релиза
тканей и расширения шва.
Техника может выполняться
несколько раз.
2 вариант.
Врач удерживает пальцы в положении
преднапряжения без учета фаз КСР до
появления эффекта релиза тканей и
расширения сагиттального шва.
Техника может выполняться
несколько раз.
Примечание. Второй вариант релиза
может выполняться на любых других
швах черепа, при этом голова пациента
будет находиться в другом положении,
удобном для устранения фиксации в
актуальном шве.
медиальном направлении до барьера, что
способствует ее наружной ротации.
Одновременно смещает лобную кость во
флексию (анатомическую экстензию) до
барьера, что вызывает смещение наружного
отростка орбиты в вентро-краниальном
направлении и способствует усилению
растяжения актуального шва.
Во время экстензионной фазы КСР врач
удерживает созданное преднапряжение до
появления эффекта релиза тканей и
расширения лобно-скулового шва.
Техника может выполняться
несколько раз.
3.1.7.4. Расслабление затылочно-сосцевидного шва (рис. 17, с. 226)
3.1.7.5. Расслабление сагиттального шва (рис. 18 а, б, с. 226)
3.1.7.6. Расслабление лобно-скулового шва (рис. 19 а, б, с. 226)
Краниальная мануальная терапия
221
Рисунки к главе 3
Рис. 1 а, б
Техника выслушивания кранио-сакрального ритма
иис. 3 Рис. 4
Мобилизация височных костей при компрес- Мобилизация височной кости в направле-
сии (латеральное смещение каменистой ча- нии наружной ротации с одной стороны
сти височных костей)
222 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 6 а, б
Мобилизация височных костей в
направлении наружной ротации (синхронный
поворот)
Рис. 5
Мобилизация височных костей в
направлении наружной и внутренней ротации
(синхронный поворот)
i
i
——— ...
■1
Рис. 7
Мобилизация клиновидно-каменистого
сочленения
краниальная мануальная терапия
223
Рис. 8 а, б
Компрессия 4-го желудочка
Рис. 9
Техника «расширения» большого
затылочного отверстия
Рис. 10 а, б
Мобилизация теменных костей в
направлении наружной и внутренней ротации
224 О. С. Мерзеннж Практическое руководство по мануальной терапии
Рис. 11 а, б
Техника подъема теменных костей (теменной лифт)
Рис. 12
Техника лобного расширения
Рис. 13 а, б
Техника подъема лобной кости (лобный лифт)
Краниальная мануальная терапия
225
Рис. 14 а, б
Энергетическая техника расширения швов черепа
Рис. 15 а, б
Расслабление височно-теменного шва
Расслабление височно-скулового шва
226 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 17
Расслоение затылочно-сосцевидного шва
Рис. 18 а, б
Расслабление сагиттального шва
Рис. 19 а, б
Расслабление лобно-скулового шва
Краниальная мануальная терапия
227
Рис. 20
Расслабление лобно-клиновидного шва
Рис. 21
«Пластилиновая» техника
Рис. 22
Мобилизация решетчатой кости в
направлении флексии и экстензии
Рис. 23
Мобилизация сошника в направлении
флексии и экстензии
Рис. 24 а, б
Мобилизация сошника в направлении торсии
и латеро-латерального смещения
228_ _ ^^^Шерзешок Г^актмческое pyjw^dcmeono M(my^/i^^_j^pajmuL
, Рис. 25 а, б
Мобилизация носовой кости в каудальном
направлении
Рис. 26 а, б
Мобилизация скуловой кости в направлении наружной и внутренней ротации
с одной стороны
Рис. 27 а, б
Мобилизация верхней челюсти в направлении
наружной и внутренней ротации с одной стороны
Краниальная мануальная терапия
229
Рис. 28 а, б
Мобилизация верхнечелюстно-основного комплекса в торсионном
и латеро-латеральном направлениях
Рис. 29 а, б
Мобилизация верхнечелюстно-основного комплекса при компрессии
Рис. 30 а, б
Расслабление верхнечелюстно-лобного шва
230 О. С. Мерзенюк Практическое руководство по мануальной терапии
& --;-^,;;--г "
А
Рис. 31 а, б
Расслабление верхнечелюстно-скулового шва
Рис. 32
Мобилизация нижней челюсти в
краниальном и каудальном направлении
Рис. 33
Манипуляция височно-нижнечелюстного
сустава
Рис. 34 Рис. 35
ПИР жевательных, височных и наружных ПИР двубрюшной мышцы диафрагмы рта
крыло-небных мышц
Краниальная мануальная терапия
231
**im
Рис. 36
ПИР мышцы,
поднимающей угол рта
Рис. 37
ПИР щечной
|
мышцыимышцы смеха
Рис. 38
ПИР круговой
мышцы глаза
Рис. 39
ПИР подбородочной мышцы и мышцы,
опускающей угол рта
Рис. 40
ПИР круговой мышцы рта
232 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 41
Растяжение твердой мозговой
оболочки из положения сидя
Рис. 43
Растяжение твердой мозговой
оболочки из положения лежа на животе
Рис. 42
Растяжение твердой мозговой оболочки из
положения лежа на боку
Рис. 44
Расслабление и восстановление баланса
твердой мозговой оболочки из положения лежа
Рис. 45
Расслабление
и восстановле-
ние баланса
твердой
мозговой
оболочки с
использованием
ходьбы на месте
Е
Мануальная терапия на лицевом черепе
233
3.1.7.7. Расслабление лобно-клиновидного шва (рис. 20, с. 227)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, немного сбоку от головы пациента.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости, а мизинец вводит в полость рта
пациента и располагает на наружной
поверхности крыловидного отростка основной
кости. Вилкой из большого и
указательного пальцев другой кисти врач
фиксирует лобную кость, располагая свои
пальцы над височной линией лобной кости
вблизи больших крыльев.
Во время начала флексионной фазы
КСР врач смещает основную кость во
флексию вокруг поперечной оси в
сагиттальной плоскости до барьера, при этом
надавливая мизинцем на крыловидный
отросток.
Кистью другой руки одновременно
смещает лобную кость в вентро-краниальном
направлении, также вокруг поперечной
оси в сагиттальной плоскости до барьера,
т.е. приводит ее в анатомическую
экстензию, что способствует напряжению
лобно-клиновидного шва. В экстензионную
фазу КСР врач удерживает созданное пред-
напряжение до получения эффекта
релиза и расширения актуального шва.
Техника может выполняться
несколько раз.
Примечание. Во время флексионной
фазы КСР врач может смещать лобную
кость вокруг продольной оси в
горизонтальной плоскости и удерживать
созданное преднапряжение в фазе экстензии
КСР до эффекта релиза, что также
будет способствовать расслаблению лобно-
клиновидного шва.
3.1.8. ТЕХНИКА ФОРМИРОВАНИЯ ЧЕРЕПА
3.1.8.1. "Пластилиновая" техника (рис. 21, с. 227)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки. Пальцами обеих кистей выполняет
захват свода приемом Сатерланда.
Врач улавливает начало флексионной
фазы КСР и выполняет разнонаправленные
движения кистями обеих рук в вентро-дор-
сальном и кранио-каудальном
направлениях, напоминающие движения
латерального смещения в СБС. В фазе экстензии
КСР приостанавливает свои движения.
Техника выполняется до восстановления
баланса в краниальной системе, т.е.
восстановления равновесия оси Сатерлэнда, при
этом возникает общий релиз в
краниальной системе и череп становится
"пластилиновым". Некоторые авторы называют эту
методику "техникой лепления".
Примечание. Особенно эта техника
эффективна у детей.
3.2. МАНУАЛЬНАЯ ТЕРАПИЯ НА ЛИЦЕВОМ ЧЕРЕПЕ
3.2.1. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ РЕШЕТЧАТОЙ КОСТИ
3.2.1.1.Мобилизация решетчатой кости в направлении флексии
и экстензии (рис. 22, с. 227)
ИПП - лежа на спине.
Врач сидит или стоит у головного конца
кушетки.
Большим пальцем одной кисти врач
фиксирует лобно-носовое сочленение
пациента, пытаясь уловить КСР. Указательный
палец другой кисти помещает в полость
рта и фиксирует крестообразный шов,
также пытаясь уловить КСР.
Затем во время флексионной фазы
КСР большим пальцем врач
надавливает на лобно-носовое сочленение в дорсо-
краниальном направлении, что приводит
к усилению флексии решетчатой кости.
Во время экстензионной фазы КСР врач
надавливает указательным пальцем на
крестообразный шов краниально, что
способствует изменению движения сошника
234 О. С. Мерзенюк Практическое руководство по мануальной терапии
и приводит к экстензии решетчатой кости.
Техника выполняется несколько раз до
увеличения объема флексии и экстензии
решетчатой кости.
Примечание. Эта техника показана
для лечения этмоидита, т.к.
способствует расширению решетчатого синуса и
улучшению его дренажа.
3.2.2. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ СОШНИКА
3.2.2.1. Мобилизация сошника в направлении Флексии и экстензии
(рис. 23,
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, несколько сбоку от головы пациента.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости пациента и улавливает КСР.
Указательный палец другой кисти помещает в
полость рта, фиксирует небный шов
около рассеченного отверстия и улавливает
КСР.
Во время флексионной фазы КСР врач
смещает большие крылья основной
кости каудо-дорсально, а указательным
пальцем другой кисти надавливает на
небный шов краниально, что способству-
с. 227)
ет краниальному смещению вентральной
части сошника и усилению его
анатомической экстензии.
Во время экстензионной фазы КСР
врач смещает большие крылья основной
кости кранио-вентрально, а
указательным пальцем надавливает краниально на
арочный шов, что способствует
краниальному смещению дорсальной части
сошника и усилению его анатомической
флексии.
Техника выполняется несколько раз до
увеличения объема флексии и экстензии.
Примечание. Данная техника
показана при ринитах и риносинуитах, т.к.
улучшает дренаж носового синуса.
3.2.2.2. Мобилизация сошника в направлении торсии
и латеро-латерального смешения (рис. 24а, б, с. 227)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, несколько сбоку от головы пациента.
Указательными пальцами обеих кистей
врач фиксирует межверхнечелюстной шов
пациента.
Врач выслушивает КСР и во время
флексионной фазы пальцами как бы
разворачивает шов в направлении
свободного движения ("непрямое" воздействие) до
наступления расслабления. Затем врач
поворачивает пальцы в противоположную
сторону, т.е. по направлению барьера, и
удерживает это положение также до
наступления расслабления ("прямое"
воздействие) и увеличения объема торсии. Для
мобилизации сошника в латеральном
направлении врач смещает пальцами
межверхнечелюстной шов в поперечном
направлении (латеро-латерально): сначала в
сторону свободного движения, а затем в
сторону барьера.
Техника выполняется несколько раз.
Примечание. Данная техника
показана при ринитах и риносинуитах, т. к.
улучшает дренаж носового синуса.
3.2.3. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ носовой кости
3.2.3.1. Мобилизация носовой кости в каудальном направлении (рис. 25а, б, с. 228)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, несколько сбоку от головы
пациента.
Кистью одной руки врач фиксирует
периферические части лобной кости
пациента, располагая большой и указательный
или средний пальцы вблизи скуловых
отростков лобной кости. Большим и
указательным пальцами другой кисти
фиксирует носовую кость, смещает ее во время
флексионной фазы КСР в каудальном
направлении до барьера и удерживает ее в
таком положении до наступления
расслабления и увеличения объема каудального
смещения носовой кости.
Техника выполняется несколько раз.
Примечание. Данная техника
показана при ринитах, т.к. улучшает дренаж
носового синуса.
Мануальная терапия на лицевом черепе
235
3.2.3.2. Мобилизация носовой кости в направлении наружной
и внутренней ротации (см. рис. 25 гл. 3, с. 228)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, несколько сбоку от головы пациента.
Кистью одной руки врач фиксирует
периферические части лобной кости
пациента, располагая большой и указательный
или средний пальцы вблизи скуловых
отростков лобной кости. Большим и
указательным пальцами другой кисти
фиксирует носовую кость, смещает ее во время
флексионной фазы КСР в направлении
наружной и (или) внутренней ротации до
барьера и удерживает ее в таком положении
до появления эффекта расслабления и
увеличения объема ротации носовой кости в
актуальном направлении.
Техника выполняется несколько раз.
Примечание. Данная техника
показана при ринитах, т. к. улучшает
дренаж носового синуса.
3.2.4. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ СКУЛОВОЙ КОСТИ
3.2.4.1. Мобилизация скуловой кости в направлении наружной
и внутренней ротации с одной стороны (рис. 26а, б, с. 228)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки.
Вилкой из указательного и
среднего пальцев обеих кистей врач
фиксирует скуловые кости пациента таким
образом, чтобы указательный палец
располагался вдоль орбитального края, а
средний - вдоль нижнего края скуловой
кости.
Врач улавливает КСР и во время
флексионной фазы с актуальной стороны
надавливает указательным пальцем на
орбитальный край скуловой кости каудально, а
средним - на нижний край скуловой кости кау-
до-медиально, что способствует наружной
ротации скуловой кости вокруг оси,
проведенной от надпереносья до угла нижней
челюсти.
Во время экстензионной фазы
надавливает указательным пальцем кранио-меди-
ально, а средним - краниально, что
способствует внутренней ротации скуловой
кости вокруг вышеуказанной оси. С
противоположной стороны пальцы лишь
поддерживают скуловую кость.
После этого врач осуществляет
преимущественное воздействие в
направлении наименьшего напряжения
("непрямое" воздействие) до ощущения
расслабления, затем - в направлении
барьера ("прямое" воздействие), также до
ощущения расслабления и увеличения
объема ротации.
Техника может повторяться несколько
раз.
Примечания. 1. Данная техника может
выполняться билатерально одновременно
на 2-х скуловых костях, если
определяются подобные биомеханические
изменения.
2. Данная техника показана при
гайморитах, т. к. улучшает дренаж
гайморовой пазухи.
3.2.5. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ ВЕРХНЕЙ ЧЕЛЮСТИ
3.2.5.1. Мобилизация верхней челюсти в направлении наружной
и внутренней ротации с одной стороны (рис. 27а, б, с. 228)
ИПП - лежа на спине.
Врач сидит сбоку от пациента, на
уровне его головы, с противоположной
стороны от ДФ верхней челюсти.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости пациента и улавливает КСР. Супи-
нированный указательный палец другой
кисти вводит в полость рта и фиксирует
скуловой отросток верхней челюсти с
актуальной стороны.
Во время флексионной фазы КСР врач
усиливает флексию основной кости и од-
236 О. С. Мерзенюк Практическое руководство по мануальной терапии
новременно выполняет наружную ротацию
верхней челюсти в горизонтальной
плоскости, слегка надавливая на скуловой
отросток в вентро-латеральном направлении.
Во время экстензионной фазы КСР врач
усиливает экстензию основной кости и
одновременно пронированным указательным
пальцем надавливает на наружную
сторону альвеолярного отростка в дорсо-меди-
альном направлении, что вызывает
внутреннюю ротацию верхней челюсти.
Техника выполняется несколько раз.
ИПП - лежа на спине.
Врач стоит или сидит у головного
конца кушетки, несколько сбоку от головы
пациента.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости пациента и выслушивает КСР.
Указательным и средним пальцами другой
кисти фиксирует жевательные поверхности
коренных зубов верхней челюсти с обеих
сторон. Возможно выполнение
скручивания верхней челюсти в двух плоскостях.
Торсия во фронтальной плоскости.
Во время начала флексионной фазы
КСР врач выполняет надавливание
указательным пальцем на соответствующий
фиксированный ряд зубов верхней
челюсти, которое приводит к боковому
наклону верхней челюсти вокруг
продольной оси (торсия во фронтальной
плоскости) до барьера. Одновременно другой
рукой врач усиливает флексию основной
кости до барьера. Удерживает созданное
преднапряжение до появления
релаксации. Затем врач выполняет торсию
верхней челюсти по отношению к основной
кости в противоположную сторону до
барьера и получения ощущения
релаксации.
Торсия в горизонтальной плоскости.
Во время начала флексионной фазы
КСР врач выполняет вращение верхней
челюсти вокруг вертикальной оси до
барьера (торсия в горизонтальной плоскости)
плотно фиксированными на жевательной
Примечания. 1. При выполнении
данной техники врач сначала осуществляет
ротацию верхней челюсти в
направлении наименьшего напряжения
("непрямое" воздействие) до ощущения
расслабления, затем - в направлении барьера
("прямое" воздействие), также до
ощущения расслабления и увеличения
объема ротации.
2. Данная техника показана при
гайморитах и других синуитах, т. к.
улучшает дренаж верхнечелюстного синуса.
поверхности коренных зубов
указательным и средним пальцами. Одновременно
другой рукой врач усиливает флексию
основной кости до барьера. Удерживает
созданное преднапряжение до появления
релаксации. Затем врач выполняет торсию
верхней челюсти по отношению к
основной кости в противоположную сторону до
барьера и получения ощущения
релаксации.
Латеральное смещение во фронтальной
плоскости.
Во время начала флексионной фазы
КСР врач одновременно смещает
верхнюю челюсть и основную кость в
латеральном направлении вдоль поперечной оси во
фронтальной плоскости до барьера.
Удерживает созданное преднапряжение до
появления релаксации. Затем врач
выполняет латеральное смещение верхней
челюсти по отношению к основной кости в
противоположную сторону до барьера и
получения ощущения релаксации.
Техника выполняется несколько раз.
Примечания. 1. При выполнении
данной техники врач сначала осуществляет
торсию и латеральное смещение верхней
челюсти в направлении наименьшего
напряжения ("непрямое" воздействие) до
ощущения расслабления, затем - в
направлении барьера ("прямое" воздействие),
также до ощущения расслабления и
увеличения объема торсии и латерального
смещения.
2. Данная техника показана при
различных синуситах лицевого черепа.
3.2.5.2. Мобилизация верхнечелюстно-основного комплекса в торсионном
и латеро-латеральном направлениях (рис. 28а, б, с. 229)
Мануальная терапия на лицевом черепе
237
3.2.5.3. Мобилизация верхнечелюстно-основного комплекса
при компрессии (рис. 29а, б, с. 229)
ИПП - лежа на спине.
Врач стоит или сидит у головного
конца кушетки, несколько сбоку от головы
пациента.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости пациента и выслушивает КСР.
Кистью другой руки фиксирует альвеолярный
отросток середины верхней челюсти таким
образом, чтобы указательный палец
находился позади резцов, а большой палец -
впереди, на альвеолярном отростке; либо
захватывает верхнюю челюсть
указательным и средним пальцем так, как описано
в т. 3.2.5.2.
Во флексионной фазе КСР врач
смещает основную кость и верхнюю челюсть
вентрально до барьера вдоль продольной
оси в сагиттальной плоскости до
наступления ощущения расслабления и
увеличения объема вентрального смещения
(декомпрессии) верхнечелюстно-основного
комплекса.
Техника выполняется несколько раз.
3.2.6. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИИ НЕБНОЙ КОСТИ
3.2.6.1. Мобилизация небной кости в направлении наружной
и внутренней ротации (см. рис. 23 гл. 3, с. 227)
ИПП - лежа на спине.
Врач стоит или сидит у головного
конца кушетки, несколько сбоку от головы
пациента.
Вилкой из большого и указательного
или среднего пальцев одной кисти врач
фиксирует большие крылья основной
кости пациента и выслушивает КСР.
Указательным пальцем другой руки фиксирует
твердое небо, а именно в области
медиальной поверхности коренных зубов, сразу
позади последнего коренного зуба верхней
челюсти.
Во флексионной фазе КСР врач кистью
одной руки усиливает флексию основной
кости, а указательным пальцем другой
кисти надавливает на небную кость кранио-
медиально до барьера и наступления
ощущения расслабления, что способствует
внутренней ротации небной кости.
Затем в экстензионную фазу КСР врач
указательным пальцем надавливает лате-
рально на медиальную поверхность
коренных зубов, что способствует наружной
ротации небной кости.
Техника выполняется несколько раз.
Примечание. Для мобилизации небной
кости с противоположной стороны врач
должен поменять сторону своего
воздействия указательным пальцем.
3.2.7. ТЕХНИКИ КОРРЕКЦИИ ФИКСАЦИЙ ШВОВ ЛИЦЕВОГО ЧЕРЕПА
3.2.7.1. Расслабление межверхнечелюстного шва (см. рис. 24а, б гл. 3, с. 227)
ИПП - лежа на спине, голова в
положении легкой экстензии.
Врач сидит или стоит у головного
конца кушетки.
Указательные пальцы обеих кистей врач
помещает в полость рта пациента и
фиксирует медиальные стороны альвеолярных
отростков верхней челюсти.
Врач улавливает КСР и во время
флексионной фазы смещает пальцы в
латеральном направлении до барьера, как
бы расширяя межверхнечелюстной шов.
Удерживает созданное преднапряжение
до наступления расслабления и
ощущения удаления пальцев в стороны (лате-
рально).
Техника может повторяться несколько
раз.
238 О. С. Мерзенюк Практическое руководство по мануальной терапии
3.2.7.2. Расслабление верхнечелюстно-лобного шва (рис. 30а, б, с. 229)
ИПП - лежа на спине.
Врач сидит у головного конца
кушетки, несколько сбоку от головы пациента.
Вилкой из большого и указательного или
среднего пальцев одной кисти врач
фиксирует периферические части лобной кости
пациента и улавливает КСР. Большим и
указательным пальцами другой кисти
фиксирует лобные отростки верхней челюсти.
Во время флексионной фазы КСР
врач одной рукой следует за флексией
лобной кости, а другой смещает
верхнюю челюсть в каудальном
направлении до барьера. Удерживает созданное
преднапряжение до ощущения
расслабления и смещения верхней челюсти ка-
удально.
Техника выполняется несколько раз.
3.2.7.3. Расслабление верхнечелюстно-скулового шва (рис. 31а, б, с. 230)
ИПП - лежа на спине.
Врач сидит сбоку от пациента, на
уровне его головы, с противоположной
стороны от ДФ.
Указательным и средним пальцами
одной кисти врач фиксирует снаружи
орбитальный и нижний край скуловой кости
пациента и улавливает КСР. Указательным и
средним пальцами другой кисти врач
фиксирует снаружи скуловой отросток и,
соответственно, каудальный край верхней
челюсти.
Во время флексионной фазы КСР врач:
1) смещает скуловую кость кранио-дорсаль-
но до барьера, а верхнюю челюсть каудо-
вентрально до барьера и удерживает
созданное преднапряжение до ощущения
расслабления и расширения
верхнечелюстно-скулового шва; 2) смещает скуловую кость в
направлении внутренней и наружной
ротации против фиксированной верхней
челюсти до барьера и ощущения релаксации в
верхнечелюстно-скуловом шве.
Техника выполняется несколько раз.
3.2.8. ТЕХНИКИ КОРРЕКЦИИ ДИСФУНКЦИЙ
ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА
3.2.8.1. Мобилизация нижней челюсти в краниальном
и каудальном направлениях (рис. 32, с. 230)
ИПП - лежа на спине, голова в
нейтральном положении.
Врач сидит у головного конца
кушетки.
Выпрямленными кистями обеих рук
врач обхватывает голову пациента таким
образом, чтобы кончики указательных или
средних пальцев фиксировали углы
нижней челюсти.
Во время флексионной фазы КСР врач
медленно смещает нижнюю челюсть в
краниальном направлении до барьера, что
вызывает наружную ротацию височных
костей и мембранную активность. Через
некоторое время наступает чувство
релиза тканей и увеличения объема
краниального смещения нижней челюсти.
Во время экстензионной фазы КСР врач
медленно смещает нижнюю челюсть в
каудальном направлении до барьера. Это
создает тракцию, натяжение капсулы
ВНЧС и поворот височной кости во
внутреннюю ротацию. И вновь возникает
мембранная активность. Врач ожидает
появление эффекта релиза тканей. При этом
получает увеличение объема каудального
смещения нижней челюсти.
Техника повторяется 2 - 3 раза.
3.2.8.2. Манипуляция височно-нижнечелюстного сустава (рис. 33, с. 230)
ИПП - лежа на спине, голова
повернута в сторону здорового ВНЧС.
Врач стоит у головного конца
кушетки, несколько сбоку от головы пациента.
Ладонью одной руки врач фиксирует
снизу височную кость пациента со стороны
здорового ВНЧС. Гороховидной костью другой
кисти фиксирует ветвь нижней челюсти
актуального сустава в области ямки.
Пациент медленно открывает рот, и в
Мануальная терапия на лицевом черепе
239
начальный момент латерального
смещения нижней челюсти врач резким
коротким толчком выполняет манипуляцию в
латеро-вентральном направлении в проти-
ИПП - лежа или сидя.
Врач стоит сбоку от пациента.
Кистью одной руки врач фиксирует
лоб пациента, а кистью другой руки
фиксирует подбородок спереди и
сверху, приоткрывая рот до барьера.
1 фаза - пациент делает выдох,
пытается закрыть рот против адекватного со-
ИПП - сидя или лежа, рот немного
приоткрыт.
Врач стоит сзади.
Основанием ладони одной кисти врач
фиксирует подбородок пациента снизу.
Большим и указательным пальцами
другой кисти фиксирует подъязычную кость
и смещает ее медиально, в
противоположную сторону от укороченной двубрюшной
мышцы до барьера.
ИПП - сидя или лежа на спине.
Врач стоит сзади.
Вилкой из большого и указательного
пальцев врач фиксирует угол рта
пациента с актуальной стороны. При этом
указательный палец вводится в полость рта
и пальпирует щеку изнутри. Затем врач
смещает мягкие ткани щеки каудо-меди-
ально до барьера, прижимая их к зубам.
1 фаза - пациент выполняет оскал
зубов, при этом углы рта смещаются ла-
ИПП - сидя или лежа.
Врач сидит сбоку или перед пациентом.
Вилкой из большого и указательного
пальцев врач пальпирует и фиксирует
наиболее напряженную и болезненную
зону актуальных мышц. При этом
указательный палец вводится в полость рта
и пальпирует щеку изнутри. Затем врач
оттягивает щеку латерально до барьера,
находя направление наибольшего напря-
воположную сторону смещения, т.е. в
сторону здорового сустава.
Примечание. Манипуляция часто
сопровождается громким щелчком.
противления врача в течение 7 - 10 сек.
2 фаза - расслабление, вдох широко
открытым ртом. Врач увеличивает
открывание рта, следуя за растяжением и
расслаблением актуальных мышц до нового
барьера.
Техника выполняется несколько раз.
1 фаза - пациент делает вдох ртом. Врач
оказывает сопротивление открыванию рта
пациента и удерживает подъязычную
кость в созданном преднапряжении.
2 фаза - выдох ртом, расслабление, врач
способствует свободному закрыванию рта и
одновременно смещает подъязычную кость
медиально, следуя за расслаблением
двубрюшной мышцы до нового барьера.
Техника выполняется несколько раз.
теро-краниально против адекватного
сопротивления пальцев врача.
2 фаза - врач смещает мягкие ткани
щеки каудо-медиально, следуя за
расслаблением мышцы, поднимающей угол рта,
до нового барьера.
Техника выполняется несколько раз.
Примечание. Для более эффективного
выполнения техники и плотного
контакта с кожей щеки желательно на угол рта
наклеить кусочек лейкопластыря.
жения в щечной мышце и мышце
смеха.
1 фаза - пациент пытается сомкнуть
щеки и рот против адекватного
сопротивления пальцев врача.
2 фаза - врач смещает мягкие ткани
щеки в направлении созданного предна-
пряжения, следуя за расслаблением
тканей актуальных мышц до нового барьера.
Техника выполняется несколько раз.
3.2.9. ТЕХНИКИ РЕЛАКСАЦИИ МЫШЦ ЛИЦЕВОГО ЧЕРЕПА
3.2.9.1. ПИР жевательных, височных
и наружных крылонебных мышц (рис. 34, с. 230)
3.2.9.2. ПИР двубрюшной мышцы диафрагмы рта (рис. 35, с. 230)
3.2.9.3. ПИР мышцы, поднимающей угол рта (рис. 36, с. 231)
3.2.9.4. ПИР щечной мышцы и мышцы смеха (рис. 37, с. 231)
240 О. С. Мерзенюк Практическое руководство по мануальной терапии
3.2.9.5. ПИР круговой мышцы глаза (рис. 38, с. 231)
ИПП - лежа или сидя.
Врач сидит сбоку или перед
пациентом.
Вилкой из большого и указательного
пальцев врач пальпирует и смещает
наиболее напряженные и болезненные зоны
актуальной круговой мышцы глаза в
противоположных направлениях. При
этом, растягивая круговую мышцу до
барьера, врач фиксирует ее, прижимая
к костям лица.
1 фаза - пациент пытается сомкнуть
глаз против адекватного сопротивления
пальцев врача.
2 фаза - расслабление, врач выполняет
растяжение круговой мышцы глаза в
направлении созданного преднапряжения,
следуя за расслаблением тканей
актуальной мышцы до нового барьера.
Затем положение и направление
движения пальцев меняется.
Техника выполняется несколько раз.
3.2.9.6. ПИР подбородочной мышцы и мышцы, опускающей угол рта (рис. 39, с. 231)
ИПП - сидя или лежа.
Врач сидит сбоку или перед
пациентом.
Вилкой из большого и указательного
пальцев обеих кистей врач фиксирует и
смещает нижнюю губу вверх, прижимая
к зубам. При этом указательные пальцы
вводятся в полость рта и захватывают
нижнюю губу изнутри.
1 фаза - пациент пытается опустить
нижнюю губу и углы рта вниз против
адекватного сопротивления пальцев врача.
2 фаза - врач смещает нижнюю губу в
направлении созданного преднапряжения,
следуя за расслаблением тканей
актуальных мышц до нового барьера.
Техника выполняется несколько раз.
Примечание. Для более
эффективного выполнения техники и плотного
контакта с кожей нижней губы желательно
на область контакта больших пальцев
наклеить кусочек лейкопластыря.
3.2.9.7. ПИР круговой мышцы рта (рис. 40, с. 231)
ИПП - сидя или лежа.
Врач стоит сзади или у головы
пациента.
Вилкой из большого и указательного
пальцев обеих кистей врач захватывает
углы рта и смещает мягкие ткани в
латеральном направлении до барьера,
прижимая к зубам. При этом указательные
пальцы вводятся в полость рта и
пальпируют щеки изнутри.
1 фаза - пациент пытается сомкнуть
рот, что приводит к сокращению
круговой мышцы, против адекватного
сопротивления врача.
2 фаза - врач смещает мягкие ткани
в направлении созданного
преднапряжения, следуя за расслаблением
круговой мышцы рта до нового барьера.
Техника выполняется несколько раз.
З.З.МАНУАЛЬНЫЕ ТЕХНИКИ РАСТЯЖЕНИЯ
ТВЕРДОЙ МОЗГОВОЙ ОБОЛОЧКИ
3.3.1. Растяжение твердой мозговой оболочки
из положения сидя (рис. 41, с. 232)
ИПП - сидя на стуле; туловище, ШОП
и голова флексированы, копчик выстоит
за край стула. Руки опущены между ног.
Врач стоит сбоку и сзади.
Кистью одной руки врач фиксирует
крестец пациента (основание ладони
располагается на основании крестца,
пальцы каудально) и смещает его каудо-вент-
рально до барьера. Кистью другой руки
фиксирует голову пациента дорсально и
смещает ее и ШОП во флексию до
барьера, что способствует натяжению ТМО.
Врач удерживает созданное преднапряже-
ние до ощущения релаксации, следуя за
растяжением тканей до нового барьера.
Техника выполняется до появления
регулярного, четко выраженного,
симметричного кранио-сакрального ритма.
Мануальные техники растяжения твердой мозговой оболочки
241
3.3.2. Растяжение твердой мозговой оболочки
из положения лежа на боку (рис. 42, с. 232)
ИПП - лежа на боку, ноги согнуты в
КС и ТБС, колени прижаты к животу,
голова флексирована (поза эмбриона), под
головой валик.
Врач стоит или сидит сзади.
Кистью одной руки врач фиксирует
крестец и смещает его в каудо-вентраль-
ном направлении до барьера. Кистью
другой руки фиксирует голову дорсаль-
но и смещает ее и ШОП во флексию до
барьера, что способствует натяжению
ТМО. Врач удерживает созданное пред-
напряжение до ощущения релаксации,
следуя за растяжением тканей до
нового барьера.
Техника выполняется до появления
регулярного, четко выраженного,
симметричного кранио-сакрального ритма.
3.3.3. Растяжение твердой мозговой оболочки
из положения лежа на животе (рис. 43, с. 232)
фиксирует затылок пациента и смещает
голову и ШОП в кранио-вентральном
направлении с некоторой флексией до
барьера, что способствует натяжению ТМО.
Врач удерживает созданное преднапряже-
ние до ощущения релаксации, следуя за
растяжением тканей до нового барьера.
Техника выполняется до появления
регулярного, четко выраженного,
симметричного кранио-сакрального ритма.
3.3.4. Расслабление и восстановление баланса твердой мозговой оболочки
ИПП - лежа на животе, руки
вытянуты вдоль туловища, под грудину
подложен валик.
Врач стоит сбоку, на уровне туловища
пациента.
Кистью одной руки врач фиксирует
крестец пациента (основание ладони
располагается на основании крестца,
пальцы каудально) и смещает его каудо-вент-
рально до барьера. Кистью другой руки
из положения лежа (рис. 44, с. 232)
ИПП - лежа на спине на кушетке. Под
плечевой пояс с одной стороны и под таз
- с противоположной стороны
подложены валики. Такое положение пациента
способствует скручиванию ТМО.
Врач стоит сбоку, на уровне туловища
пациента.
Кистью одной руки врач фиксирует
плечо пациента, кистью другой руки
— крыло подвздошной кости со сторон,
где подложены валики.
1 этап — пациент пытается усугубить
скручивание своего тела, одновременно
надавливая плечом и тазом вентрально
несколько раз (3 - 5 раз), против
адекватного сопротивления врача, что способствует
напряжению ТМО.
2 этап - затем пациент продолжает
лежать в таком фиксированном скрученном
состоянии в течение 2 - 3 минут с
максимальным расслаблением своего тела.
После этого техника выполняется так
же поэтапно с другой стороны.
Усиление напряжения ТМО, а затем
фиксированное положение тела в
скрученном состоянии таза и плечевого пояса
сначала в одну, затем в другую сторону
приведут к расслаблению и восстановлению
баланса ТМО.
3.3.5. Расслабление и восстановление баланса твердой мозговой оболочки
с использованием ходьбы на месте (рис. 45, с. 232)
ИПП - стоя.
Пациент выполняет ходьбу на месте
в обычном или ускоренном ритме таким
образом, чтобы максимально
возможная флексия и аддукция бедра с одной
стороны выполнялась одновременно с
максимальной флексией и аддукцией
руки с противоположной стороны. При
этом синхронно с каждым шагом
пациент выполняет ротацию головы и ШОП
в противоположную сторону ротации
таза.
Врач со стороны наблюдает и
корригирует правильность активных движений,
добиваясь максимально возможного
скручивания плечевого пояса и таза
пациента.
Особенности движений конечностей и
головы при такой ходьбе на месте будут
способствовать сначала скручиванию и
усилению напряжения ТМО, а затем ее
расслаблению и восстановлению ее
баланса.
Техника выполняется 2 - 3 мин.
242 О. С. Мерзенюк Практическое руководство по мануальной терапии
Г л а в а 4. ВИСЦЕРАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ
Из истории медицины известно, что
еще Гиппократ в 5 веке до н.э.
упоминал о возможности использования
ручных техник на органах брюшной
полости при необходимости их «вправления»
при некоторых заболеваниях живота.
Народными целителями и знахарями,
хиропракторами и остеопатами
накоплен определенный опыт воздействия на
внутренние органы через брюшную
стенку и грудную клетку при многих
соматических заболеваниях, в том числе и
различных расстройствах
желудочно-кишечного тракта и мочеполовой
системы. Эффективность такого воздействия
не вызывает сомнения, т.к.
опорно-связочный аппарат внутренних органов и
листки висцеральной и париетальной
брюшины представлены эластичной
соединительной тканью в виде дибликату-
ры с определенными контрактильными
характеристиками, где проходит как
минимум один нерв, артерия, вена и
лимфатический сосуд. Сократительная
способность опорно-связочного аппарата
определяется еще и тем, что
некоторые связки и складки содержат
достаточно много мышечных клеток и
волокон (связка Трейца, круглая связка
матки и др.).
В ряде литературных произведений,
сообщениях бытописателей, этнографов,
историков, а также в медицинских
трактатах И.И. Лепехина (1771 г.), С.Г. Гме-
лина (1771 г.), П.С. Палласа (1773 г.) и
др. подробно описываются методы
лечения народно-бытовой медицины, включая
действия мануального характера на
внутренние органы. Под этими
манипуляциями понималось воздействие,
направленное на «подтягивание живота»
с использованием чугунка («вакуумная
терапия»), «вправление живота»
руками с дальнейшей фиксацией брюшной
стенки пуховой шалью с узлом в
области пупка, «поднятие почек и желудка»
при их опущении, устранение «загиба
матки» и т.п. Эти действия в какой-то
степени относились к тайным знаниям,
и по каким-то непонятным
соображениям они передавались только по
наследству, в основном по родственным
связям и т. д. Вышеупомянутыми
авторами подробно описано большое количество
случаев успешного применения
мануальной терапии на внутренних органах
умельцами народной медицины.
В конце XIX века выдающимся
русским клиницистом В.П. Образцовым, а в
начале XX века врачом Тульской
губернии Ф.О. Гаусманом были изданы
научные труды по методичной глубокой
скользящей топографической пальпации
нормальных и болезненно измененных
органов брюшной полости, где
указывалось на необходимость проведения
массажных техник при заболеваниях
органов живота (желудка, желчного пузыря,
толстого кишечника и т.д.).
Из литературы известно, что
изменение функционального состояния
различных морфологических структур
элементов ОДА может привести к
усугублению патологии висцеральной сферы.
Как результат реализации этих
нарушений возникает дистопия
актуального внутреннего органа с акцентуацией
одного или нескольких
вышеперечисленных механизмов периферической
реализации (AM. Небожин, 1992) с
поддержанием функционирования
патофизиологического круга висцеро-вертебральной
регуляции. Длительное существование
неоптимального двигательного
стереотипа приводит к возникновению или
усугублению вентральных дистопий и
дисфункций внутренних органов. Так фор-
Висцеральная мануальная терапия
243
жируется новый порочный круг в период
обострения заболевания.
При появлении явных органических
знаков (А.И. Небожин, 1993) происходит
нарушение секреторной, моторной и
трофической функции внутренних органов.
Эти авторы предполагают, что не
остается интактным связочный аппарат
последних, патологические изменения
которых приводят к регионарному
дисбалансу опорно-связочных структур и
усугублению состояния биомеханики
висцеральной сферы.
По данным ряда исследований было
доказано, что при вертеброгенной
патологии с радикулярными нарушениями и
висцеральным синдромом характерно
появление проекционных болей в области
определенного органа, либо
дополнительно может иметь место изменение
напряжения связочного аппарата
внутренних органов, способствующее
возникновению регионарного связочного
дисбаланса за счет воздействия на спланхнотом.
Кроме того, на положение внутренних
органов может влиять гидравлический
фактор, связанный с изменением внут-
рибрюшного давления и коэффициента
между над- и поддиафрагмальным
полостным давлением.
Практически первым тематическим
научным трудом, освещающим
возможности мануальной терапии на органах
живота, стала монография
украинского хирурга В.В. Башняка (1993), где он с
позиции глубоких знаний анатомии и
патанатомии, большого опыта
хирургического вмешательства в брюшную
полость отмечает, что из-за
анатомических особенностей поджелудочная
железа предрасположена и склонна к
смещению. Далее отмечает, что особенно
первичное смещение поджелудочной железы
вызывает значительные
функциональные изменения, а именно: нарушение
кровотока по брыжеечным венам, эвакуации
желчи и панкреатического сока. В
результате венозного застоя по ходу
пищеварительного канала, соответственно,
возникают нарушения моторно-эвакуатор-
ной функции ЖКТ, выработки
ферментов, всасывания веществ в кишечнике,
недостаточное пищеварение, нарушение
обмена веществ, и все это является
проявлением венозной дисциркуляторной
болезни органов брюшной полости.
Очевидно, что при длительном
существовании венозного застоя могут
развиться и морфологические изменения.
Такая патологическая ситуация легко
может привести к нарушению синтопии
некоторых органов (желудка; 12-перст-
ной кишки; тонкого кишечника; толстой
кишки, особенно ее поперечно-ободочной
части и др.), а патология синтопии и
скелетотопии одного органа с учетом
анатомических и функциональных
взаимосвязей может значительно изменять
некоторые функции других смежных с
ним висцеральных структур с
нарушением нейротрофического и сосудистого
обеспечения.
Автор на большом клиническом
материале (820 чел.) показал, что при
помощи висцеральной мануальной терапии
достигается не только восстановление
синтопии внутренних органов, но и
происходит уменьшение венозного застоя в
органах брюшной полости,
восстанавливается производство ферментов
органами пищеварения, улучшается всасывание
пищевых веществ, устраняются
нарушения обменных процессов с
восстановлением некоторых функций
дистрофически измененных тканей органов
пищеварительного канала, забрюшинного
пространства, позвоночного столба и др.
Интересную концепцию миовисцеро-
фасциальных связей внутренних органов
предлагает К.Б. Петров (1994).
В исследовании сделана попытка
соединения знаний об известных
анатомических и рефлекторных связях
внутренних органов между собой и мышцами
ОДА с представлениями о
существовании у человека и животных особой
регулирующей автономной
канально-меридианной системы.
Утвердилось мнение, что
соединительнотканные прослойки служат для
разграничения органов и тканей, однако их
можно представить и как систему,
объединяющую структуры человеческого
тела, т. е. как своеобразный фиброзный
«скелет» организма. И действительно,
начавшись от междольковых перегородок
подкожной клетчатки, фасции
переходят на мышцы и далее в виде оболочек
распространяются на внутренние
органы, оплетают нервы, проникают в череп
и спинномозговой канал.
244 О. С. Мерзенюк Практическое руководство по мануальной терапии
Таким образом, с помощью фасций
внутренние органы связаны не только
между собой, но и со многими важными
в анатомическом и
нейрофизиологическом плане структурами организма.
Автор напоминает, что как
клеточные элементы соединительной ткани
(фибробласты, миофибробласты, гладко-
мышечные клетки и др.), так и
элементы, представляющие межклеточную
основу в форме волнообразно извитых кол-
лагеновых волокон, обладают в
определенной степени (до 30%) контрактиль-
ными свойствами, что обеспечивает
сократимость и растяжимость многих
фиброзных структур.
Известно, что деятельность
большинства органов грудной клетки и брюшной
полости сопряжена с двигательными
реакциями самих же внутриорганных
структур (дыхание, сердцебиение,
перистальтика), о, также то, что головной
мозг и внутренние органы под влиянием
биохимических процессов метаболизма
способны к медленным ритмическим
пульсациям. С учетом того, что
висцеральная система с помощью фасций и
связок как бы «привязана» к скелетным
мышцам, следовательно, и пульсация, и
собственная сократительная
активность соединительнотканных структур
внутренних органов способна оказывать
как физиологическое, а при нарушении их
эластичности - и патологическое
влияние на тонус скелетной мускулатуры,
обеспечивая таким образом тонкую
взаимонастройку и взаиморегуляцию.
Далее автор с позиций анатомических
связей разных органов посредством фас-
циально-связочных структур друг с
другом и с мышечно-сухожильными
меридианами, функционирующих как миотати-
ческие синергии, объясняет объединение
их в единую систему миовисцерофасци-
альных связей и пытается обосновать
патогенез и клинику некоторых
отраженных (реперкуссионных) висцеро-сома-
тических синдромов.
Вероятнее всего, вовлечение той или
иной канальной системы в
патологический процесс зависит как от силы
раздражения, исходящего из пораженного
органа, так и от близости последнего к тому
или иному мышечно-сухожильному
меридиану. Например, при патологии
печени боли обычно локализуются в эпигас-
тральной области за счет наличия
висцеро-фасциального хода по lig.
hepatoduolenali и lig. hepatogasricum, но
они могут распространяться и к
пупартовой связке, и к надключичной ямке.
Боли в области пахового канала могут
формироваться за счет раздражения lig.
hepatorenal, которая через фасцию
связана с паховым каналом и пупартовой
связкой. Боли в надключичной области
могут объясняться наличием фасциаль-
ной связи через связки печени с
диафрагмой, от которой в краниальном
направлении через lig. pulmonale, внутрито-
ракальную фасцию и другие фасциальные
структуры есть анатомическая связь с
над- и подключичной областью.
Безусловно, что данный подход к
механизмам развития и существования
висцеральной патологии, висцеро-вертеб-
ральных и вертебро-висцеральных
синдромов по предполагаемым миовисцеро-
фасциальным связям во многом
объясняет полезность и необходимость приме-
нения дифференцированной
висцеральной, вертебральной, а в отдельных
клинических ситуациях комбинированной
мануальной терапии при наличии ПБМИ
опорно-связочного аппарата,
внутренних органов и в актуальных
двигательных сегментах позвоночника.
Самые фундаментальные
исследования в плане определения значения
фиксаций и нарушений подвижности
внутренних органов, в результате которых
могут формироваться патологические
висцеро-висцеральные рефлексы с
возникновением болевых синдромов, а также
возможностей мануальной коррекции
этих органных фиксаций принадлежат
французской школе остеопатов и, в
частности, J.-P. Barral и P. Mercier.
В своей монографии «Манипуляции на
висцеральных органах» (1978 г.) авторы
отмечают, что в норме каждый орган
скользит, движется, «живет»,
вибрирует, «бьется», функционирует в своей
среде. Любая потеря подвижности,
фиксация, привязанность к другой структуре,
как бы мала она не была, означает
патологию органа, т. е. изменения
движений, повторяемых миллиарды раз, вызы-
Висцеральная мануальная терапия
245
вает значительное изменение в
огромной цепочке смежных взаимоотношений.
Исследователи предполагают, что
вернуть подвижность органу можно с
помощью ручных манипуляций,
восстановив «свободу», амплитуду, частоту,
объем его колебаний и движений.
Существуют различные типы
движений внутренних органов, которые
распределяются на три группы, в
зависимости от приоритетной принадлежности
к той или иной регуляторной системе:
- пассивные движения (центральная
нервная система);
- автоматизированные движения
(автономная нервная система);
собственный «висцеральный
ритм» (первичное «дыхательное»
движение).
Все произвольные и непроизвольные
движения скелета, происходящие и
контролируемые центральной нервной
системой, являются фактором
висцеральной подвижности - моторности органов.
Эта мобилизация органов является
пассивной: ходьба, бег и другие движения
корпуса обязывают внутренности
смещаться и взаимосмещаться (пассивные
движения).
Постоянное изменение внутригрудно-
го и внутрибрюшного давления,
связанное с актом дыхания,
сердечно-сосудистым ритмом, перистальтикой желудка
и кишечника, которые регулируются
автономной нервной системой
(автоматизированные движения), прямо или
косвенно воздействуют на другие
внутренние органы грудной клетки и брюшной
полости.
Общеизвестно, что во время
опускания диафрагмы при вдохе происходит
сжатие объема всей совокупности
внутренних органов, и пространство между
ними уменьшается. При этом нижняя
часть абдоминального цилиндра
выступает вперед. Постоянная деформация
плоскости живота между двумя
крайними положениями - положением конца
вдоха и выдоха - вызывает движения
между различными органами живота в
трех плоскостях (фронтальной,
сагиттальной, горизонтальной).
Авторы напоминают, что этот ди-
афрагмальный «насос» перемещается
около 20 тысяч раз в сутки. При
определенных проблемах и патологических
состояниях, при которых есть фиксация
органа, так называемый диафрагмаль-
ный «насос» может вызвать настоящий
износ структур, которыми он движет.
Сердечные сокращения (до 100 тысяч
раз в сутки) и перистальтика
кишечника (около 4 тысяч раз в сутки) создают
определенные вибрации и волны
сокращений, которые вовлекают в процесс
колебания («качания») все мягкие ткани,
включая внутренности.
Вышеперечисленные факторы,
влияющие на моторику внутренностей,
позволили авторам утверждать, что
фиксация, как бы мала она ни была, имеет
огромное клиническое значение для
развития, распространения и поддержания
патологического процесса.
Наиболее интересным в исследовании
французских остеопатов является факт
подтверждения так называемого
собственного ритма колебания внутренних
органов, независимых или
малозависимых от других факторов, поэтому
авторы называют его первичным
«дыхательным» висцеральным движением -
«висцеральным ритмом».
Этот первичный «дыхательный»
ритм имеет небольшую амплитуду
движений, составляющую около 7-8
колебаний в минуту и имеющую трехплоскост-
ную природу движения.
Далее авторы монографии весьма
оригинально пытаются найти общие
характеристики и аналогии, определяющие
суставы мышечно-скелетного аппарата и
подобные признаки между соединениями
внутренних органов, называя их
«висцеральными сочленениями». Скользящие
поверхности органов покрыты серозной
оболочкой, которые играют роль
суставных хрящей, разделенных синовиальной
пленкой, а между висцеральным и
париетальным листками существует
капиллярная щель, содержащая небольшое
количество серозной жидкости, которая по
аналогии с синовиальной жидкостью в
суставе играет роль настоящего
смазочного вещества и т. д.
Внутренний орган может быть
тесно связан с мышцей (печень -
диафрагма; желудок - диафрагма), со скелетом
246 О. С. Мерзенюк Практическое руководство по мануальной терапии
(легкие - грудная клетка; 12-перстная
кишка - позвоночник), с другим органом
(печень - почка) и т. д. Средства
объединения внутренних органов
многочисленны и многообразны: это эффект турго-
ра и межполостное давление, система
двойного листка, система связок, мезо-
сов и сальников и т. д. Все
перечисленные структуры обладают для организма
большим сосудисто-нервным значением.
Далее авторы подчеркивают, что
частичная или полная потеря органом
способности к подвижности
предрасполагает орган к плохой физиологии, которая
выразится функциональным
нарушением, а в последующем могут возникнуть
и органические изменения тканей. По
аналогии с дисфункцией (ФБ) в скелет-
но-мышечной системе остеопаты
называют эти расстройства
«висцеральными фиксациями» и предполагают, что они
могут быть в «сочленениях» двух и
более смежных органов преимущественно
трех вариантов:
1. Фиксации в «сочленениях»
внутренних органов.
Необходимо отметить, что авторы
подразумевают в таких случаях
наличие спаек между органами лишь при
состояниях после перенесенных
оперативных вмешательств.
2. Связочные фиксации. Эти
фиксации определяются изменением
эластических свойств связок.
Авторы неоправданно предполагают,
что преимущественно возникает
слишком большая вялость (расслабленность)
связок, и происходит потеря широты
движения внутренних органов, а
также их птоз. С учетом сократительной
способности соединительной ткани нам
представляются ситуации, когда
будет происходить преимущественно
укорочение фиксационно-связочного
аппарата внутренних органов.
3. Фиксации, связанные с мышечным
спазмом полых органов (желудок,
кишечник, мочевой пузырь и т. д.).
С нашей точки зрения это может
быть как локальный спазм,
напоминающий триггерный пункт, так и спазм
значительной части или всего органа.
Все три варианта висцеральной
фиксации способны изменять оси и
амплитуду подвижности внутренних органов,
усугубляя нарушения их функций и
формируя патологические рефлекторные
механизмы, о которых ранее сообщалось
достаточно подробно.
Интересные данные приводятся в
работе по ранней морфо-функциональной
рентгенодиагностике косвенных
признаков наличия предполагаемого
неосубстрата внутренних органов,
выполненной при диспансерном обследовании
шахтеров в г. Днепропетровске (Катрощук
Г.К., 1988). Исследователями была
выделена группа шахтеров, у которых не
было заболеваний легких, но на флюоро-
граммах отслеживались изменения со
стороны диафрагмы, которые
свидетельствовали о возможных патологических
изменениях в различных органах
брюшной полости, прилегающих к диафрагме.
При проведении данной группе больных
дополнительной флюоропневмополиграм-
мы, т.е. исследование на вдохе и выдохе,
получены признаки нарушения
респираторной подвижности и признаки
разного уровня стояния различных участков
диафрагмы.
В связи с полученными данными
рентгенологического исследования было
предположено наличие у этих больных
морфо-функциональных изменений
диафрагмы и близко расположенных к ней
внутренних органов в форме спаек. При
дальнейшем тщательном терапевтическом
обследовании данной группы шахтеров
(130 чел.) у 90 % были обнаружены
различные соматические заболевания,
включая гастрит, холецистит, язвенную
болезнь 12-перстной кишки, панкреатит,
хронический гепатит, колит, аднексит,
пиелонефрит, рак желудка, в анамнезе -
операции на желудке, аппендэктомия,
акушерско-гинекологические
хирургические вмешательства.
У 10 % обследованных грубой
патологии не выявлено, но эти пациенты
периодически испытывали боли в животе.
Полученные результаты исследования
дали возможность авторам утверждать
о наличии спаек (неосубстрата) между
органами живота и диафрагмой у
пациентов с признаками нарушения
респираторной подвижности основной
дыхательной мышцы, которое, вероятнее всего,
Висцеральная мануальная терапия
247
наблюдается при появлении
патологически активных адгезивных изменений
в брюшной полости.
Данные предшествующих авторов по
изучению причин морфо-функциональных
нарушений респираторной сферы
полностью совпадают с нашими научными
исследованиями и находками по изучению
неосубстрата внутренних органов
брюшной полости в виде спаек с
различной морфогистологической
характеристикой, о которых мы ранее сообщали.
Таким образом, анализ
литературного обзора позволяет сделать и
подтвердить следующие выводы:
1. Между позвоночником, мышечной
системой и внутренними органами
существуют сложные и интимные
взаимоотношения и взаимовлияния. Вероятнее
всего, существует как полная
(доминирующая) зависимость активации
одного вертеброгенного или висцерогенного
патологического очага от другого, так и
полная их независимость.
2. В определенных клинических
патологических ситуациях в формировании
болевого синдрома как в животе, так и
в спине определяющая роль в запуске
этих патологических рефлекторных
механизмов принадлежит
функциональным биомеханическим расстройствам
внутренних органов, которые приводят
к нарушению синтопии, скелетотопии,
смещаемости и взаимосмещаемости
внутренностей с раздражением
соответствующих интероцепторов.
3. В системе внутренних органов
могут возникать ПБМИ с подобными
биомеханическими характеристиками, как
и в структурах опорно-двигательного
аппарата, в форме:
4 висцерального спазма полых органов,
соответствующего триггерному
пункту миофасциальных образований;
ф дисбаланса опорно-связочного
аппарата органов. соответствующего
регионарному постуральному дисбалансу
мышц;
4 фиксации внутренних органов,
соответствующей функциональному
блоку позвоночного двигательного
сегмента;
4 повышенной подвижности органов
брюшной полости, включая висцероптоз,
соответствующей локальной
гипермобильности сегментов позвоночника;
4 специфическим изменением
периодически повторяющихся колебательных
движений внутренних органов в разных
плоскостях является нарушение
собственного «висцерального ритма», кото-
рое можно сопоставить с патологией
элементарных двигательных актов, т.е.
с атипичным локоморным паттерном.
4. На патобиомеханические
изменения внутренних органов при
определенных клинических ситуациях возможно
воздействовать ручными техниками по
принципам, подобным воздействию на
мягкотканевые структуры
опорно-двигательного аппарата.
5. С учетом знаний
вертебро-висцеральных и висцеро-вертебральных
взаимоотношений, реализуемых через
соматическую и вегетативную нервную
системы, при определенных клинических
ситуациях возможно и целесообразно
использование комбинированной вертеб-
ральной и висцеральной мануальной
терапии.
При изучении биомеханики
внутренних органов нами было доказано, что при
различных висцеро-вертебральных и
вертебро-висцеральных синдромах имеет
место ограничение подвижности и
взаимосмещаемости внутренних органов в
одном или нескольких направлениях, в
отдельных случаях - избыточная
подвижность некоторых органов. Кроме
того, при фиксации органов отмечается
изменение амплитуды и частоты их
висцерального ритма. Такие
особенности нарушения биомеханики дают
возможность предположить изменение
связочного аппарата органов в форме
патологического укорочения или
растяжения. При патологоанатомическом
исследовании нами был обнаружен в 63%
случаев дополнительный фиксационный
субстрат в виде спаек и микроспаек между
органами брюшной полости, грудной
клетки и малого таза.
При изменении контрактильных
свойств связок, поддерживающих
внутренние органы (укорочение и
растяжение), а также при возникновении
фиксационного неосубстрата легкообъяснимо
появление болевого синдрома, как след-
248 О. С. Мерзенкж Практическое руководство по мануальной терапии
ствия включения патологических
рефлекторных механизмов.
Принципы комбинированной МТ
должны быть следующими:
1) воздействие на самый актуальный
орган (болезненный и обездвиженный,
раздражение которого восстанавливает
«рисунок» беспокоящей пациента боли),
которое предусматривает
восстановление его:
- подвижности;
- синтопии;
- «висцерального ритма».
2) воздействие на структуры,
связанные с патологическим органом:
- на актуальные ПДС;
- на ассоциированные мышцы, рефлек-
торно связанные с органом;
- на покровные ткани;
- на смежные анатомические и
функционально связанные органы.
В таких клинических ситуациях
тактика комбинированной МТ будет
следующей:
- воздействие на сам орган в позе,
учитывающей гравитацию (усиление или
ослабление гравитационного отягощения);
- кратность лечебных сеансов,
направленных на коррекцию ПБМИ
внутренних органов, составляет 1 - 3 раза в
неделю;
- после восстановления подвижности
органа по возможности на этом или
следующем сеансе выполняется воздействие
на связанные с висцеральной
дисфункцией сегменты позвоночника;
- кратность лечебных сеансов,
направленных на устранение ПБМИ ОДА,
составляет 1 - 3 раза в неделю и зависит
от количества зон с нарушением
биомеханики;
- место воздействия мануальными
техниками (внутренний орган или
структура ОДА) на следующем сеансе
определяется динамикой клиники и
приоритетностью восстановления
«рисунка» боли при раздражении актуальных
патологических структур;
- количество мануальных сеансов
комбинированной МТ определяется:
ф исчезновением или значительным
уменьшением болезненности органа или
другой актуальной структуры ОДА;
ф восстановлением подвижности
органа и ПДС и других тканей ОДА;
ф восстановлением (улучшением)
«висцерального ритма» и врожденных
сокращений мышечно-фасциальных
тканей;
ф динамикой клиники;
- в обязательном порядке
рекомендуется пациентам аутомобилизационные,
аутостабилизационные упражнения
(при наличии ЛГМ) для улучшения
биомеханики актуальных органов, ПДС, а
также коррекции РПДМ и
двигательного стереотипа.
Если в конкретной клинической
ситуации в период обострения определяющим
звеном в значимости активации
патологического очага в реализации вертеб-
ро-висцерального нарушения является
вертеброгенное звено, то принципами
комбинированной МТ будут несколько
иные подходы, т.е. акцентуация
лечебно-мануальных воздействий будет
преимущественно направлена на
позвоночник и связанные с ним структуры:
1) воздействие на самое актуальное
ПБМИ ОДА (болезненный и
фиксированный ПДС, триггерную зону, укороченную
мышцу и т.д., раздражение которых
восстанавливает «рисунок» боли
беспокоящей пациента), которое
предусматривает:
- восстановление подвижности
актуальной структуры;
- уменьшение болезненности;
- релаксацию локального напряжения;
- усиление расслабленной мышцы;
- усиление фиксаторов
(стабилизаторов) при повышенной линейной
подвижности ПДС, т.е. при ЛГМ;
- коррекцию мышц, функционально,
анатомически и рефлекторно связанных
с актуальными ПБМИ;
- воздействие на покровные ткани;
- на смежные сегменты, имеющие
значение формирования болевого синдрома.
2) воздействие на самый актуальный
орган (болезненный и обездвиженный,
раздражение которого восстанавливает
«рисунок» беспокоящей пациента боли),
который нейрорефлекторно связан с
патологическим ПДС и предусматривает
восстановление его:
- подвижности;
- синтопии;
Висцеральная мануальная терапия
249
- «висцерального ритма».
Соответственно, в таких
клинических ситуациях тактика
комбинированной МТ будет проводиться по подобным
критериям, но лишь с акцентуацией
воздействия на ПБМИ ОДА.
Таким образом, принципы
комбинированной мануальной терапии должны
включать следующие ключевые
позиции:
- определение ведущей значимости вер-
теброгенного или висцерогенного звена;
- определение наиболее важной ДФ и
ткани с клинико-патобиомеханических
позиций, которые в первую очередь
нуждаются в коррекции;
- правильная и точная фиксация
актуальных структур;
- проведение адекватного и точного
мануального воздействия на самые
важные структуры актуальной ДФ с
учетом знаний биомеханики элементов
ОДА и внутренних органов;
- постоянное уточнение во время
мануального воздействия меняющихся
ощущений пациента.
Если клинико-патобиомеханические
особенности и условия обязывают
использовать преимущественно
висцеральную МТ, когда имеет место
клиническая ситуация с доминирующей
зависимостью либо полной независимостью
значимости активации висцерогенного
очага от вертеброгенного в реализации вер-
тебро-висцерального нарушения, то
тактика и последовательность
мануального воздействия при множественных
ПБМИ в висцеральной системе будет
следующей: сфинктер Одди; желчный
пузырь; печень; желудок; дуодено-еюналь-
ный сфинктер; корень брыжейки; петли
тонкого кишечника; илеоцекальный
клапан, слепая кишка; печеночно-ободочный
угол; селезеночно-ободочный угол;
сигмовидная кишка; почки; мочевой пузырь;
простата (матка).
Необходимо отметить некоторые
относительно негативные моменты от
применения висцеральной МТ, которые
ни в коей мере не отражают низкую
квалификацию врача и неадекватное
применение висцеральных техник.
После проведения висцеральной МТ
могут отмечаться:
- утомляемость, общая разбитость;
- усиление болевого синдрома в
животе, реже в спине, но боль носит
невыраженный, несколько иной и
кратковременный характер;
- усиление урчания и перистальтики
в животе и метеоризма
(преимущественно при работе на тонком и толстом
кишечнике);
- учащение мочеиспускания
(преимущественно при работе на висцеральных
структурах малого таза, связках
мочевого пузыря, почках);
- усиление боли в правом подреберье,
но не более 1 суток (при работе на
печени и желчном пузыре);
- легкая тошнота, усталость в
течение суток (при работе на желчном
пузыре, печени, 12-перстной кишке,
желудке);
- усиленная тошнота утром на
следующий день после сеанса МТ возможна
с элементами рвотных масс
темно-зеленого цвета, после чего возникает
облегчение (при работе на застойном ги-
потоничном желчном пузыре, часто с
наличием конкрементов в виде песка или
мелких камней).
Показания и противопоказания к вер-
тебральной МТ общеизвестны и
подробно описаны во многих руководствах по
мануальной терапии. Мы считаем
необходимым отметить некоторые
непоказания к применению висцеральной МТ:
- опухоль органа;
- беременность до 18 недель;
- острые воспалительные изменения
органа;
- наличие конкрементов в желчном
пузыре, почках и мочевом пузыре
размером более 0,3 - 0,5 см.
20-летний период изучения и
преподавания проблемы висцеро-вертебраль-
ных и вертебро-висцеральных
взаимоотношений, изучение опыта знахарей и
целителей региона Сибири и Алтая,
уникальные данные французской школы
остеопатии (Ж-П.Баррал), а также
собственные анатомические исследования
дали нам возможность
систематизировать знания по висцеральным аспектам
и предложить мануальные техники кор-
250 О. С. Мерзенюк Практическое руководство по мануальной терапии
рекции ПБМИ органов грудной клетки,
брюшной полости и малого таза.
Высокая эффективность и
необходимость применения висцеральной
мануальной терапии при многих
соматических заболеваниях дает основание
предполагать, что, манипулируя на одном
ИПП — лежа на спине или сидя.
Врач стоит сбоку от пациента.
Кистями обеих рук врач фиксирует с
дорсальной и вентральной стороны зону
проекции верхней грудной диафрагмы
таким образом, чтобы одна кисть врача
располагалась на шейно-грудном переходе,
другая - на уровне рукоятки грудины
(пальцы направлены перпендикулярно
позвоночнику и грудине).
ИПП — сидя на стуле.
Врач стоит сзади и несколько сбоку.
Одна нога врача согнута в КС и ТБС и
стопой опирается о подставку.
Кистью одной руки врач обхватывает
голову пациента латерально со стороны
укороченной связки таким образом,
чтобы основание кисти фиксировало область
виска, а пальцы были направлены кау-
дально. Кистью другой руки врач
фиксирует подключичную область
пациента также с актуальной стороны, при
этом предплечьем прижимает плечо
пациента к бедру своей согнутой ноги.
Затем врач выполняет латерофлексию,
ротацию в противоположную сторону от
напряженной связки и экстензию
головы и ШОП до барьера и смещает плечо
пациента в латеральном направлении
органе, мы воздействуем на весь организм
в целом: улучшаем крово-,
лимфообращение, нейрогуморальные факторы,
биохимический и гормональный уровень,
местный и общий иммунитет, а также
положительно влияем на психику
пациента.
Затем врач медленно сдавливает
грудную клетку, смещая кисти рук
навстречу друг другу до барьера, при этом
фиксирует свое внимание на ощущении тепла,
исходящего от обеих кистей. Удерживает
состояние созданного преднапряжения до
получения эффекта релаксации, следуя за
расслаблением тканей и ощущением
сближения кистей до нового барьера.
Техника может повторяться 2 - 3 раза.
также до барьера, что способствует
растяжению связки, поддерживающей
купол плевры и других миофасциальных
структур.
1 фаза - пациент оказывает легкое
давление головой на руку врача против его
адекватного сопротивления в сторону
укороченной связки, в течение 5 - 8 сек., что
приводит к сокращению
заинтересованных миофасциальных структур.
2 фаза - расслабление, врач слегка
увеличивает латерофлексию, ротацию и
экстензию головы и ШОП, а также
смещение плеча в направлениях созданного
преднапряжения, следуя за расслаблением
мягких тканей надключичного комплекса до
нового барьера и растягивая связку,
поддерживающую купол легкого.
Техника выполняется 3 - 5 раз.
4.1. МАНУАЛЬНАЯ ТЕРАПИЯ
НА ОРГАНАХ ГРУДНОЙ ПОЛОСТИ
4.1.1. ТЕХНИКИ НА СВЯЗОЧНО-МИОФАСЦИАЛЬНЫХ
СТРУКТУРАХ ВЕРХНЕЙ АПЕРТУРЫ ГРУДНОЙ КЛЕТКИ
4.1.1.1. Энергетическая техника релаксации
связочно-миосЬасциальных структур
верхней апертуры грудной клетки с использованием пассивного давления
(рис. 1, с. 265)
4.1.2. ТЕХНИКИ НА ФИКСАЦИОННО-ОПОРНЫХ СТРУКТУРАХ ЛЕГКИХ
4.1.2.1. Релаксация связки, поддерживающей купол плевры легкого
(рис. 2, с. 265)
Мануальная терапия на органах грудной полости
251
4.1.2.2. Релаксация преимущественно париетальной плевры (рис. 3, с. 265)
ИПП — сидя на стуле. Кисть руки со
стороны ДФ фиксирует шейно-грудной
переход.
Врач стоит сзади и несколько сбоку.
Одна нога врача согнута в КС и ТБС и
стопой опирается о подставку, при этом
колено фиксирует гребень таза пациента
со стороны ДФ.
Кистью одной руки врач фиксирует
голову и шею пациента латерально
(пальцы направлены краниально) со стороны
укороченной париетальной плевры.
Кистью другой руки фиксирует грудную
клетку с противоположной стороны
латерально (пальцы направлены вентрально),
отводя руку пациента дорсально. Затем врач
смещает туловище пациента в «здоровую»
сторону, наклоняя его через свою кисть
до барьера, что способствует растяжению
париетальной плевры.
1 фаза - пациент делает вдох, пытается
выпрямить туловище против адекватного
сопротивления врача в течение 5 - 8 сек.,
что приводит к напряжению и
сокращению париетальной плевры и других мио-
фасциальных структур с актуальной
стороны.
2 фаза - расслабление, выдох. Врач
увеличивает латерофлексию туловища,
следуя за расслаблением мягких тканей
боковой поверхности грудной клетки до
нового барьера и растягивая
париетальную плевру, при этом удерживает своим
коленом таз пациента в исходном
положении.
Техника выполняется 3 - 5 раз.
4.1.2.3. Релаксация преимущественно висцеральной плевры (рис. 4, с. 265)
ИПП — сидя на стуле. Кисть руки с
противоположной стороны от ДФ фиксирует
шейно-грудной переход.
Врач стоит сзади и несколько сбоку.
Кистью одной руки врач фиксирует
голову и шею пациента латерально
(пальцы направлены краниально) с
противоположной стороны от укороченной
висцеральной плевры. Кистью другой руки
фиксирует грудную клетку латерально и
спереди на уровне предполагаемой
фиксации висцеральной плевры (пальцы
направлены вентрально), отводя руку
пациента дорсально. Затем врач смещает
ребра медиально, создавая преднапряжение
в актуальной зоне легкого. Одновременно
наклоняет туловище пациента через свою
кисть в сторону ДФ плевры, до барьера,
что способствует натяжению и
напряжению плевральных листков.
1 фаза - пациент делает вдох.
Пытается выпрямить туловище против
адекватного сопротивления врача, при этом
сознательно и активно напрягает мышечно-
фасциальные структуры, пытаясь как
бы избыточно надуть легкое в области
фиксации кисти врача, в течение 5 - 8 сек.,
что приводит к сокращению
висцеральной плевры и других миофасциальных
структур с актуальной стороны.
2 фаза - расслабление, выдох. Врач
увеличивает латерофлексию туловища и
медиальное смещение ребер, следуя за
расслаблением мягких тканей боковой
поверхности грудной клетки и легкого до
нового барьера, растягивая висцеральную
плевру.
Техника выполняется 3 - 5 раз.
Примечание. Данная техника и
техника 4.1.2.2. особо показаны пациентам с
хронической патологией легких, включая
хронические плевриты, и больным с
предполагаемыми спайками между листками
плевры.
4.1.2.4. Индукция легких
4Л2А ./. Простая индукция, (рис. 5, с. 266)
ИПП - лежа на спине на кушетке.
Врач сидит сбоку, на уровне туловища
пациента.
Ладонь одной кисти врач располагает
на грудной клетке пациента спереди, в
зоне проекции доли легкого с
нарушенным висцеральным ритмом. Для
индукции верхней и средней долей правого
легкого и верхней доли левого легкого
пальцы врача направлены перпендикулярно
грудине, т.к. ось вращения этих долей
соответствует вертикально расположенному
252 О. С. Мерзенюк Практическое руководство по мануальной терапии
главному бронху. Для индукции нижних
долей обоих легких пальцы кисти
располагаются под небольшим углом к грудине
в каудо-медиальном направлении.
Следует учесть, что более острый угол
наклона расположения кисти должен быть при
индукции нижней доли левого легкого, чем
при индукции нижней доли правого
легкого, т.к. ось вращения левой нижней
доли анатомически находится под
большим углом наклона к вертикальной оси
туловища. Кистью другой руки врач
поддерживает локоть руки, фиксирующей
грудную клетку.
1 этап (этап создания точки "покоя")
- врач своей ладонью осуществляет
постепенное давление на грудную клетку
пациента в дорсальном направлении до
получения состояния исчезновения
висцерального ритма пальпируемой доли
(точка "покоя") и удерживает легкое в таком
состоянии напряжения в течение 15 -
60 сек.
2 этап (этап собственной индукции) —
ИПП - лежа на спине на кушетке.
Врач сидит сбоку, на уровне туловища
пациента.
Ладонь одной кисти врач располагает на
грудной клетке пациента спереди, в зоне
проекции доли легкого с нарушенным
висцеральным ритмом аналогично т. 4.1.2.4.1.
Кистью другой руки врач слегка
фиксирует выше или ниже расположенную долю со-
ИПП - лежа на спине на кушетке.
Врач стоит у головного конца
кушетки, сбоку от пациента на уровне его
головы, со стороны фиксированной доли
легкого.
1 этап (подготовительный этап) -
одной рукой врач фиксирует голову, шею и
верхний ГОП пациента таким образом,
чтобы голова лежала на предплечье и
локтевом сгибе руки врача, флексирует
позвоночник до уровня Th3 - Th5, что
способствует напряжению мягких тканей
грудной клетки и верхних долей легких.
Ладонь другой кисти располагает на
грудной клетке спереди, в зоне проекции
актуальной верхней доли легкого, и
надавливанием своей ладони в дорсальном на-
врач постепенно ослабляет давление
своей кисти до улавливания первых
висцеральных движений фиксированной доли
легкого. После этого надавливает своей
ладонью на грудную клетку, выполняя
пассивные движения вокруг
вертикальной оси доли легкого, в направлении
наружной (соответствует висцеральному
вдоху) и внутренней ротации
(соответствует висцеральному выдоху), как бы
навязывая частоту, направление и
амплитуду висцерального ритма
актуальной доли легкого, близкие к
относительной норме (7 - 9 колебаний в 1 мин.).
После висцерального вдоха и выдоха
следует пауза 1 - 2 сек.
3 этап (этап повторного выслушивания
висцерального ритма) — врач определяет
степень восстановления висцерального ритма
(т.е. частоту, направление и амплитуду)
актуальной доли легкого с учетом
физиологических и анатомических представлений.
При необходимости этапы техники
выполняются несколько раз.
ответствующего легкого, как бы
придерживая ее висцеральный ритм. Этапы создания
точки "покоя" и собственной индукции
выполняются аналогично описанию
т. 4.1.2.4.1. вокруг вертикальной оси доли
легкого, восстанавливая висцеральный
ритм в физиологичном направлении
против удерживаемой смежной доли легкого с
актуальной стороны.
правлении врач достигает состояния
висцерального покоя.
2 этап (этап комбинированной
индукции) - врач выполняет этап собственной
индукции в сочетании с пассивными
движениями в позвоночнике, т.е. на высоте
висцерального вдоха рука индуцирует
движение фиксированной доли легкого
вокруг вертикальной оси в направлении
наружной ротации, одновременно другая
рука увеличивает флексию
позвоночника. На высоте висцерального выдоха
врач возвращает позвоночник в
исходную позицию, одновременно выполняя
движения фиксированной доли в
направлении внутренней ротации, затем
следует пауза 1 - 2 сек. Этап
комбинированной индукции повторяется 3 - 5 раз.
4Л.2.4.2. Иидукция. доли легкого с прптийодержаиием (рис. 6, С. 266)
4.У.2.4.З. Кпмбинирпйанная индукция аерхией доли легкого (рис. 7, С. 266)
Мануальная терапия на органах грудной полости
253
4.1.3. ТЕХНИКИ НА ФИКСАЦИОННО-ОПОРНЫХ СТРУКТУРАХ
СРЕДОСТЕНИЯ
4.1.3.1. Энергетическая техника релаксации связочно-фасциального комплекса
средостения с использованием пассивного давления (рис. 8, с. 266)
ИПП — лежа на спине или сидя.
Врач стоит сбоку от пациента.
Кистями обеих рук врач фиксирует с
дорсальной и вентральной стороны зону
проекции средостения таким образом,
чтобы одна кисть располагалась на грудине
(основание ладони - на мечевидном
отростке, пальцы — краниально, на рукоятке),
а другая - на ГОП на уровне Th3 - Th8
(пальцы перпендикулярно позвоночнику).
Затем врач медленно сдавливает
грудную клетку, смещая кисти рук
навстречу друг другу до барьера, при этом
фиксирует свое внимание на ощущении тепла,
исходящего от обеих кистей. Удерживает
состояние созданного преднапряжения до
получения эффекта релаксации, следуя за
расслаблением тканей и ощущением
сближения кистей до нового барьера.
Техника может повторяться 2 - 3 раза.
4.1.3.2. Релаксация связочно-фасциального комплекса средостения
с использованием Фаз дыхания и пассивных движений грудины (рис. 9, с. 267)
ИПП - лежа на спине на кушетке.
Врач стоит сбоку на уровне туловища
пациента.
Кистями обеих рук, наложенными
друг на друга, врач фиксирует грудину
в зоне проекции средостения таким
образом, чтобы основание ладони одной
кисти располагалось на мечевидном
отростке (пальцы — краниально, на рукоятке),
а основание ладони другой кисти
располагалось на рукоятке (пальцы каудально).
Надавливая своими кистями на грудину в
дорсальном направлении, врач достигает
состояния преднапряжения средостения.
1 фаза - пациент делает медленный
глубокий вдох, врач увеличивает
анатомическую экстензию грудины,
надавливая кистями своих рук на область
рукоятки.
2 фаза — расслабление, выдох. Врач
увеличивает анатомическую флексию
грудины, надавливая кистями своих рук
на область мечевидного отростка, что
способствует напряжению
связочно-фасциального комплекса средостения.
Повторные пассивные движения
грудины в итоге приводят к релаксации фасци-
альных и связочных структур
средостения.
Фазы повторяются по 3 - 5 раз.
4.1.3.3. Релаксация связочно-фасциального комплекса средостения
с использованием фаз дыхания и пассивных движений грудины
и позвоночника (рис. 10, с. 267)
ИПП - лежа на спине на кушетке.
Врач стоит сбоку на уровне туловища
пациента.
Одной рукой врач фиксирует голову,
шею и верхний ГОП пациента таким
образом, чтобы голова лежала на
предплечье и локтевом сгибе руки врача, а
кисть фиксировала уровень Th3 - Th5.
Затем флексирует позвоночник до уровня
фиксации кисти (Th3 - Th5), что
способствует напряжению мягких тканей грудного
отдела позвоночника, органов грудной
полости, включая средостение. Ладонь
другой кисти располагает на грудине в зоне
проекции средостения (основание ладони
- на мечевидном отростке, пальцы —
краниально, на рукоятке), надавливанием
своей ладони на грудину в дорсальном
направлении врач достигает состояния
преднапряжения средостения.
1 фаза - пациент делает медленный
глубокий вдох, врач увеличивает
анатомическую экстензию грудины, надавливая
пальцами своей кисти на область рукоятки и
одновременно возвращает позвоночник в
исходное нейтральное положение.
2 фаза — расслабление, выдох. Врач
увеличивает анатомическую флексию
грудины, надавливая основанием ладони на
область мечевидного отростка и
одновременно другой рукой увеличивает флексию
позвоночника до барьера, что способству-
254 О. С. Мерзенюк Практическое руководство по мануальной терапии
ет напряжению связочно-фасциального
комплекса средостения.
Повторные пассивные движения
грудины и позвоночника в итоге приводят к ре-
ИПП - лежа на спине на кушетке.
Врач стоит слева от пациента на
уровне его плечевого пояса.
Основанием ладони одной кисти (
пальцы направлены каудо-медиально) врач
фиксирует зону проекции сердца в
области 4-го и (или) 5-го ребер по средней
ключичной линии. Основание другой кисти
располагает на тыльной поверхности
первой кисти, фиксируя область ее запястья.
Врач смещает ребра в дорсо-каудо-ме-
диальном направлении до барьера,
создавая преднапряжение в области сердца.
Затем действия врача могут выполняться
в двух вариантах.
1 вариант - врач удерживает
созданное преднапряжение до появления
эффекта релаксации и следует за
расслаблением мягких тканей и ощущением
смещения ребер в направлении созданного пред-
напряжения до нового барьера, что спо-
ИПП — стоя спиной к стене.
Врач стоит перед пациентом,
несколько слева от него.
Основанием ладони одной кисти
(пальцы направлены кранио-медиально) врач
фиксирует зону проекции сердца в
области 4-го и (или) 5-го ребер по средней
ключичной линии. Основание другой кисти
располагает на тыльной поверхности
первой кисти, фиксируя область ее запястья.
Врач смещает ребра в дорсо-кранио-ме-
диальном направлении до барьера,
создавая преднапряжение в области сердца.
Затем действия врача могут выполняться в
двух вариантах.
лаксации фасциальных и связочных
структур средостения.
Фазы повторяются по 3 - 5 раз.
собствует смещению сердца в каудо-ме-
диальном направлении, натяжению его
связок и других фасциальных структур.
Данный вариант техники может
выполняться несколько раз.
2 вариант - врач выполняет
пассивные движения замедленного ритма в
направлении созданного преднапряжения:
надавливая на грудную клетку и слегка
отпуская давление своих рук, что также
способствует смещению сердца,
натяжению его связок и других фасциальных
структур.
Повторные пассивные надавливания на
грудную клетку в итоге приводят к
релаксации преимущественно перикардиально-
грудинных и перикардиально-позвоночной
связок и других фасциальных структур
средостения.
Данный вариант техники выполняется
от 6 до 10 раз.
1 вариант - врач удерживает
созданное преднапряжение до появления
эффекта релаксации и следует за
расслаблением мягких тканей и ощущением
смещения ребер в направлении созданного
преднапряжения до нового барьера, что
способствует смещению сердца в кранио-ме-
диальном направлении, натяжению его
связок и других фасциальных структур.
Данный вариант техники может
выполняться несколько раз.
2 вариант - врач выполняет
пассивные движения замедленного ритма в
направлении созданного преднапряжения:
надавливая на грудную клетку и слегка
4.1.4. ТЕХНИКИ НА СЕРДЦЕ
(СЕРДЕЧНОЙ "СОРОЧКЕ" И МИОКАРДЕ)
4.1.4.1. Мобилизация сердца в дорсо-каудальном направлении
с использованием пассивного давления из положения лежа
(релаксация перикардиально-грудинных
и перикардиально-позвоночной связок) (рис. 11, с. 267)
4.1.4.2. Мобилизация сердца в дорсо-краниальном направлении
с использованием пассивного давления из положения стоя
(релаксация перикардиально-грудинных
и перикардиально-диаФрагмальной связок) (рис. 12, с. 267)
Мануальная терапия на органах грудной полости
255
отпуская давление своих рук, что также
способствует смещению сердца,
натяжению его связок и других фасциальных
структур.
Повторные пассивные надавливания на
грудную клетку в итоге приводят к релак-
ИПП - лежа на животе на кушетке,
левая рука опущена за край кушетки, что
способствует смещению лопатки латераль-
но.
Врач стоит справа от пациента на
уровне его головы и плечевого пояса.
Основанием ладони одной кисти
(пальцы направлены каудо-латерально) врач
фиксирует зону проекции сердца в
области 4-го и (или) 5-го ребер сзади на
уровне реберных углов. Основание
другой кисти располагает на тыльной
поверхности первой кисти, фиксируя
область ее запястья.
Врач смещает ребра в вентро-каудо-ла-
теральном направлении до барьера,
создавая преднапряжение в области сердца.
Затем действия врача могут выполняться в
двух вариантах.
1 вариант - врач удерживает созданное
преднапряжение до появления эффекта
релаксации и следует за расслаблением
мягких тканей и ощущением смещения ребер
ИПП — стоя, кисть левой руки - на
поясе.
Врач стоит сзади, несколько слева от
пациента.
Основанием ладони одной кисти
(пальцы направлены кранио-латерально) врач
фиксирует зону проекции сердца сзади, в
области 4-го и (или) 5-го ребер чуть меди-
альнее реберных углов. Кисть другой руки
располагает на передней поверхности
ребер в области проекции сердца (пальцы
направлены кранио-медиально).
Врач кистями своих рук мягко
сдавливает грудную клетку пациента до барье-
сации преимущественно перикардиально-
грудинных и перикардиально-диафраг-
мальной связок и других фасциальных
структур средостения.
Данный вариант техники выполняется
от 6 до 10 раз.
в направлении созданного преднапряжения
до нового барьера, что способствует
смещению сердца в каудо-латеральном
направлении, натяжению его связок и других
фасциальных структур.
Данный вариант техники может
выполняться несколько раз.
2 вариант - врач выполняет
пассивные движения замедленного ритма в
направлении созданного преднапряжения:
надавливая на грудную клетку и слегка
отпуская давление своих рук, что также
способствует смещению сердца,
натяжению его связок и других фасциальных
структур.
Повторные пассивные надавливания на
грудную клетку в итоге приводят к
релаксации преимущественно перикардиально-
позвоночной и перикардиально-грудинных
связок и других фасциальных структур
средостения.
Данный вариант техники выполняется от
6 до 10 раз.
ра, при этом фиксированные задние
ребра смещает в вентро-кранио-латеральном
направлении, создавая преднапряжение в
области сердца и средостения. Передние
ребра смещаются дорсо-кранио-медиаль-
но. Затем действия врача могут
выполняться в двух вариантах.
1 вариант - врач удерживает
созданное преднапряжение до появления
эффекта релаксации и следует за
расслаблением мягких тканей и ощущением
смещения преимущественно задних ребер в
направлении созданного преднапряжения до
нового барьера, что способствует смеще-
4.1.4.3. Мобилизация сердца в вентро-каудальном направлении
с использованием пассивного давления из положения лежа
(релаксация перикардиально-позвоночной
и перикардиально-грудинных связок) (рис. 13, с. 267)
4.1.4.4. Мобилизация сердца в вентро-краниальном направлении
с использованием пассивного давления из положения стоя
(релаксация перикардиально-позвоночной
и перикардиально-диафрагмальной связок) (рис. 14, с. 268)
256 О. С. Мерзенюк Практическое руководство по мануальной терапии
нию сердца в кранио-латеральном
направлении, натяжению его связок и других
фасциальных структур.
Данный вариант техники может
выполняться несколько раз.
2 вариант - врач выполняет
пассивные движения замедленного ритма в
направлении созданного преднапряжения:
надавливая на грудную клетку
преимущественно сзади и слегка отпуская
давление своих рук, что также способству-
ИПП - лежа на спине.
Врач стоит справа от пациента на
уровне его грудной клетки или плечевого
пояса.
Кисти обеих рук врача расположены
крест-накрест и фиксируют область
проекции сердца. Тенар и гороховидная кость
ет смещению сердца, натяжению его
связок и других фасциальных структур.
Повторные пассивные надавливания на
грудную клетку в итоге приводят к
релаксации преимущественно перикардиально-
позвоночной и перикардиально-диафраг-
мальной связок и других фасциальных
структур средостения.
Данный вариант техники выполняется
от б до 10 раз.
правой кисти фиксируют 2-е межреберье
и каудальный край 2-го ребра по средней
ключичной линии (зона проекции левой
коронарной артерии). Основание ладони
левой кисти фиксирует 4-е межреберье и
краниальный край 5-го ребра.
Затем врач смещает кисти рук в
4.1.4.5. Мобилизация сердца в направлении ротации
с использованием пассивного давления
(релаксация перикардиально-грудинных.
перикардиально-диафрагмальной и перикардиально-позвоночной связок)
(см. рис. 11
ИПП - лежа на спине на кушетке.
Врач стоит слева от пациента на
уровне его плечевого пояса.
Основанием ладони одной кисти
(пальцы направлены каудо-медиально) врач
фиксирует зону проекции сердца в
области 4-го и (или) 5-го ребер по
средней ключичной линии. Ладонь другой
кисти располагает на тыльной
поверхности первой кисти таким образом, чтобы
основание ладони располагалось на
пястных костях, а вилка из большого и
указательного пальцев фиксировала область
лучезапястного сустава первой руки.
Врач смещает ребра грудной клетки в
дорсальном направлении и направлении
ротации по часовой стрелке до барьера,
создавая преднапряжение в области
сердца. Затем действия врача могут
выполняться в двух вариантах.
1 вариант - врач удерживает
созданное преднапряжение до появления
эффекта релаксации и следует за расслаблением
мягких тканей и ощущением смещения
ребер в направлении созданного
преднапряжения до нового барьера, что способствует
смещению сердца в направлении ротации,
гл. 4, с. 267)
натяжению его связок и других
фасциальных структур средостения.
Данный вариант техники может
выполняться несколько раз.
2 вариант - врач выполняет
пассивные движения замедленного ритма в
направлении созданного преднапряжения:
надавливая на грудную клетку и слегка
отпуская давление своих рук, что также
способствует смещению сердца,
натяжению его связок и других фасциальных
структур.
Повторные пассивные надавливания на
грудную клетку в итоге приводят к
релаксации перикардиально-грудинных,
перикардиально-диафрагмальной и
перикардиально-позвоночной связок и других
фасциальных структур средостения.
Данный вариант техники выполняется
от 6 до 10 раз.
Примечание. При выполнении данной
техники оказывается воздействие на
поверхностное сердечное сплетение,
раздражение которого может изменять
качество пульса. Так, при вращении сердца по
часовой стрелке происходит учащение
пульса, против часовой стрелке — уреже-
ние пульса.
4.1.4.6. Мобилизация перикарда и левой коронарной артерии
с использованием техники "отдачи" (рис. 15, с. 268)
Мануальная терапия на органах грудной клетки
257
противоположные стороны и дорсаль-
но, создавая преднапряжение в
области перикарда и сосудов сердца.
Пациент делает вдох, врач удерживает
созданное преднапряжение; выдох, во
время которого врач слегка усиливает
компрессию перикарда. В начале фазы
очередного вдоха врач делает резкий толчок
обеими кистями в заданных
направлениях с быстрым отпусканием рук от
фиксированной зоны, как бы "встряхивая" и
освобождая сердце.
Повторение техники "ребаума"
приведет к релаксации связок перикарда,
оптимизации функции сосудов и улучшению
работы сердца.
Техника повторяется 3 - 5 раз.
4.1.5. ТЕХНИКИ НА ДИАФРАГМЕ
4.1.5.1. Энергетическая техника релаксации диафрагмы
с использованием пассивного давления (рис. 16, 268)
ИПП — лежа на спине на кушетке.
Врач стоит сбоку от пациента на
уровне его туловища.
Кистями обеих рук врач фиксирует с
дорсальной и вентральной стороны зону
проекции диафрагмы таким образом,
чтобы одна кисть врача фиксировала
ГОП на уровне Th9 - Th12 (кисть
перпендикулярно позвоночнику), а основание
ладони другой кисти располагалось в
зоне эпигастрия (пальцы направлены
краниально).
Затем врач медленно смещает кисти рук
навстречу друг другу до барьера, причем
кисть, расположенную на позвоночнике,
смещает строго в вентральном
направлении, а кисть, расположенную в зоне
эпигастрия — дорсо-краниально. При этом
врач фиксирует свое внимание на
ощущении тепла, исходящего от обеих
кистей. Удерживает состояние созданного
преднапряжения до получения эффекта
релаксации, следуя за расслаблением
тканей и ощущением сближения кистей до
нового барьера.
Техника может повторяться 2 - 3 раза.
4.1.5.2. Релаксация диафрагмы с использованием техники
локального давления (рис. 17, с. 268)
ИПП — сидя на стуле.
Врач стоит сзади.
Вторыми-пятыми пальцами обеих
кистей врач пальпаторно находит и
фиксирует через брюшную стенку зону
спазма диафрагмы в местах ее
прикрепления к внутреннему краю 7 - 9-х ребер с
двух сторон реберной дуги грудной
клетки спереди, заводя свои пальцы под
реберную дугу дорсо-краниально.
Давлением своих пальцев, наложенных друг
на друга, врач создает преднапряжение
в актуальной зоне прикрепления
диафрагмы.
1 фаза — выдох, во время которого
диафрагма поднимается вверх и удаляется
от пальцев врача. Врач следует за
актуальной зоной фиксации диафрагмы в дор-
со-краниальном направлении, не упуская
созданного преднапряжения.
2 фаза - медленный вдох, во время
которого диафрагма опускается вниз и
приближается к пальцам врача, что
способствует усилению состояния
преднапряжения. Задержка дыхания на 5 - 10 сек., во
время которой врач получает ощущение
расслабления спазмированной зоны.
Фазы повторяются 3 - 5 раз.
4.1.5.3. Релаксация левой половины диафрагмы с использованием ПД ног
(рис. 18, с. 268)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке. Под
затылок и верхнюю часть туловища можно
подложить валик.
Врач стоит справа, на уровне
туловища пациента.
Большим пальцем левой руки через
брюшную стенку врач фиксирует спазми-
рованную зону диафрагмы в местах ее
прикрепления к внутренней поверхности 7 -
9-х ребер слева от эпигастрия и создает в
ней преднапряжение. Правой рукой об-
258 О. С. Мерзенюк Практическое руководство по мануальной терапии
хватывает колени пациента, располагая
кисть латерально слева, и смещает ноги на
себя до барьера, что способствует
усилению напряжения в зоне фиксации
диафрагмы.
1 фаза - пациент давит коленями влево
5-10 сек. против адекватного
сопротивления врача, что также усиливает предна-
ИПП - лежа на спине на кушетке,
левая рука выпрямлена и направлена кра-
ниально.
Врач стоит слева от пациента на
уровне его туловища и плеч.
Кистью левой руки врач фиксирует
передне-боковую поверхность 5-7-го ребер
слева таким образом, чтобы большой
палец фиксировал краниальный край
передней поверхности ребер по средней
ключичной линии, а указательный
палец - краниальный край боковой
поверхности ребер на уровне передней и
средней аксилярной линии, и смещает
фиксированное ребро в каудальном
направлении до барьера. Кистью другой руки
фиксирует дистальную часть предплечья
выпрямленной руки пациента и
смещает ее в краниальном направлении до
барьера, что создает дополнительное предна-
пряжение в области пищеводно-карди-
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует зону проекции
желчного пузыря в области пересечения
правой реберной дуги и правого края
прямой мышцы живота на уровне
соединения хрящей 8-9-го правых ребер. При
этом наклоняет тело пациента несколь-
пряжение в зоне спазма диафрагмы.
2 фаза — расслабление. Врач
увеличивает ротацию бедер, не упуская пред-
напряжения в зоне фиксации. После
нескольких повторений ПД ног возникает
релаксация диафрагмы в зоне ее
фиксации.
Техника повторяется 3 - 5 раз.
ального сфинктера.
1 фаза — медленный глубокий вдох.
Врач удерживает созданное преднапряже-
ние.
2 фаза — расслабление, выдох. Врач
смещает руку и фиксированное ребро в
заданных направлениях, следуя за
расслаблением тканей до нового барьера.
После нескольких повторений фаз
возникает релаксация пищеводно-карди-
ального сфинктера и диафрагмы в
области пищеводного отверстия.
Техника выполняется 3 - 5 раз.
Примечания. 1. Особую осторожность
мануальный терапевт должен проявлять
при Мб пищеводно-кардиального
сфинктера у детей.
2. Если при Мб
пищеводно-кардиального сфинктера врач фиксирует 6-е
ребро, то при этом возможна релаксация
левой треугольной связки печени.
ко вперед для более выраженного
расслабления брюшной стенки.
Затем врач смещает свои пальцы дорсо-
краниально, прижимает дно и тело
желчного пузыря к переднему нижнему краю
и висцеральной поверхности печени,
создавая преднапряжение в тканях
брюшной стенки и желчном пузыре. После
этого выполняет вращение туловища
пациента в направлении по и против часовой
4.1.5.4. Мобилизация пищеводно-кардиального сфинктера в области
пищеводного отверстия диафрагмы (hiatus esophageus) с использованием ПД.
фаз дыхания и тракции руки (рис. 19, с. 269)
4.2. МАНУАЛЬНАЯ ТЕРАПИЯ
НА ОРГАНАХ БРЮШНОЙ ПОЛОСТИ
4.2.1. ТЕХНИКИ НА ЖЕЛЧНОМ ПУЗЫРЕ
4.2.1.1. Релаксация желчного пузыря
с использованием ПД туловища
из положения сидя (рис. 20, с. 269)
Мануальная терапия на органах брюшной полости
259
стрелки, не упуская созданного предна-
пряжения в зоне желчного пузыря
(пальцы остаются в неподвижном состоянии).
Вращение туловища выполняется
преимущественно за счет движения ног врача.
Либо при фиксированном положении
туловище пациента врач выполняет
вращение пальцами в зоне проекции желчного
пузыря, как бы заставляя двигаться
желчный пузырь в направлении ротации, по и
против часовой стрелки.
Повторные пассивные движения
туловища либо повторные вращения пальцев
врача приведут к релаксации
фиксированных тканей и снятию спазма
желчного пузыря.
Техника выполняется 1 - 2 мин.
Примечание. При Мб желчного
пузыря у детей действия врача должны быть
особенно нежными и аккуратными.
Слишком активное и грубое воздействие на
желчный пузырь может легко привести к
негативным результатам, т.к. у детей
повышены все рефлексы.
4.2.1.2. Релаксация желчного пузыря
с использованием пассивного давления из положения лежа (рис. 21, с. 269)
ИПП — лежа на спине на кушетке, ноги
согнуты в КС и ТБС, стопы - на кушетке.
Врач стоит слева от пациента, на
уровне его туловища или таза.
Большими пальцами обеих кистей,
наложенными друг на друга,
преимущественно концевыми фалангами врач
фиксирует зону проекции желчного
пузыря в области пересечения правой
реберной дуги и правого края прямой
мышцы живота на уровне соединения
хрящей 8 - 9-го правых ребер.
Затем врач смещает свои пальцы дор-
со-краниально, прижимает дно и тело
желчного пузыря к переднему нижнему краю и
висцеральной поверхности печени,
создавая преднапряжение в тканях брюшной
стенки и желчном пузыре. После этого
врач выполняет вращение пальцами в зоне
проекции желчного пузыря, как бы
заставляя двигаться желчный пузырь в
направлении ротации, по и против часовой
стрелки.
Повторные вращения пальцев врача
приведут к релаксации фиксированных
тканей и снятию спазма желчного
пузыря
Техника выполняется 1 - 2 мин с
4.2.1.3. Мобилизация желчного пузыря с использованием ПД
(выдавливание желчи) (рис. 22, с. 269)
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует зону проекции
желчного пузыря в области пересечения
правой реберной дуги и правого края прямой
мышцы живота на уровне соединения
хрящей 8-9-го правых ребер. При этом
наклоняет тело пациента несколько вперед
для более выраженного расслабления
брюшной стенки.
Врач смещает свои пальцы дорсо-кра-
ниально, приближаясь к дну желчного
пузыря у переднего нижнего края печени.
После этого выполняет мобилизацию
желчного пузыря, медленно и
последовательно смещает свои пальцы дорсо-краниаль-
но (снизу вверх) и медио-каудально к
пупку (справа налево и вниз), прижимая
желчный пузырь к висцеральной поверхности
печени. Затем слегка отпускает давление
пальцев своих рук. Причем при движении
пальцев снизу вверх врач увеличивает
флексию туловища пациента, а при
смещении пальцев справа налево и вниз врач
экстензирует туловище пациента, что
будет способствовать выделению желчи.
Экстензию туловища можно увеличивать при
помощи колена врача.
Повторные смещения пальцев врача в
указанных направлениях, имитирующие
выдавливание желчи, приведут к
релаксации фиксированных тканей, снятию
спазма и опорожнению желчного пузыря
от избыточной желчи. При
выдавливании желчи в отдельных случаях можно
услышать специфический звук.
Техника выполняется 1 - 2 мин. до
исчезновения боли.
Примечание. При адекватном
выполнении Мб желчного пузыря, как правило,
ингибируется вагус и стимулируется
открытие желчных ходов печени и
сфинктера Одди, что может способствовать
освобождению желчного пузыря от песка и
мелких желчных конкрементов в
диаметре до 3-х мм.
260 О. С. Мерзенюк Практическое руководство по мануальной терапии
&
4.2.2. ТЕХНИКИ НА ФИКСАЦИОННО-ОПОРНЫХ
СТРУКТУРАХ ПЕЧЕНИ
4.2.2.1. Мобилизация левой или правой доли печени
в краниальном направлении
с использованием ПД туловища (релаксация левой или правой
треугольной связки) (рис. 23, с. 269)
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует висцеральную
поверхность левой либо правой доли печени в
зоне проекции напряженных треугольных
связок. При этом наклоняет тело
пациента несколько вперед для более
выраженного расслабления брюшной стенки. Для
пальпации левой доли печени сначала
врач левой рукой смещает задние нижние
ребра медиально и вентрально, чтобы
кисть правой руки могла легко подойти к
печени, затем наклоняет тело пациента
несколько вправо и выполняет небольшую
ротацию влево. Для пальпации правой
доли печени врач выполняет аналогичные
движения туловища пациента, но в
противоположных направлениях, что
способствует подъему и приближению
пальпируемого края печени к пальцам врача.
Врач смещает печень краниально с
элементами других направлений, в которых
усиливается напряжение печени в месте
фиксации, и удерживает печень в таком
положении до уменьшения напряжения и
ощущения расслабления фиксированных
тканей под пальцами.
Затем, вновь создав преднапряжение в
зоне пальпации печени, врач вращает
туловище пациента вокруг фиксированной
доли печени в направлении по и против
часовой стрелки. При этом пальцы врача
остаются неподвижными.
Удерживание печени в краниально
смещенном состоянии и повторные пассивные
движения туловища пациента в
результате приведут к релаксации капсулы
печени, укороченных треугольных связок и
других фасциальных структур.
Техника выполняется 1 - 2 мин.
Примечания. 1. При выполнении
данной техники для релаксации правой
треугольной связки одновременно происходит
мобилизация и релаксация печеночно-по-
чечной связки.
2. Клинически и биомеханически
наиболее значимой является левая
треугольная связка, т.к. она часто страдает при
различных видах механических травм
тела.
4.2.2.2. Мобилизация печени в каудо-медиальном направлении
с использованием ПД и фаз дыхания (релаксация венечной
и правой треугольной связок ) (рис. 24, с. 270)
ИПП - лежа на левом боку, спиной у
края кушетки. Ноги слегка согнуты в КС
и ТБС, правая рука направлена
краниально, согнута в локтевом суставе, кисть
фиксирует головной конец кушетки.
Врач стоит сзади на подставке на
уровне плечевого пояса пациента.
Кистями обеих выпрямленных рук
врач фиксирует боковую поверхность
грудной клетки в зоне проекции
венечной связки печени в области 4-6-го
ребер справа. При этом вилкой из
большого и указательного пальцев левой
кисти ( большой палец направлен дорсаль-
но, указательный — вентрально) врач
фиксирует каудальный край
вышерасположенного ребра, а вилкой из большого
и указательного пальцев другой кисти
(большой палец — вентрально,
указательный - дорсально) фиксирует
краниальный край нижерасположенного
смежного ребра.
Затем врач надавливает на грудную
клетку медиально, что способствует
напряжению в области печени, и смещает
смежные ребра в противоположных
направлениях, т.е. воздействие левой руки
осуществляется в кранио-медиальном, а
правой - в каудо-медиальном
направлении до барьера. Такое смещение способ-
Мануальная терапия на органах брюшной полости
261
ствует натяжению и напряжению в
области верхних связок печени.
1 фаза — медленный глубокий вдох. Врач
удерживает созданное преднапряжение.
2 фаза — расслабление, выдох. Врач
смещает руки в заданных направлениях,
следуя за расслаблением тканей до
нового барьера.
ИПП - лежа на спине на кушетке,
правая рука выпрямлена и направлена кра-
ниально.
Врач стоит справа от пациента на
уровне его туловища и плеч.
Кистью правой руки врач фиксирует
передне-боковую поверхность 4 - 6-го ребер
справа таким образом, чтобы большой
палец фиксировал краниальный край
передней поверхности ребер по средней
ключичной линии, а указательный палец -
краниальный край боковой поверхности
ребер на уровне передней и средней акси-
лярной линии, и смещает фиксированное
ребро в каудо-медиальном направлении до
барьера. Локоть фиксируется туловищем
врача. Кистью другой руки фиксирует ди-
стальную часть предплечья выпрямленной
руки пациента и смещает ее в краниаль-
ИПП - на спине, ноги согнуты в КС и
ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Основанием ладони одной кисти врач
фиксирует нижнюю поверхность и нижний
передний край печени справа у реберной
дуги, основанием другой кисти фиксирует
самое напряженное место в области 4-го и
5-го ребра, на границе легких и печени,
предплечье располагается практически
перпендикулярно грудной клетке.
Врач смещает руки навстречу друг
другу до барьера, создавая напряжение в
области печени. Пациент делает
несколько вдохов и выдохов, врач удерживает
печень в состоянии напряжения, при этом
во время фазы вдоха усиливает компрес-
После нескольких повторений фаз
возникает релаксация капсулы печени,
преимущественно венечной связки, а с
учетом гравитационного компонента, и
правой треугольной связки печени.
Техника выполняется несколько раз.
ном направлении до барьера, что создает
дополнительное натяжение и напряжение
в области верхних связок печени.
1 фаза - медленный глубокий вдох.
Врач удерживает созданное
преднапряжение.
2 фаза — расслабление, выдох. Врач
смещает руку и фиксированное ребро в
заданных направлениях, следуя за
расслаблением тканей до нового барьера.
После нескольких повторений фаз
возникает релаксация капсулы печени и
преимущественно венечной связки
печени.
Техника выполняется 3 - 5 раз.
Примечание. Если врач при данной
Мб печени фиксирует 5-е ребро, то
дополнительно будет релаксироваться правая
треугольная связка печени.
сию печени. Затем в начале фазы
очередного вдоха врач делает резкий толчок
обеими кистями навстречу друг другу и
вентрально с быстрым отпусканием рук
от фиксированной зоны, как бы
"встряхивая" и освобождая печень (техника
"отдачи" или "ребаума").
После нескольких повторений
техники "ребаума" возникает релаксация
капсулы и других связочно-фасциальных
структур печени.
Техника повторяется 3 - 5 раз.
Примечание. Для
преимущественного воздействия и релаксации связок с
правой стороны печени с учетом
фактора гравитации, техника может
выполняться в положении "лежа на левом
боку".
4.2.2.3. Мобилизация печени в каудальном направлении с использованием ПД.
фаз дыхания и тракции руки (релаксация венечной связки) (рис. 25, с. 270)
4.2.2.4. Недифференцированная техника релаксации связок печени
(техника "отдачи") (рис. 26, с. 270)
262 О. С. Мерзенюк Практическое руководство по мануальной терапии
4.2.2.5. Мобилизация печени в сагиттальной плоскости с использованием ПД
(релаксация преимущественно коронарной и серповидной связок)
(рис. 27, с. 270)
ИПП - на левом боку, ноги слегка
согнуты в КС и ТБС, спиной у края
кушетки.
Врач стоит сзади на уровне туловища
или таза пациента.
Кистями обеих рук, направленных
навстречу друг другу (предплечья
перпендикулярны грудной клетке пациента), врач
фиксирует грудную клетку справа в
области проекции печени дорсально и вент-
рально таким образом, чтобы левая кисть
располагалась сзади на 4 - 6-м ребрах, а
правая - на нижних ребрах правой
реберной дуги спереди и каудальнее левой
кисти. Такой захват будет способствовать
движению печени во флексию в
сагиттальной плоскости.
Врач смещает свои кисти навстречу
друг другу до барьера, создавая
напряжение в области печени. Затем выполняет
мобилизацию печени с использованием
пассивных движений замедленного или
обычного ритма в направлении флексии,
надавливая на грудную клетку с двух
сторон, как бы наклоняя печень кпереди и
слегка отпуская давление своих рук.
Повторные движения рук врача,
способствующие смещению печени в
направлении флексии в результате приведут к
релаксации капсулы, укороченных
коронарной, серповидной связок печени и
других фасциальных структур, а также
увеличению объема движения печени в
сагиттальной плоскости.
Техника выполняется несколько раз.
Примечания. 1. Мб печени в
сагиттальной плоскости можно выполнять по
принципам, описанным в т. 4.2.2.2., с той лишь
разницей, что врач одновременно
фиксирует висцеральную поверхность обеих
долей печени как можно дорсальнее. При
этом в 1-й фазе движения врач пытается
выполнить флексию печени, как бы
"наклоняя" ее вперед, а во 2-й пытается
"запрокинуть" печень назад, т.е. выполнить
ее экстензию.
2. Дополнительным положительным
результатом Мб печени является снижение
холестерола и холестерина, что особенно
важно для больных, страдающих атеро-
склеротическим поражением сосудов.
4.2.2.6. Мобилизация печени в горизонтальной плоскости с использованием ПД
(релаксация преимущественно треугольных связок) (рис. 28, с. 271)
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач одновременно фиксирует
висцеральную поверхность левой и правой
долей печени в наиболее напряженных
зонах. При этом наклоняет тело пациента
несколько вперед для более выраженного
расслабления брюшной стенки.
Врач смещает печень краниально до
барьера. После этого выполняет
медленное вращение печени своими
кистями вокруг вертикальной оси в
направлении наибольшей свободы движения до
барьера (непрямая мобилизация), что
способствует натяжению и напряжению
треугольных связок. Причем если
мобилизация печени вначале выполняется
влево, то желательна небольшая
ротация туловища вправо. Для мобилизации
печени вправо желательна ротация
туловища влево. Затем врач удерживает
печень в таком положении до
уменьшения напряжения, ощущения
расслабления фиксированных тканей под
пальцами и увеличения объема ротации
печени в заданном направлении. При этом
пальцы врача не должны скользить по
висцеральной поверхности печени.
Затем врач выполняет аналогичную
мобилизацию печени в направлении
ограниченной ротации, т.е. в противоположную
сторону (прямая мобилизация).
Повторные пассивные движения
печени в направлении ротации влево и вправо
в результате приведут к релаксации
капсулы, укороченных треугольных связок
печени и других фасциальных структур,
а также увеличению объема движения
печени в горизонтальной плоскости.
Техника выполняется несколько раз.
Мануальная терапия на органах брюшной полости
263
4.2.2.7. Мобилизация печени во фронтальной плоскости с использованием ПД
ускоренного ритма (релаксация преимущественно верхних связок печени)
(рис. 29,
ИПП — стоя либо сидя на краю
кушетки.
Врач стоит слева от пациента.
Обеими руками врач обхватывает
грудную клетку пациента вентрально и
дорсально (кисти сцеплены в "замок")
в области проекции печени и сжимает
ребра своими кистями и предплечьями
до барьера, создавая напряжение в
области печени.
Затем врач выполняет мобилизацию
печени с использованием пассивных
движений ускоренного ритма, смещая руки в за-
с. 271)
данном темпе на себя. Ритм воздействия
врача может изменяться как в сторону
учащения, так и урежения.
Повторные движения рук врача
ускоренного ритма будут способствовать
смещению печени в латеро-латеральном и
других направлениях и в результате
приведут к релаксации капсулы,
укороченных верхних связок печени и других фас-
циальных структур, а также увеличению
объема движения печени
преимущественно во фронтальной плоскости.
Техника выполняется 1 - 2 минуты.
4.2.3. ТЕХНИКИ НА ФИКСАЦИОННО-ОПОРНЫХ СТРУКТУРАХ
ЖЕЛУДКА
4.2.3.1. Мобилизация кардии желудка и пишеводно-кардиального сфинктера
в каудальном направлении с использованием ПД
(релаксация диафрагмально-пишеводной связки) (рис. 30, с. 271)
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует зону проекции
кардии желудка в области пересечения левой
реберной дуги и прямой мышцы живота,
несколько левее белой линии. При этом
наклоняет тело пациента несколько
вперед для более выраженного расслабления
брюшной стенки.
Врач пальпирует нижний край печени
и чуть приподнимает левую долю печени
для освобождения подхода к диафрагмаль-
но-пищеводной связке, затем пальпирует
зону перехода пищевода в желудок. При
этом несколько увеличивает флексию
туловища пациента и подходит к телу
желудка, определяя зону спазма и боли в
области кардиальной части, и
дополнительно уточняет это актуальное место с
помощью поверхностного вдоха и выдоха
пациента, создавая преднапряжение.
1 фаза - пациент делает медленный
вдох. Врач удерживает зону кардии в пред-
напряжении, препятствуя смещению
желудка в каудальном направлении за счет
уплощения диафрагмы. При этом еще
больше увеличивает флексию туловища
пациента, тем самым усиливая фиксацию
места спазма своими пальцами.
2 фаза - выдох, боковой и тыльной
поверхностью пальцев своих рук врач
смещает кардию в каудальном направлении
в течение 5 - 6 сек., одновременно слегка
экстензирует туловище пациента.
Экстензию туловища можно увеличить с
помощью колена врача. (Данная фаза
выполняется подобно технике "выдавливания
желчи" из желчного пузыря).
Повторные движения рук врача
замедленного ритма будут способствовать
увеличению объема, смещению пищеводно-
кардиального сфинктера и кардии
желудка в каудальном направлении и в
результате приведут к релаксации укороченной
диафрагмально-пищеводной связки и
других фасциальных структур.
Техника выполняется 1 - 2 минуты.
Примечания. 1. Во время выполнения
данной техники у пациента может
усилиться слюнотечение и появиться чувство
напряжения в области верхней челюсти.
2. Мб кардии и пищеводно-кардиально-
го сфинктера можно выполнять
аналогично технике 4.2.3.10. с использованием ПД
туловища влево вокруг кардии,
фиксированной большим пальцем правой руки.
264 О. С. Мерзенюк Практическое руководство по мануальной терапии
4.2.3.2. Мобилизация малой кривизны желудка в каудальном направлении
с использованием ПД (релаксация преимущественно
желудочно-печеночной связки) (рис. 31, с. 271)
ИПП — сидя на стуле.
Врач стоит сзади, своим телом
фиксирует туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует брюшную стенку в
зоне эпигастрия строго по средней линии,
сразу под мечевидным отростком. При
этом наклоняет тело пациента
несколько вперед для более выраженного
расслабления брюшной стенки.
Затем смещает пальцы дорсо-крани-
ально, подходит и пальпирует малую
кривизну желудка, находя самое
напряженное и болезненное место.
Боковой и дорсальной поверхностью
концевых фаланг пальцев обеих кистей
врач фиксирует актуальную зону
желудка.
В остальном техника выполняется
подобно т. 4.2.3.1.
4.2.3.3. Мобилизация малой кривизны желудка в латеральном направлении
с использованием ПД (релаксация желудочно-печеночной связки) (рис. 32, с. 272)
ИПП — лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища.
Большим пальцем или концевыми
фалангами выпрямленных
вторых-четвертых пальцев правой кисти врач через
брюшную стенку живота фиксирует
малую кривизну желудка на уровне белой
линии, в зоне эпигастрия и смещает ее
в латеральном направлении до барьера.
Кистью другой руки фиксирует лате-
рально нижние ребра слева и смещает их
медиально до барьера, создавая
дополнительное преднапряжение в зоне фиксации
желудка.
Затем врач выполняет мобилизацию
желудка в направлении созданного предна-
пряжения с использованием ПД
замедленного или обычного ритма, смещая кисти
навстречу друг другу, надавливая и отпуская
ребра и поверхность малой кривизны
желудка.
Повторные движения рук врача
приведут к увеличению объема движения
желудка в латеральном направлении,
уменьшению болезненности и
напряженности, а также релаксации его малой
кривизны и желудочно-печеночной
связки.
Техника выполняется несколько раз.
4.2.3.4. Манипуляция на малой кривизне желудка и печени
с использованием дистракпионного толчка (рис. 33, с. 272)
ИПП — лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища.
Гипотенаром и основанием ладони
правой кисти врач фиксирует нижний край
и, по возможности, висцеральную
поверхность печени и смещает ее латеро-крани-
ально до барьера. Гипотенаром или
большим пальцем левой кисти фиксирует ма-
рия, на уровне белой линии живота и
смещает желудок в латеральном направлении
до барьера. Руки врача располагаются
крест-накрест.
Затем врач выполняет манипуляцию
обеими кистями с использованием дист-
ракционного толчка в заданных
направлениях, как бы отрывая желудок от
печени и наоборот.
Техника может повторяться несколько
раз.
лую кривизну желудка в области эпигаст
4.2.3.5. Мобилизация тела и дна желудка в каудальном направлении
(релаксация преимущественно диафрагмально-желудочной связки)
(рис. 34, с. 272)
ИПП — сидя на стуле. тей врач фиксирует брюшную стенку в зоне
Врач стоит сзади, своим телом фикси- эпигастрия. При этом наклоняет тело
рует туловище пациента. пациента несколько вперед для более выра-
Вторыми-пятыми пальцами обеих кис- женного расслабления брюшной стенки.
Висцеральная мануальная терапия
265
Рисунки к главе 4
Рис. 1
Энергетическая техника релаксации
связочно-миофасциальных структур
верхней апертуры грудной клетки с
использованием пассивного
давления
Рис. 2
Релаксация связки,
поддерживающей купол плевры легкого
Рис. 3
Релаксация преимущественно
париетальной плевры
Рис. 4
Релаксация преимущественно
висцеральной плевры
266 О. С. Мерзенюк Практическое руководство по мануальной терапии
4Ь
Рис. 5
Простая индукция
Рис. 6
Индукция доли легкого с противодержани-
ем
Рис. 8
Энергетическая техника релаксации связочно-
фасциального комплекса средостения с
использованием пассивного давления
Рис. 7
Комбинированная индукция верхней
доли легкого
Висцералм^^м^^м^'герапия
267
Рис. 12
Мобилизация сердца в дорсо-краниальном
направлении с использованием пассивного
давления из положения стоя (релаксация пе-
рикардиально-грудинных и перикардиально-
диафрагмальной связок)
Рис. 9
Релаксация связочно-фасциального
комплекса средостения с использованием
фаз дыхания и пассивных движений
грудины
Рис. 10
Релаксация связочно-фасциального
комплекса средостения с использованием фаз
дыхания и пассивных движений грудины и
позвоночника
Рис. 11
Мобилизация сердца в дорсо-каудальном
направлении с использованием
пассивного давления из положения лежа
(релаксация перикардиально-грудинных и пери-
кардиально-позвоночной связок)
Рис. 13
Мобилизация сердца в вентро-каудаль-
ном направлении с использованием
пассивного давления из положения лежа
(релаксация перикардиально-позвоночной и
перикардиально-грудинных связок)
268 О. С. Мерзенкж Практическое руководство по мануальной терапии
Рис. 15
Мобилизация перикарда и левой коронарной
артерии с использованием техники "отдачи"
Рис. 14
Мобилизация сердца в вентро-кра-
ниальном направлении с
использованием пассивного давления из
положения стоя (релаксация перикарди-
ально-позвоночной и перикардиаль-
но-диафрагмальной связок)
Рис. 16
Энергетическая техника релаксации диафрагмы
с использованием пассивного давления
Рис. 17
Релаксация диафрагмы с
использованием техники
локального давления
Рис. 18
Релаксация левой половины
диафрагмы с использованием ПД ног
Висцеральная мануальная терапия
269
Рис. 19
Мобилизация пищеводно-кардиального сфинктера
в области пищеводного отверстия диафрагмы
(hiatus esophageus) с использованием ПД, фаз
дыхания и тракции руки
Рис. 20
Релаксация желчного пузыря с
использованием ПД туловища
из положения сидя
Рис. 21
Релаксация желчного пузыря с использованием
пассивного давления из положения лежа
Рис. 22
Мобилизация желчного пузыря с использованием ПД
(выдавливание желчи)
Рис. 23
Мобилизация левой или правой
доли печени в краниальном
направлении с использованием ПД
туловища (релаксация левой или
правой треугольной связки)
270 О. С. Мерзенюк Практическое руководство по мануальной терапии
*
Рис. 24
Мобилизация печени в каудо-
медиальном направлении с
использованием ПД и фаз
дыхания (релаксация венечной и
правой треугольной связок)
Рис. 25
Мобилизация печени в каудальном направлении
с использованием ПД, фаз дыхания и тракции
руки (релаксация венечной связки)
Рис. 26
Недифференцированная
техника релаксации связок
печени (техника "отдачи")
Рис. 27
Мобилизация печени в
сагиттальной плоскости с
использованием ПД (релаксация
преимущественно
коронарной и серповидной связок)
Висцеральная мануальная терапия
271
шшвшж
X
Рис. 28
Мобилизация печени в горизонтальной
плоскости с использованием ПД (релаксация
преимущественно треугольных связок)
Рис. 29
Мобилизация печени во фронтальной
плоскости с использованием ПД
ускоренного ритма (релаксация
преимущественно верхних связок
печени)
Рис. 30
Мобилизация кардии желудка и пище-
водно-кардиального сфинктера в кау-
дальном направлении с использованием
ПД (релаксация диафрагмально-пище-
водной связки)
Рис. 31
Мобилизация малой кривизны желудка в кау-
дальном направлении с использованием ПД
(релаксация преимущественно желудочно-пе-
ченочной связки)
272 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 32
Мобилизация малой кривизны
желудка в латеральном
направлении с использованием ПД
(релаксация желудочно-печеночной
связки)
Рис. 34
Мобилизация тела и дна желудка
в каудальном направлении
(релаксация преимущественно диа-
фрагмально-желудочной связки)
Рис. 33
Манипуляция на малой кривизне желудка и печени с
использованием дистракционного толчка
Рис. 35
Мобилизация большой кривизны желудка в
краниальном направлении с использованием ПД ускоренного
ритма (релаксация желудочно-поперечно-ободочной
связки)
Рис. 36.
Мобилизация
желудка в
горизонтальной
плоскости в
направлении
ротации с
использованием
ПД
Висцеральная мануальная терапия
273
Рис. 37
Релаксация
привратника в
направлении
фиксации с
использованием ПД
(техника
"выслушивания")
Рис. 38.
Релаксация
привратника с
использованием
техники "отдачи"
Рис. 40:
Релаксация 12-перстной кишки в области сфинктера
Одди с использованием ПД в направлении фиксации
(техника "выслушивания")
Рис. 39
Мобилизация привратниковой
части желудка с использованием
ПД туловища
Рис. 41
Мобилизация нисходящей части
12-перстной кишки в латеро-лате-
ральном направлении с
использованием ПД
274_ О^^Мерзенюк П^шапическое pyrweo^meojw мащ^лъной терапии
Рис. 42 Рис. 43
Релаксация 12-перстной кишки в области Релаксация корня брыжейки тонкого кишечни-
дуодено-еюнального сфинктера в направ- ка с использованием ПД
лении фиксации с использованием ПД
(техника "выслушивания")
Рис. 45
Релаксация тонкого кишечника с
использованием техники "отдачи"
Рис. 44
Мобилизация петель тонкого
кишечника с использованием ПД
Рис. 46
Релаксация локальных зон тонкого
кишечника
Висцеральная мануальная терапия
275
Рис. 48
Релаксация илеоцекального клапана с
использованием техники "отдачи"
Рис. 47
Релаксация илеоцекального
клапана с использованием ПД в
направлении фиксации (техника
"выслушивания")
>&
W. ..tUM^****
/
■
.
Рис. 49
Мобилизация слепой кишки и
илеоцекального клапана в медиальном и
латеральном направлениях с
использованием ПД
Рис. 50
Мобилизация илеоцекального клапана и
слепой кишки в краниальном и каудальном
направлениях с использованием ПД и фаз
дыхания
Рис. 51
Мобилизация слепой кишки и илеоцекального
клапана в латеральном и краниальном
направлениях с использованием ПД правой ноги и ла-
терофлексии таза
276_ О^^Мерзенюк Г^сшпшческм ру^во^тво_по мащальной терапии
Рис. 52
Мобилизация восходящей и нисходящей части
ободочной кишки в латеральном и медиальном
направлениях с использованием ПД
Рис. 53
Мобилизация ободочной кишки в
области печеночного изгиба с
использованием ПД (релаксация ди-
афрагмально-колической и пече-
ночно-колической связок)
Рис. 54
Мобилизация поперечной ободочной кишки в каудаль-
ном направлении с использованием ПД (релаксация
желудочно-поперечно-ободочной связки)
Рис. 55
Мобилизация ободочной кишки
в области селезеночного изгиба
с использованием ПД
(релаксация диафрагмально-колической
и селезеночно-колической
связок)
Висцеральная мануальная терапия
Рис. 56
Мобилизация сигмовидной кишки в
медиальном и латеральном
направлениях с использованием ПД
(релаксация мезосигмовидной связки)
Рис. 58
Мобилизация селезенки с
использованием ПД из положения лежа
(релаксация селезеночно-желудоч-
ной и селезеночно-диафрагмальной
связок)
277
Рис. 57
Манипуляция верхнего отдела
желудочно-кишечного тракта
(желудка, 12-перстной кишки,
печеночного и селезеночного
изгибов ободочной кишки) в
краниальном направлении с
использованием толчка
Рис. 59
Мобилизация почек с
использованием техники "отдачи"
278 О. С. Мерзенюк Практическое руководство по мануальной терапии
Рис. 60
Мобилизация почек в краниальном
направлении с использованием ПД и фаз дыхания
Рис. 61 а, б
Мобилизация почек в вентральном направлении с использованием ПД ноги
Рис. 62 а, б
Мобилизация почек в вентральном направлении с
использованием ПД из положения лежа на боку
Висцеральная мануальная терапия
279
Рис. 63
Мобилизация почек в краниальном направлении с
использованием ПД и гравитационного отягощения
Рис. 65
Энергетическая техника
релаксации
мышечно-
фасциальных
структур
тазовой и урогени-
тальной
диафрагмы с
использованием
пассивного
давления
Рис. 64
Мобилизация мочеточника в кау-
дальном и краниальном
направлениях с использованием ПД
Рис. 66
Мобилизация мочевого пузыря в
каудальном направлении
(релаксация срединной и средних связок)
Рис. 67
Мобилизация мочевого пузыря в краниальном
направлении (релаксация пузырно-прямокишечно-
копчиковой связки)
280_ _ ^^^Мерзенюк Г^сиспшческое ру^во^твопо мануальной терапии
Рис. 69
Мобилизация мочевого пузыря в дорсо-
кранио-латеральном направлении
(релаксация пузырно-лобковых и уретро-лобко-
вых связок с двух сторон)
Рис. 68
Мобилизация мочевого пузыря вдорсо-
краниальном направлении (релаксация
пузырно-лобковых связок с одной
стороны)
Рис. 71
Мобилизация яичников (релаксация
короткой брыжейки яичника, собственной
связки и связки, подвешивающей
яичник)
I
Рис. 70
Мобилизация матки в латеро-каудальном
направлении (релаксация широкой связки
матки и крестцово-маточной связки)
Мануальная терапия на органах брюшной полости
281
Затем смещает пальцы дорсально и
несколько левее, подходит к телу или дну
желудка, находя самое напряженное и
болезненное место.
Боковой и дорсальной поверхностью
концевых фаланг пальцев обеих кистей
врач фиксирует актуальную зону
желудка.
В остальном техника выполняется
подобно т. 4.2.3.1.
4.2.3.6. Мобилизация большой кривизны желудка в краниальном направлении
с использованием ПД ускоренного ритма
(релаксация желудочно-поперечно-ободочной связки) (рис. 35, с. 272)
ИПП - лежа на спине с подложенным
под таз валиком.
Врач стоит справа от пациента на
уровне его таза.
Вилкой из большого и согнутого
указательного пальцев одной кисти врач
сначала фиксирует область живота справа в
зоне проекции тонкого кишечника,
несколько ниже поперечно-ободочной
кишки. Кистью другой руки врач фиксирует
дистальную часть предплечья
пальпируемой руки.
Врач смещает кисть первой руки в дор-
со-краниальном направлении до барьера.
Затем выполняет мобилизацию тонкого
кишечника, поперечно-ободочной кишки
и желудка с использованием ПД
ускоренного ритма в краниальном направлении.
После нескольких повторений врач
фиксирует зону проекции большой
кривизны желудка и выполняет мобилизацию
его в кранио-латеральном направлении по
вышеописанным принципам, как бы
"загоняя" желудок в левое подреберье.
Повторные движения рук врача
ускоренного ритма будут способствовать
повышению тонуса расслабленных миофасци-
альных структур и релаксации
укороченных фасциальных структур.
Техника повторяется несколько раз.
По окончании выполнения техники
необходима фиксация живота пациента с
помощью простыни и завязыванием узла в
области пупка на 15-20 минут.
Примечания. 1. Данная техника
показана при опущении тонкого кишечника и
желудка.
2. При птозе желудка и его большой
кривизны можно выполнять Мб желудка
в краниальном направлении аналогично
т. 4.2.8.7. с той лишь разницей, что врач
фиксирует сначала тонкий кишечник в
правой подвздошной области и смещает
его вместе с желудком в краниальном
направлении. Затем фиксирует край
большой кривизны и ПД рук ускоренного
ритма смещает желудок краниально в левое
подреберье.
4.2.3.7. Мобилизация желудка в горизонтальной плоскости в направлении
ротации с использованием ПД (рис. 36, с. 272)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища.
Кистями обеих рук, наложенными друг
на друга, врач фиксирует через мягкие
ткани живота тело желудка в зоне его
проекции в левой подреберной и
надчревной области таким образом, чтобы
основание ладони находилось несколько
правее белой линии живота.
Врач смещает желудок в дорсальном
направлении до барьера. Затем
выполняет его мобилизацию с
использованием ПД обычного ритма в направлении
ротации вправо и влево в
горизонтальной плоскости, поочередно надавливая
то основанием ладоней, то пальцами
обеих кистей.
Повторные движения рук врача будут
способствовать увеличению объема
движения желудка в направлении ротации и
устранению фиксаций.
Техника повторяется несколько раз.
4.2.3.8. Релаксация привратника в направлении фиксации
с использованием ПД (техника "выслушивания") (рис. 37, с. 273)
ИПП - лежа на спине, ноги согнуты в Врач стоит справа от пациента, на уров-
КС и ТБС, стопы на кушетке. не его туловища или таза.
282 О. С. Мерзенюк Практическое руководство по мануальной терапии
Кистью правой руки (областью
гороховидной кости) врач мягко пальпирует
брюшную стенку в зоне проекции
привратника, на расстоянии 4-х пальцев
пациента ( 2 - 5-го) от пупка краниаль-
но и несколько правее средней линии
живота.
Врач пальпаторно "выслушивает"
висцеральный ритм, определяя направление
фиксации пилорической части желудка
во фронтальной плоскости ( т.е.
направление "застывшего" колебания
привратника в одну сторону, без возвращения
его в другую сторону. При этом врач
ощущает, что именно в этом
направлении фиксированный орган как бы
"затягивает" его кисть, которая
непроизвольно следует за ним). Кисть другой
руки размещается на тыльной
поверхности пальпируемой руки.
После этого выполняет мобилизацию
привратника во фронтальной плоскости,
несколько сильнее зафиксировав при-
вратниковую часть желудка в
дорсальном направлении, и медленно вращает
его в сторону направления фиксации до
ИПП — лежа на спине, ноги согнуты в
КС и ТБС, стопы - на кушетке.
Врач стоит справа от пациента, на
уровне его туловища или таза.
Кистью правой руки (гороховидной
костью) врач фиксирует брюшную стенку в
зоне проекции привратника и создает
преднапряжение в актуальной области,
смещая привратник дорсально. Кистью
другой руки фиксирует грудину и нижние
ребра справа, несколько надавливая на
них также в дорсальном направлении.
Затем смещает руки навстречу друг
другу до барьера, создавая дополнительное
напряжение в брюшной полости. Пациент
ИПП — сидя на конце кушетки, кисти
рук сцеплены в "замок" и фиксируют
ШОП, локти направлены вперед.
Врач стоит сзади и несколько справа.
Стопа правой ноги врача стоит на
высокой подставке, а бедро врача
фиксирует туловище пациента. Большим
пальцем левой руки врач фиксирует брюш-
барьера (3 - 7 сек.), как бы усугубляя
ее. Затем ослабляет давление своей
кисти, упуская состояние созданного пред-
напряжения. Вновь выслушивает
висцеральный ритм и при необходимости
выполняет повторное воздействие в этом
направлении. После этого врач
выполняет мобилизацию привратника в
противоположную сторону, т.е. в
направлении отсутствия его колебания.
Повторные движения рук врача
замедленного ритма в направлении
ротации привратниковой части желудка во
фронтальной плоскости приведут к ее
релаксации, устранению фиксаций и
восстановлению оптимального
висцерального ритма.
Техника повторяется несколько раз в
направлениях фиксации и ограничения
висцерального ритма.
Примечание. При Мб привратника у
детей врач может кисть второй руки
располагать на позвоночнике,
приблизительно на уровне Thn. Такая фиксация, как
правило, дает хороший эффект
релаксации пилорической части желудка.
делает несколько вдохов и выдохов, врач
не упускает созданное преднапряжение в
пилорической части желудка, при этом во
время выдоха врач слегка усиливает
компрессию привратника. Затем в начале фазы
очередного вдоха врач делает резкий толчок
обеими кистями навстречу друг другу и вен-
трально с быстрым отпусканием рук от
фиксированной зоны, как бы "встряхивая"
и освобождая привратниковую часть
желудка.
Повторение техники "ребаума"
приведет к релаксации миофасциальных
структур пилорической части желудка.
Техника повторяется 3 - 5 раз.
ную стенку в зоне проекции
привратника и смещает его в дорсо-каудальном
направлении до барьера. Другой рукой
обхватывает локти пациента снизу и ла-
терально, при этом фиксирует свой
локоть и предплечье на своем бедре сверху.
Выполняет ротацию и латерофлексию
туловища вправо, наклоняя пациента
4.2.3.9. Релаксация привратника с использованием техники "отдачи"
(рис. 38, с. 273)
4.2.3.10. Мобилизация привратниковой части желудка
с использованием ПД туловища (рис. 39, с. 273)
Мануальная терапия на органах брюшной полости
283
через свое бедро, что способствует
усилению преднапряжения в зоне фиксации
большого пальца.
Затем врач выполняет мобилизацию
привратниковой части желудка с
использованием пассивных движений обычного
или замедленного ритма, смещая большим
пальцем привратник в направлении
созданного преднапряжения, и
одновременно выполняет ротацию и латерофлексию
туловища вправо с элементом легкой экс-
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Кистью правой руки (областью
гороховидной кости) врач пальпирует брюшную
стенку в зоне проекции сфинктера Одди
12-перстной кишки, на расстоянии 3-х
пальцев пациента ( 2 - 4-го),
расположенных на линии, проведенной от пупка
кранио-латерально по направлению к
желчному пузырю.
Затем врач пальпаторно
"выслушивает" висцеральный ритм, определяя
направление фиксации 12-перстной кишки в зоне
сфинктера Одди во фронтальной плоско-
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Пальцами обеих кистей врач
фиксирует через брюшную стенку нисходящую
часть 12-перстной кишки с двух сторон.
Смещает ее в латеральном направлении
влево либо вправо до барьера, в
зависимости от направления ограничения
смещения.
Затем выполняет мобилизацию
12-перстной кишки с использованием ПД
обычного ритма сначала в направлении огра-
тензии, преимущественно за счет
абдукции и аддукции своего бедра. После
каждого такого смещения врач слегка
отпускает давление своих рук.
Повторные ритмические движения рук
врача, способствующие смещению пило-
рической части желудка в каудо-дорсаль-
ном направлении, в результате приведут
к релаксации привратника и других фас-
циальных структур
Техника выполняется несколько раз.
сти. Кисть другой руки размещается на
тыльной поверхности пальпируемой руки.
После этого выполняет мобилизацию
12-перстной кишки во фронтальной
плоскости, несколько сильнее зафиксировав
сфинктер Одди в дорсальном направлении,
и медленно вращает его в сторону
направления фиксации (3 - 7 сек.) до барьера, как
бы усугубляя ее. После этого выполнение
мобилизации соответствует т. 4.2.3.8.
Примечания. 1. Релаксация
сфинктера Одди может быть дополнена техникой
"отдачи" аналогично т. 4.2.3.9.
2. Давление на сфинктер должно быть
очень легким, чуть сильнее, чем вес
самой кисти.
ничения движения (прямая мобилизация),
затем несколько раз в направлении
свободного смещения.
Повторные пассивные движения
приводят к релаксации миофасциальных
структур нисходящей части 12-перстной
кишки.
Техника выполняется несколько раз.
Примечание. Клинически и
биомеханически наиболее значимым местом
нисходящей части 12-перстной кишки
является нижний изгиб, который
соответствует проекции 2 или 3-го поясничного
позвонка.
4.2.4. ТЕХНИКИ НА ДВЕНАДЦАТИПЕРСТНОЙ КИШКЕ
4.2.4.1. Релаксация 12-перстной кишки в области сфинктера Одди
с использованием ПД в направлении Фиксации
(техника "выслушивания") (рис. 40, с. 273)
4.2.4.2. Мобилизация нисходящей части 12-перстной кишки
в латеро-латеральном направлении с использованием ПД (рис. 41, с. 273)
284 О. С. Мерзенюк Практическое руководство по мануальной терапии
4.2.4.3. Мобилизация нисходящей части 12-перстной кишки,
сфинктера Одди, общего желчного и Версунгова протоков
с использованием ПД из положения лежа (см. рис. 40 гл. 4, с. 273)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Кистью правой руки (областью
гороховидной кости) врач пальпирует брюшную
стенку в зоне проекции нисходящей
части 12-перстной кишки, а именно
сфинктера Одди, на расстоянии 3-х пальцев
пациента (2 - 4-го), расположенных на
линии, проведенной от пупка кранио-лате-
рально по направлению к желчному
пузырю.
Затем врач фиксирует 12-перстную
кишку в дорсальном направлении до
барьера. При этом кисть другой руки
размещается на тыльной поверхности
пальпируемой руки.
После этого выполняет мобилизацию
12-перстной кишки в каудальном
направлении с использованием ПД
замедленного ритма, смещая сфинктер обеими
кистями медио-каудо-дорсально, что
способствует смещению, натяжению и
релаксации нисходящей части 12-перстной
кишки, а также общего желчного протока и
протока поджелудочной железы.
Техника повторяется несколько раз.
Примечание. Данная техника будет
способствовать оттоку избыточной желчи из
желчного пузыря.
4.2.4.4. Мобилизация нисходящей части 12-перстной кишки, сфинктера Одди,
общего желчного и Версунгова протоков с использованием ПД туловища
из положения сидя (см. рис. 39 гл. 4, с. 273)
ИПП — сидя на конце кушетки, кисти
рук сцеплены в "замок" и фиксируют
ШОП, локти направлены вперед.
Врач стоит сзади и несколько справа.
Стопа правой ноги врача стоит на
высокой подставке, а бедро врача
фиксирует туловище пациента. Большим пальцем
левой руки врач фиксирует брюшную
стенку в зоне проекции нисходящей
части 12-перстной кишки и смещает ее в дор-
со-каудальном направлении до барьера.
Другой рукой обхватывает локти
пациента снизу и латерально и выполняет
ротацию и латерофлексию туловища вправо,
наклоняя пациента через свое бедро, что
способствует усилению преднапряжения в
зоне фиксации большого пальца.
Затем врач выполняет мобилизацию
нисходящей части 12-перстной кишки
аналогично т. 4.2.3.10.
4.2.4.5. Релаксация 12-перстной кишки в области
дуодено-еюнального сфинктера в направлении фиксации
с использованием ПД (техника "выслушивания") (рис. 42, с. 274)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Кистью правой руки (областью
гороховидной кости) врач пальпирует
брюшную стенку в зоне проекции
дуодено-еюнального сфинктера 12-перстной
кишки на расстоянии 3-х пальцев
пациента (2 - 4-го), расположенных на
линии, проведенной от пупка кранио-ла-
терально по направлению к месту
пересечения среднесосковой линии и
левой реберной дуги.
Затем врач пальпаторно
"выслушивает" висцеральный ритм, определяя
направление фиксации 12-перстной кишки
в зоне дуодено-еюнального сфинктера во
фронтальной плоскости. При этом кисть
другой руки размещается на тыльной
поверхности пальпируемой руки.
После этого выполняет
мобилизацию 12-перстной кишки во
фронтальной плоскости, несколько сильнее
зафиксировав дуодено-еюнальный
сфинктер в дорсальном направлении,
прижимая его к левой почке, и медленно
вращает сфинктер в сторону направления
фиксации до барьера (3-7 сек.), как бы
усугубляя ее. После этого выполняет
мобилизацию подобно т. 4.2.3.8.
Мануальная терапия на органах брюшной полости 285
Примечание. Релаксация дуодено- т. 4.2.3.9, с той лишь разницей, что кис-
еюнального сфинктера может быть допол- тью руки врач фиксирует грудину и ниж-
нена техникой "отдачи" аналогично ние ребра преимущественно слева.
4.2.5. ТЕХНИКИ НА ТОНКОМ КИШЕЧНИКЕ
4.2.5.1. Релаксация корня брыжейки тонкого кишечника
с использованием ПД (рис. 43, с. 274)
ИПП — лежа на левом боку, спиной у
края кушетки, вышерасположенная нога
согнута в КС и ТБС и коленом фиксирует
кушетку.
Врач стоит сзади пациента на уровне его
туловища.
Пальцами (2-5) обеих кистей врач
пальпирует корень брыжейки через мягкие
ткани живота в зоне проекции линии,
проходящей от дуодено-еюнального сфинктера
через пупок к илеоцекальному сфинктеру.
Затем большими пальцами смещает и
надвигает петли тонкого кишечника на свои
остальные пальцы, уходя в глубь живота
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища.
Пальцами обеих кистей врач через
ткани брюшной стенки захватывает петли
тонкого кишечника в области их
проекции, а именно в средней и нижней части
живота, между ободочной кишкой и
лоном в косом направлении, начиная от
левой подвздошной области. Определяет
участки напряжения, болезненности и
фиксации в тонкой кишке. Затем смещает
петли кишечника в направлении ограни-
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента на
уровне его туловища или таза.
Основанием ладоней обеих кистей,
направленных навстречу друг другу, врач
фиксирует через брюшную стенку в
средней части живота петли тонкого
кишечника, располагая обе кисти у латерального
края живота с двух сторон. Затем смещает
до корня брыжейки и определяя зону
наибольшего напряжения.
Из состояния преднапряжения врач
выполняет мобилизацию брыжейки с
использованием ПД замедленного ритма во
фронтальной плоскости сначала в
направлении ограничения смещения,
затем в противоположную сторону, т.е. в
сторону более свободного вращения.
Одновременно пытается растянуть
корень брыжейки в стороны.
Повторные движения рук врача
приводят к релаксации фасциальных структур
корня брыжейки тонкого кишечника.
Техника повторяется 3 - 5 раз.
чения движения до барьера. После этого
выполняет их мобилизацию с
использованием ПД замедленного ритма во
фронтальной плоскости сначала в сторону
ограничения смещения, затем в
противоположном направлении.
Повторные движения рук врача
приводят к релаксации миофасциальных
структур петель тонкого кишечника и
увеличению объема их смещения.
Техника выполняется 2 - 3 раза.
Примечание. Критерием
эффективности мобилизации является "шум
прохождения жидкости" по петлям кишки.
кисти навстречу друг другу в направлении
белой линии живота и пупка до барьера,
создавая преднапряжение в актуальной
области брюшной полости.
Пациент делает несколько вдохов и
выдохов, врач не упускает созданное
преднапряжение в тонком кишечнике,
при этом на выдохе усиливает
компрессию петель кишечника. Затем в начале
фазы очередного вдоха врач делает рез-
4.2.5.2. Мобилизация петель тонкого кишечника с использованием ПД
(рис. 44, с. 274)
4.2.5.3. Релаксация тонкого кишечника
с использованием техники "отдачи" (рис. 45, с. 274)
286 О. С. Мерзенюк Практическое руководство по мануальной терапии
кий толчок обеими кистями навстречу
друг другу и вентрально с быстрым
отпусканием рук от фиксированной зоны,
как бы "встряхивая" и освобождая
кишечник.
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы стоят на кушетке.
Врач пальпаторно через ткани живота
определяет зону наибольшего
напряжения и болезненности петель тонкого
кишечника, пальцами обеих кистей,
наложенными друг на друга, создает в ней пред-
напряжение в дорсальном и других
актуальных направлениях.
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его таза.
Кистью правой руки (областью
гороховидной кости) врач пальпирует брюшную
стенку в зоне проекции илеоцекального
клапана на середине линии, проведенной
от пупка до ПВПО.
Затем врач пальпаторно
"выслушивает" висцеральный ритм, определяя
направление фиксации илеоцекального клапана
во фронтальной плоскости. При этом кисть
ИПП — лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища или таза.
Гороховидной костью одной кисти врач
через брюшную стенку фиксирует зону
проекции илеоцекального клапана на середине
линии, проведенной от пупка до ПВПО, и
смещает его дорсо-краниально до барьера.
Кистью другой руки фиксирует грудину и
нижние ребра справа, несколько
надавливая на них также в дорсальном
направлении до барьера.
Врач смещает руки навстречу друг
другу до барьера, создавая дополнитель-
Повторение техники "отдачи" приведет
к релаксации тонкого кишечника.
Техника повторяется 3 - 5 раз.
Пациент выполняет несколько каш-
левых толчков, акцентируя свое
внимание на направлении кашлевого
толчка в брюшную полость, а именно в зону
фиксации пальцев рук врача.
После 3 - 5 кашлевых толчков
наступает релаксация фиксированного
локального участка тонкого кишечника.
другой руки размещается на тыльной
поверхности пальпируемой руки.
После этого выполняет мобилизацию
илеоцекального клапана во фронтальной
плоскости, несколько сильнее
зафиксировав его в дорсальном направлении, и
медленно вращает клапан в сторону
направления фиксации до барьера (3 - 7 сек.),
как бы усугубляя ее. После этого
выполняет мобилизацию подобно т. 4.2.3.8.
Примечание. Релаксация
илеоцекального клапана может быть дополнена
техникой "отдачи".
ное напряжение в брюшной полости.
Пациент делает несколько вдохов и выдохов,
врач удерживает клапан в состоянии
созданного преднапряжения, при этом во
время фазы вдоха слегка усиливает
компрессию тонкого кишечника. Затем в начале
фазы очередного вдоха врач делает
резкий толчок обеими кистями навстречу друг
другу и вентрально с быстрым
отпусканием рук от фиксированной зоны, как бы
"встряхивая" и освобождая клапан.
Повторение техники "отдачи" приведет
к релаксации илеоцекального клапана и
в определенной степени слепой кишки.
Техника повторяется несколько раз.
4.2.5.4. Релаксация локальных зон тонкого кишечника (рис. 46, с. 274)
4.2.6. ТЕХНИКИ НА ТОЛСТОМ КИШЕЧНИКЕ
4.2.6.1. Релаксация илеоцекального клапана с использованием ПД
в направлении Фиксации (техника "выслушивания") (рис. 47, с. 275)
4.2.6.2. Релаксация илеоцекального клапана
с использованием техники "отдачи" (рис. 48, с. 275)
Мануальная терапия на органах брюшной полости
287
4.2.6.3. Мобилизация слепой кишки и илеопекального клапана в медиальном
и латеральном направлениях с использованием ПД (рис. 49, с. 275)
ИПП — лежа на левом или правом боку,
в зависимости от расположения фиксаций
(внутренняя или наружная часть слепой
кишки), спиной у края кушетки,
вышерасположенная нога коленом фиксирует
кушетку.
Врач стоит сзади пациента на уровне
его таза.
Большими или 2 - 5-ми
выпрямленными пальцами обеих кистей врач через
брюшную стенку фиксирует слепую
кишку и илеоцекальный клапан в правой
подвздошной области медиально или лате-
рально и смещает их в направлении
ограничения движения до барьера. Затем
выполняет мобилизацию слепой кишки с
использованием ПД замедленного ритма,
сначала в направлении ограниченного
движения, затем в противоположном
направлении во фронтальной плоскости.
Повторные движения рук врача
приводят к релаксации фасциальных
структур слепой кишки и илеоцекального
клапана, устранению напряженности и
болезненности и увеличению объема их
смещения.
Техника выполняется несколько раз.
Примечание. При выполнении данной
техники желательно укладывать
пациента на сторону с учетом гравитационного
компонента, т.е. если ограничено
смещение слепой кишки в медиальном
направлении, то пациента укладываем на левый
бок и наоборот.
4.2.6.4. Мобилизация илеоцекального клапана и слепой кишки
в краниальном и каудальном направлениях с использованием ПД
и Фаз дыхания (рис. 50, с. 275)
ИПП — лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит справа от пациента на
уровне его туловища или таза.
Гороховидной костью правой кисти (для
Мб илеоцекального клапана в
краниальном направлении) или левой кисти (для
Мб - в каудальном направлении) врач
фиксирует зону проекции
илеоцекального клапана на середине линии,
проведенной от пупка до ПВПО, и смещает его дор-
сально и краниально (каудально) до
барьера.
Затем выполняет мобилизацию
илеоцекального клапана в актуальном
направлении с использованием ПД замедленного
ритма и фаз дыхания.
При мобилизации илеоцекального
клапана и слепой кишки в краниальном
направлении во время вдоха врач
удерживает созданное преднапряжение и
препятствует их смещению вниз. А во время фазы
выдоха - смещает клапан и кишку
краниально до нового барьера.
При мобилизации илеоцекального
клапана и слепой кишки в каудальном
направлении во время вдоха врач увеличивает
каудальное смещение актуальных
структур, а во время фазы выдоха удерживает
созданное преднапряжение и
препятствует их смещению в краниальном
направлении с учетом меняющегося внутрибрюш-
ного давления.
Техника выполняется несколько раз.
4.2.6.5. Мобилизация слепой кишки и илеоцекального клапана в латеральном
и краниальном направлениях с использованием ПД правой ноги
и латерофлексии таза (рис. 51. с. 275)
ИПП - стоя на коленях и локтях на
кушетке, голова лбом фиксирует ладони.
Врач стоит слева от пациента на
уровне его таза. Правая нога врача стоит
стопой на кушетке, правая выпрямленная
нога пациента располагается на бедре ноги
врача сверху.
Левой рукой врач обхватывает
пациента дорсально, при этом кистью фиксируя
область слепой кишки и илеоцекального
клапана. Кистью и предплечьем другой
руки захватывает бедро и таз пациента
вентро-латерально, также фиксируя
область слепой кишки. При этом врач сзой
локоть и предплечье располагает на сзо-
ем бедре.
288 О. С. Мерзенюк Практическое руководство по мануальной терапии
Затем врач осуществляет мобилизацию
слепой кишки, последовательно выполняя
своей рукой и бедром аддукцию и
абдукцию ноги пациента с элементом легкой
экстензии, одновременно смещая слепую
кишку в латеро-краниальном
направлении.
ИПП — лежа на спине, ноги
выпрямлены или согнуты в КС и ТБС, стопы на
кушетке.
Врач стоит сбоку от пациента, на
уровне его туловища.
Большими (латерально) и остальными
пальцами (медиально) обеих кистей врач
фиксирует через брюшную стенку
актуальную ободочную кишку на уровне
средней части живота и смещает ее в сторону
ограничения до барьера в латеральном или
медиальном направлении с элементом ка-
удального или краниального смещения.
Затем врач выполняет мобилизацию
ободочной кишки с использованием ПД за-
ИПП — сидя на стуле или низкой
кушетке.
Врач стоит сзади, фиксирует своим
телом туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует латеральную часть
реберной дуги справа, наклоняет туловища
пациента вперед для расслабления
брюшной стенки.
Врач смещает свои пальцы дорсаль-
но и фиксирует восходящую часть
ободочной кишки, создавая в этой зоне пред-
напряжение. Затем выполняет
мобилизацию ободочной кишки в области
печеночного изгиба с использованием ПД
замедленного ритма, смещая свои паль-
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы — на кушетке.
Врач стоит сбоку на уровне плечевого
пояса пациента.
Повторные движения рук врача
приводят к устранению фиксаций слепой
кишки и илеоцекального клапана.
Техника выполняется несколько раз.
Примечание. Данная техника также
способствует релаксации подвздошно-пояснич-
ной мышцы.
медленного ритма, надавливая и отпуская
ее боковую поверхность.
Для мобилизации восходящей и
нисходящей части ободочной кишки в
медиальном направлении врач оказывает давление
преимущественно большими пальцами.
Для мобилизации восходящей и
нисходящей части ободочной кишки в
латеральном направлении врач оказывает
давление преимущественно вторыми-пятыми
пальцами.
Повторные движения рук врача
приведут к релаксации и увеличению объема
смещения ободочной кишки.
Техника выполняется несколько раз.
цы медиально и краниально, как бы
собирая и подтягивая кишечную петлю из
латеральной части реберной дуги к
висцеральной поверхности печени, а затем
отпуская зону фиксации вниз.
Повторные пассивные движения
печеночного изгиба в указанном направлении
приведут к релаксации диафрагмально-ко-
лической и печеночно-колической связок.
Техника выполняется несколько раз.
Примечание. Мб ободочной кишки в
области печеночного изгиба возможно
выполнять аналогично т. 4.2.3.10. с
использованием ПД туловища вокруг
фиксированной зоны печеночного изгиба толстой
кишки.
Большими пальцами обеих кистей
фиксирует поперечную ободочную
кишку с 2-х сторон на уровне сред-
неключичной линии, приблизительно
4.2.6.6. Мобилизация восходящей и нисходящей части ободочной кишки
в латеральном и медиальном направлениях с использованием ПД (рис. 52, с. 276)
4.2.6.7. Мобилизация ободочной кишки в области печеночного изгиба
с использованием ПД (релаксация диафрагмально-колической
и печеночно-колической связок) (рис. 53, с. 276)
4.2.6.8. Мобилизация поперечной ободочной кишки в каудальном направлении
с использованием ПД (релаксация желудочно-поперечно-ободочной связки)
(рис. 54, с. 276)
Мануальная терапия на органах брюшной полости
289
на 3 - 4 см выше уровня пупка, и
смещает ее в каудо-дорсальном направлении
до барьера.
Затем врач выполняет мобилизацию
ободочной кишки с использованием ПД
замедленного ритма в каудальном
направлении, надавливая и отпуская
краниальную поверхность кишки.
Повторные пассивные движения
поперечной ободочной кишки приведут к
ИПП — сидя на стуле или низкой
кушетке.
Врач стоит сзади, фиксирует своим
телом туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует латеральную часть
реберной дуги слева, наклоняет туловище
пациента вперед и влево для
расслабления брюшной стенки.
Врач смещает свои пальцы дорсально
и фиксирует нисходящую часть ободочной
кишки, создавая в этой зоне преднапря-
жение. Затем выполняет мобилизацию
ободочной кишки в области селезеночного
изгиба с использованием ПД
замедленного ритма, смещая свои пальцы глубоко
дорсально, латерально и краниально, как
бы собирая и подтягивая кишечную
петлю в селезеночный угол, как можно бли-
ИПП — лежа на левом боку спиной у
края кушетки. Вышерасположенная нога
слегка согнута в КС и ТБС и коленом
фиксирует кушетку.
Врач стоит сзади пациента на уровне
его туловища.
Вторыми-пятыми (латерально) и
большими пальцами (медиально) обеих кистей,
наложенными друг на друга, врач через
мягкие ткани живота пальпирует
сигмовидную кишку в подвздошной области
слева и смещает ее косо в медио-краниаль-
ном направлении до барьера.
Затем врач выполняет мобилизацию
сигмовидной кишки в медиальном
направлении с использованием ПД замедленно-
уменыпению болезненности и напряжения,
релаксации желудочно-поперечно-ободоч-
ной связки, а также увеличению объема
смещаемости поперечной толстой кишки.
Техника выполняется несколько раз.
Примечание. Место и уровень
фиксации поперечной ободочной кишки может
меняться и зависит от особенностей
телосложения человека и наполненности
кишки пищей.
же по направлению к селезенке и
внутренней поверхности 9-го ребра, а затем
отпуская зону фиксации вниз.
Повторные пассивные движения
селезеночного изгиба в указанном
направлении приведут к релаксации диафрагмаль-
но-колической и селезеночно-колической
связок.
Техника выполняется несколько раз.
Примечания. 1. При выполнении
данной техники врач должен помнить, что
селезеночный изгиб ободочной кишки
находится несколько выше и более дорсально,
чем печеночный изгиб толстой кишки.
2. Мб ободочной кишки в области
селезеночного изгиба возможно выполнять
аналогично т. 4.2.3.10. с использованием
ПД туловища вокруг фиксированной зоны
селезеночного изгиба толстой кишки.
го ритма во фронтальной плоскости,
надавливая и отпуская латеральную
поверхность кишки. При ограничении движения
в латеральном направлении врач
выполняет Мб сигмы большими пальцами,
надавливая и отпуская медиальную
поверхность толстой кишки в латеро-каудаль-
ном направлении.
При одновременном ограничении
движения сигмовидной кишки в латеральном
и медиальном направлениях
выполняется Мб сигмы сначала вторыми-пятыми
пальцами в медио-краниальном
направлении до барьера и сразу же большими
пальцами в латеро-каудальном направлении
также до барьера.
4.2.6.9. Мобилизация ободочной кишки в области селезеночного изгиба
с использованием ПД (релаксация диафрагмально-колической
и селезеночно-колической связок) (рис. 55, с. 276)
4.2.6.10. Мобилизация сигмовидной кишки в медиальном
и латеральном направлениях
с использованием ПД (релаксация мезосигмовидной связки) (рис. 56, с. 277)
290 О. С. Мерзенюк Практическое руководство по мануальной терапии
Повторные пассивные движения
сигмовидной кишки приведут к релаксации фас-
циальных структур и брыжейки
сигмовидной кишки, релаксации мезосигмовидной
связки, уменьшению ее болезненности и на-
ИПП - стоя.
Врач стоит сзади, ноги слегка согнуты
в КС и ТБС.
Обеими руками врач обхватывает и
наклоняет туловище пациента на себя. При
этом ноги пациента остаются
выпрямленными, голова и шея экстензированы,
затылок лежит на плече врача.
Затем врач смещает пальцы обеих
кистей в брюшную полость пациента дор-
сально и фиксирует напряженные и спаз-
мированные структуры желудка (боль-
ИПП — сидя на стуле.
Врач стоит сзади, фиксирует своим
телом туловище пациента.
Вторыми-пятыми пальцами обеих
кистей врач фиксирует латеральную часть
реберной дуги слева, наклоняет туловище
пациента вперед и влево для
расслабления брюшной стенки.
Врач смещает свои пальцы дорсально
и в начале фиксирует нисходящую часть
ободочной кишки в области
селезеночного изгиба. Затем врач увеличивает
флексию туловища и смещает свои пальцы
вглубь дорсально, латерально и краниаль-
но, как можно ближе по направлению к
селезенке и внутренней поверхности 9-го
ребра, создавая преднапряжение в ней и
окружающих тканях.
Затем выполняет мобилизацию селезен-
пряжения, а также увеличению объема сме-
щаемости актуальной части толстой
кишки.
Техника повторяется 3 - 5 раз.
шую кривизну, тело, дно, кардию), 12-пер-
стной кишки (верхнюю и нисходящую
часть, сфинктер Одди), ободочной кишки
(печеночный и селезеночный изгибы) в
зонах их проекции на брюшной стенке.
Смещает актуальную структуру в
краниальном направлении до барьера, после чего
выполняет манипуляцию с
использованием толчка вверх своими руками и
туловищем за счет разгибания ног.
Техника может повторяться несколько
раз.
ки с использованием ПД замедленного или
обычного ритма в краниальном
направлении, смещая и отпуская селезенку и
смежные с ней структуры.
Повторные пассивные движения
селезенки в краниальном направлении
приведут к релаксации ее капсулы, селезе-
ночно-желудочной и селезеночно-диаф-
рагмальной связок и других фасциаль-
ных структур.
Техника выполняется несколько раз.
Примечания. 1. Мб селезенки может
оказаться чрезвычайно полезной у
женщин в период менопаузы.
2. Часто связочный аппарат селезенки
повреждается при механических травмах
тела, особенно при действии сил справа
налево.
4.2.6.11. Манипуляция верхнего отдела желудочно-кишечного тракта
(желудка. 12-перстной кишки, печеночного
и селезеночного изгибов ободочной кишки)
в краниальном направлении с использованием толчка (рис. 57, с. 277)
У
4.2.7. ТЕХНИКИ НА ФИКСАЦИОННЫХ
СТРУКТУРАХ СЕЛЕЗЕНКИ
4.2.7.1. Мобилизация селезенки с использованием ПД
из положения сидя (релаксация се л езеночно-желудочной
и селезеночно-диафрагмальной связок) (см. рис. 55 гл. 4, с. 276)
Мануальная терапия на органах брюшной полости
291
4.2.7.2. Мобилизация селезенки с использованием ПД из положения лежа
(релаксация селезеночно-желудочной и селезеночно-диафрагмальной связок)
(рис. 58, с. 277)
ИПП - лежа на спине, у края кушетки.
Ноги согнуты в КС и ТБС, стопы — на
кушетке.
Врач стоит справа, на уровне
туловища пациента.
Концевыми фалангами выпрямленных
вторых-четвертых пальцев правой кисти
врач фиксирует через мягкие ткани
брюшной стенки латеральный край левой
реберной дуги, оставляя свободную кожную
складку. Смещает свои пальцы дорсаль-
но, краниально и латерально по
направлению и как можно ближе к селезенке.
Кистью другой руки фиксирует
латерально нижние ребра слева, смещает их
медиально до барьера и создает преднапряже-
ние в зоне селезеночного угла.
Затем врач мягко выполняет
мобилизацию селезенки с использованием ПД
замедленного или обычного ритма в
направлении созданного преднапряжения, смещая
кисти навстречу друг другу, надавливая и
плавно отпуская селезенку и смежные с ней
структуры.
Повторные пассивные движения
селезенки приведут к релаксации ее капсулы,
селезеночно-желудочной и
селезеночно-диафрагмальной связок и других фасциаль-
ных структур.
Техника выполняется несколько раз.
4.2.8. ТЕХНИКИ НА ФИКСАЦИОННЫХ СТРУКТУРАХ ПОЧЕК
4.2.8.1. Мобилизация почек в направлении фиксации
ПД (техника "выслушивания") (см. рис. 47 гл. 4, с.
использованием
275)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента на
уровне его туловища или таза.
При мобилизации правой почки врач
гороховидной костью правой кисти
фиксирует через мягкие ткани живота
нижний свободный полюс почки по средней
ключичной линии, приблизительно на 0,5
- 1 см ниже уровня пупка.
При мобилизации левой почки врач
гороховидной костью левой кисти
фиксирует через мягкие ткани живота нижний
свободный полюс почки также по средней
ключичной линии, приблизительно на 1-
2 см выше уровня пупка. Кисть другой
руки размещается на тыльной
поверхности пальпируемой руки.
Врач пальпаторно "выслушивает"
висцеральный ритм, определяя направление
фиксации почки одновременно во
фронтальной, сагиттальной и горизонтальной
плоскостях. При этом ощущает, что
преимущественно в каком-то определенном
направлении фиксированная почка как бы
"затягивает" его кисть, которая
непроизвольно следует за ней.
После этого выполняет мобилизацию
фиксированной почки в
преимущественно заинтересованной плоскости,
несколько сильнее зафиксировав ее в дорсальном
направлении, и медленно вращает почку
в направлении ее фиксации до барьера (3-
7 сек.), как бы усугубляя
диагностируемую фиксацию. Затем ослабляет давление
своей кисти, упуская состояние
созданного преднапряжения. Вновь
«выслушивает» висцеральный ритм и при
необходимости выполняет повторное воздействие в
этом направлении. После этого врач
выполняет мобилизацию почки в
противоположную сторону, т.е. в направлении
отсутствия ее колебания.
Повторные движения рук врача
замедленного ритма в направлениях фиксации
и ограничения висцерального ритма
почки в заинтересованной плоскости
приведут к релаксации ее капсулы, пре- и пост-
ренальной фасции и других структур,
вызывающих фиксацию почки, а также к
восстановлению оптимального
висцерального ритма.
Техника повторяется несколько раз в
направлениях фиксации и ограничения
висцерального ритма почки.
Примечания. 1. Данная техника
показана при птозе 1-2-й степени.
2. После выполнения техники
"выслушивания" рекомендуется техника "отдачи".
292 О. С. Мерзенюк Практическое руководство по мануальной терапии
4.2.8.2. Мобилизация почек с использованием техники "отдачи'Чрис. 59, с. 277)
ИПП — лежа на спине на кушетке, ноги
выпрямлены или слегка согнуты.
Врач стоит сбоку от пациента на
уровне его туловища или таза со стороны ДФ
почки.
При мобилизации правой почки
гороховидной костью правой кисти (кисть
направлена по оси почки, т.е. медио-кра-
ниально) врач фиксирует нижний
свободный полюс в зоне его проекции, и
смещает почку в дорсо-медио-краниальном
направлении до барьера. Кистью
другой руки фиксирует грудину и нижние
ребра справа, несколько надавливая на
них в дорсальном направлении, также
до барьера.
При мобилизации левой почки
гороховидной костью левой кисти (кисть
направлена по оси почки, т.е. медио-краниально)
врач фиксирует нижний свободный полюс
почки также в зоне его проекции и
смещает почку в дорсо-медио-краниальном
направлении до барьера. Кистью другой руки
фиксирует грудину и нижние ребра слева,
несколько надавливая на них в дорсальном
направлении, также до барьера.
Затем врач смещает руки навстречу
друг другу до барьера, создавая
дополнительное преднапряжение в брюшной
полости и в области почки.
Пациент делает несколько вдохов и
выдохов, врач не упускает созданное
преднапряжение и при этом во время выдоха
слегка усиливает компрессию почки и
других органов брюшной полости. Затем в
начале фазы очередного вдоха врач
делает резкий толчок обеими кистями
навстречу друг другу и вентрально с быстрым
отпусканием рук от фиксированной зоны,
как бы "встряхивая" и освобождая
фиксированную почку.
Повторение техники "ребаума"
приведет к релаксации капсулы почки, пре-
и постренальной фасции и других мио-
фасциальных структур, вызывающих
фиксацию почки, а также к
восстановлению оптимального висцерального
ритма.
Техника повторяется 3 - 5 раз.
Примечание. Данная техника
показана при птозе 1 - 2-й степени.
4.2.8.3. Мобилизация почек в краниальном направлении
с использованием ПД и фаз дыхания (рис. 60, с. 278)
ИПП — лежа на спине на кушетке, ноги
выпрямлены или слегка согнуты.
Врач стоит сбоку от пациента на
уровне его туловища или таза со стороны ДФ
почки.
При мобилизации правой почки
гороховидной костью правой кисти врач
фиксирует через мягкие ткани живота
нижний свободный полюс в зоне его проекции
по средней ключичной линии и смещает
почку в дорсо-медио-краниальном
направлении до барьера.
При мобилизации левой почки
гороховидной костью левой кисти врач фиксирует
нижний свободный полюс почки также по
средней ключичной линии в зоне его
проекции и смещает почку в
дорсо-медио-краниальном направлении также до барьера.
Кистью другой руки в обоих случаях
фиксирует актуальную почку дорсально в
реберно-позвоночном углу, на уровне
поперечного отростка L3, и смещает ее
вентрально до барьера.
Затем врач проводит Мб актуальной
почки в краниальном направлении.
1 фаза — медленный глубокий вдох,
врач удерживает преднапряжение в
области почки, препятствуя ее смещению
в каудальном направлении.
2 фаза - выдох, врач двумя руками
смещает почку а краниальном
направлении до нового барьера.
Повторные пассивные движения почки
приведут к релаксации ее капсулы, пре- и
постренальной фасции и других миофасци-
альных структур, вызывающих фиксацию
почки, а также к увеличению объема
смещения почки в краниальном направлении.
Техника повторяется 3 - 5 раз.
Примечания. 1. Данная техника
показана при птозе 1 - 2-й степени.
2. Т.к. левая почка связана с урогени-
тальной диафрагмой посредством фасции,
которая начинается от почечной вены, Мб
левой почки будет весьма полезна при
бесплодии у женщин и импотенции у мужчин.
Мануальная терапия на органах брюшной полости
293
4.2.8.4. Мобилизация почек в вентральном направлении
с использованием ПД ноги (рис. 61а, б, с. 278)
ИПП - лежа на спине. Нога со стороны
ДФ почки согнута в КС и ТБС, стопа на
кушетке.
Врач стоит сбоку от пациента на
уровне его туловища со стороны ДФ почки.
Кистью одной руки (большой палец
направлен вентрально, остальные -
дорсально) врач фиксирует боковую поверхность
туловища пациента таким образом,
чтобы большой палец располагался на
толстой кишке (восходящей или нисходящей)
сразу под латеральным краем реберной
дуги, а указательный и средний пальцы
фиксировали зону проекции ДФ почки
дорсально в реберно-позвоночном углу, на
уровне поперечного отростка L3.
Предплечье пальпируемой руки направлено
перпендикулярно к туловищу пациента, а локоть
фиксирует туловище врача. Врач смещает
кисть вентро-медиально, создавая предна-
пряжение в области почки.
Кистью другой руки врач фиксирует
согнутую ногу пациента в области КС и
последовательно выполняет флексию,
аддукцию и абдукцию ноги в ТБС, что
способствует натяжению, напряжению
париетальной брюшины, забрюшинной фасции,
подвздошно-поясничнои мышцы и других
структур в зоне расположения почки. При
этих движениях врач контролирует
почку и не упускает созданного преднапря-
жения.
Затем врач медленно выпрямляет аб-
дуцированную ногу пациента и
одновременно мягко смещает почку в медио-вент-
ральном направлении.
Повторные пассивные движения ноги и
почки приведут к релаксации ее капсулы,
пре- и постренальной фасции и других мио-
фасциальных структур, вызывающих
фиксацию почки, а также к увеличению
объема смещения нижнего полюса почки
в вентральном направлении.
Техника выполняется 3 - 5 раз.
Примечания. 1. Данная техника
показана при птозе 1 - 2-й степени.
2. При выполнении данной техники у
тучных людей с толстыми ногами врачу
целесообразно фиксировать почку дорсально
и смещать ее в вентральном направлении
обеими кистями, при этом
последовательные движения ноги в вышеуказанных
направлениях пациент выполняет
самостоятельно.
4.2.8.5. Мобилизация почек в вентральном направлении
с использованием ПД из положения лежа на боку (рис. 62а. б. с. 278)
ИПП - лежа на "здоровом" боку, ДФ
почка сверху. Вышерасположенная нога
согнута в КС и ТБС, колено фиксирует
кушетку. Руки скрещены на груди, кисти
фиксируют плечи.
Врач стоит лицом к пациенту на
уровне его таза.
Пальцами (концевыми и средними
фалангами) одной кисти врач фиксирует зону
проекции почки дорсально на уровне
поперечного отростка L3, смещая почку в
вентральном направлении, и создает пред-
напряжение в зоне пальпации.
Другой рукой врач захватывает
нижерасположенную руку и ротирует туловище
пациента в сторону фиксированной почки с
элементом флексии в ГОП, улавливая
двигательную волну на уровне пальпируемой
почки. Затем проводит руку между плечом
и грудной клеткой пациента и фиксирует
нижние ребра латерально и смещает их в
дорсальном направлении до барьера.
После этого выполняет мобилизацию
с использованием пассивных движении
обычного или замедленного ритма,
одновременно смещая кисти своих рук
навстречу друг другу, т.е. дорсально
смещает ребра, а вентрально смещает
почку, надавливая и отпуская
вышеуказанные структуры.
Повторные пассивные движения
ребер и почки приведут к релаксации ее
капсулы, пре- и постренальной фасции
и других миофасциальных структур,
вызывающих фиксацию почки, а
также к увеличению объема смещения
нижнего полюса почки в вентральном
направлении.
Техника выполняется 3 - 5 раз.
Примечания. 1. Данная техника
показана при птозе 1 - 2-й степени.
2. В качестве дополнительного
воздействия на фиксированную почку
возможно смещение в дорсальном направлении
не ребер, а таза за счет давления руки
врача на крыло подвздошной кости.
294 О. С. Мерзенюк Практическое руководство по мануальной терапии
4.2.8.6. Мобилизация почек в каудальном направлении
с использованием ПД ноги и латероФлексии таза (см. рис. 51 гл. 4, с. 275)
Техника мобилизации почек в
каудальном направлении проводится аналогично
технике "Мобилизация слепой кишки и
илеоцекального клапана в латеральном и
краниальном направлениях с
использованием ПД правой ноги и латерофлексии
таза" ( т. 4.2.6.5.)
Примечания. 1. Данная техника
показана при птозе 1 - 2-й степени.
2. Мб почек будет способствовать
устранению венозного застоя в брюшной
полости и давать положительный эффект при
проблемах вен нижних конечностей.
4.2.8.7. Мобилизация почек в краниальном направлении
с использованием ПД и гравитационного отягощения (рис. 63, с. 279)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, таз - на краю кушетки,
туловище располагается на коленях врача на
более низком уровне, чем таз и латерофлек-
сировано в сторону ДФ почки.
Врач сидит на стуле.
Пальцами обеих кистей,
наложенными друг на друга, врач фиксирует через -
мягкие ткани живота нижний полюс
актуальной почки в зоне его проекции и
смещает почку в краниальном направлении до
барьера.
1 фаза - пациент делает медленный
глубокий вдох, врач удерживает
созданное преднапряжение почки и других
структур брюшной полости.
2 фаза - выдох, врач увеличивает
смещение почки в краниальном
направлении до нового барьера.
Повторные пассивные смещения
почки в краниальном направлении с
учетом гравитационного компонента
будут способствовать повышению
тонуса и стимуляции пластико-эласти-
ческих свойств фиксационного
аппарата почки и других смежных
структур брюшной полости.
Техника повторяется несколько раз.
Примечания. 1. Данная техника
показана при птозе 3-й степени.
2. В качестве дополнительного
воздействия для активации фиксационного
аппарата почки возможно выполнение Мб
опущенной почки в краниальном
направлении за счет пассивных движений
ускоренного ритма, создаваемых кистями рук
врача по типу вибрации.
4.2.8.8. Мобилизация мочеточника в каудальном и краниальном направлениях
с использованием ПД (рис. 64, с. 279)
ИПП - лежа на боку со стороны ДФ на
краю кушетки, ноги согнуты в КС и ТБС.
Врач стоит или сидит лицом перед
пациентом на уровне его таза и бедер.
Вилкой из большого и согнутого
указательного пальцев одной кисти врач
фиксирует через мягкие ткани живота зону
проекции брюшной части мочеточника по
средней ключичной линии несколько ниже
пупка, смещает мягкие ткани и
мочеточник дорсально и прижимает его к подвздош-
но-поясничной мышце.
Кистью другой руки врач фиксирует таз
дорсально, на уровне гребня подвздошной
кости и смещает таз в вентральном
направлении, создавая дополнительное
преднапряжение в зоне фиксации мочеточника.
Затем врач выполняет мобилизацию
мочеточника с использованием ПД
обычного ритма, мягко смещая ткани и
мочеточник в каудальном и краниальном
направлениях.
Повторные пассивные движения
мочеточника будут способствовать устранению
фиксации, увеличению объема
смещения, устранению венозного застоя в
брюшной полости и улучшению его функции.
Техника повторяется несколько раз.
Примечание. Данная техника
показана при загибах мочеточника и наличии
мелких конкрементов в почках и мочевом
пузыре.
Мануальная терапия на органах малого таза
295
4.3. МАНУАЛЬНАЯ ТЕРАПИЯ
НА ОРГАНАХ МАЛОГО ТАЗА
4.3.1. ЭНЕРГЕТИЧЕСКАЯ ТЕХНИКА РЕЛАКСАЦИИ МЫШЕЧНО-
ФАСЦИАЛЬНЫХ СТРУКТУР ТАЗОВОЙ И УРОГЕНИТАЛЬНОЙ ДИАФРАГМЫ
С ИСПОЛЬЗОВАНИЕМ ПАССИВНОГО ДАВЛЕНИЯ (рис. 65, с. 279)
ИПП - лежа на спине.
Врач стоит сбоку от пациента, на
уровне его таза.
Основанием ладони одной кисти врач
фиксирует надлобковую зону живота,
пальцы направлены краниально. Кистью
другой руки фиксирует крестец, пальцы
направлены перпендикулярно крестцу.
Затем врач медленно сдавливает
фиксированные структуры, смещая кисти рук
навстречу друг другу (рука на крестце
надавливает вентрально, другая рука — дорсо-
каудально) до барьера. При этом врач
фиксирует свое внимание на ощущении тепла,
исходящего от обеих кистей. Удерживает
состояние созданного преднапряжения до
получения эффекта релаксации, следуя за
расслаблением тканей и ощущением
сближения кистей до нового барьера.
Техника может повторяться 2 - 3 раза.
4.3.2. ТЕХНИКИ НА ФИКСАЦИОННЫХ СТРУКТУРАХ
МОЧЕВОГО ПУЗЫРЯ
<*.3.2.1. Мобилизация мочевого пузыря в каудальном направлении
(релаксация срединной и средних связок) (рис. 66, с. 279)
ИПП - лежа на спине. Ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента на
уровне его туловища.
Кисти обеих рук врача скрещены и
фиксируют мочевой пузырь и пупок таким
образом, чтобы большой палец одной кисти
располагался непосредственно в пупке, а
вилка из большого и согнутого
указательного пальцев другой кисти фиксировала
мягкие ткани в зоне проекции верхушки
мочевого пузыря сразу у лобка.
Врач смещает кисти своих рук в
противоположных направлениях: пупок — дор-
со-краниально, а мочевой пузырь - дорсо-
каудально до барьера, что способствует
натяжению урахуса и средних связок
мочевого пузыря.
Затем врач выполняет мобилизацию
мочевого пузыря в каудальном направлении
с использованием пассивных движений
обычного ритма, надавливая и отпуская
мочевой пузырь и пупок.
Повторные пассивные движения
мочевого пузыря (каудально) и пупка
(краниально) приведут к релаксации урахуса и
средних связок, а также увеличат объем
смещения мочевого пузыря в каудальном
направлении.
Техника выполняется 3 - 5 раз.
4.3.2.2. Мобилизация мочевого пузыря в краниальном направлении
(релаксация пузырно-прямокишечно-копчиковой связки) (рис. 67, с. 279)
ИПП - лежа на спине. Ноги согнуты
в КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента на
уровне его туловища лицом краниально.
Вилкой из большого и согнутого
указательного пальцев одной кисти врач
фиксирует верхушку и тело мочевого
пузыря и смещает его дорсо-краниаль-
но до барьера.
Большим пальцем другой кисти
фиксирует область пупка и смещает его в
дорсо-краниальном направлении до
барь-ера, что способствует
краниальному смещению мочевого пузыря и
натяжению пузырно-прямокишечно-копчико-
вой связки.
Затем врач выполняет мобилизацию
мочевого пузыря, смещая кисти
обеих рук в краниальном направлении с
использованием пассивных движений
обычного ритма, надавливая и
отпуская мочевой пузырь и пупок.
Повторные пассивные движения
мочевого пузыря и пупка краниально
296 О. С. Мерзенюк Практическое руководство по мануальной терапии
приведут к релаксации пузырно-пря-
мокишечно-копчиковой связки, а
также увеличат объем смещения
мочевого пузыря в каудальном
направлении.
Техника выполняется 3 - 5 раз.
4.3.2.3. Мобилизация мочевого пузыря в дорсо-краниальном направлении
(релаксация пузырно-лобковых связок с одной стороны) (рис. 68, с. 280)
ИПП - лежа на спине, как можно
ближе к ножному концу кушетки, ноги
согнуты в КС и ТБС, бедра слегка
разведены, стопы на кушетке.
Врач стоит у ножного конца кушетки.
Большим пальцем одной кисти врач
фиксирует мочевой пузырь через мягкие
ткани и мембрану запирательного
отверстия с актуальной стороны.
Кистью другой руки, направленной кра-
ниально, врач фиксирует урахус и
верхушку мочевого пузыря таким образом,
чтобы основание ладони располагалось над
верхушкой мочевого пузыря, средний
палец соответствовал проекции урахуса, а
концевая фаланга фиксировала пупок.
Затем врач одной кистью смещает
урахус и мочевой пузырь кранио-дорсально
до барьера, а пальцем другой кисти через
запирательное отверстие смещает мочевой
пузырь в направлении ограниченного
движения также до барьера.
После этого выполняет мобилизацию
мочевого пузыря с использованием
пассивных движений обычного ритма,
смещая его в направлении ограниченного
движения, надавливая и отпуская урахус и
мочевой пузырь.
Повторные пассивные движения
мочевого пузыря в дорсо-краниальном
направлениях приведут к релаксации
пузырно-лобковых связок с одной
стороны, а также увеличат объем смещения
мочевого пузыря в вышеуказанных
направлениях.
Техника повторяется 3 - 5 раз.
4.3.2.4. Мобилизация мочевого пузыря
в дорсо-кранио-латеральном направлении
(релаксация пузырно-лобковых и уретро-лобковых связок с двух сторон)
(рис. 69, с. 280)
ИПП - лежа на спине, как можно
ближе к ножному концу кушетки, ноги
согнуты в КС и ТБС, бедра слегка
разведены, стопы на кушетке.
Врач стоит у ножного конца кушетки.
Большими пальцами обеих кистей врач
фиксирует мочевой пузырь с двух сторон
через мягкие ткани и мембрану запира-
тельных отверстий и оценивает степень
напряжения и смещаемости мочевого
пузыря в дорсо-краниальном и латеральном
направлении в обе стороны.
Затем пациент аддуцирует бедра, и
пальцы врача проваливаются глубже к
мочевому пузырю. Из этого положения
фиксации мочевого пузыря врач выполняет
его мобилизацию с использованием
пассивных движений обычного ритма,
смещая мочевой пузырь в направлении
ограниченного движения, надавливая и
отпуская его.
Повторные пассивные движения
мочевого пузыря в дорсо-кранио-латеральном
направлениях приведут к релаксации
пузырно-лобковых и уретро-лобковых
связок, а также увеличат объем смещения
мочевого пузыря в вышеуказанных
направлениях.
Техника повторяется 3 - 5 раз.
4.3.2.5. Мобилизация мочевого пузыря в латеральном направлении
с использованием ПД ноги (см. рис. 105 гл. 2, с. 141)
ИПП - лежа на спине. Нога с одной
стороны согнута в КС и ТБС, стопа на
кушетке.
Врач стоит сбоку от пациента на
уровне его туловища со стороны согнутой ноги.
Кистью одной руки (указательным и
средним пальцем) врач фиксирует
седалищную ость дорсально и смещает ее в
вентро-латеральном направлении до
барьера. Предплечье пальпируемой руки на-
Мануальная терапия на органах малого таза
297
правлено перпендикулярно к туловищу
пациента, а локоть фиксирован
туловищем врача.
Кистью другой руки врач фиксирует
согнутую ногу пациента в области КС и
последовательно выполняет флексию,
аддукцию и абдукцию ноги в ТБС, что
способствует натяжению, напряжению мышц
урогенитальной системы, которые
связаны с мочевым пузырем. При этих
движениях врач не упускает созданного пред-
напряжения безымянной кости.
Затем врач медленно выпрямляет аб-
дуцированную ногу пациента и в конце
движения выполняет внутреннюю
ротацию бедра, одновременно с этим смещает
седалищную ость в вентро-латеральном
и каудальном направлениях.
Повторные пассивные движения ноги
и безымянной кости в указанных
направлениях приведут к релаксации квадрат-
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента на
уровне его таза.
Большими пальцами обеих кистей, на-
ной мышцы бедра, грушевидной,
верхней и нижней близнецовой и нижней за-
пирательной мышц и других фасциаль-
ных структур, вызывающих фиксацию
мочевого пузыря, а также к увеличению
объема смещения мочевого пузыря в
латеральном направлении.
Техника выполняется 3 - 5 раз.
Примечания. 1. Для получения более
выраженного эффекта технику
рекомендуется выполнять с двух сторон.
2. При выполнении данной техники у
тучных людей с толстыми ногами врачу
целесообразно фиксировать ость
седалищной кости дорсально и смещать
безымянную кость в вентро-латеральном
направлении обеими кистями, при этом
последовательные движения ноги в
вышеуказанных направлениях пациент
выполняет самостоятельно.
ложенными друг на друга, врач
фиксирует зону проекции актуального яичника
слева или справа в подвздошной области,
несколько краниальнее середины
пупартовой связки. Смещает пальцы дорсаль-
4.3.3. ТЕХНИКИ НА ФИКСАЦИОННЫХ СТРУКТУРАХ МАТКИ
И ЯИЧНИКОВ
4.3.3.1. Мобилизация матки в латеро-каудальном направлении
(релаксация широкой связки матки и крестцово-маточной связки)
(рис. 70, с. 280)
ИПП - лежа на спине, ноги согнуты в
КС и ТБС, стопы на кушетке.
Врач стоит сбоку от пациента, на
уровне его таза.
Врач сгибает ноги пациента в ТБС и
разгибает в КС, располагая голени на
своем предплечье, что способствует еще
большей релаксации брюшной стенки.
Вторыми-пятыми пальцами другой
кисти врач фиксирует через мягкие ткани
брюшной стенки зону проекции дна
матки сразу над лоном. Максимально
смещает пальцы дорсально, пальпируя дно
матки и создавая преднапряжение.
Затем врач выполняет мобилизацию
матки в латеро-каудальном направлении
с использованием ПД обычного ритма
одной руки и одновременно выполняет
небольшие круговые вращения бедер
пациента преимущественно за счет движения
своих ног.
Повторные пассивные движения
матки и ног пациента в указанных
направлениях приведут к релаксации
широкой связки матки,
крестцово-маточной связки и других миофасциаль-
ных структур, связанных с маткой и
обеспечивающих ее фиксацию, а также
к увеличению объема ее смещения в
латеро-каудальном направлении.
Техника выполняется 3 - 5 раз.
Примечание. Техника выполняется при
полностью опорожненном мочевом
пузыре.
4.3.3.2. Мобилизация яичников (релаксация короткой брыжейки яичника,
собственной связки и связки, подвешивающей яичник) (рис. 71, с. 280)
298 О. С. Мерзенюк Практическое руководство по мануальной терапии
но, создает преднапряжение в области
яичника и окружающих его тканей,
прижимая его к подвздошной мышце.
Определяет направление наибольшей
болезненности, напряженности и ограничения
подвижности яичника.
Затем выполняет мобилизацию
яичника в каудальном, краниальном и
медиальном направлениях с использованием ПД
обычного ритма, надавливая и отпуская
яичник.
Повторные пассивные движения
яичника в указанных направлениях
приведут к релаксации короткой брыжейки
яичника, собственной связки, связки,
подвешивающей яичник, и других мио-
фасциальных структур, связанных с
яичником и вызывающих его фиксацию,
а также к увеличению объема его
смещения в указанных направлениях.
Техника выполняется 3 - 5 раз.
4.3.4. ТЕХНИКИ НА ПРЕДСТАТЕЛЬНОЙ ЖЕЛЕЗЕ
) 4.3.4.1. Мобилизация предстательной железы с использованием ПД
из положения лежа на животе (см. рис. 18 гл. 2, с. 90)
ИПП - лежа на животе.
Врач стоит слева от пациента на
уровне его бедер.
Аккуратными движениями
указательного пальца одной кисти врач раздвигает вены
анального отверстия (во избежание
тромбоза вен ануса) и фиксирует простату через
прямую кишку, определяя плотность,
болезненность и ограничение подвижности
долей простаты. Кистью другой руки врач
фиксирует крестец и смещает его вентраль-
но до барьера.
После этого мягко выполняет Мб ка^к-
дой доли и перешейка предстательной
железы с использованием ПД замедленного
ритма в латеро-латеральном, кранио-кау-
дальном и вентральном направлениях.
Повторные пассивные движения
предстательной железы приведут к устранению
фиксации простаты и семявыбрасываю-
щих протоков, релаксации лобково-пред-
стательных связок, лобково-предстатель-
ной мышцы и прямокишечно-пузырной
перегородки, а также уменьшению
напряжения и болезненности предстательной
железы и предстательной части
мочеиспускательного канала.
Техника выполняется 3 - 5 раз.
Примечания. 1. Данная техника
показана при аденоме предстательной железы.
2. При невозможности пальпации
предстательной железы в положении "лежа на
животе" Мб возможна в среднем
физиологическом положении.
Заключение
299
ЗАКЛЮЧЕНИЕ
Применение мануальной терапии у
взрослых и детей в комплексе с другими
рефлекторными методами лечения
(лечебная гимнастика, иглорефлексотерапия,
массаж и др.), направленными на
коррекцию функциональных нарушений не
только двигательной, но и кранио-сакраль-
ной систем и внутренних органов, в
форме патобиомеханических изменений (ФБ,
РПДМ, ЛГМ, механотриггер,
неоптимальный двигательный стереотип), безусловно,
будет способствовать повышению
эффективности медицинской реабилитации при
различных неврологических и
соматических заболеваниях. Улучшение
результатов от применения различных видов
мануальной терапии в комплексном лечении
с другими ручными методами
рефлекторного воздействия объясняется тем, что
каждый новый вышеуказанный метод
восстановительного лечения будет усиливать
и потенцировать проприоцептивную
стимуляцию и другие рефлекторные
механизмы, возникающие от использования
предыдущего.
Естественно, что для более адекватного
применения на практике мануальных
техник, описанных в руководстве, особенно
мобилизационных и манипуляционных,
врач должен проводить
целенаправленную специфическую диагностику, включая
клинико-неврологическое и
ортопедическое обследование, тщательное мануальное
тестирование, а в отдельных случаях и
функциональную рентгенодиагностику.
Хочется еще раз подчеркнуть наиболее
значимые структуры, составляющие
основу мышечно-скелетной системы,
патология которых приводит к формирования
болевого синдрома. Источники болей в
позвоночнике:
1) тело позвонка;
2) межпозвонковый диск;
3) фасеточный сустав;
4) связки;
5) мышцы;
6) спинальные корешки;
7) фасции;
8) реберно-позвоночные сочленения;
9) твердая мозговая оболочка;
10) сосуды;
11) отраженные боли;
12) боли из внутренних органов.
Причинами формирования вышепере- .
численных ПБМИ, особенно в форме
фиксации, напряжения, спазма, которые
приводят к ограничению подвижности в
структурах мышечно-костной системы,
могут быть как внешние (экзогенные), так
и внутренние (эндогенные) факторы
воздействия, исходящие из самого
организма.
Экзогенные Факторы воздействия на
мышечно-скелетную систему:
о гравитация;
о атмосферное давление;
о механические воздействия:
- толчки;
- растяжения;
- скручивание;
- травмы.
Эндогенные Факторы воздействия на
мышечно-скелетную систему:
♦ автоматизированные сокращения:
- сердечный ритм;
- дыхательный ритм;
- перистальтика;
♦ врожденные движения ткани;
♦ висцеральный ритм;
♦ кранио-сакральный ритм;
♦ мышечная деятельность.
Мануальный терапевт, выполняющий
как диагностические техники, так и
лечебные, которые часто являются
продолжением диагностических процедур, должен
в обязательном порядке предусматривать
определенную этапность своего
исследования и терапевтического мануального
воздействия и представлять патогенетические
механизмы МТ.
Этапы мануального воздействия:
1) преднапряжение;
2) релаксация;
3) мобилизация;
4) манипуляция.
Патогенетическая мануальная
терапия (техники):
Укороченные мышцы - позиционное
растяжение, ПИР, ПИРА
(постизометрическая релаксация антагонистов), АМБ
(аутомобилизация)
Расслабленные мышцы - 1 вариант:
специальная лечебная гимнастика
изометрического режима сокращения;
2 вариант: упражнения с
использованием активных движений и одновремен-
300 О. С. Мерзенюк Практическое руководство по мануальной терапии
ным осознанным сокращением
актуальных ослабленных мышц
3 вариант: фацилитация.
ФБ - мобилизация, манипуляция, ПИР,
ПИРА, МЭТ, АМБ, ЛГМ, стабилизация и
аутостабилизация.
РПДМ - ПИР, ПИРА, стрейчинг,
специальная лечебная гимнастика,
фацилитация, АМБ.
Триггерный пункт (механотриггер) -
акупрессура, миофасциальный релиз,
релаксация с использованием пассивного
сжатия и пассивного растяжения.
НДС (неоптимальный двигательный
стереотип) с атипичным локомоторным
паттерном - коррекция двигательного
стереотипа специальными упражнениями и
лечебной гимнастикой, реедукация
(переучивание).
Когда мы выполняем различные
методики МТ, изложенные и подробно
описанные в данном руководстве, мы должны
предусматривать четкое осмысление
особенностей их терапевтического
действия:
Мб, Мц - думаем о суставной
биомеханике;
МЭТ - о нейромышечных
рефлекторных механизмах;
МФР - о пластико-эластических
свойствах ткани;
КСТ - о кранио-сакральном механизме,
биомеханике кранио-сакральной системы
и нейромышечных рефлекторных
механизмах.
Общие требования к назначению
мануальной терапии:
1) установление нозологического
диагноза заболевания при обязательном
рентгенологическом исследовании с целью
исключения воспалительных,
травматических и опухолевых заболеваний ОДА, при
которых абсолютно противопоказана
мануальная терапия;
2) установление типа наиболее
клинически значимых ПБМИ (ФБ, ЛГМ, РПДМ,
НДС, механотриггер), их локализации,
степени выраженности, а в отношении ФБ
- степени болезненности и направления
при исследовании подвижности и
суставной игры пассивными движениями и
смещениями в разных плоскостях суставов
позвоночника и конечностей,
функционального взаимоотношения мышц
подвижного региона и двигательного
стереотипа;
3) выбор приоритетных ФБ, мышцы,
подвижного региона с постуральным
дисбалансом для проведения МТ;
4) определение тактики
последовательного и дифференцированного применения
различных методических приемов МТ для
устранения ПБМИ;
5) достижение психологического
контакта с пациентом с сообщением ему
необходимой информации о МТ.
С учетом нашего большого и
многолетнего опыта изучения и использования
основ мануальной терапии мы можем
предложить, с нашей точки зрения,
оптимальный алгоритм проведения
мануального воздействия при выявлении
множественных ПБМИ в мышечно-скелетной и
кранио-сакральной системах.
Тактика мануальной терапии
(последовательность лечения):
1) травматические ДФ в пояснично-
крестцовом переходе, мобилизация
сегмента L5 - Sx;
2) мобилизация ДФ крестца;
3) мобилизация мышечно-суставных
фиксаций ШОП, особенно в сегментах кра-
нио-цервикального перехода (С0- С2);
4) мобилизация суставов стоп;
5) мобилизация грудо-брюшной
диафрагмы;
6) мобилизация тазовой (урогениталь-
ной) диафрагмы;
7) мобилизация сочленений таза;
8) мобилизация травматической ДФ
ПОП и грудо-поясничного перехода;
9) мобилизация травматической ДФ
ГОП;
10) коррекция компенсаторных ДФ
ПОП и ГОП;
11) мобилизация реберных ДФ
(структурная, респираторная);
12) мобилизация грудины;
13) мобилизация ВНЧС;
14) компрессия 4-го желудочка;
15) коррекция ДФ бокового наклона
СБС;
16) коррекция ДФ торсии СБС;
17) коррекция флексии и экстензии
СБС;
18) коррекция латеральности и
вертикального смещения СБС.
Независимо, на каких отделах ОДА
выполняется мануальная терапия, а также
Заключение
301
практически независимо от того, какие
техники мануального воздействия были
использованы, мы получали подобные,
местные и общие эффекты и реакции от
применения МТ:
A. Местные реакции:
1) покраснение кожи;
2) мышечные осцилляции;
3) релаксация тканей;
4) повышение кожной температуры;
5) уменьшение (исчезновение) боли;
6) усиление боли (реже);
7) улучшение подвижности.
B. Общие реакции:
1) релаксация;
2) чувство тепла;
3) усталость;
4) озноб;
5) усиленное мочеиспускание;
6) тошнота;
7) головокружение;
8) некоторая растерянность;
9) головная боль.
Нам удалось доказать, что принципы
комбинированной мануальной терапии
должны включать следующие ключевые
позиции:
- определение ведущей значимости вер-
теброгенного или висцерогенного звена;
- определение наиболее важной ДФ и
ткани с клинико-патобиомеханических
позиций, которые в первую очередь
нуждаются в коррекции;
- правильная и точная фиксация
актуальных структур;
- проведение адекватного и точного
мануального воздействия на самые важные
структуры актуальной ДФ с учетом
знаний биомеханики элементов ОДА и
внутренних органов;
- постоянное уточнение во время
мануального воздействия меняющихся
ощущений пациента.
Результаты нашего опыта
использования и преподавания мануальной терапии
однозначно подтверждает, что при
выполнении как вертебральной, так и
комбинированной МТ специалистами в области
мануальной медицины должны строго
учитываться показания и особенности
противопоказания, которые общеизвестны и
подробно описаны во многих руководствах
по мануальной терапии. На основании
нашего многолетнего опыта применения
различных видов МТ при рефлекторных вер-
тебро-висцеральных синдромах с
наличием клинически значимых патобиомехани-
ческих изменений в структурах ОДА и
висцеральной сферы приоритетными
техниками в практике врача мануального
терапевта должны являться мягкотканные
методики и техники, основанные на ней-
рорефлекторных механизмах. Выполнение
манипуляционных техник с помощью
рывка, толчка, а в отдельных случаях и
удара имеет весьма ограниченное
применение. Мануальным терапевтам,
пытающимся использовать манипуляционные
техники, необходимо знать и очень
хорошо представлять особенности разных
вариантов биомеханических нарушений.
В практике мануального терапевта во
избежание негативных побочных
эффектов от применения висцеральной МТ мы
считаем важным учет следующих
непоказаний (противопоказаний):
- опухоль органа;
- беременность до 18 недель;
- острые воспалительные изменения
органа;
- наличие конкрементов в желчном
пузыре, почках и мочевом пузыре размером
более 0,3 - 0,5 см.
Безусловно хочется заключить, что
результаты проводимой вертебральной,
висцеральной или комбинированной МТ
могут в значительной степени зависеть от
уровня профессионального мастерства,
опыта и подготовленности мануального
терапевта.
В свете имеющегося опыта и
специальных исследований, показавших
относительно высокую эффективность разных
методов мануальной терапии, включая
висцеральную мануальную терапию, как
при вертеброгенных, висцеро-соматичес-
ких заболеваниях, так и при целом ряде
заболеваний органов и систем, не
относящихся к ОДА, возникает необходимость
дальнейших специальных научных
исследований для уточнения вариантов и
механизмов развития патологических вертеб-
ро-висцеральных и висцеро-вертебраль-
ных взаимоотношений.
Большинство методов и мануальных
техник, предлагаемых в данном пособии,
будут полезны как во взрослой, так и в
детской практике.
302 О. С. Мерзенюк Практическое руководство по мануальной терапии
Все возрастающее значение и
постоянное развитие современной мануальной
медицины требует от специалистов,
практикующих мануальную терапию,
регулярного повышения своей квалификации, что
будет улучшать качество оказываемых
ими медицинских услуг, а также
позволит избежать негативных эффектов от
применения неадекватной мануальной
терапии. Поэтому для более качественного
и полного освоения методов мануальной
терапии и техник, предлагаемых в данной
монографии, целесообразно обучение и
уточнение особенностей выполнения
мануальных техник на базе курса мануальной
медицины при Кубанской государственной
медицинской академии.
Таким образом, теоретические основы
и практика мануальной терапии в их
сопоставлении с теорией и практикой вер-
теброневрологии и осмысление их с
позиций законов диалектики позволяет
обобщить данные, накопленные к
настоящему времени в обоих этих разделах
медицины, и позволяют по-новому представить
целостные подходы к воздействию на
изучаемые патобиомеханические изменения с
неврологическими проявлениями
остеохондроза позвоночника на каждом этапе
развития патологического процесса.
Уважаемые коллеги! Приглашаем вас
в г. Сочи на сертификационные циклы по
мануальной терапии и регулярные
международные семинары с участием ведущих
иностранных специалистов по мануальной
медицине, остеопатии и прикладной ки-
незиологии.
Адреса для переписки:
354006, Краснодарский край, г. Сочи,
Курортный проспект, 92, ЗАО
«Санаторий «Металлург», курс мануальной
медицины КГМА. Т./факс 8-8622-970958;
654041, Кемеровская обл., г.
Новокузнецк, ул. Курбатова, д. 6, кв. 10, Мерзе-
нюку О.С., тел. 8-3843-472995.
303
Приложения
Приказ № 365 от 10.12.97 г. Министерства здравоохранения
Российской Федерации
О введении специальности «Мануальная терапия»
в номенклатуру врачебных
и провизорских специальностей
В целях совершенствования
подготовки врачей и повышения качества
оказания медицинской помощи населению
приказываю:
1. Ввести в действие с 01.01.98:
1.1. Дополнение в номенклатуру
врачебных и провизорских специальностей в
учреждениях здравоохранения Российской
Федерации, утвержденную приказом
Министерства здравоохранения и
медицинской промышленности Российской
Федерации от 16.02.95 № 33 «Об утверждении
Положения об аттестации врачей,
провизоров и других специалистов с высшим
образованием в системе здравоохранения
Российской Федерации» (приложение 1).
1.2. Положение о враче мануальной
терапии (приложение 2).
1.3. Квалификационную
характеристику врача мануальной терапии
(приложение 3).
1.4. Инструктивно-методические
указания по аттестации на присвоение
квалификационной категории по
специальности «Мануальная терапия» (приложение 4).
2. Управлению научных и
образовательных медицинских учреждений до
01.05.98 г. разработать учебные
программы подготовки врачей мануальной
терапии в интернатуре, ординатуре,
аспирантуре и унифицированную программу
специализации и повышения квалификации.
3. Управлению организации
медицинской помощи населению, Российской
медицинской академии последипломного
образования, Санкт-Петербургской
медицинской академии последипломного
образования, Центральной аттестационной
комиссии Министерства здравоохранения
Российской Федерации до 01.05.98 г.
разработать и представить на утверждение
типовые тестовые задания для проведения
аттестации врачей мануальной терапии на
присвоение квалификационных категорий
в соответствии с Положением «Об
аттестации врачей, провизоров и других
специалистов с высшим образованием в
системе здравоохранения Российской
Федерации», утвержденном приказом
Министерства здравоохранения и медицинской
промышленности Российской Федерации
№ 33 от 16.02.95 г.
4. Отделу медицинской статистики и
информатики внести необходимые
изменения в формы отчетов учреждений
здравоохранения в связи с введением
специальности «Мануальная терапия» в
номенклатуру врачебных и провизорских
специальностей в учреждениях
здравоохранения Российской Федерации.
5. Руководителям органов управления
здравоохранением субъектов Российской
Федерации:
5.1. Присвоить врачам мануальной
терапии, имеющим вторую, первую, высшую
квалификационную категорию по
специальности «Неврология», «Травматология
и ортопедия» без дополнительного
прохождения аттестации соответственно вторую,
первую, высшую квалификационную
категорию по специальности «Мануальная
терапия».
5.2. Засчитывать в стаж работы по
специальности «Мануальная терапия» время
работы в должностях: врача-невролога,
врача-травматолога-ортопеда.
5.3. Специалист «Мануальный
терапевт» может вводиться в пределах
численности должностей, положенных
учреждению по действующим штатным
нормативам.
5.4. Размножить настоящий приказ в
необходимом количестве.
6. Контроль за исполнением
настоящего приказа возложить на первого
заместителя министра Онищенко Г. Г.
304 О. С. Мерзенюк Практическое руководство по мануальной терапии
Дополнение
Приложение 1
номенклатуры врачебных и провизорских
специальностей в учреждениях
здравоохранения Российской Федерации,
утвержденной приказом Министерства
здравоохранения и медицинской промышленности
Российской Федерации от 16.02.95 г.
№ 33.
69. «Мануальная терапия».
Положение о враче мануальной терапии
Приложение 2
1. Общая часть
1.1. Врач мануальной терапии -
специалист с высшим медицинским
образованием по специальности «Лечебное дело»
или «Педиатрия», прошедший
послевузовскую подготовку (интернатуру,
ординатуру, аспирантуру) или специализацию по
мануальной терапии и владеющий
теоретическими знаниями и практическими
навыками по мануальной терапии в
соответствии с требованиями
квалификационной характеристики и получивший
сертификат по специальности «Мануальная
терапия» в государственных
образовательных учреждениях, имеющих лицензию на
право ведения образовательной
деятельности.
1.2. Врач мануальный терапии может
работать в неврологических,
терапевтических, травматологических отделениях
больниц, в отделениях мануальной терапии, в
отделениях или кабинетах мануальной
терапии поликлиник,
санаторно-курортных учреждений.
1.3. В своей работе врач мануальной
терапии руководствуется настоящим
Положением, другими нормативными
документами Российской Федерации по
охране здоровья населения.
1.4. Назначение и увольнение врача
мануальной терапии осуществляется
приказом руководителя учреждения в
соответствии с действующим
законодательством Российской Федерации.
2. Обязанности врача мануальной
терапии.
2.1. Добросовестно и профессионально
выполнять свои функциональные
обязанности.
2.2. Участвовать:
- в организации мануальной
диагностики и мануальной терапии в
лечебно-профилактических учреждениях;
- в организации работы кабинета и (или)
отделения мануальной терапии в
структуре лечебно-профилактического
учреждения;
- в организации применения
современных методов профилактики, диагностики,
лечения и реабилитации больных;
- в популяризации методов мануальной
терапии среди населения и медицинской
общественности;
- в проведении клинической и клинико-
патоморфологической экспертизы.
2.3. Осуществлять:
- планирование и анализ клинической
работы;
- обследование больных перед
применением методов мануальной терапии.
2.4. Обязан знать:
- приемы мануальной диагностики и
терапии, специальной лечебной
гимнастики, современные методы в диагностике,
лечении и реабилитации больных
взрослого и детского возраста;
- принципы оказания лекарственной и
неотложной медицинской помощи;
- основы законодательства об охране
здоровья населения и нормативные
документы, определяющие деятельность
органов управления здравоохранением;
- основы функционирования бюджетно-
страховой медицины.
2.5. Соблюдать:
- правила техники безопасности при
работе с аппаратурой и приборами,
требования санитарно-эпидемиологического
режима;
- принципы врачебной этики и
деонтологии в своей врачебной практике.
2.6. Контролировать соблюдение
правил эксплуатации медицинского
оборудования средним и младшим медицинским
персоналом.
2.7. Оформлять медицинскую
документацию установленного образца в
соответствии с требованиями Министерства
здравоохранения Российской Федерации.
2.8. Постоянно повышать уровень
теоретической и практическом
профессиональной подготовки и повышать
квалификацию на циклах усовершенствования в
305
государственных образовательных
медицинских учреждениях, имеющих
лицензию на право образовательной
деятельности.
2.9. Внедрять в свою работу
современные технологии и последние достижения
медицинской науки.
2.10. Консультировать врачей лечебно-
профилактических учреждений по
вопросам применения методов мануальной
терапии.
2.11. Врач мануальной терапии
подчиняется непосредственно заведующему
отделением (кабинетом) или руководителю
лечебно-профилактического учреждения.
3. Права врача мануальной терапии.
3.1. Привлекать в необходимых
случаях врачей других специальностей для
обследования и лечения пациентов,
нуждающихся в мануальной терапии.
3.2. Осуществлять руководство средним
и младшим медицинским персоналом и
контролировать выполнение ими
служебных обязанностей.
3.3. Участвовать и работе совещаний,
научно-практических конференций,
семинаров, съездов различного уровня по во-
В соответствии с требованиями
специальности врач мануальной терапии
должен знать и уметь:
1. Общие знания:
- основы законодательства о
здравоохранении и директивные документы,
определяющие деятельность органов и
учреждений здравоохранения Российской
Федерации;
- организацию
лечебно-профилактической помощи в больницах и амбулаторно-
поликлинических учреждениях,
организацию скорой и неотложной медицинской
помощи;
- организацию Всероссийской службы
медицины катастроф;
- правовые вопросы в деятельности
врача;
- вопросы медицинской этики и
деонтологии;
- деятельность учреждений
здравоохранения и врача в условиях страховой
медицины;
- основные вопросы экономики в
здравоохранении;
- социально-психологические вопросы
управленческого труда в здравоохранении;
просам мануальной терапии.
3.4. Участвовать в работе научных
обществ, ассоциаций по профилю своей
специальности, состоять членом различных
профессиональных и общественных
организаций.
3.5. Отстаивать свои права в
соответствии с законодательством Российской
Федерации.
4. Ответственность врача мануальной
терапии.
4.1. Несет ответственность за нечеткое
и несвоевременное выполнение своих
профессиональных обязанностей,
предусмотренных настоящим Положением и
правилами внутреннего трудового распорядка.
4.2. Несет ответственность за
несоответствие проводимых врачебных
манипуляций установленным стандартам.
4.3. Несет ответственность за
несоблюдение правил техники безопасности и
санитарно-эпидемиологического режима.
4.4. Несет ответственность за
невыполнение требований ведения медицинской и
другой документации, необходимой при
выполнении своих профессиональных
обязанностей.
- методы клинического обследования
больного с заболеваниями позвоночника
и суставов конечностей и основные
рентгенологические, лабораторные и
инструментальные виды диагностики всех
возрастных групп;
- основы неврологического и
ортопедического обследований больного;
- общие принципы клинической,
инструментальной и лабораторной
диагностики функционального состояния систем
кровообращения, дыхания, желудочно-
кишечного тракта, печени, почек,
мочеполовой системы, желез внутренней
секреции, органов системы крови;
- принципы диагностики и оказания
экстренной медицинской помощи при не-от-
ложных (угрожающих жизни) состояниях;
- основы компьютерной грамоты и
компьютеризации в здравоохранении;
- применение статистических методов о
здравоохранении.
2. Общие умения:
- методы клинического обследования
больных с заболеваниями позвоночника и
суставов у взрослых и детей;
Приложение 3
Квалификационная характеристика врача мануальной терапии
306 О. С. Мерзенюк Практическое руководство по мануальной терапии
- оказание экстренной медицинской
помощи при травмах и угрожающих жизни
состояниях;
- проведение реанимационных
мероприятий при терминальных состояниях;
- оценка динамики мануальной
симптоматики в процессе курации больных с
заболеваниями позвоночника и суставов у
взрослых и детей;
- оценка динамики неврологических и
ортопедических симптомов, данных
рентгенологического и
электрофизиологического исследований больных с
заболеваниями позвоночника и суставов у взрослых и
детей;
- оформление медицинской
документации;
- проведение санитарно-просветитель-
ной работы среди населения;
- пользование персональным
компьютером.
3. Специальные знания и умения.
Врач мануальной терапии должен
знать:
- предмет, задачи и разделы
мануальной терапии как самостоятельной
медицинской дисциплины;
- содержание основных
научно-практических направлений мануальной терапии;
- основы организации службы
мануальной терапии в Российской Федерации;
- организационно-методическую
структуру службы мануальной терапии;
- действующие
инструктивно-методические документы по организации
деятельности службы мануальной терапии;
- задачи и структуру региональных
клинических центров (институтов)
мануальной терапии;
- методику проверки организации
службы мануальной терапии в структурах
органов управления здравоохранением;
- принципы планирования
деятельности учреждений службы мануальной
терапии и их отчетности;
- организацию санитарно-профилакти-
ческой работы среди населения;
- основы нейрофизиологии;
- нормальную и патологическую
физиологию головного и спинного мозга,
опорно-двигательного аппарата и смежных
систем;
- морфологическое строение нервной
системы, позвоночника и
опорно-двигательного аппарата и основные законы
развития патологических изменений в них;
- физиологию мышц, мышечного
сокращения, основные формы мышечной
патологии и их влияние на общее состояние
вертебро-соматической и вертебро-висце-
ральной системы, теории патологии
позвоночника;
- васкуляризацию позвоночника,
спинного мозга, основные клинические
проявления их нарушений;
- биомеханику позвоночника и опорно-
двигательного аппарата, конституционные
варианты и патологические изменения
этой сферы и вызываемые ими
клинические проявления у больных с
заболеваниями позвоночника и суставов с учетом
особенностей возрастной и детской
физиологии;
- болезни позвоночника и
сопутствующие им патологические вертебро-сомати-
ческие и вертебро-висцеральные
взаимовлияния;
- детскую и юношескую патологию
позвоночника;
- возрастные изменения вертебральной
системы и опорно-двигательного
аппарата, типы возрастной патологии;
- трофические нарушения
позвоночника; вертебро-вегетативные соотношения
лимфо- и веностатические патологические
состояния;
- эмоциогенные нарушения состояния
позвоночника и опорно-двигательного
аппарата;
- основные принципы постановки
неврологического, ортопедического и
рентгенологического диагноза у больных с
заболеваниями позвоночника и суставов;
- ревматоидные заболевания
позвоночника и опорно-двигательного аппарата,
основные принципы диагностики и
комплексного лечения с использованием
диагностических и лечебных методов
мануальной терапии;
- диагностику острых и неотложных
состояний: острого живота, кардиальнои
сферы, легочных, почечных и
неврологических нарушений; основные принципы
врачебной тактики в этих случаях;
- механизмы лечебного действия
различных мануальных технологий;
- особенности показаний и
противопоказаний к конкретным мануальным
методам;
- клинические эффекты мануальной
терапии и их прогностическую значимость;
- общие принципы хирургических
техник при операциях на позвоночнике;
- основные хирургические пособия, ис-
307
пользуемые в мануальной терапии: ново-
каиновые и лекарственные блокады, эпи-
дуральные блокады, фасцио- и лигамен-
тотомии, спинальные пункции, пункции
суставов и мягкотканных образований;
- основные принципы иглорефлексотера-
пии заболеваний позвоночника и суставов;
- основные принципы назначения
физиотерапевтических процедур, массажа,
бальнеотерапии и лечебной физкультуры
при реабилитации больных с
заболеваниями позвоночника и суставов, их
сочетания и противопоказания;
- клиническую фармакотерапию
заболеваний позвоночника и суставов;
- основные особенности
хирургического лечения больных с заболеваниями
позвоночника и суставов, показания,
подготовка к нему и послеоперационное
ведение.
Врач мануальной терапии должен уметь
провести:
- дифференциальный диагноз со
смежной патологией, в том числе: со
специфическими воспалительными, обменными,
интоксикационными и объемными
процессами, а также эндокринопатиями, знать
современные методы диагностики этих
состоянии у взрослых больных и детей;
- экспертизу качества диагностики и
лечения больных с заболеваниями
позвоночника и суставов конечностей и
смежной патологией;
- медико-социальную экспертизу у
больных с заболеваниями позвоночника и
суставов и смежной патологией;
- построение лечебного алгоритма в
мануальной терапии;
- диагностику и лечение сложных в
диагностическом плане больных, больных с
рецидивирующим течением болезней
позвоночника и суставов, с некупируемыми
состояниями, длительно существующей
стойкой симптоматикой и подобных им;
- этапы эвакуации таких больных в
системе службы мануальной терапии;
- лечение осложнений при применении
некоторых мануальных техник, знать
этапы эвакуации больных с заболеваниями
позвоночника и суставов при наступивших
осложнениях в системе службы
мануальной терапии.
4. Врач мануальной терапии должен
владеть:
- методами определения статических
деформаций отделов позвоночника,
крестца, таза, ребер и грудины, суставов;
- методами определения объемов
движения и границ подвижности суставов;
- методами исследования активных и
пассивных движений в двигательных
сегментах позвоночника, грудной клетки,
плечевого и тазового пояса и конечностей;
- методами определения силовых
напряжений в тканях позвоночника и
конечностей;
специальными методами исследования
позвоночника:
- пружинирование поперечного
отростка Сх позвонка, обследование С2 позвонка,
определение остистых отростков Сб - С7
позвонков;
- определение пассивных бокового,
переднего и заднего наклонов в атланто-ок-
ципитальном сочленении;
- определение пассивных боковых
наклонов в сегменте Сг - С2 средне- и
нижнешейном отделах позвоночника;
- определение пассивных латеро-лате-
ральных, вентро-дорзальных движений и
ротации в средне-и нижнешейном отделах
позвоночника;
- определение дыхательной волны и
складки Киблера в грудном отделе
позвоночника;
- пружинирование в проекции
поперечных отростков грудных позвонков и ре-
берно-позвоночных суставов;
- обследование пассивных передних,
задних и боковых наклонов корпуса в
грудном отделе;
- обследование пассивной ротации в
грудном отделе позвоночника;
- обследование пассивной подвижности
ребер и шейно-грудного перехода;
- паравертебральное пружинирование в
поясничном отделе позвоночника;
- обследование пассивных передних,
задних и боковых наклонов в поясничном
отделе позвоночника в различных
модификациях;
- обследование торако-люмбального
перехода;
- исследование симптомов мануальной
патологии таза: феномена «убегания»,
тестов Стоддарта, Меннела, Патрика;
- методики обследования крестцово-под-
вздошных сочленений и связочной
системы крестца;
- обследование мышц и пальпируемых,
поверхностных связочных систем
шейного, грудного и поясничного отделов
позвоночника, таза, грудной клетки, брюшной
стенки, плечевого и тазового пояса и
конечностей;
- методики перорального (для пальпа-
308 О. С. Мерзенюк Практическое руководство по мануальной терапии
ции передней поверхности тел верхних
шейных позвонков) и ректального
мануальных исследований;
- особенности мануальной диагностики
у детей;
- мануальные воздействия на сегменты
позвоночника и опорно-двигательного
аппарата, включая:
- различные виды тракционных
мобилизаций в шейном отделе позвоночника;
- ротационные, вентро-дорзальные и
латеро-латеральные мобилизации
сегментов шейного отдела позвоночника;
- сгибательные и разгибательные
мобилизационные техники на шейно-грудном
переходе, неспецифические ротационные
манипуляции на шейном отделе
позвоночника;
- различные виды специфических,
дифференцированных манипуляционных
техник; на конкретных сегментах шеи и шей-
но-грудного перехода на разных уровнях
грудного отдела позвоночника;
- различные виды флексионных, экстен-
зионных и латерофлексионных
мобилизационных техник в верхне-, средне- и
нижнегрудном отделах позвоночника;
- мобилизационные техники для
сегментов I - III ребер и лопатки;
- ротационные манипуляции в грудном
отделе и пояснично-грудном переходе;
- тракционные воздействия в
поясничном отделе позвоночника;
- флексионные, латерофлексионные и
экстензионные мобилизации в поясничном
отделе позвоночника;
- тракционные манипуляции в
сегментах верхне- и нижнепоясничных отделов
позвоночника;
Высшая квалификационная категория
присваивается врачу мануальной терапии:
- имеющему высокую теоретическую и
практическую подготовку по вопросам
организации мануальной терапии;
- имеющему высокую теоретическую и
практическую подготовку по вопросам
клинической неврологии, рентгенологии,
мануальной терапии;
- умеющему квалифицированно решать
вопросы организации мануальной терапии
в клиническом отделении;
- флексионные и экстензионные
манипуляции в поясничном отделе
позвоночника;
- мобилизацию крестцово-подвздошных
сочленений в кранио-каудальном, вентро-
дорзальном и дорзовентральном
направлениях;
- варианты манипуляции на
крестцово-подвздошных сочленениях;
- мобилизацию связочных комплексов
крестца;
- манипуляцию на крестцово-копчико-
вом сочленении;
- постизометрическую релаксацию
мышц различных отделов позвоночника
и опорно-двигательного аппарата;
- основные виды висцеральных,
лимфатических и кранио-сакральных техник
мануальной медицины;
- элементы рилизинговых технологий;
- различные виды новокаиновых и
лекарственных блокад;
- чрескожные и открытые фасцио- и
лигаментотомии;
- спинальные, суставные и мягкоткан-
ные пункции;
- подбор протезных аппаратов,
корсетов и поясов;
- наложение воротника Шанца;
- технику управляемого врачебного
вытяжения;
- элементы иглотерапевтических и
рефлексогенных техник;
- методики функционального и
контрастного рентгенологического исследований;
- методики электрофизиологического
обследования.
- методы статистического анализа.
Приложение 4
- умеющему квалифицированно
применять методы мануальной терапии как при
плановых, так и в экстренных ситуациях
у взрослых и детей;
- умеющему оказать
квалифицированную помощь при возникновении
осложнений вследствие направленной лечебной
тактики после манипуляции;
- ознакомленному с современными
методиками ультразвукового,
рентгенологического, биохимического исследования
больного;
Инструктивно-методические указания по аттестации врачей
на присвоение квалификационной категории
по специальности «Мануальная терапия»
309
- имеющему опыт клинической работы
в области мануальной терапии не менее
10 лет;
- имеющему высокие производственные
показания в практической работе и
принимающему активное участие в научно-
практической деятельности, в подготовке
и повышении квалификации врачей по
вопросам мануальной терапии.
По своим знаниям и опыту работы он
может обеспечить квалифицированное
руководство различными учреждениями
мануальной терапии, может быть
назначен на должность главного специалиста
органов управления здравоохранением.
Первая квалификационная категория
присваивается врачу мануальной терапии:
- имеющему теоретическую и
практическую подготовку в вопросах
организации мануальной терапии;
- имеющему хорошую теоретическую и
практическую подготовку по вопросам
клинической, неврологии, ортопедии,
рентгенологии, мануальной терапии;
- квалифицированно решающему
вопросы тактики мануальной терапии при
различных патологических состояниях у
взрослых и детей;
- умеющему оказать
квалифицированную помощь при возникновении
осложнений после манипуляций;
- ориентирующемуся в современных
методиках ультразвукового,
рентгенологического, биохимического обследования
больного;
- имеющему необходимый навык для
проведения анализа деятельности
различных подразделений мануальной терапии;
- имеющему хорошие производственные
показатели в практической работе и
принимающему участие в подготовке и
повышении квалификации врачей по своей
специальности;
- знающему современные методы
медикаментозного лечения больных с
заболеваниями позвоночника и суставов
конечностей и научные исследования в этой
области;
- имеющему представления об
иглотерапевтических, рефлексогенных и
физиотерапевтических эффектах, умеющему
организовать реабилитацию и
профилактическое лечение пациентов с
заболеваниями позвоночника и суставов конечностей
и смежной патологией, провести
инструктаж по лечебной физкультуре (с точки
зрения мануальных теоретических
представлений).
По своим знаниям и опыту работы он
может руководить районной службой
мануальной помощи и занимать место
руководителя межрайонного клинического
отделения.
Вторая квалификационная категория
присваивается врачу мануальной терапии:
- имеющему стаж постоянной работы по
этой специальности (с объемом согласно
утвержденным нормативам) не менее 5 лет;
- имеющему достаточную теоретическую
и практическую подготовку по вопросам
мануальной терапии у взрослых и детей
для самостоятельной работы в любых
подразделениях службы;
- владеющему знаниями по
профилактике и лечению осложнений, возникающих
в результате использования средств и
методов мануальной терапии и хорошо
владеющему комплексом современных
диагностических и лечебных методик
мануальной терапии;
- хорошо владеющему комплексом
современных диагностических и лечебных
методик мануальной терапии;
- владеющему неврологическими,
ортопедическими и рентгенологическими
знаниями и навыками, необходимыми для
решения различных вопросов
клинической деятельности в специальности
«Мануальная терапия»;
- знающему современные методы
медикаментозного лечения больных,
страдающих заболеваниями позвоночника и
суставов конечностей и научные
исследования в этой области;
- имеющему представления об
иглотерапевтических, рефлексогенных и
физиотерапевтических эффектах, умеющему
организовать реабилитацию и
профилактическое лечение пациентов с
заболеваниями позвоночника и суставов конечностей
и смежной патологией, провести
инструктаж по лечебной физкультуре (с точки
зрения мануальных теоретических
представлений);
- имеющему необходимые навыки для
проведения анализа деятельности
подразделения по месту работы;
- имеющему хорошие производственные
показатели в клинической деятельности,
участвующему в подготовке врачей по
специальности.
По своим знаниям и опыту работы он
может самостоятельно работать врачом в
любых учреждениях службы мануальной
терапии.
310 О. С. Мерзенюк Практическое руководство по мануальной терапии
ЛИТЕРАТУРА
Анатомия человека. / Под ред. М. Р. Са-
лина. - М., «Медицина», 1997. - 560 с.
Баррал Ж.П., Мерсъер П. Манипуляции
на висцеральных органах. - Париж, 1978.-
363 с.
Башняк В.В. Мануальная терапия
живота.- Луцк, " Надстир'я", 1993 - 105 с.
Борзяк Э.П., Волкова Л.И. и др.
Анатомия человека. - 2т., М.: Медицина, 1997.
-1т.- 543 с, 2 т. - 560 с.
Веселовский В.П. Практическая вертеб-
роневрология и мануальная терапия. -
Рига, 1991. - 344 с.
Гихин Э. Атлас манипуляционных
техник для мозгового черепа и лица. - Сиэтл,
1992. - 106 с.
Гринман Ф. Принципы мануальной
медицины. Кранио-сакральная техника:
метод, рекомедации. - Балтимор, 1989. - 26 с.
Коган О.Г., Найдин В.Л. Медицинская
реабилитация в неврологии и
нейрохирургии. - М.: Медицина, 1988. - 304 с.
Коган О.Г., Петров Б.Г., Шмидт И.Р.
Лечебные и медикаментозные блокады при
остеохондрозе позвоночника. - Кемер. кн.
изд-во, 1988. - 120 с.
Кипервас И.П. Туннельные синдромы.-
М.: Всерос. ин-т авиационных материалов,
1993. - 339 с.
Левит К, Захсе Й„ Янда В.
Мануальная медицина. - М.: Медицина, 1993. -
512 с.
Лечебная физическая культура:
Справочник/ Под ред. В.А. Епифанова. - М.:
Медицина, 1987. - 528 с.
Мануальная диагностика и мануальная
терапия: метод.рекомендации/ Под ред.
O.K. Когана, И.Р. Шмидт. - Новокузнецк,
1989. - 149 с.
Мерзенюк О.С. Висцеральные
мануальные техники у взрослых и детей: метод,
рекомендации. - Новокузнецк, 1997. - 56 с.
Мерзенюк О.С, Сафоничева О.Г.
Реабилитация больных с заболеваниями
опорно-двигательного аппарата:
метод.рекомендации.- Новокузнецк, 1995. - 20 с.
Мерзенюк О.С. Коррекция дисфункций
таза у взрослых и детей:
метод.рекомедации. - Новокузнецк, 1996. - 14 с.
Монхем К., Лавэ Д. Руководство по ми-
офасциальному расслаблению. - США,
1990. - 168 с.
Мэгоун Т.П. Краниальная остеопатия.-
Белово, 1992. - 116 с.
О гулов А.Т. Висцеральная
хиропрактика в старорусской медицине. - М: Латард,
1994. - 128 с.^
Фоссгрин И. Мышечно-энергетическая
техника (курсовой материал А): метод,
рекомендации. - Санкт-Петербург, 1994.
- 75 с.
Фоссгрин П. Мышечно-энергетическая
техника. Коррекция дисфункций грудной
клетки и шейного отдела позвоночника
(курсовой материал Б): метод,
рекомендации. - Санкт-Петербург, 1995. - 46 с.
Фоссгрин П. Кранио-сакральная
техника (курсовой материал А): метод,
рекомендации. - Санкт-Петербург, 1995. - 29 с.
Фоссгрин П. Кранио-сакральная
техника (курсовой материал Б): метод,
рекомендации. - Санкт-Петербург, 1996. - 36 с.
Шмидт П. Р. Вертеброгенный синдром
позвоночной артерии. - Новосибирск,
2001. - 298 с.
Astill-Smith C.R., Shafer J.P. Applied
Kinesiology, 1991.
Barral J-P., Mercier P. Manipulation
viscerales, 1978.
Barral J P. Visceral manipulation 11,
1995.
Gustavsen V.R. Trainingstherapie im
Rahmen der Manuellen Medizin, 1984.
Gehin A. Atlas of manipulative technigues
for the cranium and face, 1992.
Magovn H.I. Osteopathy in the cranial
field, 1976.
Upledger J.E., Vredevoogd J.D.
Craniosacral therapy, 1983.
СОДЕРЖАНИЕ
CONTENTS
ПРЕДИСЛОВИЕ 5
ВВЕДЕНИЕ 6
ГЛАВА 1. КОЖНО-ПОДКОЖНО-МИОФАСЦИ-
АЛЬНАЯ МАНУАЛЬНАЯ ТЕРАПИЯ... 12
1.1.Пальпаторные методы коррекции
локальных патологических изменений
мягких тканей опорно-двигательного
аппарата 12
1.1.1. релаксация мышечно-фасциальных
структур с использованием пассивного
давления 12
1.1.2.релаксация кожи и других мягких
тканей с использованием пассивного
растяжения 14
1.1.3.релаксация мышечно-фасциальных
структур с использованием пассивного
сжатия 14
1.1.4.релаксация мышечно-фасциальных
структур с использованием пассивного
скручивания 15
1.2. Релаксация поверхностных фасций 15
1.2.1.техники на фасциях конечностей 17
1.2.2.техники на фасциях ягодичной области 17
1.2.3.техники на фасциях туловища 18
1.2.4.техники на фасциях шеи 21
1.3.Массаж 22
1.3.1.массажные мануальные техники на
поясничном отделе позвоночника
и грудо-поясничном переходе 24
1.3.2.массажные мануальные техники
на грудном отделе позвоночника
и грудной клетке 25
1.3.3.массажные мануальные техники
на шейном отделе позвоночника 25
1.3.4.массажные мануальные техники
на плечевом поясе 27
1.4.Мышечно-фасциальный релиз 27
1.4.1. техники релиза на нижних конечностях 30
1.4.2.техники релиза на структурах таза... 53
1.4.3.техники релиза на позвоночнике
и грудной клетке 54
1.4.4. техники релиза на верхних конечностях 57
1.5. Постизометрическая релаксация
укороченных мышц 59
1.5.1.техники релаксации мышц ног 64
1.5.2.техники релаксации мышц
тазово-поясничной области 67
1.5.3.техники релаксации мышц шейно-
грудной области и плечевого пояса 68
1.5.4.техники релаксации мышц верхних
конечностей 72
1.6. Усиление расслабленных мышц
с использованием изометрического режима
сокращения и активных движений 73
1.6.1.техники усиления мышц тазово-
поясничной области 76
1.6.2.техники усиления мышц грудной
клетки и брюшной стенки 77
1.6.3.техники усиления мышц шейного
отдела позвоночника 79
ГЛАВА 2. АРТРОВЕРТЕБРАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ 81
2.1. Мышечно-энергетические техники 81
PREFACE
INTRODUCTION
CHAPTER 1. CUTANEOUS, SUBCUTANEOUS
AND MYOFASCIAL MANUAL
THERAPY
1.1. Methods of palpation for correction of
local pathologic chanqes of soft tissue
of bone and muscular system
1.1.1. relaxation of myofascial structures by
the method of passive pressure
1.1.2.relaxation of skin by the method
of passive tension
1.1.3.relaxation of myofascial structures
by the method of passive pressing
1.1.4.relaxation of myofascial structures
by the method of passive twisting
1.2. Relaxation of superficial fascia
1.2.1.techniques on extremities fascia
1.2.2.techniques on buttocks fascia
1.2.3.techniques on body fascia
1.2.4.techniques on neck fascia
1.3. Massage
1.3.1.massage manual techniques on lumbar
part of spine and thoraco-lumbar
junction
1.3.2.massage manual techniques on
thoracal part of spine and thorax
1.3.3.massage manual techniques on cervical
part of spine
1.3.4.massage manual techniques on
humeral region
1.4. Myofascial release
1.4.1.release techniques on lower extremities
1.4.2.release techniques on pelvic structures
1.4.3.release techniques on spine and thorax
1.4.4.release techniques on upper extremities
1.5. Postisometric relaxation of short muscles
1.5.1. of lower extremities muscles
1.5.2.relaxation of pelvic-lumbar muscles
1.5.3.relaxation of cervic-thoracal
and humeral muscles
1.5.4.relaxation of upper extremities
muscles
1.6. Reinforcement of weak muscles by
the method of isometric shortening
and active movements
1.6.1.reinforcement techniques
on pelvic-lumbar muscles
1.6.2.reinforcement techniques on muscles
of thorax and abdomen
1.6.3.reinforcement techniques on muscles
of cervical part of spine
CHAPTER 2.
ARTHROVERTEBRAL
MANUAL THERAPY
2.1. Muscle-energy techniques
312 О. С. Мерзенюк Практическое руководство по мануальной терапии
2.1.1. мышечно-энергетические
техники на тазе 105
2.1.2.мышечно-энергетические техники
на позвоночнике 112
2.2. Мобилизация 120
2.2.1.техники на ребрах 124
2.2.2.техники на суставах нижних
конечностей 133
2.2.3.техники на суставах верхних
конечностей 159
2.2.4.техники на периферических нервах
конечностей и туловища 168
2.3.Тракция 176
2.3.1.тракционные техники на поясничном
отделе позвоночника 178
2.3.2.тракционные техники на шейном
отделе позвоночника 180
2.4. Манипуляция 181
2.4.1.техники на суставах нижних
конечностей 183
2.4.2.техники на тазе 184
2.4.3.техники на позвоночнике и ребрах .... 185
2.4.4.техники на суставах верхних
конечностей 191
2.5. Аутостабилизация 193
2.5.1.коррекция локальной гипермобильности
крестцово-подвздошного сочленения .. 196
2.5.2.коррекция локальной гипермобильности
поясничного отдела позвоночника
и грудо-поясничного перехода 198
2.5.3.коррекция локальной
гипермобильности шейного отдела позвоночника .. 203
ГЛАВА 3. КРАНИАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ 209
3.1. Мануальная терапия на мозговом черепе 212
3.2. Мануальная терапия на лицевом черепе 233
3.3. Техники растяжения твердой мозговой
оболочки 240
ГЛАВА 4. ВИСЦЕРАЛЬНАЯ
МАНУАЛЬНАЯ ТЕРАПИЯ 242
4.1. Мануальная терапия на органах грудной
полости 250
4.2. Мануальная терапия на органах брюшной
полости 258
4.3. Мануальная терапия на органах
малого таза 295
ЗАКЛЮЧЕНИЕ 299
ПРИЛОЖЕНИЯ 303
ЛИТЕРАТУРА 310
2.1.1.muscle-energy techniques on pelvic
2.1.2.muscle-energy techniques on spine
2.2. Mobilization
2.2.1.techniques on ribs
2.2.2.techniques on lower extremities joints
2.2.3.techniques on upper extremities joints
2.2.4. techniques on peripheral nerves
of extremities and body
2.3. Traction
2.3.1.traction techniques on lumbar part
of spine
2.3.2.traction techniques on cervical part
of spine
2.4. Manipulation
2.4.1.techniques on lower extremities joints
2.4.2.techniques on pelvic
2.4.3.techniques on spine and ribs
2.4.4.techniques on upper extremities joints
2.5 Autostabilization
2.5.1.correction of local hypermobility
of sacro-iliac articulation
2.5.2.correction of local hypermobility
of lumbar part of spine and
thoracolumbar junction
2.5.3.correction of local hypermobility
of cervical part of spine
CHAPTER 3. CRANIAL
MANUAL THERAPY
3.1. Manual therapy on brain cranium
3.2. Manual therapy on face cranium
3.3. Tension techniques dura mater
CHAPTER 4. VISCERAL
MANUAL THERAPY
4.1. Manual therapy on thoracal cavern organs
4.2. Manual therapy on abdomen organs
4.3. Manual therapy on small pelvic organs
CONCLUSION
LITERATURE
УДК [616.711 + 616.381] - 085.828
ББК 53.54
M 521
ISBN 5-8441-0146-4
Сдано в набор 9.02.05 г. Подписано в печать 10.03.05 г.
Формат 60x84 1/8. Бумага офсетная. Печать офсетная. Гарнитура школьная.
Объем 39 п. л. Тираж 1000. Зак. 979
ОАО «Новокузнецкий полиграфкомбинат»,
654005, г. Новокузнецк, ул. Орджоникидзе, 11
ВНИМАНИЕ!
Адрес для переписки изменен:
354002 Краснодарский край г. Сочи Курортный проспект, 86
ЗАО Санаторий «Золотой колос»
Кафедра восстановительной и спортивной медицины
Академии повышения квалификации специалистов курортного дела,
спорта и туризма
Тел/факс 8 8622 976344 сот. т. 8 918 4095748
R.A.S.Lab OCR
raslab.info
Данная книга представлена исключительно в
ознакомительных целях. Любое коммерческое
или иное использование кроме предварительного
ознакомления запрещено. Публикация данного
документа не преследует никакой коммерческой
выгоды. Но такие документы способствуют
быстрейшему профессиональному и духовному
росту читателей и являются рекламой бумажных
изданий таких документов.
Все авторские права сохраняются за
правообладателем.